Н.А. Якунина, к.м.н. Н.В. Дубровина, А.А. Балушкина
Научный центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова Министерства здравоохранения и социального развития РФ, Москва
Железодефицитная анемия (ЖДА) — гипохромная микроцитарная анемия, развивающаяся вследствие абсолютного уменьшения запасов железа в организме. Железодефицитная анемия возникает, как правило, при хронической потере крови или недостаточном поступлении железа в организм, достаточно часто в послеродовом периоде.
По определению ВОЗ, анемией у родильниц следует считать состояние, при котором уровень гемоглобина составляет менее 100 г/л [2]. По данным различных авторов, анемия в послеродовом периоде встречается у 20-40% женщин [3,15]. Чаще всего анемия у родильниц развивается вследствие кровопотери в родах в объеме свыше 1000 мл, которая бывает у 5% всех родивших [5,10]. Наиболее часто повышенная кровопотеря возникает при абдоминальном родоразрешении.
Постгеморрагическая, ЖДА приводит к более тяжелому течению послеродового периода и способствует развитию различных осложнений, в том числе инфекционных. Кроме того, имеются данные, что у родильниц с анемий наблюдается снижение лактации и психоэмоциональный стресс. Изменения, происходящие в организме, при данной патологии приводят к развитию тканевой гипоксии, что служит сигналом для выработки в почках гликопротеинового гормона эритропоэтина (ЭПО), который является одним из регуляторов эритропоэза. Однако доказано, что при ЖДА средней и тяжелой степени, продукция ЭПО может быть недостаточна [13,14]. Это является одной из причин низкой эффективности, в ряде случаев, традиционной антианемической терапии с применением железосодержащих препаратов во время беременности и после родов. Кроме того, такая терапия длительна, что иногда вызывает побочные реакции со стороны желудочно-кишечного тракта. Применение гемотрансфузий после кровотечений в акушерстве, также как и в хирургии, в настоящее время все более ограничено как риском заражения вирусными инфекциями и возникновением осложнений, так и дороговизной препаратов крови.
Все вышеперечисленное предопределило необходимость разработки рациональных схем лечения родильниц с ЖДА с учетом степени тяжести анемии.
В зависимости от уровня гемоглобина (Hb) ЖДА принято делить на стадии. Легкая степень анемии у родильниц характеризуется снижением Hb до 100-90 г/л; средняя степень — от 89 до 70 г/л; тяжелая -менее 70 г/л [1,3].
Патогенетическая терапия ЖДА включает препараты железа.
Без их применения устранить анемию и дефицит железа невозможно. Препараты железа обычно назначают внутрь, реже парентерально. Среди основных лекарственных препаратов железа для приема внутрь, практически не вызывающих побочные эффекты и имеющихся в продаже в настоящее время, для лечения родильниц с постгеморрагической анемией, рекомендуются препараты трехвалентного железа. Начальная доза элементарного железа в сутки и длительность лечения ЖДА зависят от исходной степени тяжести анемии. Рекомендуемая терапевтическая доза составляет 100-200 мг элементарного железа в сутки. Более высокие дозы не увеличивают эффективность, однако могут учащать появление побочных эффектов [4,6,7,9].
Лечение беременных и родильниц с анемией должно быть комплексным. Помимо препаратов железа Fe 2 + или Fe 3 +, перорально показан прием поливитаминов и биологически активных добавок, содержащих железо [6,10,16].
У беременных и родильниц при развитии железодефицитных состояний отмечается снижение уровня коэффициента адекватности продукции эритропоэтина пропорционально стадии дефицита железа. Частота неадекватной продукции эритропоэтина в среднем выявляется у 47,2% беременных с ЖДА легкой степени, а у родильниц — пропорционально степени тяжести ЖДА (у 12% родильниц при легкой степени тяжести, у 50% -при средней и у 80% — при тяжелой степени тяжести ЖДА) [2,17].
Необходимо отметить, что эффективность лечения препаратами железа беременных и родильниц с ЖДА зависит от суточной дозы элементарного железа и от уровня эндогенного эритропоэтина. При адекватном уровне эритропоэтина эффективность лечения в 2,5 раза выше по сравнению с таковой у пациенток с неадекватным уровнем.
Следует отметить, что в ряде случаев лечение родильниц с ЖДА препаратами железа перорально бывает неэффективным [8,11,15]. В таких случаях следует использовать препараты парентерального железа.
Оптимальным является применение препарата Венофер для внутривенного введения, представляющего собой железо в форме гидроксид сахарозного комплекса.
Родильницам с неадекватной продукцией эритропоэтина, помимо препаратов железа, необходимо проводить заместительную терапию с помощью стандартных доз рекомбинантного эритропоэтина (РЭПО). К данной группе лекарственных средств относятся препараты Эпокрин, Эритростим, а также эритропоэтин пролонгированного действия Мирцера.
ЖДА является заключительным этапом железодефицитного состояния, крайней его степенью. ЖДА возникает при снижении гемоглобинового фонда железа и проявляется симптомами анемии и гипосидероза. Поэтому в лечении ЖДА принято выделять несколько этапов.
На I этапе лечения, целью которого является восстановление нормального уровня гемоглобина, происходит купирование анемии. Длительность терапии составляет 1,5-2 месяца. Средние суточные дозы элементарного железа на I этапе должны составлять 120-150 мг, что соответствует 350-450 мг сульфата железа. На II этапе, получившем название «терапия насыщения», происходит восстановление запасов железа в организме. Терапия на этом этапе длительна и продолжается от 3 до 5-6 месяцев. Средняя суточная доза элементарного железа на II этапе составляет 50 мг, что соответствует 150 мг сульфата железа [3,10].
Лечение родильниц с ЖДА имеет свои особенности и требует учета многих факторов, в частности, степени тяжести анемии, суток послеродового периода и способа родоразрешения, наличия сопутствующей экстрагенитальной патологии, степени выраженности анемического синдрома, дефицита железа и т.д. Лечение родильницы с ЖДА всегда должно быть индивидуальным, с обязательным учетом клинических проявлений анемического и сидеропенического синдрома, сопутствующей патологии, а также данных лабораторного исследования. Лабораторные исследования включают определение основных гематологических показателей (гемоглобин, эритроциты, гематокрит, ретикулоциты) и ключевых показателей обмена железа (ферритин, коэффициент насыщения трансферрина железом, сывороточное железо), а также уровня эритропоэтина в сыворотке (при имеющихся лабораторных возможностях).
При отсутствии эффекта от лечения ЖДА легкой степени тяжести препаратами железа, а также при лечении родильниц с ЖДА тяжелой и средней степени показано применение эпоэтина -альфа или -бета (по 70-80 ед/кг массы тела у родильниц, через день, подкожно, 3-6 инъекций) в сочетании с препаратами железа (Ш)-гидроксид полимальтозата: железа (Ш)-гидроксид полимальтозат (Мальтофер), железа (Ш)-гидроксид полимальтозат/фолиевая кислота (Мальтофер Фол) или с железа (Ш)-гидроксид сахарозным комплексом (Венофер) по 5-10 мл в 200-400 мл физиологического раствора в/в капельно через день.
Лечение беременных и родильниц с атипичным клиническим вариантом ЖДА, развившимся на фоне заболеваний, сопровождающихся воспалением (заболевания почек; острые и хронические инфекционно-воспалительные заболевания; аутоиммунные заболевания; злокачественные новообразования и др.) рекомендуется начинать в первую очередь с терапии основного заболевания, вызвавшего воспалительный процесс в организме. При этом в случае отсутствия эффекта от лечения препаратами железа необходимо использовать вышеуказанные препараты эритропоэтина в сочетании с препаратами железа (Ш)-гидроксид полимальтозата перорально или с железа (Ш)-гидроксид сахарозным комплексом (Венофер) парентерально.
Родильницам с анемией после кесарева сечения в первые трое суток после операции, учитывая диету, рекомендуется прием внутрь препаратов железа в форме раствора: железа протеинит сукцинилат (Ферлатум) внутрь 1 флакон 2 раза в сутки или железа глюконат внутрь 1 ампула 2 раза в сутки (Тотема) или железа (Ш)-гидроксид сахарозный комплекс (Венофер) парентерально.
Опыт многолетней научно-практической работы по проблеме железодефицитных состояний в пуэрперии позволил разработать и внедрить рациональные схемы лечения ЖДА для наиболее типичных групп родильниц.
ЖДА средней степени тяжести после кесарева сечения
I Этап (купирование анемии)
А. (в стационаре). Венофер (Швейцария) по 5 мл в 200 мл физиологического раствора в/в капельно (медленно!) через день 5 раз.
Б. (после выписки). Мальтофер Фол по 1 табл. 3 раза в сутки (1 месяц)
II Этап (терапия насыщения)
А. Мальтофер Фол по 1 табл. 2 раза в сутки (2 месяца).
Б. Мальтофер Фол по 1 табл. 1 раз в сутки (3 месяца).
ЖДА тяжелой степени после родов
I Этап (купирование анемии)
А. (в стационаре). Венофер по 10 мл в 400 мл физиологического раствора в/в капельно (медленно!) через день 5 раз.
Б. (после выписки). Мальтофер Фол по 1 табл. 3 раза в сутки (1 месяц).
II Этап (терапия насыщения)
A. Мальтофер Фол по 1 табл. 2 раза в сутки (2 месяца).
Б. Мальтофер Фол по 1 табл. 1 раз в сутки (3 месяца).
B. Ферретаб, Актиферрин, Фенюльс по 1 табл. 1 сутки (3 месяца).
ЖДА тяжелой степени после кесарева сечения
I. Этап (купирование анемии)
А. (в стационаре). Венофер по 10 мл в 400 мл физиологического раствора в/в капельно (медленно!) через день 5 раз + Эпокрин по 50 единиц/кг массы тела, подкожно, 3 раза в неделю 6 раз.
Б. (после выписки). Мальтофер Фол по 1 табл. 1 раз в сутки (3 месяца).
II. Этап (терапия насыщения)
A. Мальтофер Фол по 1 табл. 2 раза в сутки (2 месяца).
Б. Мальтофер Фол по 1 табл. 1 раз в сутки (3 месяца).
B. Ферретаб, Актиферрин, Фенюльс по 1 табл. 1 день (3 месяца).
При оценке эффективности 1-го этапа лечения, необходимо учитывать последовательность появления положительных признаков. Клиническое улучшение (уменьшение мышечной слабости, одышки, улучшение настроения) может наступать уже к 3-6-му дню лечения. Особенно ярко эти улучшения проявляются на фоне лечения препаратами железа в сочетании с рекомбинантным эритропоэтином. Повышение уровня ретикулоцитов чаще наблюдается на 8-12-й день. Нарастание уровня гемоглобина у многих родильниц начинается через 1-2 недели лечения. Иногда подъем Hb носит скачкообразный характер. В среднем нормализация уровня Hb происходит через 1-1,5 месяца, в зависимости от степени тяжести анемии [1,3,6]. На II этапе при проведении терапии насыщения, направленной на восстановление запасов железа в организме родильницы, учитывается динамика показателей, характеризующих обмен железа. Контроль эффективности, длительности применения и дозы препарата на II этапе осуществляется индивидуально, на основе динамической оценки феррокинетических показателей не реже 1 раза в месяц. Нормализация уровня сывороточного железа, коэффициента насыщения трансферрина железом и уровня сывороточного ферритина происходит постепенно, в указанной последовательности и свидетельствует о восстановлении запасного фонда железа и полного устранения железодефицитного состояния в организме.
Е.Н. Коноводовой [2], В.Н. Серовым и соавт. [3] накоплен большой практический опыт использования препарата Венофер для парентерального применения у родильниц со средней и тяжелой степенью анемии.
Венофер — стимулятор эритропоэза, антианемический препарат. В препарате Венофер железо находится в виде комплексного соединения гидроксида железа (III) (0,02 г железа в 1 мл) с сахарозой. Трехвалентное железо стимулирует образование гема, что, в конечном итоге, способствует повышению уровня гемоглобина. Поскольку железо в препарате Венофер находится в неионизированной форме, препарат не оказывает таких побочных эффектов, как раздражение слизистой оболочки желудочно-кишечного тракта, окрашивание зубов,
металлический привкус во рту. После однократного внутривенного введения препарата Венофер, содержащего 100 мг железа, максимальная концентрация железа достигается спустя 10 мин после инъекции. Период полувыведения препарата — около 6 ч. Благодаря низкой стабильности железа сахарата в сравнении с трансферрином наблюдается конкурентный обмен железа в пользу трансферрина [5,12].
Многоядерные центры железа (III) гидроксида окружены снаружи множеством нековалентно связанных молекул сахарозы. В результате образуется комплекс, молекулярная масса которого составляет приблизительно 43 кД, вследствие чего его выведение через почки в неизмененном виде невозможно. Данный комплекс стабилен и в физиологических условиях не выделяет ионы железа. Железо в этом комплексе связано со структурами, сходными с естественным ферритином.
Препарат назначают по 0,05-0,2 г на 400 мл 0,9% раствора хлорида натрия в сутки внутривенно капельно.Стандартная дозировка: 5-10 мл Венофер (100-200 мг железа) 1-3 раза в неделю в зависимости от уровня гемоглобина.
Следует отметить, что Венофер предпочтительнее вводить в ходе капельной инфузии для того, чтобы уменьшить риск выраженного снижения артериального давления и опасность попадания раствора в околовенозное пространство. Непосредственно перед инфузией Венофер нужно развести 0,9% раствором натрия хлорида в соотношении 1:20 [например, 1 мл (20 мг железа) в 20 мл 0,9% раствора натрия хлорида]. Полученный раствор вводится со следующей скоростью: 100 мг железа — не менее чем за 15 минут; 200 мг железа — в течение 30 минут; 300 мг железа — в течение 1,5 часов; 400 мг железа — в течение 2,5 часов; 500 мг железа — в течение 3,5 часов. Введение максимально переносимой разовой дозы, составляющей 7 мг железа/кг массы тела, следует производить в течение минимум 3,5 часов, независимо от общей дозы препарата.
Перед первым капельным введением терапевтической дозы препарата Венофер, необходимо ввести тест-дозу — 20 мг железа. При отсутствии нежелательных явлений оставшуюся часть раствора следует вводить с рекомендованной скоростью.
Расчет дозы. Доза рассчитывается индивидуально в соответствии с общим дефицитом железа в организме по формуле:
Общий дефицит железа (мг) = масса тела (кг) х (нормальный уровень Hb — Hb больного) (г/л) х 0,24* + депонированное железо (мг).
Общий объем препарата Венофер, который необходимо ввести (в мл) = общий дефицит железа (мг) / 20 мг/мл.
Оценка эффективности лечения проводится через 3-4 недели от начала лечения препаратами железа путем подсчета процентного роста значений гематологических показателей (Hb, Ht, RBC) по отношению к исходному уровню. Повышения Hb менее чем на 6% (2% в неделю); Ht — менее чем на 1,5% (0,5% в неделю); RBC менее чем на 3% (1% за неделю) свидетельствуют о неэффективности лечения.
Таким образом, применение алгоритма диагностики и лечения ЖДА у родильниц, учитывающего клинический вариант (типичный, атипичный), стадию, степень тяжести, уровень коэффициента адекватности продукции эритропоэтина (адекватный, неадекватный) обеспечивает эффективное патогенетическое лечение ЖДА благодаря индивидуально подобранной терапии (препараты железа, доза, форма, способ введения и длительность приема, сочетание с поливитаминами и препаратами эритропоэтина). Вышеотмеченное приводит к сокращению сроков лечения, снижению частоты гемотрансфузий, улучшению качества жизни и уменьшению числа койкодней в стационаре. Парентеральные препараты железа зарекомендовали себя, как альтернатива гемотрансфузиям у родильниц с тяжелой степенью анемии. Опыт применения препарата Венофер показал его высокую эффективность и переносимость в лечении ЖДА у родильниц.
источник
Часть женщин даже не подозревают, что причиной их плохого самочувствия, слабости, вялости и утомляемости после родов является анемия. У многих она диагностируется еще во время беременности.
Причин для развития анемии после появления малыша у женщины множество: кровопотеря во время родов, нерациональное ограничение в продуктах питания во время грудного вскармливания, обильные менструации и т.п. Признаки данного патологического состояния можно заметить, даже не обращаясь за медицинской помощью. Почему возникает анемия после родов, как ее выявить, можно ли вылечить самостоятельно?
Анемия — снижение уровня гемоглобина в крови у женщины менее 110 г/л. Именно эта граница является отправной точкой во время беременности и в течение первых месяцев после появления малыша. Потом же норма увеличивается и соответствует обычной для всех женщин — 120 г/л.
Гемоглобин — белок, который содержит в своей структуре железо. Сам же он находится в эритроцитах. Основная функция гемоглобина — участие в газообмене, т.е. его молекулы связываются с углекислым газом и уносят его из клеток в легкие, где обменивают его на кислород и отдают дальше тканям. Соответственно, при анемии у женщины проявляются в разной степени признаки гипоксии, что приводит к нарушению работы всего организма.
Таким образом, следующие параметры указывают на анемию:
- Снижение уровня гемоглобина крови ниже 110 или 120 г/л — легкая степень. Для умеренной характерно содержание его в пределах 70 — 90 г/л, если ниже — выраженная.
- Снижение числа эритроцитов, норма их в крови – 3,5 — 5*10 12 /л. Показания немного варьируют в зависимости от возраста, уровня физической нагрузки и некоторых других параметров.
- Снижение уровня гематокрита, который показывает насыщенность крови железом. В норме он 35 — 45%.
Иногда эту патологию называют малокровие, но это не медицинский термин. Выделяют острую и хроническую анемию. В первом случае она возникает вследствие внезапной кровопотери, например, во время родов или после них. Переносится она тяжелее, так как организм не успевает приспосабливаться.
Хроническая анемия возникает при постепенном, растянутом во времени уменьшении количества эритроцитов. Например, часто еще до родов у женщин снижен гемоглобин, а во время беременности и после состояние только усугубляется. Но переносится такое состояние проще, так как организм уже привык находиться постоянно в условиях кислородного голодания.
Смотрите на видео о заболевании:
Анемия может возникать вследствие повышенного разрушения (в том числе потери) эритроцитов или из-за уменьшения темпов их образования. Основные причины можно выделить следующие:
| Причина | Почему это происходит? |
| Существовавшая еще до беременности анемия | В этом случае запасы железа в организме ничтожны, а кровопотеря во время родов (в среднем 300 мл) усугубляет ситуацию и вновь приводит к снижению уровня гемоглобина. |
| Массивная кровопотеря во время родов и сразу после них | Часто такое наблюдается после кесарева сечения, при патологии плаценты, большом количестве разрывов и т.п. В таких ситуациях нередки случаи переливания крови, показанием для этого является снижение уровня гемоглобина ниже 70 г/л. |
| Плохое питание после родов | Часто новоиспеченные мамы резко ограничивают себя по разным причинам. Некоторые бояться вызвать аллергию у малыша, другие стараются похудеть. Итог один — анемия и все вытекающие отсюда последствия. |
| Обильные менструации после родов | В норме количество теряемой крови за одни месячные — не более 150 мл. Если объем увеличен (сгустки, очень продолжительные и т.п.), организм не успевают компенсировать потерю. В итоге постепенно гемоглобин снижается. Особенно часто такое наблюдается, если у женщины есть миома матки, эндометриоз и т.п. Анемия и обильные месячные после родов — частые спутники друг друга. |
| Хронические заболевания ЖКТ | К подобному состоянию могут приводит различные хронические заболевания желудочно-кишечного тракта (гастрит, колит, язвы и другие), селезенки (при ее увеличение), костного мозга. Следует знать, что онкологическая патология всегда сопровождается анемией. |
| Инфекционные заболевания | Во время всех инфекционных заболеваний в большинстве случаев также наблюдается снижение уровня гемоглобина, который восстанавливается через некоторое время после выздоровления. |
Причин, которые могут привести к анемии у женщины после родов, множество, помимо перечисленных. Установить истинную причину сможет только врач после обследования.
Признаки анемии знакомы многим. Во-первых, это бледность кожного покрова. Женщина отмечает, что быстро устает, все время хочет спать. У нее появляется слабость, повышенное потоотделение, периодические головокружения. Анемия после родов, симптомы которой сразу же начинают проходить после лечения, все равно приносит иногда немало беспокойств женщине. При умеренной и выраженной степени возникает учащенное сердцебиение, понижается артериальное давление.
При появлении хотя бы несколько из этих признаков следует сдать общий анализ крови и исключить снижение гемоглобина в крови.
Иногда анемия может себя ничем не выдавать, а незначительные ее признаки женщина связывает с недосыпанием и переутомлением. Особенно это касается легкой степени, которая чаще обнаруживается случайно.
Для того, чтобы определить наличие патологии, недостаточно выявить симптомы анемии у женщины после родов. Необходимо сдать общий анализ крови, желательно развернутый, исходя из которого уже можно будет сказать, как давно протекает заболевание и насколько оно серьезное.
Но после выявления анемии необходимо уточнить ее причину. Только так можно эффективно вылечить патологию.
Следующие изменения в общем анализе крови можно обнаружить при анемии:
- снижение уровня гемоглобина, эритроцитов, гематокрита;
- увеличение СОЭ;
- появляются микроциты — недозревшие и неполноценные эритроциты, которые возникают в условиях недостатка железа;
- также изменяются другие показатели в развернутых анализах — распределение по объему и т.п.
Лечение строится исходя из того, какова причина, ее вызвавшая, а также от степени запущенности. Так, признаки анемии после родов легкой степени уходят при диете, обогащенной железом. А вот умеренную и тяжелую необходимо подвергать медикаментозной терапии. Уровень гемоглобина ниже 70 г/л и наличие других симптомов (бледность, тахикардия и другие) являются показанием к переливанию компонентов крови.
Лечение анемии — длительный процесс, не менее месяца. Даже при уже нормальных показателях анализов необходимо еще некоторое время принимать таблетки, чтобы пополнить запасы железа.
Существует большое разнообразие препаратов для увеличения уровня железа в крови, при котором будет повышаться и образование гемоглобина. Практически все они разрешены как во время беременности, так и в период грудного вскармливания. Наиболее популярные и эффективные — тотема, мальтофер, ферронал, джеферол и подобные.
Многие из них, помимо железа, содержат дополнительно микроэлементы, которые способствуют лучшему усвоению железа. Чаще всего это витамин С и В12, марганец, медь, фолиевая кислота. Также при выборе препарата следует учитывать, какое железо — двух- или трехвалентное входит в препарат. Это влияет на степень усвоения декаоства. В желудочно-кишечном тракте всасывается трехвалентное, а для двух необходим обязательно окислитель, часто в этой роли выступает витамин С.
В большинстве случаев используются таблетированные формы, но возможно применение и внутримышечных инъекций. Чаще всего их назначают для лечения умеренной и тяжелой степени анемии.
Случается, что препараты железа вызывают нарушения стула по типу запоров, а также изменение его цвета на более темный. При необходимости нужно принимать слабительные, например, лактулозу и другие.
Режим дозирования может назначить только врач, исходя из выраженности симптомов и показателей анализов.
Важную роль в поддержании нормальных показателей крови играет питание. В свой рацион при анемии следует включать как можно больше продуктов красного цвета и его оттенков. Это мясо (говядина, свинина в меньшей степени), печень (говяжья в данном случае лучше, чем куриная), гречка, бобовые, яблоки, гранаты и другие. Конечно, женщинам на грудном вскармливании следует употреблять их с осторожностью, так как они могут вызывать аллергические реакции у малыша, проблемы с газообразованием и т.п.
Также важен для девушек с анемией свежий воздух. Регулярные прогулки будут способствовать скорейшему уменьшению симптомов, так как потребляется в таких условиях больше кислорода.
Рекомендуем прочитать статью о заболеваниях после родов. Из нее вы узнаете о проблемах, возникающих у молодой мамы, воспалительных и инфекционных заболеваниях половых органов.
Если у женщины выявлена анемия после родов, лечение должен назначать только врач. И только в дополнение к нему можно использовать различные рецепты народной медицины.
Рецепт 1. Для этого необходимо взять листья крапивы, цветки тысячелистника и корень одуванчика в равных частях. Затем следует заварить полученную смесь в воде и дать настояться несколько часов. Все проводится из расчета 1 — 2 ст.л на 300-400 мл воды. Принимать полученный настой следует по полстакана 3 — 4 раза в день в течение нескольких недель.
Рецепт 2. Необходимо свежую морковку натереть на мелкой терке. В таком же количестве следует измельчить редьку и свеклу. Затем из этих овощей отжать сок. Хранить полученный раствор нужно в прохладном темном месте. Пить по 1 ст. л. 2 — 3 раза в день в течение нескольких недель.
Рецепт 3. Необходимо взять 50 — 70 г ягод боярышника и 200 — 250 мл сухого красного вина. Смешать ингредиенты и дать настояться 2 — 3 недели, после чего принимать по 2 — 3 ст. л. 3 — 4 раза в день не менее месяца.
Рецепт 4. Следует один средний гранат почистить и выжать сок, потом смешать с 200 — 300 мл сухого красного вина. Полученный раствор употреблять 2 — 3 раза в день по 1 ст. л. в течение нескольких недель.
Рецепт 5. Следует взять медуницу лекарственную 30 — 50 г и настоять на 200 мл спирта в течение 2 — 3 недель в темном прохладном месте. Затем процедить и пить по 2 ст. л. несколько раз в день.
Анемия после родов — достаточно частое явление. Порою женщины длительное время чувствуют упадок сил, слабость, сонливость, изменение кожи и не знают, что стало причиной такого состояния.
Выявить анемию можно только в совокупности с клиническими анализами, которые назначает специалист. Явных симптомов у этой патологии нет, поэтому определить ее самостоятельно практически невозможно. Анемия 1 степени после родов может быть скорректирована питанием, но умеренную и тяжелую можно победить только с использованием лекарственных препаратов и иногда даже переливания крови.
Анемия после родов: признаки, симптомы, лечение. Целлюлит после родов на животе, ногах: проходит ли. Elena.
Иногда женщины отмечают, что после родов кружится голова. . Снижение уровня гемоглобина. Головокружение – один из симптомов анемии.
Нормальное, повышенное или сниженное давление после родов: когда . Дело в том, что еще некоторое время у нее скорее всего будет наблюдаться анемия.
Заболевания после родов. . Возникает анемия воспаления, степень которой уменьшается, или она даже исчезает после выздоровления.
источник
Беременность и роды при железодефицитной анемии нередко сопровождаются различными неприятными осложнениями. Поэтому мы решили рассказать, как влияет эта патология на течение беременности и родов. Так же поговорим о методах ее лечения и профилактики.
Важно знать, что такое анемия при беременности. Она представляет собой заболевание, при котором в организме человека снижается количество железа и уровень гемоглобина.
Железо является важным элементом, принимающим участие в процессе клеточного дыхания.
При возникновении недуга снижается его содержание в сыворотке крови, костном мозге.
В результате этого нарушается выработка гемоглобина — вещества, позволяющего связывать молекулы кислорода и доставлять их ко всем органам и тканям.
Последствием проблемы становится появление клеточной гипоксии.
Органы, не получающие достаточного количества кислорода, перестают нормально функционировать. В результате у человека возникает характерная клиническая картина заболевания.
Особенно остро это проявляется во время вынашивания плода и грудного вскармливания. Организм будущей мамы потребляет повышенное количество кислорода, поэтому последствия недостаточности более тяжелые.
К возникновению заболевания приводят такие неблагоприятные факторы как:
- Неправильное питание, неполноценный рацион.
- Нарушение метаболических процессов.
- Частые кровотечения.
- Заболевания крови.
Выраженность симптомов анемии при беременности зависит от степени тяжести болезни.
Так, при легкой степени симптомы могут отсутствовать вовсе, а заболевание тяжелой степени приводит к значительному ухудшению самочувствия.
Выделяют следующие признаки анемии у беременных:
- Частые перепады настроения, раздражительность, плаксивость;
- Головокружения, обморочное состояние, слабость, приступы мигрени;
- Сухость кожи, появление на ней различных шелушений, микротрещин;
- Сухость слизистых оболочек (например, развитие стоматита);
- Ухудшение качества волос и ногтей;
- Нарушение дыхание (развитие одышки даже при незначительных физических нагрузках);
- Снижение уровня АД;
- Нарушение работы органов ЖКТ (тошнота, изменение стула);
- Стойкое снижение естественных защитных сил организма;
- Нарушение работы печени, что может привести к интоксикации организма и появлению соответствующих симптомов;
- Изменение вкусовых пристрастий.
Чем опасна анемия при беременности? Патологический процесс приводит к нарушению клеточного дыхания и гипоксии.
Гипоксия является опасным состоянием, приводящим к различным осложнениям при беременности.
Так, анемия при беременности чревата такими последствиями для ребенка приводит к задержке физического развития плода, нарушениям работы плаценты.
Нередко наблюдается ее преждевременное старение и отслаивание. Это может спровоцировать преждевременное появление ребенка на свет, либо, наоборот, перенашивание плода.
Для матери болезнь также представляет серьезную опасность. В частности, женщины, страдающие патологией, сталкиваются с проблемой сильного токсикоза и значительного ухудшения самочувствия.
Однозначного ответа на этот вопрос нет. Все зависит от степени тяжести болезни, индивидуальных особенностей организма пациентки, наличия других осложнений.
При легкой форме недуга предпочтение отдают естественному процессу.
Если же диагностирована тяжелая форма, врачи предпочитают не рисковать, и назначают плановую операцию кесарева сечения.
Прежде всего, нужно устранить причину, которая повлекла за собой появление патологии.
После этого будущей матери назначают особую диету, потребление продуктов, богатых содержанием микроэлементов. При этом немного повышают калорийность рациона (примерно на 10%).
Однако, потребление жирных продуктов следует ограничить. Жиры нарушают процесс всасывания, в результате чего ситуация только усугубляется.
Беременной назначают прием железосодержащих препаратов и БАДов. Предпочтительно принимать препараты в форме таблеток. Инъекции рекомендуются только при наличии особых показаний.
Терапию необходимо проводить вплоть до рождения ребенка. Даже в том случае, если показатели гемоглобина у пришли в норму. Это позволит предотвратить риск развития проблемы у плода.
Анемия при беременности может привести к весьма неприятным последствиям, существенно осложняющим течение процесса.
Нередко развивается обильное кровотечение, что еще более усугубляет течение болезни.
Кроме того, снижение гемоглобина часто способствует ослаблению схваток. В этом случае показано кесарево сечение, так как в противном случае существует риск асфиксии плода.
Такую серьезную проблему нельзя оставлять без внимания. Поэтому молодой маме после рождения ребенка сразу же требуется медицинская помощь.
Выбор того или иного способа терапии зависит от степени развития недуга.
Болезнь легкой степени лечат при помощи правильного, сбалансированного рациона, обогащенного железосодержащими продуктами.
Если диагностирован недуг средней или тяжелой степени, требуется медикаментозная терапия.
Известны многочисленные препараты, в состав которых входит многочисленные жизненно-важные элементы, такие как витамины группы В, кальций, марганец. Чаще всего назначают прием Мальтофера, Ферронала, Тотемы.
При тяжелом течении недуга используют железосодержащие препараты в форме инъекций.
Также при тяжелой форме недуга назначают экстренные процедуры по переливанию эритроцитарной массы.
Данное мероприятие несет риск инфицирования организма молодой мамы. Применяют его только при наличии особых показаний, когда справиться с проблемой при помощи других средств невозможно.
Лечение анемии при беременности предполагает и другие меры.
Необходимо скорректировать и образ жизни.
Помимо правильного и полноценного питания, предполагающего употребление красного мяса, яблок, гречневой крупы, гранатов, необходимо соблюдать и другие предписания врача.
Рекомендуется проводить достаточное количество времени на свежем воздухе, вести умеренно-активный образ жизни.
Профилактика анемии при беременности заключается в правильном питании, частом пребывании на свежем воздухе, отсутствии вредных привычек, своевременной диагностике и лечении патологий внутренних органов.
Дефицит гемоглобина – опасная патология, которая может нанести серьезный вред здоровью будущей матери и ребенка. Заболевание нуждается в своевременном и комплексном лечении.
Терапия осуществляется не только во время беременности и вплоть до наступления ответственного момента, но и после появления малыша на свет.
Выбор способов лечения зависит от степени тяжести недуга, индивидуальных особенностей организма беременной.
источник
Отрывок из главы 19 «Ведение беременности, порождающее страх» книги М. Одена «Кесарево сечение: безопасный выход или угроза будущему?»
Боже, как все это страшно. У меня в 20 недель обнаружили 1:2, сижу сама не своя, пересдам только через неделю, а у меня уже паника((
У меня предстоит второе кс. Задумалась недавно, что если я захочу ещё малыша. Между первым и вторым 1.6. Спросила у врача, она сказала через годика 4 можно и о третьем задумываться
Со мной в роддоме две девочки с КС лежали. У одной третье, по. Чем каждые два года рожала. У другой — четвертое. Разница между первым и четвертым — 16 лет.
Ой прочитала на одном дыхании, столько всего нужного и полезного! Отличная статья!
Подскажите пожалуйста, есть случаи врачи сказали сиамские близнецы а родились здоровые дети.
мне показалось, что статья не для русских женщин, а для америкосов.
Честно говоря рехнуться можно… Если решить соблюдать суточную дозу каждого витамина, каждый день.
Самое главное — вовремя предупредить развитие анемии. Именно поэтому очень рекомендуют беременным регулярно проходить осмотр у врачей и сдавать анализы. В свое время лучшая подруга со второго месяца пила Гемобин, чтобы держать гемоглобин в норме. Без него падал просто стремительно.
у меня была. всю Б пила сорбифер, но все обошлось без последствий)
У меня знакомая после первого кесарева решила сама родить второго, врачи ток расписку взяли с неё. Еще одна тетя трое детей и все кесарево. Я стала мужу уже говорить, что хочу второго ребенка, но много минусов, один гинеколог не рекомендовал вторую беременность. Т.к первая тяжелая была и я раньше на месяц родила, (а последующие роды как правило еще раньше, даже) не знаю. Ребенка в больницу забирали… и хочется, и..
Да не бери в голову, смотря какая беременность и какие роды. Можно и в ЕР родить по шкале Апгар 3/4. Знаю людей который по 3 КС делали и все о.к. Главное выдержать срок между беременностями и долго тоже не затягивать на 10 летку)))
вопрос конечно интересный.ну наверно это правда, коль вы это гдето вычетали, но не у всех же так бывает.укогото вторые роды после кесарева проходят нормально.всмысле второе кесарево сечение без всяких осложнений.
А почему вы не введете просто дополнительно клетчатку в рацион? Есть же аптечная, просто дважды в день ее пьешь с водой или можно в кефир/йогурт добавлять, и она от запоров избавляет на раз два, я пью ее регулярно, по-другому не могу, беру большие банки у Сибирской клетчатки, там почти 300 грамм в районе 150 рублей, не дорого выходит в общем, очень советую
Проблема номер один с детства. В сознательном возрасте удалось отрегулировать с помощью диеты, дюфалаке и упражнений. Но наступила долгожданная беременность и проблемы вернулись, нарастая как снежный ком. Обычные решения не действуют. Живот постоянно тянет, становится жёстким. Боюсь за ребёнка.
Я лично столкнулась с огромным избытком В 9 в организме, а все от того что начитавшись умных топиков, решила самостоятельно себе назначить хорошую дозу фолатов, мало того что принимала Фемибион 1, так ещё скупила пол айхерба, по рекомендациям продвинутых единомышленниц, кашу же маслом не испортишь, избыток фолатов в же в организме не бывает, они же водорастворимые и сами уходят… Конечно. Не тут то было.
Когда я с последней неудачной беременностью по рекомендации врача сдала В9, у неё вылезли глаза, она рекомендовала срочно отменять все в чем есть фолька и поведала то, о чем обычно не пишут или пишут вскользь, а именно что избыток фолиевой вызывает онкологю у матери и у плода, так же часто приводит к аутизму у детей… По её словам эта тема была широко освещена на какой то там последней конференции…
Так что девочки и тут не стоит заниматься самодеятельностью и слепо доверять всему что у других » работает на ура» Только на сайте знаю с десяток девочек которые самостоятельно устанавливают себе дозировки и комбинации фолатов свято веря что это безопасно…
Всем добра, здоровья и грамотных врачей.
ой, я эту Катю знаю, безумно ей благодарна. Мне кажется ее доля тоже есть, что получилось забеременеть. По крайней мере подготовить хоть немного организм к беременности. Заказывала фолат и В 12 с айхерба, хотя у меня мутация фолатного цикла только одна MTHFR. Но на начальных сроках очень с ней консультировалась. Я до нее и не знала про гомоцистеин. В итоге забеременела с 6,9. И этим фолатом и В12 сраху опустила ниже его
Да уж, у моего мужа мама, свекровь моя, тоже несла ересь про то, что на 26-27 неделе уже нельзя принимать ванну хD Если бы я тогда эту статью нашла, эх… А до этого воевать пришлось с ней почти две недели. В конечном счёте на http://otomkak.ru/ наткнулась на схожую статью, где подробно описывалось, что, как и когда можно, а что нельзя. А то во время первой беременности тоже помучиться пришлось с новоиспечённой бабушкой =/
Нашла классный сай, там правила многих авиакомпаний по перелету беременных: http://www.feel-heal.org/# !—flight-pregnant-woman/cscu
Информация для беременных женщин с отрицательным резусом крови.
Таким девушкам необходим укол вакцины ИММУНОГЛОБУЛИН АНТИРЕЗУСНЫЙ в период с 28-30 неделю беременности, если папа ребенка с положительной кровью. Мало кто знает, что этот укол бесплатный. Его должны делать при дневном стационаре в ЖК. Эта вакцина занесена в реестр ЖНВЛС (жизненно важных лекарственных средств), которые предоставляются бесплатно при показаниях к их необходимости всем у кого есть полис обязательного медицинского страхования.
Меня тоже пытались развести на 8000 руб. И после того как я потребовала у заведующей отделением ЖК официального письменного отказа от предоставления мне вакцины бесплатно, с указанием причины… вакцина сразу нашлась и укол сделали бесплатно.
Милые мамочки сохраните свои деньги для ребёнка, а не для увеличения левого заработка заведующих и центров вакцинации. Знайте свои права и требуйте их исполнения по закону. Надеюсь я помогу кому-нибудь из будущих мам)))
Счастья Вам и здоровья.
У меня почти 39 недель, был сильный токсикоз (с 9 по 13 неделю потеряла 5 кг и очень долго не набирала вообще. До 20 недели рвало, потом всё нормализовалось, недели до 30 жили очень даже позитивно, с 30 по утрам мутит только по сей день). Жидкость явно задерживается с 23 недели сняла обручальное кольцосейчас влажу в одни единственные тапки или кроссовки если расшнуровать. Доктор говорит отёков нет (согласна, на картинку из учебника по клинической патологии не похожа) но так или иначе вид оплывший и нездоровый. Травы (эрва и толокнянка) не сгоняют. Ставят тенденцию к крупному плоду и многоводию (по УЗИ на 32 недели). При этом малыш чувствует себя хорошо. Но набирать я стала по 700-1200г в неделю если питаюсь нормально (т.е. 1500-2000кк в день). Приходится сокращать рацион, но тогда чувствую жуткую слабость начинаются эмоциональные срывы. То есть пару недель я удерживаюсь в рамках нормы набора (кровью потом и слезами) то где-то недоглядишь и опа уже больше чем хочет доктор. сейчас моя общая прибавка в весе + 9 кг (на 5 недели когда узнала весила 61,6 сегодня на почти 39 70,6) а доктор меня каждый раз укоряет. Спрашивает откуда лишка. А я уже просто устала от её вопросов и ужиманий тем более она запретила сладкое (я сама по себе сластёна, но адекват всё понимаю, только вот руки дрожат если полностью отказываюсь, тоже не приятно). Исходя из статьи, может всё-таки я не много набираю? Как сказать доктору? Меня эта ситуация выводит из состояния душевного равновесия, я нервничаю. И что хуже пара лишних кг или нервные стрессы с моей стороны для малыша? Страх ему навредить накручивает новый виток нервов доводит до слёз.
Про белый и коричневый рис. Мне китайский врач сказала что во время беременности нужно есть только белый рис, разница между коричневым (неочищенным) и белым — небольшая (потому как белый рис относиться к медленным углеводам, так же как и остальные не дробленные крупы), а есть нужно белый потому, что при выращивании риса часто используются химикаты для уничтожения вредителей и вот эти химикаты накапливаются в оболочке риса, белый рис шлифуют и он избавляется от это оболочки, а коричневый рис не шлифуют.
Для мам, которые собираются кормить долго грудью нужно набирать 15-20 кг., я при первой беременности начиталась и боялась поправится, а потом очень сильно похудела в первые же месяцыкормления. С третьим тоже похудела за 9 мес., крупный ребенок, потеряла 20 кг, вес упал до 45 кг при росте 152 см. Сейчас остановилась на 64 кг уже как 2 месяца, хотелось бы не опустится ниже 50 кг, но учитывая, что ребенок будет крупным врят ли удастся.
источник
Активно развивающийся малыш в утробе матери нуждается в поступлении кислорода и полезных веществ. С каждым днем нагрузка на материнский организм во время беременности возрастает, что вполне объяснимо активным ростом и набором веса плодом. Чтобы оценить состояние и функциональность органов и систем, женщина регулярно сдает кровь для определения уровня гемоглобина и эритроцитов.
Гемоглобин представляет собой особый белок, содержащий железо, который предназначен для связывания молекул кислорода с последующим их переносом в ткани и органы. Гемоглобин располагается на поверхности эритроцитов – форменных элементов крови, главной задачей которых является транспорт кислорода. У многих женщин отмечается резкое падение уровня гемоглобина к концу беременности. Будущие мамы задаются вопросом, опасны ли роды при низком гемоглобине? Как поднять уровень гемоглобина до нормального?
Практически 40% беременных сталкиваются с такой проблемой, как анемия – снижение уровня эритроцитов и гемоглобина в крови. Как правило, риск родов при низком гемоглобине определяется в соответствии со степенью тяжести анемии.
Известно, что во время вынашивания уровень Hb в здоровом женском организме незначительно снижен. Физиологически это обусловлено образованием третьего круга кровообращения и увеличением объема циркулирующей крови. Именно по этой причине нормальные показатели крови беременных имеют небольшие отличия от привычных.
Показатели гемоглобина в норме:
- Взрослые 120-150 г/л
- Дети 110-120 г/л
- Беременные 110 г/л и выше
Из этого следует, что уровень гемоглобина во время беременности 110 г/л и выше является абсолютной нормой.
Степени тяжести анемии, в зависимости от уровня снижения гемоглобина до родов:
- Легкая: Hb в пределах 110-90 г/л
- Средней тяжести: Hb 90-70 г/л
- Тяжелая: уровень Hb в крови ниже 70 г/л
Легкая степень анемии не представляет особой опасности для здоровья женщины и достаточно быстро корректируется с помощью сбалансированного питания. Средняя степень тяжести анемии является показанием к назначению железосодержащих лекарственных препаратов. При анемии тяжелой степени показана срочная госпитализация беременной в стационар, с дальнейшим проведением интенсивного курса лечения.
ВАЖНО! Роды при очень низком гемоглобине представляют опасность, как для матери, так и для плода. Учитывая возрастающую потребность в кислороде во время родов, при прохождении по родовым путям организм ребенка находится в состоянии гипоксии — кислородного голодания, что в значительной степени влияет на его выносливость.
Физиологически обусловленное снижение гемоглобина характерно для второй половины беременности. Примерно с 20 недели гестационного срока отмечается незначительное падение Hb в крови (не ниже 90 г/л), которое обусловлено повышением потребностей плода в питании.
Ближе к наступлению родов, снижение гемоглобина отмечается в сроке 32-34 недель. Примерно с 30 недели гестации ребенок начинает активно набирать вес, что приводит к росту потребности в кислороде. Увеличение объема циркулирующей крови влечет за собой закономерное снижение ее вязкости, а значит, уменьшение количества эритроцитов и уровня гемоглобина. При сбалансированном питании и отсутствии сопутствующих заболеваний, перед родами пониженный гемоглобин повышается до нормальных цифр.
Низкий уровень железа в крови – основная причина низкого гемоглобина перед родами. Потребности женского организма в железе во время вынашивания возрастают почти в два раза, так как часть его расходуется на строительство эритроцитов плода. Анемия развивается в тех случаях, когда в организм поступает недостаточное количество железа либо нарушено его усвоение.
- Отягощенный соматический анамнез (заболевания почек, патология печени, пороки сердца).
- Однообразное питание.
- Железо и белок являются основными строительными материалами для гемоглобина. При однообразном питании с низким содержанием витаминов, микроэлементов и белка, развитие анемии при беременности вполне закономерно.
- Токсикоз тяжелой степени.
- Отсутствие аппетита, тошнота и рвота при раннем токсикозе беременных приводят к потере важных минералов и микроэлементов (цинк, медь, фолиевая кислота, витамин «B12»), необходимых для всасывания железа в кровь.
- Нарушение свертываемости крови.
- Прием некоторых лекарственных препаратов (цитостатики, антибиотики).
- Дисбактериоз.
- Тяжелые физические и эмоциональные нагрузки.
- Острые респираторные заболевания.
Кроме того, роды при низком гемоглобине характерны для женщин с интервалом между беременностями менее двух лет. За такой короткий промежуток времени организм просто не успевает восстановить жизненные силы и накопить достаточный уровень железа для очередного вынашивания.
Беременные с пониженным гемоглобином предъявляют жалобы на общую слабость, быструю утомляемость, головокружения, шум в ушах, бессонницу, а также приступы головной боли. При отсутствии лечения анемии к вышеперечисленным симптомам присоединяются сухость и бледность кожных покровов, ухудшение состояния ногтей и волос, ангулит (заеды в уголках рта), ощущение перебоев в сердце, одышка, обмороки и т.д.
Роды при низком гемоглобине опасны такими осложнениями, как слабость родовой деятельности, преждевременные роды, кровотечение, повышенная восприимчивость ребенка к инфекциям. Отсутствие лечения анемии во время беременности является причиной гипоксии плода, в результате которой малыш не имеет возможности нормально расти и развиваться.
ВАЖНО! Самостоятельный неконтролируемый прием железосодержащих препаратов может привести к неприятным последствиям. При появлении вышеперечисленных симптомов необходимо обратиться к лечащему врачу, который назначит антианемическую терапию и подберет наиболее эффективный способ введения препаратов, в зависимости от степени тяжести заболевания и состояния плода.
При отсутствии критически низких показателей гемоглобина и удовлетворительном самочувствии, беременная в силах самостоятельно нормализовать показатели крови. Для этого необходимо выполнять ряд простых правил.
Употреблять в пищу продукты с высоким содержанием железа, белка и витаминов:
- нежирное мясо (говядина, телятина, курица);
- морская рыба и другие морепродукты;
- субпродукты (печень, сердце);
- кисломолочные продукты (кефир, ацидолакт);
- злаковые (крупа гречневая, ржаной хлеб);
- овощи и фрукты, богатые витамином «C» и фолиевой кислотой (яблоки, гранат, тыква, абрикос, свекла, зелень, картофель, капуста, цитрусовые и т.д.).
Ежедневно гулять на свежем воздухе. Умеренные физические нагрузки, пешие прогулки в парке способствуют насыщению организма кислородом.
Принимать поливитамины. С целью профилактики анемии рекомендуется принимать комплекс поливитаминов и минералов во время беременности. Особенно это актуально в зимне-весенний период.
Регулярное посещение женской консультации. Во время беременности женщины регулярно посещают женскую консультацию для осмотра и сдачи анализов. Плановое обследование, а именно общий и биохимический анализы крови в динамике, позволяют своевременно выявить снижение уровня Hb.
Роды при низком гемоглобине являются следствием халатного отношения беременной к собственному здоровью, за исключением тех случаев, когда анемия обусловлена тяжелыми соматическими заболеваниями. Помните, лучше предупредить заболевание, чем лечить его.
источник
Статистические данные по кесареву сечению разнятся в разных странах. Так, согласно неофициальной статистике в России с помощью этой родоразрешающей операции на свет появляется около четверти (25 процентов) всех младенцев. Эта цифра возрастает с каждым годом в связи c ростом кесарева сечения по желанию. В Соединенных Штатах Америки и большинстве стран Европы с помощью кесарева сечения на свет появляется каждый третий ребенок. Наиболее высокий процент этой операции зарегистрирован в Германии. В отдельных городах этой страны с помощью кесарева сечения рождается каждый второй ребенок (50 процентов). Самый низкий процент зарегистрирован в Японии. В странах Латинской Америки этот процент равняется 35, в Австралии – 30, во Франции – 20, в Китае – 45.
Эта статистика идет вразрез с рекомендациями Всемирной Организации Здравоохранения (ВОЗ). Согласно ВОЗ «рекомендованная» доля кесарева сечения не должна превышать 15 процентов. Это значит, что проведение кесарева сечения должно проводиться исключительно по медицинским показаниям, когда естественные роды невозможны или сопряжены с риском для жизни матери и ребенка.
Кесарево сечение (с латинского «caesarea» – королевский, и «sectio» — разрез) является одной из самых древних операций. Согласно легенде сам Юлий Цезарь (100 – 44 до нашей эры) появился на свет, благодаря этой операции. Также существуют сведения, что при его правлении был принят закон, предписывающий в обязательном порядке в случае смерти роженицы извлекать из нее ребенка путем рассечения матки и передней брюшной стенки. С этой родоразрешающей операцией связано много мифов и легенд. Также существует множество древнекитайских гравюр, изображающих проведение этой операции, причем на живой женщине. Однако в большинстве своем эти операции заканчивались летально для роженицы. Основной ошибкой, которую допускали врачи, было то, что после извлечения плода они не зашивали кровоточащую матку. В результате этого женщина умирала от потери крови.
Первые официальные данные благополучного кесарева сечения датируются 1500 годом, когда проживающий в Швейцарии Якоб Нуфер осуществил эту операцию своей жене. Его жена в течение длительного времени мучилась затяжными родами и все никак не могла родить. Тогда Якоб, который занимался кастрированием свиней, получил разрешение от представителей власти города на извлечение плода с помощью разреза на матке. Ребенок, родившийся на свет в результате этого, прожил 70 лет, а мать родила еще нескольких детей. Сам же термин «кесарево сечение» был введен спустя менее 100 лет Жаком Гилльимо. В своих трудах Жак описал этот вид родоразрешающей операции и назвал ее «кесарево сечение».
Далее, по мере развития хирургии как отрасли медицины, этот вид оперативного вмешательства практиковался все чаще. После того как Мортон в 1846 применил эфир в качестве анестетика, акушерство вышло на новый этап развития. По мере развития антисептики смертность от послеоперационного сепсиса снизилась на 25 процентов. Однако оставался высокий процент смертельных случаев, обусловленных послеоперационным кровотечением. Чтобы устранить его, применялись различные методики. Так, итальянским профессором Порро было предложено после извлечения плода удалять и матку и тем самым предупреждать кровотечение. Такой метод проведения операции снизил смертность рожениц в 4 раза. Окончательную точку в этом вопросе положил Саумлнгер, когда впервые в 1882 году осуществил технику наложения серебряных проволочных швов на матку. После этого хирурги-акушеры лишь продолжали совершенствовать данную методику.
Развитие хирургии и открытие антибиотиков привело к тому, что уже в 50 годах 20-го века с помощью кесарева сечения на свет появлялось 4 процента детей, а спустя 20 лет – уже 5 процентов.
Несмотря на то, что кесарево сечение является операцией, со всеми возможными послеоперационными осложнениями, все большее количество женщин предпочитает эту процедуру из-за боязни естественных родов. Отсутствие в законодательстве строгих предписаний о том, когда следует проводить кесарево сечение, дает врачу возможность поступать по своему усмотрению и по желанию самой женщины.
Мода на кесарево сечение была спровоцирована не только возможностью «быстро» решать проблему, но и финансовой стороной вопроса. Все больше клиник предлагает роженицам оперативное родоразрешение с целью избежать боли и быстро родить. Берлинская клиника Шарите в этом вопросе пошла еще дальше. Она предлагает услугу так называемого «императорского рождения». По мнению врачей этой клиники рождение по-императорски дает возможность ощутить прелесть естественных родов без мучительных схваток. Отличием этой операции является то, что локальная анестезия позволяет видеть родителям момент появления малыша. В момент извлечения ребенка из утробы матери полотно, ограждающее мать и хирургов, опускают и тем самым дают матери и отцу (если он рядом) возможность наблюдать рождение малыша. Отцу разрешают перерезать пуповину, после чего малыша кладут матери на грудь. После этой трогательной процедуры полотно поднимают, и врачи заканчивают операцию.
Необходимо отметить, что эти показания могут изменяться в течение беременности. Так, низко расположенная плацента может мигрировать в верхние отделы матки и тогда необходимость в операции исчезает. Аналогичная ситуация происходит и с плодом. Известно, что плод меняет свое положение на протяжении беременности. Так, из поперечного положения он может переходить в продольное. Иногда такие изменения могут происходить буквально за пару дней до родов. Поэтому необходимо постоянно мониторизировать (осуществлять непрерывное наблюдение) состояние плода и матери, а перед назначенной операцией еще раз пройти ультразвуковое исследование.
Кесарево сечение необходимо, если присутствуют следующие патологии:
- кесарево сечение в анамнезе и несостоятельность рубца после него;
- аномалии прикрепления плаценты (тотальное или частичное предлежание плаценты);
- деформация костей таза или анатомически узкий таз;
- аномалии положения плода (тазовое предлежание, поперечное положение);
- крупный плод (более 4 кг) или гигантский плод (более 5 кг), или же многоплодная беременность;
- тяжелые патологии со стороны матери, связанные и не связанные с беременностью.
Как правило, проведенное единожды кесарево сечение исключает повторные физиологические роды. Это обусловлено присутствием рубца на матке после первого оперативного родоразрешения. Он является ничем иным как соединительной тканью, которая не способна сокращаться и растягиваться (в отличие от мышечной ткани матки). Опасность заключается в том, что в следующих родах место рубца может стать местом разрыва матки.
То как сформирован рубец, определяется послеоперационным периодом. Если после первого кесарева сечения у женщины были какие-то воспалительные осложнения (которые нередки), то рубец может плохо затягиваться. Состоятельность рубца перед следующими родами определяется с помощью ультразвукового исследования (УЗИ). Если на УЗИ толщина рубца определяется менее 3 сантиметров, края его неровные, а в его структуре видна соединительная ткань, то тогда рубец считается несостоятельным и врач принимает решение в пользу повторного кесарева сечения. На это решение также оказывает влияние и много других факторов. Например, крупный плод, наличие многоплодной беременности (двойня или тройня) или патологии у матери также будут в пользу кесарева сечения. Иногда врач, даже без наличия противопоказаний, но с целью исключить возможные осложнения, прибегает к кесареву сечению.
Иногда уже в самих родах могут появиться признаки неполноценности рубца, и возникает угроза разрыва матки. Тогда проводится экстренное кесарево сечение.
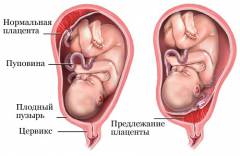
Безусловным показанием к кесареву сечению является тотальное предлежание плаценты. В этом случае плацента, которая в норме прикрепляется к верхним отделам матки (дну или телу матки), располагается в ее нижних сегментах. При тотальном или полном предлежании плацента полностью перекрывает внутренний зев, при частичном – более чем на одну треть. Внутренним зевом называется нижнее отверстие в шейке матке, которое соединяет полость матки и влагалища. Через это отверстие голова плода проходит из матки во внутренние половые пути, а оттуда наружу.
Распространенность полного предлежания плаценты составляет менее 1 процента от общего количеств родов. Естественные роды становятся невозможными, так как внутренний зев, через который должен проходить плод, перекрыт плацентой. Также при сокращении матки (которые наиболее интенсивно происходят в нижних отделах) плацента будет отслаиваться, что повлечет за собой кровотечение. Поэтому при полном предлежании плаценты роды путем кесарева сечения являются обязательными.
При частичном предлежании плаценты выбор родов определяется наличием осложнений. Так, если беременности сопутствует неправильное положение плода или присутствует рубец на матке, то роды разрешаются оперативным вмешательством.
При неполном предлежании кесарево сечение осуществляется при наличии следующих осложнений:
- поперечное положение плода;
- несостоятельный рубец на матке;
- полигидрамнион и олигогидрамнион (многоводие или маловодие);
- несоответствие размеров таза и размеров плода;
- многоплодная беременность;
- возраст женщины старше 30 лет.
Аномалии прикрепления могут служить показанием не только к плановому кесареву сечению, но и к экстренному. Так, основным симптомом предлежания плаценты является периодическое кровотечение. Это кровотечение возникает без боли, но отличается своей обильностью. Оно становится основной причиной кислородного голодания плода и плохого самочувствия матери. Поэтому частые, обильные кровотечения, являются показанием к экстренному родоразрешению путем кесарева сечения.
Аномалии развития костей таза – одна из причин затяжных родов. Таз может быть деформирован по самым различным причинам, возникшим как в детстве, так и во взрослом периоде жизни.
Самыми распространенными причинами деформации костей таза являются:
- перенесенный в детстве рахитизм или полиомиелит;
- плохое питание в детстве;
- деформация позвоночника, включая копчик;
- повреждение костей таза и их соединений в результате травм;
- повреждение костей таза и их соединений из-за новообразований или таких заболеваний как, например, туберкулез;
- врожденные аномалии развития костей таза.
Деформированный таз служит барьером для прохождения ребенка по родовым путям. При этом изначально плод может входить в малый таз, но далее из-за каких-либо локальных сужений его продвижение затрудняется.
При наличии узкого таза головка ребенка изначально не может войти в малый таз. Различают два варианта этой патологии – анатомически и клинически узкий таз.
Узким с анатомической точки зрения тазом называется тот таз, размеры которого более чем на 1,5 – 2 сантиметра меньше размеров нормального таза. При этом даже отклонение от нормы хотя бы одного из размеров таза приводит к осложнениям.
Размерами нормального таза являются:
- наружная конъюгата – расстояние между надкрестцовой ямкой и верхней границей лобкового сочленения не менее 20 – 21 сантиметров;
- истинная конъюгата – из длины наружной вычитают 9 сантиметров, что соответственно будет равняться 11 – 12 сантиметрам.
- межостный размер – расстояние между верхними подвздошными остями должно составлять 25 – 26 сантиметров;
- длина между самыми отдаленными точками подвздошных гребней должна составлять не менее 28 – 29 сантиметров.
Исходя из того, насколько меньше размеры таза, выделяют несколько степеней узости таза. Третья и четвертая степень таза является безусловным показанием к кесареву сечению. При первой и второй оценивают размеры плода, и если плод некрупный, а также отсутствуют осложнения, то проводят естественные роды. Как правило, степени узости таза определяют по размеру истинной конъюгаты.
| Размер истинной конъюгаты | Степени узости таза | Вариант проведения родов |
| 9 – 11 сантиметров | I степень узкого таза | Возможны естественные роды. |
| 7,5 – 9 сантиметров | II степень узкого таза | Если плод менее 3,5 кг, то естественные роды возможны. Если более 3,5 кг, то решение будет принято в пользу кесарева сечения. Велика вероятность осложнений. |
| 6,5 – 7,5 сантиметров | III степень узкого таза | Естественные роды невозможны. |
| Менее 6,5 сантиметров | IV степень узкого таза | Исключительно кесарево сечение. |
Узкий таз осложняет течение не только самих родов, но и беременности. На поздних сроках, когда головка малыша не опускается в малый таз (поскольку она больше размеров таза), матка вынуждена подниматься вверх. Растущая и поднимающаяся матка оказывает давление на грудную клетку и соответственно на легкие. У беременной из-за этого появляется выраженная одышка.
При расположении плода в матке беременной женщины оцениваются два критерия – предлежание плода и его положение. Положением плода называется отношение вертикальной оси ребенка к оси матки. При продольном положении плода ось ребенка совпадает с осью матери. В этом случае, если отсутствуют другие противопоказания, то роды разрешаются естественным путем. При поперечном положении ось ребенка образует с осью матери прямой угол. В этом случае плод не может войти в малый таз, чтобы дальше пройти по родовым путям женщины. Поэтому такое положение, если оно не изменяется к концу третьего семестра, является абсолютным показанием к кесареву сечению.
Предлежание плода характеризует, какой конец, головной или тазовый, располагается у входа в малый таз. В 95 – 97 процентах случаев отмечается головное предлежание плода, при котором у входа в малый таз женщины располагается голова плода. При таком предлежании при рождении ребенка изначально появляется его голова, а потом остальные части тела. При тазовом предлежании рождение происходит наоборот (сначала ноги, а потом голова), так как у входа в малый таз располагается тазовый конец ребенка. Тазовое предлежание не является безусловным показанием к кесареву сечению. Если у беременной отсутствуют другие патологии, ее возраст менее 30 лет, а размеры таза соответствуют предполагаемым размерам плода, то натуральные роды возможны. Чаще всего при тазовом предлежании решение в пользу кесарева сечения предпринимается врачом в индивидуальном порядке.
Крупным считается тот плод, который весит более 4 килограмм. Сам по себе крупный плод не означает, что естественные роды невозможны. Однако в совокупности с другими обстоятельствами (узкий таз первой степени, первые роды после 30) он становится показанием к кесареву сечению.
Подходы к проведению родов при наличии плода более 4 килограмм в разных странах неодинаковые. В странах Европы такой плод, даже при отсутствии других осложнений и благополучно разрешившихся предыдущих родах, является показанием к кесареву сечению.
Аналогично специалисты подходят и к ведению родов при многоплодной беременности. Сама по себе такая беременность часто протекает с различными аномалиями предлежания и положения плода. Очень часто близнецы оказываются в тазовом предлежании. Иногда один плод располагается в краниальном предлежании, а другой в тазовом. Абсолютным показанием к кесареву сечению является поперечное положение всей двойни.
Вместе с тем, стоит отметить, что как в случае крупного плода, так и в случае многоплодной беременности естественное родоразрешение часто осложняется разрывами влагалища, преждевременным отхождением вод. Одним из самых серьезных осложнений при таких родах является слабость родовой деятельности. Она может возникнуть как в начале родов, так и в процессе. Если слабость родовой деятельности выявляется перед родами, то тогда врач может перейти к экстренному кесареву сечению. Также рождение крупного плода чаще, чем в других случаях осложняется травматизмом матери и ребенка. Поэтому, как это часто бывает, вопрос о способе родов определяется врачом в индивидуальном порядке.
К внеплановому кесареву сечению в случае крупного плода прибегают, если:
- выявляется слабость родовой деятельности;
- диагностируется кислородное голодание плода;
- размеры таза не соответствуют размерам плода.
Показанием к операции также являются патологии матери, связанные с беременностью или не связанные. К первым относятся гестоз различной степени тяжести и эклампсия. Гестозом называется состояние беременной, которое проявляется отеками, повышенным артериальным давлением и белком в моче. Эклампсия – это критическое состояние, которое проявляется резким повышением артериального давления, потерей сознания и судорогами. Эти два состояния представляют угрозу для жизни матери и ребенка. Естественные роды при этих патологиях затруднены, поскольку внезапно поднявшееся давление может стать причиной отека легкого, острой сердечной недостаточности. При резко развившейся эклампсии, которая сопровождается припадками и тяжелым состоянием женщины, переходят к проведению экстренного кесарева сечения.
Здоровью женщины могут угрожать не только патологии, вызванные беременностью, но и заболевания, не связанные с ней.
Проведения кесарева сечения требуют следующие заболевания:
- тяжелая сердечная недостаточность;
- обострение почечной недостаточности;
- отслойка сетчатки в этой или предыдущей беременности;
- генитальный герпес;
- обострение мочеполовых инфекций;
- миома шейки матки и другие опухоли.
Эти заболевания при естественных родах могут угрожать здоровью матери или же мешать продвижению ребенка по родовым путям. Например, миома шейки матки будет создавать механическое препятствие для прохождения плода. При активной половой инфекции также создается повышенный риск заражения ребенка в момент, когда он проходит родовые пути.
Дистрофические изменения со стороны сетчатки также являются частым показанием к проведению кесарева сечения. Причиной этого являются перепады артериального давления, которые возникают в естественных родах. Из-за этого появляется риск отслоения сетчатки у женщин с близорукостью. Необходимо отметить, что риск отслоения наблюдается в случаях тяжелой миопии (близорукость от минус 3 диоптрий).
Экстренное кесарево сечение проводится внепланово из-за осложнений, возникших в самих родах.
Патологиями, при выявлении которых проводится внеплановое кесарево сечение, являются:
- слабая родовая деятельность;
- преждевременная отслойка плаценты;
- угроза разрыва матки;
- клинически узкий таз.
Клинически узкий таз — это тот, который выявляется в самих родах при наличии крупного плода. Размеры клинически узкого таза соответствуют нормальным, но не соответствуют размерам плода. Такой таз становится причиной затяжных родов и поэтому может послужить показанием к экстренному кесареву сечению. Причиной клинического таза является неверное высчитывание размеров плода. Так, размеры и вес плода приблизительно можно высчитать по окружности живота беременной женщины или по данным УЗИ. Если эта процедура не была заранее сделана, то риск выявления клинически узкого таза повышается. Осложнением этого являются разрывы промежности, а в редких случаях и матки.
Для того чтобы оценить все «за и против» кесарева сечения необходимо помнить, что в 15 – 20 процентах случаях этот вид оперативного вмешательства все же выполняется по жизненным показаниям. По данным ВОЗ 15 процентов – это те патологии, которые препятствуют естественным родам.
Плановое или экстренное кесарево сечение помогает благополучно извлечь плод тогда, когда это невозможно естественным путем. Главным плюсом кесарева сечения является спасение жизни матери и ребенка в случаях, когда им грозит смертельный исход. Ведь многие патологии и состояния при беременности могут заканчиваться летально при проведении естественных родов.
Естественные роды невозможны в следующих случаях:
- тотальное предлежание плаценты;
- поперечное положение плода;
- узкий таз 3 и 4 степени;
- тяжелые, угрожающие жизни патологии матери (опухоли в малом тазу, тяжелый гестоз).
В этих случаях операция спасает жизнь как матери, так и ребенку. Еще одним плюсом кесарева является возможность его экстренного проведения в тех случаях, когда внезапно возникла необходимость. Например, при слабой родовой деятельности, когда матка неспособна нормально сокращаться и ребенку грозит смерть.
Плюсом кесарева сечения также является возможность предотвратить такие осложнения естественных родов как разрывы промежности и матки.
Существенным плюсом для половой жизни женщины является сохранение половых путей. Ведь проталкивая через себя плод влагалище женщины растягивается. Хуже обстоит дело, если в родах производится эпизиотомия. При этой хирургической манипуляции производится рассечение задней стенки влагалища, для того чтобы избежать разрывов и легче вытолкнуть плод. После эпизиотомии дальнейшая половая жизнь существенно осложняется. Это связано как с растягиванием влагалища, так и с долго незаживающими швами на нем. Кесарево сечение максимально снизит риск опущения и выпадения внутренних половых органов (матки и влагалища), растяжений мышц таза и непроизвольных мочеиспусканий, связанных с растяжениями.
Немаловажным плюсом для многих женщин является то, что сами роды проходят быстро и безболезненно, а запрограммировать их можно на любое время. Отсутствие болей является одним из самых стимулирующих факторов, ведь страх перед болезненными естественными родами есть практически у всех женщин. Кесарево сечение также ограждает рождающегося ребенка от возможных травм, которые он легко может получить при осложненных и затяжных родах. Наибольшему риску ребенок подвергается, когда в естественных родах применяются различные сторонние способы для извлечения ребенка. Это могут быть щипцы или вакуумная экстракция плода. В этих случаях ребенок часто получает черепно-мозговые травмы, которые впоследствии сказываются на его здоровье.
Несмотря на всю кажущуюся легкость и быстроту операции (длится 40 минут) кесарево сечение остается сложной полостной операцией. Минусы этого оперативного вмешательства сказываются как на ребенке, так и на матери.
Минусы операции для женщины сводятся как к всевозможным послеоперационным осложнениям, так и к осложнениям, которые могут возникнуть во время самой операции.
Минусами кесарева сечения для матери являются:
- послеоперационные осложнения;
- длительный восстановительный период;
- послеродовая депрессия;
- трудности начала грудного вскармливания после операции.
Большой процент послеоперационных осложнений
Поскольку кесарево сечение является операцией, то оно несет все минусы, которые связаны с послеоперационными осложнениями. Это в первую очередь инфекции, риск развития которых гораздо выше при кесаревом сечении, чем при естественных родах.
Риск развития особенно высок при экстренных, внеплановых операциях. Из-за непосредственного контакта матки с нестерильной окружающей средой в нее попадают патогенные микроорганизмы. Эти микроорганизмы впоследствии являются источником инфекции, чаще всего — эндометрита.
В 100 процентах случаях при кесаревом сечении, как при других операциях, теряется довольно большой объем крови. Количество крови, которое теряет при этом женщина, в два, а то и в три раза превышает тот объем, который теряет женщина в естественных родах. Это становится причиной слабости и недомогания в послеоперационном периоде. Если женщина до родов страдала анемией (пониженным содержанием гемоглобина), то это еще больше ухудшает ее состояние. Для того чтобы вернуть эту кровь, чаще всего прибегают к трансфузии (переливание донорской крови в организм), что также сопряжено с рисками развития побочных эффектов.
Наиболее тяжелые осложнения связаны с проведением наркоза и действием анестетика на маму и малыша.
Длительный восстановительный период
После оперативного вмешательства на матке ее сократительная способность уменьшается. Это, а также нарушенное кровоснабжение (из-за повреждения сосудов при операции) становится причиной длительного ее заживления. Длительный восстановительный период отягощается еще и послеоперационным швом, который очень часто может расходиться. Восстановление мышц не может быть начато сразу после операции, потому как в течение месяца – двух после нее всякие физические нагрузки запрещены.
Все это ограничивает необходимый контакт матери и ребенка. Женщина не сразу приступает к грудному кормлению, а уход за малышом бывает затруднительным.
Восстановительный период затягивается, если у женщины развиваются осложнения. Чаще всего нарушается перистальтика кишечника, которая является причиной длительных запоров.
У женщин после кесарева сечения риск повторной госпитализации в первые 30 дней в 3 раза выше, чем у женщин, родивших естественным путем. Связано это также с развитием частых осложнений.
Затяжной восстановительный период обусловлен и действием анестезии. Так, в первые дни после анестезии женщину беспокоят сильные головные боли, тошнота, иногда и рвота. Боль в месте введения эпидуральной анестезии ограничивает движения мамы и негативно сказываются на ее общем самочувствии.
Послеродовая депрессия
Помимо тех последствий, которые могут навредить телесному здоровью матери, существует психологический дискомфорт и большой риск развития послеродовой депрессии. Многие женщины могут страдать от того, что не самостоятельно родили ребенка. Специалисты считают, что виной тому прерванный контакт с ребенком и отсутствие непосредственной близости в родах.
Известно, что от послеродовой депрессии (частота которой растет в последнее время) не застрахован никто. Однако, риск ее развития выше, как считают многие специалисты, у женщин, которые подверглись оперативному вмешательству. Депрессия связана как с длительным восстановительным периодом, так и с ощущением того, что была потеряна связь с малышом. В ее развитии участвуют как психоэмоциональные факторы, так и эндокринные.
При кесаревом сечении зафиксирован высокий процент ранней послеродовой депрессии, которая проявляется в первые недели после родов.
Трудности начала вскармливания после операции
После оперативного вмешательства возникают трудности со вскармливанием. Это связано с двумя причинами. Первая заключается в том, что первое молоко (молозиво) становится непригодно для кормления ребенка из-за проникновения в него медикаментов для наркоза. Поэтому в первый день после операции ребенка не следует кормить грудью. Если женщина подверглась общему наркозу, то кормление ребенка отодвигается на несколько недель, поскольку анестетики, применяемые для общего наркоза, являются более сильными, а следственно и выводятся дольше. Вторая причина заключается в развитии послеоперационных осложнений, которые препятствуют полноценному уходу и кормлению ребенка.
Основным минусом для ребенка при проведении самой операции является негативное воздействие анестетика. Общая анестезия в последнее время встречается все реже, но, тем не менее, медикаменты, используемые в ней, негативно влияют на дыхательную и нервную систему ребенка. Местная анестезия не так вредна для малыша, но риск угнетения жизненно важных органов и систем все равно есть. Очень часто дети после кесарева сечения первые дни очень вялые, что связано с действием на них анестетиков и миорелаксантов (медикаменты, оказывающие расслабляющий эффект на мышцы).
Еще одним существенным минусом является слабая адаптация малыша к внешней среде после операции. При естественных родах плод, проходя через родовые пути матери, постепенно адаптируется к изменениям внешней среды. Он приспосабливается к новому давлению, свету, температуре. Ведь на протяжении 9 месяцев он находится в одном и том же климате. При кесаревом сечении, когда малыш резко извлекается из матки матери, такой адаптации нет. Ребенок в этом случае испытывает резкий перепад атмосферного давления, что, естественно, негативно сказывается на его нервной системе. Некоторые считают, что такой перепад является в дальнейшем причиной проблем с тонусом сосудов у детей (например, причиной банальной сосудистой дистонии).
Еще одним осложнением для ребенка является синдром задержки фетальной жидкости. Известно, что ребенок, находясь в утробе матери, получает необходимый кислород через пуповину. Легкие же его заполнены не воздухом, а околоплодной жидкостью. При прохождении по родовым путям эта жидкость выталкивается и лишь небольшое ее количество удаляется с помощью аспиратора. У ребенка, появившегося на свет в результате кесарева сечения, эта жидкость часто остается в легких. Иногда она всасывается легочной тканью, но у ослабленных детей эта жидкость может стать причиной развития пневмонии.
Как и при естественных родах, при кесаревом сечении существует риск травмирования ребенка при затрудненном его извлечении. Однако риск травм в данном случае гораздо ниже.
Существует множество научных публикаций на тему того, что дети, рожденные в результате кесарева сечения, чаще страдают аутизмом, дефицитом внимания и гиперактивности, являются менее стрессоустойчивыми. Многое из этого оспаривается специалистами, потому как хоть роды и важны, считают многие, но все-таки являются лишь эпизодом в жизни ребенка. После родов следует целый комплекс по уходу и воспитанию, который определяет и психическое и телесное здоровье ребенка.
Несмотря на обилие минусов, кесарево сечение иногда – это единственно возможный способ извлечения плода. Он помогает снизить риск материнской и перинатальной смертности (смерть плода во время беременности и в течение первой недели после родов). Также операция позволяет избежать множества трав, которые нередки при затяжных естественных родах. В то же время, проводиться она должна по строгим показаниям, только когда взвешены все за и против. Ведь любые роды – и естественные и путем кесарева сечения – несут в себе возможные риски.
Лечь в больницу необходимо за день – два до проведения операции. Если же у женщины это повторное кесарево сечение, то госпитализироваться необходимо за 2 недели до предполагаемой операции. В течение этого времяени женщина осматривается врачом, сдает анализы. Также подготавливается кровь необходимой группы, которой будут восполняться потери крови во время операции.
Перед проведением операции необходимо провести:
- общий анализ крови;
- биохимический анализ;
- анализ мочи;
- УЗИ;
- коагулограмма.
Общий анализ крови
Анализ крови делают в первую очередь для того, чтобы оценить уровень гемоглобина и эритроцитов в крови у роженицы. В норме уровень гемоглобина не должен быть менее 120 граммов на литр крови, тогда как содержание эритроцитов должно быть в пределах 3,7 – 4,7 миллионов в одном миллилитре крови. Если хоть один из показателей ниже, то это означает, что беременная женщина страдает анемией. Женщины с анемией хуже переносят операцию, и, как следствие, теряют много крови. Врач, зная об анемии, должен позаботиться о том, чтобы в операционной был достаточный объем крови необходимой группы для экстренных случаев.
Внимание придается и лейкоцитам, количество которых не должно превышать 9×10 9
. Повышение лейкоцитов (лейкоцитоз) говорит о воспалительном процессе в организме беременной, что является относительным противопоказанием к кесареву сечению. Если в организме женщины есть воспалительный процесс, то это увеличивает риск развития септических осложнений в десятки раз.
Биохимический анализ крови
Основной индикатор, которой больше всего интересует врача перед операцией – это глюкоза крови. Повышенный уровень глюкозы (в народе – сахара) в крови говорит о том, что женщина, возможно, страдает сахарным диабетом. Это заболевание является второй после анемии причиной осложнений в послеоперационном периоде. У женщин, страдающих сахарным диабетом, чаще всего возникают инфекционные осложнения (эндометриты, нагноение ран), осложнения в ходе операции. Поэтому если врач обнаружит высокий уровень глюкозы, он назначит лечение для стабилизации ее уровня.
Риск крупного (более 4 кг) и гигантского (более 5 кг) плода у таких женщин в десятки раз выше, чем у женщин, не страдающих этой патологией. Как известно крупный плод больше подвержен травматизму.
Общий анализ мочи
Общий анализ мочи также проводится с целью исключить инфекционные процессы в организме женщины. Так, воспаление придатков, цервициты и вагиниты часто сопровождаются повышенным содержанием лейкоцитов в моче, изменением ее состава. Заболевания генитальной сферы являются основным противопоказанием к проведению кесарева сечения. Поэтому если признаки этих заболеваний выявляются в моче или в крови, врач может отложить операцию из-за повышенного риска гнойных осложнений.
УЗИ
Ультразвуковое исследование также является обязательным обследованием перед кесаревым сечением. Целью его проведения является определение положения плода. Очень важно исключить аномалии, несовместимые с жизнью, у плода, которые являются абсолютным противопоказанием к кесареву сечению. У женщин с кесаревым сечением в анамнезе УЗИ проводится для оценки состоятельности рубца на матке.
Коагулограмма
Коагулограмма – это метод лабораторного исследования, который изучает свертываемость крови. Патологии свертываемости также являются противопоказанием к кесареву сечению, поскольку из-за того, что кровь плохо сворачивается, развивается кровотечение. Коагулограмма включает такие показатели как тромбиновое и протромбиновое время, концентрацию фибриногена.
Также повторно определяют группу крови и ее резус-фактор.
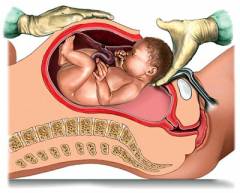
Операция может быть проведена по различным методикам в зависимости от необходимого доступа к матке и к плоду. Существует три основных варианта хирургического доступа (разреза брюшной стенки) к беременной матке.
Хирургическими доступами к матке являются:
- доступ по средней линии живота (классический разрез);
- низкий поперечный доступ по Пфанненштилю;
- надлобковый поперечный доступ по Джоэл-Кохену.
Доступ по Джоэл-Кохену является также поперечным разрезом, как и доступ по Пфанненштилю. Однако рассечение тканей брюшной стенки производится немного выше лобковой складки. Разрез является прямолинейным и имеет длину около 10 – 12 сантиметров. Данный доступ используют, когда мочевой пузырь опущен в полость малого таза и нет необходимости во вскрытии пузырно-маточной складки.
При операции кесарева сечения существуют несколько вариантов доступа к плоду через стенку матки.
Вариантами разреза стенки матки являются:
- поперечный разрез в нижней части матки;
- срединный разрез тела матки;
- срединный разрез тела и нижней части матки.
Методика поперечного разреза в нижней части матки при кесаревом сечении является методикой выбора.
Хирургический доступ выполняют по технике Пфанненштиля либо Джоэл-Кохена, реже – малый классический доступ по средней линии живота. В зависимости от хирургического доступа методика поперечного разреза в нижней части матки имеет два варианта.
Вариантами методики поперечного разреза в нижней части матки являются:
- с рассечением пузырно-маточной складки (доступ по Пфанненштилю или малый классический разрез);
- без рассечения пузырно-маточной складки (доступ по Джоэл-Кохену).
При первом варианте вскрывается пузырно-маточная складка и отодвигается от матки мочевой пузырь. При втором варианте разрез на матке делают без вскрытия складки и манипуляций с мочевым пузырем.
В обоих вариантах матка рассекается в своем нижнем сегменте, где выделяется головка плода. Поперечный разрез выполняется вдоль мышечных волокон стенки матки. В среднем его длина составляет 10 – 12 сантиметров, что достаточно для прохождения головки плода.
При методике поперечного разреза матки наносится наименьший урон миометрию (мышечному слою матки), что благоприятствует быстрому заживлению и рубцеванию послеоперационной раны.
Корпоральная методика кесарева сечения заключается в извлечении плода через продольный разрез на теле матки. Отсюда и название метода – с латинского «corporis» – тело. Хирургический доступ при этом методе оперирования обычно классический – по средней линии живота. Также по средней линии разрезают и тело матки от пузырно-маточной складки в сторону дна. Длина разреза составляет 12 – 14 сантиметров. Изначально рассекают 3 – 4 сантиметра скальпелем, затем при помощи ножниц увеличивают разрез. Эти манипуляции вызывают обильное кровотечение, которое вынуждает работать очень быстро. Скальпелем или пальцами рассекается плодный пузырь. Извлекается плод и удаляется послед. При необходимости удаляется и матка.
Операция кесарева сечения по корпоральной методике часто приводит к формированию множества спаек, рана долго заживает и велик риск расхождения рубца при последующей беременности. Данный метод использую крайне редко в современном акушерстве и исключительно по особым показаниям.
Основными показаниями для корпорального кесарева сечения являются:
- необходимость в гистерэктомии (удалении матки) после родоразрешения – при доброкачественных и злокачественных образованиях в стенке матки;
- обильное кровотечение;
- плод находится в поперечном положении;
- живой плод у умершей роженицы;
- отсутствие опыта у хирурга в проведении кесарева сечения другими методами.
Главным преимуществом корпоральной методики является быстрое вскрытие матки и извлечение плода. Поэтому этот метод применяется в основном при экстренном кесаревом сечении.
| Этапы | Методика поперечного разреза матки | Корпоральная методика | Истмикокорпоральная методика |
|
|
| |
| Поперечный разрез нижней части матки. | Срединный разрез тела матки. | Срединный разрез тела и нижней части матки. |
| Плод и послед извлекаются руками. | Плод и послед извлекаются руками. При необходимости удаляется матка. | Плод и послед извлекаются руками. |
| Матку зашивают швом в один ряд. Брюшную стенку сшивают по слоям. | Матку зашивают швом в два ряда. Брюшную стенку сшивают по слоям. | Матку зашивают швом в два ряда. Брюшную стенку сшивают по слоям. |
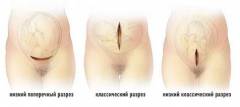
Затем скальпелем разрезается поперечно апоневроз (сухожилие) прямых и косых мышц живота. При помощи ножниц апоневроз отделяют от мышц и белой (срединной) линии живота. Верхний и нижний его края захватывают специальными зажимами и расслаивают до пупка и лобковых костей соответственно. Оголенные мышцы брюшной стенки раздвигают при помощи пальцев вдоль хода мышечных волокон. Далее осторожно производится продольный разрез брюшины (оболочки, покрывающей внутренние органы) от уровня пупка до верхушки мочевого пузыря и визуализируется матка.
Далее следует рассечение самой матки. По методике поперечного разреза хирург определяет нахождение головки плода и делает небольшой поперечный надрез скальпелем в этой зоне. При помощи указательных пальцев расширяется надрез в продольном направлении до 10 – 12 сантиметров, что соответствует диаметру головки плода.
Затем скальпелем вскрывается плодный пузырь и отделяются пальцами плодные оболочки.
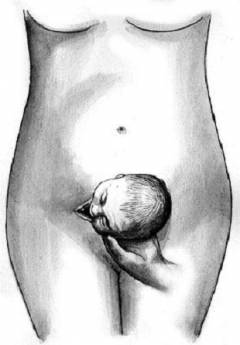
Чтобы уменьшить кровопотери и легче извлечь послед в матку шприцем вводятся лекарственные препараты, которые приводят к сокращению мышечного слоя.
К препаратам, способствующим сокращению матки, относятся:
- окситоцин;
- эрготамин;
- метилэргометрин.
Затем хирург слегка потягивает за пуповину, извлекая плаценту с последом. Если плацента сама не отделяется, то ее извлекают рукой, введенной в полость матки.
Из брюшной полости удаляют салфетки и сшивают брюшину непрерывным швом сверху вниз. Далее послойно сшивают непрерывными швами мышцы, апоневроз и подкожную клетчатку. На кожу накладывают косметический шов тонкими нитками (из шелка, капрона, кетгута) либо медицинские скобки.
Операция кесарева сечения, как и любое хирургическое вмешательство, требует соответствующей анестезии (обезболивания).
Выбор метода обезболивания зависит от ряда факторов:
- анамнез беременной (информация о предыдущих родах, акушерских и гинекологических патологиях);
- общее состояние организма беременной (возраст, сопутствующие болезни, особенно сердечно-сосудистой системы);
- состояние организма плода (анормальное положение плода, острая плацентарная недостаточность либо гипоксия плода);
- тип операции (экстренное или плановое);
- наличие в акушерском отделении соответствующих аппаратов и инвентаря для анестезии;
- опыт врача анестезиолога;
- пожелание роженицы (быть в сознании и видеть новорожденного ребенка либо спокойно спать во время хирургических манипуляций).
В настоящее время существуют два варианта анестезии при хирургическом родоразрешении – общая анестезия и региональная (местная) анестезия.
Общая анестезия называется еще общим наркозом или эндотрахеальным наркозом. Данный вид анестезии состоит из нескольких этапов.
Этапами анестезии являются:
- вводная анестезия;
- мышечное расслабление;
- аэрация легких при помощи аппарата искусственной вентиляции;
- основная (поддерживающая) анестезия.
Вводная анестезия выступает в роли подготовки к общему наркозу. С ее помощью пациентка успокаивается и усыпляется. Вводную анестезию осуществляют при помощи внутривенного введения общих анестетиков (кетамина) и ингаляции газообразных анестетиков (закись азота, десфлюран, севофлюран).
Полное мышечное расслабление достигается путем внутривенного введения миорелаксантов (лекарственные средства, расслабляющие мышечную ткань). Основным миорелаксантом, который используют в акушерской практике, является сукцинилхолин. Миорелаксанты расслабляют всю мускулатуру организма, в том числе и маточную.
За счет полного расслабления дыхательных мышц, пациентка нуждается в искусственной аэрации легких (дыхание поддерживают искусственно). Для этого в трахею вводится трахеальная трубка, подсоединенная к аппарату искусственной вентиляции. Аппарат поставляет смесь кислорода и анестетика в легкие.
Основная анестезия поддерживается введением газообразных анестетиков (закиси азота, десфлюрана, севофлюрана) и внутривенных нейролептиков (фентанила, дроперидола).
Общая анестезия обладает рядом отрицательных эффектов на организм матери и плода.
| На организм матери | На организм плода |
| Из-за раздражения и травм слизистой оболочки верхних дыхательных путей от трубки может появиться кашель, боль в горле. При присоединении инфекции могут развиться трахеиты, пневмонии. Общие анестетики вызывают слабость, головокружение, головную боль, тошноту. От миорелаксантов возможны мышечные боли. | Общие анестетики способны переходить плацентарный барьер. Новорожденный становится вялым, сонным. Возможно нарушение дыхания и работы центральной нервной системы. |
К общему наркозу прибегают при следующих условиях:
- беременной противопоказан региональный наркоз (особенно при патологиях сердца и нервной системы);
- жизнь беременной и/или плода находится под угрозой, и операция кесарева сечения является ургентной (экстренной);
- беременная категорически отказывается от других видов анестезии.
При операциях кесарева сечения чаще всего прибегают к региональному методу обезболивания, так как он является наиболее безопасным для роженицы и плода. Однако данный метод требует высокого профессионализма и точности от врача -анестезиолога.
Используется два варианта региональной анестезии:
- эпидуральная анестезия;
- спинальная анестезия.
Эпидуральный метод анестезии
Эпидуральный метод анестезии состоит в «парализации» спинномозговых нервов, отвечающих за чувствительность в нижней части тела. Роженица при этом остается в полном сознании, но не чувствует болевых ощущений.
До начала операции беременной делают пункцию (прокол) на уровне поясницы специальной иглой. Иглу углубляют до эпидурального пространства, где выходят все нервы из спинномозгового канала. Через иглу вводят катетер (тонкую гибкую трубочку) и удаляют саму иглу. По катетеру вводятся обезболивающие препараты (лидокаин, маркаин), которые подавляют болевую и тактильную чувствительность от поясницы до кончиков пальцев ног. Благодаря постоянному катетеру во время операции можно добавлять анестетик по необходимости. По завершении хирургического вмешательства катетер остается на пару дней для введения обезболивающих препаратов в послеоперационном периоде.
Спинальный метод анестезии
Спинальный метод анестезии, как и эпидуральный, приводит к потере чувствительности в нижней части тела. В отличие от эпидуральной, при спинальной анестезии игла вводится прямо в спинномозговой канал, куда поступает анестетик. В более 97 – 98 процентах случаев достигается полная потеря всякой чувствительности и расслабление мышц нижней части тела включая матку. Основным плюсом данного вида анестезии является необходимость в малых дозах анестетиков для достижения результата, что обеспечивает меньшее воздействие на организм матери и плода.
Существует ряд условий, при которых региональный метод анестезии противопоказан.
К основным противопоказаниям относятся:
- воспалительные и инфекционные процессы в области выполнения поясничной пункции;
- заболевания крови с нарушенным свертыванием;
- острый инфекционный процесс в организме;
- аллергические реакции на обезболивающие препараты;
- отсутствие анестезиолога, который обладает техникой региональной анестезии, либо отсутствие инвентаря для нее;
- выраженная патология позвоночника с его деформацией;
- категорический отказ беременной.
Основные осложнения в период самой операции связаны с кровопотерей. Потеря крови как при естественных родах, так и при кесаревом сечении неизбежна. В первом случае роженица теряет от 200 до 400 миллилитров крови (конечно же, если нет осложнений). При оперативном родоразрешении роженица теряет около литра крови. Такая массивная потеря связана с повреждением кровеносных сосудов, которое происходит при разрезах в момент операции. Потеря крови более литра при кесаревом сечении создает необходимость в переливании. Массивная кровопотеря, произошедшая в момент операции, в 8 случаях из 1000 заканчивается удалением матки. В 9 случаях из 1000 необходимо проводить реанимационные меры.
Во время операции также могут возникнуть следующие осложнения:
- нарушения кровообращения;
- нарушения вентиляции легких;
- нарушения терморегуляции;
- повреждение крупных сосудов и близлежащих органов.
Эти осложнения являются наиболее опасными. Чаще всего возникают нарушения кровообращения и вентиляции легких. При расстройствах гемодинамики может возникать как артериальная гипотония, так и гипертония. В первом случае давление падает, органы перестают получать достаточное кровоснабжение. Гипотония может быть вызвана как кровопотерей, так и передозировкой анестетика. Гипертония во время операции не так опасна как гипотония. Однако она негативно сказывается на работе сердца. Самым тяжелым и опасным осложнением, связанным с сердечно-сосудистой системой, является остановка сердца.
Нарушения дыхания могут быть вызваны как действием анестезии, так и патологиями со стороны матери.
Расстройства терморегуляции проявляются гипертермией и гипотермией. Злокачественная гипертермия характеризуется повышением температуры тела на 2 градуса Цельсия в течение двух часов. При гипотермии температура тела становится ниже 36 градусов Цельсия. Гипотермия, по сравнению с гипертермией, встречается чаще. Нарушения терморегуляции могут быть спровоцированы анестетиками (например, изофлюраном) и миорелаксантами.
При кесаревом сечении также случайно могут повреждаться близкорасположенные к матке органы. Чаще всего повреждается мочевой пузырь.
Осложнениями в послеоперационном периоде являются:
- осложнения инфекционного характера;
- тромбы;
- образование спаек;
- выраженный болевой синдром;
- послеоперационный шрам.
Эти осложнения являются самыми частыми, их частота варьирует от 20 до 30 процентов в зависимости от типа операции (экстренное или плановое). Чаще всего они возникают у женщин с лишним весом или сахарным диабетом, а также при проведении экстренного кесарева сечения. Это объясняется тем, что при проведении плановой операции роженице предварительно назначают антибиотики, в то время как при экстренной – нет. Инфекция может затрагивать как послеоперационную рану (разрез на животе), так и внутренние органы женщины.
Инфицирование послеоперационной раны, несмотря на все попытки снизить риск инфекций после операции, возникает в одном – двух случаях из десяти. При этом у женщины наблюдается повышение температуры, появляется резкая боль и покраснение в области раны. Далее из места разреза появляются выделения, а сами края разреза расходятся. Выделения очень быстро приобретают неприятный гнойный запах.
Воспаление внутренних органов распространяется на матку и органы мочевой системы. Частым осложнением после кесарева сечения является воспаление тканей матки или эндометрит. Риск развития эндометрита при этой операции в 10 раз выше по сравнению с естественными родами. При эндометрите также появляются такие общие симптомы инфекции как температура, озноб, резкое недомогание. Характерным симптомом эндометрита являются кровянистые или гнойные выделения из влагалища, а также резкие боли внизу живота. Причиной эндометрита является занесение инфекции в полость матки.
Инфекция может также затрагивать мочевыводящие пути. Как правило, после кесарева (как после и других операций) возникает инфицирование мочеиспускательного канала. Связанно это с ведением катетера (тонкой трубки) в уретру во время операции. Делается это с целью опорожнения мочевого пузыря. Основным симптомом в этом случае является болезненное, затрудненное мочеиспускание.
Повышенный риск образования тромбов возникает при любых операциях. Тромбом называется сгусток крови в кровеносном сосуде. Существует множество причин образования тромбов. При операции эта причина заключается в поступлении в кровоток большого количества вещества, которое стимулирует свертывание крови (тромбопластина). Чем дольше операция, тем больше из тканей в кровь высвобождается тромбопластина. Соответственно при осложненных и затяжных операциях риск тромбообразования максимален.
Опасность тромба заключается в том, что он может закупоривать кровеносный сосуд и прекращать доступ крови к тому органу, который кровоснабжается этим сосудом. Симптомы тромбоза определяются органом, где он произошел. Так тромбоз легочной артерии (легочная тромбоэмболия) проявляется кашлем, затрудненным дыханием; тромбоз сосудов нижних конечностей – резкой болью, бледностью кожных покровов, онемением.
Профилактика тромбообразования при кесаревом сечении заключается в назначении специальных препаратов, разжижающих кровь и предотвращающих образование тромбов.
Спайками называются волокнистые тяжи соединительной ткани, которые могут соединять различные органы или ткани и перекрывать просветы внутренностей. Спаечный процесс характерен для всех полостных операций, в том числе и для кесарева сечения.
Механизм образования спаек связан с процессом рубцевания после операции. В ходе этого процесса выделяется вещество под названием фибрин. Это вещество склеивает мягкие ткани между собой, таким образом, восстанавливая поврежденную целостность. Однако склеивание происходит не только там, где необходимо, но и в тех местах, где целостность тканей не нарушалась. Так фибрин затрагивает петли кишечника, органы малого таза, спаивая их между собой.
После кесарева сечения спаечный процесс чаще всего затрагивает кишечник и саму матку. Опасность заключается в том, что спайки, затрагивающие маточные трубы и яичники, в дальнейшем могут стать причиной трубной непроходимости и, как следствие, бесплодия. Спайки, которые образуются между петлями кишечника, ограничивают его подвижность. Петли становятся как бы «спаяны» между собой. Этот феномен может стать причиной кишечной непроходимости. Даже если непроходимость не образуется, то спайки все равно нарушают нормальное функционирование кишечника. Следствием этого являются длительные, болезненные запоры.
Несмотря на то, что в последнее время при кесаревом сечении проводится местная анестезия, все равно существуют риски развития осложнений. Самым частым побочным эффектом после анестезии является сильная головная боль. Гораздо реже при проведении анестезии могут повреждаться нервы.
Наибольшую опасность представляет собой общая анестезия. Известно, что более 80 процентов всех послеоперационных осложнений связано с наркозом. При этом виде анестезии риск развития дыхательных и сердечно-сосудистых осложнений максимален. Чаще всего регистрируется угнетение дыхания, обусловленное действием анестетика. При затяжных операциях возникает риск развития пневмонии, связанный с интубацией легких.
И при общей, и при местной анестезии существует риск падения артериального давления.
После проведения кесарева сечения женщина на протяжении месяца должна соблюдать ряд правил при употреблении пищи. Диета пациентки, перенесшей кесарево сечение, должна способствовать восстановлению организма и повышению его сопротивляемости к инфекциям. Питание роженицы должно обеспечивать ликвидацию белкового дефицита, который развивается после операции. Большое количество белка находится в мясных бульонах, нежирном мясе, яйцах.
Ежедневными нормами химического состава и энергетической ценности питания после кесарева сечения являются:
- белки (60 процентов животного происхождения) – 1,5 грамма на 1 килограмм веса;
- жиры (30 процентов растительного происхождения) – 80 – 90 грамм;
- углеводы (30 процентов легкоусвояемых) – 200 – 250 грамм;
- энергетическая ценность – 2000 – 2000 килокалорий.
Правилами употребления продуктов после кесарева сечения в послеродовой период (первые 6 недель) являются:
- первые три дня консистенция блюд должна быть жидкой или кашицеобразной;
- в меню следует включать продукты, которые легко усваиваются;
- рекомендуемая термическая обработка – отваривание в воде или на пару;
- ежедневную норму продуктов необходимо разделять на 5 – 6 порций;
- температура употребляемой пищи не должна быть слишком высокой или низкой.
Пациенткам после кесарева сечения следует включать в рацион продукты, богатые клетчаткой, потому что она благотворно влияет на работу желудочно-кишечного тракта. Овощи и фрукты следует употреблять в пропаренном или вареном виде, потому что в свежем виде эти продукты могут вызвать вздутие кишечника.
Первые сутки после проведения кесарева сечения пациентке рекомендуется отказаться от употребления пищи. Роженице следует пить минеральную негазированную воду с небольшим количеством лимонного или другого сока.
На второй день в меню можно включить куриный или говяжий бульон, сваренный на третьей воде. Такая пища богата белком, из которого организм получает аминокислоты, при помощи которых клетки быстрее восстанавливаются.
Этапами приготовления и правилами употребления бульона являются:
- Положить мясо в воду и довести до кипения. После чего необходимо слить бульон, добавить чистую холодную воду и заново слить после закипания.
- Залить мясо третьей водой, довести до кипения. Далее следует добавить овощи и довести бульон до готовности.
- Готовый бульон разделить на порции по 100 миллилитров.
- Рекомендуемая ежедневная норма – от 200 до 300 миллилитров бульона.
Если самочувствие пациентки позволяет, рацион питания на второй день после кесарева сечения можно разнообразить обезжиренным творогом, натуральным йогуртом, картофельным пюре или нежирным отварным мясом.
На третий день в меню можно вводить паровые котлеты, пюре из овощей, легкие супы, творог низкой жирности, печеные яблоки. Употреблять новые продукты необходимо постепенно, небольшими порциями.
Питьевой режим после кесарева сечения
Рацион питания кормящей женщины предполагает сокращение количества употребляемой жидкости. Сразу после операции врачи рекомендуют отказаться от приема воды и начать пить спустя 6 – 8 часов. Норма жидкости в день на протяжении первой недели начиная со второго дня после операции не должна превышать 1 литр, не считая бульона. После 7 дня количество воды или напитков может быть увеличено до 1,5 литра.
В послеродовой период можно употреблять следующие напитки:
- слабо заваренный чай;
- отвар шиповника;
- компот из сухофруктов;
- морс;
- разбавленный водой яблочный сок.
На четвертый день после операции следует постепенно начинать вводить блюда, допустимые во время грудного вскармливания.
Продуктами, которые разрешено включать в меню при восстановлении после кесарева сечения, являются:
- йогурт (без фруктовых добавок);
- творог небольшой жирности;
- кефир 1 процент жирности;
- картофель (пюре);
- свекла;
- яблоки (печеные);
- бананы;
- яйца (отварные или приготовленные на пару омлеты);
- нежирное мясо (отварное);
- рыба нежирная (отварная);
- крупы (кроме риса).
Исключить из рациона питания в восстановительный период следует следующие продукты:
- кофе;
- шоколад;
- острые приправы и специи;
- сырые яйца;
- икра (красная и черная);
- цитрусовые и экзотические фрукты;
- свежая капуста, редиска, сырой лук и чеснок, огурцы, помидоры;
- сливы, вишня, груша, клубника.
Не стоит употреблять в пищу жаренные, копченные и соленые блюда. Также необходимо сократить количество употребляемого сахара и сладостей.
Боли после кесарева сечения беспокоят пациенток на протяжении первого месяца после операции. В некоторых случаях болевые ощущения могут не исчезать более длительный период, иногда около года. Меры, которые следует предпринимать по уменьшению чувства дискомфорта, зависят от того, чем он вызван.
Факторами, которые провоцируют болевые ощущения после кесарева сечения, являются:
- шов после операции;
- дисфункция кишечника;
- сокращения матки.
Чтобы снизить дискомфорт, который причиняет послеоперационный шов, следует соблюдать ряд правил по уходу за ним. Вставать с кровати, поворачиваться с бока на бок и совершать другие движения пациентка должна таким образом, чтобы не оказывать нагрузку на шов.
Рекомендациями для уменьшения боли, которую причиняет разрез, являются:
- В течение первых суток к зоне шва можно прикладывать специальную прохладную подушку, приобрести которую можно в аптеке.
- Стоит уменьшить частоту прикосновений ко шву, а также следить за его чистотой, чтобы предупредить попадание инфекции.
- Каждый день шов следует мыть, после чего насухо подсушивать при помощи чистого полотенца.
- Следует воздержаться от поднятия тяжестей и совершения резких движений.
- Чтобы ребенок не оказывал давление во время кормления на шов, следует найти специальную позу. Помочь в этом может кресло с низкими подлокотниками для кормления, в положение сидя, подушки (под спину) и валик (между животом и кроватью) во время кормления лежа.
Облегчить боль пациентка может, научившись правильно двигаться. Чтобы повернуться с бока на бок лежа в постели, необходимо зафиксировать ступни на поверхности кровати. Далее следует осторожно приподнять бедра, повернуть их в необходимую сторону и опустить на кровать. Следом за бедрами можно поворачивать туловище. Специальные правила необходимо также соблюдать при вставании с кровати. Перед тем как принять горизонтальное положение, следует повернуться на бок и свесить ноги на пол. После этого пациентка должна поднять тело и принять положение сидя. Затем нужно подвигать некоторое время ногами и встать с кровати, стараясь держать спину прямо.
Еще одним фактором, который заставляет болеть шов, является кашель, возникающий по причине скопления слизи в легких после наркоза. Чтобы быстрее избавиться от слизи и при этом уменьшить болевые ощущения, женщине после кесарева сечения рекомендуется сделать глубокий вдох, а затем втянув живот – резвый выдох. Повторить упражнение следует несколько раз. Предварительно к области шва нужно приложить свернутое валиком полотенце.
Многие пациентки после кесарева сечения страдают от запоров. Чтобы уменьшить боль, роженице следует исключить из рациона продукты, которые способствуют образованию газов в кишечнике.
Продуктами, вызывающими метеоризм, являются:
- бобовые (фасоль, чечевица, горох);
- капуста (белокочанная, пекинская, брокколи, цветная);
- редис, репа, редька;
- молоко и молочные изделия;
- газированные напитки.
Дискомфорт в области матки можно снизить при помощи ненаркотических болеутоляющих средств, которые прописывает врач. Облегчить состояние пациентки поможет специальная разминка, проводить которую можно на второй день после операции.
Упражнениями, которые помогут справиться с болевыми ощущениями внизу живота, являются:
- Поглаживание живота ладонью круговыми движениями – гладить необходимо по направлению часовой стрелки, а также вверх и вниз в течение 2 – 3 минут.
- Массирование грудной клетки – правую, левую и верхнюю поверхности груди нужно поглаживать по направлению снизу вверх к подмышечной впадине.
- Поглаживание поясничной области – руки нужно завести за спину и тыльной поверхностью ладоней массировать поясницу сверху вниз и в стороны.
- Вращательные движения ступнями – прижимая пятки к кровати нужно поочередно сгибать стопы от себя и на себя, описывая максимально большой круг.
- Сгибание ног – поочередно следует сгибать левую и правую ногу, скользя пяткой по постели.
Снизить болевые ощущения поможет послеродовой бандаж, который будет поддерживать позвоночник. Необходимо учитывать, что носить бандаж следует не более двух недель, так как мышцы должны самостоятельно справляться с нагрузкой.
Если кесарево сечение запланировано, врач делает поперечный надрез по складке, расположенной над лобком. Впоследствии такой разрез становится малозаметным, так как находится внутри естественной складки и не затрагивает брюшную полость. При проведении данного типа кесарева сечения шов накладывается внутрикожным косметическим методом.
При наличии осложнений и невозможности провести поперечное сечение врачом может быть принято решение о корпоральном кесаревом сечении. В таком случае разрез проводится по передней брюшной стенке в вертикальном направлении от пупка до лобковой кости. После такой операции существует необходимость в прочном соединении тканей, поэтому косметический шов заменяют узловым. Выглядит такой шов более неаккуратно и с течением времени может стать более заметным.
Внешний вид шва меняется в процессе его заживления, который условно можно разделить на три этапа.
Фазами рубцевания шва после кесарева сечения являются:
- Начальный этап (7 – 14 дней) – рубец имеет яркий розово-красный цвет, края шва – рельефные со следами от нитей.
- Второй этап (3 – 4 недели) – шов начинает уплотняться, становится менее рельефным, его цвет меняется на красно-фиолетовый.
- Завершающий этап (1 – 12 месяцев) – исчезают болезненные ощущения, шов заполняется соединительной тканью, в результате чего становится менее заметным. Цвет шва по окончании данного периода не отличается от цвета окружающей его кожи.
Вскармливание ребенка грудью после кесарева сечения возможно, но может быть связано с рядом трудностей, характер которых зависит от особенностей организма роженицы и новорожденного. Также факторами, которые усложняют грудное кормление, являются осложнения во время операции.
Причинами, которые препятствуют налаживанию процесса кормления грудью, являются:
- Большие кровопотери при операции – часто после кесарева сечения пациентке необходимо время, чтобы восстановиться, в результате чего первое прикладывание к груди откладывается, что впоследствии вызывает трудности со вскармливанием.
- Медицинские препараты – в некоторых случаях врач назначает женщине лекарства, которые несовместимы с кормлением.
- Стресс, связанный с операцией – стрессовое состояние может оказать пагубное воздействие на выработку молока.
- Нарушение механизма адаптации у ребенка – при рождении путем кесарева сечения ребенок не проходит естественный родовой путь, что может отрицательно сказаться на его сосательной активности.
- Задержка появления молока – при кесаревом сечении в организме роженицы гормон пролактин, который отвечает за выработку молозива, начинает вырабатываться позже, чем при естественных родах. Этот факт может вызвать опоздание прихода молока на 3 – 7 дней.
- Болевые ощущения – боль, которая сопровождает восстановление после операции, блокирует выработку гормона окситоцина, функцией которого является отделение молока из груди.
Первые время после операции следует воздерживаться от упражнений, которые подразумевают нагрузку на живот, так как они могут стать причиной расхождения послеоперационного шва. Способствуют восстановлению фигуры пешие прогулки на свежем воздухе и гимнастика, приступать к которой следует после консультации с врачом.
Упражнениями, которые могут выполняться через несколько дней после операции, являются:
- Необходимо занять исходную позу полулежа или сидя на диване. Увеличить комфорт во время выполнения упражнений поможет положенная под спину подушка.
- Далее нужно приступить к сгибанию и разгибанию стоп. Выполнять упражнения нужно энергично, не совершая при этом порывистых движений.
- Следующим упражнением является вращение ступнями ног вправо и влево.
- Потом следует приступить к напряжению и расслаблению ягодичных мышц.
- После нескольких минут отдыха нужно начать поочередное сгибание и разгибание ног.
Каждое упражнение следует повторить 10 раз. При возникновении дискомфорта и боли гимнастику нужно прекратить.
Если состояние пациентки позволяет, начиная с 3 недели после кесарева сечения можно приступать к занятиям для укрепления таза. Такие упражнения способствуют улучшению тонуса ослабленных мышц и при этом не оказывают нагрузку на наложенные швы.
Этапами выполнения гимнастики для тазовых мышц являются:
- Нужно напрячь, а затем расслабить мышцы ануса, задержавшись на 1 – 2 секунды.
- Далее нужно напрячь и расслабить влагалищные мышцы.
- Повторить чередование напряжения и расслабления мышц ануса и влагалища несколько раз, постепенно увеличивая продолжительность.
- Спустя несколько тренировок следует попробовать выполнять упражнение по отдельности для каждой группы мышц, постепенно увеличивая силу напряжения.
Начинать упражнения следует, после того как исчезнут дискомфорт и боль в области шва (не ранее 8 недель после операции). Уделять гимнастике следует не более 10 – 15 минут в день, для того чтобы не вызвать переутомление.
Для упражнений на пресс необходимо занять исходное положение, для чего следует лечь на спину, упереться стопами в пол и согнуть ноги в коленях. Чтобы уменьшить напряжение мышц шеи, под голову можно положить небольшую подушку.
К упражнениям, которые помогут привести в норму мышцы пресса после кесарева сечения, относятся:
- Чтобы выполнить первое упражнение, следует развести в сторону колени, обхватив при этом живот руками крест на крест. На выдохе нужно приподнять плечи и голову, а ладонями нажать на бока. Задержавшись в таком положении на несколько секунд, необходимо сделать выдох и расслабиться.
- Далее, заняв исходную позицию, следует глубоко вздохнуть, наполнив живот воздухом. На выдохе живот нужно втянуть, прижавшись спиной к полу.
- К выполнению следующего упражнения следует приступать постепенно. Ладони необходимо положить на живот и на вдохе приподнять голову, не совершая при этом резких движений. На выдохе следует занять исходное положение. На следующий день голову стоит поднять немного выше. Спустя еще несколько дней вместе с головой нужно начать приподнимать плечи, а через несколько недель – поднимать весь корпус до положения сидя.
- Последним упражнением является поочередное подведение к груди согнутых в коленях ног.
Начинать гимнастику следует с 3 повторов каждого упражнения, постепенно увеличивая количество. Через 2 месяца после кесарева сечения, ориентируясь на состояние организма и рекомендации врача, физические нагрузки можно дополнить такими видами спорта как плавание в бассейне, езда на велосипеде, занятиями йогой.
Уменьшить рубец на коже после кесарева сечения можно косметическим путем, используя различные медицинские препараты. Результаты данного способа требуют временных затрат и во многом зависят от возраста и особенностей организма пациентки. Более эффективными являются методы, которые предполагают оперативное вмешательство.
К быстрым способам уменьшения видимости шва после кесарева сечения относятся:
- пластическое иссечение шва;
- лазерная шлифовка;
- шлифовка оксидом алюминия;
- химический пилинг;
- татуировка на рубце.
Современная фармакология предлагает специальные средства, которые помогают сделать менее заметным послеоперационный шов. Входящие в состав мазей компоненты предотвращают дальнейший рост рубцовых тканей, увеличивают выработку коллагена и способствуют уменьшению размеров шрама.
Препаратами, которые используются для уменьшения видимости шва после кесарева сечения, являются:
- контрактубекс – замедляет рост соединительной ткани;
- дерматикс – улучшает внешний вид рубца, разглаживая и смягчая кожу;
- клирвин – осветляет на несколько тонов поврежденную кожу;
- келофибраза – выравнивает поверхность шрама;
- зерадермультра – способствует росту новых клеток;
- ферменкол – устраняет чувство стягивания, уменьшает рубец в размерах;
- медерма – эффективен при лечении шрамов, возраст которых не превышает 1 года.
Восстановление менструального цикла у пациентки не зависит от того, каким образом были проведены роды – естественным или при помощи кесарева сечения. На сроки появления месячных оказывает влияние ряд факторов, связанных с образом жизни и особенностями организма пациентки.
К обстоятельствам, от которых зависит восстановление менструации, относятся:
- клиническая картина беременности;
- образ жизни пациентки, качество питания, наличие своевременного отдыха;
- возраст и индивидуальные особенности организма роженицы;
- наличие лактации.
Во время лактации в организме женщины синтезируется гормон пролактин. Это вещество способствует выработке грудного молока, но, в то же время, подавляет активность гормонов в фолликулах, в результате чего не созревают яйцеклетки? и месячные не наступают.
Сроками появления менструации являются:
- При активном грудном кормлении – месячные могут начаться спустя длительный период, который нередко превышает 12 месяцев.
- При вскармливании смешанного типа – менструальный цикл наступает в среднем через 3 – 4 месяца после кесарева сечения.
- При введении прикорма – очень часто менструации восстанавливаются в течение достаточно короткого времени.
- При отсутствии лактации – месячные могут наступить через 5 – 8 недель после рождения ребенка. Если менструация не наступает в течение 2 – 3 месяцев, пациентке следует обратиться к врачу.
Задержка с наступлением месячных может быть связана с осложнениями, которые иногда возникают после кесарева сечения. Наличие шва на матке в сочетании с инфекционным процессом тормозят восстановление матки и задерживают появление менструации. Отсутствие месячных также может связано с индивидуальными особенностями женского организма.
Пациентками, у которых может быть задержка менструации после кесарева сечения, являются:
- женщины, у которых беременность или роды проходили с осложнениями;
- пациентки, рожающие первый раз, возраст которых превышает 30 лет;
- роженицы, здоровье которых ослаблено хроническими заболеваниями (особенно эндокринной системы).
У некоторых женщин первые месячные могут наступить своевременно, но цикл устанавливается на протяжении 4 – 6 месяцев. В случае если регулярность менструаций не стабилизировалась в течение данного срока после первых послеродовых месячных, женщина должна обратиться к врачу. Также к медику следует обращаться, если менструальная функция протекает с осложнениями.
Проблемами при восстановлении месячных после кесарева сечения и их причинами являются:
- Изменившаяся продолжительность менструации – короткие (1 – 2 дня) или слишком длительные месячные (превышающие 6 – 7 дней) могут возникать по причине таких заболеваний как миома матки (доброкачественное новообразование) или эндометриоз (разрастание эндометрия).
- Нестандартный объем выделений – количество выделений во время месячных, превышающих норму (от 50 до 150 миллилитров), может быть причиной ряда гинекологических заболеваний.
- Мажущие кровянистые выделения продолжительного характера в начале или конце менструации – могут быть спровоцированы различными воспалительными процессами внутренних половых органов.
Кормление грудью вызывает дефицит витаминов и других полезных веществ, которые необходимы для нормального функционирования яичников. Поэтому после кесарева сечения пациентке рекомендуется принимать комплексы микроэлементов и соблюдать сбалансированный рацион питания.
После рождения ребенка нагрузка на нервную систему матери увеличивается. Чтобы обеспечить своевременное становление менструальной функции, женщина должна уделять достаточное время полноценному отдыху и избегать повышенной утомляемости. Также в послеродовой период необходимо провести коррекцию патологий эндокринной системы, так как обострение таких болезней вызывает задержку месячных после кесарева сечения.

В течение первых двух месяцев после операции женщина должна исключать половые контакты. Далее в течение года она должна принимать противозачаточные средства. Во время этого периода женщина должна проходить периодический ультразвуковой контроль, чтобы оценить состояние шва. Врач оценивает толщину и ткань шва. Если шов на матке состоит из большого количества соединительной ткани, то такой шов называется несостоятельным. Беременность при таком шве опасна и для матери, и для ребенка. При сокращениях матки такой шов может разойтись, что приведет к моментальной гибели плода. Наиболее точно оценить состояние шва можно не ранее, чем через 10 – 12 месяцев после операции. Полную картину дает такое исследование как гистероскопия. Проводится она с помощью эндоскопа, который вводится в полость матки, а врач при этом визуально осматривает шов. Если шов плохо заживает из-за неудовлетворительной сократительности матки, врач может порекомендовать физиопроцедуры для улучшения ее тонуса.
Только после того как шов на матке зажил, врач может «дать добро» на повторную беременность. В этом случае последующие роды могут пройти естественно. Важно, чтобы беременность протекала без затруднений. Для этого, перед тем как планировать беременность, необходимо вылечить все хронические инфекции, поднять иммунитет, и если есть анемия, то принимать лечение. Во время беременности женщина также должна периодически оценивать состояние шва, но уже лишь с помощью ультразвукового исследования.
Беременность после кесарева сечения отличаются повышенным контролем за состоянием женщины и постоянным мониторингом за состоятельностью шва.
После кесарева сечения повторная беременность может осложняться. Так, у каждой третьей женщины возникают угрозы прерывания беременности. Наиболее частым осложнением является предлежание плаценты. Это состояние отягощает течение последующих родов периодическими кровотечениями из половых путей. Часто повторяющиеся кровотечения могут быть причиной преждевременных родов.
Еще одной особенностью является неправильное расположение плода. Отмечено, что у женщин с рубцом на матке поперечное положение плода встречается чаще.
Наибольшую опасность при беременности представляет несостоятельность рубца, частым симптомом которой является боль внизу живота или боль в пояснице. Женщины очень часто не придают значения этому симптому, предполагая, что боль пройдет.
У 25 процентов женщин наблюдается задержка развития плода, и дети часто рождаются с признаками незрелости.
Такие осложнения как разрывы матки встречаются реже. Как правило, они отмечаются тогда, когда были произведены разрезы не в нижнем сегменте матки, а в области ее тела (корпоральное кесарево сечение). В этом случае разрывы матки могут достигать 20 процентов.
Беременные с рубцом на матке должны прибыть в больницу на 2 – 3 недели раньше, чем обычно (то есть в 35 – 36 недель). Непосредственно перед родами вероятно преждевременное излитие вод, а в послеродовом периоде – трудности отделения плаценты.
После кесарева сечения могут возникнуть следующие осложнения беременности:
- различные аномалии прикрепления плаценты (низкое прикрепление или предлежание);
- поперечное положение или тазовое предлежание плода;
- несостоятельность шва на матке;
- преждевременные роды;
- разрывы матки.
источник














