- 1 Что это?
- 2 Причины
- 3 Симптомы
- 4 Диагностика
- 5 Прогноз
- 6 Осложнения декомпенсированного цирроза печени
- 7 Лечение
- 8 Диета
- 9 Народные средства
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Самым опасным недугом, поражающим природный фильтр в человеческом организме, является декомпенсированный цирроз печени. Ткани органа практически полностью рубцуются и замещаются инертным фибрином, и в результате печень не может выполнять свои функции. Основными признаками декомпрессии при печеночном циррозе являются сильное истощение, отказ от еды, постоянная тошнота, желтушность склер и кожи, боли в животе, импотенция, кровотечения. Несвоевременное лечение болезни приводит к смерти из-за развития асцита, портальной гипертензии, бактериального перитонита.
Декомпенсированный болезнь печени — самое опасное проявление болезни, при котором орган видоизменяется и не может выполнять свои функции.
Цирроз печени — опасное заболевание, которое протекает в три стадии:
- компенсированный цирроз;
- субкомпенсированное поражение печени;
- декомпенсированный этап.
Наибольшую опасность представляет последняя степень, когда практически все клетки печени уже воспалились и погибли, заместившись соединительной тканью, не выполняющей важных функций по очистке крови.
Первые стадии болезни не отличаются стремительностью, но декомпенсированный цирроз печени всегда развивается быстро, с тяжелой формой интоксикации всего организма.
Если на начальных этапах болезни больше характерна бессимптомность или незначительное ухудшение внимания, беспокойный сон, то цирроз печени в стадии декомпенсации проявляется более выражено. На этом этапе болезни проявляются желтуха, геморрагическая сыпь, как следствие подкожных микрокровотечений, наблюдаются тяжелые изменения со стороны психики. Больной начинает вести себя неадекватно, проявляются симптомы амнезии с дезориентацией. Такое состояние объясняется токсическим воздействием на мозг продуктов распада печеночных клеток и измененного состава крови. Постепенно клиническая картина нарастает, что приводит к коме и усугублению прогноза до летальности.
Здоровая печеночная ткань вырабатывает коагулянты, селезенка — тромбоциты. Этап декомпенсации характеризуется полным прекращением синтеза этих кровяных телец, что приводит к открытию массивных внутренних кровотечений. Особенно опасно развитие на этой стадии портальной гипертензии, провоцируемой повышением давления в главной вене организма — воротной. Именно по этому сосуду вся кровь, находящаяся во внутренних органах, поступает в печень для очистки и перенаправления.
Другим опасным явлением на стадии декомпенсированного цирроза является асцит, который характеризуется скоплением жидкости в брюшной полости. Часто гипертензия сопровождается отеками, варикозным расширением вен внутренних органов (чаще желудка и пищевода), конечностей. Из-за изменения плотности костей и тканей человек теряет вес.
По мере прогрессирования декомпенсированной болезни и ее осложнений проявляются визуальные симптомы цирроза:
Цирроз печени может перейти в стадию декомпенсации под влиянием некоторых неблагоприятных факторов, среди которых следует выделить:
Спровоцировать патологию печени с декомпенсацией могут злоупотребление алкоголем, гепатит, медикаменты.
- злоупотребление спиртосодержащими напитками;
- прием наркотиков;
- неправильные режим и питание;
- постоянный контакт с вредными химикатами и радиоактивными веществами;
- прием сильнодействующих медикаментов;
- недостаточность сердечной функции;
- вирусный гепатит.
Поздняя стадия циррозного поражения печени всегда проявляется в следующих признаках:
- желтизна кожных покровов и глазных склер;
- бледность и синюшность отдельных участков тела;
- сильный жар (вплоть до 40°С);
- резкое истощение (вплоть до анорексии);
- ослабленность, потеря трудоспособности;
- отказ от еды;
- бессонница;
- неадекватность поведения с необъяснимой агрессией, раздражительностью;
- тремор конечностей;
- сильное увеличение объема живота;
- пупочные, паховые грыжи;
- носовые, пищеводные, желудочные кровотечения разной интенсивности;
- сильный болевой синдром, распространяющийся справа под ребрами;
- диспепсия со стороны ЖКТ (диарея, чередующаяся с запорами, вздутие, метеоризм, подташнивание со рвотой).
Признаки могут появляться по отдельности, но в большинстве случаев на декомпенсированном этапе они присутствуют все сразу. При этом симптомы быстро нарастают вплоть до своего максимума.
На завершающей стадии цирроза врач может выявить следующие признаки при осмотре больного:
- астеничное телосложение при животе, в простонародье именуемом «голова медузы»;
- уменьшение мышц плеч;
- пониженные тонус и сила мышечной ткани;
- геморрагии по всему телу в виде точечной, красноватой сыпи;
- покрасневшие ладони при общей желтушности;
- пальпируемые печень и селезенка, которые ощущаются как болезненные, бугристые, плотные выпуклости (в особо тяжелых случаях печень существенно уменьшена и деформирована);
- глухой перкуссионный звук в животе из-за скопления большого количества жидкости в плевральной полости.
Чтобы оценить состояние пораженного болезнью органа и остальных систем организма, больной подвергается тщательному обследованию, которое заключается в таких процедурах:
Выявить декомпенсированную форму цирроза печени можно комплексным обследованием и анализами.
- сдача лабораторных анализов;
- прохождение УЗИ — для выявления размеров и структуры печени по эхо-признакам, визуализации образовавшихся плотных крупных и небольших узелков;
- лапароскопическое обследование — для определения типа и степени поражения органа с оценкой его общего состояния и функциональной активности;
- взятие биопсии тканей больного органа — для оценки степени тяжести нарушений на клеточном уровне.
Клинические изменения на декомпенсированной стадии цирроза следующие:
- по биохимии — превышение уровня билирубина, АсТ, АлТ;
- по общим тестам крови — скачок СОЭ при сниженном гемоглобине;
- по общему исследованию мочи — наличие эритроцитов, солей, белка.
Выживаемость больных с декомпенсированным циррозом печени — неоднозначна. Показатели зависят от тяжести клинической картины. По статистике только в 50% случаев возможно продление жизни на срок более двух лет. Для увеличения срока выживаемости всем больным с первыми проявлениями декомпенсации необходимо обратиться за хирургическим лечением.
Большинство негативных последствий цирроза проявляются на последней стадии. Наиболее часто развиваются кровотечения в желудочно-кишечном тракте и пищеводе. Причина их начала — повышение давления в портальной вене с последующим разрывом расширенных мелких и крупных сосудов. Одновременно учащаются носовые, десенные, маточные кровотечения. Именно потеря крови, в частности, рецидивирующая, является основным фактором смертности при циррозе.
Вторым по опасности осложнением декомпенсации является асцит, при котором сильно увеличивается живот, притупляется перкуссионный звук, развиваются грыжи разной локализации. При асците часто присоединяется вторичная инфекция с развитием бактериального перитонита. Симптомы:
- резкое повышение температуры (до 42°С);
- резкие, разлитые боли в брюшной полости;
- снижение кишечных шумов и перистальтической активности.
Без квалифицированной помощи осложнение заканчивается смертью.
Третьим по интенсивности последствием декомпенсации является прогрессирующая печеночная недостаточность, которая быстро переходит в энцефалопатию с поражением клеток головного мозга токсинами. Осложнение проявляется:
- эмоциональной нестабильностью;
- нарушением настроения;
- бессонницей;
- потерей работоспособности.
На последних стадиях обнаруживаются тяжелые психические отклонения, неадекватность, которые заканчиваются впадением больного в кому, завершающуюся смертью.
Терапевтическая схема при декомпенсированном циррозе печени определяется при сопоставлении многих факторов. В частности, длительность лечения зависит от тяжести поражения печеночных тканей, возрастной группы и образа жизни пациента, наличия осложнений.
- Для снятия отека с асцитом снижается суточная доза потребляемой жидкости, исключается соль из меню, назначаются мочегонные медпрепараты. Количество потребляемой жидкости корректируется индивидуально.
- Полный отказ от вредных привычек с корректировкой образа жизни.
- Переход на здоровое питание с исключением тяжелой и вредной пищи. Повышение количества белка в рационе.
- Прием поливитаминных и минеральных комплексов.
- Переливание альбумина и назначение анаболических стероидов с плазмой при критическом снижении белка в крови.
- Для лечения анемии — прием железа.
- Назначение гепатопрототекторов и растительных препаратов для восстановления и регенерации поврежденных клеток печени.
- Проведение антивирусной или антибактериальной терапии при присоединении вторичной инфекции.
- Хирургическое вмешательство, трансплантация печени, которые могут быть единственным решением для устранения быстро прогрессирующей болезни.
Но положительный результат возможен лишь в 45% случаев. Перед операцией пациенты проходят тщательную диагностику. Трансплантация проводится только при 50%-х шансах на выживание и отсутствии вредных привычек в анамнезе больного. Операция позволяет продлить жизнь на срок от 3-х до 5-ти лет.
Успех лечения зависит от своевременности обнаружения начала декомпенсации. Уникальность печени заключается в ее свойстве восстанавливать свои функции даже при 40%-м поражении.
На стадии декомпенсации печеночной болезни назначается строжайшая диета. Основные рекомендации заключаются в следующем:
- отказ от тяжелой, калорийной, приправленной, вредной пищи;
- максимизация содержания белка в меню;
- отказ от животных жиров;
- правильное, сбалансированное питание дробными приемами малых порций.
- бобовые культуры;
- сдобную выпечку;
- крепкий чай, кофе, какао;
- щавель;
- овощи с эфирными маслами (лук, чеснок, редис, редька).
В диету разрешено включить:
- протертые супы;
- молоко и молочные продукты, в частности, свежий творог;
- кисель;
- отвар шиповника;
- компот, морс.
Снять неприятную симптоматику и болевые ощущения помогут рецепты народной медицины. Самыми популярными средствами являются:
- Сбор равных пропорций корневища цикория, хвоща, тысячелистника, зверобоя. 1 ст. л. смеси заваривается в 250 мл кипятка. Пить напиток можно по истечении 4-х часов в 3 приема за день.
- Сбор из корня пырея (2 объема), шиповника (2 объема), крапивы (1 объем). 1 ст. л. смеси заваривается в 250 мл воды на огне в течение 10 минут. Пить напиток нужно по стакану дважды в день.
Любое средство народной медицины для лечения патологии нужно согласовывать с лечащим доктором.
Печеночная энцефалопатия при циррозе – это одно из наиболее серьезных осложнений, которое возникает при печеночной недостаточности. Это целый комплекс тяжелейших симптомов, психических проблем.
- расстройство личности;
- невралгия;
- эндокринные расстройства;
- снижение интеллекта;
- депрессия и прочее.
Чтобы облегчить течение болезни применяются различные методы, включающие снижение симптомов, очищение кишечника и другие мероприятия.
Печеночная энцефалопатия в случае печеночной недостаточности является тяжелейшим осложнением, которое в 80% случаев заканчивается летальным исходом. К счастью, оно возникает не так часто. Врачи-гепатологи заметили интересный факт. Если при циррозе печени возникло это осложнение, то в будущем возникновение этой болезни практически полностью исключено.
В случае с острой печеночной недостаточностью это осложнение развивается реже, чем при хронической. Энцефалопатия является процессом обратимым в теории, но при этом он оказывает непоправимое влияние на психику. Пациент после этого теряет социальную активность и трудоспособность.
Несмотря на стремительное развитие современной медицины и ее ошеломительные успехи в недалеком прошлом, механизмы развития печеночной энцефалопатии до сих пор остаются до конца не изученными. Сегодня этим вопросом занимаются ведущие гастроэнтерологи, что дает надежду на повышение результативности лечения, снижения смертности при возникновении энцефалопатии или даже полного предотвращения его развития.
В зависимости от причины развития печеночной энцефалопатии, выделяют несколько типов этого осложнения.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Печеночная недостаточность в острой форме.
- Попадание в кровь нейротоксинов из кишечника.
- Цирроз печени.
Причиной в принципе может стать любая болезнь, которая может спровоцировать печеночную недостаточность. К таким болезням можно отнести следующие:
- алкогольный гепатит;
- вирусный гепатит;
- рак;
- интоксикации и проч.
Существует несколько причин, по которым нейротоксины из кишечника попадают в кровь. Одной из них является слишком активное развитие микрофлоры в кишечнике. Это может быть вызвано употреблением белковой пищи в чрезмерных количествах. В этом случае в лечение необходимо включить препараты, которые подавляют микрофлору для предотвращения дальнейшего попадания нейротоксинов в кровь.
В случае развития печеночной энцефалопатии на фоне цирроза печени активные гепациты заменяются соединительной тканью, которая не может выполнять тех же функций. По этой причине и развивается печеночная недостаточность.
Существует еще несколько факторов, которые могут запустить процесс токсического поражения клеток головного мозга и уничтожения гепацитов.
- Злоупотребления алкогольными напитками. В особенности это относится к крепким напиткам.
- Прием лекарственных средств в больших количествах без контроля врача.
- Расстройство пищеварительной системы. Постоянные запоры или диарея.
- Внутреннее кровотечение в области кишечника или желудка.
- Чрезмерное употребление пищи, которая содержит повышенное количество белка.
- Инфекционные поражения, влияющие на печень.
- Оперативное вмешательство.
- Перитонит. Воспаление в брюшной области, которое сопровождается токсическим поражением.
- Скопление свободной жидкости в брюшной области (асцит).
Как известно, печень выполняет огромное количество жизненно важных функций, которые воздействуют на все системы органов человека. Поэтому при нарушении ее функций страдает весь организм. Печеночная недостаточность провоцирует появление целого ряда патологических нарушений:
- изменение кислотно-основного и водно-электролитного состояний крови.
- деструктивное изменение самого состояния крови.
- нарушение гемостаза;
- изменение гидростатического и онкотического давления.
Это лишь те деструктивные изменения, которые затрагивают кровь. Они здесь перечислены не случайно, так как именно изменения в крови оказывают прямое воздействие на клетки головного мозга (астроциты).
Насколько важны астроциты в функционировании всего организма? Эти клетки составляют около 30% от всей массы головного мозга. Их основная функция – защитная. Они являются барьером между кровью и функциональными клетками головного мозга. Именно они защищают мозг от негативного влияния всех веществ, которые поступают в наш организм. Это последний рубеж обороны организма, и когда он падает – возникает энцефалопатия.
Печеночная недостаточность провоцирует выброс в кровь токсичных веществ и в особенности – аммиака. Чрезмерное скопление этого вещества в астроцитах приводит к нескольким серьезным последствиям, самым серьезным из которых является отек головного мозга. Кроме аммиака существует еще масса веществ, которые негативно влияют на астроциты: аминокислоты, жирные кислоты, нейротрансмиттеры, магний, а также продукты распада углеводов и белков.
Медицинская практика выделяет несколько симптомов, которые распознаются по поведению пациента.
- Расстройство сознания. Постоянная сонливость, длительная фиксация взгляда. Впоследствии развивается субкома (сопор). Это глубокое угнетение сознания при условии сохранения мышечных функций. Следующим этапом становится кома.
- Нарушения режима сна и бодрствования. Днем пациент постоянно хочет спать, а ночью жалуется на бессонницу.
- Нарушения поведения и неадекватные реакции. Повышенная раздражительность, необъяснимая эйфория, безучастность и апатия, прогрессирует депрессия.
- Ухудшение интеллектуальных способностей. Нарушение письма, забывчивость, рассеянное внимание.
- Речь пациента постепенно становится монотонной.
Большинство пациентов, страдающих печеночной энцефалопатией, имеют симптом под названием астериксис. Он характеризуется непроизвольным и несимметричным подергиванием мышц конечностей, туловища и шеи при их незначительном напряжении. Распознать этот симптом можно, вытянув руки вперед. В это время наблюдается суетливые движения пальцев и кистей. При печеночной энцефалопатии довольно часто поражению подвергается один из центров мозга, которые отвечает за регуляцию температуры тела. Может наблюдаться как повышенная, так и пониженная температура, а также чередование этих состояний.
Существует два вида печеночной энцефалопатии, которые различаются по скорости развития. Острая может развиться в течение нескольких дней или даже часов и очень быстро привести к коме. Хроническая развивается годами, постепенно увеличивая объем пораженных тканей мозга.
Печеночная энцефалопатия подразделяется по стадии развития. Начальная стадия (субкомпенсированная печеночная энцефалопатия). На этом этапе появляются незначительные изменения в психическом состоянии (повышение раздражительности, бессонница, апатия). Стадия декомпенсации характеризуется наиболее сильными проявлениями. Именно на этом этапе появляется астериксис, пациент становится чрезмерно агрессивным, периодически впадает в эйфорию. Повышается вероятность обморока, поведение становится неадекватным. Заболевание развивается вплоть до сопора. Способность чувствовать боль еще сохраняется. Последняя стадия печеночной энцефалопатии – кома. Реакция на раздражители полностью отсутствует. Выживаемость на этом этапе не более 10%.
После появления первых симптомов расстройств психики необходимо посетить гастроэнтеролога, который назначит оперативное обследование, так как летальный исход может наступить в течение нескольких часов из-за отмирания стволовых клеток мозга.
Главная цель диагностики – выявить симптомы, установить вид заболевания, а также стадию развития. При диагностике ключевую роль играет общий анамнез, в который могут входить: чрезмерное употребление алкогольными напитками, бесконтрольный прием лекарственных средств, перенесенные заболевания, вирусный гепатит, в частности.
После первичного осмотра проводится анализ крови. Необходимо проанализировать количество кровяных телец и сравнить его с нормальным уровнем содержания. Кровь подвергается анализу на свертываемость. Это связано с тем, что при печеночной недостаточности сама печень перестает вырабатывать особые белки, которые позволяют крови свертываться. Отмечается количество билирубина в крови. При печеночной недостаточности оно повышено. Другие анализы могут указать на поражение отдельных органов.
Для того, чтобы выяснить, насколько сильно печень подверглась деструктивным изменениям используются неинвазивные методы исследования. К ним относится ультразвуковое исследование, компьютерная томография. Исследованию подвергается желчный пузырь, желчевыводящие пути и печень. Обязательна биопсия печени для определения степени поражения гепацитов. Это инвазивный метод диагностики, суть которого заключается в заборе части ткани для дальнейшего изучения. Если диагноз подтвердится и будет выявлена печеночная энцефалопатия, то необходимо исследования при помощи электроэнцефалографии.
Причин возникновения симптомов печеночной энцефалопатии может быть довольно много. По этой причине параллельно с вышеперечисленными мероприятиями проводят другие исследования, которые исключают возможность альтернативных способов поражения головного мозга.
Терапия при печеночной энцефалопатии – это очень трудная задача для докторов. Лечение начинается с выяснения причин возникновения этого состояния. После проведения диагностики и установления конкретного вида и стадии заболевания, врач избирает тактику лечения. Первое, что должны сделать доктора в таком случае – исключить дальнейшее прогрессирование заболевания. Для этого необходимо промыть кишечник, назначить диету, и также ослабить влияние симптомов на пациента.
Диета назначается таким образом, чтобы в организм поступало как можно меньше белковой пищи. Максимальная доза – 1г/кг в сутки. Если пациент способен переносить такой рацион, то его назначают на максимально длительный срок. Также необходимо ограничить поступление соли и аминокислот в организм.
Как уже было сказано выше – основной причиной поражения мозга является аммиак. Чтобы нейтрализовать его, используются регулярные клизмы больших объемов, применяются лекарственные средства с содержанием орнитина и сульфата цинка.
Подавление микрофлоры в кишечнике также производится при помощи специальных препаратов. Так как пациент испытывает психические отклонения, необходимо использование седативных средств. Если лечение осложнено отеком головного мозга, что случается на последних стадиях развития заболевания, терапия проводится в отделении реанимации.
Всегда болезнь проще предотвратить, чем вылечить. В случае с печеночной энцефалопатией это сделать довольно просто. Необходимо оградить себя от приема алкоголя (в особенности от крепких напитков). Ни в коем случае не пейте медикаменты без контроля врача. При возникновении любых болезней, которые могут привести к печеночной недостаточности, сразу же обращайтесь в медицинское учреждение, чтобы предотвратить появления любых осложнений.
Прогноз при появлении печеночной энцефалопатии зависит от формы и стадии заболевания. Выживаемость значительно лучше, когда заболевание развилось из-за печеночной недостаточности. Повышается риск летального исхода у детей до 10 лет и у взрослых после 40 при острой недостаточности. На начальных стадиях заболевания выживает до 65% пациентов. На последних стадиях летальный исход становится наиболее вероятным – 80-90%.
Следите за своей печенью и вовремя проходите все необходимые обследования для предотвращения развития этого заболевания!
Цирроз представляет собой хроническое заболевание печени, при котором изменяется ее структура, а клетки замещаются рубцовой тканью. Вследствие этого, орган не в состоянии нормально выполнять свои функции, что может стать причиной печеночной недостаточности.
Печень является самым большим и одним из наиболее важных органов человека. Средний ее размер сравним с футбольным мячом. Расположена она справа, под грудной клеткой. Орган вырабатывает вещества, которые помогают бороться с инфекциями и образованием тромбов, очищает кровь от токсинов, способствует усвоению питательных веществ, принимает участие в пищеварении и заряжает организм энергией.
Причиной цирроза печени может стать вирусный гепатит, травма, закупорка печеночных вен, обструкция желчных путей и длительное злоупотребление алкоголем, лекарствами, тяжелая интоксикация. При любых стадиях и формах заболевания, ответ на вопрос о том, можно ли вылечить цирроз печени, будет отрицательным.
Этот диагноз является необратимым, поэтому стоит побеспокоиться о том, чтобы не допустить развитие цирроза.
Развитие цирроза происходит следующим образом:
- В ответ на разрушение клеток, печень вырабатывает особую рубцовую ткань, образующую узелки. Таким образом соединительная ткань замещает гепатоциты — рабочие клетки органа.
- Воспаление, протекающее в органе, увеличивает размер рубцов. В дальнейшем, здоровые клетки заменяются такой тканью и печень фактически сокращается в объеме.
- Поврежденные узелками участки давят на кровеносные сосуды, что нарушает поток крови к клеткам органа и ведет к их гибели.
- Потеря части клеток препятствует способности этого органа нормально выполнять свои функции.
Цирроз вызывает множество различных осложнений, которые могут быть очень серьезными:
- Портальная гипертензия. Узелки и рубцовая ткань сжимают вены органа, что способствует повышению давления и может вызвать кишечное кровотечение и избыточное скопление жидкости в организме.
- Печеночная энцефалопатия. В этом состоянии поврежденный рубцовой тканью орган не в состоянии вывести токсины из организма и они концентрируются в крови. По кровотоку токсические вещества поступают в мозг, поражая его, мозговая деятельность нарушается. Результатом может стать состояние комы.
- Желудочно-кишечное кровотечение. Является следствием портальной гипертензии. Возникает из расширенных вен желудка и пищевода и очень опасно для жизни. Признаком является, как правило, рвота кровью. Варикозное расширение вен желудка и пищевода диагностируется у 60% людей, имеющих цирротичную печень.
- Инфекция. Человек, болеющий циррозом, находится в группе повышенного риска заражения различными инфекциями. Связано это с тем, что печень уже не в состоянии больше вырабатывать ферменты, необходимые для борьбы с ними.
- Задержка жидкости (асцит). Образуется из-за повышения давления в воротной вене, которое вызывает увеличение количества выходящей жидкости. Некоторый ее объем может собираться в брюшной полости, вызывая боль, отек, затрудненное дыхание и обезвоживание. При этом почки пытаются удержать как можно больше жидкости в организме. Избыток ее накапливается в легких, нижних конечностях, животе.
- Гепаторенальный синдром. Представляет собой форму почечной недостаточности, проявляющуюся при тяжелых заболеваниях органа.
Цирроз может быть вызван различными факторами. Перечислим наиболее распространенные причины.
Хронический алкоголизм. Алкоголь приводит к отравлению клеток токсинами, в результате чего они воспаляются и отмирают. Эта гибель провоцирует формирование рубцовой ткани и узелков вокруг вен печени.
Сердечный цирроз. Сердце представляет собой насос, который заставляет кровь циркулировать в организме. Когда орган перестает в полной мере выполнять эту функцию, кровь накапливается в печени. Это приводит к повреждению органа. Причиной сердечной недостаточности бывает нарушение работы клапана сердца, курение или инфекции.
Гепатит. Обусловлен воспалением печени, которое может быть вызвано множеством причин. Наиболее распространенной является вирусная инфекция печени. Цирроз могут спровоцировать гепатиты B, C и D.
Билиарный цирроз. Развитие связано с блокированием желчных протоков и накапливанием желчи в печени, что приводит к воспалению органа, повреждению клеток и циррозу. Наиболее распространенной причиной закупорки являются камни в желчном пузыре. Также часто проявляется после удаления желчного пузыря.
Аутоиммунный цирроз. Возникает, когда иммунная система вместо того, чтобы бороться с бактериями, вирусами или аллергенами, начинает атаковать здоровые ткани и органы. При аутоиммунном гепатите она наносит повреждение гепатоцитам, что приводит к циррозу.
Безалкогольная жировая болезнь печени. Это состояние, при котором жир накапливается в органе, что, в конце концов, вызывает образование рубцовой ткани. Этот вид цирроза развивается под воздействием диабета, ожирения, ишемической болезни сердца, резкой потери веса, лечения кортикостероидами.
Наследственные заболевания. Генетические нарушения метаболизма различных веществ могут привести к повреждению органа. К ним относят болезнь Вильсона — Коновалова, кистозный фиброз, дефицит альфа-1-антитрипсина, гемохроматоз, галактоземию и накопление гликогена.
Лекарства, токсины и инфекции. Различные вещества и микробы также могут стать причиной повреждения органа. Некоторые лекарства, яды, токсины, содержащиеся в окружающей среде, хронические инфекции приводят к циррозу.
Большинство людей вряд ли смогут определить начальную стадию цирроза печени: симптомы весьма трудно выявить самостоятельно. Но если они все же возникают, то обычно это вызвано постепенным отказом печени выполнять свои функции, а также изменением ее формы и размеров из-за воздействия рубцов.
Первые признаки цирроза печени следующие:
- усталость;
- слабость;
- тошнота;
- потеря аппетита;
- отсутствие полового влечения.
Симптомы могут не появляться до тех пор, пока не возникнут осложнения. Первые признаки того, как проявляется цирроз печени:
- Пожелтение кожи и глаз с отложением билирубина в этих тканях. Вещество является продуктом распада старых клеток крови.
- Повышенная температура.
- Лихорадка.
- Рвота.
- Диарея.
- Зуд, вызванный отложением в коже продуктов распада желчи.
- Боль в животе. Возникает из-за увеличения печени или формирования камней в желчном пузыре.
- Вздутие живота, связанное с задержкой жидкости.
- Увеличение веса.
- Отек нижних конечностей.
- Затрудненное дыхание.
- Чувствительность к лекарствам. Причиной является нарушение способности печени фильтровать кровь.
- Спутанность сознания, бред, личностные изменения или галлюцинации. Симптомы вызваны длительным приемом лекарственных препаратов. Также подобные признаки могут говорить о печеночной энцефалопатии.
- Сонливость, затруднение пробуждения или кома.
- Кровотечение из десен и носа. Возникает из-за нарушения функции свертывания крови.
- Варикозное расширение вен пищевода, являющееся причиной смертельного исхода в 15% случаев.
- Склонность к появлению кровоподтеков и синяков.
- Геморрой. Варикозное расширение вен прямой кишки в связи с избыточным давлением печени.
- Потеря мышечной массы (истощение).
- Кровь в рвотных массах или кале. Обусловлено кровотечением из варикозных вен пищевода, вызванным нарушением кровотока в печени.
- Симптомы цирроза печени у мужчин состоят в увеличении молочных желез, отеке мошонки или атрофии яичек на последнем этапе.
- Признаки цирроза печени у женщин включают в себя также аномальные менструальные периоды, возникающие за счет нарушения гормонального фона. Проявляются в большей продолжительности и обильности ежемесячных кровотечений. Подобные симптомы цирроза печени у женщин заслуживают пристального внимания, поскольку могут быть сигналом развития серьезных заболеваний.
Последняя степень заболевания, при которой происходят патологические изменения в органе, называют декомпенсацией. Прогноз на выздоровление в этом случае дать сложно. Зачастую началом развития последней стадии является асцит.
Цирроз печени в стадии декомпенсации характеризуется:
- внезапной слабостью;
- расстройством желудка;
- частыми рвотными позывами;
- стремительной потерей массы тела;
- атрофией мышц;
- значительным повышением температуры.
Есть группы людей, которым рекомендуется проверять состояние гепатобилиарной системы хотя бы раз в 6–12 месяцев, так как их образ жизни или анамнез располагают к поражению печени.
Факторы риска, которые дают основание предполагать наличие цирроза:
- Злоупотребление алкоголем или лекарственными препаратами.
- Вирусный гепатит, кровотечения, которым нет объяснения, желтуха, асцит или другие изменения функционирования организма, являющиеся первыми признаками цирроза печени.
- Аутоиммунные заболевания в анамнезе.
- Генетическая предрасположенность.
Диагностика цирроза печени может включать:
- Анализы крови. Проводятся для того, чтобы определить качество функционирования органа. Однако, следует учесть, что при этом заболевании лабораторные данные могут не показать отклонений от нормы и прогноз будет неточен.
- УЗИ, КТ или радиоизотопное сканирование. Выполняется для выявления признаков болезни.
- Лапароскопия. Во время процедуры через небольшой разрез в брюшной полости пациента вводится миниатюрная камера, позволяющая исследовать орган и определить, болен человек или нет.
- Биопсия. Представляет собой забор частицы ткани органа и изучение его под микроскопом для подтверждения наличия фиброза и рубцевания.
- Биопсия является единственным способом определить цирроз печени с вероятностью 100%.
На распространенный вопрос о том, лечится ли цирроз печени, можно сказать, что терапия не восстанавливает поврежденные клетки, а лишь прекращает или замедляет развитие заболевания и уменьшает осложнения. Выбор того, как лечить цирроз печени зависит от причины его возникновения, наличия последствий и прогноза на будущее.
Осложнения цирроза печени в домашних условиях лечат следующим образом:
- Отказ от алкоголя.
- Ограничение препаратов, которые могут нанести вред печени или почкам.
- Сокращение потребления соли, особенно при проблемах с задержкой жидкости, для чего тщательно подбирается ежедневное меню.
- Сбалансированная диета в домашних условиях с ограничением белка и учетом потребляемых калорий.
Медикаментозное лечение цирроза печени направлено на устранение последствий.
Наиболее часто встречающиеся осложнения цирроза печени:
- Портальная гипертензия. Рекомендуется прием препаратов, понижающих давление в кровеносных сосудах.
- Асцит. Назначаются мочегонные средства, выводящие лишнюю жидкость из организма.
- Печеночная энцефалопатия. Лечение проводят с помощью препарата лактулозы, уменьшающей количество токсинов, которые всасываются желудочно-кишечным трактом.
- Нарушение свертывания крови. Адекватное потребление белка и витаминные добавки помогают исправить это нарушение.
- Зуд. Рекомендованы лекарства, уменьшающие проявление симптома.
- Портальная гипертензия. Выполняется хирургическая операция, для направления потока крови в полую вену, минуя печень.
- Кровотечение из варикозных вен в пищеводе и желудке. Приводит к летальному исходу. Лечение цирроза печени проводят только в условиях стационара. Оно должно быть направлено на восстановление потерянной жидкости и полного купирования симптома.
- Гепаторенальный синдром. Печеночная недостаточность влечет за собой развитие почечной. Единственным методом лечения является трансплантация органа.
- Рак. Рекомендовано хирургическое вмешательство.
- Последняя стадия заболевания требует только трансплантации, как единственного способа спасения пациента.
Врачи утверждают, что ответ на вопрос «излечим ли цирроз печени?» однозначно отрицателен. Лучшая профилактика цирроза печени в домашних условиях состоит в том, чтобы избежать факторов риска, вызывающих его:
- Принимать меры предосторожности для предотвращения заражения гепатитом B и C.
- Избегать злоупотребления алкоголем, лекарственными препаратами и вести безопасную половую жизнь.
- Придерживаться принципов здорового образа жизни, для чего нужно избавиться от вредных привычек, таких как курение. Включить в рацион только здоровую пищу, даже если нет проблем со здоровьем. Регулярно заниматься физическими упражнениями и поддерживать вес в нормальном диапазоне.
- Принимать витаминные добавки, избегая передозировок витамина A, железа и меди, которые ухудшают состояние органа.
- Проводить своевременную вакцинацию против гепатита B.
Эти правила помогут очистить орган от токсинов и частично восстановить ткани. Прогноз относительно качества дальнейшей жизни в этом случае весьма благоприятен.
источник
Сердечная недостаточность способна развиваться у человека ввиду прогрессирования ряда недугов или наличия возрастных изменений в организме. Это заболевание негативным образом отражается на способности миокарда к сокращению, органы не могут быть обеспечены кровью в достаточном объеме. При сердечной недостаточности нередко наблюдаются застойные явления, вызывающие асцит – скопление жидкости в брюшной полости.

Большое количество застойных масс в сосудах провоцирует проникновение крови через их стенки, поскольку жидкая ее часть просто не имеет выхода. Высвободившаяся влага занимает свободные места в организме, оседая в брюшной полости, которая является наиболее подходящим для этого местом.
На фоне этих изменений у пациента отмечается стремительное увеличение живота с напряжением передней его стенки. Это наблюдается на фоне общего снижения массы тела, что и вызывает тревогу у большинства больных. Утрата веса или кахексия происходит по причине вымывания белка из тканей, что свидетельствует о запущенном течении сердечной недостаточности.
Застои, возникающие в большом кругу кровообращения, негативно отражаются на печени, вызывая хронические заболевания и развитие цирроза. Обычно асцит возникает уже после этих изменений в организме.
Механизм формирования асцита при сердечной недостаточности напоминает образование отека на любом участке тела: возникает дисбаланс между внутренним и наружным давлением. Патогенезом заболевания может выступать целый ряд состояний, среди которых:
- онкологические заболевания;
- болезни печени;
- сердечная недостаточность в запущенном состоянии;
- панкреатит;
- почечная недостаточность.
Цирроз печени, часто предшествующий развитию данного заболевания, является основной его причиной. В более редких случаях течение асцита возможно без цирроза, но при этом обязателен другой тяжелый недуг печени. К примеру, вследствие роста раковой опухоли. Может оказываться значительное давление на сосуды, что будет препятствовать нормальному кровотоку и перитональная жидкость начнет скапливаться в области брюшины.
При заболеваниях сердца асцит развивается как следствие застоя крови в сердечных камерах. Когда орган перестает справляться с избытком жидкости, происходит ее скопление, которое чаще всего наблюдается в венах нижних конечностей и брюшине.
Помимо заметно раздувающегося живота, пациенты, больные асцитом, жалуются на следующие симптомы:
- Возникновение дискомфорта и боли в области живота, затруднение дыхания. С ухудшением состояния у больного возникают сложности с приемом пищи и выполнением повседневных действий.
-
Развитие спонтанного бактериального перитонита, который способен провоцировать боли в животе, вызывать тошноту и повышение температуры. При отсутствии своевременной диагностики и лечения данное заболевание провоцирует почечную недостаточность. Кровеносная система инфицируется, у пациента может отмечаться спутанность сознания. В подобных случаях возникает значительный риск летального исхода.
- Проблемы с мочеиспусканием.
- Неправильная работа пищеварительной системы.
- Отечность конечностей.
- Одышка и нехватка воздуха при малейших нагрузках, в том числе и в состоянии покоя. Это происходит вследствие скопления жидкости в области грудины.
Чаще всего при возникновении подозрений на асцит при сердечной недостаточности больной направляется на УЗИ и компьютерную томографию. В некоторых случаях проводится парацентез. Эта процедура характеризуется вводом в брюшную полость иглы небольших размеров, служащей для забора анализов с последующим их изучением в лаборатории. Полученная жидкость исследуется на наличие онкологии и инфекции, что позволяет определить первичную причину ее накопления в организме.
Вышеописанные симптомы нередко приводят к неверной постановке диагноза. Из-за недостатка опыта, молодые врачи часто диагностируют у пациентов с ХСН (хронической сердечной недостаточностью)вирусный гепатит. В дальнейшем это может существенно осложнить процесс лечения.
При значительном увеличении объема жидкости у пациентов наблюдаются следующие симптомы:
- выпячивается пупок;
- при дыхании отсутствует движение живота;
- наличие кожных растяжек;
- когда больной лежит на спине наблюдается эффект «лягушачьего живота», при котором он распластывается;
- выступление вен на передней брюшной стенке;
- появляется флюктуация или колебание – один из наиболее характерных признаков данного заболевания.
Асцит является весьма опасным недугом, для которого характерно быстрое прогрессирование и осложнения в виде заболеваний, протекающих на его фоне. Поэтому точно ответить на вопрос: «Сколько живут при асците от сердечной недостаточности?» способен только врач с большим опытом на основании тщательного изучения состояния пациента.
В среднем, при отсутствии адекватного лечения срок жизни пациента может составлять от пяти месяцев до нескольких лет. В большинстве случаев больному удается прожить 5-7 лет.
Если печень разрушена, то предотвратить летальный исход может лишь поиск донора.

Во многом продолжительность жизни больного определяет лечение, которое носит индивидуальный характер, а также следующие факторы:
- окружающая среда;
- питание;
- отношение к жизни и самовнушение;
- наличие сопутствующих заболеваний и их стадия.
Лечить асцит нужно как можно раньше, поскольку болезнь способна быстро прогрессировать, вызывая значительные осложнения. Сначала врач должен выявить стадию нарушения, определив, в каком состоянии находится больной. Если у того присутствуют симптомы сердечной или дыхательной недостаточности, то следующим шагом станет снижение давления в области живота и уменьшение количества скопившейся в этом районе жидкости.
Чаще всего подобные ситуации возникают при значительном количестве скоплений, иногда достигающих 15 литров. Повышающееся давление в области брюшины способно негативно влиять на работу не только сердца и легких, но и кишечника. Из-за этого и возникают проблемы с приемом пищи. Таким больным необходима срочная госпитализация.
Современное лечение асцита брюшной полости при сердечной недостаточности предполагает следующее:
- прием мочегонных средств;
- поддержание диеты, предполагающей сбалансированный рацион, а также ограниченное употребление жидкости;
- физические упражнения со слабой интенсивностью;
- лапароцентез, предполагающий прокол брюшной стенки с целью удаления скопившейся жидкости;
- средства народной медицины, принимать которые можно лишь под пристальным наблюдением врача.
При незапущенной форме заболевания и своевременном начале лечения прогноз будет благоприятным, пациент может прожить еще долгие годы. Если же больной игнорирует симптомы, то в конечном счете, болезнь приводит к летальному исходу.
Продолжительность жизни больных асцитом при сердечной недостаточности во многом зависит от тяжести заболевания, присутствующих осложнений и от того, насколько профессиональным и быстрым будет лечение. Точный прогноз может составить только опытный специалист на основании тщательной диагностики. Методы современной медицины позволяют в значительной степени облегчить течение болезни и обеспечивают большую вероятность благоприятного исхода.
источник
Асцит или по-народному «водянка живота» — это не отдельное заболевание. Скопление выпота в полости брюшины с последующим увеличением живота является одним из проявлений декомпенсации приспособительных механизмов организма человека.
В клиническом течении разных заболеваний асцит рассматривают, как закономерный симптом и последствие нарушений или тяжелое осложнение. Асцит при циррозе печени возникает у 50% пациентов в течение 10 лет, а среди причин эта болезнь составляет ¾ всех случаев водянки.
Поскольку большинство случаев цирроза печени связано с алкоголизмом и поражает мужчин (75–80%), то и асцит чаще наблюдается у представителей сильного пола.
Вылечить асцит практически невозможно, поскольку нет радикально действующих лекарств, которые восстановят нарушенный циррозом метаболизм. Больной человек до конца жизни вынужден бороться с излишками образования жидкости.
В патогенезе асцита на фоне цирроза печени долгое время основная роль уделялась двум видам изменений:
- росту давления в воротной вене (портальной гипертензии), распространяющегося на всю региональную венозную и лимфатическую сеть;
- резкому снижению функции печени по синтезу белка из-за замены части клеток фиброзной тканью.
В результате в сосудах брюшной полости появляются необходимые условия для выхода жидкой части крови и плазмы:
- значительно увеличивается гидростатическое давление, которое выжимает жидкость наружу;
- снижается онкотическое давление, которое в основном поддерживается альбуминовой фракцией белков (на 80%).
В брюшной полости постоянно находится небольшое количество жидкости для предупреждения склеивания внутренних органов, скольжения кишечника. Она обновляется, излишки всасываются эпителием. При образовании асцита этот процесс прекращается. Брюшина не в состоянии впитать большой объем.
Выраженность асцита полностью зависит от степени утраты гепатоцитов. Если при гепатите (воспалении) можно надеяться на снятие процесса и полное восстановление функций, то участки цирротической рубцовой ткани не могут в дальнейшем превратиться в печеночные клетки. Лечебные мероприятия только поддерживают оставшийся запас гепатоцитов и возмещают утерянные функции. Без постоянного лечения больной прожить не может.
Дополнительные причины появляются в ответ на снижение объема циркулирующей крови:
- подключается механизм компенсации кислородного голодания тканей (выброс антидиуретического гормона и альдостерона), которые способствуют задержке натрия, соответственно по законам химии к его молекулам присоединяется вода;
- постепенно нарастает гипоксия сердечной мышцы (миокарда), снижается сила выброса крови, что приводит к застойным явлениям в нижней полой вене, отекам на ногах за счет задержки крови на периферии.
Портальную гипертензию, нарушения гемодинамики и нейрогормональной регуляции современные ученые считают пусковыми факторами в развитии асцита. Патогенетические нарушения рассматривают как комбинацию разных уровней прогрессирующего процесса. Все выше приведенные причины отнесены к системным или общим. Но большее значение придается местным факторам.
- повышение сосудистого сопротивления внутри печеночных долек, они могут быть обратимыми и необратимыми (полный блок);
- внутрипеченочный блок способствует усилению образования лимфы, она просачивается сквозь сосудистую стенку и капсулу печени прямо в брюшную полость или «наводняет» воротную вену и грудной лимфатический проток;
- накопление в крови пациентов нерасщепленных веществ с сосудорасширяющим действием (вазодилататоров типа глюкагона), которые приводят к расширению периферических артерий, открывают артериовенозные шунты в органах и тканях,ив результате снижается наполнение кровью артерий, увеличивается выброс сердца, одновременно растет портальная гипертензия;
- рефлекторно депонируется значительная часть плазмы в сосудах брюшной полости;
- действие вазодилататоров усиливается при недостаточной выработке печенью оксида азота.
Именно из синусоидов выходит жидкость в вены и лимфатические сосуды. Повышение давления внутри долек приводит к ее проникновению в околосинусоидальное пространство, а затем в брюшину.
Поскольку мы описываем состояние пациента при асците, вызванном циррозом печени, то всю симптоматику нужно разделить на зависящую от цирроза или определяющую асцит. В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе.
К симптомам цирроза относятся тупая боль в подреберье справа или чувство тяжести после еды, особенно жирной и острой пищи, употребления алкогольных напитков, физической работы, постоянная горечь или неприятный привкус во рту, тошнота, редкая рвота.
Возникают жалобы на слабость, вздутие и урчание в животе, учащенный жидкий стул, резкое похудение. Больной страдает от зуда кожи, бледности, желтоватого оттенка сухой кожи. Импотенция и рост грудных желез у мужчин, а также нарушение менструальной функции и способности забеременеть у женщин — возможные осложнения патологии.
Специалисты диагностируют изменение состояния языка. Его называют «лакированным» за счет покраснения и отечности. Появляются сосудистые звездочки, которые образуются на лице (в области носа, век) могут кровоточить, периодическое повышение температуры.
Появление кровоподтеков из-за нарушения свертываемости крови, изменения мочи (становится темной и мутной), а кал светлеет — сопутствующие изменения. При осмотре врач обнаруживает увеличенную болезненную печень.
Непосредственная симптоматика асцита возникает на фоне уже имеющихся проявлений цирроза, когда объем скопившейся жидкости превысит литр. За несколько дней больной замечает значительное увеличение живота. Кожа становится растянутой, гладкой, со стриями (белыми полосками) по бокам, пупок выпячивается кнаружи. Расширенные вены сплетаются в сеть вокруг пупка, образуют картину «головы медузы».
Характерно изменение формы живота в разном положении пациента: стоя видна округлость, свисающая книзу, лежа на спине — живот растекается в стороны, становится похожим на лягушачий. У пациентов появляются боли ближе к грудине (застой в левой доле печени).
Давление на купол диафрагмы приводит к снижению легочного пространства. У пациента возникает одышка, которая усиливается в положении лежа. Становится невозможно уснуть без высокого подголовника или подушки. Одновременный застой в легких проявляется кашлем с мокротой, синюшностью губ.
Постоянное давление на желудок сопровождается чувством тяжести даже при употреблении небольшого количества пищи, изжогой, отрыжкой. Реже появляется рвота пищей, желчью, кишечным содержимым.
Нарушение стула проявляется поносами и длительными запорами с клиникой кишечной непроходимости. Больной отмечает дизурические явления: учащенное мочеиспускание, болезненные позывы. Присоединяются воспалительные заболевания почек, мочевого пузыря. На стопах и голенях формируются отеки из-за присоединения декомпенсации сердца, застоя лимфы.
Если накопление асцитической жидкости доходит до 15–20 л, то у пациента появляются:
- грыжа белой линии, паховая или пупочная;
- расширение геморроидальных вен с обострением геморроя, кровотечением;
- видимое набухание вен на шее в связи с ростом давления в яремной вене;
- у 6–7% пациентов образуется дополнительный выпот в правую плевральную полость (гидроторакс).
источник
Асцит при циррозе печени представляет собой одно из наиболее характерных осложнений недуга, которое возникает из-за роста давления в системе портальной вены и проявляется скоплением свободного выпота в брюшной полости с резким увеличением в объемах живота. Асцит не является отдельной нозологической единицей, а лишь симптомом, который указывает на прогрессирование патологии и развитие ее осложнений в результате исчерпания потенциала компенсаторных механизмов.
Согласно статистическим исследованиям, при цирротическом поражении печени асцит развивается у каждого второго пациента, который болеет на протяжении 7-10 лет. В большинстве клинических случаев, данное осложнение основного заболевания свидетельствует о декомпенсации патологического процесса, и приводит к летальному исходу уже через 2-5 лет от появления его первых признаков.
Скоплению жидкости в брюшной полости при циррозе способствуют сразу несколько процессов, которые сопровождают данную патологию:
- дегенерация гепатоцитов и нарушение архитектоники печени приводит к повышению давления в портальной вене, что существенно ухудшает кровоток в системе брюшных сосудов и способствует скоплению жидкости;
- асцит при циррозе печени развивается также по причине замещения нормальных гепатоцитов фиброзной тканью, что вызывает снижение их основной функции – синтеза белков крови, ведущего к падению осмотического давления плазмы и ее выхода в полость живота;
- патологический процесс способствует развитию сердечной недостаточности и увеличения объема свободной жидкости;
- снижение объема плазмы ведет к увеличению выброса гормона альдостерона, который удерживает в организме жидкость и ведет к нарастанию симптомов асцита.
Как правило, незначительное скопление экссудата в брюшной полости не отображается на общем состоянии и самочувствии пациента. Первые симптомы асцита появляются, когда количество жидкости в животе достигает одного литра.

На фоне вздутия живота появляется дискомфорт и боли по ходу кишечника, может формироваться паховая грыжа и отекают нижние конечности. Пациенты с асцитом жалуются на одышку, которая является результатом дыхательной недостаточности, вызванной сжатием легких диафрагмой. Асцит приводит также к дисфункции органов малого таза, когда выявляются нарушения со стороны мочевого пузыря и внутренних половых органов.
При асците и циррозе печени очень важен режим и характер питания больного человека. Несоблюдение диеты при подобном поражении печени может существенно обострить патологический процесс и привести к развитию тяжелых осложнений, которые его сопровождают.

Диета при асците с циррозом печени категорически запрещает употреблять в пищу следующие продукты:
- копчености, колбасы, сосиски и консервы;
- жареные блюда, особенно мясо;
- пища, приготовленная на основе жиров животного происхождения;
- сдобные изделия, сладости, выпечка;
- грибы в любом виде;
- майонез и острые соусы;
- маргарин;
- напитки, содержащие кофеин;
- алкоголь.
Во многих схемах питания при асците присутствуют такие продукты, как:
- нежирный творог, кефир, молоко, сметана;
- ржаной хлеб, отруби;
- овсяная, гречневая, рисовая каша;
- отвар шиповника и кисели из свежих ягод (клюква, вишня);
- мясо птицы, говядина;
- яичный белок;
- рыба.
- завтрак – омлет, приготовленный на пару, кусочек хлеба с отрубями, некрепкий чай;
- обед – легкий суп с рисом и куриными фрикадельками, гороховое пюре с пареной рыбой, салат с овощей и зелени, отвар шиповника;
- полдник – картофельное пюре и рыбные котлеты, вишневый кисель;
- ужин – суп из макарон, сухари с медом, кефир.
В качестве перекусов можно использовать овсяное печенье, банан, чай с молоком или лимоном.
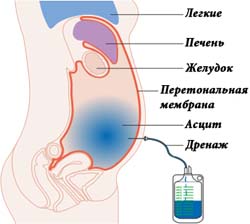
Медикаментозное лечение цирроза печени с асцитом включает в себя использование следующих групп препаратов:
- синтетические гепатопротекторы, действие которых направлено на улучшение локального кровотока и создание дополнительного защитного барьера для гепатоцитов;
- гепатопротекторы природного происхождения, которые надежно защищают железистую ткань от прогрессирующей деструкции и замещения здоровых гепатоцитов участками фиброза;
- аминокислоты, которые обладают гепатопротекторным действием;
- желчегонные препараты, улучшающие отток желчи и препятствующие ее попаданию в кровяное русло;
- фосфолипиды, которые уменьшают проявления интоксикационного синдрома и улучшают обмен жиров, углеводов;
- препараты альбумина, позволяющие восполнить недостающее количество белков в плазме крови и нормализующие осмотическое давление;
- стероидные гормоны, снижающие проявления аутоиммунных процессов, которые запускаются при циррозе;
- противовирусные средства, которые целесообразно применять при циррозе печени вирусной этиологии;
- мочегонные препараты, способствующие выведению лишней жидкости из организма и препятствующие нарастаниям проявлений асцита.
Лечить асцит хирургическим методом специалисты предпочитают в крайних случаях, когда все консервативные методики оказались полностью неэффективными и не принесли пациенту улучшения общего состояния. Операция по выкачиванию лишней жидкости с брюшной полости носит название лапароцентез. Методика подразумевает выведение экссудата через прокол, сделанный специальной иглой. Процедура проводится под строгим контролем лечащего врача.
За один раз пациенту нельзя удалять более 5 литров жидкости, так как всегда существует риск развития у больного коллаптоидного состояния и даже внезапной смерти.
Цирроз печени и его осложнения, к сожалению, относится к числу заболеваний, излечить которые полностью невозможно. Именно поэтому оно является наиболее распространенной причиной смертности пациентов гастроэнтерологического отделения. Сколько живут с циррозом печени после начала асцита? Подобный вопрос врачам приходится слышать ежедневно. Попробуем найти на него ответы.
На продолжительность жизни пациентов с асцитом оказывают влияние сразу несколько факторов:
- правильный образ жизни человека;
- соблюдение диеты;
- индивидуальные особенности организма пациента;
- адекватность и своевременность лечения основного недуга;
- стадия заболевания относительно его компенсации;
- стремительность патологического процесса.
Изучая вопрос, сколько живут с асцитом при циррозе печени, ученым удалось установить факт, что пациенты с компенсированными формами заболевания и неярко выраженным асцитическим синдромом могут прожить более 10 лет при условии грамотного и своевременного лечения патологических симптомов, а также предупреждения осложнений.
К сожалению, согласно статистическим данным, у многих пациентов с асцитом диагностируется именно декомпенсированная форма цирроза печени. При таком варианте течения заболевания прогнозы для больного человека не самые лучшие. Как правило, пациенты погибают от осложнений основного недуга на протяжении 2-5 лет от появления первых признаков скопления жидкости в брюшной полости.
источник

 Развитие спонтанного бактериального перитонита, который способен провоцировать боли в животе, вызывать тошноту и повышение температуры. При отсутствии своевременной диагностики и лечения данное заболевание провоцирует почечную недостаточность. Кровеносная система инфицируется, у пациента может отмечаться спутанность сознания. В подобных случаях возникает значительный риск летального исхода.
Развитие спонтанного бактериального перитонита, который способен провоцировать боли в животе, вызывать тошноту и повышение температуры. При отсутствии своевременной диагностики и лечения данное заболевание провоцирует почечную недостаточность. Кровеносная система инфицируется, у пациента может отмечаться спутанность сознания. В подобных случаях возникает значительный риск летального исхода.