Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Ежедневно печень выполняет множество функций: очищает кровь и лимфу от токсинов, помогает организму усваивать жиры, выделяя желчь, нейтрализует продукты распада алкоголя и медикаментов. Из-за своей специфики этот орган является довольно устойчивым к повреждениям, его клетки могут быстро делиться и восстанавливать нужную структуру, но иногда проблемы со здоровьем все же дают о себе знать. Портальная гипертензия при циррозе печени является одним из основных осложнений, так как при этом расстройстве нарушается кровоток в воротной вене. Заболевание опасно тем, что в брюшной полости накапливается много жидкости, страдают структура и функционирование гепатоцитов, поэтому важно вовремя отметить симптомы и начать лечение.
Портальная гипертензия – это патология воротной вены печени, сопровождающаяся повышением в ней давления крови. Это может быть вызвано закупоркой или сдавливанием сосудов выше, ниже или внутри самой печени. Нормальные показатели давления в этой области – 7–7,5 мм рт.ст., при превышении уровня 12–22 мм рт.ст. говорят о портальной гипертензии.
Это заболевание опасно тем, что из-за повышенного давления в воротной вене кровь в ней застаивается и начинает растягивать сосудистую стенку. Артерии у человека имеют трехслойную толстую оболочку, в которой есть мощная мышечная ткань, чтобы противостоять высокому давлению. В венах кровь течет под низким, иногда даже отрицательным, давлением, поэтому в этих сосудах мускулатура развита слабо.
Со временем при портальной гипертензии растягивается стенка не только воротной вены, но и других сосудов брюшной полости, а это опасно их разрывом и внутренним кровотечением.
Цирроз печени – процесс деградации этого органа, сопровождающийся заменой нормальной паренхимы на соединительную ткань. Она неспособна выполнять необходимые функции, а ее клетки имеют тенденцию к неконтролируемому делению и скоплению лишней жидкости.
Печень состоит из двух долей, в каждой из которых проходит воротная вена. Из-за перерождения паренхиматозной ткани в соединительную и изменения структуры органа положение сосудов меняется, они сдвигаются и могут быть сдавлены тканями. При таких патологических перестройках развивается портальная гипертензия.
Провоцировать портальную гипертензию при циррозе печени могут следующие состояния:
- появление соединительной рубцовой ткани на стенках воротной вены;
- болезнь Киари;
- возникновение опухолевых новообразований в печени;
- сужение просвета воротной вены или приводящих сосудов из-за давления со стороны опухоли;
- воспаление сердечной сумки со «склеиванием» ее долей, что повышает давление и затрудняет отток крови от печени;
- появление спаек в печени или воротной вене после травм или из-за неконтролируемого деления клеток соединительной ткани;
- неудачное хирургическое вмешательство;
- хронические заболевания печени;
- накопление токсичных веществ – цитостатиков, разрушающих гепатоциты.
Причина должна быть установлена доктором после проведения диагностических процедур и лабораторных анализов (УЗИ брюшной полости, анализ цитологического и биохимического состава крови, ректороманоскопия), так как это важно для дальнейшей терапии.
Симптоматика портальной гипертензии при циррозе печени зависит от стадии заболевания:
- доклиническая;
- появление первых симптомов портальной гипертензии;
- наличие ярко выраженных признаков портальной гипертензии;
- стадия осложнений, на которой происходят структурные изменения органов брюшной полости и возможны сильные внутренние кровотечения.
На доклинической стадии портальной гипертензии при циррозе печени у человека наблюдаются только признаки основного заболевания:
- появление первых признаков анемии, уменьшение гемоглобина в крови;
- снижение количества циркулирующих кровяных телец и некоторых видов лейкоцитов;
- ухудшение свертываемости крови из-за уменьшения численности тромбоцитов;
- спленомегалия – патологическое увеличение селезенки;
- варикозное расширение венозных стенок в органах пищеварительного тракта.
При этом видимых проявлений портальной гипертензии у больного не наблюдается. Со временем болезнь прогрессирует, наступает вторая стадия, на которой уже заметны признаки повышенного давления внутри воротной вены:
- режущие или тянущие болевые ощущения в животе (преимущественно в верхних отделах) и в правом подреберье;
- увеличение печени и селезенки;
- хроническое воспаление печеночных долей;
- слабовыраженный асцит – скопление жидкости в брюшной полости;
- расстройства пищеварения (колики, вздутие, запоры или поносы), боли в животе после употребления пищи.
Если эти симптомы патологии были проигнорированы, состояние воротной вены прогрессивно ухудшается из-за постоянно повышенного давления крови. Нарушение структуры сосудов станет причиной усиления портальной гипертензии: асцит проявлятся больше, живот больного станоновится похож на «медузную голову», так как под давлением жидкости пупок будет выпирать, а брюшная стенка округлится.
На последней стадии заболевания появляются осложнения в виде варикозного расширения и растяжения вен пищеварительного тракта, живот больного сильно увеличивается в размере, из-за нестабильности сосудистых стенок растет риск внутренних кровотечений. Боли в верхней части живота, а также в правом подреберье становятся сильными, у человека может держаться высокая температура и постоянная тошнота.
Из-за нарушений в работе печени в организме накапливается много продуктов неполного распада гемоглобина, а также некоторых токсичных веществ, поэтому кожный покров, склера глаз и слизистая оболочка ротовой полости могут приобретать желтоватый оттенок.
Любое лечение, рекомендованное пациенту, нужно обсудить с врачом – при портальной гипертензии, сопровождающей цирроз печени, не стоит тратить время на домашние методы терапии. Нетрадиционные методики не помогут восстановить нормальную циркуляцию в воротной вене, а также не устранят асцит или кровотечения. Обнаружив симптомы этого заболевания, необходимо обратиться к гастроэнтерологу для обследования и постановки точного диагноза.
Терапия при этом расстройстве, сопровождающем цирроз печени, должна быть направлена на устранение опаснейших осложнений: асцита, варикоза вен пищеварительных органов, который может привести ко внутренним кровотечениям.
Для этого лечащий врач рекомендует склерозирующие препараты, которые будут пережимать и уплотнять сосуды в местах варикозного расширения – за счет этого риск внезапного разрыва сосудистой стенки снижается в несколько раз.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Важной частью лечения для людей, у которых появилась сильная деструкция венозных стенок, являются медикаменты, снижающие риск или предотвращающие внутренние кровотечения: пропранолол, терлипрессин, соматостатин, в комплексе с ними также назначаются сосудоукрепляющие препараты.
Иногда в случае сильного повреждения венозных стенок требуется операционное вмешательство, которое поможет стабилизировать их состояние. Но его можно проводить только при относительной нормализации пациента, когда при помощи препаратов или других методов минимизирован риск возникновения внутреннего кровотечения. После операций у больных значительно снижаеся вероятность повторного асцита, внутренних кровотечений и других негативных проявлений портальной гипертензии.
Если портальная гипертензия сопровождает цирроз печени, то больному могут назначить трансплантацию этого органа (он обладает хорошей регенерацией, поэтому небольшого фрагмента здоровой ткани хватит для восстановления полной структуры). В случае появления внутренних кровотечений до операции, после пересадки необходимо провести несколько переливаний крови.
Портальная гипертензия, сопровождающая цирроз печени, является серьезной патологией, так как она имеет тенденцию к прогрессированию. Со временем из-за повышенного давления воротная вена может деформироваться, что приводит к негативным последствиям, опаснейшим из которых является внутреннее кровотечение. Необходимо обратиться к врачу сразу после обнаружения симптомов, так как лечение должно быть профессиональным и быстрым.
Портальная гипертензия (гипертония) – это состояние, при котором, в отличие от гипертонической болезни, повышается не общее, а локальное кровяное давление: только в системе v. portae hepatis, так называемой воротной вены. Этот большой сосуд:
- собирает отработанную венозную кровь, омывающую желчный пузырь, селезенку, поджелудочную железу и органы ЖКТ;
- несет ее к печени, где она очищается от продуктов жизнедеятельности и токсинов;
- после чего выводит ее в нижнюю полую вену.
Физиологически нормальное давление в системе воротной вены не должно превышать 7-10 мм рт. ст. Но если кровотоку в портальных сосудах, в нижней полой вене или печеночных венах что-то мешает, оно повышается. Это происходит по разным причинам, и такое нарушение здоровья не считается самостоятельным заболеванием. Его определяют как комплекс симптомов, указывающих на ту или иную патологию или болезнь внутренних органов: синдром портальной гипертензии (СПГ).
Соответственно участку, на котором возникает механическое препятствие для кровотока, СПГ классифицируют на пред-, внутри- и постпеченочную. Термин «предпеченочная» означает, что кровоток в портальной вене нарушен до ее соединения с печенью. Во втором случае кровь не может свободно протекать по кровеносной системе этого органа, а в третьем – затруднен ее отток от печени в нижнюю полую вену, или страдает кровообращение в самой этой вене.
- Предпеченочные нарушения связаны с неправильным строением и прочими патологиями v. portae hepatis: врожденные аномалии портальной вены; ее сдавление (из-за травмы или хирургических операций на печени и/или желчевыводящих путях). Сюда же относят увеличение (спленомегалия) и состояние после удаления селезенки.
- Основная группа причин, по которым развивается портальная гипертензия, – внутрипеченочные. Так называют заболевания и состояния, которые воздействуют на структуру и функции печени:
- цирроз и «бронзовый цирроз» (гемохроматоз); фиброз врожденный и при ревматоидном артрите; поликистоз и опухоли печени; саркоидоз;
- острый алкогольный и другие гепатиты; химические отравления (мышьяк, винилхлорид, медь); отравления лекарствами, которые применяют в химиотерапии, передозировка витамина А;
- паразитарные заболевания (шистосомоз и вызванный глистами альвеококкоз);
- наследственные патологии: болезнь Кароли (расширение желчных протоков); Уилсона (накопление меди в печени), Гоше.
Предпосылками к формированию синдрома зачастую бывают тяжелые инфекции, длительный прием диуретиков и транквилизаторов, избыток в рационе животных белков, алкоголизм. Сами по себе эти факторы не приводят к СПГ, но увеличивают риск его появления.
В отличие от гипертонической болезни, которую можно заподозрить, просто измерив АД, на диагноз портальная гипертензия поначалу указывают только косвенные симптомы. Поэтому при любых неполадках с пищеварением необходимо обследование, чтобы выявить патологии, незаметные самому больному. В зависимости от тяжести проявления синдрома его делят на несколько стадий: функциональная, компенсированная, декомпенсированная, осложненная.
- Функциональная, или начальная (доклиническая). Больной жалуется на кишечные недомогания: боли в животе около пупка и под правым ребром, расстройства пищеварения; тошноту, рвоту; метеоризм, урчание в животе, ощущение переполненности желудка. Органических нарушений на этой стадии нет.
- Компенсированная, или умеренная. Незначительно увеличена селезенка и расширены вены пищевода. Расширение вен вызвано тем, что при возникновении препятствий на пути естественного кровотока он находит себе «обходные пути» по другим сосудам, не предназначенным для пропуска таких больших объемов крови. Асцита на этой стадии нет, кровотечения случаются редко.
- Декомпенсированная (выраженная). Врач диагностирует значительный варикоз вен, увеличение селезенки; у больного асцит и отекают лодыжки; иногда случаются носовые кровотечения.
- Осложненная. Указанные выше признаки портальной гипертензии дополняются массивными кровотечениями из варикозных вен желудка, пищевода или прямой кишки; наблюдается печеночная недостаточность – энцефалопатия.
- Особенность асцита при СПГ в том, что он с трудом поддается терапии. При этом у больного увеличивается объем живота, и в области брюшной стенки проявляется рисунок сетки расширенных вен в виде «головы медузы». Кровотечения возникают внезапно, обильны и часто повторяются.
Одно из самых грозных осложнений, к которым приводит портальная гипертензия, особенно при циррозе, – печеночная энцефалопатия. Чем больше крови в организме проходит «мимо печени», обходя ее по расширенным побочным венам, тем больше не переработанных печенью токсинов остается в кровотоке. Достигая клеток мозга, они вызывают мозговые нарушения: от рассеянности и забывчивости до помрачения сознания и комы.
Первое, что позволяет врачу предположить синдром портальной гипертензии, – увеличение селезенки, которое он обнаружит при пальпации на первом осмотре. Степень спленомегалии зависит от того, какой участок кровотока заблокирован, и от давления в системе портальной вены. Селезенка может быть и нормального размера – после недавнего кровотечения из вен желудка или пищевода. Но оно само по себе указывает на вероятность СПГ, и больному назначают:
- Общий (клинический) и биохимический анализы крови. Клиническое исследование выявляет признаки поражение селезенки и костного мозга. Биохимия крови указывает на степень поражения печени.
- Инструментальные исследования: ректороманоскопия (осмотр прямой и сигмовидной кишки) и эзофагоскопия (осмотр пищевода), чтобы увидеть, если ли в них участки варикозно расширенных вен.
- УЗИ селезенки и печени; компьютерную и магнитно-резонансную томографию (КТ и МРТ). Они позволят установить наличие асцита, состояние селезенки и печени, выявить места блокировки кровотока и другие важные диагностические факторы.
После того как установлен первичный диагноз портальная гипертензия, проводят расширенное обследование. Допплерография позволит выяснить скорость крови в портальном кровотоке, ангиография сосудов печени покажет, нет ли в ней опухоли. Другие специальные измерения определяют внутрипеченочное давление, уточняют степень и прогноз течения болезни. К примеру, давление от 10 до 12 мм рт. ст в малой печеночной вене указывает на компенсированную стадию, а > 12 мм рт. ст. – на декомпенсированную, или осложненную.
На начальных стадиях синдром портальной гипертензии лечат консервативно: препаратами на основе антидиуретического гормона вазопрессина и его синтетических аналогов, десмопрессина и терлипрессина. Самое известное из лекарств этой группы – Минирин® (десмопрессин). Оно:
- сужает расширенные вены в брюшной полости;
- снижает давление в портальной системе;
- уменьшает печеночный кровоток;
- усиливает перистальтику и тонус кишечника.
Десмопрессин обладает и другим полезным свойством для людей с больной печенью: он повышает активность фактора VIII свертывания крови.
Если портальная гипертензия сочетается с гипертонической болезнью, применяют препараты группы нитратов и бета-блокаторов, их назначают для снижения артериального давления. Лекарственные препараты и их дозировку подбирают строго индивидуально, с учетом всех печеночных и других показателей.
Чтобы предотвратить прорывы в местах истончения варикозно расширенных вен, проводят специальные процедуры: склерозирование вен или лигирование узлов латексными кольцами. Они показаны тем больным, у которых хотя бы однажды случилось массивное кровотечение, и лекарственная терапия им не помогает.
- Склерозирование – самая щадящая хирургическая процедура для «ремонта повреждения» в истончившемся сосуде. Врач через эндоскоп с помощью иглы вводит вещество, которое вызывает отек, и вена сужается. Позже место прорыва склеивается кровяным сгустком, а впоследствии зарастает. Процедуру повторяют несколько раз: каждые 2-3 дня, пока кровотечение не прекратится, либо по схеме «день кровотечения – 5-й – 30-й – 90-й день от этого дня».
- Эндоскопическая перевязка (лигирование) вен пищевода эластичными кольцами начинается с того, что к варикозному расширению подводят специальное устройство – лигатор. Поврежденное место всасывается в его камеру, и на основание узла набрасывают резиновое кольцо. Со временем отделенный кольцом участок сосуда отмирает, а дефект слизистой зарастает соединительной тканью.
Для остановки острых кровотечений, когда это не удается сделать лекарственной терапией, применяют баллонную тампонаду. Она заключается в том, что в пищевод через нос вводят резиновую трубочку с пустым баллоном на конце. Когда в него нагнетают воздух, он раздувается и перекрывает место кровотечения.
При невозможности эндоскопически устранить повреждения или при высоком риске массивного кровотечения рекомендуется хирургическое лечение портальной гипертензии. В частности, врачи прибегают к операции, которую называют «портосистемное шунтирование». Во время оперативного вмешательства хирург создает обходной путь между портальной и общей венозной системой. Так как в общем венозном кровотоке давление крови ниже, оно, по закону сообщающихся сосудов, снижается и в воротной вене.
В случае необходимости проводят и другие операции на венах пищевода, желудка и прямой кишки. Например, их выполняют для уменьшения объема крови, поступающей в воротную вену; для рассечения связи между венами желудка и пищевода. Чтобы облегчить симптомы асцита, назначают дренирование брюшной полости и отводят асцитическую жидкость.
Народные средства при портальной гипертензии применяются только в дополнение к лекарственной терапии. Их используют после стихания острого процесса, вызвавшего расширение вен: при компенсированном циррозе печени, после излечения паразитарных болезней, во время ремиссии хронических заболеваний.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Когда основное заболевание обостряется, оказать полноценную помощь больному могут только в стационаре! Так, при углублении печеночной энцефалопатии (больной ведет себя как пьяный, не принимая алкоголь) может потребоваться срочная детоксикация и особая безбелковая диета, которую без подготовки трудно соблюдать дома. Госпитализации требуют массивные кровотечения или подозрение на них, например кровь в кале или мелена – «черный кал», часто повторяющиеся носовые кровотечения или ухудшение общего состояния.
Как правило, траволечение направлено на профилактику дальнейшего расширения вен и купирование симптомов СПГ. К примеру, при циррозе это поддержание работы печени, профилактика кровотечений и облегчение асцита. Так, будра и репяшок в комплексном травяном сборе от цирроза помогает печеночным клеткам восстанавливаться, тысячелистник и спорыш повышают свертываемость крови, а донник препятствует образованию тромбов. Измельчите:
- по 30 % травы будры плющевидной (собачья мята) и репешка;
- по 15 % травы тысячелистника и донника;
- 10 % спорыша.
Для человека до 80 кг берут 2 ст. л. сбора, свыше 80 кг – 4 ст. л. на одно заваривание. Травы залить в термосе 300 мл крутого кипятка и настаивать не меньше часа. Принимать 6 раз в день по 50 миллилитров, как минимум в течение месяца.
При асците вместе с этим сбором нужно пить отвар корней одуванчика. Он делается так:
- До половины насыпьте в пол-литровую банку нарезанные одуванчиковые корни (банка нужна только для того, чтобы отмерить нужно количество сырья).
- Теперь пересыпьте одуванчик в эмалированную тару, залейте полулитром воды.
- Доведите до кипения, кипятите на малом огне минут 20-30, укутайте и оставьте настаиваться на ночь. Принимать каждый час по одной столовой ложке.
В зависимости от причины и последствий портальной гипертензии фитотерапевт может назначить и другие сборы: почечные, желудочно-кишечные, для снижения давления или для сердца. Однако самостоятельно принимать «разнонаправленные» настои и отвары не рекомендуется, так как некоторые из них несовместимы друг с другом или могут быть противопоказаны при вашем основном заболевании.
Больным с асцитом врач назначает бессолевую диету, а если ее трудно соблюдать – диету с ограничением натрия, когда количество соли ограничивают до 1,5 грамм в день. На вашем столе не должно быть солонки, и вам придется отказаться от консервов, готовых замороженных блюд, покупных соусов. Вместо готовых приправ используйте натуральные пряности, сухие и свежие травы, бальзамический уксус, лимонный сок, чеснок и лук.
Диета с пониженным содержанием натрия запрещает сдобный хлеб, булочки, печенье и другие кондитерские изделия, в которых есть разрыхлитель (пекарский порошок) и пищевая сода. И конечно же, забудьте о фаст-фудах!
Врач расскажет вам, как подсчитывать количество натрия, который вы получаете с пищей, и заносить его в пищевой дневник. Нельзя забывать и о том, что натрий есть в составе многих лекарственных препаратов: НПВС, антибиотиков для внутривенного введения (количество натрия в растворе указывают на флаконах и ампулах).
источник
Центр эндоваскулярной хирургии предлагает инновационный подход к терапии портальной гипертензии. Специалисты применяют комбинированный метод. Они используют технику ТИПС и одновременно проводят эмболизацию варикозных вен пищевода.
| Вид вмешательсва | Стоимость |
| портальная гипертензия, цирроз печени (наложение ТИПС – внутрипеченочных порто-кавальных анастомозов) | 120.000 – 180.000 руб. |
В медицине портальной гипертензией (гипертонией) принято называть повышение кровяного давления в системе воротной вены, которое возникает при затруднении оттока из нее крови.
Симптомы портальной гипертонии:
- Увеличение селезенки.
- Варикозное расширение вен пищевода, аноректальной зоны, околопупочной области, кардиального отдела желудка.
- Изолированный асцит (наличие свободной жидкости в брюшной области).
- Эрозии желудка, толстого и тонкого кишечника.
- Расстройства пищеварения (вздутие живота, тошнота и рвота, снижение аппетита, урчание, боль).
Классификация портальной гипертензии
На данном этапе специалисты выделяют несколько видов данного заболевания в зависимости от блока портального кровообращения на трех основных уровнях.
Предпеченочная портальная гипертензия
Данная форма заболевания, как правило, проявляется при стенозе портальной вены или врожденной атрезии, тромбозе селезеночной и портальной вен, сдавливании портальной вены опухолями, а также при повышении кровотока в портальной вене, которое имеет место быть при гематологических заболеваниях, артериовенозных фистулах. В данном случае нормальному кровообращению препятствует тромбированная или стенозированная воротная вена.
Тромбоз воротной вены, как у детей, так и у взрослых, в основном проявляется на фоне воспалительного процесса: именно он и вызывает пилетромбоз и пилефлебит. Следует отметить, что тромбоз воротной вены является следствием цирроза печени в 5-10% случаев.
Внутрипеченочная портальная гипертензия
Токсические, инфекционные, например гепатит, и ряд других поражений разрушают клетки печени, а также провоцируют разрастание соединительной ткани. Именно это и является причиной возникновения и развития цирроза печени и ряда других сопутствующих заболеваний.
Постпеченочная портальная гипертензия
Надпеченочный блок в данном случае возникает вследствие тромбоза печеночных вен (синдром и болезнь Бадда-Киари), нарушения проходимости нижней полой вены, повышения давления в правых отделах сердца, которое вызывает констриктивный перикардит.
Болезнь Бадда-Киари – заболевание, характеризующееся непроходимостью печеночных вен, связанной с разрастанием интимы в результате эндофлебита. Синдром Бадда-Киари – по своей сути понятие собирательное и включает в себя многочисленные и разные причины нарушения оттока крови не только из печеночных вен, но и из супраренального отдела нижней полой вены (сдавление стенки вены опухолью, рубцовые ее изменения и др.).
Специалисты нашего центра убеждены, что самым тяжелым опасным осложнением цирроза печени становится варикозное расширение вен (ВРВ) желудка и пищевода (рис. 7). Данные заболевания, как правило, выявляются при проведении гастроскопии (ЭГДС) у 60-75% пациентов, имеющих цирроз печени. В процессе развития данного недуга может произойти прогрессирование варикозного расширения вен от I до IV степени. Если возникает кровотечение из варикозно расширенных вен желудка и пищевода, летальный исход может наступить при первом приступе в 50% случаев, а повторное кровотечение – произойти в 50–90% случаев.
Основные стадии портальной гипертензии:
- На начальной стадии (доклинической) больные обычно жалуются на умеренный метеоризм, тяжесть в правом подреберье, общее недомогание. Зафиксировать заболевание в ходе обследования непросто. Необходимо провести комплексную диагностику.
- На умеренной (компенсированной) стадии более выраженными становятся клинические проявления заболевания. Пациенты жалуются на метеоризм, вздутие живота, ранее насыщение, боль, тошноту. В ходе обследования нередко выявляется увеличение селезенки и печени.
- На выраженной (декомпенсированной) стадии симптомы являются резко выраженными. В брюшной полости фиксируется жидкость. Выраженных кровотечений не обнаруживается. Пациент страдает ото всех вышеперечисленных симптомов заболевания.
- В стадии осложнения портальная гипертензия провоцирует асцит, который практически невозможно вылечить. Кроме того, возникают массивные повторяющиеся кровотечения из расширенных вен внутренних органов.
Принято выделять ряд причин, которые провоцируют развитие кровотечения (портальную гипертензию) из варикозно расширенных вен. Наличие нескольких варикозно расширенных вен ведет к нарушению замыкательной функции кардиального жома. Как следствие, наблюдается так называемый рефлюкс-эзофагит, который в результате вызывает истончение и атрофию слизистой пищевода, а также появление эрозий. При значительном повышении портального давления происходит разрыв варикозно расширенных вен в зоне поврежденной слизистой пищевода, что сопровождается сильным пищеводно-желудочным кровотечением. Не исключается серьезная опасность возникновения такого кровотечения и в связи с возможностью травмирования поверхностно расположенных вен слизистого и подслизистого слоев пищевода, которые имеют поверхностное расположение, а также кардиального отдела желудка при употреблении грубой пищи. Кроме того, спровоцировать разрыв ВРВ вполне возможно, проявляя повышенную физическую активность. Следует знать, что язвенная болезнь в данном случае – еще один серьезный фактор риска.
Перед началом терапии врачи должны поставить точный диагноз. Для этого они используют целый ряд методик.
Сначала специалист собирает анамнез портальной гипертонии. Врач определяет, как давно произошло увеличение селезенки и печени. Он уточняет, как давно вы начали испытывать тяжесть и боль в верхних отделах живота, тошноту. Также специалист определяет, имеются ли у пациента хронические заболевания, отмечается ли их наследственность. Также фиксируются вредные привычки больного. Врачу важно определить и то, какие препараты вы принимаете, контактируете ли с с токсическими веществами. Очень важно откровенно отвечать на все поставленные вопросы.
После этого врач проводит осмотр. Он определяет желтушность кожи, увеличение размеров живота, наличие на коже сосудистых звездочек. При пальпации оценивается болезненность различных отделов живота. Простукивание позволяет зафиксировать размеры селезенки и печени. Также измеряется температура тела. Это дает возможности для фиксации ее повышения при инфицировании организма. Врач определяет и артериальное давление. При портальной гипертонии оно может снижаться.
Затем назначается лабораторная диагностика.
- Общий анализ крови. Врач по результатам выявляет снижение уровня тромбоцитов.
- Коагулограмму. Данный анализ определяет скорость свертываемости крови. Специалист может выявить замедление образования кровяного сгустка. Патология обусловлена тем, что в крови сокращаются факторы свертывания.
- Биохимический анализ крови. Показатели могут не отличаться от нормы. Обычно изменения вызваны заболеваниями, которые спровоцировали заболевание.
- Определение маркеров вирусных гепатитов. Данный анализ позволяет обнаружить воспаление печени, которое провоцируется особыми вирусами.
- Общий анализ мочи. Исследование дает возможности для оценки состояния почек и мочевыводящих путей.
- Суточный диурез (объем мочи). Анализ позволяет оценить потери белка у пациентов с отеками и асцитом.
Также пациент с подозрением на портальную гипертензию проходит инструментальную диагностику.
- ФГДС. Данное обследование заключается в осмотре внутренней поверхности желудка, пищевода, двенадцатиперстной кишки при помощи эндоскопа. Исследование позволяет выявить варикозное расширение вен и язвы.
- УЗИ органов брюшной полости. В ходе обследования оцениваются размеры печени и селезенки, структура данных органов. Также специалист может обнаружить свободную жидкость в брюшной полости, определить диаметр воротной вены, иных сосудов, выявить места их сдавливания и сужения.
- Ультразвуковую допплерографию. Данное исследование направлено на изучение прямого и обратного кровотока по печеночным и портальным венам. Методика дает возможности для выявления зон сужения сосудов. Также она позволяет оценивать объем крови в венах. В ходе обследования обнаруживаются и дополнительно образовавшиеся сосуды.
- Компьютерную томографию (КТ). Этот метод основан на получении серии рентгеновских снимков. Он позволяет получить точное изображение селезенки, печени, сосудов брюшной полости.
- Магнитно-резонансную томографию (МРТ). Этот метод позволяет получить точное изображение органов.
- Рентген-контрастное исследование кровотока по различным сосудам. Это исследование дает возможность оценки нарушения кровотока в воротной, печеночных и селезеночных, нижней полой венах.
- Чрескожную спленоманометрию. Методика позволяет измерить давление в селезенке.
- Эхокардиографию (ЭхоКГ). Данный метод заключается в ультразвуковом исследовании сердца. Применяется он при подозрении на патологию околосердечной сумки.
- Пункционную биопсию печени. Данная методика дает возможность оценки структуры печени.
- Эластографию. Этот метод заключается в исследовании ткани печени. Диагностика проводится с помощью специального аппарата. Исследование является альтернативой биопсии.
- Лапароскопию. Данный метод позволяет провести осмотр органов брюшной полости при помощи оптических приборов, вводимых в брюшную полость через проколы передней брюшной стенки. Обследование выполняется в сложных случаях. Оно дает возможность для получения информации о внешнем виде органов брюшной полости и их соотношении.
- Гепатосцинтиграфию. Этот метод позволяет оценить размеры и структуру печени.
- Рентгенографию органов грудной клетки. Методика применяется для выявления цирротического гидроторакса (появления жидкости в плевральной области).
При необходимости пациент направляется на консультацию к психиатру. Это позволяет оценить психический статус больного. Врач определяет, имеются ли повышенная сонливость, раздражительность, отмечаются ли нарушения памяти. Консультация назначается при подозрении на печеночную энцефалопатию (поражение головного мозга веществами, которые в норме обезвреживаются в печени).
Основой терапии портальной системы является устранение патологии, которая вызвала заболевание.
Специалисты оказывают комплексную поддержку пациентам. Она имеет несколько направлений.
Диетотерапия при гипертензии
При нарушениях в работе портальной системы кровообращения очень важно сократить количество потребляемой соли (до 3 г в сутки). Это позволяет снизить застой жидкости в организме.
Также сокращается потребление белка (до 30 г в сутки). Очень важно равномерно распределить прием пищи в течение дня. Это позволяет снизить риск печеночной энцефалопатии (повреждения головного мозга веществами, в норме обезвреживаемыми в печени).
Данная терапия может проводиться в амбулаторных условиях. Очень важно регулярно проходить необходимые обследования.
Консервативное лечение при гипертензии
Для терапии применяется целый ряд препаратов:
- Гормоны гипофиза. Данные средства позволяют сократить печеночный кровоток и снизить давление в воротной вене.
- Нитраты. Данные препараты являются солями азотной кислоты. Они расширяют сосуды, приводят к сокращению притока крови к печени.
- Бета-адреноблокаторы. Эти средства снижают частоту и силу сердечных сокращений. Благодаря этому снижается приток крови к печени.
- Синтетические аналоги соматостатина (гормона, который в норме выделяется головным мозгом и поджелудочной железой, подавляет выработку многих прочих гормонов и биологически активных веществ). Средства сокращают портальную гипертензию путем сужения артериол брюшной полости.
- Препараты лактулозы. Эти средства удаляют из кишечника вредные вещества, накапливающиеся за счет нарушений работы печени и способные вызвать повреждение головного мозга.
- Диуретики. В данную группу входят эффективные мочегонные препараты, способные сократить избыток жидкости в организме.
- Также назначается антибактериальная терапия. Она позволяет удалить из организма все микроорганизмы, являющиеся возбудителями различных заболеваний.
Хирургическое лечение гипертензии
Операция назначается только при наличии показаний к ее проведению. Обычно вмешательство актуально в том случае, если консервативная терапия не дала желаемых результатов.
Основными показаниями к хирургическому вмешательству при обнаружении портального дефекта являются:
- варикозно-расширенные вены желудка или пищевода,
- увеличение селезенки,
- асцит (свободная жидкость в брюшной полости).
Важно! Показания к лечению определяет только врач! При этом он всегда рассказывает пациенту об особенностях операции, ее длительности, осложнениях, рисках. Вы можете задавать специалисту все возникшие вопросы. Перед любой операцией проводится общая диагностика. Она позволяет обнаружить как показания, так и противопоказания к применению вмешательства.
Методы хирургического лечения:
- Портосистемное шунтирование. Данная портальная операция заключается в создании дополнительного пути кровотока из воротной вены в нижнюю полую. При этом печень не включается в данную систему кровообращения.
- Спленоренальное шунтирование. Это вмешательство сводится к созданию дополнительного кровотока из селезеночной вены в почечную. Печень также минуют.
- Трансплантация (пересадка печени). Эта операция выполняется при невозможности восстановления нормальной деятельности собственной печени пациента. Обычно орган берут у близкого родственника.
- Деваскуляризация нижнего отдела пищевода и верхней зоны желудка. Это вмешательство заключается в перевязке (закрытии просвета) некоторых артерий и вен пищевода и желудка. Портальная операция проводится для снижения риска кровотечений из вен пищевода и желудка. Обычно дополнительно удаляется селезенка.
Важно! Все хирургические вмешательства имеют ряд недостатков. Полостные операции требуют длительного восстановления. Проводятся они с использованием общего наркоза. Это негативным образом сказывается на состоянии организма пациента. Каждое отдельное вмешательство имеет и собственный ряд минусов. Именно поэтому всегда важно оценивать целесообразность его проведения.
Сегодня, пожалуй, самым прогрессивным методом, который используется при устранении портальной гипертензии (СПГ), стал метод эндоваскулярного трансъюгулярного интрапеченочного портосистемного шунтирования – ТИПС (Transjugular Intrahepatic Portosystemic Shunt – TIPS). Как раз данный метод при терапии портальной гипертензии и применяют специалисты в нашем центре эндоваскулярной хирургии. Такая популярность применения ТИПС в клинической практике заключается в том, что эндоваскулярное (внутрисосудистое) вмешательство на практике доказало свою состоятельность, так как является самым наиболее эффективным и щадящим при терапии цирроза печени у больных групп Child B и Child C: именно в данных случаях дисфункция главных показателей гомеостаза предельно проявляется.
Также данный метод особо эффективен при терапии многих осложнений вышеуказанного заболевания, таких как кровотечения из вен желудка и пищевода, подверженных варикозному расширению, асцитического синдрома, печеночного гидроторакса.
При использовании трансъюгулярного интрапеченочного портосистемного шунтирования (ТИПС) в качестве способа внутрисосудистой терапии и профилактики кровотечения из варикозно расширенных вен пищевода и желудка, асцитического синдрома при синдроме портальной гипертензии внутрисосудистое вмешательство в подавляющем большинстве случаев вызывает критическое снижение (до 40%) степени портальной гипертензии уже в течение двух недель. Данное лечение можно совмещать с одновременной эмболизацией утолщенных и расширенных вен пищевода. Такой комплексный подход обеспечивает прекращение кровотечения, а также падение давления в системе воротной вены.
При проведении внутрисосудистой терапии портальной гипертензии специалисты, как правило, дополнительно проводят редукцию печеночного и селезеночного кровотока, благодаря чему происходит снижение степени патологии.
При обнаружении острых кровотечений из варикозно расширенных вен пищевода специалисты в первую очередь применяют медикаментозную вазоконстрикторную терапию и баллонную тампонаду вен зондом Блэкмора. После проведения данных экстренных мер, учитывая целесообразность, принято использовать эндоваскулярные и эндоскопические (склерозирование вен, лигирование) комплексные меры профилактических мероприятий по предотвращению повторных кровотечений. На данном этапе ТИПС используют как наиболее эффективный метод, исключающий неудачи, которые могут возникать, например, при проведении хирургических операций, а также при неэффективности медикаментозного и эндоскопического лечения.
В каких случаях в лечении портальной гипертензии применяется метод ТИПС
Лечение с применением методики ТИПС проводится при:
- гепаторенальном синдроме;
- рефрактерном диуретикорезистентном асците;
- остром и рецидивирующем кровотечении, вызванным варикозным расширением вен пищевода;
- печеночном гидротораксе;
- кровотечениях из варикозно расширенных вен желудка;
- болезни и синдроме Бадда-Киари;
- эктопическом варикозном кровотечении ( аноректальном, кишечном, из стомы);
- портальной гастропатии (при гипертензии слизистая оболочка имеет мозаичный вид) и сосудистой эктазии антрального отдела (наличие линейных или диффузных алых очажков на внутренней поверхности антрального отдела желудка);
- печеночно-легочном синдроме.
Методика наложения внутрипеченочного портокавального шунта
Данное медицинское внутрисосудистое вмешательство является довольно сложным, а потому выполняется в нашем центре только высококвалифицированными специалистами, которые прошли специальное обучение. В первую очередь осуществляется пункция правой яремной вены, расположенной на шее. Именно сюда и устанавливается специальный интродьюсер, через который осуществляется рентгеноконтрастное исследование печеночной вены при помощи катетера.
Затем данный катетер, который выполняет диагностическую функцию, заменяют более толстым медицинским проводником, через который вводится специальная изогнутая игла. Именно ей и производят пункцию печени. Пока кончик иглы находится в одной из ветвей воротной вены, в нее вводится проводник-струна, по которой в ткань печени помещается баллонный катетер, а затем выполняется этапная дилатация ткани печени.
Далее следует этап стентирования созданного внутрипеченочного канала. Как правило, для этого могут использоваться саморасширяющиеся или матричные покрытые и металлические стенты.
Практика показала, что использование так называемых покрытых стентов (стентов-графтов), является наиболее результативным и успешным при данном оперативном вмешательстве, так как улучшаются качество и проходимость транспеченочного шунта.
Клиническую эффективность ТИПС можно оценить по регрессу или полному прекращению симптомов портальной гипертензии: абсолютному прекращению пищеводно-желудочного кровотечения, устранению варикоза вен желудка и пищевода, а также вен передней брюшной стенки, снижению количества транссудата и дозы диуретиков при терапии асцитического синдрома и др.
После операции пациентам назначается курс диуретической, инфузионной и гемеостатической терапии. В случае необходимости наши специалисты рекомендуют применить также эндоваскулярную эмболизацию варикозно расширенных вен желудка и пищевода, а также эмболизацию селезеночной или печеночной артерии.
Диапазон цен и окончательная стоимость лечения зависят от многих внешних факторов (быстроты и удобства предоперационного обследования, комфортности и быстроты самой госпитализации и т. п.), не имеющих прямого отношения к лечебной деятельности. Даже с минимальными расходами вы получаете полноценную профессиональную помощь.
Хотите устранить портальную гипертензию, пройти лечение? Обращайтесь в центр эндоваскулярной хирургии профессора Капранова!
Звоните в клиники, в которых принимает Сергей Анатольевич, задавайте свои вопросы.
Также вы можете связаться с врачом по его личным телефонам:
Вы всегда сможете обсудить все особенности операции. Хирург расскажет вам о тонкостях вмешательства и восстановлении. Вместе со специалистом вы определите удобное время консультации, проведения операции.
источник
Портальная гипертензия – это значительное повышение давления (более 250 мм вод. ст.) в системе v. portae. Она возникает при нарушениях естественного оттока венозной крови от желудка, двенадцатиперстной кишки, желчных путей, поджелудочной железы, селезенки, тонкой и толстой кишки. По локализации препятствия оттоку крови из портальной системы выделяют подпеченочную, печеночную и надпеченочную формы портальной гипертензии (рис. 79).
Подпеченочная(предпеченочная) портальная гипертензия развивается при локализации препятствия в стволе воротной вены или ее крупных ветвях, встречается в 10 % портальной гипертензии.
Рис. 79. Уровень нарушения портокавального кровотока и формы портальной гипертензии
Она может быть обусловлена аномалиями развития воротной вены либо ее тромбозом. Приобретенный тромбоз воротной вены может возникать как осложнение при острых заболеваниях брюшной полости (холецистит, аппендицит, панкреатит, холангит), либо при сдавлении извне сосудов портальной системы кистами, опухолями поджелудочной железы с развитием вторичного тромбоза, травмах живота, состоянии гиперкоагуляции. Внутрипеченочнаяпортальная гипертензия возникает при нарушении портокавального перетока крови в печени. Наиболее частой причиной этой формы портальной гипертензии является цирроз печени. На долю внутрипеченочной формы приходится до 85 % всех случаев портальной гипертензии.
Надпеченочная(постпеченочная) портальная гипертензия формируется при нарушении оттока крови локализовано, на уровне печеночных или верхней полой вен. Она возникает при облитерирующем эндофлебите печеночных вен с последующим их тромбозом (болезнь Киари), вено‑окклюзионной болезни, некоторых заболеваниях сердца, сдавлении нижней полой вены опухолью на уровне или выше места впадения печеночных вен (синдром Бадда‑Киари). Надпеченочная форма составляет 5 % от всех случаев портальной гипертензии.
Как видно из классификации, подавляющее большинство случаев портальной гипертензии приходится на внутрипеченочную форму, как правило, связанную с циррозом печени.
Портальная гипертензия является пусковым моментом некоторых патологических процессов в организме, таких как: асцитический синдром, варикозное расширение вен пищевода, печеночная кома.
Рассмотрим механизмы развития этих осложнений при циррозе печени. Печень представляет из себя «клубок» сосудов, в котором портальная система через многочисленные капилляры анастомозирует с кавальной системой. Диаметр капилляров печени суммарно во много раз превышает диаметр самых крупных сосудов человеческого тела (рис. 80).
В норме через «сито» печеночных балок по синусоидным капиллярам легко обеспечивается переток всей портальной крови в нижнюю полую вену. При циррозе печени, по мере сдавления синусоидных капилляров узлами‑регенератами и соединительной тканью, вся портальная кровь не может протечь через печень. Приток крови к печени преобладает над ее оттоком. Повышается давление в системе v. portae. По мере прогрессирования цирроза печени увеличивается портальное давление. Кроме изменения циркуляции жидкости внутри печени, происходит нарушение тока портальной крови в сторону меньшего давления. Клинически эти расстройства проявляются асцитом и варикозным расширением вен пищевода.
Рис. 80. Печень – это «клубок» портокавальных анастомозовА: 1 – v. portae; 2 – v. mesenterica interior; 3 – v. mesenterica superior; 4 –v. lienal.
Б: 1 – v. cava superior; 2 – v. portae; 3 – v. epigastrica superior; 4 – v. umbilicalis;
5 – v. epigastrica interior; 6 – vv. esofagii; 7 – vv. rectales
В патогенезе асцитического синдрома принимают участие многочисленные факторы, которые могут быть условно отнесены к местным (регионарным) и общим (системным). К регионарным факторам относят: синусоидальную гипертензию, повышенное лимфообразование, лимфатическую гипертензию. К системным факторам относят: гипоальбуминемию, активацию ренин‑ангиотензин‑альдостероновой системы, задержку натрия и воды. Синусоидальная гипертензия возникает при внутрипеченочной портальной гипертензии, вызывает повышенную транссудацию плазмы, богатой белком, в пресинусоидальное пространство Диссе, что приводит к значительному лимфообразованию в печени и увеличению числа отводящих внутрипеченочных лимфатических сосудов. Значительное увеличение истечения лимфы из грудного протока во внутреннюю яремную вену приводит к функциональной недостаточности терминального отдела грудного протока с развитием повышенного давления в лимфатической системе. Г ипоальбуминемия, возникающая вследствие нарушения белковосинтетической функции печени, приводит к снижению онкотического давления и повышению объема интерстициальной жидкости, что вызывает пропотевание жидкости в брюшную полость. Развитие варикозного расширения вен пищевода (равно как вен прямой кишки и передней брюшной стенки) является следствием портальной гипертензии и перестройки циркуляции венозной крови в спланхническом регионе. При этом часть воротной крови начинает оттекать по предсуществующим и малозначимым в норме внепеченочным портокавальным анастомозам (пищеводным, ректальным, передней брюшной стенки) (рис. 81).
Рис. 81. Портокавальный переток в норме (А); при циррозе печени (Б).1) печень; 2) пищеводные портокавальные анастомозы; 3) ректальные портокавальные анастомозы; 4) портокавальные анастомозы передней брюшной стенки.
Эти пути варикозно расширяются, принимая на себя значительную часть крови из воротной системы, компенсируя нарушение венозного кровотока в печени. Но даже при значительном расширении не наступает адекватной компенсации. Кроме того, печень, не получая достаточно крови, не выполняет свои синтетические и детоксикационные функции. Развивается гипопротеинемия, гипокоагуляция, гипоферментемия, что ограничивает обменные процессы в тканях. Продукты метаболизма и токсины, всосавшиеся в кишечнике минуя печень, где должны быть обезврежены, в неизмененном виде поступают в системный кровоток, вызывая аммиачную интоксикацию, энцефалопатию и кому. Таковы механизмы развития портальной гипертензии и ее осложнений – асцитического синдрома, варикозного расширения вен пищевода и печеночной недостаточности.
Клиника портальной гипертензии
Ранние проявления портальной гипертензии не имеют патогномоничных признаков и так же как ранние стадии цирроза печени, характеризуются неспецифическими симптомами: слабостью, дискомфортом и вздутием живота, тошнотой, снижением аппетита. При прогрессировании портальной гипертензии появляется асцит, расширение подкожных вен брюшной стенки («голова медузы»), расширение вен пищевода, кардиального отдела желудка, геморроидальных вен, гепато‑и спленомегалия.
С возникновением асцита больных начинает беспокоить дискомфорт, чувство тяжести в животе, увеличение живота. При большом, напряженном асците появляется одышка, особенно в горизонтальном положении, могут формироваться пупочные, паховые грыжи (рис. 82). Резистентный асцит при циррозе печени развивается в 60 % случаев, летальный исход в течение года– 50 %.
Рис. 82. Больная с напряженным асцитом
При истончении грыжевого мешка и кожного покрова над ним возможен разрыв пупочной грыжи с быстрым истечением асцитической жидкости. Из брюшной полости через плевроперитонеальные щели асцитическая жидкость может проникать в грудную полость с формированием гидроторакса. При инфицировании асцитической жидкости возникает асцит‑перитонит, являющийся опасным осложнением цирроза печени и ведущий к высокой летальности. При асцит‑перитоните необходима экстренная операция (ее можно выполнить и лапароскопически), заключающаяся в санации и дренировании брюшной полости. Грозным осложнением портальной гипертензии является кровотечение из варикозно расширенных вен пищевода и кардиального отдела желудка. При кровотечении возникает рвота или срыгивание неизмененной кровью, без предшествующих болевых ощущений. При затекании крови в желудок может возникать рвота «кофейной гущей», черный жидкий стул – мелена. У больных появляется бледность, тахикардия, снижение артериального давления. При тяжелой кровопотере возникает геморрагический шок, нередко заканчивающийся летальным исходом. Кровотечение может привести к прогрессированию печеночной недостаточности, даже если до этого была ее компенсация. Оно осложняет цирроз печени почти в половине случаев, летальность при этом достигает 60 % (рис. 83).
Печеночная недостаточность проявляется неспецифическими симптомами: расстройством психики в виде неадекватного поведения, дезориентации в пространстве и времени, патологической сонливости, печеночной комы, которая, как правило, является конечной и необратимой стадией заболевания.
Рис. 83. Эндоскопическая картина при варикозном расширении вен пищевода с признаками кровотечения
Как начальные стадии цирроза печени, так и первые симптомы портальной гипертензии могут не иметь отчетливых признаков. Клинически больные часто практически не предъявляют никаких жалоб и продолжают выполнять привычную работу. На неблагополучие могут указывать незначительные боли после злоупотребления алкоголем и приема острой пищи, чувство тяжести в правом подреберье. Такое скрытое течение заболевания продолжается годами, в течение которых происходит увеличение печени, появление жидкости в животе, венозного рисунка на передней брюшной стенке. Нередко больные обращаются за врачебной помощью уже на этапе декомпенсации цирроза печени при наличии желтухи, асцита или кровотечения из варикозных вен пищевода. При их осмотре выявляют желтушность кожных покровов, напряженный асцит, при кровотечении – бледность кожных покровов, рвоту кровью, черный, дегтеобразный стул (мелену). Иногда эти признаки выявляют одновременно, что является крайне неблагоприятным прогностическим признаком. Для подтверждения диагноза и определения стадии заболевания необходимо проведение лабораторных и инструментальных методов диагностики. Лабораторная и инструментальная диагностика
Из лабораторных данных наиболее информативными являются: уменьшение эритроцитов и гемоглобина в периферической крови, выявляют повышение уровней билирубина, трансаминаз и щелочной фосфатазы в плазме крови, уменьшение содержания альбумина и факторов свертывания крови (в первую очередь протромбина).
Из инструментальных методов диагностики применяют те же, которые используют для диагностики цирроза печени (ультразвуковое исследование, допплерографию воротной вены, фиброгастродуоденоскопию, лапароскопию, биопсию печени).
Кроме того, для оценки уровня препятствия в воротной вене и выраженности портальной гипертензии применяют рентгеноконтрастные методы диагностики, такие как спленопортографию, трансумбиликальную портографию, чрескожную чреспеченочную портографию, целиакографию. Для выполнения спленопортографии пунктируют селезенку, измеряют давление в ее паренхиме и вводят контрастное вещество, которое заполняет селезеночную и воротную вены. Недостатком метода является высокая частота осложнений, связанных с кровотечением в брюшную полость из места пункции селезенки (до 20 %).
Менее опасным методом является катетеризация пупочной вены (трансумбиликальная портография). Однако для его осуществления необходима небольшая операция по созданию доступа к круглой связке печени, бужированию и катетеризации пупочной вены.
Чрескожная чреспеченочная портография позволяет четко визуализировать все основные притоки воротной вены. Также при этом можно выполнить эмболизацию варикозных вен желудка и пищевода. Недостатком метода, так же как при пункции селезенки, является высокая частота осложнений.
В течение последних лет применяют артериальную портографию (т. н. возвратная портография при выполнении целиакографии). При этом контрастное вещество вводят в чревную артерию. В настоящее время это менее инвазивное исследование почти полностью вытеснило прямые пункционные методы контрастирования сосудов портальной системы печени. Повышение диагностических возможностей метода связано с контрастированием как артериальной, так и венозной систем.
Как правило, консервативное лечение портальной гипертензии применяют при относительно компенсированных формах цирроза печени. Оно направлено на создание условий для пролонгирования периода компенсации и замедления морфологической и функциональной дегенерации печени. С этой целью назначают глюкокортикоидные гормоны, гепатопротекторы, препараты, улучшающие микро– и макроциркуляцию крови, щадящий режим питания и диету. Больным с преобладанием асцитического синдрома рекомендуют ограничение приема жидкости, назначают мочегонные, сосудорасширяющие средства, вещества, улучшающие сердечную деятельность и реологические свойства крови.
Больным с варикозным расширением вен пищевода рекомендуют питание в виде протертых супов, жидких каш, паровых котлет в надежде на менее травматичное прохождение пищевого комка по пищеводу (пища должна быть слегка теплой). Из лекарственных препаратов назначаются (3‑блокаторы, гипоацидные вещества, обволакивающие средства. Напряженный или резистентный к консервативному лечению асцит, а также рецидивирующие кровотечения из варикозных вен пищевода являются показанием для хирургического лечения.
Хирургическое лечение асцита
Прогрессирование цирроза делает борьбу с асцитом все более сложной задачей. Наступает период, когда асцит становится резистентным к медикаментозному лечению. Накопление жидкости в брюшной полости ограничивает подвижность диафрагмы и вызывает нарушение функции внешнего дыхания. Больных беспокоит постоянная одышка, ощущение нехватки воздуха, они не могут спать и находиться в горизонтальном положении. Такое состояние требует срочной эвакуации асцитической жидкости путем лапароцентеза. При этом удаляется до 8‑10 литров транссудата. Нарушение функции дыхания устраняется, больные чувствуют значительное облегчение. Однако через 2–3 недели жидкость в брюшной полости накапливается вновь в том же количестве. Приходится производить повторную пункцию брюшной полости и эвакуацию асцита. Иногда в таких случаях в животе оставляют дренаж для постоянного удаления асцитической жидкости, но он быстро осумковывается и перестает выполнять свою функцию. Частые эвакуации асцитической жидкости нежелательны, так как эта жидкость содержит большое количество белка, потеря которого приводит к усугублению гипопротеинемии и ухудшению состояния больного. Поэтому повторное появление напряженного асцита нужно постараться предотвратить консервативными мероприятиями (мочегонные средства, гепатопротекторы и т. д.).
Хирургическая коррекция асцита у больных циррозом печени – задача сложная. Как правило, эти пациенты имеют множественные расстройства функционирования жизненно важных органов и систем. Операционно‑анестезиологический риск при этом является крайне высоким. Хирургическими пособиями, облегчающими и продлевающими жизнь таких больных, являются перитонеовенозное шунтирование, лимфовенозные анастомозы. Поскольку асцитическая жидкость по своим химико‑физическим свойствам близка к плазме крови, разработана система по ее фильтрации и возврату в сосудистое русло (рис. 84). Операция лимфовенозного соустья устраняет застой лимфы и направлена на предотвращение проникновения жидкости в брюшную полость.
Рис. 84. Схема и рентгенограмма перитонеовенозного шунта при асците
К сожалению, эти методы нерадикальные, временные и часто малоэффективные. Радикальным может быть только пересадка печени. Однако эта операция возможна (при наличии центра, выполняющего такие операции), если: 1) больной может перенести большой объем хирургического вмешательства; 2) имеется соответствующий донор печени (поиск и подбор донорской печени – большая проблема трансплантологии). Хирургическое лечение портальной гипертензии и кровотечений из варикозных вен пищевода
Задачи хирурга: 1) уточнить источник кровотечения; 2) остановить кровотечение; 3) осуществить профилактику повторного кровотечения.
Уточнение источника кровотечения необходимо для целенаправленного применения возможных методов гемостаза. Известно, что при циррозе печени кровотечение может быть обусловлено: варикозно расширенными венами пищевода – 83 %, варикозно расширенными венами желудка – 10 %, синдромом Мэллори‑Вейса – 4 %, язвой двенадцатиперстной кишки – 3 % наблюдений.
Рис. 85. Эндоскопическое лигирование варикозных вен пищевода
Для каждого вида кровотечения применяют свой метод гемостаза. Важно выбрать адекватный способ, поскольку второй попытки остановки кровотечения может и не представиться. Для определения источника кровотечения используют срочную фиброэзофаго‑гастродуоденоскопию (ФЭГДС), во время которой подтверждают диагноз варикозного расширения вен пищевода, определяют зону нарушения целостности вены и интенсивность кровотечения. При умеренном кровотечении из варикозных вен пищевода, синдроме Мэллори‑Вейса или язвы двенадцатиперстной кишки сразу может быть предпринята попытка его эндоскопической остановки. Наиболее эффективным методом остановки кровотечения из варикозных вен пищевода является их эндоскопическое лигирование. При этом эффективность метода достигает 90 %, а количество рецидивов составляет примерно 10 % (рис. 85).
Рис. 86. Зонд Блэйкмора.А – общий вид; Б – схема постановки
При интенсивном кровотечении, когда невозможно найти участок с нарушенной стенкой вены, при тяжелом состоянии больного показана постановка зонда Блэйкмора (с его установки и следует начинать лечение в большинстве случаев, так как эндоскопический гемостаз пока возможен не во всех учреждениях, да и в ночное время может не быть нужного специалиста и соответствующего технического обеспечения, а, кроме того, эндоскопический гемостаз на высоте кровотечения может быть технически невыполним, так как кровь будет заливать оптику). Эффективность метода достигает 85 %, а количество рецидивов – 50 % (рис. 86). Баллонная тампонада зоны кровотечения позволяет временно его остановить, после этого проводится гемостатическая терапия и восполняется кровопотеря. Через сутки давление в баллонах снижают. При остановке кровотечения могут быть предприняты попытки эндоскопической профилактики кровотечения путем паравазальной склеротерапии (при этом эффективность метода составляет около 90 %, а рецидивы кровотечения возникают почти в 30 % случаев) или эндоскопического лигирования вен пищевода (рис. 85; рис. 87).
При возобновлении кровотечения баллонная тампонада может быть продолжена или поставлен вопрос о хирургическом гемостазе. В качестве хирургического вмешательства применяют: открытую перевязку варикозных вен пищевода, операцию Таннера‑Топчибашева – внутрибрюшинное поперечное пересечение желудка в верхней трети с лигированием сосудов и последующим восстановлением его целостности или более простой вариант этой операции с использованием кругового аппаратного шва пищевода в нижней трети (рис. 88). В настоящее время чаще применяют операцию М. Д. Пациоры – гастротомию и прошивание варикозных вен внутрибрюшного отдела пищевода и дна желудка со стороны желудка.
Рис 87. Паравазальное склерозирование.А) момент операции; Б) результат операции
С целью профилактики повторных кровотечений применяют операции, направленные на снижение давления в воротной вене с помощью различных портокавальных анастомозов. Смысл их состоит в создании новых путей оттока крови из системы воротной вены с помощью формирования: 1) прямого портокавального анастомоза, 2) мезентерикокавального анастомоза, 3) спленоренального анастомоза (проксимального или дистального) (рис. 89).
Создание прямых портокавальных анастомозов приводит к быстрому снижению портального давления вследствие сброса крови в систему нижней полой вены. Важно выбрать оптимальный диаметр анастомоза. Большой диаметр (более 10 мм) приводит к ухудшению функции печени, за счет уменьшения ее кровоснабжения, и развитию тяжелой энцефалопатии вследствие гипераммониемии (выпадает детоксикационная функция печени). В последние годы в мировой практике получили распространение портокавальные анастомозы с диаметром искусственного венозного протеза 6, 8 и 10 мм, при которых происходит частичный сброс портальной крови в систему нижней полой вены и указанные осложнения не развиваются. Проксимальный спленоренальный анастомоз требует удаления селезенки, что в условиях обилия венозных анастомозов может быть довольно тяжелой операцией и сопровождаться значительной кровопотерей.
Рис. 88. Варианты хирургических операций при кровотечении из варикозных вен пищевода:А) транссекция пищевода с перевязкой вен; Б) операция Таннера‑Топчибашева; В1, В2 – ее вариант с использованием сшивающего аппарата
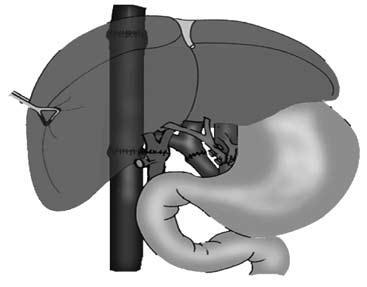
Дистальный спленоренальный анастомоз позволяет сохранить селезенку и не так резко снижает портальное давление, поскольку при этом кровь от воротной вены оттекает через сеть анастомозов и паренхиму селезенки. Такие хирургические вмешательства возможны при отсутствии симптомов печеночной недостаточности, грубых нарушений функционального состояния других органов. При функциональной ограниченности жизненно важных органов и систем целесообразно выполнить декомпрессию портальной системы с помощью чрезъяремного внутрипеченочного порто системного шунтирования (TIPS) (рис. 90). Операция осуществляется по следующей технологии: катетеризируют яремную вену, затем катетер проводят в верхнюю полую и потом в одну из печеночных вен. Далее катетер через ткань печени (перфорируя ее) проводят в одну из портальных вен. Баллонным катетером канал в печени между кавальной и портальной системами расширяют до 6–8 мм и стентируют специальным каркасомстентом.
Рис. 89. Варианты искусственных портокавальных анастомозов:А – проксимальный спленоренальный; Б – дистальный спленоренальный;
В – мезентерикокавальный Н‑анастомоз; Г – способ формирования аутовенозного протеза большого диаметра
Все эти методы лечения, к сожалению, паллиативные и направлены на устранение ведущего осложнения заболевания – кровотечения из варикозных вен пищевода. Поскольку это лечение симптоматическое, то заболевание постепенно прогрессирует и заканчивается печеночной недостаточностью и смертью больного. Единственным методом радикального лечения заболевания является пересадка печени (рис. 91). В настоящее время разработаны несколько вариантов этой сложной операции и достигнуты положительные результаты. Хирургическая часть данной проблемы, можно сказать, решена.
Рис. 90. Операция чрезъяремного внутрипеченочного портосистемного шунтирования (TIPS):А – схема операции; Б – этап постановки стента; В – контроль проходимости стента
Трудности заключаются в более раннем определении показаний для трансплантации печени, пока в организме не развились необратимые расстройства других органов и систем. Другая важная задача – получение донорской печени. Эта задача может быть решена только при разработке программы органного донорства.
Рис. 91. Принципиальная схема ортотопической трансплантации печени
Таким образом, цирроз печени является исходом многих воспалительных и метаболических процессов в этом органе. Прогрессирование заболевания может быть медленным или весьма стремительным. На этапе выраженных морфологических и функциональных нарушений развивается портальная гипертензия, проявляющаяся асцитическим синдромом и кровотечениями из варикозных вен пищевода. Такие больные становятся инвалидами и нередко, после развития грозных осложнений, многие из них умирают. Консервативные методы лечения на этом этапе являются неэффективными. В настоящее время разработаны многочисленные способы хирургических вмешательств. Большинство из них, как уже указывалось, имеют паллиативный характер. Развитие трансплантологии органов и тканей дало надежду на разработку радикального метода лечения многих тяжелых заболеваний с необратимыми изменениями в органах. Биологические, хирургические и этически‑правовые аспекты этой проблемы во многом решены. Необходимо дальнейшее развитие решение проблем тканевого и органного донорства.
источник