Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10–15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита. Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения. При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном — пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1–2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости. При умеренном или напряженном асците нормой должно быть не более 500–1000 мл жидкости в чистом виде в сутки.
- Минимум жиров. Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида — чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости — от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент — троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия. Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС — трансъюгулярное интрапеченочное портосистемное шунтирование — позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
источник
Асцит брюшной полости, или водянка, — это состояние, при котором лишняя жидкость в больших количествах скапливается в животе. Литраж может достигать 25 л, причиной болезни чаще всего считается цирроз (до 85% случаев). Также патология становится следствием хронических болезней сердца, печени, яичников, иногда развивается на фоне онкологии.
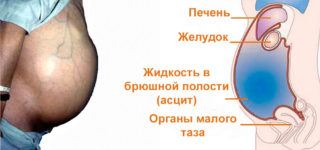
Бороться проще всего с асцитом начальной степени, однако распознать признаки этой патологии очень сложно на первых этапах. Обязательно применяют медикаментозные препараты, борются с сопутствующими симптомами (рвотой, запорами, повышенным давлением). Можно применять народные средства. Однако главный способ устранения запущенной водянки – это пункция брюшной полости.

Среди списка препаратов от асцита можно встретить: «Диакарб», «Верошпирон», «Панангин», «Аспаркам». Первые два относятся к диуретическим средствами, последние два – к источникам калия и магния.
Антибиотики назначаются только при инфекционных поражениях и перитоните. Дополнительно используют медикаменты, направленные на укрепление сосудистой стенки: диосмин, витамины С и Р. Средства на основе желатиноля, реополиглюкина, полиглюкина используются для контроля жидкости и ее удержания в сосудистом русле. Дополнительно используют мочегонные препараты.
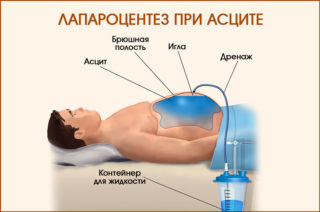
За один раз в ходе вмешательства можно удалить до 5 л воды. Операция опасна для пациента – во время прокола высок риск задеть петли кишечника, что может привести к кровотечениям и патологиям со стороны ЖКТ.
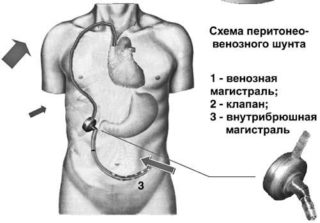
Шунт Левина, который используется при операции, — это длинная трубка из биосовместимого пластика, устанавливаемая в абдоминальную полость. Ее конец должен достигнуть тазового дна. После этого шунт приделывают к клапану и силиконовой трубе, которая располагается подкожно и идет к области шеи. Далее она подключается к яремной и верхней полой вене. Клапан работает в автоматическом режиме и открывается при смещении диафрагмы во время дыхания.

- строгое ограничение соли и воды – до 1 л жидкости и 1 г соли;
- копчености, жирное мясо, жареные продукты, насыщенные бульоны и консервы запрещены;
- полный запрет накладывают на сдобу, острые продукты, сладости; есть можно только зефир и домашнее желе;
- чтобы победить водянку, придется отказаться от цельного молока, кофе, бобовых продуктов;
- под запретом лук, щавель и чеснок;
- алкоголь строго запрещен при заболевании в любых количествах.
Справиться с патологией можно, если постоянно обогащать рацион фруктами и овощами, зеленью. Из питательных продуктов подойдут: вареная рыба, белое мясо курицы, кролик, нежирный бульон, омлет, творог низкой жирности. Орехи и сухофрукты разнообразят меню.
В процессе приготовления нельзя добавлять соль. Заменить приправу можно неострой куркумой, пряными сушеными травами.
Соблюдение диеты при асците – главное правило для успешного восстановления и устранения жидкости из брюшной полости. Грубые нарушения в питании приведут к обострению основной болезни и, как следствие, быстрому развитию водянки.
Если лечить асцит в клинических условиях не требуется, дома можно воспользоваться народными рецептами. Они не избавят пациента от причины болезни – рака, сердечной или печеночной недостаточности, цирроза, — но способны улучшить выведение жидкости. Возможность их применения обсуждают с доктором:
- Абрикосовый компот. Восполняет недостаток калия. Готовят из кураги или свежих плодов – 250 г на 1 л воды, кипятят 40 минут. Принимают до 500 мл в день. Если пациенту ставили капельницу, надо учитывать объем потребляемой жидкости.
- Отвар из фасолевых стручков. Обладает сильным мочегонным действием. Для приготовления берут шелуху 30 отростков и кипятят в литре воды 10 минут. Настаивают еще 20 минут, остужают и пьют по 200 мл в 5 утра, затем за 30 минут до завтрака, обеда и ужина, но не позднее 20.00.
- Отвар из зелени петрушки. Избавляет пациента от скопления жидкости в брюшине. Заваривают из 300 г зелени и 1 л воды. После закипания варят 30 минут и процеживают. Пьют по 0,5 стакана каждый час до 13-14 дня.
- Настойка пустырника. Готовят самостоятельно из 1 ст. л. свежих листьев пустырника и 100 мл 70% спирта. Настаивают 5 дней в темном месте, принимают до еды по 30 капель, смешанных с чистой водой.
Нельзя относиться к народным средствам как к безопасным продуктам, принимать которые можно без ограничений и системы. Важно строго регулировать дозировку. Если пациент употребляет какие-либо препараты, будь то феназепам, альбумин, анаприлин или простые спазмолитики, любой курс лечения травами должен контролироваться регулярными осмотрами доктора.
В домашних условиях можно разминать живот, это эффективная процедура, но сочетать ее нужно с диетой. Массаж при асците брюшной полости тормозит прогресс болезни и улучшает самочувствие пациента.
- Ложатся на спину, наносят массажное масло на живот и начинают круговыми движениями растирать кожу по часовой стрелке, затем – против часовой.
- Выполняют массаж в течение 2-3 минут каждый день, можно делать 2-3 процедуры в сутки.
- Движения должны быть легкими, не слишком надавливающими.
- После разглаживания переходят к постукивающим движениям.
- Завершают массаж, лежа на боку. Делают вертикальные, затем горизонтальные поглаживания по 2 минуты с каждой стороны.
Массаж при асците стимулирует выход жидкости естественным путем, улучшает кровообращение в органах, предотвращает застойные процессы.

- Время начала лечения. Ранние стадии патологии успешно поддаются терапии консервативным путем в домашних условиях. Если функциональность органов не нарушена, избавиться от жидкости в животе можно достаточно быстро. Если асцит постоянно прогрессирует, при этом пациенту требуется госпитализация и тяжелые врачебные процедуры, повышается риск поражения легочной, сердечной системы и других жизненно важных органов. Это может привести к преждевременной смерти.
- Форма заболевания. Слабовыраженный асцит – самый безопасный тип скопления жидкости. Однако напряженная форма патологии, при которой количество воды достигает 10-15 л, приводит к смерти или тяжелым осложнениям, связанным с дыхательной недостаточностью.
- Основная патология, провоцирующая водянку. При сердечной, печеночной или почечной недостаточности хронического течения лечение скопления жидкости в брюшной полости может оказаться неэффективным. При декомпенсированном циррозе выживаемость составляет всего 20% в течение первых 5 лет после обнаружения болезни. При сердечной недостаточности этот процент снижается до 10. При хронической почечной недостаточности пациент может прожить столько же, сколько и при ее отсутствии, но только при соблюдении диеты и предписаний врача, а также при регулярном гемодиализе.
Острые формы асцита не могут быть полностью излечены, а запущенные стадии приводят к смерти через несколько дней-недель после развития патологии.
Лечение асцита – серьезная задача для врача и пациента, требующая регулярного и ответственного подхода. В терапии используют медикаменты, народные средства, а в тяжелых случаях – госпитализацию с последующим хирургическим вмешательством. Только так можно помочь человеку вылечиться от этой патологии. Параллельно необходимо устранить основную причину асцита.
источник
Врачи Европейской клиники специализируются на работе с пациентами, имеющими асцит. Особенности лечения асцита у нас:
- Мы проводим комплексное лечение. При лапароцентезе (проколе брюшной стенки для удаления жидкости из живота) мы устанавливаем временные или постоянные перитонеальные катетеры. Это позволяет не ограничивать пациента в движении.
- Если это показано, пациенту назначают специальное питание с ограничением водно-солевой нагрузки.
- Если асцит возник на фоне онкологического заболевания, может быть проведена химиотерапия. Благодаря этому мы достигаем улучшения состояния пациентов с асцитом при прогрессирующем раке яичников и толстой кишки.
- Эффективна внутриполостная химиотерапия. После удаления жидкости, в брюшную полость вводится химиопрепарат. Примерно в половине случаев повторная эвакуация жидкости не требуется как минимум 2 месяца.
Когда пациент с онкологическим заболеванием и асцитом переходит на комплексную терапию, лапароцентез требуется в 2–3 раза реже, чем обычно.
Если в брюшной полости находится небольшое количество жидкости, это никак не проявляется. Кроме того, это нормально: в сутки организм человека производит и поглощает в брюшной полости примерно 1,5 л жидкости. При начальной стадии асцита особых жалоб у пациентов нет, и обнаружить патологическое состояние можно только во время ультразвукового исследования.
Когда асцит прогрессирует, человек чувствует тяжесть в области живота, а в нижней его части — тупые ноющие боли. Впоследствии возникает затруднение дыхания, расстройство пищеварения (тошнота, отрыжка, нарушения стула) и нарушение мочеиспускания. В наиболее тяжёлых формах асцит значительно ухудшает самочувствие, в животе появляются неприятные ощущения, возникает одышка, происходит раннее насыщение и формируется пупочная грыжа.
В брюшной полости может скопиться 5–10 л жидкости, а иногда и 20 л. Из-за этого сильно сдавливаются внутренние органы, повышается внутрибрюшное давление и диафрагма оттесняется в грудную полость. Это влечёт за собой сильное затруднение дыхания. Из-за того, что в органах брюшной полости увеличивается сопротивление кровотоку, возникает сердечная недостаточность. Следствием длительно существующего асцита становится нарушение дренирования лимфатической системы. Из-за этого также возникает нарушение лимфооттока в нижних конечностях и, как следствие, их отёк. Также может произойти обратный ход лимфы во внутренние органы. В результате раковые клетки попадают в здоровые органы из поражённых лимфоузлов. Это может спровоцировать развитие метастазов в печени, желудке, поджелудочной железе и других органах.
Когда в брюшной полости находится более одного литра жидкости, асцит можно заметить при обычном осмотре: живот увеличен или деформирован, в вертикальном положении выглядит отвисшим, в лежачем положении живот распластан, боковые отделы выглядят набухшими (так называемый «лягушачий живот»). У худых пациентов нередко выпирает пупок. У человека может также возникнуть гидроторакс — присутствие жидкости в плевральной полости. Обычно это состояние развивается у пациентов с застойной сердечной недостаточностью при длительно существующем асците.
Небольшой или умеренный асцит развивается у 15–50 процентов пациентов на ранних стадиях рака. На поздних стадиях тяжёлый асцит встречается у 7–15 процентов пациентов.
У пациентов с распространенным раком на поздней стадии чаще всего встречается асцит в области легкого или экссудативный плеврит.
При асците в брюшной полости происходит патологическое скопление жидкости. Дело в том, что при некоторых заболеваниях нарушается регуляция водно-солевого обмена и нормальная циркуляция жидкости в брюшной полости. Причиной могут быть:
- Онкологические заболевания: вторичный канцероматоз брюшины, лимфома и лейкоз, метастазы в области ворот печени, первичная мезотелиома.
- Болезни печени и её сосудов: рак печени, портальная гипертензия, цирроз печени, вено-окклюзионная болезнь, болезнь Бадда — Киари.
- Перитонит (воспаление брюшины) различного происхождения: панкреатический, грибковый, паразитарный, туберкулёзный.
- Застойная сердечная недостаточность, констриктивный перикардит.
- Другие болезни: опухоли и кисты яичников (синдром Мейгса), киста поджелудочной железы, болезнь Уиппла, саркоидоз, системная красная волчанка, микседема.
В Европейской клинике проводится лечение асцита различного происхождения. Но так как основная наша работа связана с лечением злокачественных новообразований, значительную часть наших пациентов составляют онкобольные.
Есть несколько основных методов лечения асцита у пациентов с онкологическими заболеваниями:
- консервативная терапия (антагонисты альдостерона, мочегонные препараты) — направлена на нормализацию водно-солевого обмена и уменьшение образования жидкости в брюшной полости;
- лапароцентез — прокол брюшной стенки под контролем ультразвука; используется не только для выведения жидкости, но и для установки дренажа, который будет служить для продолжительного вывода жидкости;
- паллиативные хирургические операции — перитонеовенозный шунт, оментогепатофренопексия, деперитонизация стенок брюшной полости и другие.
Народные методы лечения асцита, возникшего на фоне онкологического заболевания, не имеют доказанной эффективности и безопасности, поэтому в Европейской клинике не применяются.
Если вы обратились в нашу клинику по поводу асцита на фоне рака, мы рекомендуем получить «второе мнение» касательно лечения основного заболевания у наших клинических онкологов и химиотерапевтов.
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО. Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Читать далее…
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО.
Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Больная Ш. была экстренно госпитализирована в специализированное отделение Европейской клиники, после проведения активной симптоматической терапии, направленной на нормализацию показателей крови и восстановление водно-электролитного баланса, был установлен перитонеальный порт. Под контролем уровня белка плазмы проведено разрешение асцита. Использование перитонеальных портов позволяет осуществить удаление асцитической жидкости дробно, дозированно, что в конечном итоге исключает возникновение серьезных осложнений в виде геморрагического синдрома, связанных с гемодилюцией и коагулопатией в результате массивного поступления асцитического содержимого в венозное русло.
После стабилизации общего состояния, на фоне нутритивной поддержки, противорвотной и антисекреторной терапии пациентка Ш. получила специфическое химиотерапевтическое лечение с хорошим эффектом. По факту разрешения асцита при наличии перитонеального порта стало возможным проведение внутрибрюшной химиотерапии.
Спустя шесть месяцев после описанной госпитализации пациентка вернулась к привычному для нее образу жизни, продолжает получать системное лечение в амбулаторном режиме под контролем команды специалистов Европейской клиники. Ответ на лечение расценивается как положительный, при отсутствии асцита и суммарным уменьшением размеров очагов более чем на 70%. Комбинированное лечение в формате системной и локальной (внутрибрюшной) терапии с имплантацией порт-системы является оптимальным режимом ведения данной группы пациентов. В практике врачей Европейской клиники подобные случаи встречаются на регулярной основе. Скрыть
Чаще всего к накоплению жидкости приводят следующие онкологические заболевания:
- рак яичников (у 25–30 процентов пациентов),
- рак молочной железы,
- рак матки,
- рак желудка,
- рак толстой кишки.
Накопление жидкости в брюшной полости при раке происходит из-за того, что поражается брюшина (оболочка, выстилающая изнутри стенки брюшной полости и покрывающая расположенные в ней органы). На её париетальном и висцеральном листках поселяются опухолевые клетки, в результате чего происходит нарушение лимфатического дренажа. Это и вызывает ухудшение всасывания жидкости. Обычно причиной становятся опухоли желудочно-кишечного тракта и асцит при раке яичников.
Когда в печени образуется опухоль или метастазы, причина асцита в другом: сжимается венозная система печени и нарушается естественный венозный отток от кишечника. Такой асцит развивается быстро, и обычно течёт дольше и тяжелее. 15 процентов случаев скопления жидкости в брюшной полости при онкологических заболеваниях приходится именно на эту его форму.
Лимфома брюшной полости вызывает асцит через закупорку и выпот (просачивание) лимфы из внутрибрюшных лимфатических протоков.
В лечебных учреждениях, которые не специализируются на лечении онкологических заболеваний, подход к пациентам с асцитом может быть неэффективным из-за особенностей этого состояния. Например, основное лечение может заключаться в применении мочегонных препаратов, антагонистов альдостерона, изменении диеты для ограничения водной и солевой нагрузки. Эффективность этого подхода для уменьшения портальной гипертензии относительна, у онкобольных асцит вызван канцероматозом брюшины. Поэтому консервативная терапия не может быть основным методом лечения у таких пациентов.
Обычно жидкость удаляется из брюшной полости с помощью лапароцентеза (абдоминального парацентеза). Это хирургическая процедура, которая проводится хирургом и анестезиологом-реаниматологом.
Консервативная терапия применяется в лечении небольших асцитов и средней степени выраженности. Другими словами, если не возникают утомляющие и истощающие симптомы: боль, частое дыхание (тахипноэ) и др. До 65% пациентов имеют улучшение состояния при терапии мочегонными препаратами — так можно выводить до 1 литра жидкости в день. «Золотым стандартом» считается спиронолактон, его назначают в дозе от 100 до 200 мг 1–2 раза в сутки. Также используется его сочетание с фуросемидом в дозе 40–240 мг в сутки. Как долго и в каком объёме будет проводиться такая терапия, зависит от скорости потери жидкости, ее определяют по изменению массы тела.
На поздних стадиях онкологического заболевания уменьшение потребления соли и воды может снизить качество жизни. Поэтому в Европейской клинике такая коррекция диеты назначается редко.
Асцит при онкологическом заболевании необходимо лечить хирургическим путём, когда это:
- Рефрактерный, то есть не поддающийся консервативному лечению.
- Большой асцит, то есть если необходимо вывести до 6–10 л жидкости за один раз (эта тяжёлая процедура проводится по строгим медицинским показаниям).
- Гигантский асцит. В этом случае нужна комбинированная операция, которая включает выведение большого объёма жидкости (до 5–7 л) в первые сутки и выведение остального объёма со скоростью не больше, чем 1 л в сутки в течение 7–10 дней.
В классическом варианте лапароцентез проводится на пустой мочевой пузырь, пациент садится, тяжелобольного человека укладывают на бок.
Без соблюдения правил асептики и антисептики проводить лапароцентез опасно. Поэтому выпуск жидкости проводится только в специализированном лечебном учреждении с лицензией на выполнение хирургических вмешательств и имеющим стационар. Если пациент находится в тяжелом состоянии, сложно передвигается, для него вызывают скорую.
Сначала выполняется местная анестезия, затем под контролем ультразвука делается прокол троакаром (инструментом в виде тонкой трубки с острым концом) по средней линии живота или по линии, соединяющей пупок с гребнем подвздошной кости. Обычно за один раз выводится не больше 5–6 л жидкости. Чтобы артериальное давление резко не упало и не случился коллапс сосудов, жидкость выпускается медленно.
В соответствии с классической методикой пациенту необходимо лежать в течение нескольких часов на свободном от пункции боку. Если в это время незначительное количество жидкости продолжает выделяться, то при желании накладывается резервуар, который убирает через сутки или двое.
Если требуется удалить большое количество жидкости, то происходит потеря белка и солей, что становится причиной белковой недостаточности. Для предотвращения такого осложнения человеку вводят альбумин. При повторной пункции может возникнуть ещё одно осложнение — сращение сальника (части брюшины) или кишки с передней стенкой живота. Из-за этого работа кишечника значительно ухудшается, а при последующих пункциях могут развиться тяжёлые осложнения.
При современном подходе к проведению лапароцентеза отвод жидкости происходит преимущественно через постоянный перитонеальный катетер. Одновременно дефицит объёма циркулирующей крови замещается плазмаэкспандерами (от англ. plasma expander — увеличивающий объём плазмы). Обычно для этого используются 10-20-процентные растворы альбумина.В некоторых случаях вместо альбумина можно использовать аминостерил, полиглюкин, реополиглюкин (декстран-40), гемацелл и новые препараты на основе крахмала (рефортан, стабизол, ХАЕС-стерил). Такая альтернатива помогает лишь возместить дефицит жидкости в крови, но на дефицит белка эти препараты не влияют.
Некоторым больным асцитом проводят оментогепатофренопексию. Это лапароскопическая операция, при которой сальник подшивается к участкам поверхности печени и диафрагмы. Благодаря тому, что между сальником и печенью возникает контакт, появляются условия для всасывания асцитической жидкости находящимися рядом тканями. Если у пациента есть канцероматоз брюшины, операция выполняется ограниченно. Обычно у таких больных оментогепатофренопексия становится частью паллиативного лечения.
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара — 50000 руб.
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Лечение асцита проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении асцита и знаем, что можно сделать.
источник
Одним из серьезных осложнений, возникающих при различных онкологических недугах, является асцит.
Что такое асцит, почему он возникает и что делать людям, столкнувшимся с подобной проблемой?
Асцитом называют паталогическое скопление воды в брюшине человека. Очень часто это заболевание сопровождает злокачественные опухоли в различных тканях и органах:
- эндометрии;
- желудочно-кишечном тракте;
- легких и бронхах;
- молочной и поджелудочной железе;
- яичниках.
Во всех перечисленных случаях, за исключением рака яичников, появление асцита говорит о третьей и четвертой стадиях онкологии, когда лечение уже, к сожалению, невозможно.
При опухоли в яичниках, жидкость может начать скапливаться в брюшине уже на первой стадии болезни. В таком случае, недуг хорошо поддается лечению с использованием химиотерапии.
Причины асцита (нажмите для увеличения)
Главной причиной возникновения асцита у онкологических больных заключается в том, что при оседании клеток опухоли на ткани брюшины приводит к осложнению дренажа лимфы механическим путем.
Сжав вены, проходящие через печень, увеличивается гидростатическое давление, что и приводит к появлению заболевания.
Существует так же хилезный асцит, возникающий в результате развития лимфомы брюшины. Для этого вида недуга характерен выход лимфы и эмульгированных жиров, проникающих в брюшную полость и кишечник.
При асците, который сопровождает онкологические заболевания, сердечную недостаточность и ряд других недугов, многие больные жалуются на такие симптомы:
- Раздутый, увеличенный живот. В результате постоянно увеличивающегося количество жидкости в брюшине, увеличивается вес пациента. Затрудняется дыхание и питание. Часто возникает изжога или тошнота.
- Инфекции. Если не проводить лечения, у больного может возникнуть перитонит, часто развивается сердечная и почечная недостаточность. В таких случаях прогнозы врачей крайне негативны. Пациентам назначается длительный курс терапии антибиотиками.
- Появление грыжи (пупочной, паховой) из-за постоянного давления внутри брюшины.
- Нарушение выделения мочи.
- Отдышка даже в спокойном состоянии, которая может возникнуть из-за скопления жидкости в области легких.
- Отечность конечностей.
- Быстрая утомляемость.
Во время медицинского осмотра, врач может обратить внимание на скопление жидкости в брюшине.
После чего, больной будет отправлен на дополнительное обследование (УЗИ, рентген или КТ) для подтверждения диагноза. Как правило, врачи рекомендуют сделать пункцию или лапароцентез.
Люди, имеющие различные онкологические заболевания, всегда находятся под пристальным врачебным наблюдением. Учитывая все жалобы и симптомы пациента, врач может определить варианты развития болезни.
Для выявления асцита используются различные методы диагностики:
- Перкуссия или простукивание живота. При наличии асцита, звук при простукивании будет притупленным. В случае изменения положения тела больного, тупость звука будет так же смещаться.
- Аускультация или прослушивание. При этом в брюшине отчетливо прослушивается плеск жидкости.
- УЗИ. Данная процедура позволяет определить наличие и локализацию опухоли, количество жидкости, размеры внутренних органов. Помешать выявить все тонкости может слишком большое количество воды в брюшной полости пациента.
- Лабораторные исследования крови и мочи, взятие печеночных проб.
- Гепатосцинтиграфия дает возможность определить размеры и состояние печени, оценить произошедшие изменения ее работе.
- Допплерография показывает состояние сосудов.
- Лапароцентез и пункция представляют собой забор жидкости из брюшины с последующим ее лабораторным исследованием. Проводится бактериологический посев жидкости, определяется клеточный состав и наличие белка. Стоит отметить, что примерно у 1% пациентов может быть осложнение после проведенной процедуры.
- Рентген дает представление о состоянии диафрагмы и показывает наличие воды в брюшной полости.
- МРТ дает возможность определить точное количество жидкости и место ее расположения в брюшине.
Исходя из количества имеющейся в полости жидкости, выделяют 3 стадии заболевания:
- Транзиторный – примерный объем составляет не более 0,5 литров. Больной в таком случае жалуется на вздутие живота.
- Умеренный – объем скопившейся воды до 5 литров. К симптомам второй стадии относят: отдышку, нарушения пищеварения. Если лечение не будет начато вовремя, то у человека может развиться перитонит, сердечная недостаточной и появятся проблему с печенью.
- Резистентный – объем жидкости может достигать 20 литров. Состояние пациента в данном случае оценивается как критическое.
Независимо от причины возникновения, асцит должен лечиться вместе с основным заболеванием. Различают три метода лечения: симптоматическое, консервативное и хирургическое вмешательство.
При начальной стадии асцита используется консервативная терапия. Она заключается в нормализации работы печени. При наличии паренхимы печени воспалительного характера, назначаются лекарства, снимающие воспаление.
Чтобы восполнить потерю натрия, который в больших количествах выводится с мочой, больным прописывают прием диуретиков. Для нормализации лимфатического оттока и снижения печеночных метаболитов, назначают постельный режим. Если причиной асцита стала гипертензия воротной вены, то пациенту назначают гепатопротекторы, введение плазмы и альбумина.
В случае безрезультативности проводимого консервативного лечения, больному назначают процедуру лапароцентоза, которая состоит в удалении жидкости из брюшины путем прокола ее стенки и использования специального аппарата для отсоса воды. Данная процедура проводится под местной анестезией.
Максимальное количество жидкости, которое удается удалить при лапароцентозе – 5 литров. Повторно процедура проводится спустя 3-4 дня. Стоит отметить, что каждая последующая процедура представляет все большую опасность для больного, которая заключается в возможности повреждения стенок кишечника.
Поэтому повторно ее проводят нечасто. В случае, когда жидкость слишком быстро заполняет брюшную полость, пациенту устанавливают перитонеальный катетер для предотвращения появления спаек, возможных при асците.
В случае рецидива асцита, пациенту показано оперативное вмешательство.
Если пациенту неоднократно проводили лапароцентоз, ему назначают специальную диету и переливание крови.
Данный метод состоит в соединении вместе вен – нижней полой с воротниковой. При этом создается коллатральное кровообращение.
В случае если пациент нуждается в трансплантации печени, ему назначается курс приема диуретиков и проводится операция. После проведения которой, процент выживаемости в течение 1 года составляет 70-75%.
Основное лечение ранних стадий асцита заключается в соблюдении специальной диеты, которая создает отрицательный баланс натрия у пациента. Для этого максимально ограничивается прием воды и соли.
В сутки допускается не более 1 литра суммарного количества потребляемой жидкости и менее 1 г поваренной соли. Пациенту с диагнозом асцит запрещено употреблять в пищу следующие продукты:
- жирное мясо;
- насыщенные бульоны;
- консервы и копчености;
- сдобу;
- острое и соленое;
- сладости, за исключением зефира и натурального желе;
- пшено, бобовые;
- цельное молоко;
- кофе;
- лук, чеснок, щавель.
Основу рациона должны составлять:
- овощи и зелень;
- нежирный куриный бульон;
- отварная рыба, мясо кролика или курицы;
- яичный паровой омлет;
- творог;
- орехи и сухофрукты.
В любом случае, асцит – это сложное и серьезное заболевание, требующее незамедлительного лечения. Но, если говорить об асците при онкологии, то прогноз становится еще более не утешительным.
Это связано с тем, что жидкость содержит большое количество раковых клеток, которые стремительно распространяются по всему организму. Поэтому в таких случаях, родственникам больного рекомендуют готовиться к худшему.
Что такой асцит брюшной полости, смотрите в следующем видео:
источник
Асцит не является самостоятельным заболеванием, он всегда скрывается под «маской» других патологий. Различают более ста причин формирования данного состояния. Но как же узнать, что именно привело к скоплению жидкости в брюшной полости?
- Болезни печени. Среди патологий печени к асциту могут приводить:
- цирроз печени. Заболевание, при котором клетки печени замещаются соединительнотканными структурами с образованием плотных узлов. Соответственно, происходит разрушение гепатоцитов (клеток печени) с формированием функциональной недостаточности печени (снижение выработки белков — альбуминов и глобулинов), что ведёт к снижению онкотического давления. Кроме этого, образованные узлы нарушают архитектонику печени, нарушают процессы кровообращения, развивается портальная гипертензия (повышение давления в воротной вене), которая приводит к повышению проницаемости сосудистой стенки и формированию асцита. Всё это ведёт к снижению объёма циркулирующей крови, рефлекторным реакциям (высвобождаются гормоны, повышающие давления — ренин, альдостерон, вазопрессин и др.) и к повышению нагрузки на сердечно-сосудистую систему, ведущей к формированию сердечной недостаточности, что приведёт к ещё большему объёму асцитической жидкости;
- рак печени. Постоянно увеличивающаяся в объёме опухоль приводит к сдавлению сосудов печени, лимфатических ходов. Кроме того, она может оторваться от первичного очага и попасть в брюшину, тем самым нарушится функция печени, брюшины, внутрипечёночных сосудов, что и приведёт к асциту;
- синдром Бадда-Киари — это перекрытие просвета печёночных вен сгустком крови (тромбом). Это приводит к нарушению циркуляции крови, увеличению давления и, в конечном итоге, к водянке живота.
- Болезни сердца:
- сердечная недостаточность. На своих последних стадиях данное заболевание приводит к несостоятельности сердца перекачивать большие объёмы крови, в результате чего она застаивается в венах организма (например, при левожелудочковой недостаточности кровь задерживается в системе нижней полой вены), что ведёт к повышению гидростатического давления (переполнению сосудов кровью), жидкая часть крови выходит из сосудистого русла и формируется асцит или в тяжёлых случаях анасарка (генерализованный отёк всех мягких тканей и подкожной клетчатки);
- констриктивный перикардит. Это воспаление перикарда (наружной оболочки сердца), при котором образуется множество спаек, окружающих сердце плотным нерастяжимым каркасом. В результате сердце не может нормально сокращаться и формируются застои в нижней полой вене, что ведёт к отёкам и асциту.
- Заболевания почек. При таких болезнях, как хроническая почечная недостаточность, последние стадии гломерулонефрита (воспаление почечных клубочков) или пиелонефрита (воспаление почечных канальцев), развивается нефротический синдром, который ведёт к расширению пор в мембранах почечных нефронов (функциональная единица почки), и выходу через них большого количества белков плазмы (3 и более грамм в сутки), что приводит к снижению онкотического давления и выходу жидкой части крови в брюшную полость с формированием водянки живота. Также при заболеваниях почек нарушается их кровоснабжение, что ведёт к выработке вазоактивных (действующих на сосуды) гормонов — ренина и ангиотензина. Нарушается вывод из организма осмотически активных веществ — креатинина и мочевины (задерживают воду).
- Заболевания лимфатических сосудов:
- филяриатоз. Патология, при которой глисты откладывают яйца в лимфатических сосудах крупного калибра (кишечные либо поясничные) и тем самым перекрывают отток лимфы от органов брюшной полости;
- опухоли лимфатических сосудов или грудного лимфатического протока. В результате роста опухолей сдавливаются лимфатические сосуды, лимфа пропотевает через стенку и выходит в брюшную полость. Большое скопление жидкости в полости сдавливает сосуды, например, нижнюю полую вену, в ней повышается давление и ещё более усугубляется течение заболевания с формированием отёков и асцита.
- Онкологические заболевания:
- мезотелиома. Редкое злокачественное новообразование, происходящее из клеток брюшины. Механизм формирования асцита: иммунная система активируется, чтобы победить раковые клетки, в результате образуется воспалительный процесс, расширяются кровеносные и лимфатические сосуды, пропотевает жидкость, нарастает водянка живота;
- канцероматоз брюшины. Метастазирование раковых клеток из других очагов (лёгких, почек, яичников, печени и др.). Механизм схож с таковым при мезотелиоме;
- рак поджелудочной железы. Железа имеет связь с желчевыводящей системой печени. В результате роста опухоли происходит сдавление желчевыводящих протоков с увеличением печени в размерах, желтухой и другими проявлениями. На последних стадиях заболевания формируется асцит;
- синдром Демона — Мейгса — сочетание рака яичников или матки с асцитом или гидротораксом (скопление жидкости в лёгких).
- Заболевания поджелудочной железы. При остром панкреатите (воспаление поджелудочной железы) происходит выброс ферментов (трипсина, химотрипсина) в брюшную полость в результате самопереваривания поджелудочной железы с образованием перитонита (воспалением брюшины) и образованием водянки. Образуется незначительный асцит (100 — 200 мл жидкости), в конечном итоге формируются псевдокисты. В повреждённой поджелудочной железе формируются мелкие дефекты, через которые начинают выходить пищеварительные ферменты, поддерживается длительный воспалительный процесс в брюшной полости с накоплением значительного количества экссудата (2 — 3 литра и более).
- Туберкулёз. Микобактерии туберкулёза проникают в брюшину и вызывают в ней специфический воспалительный процесс, который нарушает её функции и приводит к асциту с большим количеством экссудата (более 5 — 10 литров).
- Заболевания щитовидной железы. При недостаточной её функции (гипотиреозе) развивается болезнь — микседема, характеризующаяся отёками различных локализаций, в частности и в брюшной полости.
- Ревматические заболевания. Такие заболевания, как системная красная волчанка, ревматоидный артрит и др. могут вызывать аутоиммунное поражение сосудистой стенки (васкулит) и печени. Таким образом снижается проницаемость сосудистой стенки, белковосинтетическая функция печени, развивается асцит.
- Длительное голодание. Приводит к недостаточному поступлению белков в организм, снижению онкотического давления и отёкам.
Ответ на данный вопрос, к сожалению, положительный. У детей, новорождённых и плода асцит может возникать по следующим причинам:
- гемолитическая болезнь новорождённых. Заболевание, при котором плод с резус-положительной группой крови вынашивается матерью с резус-отрицательной. Развивается во время вынашивания второго ребёнка, после того как у матери уже сформированы антитела против данной группы крови при первой беременности;
- аномалии развития (внутриутробные) — ввиду того, что внутренние органы сформированы некорректно (в частности, печень, селезёнка, сердечно-сосудистая система и др.), нарушена их функциональная активность, которая может сопровождаться асцитом;
- генетические заболевания — синдром Дауна (дефект 21 хромосомы) или синдром Тёрнера (поломка в Х-хромосоме) могут приводить к развитию отёков и асцита;
- повреждение плаценты (орган, который обеспечивает жизнедеятельность плода). Если нарушен отток крови от неё, то повышается гидростатическое давление, которое может привести в итоге к асциту;
У детей асцит могут вызывать:
- врождённые пороки развития сердца (митральная недостаточность, аортальный стеноз, коарктация аорты и др.);
- пороки развития почек. После рождения множество токсических веществ и продуктов обмена скапливаются в тканях и крови малыша, приводя к отёкам и асциту;
- опухоли. У детей новообразования встречаются намного реже, но не являются исключением;
- врождённые гемолитические анемии. При таких заболеваниях (серповидно-клеточная анемия, бета-талассемия, микросфероцитоз и др.) происходит повышенное разрушение клеток крови печенью и селезёнкой. Это может привести к повреждению данных органов и появлению асцита;
- квашионкор — заболевание, поражающее детей беднейших стран (чаще африканских), вследствие длительного голодания и характеризуется водянкой живота и другими проявлениями.
Заболевание может проявиться молниеносно или развиваться в течение многих месяцев. Симптомы асцита зависят от заболевания, вызвавшего его. Характерны следующие проявления:
- увеличение живота в объёме;
- «голова медузы» — расширение вен передней брюшной стенки;
- телеангиэктазии — сосудистые звёздочки различной локализации;
- желтушность кожного покрова и склер. Первые признаки желтухи лучше всего определять под языком;
- боли в животе;
- метеоризм — вздутие живота;
- диспепсические явления — тошнота, рвота, изжога, отрыжка и др.;
- одышка — чувство нехватки воздуха (особенно после физических нагрузок), отёки голеней стоп и лица, нарушения сердечного ритма — при заболеваниях сердца;
- гепато- и спленомегалия — увеличение печени и селезёнки в размерах;
- нарушения мочеиспускания, боли в области почек, повышение артериального давления, сухость и снижение эластичности кожи — при заболеваниях почек;
- головная боль, слабость, повышенная утомляемость;
- снижение массы тела, длительный кашель, одышка, необъяснимая усталость свидетельствует о туберкулёзной природе асцита;
- бронзовый оттенок кожи, отёки лодыжек и стоп (претибиальные отёки), выпадение волос, истончение ногтей, снижение температуры тела — говорит о снижении функции щитовидной железы и развитии ассоциированного с этим асцита.
Диагноз асцита можно выявить уже при первом осмотре:
- увеличенный живот (схож с таковым при беременности), выпячивающийся пупок, в лежачем положении распластывается по бокам из-за стекания жидкости («лягушачий живот»), подкожные вены на передней стенке расширены;
- при перкуссии (простукивании) живота звук становится тупым (как по дереву);
- при аускультации (выслушивании фонендоскопом) живота кишечные шумы будут отсутствовать вследствие значительного накопления жидкости.
Для дополнительной диагностики применимы следующие виды лабораторных анализов и инструментальных исследований:
- ультразвуковое исследование органов брюшной полости и почек (УЗИ). Метод обследования позволяет выявить наличие жидкости в брюшной полости, объёмные образования, даст представление о размерах почек и надпочечников, наличие или отсутствие в них опухолей, об эхоструктуре поджелудочной железы, желчного пузыря и др.;
- УЗИ сердца и щитовидной железы — можно определить фракцию выброса (её снижение является одним из признаков сердечной недостаточности), размеры сердца и его камер, наличие фибриновых отложений (признак констриктивного перикардита), размеры и структуру щитовидной железы;
- компьютерная и магнитно-резонансная томография — позволяет визуализировать даже малейшее скопление жидкости, оценить структуру органов брюшной полости, выявить аномалии их развития, наличие новообразований и др.;
- обзорная рентгенограмма органов грудной клетки — позволяет судить о наличии туберкулёза или опухолей лёгких, размерах сердца;
- диагностическая лапароскопия — на передней брюшной стенке делают незначительный прокол, вводят в него эндоскоп (аппарат со встроенной камерой). Метод позволяет определить жидкость в брюшной полости, взять её часть на дальнейшее исследование, чтобы выяснить природу возникновения асцита, также возможно удастся обнаружить повреждённый орган, вызвавший скопление жидкости;
- ангиография — метод, позволяющий определить состояние сосудов;
- общий анализ крови — возможно снижение числа тромбоцитов из-за нарушенной функции печени, увеличение скорости оседания эритроцитов при аутоиммунных и воспалительных заболеваниях и др.;
- общий анализ мочи — позволяет судить о наличии заболеваний почек;
- биохимический анализ крови, гормоны щитовидной железы. Определяются: уровень белка, трансаминазы (АЛАТ, АСАТ), холестерин, фибриноген для определения функционального состояния печени, ревмопробы (С-реактивный белок, ревматоидный фактор, антистрептолизин) для диагностики ревматоидного артрита, красной волчанки или других аутоиммунных заболеваний, мочевина и креатинин для определения функции почек, натрий, калий и др.;
- определение онкомаркёров, например, альфа-фетопротеина при раке печени;
- микроскопическое исследование асцитической жидкости позволяет определить природу асцита.
Для успешного избавления от асцита важно лечение заболевания, приведшего к нему. В каждом конкретном случае оно индивидуально. Рассмотрим лечение основных заболеваний, приводящих к водянке живота.
При сердечной недостаточности используются 4 основные группы препаратов:
- ингибиторы ангиотензинпревращающего фермента (Диротон, Амприл, Энап и др.). Способствуют снижению давления и ремоделированию сердечной мышцы;
- мочегонные (Гидрохлортиазид, Торасемид и др.). Способствуют уменьшению нагрузки на сердце, выводу натрия и лишней жидкости, тем самым снижая проявления асцита;
- бета-блокаторы (Конкор, Небилет, Карведилол и др.). Действуют 24 часа, являются единственными препаратами, достоверно продлевающими жизнь;
- антагонисты альдостерона (Верошпирон, Спиронолактон). Блокируют работу ренин-ангиотензин-альдостероновой системы, которая играет важную роль в развитии сердечной недостаточности.
Также не менее важно соблюдение диеты №10, ограничение употребления жидкости до полутора литров и поваренной соли до пяти граммов в сутки.
Лечение констриктивного перикардита — хирургическое (иссечение поражённого перикарда). Медикаментозно назначают антибактериальную терапию (Цефтриаксон и др.), при выраженном воспалительном процессе гормональные препараты (Преднизолон или др.).
Печень является органом с самой высокой регенеративной функцией (способна к самовосстановлению). Чем раньше начато лечение, тем больше ткани такого особо важного органа удастся сохранить. В зависимости от причины заболеваний печени возможно назначение:
- противовирусные препараты (блокируют размножение вируса). Назначаются при гепатитах вирусного происхождения; при гепатите С (в нынешнее время излечим) — Харвони и его аналоги; при В, D типе — ингибиторы обратной транскриптазы вирусов (Адефовир, Ламивудин) и препараты интерферона;
- гормональные средства (Преднизолон, Метипред и др.) — при аутоиммунных поражениях печени;
- гепатопротекторы (Фосфоглив, Эссенциале, Гептрал, Легалон и др.). Способствуют укреплению мембран гепатоцитов (печёночных клеток), улучшают процессы восстановления печени, обладают незначительным противовирусным действием;
- с дезинтоксикационной целью назначается Гепа-мерц и его аналоги — снижает повышенный уровень аммиака при циррозе печени, улучшает белковый обмен и функции печени;
- мочегонные препараты — Фуросемид, Верошпирон;
- белковые препараты (Альбумин) — нормализуют количества белка в крови, улучшая тем самым онкотическое давление.
Для питания пациентов с заболеваниями печени используется диета № 5 (по Певзнеру).
При отсутствии эффекта или в случае развития рефрактерного асцита (не поддающегося лечению) проводят лапароцентез (ниже пупка выполняется разрез, в рану вводят полую трубку (троакар), через которую вводят катетер и выкачивают скопившуюся жидкость).
Лечение синдрома Бадда-Киари в первые часы заболевания заключается в назначении препаратов, разрушающих тромбы — фибринолитиков (Урокиназа, Альтеплаза и др.) и антикоагулянтов (препятствуют образованию сгустков крови) — Гепарин, Клексан, Фрагмин. В более поздние сроки показано только хирургическое вмешательство:
- трансплантация печени — при множественном тромбозе печёночных вен;
- чрескожная дилатация — в повреждённый сосуд устанавливают специальный баллон, раздувают его, тем самым, расширяя просвет сосуда и улучшая кровообращение;
- портосистемный анастомоз — кровь будет оттекать в обход тромба, между системой воротной и нижней полой вен.
При опухолях печени, вызывающих асцит, показана операция по устранению преграды.
При явлениях хронической почечной недостаточности используют:
- препараты, снижающие артериальное давление — Периндоприл, Валсартан, Ирбесартан;
- мочегонные — Трифас, Диувер, Фуросемид используются при начальных стадиях почечной недостаточности;
- при наличии анемии (снижении гемоглобина) — Ферсинол, Фенюльс (при железодефиците), витамин В12 и фолиевую кислоту при их недостаточности;
- антиагреганты (улучшают кровообращение в почках) — Трентал, Курантил, Тивортин; при крайних степенях почечной недостаточности может использоваться допамин («почечные» дозы) для улучшения кровообращения.
При неэффективности вышеперечисленной терапии переходят к гемодиализу («искусственная почка»). Кровь очищается, проходя через специальный аппарат, который способствует нормализации водного и электролитного баланса и удалению побочных продуктов обмена (азот, креатинин, мочевина). Проводится только в специализированных стационарах в присутствии специально обученного персонала.
В лечении заболеваний, приведших к нефротическому синдрому, могут использоваться стероидные препараты (Метипред, Дексаметазон) и цитостатики (Циклофосфамид и др.) При заболеваниях почек показано использование диеты №7.
Лечение острого панкреатита осуществляется в условиях стационара хирургического отделения. Консервативное лечение включает в себя:
- антисекреторные препараты (Октреотид) — блокируют выработку ферментов поджелудочной железы;
- препараты, угнетающие действие ферментов в тканях и крови организма — Гордокс, Контрикал;
- нестероидные противовоспалительные средства — Ксефокам, Вольтарен. Обладают обезболивающим, противовоспалительным и жаропонижающим эффектами. При их неэффективности наркотические анальгетики — Трамадол;
- спазмолитики — Но-шпа, Дюспаталин, Мебеверин. Устраняют спазм протоков и сфинктеров поджелудочной железы;
При развитии перитонита или асцита, при панкреонекрозе (омертвение участка поджелудочной железы) показано хирургическое лечение, заключающееся в иссечении поражённого участка, дренировании брюшной полости (отток жидкости из брюшной полости через установленные в неё специальные трубки).
Назначается массивная антибактериальная терапия, включающая в себя 5 основных антибиотиков — Рифампицин, Этамбутол, Пиразинамид, Спирамицин, Изониазид. При неэффективности используют запасные группы антибиотиков. Для лечения асцита используют мочегонные препараты — Фуросемид (Лазикс), Торасемид (Торвента) и др. При отсутствии эффекта или развитии кишечной непроходимости (из-за образования спаек) показано хирургическое вмешательство.
Консервативная терапия может использоваться только при филяриатозе — глистной инвазии. Эффективен препарат диэтилкарбамазин, он препятствует обменным процессам филярий, вызывает их гибель. Требуется проведение 5 курсов по 10 дней.
При опухолях, препятствующих оттоку лимфы, производят их удаление. В случае неоперабельной опухоли возможно наложение анастомоза с ближайшей крупной веной. В дальнейшем пациенту потребуется лечебный лапароцентез для удаления лишней жидкости. При удалении асцитической жидкости, содержащей лимфу, необходимо сочетать её забор с введением альбуминов внутривенно.
Не рекомендуются тяжёлые физические нагрузки, так как они повышают давление, что способствует выходу жидкости из сосудистого русла.
Хирургическое лечение при канцероматозе показано при незначительном поражении брюшины. В этом случае поражённый участок иссекают до здоровых тканей, и в дальнейшем лечение будет направлено на устранение первичного очага. При неоперабельных опухолях назначается химиотерапия, направленная на предотвращение роста опухолевых клеток. Назначают препараты, угнетающие синтез ДНК (Блеомицин, Фторурацил, Цисплатин и др.). Для симптоматической терапии могут использоваться противорвотные препараты (Метоклопрамид, Церукал), обезболивающие наркотические (Морфин), мочегонные (Фуросемид).
При микседеме назначают гормоны щитовидной железы:
- L-тироксин (Эутирокс) — аналог гормона тироксина;
- Лиотиронин — аналог трийодтиронина;
- Йодомарин, калия йодид — если снижение функции щитовидной железы обусловлено дефицитом йода в организме.
Препараты улучшают обменные процессы в организме. Также рекомендовано снизить употребление жидкости до 2 литров и соли до 10 г в сутки. Употреблять продукты, богатые йодом (лосось, креветки, печень трески, морской окунь и др.).
При напряжённом асците (более 10 литров жидкости в брюшной полости, нарушается работа внутренних органов) и рефрактерном (отсутствие эффекта от мочегонной терапии) показано проведение лапароцентеза (техника описана выше). За 1 раз рекомендуют удалять не более четырёх литров жидкости, которые компенсируют плазмозаменителями (реополиглюкин, желатиноль и др.) или альбумином (т.к. асцитическая жидкость богата белками, её удаление влияет на онкотическое давление). Выкачивание большего количества жидкости чревато коллапсом (резким падением артериального давления).
Асцит — это грозное осложнение, которое может привести к:
- спонтанному бактериальному перитониту. Длительный застой жидкости создаёт предпосылки для развития в ней патогенной микрофлоры и воспаления листков брюшины, которое сопровождается общим тяжёлым состоянием и чревато гибелью пациента;
- гидротораксу — скопление жидкости в лёгких с последующей дыхательной недостаточностью;
- кишечной непроходимости. Скопившаяся жидкость сдавливает петли кишечника и препятствует прохождению каловых масс;
- гепаторенальному синдрому — вторичное поражение почек при циррозе печени с развитием тяжелейшей почечной недостаточности;
- пупочной грыже. При высоком внутрибрюшном давлении сильно растягивается околопупочное кольцо, через которое могут выпячиваться внутренние органы (кишечник и др.).
Сам по себе асцит не является причиной смерти. Летальность зависит от состояния, вызвавшего его. При скоплении жидкости, появившейся вследствие голодания, прогноз благоприятный. Достаточно добавить в рацион питания белковую пищу и проявления асцита сойдут на «нет». Выживаемость зависит от функционального состояния печени, почек, сердца, от адекватности проводимого лечения. Например, при терминальных стадиях пятилетняя выживаемость составляет не более 15 — 20 %. (т.е. из ста человек только пятнадцать-двадцать проживут 5 лет). При часто рецидивирующем асците, плохо поддающемуся консервативной терапии, выживаемость составляет не более 2 лет.
Субстратом образования метеоризма являются скопившиеся в кишечнике газы, для асцита — жидкость. Поэтому отличить их не составляет труда. При метеоризме, если простукивать по передней брюшной стенке, звук будет очень звонкий (как по барабану). Увеличение живота при метеоризме равномерное, отёки других локализаций также отсутствуют. Для разрешения метеоризма достаточно включить в свой рацион продукты богатые клетчаткой (отруби и тд.), принять средства, уменьшающие вздутие живота — эспумизан, метеоспазмил и др. Также не стоит путать асцит и «лягушачий живот» при рахите у детей. У малышей такой живот появляется из-за слабости мышц передней и боковой стенок живота, в связи с чем он принимает выпуклое и висячее положение (в вертикальном положении).
Стоить помнить, асцит — это состояние, которое не проходит самостоятельно. При первых симптомах стоит немедленно обратиться к врачу. Своевременно проведённая диагностика и лечение заболевания, приведшего к скоплению жидкости, многократно увеличивает шансы на улучшение вашей жизни.
источник
