РАССЛОЕНИЕ АОРТЫ Стандарт скорой медицинской помощи при расслоении аорты Приказ Министерства здравоохранения РФ от 24 декабря 2012 г. N 1442н
Клиническое подозрение на расслаивающую аневризму аорты
• чреспищеводная эхокардиография
• компьютерная томография с введением контрастного вещества
• магнитный резонанс
• аортография
Подтверждение наличия расслаивающей аневризмы аорты

• метод выбора при остром проксимальном расслоении
• острое расслоение в дистальном отделе при наличии осложнений Медикаментозное лечение:
• метод выбора при неосложненном дистальном расслоении
• стабильное изолированное расслоение дуги аорты
• стабильное хроническое расслоение (неосложненное расслоение давностью 2 нед и более)
П р и м е ч а н и е: Клиническое подозрение на расслаивающую аневризму аорты возникает на основании данных анамнеза, физикального обследования, рентгенографии грудной клетки и ЭКГ. К острой относят расслаивающую аневризму давностью менее 2 нед, к хронической – существующую более длительное время. Среди осложнений этого состояния – прогрессирование поражения с вовлечением жизненно важных органов или конечностей, разрыв или угроза разрыва (например, формирование мешотчатой аневризмы), регургитация в аортальном клапане (встречается очень редко), ретроградное распространение расслоения на восходящую аорту, невозможность контролировать боль и АД медикаментозно, синдром Марфана. К проксимальной относят расслаивающую аневризму с вовлечением восходящего отдела и дуги аорты, к дистальной – локализующуюся ниже отхождения левой подключичной артерии.
• во многом зависят от локализации поражения;
• характерно внезапное начало с появления сильной “разрывающей” боли;
• боль чаще всего локализуется за грудиной, в межлопаточной области, в пояснице (характерно изменение ее локализации по мере прогрессирования расслоения);
• возможна потеря сознания;
• выявляются как гипертония, так и гипотония (следует предварительно убедиться, что АД не определяется на сосуде, вовлеченном в процесс расслоения);
• при надклапанной локализации поражения возможно появление регургитации в аортальном клапане (в тяжелых случаях приводящей к сердечной недостаточности), тампонады сердца;
• дефицит пульса, снижение амплитуды пульсации на сосудах, вовлеченных в разрыв;
• возможно появление симптомов ишемии миокарда, головного и спинного мозга, конечностей, органов брюшной полости.
• находки неспецифичны, часто не помогают диагностике;
• возможно расширение тени аорты (иногда с наличием характерного выпячивания в месте расслоения), реже средостения, появление жидкости в плевральной полости (чаще слева);
• нормальная рентгенограмма диагноза не исключает.
• при отсутствии характерных изменений можно исключить ишемию миокарда как причину боли в грудной клетке;
• наличие изменений, характерных для инфаркта миокарда (чаще нижней локализации), расслаивающую аневризму аорты не исключает.
Методы визуализации аорты:
• выбор метода во многом зависит от возможностей и опыта;
• чреспищеводная эхокардиография особенно показана при нестабильном состоянии больного (может быть быстро выполнена у постели больного, а также в операционной непосредственно перед оперативным вмешательством, не требует прекращения мониторного наблюдения и проводимых терапевтических мероприятий);
• компьютерную томографию с введением контрастного вещества можно использовать в случае, если чреспищеводная эхокардиография недоступна;
• магнитный резонанс чаще применяют у больных, чье состояние стабильно, при хронической форме заболевания;
• аортографию используют в случаях, когда определенный диагноз не был установлен с помощью указанных выше исследований.
• к основным целям лечения относят снижение АД и сократимости миокарда;
• желаемый уровень систолического АД – 100 – 120 мм рт. ст. или самый низкий уровень, не вызывающий ишемии сердца, головного мозга и почек у страдающих гипертонией;
• для быстрого снижения высокого АД прибегают к внутривенной инфузии нитропруссида натрия или нитроглицерина при обязательном одновременном применении b -блокатора;
• для быстрого снижения сократимости миокарда производят внутривенное введение b -блокаторов в возрастающей дозе до достижения ЧСС 50 – 60 в 1 мин (пропранолол – по 1 мг через 3 – 5 мин до достижения эффекта или до общей дозы 0,15 мг/кг с повторением через 4 – 6 ч по 2-6 мг; эсмолол – болюс 30 мг, далее инфузия 3-12 мг/мин);
• обеих целей можно добиться при помощи лабетолола (10 мг внутривенно в течение 2 мин, далее 20 – 80 мг каждые 10 – 15 мин до максимальной дозы 300 мг, в качестве поддерживающей меры – инфузии 2 – 20 мг/мин);
• при противопоказаниях к b -блокаторам можно использовать антагонисты кальция, замедляющие ритм сердца (верапамил, дилтиазем);
• прием короткодействующих препаратов нифедипина внутрь или под язык может привести к быстрому снижению АД даже в рефрактерных случаях, однако сопряжено с риском возникновения рефлекторной тахикардии, по-видимому, эти средства не следует назначать без предварительного введения b -блокатора;
• при вовлечении в расслоение артерий почек для снижения АД наиболее эффективным может быть внутривенное введение ингибитора ангиотензин-конвертирующего фермента (эналаприл 0,625 – 5 мг каждые 4 – 6 ч);
• при клинически значимой гипотонии необходимо быстрое внутривенное введение жидкости; в рефрактерных случаях проводится инфузия прессорных агентов (предпочтительнее норадреналина; допамин применяется только в низких дозах для стимуляции мочеотделения).
• при подозрении на разрыв аорты, а также на тампонаду сердца необходимо как можно быстрее доставить больного в операционную;
• срочность и целесообразность оперативного вмешательства зависят от локализации поражения, давности возникновения расслоения и наличия осложнений.
источник
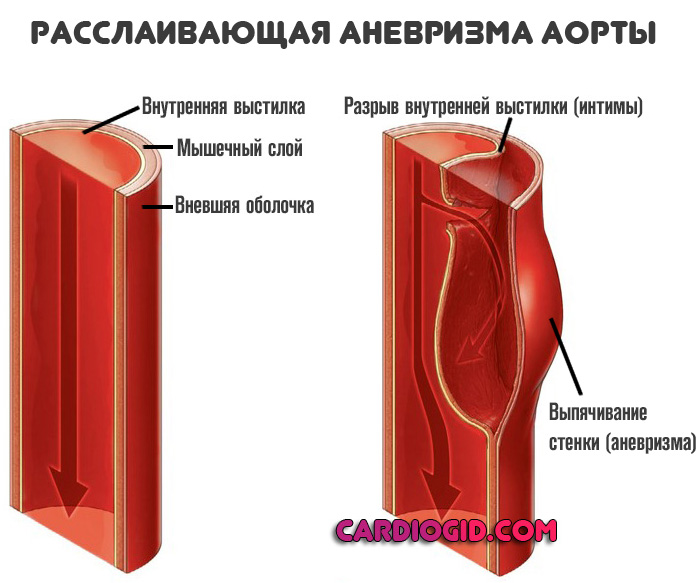
Расслаивающая аневризма аорты (РАА) – надрыв внутренней, а иногда и средней оболочки аневризмы аорты, в результате которого проникающая кровь под большим давлением прорывает наружную оболочку, что ведет к мгновенной смерти больного.
Еще до образования дефекта в наружной оболочке аорты расслаивающая гематома нередко приводит к расстройствам кровообращения в разветвлениях аорты и отходящих от нее сосудах, в том числе и мелких.
Причины РАА: чаще возникает у больных атеросклерозом и АГ, реже – при сифилитическом аортите.
При расслаивании аорты приблизительно в 20% случаев смерть наступает в течение первых 6 часов, в 30% — через сутки от начала расслаивания и в 50% — в течение 48 часов.
— острое начало заболевания с появления жесточайшей боли за грудиной, распространяющейся вниз по спине, вдоль позвоночника и в надчревную область; больной возбужден, мечется от боли
— при поражении грудного отдела аорты боль локализуется за грудиной или в межлопаточной области, больной описывает ее как нестерпимую, раздирающую, сверлящую (обусловлена разрывом интимы), при поражении брюшного отдела аорты боль локализуется в животе (чаще в эпигастрии), иррадиирует в спину, паховые области, может быть односторонняя
— вслед за болью развивается картина тяжелого коллапса с падением АД, нитевидным пульсом, бледностью, обильным холодным потом, нарастающим цианозом; реже первый болевой приступ сопровождается резким повышением кровяного давления, ассиметрией АД на руках, симптомами нарушения мозгового кровообращения (гемиплегия, гемипарез) и др.
— при поражении артерий желудка и основных брыжеечных артерий может появиться кровавая рвота или кишечное кровотечение, тяжелая кишечная непроходимость
Доврачебная помощь: уложить больного на спину, слегка приподняв головной конец; успокоить больного, не разрешать ему вставать, есть и пить; дать больному нитроглицерин (1-2 таблетки сублингвально или 1-2 дозы спрея)
1. При потере сознания, остановке кровообращения и/или дыхания — сердечно-лёгочная реанимация.
2. Положение больного со слегка приподнятым головным концом.
3. Обеспечение кислородом, при необходимости ИВЛ
4. Обеспечение венозного доступа.
5. Купирование болевого синдрома наркотическими анальгетиками: морфин 1% — 1 мл в 20 мл 0,9% р-ре натрия хлорида (1 мл полученного р-ра содержит 0,5 мг морфина) и вводить в/в дробно по 4-10 мл (2-5 мг) каждые 5-15 мин до устранения болевого синдрома и одышки либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты)
6. Быстрое снижение АД до 100-120/80 мм рт.ст. (или на 25% от исход ного за 5-10 мин, а в дальнейшем до указанных цифр) и уменьшение сократительной способности миокарда b-адреноблокаторами: пропранолол в/в медленно в начальной дозе 1 мг (0,1 % — 1мл), каждые 3-5 мин повторяют ту же дозу (до достижения ЧСС 50-60/мин, уменьшения пульсового давления до 60 мм рт.ст., появления побочных эффектов или достижения общей дозы 0,15 мг/кг), при противопоказаниях к b-блокаторам – верапамил в/в болюсно 2,5-5 мг за 2-4 мин (0,25% р-р 1-2 мл) с возможным повторным введением 5-10 мг через 15-30 мин
7. При ишемии миокарда и для более быстрого снижения АД – нитраты: нитроглицерин 10 мл 0,1% р-ра в 100 мл 0,9% р-ра хлорида натрия в/в капельно с начальной скоростью 1 мл/мин (или 1-2 капли/мин); скорость введения можно увеличивать каждые 5 мин на 2-3 капли в зависимости от реакции больного (при постоянной оценке АД, ЧСС, ЭКГ и диуреза); р-р быстро разрушается на свету, поэтому флаконы и систему для переливания необходимо экранировать светонепроницаемым материалом; при использовании системы трубок из поливинилхлорида активное вещество абсорбируется и потери на стенках трубок составляют до 60%, что также следует учитывать.
NB!Применение β-адреноблокаторов следует предшествовать введению нитратов, потому что они могут вызвать тахикардию!
8. При наличии признаков гиповолемического шока (АД
Дата добавления: 2015-02-10 ; просмотров: 8 ; Нарушение авторских прав
источник
Расслаивающая аневризма аорты – это продольное расслоение стенки этого органа на различном протяжении, возникающее в результате разрыва ее интимы (внутренней оболочки) и попадания в толщу аортальной стенки крови. Это угрожающее жизни состояние, требующее оказания неотложной медицинской помощи.
Расслаивающей аневризмой аорты мужчины страдают чаще, чем женщины (соотношение 3:1), причем самый опасный возраст – от 50 до 70 лет. Неопределенные обстоятельства способствуют наиболее частой заболеваемости в утренние часы (6:00-12:00) зимнего периода. Вероятно, это может быть связано с циркадными колебаниями артериального давления.
В целом, согласно данным статистики, расслаивающая аневризма аорты развивается у 3-4 человек из 100 000 населения в год.
О том, почему возникает это заболевание, о симптомах, принципах его диагностики и лечения вы узнаете из нашей статьи.
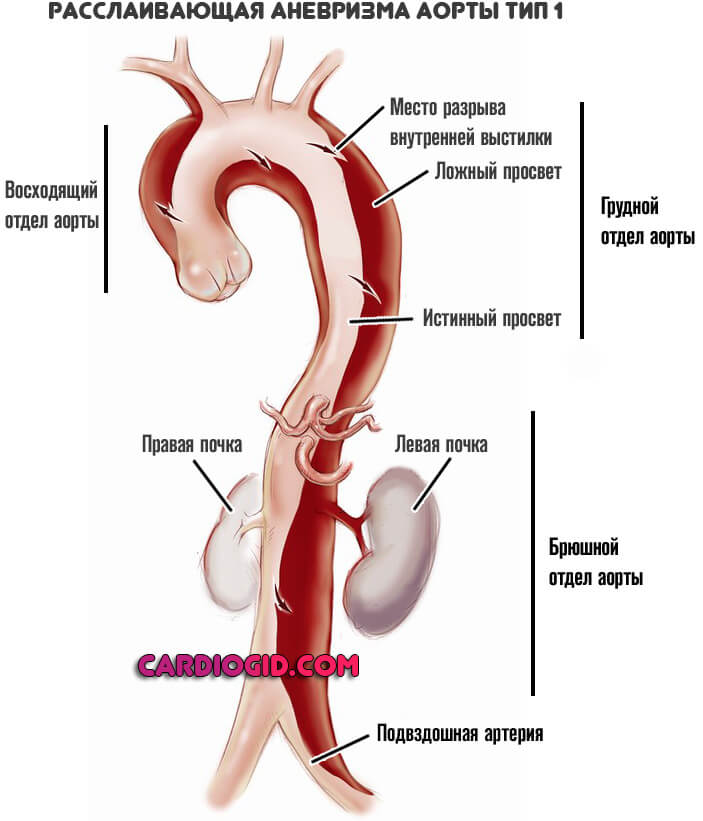
Американский кардиохирург де Бейки описал 3 типа расслоения аорты:
- I – начинается процесс от корня аорты, поражает всю восходящую ее часть, распространяясь за ее пределы;
- II – расслоение локализовано в области восходящей аорты, не выходит за ее пределы;
- III – начало расслоения определяется далее места отхождения от аорты левой подключичной артерии:
— IIIА – расположено в области грудной аорты;
— IIIБ – распространяется на брюшную аорту.
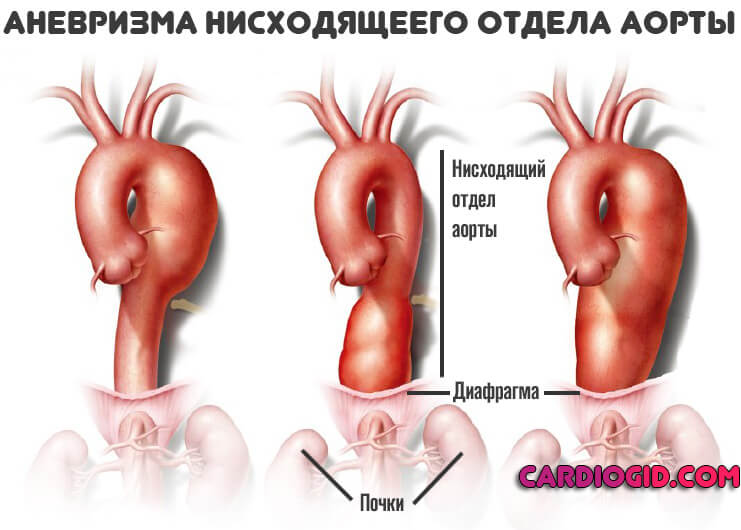
Существует иная – Стэнфордская – классификация, которая делит все аневризмы на 2 типа:
- А (расслоение локализуется в области восходящей аорты); именно этот вид аневризмы часто приводит к осложнениям и даже к смерти больного еще до поступления его в стационар;
- В (место локализации расслоения – дуга и нисходящая аорта).
В зависимости от характера течения выделяют:
- острую аневризму аорты (длится от 2-3 часов до 1-2 дней);
- подострую (от 1-2 дней до 3-4 недель);
- хроническую (заболевание длится несколько месяцев) аневризму аорты.
Ведущий причинный фактор расслаивающей аневризмы аорты – повышенное артериальное давление, которое обнаруживается у 7-9 из 10 лиц, страдающих данным заболеванием. Фактором риска являются следующие заболевания и состояния:
Развивается это заболевание в результате разрыва внутреннего слоя стенки аорты или ее перерастяжения (на фоне повышенного давления), которое приводит к попаданию крови в толщу стенки – развитию там гематомы. Кровь пульсирует и с каждым новым ударом в стенку проникает все больше крови – стенка постепенно расслаивается.
В 1 из 10 случаев образованию интрамуральной (в толще стенки) гематомы способствуют внезапные разрывы кровеносных сосудов, снабжающих кровью непосредственно аорту. Далее механизм тот же – кровь попадает между слоями сосудистой стенки, расслаивая ее. Рано или поздно при очередном скачке артериального давления или под воздействием какого-либо иного фактора истонченная стенка в области расслоения разрывается, развивается внутреннее кровотечение – в ткани, окружающие аорту, в грудную или брюшную полость изливается кровь.
Болезнь начинается внезапно. Человек вдруг ощущает крайне интенсивную боль в области грудной клетки, иррадиирующую в спину, за грудину, в область эпигастрия (верхне-центральная часть живота, под ребрами) – в зависимости от места локализации аневризмы, но постепенно смещающуюся (по ходу аорты, по мере расслоения). Как правило, боль носит растягивающий, разрывающий характер, является постоянной.
Артериальное давление сначала повышается, затем может развиться гипотония, обнаруживается асимметрия (а у каждого 6-го больного – ослабление) пульса на лучевой артерии и посинение кожных покровов (в результате ишемии), больной сильно потеет, предъявляет жалобы на резкую слабость, имеет место двигательное возбуждение. Изначально низкое артериальное давление – признак кровоизлияния в полость перикарда, плевры или в брюшную полость.
Со стороны других органов и систем могут быть обнаружены такие проявления:
- признаки ишемии головного или спинного мозга (инсульты), сердечной мышцы (инфаркт – возникает у 1-2 из 100 больных);
- нарушения сознания различной степени (от обморока до комы);
- периферическая невропатия;
- нарушения глотания, одышка, синдром верхней полой вены и так далее (признаки сдавления органов средостения);
- паралич голосовых связок (результат сдавления возвратного гортанного нерва);
- недостаточность аортального клапана;
- полная поперечная блокада сердца (если гематома распространяется в область АВ-узла);
- тампонада сердца;
- вторичная (почечная) артериальная гипертензия – результат ишемии почек;
- острая недостаточность функции почек;
- кровохарканье (при разрыве аневризмы в полость бронхов);
- кровавая рвота (при прорыве в пищевод);
- признаки мезентериальной ишемии (резкая боль в животе и так далее) – менее чем у 1 из 100 больных;
- острая ишемия тканей нижних конечностей.
Диагноз «расслаивающая аневризма аорты» должен быть установлен как можно быстрее, поскольку промедление грозит гибелью больного.
Лабораторная диагностика обычно неинформативна, но может помочь в дифференциальной диагностике.
Человеку с подозрением на это заболевание могут быть назначены следующие дополнительные методы исследования:
- клинический анализ крови (уменьшение уровня гемоглобина и эритроцитов крови (постгеморрагическая анемия – результат острой кровопотери), умеренное повышение уровня лейкоцитов);
- биохимический анализ крови (повышенная концентрация билирубина и лактатдегидрогеназы (ЛДГ) – результат гемолиза эритроцитов);
- электрокардиография (отсутствуют признаки ишемии сердечной мышцы; помогает отдифференцировать расслаивающую аневризму от инфаркта миокарда; наличие же вышеуказанных признаков подтверждает инфаркт, но не исключает аневризму, поскольку инфаркт может сопровождать, осложнять ее течение);
- рентгенография органов грудной клетки (расслаивающую аневризму аорты практически всегда видно на рентгенограмме – она представлена расширением аорты и тени средостения в целом, тенями отложений солей кальция – симптом кальция);
- УЗИ сердца – чреспищеводное или трансторакальное (обнаруживает лоскут внутренней стенки аорты, разделяющий ложный и истинный ее просвет; позволяет оценить функцию клапана аорты и визуализировать жидкость в перикарде);
- компьютерная томография (диагностическая точность метода составляет около 85 %; требует предварительного контрастирования; применяется чаще у больных в стабильном состоянии, с установленным диагнозом, получающих медикаментозное лечение);
- магнитно-резонансная томография (достоверный, информативный метод, позволяет точно определить место разрыва интимы сосуда, оценить состояние клапана аорты, сердечной сумки и функцию левого желудочка). Больные, которые находятся в крайне тяжелом состоянии (а именно таким является состояние лиц с расслаивающей аневризмой аорты), плохо переносят эту продолжительную манипуляцию, что ограничивает ее применение у таких лиц;
- ангиография (или аортография; высокоинформативный метод, который проводят всем больным с таким диагнозом перед операцией; с ее помощью врач оценивает точное место локализации расслоения и насколько далеко оно распространяется, а также имеет возможность убедиться в целостности ветвей этого крупного кровеносного сосуда и обнаружить недостаточность его клапана, если таковая имеется).
Компьютерная, магнитно-резонансная томография, ангиография проводятся только больным в стабильном состоянии, которые могут перенести транспортировку в отделение рентгенологии.
Некоторые заболевания характеризуются симптомами, сходными с проявлениями расслаивающей аневризмы аорты. Врачу крайне важно в короткий срок отличить их друг от друга – только это поможет ему назначить правильное лечение и спасти больного. Дифдиагностику обычно проводят с такими заболеваниями:
Лечение больных с подозрением на расслаивающую аневризму аорты должно быть начато как можно раньше, еще до проведения дополнительных методов исследования. Первоначальная цель терапии – стабилизировать больного, приостановить прогрессирование патологического процесса, каким бы он ни был.
Больного экстренно госпитализируют в отделение реанимации и интенсивной терапии или кардиохирургии, держат под контролем его артериальное давление, центральное венозное давление, давление в легочной артерии, ритм сердца, диурез (мочевыделение – характеризует работу почек), оценивают динамику симптомов и состояние человека в целом.
В отделении интенсивной терапии ему первым делом снижают артериальное давление и в случае разрыва аневризмы выполняют трансфузию донорской крови и/или инфузии растворов.
Чтобы предотвратить или уменьшить уже развившуюся ишемию сердечной мышцы, назначают нитраты, в частности, нитропруссид натрия. Он расширяет сосуды, а также обладает гипотензивным эффектом – снижает артериальное давление. Препарат вводят внутривенно.
Как альтернатива нитропруссиду натрия могут быть использованы:
- триметафан;
- резерпин;
- антагонисты кальция.
После того как состояние больного стабилизировано, специалисты решают вопрос о тактике дальнейшего его лечения. Могут быть использованы консервативные либо же хирургические методы.
- Лицам с аневризмой типа В может быть назначено медикаментозное лечение. Оно включает в себя преимущественно антигипертензивные препараты (ингибиторы АПФ, бета-блокаторы и другие). Как правило, это лица пожилого возраста с тяжелыми сопутствующими заболеваниями, распространенным атеросклерозом. Такие больные требуют пристального внимания специалистов – получая медикаментозное лечение, они должны регулярно проходить обследование, чтобы исключить прогрессирование патологического процесса. Стоит отметить, что каждый третий больной рано или поздно все-таки ложится на операцию.
- Лица, страдающие расслаивающей аневризмой аорты типа А, подлежат оперативному вмешательству.
- Целью такого лечения является удаление фрагмента поврежденного сосуда, содержащего лоскут отслоившейся внутренней стенки, закупорка ложного просвета и последующее восстановление целостности аорты.
- Также могут быть проведены протезирование или пластика поврежденного аортального клапана. К сожалению, такие операции сопряжены с высоким риском летальности, а вероятность неблагоприятного исхода повышается с возрастом больного.
- Относительно новым методом хирургического лечения является стентирование – эндоваскулярное введение стента через бедренную артерию; он закрывает область разрыва сосудистой стенки и способствует образованию в поврежденном участке тромбов. Риск осложнений во время такой операции минимален, а результативность стремится к 100 %.
Расслаивающая аневризма аорты – угрожающее жизни состояние, которое развивается обычно на фоне высокого давления и характеризуется образованием во внутреннем слое стенки аорты надрыва, через который в толщу стенки попадает и распространяется кровь, вызывая расслоение. Главный симптом – постоянная крайне интенсивная боль распирающего характера, которая мигрирует по ходу расслоения стенки. Истонченная стенка может разорваться – кровь в таком случае изливается в окружающие аорту ткани, в грудную и брюшную полость.
Основу диагностики составляют рентгенография и УЗИ сердца, а после того, как больной стабилизирован, КТ, МРТ и аортография. Лечение зависит от типа расслоения и может быть консервативным либо хирургическим.
При отсутствии лечения 9 из 10 больных погибают в течение 3 месяцев с момента развития болезни. После операции при расслоении типа А выживает 8, а типа В – 9 из 10 больных, а десятилетняя выживаемость у таких лиц стремится к 60 %.
Основной метод профилактики расслаивающей аневризмы аорты – своевременное лечение заболеваний сердца и сосудов, в частности, гипертонической болезни (полный контроль артериального давления, медикаментозное поддержание его в пределах нормальных значений).
Медицинскую помощь больному в остром состоянии оказывают врачи скорой помощи, анестезиологи, кардиологи, специалисты лучевой и функциональной диагностики. Операцию обычно проводят сосудистые хирурги (ангиохирурги), они же в дальнейшем осуществляют наблюдение за пациентом. Кроме того, пациент после перенесенной расслаивающей аневризмы аорты подлежит обязательному наблюдению и лечению у кардиолога.
О расслаивающей аневризме аорты в программе «Жить здорово!» с Еленой Малышевой:
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Клиническое подозрение на расслаивающую аневризму аорты
• компьютерная томография с введением контрастного вещества
• магнитный резонанс
• аортография
Подтверждение наличия расслаивающей аневризмы аорты


• метод выбора при остром проксимальном расслоении
• острое расслоение в дистальном отделе при наличии осложнений
• метод выбора при неосложненном дистальном расслоении
• стабильное изолированное расслоение дуги аорты
• стабильное хроническое расслоение (неосложненное расслоение давностью 2 нед и более)
П р и м е ч а н и е: Клиническое подозрение на расслаивающую аневризму аорты возникает на основании данных анамнеза, физикального обследования, рентгенографии грудной клетки и ЭКГ. К острой относят расслаивающую аневризму давностью менее 2 нед, к хронической – существующую более длительное время. Среди осложнений этого состояния – прогрессирование поражения с вовлечением жизненно важных органов или конечностей, разрыв или угроза разрыва (например, формирование мешотчатой аневризмы), регургитация в аортальном клапане (встречается очень редко), ретроградное распространение расслоения на восходящую аорту, невозможность контролировать боль и АД медикаментозно, синдром Марфана. К проксимальной относят расслаивающую аневризму с вовлечением восходящего отдела и дуги аорты, к дистальной – локализующуюся ниже отхождения левой подключичной артерии.
• во многом зависят от локализации поражения;
• характерно внезапное начало с появления сильной “разрывающей” боли;
• боль чаще всего локализуется за грудиной, в межлопаточной области, в пояснице (характерно изменение ее локализации по мере прогрессирования расслоения);
• возможна потеря сознания;
• выявляются как гипертония, так и гипотония (следует предварительно убедиться, что АД не определяется на сосуде, вовлеченном в процесс расслоения);
• при надклапанной локализации поражения возможно появление регургитации в аортальном клапане (в тяжелых случаях приводящей к сердечной недостаточности), тампонады сердца;
• дефицит пульса, снижение амплитуды пульсации на сосудах, вовлеченных в разрыв;
• возможно появление симптомов ишемии миокарда, головного и спинного мозга, конечностей, органов брюшной полости.
Рентгенография грудной клетки:
• находки неспецифичны, часто не помогают диагностике;
• возможно расширение тени аорты (иногда с наличием характерного выпячивания в месте расслоения), реже средостения, появление жидкости в плевральной полости (чаще слева);
• нормальная рентгенограмма диагноза не исключает.
• при отсутствии характерных изменений можно исключить ишемию миокарда как причину боли в грудной клетке;
• наличие изменений, характерных для инфаркта миокарда (чаще нижней локализации), расслаивающую аневризму аорты не исключает.
Методы визуализации аорты:
• выбор метода во многом зависит от возможностей и опыта;
• чреспищеводная эхокардиография особенно показана при нестабильном состоянии больного (может быть быстро выполнена у постели больного, а также в операционной непосредственно перед оперативным вмешательством, не требует прекращения мониторного наблюдения и проводимых терапевтических мероприятий);
• компьютерную томографию с введением контрастного вещества можно использовать в случае, если чреспищеводная эхокардиография недоступна;
• магнитный резонанс чаще применяют у больных, чье состояние стабильно, при хронической форме заболевания;
• аортографию используют в случаях, когда определенный диагноз не был установлен с помощью указанных выше исследований.
Методы медикаментозного лечения:
• к основным целям лечения относят снижение АД и сократимости миокарда;
• желаемый уровень систолического АД – 100 – 120 мм рт. ст. или самый низкий уровень, не вызывающий ишемии сердца, головного мозга и почек у страдающих гипертонией;
• для быстрого снижения высокого АД прибегают к внутривенной инфузии нитропруссида натрия или нитроглицерина при обязательном одновременном применении b -блокатора;
• для быстрого снижения сократимости миокарда производят внутривенное введение b -блокаторов в возрастающей дозе до достижения ЧСС 50 – 60 в 1 мин (пропранолол – по 1 мг через 3 – 5 мин до достижения эффекта или до общей дозы 0,15 мг/кг с повторением через 4 – 6 ч по 2-6 мг; эсмолол – болюс 30 мг, далее инфузия 3-12 мг/мин);
• обеих целей можно добиться при помощи лабетолола (10 мг внутривенно в течение 2 мин, далее 20 – 80 мг каждые 10 – 15 мин до максимальной дозы 300 мг, в качестве поддерживающей меры – инфузии 2 – 20 мг/мин);
• при противопоказаниях к b -блокаторам можно использовать антагонисты кальция, замедляющие ритм сердца (верапамил, дилтиазем);
• прием короткодействующих препаратов нифедипина внутрь или под язык может привести к быстрому снижению АД даже в рефрактерных случаях, однако сопряжено с риском возникновения рефлекторной тахикардии, по-видимому, эти средства не следует назначать без предварительного введения b -блокатора;
• при вовлечении в расслоение артерий почек для снижения АД наиболее эффективным может быть внутривенное введение ингибитора ангиотензин-конвертирующего фермента (эналаприл 0,625 – 5 мг каждые 4 – 6 ч);
• при клинически значимой гипотонии необходимо быстрое внутривенное введение жидкости; в рефрактерных случаях проводится инфузия прессорных агентов (предпочтительнее норадреналина; допамин применяется только в низких дозах для стимуляции мочеотделения).
• при подозрении на разрыв аорты, а также на тампонаду сердца необходимо как можно быстрее доставить больного в операционную;
• срочность и целесообразность оперативного вмешательства зависят от локализации поражения, давности возникновения расслоения и наличия осложнений (см. схему) .
источник
Расслаивающая аневризма аорты (РАА) – надрыв внутренней, а иногда и средней оболочки аневризмы аорты, в результате которого проникающая кровь под большим давлением прорывает наружную оболочку, что ведет к мгновенной смерти больного.
Еще до образования дефекта в наружной оболочке аорты расслаивающая гематома нередко приводит к расстройствам кровообращения в разветвлениях аорты и отходящих от нее сосудах, в том числе и мелких.
Причины РАА: чаще возникает у больных атеросклерозом и АГ, реже – при сифилитическом аортите.
При расслаивании аорты приблизительно в 20% случаев смерть наступает в течение первых 6 часов, в 30% — через сутки от начала расслаивания и в 50% — в течение 48 часов.
— острое начало заболевания с появления жесточайшей боли за грудиной, распространяющейся вниз по спине, вдоль позвоночника и в надчревную область; больной возбужден, мечется от боли
— при поражении грудного отдела аорты боль локализуется за грудиной или в межлопаточной области, больной описывает ее как нестерпимую, раздирающую, сверлящую (обусловлена разрывом интимы), при поражении брюшного отдела аорты боль локализуется в животе (чаще в эпигастрии), иррадиирует в спину, паховые области, может быть односторонняя
— вслед за болью развивается картина тяжелого коллапса с падением АД, нитевидным пульсом, бледностью, обильным холодным потом, нарастающим цианозом; реже первый болевой приступ сопровождается резким повышением кровяного давления, ассиметрией АД на руках, симптомами нарушения мозгового кровообращения (гемиплегия, гемипарез) и др.
— при поражении артерий желудка и основных брыжеечных артерий может появиться кровавая рвота или кишечное кровотечение, тяжелая кишечная непроходимость
Доврачебная помощь: уложить больного на спину, слегка приподняв головной конец; успокоить больного, не разрешать ему вставать, есть и пить; дать больному нитроглицерин (1-2 таблетки сублингвально или 1-2 дозы спрея)
1. При потере сознания, остановке кровообращения и/или дыхания — сердечно-лёгочная реанимация.
2. Положение больного со слегка приподнятым головным концом.
3. Обеспечение кислородом, при необходимости ИВЛ
4. Обеспечение венозного доступа.
5. Купирование болевого синдрома наркотическими анальгетиками: морфин 1% — 1 мл в 20 мл 0,9% р-ре натрия хлорида (1 мл полученного р-ра содержит 0,5 мг морфина) и вводить в/в дробно по 4-10 мл (2-5 мг) каждые 5-15 мин до устранения болевого синдрома и одышки либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты)
6. Быстрое снижение АД до 100-120/80 мм рт.ст. (или на 25% от исход ного за 5-10 мин, а в дальнейшем до указанных цифр) и уменьшение сократительной способности миокарда -адреноблокаторами: пропранолол в/в медленно в начальной дозе 1 мг (0,1 % — 1мл), каждые 3-5 мин повторяют ту же дозу (до достижения ЧСС 50-60/мин, уменьшения пульсового давления до 60 мм рт.ст., появления побочных эффектов или достижения общей дозы 0,15 мг/кг), при противопоказаниях к -блокаторам – верапамил в/в болюсно 2,5-5 мг за 2-4 мин (0,25% р-р 1-2 мл) с возможным повторным введением 5-10 мг через 15-30 мин
7. При ишемии миокарда и для более быстрого снижения АД – нитраты: нитроглицерин 10 мл 0,1% р-ра в 100 мл 0,9% р-ра хлорида натрия в/в капельно с начальной скоростью 1 мл/мин (или 1-2 капли/мин); скорость введения можно увеличивать каждые 5 мин на 2-3 капли в зависимости от реакции больного (при постоянной оценке АД, ЧСС, ЭКГ и диуреза); р-р быстро разрушается на свету, поэтому флаконы и систему для переливания необходимо экранировать светонепроницаемым материалом; при использовании системы трубок из поливинилхлорида активное вещество абсорбируется и потери на стенках трубок составляют до 60%, что также следует учитывать.
NB! Применение β-адреноблокаторов следует предшествовать введению нитратов, потому что они могут вызвать тахикардию!
источник
Расслаивающая аневризма аорты – расслоение собственной стенки аорты на различном протяжении с образованием двух каналов для кровотока.
Клиническая картина.Начало обычно острое, внезапное, на фоне артериальной гипертензии. При поражении грудного отдела аорты появляется резкая боль за грудиной, в области спины, эпигастрия, а при расслаивании аорты брюшного отдела – в животе, поясничной области. Нередко наступает потеря сознания. У большинства больных развивается коллапс. В некоторых случаях клиническая картина при расслаивающей аневризме грудного отдела аорты сходна с таковой при инфаркте миокарда, а брюшного отдела – с картиной при почечной колике.
Распознаванию этого заболевания помогает ЭКГ.
Неотложная помощь
1.Срочно доставьте больного в отделение реанимации на носилках. В пути следования:
2.Обеспечьте подачу кислорода.
3.Измерьте АД, следите за ЧСС, ЧД.
Лечение направлено на купирование гипертензивного криза и болевого синдрома (см. инфаркт миокарда и гипертензивный криз).
В ряде случаев возможно хирургическое лечение.
Противопоказано введение аминазина и гепарина.
Острая левожелудочковая недостаточность
Острая левожелудочковая недостаточность – это приступ удушья, обусловленный острой сердечной недостаточностью и застоем крови в малом круге кровообращения. Проявляется приступом сердечной астмы и отеком легких.
Клиническая картина.Приступ удушья чаще возникает ночью. Затруднены вдох и выдох. Приступ сопровождается страхом смерти. Положение больного вынужденное, сидячее с опущенными ногами. Кожные покровы синюшные, покрыты потом, дыхание учащенное. Появляется кашель с выделением розовой мокроты. В случае затяжного приступа при переходе сердечной астмы в отек легких отмечаются клокочущее дыхание, выделение пенистой розовой мокроты. Пульс учащен. АД может быть повышенное, нормальное или пониженное в зависимости от причины.
Неотложная помощь
Это состояние требует немедленного проведения интенсивной терапии.
1.Удобно усадите больного с опущенными ногами.
2.Обеспечьте вдыхание увлажненного кислорода.
3.Измерьте АД, следите за ЧСС, ЧД.
4.Давайте больному нитроглицерин по 1 таблетке (0,5 мг) под язык каждые 7–10 мин.
5.Если есть возможность наладьте внутривенное капельное введение 3 мл 1% раствора нитроглицерина (10 мл 1% раствора перлинганита, 10 мл 1% раствора изокета) в 200 мл 0,9 % раствора натрия хлорида очень медленно (контроль АД).
6.В целях уменьшения венозного притока к сердцу внутривенно струйно введите 2–4 мл фуросемида (лазикса).
7.В комплексной терапии отека легких обязательно примените наркотические анальгетики и средства нейролептаналгезии: введите 1 мл 1% раствора морфина с 0,5 мл 0,1% раствора атропина сульфата внутривенно медленно в 10 мл 0,9 % раствора натрия хлорида (больным старше 60 лет вместо морфина введите 1мл 2% раствора промедола) или 2–4 мл 0,25% раствора дроперидола с 1–2 мл 0,005% раствора фентанила внутривенно в 10 мл 0,9 % раствора натрия хлорида (следите за уровнем АД). Атропин вводят для уменьшения побочных действий наркотических анальгетиков и усиления обезболивающего эффекта – 0,5 мл 0,1% раствора. Побочные действия наркотических анальгетиков – тошнота, рвота, снижение АД, брадикардия.
8.Продолжите подачу через носовые катетеры кислорода, пропущенного через 70–96% этиловый спирт.
9.Если сердечная астма или отек легких возникает на фоне гипотензии, то помощь начните с введения 5 мл 4% раствора допамина в 200 мл, 0,9 % раствора натрия хлорида, 5% раствора глюкозы, 30–60 мг преднизолона, параллельно вводите нитраты и проводите все мероприятия как при нормальном АД.
10.Если сердечная астма или отек легких развивается на фоне гипертензивного криза, то после проведения нейролептаналгезии, использования 4–6 мл лазикса введите 1 мл 5% раствора пентамина в 20 мл 0,9 % раствора натрия хлорида внутривенно медленно (опасность коллапса) или 1 мл 2,5% раствора бензогексония внутримышечно. Для контролируемой гипотонии в течение 2 мин – внутривенно 4–10 мл фуросемида.
11.Можете также ввести внутривенно препараты нитроглицерина (см. выше) и сердечные гликозиды: 0,3–0,5 мл 0,025% раствора строфантина (сердечные гликозиды не применяют при инфаркте миокарда, митральном стенозе, брадикардии, желудочковой пароксизмальной тахикардии).
12.После купирования отека легких больного необходимо доставить в терапевтическое или кардиологическое отделение.
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ПРИСТУПЕ УДУШЬЯ
(сердечная астма)
Жалобы больного
2. Клокочущее дыхание. 3. Кашель с отделением пенистой мокроты розового цвета. 4. Чувство страха смерти. 5. Сердцебиение. | Данные осмотра.
3. Страдальческое выражение лица. 4. Кожа серо-бледная. 5. Акроцианоз. 6. Капли пота на лице. 7. Вены шеи набухшие. 8. ЧДД 30 – 40 в минуту. 9. Пульс частый, нитевидный. 10. АД снижается. |
Сестринские вмешательства.
1% раствор морфина гидрохлорида; 0,25% раствор дроперидола; 1% раствор димедрола; 40 – 160 мг фуросемида (лазикса); 30 – 60 мг преднизолона; 5% раствор пентамина (при артериальной гипертензии); 2,4% раствор эуфиллина; 0,025% раствор строфантина; 25% раствор кордиамина;
|
Примечание. В условиях, когда нет лекарственных средств, можно применить венозные жгуты – наложить на нижние конечности (см. инструкцию).
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии – закупорка ствола или ветвей легочной артерии тромботическими массами, приводящая к гипертензии малого круга кровообращения и развитию острого легочного сердца.
6.Операции на желчных путях, органах малого таза и др.
Предрасполагающие факторы
4.Хроническая сердечная недостаточность.
5.Злокачественные новообразования и др.
Клиническая картина.Характерная особенность заболевания – внезапное появление нарастающей одышки, цианоза, тахикардии. Резко падает АД, больные покрываются холодным потом, набухают шейные вены, отмечаются пульсация в эпигастральной области, болезненное набухание печени. Часто бывает аритмия. Боль в груди возникает не у всех больных.
Церебральный синдром проявляется потерей сознания, рвотой, судорогами.
Неотложная помощь
1.Срочно доставьте больного в отделение реанимации на носилках со слегка поднятым изголовьем.
2.Обеспечьте подачу кислорода.
3.Измерьте АД, следите за ЧСС, ЧД.
5.Незамедлительно начните введение фибринолитических средств и антикоагулянтов прямого действия. Введите 15000 ЕД гепарина в 250 мл 0,9% раствора натрия хлорида внутривенно капельно. Возможно введение до 1 500 000 ЕД/сут стрептокиназы, 100-200 мл 0,9% раствора натрия хлорида.
6.При резкой одышке внутривенно введите 10 мл 2,4% раствора эуфиллина, 0,5 мл 0,025% раствора дигоксина в 20 мл 0,9% раствора натрия хлорида.
7.Для купирования коллапса внутривенно капельно введите полиглюкин, реополиглюкин по 400 мл, 2 мл 0,2% раствора норадреналина в 250 мл 0,9% раствора натрия хлорида; 60-90 мг преднизолона.
8.При наличии болевого синдрома примените наркотические анальгетики: введите 1 мл 2% раствора промедола или 1 мл 1% раствора морфина с 1 мл 0,1% раствора атропина сульфата, 1-2 мл 0,25% раствора дроперидола с 2 мл 0,005% раствора фентанила внутривенно в 20 мл 40% раствора глюкозы.
9.При отсутствии эффекта начните реанимационные мероприятия, проведите эндотрахеальную интубацию, ИВЛ, непрямой массаж сердца.
При эмболии основного ствола или главных ветвей легочной артерии практически мгновенно наступает клиническая смерть и оказание помощи необходимо сразу начинать с приемов реанимации.
Применяется также хирургическое лечение – эмболэктомия.
Обморок –внезапная кратковременная потеря сознания. Это наиболее распространенное и легкое проявление острой сосудистой недостаточности.
1.Острая боль, страх, духота, волнение.
2.Заболевания сердечно – сосудистой системы (пороки сердца).
3.Физическое и умственное перенапряжение.
Клиническая картина.Внезапно появляются слабость, головокружение, потемнение или мелькание мушек перед глазами, онемение рук и ног, затем может наступить потеря сознания с ослаблением мышечного тонуса. Больной медленно оседает. Отмечаются бледность кожных покровов, похолодание конечностей, редкое поверхностное дыхание, снижение АД, пульс слабого наполнения. Обморок обычно проходит самостоятельно, но для того чтобы скорее привести больного в чувство, ему необходимо оказать неотложную помощь.
Неотложная помощь
1.Придайте больному горизонтальное положение с опущенным изголовьем.
3.Освободите от стесняющей одежды (расстегните воротник, ослабьте пояс).
4.Обеспечьте приток свежего воздуха.
5.Побрызгайте на лицо и грудь холодной водой, похлопайте по щекам, громко окликните по имени.
6.Дайте понюхать нашатырного спирта или 9% раствора уксусной кислоты на ватке, разотрите ими виски.
7.Согрейте ноги горячими грелками или разотрите чем-либо жестким.
8.При отсутствии эффекта введите подкожно 2 мл кордиамина.
9.При снижении АД, брадикардии введите 1 мл 0,1% раствора атропина подкожно. При отсутствии эффекта проведите искусственное дыхание.
10.Госпитализация показана при повторных затяжных обмороках.
источник
Среди всех типов аневризм расслаивающая — самая опасная. При резком начале она может серьёзно угрожать жизни пациента. Как себя обезопасить? Узнать всё необходимо о типах и лечении расслаивающихся аневризм.
Расслаивающие аневризмы сопутствуют надрыву интимы. При надрыве часть крови переходит в него и отслаивает среднюю оболочку аорты. Аневризма может образовываться по всему ходу артерии, закупоривать любую её ветвь, влиять на коронарные артерии (в случае ретроградных диссекций).
Ретроградная диссекция по большей части сказывается на правой артерии, может привести к недостаточности аортального клапана.
Фото расслаивающей аневризмы аорты
Существует две классификации расслаивающихся аневризм аорты: по Бейки и Стэндфордская. Первая подразумевает такие типы:
- I. Расслаивание происходит от корней аорты, выходит за границы восходящей аорты.
- II. Расслойка ограничивается восходящей аортой.
- III. Расслаивание происходит дальше от центра места расхождения левой артерии, располагающейся под ключицей. Иногда расслойка имеет распространение проксимально направления дуги аорты и восходящей её области.
- IIIA. Расслаивание ограничивается грудной аортой.
- IIIВ. Расслойка выходит за нижнюю границу диафрагмы.
В современной практике используется более упрощённая Стэндфордская классификация, подразумевающая 2 типа расслаивающихся аневризм:
- А. Поражает восходящую часть аорты.
- В. Распространяющуюся дистально по отношению к месту разветвления левой артерии, находящейся под ключицей.
К расслаивающей аневризме приводят состояния, влияющие на мышечные и эластичные структуры медиа. Основная причина — , которая наблюдается у 70-90% пациентов. Гипертензия сопровождается перенапряжением и травматизацией аорты, что и приводит к образованию аневризм.
Также причиной для образования расслаивающей аневризмы аорты могут стать:
- Наследственные дефекты соед. ткани, например, синдромы Марфана, Тернера и другие.
- Пороки аорты или её коарктация.
- Атеросклероз.
- Системные васкулиты.
- Поликистоз почки.
Существуют также факторы, которые увеличивают риск появления аневризмы:
- возраст старше 50 лет;
- травматизация грудного отдела;
- беременность;
- реабилитация после операции на сердце и аорте.
О том, чем страшна расслаивающая аневризма аорты, расскажет более подробно следующее видео:
Чаще всего расслаивающая (расслаивающаяся) аневризма аорты начинается резко, по симптомам похожа на урологические и сердечно-сосудистые болезни:
- Боль в большой области, охватывающая грудину, лопатки и близлежащие области. Боль острая, нестерпимая, перемещается в зависимости от распространения расслоения.
- Стойкое повышение АД, которое по прошествии некоторого времени спадает.
- Общее состояние слабости.
- Асимметричность пульса.
- Повышенное потоотделение.
- Синюшность кожных покровов.
- Нарушение сознания вплоть до комы.
- Отдышка.
Расслоение аневризмы может сопровождаться:
- Ишемией.
- Гемипарезом.
- Параплегия.
- Нейропатией периферического типа.
- Дисфагией.
- Сердечной тампонадой.
- Гемоперикардом.
Далее мы поговорим о дианостике и лечении расслаивающей аневризме аорты.
Снимок расслаивающей аневризмы аорты
Как только возникает подозрение на расслаивающуюся аневризму, необходимо провести аппаратные исследования, чтобы назначить соответствующее лечение. Для этого пациенту могут назначить:
- Рентгенографию. Показывает наличие аневризмы, плевральный выпот, пульсацию расширяющейся аорты.
- ЭхоКГ. Определяет состояние поражённой аорты, отслаивающийся лоскуток, истинные и ложные канальцы, распространённость поражения.
- МРТ и КТ. Данные исследования возможно только при стабильном состоянии пациента, поскольку затратны по времени. Позволяют точно определять локализацию и характеристики аневризмы.
- УЗДГ.
- Аортография.
Также врач проводит дифференциальную диагностику с острым инфарктом, окклюзией и другими заболеваниями.
Лечение расслаивающей аневризмы, в отличие от других форм заболевания, необходимо проводить в срочном порядке, поскольку обратные действия грозят летальным исходом. Лечение может быть медикаментозным и операбельным.
Хирургическое лечение проводят параллельно с медикаментозным и при наличии определённых показания:
- расслойка восходящей аорты;
- сердечная недостаточность;
- наружный разрыв;
- нарушения кровотока;
- неутихающая острая боль;
Зачастую, операции на расслаивающих аневризмах проводят экстренно, поскольку велика вероятность гибели пациента ещё до их начала.
Операции могут проходить по двум сценариям:
- Операция Бенталла. Проводится резекция клапана аорты с последующим их протезированием сосудистым имплантом.
- Супрокоронарное протезирование аорты. Возможна только при условии небольшой недостаточности аорты. В этом случае клапан можно сохранить благодаря пластической хирургии.
Перечисленные операции при расслаивающей аневризме аорты отнимают много времени и сил, проводятся в клинике при искусственном кровообращении, при этом пациент теряет много крови.
Более подробно об операции при расслаивающей аневризме аорты, расскажет специалист в следующем видео:
Медикаментозное лечение направлено на снижение АД и сократимости миокарда. Для этого могут назначаться:
- нитроглицерин и нитропруссид натрия для быстрого понижения;
- β-блокаторы, чтобы быстро снизить сократимость миокарда;
- лабетол по курсу: 10 мг в/в на протяжении 2 минут, 20-80 мг до достижения 300 мг каждые 10 мин.;
- верапамил или дилтиазем, если пациенту запрещено принимать β-блокаторы;
- ангиотензин-превращающие ферменты, если нужно снизить АД при расслойке артерии почки;
Если у пациента наблюдается гипотония, ему показано вводить большое количество жидкости внутривенно. Также врач может назначать другие препараты в зависимости от особенности случая.
Неотложную помощь при расслаивающей аневризме аорты может оказывать только бригада скорой помощи. Меры заключаются в снятии симптомов и стабилизации больного, для этого могут применяться:
- морфин в растворе в дозе о,5 внутривенно;
- допамин, если есть коллаптоидные реакции, в дозировке 400 мг препарата на 400 мл физраствора.
- метазон;
Если у больного наблюдается повышение АД, то ему назначают препараты группы гипотензивных, например, нитропруссида натрия.
Схема стадий расслаивающей аневризмы аорты
Профилактика расслаивающей аневризмы направлена на контроль сердечно-сосудистых заболеваний и их предупреждение. Для этого необходимо:
- Раз в полгода наблюдаться у кардиолога.
- Мониторить и регулировать АД.
- Проверять и снижать при необходимости уровень холестирина.
- Отказаться от табакокурения и распития алкоголя в больших объёмах.
Неправильно поставленный диагноз или отсутствие адекватного лечения расслаивающей аневризмы может привести к инсульту или инфаркту миокарда, а так же :
Наиболее опасное для жизни пациента осложнение — внутреннее кровотечение.
Если аневризма диагностирована поздно или назначено неправильное её лечение, выживаемость составляет всего 10%. Если же аневризма вовремя диагностирована и прооперирована, выживаемость составляет:
- 80%, если говорить о типе А;
- 90%, если говорить о типе В;
Выживаемость в течение 10 лет после операции составляет 60%.
источник
А натомические дефекты сосудистых структур представляют колоссальную опасность для здоровья и жизни пациента. Включают в себя гетерогенную группу патологических процессов.
Проблема в том, что в большинстве своем указанные расстройства имеют латентное, вялое течение и не отличаются симптомами.
До определенного момента невозможно обнаружить проблему, если обращать внимание только на субъективные ощущения. Требуется качественная инструментальная диагностика.
Расслаивающая аневризма аорты — это нарушение целостности отдельных внутренних слоев сосуда, а затем тотальную деструкцию выстилки с развитием массивного кровотечения и гибелью больного в считанные секунды.
Частота или встречаемость процесса минимальна, в практике обнаруживается не более 1% пациентов с подобным страшным диагнозом.
Общая летальность близится к 40% даже при раннем выявлении патологии. Что связано с некоторыми трудностями оперативной коррекции (например, неудачная локализация дефекта или же множественное вовлечение участков).
Расслаивающаяся аневризма аорты имеет сложное происхождение. Речь не об одном факторе, а о целой группе нарушений органического плана.
Крайне редко это первичная патология. Много чаще говорят о вторичном типе, то есть таком, который обусловлен сторонними заболеваниями. Всего выделяют три механизма развития указанной проблемы.
Первый касается роста давления в системе. Изменение показателей АД вызывает стремительное изнашивание сосудов, снижается качество кровотока, начинаются дистрофические процессы.
Внутренняя выстилка и мышечный слой аорты истончаются, наружная оболочка не приспособлена для противодействия большим нагрузкам.
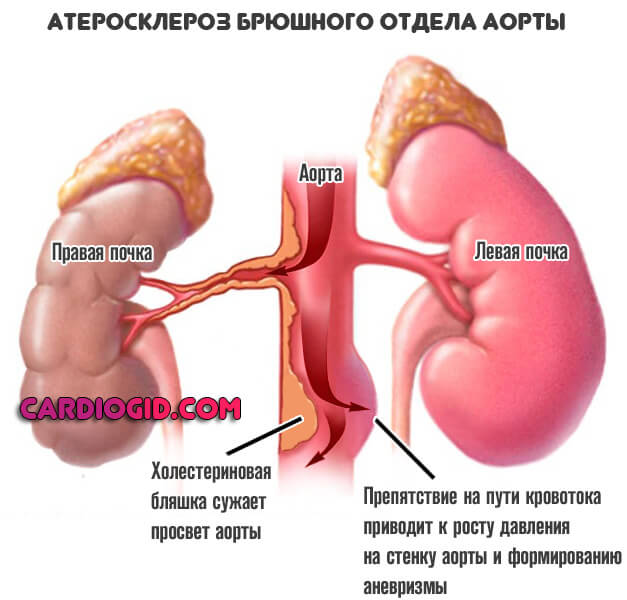
Второй весомый механизм — атеросклероз. Как правило, самостоятельного значения не имеет и идет в комплексе с ростом артериального давления, что объяснимо.
Закупорка просвета аорты холестериновой бляшкой или же стеноз (сужение) крупнейшей артерии приводит к невозможности нормального тока крови.
Организм отвечает на подобные препятствия усилением сердечной деятельности и ростом давления. Что и приводит уже по понятным причинам к дистрофии сосуда, деструкции стенок и повышает вероятность стеночного выпячивания.
Третий механизм имеет аутоиммунное происхождение. Возможны воспалительные процессы во внутреннем слое аорты, прямая деструкция стенок. Также встречается рубцевание просвета, образование фибриновых тяжей, препятствующих нормальному кровотоку.
Далее процесс идет по идентичной схеме. Рост давления в системе приводит к дистрофии (истончению стенки). Сосуд становится податливым, аномально пластичным.
Мышечный слой оказывается не способен поддерживать аорту в стабильном состоянии, противодействовать негативным факторам.
Потому происходит продавливание сосуда в одну из сторон или сразу по всему диаметру с развитием мешковидного или диффузного (веретенообразного) дефекта.
Уже на этом этапе возможен разрыв аневризмы и смерть от массивного кровотечения. Второй вариант — дальнейшая деструкция стенок.
Сначала жидкая соединительная ткань разрушает интиму (внутреннюю выстилку), затем просачивается в мышечный слой, потом в область наружной оболочки, пока не спровоцирует нарушения целостности и массивного кровотечения.
Полный «цикл» развития патологии, от старта до летального исхода составляет от 1 недели до 2 месяцев.
Известны случаи полугодового выживания, но это редкость и конец все равно идентичен. Без лечения спонтанного регресса не происходит, летального результата не избежать.
Как таковая типизация рассматриваемого дефекта не разработана, что связано с довольно малой распространенностью расслаивающей аневризмы аорты.
Основная классификация нарушения по локализации проводится по Де Бейки. Согласно ей выделяют три места расслоения:
- Первый тип. Порок расположен в восходящей части сосуда, может диффузно, экспансивно охватывать сразу группу участков (грудной и брюшной). Представляет собой наиболее встречаемый тип. При массивном поражении прогноз изначально хуже, потому как возрастает сложность предполагаемой операции.
- Второй тип. Отклонение локализуется строго изолированно, в восходящей части аорты. Также представляет трудности для хирурга, открытый доступ проблематичен, потому как мобилизовать сосуд непросто, слишком много тканей.
- Третий тип. Поражает нисходящий отдел аорты и брюшную часть включительно.
Существует упрощенная Стенфордская классификация. Согласно ей выделяют расслоение аневризмы, берущее начало в восходящем отделе аорты — тип (а) и в нисходящей части, тип (б).
Возможно подразделение расстройства также по симптомам (острое, хроническое), течению, размерам выпячивания (крайне запутанный критерий).
Универсальных методов подразделения нет. Врачей в первую очередь интересует диаметр патологического образования, скорость его прогрессирования и локализация.
Выяснение деталей позволяет снизить риски для пациента благодаря четкой, тщательной проработки оперативной стратегии.
Возможны два варианта течения расслаивающей аневризмы. Первый — острое. Представлено генерализовнанными признаками. Полная клиническая картина развивается в считанные секунды, отличается высокой тяжестью.
Продолжительность эпизода составляет несколько минут и менее, после чего наступает потеря сознания и гибель от массивного внутреннего кровотечения.
- Сильная, невыносимая боль. Располагается в области брюшины, спину, в грудной клетке. Зависит от локализации патологического процесса и его типа. Возникает внезапно, не купируется ничем. Вынуждает пациента принять положение лежа и не двигаться. Или же сесть.
- Потливость, бледность кожных покровов, выраженная одышка, слабость, тошнота, цианоз носогубного треугольника, спутанность сознания, предобморочное состояние. Так называемая коллаптоидная реакция. Объективно сопровождается падением уровня артериального давления.
- До становления описанного состояния возникает стремительный рост АД, на короткий промежуток времени.
Это типичные проявления. Прочие симптомы расслаивающей аневризмы аорты представлены ситуативными моментами, которые встречаются не у всех и не в каждом случае. Вероятность определяется в 1-15%.
- Боли в ногах, ощущение бегания мурашек, невозможность устоять, ходить.
- Почечная дисфункция. Сопровождается коликами в пояснице, задержкой мочи.
- Метеоризм, дискомфорт в животе. Причина кроется в нарушении соответствующего кровотока.
- Слабость мышц. Парезы, параличи. При снижении трофики нервных тканей спинного мозга.
- Боли в грудной клетке, отклонения ритма от нормального (по типу ускорения или урежения ЧСС), выраженная одышка.
- Потеря сознания. Сильная головная боль. При вовлечении в патологический процесс мозга, церебральных структур.
Расслаивающая аневризма грудного отдела аорты представлена наиболее полной клинической картиной.
Хроническая форма встречается примерно в 60% случаев. В то время как на долю острой приходится 20%. Остальные 20% определяются промежуточным типом.
- Боли в животе, запоры, диспепсические явления, артериальная гипертензия, которая не снимается препаратами и никак не реагирует на терапию. Встречается при поражении соответствующего одноименного отдела аорты.
- Дисфагия (невозможность глотать), нарушения голоса, процесса говорения, дыхания. По причине компрессии нервных тканей и самих систем, расположенных в грудной клетке. При значительных размерах аневризмы или же отклонения гемодинамики.
- Болевой синдром. Расположен в проекции сердца. Напоминает стенокардические или таковые при инфаркте. Однако это ложное впечатление.
- Отеки. В основном периферические. Страдают нижние и верхние конечности. Лицо.
- Посинение дермальных слоев. Возникает при компрессии вен, сопровождается ростом давления, одышкой.
- Нарушения зрения по типу потемнения, тумана в поле видимости.
- Наконец, обнаруживаются обмороки. Частые, пациента трудно вывести из подобного состояния.
Симптомы расслоения аневризмы, многообразны, но без должной подготовки и даже с таковой, но вне инструментальной диагностики определить, что стало причиной расстройства невозможно.
В некоторых клинических случаях, особенно сложных, патологический процесс маскируется столь хорошо, что даже по окончании обследования сказать что-либо конкретное не представляется возможным.
В основе развития расслаивающей аневризмы лежат врожденные и приобретенные патологии (соотношение — 30% против 70%).
Первые представлены соединительнотканными дефектами (синдром Морфана и прочие), анатомическими изменениями по типу стеноза аортального клапана, иных явлений. Они не обязательно провоцируют именно рассматриваемое расстройство. Вариантов множество.
Вторая группа отклонений многочисленна. Если ранжировать заболевания по встречаемости, обнаружится такая картина:
- Атеросклероз и гипертония. Также симптоматическое, стабильное повышение уровня давления в кровеносном русле. В сочетании они особенно опасны.
- Ятрогенный фактор. То есть врачебное вмешательство лечебного или диагностического плана. В основном — катетеризация аорты. Реже открытые или эндоваскулярные операции.
- Васкулиты вирусного, грибкового, бактериального, аутоиммунного (неинфекционного) рода. Сопровождаются воспалением сосудистых стенок, их деструкцией, рубцеванием.
- Перенесенные травмы грудной клетки. Особенно, если была вовлечена аорта.
Эндокринные факторы встречаются, но много реже. Обычно расслаивающая аневризма манифестирует в период беременности, на ранних сроках или в 3-й триместр. Настораживающим признаком оказывается тяжелый токсикоз.
В остальных случаях, если нет возможности определиться с фактором развития отклонения, говорят об идиопатической форме расстройства.
Выявить причину необходимо. Потому как даже после успешного хирургического вмешательства, полного восстановления, при самом благоприятном исходе ни один врач не даст гарантии отсутствии рецидива в будущем. Ведь патогенный фактор никуда не девается.
Среди редко встречающихся причин называют и сторонние инфекционные заболевания. Возможна транспортировка агентов в аорту, развитие воспаления и деструкции стенок.
Генетические врожденные синдромы генерализованного плана (например, Дауна) могут проявляться тем же неочевидным на первый взгляд образом.
Есть и предрасполагающие моменты, которые увеличивают риски развития расстройства: принадлежность к мужскому полу ( представители сильной половины человечества страдают рассматриваемым дефектом втрое чаще ), возраст от 55 лет и свыше (в связи с естественными процессами старения и воздействием накопленного груза заболеваний).
Выявление патологии ложится на плечи сосудистого хирурга. В основном. К кардиологу обратиться также можно, однако, это не профильный специалист. Обследование проводится в срочном порядке, времени на раздумья нет.
Примерный список мероприятий:
- Устный опрос больного. Направлен на выявление симптомов, выстраивание понятной клинической картины. Представляет собой основу.
- Сбор анамнеза. Перенесенные заболевания, образ жизни, семейная история (некоторые расстройства, особенно сопряженные с дефектами соединительной ткани передаются по наследству и повышают риски).
- Выслушивание сердечного звука. Аускультация. В 80% случаев обнаруживается синусовый шум над участочком локализации аневризмы.
- Рентгенография грудной клетке. Морально устаревшее исследование, дает минимум информации, но в рамках диагностики запущенных форм патологического процесса может оказаться полезным.
- Эхокардиография. УЗИ сердца и окружающих структур. Используется для визуализации грудного отдела аорты.
- Ультрасонография. Основная методика диагностики. Позволяет выявить дефект любой части крупнейшей артерии.
- МРТ-ангиография. Для визуализации тканей. Использовать контраст не имеет смысла, потому как кровь сама по себе хорошо усиливает рисунок. Компьютерная методика (КТ) применяется реже, она более предпочтительна в деле оценки состояния костных тканей.
После проведения тщательного обследования нужно начинать восстановление. Времени обычно не много.
Терапия строго хирургическая. Смысла в консервативных способах нет. Они не возымеют эффекта, зато время будет безвозвратно утрачено, а значит и шансы пациента на выживание и полное восстановление снизятся.
Открытым доступом. Суть заключается в иссечении аномальной, измененной области и ее ушивании. При необходимости проводится протезирование, либо эндоваскулярное вмешательство.
Хирургическое вмешательство представляет трудности, требует высокой квалификации врача. Порой дело осложняется «неудачной» локализацией дефекта.
Обязательное условие — лечение патологии, которая стала причиной расслаивающей аневризмы. Если речь о гипертонии — показаны специализированные средства (ингибиторы АПФ, бета-блокаторы, диуретики, лекарства центрального действия, антагонисты кальция).
При врожденных или приобретенных пороках проводится еще одна операция. Параллельно, как правило, несколько вмешательство не назначается, вопрос решается на усмотрение доктора.
Атеросклероз требует приема статинов, медикаментов, для растворения бляшек и выведения избытков холестерина.
Необходимо скорректировать образ жизни:
- Отказаться от курения, спиртного, психостимуляторов (наркотики), самовольного приема любых препаратов.
- Правильное питание (меньше животных жиров и соль до 7 граммов в сутки).
- Полноценный сон (не менее 7 часов за ночь).
- Адекватная, посильная физическая активность (оптимум — плавание или же прогулки неспешным шагом на свежем воздухе).
Соблюдение всех рекомендаций специалиста позволяет добиться максимального эффекта.
Лечение аневризмы проводится оперативными методами. Прочих вариантов не существует, потому терять время, надеяться на спонтанное самовосстановление не нужно.
Зависит от этапа, локализации дефекта, общего состояния здоровья пациента, первопричины аномалии и прочих факторов.
При раннем обнаружении и возможности «удобного» доступа к пороку — благоприятный. В остальных ситуациях — спорный.
Однозначно негативный только при разрыве образования. Шансы есть всегда. Опускать руки не стоит.
Общая летальность патологического процесса составляет порядка 40%, плюс-минус несколько процентов.
Без лечения смерть наступает в перспективе недели, максимум месяца. В исключительных ситуациях — полугода. Но это, скорее, казуистика, единичные случаи.
Основное и самое угрожающее последствие — разрыв аневризмы. С массивным кровотечением, гибелью человека. Тот же эффект наблюдается при прогрессирующем расслоении аорты в области мешотчатого или диффузного образования. Исход всегда один и тот же.
В процессе развития самого заболевания возможны грозные осложнения, спровоцированные сторонними явлениями.
Например, асфиксия вследствие компрессии дыхательных структур, инсульт, инфаркт на фоне недостаточного кровообращения в указанных тканях.
Расслаивающая аневризма аорты — смешанный патологический процесс. Сопровождается аномальным изменением крупнейшей артерии, деструкцией стенок.
Заканчивается смертью без лечения всегда . Единственный шанс на восстановление — своевременно провести операцию. Прогноз в такой ситуации благоприятный.
источник