Постинфарктная аневризма – это патологическая деформация участка миокарда с частичной либо полной утратой сократительной способности, вызванная нарушениями работы сердечнососудистой системы и осложнением после перенесенного заболевания. Размер поврежденного участка зависит от обширности инфаркта и может занимать большую часть органа. Особую опасность представляет то, что рубцовая ткань, замещающая погибшую, почти всегда изнутри выстлана тромбами. Современные методы диагностики и лечения позволяют своевременно выявить заболевание и принять все меры для спасения жизни человека.
Инфаркт относится к заболеваниям, несвоевременное выявление которых в большинстве случаев приводит к тяжелым осложнениям либо летальному исходу. Согласно медицинской статистике, аневризма чаще своим появлением обязана инфаркту, но она также может быть врожденной, или стать результатом тяжелого травматического случая.
Формирование постинфарктной аневризмы в 8/10 случаев происходит в верхней области, а в остальных – на передней стенке левого желудочка. При этом деформированная ткань не сокращается и в результате левый желудочек разделяется аневризматическим проходом на 2 части, одна из них работает, а вторая – неподвижна.
Часть крови в систоле попадает в мешок несокращающегося сегмента, в результате чего появляется недостаточность кровообращения. До того момента, когда погибший участок миокарда полностью заменится соединительной тканью, существует опасность разрыва деформированной стенки и накопление крови в полости перикарда.
Кроме постинфарктной аневризмы сердца существует псевдоаневризма. Она появляется после:
- инфекционного эндокардита;
- ревматизма;
- сифилиса;
- туберкулеза;
- в результате травматического нарушения целостности стенки сосуда.
Представляет собой заполненную кровью полость между соединительной тканью и просветом артерии. Приводит к уменьшению сократительной способности сердца вследствие потери им двигательной активности.
Аневризматические нарушения не имеют четкой формы, определенной глубины и обширности поражения. Бывают:
В органе может быть несколько деформированных участков. Аневризмы делятся на:
- истинные, в которых нарушение охватывает 3 слоя;
- ложные, ограничены сращением перикарда;
- функциональные, образованы куском миокарда сохранившего свою деятельность, но имеющего низкую сократимость.
В органе образование располагается несколькими формами:
- плоской или диффузной, которая снаружи сердца выпячивания не имеет, а внутри находится чашеобразное углубление;
- мешковидной, с широким основанием и выпуклой закругленной стенкой;
- грибовидной: наблюдается узкий вход с последующим большим выпячиванием;
- аневризма внутри аневризмы обозначает, что в полости одного деформированного участка располагается другой.
Несмотря на то, что заболевание достаточно хорошо изучено, тем не менее, остается под вопросом, почему оно развивается только у 1/10 людей перенесших инфаркт миокарда.
В момент массивного инфаркта миокарда мышечные конструкции сердечной стенки гибнут, а внутрисердечное давление приводит к растяжению омертвевшей части органа. По моменту формирования заболевания в послеинфарктный период различается несколько типов
- Острый диагностируется в первые 2 недели. Представляет собой некротизированный, растянутый участок сердечной мышцы, выступающий внутрь или наружу органа.
- Подострый тип появляется в период от 3 до 8 недель. На месте погибших миокардиальных волокон начинает образовываться соединительная ткань. Внутренний слой оболочки органа утолщен, на нем скопления незрелых ретикулярных клеток, фибробласт, коллагеновые и эластические волокна.
- Хроническая постинфарктная аневризма левого желудочка развивается после 2 месяцев. Представляет собой фиброзный мешок с истощенной стенкой. Внутри разрастания часто расположены рыхлые пристеночные тромбы, размер которых варьируется и они могут занимать весь объем мешка.
Основными причинами возникновения любой формы постинфарктной аневризмы принято считать:
- нарушения работы сердечнососудистой системы в связи с возрастными изменениями;
- повышенное содержание холестерина в крови из-за неправильного питания;
- ожирение, гипертония, сахарный диабет и ряд других патологий являются провоцирующим фактором;
- повышение внутрижелудочкового давления и нарушения, вызванные уплотнением рубца;
- двигательная или другая форма физической активности в острой и подострой стадии инфаркта миокарда.
Мотивировать образование аневризмы может неконтролируемый прием алкогольных напитков, курение и употребление наркосодержащих веществ.
Симптоматика заболевания напрямую зависит от формы и длительности его протекания.
| Тип | Симптомы |
|---|---|
| Острая | Отек легких, слабость с отдышкой, усиленная потливость и длительная лихорадка, сбои сердечного ритма. |
| Подострая | При движении испарина, слабость, отдышка, учащенное сердцебиение с ощущением перебоев в работе органа. Прогрессирование симптомов, характерных для сердечной недостаточности. |
| Хроническая | Обморочные и полуобморочные состояния, стенокардия, отечность с набуханием вен на шее и одышкой, возникновение гидроторакса, патологическое увеличение печени, возможны перикардиты, спаечный процесс. |
Особую опасность представляет хроническая форма заболевания, так как она чревата развитием гангрены конечностей, инсультами, почечным инфарктом и рядом других патологий, представляющих угрозу для жизни пациента.
Основным признаком появления и развития постинфарктной аневризмы является усиливающаяся при каждом сокращении сердца прекордиальная пульсация, которую хорошо заметно на передней стенке грудной клетки. Диагностирование строится:
- на основании жалоб больного на боли в области сердца и за грудиной, перебои в ритме биения;
- при сборе анамнеза информация о перенесенном инфаркте и коронарной недостаточности указывают на необходимость проведения дополнительных исследований на предмет обнаружения постинфарктной аневризмы;
- ЭКГ при патологии дает стойкий подъем интервала S-T, а так же отрицательного зубца T и наличие QS;
- на рентгенограмме становится явно видно выпячивание деформированной части органа.
Если в полости имеется тромб, то пульсация будет заметно понижена.
Сделать точные выводы, необходимые для выбора методов лечения, помогает КГР и вентрикулография:
- уточняется локализация измененных тканей;
- есть возможность дать оценку коронарного русла;
- устанавливаются точные размеры и формы аневризмы;
- оценивается сократительная способность уцелевшего миокарда левого желудочка.
Сбор данных важен, так как на основании их принимается решение о необходимости хирургического вмешательства.
Постинфарктная аневризма сердца показания к операции имеет при любой форме развития, так как после ее образования продолжительность жизни составляет не более 2-3 лет. Причиной прекращения работы сердца становится сердечная недостаточность, эмболия в артериальной системе или повторный инфаркт миокарда.
- Видоизмененная ткань при операции удаляется не полностью. Для сохранения полости левого желудочка она оставляется по 15 мм с каждой стороны.
- Аневризму межжелудочковой перегородки корректируют путем ее укорочения либо компенсацией с применением методов пластики.
- При развитии недостаточности левого предсердно-желудочкового клапана проводится его удаление и замена протезом.
Показанием к срочному вмешательству являются:
- опасность разрыва травмированной сердечной стенки;
- многочисленные тромбы, образовавшиеся внутри аневризмы;
- частично скрытое перфорирование аневризматического мешка;
- появление желудочковой тахикардии и других явных признаков прогрессирования нарушений сердечной деятельности.
При посттравматической и ложной форме заболевания выполняется ушивание сердечной мышцы с удалением места деформации.
Необходимо учитывать, что после иссечения и пластики аневризмы может произойти повторный инфаркт миокарда. Но при оставлении болезни без лечения шансы на выздоровление сводятся к нулю.
Без хирургического лечения прогнозировать дальнейшее течение заболевания и степень влияния его на здоровье пациента полностью бессмысленно.
Плоские неосложненные формы патологии позволяют проводить сопутствующее терапевтическое лечение. Так, применяя при постинфарктной аневризме Варфарин, можно:
- снизить риск повторного инфаркта;
- уменьшить развитие тромбоза;
- улучшить показатели работы сердца еще по ряду факторов.
Однако препарат имеет строгую дозировку и поэтому может применяться только по назначению лечащего врача.
Мешковидные и грибовидные постинфарктные аневризмы почти всегда осложнены образованием тромбов и поэтому не могут давать положительных прогностических данных.
Единственной приемлемой формой профилактики развития заболевания служит своевременное диагностирование, быстрая госпитализация и правильное лечение у больного инфаркта миокарда. Реабилитационный период должен включать постепенное наращивание двигательной активности, постоянный контроль за тромбообразованием в постинфарктный период, контроль ритма сердечных сокращений.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Достаточно тяжелая патология, представляющая собой замещение клеток миокарда соединительными структурами, как последствие инфаркта миокарда — постинфарктный кардиосклероз. Данный патологический процесс существенно нарушает работу самого сердца и, как следствие, всего организма в целом.
Данное заболевание имеет свой код по мкб (в Международной классификации болезней). Это I25.1 – имеющие название «Атеросклеротическая болезнь сердца. Коронарная (ый) (артерии): атерома, атеросклероз, болезнь, склероз».
Как уже говорилось выше, патология обуславливается заменой некрозированных миокардиальных структур клетками соединительной ткани, что не может не привести к ухудшению сердечной деятельности. И причин, способных запустить подобный процесс несколько, но основная – это последствия перенесенного больным инфаркта миокарда.
Кардиологи выделяют данные патологические изменения в организме в отдельное заболевание, принадлежащее к группе ишемических болезней сердца. Обычно рассматриваемый диагноз появляется в карточку человека, перенесшего инфаркт, спустя два – четыре месяца после приступа. За этот время преимущественно завершается процесс рубцевания миокарда.
Ведь инфаркт – это очаговое отмирание клеток, которое должно быть восполнено организмом. В силу сложившихся обстоятельств замещение идет не аналогами клеток сердечной мышцы, а рубцово-соединительной тканью. Именно такое преобразование и приводит к рассматриваемому в данной статье недугу.
В зависимости от локализации и масштабности очагового поражения обуславливается и степень сердечной деятельности. Ведь «новые» ткани не имеют возможность сокращаться и не способны пропускать электрические импульсы.
Вследствие возникшей патологии наблюдается растяжение и деформация сердечных камер. В зависимости от локализации очагов, перерождение тканей может затронуть сердечные клапаны.
Еще одной из причин рассматриваемой патологии может стать миокардиодистрофия. Изменение сердечной мышцы, которое появилось в результате отклонения в ней от нормы обмена веществ, что приводит к нарушению кровообращения в результате снижения сократительной способности сердечной мышцы.
Привести к подобному недугу способна и травма. Но последние два случая, как катализаторы проблемы, встречаются гораздо реже.

Клиническая форма проявления данного недуга напрямую зависит от места образования некротических очагов и, соответственно, рубцов. То есть чем масштабнее рубцевание, тем тяжелее симптоматийные проявления.
Симптомы достаточно разноплановы, но основной – это сердечная недостаточность. Так же больной способен ощущать подобный дискомфорт:
- Аритмия – сбой ритмичной работы органа.
- Прогрессирующая одышка.
- Уменьшение стойкости к физическим нагрузкам.
- Тахикардия – учащение ритма.
- Ортопноэ – проблемы с дыханием в положении лежа.
- Возможно появление ночных приступов сердечной астмы. Спусти 5 – 20 минут после того как больной сменит положение тела, на вертикальное (стоя, сидя), дыхание восстанавливается и человек приходит «в себя». Если этого не сделать, то на фоне артериальной гипертензии, являющейся сопутствующим элементом патологии, вполне обоснованно может произойти онтогенез — отек легких. Или как его еще называют острая левожелудочковая недостаточность.
- Приступы спонтанной стенокардии, при этом боль может и не сопровождать данный приступ. Данный факт может проявиться на фоне нарушения коронарного кровообращения.
- При поражении правого желудочка, может появиться отечность нижних конечностей.
- Способно просматриваться увеличение венозных путей в области шеи.
- Гидроторакс – скопление транссудата (жидкости не воспалительного происхождения) в плевральной полости.
- Акроцианоз – синюшная окраска кожи, связанная с недостаточным кровоснабжением мелких капилляров.
- Гидроперикард – водянка сердечной сорочки.
- Гепатомегалия — застой крови в сосудах печени.
Крупноочаговый тип патологии – это наиболее тяжелая форма заболевания, приводящая к серьезным нарушениям в работе пораженного органа, да и всего организма в целом.
В данном случае миокардичекские клетки частично или полностью заменяются соединительными тканями. Крупные участки замещенной ткани значительно снижают работоспособность человеческого насоса, в том числе данные изменения способны затрагивать и систему клапанов, что только усугубляет создавшуюся ситуацию. При такой клинической картине необходимо своевременное, достаточно глубокое обследование пациента, которому впоследствии придется быть очень внимательным к своему здоровью.
К основной симптоматике крупноочаговой патологии относят:
- Появление дыхательного дискомфорта.
- Сбои в нормальном ритме сокращений.
- Проявление болевой симптоматики в загрудинной области.
- Повышенная утомляемость.
- Возможны достаточно ощутимые отеки нижних и верхних конечностей, а в редких случаях и полностью всего тела.
Обозначиться с причинами именно этой разновидности недуга достаточно сложно, особенно если источником является заболевание, перенесенное относительно давно. Медики обозначают только некоторые: •
- Болезни инфекционного и/или вирусного характера.
- Острые аллергические реакции организма, на какой – либо внешний раздражитель.
Данный вид рассматриваемой патологии обуславливается прогрессированием ишемической болезни сердца путем замещения миокардических клеток на соединительные, вследствие атеросклеротического нарушения коронарных артерий.
Если говорить проще, то на фоне длительной нехватки кислорода и питательных веществ, которые испытывает сердце, происходит активизация деления соединительных клеток между кардиомиоцитами (мышечными клетками сердца), что и ведет к развитию и прогрессированию атеросклеротического процесса.
Нехватка же кислорода происходит за счет аккумулирования холестериновых бляшек на стенках кровеносных сосудов, что и приводит к уменьшению или полной закупорке проходного сечения кровотока.
Даже если полной закупорки просвета не наступает, количество поступающей к органу крови снижается, а, следовательно, идет недополучение клетками кислорода. Особенно данная нехватка ощущается сердечными мышцами даже при незначительной нагрузке.
У людей получающих большие физические нагрузки, но имеющие атеросклеротические проблемы с сосудами, постинфарктный кардиосклероз проявляется и прогрессирует гораздо активнее.
В свою очередь к уменьшению просвета коронарных сосудов может привести:
- Сбой в липидном обмене приводит к росту уровня холестерина в плазме, что и ускоряет развития склеротических процессов.
- Хронически высокое артериальное давление. Гипертония увеличивает скорость кровотока, что провоцирует кровяные микровихри. Данный факт создает дополнительные условия для оседания холестериновых бляшек.
- Пристрастие к никотину. Он, при попадании в организм, провоцирует спазмирование капилляров, что временно ухудшает кровоток и, следовательно, снабжение систем и органов кислородом. При этом у хронических курильщиков повышен уровень холестерина в крови.
- Генетическая предрасположенность.
- Избыточные килограммы добавляют нагрузку, что и увеличивает вероятность развития ишемии.
- Постоянные стрессы активизируют работу надпочечников, что и ведет к увеличению уровня гормонов в крови.
В данной ситуации процесс развития рассматриваемой болезни протекает размеренно с небольшой скоростью. Первично поражению подвергается левый желудочек, так как именно на него ложится наибольшая нагрузка, и при кислородном голодании именно он страдает наиболее.
Какое – то время патология не проявляет себя. Дискомфорт человек начинает чувствовать тогда, когда уже практически вся мышечная ткань испещрена вкраплениями клеток соединительной ткани.
Анализируя механизм развития болезни, можно сделать вывод, что она диагностируется у людей, чей возраст перевалил сорокалетний рубеж.

В силу своего анатомического строения в нижней области сердца располагается правый желудочек. Его «обслуживает» малый круг кровообращения. Это название он получил в связи с тем, что циркулирующая кровь захватывает только легочные ткани и само сердце, не питая другие органы человека.
В малом круге течет только венозная кровь. Благодаря всем этим факторам, данная область человеческого мотора наименьше поддается воздействию негативных факторов, которые и приводят к рассматриваемому в данной статье заболеванию.
Как последствие развивающегося постинфарктного кардиосклероза в дальнейшем могут развиться и другие недуги:
- Мерцательная аритмия.
- Развитие аневризмы левого желудочка, перешедшей в хроническое состояние.
- Разноплановые блокады: предсердно — желудочковая.
- Повышается вероятность возникновения различных тромбозов, тромбоэмболических проявлений.
- Пароксизмальная желудочковая тахикардия.
- Желудочковая экстрасистолия.
- Полная атриовентрикулярная блокада.
- Синдром слабости синусового узла.
- Тампонада перикардиальной полости.
- В особо тяжелых случаях возможен разрыв аневризмы и, как результат, — смерть пациента.
При этом снижается качество жизни пациента:
- Усиливается отдышка.
- Снижается работоспособность и переносимость нагрузок.
- Просматриваются нарушения сердечных сокращений.
- Появляются срывы ритма.
- Обычно можно наблюдать фибрилляцию желудочков и предсердий.
В случае развития заболевания атеросклеротического характера, побочная симптоматика способна затрагивать и внесердечные области тела пострадавшего.
- Нарушение чувствительности в конечностях. Особенно страдают стопы и фаланги пальцев.
- Синдром холодных конечностей.
- Способна развиваться атрофия.
- Патологическими нарушениями может быть затронута сосудистая система головного мозга, глаз и других участков.

Как не прискорбно это звучит, но человек, страдающий рассматриваемым заболеванием, имеет высокий риск возникновения асистолии (прекращение биоэлектрической активности, влекущее за собой остановку сердца), и как следствие, наступление внезапной клинической смерти. Поэтому родственника данного больного должны быть готовы к такому исходу, особенно если процесс достаточно запущен.
Еще одной причиной, влекущей за собой внезапно наступающий летальный исход, и являющейся последствием постинфарктного кардиосклероза считается обострение патологии и развитие кардиогенного шока. Именно он, при не своевременно оказанной помощи (а в ряде случаев и с ней) становится отправной точкой наступления смерти.
Спровоцировать летальность способна и фибрилляция желудочков сердца, то есть разрозненное и разнонаправленное сокращение отдельных пучков волокон миокарда.
Исходя из вышесказанного, следует понимать, что человеку, которому поставлен рассматриваемый диагноз, необходимо особо тщательно следить за своим здоровьем, регулярно контролируя свое артериальное давление, частоту сердечных сокращений и их ритмичность, регулярно посещать лечащего врача – кардиолога. Только так существует возможность снизить риск наступления внезапной смерти.
- В случае подозрения на заболевание сердца, в том числе и рассматриваемое в данной статье, кардиолог назначает пациенту ряд исследований:
- Анализ анамнеза больного.
- Физикальный осмотр доктором.
- Старается установить, имеется ли у больного аритмия, и насколько она устойчива.
- Проведение электрокардиографии. Данный метод достаточно информативен и может «сказать» квалифицированному специалисту достаточно много.
- Ультразвуковое обследование сердца.
- Назначение ритмокардиографии — дополнительное не инвазивное электрофизиологическое исследование сердца, при помощи которого доктор получает запись вариабельности ритма перекачивающего кровь органа.
- Позитронно-эмиссионная томография (ПЭТ) сердца – радионуклидное томографическое исследование, позволяющее находить локализацию гипоперфузионных очагов.
- Коронарография – рентгеноконтрастый метод изучения коронарной артерии сердца для диагностики ишемической болезни сердца с использованием рентгеновских лучей и контрастной жидкости.
- Проведение эхокардиограммы – одна из методик ультразвукового исследования, направленная на исследование морфологических и функциональных изменений сердца и его клапанного аппарата.
- Установление частоты проявлений сердечной недостаточности.
- Рентгенография позволяет определить изменение размерных параметров исследуемого биологического механизма. В основном данный факт выявляется за счет левой половины.
- Чтобы диагностировать либо исключить переходящую ишемию, в ряде случаев человеку приходится пройти нагрузочные пробы – тесты.
- Врач – кардиолог, если лечебное учреждение имеет такое оборудование, может назначить холтеровское мониторирование, позволяющее провести суточное наблюдение за сердцем больного.
- Проведение вентрикулографии. Это более узконаправленное обследование, рентгенологический метод оценивания камер сердца, при котором вводится контрастное вещество. При этом изображение контрастированного желудочка записывается на специальную кинопленку или другое регистрирующее устройство.

ЭКГ или как это расшифровывается — электрокардиография. Данная методика медицинского обследования, направленная на анализ биоэлектрической активности волокон миокарда. Электроимпульс, возникнув в синусовом узле, проходит, благодаря определенному уровню проводимости, по волокнам. Параллельно с проходом импульсного сигнала наблюдается сокращение кардиомиоцитов.
При проведении электрокардиографии, благодаря специальным чувствительным электродам и записывающему устройству, проходит регистрация направленности движущегося импульса. Благодаря этому специалист может получить клиническую картину работы отдельных структур сердечного комплекса.
Опытный кардиолог, имея ЭКГ больного, способен получить оценку основных параметров работы:
- Уровень автоматизма. Возможности различных отделов человеческого насоса самостоятельно вырабатывать импульс необходимой частоты, который возбуждающе действует на волокна миокарда. Происходит оценка экстрасистолии.
- Степень проводимости – возможности кардиоволокон проводить подаваемый сигнал от места его возникновения до сокращающегося миокарда — кардиомиоцитов. Появляется возможность увидеть, существует ли отставание в сократительной активности того или иного клапана и группы мышц. Обычно рассогласование в их работе возникает как раз при нарушении проводимости.
- Оценка уровня возбудимости под воздействием созданного биоэлектрического импульса. При здоровом состоянии под влиянием данного раздражения проходит сокращение определенной группы мышц.
Сама процедура безболезненная и занимает немного времени. С учетом всей подготовки на это уйдет 10 – 15 минут. При этом кардиолог получает быстрый, достаточно информативный, результат. Следует так же отметить, что сама процедура не дорогая, что делает ее доступной для широких масс населения, включая и малообеспеченных.
К подготовительным мероприятиям относят:
- Пациенту необходимо оголить торс, запястья на руках и ногах.
- Данные места медицинским работником, проводящим процедуру, смачиваются водой (либо мыльным раствором). После этого улучшается прохождение импульса и, соответственно уровень его восприятия электроприбором.
- На лодыжку, запястья и грудную клетку накладываются защипы и присоски, которые и будут ловить необходимые сигналы.
При этом существует принятые требования, выполнение которых необходимо четко контролировать:
- На левое запястье прикрепляется электрод желтого цвета.
- На правое – красного оттенка.
- На левую лодыжку накладывают зеленый электрод.
- На правую – черный.
- На грудную клетку в область сердца накладываются специальные присоску. В большинстве случаев их должно быть шесть.
После получения диаграмм, врач – кардиолог оценивает:
- Высоту вольтажа зубчиков показателя QRS (сбой сократимости желудочков).
- Уровень смещения критерия S – T. Вероятность снижения их ниже изолинии нормы.
- Оценка пиков Т: анализируется степень снижения от нормы, в том числе и переход в отрицательные значения.
- Рассматриваются разновидности тахикардии разной частоты. Оценивается трепетание или мерцание предсердий.
- Наличие блокад. Оценка сбоев проводящей способности проводящего пучка кардиотканей.
Расшифровывать электрокардиограмму должен квалифицированный специалист, который, по различного рода отклонениям от нормы, в состоянии сложить всю клиническую картину заболевания, локализовав при этом очаг патологии и выведя правильный диагноз.
источник
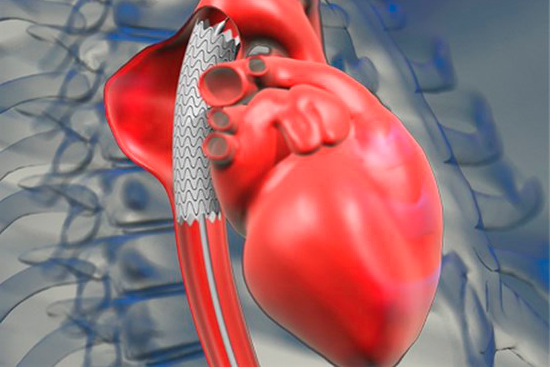
Аневризма сердца – истончение и выбухание участка миокарда сердечной камеры. Аневризма сердца может проявляться одышкой, сердцебиением, ортопноэ, приступами сердечной астмы, тяжелыми нарушениями сердечного ритма, тромбоэмболическими осложнениями. Основными методами диагностики аневризмы сердца служат ЭКГ, ЭхоКГ, рентген грудной клетки, вентрикулография, КТ, МРТ. Лечение аневризмы сердца предусматривает иссечение аневризматического мешка с ушиванием дефекта сердечной мышцы.
Аневризма сердца – ограниченное выпячивание истонченной стенки миокарда, сопровождающееся резким снижением или полным исчезновением сократительной способности патологически измененного участка миокарда. В кардиологии аневризма сердца выявляется у 10-35% пациентов, перенесших инфаркт миокарда; 68% острых или хронических аневризм сердца диагностируется у мужчин в возрасте от 40 до 70 лет. Чаще всего аневризма сердца формируется в стенке левого желудочка, реже – в области межжелудочковой перегородки или правого желудочка. Величина аневризмы сердца колеблется от 1 до 18-20 см в диаметре. Нарушение сократительной способности миокарда в области аневризмы сердца включает акинезиею (отсутствие сократительной активности) и дискинезию (выбухание стенки аневризмы в систолу и ее западение — в диастолу).
В 95-97% случаев причиной аневризмы сердца служит обширный трансмуральный инфаркт миокарда, преимущественно левого желудочка. Подавляющее большинство аневризм локализуется в области передне-боковой стенки и верхушки левого желудочка сердца; около 1% — в области правого предсердия и желудочка, межжелудочковой перегородки и задней стенки левого желудочка.
Массивный инфаркт миокарда вызывает разрушение структур мышечной стенки сердца. Под действием силы внутрисердечного давления некротизированная стенка сердца растягивается и истончается. Существенная роль в формировании аневризмы принадлежит факторам, способствующим увеличению нагрузки на сердце и внутрижелудочкового давления – раннему вставанию, артериальной гипертензии, тахикардии, повторным инфарктам, прогрессирующей сердечной недостаточности. Развитие хронической аневризмы сердца этиологически и патогенетически связано с постинфарктым кардиосклерозом. В этом случае под действием давления крови происходит выпячивание стенки сердца в области соединительнотканного рубца.
Гораздо реже, чем постинфарктные аневризмы сердца, встречаются врожденные, травматические и инфекционные аневризмы. Травматические аневризмы возникают вследствие закрытых или открытых травм сердца. К этой же группе можно отнести послеоперационные аневризмы, часто возникающие после операций по коррекции врожденных пороков сердца (тетрады Фалло, стеноза легочного ствола и др.)
По времени возникновения различают острую, подострую и хроническую аневризму сердца. Острая аневризма сердца формируется в период от 1 до 2-х недель от инфаркта миокарда, подострая – в течение 3-8 недель, хроническая – свыше 8 недель.
В остром периоде стенка аневризмы представлена некротизированным участком миокарда, который под действием внутрижелудочкового давления выбухает кнаружи или в полость желудочка (при локализации аневризмы в области межжелудочковой перегородки).
Стенка подострой аневризмы сердца образована утолщенным эндокардом со скоплением фибробластов и гистиоцитов, вновь образованных ретикулярных, коллагеновых и эластических волокон; на месте разрушенных миокардиальных волокон обнаруживаются соединительные элементы различной степени зрелости.
Хроническая аневризма сердца представляет собой фиброзный мешок, микроскопически состоящий из трех слоев: эндокардиального, интрамурального и эпикардиального. В эндокарде стенки хронической аневризмы сердца имеются разрастания фиброзной и гиалинизированной ткани. Стенка хронической аневризмы сердца истончена, иногда ее толщина не превышает 2 мм. В полости хронической аневризмы сердца часто обнаруживается пристеночный тромб различного размера, который может выстилать только внутреннюю поверхность аневризматического мешка или занимать почти весь его объем. Рыхлые пристеночные тромбы легко подвергаются фрагментации и являются потенциальным источником риска тромбоэмболических осложнений.
Встречаются аневризмы сердца трех видов: мышечные, фиброзные и фиброзно-мышечные. Обычно аневризма сердца является одиночной, хотя может обнаруживаться 2-3 аневризмы одновременно. Аневризмы сердца могут быть истинными (представлены тремя слоями), ложными (формируются в результате разрыва стенки миокарда и ограничены перикардиальными сращениями) и функциональными (образованы участком жизнеспособного миокарда с низкой сократимостью, выбухающего в систолу желудочков).
С учетом глубины и обширности поражения истинная аневризма сердца может быть плоской (диффузной), мешковидной, грибовидной и в виде «аневризмы в аневризме». У диффузной аневризмы контур наружного выпячивания плоский, пологий, а со стороны полости сердца определяется углубление в форме чаши. Мешковидная аневризма сердца имеет округлую выпуклую стенку и широкое основание. Грибовидную аневризму характеризует наличие большого выпячивания со сравнительно узкой шейкой. Понятием «аневризма в аневризме» обозначается дефект, состоящий из нескольких выпячиваний, заключенных одно в другое: такие аневризмы сердца имеют резко истонченные стенки и наиболее склонны к разрыву. При обследовании чаще выявляются диффузные аневризмы сердца, реже — мешковидные и еще реже — грибовидные и «аневризмы в аневризме».
Клинические проявления острой аневризмы сердца характеризуются слабостью, одышкой с эпизодами сердечной астмы и отека легких, длительной лихорадкой, повышенной потливостью, тахикардией, нарушениями сердечного ритма (брадикардией и тахикардией, экстрасистолией, фибрилляцией предсердий и желудочков, блокадами). При подострой аневризме сердца быстро прогрессируют симптомы недостаточности кровообращения.
Клинике хронической аневризмы сердца соответствуют ярко выраженные признаки сердечной недостаточности: одышка, синкопальные состояния, стенокардия покоя и напряжения, ощущение перебоев в работе сердца; в поздней стадии – набухание вен шеи, отеки, гидроторакс, гепатомегалия, асцит. При хронической аневризме сердца может развиваться фиброзный перикардит, обусловливающий развитие спаечного процесса в грудной полости.
Тромбоэмболический синдром при хронической аневризме сердца представлен острой окклюзией сосудов конечностей (чаще подвздошного и бедренно-подколенного сегментов), плечеголовного ствола, артерий мозга, почек, легких, кишечника. Потенциально опасными осложнениями хронической аневризмы сердца могут стать гангрена конечности, инсульт, инфаркт почки, ТЭЛА, окклюзия мезентериальных сосудов, повторный инфаркт миокарда.
Разрыв хронической аневризмы сердца происходит сравнительно редко. Разрыв острой аневризмы сердца обычно случается на 2-9 день после инфаркта миокарда и является фатальным. Клинически разрыв аневризмы сердца проявляется внезапным началом: резкой бледностью, которая быстро сменяется цианотичностью кожных покровов, холодным потом, переполнением вен шеи кровью (свидетельство тампонады сердца), утратой сознания, похолоданием конечностей. Дыхание становится шумным, хриплым, поверхностным, редким. Обычно смерть наступает мгновенно.
Патогномоничным признаком аневризмы сердца является патологическая прекордиальная пульсация, обнаруживаемая на передней стенки грудной клетки и усиливающаяся при каждом сердечном сокращении.
На ЭКГ при аневризме сердца регистрируются признаки трансмурального инфаркта миокарда, которые, однако, не изменяются стадийно, а сохраняют «застывший» характер на протяжении длительного времени. ЭхоКГ позволяет визуализировать полость аневризмы, измерить ее размеры, оценить конфигурацию и диагностировать тромбоз полости желудочка. С помощью стресс-ЭхоКГ и ПЭТ сердца выявляется жизнеспособность миокарда в зоне хронической аневризмы сердца.
Рентгенография органов грудной клетки обнаруживает кардиомегалию, явления застоя в малом круге кровообращения. Рентгеноконтрастная вентрикулография, МРТ и МСКТ сердца являются высокоспецифичными методами топической диагностики аневризмы, определения ее размеров, выявления тромбоза ее полости.
По показаниям больным с аневризмой сердца выполняется зондирование полостей сердца, коронарография, ЭФИ. Аневризму сердца необходимо дифференцировать от целомической кисты перикарда, митрального порока сердца, опухолей средостения.
В предоперационном периоде больным с аневризмой сердца назначаются сердечные гликозиды, антикоагулянты (гепарин подкожно), гипотензивные средства, кислородотерапия, оксигенобаротерапия. Хирургическое лечение острой и подострой аневризмы сердца показано в связи с быстрым прогрессированием сердечной недостаточности и угрозой разрыва аневризматического мешка. При хронической аневризме сердца операция производится для предотвращения риска тромбоэмболических осложнений и с целью реваскуляризации миокарда.
В качестве паллиативного вмешательства прибегают к укреплению стенки аневризмы с помощью полимерных материалов. К радикальным операциям относятся резекция аневризмы желудочка или предсердия (при необходимости – с последующей реконструкцией стенки миокарда заплатой), септопластика по Кули (при аневризме межжелудочковой перегородки).
При ложной или посттравматической аневризме сердца производится ушивание сердечной стенки. При необходимости дополнительного реваскуляризирующего вмешательства одномоментно выполняют резекцию аневризмы в сочетании с АКШ. После резекции и пластики аневризмы сердца возможно развитие синдрома малого выброса, повторного инфаркта миокарда, аритмий (пароксизмальной тахикардии, мерцательной аритмии), несостоятельности швов и кровотечения, дыхательной недостаточности, почечной недостаточности, тромбоэмболии сосудов головного мозга.
Без хирургического лечения течение аневризмы сердца неблагоприятное: большинство пациентов с постинфарктными аневризмами погибают в течение 2-3 лет после развития заболевания. Относительно доброкачественно протекают неосложненные плоские хронические аневризмы сердца; худший прогноз имеют мешковидные и грибовидные аневризмы, часто осложняющиеся внутрисердечным тромбозом. Присоединение сердечной недостаточности является неблагоприятным прогностическим признаком.
Профилактика аневризмы сердца и ее осложнений заключается в своевременной диагностике инфаркта миокарда, адекватном лечении и реабилитации больных, постепенном расширении двигательного режима, контроле за нарушением ритма и тромбообразованием.
Аневризма сердца, как очень истонченный участок мышцы, впервые описана врачом О.Borrick, обнаружившим аневризму правого предсердия при вскрытии умершего пациента. Прижизненная диагностика началась только в начале 20 века с изучением атеросклеротических поражений.
В Международной классификации болезней МКБ-10 для аневризмы сердца существует отдельный код I25.3, в него входят аневризмы любой области сердца.
Основной причиной аневризмы сердца является обширный трансмуральный инфаркт миокарда. По статистическим данным разных авторов, она осложняет от 9,7 до 50% сквозных инфарктов, особенно повторных случаев.
Некроз после инфаркта ведет к размягчению и истончению мышечной стенки до 1 – 3 мм, замещению несовершенной соединительной тканью, неспособной к сокращению. Под действием давления крови поврежденный участок выпячивается наружу.
При других заболеваниях сердца аневризма образуется значительно реже:
Мало значимой причиной являются туберкулез, травма сердца, врожденные и приобретенные пороки.
Постинфарктная аневризма у мужчин возникает в 5 раз чаще, чем у женщин. По мере старения больных наблюдается реже. Так, у сорокалетних пациентов исход острого инфаркта в аневризму происходит в 13% случаев, а у лиц старше 60 лет — только в 5,5%. Это связано с большей частотой трансмуральных инфарктов у лиц молодого возраста.
Способствующими заболеванию факторами являются поздняя диагностика и лечение инфаркта, большие физические нагрузки, гипертония.
Наиболее частая локализация аневризм – на передней стенке левого желудочка. Если аневризма развивается на передней, задней, боковой стенках и в межжелудочковой перегородке, ее называют «тотальной». Аневризма в предсердиях и межпредсердной перегородке (МПП) развивается редко.
В зависимости от времени перенесенного острого инфаркта, аневризмы делят на:
- острые — диагностируются в первую неделю; подострые — развиваются с третьей по шестую неделю; хронические — через полтора месяца и позже.
По форме выпячиваний различают аневризмы:
«Ложными» называют изменения, образованные надрывом стенки миокарда и сращением с перикардом.
Существуют функциональные аневризмы из жизнеспособного миокарда, но утратившего свои функции.
Вышедший «из строя» участок сердечной мышцы еще не превратился в рубец, не произошло его утончение. Но во время систолы, когда напрягается и сокращается вся мышечная ткань, он выпячивается и растягивается под влиянием внутрисердечного давления крови.
Происходит увеличение объема полости, кровенаполнение увеличивается.
Справа — нормальная толщина в области верхушки, слева — тонкая «яма» аневризмы
Диагностика острой постинфарктной формы затруднена, поскольку все симптомы сливаются с признаками тяжелого инфаркта, а хроническая — стирается нарастанием сердечной недостаточности.
Аневризма развивается в первые дни инфаркта. Больной находится в тяжелом состоянии. Беспокоят непостоянные боли в области сердца, слабость, возможны перебои ритма, головокружение.
Если положить ладонь на область сердца, то, кроме нормального верхушечного толчка в пятом межреберье, чувствуется другая дополнительная пульсация. Она может ощущаться в тех местах, где не пальпируется верхушечный толчок: в третьем-четвертом межреберье у грудины.
Хроническая аневризма сердца проходит подострый период и обнаруживается после 1,5 месячного срока от длительности инфаркта. К этому времени некротизированная мышечная ткань уже почти полностью заменяется фиброзным рубцом. При обширном трансмуральном инфаркте он распространяется на всю толщину стенки и в стороны.
В зависимости от структуры аневризматической стенки, возможны 3 вида хронических аневризм:
- мышечные — развиваются при дистрофических изменениях миокарда (без инфаркта) и наиболее часто локализуются в области верхушки; мышечно-фиброзные — в составе аневризматической стенки имеются мышечные волокна и рубцовая ткань; фиброзные — состоят только из рубца.
Обязательным компонентом хронической аневризмы является пристеночный тромб. Его образование связано с замедленным циркулированием крови в области инфаркта и реакцией внутренней оболочки сердца (эндокарда) на ишемию. Тромб может выстилать внутреннюю поверхность аневризмы или образует множественные тромботические наслоения, выступающие внутрь полости сердца.
Со временем возникает расширение полости сердца влево и вправо. Проявляется относительная недостаточность митрального клапана, растянутого правым желудочком. Симптоматика напоминает декомпенсированный митральный порок.
Типичные для этой формы аневризмы симптомы связаны с развитием хронической сердечной недостаточности:
- одышка в покое; отеки на ногах; асцит и увеличение печени; периодически ночные приступы сердечной астмы; продолжающиеся приступы стенокардии (ишемия распространяется на неповрежденный миокард); нарушение ритма; возникновение тромбоэмболий в разные участки тела с неврологическими проявлениями.
Наиболее часто выявляется эмболия бедренной, подвздошной и подколенной артерий.
Митрализация сердца проявляется у 1/3 больных при длительном течении аневризмы. У больных на первое место выходит одышка, тахикардия, склонность к частым бронхитам. Во время осмотра врач обращает внимание на синюшность губ и румянец на щеках.
При пальпации и наблюдении за областью сердца обнаруживается дополнительная пульсация. Эмболические последствия характеризуются отсутствием пульса на артериях стопы.
Аневризма сердца у детей не вызывает сердечную недостаточность, поскольку не нарушает движение потоков крови. Она соединена с левым желудочком. Поэтому жалобы практически отсутствуют.
Истончение наступает в результате роста ребенка, занятий спортом, нарушенного и неполноценного питания.
В таких случаях у детей при осмотре обнаруживают патологическую пульсацию в третьем межреберье, изменение ритма. Чаще симптомы выявляются в подростковом возрасте.
- одышку и ноющие боли в области сердца при физической нагрузке; повышенную утомляемость; сухой кашель (в результате давления аневризмы на бронхи); головную боль, головокружение; повышенную потливость.
Как для грудных детей, так и более старших возможен симптом срыгивания, отрыжки съеденной пищей (результат сдавления пищевода и желудка).
Развитие сердечной недостаточности сопровождается выраженной пульсацией вен на шее.
Диагностика основана на знании врачом симптомов и течения острого инфаркта, его осложнений. Кроме характерных проявлений, врач при аускультации сердца выслушивает типичный ритм «галопа», шумы.
Выбухает правый контур сердечной тени
ЭКГ-признаки настораживают, когда отсутствует какая-либо динамика инфарктной кривой. Это имеет значение уже на этапе стационарного лечения пациента.
Рентгенологическое обследование показывает расширение тени сердца, изменение контуров при выбухании аневризмы.
Рентгенокимограмма позволяет отследить движения отделов сердца по контурным линиям и выявляет неподвижный участок.
УЗИ-сердца отмечает изменение полостей, формирование выпячивания при сокращении желудочков, образование пристеночного тромба.
МРТ позволяет более точно вывести все характеристики участка аневризмы.
Лечение аневризмы сердца зависит от ее величины и влияния на кровообращение. Некоторые локализации, например, расположение в области межпредсердной перегородки сердца при аневризме МПП, вообще не требуют лечения. Они не вызывают существенного изменения работы сердца, отличаются малыми размерами.
Консервативное лечение требует нормализации режима больного, снижения физической нагрузки, отказа от жирной и острой пищи, соленостей, кофе, алкоголя, сладких кондитерских изделий.
В рационе взрослого человека должно быть достаточно белка за счет нежирного мяса и рыбы, рекомендуются каши, овощи и фрукты, творог, кефир.
Ребенка первого года жизни необходимо держать на грудном вскармливании. Это поможет предупредить заражение инфекционными болезнями.
Редкий вариант разрыва межпредсердной аневризмы, результат — смешение крови
В начальных стадиях аневризмы разрешается ЛФК, легкий массаж.
С целью нормализации сна рекомендуют легкие успокаивающие средства из трав.
Кардиолог обязательно назначает витаминные препараты с магнием и калием для укрепления мышцы сердца. Индивидуально подбираются препараты из классов коронаролитиков, статинов и антиаритмические средства.
Оперативное вмешательство необходимо, когда аневризма занимает более 1/5 от площади левого желудочка. Клинические показания к операции:
- продолжающиеся приступы стенокардии; желудочковые виды аритмии; признаки сердечной недостаточности; разрыв стенки желудочка; врожденная аневризма (у детей после года); ложная аневризма; прогрессирующая митрализация сердца; повторные тромбэмболии; увеличение размеров аневризмы при отсутствии симптоматики.
Операция с искусственным кровообращением
Операция проводится при искусственном кровообращении. Этапы операции:
- вскрытие грудной полости; рассечение оболочки плевры и перикарда для выделения сердца; обследование левого желудочка и поиск аневризмы; установка соединительных канюлей в аорту и полые вены; переход на искусственное кровообращение; вскрытие аневризмы на остановленном сердце; ликвидация сгустков крови и пристеночных тромбов; иссечение аневризмы и наложение швов на жизнеспособные ткани миокарда; переход на собственное кровообращение пациента; ушивание всех полостей.
Острая аневризма осложняется разрывом стенки сердца. При этом наступает летальный исход от блокирования кровью полости сердечной сорочки (тампонады). Длительность жизни у больных с аневризмой колеблется от двух до четырех лет. Пациентам сразу после стационарного лечения оформляют группу инвалидности.
Прогноз при хронической аневризме зависит от скорости развития декомпенсации. Летальный исход наблюдается в связи с сердечной недостаточностью, эмболией в сосуды мозга, повторным инфарктом.
Профилактика у взрослых заключается в возможно раннем выявлении и начале лечения инфаркта миокарда. А детскую патологию может предотвратить будущая мама, отвергающая вредные привычки и защищающая себя от инфекции во время беременности.
источник

Ключевое слово в названии патологии – аневризма, которое чаще применяется по отношению к стенкам артерий и обозначает выпячивание стенки по причине ее истончения. Именно истонченная стенка с пониженным тонусом уже не в состоянии адекватно реагировать на артериальное давление.
Подобное истончение с последующим выпячиванием происходит у сердечной мышцы (миокарда), что и называют аневризмой сердца. Также могут деформироваться и стенки сердечных камер. Чаще всего развивается аневризма левого желудочка, поскольку давление крови в этом желудочке наибольшее.
Несмотря на то, что речь идет о локальном ограничении истончения, статистика говорит, что в левом желудочке может пострадать до 50% поверхности. Эта патология по ряду сообщений отмечается почти в 8% случаев аневризмы левого желудочка (задней стенки).
Аневризма сердца код по мкб 10 включен в группу I25 (хроническая ишемическая болезнь сердца) и занимает позицию I25.3.
Аневризма – это истончение участка стенки в кровеносных сосудах (чаще в артериях), с последующим выбуханием (выпячиванием) растянутого участка.
Патология опасна осложнениями. Учитывая все же не малое давление в системе кровоснабжения, и возможные скачки давления, такие участки предрасположены к разрывам. Причем в самые “неудачные” моменты пиковых повышений давления. Такие разрывы инициируют внутреннее кровотечение.
В общем понимании аневризмы истончение в сосуде происходит в среднем слое стенки. Однако термин принято применять и для стенок камер сердца. Чаще всего диагностируется аневризма левого желудочка.
Аневризма сердца – это истончение и выбухание стенки желудочка в период систолы (в период диастолы стенка западает). Предрасполагающим фактором для образования аневризмы сердца (АС) служит замещение участка сердечной мышцы соединительной тканью. В связи с этим, около 80-ти% всех сердечных аневризм являются постинфарктными.
Поскольку соединительная ткань не способна выполнять функции миокарда, формирование аневризмы сердца сопровождается резким снижением способности сердечной мышцы к сокращению, тяжелыми аритмиями и сердечной недостаточностью (СН).
Наиболее часто встречаемыми последствиями аневризмы сердца являются:
- мелкие и крупные тромбы, образующиеся в полости аневризмы и их последующий отрыв с развитием тромбоэмболии;
- тяжелая СН;
- разрыв аневризмы с развитием тампонады.
Полость сердца разделяется на четыре камеры двумя перегородками:
- горизонтальной, разделяющей полость на предсердия (верхние полости) и желудочки (нижние);
- вертикальной, разделяющей сердце на артериальное (левый желудочек (ЛЖ) и предсердие (ЛП)) и венозное (правый желудочек (ПЖ) и предсердие (ПП)).
При отсутствии патологии, аортальная и венозная части не сообщаются между собой. Между ЛП и ЛЖ расположен 2-хстворчатый клапан (митральный), а между ПП и ПЖ располагается трикуспидальный клапан.
Между ПЖ и легочным стволом (легочной артерией) – легочной клапан, между ЛЖ и восходящей аортой –клапан аорты.
Работа клапанов является пассивной и направлена на предотвращение обратного тока крови (регургитации). Работа митрального и аортального клапанов обеспечивает управление потоком аортальной, насыщенной О2 крови. Однонаправленное движение венозной крови обеспечивается трикуспидальным и легочным клапанами.
Сердечная стенка образована тремя слоями:
- наружным эндотелиальным – эндокард;
- средним мышечным- миокард;
- внешним серозным – эпикард.
Эпикард является внутренней частью (листком) перикарда – сумки, окружающей сердце (С) и отгораживающей его от других органов, расположенных в грудной полости. Перикард также «фиксирует» сердце, не позволяя ему смещаться или растягиваться при выполнении физических нагрузок.
В норме, в полости перикарда взрослого человека находится около 25-ти миллилитров жидкости, обеспечивающих свободное трение его листков при сердечном сокращении.
Скопление большого количества жидкости, затрудняющего сокращение и приводящее к его сдавлению, называется тампонадой сердца . Тампонада может наблюдаться при разрыве сердечной аневризмы, травмах сердца, а также воспалительных заболеваниях (перикардиты).
Малый (легочной) круг кровообращения начинается в ПЖ и оканчивается в левом предсердии.
Острая аневризма сердца в 80-ти% случаев является постинфарктной. Формирование аневризмы происходит в участке размягчения мышцы сердца (участок некроза, в дальнейшем замещаемый соединительной тканью), в результате повышения внутреннего давления в желудочках во время сокращений.
В связи с этим, практически 85% всех случаев аневризмы сердца развиваются после обширного инфаркта ЛЖ и поражают стенку левого желудочка. Предрасполагающим фактором к развитию аневризм сердца именно в ЛЖ служит более высокое внутрижелудочковое давление.
Наиболее редкой считается аневризма ПЖ (практически не встречается).
Как дополнительная проблема по причине выключения из нормального функционирования части миокарда, возникает нарушение гемодинамики, за которым следует изменение формы и объема левого желудочка, а также возникновение тромбов в области аневризмы. Хотя тромбоэмболические осложнения не превышают 13% случаев.

Моментальный разрыв стенки ЛЖ приводит к немедленной смерти больного, в результате остановки кровообращения. Медленный, постепенный разрыв может протекать с:
- постепенным развитием тампонады (резкие, острые боли, снижение АД с развитием кардиогенного шока, тахикардией, глухостью сердечных тонов и появлением на электрокардиограмме признаков повторного ИМ;
- развитием ложной аневризмы, вследствие медленного поступления малых объемов крови в перикард.
Истинная AC, в отличие от разрыва С, формируется в первые недели после инфаркта.
Аневризма сердца может также возникнуть в результате посттравматической тампонады, операции на сердце, постинфекционного кардиосклероза, токсических миокардитов, системного поражения соединительной ткани.
Постинфекционная AC может развиваться:
- после тяжелого эндокардита или миокардита;
- на фоне формирования приобретенного порока сердца при ревматизме (клапанные пороки, сопровождающиеся регургитацией, могут служить предрасполагающим фактором кпоявлению аневризмы);
- на фоне сифилиса (как правило, третичного);
- при туберкулезном эндокардите.

Другие аневризмы сердца у детей, как правило, являются послеоперационными, связанными с хирургическим лечением ВПС (врожденные пороки С).
АМПП является врожденной аномалией, которая может длительное время протекать бессимптомно. Врожденные аневризмы сердца небольших размеров, которые не вызывают значимых нарушений гемодинамики, не требуют специального медикаментозного лечения или хирургического вмешательства.
Такие аневризмы сердца наблюдают и контролируют при помощи регулярного эхо-КГ. Пациентам с этим диагнозом противопоказаны активные занятия спортом и тяжелый физический труд.
Однако, при больших или увеличивающихся в размерах аневризмах сердца, а также, если выпячивание в перегородке сопровождается значимыми нарушениями гемодинамики и аритмиями, хирургическое лечение является обязательным.
Аневризмы сердца разделяют на врожденные (АМПП) и приобретенные (постинфарктные, посттравматические, постинфекционные).
По времени возникновения, приобретенные делят на:
- острые (развивающиеся в первые недели после инфаркта);
- подострые (возникают в промежутке от трех до восьми недель после ИМ);
- хронические (развившиеся позже, чем через восемь недель после ИМ).
По типу сердечные аневризмы разделяют на:
- диффузные (плоские);
- мешковидные;
- грибовидные;
- расслаивающиеся.
По локализации встречаются аневризмы:
- левого желудочка (стенки или верхушки);
- перегородки между желудочками;
- МПП (врожденные);
- ПЖ (наиболее редко встречаемые).

Диффузные АС реже других типов разрываются и становятся причиной активного тромбообразования. Тяжесть СН и выраженности аритмий зависит от объема АС и участка недееспособного миокарда (участок постинфарктного кардиосклероза).
Мешковидные аневризмы сердца отличаются от диффузного сильного выпячивания и более объемной полостью. Эти отличия создают благоприятный фон для образования тромбов, с их последующим отрывом. Поэтому мешковидные АС часто осложняются тромбоэмболиями.
Также, за счет сильного растяжения поврежденного и ослабленного участка миокарда увеличивается риск разрыва.
Грибовидные аневризмы отличаются малыми размерами, но крайне высоким риском разрыва и тромбоэмболии. Грибовидные АС сопровождаются тяжелой СН и выраженными нарушениями ритма.
По характеру образующей стенку аневризмы ткани, выделяют мышечные, фиброзные и смешанные АС.
Аневризмы мышечного типа образуются преимущественно мышечной тканью. Развиваются они вследствие острого ишемического поражения миокарда. Редко мышечные АС могут быть связаны с генетическими дефектами кардиомиоцитов. Для небольших аневризм мышечного типа характерно бессимптомное развитие или стертая, мало специфическая симптоматика.
Для АС фиброзного типа характерно содержание большого количества соединительнотканных волокон. Такие АС формируются в течение первых недель после инфаркта и сопровождаются выраженной СН, аритмиями и склонностью к разрыву и тромбообразованию.
Смешанные АС развиваются после небольших пристеночных инфарктов, когда зона ишемии и последующего некроза поражает стенку сердца не на всю толщину.
Основными осложнениями АС являются:
- сердечная недостаточность ;
- нарушения сердечного ритма, тяжелые желудочковые тахикардии;
- активное тромбообразование;
- отрыв тромбов с последующей тромбоэмболией;
- повторный ИМ;
- разрыв сердца при повторном ИМ;
- инсульт ;
- тромбоз сосудов кишечника;
- тромбоз сосудов нижних конечностей и гангрена;
- разрыв аневризмы с тампонадой и летальным исходом.
Для аневризмы левого желудочка характерно наличие в анамнезе инфаркта, а также постепенное прогрессирование симптоматики.
источник