Диагноз «анемия» пациент может услышать только от доктора. Зачастую он вызывает ряд вопросов. Первый из них – что означает это понятие? Анемия – это нарушение в системе гемостаза, которое характеризуется снижением уровня гемоглобина. Гемоглобин является белковым веществом, которое содержит в своем составе атомы железа. Гемоглобин входит в состав эритроцитов – красных кровяных телец.
В норме, уровень гемоглобина у здорового человека составляет 110-155 г/л. Если по результатам обследования значения гемоглобина снижаются до 110 г/л говорят об анемии 1 степени. Предельно допустимой нормой гемоглобина для мужчин считается значение в 110-120 г/л. Однако для полноценного функционирования организма этого не достаточно.
Заподозрить анемию 1 степени можно по некоторым симптомам, но это не всегда удается. Зачастую патология на таких ранних стадиях развития ничем себя не выдает. Поэтому человек узнает о своем диагнозе только в кабинете доктора, придя за результатами анализа крови.
Бессимптомное течение болезни не должно вводить в заблуждение. Внешне человек может выглядеть абсолютно здоровым. Отсутствие каких-либо признаков свидетельствует лишь о том, что организм запустил компенсаторные механизмы, призванные перекрыть нарушения в функционировании органов и систем, но рано или поздно его резервы будут исчерпаны. О том, что анемия – это опасно, нужно помнить всегда.
Анемия может иметь несколько степеней. Первая степень анемии считается самой легкой. Она характеризуется снижением гемоглобина до уровня 90-110 г/л. При этом симптомы заболевания могут в этот период отсутствовать. Человек продолжает вести привычный образ жизни, не подозревая, что его организм страдает от нехватки гемоглобина.
Хотя некоторыми признаками анемия 1 степени все-таки себя проявляет. Однако заметны они становятся в условиях увеличенной физической нагрузки.
Анемию 1 степени лечить нужно обязательно. В противном случае нарушение будет прогрессировать и приведет к серьезным проблемам со здоровьем. Не стоит полагать, что анемия может пройти самостоятельно. Без терапии она перейдет сперва во вторую, а затем в третью стадию. Стоит понимать, что анемия третьей степени является жизнеугрожающим состоянием.
Анемия 1 степени может присутствовать у человека достаточно долго. Уровень эритроцитов зачастую снижается медленно, но планомерно. Иногда случается так, что к врачу обращается пациент с тяжелой степенью анемии и множественными ее осложнениями, а начиналось все с обычного недомогания и усталости.
Симптомы анемии 1 степени в первую очередь обуславливаются тем, что органы и ткани начинают страдать от нехватки кислорода. Признаки гипоксии нарастают постепенно, они зависят от того, на какой стадии находится заболевание.
В целом, анемию 1 степени характеризуют следующие симптомы:
Во время физического усилия и во время тренировок у человека появляется одышка, которой раньше не было.
Больной замечает, что он начал быстрее уставать.
Возможно предобморочное состояние.
Часто начинает беспокоить головокружение.
Головная боль возникает без видимой на то причины.
Сердцебиение становится частым, таким образом сердечно-сосудистая система пытается компенсировать гипоксию органов и тканей. Если человек уже страдает от каких-либо болезней сердца и сосудов, то их течение будет усугубляться. По ночам в конечностях могут возникать судороги. Негативными последствиями анемии является стенокардия и перемежающаяся хромота.
Одним из очевидных признаков анемии 1 степени является бледность кожных покров. При выслушивании сердца врач может диагностировать систолические шумы. Кроме того, у большинства больных наблюдается тахикардия. При кровотечениях анемия может развиваться ускоренными темпами, что приведет к быстрому нарастанию симптомов.
Также нужно обратить внимание на дополнительные признаки, которые косвенно могут указывать на развитие анемии:
После резкого подъема с кровати у человека темнеет в глазах. Он даже может упасть в обморок.
Артериальное давление при переходе из горизонтального положения в вертикальное может резко снижаться. Этот симптом носит название ортостатической гипотонии.
Еще один косвенный признак анемии – это ортостатическая тахикардия.
Если внимательно прислушиваться к сигналам, которые дает организм, то можно диагностировать анемию самостоятельно, без посещения врачебного кабинета. Безусловно, это не является поводом для назначения лечения. Терапию подбирает только доктор и только на основе проведенных анализов. Однако чем раньше человек обратиться за медицинской помощью, тем быстрее наступит выздоровление.
Если у больного развивается нормоцитарная нормохромная анемия, то СОЭ и средняя концентрация гемоглобина в эритроците (МСНС) могут оставаться в пределах нормы.
Нормоцитарная нормохромная анемия может развиваться по следующим причинам:
Хроническая почечная недостаточность и болезни эндокринных желез.
Острая или хроническая кровопотеря.
Гемолитическая анемия может приводить к развитию нормоцитарной нормохромной анемии, что сопровождается ускоренной гибелью эритроцитов.
Мегалобластные анемии на фоне дефицита витамина В12 и фолиевой кислоты.
Анемии на фоне раковых опухолей и распространения метастаз опухолей в костный мозг.
Гипохромная микроцитарная анемия характеризуется снижением численности гемоглобина в эритроцитах, а также снижением уровня СОЭ.
Сидероахрестическая анемия (железонасыщенная анемия).
Нормохромная макроцитарная анемия характеризуется нормальным уровнем МСНС и повышением скорости оседания эритроцитов. Такая анемия развивается на фоне дефицита фолатов и витамина В12.
Лечение анемии первой степени проводится в домашних условиях, то есть пациента не госпитализируют. Назначить терапию должен доктор. Если игнорировать его рекомендации, то анемия будет прогрессировать и приведет к серьезным проблемам со здоровьем.
Лечение анемии первой степени начинается с коррекции питания. В меню нужно включать продукты – источники гемового и негемового железа. Гемовое железо усваивается организмом гораздо лучше. Содержится оно в продуктах животного происхождения. Поэтому в меню обязательно должны присутствовать: печень животных, говяжий язык, говяжье мясо, крольчатина, рыба. Можно пополнять запасы железа в организме с помощью продуктов растительного происхождения. Для этой цели подходят бобовые, сушеные грибы, геркулес, гречка, яблоки, свекла, черешня и вишня.
Следует понимать, что только диетического питания для лечения анемии недостаточно. Необходимо будет принимать лекарственные препараты. К самым часто назначаемым лекарственным средствам для восполнения запасов железа относят: Сорбифер Дурулес, Ферроградумет, Лактат железа, Тардиферон, Мальтофер, Фенюльс, Феррум Лек и пр. Естественно, каждый человек после полученных назначений задумывается о том, что если у него анемия 1 степени, то это сколько по времени нужно будет принимать лекарственные средства. Средняя продолжительность лечения составляет 1,5 месяца. За этот срок удается привести в норму уровень гемоглобина. Чтобы восполнить запасы железа в организме потребуется принимать препараты еще на протяжении 4-8 недель. С более точными сроками поможет определить врач.
Препараты при 1 первой степени назначают для перорального приема. Инъекции используют крайне редко, например, при обострениях болезней желудка и кишечника.
Полезные статьи по восстановлению гемоглобина в крови:
Методами домашнего лечения анемии являются:
Прием соков. Использование свежевыжатых соков позволяет избавиться от анемии в кратчайшие сроки. Однако пить нужно именно свежие соки, а не купленные в магазинах. В противном случае добиться эффекта не удастся. Готовить можно морковный, свекольный и яблочный сок. Хорошо смешивать их, либо разбавлять овощными соками. В напиток можно добавлять мед.
Существует правило относительно приема свекольного сока. Так, его нельзя употреблять сразу после приготовления. Напиток нужно отстоять. Время выдержки составляет 2 часа, но не менее. За это время вредные вещества из него испарятся. Поэтому сразу после приготовления, сок не нужно накрывать крышкой. Либо не следует закручивать ее слишком плотно.
Сок свеклы можно пить за полчаса до приема пищи, либо в перерывах между едой. Большие объемы употреблять не следует. Достаточно выпивать по 2 столовых ложки сока 2-3 раза в день. Это справедливо в отношении всех напитков.
Настой тысячелистника. Чтобы приготовить настой тысячелистника, нужно траву растения залить кипящей водой и выдержать в термосе. Принимать настой нужно по 2 столовых ложки 3 раза в день.
Витаминный коктейль. Очень полезно при анемии 1 степени употреблять в пищу витаминную смесь. Для ее приготовления потребуется по 100 г сухофруктов (изюм, финики, инжир, чернослив). Плоды пропускают через мясорубку, добавляют к получившемуся «фаршу» лимонный сок и 3 столовых ложки меда. Смесь хранят в холодильнике. Едят ее по 2 чайных ложки 2-3 раза в день. Такая полезная витаминная смесь не только позволит избавиться от анемии, но и насытит организм витаминами.
Автор статьи: Шутов Максим Евгеньевич | Врач-гематолог
Образование: В 2013 году закончен Курский государственный медицинский университет и получен диплом «Лечебное дело». Спустя 2 года окончена ординатура по специальности «Онкология». В 2016 году пройдена аспирантура в Национальном медико-хирургическом центре имени Н. И. Пирогова.
Как похудеть дома без диет?
Корица — 6 доказанных полезных свойств для нашего здоровья
источник
Анемия — это патологическое состояние, характеризующееся уменьшением концентрации гемоглобина и в подавляющем большинстве случаев числа эритроцитов в единице объема крови.
ЖДА при беременности — это состояние, обусловленное снижением содержания железа в сыворотке крови, костном мозге и депо в связи с увеличением объема циркулирующей крови и потребности в микроэлементе, снижения его депонирования, высоких темпов роста организма плода. Это одно из наиболее распространенных осложнений при беременности, оказывающих неблагоприятное влияние на течение гестационного процесса, родов, состояние плода и новорожденного.
Эпидемиология
По данным ВОЗ, частота ЖДА у беременных в разных странах колеблется от 21 до 80%, если судить по уровню гемоглобина, и от 49 до 99% — по уровню сывороточного железа. В слаборазвитых странах частота ЖДА у беременных достигает 80%. В странах с высоким уровнем жизни населения и более низкой рождаемостью ЖДА диагностируют у 8—20% беременных.
В последние годы наблюдается увеличение частоты ЖДА среди беременных без тенденции к снижению. По данным Минздрава РФ с 1999 года ЖДА выявляется у более 40% беременных женщин.
Классификация
Существует несколько классификаций, основанных на этиологических, патогенетических и гематологических признаках.
В абсолютном большинстве (до 98-99%) наблюдений анемия у беременных является следствием железодефицитных состояний.
Различают следующие стадии железодефицита (ЖД):
— предлатентный ЖД, при котором истощаются запасы в депо, но поступление его для гемопоэза не снижается;
— латентный ЖД, характеризующийся полным истощением запасов железа в депо, снижением уровня ферритина в сыворотке крови, повышением общей железосвязывающей способности сыворотки и уровня трансферрина.
Экспертами ВОЗ принята следующая классификация анемии у беременных:
— анемия легкой степени — НЬ от 100 до 109 г/л;
— умеренная анемия — НЬ от 80 до 99 г/л;
— тяжелая анемия — НЬ менее 80 г/л.
В практической деятельности чаще применяется следующая классификация анемии по степени тяжести:
— легкая степень — НЬ от 90 до 109 г/л;
— умеренная степень — НЬ от 70 до 89 г/л;
— тяжелая степень — НЬ менее 70г/л.
Кроме того, различают 2 группы анемий: диагностируемые во время беременности и существовавшие да ее наступления. Чаще всего наблюдаются анемии, возникшие при беременности. У большинства женщин к 28 — 30 недельному сроку физиологически протекающей беременности развивается анемия, связанная с неравномерным увеличением объема циркулирующей плазмы крови и объема эритроцитов. В результате показатель гематокрита снижается с 0,40 до 0,32, количество эритроцитов уменьшается с 4,0 х 10 12 /л до 3,5 х 10 12 /л, показатель гемоглобина со 140 до 110 г/л от I до III триместра. Подобные изменения картины красной крови, как правило, не отражаются на состоянии и самочувствии беременной. Истинные анемии беременных сопровождаются типичной клинической картиной и оказывают влияние на течение беременности и родов. По сравнению с анемией, развившейся до беременности, анемия беременных протекает тяжелее, поскольку представляет собой осложнение, подобное гестозу (гемогестоз, по терминологии Д.Я.Димитрова, 1980). При анемии у беременных, то есть к анемии, начавшейся до беременности, организм успевает адаптироваться.
Этиология
Во время беременности расходование железа резко повышается на потребности плода и плаценты, кровопотерю при родах и лактацию. Баланс железа в этот период находится на грани дефицита, и различные факторы, уменьшающие поступление или увеличивающие расход железа, могут приводить к развитию железодефицитной анемии.
К числу ведущих причин развитию ЖДА беременных относят следующие:
Патогенез
Развитие ЖДА при беременности является следствием нарушения равновесия между повышенным расходом железа и его поступлением в организм. Биологическая значимость железа определяется его участием в тканевом дыхании. В связи с этим для железодефицитной анемии беременных характерна тканевая гипоксия и вызываемая ею патология. При ЖДА снижается содержание железа в сыворотке крови, костном мозге и депо, что приводит к нарушению синтеза НЬ. Гемоглобин обеспечивает связывание, транспорт и передачу кислорода. При дефиците железа у беременных возникает прогрессирующая гемическая гипоксия с последующим развитием вторичных метаболических расстройств. Поскольку при беременности потребление кислорода увеличивается на 15—33%, это усугубляет развитие гипоксии. У беременных с тяжелой степенью железодефицитной анемии развивается не только тканевая и гемическая гипоксия, но и циркуляторная, обусловленная развитием дистрофических изменений в миокарде, нарушением его сократительной способности, развитием гипокинетического типа кровообращения.
Изменения при ЖДА, приводящие к обменным, волемическим, гормональным, иммунологическим нарушениям у беременных, способствуют развитию акушерских осложнений, частота которых находится в прямой зависимости от степени тяжести анемии.
Потери железа при каждой беременности, при родах и за время лактации составляют 700—900 мг (до 1 г) железа. Организм в состоянии восстановить запасы железа в течение 4-5 лет. Если женщина рожает раньше этого срока, у нее неизбежно развивается анемия.
Клинические признаки и симптомы
Клиника железодефицитных состояний зависит от степени дефицита железа, скорости его развития и включает признаки анемии и тканевого дефицита железа (сидеропении).
В легких случаях анемии общие симптомы могут отсутствовать, так как компенсаторные механизмы (усиление эритропоэза, активация функций сердечнососудистой и дыхательной систем) обеспечивают физиологическую потребность тканей в кислороде.
Клиническая симптоматика появляется обычно при средней тяжести анемии и нарастает при тяжелой анемии. Она обусловлена неполным кислородным обеспечением тканей и проявляется следующими жалобами:
При объективном обследовании больных обнаруживаются:
Все эти признаки нарушения трофики эпителиальных тканей связаны с тканевой сидеропенией и гипоксией.
При длительной анемии возможны нарушения функций различных паренхиматозных органов, развивающиеся в результате дистрофических процессов, обусловленных хронической гипоксией. Изменения функции различных органов и систем при железодефицитной анемии являются не столько следствием малокровия, сколько тканевого дефицита железа. Доказательством этого служит несоответствие тяжести клинических проявлений болезни и степени анемии и появление их уже в стадии скрытого дефицита железа.
Диагноз и рекомендуемые клинические исследования
Большое значение в диагностике анемии имеет лабораторное исследование крови и определение:
По мере развития заболевания концентрация железа в плазме крови снижается, железосвязывающая способность увеличивается, в результате процент насыщения трансферрина железом снижается до 15 % и меньше (в норме 35 — 50 %). Показатель гематокрита снижается до 0,3 и меньше.
Критерии ЖДА у беременных:
1) Концентрация гемоглобина в крови 64,4 мкмоль/л, КНТ 2+ , а не Fe 3+ (лучшая абсорбция),
Перорально используются разнообразные препараты, главным образом, двухвалентного закисного железа (поскольку всасывается только оно). Трехвалентное окисное железо, содержащееся в некоторых препаратах, в органах пищеварения должно перейти в двухвалентное, чтобы всосаться и, преобразовавшись в плазме крови в трехвалентное железо, участвовать в восстановлении уровня гемоглобина. Поступающее в организм лекарственное железо депонируется в форме ферритина и гемосидерина и только потом мобилизуется для гемоглобинообразования.
Суточная доза для профилактики анемии и лечения легкой формы заболевания — 50-60 мг Fe 2+ , а для лечения выраженной анемии — 100-120 мг Fe 2+ . Ежедневный прием препаратов железа более предпочтителен по сравнению с еженедельным. Железа сульфат внутрь 320 мг (соответствует 100 мг Fe 2+ ) 2 р/сут за 1 час до или через 2 часа после еды.
Целесообразно назначать препараты железа, содержащие аскорбиновую кислоту. Содержание аскорбиновой кислоты должно превышать в 2-5 раз количество железа в препарате. Кроме того, лекарственные средства могут содержать другие компоненты, усиливающие всасывание железа: цистеин, янтарную кислоту и др.
В последние годы появились комплексные препараты, предназначенные для беременных, содержащие витамины и микроэлементы. Они с успехом применяются для лечения и профилактики ЖДА у беременных и кормящих матерей.
Препараты железа для парентерального введения следует использовать по специальным показаниям:
Это связано с тем, что препараты для парентерального введения могут вызывать аллергические реакции вплоть до анафилактического шока из-за значительного количества быстро ионизируемого железа при отсутствии необходимого содержания трансферрина, способного его связывать.
Для парентерального введения применяются препараты трехвалентного железа. Курсовая доза препарата железа для парентерального введения вычисляется для конкретного больного по формуле: масса тела больного (кг) х концентрация гемоглобина в крови (г/100мл) х 2,5. Учитывая прооксидантное и лизосомотропное действие препаратов железа, их парентеральное введение необходимо сочетать с низкомолекулярным декстранами, которые позволяют защитить клетку и избежать перегрузки макрофагов железом.
Железа (III) полиизомалътозат в/м 100 мг/2 мл раствора 1 р/сут +
Низкомолекулярные декстраны в/в 400,0 мл 1 р/неделю
После нормализации уровня гемоглобина рекомендуется продолжить принимать антианемические препараты внутрь в небольших дозах в течение 6 месяцев.
К настоящему времени накоплен определенный опыт использования препаратов рекомбинантного эритропоэтина (РЭПО) для коррекции анемических состояний у беременных, родильниц и недоношенных детей.
Эпоэтин альфа в/в 30-100 МЕ/кг 3 p/неделю до достижения оптимальной концентрации Нb
Обязательным условием для применения РЭПО является адекватное насыщение организма железом, так как оно является лимитирующим фактором эффективного эритропоэза.
Профилактика
Профилактика анемии прежде всего требуется беременным с высоким риском развития анемии. К ним относятся:
Профилактика заключается в назначении небольшой дозы препаратов железа (1-2 таблетки в день) в течение 4-6 месяцев, начиная с 12-14 недель беременности. Одновременно рекомендуется больным увеличить содержание мясных продуктов в ежедневном рационе.
Профилактика ЖДА беременных способствует созданию у новорожденных более высоких запасов железа, предотвращая развитие дефицита железа и анемии у грудных детей.
Оценка эффективности лечения
Эффект от лечения препаратами железа наступает постепенно, в связи с чем терапия должна быть длительной. Подъем ретикулоцитов (ретикулоцитарный криз) отмечается на 8—12 день при адекватном назначении препаратов железа в достаточной дозе, содержание гемоглобина — к концу 3-й недели. Нормализация показателей красной крови наступает только через 5—8 недель лечения. Однако общее состояние больных улучшается гораздо раньше.
Наилучшим образом эффективность лечения контролируется по уровню трансферрина и ферритина сыворотки крови.
Осложнения и побочные эффекты лечения
При применении высоких доз препаратов железа вероятно возникновение различных диспептических расстройств, к которым и без того склонны беременные.
При внутривенном введении препаратов железа возможны выраженные аллергические реакции, поэтому препараты следует вводить только в стационарных условиях.
Избыточное введение препаратов железа может привести к гемосидерозу (почек, печени, сердца), особенно при его парентеральном применении. При перегрузке железом для его выведения используют комплексообразующее соединение дефероксамин в дозе до 500 мг/сут.
Ошибки и необоснованные назначения
Лечение следует проводить препаратами железа. Не оправдано назначение вместо железа витаминов B1, В2, В6, В12, фолиевой кислоты, препаратов печени или меди. Комбинации препаратов железа с витамином В12 и фолиевой кислотой, а также препаратов железа, содержащих фолиевую кислоту (фефол, ирровит, мальтоферфол), также не оправданы, так как фолиеводефицитная анемия у беременных возникает редко и имеет специфические клинико-лабораторные признаки.
Прогноз
На фоне нелеченных истинных железодефицитных анемий беременных у 40% женщин развиваются ОПГ — гестозы. При наличии тяжелых нарушений эритропоэза возможно развитие преждевременной отслойки плаценты, кровотечений в родах и послеродовом периоде.
источник
Период вынашивания ребенка для женщины сопряжен с рядом физиологических изменений, происходящих внутри ее организма. Анемия у беременных образуется, если количество гемоглобина, содержащегося в крови матери, не покрывает потребностей ее и ребенка в нем. Возникающая на этом фоне кислородная недостаточность может спровоцировать негативные изменения в организме женщины и будущего малыша. При первых признаках малокровия необходимо обратиться к врачу.
Гестационная анемия представляет собой специфическое состояние женщины, характеризующееся снижением уровня гемоглобина в крови при беременности. Отсутствие необходимой концентрации этого белкового соединения приводит к нарушениям функционирования внутренних органов, вызванным кислородной недостаточностью. Малокровие при беременности часто проявляется во 2 и 3 триместре.
Возникает патология, поскольку при вынашивании плода будущей матери требуется больше эритроцитов для нормального снабжения ребенка питательными веществами, обеспечения его дыхания. Наличие недуга осложняет течение беременности, в некоторых случаях становится показанием к ее прерыванию. Проявления малокровия опасны для матери и плода, поэтому его необходимо своевременно диагностировать и начать лечение.
Анемия возникает под воздействием патофизиологических и внешних причин. Специалисты выделяют следующие факторы, способствующие развитию недуга у беременных:
- Снижение количества железа, поступающего внутрь организма с пищей – недостаточное питание по социальным причинам, анорексия, приверженность веганству, вегетарианству, использование малокалорийных диет для похудения, голодание.
- Наследственность – риск появления анемии высок, если мать беременной страдала заболеванием, женщина родилась с этим недугом или недоношенной. Если ребенок появился на свет с дефицитом железа, его кроветворный аппарат претерпевает патологические изменения, уровень всасывания элемента остается низким всю жизнь.
- Воспаления хронического течения – железо начинает кумулироваться в очаге поражения. Специальные препараты восполняют дефицит на короткое время.
- Болезни желудочно-кишечного тракта (язва, колит, гастрит) – приводят к ухудшению всасываемости белка, железа, увеличивают риск развития дисбиоза.
- Беременность с осложненным течением – наличие предлежания плаценты, преэклампсии, выраженного токсикоза, вынашивания одновременно нескольких детей.
- Наличие в анамнезе абортов, выкидышей, кровотечений.
- Риск развития анемии возрастает у юных (до16-18 лет), зрелых (после 30 лет) первородящих, многорожавших, беременных женщин, которые осуществляют грудное вскармливание предыдущего ребенка.
Тяжесть протекания анемии у беременных зависит от количества гемоглобина в крови. Специалисты разработали следующую классификацию недуга:
- Анемия первой степени при беременности прямой угрозы будущему малышу или его матери не несет в случае начала своевременного лечения. Симптомы на этом этапе развития недуга проявляются слабо. Выявить малокровие 1 стадии можно с помощью анализа крови. Анемия легкой степени при беременности диагностируется при количестве гемоглобина 110-91 г/л. Терапия заключается в коррекции питания, устранении авитаминоза.
- Вторая степень ухудшает состояние беременной женщины, усиливаются проявления анемии, появляется ощутимый дискомфорт. Уровень гемоглобина на этой стадии варьируется в пределах 90-71 г/л. При возникновении дискомфорта беременной надлежит срочно обратиться к врачу. При анемии второй стадии уровень гемоглобина восстанавливается витаминными препаратами.
- Третья степень – тяжелая анемия с выраженными симптомами. Показатели гемоглобина в анализе крови составляют ниже 70 г/л. Терапия беременной проводится только в условиях стационара, под контролем специалистов. Назначаемые препараты определяются в соответствии с рисками для здоровья будущей матери и плода. На этом этапе развития анемии женщина может потерять ребенка.
Существует несколько видов заболевания, встречающихся при вынашивании плода. Специалисты предлагают следующую классификацию анемии у беременных:
- Железодефицитная – патологическое состояние, при котором нарушается процесс образования эритроцитов и гемоглобина в связи с нехваткой железа. В среднем, в организме женщины находится около 3-4 г этого микроэлемента. Железо входит в состав гемоглобина, благодаря ему эритроциты могут транспортировать кислород ко всем тканям. Определенная часть микроэлемента выводится из организма с калом, мочой и менструальной кровью. Если количество потерянного железа не покрывается за счет объема, всасываемого в кишечнике, развивается анемия. Беременной женщине нужно в 2 раза больше этого элемента, поскольку его часть переходит плоду. Железа, поступающего с пищей, не хватает, чтобы удовлетворить возросшие потребности, поэтому его концентрация внутри организма значительно снижается. Такой дисбаланс приводит сбоям в образовании эритроцитов и гемоглобина. Симптомы железодефицитной анемии преимущественно проявляются в 3 триместре вынашивания плода. Ее необходимо дифференцировать с талассемией, гемоглобинопатией.
- Фолиеводефицитная – патология, характеризующаяся нарушением процесса образования красных кровяных телец в костном мозге. Недуг возникает при недостатке внутри организма фолиевой кислоты, которая задействована в синтезе ДНК, необходима для деления живых клеток. В теле взрослой женщины в норме находится 10-15 мг витамина, ежедневные потребности в нем составляют 100-200 мкг за день. Если вещество прекратит поступать внутрь организма, его запасов хватит лишь на 2-3 месяца, затем начнет развиваться анемия. С наступлением беременности будущей маме необходимо большое количество фолатов, чтобы обеспечить нормальное развитие клеток и тканей плода. При этом с возрастанием потребностей уровень всасываемости в кишечнике остается прежним. При таких условиях у беременной фолиеводефицитная анемия развивается через 4-6 месяцев после зачатия.
- Апластическая – характеризуется поражением костного мозга. В этой структуре образуются эритроциты, лейкоциты, тромбоциты крови. Если апластическая форма развивается у беременной женщины, прогноз негативен для матери и плода. В некоторых случаях удается устранить симптомы, восстановить кроветворение путем аборта. Более половины пациенток с таким диагнозом погибают. Механизмы возникновения патологии достоверно не определены. По мнению специалистов, она вызвана сочетанием наследственного фактора, неблагоприятных условий окружающей среды, употребления определенных препаратов с обменными и гормональными нарушениями. Для лечения апластической формы применяется пересадка костного мозга, пожизненная терапия, направленная на угнетение иммунной системы.
- Гемолитическая – представляет собой усиленное разрушение красных кровяных телец, значительное снижение их количества. При прогрессировании патологии компенсаторные механизмы организма не могут восполнить нехватки эритроцитов. Клиническими проявлениями становятся синдром гемолитической желтухи, дистрофия миокарда, общая слабость, одышка, повышенная склонность к желчнокаменной болезни. У беременных гемолитическая форма развивается при обострении врожденных аномалий. Часто возникающим вариантом недуга является болезнь Минковского-Шоффара. Ее суть состоит в некорректном формировании эритроцитных мембран из-за дефекта структурного белка. Красные кровяные тельца приобретают шарообразную форму, теряют пластичность, способность проходить через тонкие капилляры селезенки. Клетки задерживаются внутри сосуда, разрушаются макрофагами. Устранить признаки патологии поможет удаление селезенки.
- Постгеморрагическая – снижение уровня гемоглобина, числа эритроцитов, возникающее после кровотечений (носовых, желудочных, кишечных, из половых путей). Остановить развитие такой формы патологии организм может самостоятельно за счет компенсаторных механизмов селезенки, печени, почек. Анемия у беременных возникает при предлежании или преждевременной отслойке плаценты.
Клинические проявления нехватки железа у беременных обусловлены малокровием, недостатком определенных ферментов, гемоглобина. Выделяют следующие синдромы патологии:
- Анемический. Обусловлен недостаточным снабжением тканей кислородом. Синдрому свойственны следующие признаки:
- быстрая утомляемость, общая слабость;
- потемнение в глазах, головокружение;
- учащенное сердцебиение при умеренных нагрузках;
- шум в голове, ощущение пульсации в ушах, висках;
- снижение работоспособности;
- головная боль;
- бледность слизистых оболочек, кожных покровов.
- Сидеропенический. Синдром проявляется трофическими нарушениями. Характеризуется несколькими симптомами:
- сухостью, гиперпигментацией, шелушением кожи;
- трещинами на ладонях, пятках, легким желтоватым оттенком рук;
- зазубренностью, ломкостью, исчерченностью, расслоением ногтей;
- выпадением волос;
- извращением вкусовых, обонятельных пристрастий;
- предрасположенностью к кариесу;
- атрофией слизистой пищевода, языка;
- синим оттенком склер;
- снижением способности к адаптации.
- Висцеральный. Представляет собой нарушение пищеварительной системы, работы головного мозга, печени. Синдром выражается несколькими симптомами:
- колитом, гастритом, отсутствием аппетита, вздутием кишечника, диареей, запором;
- жировым гепатозом, дискинезией желчевыводящих путей;
- снижением концентрации внимания, памяти, замкнутостью, апатией, раздражительностью.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
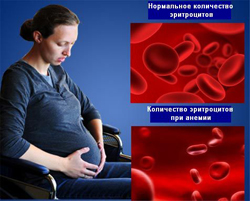
Нормальными показателями красной крови у женщин являются:
- Концентрация эритроцитов – 3,5 – 4,7 х 10 12 /литр.
- Уровень гемоглобина – 120 – 150 грамм/литр.
При анемии может снижаться как общее количество эритроцитов, так и количество гемоглобина в каждом из них. Это приводит к нарушению транспортной функции крови, в результате чего клетки начинают испытывать недостаток в кислороде, а также в них повышается концентрация углекислого газа, что еще больше нарушает их функции.
Во время беременности в женском организме наблюдается ряд физиологических изменений, целью которых является создание благоприятных условий для роста и развития плода. Одним из таких изменений является увеличение объема циркулирующей крови, что происходит преимущественно за счет жидкой ее части (плазмы), в то время как увеличение количества эритроцитов менее выражено (хотя и имеет место). В результате этого наблюдается феномен так называемой гидремии (разбавления крови). Вот почему во время беременности (преимущественно со 2 триместра) лабораторные показатели красной крови у женщин могут быть слегка ниже нормы, что не является анемией.
Анемией у беременных принято считать снижение уровня эритроцитов менее 3,5 х 10 12 /литр и снижение уровня гемоглобина менее 115 грамм /литр. Причиной этого может быть недостаток в материнском организме пластических веществ, необходимых для образования эритроцитов (из-за перехода их в развивающийся плод), нарушение кроветворения в красном костном мозге (располагающемся в бедренных, тазовых и других костях организма), кровопотеря и так далее.
Сразу стоит отметить, что у беременной женщины может развиться анемия, не связанная с беременностью (например, при заболеваниях системы крови, которые могут сопровождаться нарушением процесса образования или повышенным разрушением эритроцитов). Такие анемии клинически проявляются в течение первой половины беременности. В то же время, первичное проявление анемии во 2 – 3 триместрах обычно связано с беременностью и требует особого подхода к диагностике и лечению.
Основными причинами анемии у беременных могут быть:
- дефицит железа в организме (железодефицитная анемия);
- дефицит фолиевой кислоты в организме (фолиеводефицитная анемия);
- нарушение кроветворения в костном мозге (апластическая анемия);
- усиленное разрушение эритроцитов (гемолитическая анемия);
- кровотечение (постгеморрагическая анемия).
Абсолютное большинство анемий во время беременности (более 95 – 98%) приходится на долю железодефицитных и фолиеводефицитных анемий, в то время как другие виды встречаются крайне редко.
Железодефицитная анемия у беременных – это патологическое состояние, характеризующееся нарушением процесса образования гемоглобина и эритроцитов в результате недостатка железа в организме. В среднем в организме взрослой женщины (не во время беременности) содержится около 35 мг/кг железа (всего 3 – 4 грамма). Железо является важным микроэлементом, участвующим во многих физиологических процессах, в том числе в процессе образования эритроцитов (входит в состав гемоглобина, в котором содержится около 2,6 граммов данного микроэлемента, то есть более половины всех запасов организма). Именно благодаря наличию железа эритроциты могут связывать и транспортировать кислород. Помимо гемоглобина железо также находится в мышцах и в других клетках организма (в небольших количествах).
Находящееся в эритроцитах железо не покидает организм, а после разрушения красных клеток крови (срок жизни которых составляет примерно 120 дней) захватывается специальным транспортным белком (трансферрином) и доставляется в красный костный мозг, где вновь используется для образования новых эритроцитов. При этом определенная часть железа все же теряется вместе с мочой, с калом, с менструальной кровью. Если количество всасывающегося в кишечнике железа не покрывает его ежедневные потери, со временем развивается железодефицитная анемия.
Физиологические потери железа у женщин составляют около 2 мг в сутки, что восполняется за счет всасывания железа в кишечнике. При беременности же данная цифра возрастает до 3 – 4 мг в сутки, что обусловлено переходом части железа в организм развивающегося плода. Поступающее с пищей железо не может восполнить данные «потери», в связи с чем концентрация железа в крови женщины снижается, что и приводит к нарушению образования гемоглобина и эритроцитов в красном костном мозге. Данный процесс максимально выражен в третьем триместре беременности, в связи с чем симптомы железодефицитной анемии появляются преимущественно в данном периоде.
Причины развития дефицита железа во время беременности
На начальном этапе развития анемии (когда только появляется дефицит железа в крови) происходит мобилизация железа из депо (то есть из мест его скопления в организме). В то же время, увеличивается скорость его всасывания в кишечнике, что на некоторое время компенсирует дефицит данного микроэлемента. Однако уже на этом этапе с помощью специальных лабораторных анализов можно выявить скрытый (латентный) дефицит железа в организме.
При дальнейшем прогрессировании заболевания концентрация железа в крови снижается еще больше, что приводит к нарушению процесса кроветворения в красном костном мозге и к развитию характерных проявлений анемии.
В организме взрослой женщины содержится около 10 – 15 миллиграмм фолиевой кислоты, в то время как ежедневные потребности в ней (вне беременности) составляют около 100 – 200 микрограмм в сутки (в 1 миллиграмме содержится 1000 микрограмм). В кишечнике всасывается около 500 микрограмм фолиевой кислоты в сутки, однако лишь половина ее может быть использована клетками. Таким образом, при полном прекращении поступления фолиевой кислоты в организм ее дефицит может развиться уже через 2 – 3 месяца.
При беременности часть запасов фолиевой кислоты из организма матери переходит к развивающемуся плоду, которому необходимо большое количество фолатов для обеспечения нормального развития быстро делящихся клеток тканей. В связи с этим потребность в данном витамине значительно возрастает, однако его всасывание в кишечнике обычно остается на прежнем уровне. Вот почему через 4 – 6 месяцев после наступления беременности может развиться фолиеводефицитная анемия.
Апластическая анемия характеризуется поражением красного костного мозга, который является местом образования не только эритроцитов, но и всех остальных клеток крови (тромбоцитов, отвечающих за остановку кровотечений и лейкоцитов, ответственных за борьбу организма с инфекциями). Апластическая анемия – это достаточно редкое явление (в общей популяции регистрируется не более 2 – 5 случаев на 1 миллион населения в год), а апластическая анемия у беременных встречается еще реже. Тем не менее, при возникновении данного заболевания во время беременности прогноз для матери и плода крайне неблагоприятен. В некоторых случаях прерывание беременности (аборт) позволяет добиться восстановления процесса кроветворения и устранения симптомов анемии, однако более чем в половине случаев женщины с такой патологией погибают.
Точные механизмы развития данного заболевания не установлены. Считается, что во время беременности в организме женщины могут происходить определенные метаболические (обменные) или гормональные изменения, которые при взаимодействии с другими факторами риска (наследственной предрасположенностью, приемом некоторых медикаментов, неблагоприятными факторами окружающей среды) могут стать причиной нарушения кроветворения и развития анемии.
Лечение апластической анемии заключается в пересадке красного костного мозга от донора и пожизненном применении иммуносупрессивной терапии (то есть препаратов, которые будут угнетать активность иммунной системы женщины против «чужеродной» ткани донорского костного мозга). В период поиска донора и подготовки к операции могут проводиться повторные переливания крови.
Гемолитическая анемия характеризуется снижением общего числа эритроцитов в результате усиленного их разрушения. При этом происходит активация процесса кроветворения в красном костном мозге, что частично компенсирует проявления заболевания. Однако если патологический процесс продолжает развиваться, компенсаторные механизмы оказываются не в состоянии восполнить потери эритроцитов, что приводит к развитию выраженной клинической картины.
Гемолитическая анемия у беременных встречается крайне редко и обычно обусловлена врожденными аномалиями, которые обостряются во время беременности. Наиболее частым вариантом при этом является врожденная микросфероцитарная анемия (или болезнь Минковского-Шоффара). Суть данной патологии заключается в неправильном развитии мембран эритроцитов из-за дефекта одного из структурных белков. В результате этого проницаемость мембран повышается, что приводит к избыточному поступлению натрия внутрь клетки. Вслед за натрием в эритроцит просачивается большое количество воды, в результате чего он раздувается и приобретает шаровидную форму (вместо обычной формы двояковогнутого диска, присущей нормальным эритроцитам). Шаровидные эритроциты не обладают достаточной пластичностью и не способны проходить через тончайшие капилляры селезенки, в результате чего задерживаются в них и разрушаются макрофагами (разновидностью клеток иммунной системы).
Врожденная микросфероцитарная анемия может долгое время протекать бессимптомно и обостряться при воздействии различных провоцирующих факторов, одним из которых является беременность. Точные механизмы, по которым развитие плода влияет на процесс деформации и разрушения эритроцитов окончательно не установлен, однако удаление селезенки при развитии данного заболевания позволяет устранить признаки анемии.
Постгеморрагическая анемия характеризуется снижением концентрации общего числа эритроцитов и гемоглобина после кровотечения. Связанные с беременностью кровотечения обычно развиваются в третьем триместре беременности и обусловлены патологией плаценты (особого органа, который формируется у женщин только в период беременности и обеспечивает связь между женским организмом и развивающимся плодом).
Причиной кровотечения при беременности может быть:
- Предлежание плаценты. При данной патологии плацента располагается в области внутреннего маточного зева, то есть в месте прохождения плода по родовым путям. В результате этого при начале родовой деятельности возможен разрыв кровеносных сосудов плаценты и развитие кровотечения.
- Преждевременная отслойка плаценты. В нормальных условиях в течение 30 минут после рождения плода происходит отделение и выделение плаценты из матки через родовые пути. Поврежденные кровеносные сосуды при этом спазмируются (сужаются) и тромбируются (закупориваются кровяными сгустками), поэтом кровопотеря обычно незначительна. Преждевременная отслойка плаценты может произойти как до начала родовой деятельности, так и во время активных схваток. Развивающееся при этом кровотечение может быть весьма значительным, что может угрожать жизни матери и плода.
При постгеморрагической анемии происходит активация компенсаторных реакций, направленных на восстановление объема циркулирующей крови. В первую очередь происходит выделение крови из органов-депо (из печени и селезенки, где в норме содержится более 1 литра эритроцитарной массы). Также происходит увеличение количества жидкой части крови в сосудистом русле, что приводит к гемодилюции (разбавлению крови). При недостатке красных клеток крови активируется синтез эритропоэтина – особого вещества, образующегося в почках и влияющего на процесс образования эритроцитов в красном костном мозге. Это позволяет в течение нескольких недель восстановить нормальный клеточный состав крови и устранить симптомы анемии.
Симптомы и признаки анемии во многом зависят от скорости ее возникновения. Так, например, при быстро развивающейся постгеморрагической анемии компенсаторные механизмы женского организма не успевают активироваться, в результате чего клинические проявления могут быть ярко выраженными. В то же время, при медленно развивающейся анемии происходит компенсаторное усиление кроветворения в красном костном мозге, что в некоторой степени уменьшает выраженность клинических проявлений заболевания.
Также проявления анемии во многом зависят от ее причины. При железодефицитной анемии, например, помимо нарушения кроветворения будут проявляться симптомы дефицита железа со стороны других органов и тканей. То же самое можно сказать и о фолиеводефицитной анемии.
Клинически любая анемия проявляется:
- Общей слабостью и повышенной утомляемостью. Данные симптомы обычно являются первыми неспецифическими проявлениями анемии. Их возникновение обусловлено недостаточной доставкой кислорода к мышцам и другим тканям и органам (для любого мышечного сокращения нужна энергия, которая образуется только при достаточном поступлении кислорода).
- Одышкой (чувством нехватки воздуха). Механизм ее возникновения обусловлен недостатком кислорода в крови (гипоксемией). Это приводит к активации дыхательного центра, в результате чего увеличивается частота и глубина дыхательных движений. Таким образом, концентрация кислорода в легких повышается, что способствует насыщению им эритроцитов. Вначале одышка появляется только при физических нагрузках (когда возрастает потребность тканей в кислороде), однако по мере прогрессирования анемии может возникать и в покое. При беременности развитию одышки также способствует увеличение размеров плода, который сдавливает и приподнимает купол диафрагмы (основной дыхательной мышцы, сокращение которой обеспечивает расправление легких во время вдоха).
- Учащенным сердцебиением. Данный симптом также развивается в результате гипоксемии. Учащенное сердцебиение увеличивает скорость циркуляции крови в организме, в результате чего обогащенная кислородом кровь быстрее доставляется к периферическим тканям, в то время как углекислый газ быстрее выводится из организма через легкие.
- Бледностью кожных покровов. Находящийся в эритроцитах пигмент гемоглобин имеет красный цвет. Розоватый оттенок кожи и видимых слизистых оболочек обусловлен наличием содержащих гемоглобин эритроцитов в мелких поверхностных кровеносных сосудах. При анемии количество эритроцитов и гемоглобина в них снижается, в результате чего кожа становится бледноватой. Также при выраженной анемии может отмечаться спазм (сужение) периферических кровеносных сосудов (компенсаторная реакция, направленная на поддержание адекватного кровообращения в жизненно-важных органах – в головном мозге, сердце, печени и других), в результате чего бледность кожи становится более выраженной.
- Частыми головокружениями. Нервная ткань головного мозга наиболее чувствительна к недостатку кислорода, поэтому одним из первых проявлений анемии может быть головокружение, возникающее при переходе из горизонтального положения в вертикальное. При прогрессировании анемии головокружение может возникать и в покое, а также могут присоединяться другие признаки нарушения кровоснабжения головного мозга (потемнение в глазах, шум в ушах, головные боли, потеря сознания).
Для железодефицитной анемии при беременности характерны все вышеописанные проявления, а также симптомы дефицита железа со стороны других органов и тканей.
Железодефицитная анемия проявляется:
- Более выраженной мышечной слабостью. Железо является важным элементом миоглобина – белкового комплекса, входящего в состав мышц. При недостатке железа в организме нарушаются процессы восстановления и обновления мышечной ткани, что наряду с нарушенной доставкой кислорода приводит к выраженной мышечной слабости и мышечной атрофии (уменьшению мышц в размерах).
- Повреждением кожи. При недостатке железа нарушается процесс обновления кожи и слизистых оболочек. Они становятся сухими и менее эластичными, на коже могут появляться трещины.
- Выпадением волос. При дефиците железа нарушается процесс роста волос. Они становятся более тонкими и ломкими, теряют свой привычный блеск.
- Повреждением ногтей. При железодефицитной анемии ногти также истончаются и становятся более хрупкими, теряют свой привычный блеск (приобретают матовый оттенок). При выраженном дефиците железа на ногтях могут появляться характерные поперечные полоски (поперечная исчерченность), края ногтей могут искривляться в обратную сторону (койлонихия). Способствовать повреждению кожи и ее придатков (ногтей и волос) также может растущий и развивающийся плод, который помимо железа «забирает» из организма матери множество других питательных веществ и микроэлементов.
- Частыми инфекционными заболеваниями. При дефиците железа в организме нарушается процесс образования лейкоцитов – клеток иммунной системы, ответственных за борьбу с инфекциями. Кроме того, беременность сама по себе характеризуется угнетением активности иммунной системы (что является защитной реакцией, направленной на предупреждение реактивности материнского организма в отношении развивающегося плода). Вот почему протекающая на фоне беременности железодефицитная анемия характеризуется частыми кожными инфекциями (стафилококковыми и стрептококковыми), а также повышенной предрасположенностью к другим вирусным и бактериальным заболеваниям.
- Нарушением пищеварения. При дефиците железа нарушается процесс обновления и восстановления слизистой оболочки желудочно-кишечного тракта. Это приводит к нарушению процесса переваривания пищи в желудке и в кишечнике, что может проявляться снижением аппетита, тошнотой, тяжестью в животе и изжогой (особенно после приема большого количества пищи), запорами, реже – диареей (поносом). Поражение пищеварительной системы при беременности усугубляется еще и тем, что растущий плод сдавливает органы брюшной полости (желудок, кишечник), уменьшая их размеры и нарушая процесс переработки и продвижения пищи по пищеварительному каналу.
- Повреждением слизистой оболочки рта. При дефиците железа отмечается атрофия (истончение) слизистой оболочки полости рта, губ и языка. Клинически это проявляется нарушением восприятия вкуса или вкусовыми извращениями (больные женщины могут испытывать острую потребность в употреблении непищевых продуктов – мела, земли, а также кислой или острой пищи в больших количествах). Также отмечается нарушение процесса проглатывания пищи (пациентки при этом могут испытывать боль или першение в горле).
Фолиеводефицитная анемия может проявляться:
- сухостью кожи;
- повышенной ломкостью ногтей;
- повышенной ломкостью волос;
- снижением аппетита;
- болями в животе (из-за повреждения слизистой оболочки желудочно-кишечного тракта);
- тошнотой;
- диареей;
- запорами;
- глосситом (воспалением языка);
- гингивитом (воспалением десен);
- стоматитом (воспалением слизистой оболочки полости рта).
Как говорилось ранее, при апластической анемии нарушается процесс образования всех клеток крови, что и обуславливает возникновение характерных клинических проявлений.
Апластическая анемия может проявляться:
- Анемическим синдромом. Развивается в результате нарушения образования эритроцитов и характеризуется общей слабостью, головными болями и головокружениями, бледностью кожных покровов и другими симптомами, перечисленными выше.
- Тромбоцитопеническим синдромом. Развивается в результате нарушения образования тромбоцитов. Данные клетки в нормальных условиях отвечают за поддержание прочности сосудистых стенок, а также за образование тромбов (кровяных сгустков) при повреждении кровеносных сосудов. При их недостатке проницаемость сосудистых стенок повышается, в результате чего клетки крови могут выходить в окружающие ткани. Проявляется это самопроизвольным появлением гематом (синяков) в различных участках тела, кровоточивостью слизистой оболочки рта и частыми носовыми кровотечениями, которые медленно останавливаются.
- Лейкопеническим синдромом. Развивается в результате нарушения процесса образования лейкоцитов, что в значительной степени отражается на иммунитете беременной женщины и проявляется частыми гнойничковыми заболеваниями кожи, инфекциями дыхательных путей и желудочно-кишечного тракта, которые могут представлять опасность как для матери, так и для плода.
При гемолитической анемии происходит выраженное разрушение эритроцитов, при этом находящийся в них гемоглобин посредством нескольких реакций превращается в пигмент желтого цвета – билирубин (свободную, несвязанную фракцию). Свободный билирубин является довольно токсичным продуктом, поэтому в нормальных условиях он быстро транспортируется в печень, где обезвреживается путем связывания с глюкуроновой кислотой (образуется связанная фракция билирубина) и затем выводится из организма. Однако при выраженном гемолизе свободного билирубина образуется слишком много. Печень оказывается не в состоянии вовремя обезвредить его, в результате чего он начинает циркулировать в крови и скапливаться в различных тканях, обуславливая появление характерных клинических проявлений и развитие осложнений.
Основными отличительными признаками гемолитической анемии являются:
- Желтуха. Желтушный оттенок коже и слизистым оболочкам придает билирубин, который скапливается в них в больших количествах.
- Увеличение селезенки. В результате скапливания и разрушения эритроцитов в селезенке закупориваются ее мелкие кровеносные сосуды, что способствует переполнению органа кровью и увеличению его размеров.
- Увеличение печени. Печень также содержит мелкие кровеносные сосуды, в которых могут скапливаться и разрушаться эритроциты. Хотя в печени данный процесс выражен гораздо менее интенсивно, чем в селезенке, при тяжелой гемолитической анемии может наблюдаться и гепатомегалия (увеличение размеров печени, которая может выступать из-под правого подреберья).
Основным признаком кровотечения при отслойке плаценты является выделение кровянистой жидкости из влагалища (однако данный симптом вначале может отсутствовать, так как кровь может скапливаться между плацентой и стенкой матки). Перед началом кровотечения или одновременно с ним женщина будет жаловаться на сильнейшую острую боль в области живота, которая часто отдает в поясницу.
При выраженной кровопотере будет отмечаться бледность кожных покровов, учащенное дыхание и учащенное сердцебиение, выраженная слабость, головокружение или нарушение сознания. Если таким пациенткам не оказать срочную медицинскую помощь, возможна потеря сознания и смерть в результате нарушения кровоснабжения головного мозга, сердца и других жизненно-важных органов.
Также важно отметить, что выраженность отрицательного влияния на плод и организм матери зависит от вида анемии, степени ее выраженности и срока беременности. Как уже было сказано, наиболее частыми видами малокровия у беременных являются железодефицитные и фолиеводефицитные анемии. Протекают они обычно доброкачественно, поскольку развиваются в течение длительного времени (в течение которого успевают активироваться компенсаторные реакции материнского организма). Кроме того, данные анемии очень хорошо реагируют на лечение путем добавления в рацион веществ, в которых нуждается организм.
Однако не следует забывать о более редких видах анемий, которые могут развиваться во время беременности. Так, например, при апластической анемии происходит обеднение всех трех ростков костного мозга с прогрессирующей анемией, тромбоцитопенией (снижением количества тромбоцитов в периферической крови) и лейкопенией (снижением количества лейкоцитов в периферической крови). Такая анемия не является острой, однако ее прогноз крайне неблагоприятен. Если развитие апластической анемии выпадает на второй или третий триместр беременности, по достижении семимесячного срока выполняется родоразрешение по состоянию здоровья матери. В случае более раннего появления симптомов апластической анемии поднимается вопрос о прерывании беременности по медицинским показаниям.
При наличии постгеморрагической анемии (в результате отслойки плаценты) решение о целесообразности продления беременности принимается отдельно в каждом конкретном случае. Если участок отслойки плаценты велик и присутствуют признаки страдания плода из-за острого недостатка кровоснабжения, прибегают к преждевременному родоразрешению. В случае небольшой площади отслойки и при отсутствии активного кровотечения беременную госпитализируют в стационар на сохранение вплоть до родов.
Развитие выраженной анемии может стать причиной повреждения различных органов и тканей в материнском организме.
При анемии у беременной женщины могут развиться:
- нарушения на уровне сердечно-сосудистой системы;
- плацентарная недостаточность;
- преждевременные роды;
- послеродовые инфекции.
Нарушения на уровне сердечно-сосудистой системы
Беременность является состоянием, при котором нагрузки на сердце значительно увеличиваются. Первой причиной этого является увеличение объема циркулирующей крови на 20 – 30%. Второй причиной является увеличение массы тела (вплоть до удвоения и утроения изначальной массы, что не является нормой). Вышеуказанные причины приводят к увеличению частоты и силы сердечных сокращений, что необходимо для обеспечения циркуляции крови в организме. Присутствие анемии в данных условиях заставляет сердце сокращаться еще чаще, чтобы снабдить кислородом жизненно важные органы и ткани. Длительное увеличение нагрузки на сердечную мышцу, сочетающееся с нарушением доставки кислорода к ней может в конечном итоге стать причиной развития сердечной недостаточности.
Плацентарная недостаточность
В условиях гипоксемии плацента не развивается должным образом, вследствие чего не достигает необходимых размеров и не может в полной мере обеспечить потребности развивающегося плода в питательных веществах и кислороде.
Преждевременные роды
Риск преждевременных родов при анемии связан с недоразвитием плаценты. Кроме того, преждевременные роды могут быть не самопроизвольными, а вызванными искусственно по медицинским показаниям (для сохранения жизни матери). Необходимость в этом может возникнуть при выраженной сердечной недостаточности или при повреждении других органов и систем, которые невозможно устранить во время беременности.
Послеродовые инфекции
Процесс родов часто сопровождается травмами промежности. Для восстановления целостности поврежденных тканей необходимо их адекватное кровоснабжение, а также присутствии в крови достаточного количества кислорода и питательных веществ. В условиях анемии скорость заживления ран значительно снижается, а также увеличивается риск их инфицирования, что крайне тяжело поддается лечению в условиях ослабленного родами организма.
Как было сказано ранее, недостаток кислорода в крови матери может стать причиной повреждения плода.
Анемия матери может стать причиной:
- задержки в закладке органов плода;
- замедления развития плода;
- нарушения развития нервной системы плода;
- незаращения костномозгового канала.
Задержка в закладке органов плода
В первом триместре беременности происходит дифференциация плюрипотентных клеток (из которых может произойти любая другая клетка организма) и их размножение. Данные скопления клеток организуются в определенном порядке, что и называется процессом закладки органов и систем организма. Если на данном этапе отсутствуют некоторые компоненты или условия (например, к развивающемуся эмбриону не поступает достаточное количество кислорода), описанный процесс значительно задерживается, из-за чего некоторые органы и ткани формируются неправильно или вовсе не развиваются, что в дальнейшем проявляется врожденными аномалиями развития.
Замедление развития плода
Большинство процессов в организме человека зависит от наличия кислорода. Снижение его концентрации в периферической крови (из-за недостатка клеток, ответственных за его транспортировку) приводит к замедлению обмена веществ в развивающихся тканях. В некоторых тканях это может практически не ощущаться (например, в жировой или в костной ткани), в то время как в других (в сердечной или в нервной ткани) может стать причиной серьезных патологий. Дефицит кислорода особенно сильно сказывается на тканях плода, так как скорость и выраженность обменных процессов у него гораздо выше, чем у взрослого человека. Таким образом, даже незначительный (для матери) дефицит кислорода может оказаться весьма ощутимым для плода и повлечь за собой отставание в умственном и физическом развитии, а также стать причиной врожденных аномалий развития.
Нарушение развития нервной системы плода
Нервная ткань является наиболее зависимой от концентрации кислорода, поскольку только в присутствии достаточного его количества происходит полное расщепление глюкозы и высвобождение энергии, необходимой для работы мозга. При анемии и связанном с ней дефиците кислорода развитие нервной ткани головного мозга плода замедляется, что может стать причиной органических дефектов (гидроцефалии) или функциональных заболеваний (олигофрении).
Нарушение развития костной системы
Дефекты в развитии костной системы особенно часто наблюдаются при фолиеводефицитной анемии, что обусловлено недостаточным поступлением фолиевой кислоты к плоду. Чаще всего у беременных с данным типом анемии дети рождаются гипотрофами (с малой массой тела), однако в более тяжелых случаях у них может наблюдаться незаращение костномозгового канала, проявляющееся на уровне различных трубчатых костей (большеберцовой, бедренной, плечевой и других).
источник