1. Общие сведения. 2. Факторы патогенности актиномицетов. 3. Актиномикоз: причины появления, локализация. 4. Патогенез актиномикоза. 5. Клиника и диагностика актиномикоза.
1. Общие сведения.Актиномицеты принадлежат к семейству Actinomycetaceae и представляют собой гетерогенную группу нитчатых бактерий. На русский язык слово actinomyces переводится как «лучистый грибок» в связи с морфологической формой, которая наблюдается в пораженных тканях при актиномикозе. Они принадлежат к бактериям (прокариотам) и никакого отношения к грибам (эукариотам) не имеют.
Актиномицеты имеют вид грамположительных ветвящихся микроорганизмов с тенденцией к фрагментации, иногда могут выявляться грамотрицательно окрашенные фрагменты. Мицелий у актиномицетов ветвистый, ветви развиваются из небольших филаментов, которые затем вытягиваются в короткую нить с боковыми ответвлениями. Поперечные перегородки обычно не обнаруживаются, т.е. мицелий у них настоящий, несептированный. Актиномицеты неподвижны.
Существуют низшие и высшие актиномицеты. Низшие (проактиномицеты) размножаются фрагментацией мицелия, иногда почкованием. Вегетируют в ротовой полости, кишечнике.
В природных условиях, особенно в почве, широко распространены высшие актиномицеты (эуактиномицеты). Они являются сапрофитами, размножаются спорами. Патологии у человека не вызывают. Эуактиномицеты являются продуцентами антибиотиков (80% всех антибиотиков синтезируются актиномицетами рода Streptomyces).
Актиномицеты (проактиномицеты), находящиеся в биоценозе ротовой полости, являются строгими анаэробами. Лучше размножаются в атмосфере с повышенным содержанием С02 (6—10%). Они растут на специальных, плотных питательных средах (с добавлением тиогликолата) у дна пробирки. Через 2—3 дня появляются мелкие колонии в виде пушистых шариков, через 10 дней колонии становятся более крупными, белого цвета, неправильной формы (иногда гладкие), образуя S и R разновидности колоний. От больных выделяются актиномицеты, формирующие R-формы, способные расщеплять ксилозу и маннит, но не гидролизующие крахмала.
Актиномицеты являются хемоорганотрофами; ферментируют углеводы с образованием кислоты (уксусной, муравьиной, молочной и янтарной) без газа. Внутривидовая дифференциальная диагностика актиномицетов основана на различиях в способности ферментировать углеводы. Антигенные свойства актиномицетов мало изучены, в клеточной стенке обнаружены видоспецифические антигены полисахаридной природы.
2. Факторы патогенности актиномицетовизучены недостаточно. Известно, например, что A.israelii обладает выраженной адгезивной способностью и в дальнейшем быстро колонизирует слизистые оболочки. С какими факторами связана выраженная инвазия актиномицетов, пока не определено. Почти все условно-патогенные
актиномицеты обладают протеолитической и липолитической активностью, однако с разной глубиной и интенсивностью расщепляют белки крови, тканей. Некоторые виды обнаруживают гемолитическую и каталазную активность. Вероятно, многие ферменты этих бактерий можно рассматривать в качестве факторов агрессии и защиты. У актиномицетов обнаружена капсула, что, по-видимому, определяет незавершенность фагоцитоза в патологическом очаге. Экзотоксин не продуцируют.
3. Актиномикоз: причины появления, локализация.В биоценозе и повой полости здоровых людей постоянно находятся представители рода Actinomyces. Усиленное их размножение наблюдается одновременно с размножением другой анаэробной микрофлоры при некоторых патологических состояниях, специфических для полости рта. Кроме того, актиномицеты при снижении сопротивляемости макроорганизма могут вызвать инфекцию — актиномикоз. Основной возбудитель — Actinomyces israelii и лишь в редких случаях — A.odontolyticus, A.bovis.
Actinomyces israelii почти всегда присутствуют на поверхности десен, в зубном налете, строме зубного камня, десневых карманах при пародонтите, в кариозном дентине, корневых каналах зубов с некротизированной пульпой, а также в зубных гранулемах и криптах миндалин. Однако актиномикоз у людей отмечается редко.
В полости рта имеются излюбленные места проникновения актиномицетов в глубину тканей — воспаленная десна возле зуба мудрости или около разрушенных корней зубов, патологические десневые карманы при пародонтите. Возникновение актиномикоза связывают с экзогенным проникновением, но в большей степени с эндогенным поступлением возбудителя в ткани.
Для возникновения заболевания недостаточно только внедрения актиномицетов вглубь ткани, по-видимому, большое значение имеет снижение естественной резистентности организма.
Существуют два мнения, которые в настоящее время обсуждаются.
1. Актиномикоз — это эндогенная инфекция, возникающая при снижении естественной резистентности макроорганизма (особенно при снижении активности защитных факторов на слизистых оболочках). «Входными воротами» инфекции предположительно служат участки с поврежденной слизистой.
2. Источником инфицирования людей могут быть актиномицеты, вегетирующие на злаках, в почве и попадающие в организм экзогенным путем (при травмировании слизистых оболочек соломой, травой и т.д.).
В настоящее время четко установлено, что потенциально патогенные актиномицеты A.israelii, как правило, обитают на слизистой полости рта, поэтому эндогенное заражение превалирует над экзогенным. Актиномикоз никогда не передается от человека к человеку.
Актиномицеты всегда присутствуют в полости рта в небольшом количестве, но при воспалительных процессах отмечается их увеличение. A.israelii и A.bovis составляют часть нормальной микрофлоры ротовой полости, однако остается неясным, какие факторы способствуют их активации и проявлению инвазии (переход от состояния симбиоза к инвазивному заболеванию). Актиномицеты внедряются в область воспален-ной десны через корневые каналы после экстракции зуба, возможны посттравматические актиномикотические остеомиелиты. Причиной актиномикоза могут быть и дентальные
абсцессы. Иногда актиномикозные поражения появляются в области шеи и лица.
4. Патогенез актиномикоза.Для актиномикоза характерно разрастание грануляционной ткани вокруг микробного очага. Образуются гранулемы в мягких тканях и челюстных костях, которые достигают больших размеров. Центральная часть гранулемы некротизируется и гной выделяется через свищи. В ходе заболевания, как правило, присоединяется вторичная гнойная инфекция, вследствие проникновения из полости рта в очаг поражения различных гноеродных микроорганизмов.
Специфическая гранулема в пораженных тканях называется друзой. В центре ее находятся нити переплетенного мицелия, пропитанные солями кальция, с радиально отходящими на периферию, колбовидно утолщенными филаментами (способствуют распространению актиномицетов), которые сверху покрыты слизистым слоем. Гомогенный центр друзы окрашивается базофильно, в то время как периферия окружена слизеподобными эозинофильными скоплениями. Данная форма (друза) имеет защитное значение для актиномицетов — она предохраняет от фагоцитоза и антител в макроорганизме. Друзы можно обнаружить в гнойном содержимом или на повязках: они выглядят как мелкие, бледно-желтые, сыровидные частицы. Диаметр гранулем (друз) — несколько миллиметров. Они хороню видны при гистологическом исследовании пораженной ткани.
Инфекция может распространяться контактным и гематогенным путями. Преимущественно наблюдается контактный путь распространения — по кратчайшей прямой (независимо от анатомических границ) по направлению к поверхности кожи с образованием дренирующихся абсцессов в области шеи, лица, груди и живота (абдоминальный актиномикоз).
Гематогенные очаги при актиномикозе обнаруживаются в костях, головном мозге, печени (крайне редко).
5. Клиника и диагностика актиномикоза.Заболевание, локализующееся в области шеи и лица, характеризуется появлением под кожей плотных образований красного и багрового цвета, располагающихся обычно в подчелюстной области или в области переднего шейного треугольника у угла нижней челюсти. Появляются, как правило, один или несколько дренирующихся, умеренно болезненных или безболезненных гной-ников.
Диагностика актиномикоза предполагает проведение:
1) гистологического исследования (диагностически значимым признаком считается выявление гранулем в гное или в ткани);
2) культуральных исследований, которые, однако, редко бывают положительными. Трудность выделения чистой культуры связана с тем, что в очагах присутствует смешанная флора. При выделении чистой культуры необходимо помнить, что актиномицеты растут медленно, в связи с этим посевы следует культивировать в течение 7—14 дней.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Цель занятия: Изучить свойства возбудителя и методы микробиологической диагностики актиномикоза.
1. Изучить морфологические особенности возбудителя в патологическом материале и в
2. Ознакомиться с культуральными свойствами A. bovis.
Материалы и оборудование: Окрашенные микроскопические препараты из актиномиком, культуры возбудителя актиномикоза на плотных питательных средах, а также таблицы.
Классификация:
Секция – 14, неспорообразующие внутриклеточные Г “+” палочки;
Порядок – Actinomycetales — нитевидные, ветвящиеся клетки;
Возбудитель актиномикоза — бактерия A. bovis. Актиномикоз — хронически протекающая болезнь животных и человека, характеризующаяся образованием в различных тканях плотных, четко ограниченных припухлостей — актиномиком, подверженных некротическому распаду. Наиболее восприимчивы к актиномикозу крупный рогатый скот, болеют также лошади, овцы, свиньи и другие виды животных. У человека актиномикоз вызывается другим видом бактерий — A. israelii.
При подозрении на актиномикоз в лабораторию направляют пораженные лимфатические узлы в 30%-ном растворе глицерина, взятый стерильно гной из абсцессов. Материал для исследований должен быть свежим. Бактериологический диагноз устанавливают на основании результатов микроскопии препаратов из нативного неокрашенного материала и препаратов, окрашенных по Граму. Если микроскопическое исследование дает положительный результат, то этого достаточно для постановки диагноза. При отрицательном результате микроскопии производят высевы на питательные среды с целью выделения культуры возбудителя.
Рис.17 Друзы актиномицетов, окрашенные по Граму
Микроскопия. Для A. bovis характерно различие морфологии бактерий в препаратах из пат. материала и в чистой культуре. В пат. материале отыскивают твердые, серовато-белые зернышки с зеленоватым оттенком — друзы, которые представляют собой скопление клеток возбудителя. Их промывают в дистиллированной воде и переносят на предметное стекло в каплю с 10—20 %-ным раствором NaOH или КОН и выдерживают в течение 15 минут или слегка подогревают над пламенем горелки. Затем в препарат вносят каплю 50%-ного водного раствора глицерина, накрывают его покровным стеклом («раздавленная капля») и исследуют под микроскопом под малым увеличением или с помощью иммерсионной системы Друза имеет гомогенный центр, состоящий из густо переплетенных нитевидных палочек, булавовидно-утолщающихся к периферии. В препарате, окрашенном по Граму, центр друзы окрашивается в фиолетовый цвет (грамположительно), а периферическая часть — в розовый (грамотрицательно). Такая микроскопическая картина характерна и имеет диагностическое значение. Друзы в экссудате могут быть не всегда, несмотря на наличие отдельных клеток возбудителя. В препаратах из 10—15-дневных культур, выращенных на питательных средах и окрашенных по Граму, A. bovis имеет вид грамположительных палочек; они неподвижные, неспорообразующие, некислотоустойчивые.
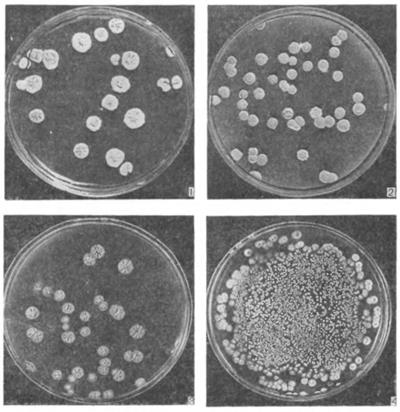
Для культивирования A. bovis используют МПА с 1% глюкозы, среду Китта-Тароцци, полужидкий МПА с 1% глюкозы, кровяной или сывороточный агар. Темпера-турный оптимум +37—38°С. Возбудитель может расти в аэробных и анаэробных условиях; рост замедленный, макроскопически видимые колонии появляются через 7-14, а иногда через 15—30 дней культивирования. На МПА с глюкозой в аэробных условиях колонии в начале роста белые, мягкой консистенции с ровными краями, нередко с клиновидными выступами по периферии.
Рис.18 Колонии актиномицетов на поверхности агара.
Со временем ониприобретают светло-коричневую окраску, становятся сухими, плотными, с неровной поверхностью и врастающие в глубь среды. В анаэробных условиях на глюкозном агаре формируются гладкие, выпуклые, непрозрачные влажные колонии. На кровяном МПА с 1% глюкозы в анаэробных условиях вокруг колоний видна слабая зона гемолиза. На полужидком МПА — колонии желтовато-белого цвета, округлые. В сывороточном рост характеризуется образованием осадка в виде зернышек. Это густое скопление нитей мицелия. По мере старения культуры на поверхности бульона появляется морщинистая пленка желтоватой окраски. МПБ В мазках из культур, выращенных в анаэробных условиях, преобладают короткие палочки, а в аэробных — нити и цепочки из палочек; и те и другие окрашиваются грамположительно.
A. bovis ферментирует с образованием кислоты глюкозу, левулезу, галактозу, глицерин. Разжижает желатин.
Биопроба: Вырочшую культуру используют для внутримышечного заражения крольчат, которых через 3-4 недели убивают и исследуют с целью диагностики.
Контрольные вопросы:
1. Патматериал и порядок исследования на актиномикоз;
2. Питательные среды для культивирования возбудителя актиномикоза.
3. Морфологические, культуральные и тинкториальные свойства возбудителя
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
источник
Актиномикоз является подострым или, скорее, хроническим гранулематозным заболеванием, которое обычно вызывает нагноение и формирование абсцесса, а также имеет тенденцию образовывать свищевые ходы. Заболевание встречается у человека и животных. В дополнение к классическим патогенам A. bovis и A. israelii, актиномикотические поражения может вызвать разнообразное число видов других ферментативных актиномицетов. Большинство этих агентов принадлежит роду Actinomyces, но некоторые — члены рода Propionibacterium или Bifidobacterium. Кроме того, все типичные актиномикотические поражения, в дополнение к патогенным актиномицетам, содержат разнообразные бактерии. Таким образом, термин «актиномикоз» скорее определяет полиэтиологический воспалительный синдром, чем просто заболевание, относящееся к отдельному патогенному микроорганизму. Чтобы избегать представления дополнительных этиологических терминов и остаться бактериологически правильными, было предложено обозначить группу близко связанных воспалительных процессов термином «актиномикозы» в множественном числе (Schaal и Beaman 1984, Schaal 1996).
К актиномикозу восприимчивы крупный рогатый скот, реже — свиньи, овцы, козы и лошади. Болезнь регистрируется в течение всего года. Чаще она возникает в стойловый период при кормлении животных сухими кормами, а также осенью при выпасах на стерне, когда не исключены повреждения слизистой оболочки ротовой полости.
3аражение актиномикозом происходит с внедрением свободноживущего актиномицета в организм животного, а также грибков, населяющих ротовую полость и желудочно-кишечный тракт. Чаще всего болезнетворный грибок попадает в ткани тела животного через повреждения слизистой оболочки или кожного покрова остями или соломой злаков во время еды. Возможно и аэрогенное заражение, что подтверждается первичным актиномикозом легких.
После того как грибок проник в организм, он вызывает в месте проникновения воспалительный процесс с последующим образованием гранулемы. Дальнейшее развитие процесса приводит к тяжелым поражениям органов и тканей, что резко отражается на жизнедеятельности организма и возможностях использования животного для пищевых целей.
В 
Это желтоватые (с красноватым или коричневатым оттенком) частички, напоминающие при небольших увеличениях цветную капусту. Под микроскопом после легкого сдавления между предметным и покровным стеклом можно видеть, что они составлены из различного числа сферических долей, которые представляют нитевидные актиномикотические микроколонии, сформированные in vivo и в целом образуют структуру типа цветной капусты. Ткани вокруг обычно инфильтрированы полиморфоядерными лейкоцитами.
Полностью раздавленные и окрашенные по Граму гранулы при большом увеличении показывают, что материал состоит из групп грам-положительных, переплетеных ветвящихся нитей мицелия. Окрашенные мазки могут также содержать разнообразное число других грам-положительных и грам-отрицательных палочек и кокков, которые представляют сопутствующую флору, а также многочисленные лейкоциты. Преимущественно в тканевом материале, и менее часто в гнойном отделяемом, можно наблюдать, что наконечники периферийных нитей в грануле закрыты булавоподобным слоем гиалинового материала, который может помочь отдифференцировать актиномикотические друзы от сходных частиц другого (микробного и немикробного) происхождения. Следует подчеркнуть, что термин «серные гранулы», довольно широко применяемый для обозначений актиномикотических друз, имеет отношение только к желтому цвету частиц, а вовсе не к высокому содержанию в них серы.
При окраске гематоксилин-эозином центральная часть друзы окрашивается в синий цвет, а колбы в розовый.
Встречаются друзы, у которых кайма из колбообразных клеток отсутствует.
Актиномицеты образуют на плотных питательных средах несептированный одноклеточный мицелий, который имеет вид ветвящихся тонких нитей, достигающих 1000-600 мкм в длину и около 0,5-1,2 мкм в поперечнике. Хорошо окрашиваются анилиновыми красителями.
В молодых культурах мицелий однороден, в старых — появляются вакуоли, зернистость, капельки жира, оболочка становится хрупкой, легко ломается, что приводит к образованию палочковидной формы.
источник
Актиномикоз: характеристика, симптомы, этиология. Экзогенный и эндогенный способы заражения, основные клинические формы актиномикоза. Лечение и профилактика заболевания. История распространения лепры. Патогенез, симптомы особенности течения болезни.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru
МИНИСТЕРСТВО ЗДРАВОХРАНЕНИЯ РЕСПУБЛИКИ БАШКОРТОСТАН
БАШКИРСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА МИКРОБИОЛОГИИ ВИРУСОЛОГИИ И ИММУНОЛОГИИ
Актиномикоз (синонимы: лучистогрибковая болезнь; Aktinomykose —нем.; actinomycose — франц.) — хроническая болезнь, вызываемая различными видами актиномицетов. Характеризуется поражением различных органов и тканей с образованием плотных инфильтратов, которые затем нагнаиваются с появлением свищей и своеобразным поражением кожи.
Этиология. Возбудители — различные виды актиномицетов, или лучистых грибов. Основными из них являются следующие: Actinomyces israelu, Actinomyces bovis, Actinomyces albus, Ac. violaceus. Актиномицеты хорошо растут на питательных средах, образуя колонии неправильной формы, нередко с лучистыми краями. Патогенны для многих видов сельскохозяйственных и лабораторных животных. В патологическом материале встречаются в виде друз, которые представляют собой желтоватые комочки диаметром 1—2 мм. При микроскопии в центре друз обнаруживается скопление нитей мицелия, а по периферии — колбовидные вздутия. При окраске гематоксилин-эозином центральная часть друзы окрашивается в синий цвет, а колбы в розовый. Встречаются друзы, у которых кайма из колбообразных клеток отсутствует. Актиномицеты чувствительны к бензилпенициллину (20 ЕД/мл), стрептомицину (20 мкг/мл), тетрациклину (20 мкг/мл), левомицетину (10 мкг/мл) и эритромицину (1,25 мкг/мл). актиномикоз лепра лечение симптом
Эпидемиология. Актиномикоз распространен во всех странах. Им заболевают люди и сельскохозяйственные животные. Однако случаев заражения человека от больных людей или животных не описано. Возбудители актиномикоза широко распространены в природе (сено, солома, почва и др.). Актиномицеты часто обнаруживают у здоровых людей в ротовой полости, зубном налете, лакунах миндалин, на слизистой оболочке желудочно-кишечного тракта. Имеет значение как экзогенный, так и эндогенный способы заражения.
Патогенез. Наиболее частым является эндогенный путь инфекции. Актиномицеты широко распространены в природе, в частности на растениях, могут попадать с растениями в организм и находиться на слизистых оболочках в качестве сапрофита. Переходу актиномицетов из сапрофитического в паразитическое состояние способствуют воспалительные заболевания слизистых оболочек полости рта, респираторного и желудочно-кишечного тракта. На месте внедрения актиномицетов образуется инфекционная гранулема, которая прорастает в окружающие ткани. В грануляциях возникают абсцессы, которые, прорываясь, образуют свищи. Поражение кожи имеет вторичный характер.
В образовании нагноений играет роль и вторичная, преимущественно стафилококковая инфекция. Антигены лучистых грибов приводят к специфической сенсибилизации и аллергической перестройке организма (гиперсенсибилизация замедленного или туберкулинового типа), а также к образованию антител (комплементсвязывающие, агглютинины, преципитины и др.).
Симптомы и течение. Длительность инкубационного периода не известна. Он может колебаться в широких пределах и доходить до нескольких лет (от времени инфицирования до развития манифестных форм актиномикоза). Основные клинические формы актиномикоза: 1) актиномикоз головы, языка и шеи;2) торокальный актиномикоз; 3) абдоминальный; 4) актиномикоз мочеполовых органов; 5) актиномикоз кожи; 6) мицетома (мадурская стопа); 7) актиномикоз центральной нервной системы. Актиномикоз относится к первично-хроническим инфекциям с длительным прогрессирующим течением. При разрастании инфильтрата в процесс вовлекается кожа. Вначале определяется очень плотный и почти безболезненный инфильтрат, кожа становится цианотично-багровой, появляется флюктуация, а затем развиваются длительно незаживающие свищи. В гное обнаруживают беловато-желтоватые мелкие комочки (друзы).
Шейно-челюстно-лицевая форма встречается наиболее часто. По выраженности процесса можно выделить глубокую (мышечную) форму, когда процесс локализуется в межмышечной клетчатке, подкожную и кожную формы актиномикоза. При мышечной форме процесс локализуется преимущественно в жевательных мышцах, под покрывающей их фасцией, образуя плотный, хрящевой консистенции инфильтрат в области угла нижней челюсти. Лицо становится асимметричным, развивается тризм различной интенсивности. Затем в инфильтрате появляются очаги размягчения, которые самопроизвольно вскрываются, образуя свищи, отделяющие гнойную или кровянисто-гнойную жидкость, иногда с примесью желтых крупинок (друз). Синюшная окраска кожи вокруг свищей длительно сохраняется и является характерным проявлением актиномикоза. На шее образуются своеобразные изменения кожи в виде поперечно расположенных валиков. При кожной форме актиномикоза инфильтраты шаровидные или полушаровидные, локализующиеся в подкожной клетчатке. Тризма и нарушений процессов жевания не наблюдается. Кожная форма встречается редко. Актиномикозный процесс может захватывать щеки, губы, язык, миндалины, трахею, глазницы, гортань. Течение относительно благоприятное (по сравнению с другими формами).
Торакальный актиномикоз (актиномикоз органов грудной полости и грудной стенки), или актиномикоз легких. Начало постепенное. Появляются слабость, субфебрильная температура, кашель, вначале сухой, затем со слизисто-гнойной мокротой, нередко с примесью крови (мокрота имеет запах земли и вкус меди). Затем развивается картина перибронхита. Инфильтрат распространяется от центра к периферии, захватывает плевру, грудную стенку, кожу. Возникает припухлость с чрезвычайно выраженной жгучей болезненностью при пальпации, кожа становится багрово-синюшной. Развиваются свищи, в гное обнаруживаются друзы актиномицетов. Свищи сообщаются с бронхами. Они располагаются не только на грудной клетке, но могут появиться на пояснице и даже на бедре. Течение тяжелое. Без лечения больные умирают. По частоте торокальный актиномикоз занимает второе место.
Абдоминальный актиномикоз также встречается довольно часто (занимает третье место). Первичные очаги чаще локализуются в илеоцекальной области и в области аппендикса (свыше 60%), затем идут другие отделы толстой кишки и очень редко поражается первично желудок или тонкий кишечник, пищевод.
Брюшная стенка поражается вторично. Первичный инфильтрат чаще всего локализуется в илеоцекальной области, нередко имитирует хирургические заболевания (аппендицит, непроходимость кишечника и др.). Распространяясь, инфильтрат захватывает и другие органы: печень, почки, позвоночник, может достигнуть брюшной стенки. В последнем случае возникают характерные изменения кожи, свищи, сообщающиеся с кишечником. Расположены обычно в пахо-вой области. При актиномикозе прямой кишки инфильтраты обусловливают возникновение специфических парапроктитов, свищи вскрываются в перианальной области. Без этиотропного лечения летальность достигает 50%.
Актиномикоз половых и мочевых органов встречается редко. Как правило, это вторичные поражения при распространении инфильтрата при абдоминальном актиномикозе. Первичные актиномикозные поражения половых органов встречаются очень редко.
Актиномикоз костей и суставов встречается редко. Эта форма возникает или в результате перехода актиномикозного инфильтрата скультуру актиномицетов путем посева материала на среду Сабура.
Актиномикоз легких необходимо дифференцировать от новообразований легких, абсцессов, других глубоких микозов (аспергиллеза, нокардиоза, гистоплазмоза), а также от туберкулеза легких. Абдоминальный актиномикоз приходится дифференцировать от различных хирургических заболеваний (аппендицита, перитонита и пр.). Поражение костей и суставов—от гнойных заболеваний.
Лечение. Лучшие результаты дает сочетание этиотропной терапии (антибиотики) и иммунотерапии (актинолизат). При шейно-челюстно-лицевой форме назначают внутрь феноксиметилпенициллин по 2 г/сут и при длительности курса не менее 6 нед. Можно также назначать тетрациклин в больших дозах (по 0,75 г 4 раза в день в течение 4 нед или по 3 г в сутки лишь в первые 10 дней, а затем по 0,5 г 4 раза в сутки в течение последних 18 дней). Эритромицин назначают по 0,3 г 4 раза в сутки в течение 6 нед. При абдоминальных формах и при актиномикозе легких назначают большие дозы бензилпенициллина (10000000 ЕД/сут и более) внутривенно в течение 1—1,5 мес с последующим переходом на феноксиметилпенициллин в суточной дозе 2—5 г в течение 2—5 мес. При наслоении вторичной инфекции (стафилококки, анаэробная микрофлора) назначают длительные курсы диклоксациллина или антибиотики тетрациклиновой группы, при анаэробной инфекции — метронидазол. Для иммунотерапии актинолизат можно вводить подкожно или внутрикожно, а также внутримышечно. Под кожу и внутримышечно вводят по 3 мл актинолизата 2 раза в неделю. На курс 20—30 инъекций, длительность курса 3 мес. При абсцессе, эмпиеме проводят хирургическое лечение (вскрытие и дренирование). При обширных повреждениях легочной ткани иногда прибегают к лобэктомии. Из антибиотиков наиболее эффективными являются тетрациклины, затем идут феноксиметилпенициллин и менее эффективен эритромицин. Резистентных к этим антибиотикам штаммов актиномицетов не встречалось.
Прогноз. Без этиотропного лечения прогноз серьезный. При абдоминальном актиномикозе умирало 50% больных, при торакальном погибали все больные. Относительно легче протекал шейно-челюстно-лицевой актиномикоз. Все это обусловливает необходимость ранней диагностики и начала терапии до развития тяжелых анатомических повреждений. Учитывая возможность рецидивов, реконвалесценты должны находиться под длительным наблюдением (6—12 мес).
Профилактика и мероприятия в очаге. Гигиена полости рта, своевременное лечение зубов, воспалительных изменений миндалин и слизистой оболочки полости рта. Специфическая профилактика не разработана. Мероприятия в очаге не проводят.
Лепра (синонимы: проказа, болезнь Гансена; leprosy — англ., Aussatz — нем.; la lepre — франц.) — хроническая генерализованная болезнь, поражающая преимущественно кожу и нервную систему (периферические нервы), реже внутренние органы.
Возбудитель — Mycobacterium lepreae (бацилла Гансена) был открыт норвежским врачом Hansen в 1874 году. Представляет собой кислото-устойчивую палочковидную бактерию, относящуюся к семейству Mycobacteriaceae. Она не растет на искусственных питательных средах, а также в культурах тканей. Размножение возбудителя наблюдается при заражении мышей в подушечки лапок, при заражении броненосцев и некоторых видов обезьян. Размножение происходит чрезвычайно медленно. Чувствительна к рифампицину и некоторым сульфаниламидным препаратам.
Лепра широко распространена в странах Африки, Азии и Южной Америки. В период с середины 1960-х до середины 1980-х годов число больных лепрой в мире было довольно стабильным и составляло 10-12 млн. Применение во многих странах комбинированной терапии привело к снижению в 1991 году числа больных до 5,5 млн. Число лиц с деформациями вследствие лепры (включая излечившихся) составляло 2-3 млн человек. На 25 стран приходится 95% больных, а на 5 из них — 82% больных лепрой. Наиболее распространена лепра в Индии (около 3 млн), Нигерии, Бразилии, Индонезии, Вьетнаме. В США и странах Европы спорадические случаи лепры выявляются у иммигрантов из эндемичных регионов. Передача инфекции происходит при тесном и длительном контакте с больным (между супругами, от родителей к детям). При контакте с нелеченными больными лепрой риск заражения около 10%. Инфицирование детей в семьях чаще происходит в возрасте до 10 лет. Резервуаром инфекции в природе могут быть дикие броненосцы и низшие приматы, но случаев заражения от них человека не описано. Мужчины заболевают чаще, чем женщины.
Патогенез. Воротами инфекции является кожа и слизистая оболочка верхних дыхательных путей. От момента внедрения микробов до появления первых проявлений чаще проходит от 3 до 5 лет, но иногда и несколько десятилетий. Развернутая картина болезни развивается далеко не во всех случаях. Лишь у 10-20% инфицированных лиц развиваются малозаметные признаки инфекции и лишь у половины из них (т. е. у 5-10% инфицированных) в дальнейшем формируется развернутая картина болезни. Развитие определенной клинической формы связывают с генетическими особенностями организма (в частности с гаплотипами HLA). У больных лепрой выявляется дефект клеточного иммунитета, существенно отличающийся от дефектов клеточного иммунитета у ВИЧ-инфицированных. Даже при интенсивной гематогенной диссеминации возбудителя деструктивные процессы ограничиваются кожей, периферическими нервами, передними отделами глаза, яичками, верхними и нижними конечностями. Особенно часто поражается локтевой нерв около локтевого сгиба. При лепроматозной форме лепры микобактерии обнаруживаются в печени, селезенке, костном мозге.
Симптомы и течение. Инкубационный период колеблется от 6 мес до нескольких десятилетий (чаще 3-5 лет). По клинико-гистологическим данным болезнь подразделяют на две формы: лепроматозная и туберкулоидная. При первой наиболее выражены кожные поражения, в меньшей степени поражаются нервы. При туберкулоидной форме кожные изменения менее заметны и более выражены поражения нервных стволов. Есть и пограничные формы.
Болезнь развивается постепенно. У некоторых больных может отмечаться повышение температуры тела, слабость, боли в суставах, у других лихорадка отсутствует, отмечается анемия, слабость, сонливость, могут быть парестезии, расстройства потоотделения. Типичным проявлением ранней лепры считается появление кожных изменений. Появляется одно или несколько гипопигментированных пятен или гиперпигментированных бляшек, в области которых чувствительность полностью отсутствует или отмечается парестезия. При локализации очагов поражения на лице чувствительность может сохраняться.
Туберкулоидная лепра впервые описана Ядассоном в 1898 г. В начальной стадии часто проявляется четко отграниченными пятнами гипопигментации кожи с пониженной чувствительностью. Позднее очаги увеличиваются в размерах, края их приподнимаются и приобретают кольцевидную форму. Отмечается периферическое распространение и заживление в центре. Сформировавшиеся очаги полностью утрачивают чувствительность и кожные образования (потовые железы и волосяные фолликулы). Наблюдаются и другие варианты кожных изменений (простые эритематозные изменения без признаков инфильтрации, папулезные, сходные с сифилитическими папулами, бугорковые и др.). Нервы рано вовлекаются в процесс. Поверхностные нервы, идущие от очага поражения, могут увеличиваться в размерах. Увеличенные периферические нервы (особенно локтевой, малоберцовый и некоторые другие) могут пальпироваться, а иногда становятся заметными при осмотре. В результате повреждения нервов развивается атрофия мышц кисти, контрактуры кисти и стопы. Развиваются подошвенные язвы (результаты травм), потери фаланг, кератит, изъязвление роговой оболочки с потерей зрения.
Характерные изменения кожи лица при лепре.
Лепроматозная форма характеризуется резко выраженными изменениями кожи, слизистых оболочек и лимфатических узлов. Кожные очаги проявляются в виде пятен, узлов, бляшек. Пятна обычно гипопигментированы, имеют нечеткие границы, а центральные участки их приподняты за счет уплотнения и инфильтрации, а не вогнуты, как при туберкулоидной форме лепры. Между очагами также можно обнаружить инфильтрацию кожи. Очаги кожных поражений чаще всего располагаются на лице (нос, щеки, брови), ушных раковинах, запястьях, локтевых суставах, ягодицах, коленных суставах. Выраженность инфильтрации, уплотнения и других поражений кожи постепенно прогрессирует. Характерно выпадение бровей (особенно боковых участков), свисание мочек ушных раковин, западает спинка носа. Мощная глубокая инфильтрация кожи лица приводит к образованию крупных складок, особенно на лбу (львиное лицо).
Характерным является поражение слизистой оболочки носа, что приводит к затруднению носового дыхания, носовым кровотечениям, иногда к полной обструкции носовых ходов, разрушению носовой перегородки, нос становится седловидным. Могут наблюдаться ларингит, кератит, иридоциклит. У мужчин инфильтрация и рубцевание яичек приводит к стерильности, часто развивается гинекомастия. Паховые и подмышечные лимфатические узлы значительно увеличены, но безболезненны. Выраженных изменений периферических нервов не отмечается, однако чувствительность дистальных отделов конечностей существенно снижена.
Лепроматозная форма. Тяжелое течение.
Пограничная лепра сочетает признаки туберкулоидной и лепроматозной формы болезни.
Осложнения. Травмы и повторные вторичные инфекции приводят к деформации кисти, потере пальцев и дистальных отделов конечностей, могут развиваться слепота, амилоидоз.
Диагноз и дифференциальный диагноз. При распознавании учитывают эпидемиологические предпосылки (длительное пребывание в эндемичных регионах, контакт с больными лепрой) и характерные клинические проявления (поражения кожи, периферических нервов и др.). Подтверждением диагноза является обнаружение кислотоустойчивых микобактерий в материале из кожных очагов, полученных методом соскоба-иссечения, гистологическое исследование биоптатов кожи (особенно доказательным являются признаки поражения периферических нервов). Разработаны серологические методы, позволяющие выявлять специфические антитела у 50-95% больных лепрой. Дифференцировать необходимо от красной волчанки, саркоидоза, кожного лейшманиоза и многих кожных болезней (различные дерматозы, эритемы и пр.).
Список используемой литературы
1. Бакулов И.А. Эпизоотология с микробиологией Москва: «Агропромиздат», 1987. — 415 с.
2. Инфекционные болезни животных / Б.Ф. Бессарабов, А.А., Е.С. Воронин и др.; Под ред. А.А. Сидорчука. — М.: КолосС, 2007. — 671 с
3. Алтухов Н.Н. Краткий справочник ветеринарного врача Москва: «Агропромиздат», 1990. — 574 с.
4. Довідник лікаря ветеринарної медицини / П.І. Вербицький, П.П. Достоєвський. — К.: «Урожай», 2004. — 1280 с.
5. Справочник ветеринарного врача / А.Ф Кузнецов. — Москва: «Лань»,2002. — 896 с.
6. Справочник ветеринарного врача / П.П. Достоевский, Н.А. Судаков, В.А. Атамась и др. — К.: Урожай, 1990. — 784 с.
7. Гавриш В.Г. Справочник ветеринарного врача, 4 изд.Ростов-на-Дону: «Феникс», 2003. — 576 с.
Актиномикоз — инфекционное заболевание, вызываемое актиномицетами (лучистыми грибами), его патогенез и классификация. Местные клинические проявления актиномикоза. Клиническое течение подкожно-межмышечной формы. Актиномикоз и остеомиелит, абсцесс/флегмона.
презентация [384,2 K], добавлен 22.04.2014
Туберкулоидная форма лепры. Особенности современного течения лепры, диагностика, лечение, профилактика. Клиническая диагностика ящура. Основной путь передачи инфекции. Трофические и неврологические симптомы лепроматозной лепры, ее осложнения и лечение.
презентация [108,0 K], добавлен 22.04.2015
Частота и особенности распространения эндометриоза. Этиология, патогенез, факторы риска, клинические формы и симптомы заболевания. Дифференциальная диагностика. Консервативное и хирургическое лечение эндометриоза. Осложнения и профилактика заболевания.
презентация [4,1 M], добавлен 23.09.2014
Болезни человека, общие с животными. Одна из них — бешенство. Болезнь известна во всех уголках Земли, кроме Австралии и Антарктики. Симптомы и течение болезни. Процесс заражения при укусе или попадании слюны на повреждённую кожу. Лечение и профилактика.
реферат [25,5 K], добавлен 16.11.2010
Определение и распространенность гонореи. История открытия возбудителя. Этиология и патогенез инфекционного венерического заболевания. Современная классификация инфекции. Клинические симптомы, особенности течения и прогноза болезни. Диагностика и лечение.
реферат [31,5 K], добавлен 09.04.2014
История обнаружения и места обитания описторхоза, источники заражения. Этиология и развитие возбудителя. Патогенез, симптомы, течение болезни. Клиническая классификация заболевания. Его диагностика, лечение и профилактика. Оздоровление очагов описторхоза.
реферат [924,8 K], добавлен 15.11.2010
Заболевание, которое поражает кожу и периферические нервы. Распространение лепры в мире. Опасность инфицирования в детском возрасте. Развитие клинической формы. Лепроматозный тип лепры. Использование этиотроппной терапии. Личная профилактика лепры.
презентация [4,9 M], добавлен 14.04.2015
Характеристика, симптомы и пути распространения холеры — острого инфекционного заболевания. Этиология и эпидемиология заболевания. Пищеварительный тракт как «входные ворота» для инфекции. Клиническая картина, диагностика, профилактика и лечение холеры.
презентация [5,7 M], добавлен 07.03.2016
Анатомия и физиология гипоталамо-гипофизарной системы. Этиология и патогенез гипопитуитарной комы. Клинические симптомы гипопитуитаризма. Варианты течения болезни. Дифференциально-диагностические критерии заболевания. Лечение и поддерживающая терапия.
презентация [590,1 K], добавлен 06.04.2014
История проказы как одной из опаснейших заболеваний, ее симптомы и инкубационный период. Лепроматозная и туберкулоидная формы болезни. Исследование феномена лепры. Изучение хронического гранулематоза (инфекционное заболевание), вызываемого микобактериями.
реферат [2,2 M], добавлен 10.12.2013
Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
источник
Расстановка ударений: АКТИНОМИЦЕ`ТЫ
АКТИНОМИЦЕТЫ (Actinomycetes; греч. aktis — луч + mykēs — гриб; лучистые грибки) — микроорганизмы, относящиеся к порядку Actinomycetales, семейству Actinomycetaceae; занимают промежуточное положение между бактериями и грибками.
Рис. 1. Actinomyces violaceus niger
Рис. 2. A. violaceus
Рис. 3. A. coelicolor
Рис. 4. A. aurantiacus
Рис. 5. A. aurantiacus sp
Рис. 6. A. iluorescens n. sp
Рис. 7. A. violaceo-chromogenes
Рис. 8. A. globisporus
Рис. 9. A. griseoglaucus
Рис. 10. A. lavendulae
Рис. 11. A. viridis
Рис. 12. A. griseus
Первоначально под этим названием объединяли микроорганизмы, основой структуры к-рых является разветвленный мицелий, распадающийся или не распадающийся на палочковидные или кокковидные (дифтероидные) элементы. Ширина этого мицелия не превышает 1,5 мкм, чаще 0,7—0,8 мкм, ядра не обнаружены.
На основании лучистого строения этих организмов, обнаруженных в пораженной ткани крупного рогатого скота, Гарц (Harz, 1877) назвал их Actinomycetes и отнес к грибам. Н. А. Красильников (1970) также находит, что они ближе к грибам. Ваксман (S. A. Waksman, 1962), Эйвери, Бланк (R. Avery, F. Blank, 1954), Поллеманн (G. Pollemann, 1961) считают, что по размерам, отсутствию дифференцированного ядра, чувствительности к антибиотикам и другим признакам А. ближе к бактериям, а Лиске (R. Lieske, 1928) принимал их за те первоначальные формы, из к-рых произошли грибы и бактерии.
Неопределенность таксономического положения А. в ботанической классификации привела к возникновению большого числа синонимов: Oospora Wallroth (1831), Streptothrix Corda (1839), Leptothrix Kutzing (1843), Cladothrix Conn (1876), Discomyces Rivolta (1878), Micromyces Gruber (1891), Indiella Brumpt (1906), Streptomyces Waksman a. Henrici (1943) и др.
| По Красильникову | По Ваксману—Генрици | ||
|---|---|---|---|
| семейство | род | семейство | род |
| Actinomycetaceae | |||
Proactinomyces или
Nocardia
Actinomycetaceae
Actinomyces
Nocardia
Из многочисленных классификаций А. практическое значение имеют две — H. А. Красильникова (1949, 1970) и Ваксмана—Генрици (1948, 1957). В обеих классификациях понятие «актиномицеты» сужено до названия одного рода Actinomyces, включающего виды: Actinomyces bovis, Actinomyces israelii, Actinomyces baudetii (табл.).
Рис. 1. Строение мицелия актиномицетов (5-суточная культура на синтетической среде): 1 — Actinomyces albus Gasperini (длинные, редко ветвящиеся нити); 2 — Actinomyces aurantiacus Gasperini (короткие, сильно искривленные и часто ветвящиеся нити)
По классификации Красильникова, построенной с учетом морфологического строения и филогенетических связей лучистых грибков, род Actinomyces объединяет организмы с хорошо развитым, несептированным мицелием, к-рый не распадается на палочковидные и кокковидные элементы. Поскольку в нитях мицелия нет перегородок, они представляют собой одну клетку (рис. 1). На агаровых средах разные виды А. образуют различные колонии: плоские, морщинистые, гладкие, бугристые, пленчатые и пр. От нижней поверхности колоний отходит субстратный мицелий, врастающий в среду; с поверхности колоний среди воздушного мицелия развиваются спороносцы — прямые или спирально закрученные, с количеством завитков до 10 и более (рис. 2). Внутри спороносцев путем фрагментации или сегментации образуются споры. В первом случае происходит обособление отдельных комочков протоплазмы внутри нити, из к-рых затем образуются цепочки из спор. Во втором — этому процессу предшествует сегментация нитей мицелия. Споры шаровидные, овальные, палочковидные, с гладкой или шиповатой поверхностью (рис. 3).
Рис. 2. Строение спирально закрученных спороносцев у актиномицетов
Разные по хим. составу пигменты обусловливают разную окраску колоний (цветн. табл., ст. 184, рис. 1—12). Различные комбинации этих пигментов в одной и той же колонии создают множество различных оттенков. Нек-рые пигменты растворимы в воде, другие (напр., красно-желтые липоактинохромы) растворяются только в спирте или других растворителях жира. Одни пигменты остаются в клетках, другие диффундируют в среду.
Большинство А. — аэробы, анаэробные или микроаэрофильные виды встречаются редко. Рост А. происходит при широком значении рН среды от 5 до 9. Температурный оптимум для большинства видов 25—30° (мезофилы), но рост возможен в диапазоне от 3 до 40°. Имеющиеся среди А. термофилы растут при t° 45—50°.
Наличие у А. большого числа разнообразных ферментов — протеазы, кератиназы, хитиназы, липазы, амилазы, инвертазы и др. — увеличивает способность А. использовать растительные и животные остатки, а также такие субстраты, к-рые не используют другие микроорганизмы — парафин, керосин, воск, смолу и пр. Нек-рые виды А. фиксируют молекулярный азот. Ферментативная активность проявляется также в свойственных А. литических процессах, напр. аутолизе, к-рый может быть обусловлен также и литическим воздействием на другие микроорганизмы.
Многие метаболиты А. относятся к биологически активным соединениям — антибиотикам, гормонам, витаминам, ферментам и пр. Из А. выделено ок. 1000 антибиотических веществ, активных в отношении бактерий, грибов, вирусов, простейших, а также опухолей. Многие из них получили широкое практическое применение — стрептомицин, ауреомицин, террамицин и др. Антимикробным действием обладают и нек-рые токсины А., напр, глиотоксин, к-рый высокотоксичен для животных и растений.
Почти все А. способны синтезировать витамин В12 и его аналоги. Нек-рые виды синтезируют витамины Вх, В2, биотин, пантотеновую и никотиновую кислоты, пиридоксин, рибофлавин и пр. Некоторые А. являются продуцентами аминокислот — глутаминовой, аспарагиновой, валина, метионина, цистеина, цистина и др. Нек-рые виды образуют ароматические вещества с запахами земли (наиболее характерный для А. признак), фруктов, камфоры, йодоформа, сероводорода, аммиака и пр. А. широко распространены на всей поверхности земного шара: их много на растительных и животных остатках, в воде естественных водоемов и особенно в почве. Из 1 г почвы высевается от нескольких сотен до миллионов и даже миллиардов актиномицетов, причем меньше из первичных, больше из культурных почв.
Рис. 3. Различные формы спор у актиномицетов
А. широко участвуют в круговороте веществ в природе, расщепляя многие недоступные другим микроорганизмам субстраты, способствуют образованию гумуса и выветриванию горных пород.
Ваксман и Генрици классифицируют лучистые грибки с учетом их патогенности, анаэробиоза, кислото-устойчивости и других признаков. Название рода Actinomyces сохранено ими как исторически сложившееся для патогенных видов. Ваксман и Генрицп включили в род А. такие лучистые грибки, тело к-рых состоит из тонкого, но септированного мицелия, распадающегося со временем на палочковидные и кокковидные элементы. Эти организмы патогенны, некислотоустойчивы, грамположительны, анаэробны. Колонии кожистые, плотные или пастообразные, иногда покрыты редким воздушным мицелием. Представители этого рода вызывают у людей и животных актиномикоз (см.).
Существует много видов А., вызывающих это заболевание, но чаще встречаются следующие виды. Actinomyces Israeli Lachner—Sandoval (1898); син.: A. hominis Wolff—Israel (1891), Streptothrix israeli Kruss (1896), Proactinomyces israeli (Kruse) Krassilnikov (1941). Колонии бесцветные, пастообразные, гладкие, иногда бугристые; воздушный мицелий представлен редкими веточками, пигментов не образует. На С синтетических средах растет плохо, лучше на белковых с кровяной сывороткой, в микроаэрофильных условиях при t° 37°. Микроскопически состоит из тонких нитей мицелия (3—10×0,6 мк), распадающихся со временем на полиморфные — палочковидные, кокковидиые, колбовидные, шаровидные, веретеновидные — элементы. Ассимилирует глюкозу, мальтозу, сахарозу, галактозу, фруктозу, лактозу, маннозу, на раффинозу и другие сахара. Не разжижает желатины, не пептонизирует и не свертывает молока, то нитратов не восстанавливает, крахмал гидролизует слабо. Патогенен дн для человека и нек-рых животных.
Actinomyces bovis Harz (1877); син.: Discomyces bovis Rivolta (1878), Cladothrix bovis Mace (1891), Nocardia actinomyces Trevisan (1889), Proactinomyces bovis (Wright) Krassilnikov (1941). Колонии бесцветные, тестообразные, иногда кожистые, покрытые белым воздушным мицелием, к-рый распадается на кон палочковидные и кокковидные элементы. Спороносцы на воздушном мицелии слегка волнистые, но не спиральные. Анаэроб. Хорошо растет на белковых средах при t° 37°. Не разжижает желатины, не сбраживает молока, не гидролизует крахмала. Ассимилирует глюкозу, галактозу, фруктозу, маннозу, глицерин; слабее — мальтозу, сахарозу, инулин, маннит, дульцит, лактозу. В естественных условиях поражает крупный рогатый скот, лошадей, свиней и других животных, встречается и у человека.
Организмы такого же строения, но произрастающие в аэробных условиях и частично кислотоустойчивые, Ваксман и Генрици выделили в особый род Nocardia, представители которого вызывают у людей и животных заболевание — нокардиоз (см.).
Патогенные виды А. живут в окружающей природе, но встречаются как сапрофиты в организме людей и животных, гл. обр. в полости рта (в зубном камне, зубном налете), поэтому заражение актиномикозом может быть как экзогенным, так и эндогенным.
Род Proactinomyces, или Nocardia (по Красильникову), включает два рода — Actinomyces и Nocardia Waksman a. Henrici, а также многочисленные сапрофитные виды того же строения.
Среди возбудителей актиномикоза есть представители рода Micromonospora, к-рый входит также в обширный класс лучистых грибков Actinomycetes, сем. Micromonosporaceae (по Красильникову) или Streptomycetaceae (по Ваксману и Генрици). Они вызывают заболевание — микромоноспороз (см.). Строение микромоноспор сходно с таковым у Actinomyces и Proactinomyces. Отличие состоит в способе формирования спор (конидий), к-рые образуются по одной на конце спороносца. В природе встречаются реже, чем А. Из патогенных видов наиболее часты Micromonospora parva Jensen (1932). Колонии плоские, голые, с редкими конидиеносцами, на концах к-рых на ножке или непосредственно на нити мицелия одна овальная спора; эти споры в массе имеют серовато-зеленоватую окраску. Оранжевый пигмент самих колоний не диффундирует в среду. Мезофилы. Аэробы. Химически малоактивны: желатину разжижают слабо, молока не изменяют, гидролизуют крахмал.
Micromonospora monospora (Lehmann, Schiitze) Jensen (1932); син.: Actinomyces monosporus Lehmann, Schutze (1908), Thermoactinomyces monosporus Waksman (1961). Колонии покрыты воздушным мицелием, конидиеносцы несут по одной овальной споре. Цвет колоний желтый или серо-зеленый. Температурный оптимум 37°, выдерживают кратковременное нагревание до 55—75° и выше. Желатину разжижают, молока не изменяют. Аэрофилы.
С. Ф. Дмитриев описал также широко распространенный среди патогенных А. феномен самопроизвольного лизиса. Это свойство А. используют для получения препарата — актинолизата, который в СССР применяют для лечения и диагностики актиномикоза.
Библиогр.: Ваксман С. А. О классификации актиномицетов, Микробиология, т. 33, в. 6, с. 1078, 1964, библиогр.; Дмитриев С. Ф. Явления диссоциации и спонтанного лизиса в культуре актиномицета, Журн. микр., эпид. и иммун., т. 13, № 2, С. 289, 1934, библиогр.; он же, Об изменчивости возбудителя актиномикоза в связи с его пребыванием в организме больного, Мед. паразитол., т. 9, в. 1-2, с. 128, 1940; Красильников Н. А. Определитель бактерий и актиномицетов, М. — Л., 1949, библиогр.; он же, О терминологии актиномицетов и проактиномицетов, Микробиология, т. 32, в. 6, с. 988, 1963, библиогр.; он же, Лучистые грибки, М., 1970; Waksman S. A. The actinomycetes, N. Y., 1967, bibliogr.
- Большая медицинская энциклопедия. Том 1/Главный редактор академик Б. В. Петровский; издательство «Советская энциклопедия»; Москва, 1974.- 576 с.
источник
Возбудитель актиномикоза — лучистый гриб, внедряясь в ткани вызывает патологический процесс. Наиболее часто в качестве возбудителя выделяются анаэробные проактиномицеты: Actinomyces Israeli или Actinomyces Bovis, реже — отдельные виды аэробных акти- номицетов и микромоноспоры.
Большинство видов лучистого гриба являются сапрофитами и находятся в организме человека
Долгое время шел спор о том, в какую группу микроорганизмов входят лучистые грибы. М. И. Афанасьев (1891), Н. М. Берестнев (1897) относили их к бактериям, В. Л. Омелянский (1941) — к настоя- ящим грибам. С. И. Златогоров (1927), Н. А. Красильников (1945),
В. М. Аристовский (1949) считали, что лучистые грибы занимают промежуточное место между бактериями и грибами.
Аэробный актиномицет, впервые выделенный О. ВоstrOm (1890), при свободном доступе воздуха является истинным сапрофитом, легко культивируется в различных условиях (при низкой температуре, на бедных питательных средах). Колонии аэробного актиномицета представляют собой нежные разветвленные и переплетающиеся нити мицелия, который образует споры. Долгое время этот актино- мицег считался единственным возбудителем актиномикоза однако его малая патогенность для лабораторных животных заставляла сомневаться в правильности этого вывода
В организме человека аэробные актиномицеты гнездятся на коже, в пищеварительном тракте, конъюнктивальном мешке Особенно широко они представлены в полости рта, где располагаются на слизистой оболочке, в криптах миндалин, зубодесневых карманах, кариозных полостях зубов, составляют содержимое зубного налета и зубного камня [Подбельский В. П., 1890; Плетнев В. Ф., 1901; Гринев Д. П., Баранова Р. И., 1928; Гофунг Е. М., 1940; Siegel Е., 1935].
Первые попытки создать экспериментальную модель актиномикоза путем введения аэробных актиномицетов окончились неудачей. Позже в эксперименте на животных патогенность аэробных актиномицетов была доказана Г. О. Сутеевым и соавт. (1946, 1951) и др. Все исследователи указывали на необходимость повторного введения культуры в больших дозах.
Все аэробные актиномицеты, обнаруженные при актиномикозе у человека, С. Ф. Дмитриев на основе морфологических и фннкпо-
гических свойств разделил на три группы: Actinomyces albus, Actinomyces violacens и Micromonospora
Т. Г. Сутеева (1969), изучая аэробные актиномицеты — возбудители актиномикоза, выделила среди них группу термофилов, развивающихся при температуре 55°С. Она отметила спонтанный лизис — наиболее важное качество аэробных актиномицетов, выделенных у больных актиномикозом.
Анаэробный актиномицет, описанный М. Wolf и J. Israel (1891), плохо приспосабливается к искусственным условиям жизни, крайне неустойчив к влияниям внешней среды. Культура анаэробного акти- номицета развивается только при отсутствии кислорода Свойство анаэроба развиваться при температуре теплокровных животных говорит о его паразитических свойствах. Анаэробный актиномицет патогенен для животных,
Анаэробы типа М. Wolff и J. Israel были обнаружены в организме человека в качестве сапрофитов. F. Т. Lord (1910) — в полости рта, Е. М. Гофунг (1940), G. Soderlund (1927) — в зубном камне и в зубном налете, С. Kollmar (1934) — в кариозных зубах, С. Emmons (1938), J. Slack (1944) — в криптах миндалин. G. Naeslund (1931) доказал патогенность анаэробного актиномицета, выделенного из кариозных зубов здоровых людей, вызвав у подопытных животных прогрессирующий актиномикоз. Позднее аналогичные данные получили J. Gins (1934), F. Т. Lord и L. D. Trevett (1936), J. Slack (1942), Т. Ludwig (1957), Е. Onosi и V. Tokiwa (1961) и др.
Г. И. Новосильцев (1976) исследовал патогенность микроаэро- фильных проактиномицетов — возбудителей актиномикоза и на основании клеточно-морфологических признаков отнес их к трем разным типам. Первый тип образовывал у экспериментальных животных друзы, второй и третий вызывали изменения как в виде образования друз, так и клеточной морфологии ретрокультур.
После выделения аэробного и анаэробного видов актиномицетов в литературе началась дискуссия о том, кто является истинным возбудителем актиномикоза. Еще М. И. Афанасьев (1891), Н. М. Бе- рестнев (1897), V. Е. Mertens (1903), R. Lieske (1928) высказывали мнение о единстве их и возможности перехода анаэроба в аэроб. Позднее О. М. Бронштейн (1927) наблюдал такие превращения или подобные им.
С. Ф. Дмитриев (1940) доказал переход анаэробного актиномицета в аэробный как в пробирке, так и в больном организме. Он отметил способность лучистых грибов к диссоциации — образованию дочерних колоний и переход через ряд промежуточных форм к аэробиозу. Таким образом, была установлена возможность трансформации и взаимного перехода аэробных лучистых грибов — Act. albus, Act. violaceus, Micromonospora и анаэроба Act Israeli Доказательством этого является выделение аэробных актиномицетов при заражении животных анаэробными актиномицетами [Дмитриев С. Ф. и др., 1939]. Однако при челюстно-лицевой локализации роль аэробных актиномицетов в этиологии заболевания ничтожна [Новосильцев Г. И., 1976; Сутеева Т. Г., 1980; Andreas М., 1961; Holst Е. et al., 1979].
Более того, нахождение их при различных процессах может вести к гипердиагностике актиномикоза.
Одновременно с явлениями диссоциации в культурах актиномицетов при актиномикозе человека С. Ф. Дмитриев (1947) обнаружил явление спонтанного лизиса. Лизис колоний актиномицетов начинается в период зрелости и заключается в саморастворении их. Аутолиз идет от центра к периферии колонии. С. Ф. Дмитриев считал явления самопроизвольного лизиса таким же важным диагностическим признаком, как обнаружение друз актиномицетов в патологическом материале или получение анаэробной культуры типа Act. Israeli.
В настоящее время терминология довольно сложна, поскольку имеется большое число классификаций актиномицетов и в качестве возбудителя актиномикоза выделено несколько разновидностей лучистого гриба В СССР принята классификация Н. А. Красильникова (1945), который разделяет класс Actinomycetes на три порядка: Acti- nomycetales Buchanam, Mycobacteriales и Coccaceae.
В свою очередь Actinomycetales разделяются на два семейства: Actinomycetales Buchanam (1918) и Micromonospora Krasilnikow (1941). За рубежом признана классификация S. Waksmann и К. Henrici (1943), которая включает следующие роды: Streptomyces, Nocardia Frevisan и Act.Harz.
Аэроб Bostrfcjm по классификации Н. А. Красильникова относит-, ся к роду Actinomyces, по классификации S. Waksmann и К. Henrici — к роду Streptomyces, анаэроб типа Act. Israeli и Act.bovis — соответственно к роду Proactinomyces и к роду Act.Harz.
Ряд исследователей указывали на сходство возбудителей болезни — туберкулезной микобактерии и актиномицета [Берестнев Н. М., 1897; Бронштейн О. И., 1927; Кедровский В. И., 1935>, а также туберкулезного и актиномикозного процесса [Спасокукоцкий С. И., 1940; Осповат Б. Л., 1950; Baudach к, 1938; Lambert А., 1952].
В развитии актиномикоза шачительное место отведено смешанной инфекции [Axhausen G., 1937; Wassmund М., 1936; Dortmund L.. 1952; Lentze F. A., 1953; Osswald М., 1961; Eberhard K., 1974]. K. Eber- hard (1974) полагает, что пиогенная инфекция создает ферментативный фон для внедрения лучистых грибов. A. Bades и L. Dortmund (1952), Е. Holst и P. Lund (1978) считают, что вторичная флора создает условия для развития анаэробных актиномицетов и, следовательно, для формирования актиномикозного процесса. Особая роль придается грамотрицательным коккам — Actinobacillus actinomycetem comi- tans, которые часто выделяются при актиномикозе. Имеется предположение, что они являются одной из разновидностей лучистого гриба, образуемых при его диссоциациях. Однако Ю. С. Агарунова (1967) обнаружила его при актиномикозе лишь в 3 из 498 посевов.
При обследовании больных актиномикозом челюстно-лицевой области нами изучена вторичная флора В разные годы микробный пейзаж вторичной флоры менялся. Характер вторичной флоры, ее патогенные свойства и чувствительность к антибиотикам определены у 200 больных, наблюдавшихся в 1960—1962 гг., у 92—в 1969—1970 гг.
и у 102—в 1977—1978 гг. Вторичная флора выделена соответственно у 46, 48 и 49% больных. Эти данные расходятся с результатами исследований Ю. С. Агаруновой (1967), которая лишь у 16,4% больных актиномикозом не обнаружила вторичную инфекцию, но близки к данным Н. В. Гарифулиной (1967), которая нашла смешанную флору в 59,5% наблюдений.
Отмечена зависимость высеваемых микроорганизмов от давности болезни: число ассоциаций микробов наиболее значительно у больных с длительным актиномикозным процессом. Увеличилось количество высеваемых стафилококков (с 41 до 72%) и уменьшилось количество высеваемых стрептококков (с 52 до 20%). Выделение монокультуры стафилококка регистрируется чаще, в основном при взятии материала из закрытых гнойных очагов. Единично в разных сочетаниях со стафилококком и стрептококком встречаются палочковидные формы микробов, число которых в последние годы увеличилось. В 1977—1978 гг. микробиологические исследования проводили как в аэробных, таки в анаэробных условиях. Из закрытых очагов аэробы выделены единично, из 52 посевов — дважды. Вместе с тем в 14 из 56 посевов обнаружена анаэробная флора: фузобактерии, анаэробные стафилококки и стрептококки, бактероиды. Это указывает на участие анаэробов в развивающемся актиномикозном процессе. Они обнаруживаются преимущественно при острых и распространенных проявлениях актиномикоза.
С годами менялась чувствительность микробной флоры к антибиотикам. В 1960—1962 гг. стафилококк был наиболее устойчивым к пенициллину и биомицину (80 и 60%). Наибольшей чувствительностью стафилококки обладали к террамицину (40%), стрептомицину (38%), левомицетину (35%). В 1969—1970 гг. устойчивость стафилококка к пенициллину сохранялась; отмечена резистентность его к стрептомицину. Наблюдался также высокий процент штаммов микробов, устойчивых к другим антибиотикам. В 1977—1978 гг. бактериологические исследования показали повышение устойчивости стафилококка к основным широко применяемым антибиотикам, причем резистентность к пенициллину составляла 92% а к стрептомицину — 80% В меньшей степени увеличилась устойчивость к антибиотикам группы неомицинов.
При развитии актиномикозного процесса патогенные актиномицеты образуют колонии, которые носят название «друзы». Друза лучистого гриба имеет характерное строение и состоит из переплетающихся нитей мицелия актиномицетов или отдельных септиро- ванных фрагментов мицелия, образующих палочковидные или коккообразные элементы.
Мицелий актиномицетов в друзе имеет характерное радиальное расположение, напоминая расходящиеся в разные стороны лучи. По периферии друзы мицелий утолщается, образуя грушевидной формы колбы, которые сильно преломляют свет. Друзы разнообразны по форме и величине: от небольших округлой или полуовальной формы до значительных конгломератов неправильной формы. Дру- ЗЫ могут быть бледными, соломенно-желтыми, зеленоватыми, буры
ми, коричневыми. По мнению К. П. Кашкина и соавт. (1976), цисм друз зависит как от пигмента грибка-возбудителя, так и от сопутствующей флоры.
Строение друзы связано с давностью и характером актиномикозного процесса. В начале заболевания при формировании актиномикозной гранулемы друзы представляют собой нежные комочки переплетающегося мицелия. При определенной давности заболевания мицелий утолщается на концах, образуя колбы. Их число зависит от длительности болезни. В случаях хронически текущего актиномикоза находят гиалинизированные или обызвествленные друзы, которые могут подвергаться полному или частичному лизису. В актиномикозных очагах лучистые грибы могут быть в виде друз, палочек дифте- роидного типа и нитей мицелия.
Таким образом, возбудитель актиномикоза — лучистый гриб является составной частью аутофлоры полости рта. Среди лучистых грибов наибольшей патогенностью обладают анаэробы, особенно при актиномикозе челюстно-лицевой области. Выделение вторичной флоры при актиномикозе позволяет считать, что нередко актиномикоз развивается как ассоциативная инфекция.
источник