Женщина, 36 лет, оператор-контролёр. Жалуется на частые головные боли. Члены семьи отмечают, что черты её лица за последние несколько лет стали более грубыми. Муж заметил, что она беспокойно спит и громко храпит по ночам. Несколько месяцев назад ей пришлось снять обручальное кольцо, так как оно стало сжимать палец.
Каков план обследования женщины?
Какое лечение следует назначить при подтверждении акромегалии?
Каковы возможные отдалённые осложнения?
Каков план длительного диспансерного наблюдения?
Заболеваемость акромегалией составляет 3-4 случая на 1 млн населения в год. В 99% случаев причиной заболевания является соматотрофная аденома гипофиза. Несмотря на то что описаны семейные случаи, чаще заболевание встречается спорадически и может наблюдаться при МЭН 1-го типа, синдроме Мак-Кьюна-Олбрайта и синдроме Карни. Обычно заболевание начинается в возрасте 30-50 лет. Встречается с одинаковой частотой как у женщин, так и мужчин. Диагноз зачастую долго не устанавливают из-за разнообразия симптомов, латентного начала и поздней диагностики.
Акромегалия может в течение нескольких лет оставаться нераспознанной; даже незначительные изменения секреции ГР могут приводить к выраженным клиническим проявлениям. Эффективное лечение быстро вызывает обратное развитие симптомов, в том числе головной боли и потливости. Последующее длительное восстановление разросшихся мягких тканей приводит к внешним изменениям и улучшению работы сердечно-сосудистой и дыхательной системы. Высокая инвалидизация и низкая ожидаемая продолжительность жизни связаны с АГ и нарушением толерантности к глюкозе, которые развиваются у каждого третьего пациента с акромегалией и повышают риск развития сердечно-сосудистых заболеваний. Повышение риска развития злокачественных новообразований — вопрос спорный. У 30% пациентов обнаруживают полипы в ободочной кишке, следовательно, они относятся к группе повышенного риска заболевания раком ободочной кишки.
Обследование и лечение пациентов с акромегалией представлены на рис. 16-1. Важным скрининговым диагностическим критерием служит концентрация в сыворотке крови ИФР-I. Определение концентрации ГР менее информативно в диагностике акромегалии. Во всех случаях определять концентрацию ИФР-I следует после проведения теста толерантности к глюкозе ЮГТТ — оральный глюкозотолерантный тест). Концентрацию глюкозы и ГР измеряют натощак, а затем каждые 30 мин в течение 2 ч после приёма внутрь «5 г глюкозы*. У здоровых людей и пациентов, получающих адекватное лечение по поводу акромегалии, концентрация ГР уменьшается до 1 нг/мл и ниже. У пациентов с хронической гипергликемией тест может давать неопределённые результаты. Нарушение ответа ГР на действие тиреотропин-рилизинг-гормона ТРГ) наблюдают в 50% случаев. Этот тест имеет важную прогностическую значимость, так как помогает выявлять признаки остаточной опухоли или рецидива опухоли после её хирургического удаления. Во вцемя теста с ТРГ также следует определять концентрацию пролактина. У меньшей части пациентов с акромегалией наблюдают опухоли, секретирующие и пролактин, и ГР. Эти опухоли более чувствительны к медикаментозной терапии, включая терапию агонистами дофамина. Крайне важно проверять концентрацию всех гормонов гипофиза, особенно перед операцией, так как в 80% случаев соматотрофная опухоль представляет собой макроаденому с инвазивным ростом. Необходимо также определять уровень тиреоидных гормонов и ТТГ. Диагноз вторичный гипотиреоз не всегда очевиден у пациентов с заболеваниями гипофиза. Следовательно, в плане обследования рекомендуется проводить тест с ТРГ, как описано выше, с измерением уровня ТТГ, пролактина и ГР. Необходимо контролировать электролитный баланс и осмотическую концентрацию плазмы. Концентрация гонадотропинов может быть нормальной даже у пациенток со вторичным гиногонадизмом, что подтверждает наличие у таких женщин регулярного менструального цикла. У женщин в постменопаузе, а также у мужчин необходимо определять концентрацию половых стероидов. У женщин с гипо- питуитаризмом в постменопаузе может наблюдаться недостаточно высокая выработка гонадотропинов при отсутствии каких-либо клинических признаков. Всем пациентам следует также проводить короткую синактеновую пробу и при необходимости назначать заместительную терапию стероидами перед оперативным вмешательством.
Рентгенография черепа может выявить фронтальное увеличение турецкого седла и в некоторых случаях эрозии дна гипофизарной ямки. МРТ — визуализирующий метод выбора, несмотря на то что при КТ также можно выявить большую часть опухолей, которые способны вызывать акромегалию. Каждому пациенту необходимо проводить иериметрию для оценки полей зрения. ГР-секретирующие опухоли экспрессируют рецепторы к соматостатину подтипов 2 и 5, поэтому октреотид, меченный шиндием, можно использовать для визуализации некоторых опухолей. Однако в рутинной практике в этом нет необходимости, и данный диагностический метод применяют лишь в неясных клинических случаях. Экспрессия соматостатиновых рецепторов соматотроф- ной аденомой играет крайне важную роль, так как она обусловливает ответ на действие аналогов соматостатина.
В большинстве случаев показано радикальное хирургическое лечение через транс- сфеноидальный доступ. Исход зависит от подготовки хирурга, выбранной им оперативной техники и основных показателей состояния пациента. Положительный эффект от лечения менее вероятен у пациентов с очень высокой концентрацией ГР и большой опухолью с инвазивным ростом.
О полной ремиссии говорят при снижении концентрации ГР до 1 нг/мл и ниже. Результаты лечения рассматривают как удовлетворительные, если концентрация ГР снижается до 5 нг/мл и ниже. В недавно проведённом исследовании в Германии только 57% пациентов, которым провели транссфеноидальное оперативное вмешательство, выздоровели. Риск, связанный с оперативным вмешательством, у этих пациентов был очень низким, и рецидивы в течение 10 лет наблюдались лишь в 0,4% случаев. Эффективность лечения была значительно ниже у пациентов, которым потребовалось оперативное вмешательство через транскраниальный доступ или повторное вмешательство, и составила 5,2 и 21,3% соответственно.
Лучевую терапию назначают, если оперативное лечение невозможно или неэффективно. Поскольку большинство опухолей представляют собой макроаденомы и прорастают в твёрдую мозговую оболочку, кости черепа или пещеристый синус, неудивительно, что во многих случаях радикальное хирургическое лечение невозможно. Стандартная лучевая терапия включает 20-30 сеансов и может продолжаться в течение 20 лет, прежде чем будет достигнут максимальный положительный эффект. Подавление секреции ГР достигается в течение 15 лет более чем у 3/4 пациентов, и примерно в 85% случаев развивается прогрессирующий гипопитуитаризм. Методы фокусированной стереотаксической лучевой терапии способствуют более быстрому выздоровлению и могут проводиться изолированно, без сочетания с другими методами лечения. Эти методы основаны на использовании гамма-ножа, линейного ускорителя и потока протонов. Их не применяют, если опухоль располагается ближе 5 мм к зрительному перекрёсту, так как могут вызвать потерю зрения у пациента.
Консервативное лечение назначают пациентам, которым невозможно провести оперативное лечение, пожилым людям, а также больным с очень маленькими размерами опухоли. В указанных случаях также назначают лучевую терапию до достижения биохимической ремиссии. Основу консервативного лечения составляют аналоги соматостатина. Каждые 14-28 сут внутримышечно вводят один из двух препаратов длительного действия -октреотид Ларр или ланреотид. Концентрация ИФР-1 значительно снижается — как минимум в 70% случаев. Однако значительного влияния на объём опухоли этот вид лечения не оказывает: опухоль уменьшается в размере менее чем на 20% в половине случаев и реже. Впрочем, иногда на фоне лечения рост опухоли прогрессирует. Недавно проведённый ретроспективный анализ подтвердил эффективность указанных препаратов, а также тот факт, что октреотид немного эффективнее, чем ланреотид. Побочные эффекты включают диарею, схваткообразные боли в животе, образование камней или осадка в жёлчи. При непереносимости аналогов соматостатина или отсутствии улучшения на фоне их приёма можно назначить антагонист рецепторов к ГР пегвисомант* Этот препарат связывается с рецепторами к ГР, предупреждая димеризацию последнего и блокируя передачу сигналов. Препарат вводят подкожно в начальной дозе 80 мг, затем назначают 10 мг/сут с последующим увеличением дозы на 5 мг/сут до получения максимальной суточной дозы 30 мг. Концентрация ИФР-1 нормализуется в 90% случаев. В течение многих лет пациентам с акромегалией назначали агонисты дофамина. Однако некоторое уменьшение концентрации ИФР-1 и размера опухоли наблюдали лишь в 30-50% случаев. Наиболее эффективный препарат этой группы — каберголин, который назначают в дозе 1-4 мг/нед. Лечение агонистами дофаминовых рецепторов назначают пациентам с опухолями небольшого размера или со смешанными опухолями, продуцирующими и пролактин, и ГР.
Часто наблюдают несоответствие между концентрациями ГР и ИФР-1, из- за чего бывает трудно понять, наступило ли выздоровление у некоторых пациентов. У таких больных после оперативного вмешательства нередко отмечают рецидив заболевания, поэтому им необходимо тщательное диспансерное наблюдение.
У пациентов с акромегалией значительно ухудшается качество жизни, особенно если им преждевременно назначают дорогостоящее комплексное лечение. AcroQol — это анкета, содержащая 22 вопроса о здоровье. Анкета помогает разработать специфические методы оценки состояния здоровья при акромегалии.
Циклогексапептид обладает высоким сродством к подтипам 1.2 и 3 рецепторов к соматостатину, а также значительной эффективностью в лечении акромегалии и нейроэндокринных опухолей желудочно-кишечного тракта. Вследствие разработки новых препаратов появляется всё более специфичная терапия, и создаются более благоприятные местные условия для лучевой терапии или химиотерапии, при которой цитотоксические препараты концентрируются в области опухоли.
В недавнем многоцентровом исследовании «случай-контроль» в Италии было показано, что у 27,7% пациентов с акромегалией выявлены новообразования в ободочной кишке, тогда как в контрольной группе было только 15,5% пациентов с неспецифическими абдоминальными жалобами. Концентрация ИФР-1 и длительность акромегалии, вероятно, не влияют на риск развития новообразований.
Измерение концентрации циркулирующего ИФР-1 — весьма ценный скрининговый метод в любом возрасте, так как результаты оценивают в соответствии с возрастными нормами. Наиболее точным биохимическим показателем служит концентрация ГР во время проведения ОГТТ. Большинству пациентов с акромегалией показано хирургической удаление опухоли гипофиза. Консервативное лечение назначают с целью подготовки к операции, а также пациентам, оперативное лечение которых оказалось неэффективным. Им также назначают лучевую терапию. Длительный риск, связанный с заболеванием, включает развитие гипопитуитаризма, сахарного диабета, АГ, сердечно-сосудистых заболеваний и новообразований ободочной кишки. Трудоспособность пациентов бывает также снижена вследствие артрита и деформации зубов. Кроме того, увеличивается частота заболеваний дыхательной системы, включая синдром ночного апноэ и обструктивные заболевания лёгких. Ввиду этого таким пациентам следует проводить вакцинацию против пневмококков и ежегодную иммунизацию против гриппа. Желательно, кроме этого, ежегодно проводить тест толерантности к глюкозе или многократно измерять концентрацию ГР в течение дня, а также контролировать концентрацию других гормонов гипофиза.
источник

Лечение акромегалии нацелено на борьбу с опухолью гипофиза. Для терапии аденомы гипофиза используют народные средства. Такое лечение является более безопасным и не вызывает побочных эффектов. Народные средства на основе целебных трав оказывают противоопухолевое действие, нормализуют гормональный баланс и обмен веществ.
Соматотропин или гормон роста вырабатывается клетками гипофиза. Регуляция этого процесса происходит при участии гормонов гипоталамуса: соматолиберин стимулирует выработку гормона роста, а соматостатин угнетает этот процесс.
Гормон роста выполняет в организме ряд важных функций:
- стимулирует рост костей в длину и увеличение роста человека;
- участвует в синтезе белка в костной, хрящевой, мышечной ткани, паренхиме печени и других тканях.
- стимулирует синтез глюкагона – гормона поджелудочной железы, который способствует повышению содержания глюкозы в крови.
Если содержание гормона роста повышено, у больного отмечается избыточность его действия и развивается акромегалия.
Акромегалия развивается у мужчин и женщин, обычно в молодом возрасте (от 20 до 40 лет). Тяжелее заболевание протекает в молодом возрасте и у детей, у которых отмечается быстрое нарастание симптомов.
Болезнь развивается у людей в том случае, если у них происходит нарушение выработки гормона роста. Наиболее распространенная причина патологии – аденома гипофиза. Аденома – это доброкачественная опухоль, которая развивается в гипофизе и обладает собственной секреторной активностью. Клетки опухоли производят дополнительный соматотропин.
Также привести к заболеванию может нарушение нормального функционирования гипоталамуса – отдела мозга, который регулирует синтез гормона роста. К такому нарушению может привести доброкачественная или злокачественная опухоль в гипоталамусе, травма, нарушение кровоснабжения мозга, инфекционные процессы, а также психологические травмы, неврозы.
Симптомы заболевания нарастают постепенно. Патологический процесс может длиться годами.

- Стадия 1. Преакромегалия. Первый этап патологического процесса, при котором симптомы патологии носят невыраженный характер. Выявить заболевание на этой стадии удается очень редко, и происходит это в основном случайно в ходе других исследований. Клинические проявления акромегалии на данном этапе отсутствуют, но выявляют повышение содержания стг в крови.
- Стадия 2 – гипертрофическая. На этой стадии в полной мере проявляются все симптомы гигантизма.
- Стадия 3 – опухолевая. По мере роста опухоли возникают другие сопутствующие признаки поражения нервной ткани: повышение внутричерепного давления, нарушения зрения, неврологические расстройства.
- Стадия 4 – Кахектическая. Эта стадия возникает, если болезнь не лечить. Характеризуется полным истощением организма и заканчивается летальным исходом.
Характерные проявления акромегалии:
- Неврологические нарушения, ухудшение памяти, слуха и зрения. Со временем может развиться слепота.
- Мужская половая дисфункция и нарушение менструации у женщин. У женщин не в период лактации из груди может выделяться молоко.
- Увеличение размеров внутренних органов. Вначале заболевания это увеличение не вызывает нарушения их функционирования, однако со временем у больного развивается сердечная, печеночная, легочная недостаточность. Связано это с тем, что при увеличении размера органа нарушается его питание.
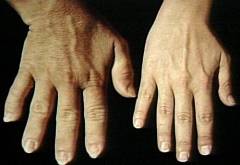
- Возникают изменения внешнего вида больного. У него непропорционально увеличиваются верхние и нижние конечности, кисти и стопы растут преимущественно в ширину и становятся лопатовидными.
- Меняется лицо человека: увеличиваются губы, нос, уши, надбровные дуги, скулы, язык. Нижняя челюсть выпячена вперед.
- Голос становится грубым.
- Происходит повышение внутричерепного давления, что проявляется головными болями.
- Ухудшение состояния кожи, она становится более жирной, увеличивается количество складок.
- Увеличивается объем мышц и повышается мышечная сила. Однако по мере развития заболевания происходит ухудшение питания мышц и смерть клеток, что приводит к слабости.
- Происходит разрушение суставов.
- Повышение артериального давления.
- Метаболические нарушения. У половины больных изменяется толерантность клеток к глюкозе и развивается сахарный диабет.
- Если аденома гипофиза распространяется на ткань гипоталамуса, у больного могут развиваться эпилептические припадки, нарушается терморегуляция, повышается образование мочи.
Подозрение на акромегалию возникает при возникновении первых симптомов: непропорционального роста конечностей, в частности, увеличений ширины стоп и кистей рук. Эти признаки проявляются самыми первыми, даже если уровень соматотропина повышен незначительно. Однако зачастую между повышением уровня гормона роста и постановкой диагноза проходит до 10 лет.
Чтобы подтвердить диагноз и установить причину заболевания, проводят ряд исследований:
- общее и биохимическое лабораторное исследование крови и мочи
- определение уровня гормонов в крови;
- ультразвуковое исследование щитовидной железы и органов брюшной полости;
- рентгенологическое исследование черепа и области гипофиза (область турецкого седла);
- компьютерная томография головного мозга;
- офтальмологическое обследование.
Существует еще один интересный метод исследования: сравнение фотографий больного за последние несколько лет. Такое исследование хорошо демонстрирует изменения, которые произошли с человеком под действием избытка гормона роста.
Поскольку аденома простаты является наиболее распространенной причиной заболевания, лечебные мероприятия нацелены на борьбу с опухолью. Существуют народные средства, которые способствуют уменьшению размеров опухоли и способствуют снижению секреции гормона роста.

- Лекарственный сбор №1. Для приготовления сбора необходимо в равном количестве смешать траву шалфея и мелисы, листочки подорожника, корень валерианы и плоды рябины. На стакан кипятка берут 1 ст. л. такого сбора, настаивают полчаса и процеживают. Стандартная дозировка: по 0,5 стакана 3–4 раза в день до приема пищи.
- Лекарственный сбор №2. Готовят смесь из цвета ромашки и календулы, травы душицы, сушеницы и горицвета. 1 ст. л. такого сбора нужно залить 250 мл кипятка, оставить настаиваться 1 час, затем процедить. Стандартная дозировка: по 1/4 стакана настоя 3–4 раза в сутки до приема пищи.
- Лекарственный сбор №3. Для приготовления сбора нужно измельчит и смешать корни петрушки, бедренца, лопуха, солодки и камнеломки и траву верблюжьей колючки. все компоненты берут в равном количестве. В полулитре кипятка нужно запарить 2 ст. л. такой смеси и выдержать на водяной бане 20 минут, после чего оставить настаиваться в течение нескольких часов. Готовый отвар принимают по ¼ стакана 3–4 раза в день до приема пищи.
- Целебное снадобье. Нужно приготовить смесь из взятых в равном количестве семян тыквы и кунжута, корня имбиря, травы первоцвета и натурального меда. Все компоненты тщательно измельчают в блендере и смешивают. Такое снадобье хранят в стеклянной посуде в холодильнике и принимают по 1 ч. л. 3–4 раза в день.
- Клоповник. Для терапии используют 10% настойку травы этого растения. 50 г измельченного растительного сырья нужно залить 500 мл спирта. Настаивают средство в стеклянной посуде в темном теплом месте 2 недели, после чего процеживают. Готовую настойку разводят в воде. На 100 мл теплой кипяченой воды берут 10 капель снадобья. Принимают такое средства 2–3 раза в день.
- Болиголов. Для лечения опухолей в народной медицине широко применяют настойку болиголова. Готовят снадобье из цветущего растения. 10 г болиголова нужно залить 100 мл спирта, настаивать в темноте 10 дней и процедить. Пьют такое средство курсом. Начинают прием с 1 капли настойки болиголова и, увеличивая прием на одну каплю каждый день, доводят до 40 капель, а затем начинают уменьшать, пока не дойдут снова до 1 капли. Таким образом, полный курс лечения длится 79 дней. Настойку пьют утром на голодный желудок.

Если удалось подобрать адекватное лечение, возможно выздоровление и нормализация гормонального баланса организма. Однако в любом случае после перенесенной акромегалии трудоспособность человека ограничена.
Очень важно своевременно выявить симптомы акромегалии, установить точный диагноз и определить причины заболевания. После окончания лечения нужно проводить регулярные профилактические обследования и контроль уровня гормонов гипофиза в крови.
Для профилактики развития акромегалии необходимо своевременно выявлять и лечить сосудистые заболевания и оберегать себя от травм головы. Если нарушения нормальной работы головного мозга все же произошли, нужно провести комплексное обследование и определить, влияет ли патология или травма на гипоталамус и гипофиз. В редких случаях акромегалия развивается на фоне сильных психологических травм, длительного стресса. Человеку нужно следить за своим психологическим здоровьем, избегать стрессов, решать конфликтные ситуации и получать больше положительных эмоций.
источник
Акромегалия — болезнь, которая характеризуется хронической избыточной продукцией соматотропного гормона (СТГ) или инсулиноподобного фактора роста (insulin-like growth factor 1, IGF-1) у лиц с законченным физиологическим ростом. Проявляется такими симптомами, как:
- патологический диспропорциональный периостальный рост костей;
- увеличение размеров внутренних органов и мягких тканей;
- сочетанные соматические нарушения.
- Моноклональная опухоль (соматотропинома).
- Смешанная аденома – помимо СТГ может продуцироваться пролактин, ТТГ, АКТГ, ЛГ, ФСГ.
- Эктопическая опухоль из клеток APUD-системы, продуцирующая СТГ или соматолиберин:
- опухоли с эндокраниальным расположением (в глоточном или сфеноидальном синусе);
- опухоли с экстракраниальным расположением (в легких, средостении, гонадах, кишечнике).
Ятрогенные факторы. Генетически обусловленные эндокринопатии:
- синдром МЭН-1 (множественная эндокринная неоплазия) — первичный гиперпаратиреоз, островковоклеточные опухоли, опухоли аденогипофиза. Карциноидные опухоли пищеварительного тракта, множественные лицевые ангиофибромы, колла- геномы, подкожный и висцеральный липоматоз, меланомы, лейомиомы пищевода, легких, прямой кишки, матки;
- синдром Мак-Кьюна — Олбрайта — костно-фиброзная дисплазия, локальная дермопатия (появление на коже пятен цвета кофе с молоком), опухоль гипофиза;
- комплекс Карни — смешанные (СТГ-пролактинсе- кретирующие) опухоли, миксома сердца, пятнистая кожная пигментация, узелковая дисплазия надпочечников, шванномы и т.д.;
- изолированная семейная акромегалия — регистрируется при выявлении в семье 2 и более случаев акромегалии (гигантизма) при отсутствии признаков МЭН 1 или комплекса Карни. Отличается ранним дебютом заболевания, более частым развитием, у мужчин и быстрым ростом аденом.
Пептидный гормон, выделяемый клетками аденогипофиза. Основная функция — стимуляция роста и развития организма. Обладает анаболическим эффектом, усиливая синтез белка; участвует в регуляции углеводного обмена, являясь антагонистом инсулина, и пр. Большая часть эффектов СТГ опосредована участием инсулиноподобных факторов роста, главным образом IGF-1, синтезирующегося в печени и в меньшей степени в органах-мишенях. Стимулирующим действием на продукцию СТГ обладает гипоталамический рилизинг-фактор соматолиберин, подавляет продукцию СТГ гормон гипоталамуса соматостатин.
- Диффузное или узловое увеличение щитовидной железы, связанное с избытком СТГ и повышением почечного клиренса йода. Может развиться вторичный гипотиреоз;
- Вторичный гипогонадизм вследствие недостатка продукции гонадотропинов или сопутствующей гиперпролактинемии: женщины — нарушение менструального цикла по типу олиго- и аменореи, галакторея, бесплодие; мужчины — гинекомастия, снижение либидо, эректильная дисфункция;
- Развитие инсулинорезистентности и компенсаторной гиперинсулинемии, прямое липолитическое действие СТГ, нарушение толерантности к глюкозе или сахарный диабет;
- Патология фосфорно-кальциевого обмена — гиперкальциурия (нефролитиаз), повышение уровня неорганического фосфора в сыворотке крови.
Потеря кальция с мочой компенсируется ускорением его всасывания через ЖКТ благодаря повышению продукции ПТГ. Акромегалия может сочетаться с гиперпаратиреозом и паратиреоидными аденомами.
- Непропорциональное увеличение кистей и стоп (пастообразные кисти и стопы), утолщение пальцев (сигарообразные пальцы);
- Боли и уменьшение подвижности в суставах из-за развития вторичной остеоартропатии (разрастание костной ткани, деформация суставов);
- Деформация позвоночника по типу кифосколиоза с образованием остеофитов, развитием радикулярных болей;
- Остеопороз и остеопения;
- Мышечная слабость. Первичная гипертрофия мышечной ткани постепенно сменяется проксимальной миопатией, больных беспокоит мышечная слабость, снижение толерантности к физическим нагрузкам.
- Спланхномегалия (увеличение массы всех внутренних органов). При прогрессии заболевания происходит замещение функционально активной ткани соединительной с развитием полиор- ганных склеротических изменений и органной недостаточности;
- Изменения со стороны сердечно-сосудистой системы:
- ангиопатии, связанные со склеротическими изменениями;
- кардиосклероз;
- акромегалическая кардиомиопатия — концентрическая гипертрофия сменяется дилатационной кардиомиодистрофией с развитием прогрессирующей сердечной недостаточности;
- нарушения ритма и проводимости, клапанные нарушения вследствие гипертрофии желудочков;
- артериальная гипертензия, обусловленная задержкой натрия и воды, снижением продукции предсердного натрийуретического пептида, инсули- норезистентностью, повышенным тонусом сосудов;
- Изменения со стороны дыхательной системы:
- макроглоссия. Нередко развитие обструктивных ночных апноэ, как следствие, хроническая гипоксия. Утолщение голосовых связок и появление характерного низкого грубого голоса;
- пневмосклероз;
- эмфизема легких;
- развитие легочно-сердечной недостаточности;
- Изменения со стороны прочих органов — цирроз печени, фиброз поджелудочной железы и пр.
- Потеря болевой и тактильной чувствительности пальцев конечностей, появление парестезий вследствие компрессии срединного нерва в деформированном карпальном канале, а также сегментарной демиелинизации периферических нервов;
- Головная боль;
- Сужение полей зрения, отек и атрофия дисков зрительного нерва;
- Аносмия;
- Диэнцефальная эпилепсия;
- Гидроцефалия;
- Гипопитуитаризм;
- Гипоталамические расстройства — лихорадка, нарушения пищевого поведения, изменения режима сна/бодрствования;
- Несахарный диабет;
- Поражение III-VI пары черепно-мозговых нервов с развитием птоза, диплопии, дисфункции зрачков, офтальмоплегии, лицевой аналгезии, болезненности по ходу тройничного нерва, снижения слуха.
- Характерное изменение черт лица за счет укрупнения надбровных дуг, скуловых костей, нижней челюсти, гипертрофии мягких тканей (нос, губы,уши);
- Уплотнение и утолщение кожи, гиперпигментация, чаще в области кожных складок. Часто — гипертрихоз, гирсутизм, жирная себорея, acne vulgaris, acanthosis nigricans (черный акантоз, вид папиллярно-пигментной дистрофии кожи), повышенная влажность (гиперпродукция сальных и потовых желез);
- Пролиферативное и антиапоптотическое действие СТГ и IGF-1 приводит к повышению риска развития доброкачественных и злокачественных новообразований. Так, распространенность рака щитовидной железы, рака молочной железы и колоректального рака значительно выше аналогичных показателей в общей популяции.
- Повышение базальной концентрации СТГ более 0,4 нг/мл.;
- Минимальная концентрация СТГ на фоне проведения орального глюкозотолерантного теста (ОГТТ) более 1 нг/мл (более 2,7 мЕД/л). Концентрация СТГ исследуется до и после приема внутрь 75-100 г глюкозы;
- Содержание IGF в крови выше возрастных рефе- ренсных значений. Это достоверный интегральный критерий, указывающий на гиперсекрецию СТГ и степень активности заболевания.
Примечание: Определение уровня СТГ проводится утром, натощак, путем трехкратного забора крови с помощью катетера с интервалом 20 мин. и с последующим перемешиванием. Однократное определение базальной продукции СТГ не представляет большой диагностической ценности, т.к. велик риск получения ложноположительных результатов вследствие особенностей суточного ритма секреции СТГ, а также влияния таких факторов, как стресс, физическая нагрузка, метаболические особенности, прием некоторых препаратов.
- Офтальмологическое исследование с осмотром глазного дна и исследованием полей зрения для выявления хиазмального синдрома и патологии дисков зрительного нерва;
- Исследования, позволяющие выявить сопутствующие патологические состояния (ЭхоКГ-для исключения кардиомиопатии; ФГДС — для исключения опухолей желудка; колоноскопия-для исключения колоректального рака и т.д..
Искажение результата вследствие приема лекарственных препаратов
акромегалия, гипофизарный гигантизм;
эктопическая продукция СТГ и/или соматолиберина (опухоли желудка, опухоли легких);
источник
Выявление причин и лечение акромегалии и гигантизма наряду с ранней диагностикой является важной задачей современной медицины.
Ведь акромегалия – заболевание, которое характеризуется прогрессирующей инвалидизацией и сокращением продолжительности жизни. Методов профилактики этого заболевания не существует.
Акромегалия и гипофизарный гигантизм впервые получили описание как самостоятельные заболевания в конце XIX века во Франции.
Акромегалия – болезнь, при которой избыточное продуцирование СТГ (соматотропного гормона роста) приводит к непропорциональному разрастанию костно-хрящевых тканей, изменению органов.
Кроме того, наблюдаются обменные нарушения, дисфункция дыхательной системы и системы кровообращения. Страдают и эндокринные железы.
Заболевание носит хронический характер и развивается у людей старше 20 лет, когда физиологический рост органов уже закончен.
Рост ребенка в данном случае отличается в большую сторону по сравнению со сверстниками. У нелеченых пациентов, достигших постпубертатного возраста, в 100% случаев гигантизм переходит в акромегалию.
Статистика свидетельствует, что чаще заболевание развивается на рубеже 20 — 40 лет, хотя возникновение акромегалии у шестидесятилетних пациентов тоже не является редкостью. Мужчины болеют реже, чем женщины.
Причины и симптомы, диагностика акромегалии подробно изучены и описаны в медицинской литературе.
Какими заболеваниями и состояниями может вызываться акромегалия? Так как патология достаточно изучена, этиология определяется разными факторами.
Под опухолями гипофиза имеются в виду аденокарцинома или аденома. В 95% всех случаев акромегалия обусловлена именно этими состояниями. В норме соматотропин продуцируется гипофизом.
У детей от гормона роста зависит формирование скелета, рост мышц, у взрослых он контролирует основные виды обменных процессов.
Выработку СТГ гипофизом регулирует гипоталамус с помощью специальных веществ: соматолиберин увеличивает образование СТГ, напротив, замедляет соматостатин.
Современная наука, изучив патогенез акромегалии, утверждает: образование аденомы гипофиза – сложный процесс, вызванный генетическими мутациями в организме.
В норме в структуре гена есть участки, подавляющие неконтролируемое размножение опухолевых клеток (иммуносупрессоры).
При возникновении мутаций эти участки изменяются или утрачиваются, что вызывает инициацию роста опухолевых клеток.
С другой стороны, мутируют и активизируются гены (протоонкогены), отвечающие за дифференцировку клеточных структур.
Этот процесс тоже способствует опухолевым изменениям клеток.
Этот каскад вызывает независимую и постоянную гиперпродукцию СТГ. Под влиянием хронически повышенных показателей СТГ запускается образование факторов роста в печени, хрящах и костях.
От избытка соматотропина стимулируется образование факторов роста в печени и в костно-хрящевой системе.
Как следствие — начинают усиленно расти и утолщаться хрящи, кости и окружающие их мягкие ткани. Именно эти процессы формируют основную клиническую картину акромегалии.
Кроме этого, существует еще ряд заболеваний, провоцирующих патологию:
p, blockquote 25,0,0,0,0 —>
- Новообразования, секретирующие СТГ, локализуются вне гипофиза. Составляют не более 2 процентов. Это онкологические заболевания поджелудочной железы, глоточной области, женской половой системы, легких, новообразования внутри черепа. Механизмы патологического процесса аналогичны таковым при гипофизарной аденоме.
- Опухоли гипоталамуса, избыточно продуцирующие соматолиберин (ганглионеврома).
- Опухоли вне гипоталамуса, избыточно продуцирующие соматолиберин – рак легкого, злокачественные новообразования в бронхах, желудке, кишечнике, поджелудочной железе.
- Воспалительные процессы в центральной нервной системе, приводящие к избыточной секреции гипоталамусом соматолиберина без возникновения опухоли.
Редкой причиной развития акромегалии могут быть наследственные патологии: синдром Мак-Кьюна – Олбрайта, синдром Карни, семейная акромегалия, синдром МЭН-1
Большинство больных акромегалией предъявляет следующие жалобы:
p, blockquote 27,0,0,0,0 —>
- Увеличение конечностей: пальцы рук и ног становятся крупнее, утолщаются фаланги, размер ноги увеличивается в длину и ширину.
- Укрупнение черт лица – самый яркий симптом акромегалии. Увеличенные уши, нос, надбровные дуги создают впечатление «суровости» лица пациента.
Сопутствующие симптомы следующие:
p, blockquote 28,0,0,0,0 —>
- головная боль – носит постоянный, изнуряющий характер;
- суставные боли и парестезии;
- изменение голоса (становится более низким, грубым);
- повышенная потливость и отеки;
- быстрая утомляемость, снижение либидо, потенции
- нарушения менструального цикла, бесплодие;
- нарушения зрения
- одышка, синдром апноэ
- боли в области сердца
При проведении осмотра врач может обнаружить следующие симптомы акромегалии:
p, blockquote 30,0,0,0,0 —>
- изменение лица, конечностей;
- диастема – расширение промежутков между зубами;
- прогнатизм (выпячивание нижней челюсти), приводящий к изменению прикуса;
- повышенное оволосение кожи (гирсутизм),
- избыточная влажность кожных покровов, себорея, бородавки;
- признаки нарушения тактильной, болевой чувствительности;
- увеличение щитовидной железы;
Также клиническая картина выражается в следующих проявлениях:
p, blockquote 31,0,0,0,0 —>
- Синдром карпального канала – обусловлен сдавливанием запястных нервов разросшимися тканями.
- Проксимальная миопатия – приводит к снижению работоспособности и утомляемости.
- Нарушение остроты зрения до полной потери – при больших размерах аденомы, дисфункция зрачка, опущение века.
- Деформация суставов, артриты.
- Лакторея и повышение артериального давления.
Это признаки, которые определяются на первых этапах обследования и при сборе анамнеза.
При проведении диагностических исследований могут наблюдаться следующие показатели:
p, blockquote 34,0,0,0,0 —>
- Изменения на ЭКГ, кардиомегалия, ИБС.
- Нарушения липидного профиля – увеличение уровня триглицеридов, ХС.
- Расстройство обмена углеводов. Возникающий в 25% случаев диабет характеризуется невосприимчивостью к традиционной инсулинотерапии.
- Дисфункция обмена минералов — холелитиаз, уролитиаз.
- Дисфункция щитовидной железы или снижение секреции гормонов, гипотиреоз.
- Надпочечниковая недостаточность.
- Злокачественные новообразования толстого кишечника.
Обнаружение заболевания на ранних стадиях затруднено, поскольку клинические проявления акромегалии становятся заметными только через 5 — 7 лет после начала болезни, а многие из симптомов неспецифичны.
Основными критериями для постановки диагноза акромегалия являются:
p, blockquote 37,0,0,0,0 —>
- Увеличение уровня соматотропного гормона в крови после нагрузочного теста с глюкозой.
- Увеличение уровня инсулиноподобного ростового фактора в крови.
- Вследствие увеличения размеров гипофиза на рентгенограмме черепа в боковой проекции наблюдается увеличенное турецкое седло.
- Обнаружение гипофизарной опухоли при проведении МРТ, компьютерной томографии.
- Увеличение размеров стопы, обусловленное разрастанием мягких тканей.
Стресс, заболевания почек, диабет первого типа (инсулинзависимый), голодание в течение длительного времени могут повысить уровень соматотропина натощак.
Результат в таком случае расценивается не в пользу патологического синтеза СТГ.
Цель лечения при акромегалии – нормализовать СТГ до 2,5 нг/мл, снизить ИФР-1 до нормального.
p, blockquote 41,0,0,0,0 —>
| Метод терапии | Показания | Содержание лечения |
|---|---|---|
| Консервативный (лекарственный) | Неосложненная аденома гипофиза, без прогрессирования | Каберголин 0,5 мг дважды в неделю, Бромкриптин от 2,5 до 10г в сутки Октреотид 100 мкг трижды в день подкожно |
| Хирургический | Большие размеры аденомы или быстрое прогрессирование болезни (резкое ухудшение зрения, уровень СТГ) | Удаление опухоли оперативным путем |
| Лучевой | Противопоказания к операции, невозможность применения радикальных методов (пожилой возраст, тяжелые сопутствующие заболевания), нежелание больного акромегалией оперироваться | Облучение гипофиза протонным пучком, дистанционная гамма-терапия |
Диабетические нарушения, осложнения со стороны сердца и сосудов, злокачественные новообразования приводят к смерти 50% пациентов с акромегалией при отстуствии лечения уже в возрасте 45 — 50 лет.
p, blockquote 42,0,0,0,0 —> p, blockquote 43,0,0,0,1 —>
Если же диагностика была своевременна, и проведена адекватная терапия, то частота смертности уменьшается в 5 раз.
источник
Акромегалия – это редкое гормональное заболевание, которое развивается из-за повышенной выработки гормона роста гипофизом человека.
Почти всегда причиной акромегалии является доброкачественная опухоль гипофиза. Избыток гормона роста вызывает утолщение кожи, усиленный рост скелета и органов, укрупнение черт лица.
Акромегалия возникает во взрослом возрасте, обычно после 30 лет. У растущих детей избыток гормона роста может вызвать состояние, называемое гигантизмом. Оно приводит к аномально высокому росту.
Из-за того что акромегалия встречается редко и физические изменения развиваются очень медленно, эту болезнь зачастую не распознают. В то же время невылеченная акромегалия может приводить к серьезным заболеваниям и преждевременной смерти. Существующие сегодня методы лечения позволяют снизить риск осложнений и существенно уменьшить выраженность симптомов.
Источником выработки гормона роста почти всегда является гипофиз – маленькая структура, расположенная у основания головного мозга позади носа. Гормон роста – это лишь один из нескольких важных гормонов, которые производит гипофиз.
Гормон роста играет важную роль в регенерации и росте костей и других тканей, он стимулирует выработку в печени другого гормона, который называется инсулиноподобный ростовой фактор (IGF-1).
У взрослых опухоли почти всегда являются причиной избыточной выработки гормона роста.
Опухоли могут быть разными:
1. Опухоли гипофиза. Большинство случаев акромегалии вызвано доброкачественной опухолью (аденомой) гипофиза. Кроме повышенной выработки гормона, эти опухоли могут сдавливать соседние мозговые структуры, вызывая головные боли, нарушение зрения и другие неврологические симптомы.
2. Опухоли других органов. В редких случаях доброкачественные опухоли или рак в других частях тела (легкие, поджелудочная железа, надпочечники) становятся причиной акромегалии. Эти опухоли могут производить гормон роста наряду с гипофизом. В других случаях они вырабатывают особый рилизинг-гормон, который стимулирует сам гипофиз.
Одним из наиболее частых симптомов акромегалии является увеличение рук и ступней. Человек может отмечать, что ему больше не подходит обручальное кольцо или любимая обувь. Также могут быть жалобы на боль в спине и суставах.
Акромегалия может вызывать постепенные изменения черт лица, такие как увеличение носа, утолщение губ, расширение щелей между зубами, выступание челюсти. Акромегалия очень медленно прогрессирует, поэтому симптомы болезни могут оставаться незамеченными до 10 лет и более. Иногда люди случайно замечают изменения в своем облике по сравнению со старыми фотографиями.
Типичные признаки и симптомы акромегалии включают:
• Увеличение рук и ступней.
• Укрупнение черт лица.
• Выпячивание нижней челюсти.
• Толстая и жирная кожа.
• Сильный запах пота и кожи.
• Маленькие кожные наросты.
• Утомляемость и мышечная слабость.
• Глубокий и грубый голос из-за увеличения голосовых связок и синусов.
• Сильный храп и ночные пробуждения из-за нарушения дыхания во сне (апноэ сна).
• Нарушения зрения (двоение в глазах, нечеткое зрение).
• Головные боли.
• Увеличенный язык.
• Боль в спине.
• Боль и ограничение подвижности суставов.
• Нарушения менструального цикла у женщин.
• Пониженное либидо и эректильная дисфункция.
• Увеличение печени, сердца, почек, селезенки и других органов.
• Бочкообразная грудная клетка.
Если вы замечаете любые постепенно прогрессирующие изменения в своей внешности, будет не лишним проконсультироваться с врачом. Акромегалия развивается медленно, даже члены вашей семьи могут не заметить физических изменений, постепенно привыкнув к вашему облику. В то же время быстрая постановка диагноза очень важна, потому что за этой болезнью может стоять опухоль мозга или рак в других частях тела. Без лечения акромегалия может приводить к серьезным, необратимым последствиям.
Первым шагом при выявлении акромегалии будет внимательное изучение истории болезни и физический осмотр.
Затем врач может порекомендовать такие исследования:
1. Измерение уровня инсулиноподобного ростового фактора. Как уже говорилось, гормон роста стимулирует продукцию IGF-1 в печени. Именно это можно определить при помощи анализов крови.
2. Измерение уровня гормона роста до и после приема глюкозы. При этом тесте врач будет брать анализы крови до и после употребления богатого сахаром (глюкозой) напитка. В норме прием глюкозы приводит к падению уровня гормона роста. Но если организм вырабатывает слишком много этого гормона, то даже после теста с глюкозой его уровень останется повышенным.
3. Визуализация. После подтверждения акромегалии предыдущими тестами врач может порекомендовать магнитно-резонансную томографию (МРТ) или компьютерную томографию (КТ) мозга, чтобы выявить опухоль гипофиза. Если причиной является другая опухоль, то будут назначены дополнительные исследования.
Врачи лечат акромегалию, вызванную опухолью гипофиза, хирургическими методами, облучением и медикаментами. План лечения зависит от возраста больного, размера и расположения опухоли, общего состояния здоровья. Целью терапии является возвращение уровня гормона роста и инсулиноподобного ростового фактора к норме, а также предотвращение серьезных осложнений. При успешном лечении разрастание мягких тканей может постепенно пойти на убыль. Лечение не способно обратить вспять увеличение костей, но оно предотвратит их дальнейший рост.
Если акромегалия вызвана опухолью вне гипофиза, то лечение будет направлено на устранение этой опухоли – практически это будет лечение определенного вида рака.
Врач может удалить опухоль гипофиза методом транссфеноидальной хирургии. При этой процедуре, названной в честь одного из синусов – воздушных карманов позади носа, хирург удалит опухоль через минимальный разрез в задней стенке носа.
Транссфеноидальная хирургия сложна, поэтому очень важно, чтобы операцию проводили опытные хирурги. Исследования показывают, что у более опытных хирургов исход таких операций намного лучше.
Успешное удаление опухоли может быстро вернуть уровень гормонов к норме и облегчит давление, которое опухоль оказывала на мозговые структуры. Но даже самый лучший хирург не в состоянии удалить все клетки опухоли, а неполное удаление иногда приводит к тому, что уровень гормонов после операции остается высоким. Поэтому после операции может быть назначено облучение или химиотерапия.
Если оперировать опухоль невозможно или очень рискованно, то врач может назначить медикаментозное лечение. Больному может понадобиться прием некоторых препаратов до конца жизни.
Лекарства, используемые при лечении акромегалии, включают:
1. Аналоги соматостатина. Препараты окреотид (Сандостатин) и ланреотид (Соматулин Депо) являются синтетическими аналогами соматостатина – вещества, которое подавляет выработку гормона роста. Эти препараты могут понижать уровень гормона роста в крови, а со временем могут и сокращать размеры опухоли.
2. Антагонисты рецепторов гормона роста. Препарат пегвизомант (Сомаверт) блокирует эффекты гормона роста на клетки организма. Этот препарат вводят ежедневно в виде подкожных инъекций. Сомаверт нормализует уровень инсулиноподобного ростового фактора и облегчает симптомы у большинства больных акромегалией, но не уменьшает размеры опухоли гипофиза.
3. Агонисты дофамина. Препараты карбеголин (Достинекс) и бромокриптин по-другому действуют на выработку гормона, а также уменьшают размер опухоли. Оба препарата могут приниматься в виде таблеток, но они эффективны у гораздо меньшего количества больных, чем аналоги соматостатина и антагонисты рецепторов гормона роста. В США агонисты дофамина иногда назначают параллельно с аналогами соматостатина.
Врач может порекомендовать лучевую терапию для уничтожения клеток опухоли, которые остались после операции. Этот метод применяют и самостоятельно, если медикаменты не помогают, а операция по определенной причине невозможна. Но могут потребоваться годы и многочисленные курсы лечения, чтобы облучение принесло результат.
Отдельно стоит отметить метод стереотактической радиохирургии, при котором опухоль облучают одновременно из нескольких направлений точно сфокусированными лучами. Этот метод дает возможность доставить высокую дозу радиации прямо в опухоль, ограничив при этом облучение окружающих здоровых тканей. Недостатком является дороговизна этого метода. Даже в Соединенных Штатах только ограниченное число медицинских центров может позволить себе такие процедуры.
После лечения акромегалии больному потребуется постоянное наблюдение и периодическая сдача анализов. Это наблюдение будет длиться всю оставшуюся жизнь, поскольку опухоль может в любое время начать вновь расти.
Кроме того, акромегалия статистически связана с риском предраковых полипов кишечника, поэтому время от времени больному нужно делать колоноскопию, чтобы вовремя обнаружить проблему.
Прогрессирование акромегалии может привести к таким осложнениям:
• Высокое артериальное давление (гипертония).
• Заболевания сердца (кардиомиопатия).
• Поражение суставов (артрит).
• Сахарный диабет.
• Полипы кишечника.
• Обструктивное апноэ сна.
• Запястный туннельный синдром.
• Подавление выработки других гормонов гипофиза.
• Доброкачественные опухоли матки.
• Сжатие спинного мозга.
• Потеря зрения.
Раннее лечение акромегалии может предотвратить эти осложнения. При отсутствии лечения болезнь может приводить к инвалидности и преждевременной смерти.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
источник
Акромегалия – это патологический процесс или по-другому заболевание, характеризующееся непропорциональным ростом костей, хрящевой, и других тканей организма. Заболевание встречается у взрослых людей и обусловлено повышенной выработкой гормона роста – соматотропина. Встречается как у мужчин, так и у женщин.
Гигантизм – это тот же патологический процесс, при котором повышена концентрация гормона роста в крови, но появляется гораздо раньше в детском возрасте. Встречается преимущественно в юношеском возрасте, когда активизируются все эндокринные системы и происходит усиленное развитие организма и дифференцировка полов.
Отличие гигантизма от акромегалии заключается в том, что при гигантизме пропорционально быстро растут органы, ткани и в особенности кости скелета. Это обусловлено тем, что в подростковый период в костях еще есть хрящевая ткань, за счет которой кость растет равномерно в длину и широту. О гигантизме принято говорить тогда, когда рост человека превышает 2 – 2.05 метра.
В более взрослом возрасте, примерно после 25 лет кости уже полностью сформированы почти, везде. Если начиная с этого периода жизни, возникнет увеличение секреции соматотропина, то будут подвергаться развитию преимущественно те органы, где преобладает хрящевая ткань: губы уши, нос, а также внутренние органы.
Вкратце эндокринная система состоит их центральных органов, которые регулируют работу периферических органов эндокринной системы. Над всем этим стоит центральная нервная система, без влияния которой, органы и системы органов – как целостный организм не в состоянии слаженно работать и осуществлять необходимые функции.
Эндокринная система так называется от того, что гормоны синтезируются и выделяются непосредственно в кровь.
Гормоны — это биологические активные вещества, под влиянием которых осуществляется обмен веществ, поддержание нормального артериального давления, минерализация костей, половое развитие, и многое другое.
Центральными органами эндокринной системы являются гипоталамус и гипофиз. Они составляют маленькую часть головного мозга. Гипофиз находится в костной выемке черепа под названием турецкое седло, а гипоталамус выше него. Между гипоталамусом и гипофизом существует тесная взаимосвязь. В гипоталамусе выделяются специфические рилизинг факторы – биологически активные вещества, стимулирующие (либерины) или угнетающие (статины) работу гипофиза. Гипофиз в свою очередь также синтезирует гормонально активные вещества, под влиянием, которых находятся периферические органы и системы.
Главной причиной, приводящей к развитию данной патологии, является неумеренно большое количество гормона гипофиза соматотропина в крови. Соматотропин отвечает за рост костей, хрящевой и соединительной ткани в организме. Под влияние соматотропина внутренние органы становятся больше, увеличивается обмен веществ.
Причины, приводящие к гигантизму, делятся на две категории:
- Первая – непосредственно связана с патологией гипофиза, который вырабатывает соматотропин в больших количествах. Это может быть опухоль гипофиза, или его разрастание и увеличение в объеме под стимулирующим влиянием гипоталамуса, соответственно увеличивается и функциональная активность.
- Вторая категория причин связана с заболеваниями, которые напрямую не связаны с гипофизом, но ввиду близкого расположения сдавливают ткань гипофиза и, тем самым нарушают его функции. Таким образом, происходит усиление синтеза гормона роста. К ним относятся опухоли, расположенные по соседству в головном мозге, или метастазы (распространение) опухолей из различных внутренних органов. Чаще это бывает при раке легких, поджелудочной железы, молочных желез, яичников.
Кроме всего прочего существуют ситуации, которые способствуют развитию данной болезни. Если человек часто болеет инфекционными заболеваниями, простуживается несколько раз в год, или если в прошлом были травмы головы, то вероятность заболеть акромегалией намного возрастают.
Очень часто встречаются случаи, при которых нарушается выработка не только соматотропина но и других гормонов, которые также синтезируются в гипофизе или в гипоталамусе. Тогда к соответствующим симптомам акромегалии добавляются другие признаки нарушений в работе тех или иных эндокринных желез.

- С преимущественным нарушением функций внутренних органов, и чрезмерного развития костной и хрящевой ткани
- С преобладанием компрессивного синдрома. Когда опухоль гипофиза сдавливает окружающие мягкие ткани головного мозга. Головной мозг находится в закрытом костном пространстве – черепной коробке, поэтому любое малейшее повышение давления здесь будет проявляться болью, эндокринными нарушениями. А также будут присутствовать неврологические расстройства и нарушения психики.
Данные формы объединяет общие симптомы, связанные с увеличением роста и деформацией костной системы.
Нарушения нормального развития внутренних органов, проявляется в их непомерном увеличении в размерах. 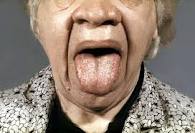
- Кардиомегалия (увеличение размеров сердца). Часто сочетается с повышенным артериальным давлением. Больные жалуются на головные боли преимущественно в области затылка, боли вокруг глаз, чувство сердцебиения в левой половине грудной клетки.
- Увеличение размеров, органов брюшной полости: желудка, печени, селезенки, кишечника. Присутствуют признаки нарушения пищеварения, такие как: боли в области живота, запоры, вздутие живота, изжога, частая отрыжка, и другие.
- Кожные покровы утолщены, появляется много складок на лице. Усиленно работают сальные железы, поэтому у больного часто появляются угри в области лица.
- Характерно увеличение языка, что мешает при пережевывании пищи и четком выговоре слов.
- Постепенно изменяется голос за счет роста голосовых связок и уменьшение просвета гортани в этом месте.
Увеличение и деформации костной системы проявляются:
- Удлинением конечностей рук, ног. Чрезмерный рост ног, при сочетании непрочного костного каркаса и повышенной нагрузки, обуславливают появление искривления в области коленных суставов. Ноги становятся Х образными. Увеличиваются в размерах и утолщаются кисти, стопы.
- Явными изменениями в строении костей лица и черепа.
- Усиление роста суставов нижней челюсти проявляется характерным видом больного. Нижняя челюсть сильно выдвинута вперед и вниз.
- Увеличиваются надбровные дуги. Кости черепа деформированы.
- Кости и хрящи носа, увеличиваясь в размерах, деформируются.
- Усиленный рост верхней и нижней челюстей обуславливает появление явных промежутков между зубами (диастема).
Для компрессивного синдрома характерно:
- Боль, которая носит постоянный характер и локализуется в области надбровных дуг и вокруг глаз.
- Нарушения зрения. Чаще проявляется в виде сужения полей зрения. Больной все видит как через подзорную трубу. Данный симптом обуславливается сжатием зрительных нервов в том месте, где они пересекаются друг с другом.
- Слабость, повышенная утомляемость.
- Симптомы повышения внутричерепного давления встречаются редко и проявляются в виде распространенных головных болей, тошноты и рвоты.
Разрастание опухоли гипофиза или гипоталамуса нарушает функцию выделения других гормонов. В первую очередь таких, как гормонов щитовидной железы, половых гормонов.
Усиление синтеза щитовидных гормонов происходит за счет стимулирующего влияния тиреотропного гормона гипофиза, который обладает свойством увеличивать функцию и способствует разрастанию самой щитовидной железы. Появляются:
- Повышенное потоотделение
- Увеличивается число сердечных сокращений
- Больной становится нервным и раздраженным
Данные симптомы обусловлены тем, что гормоны щитовидной железы усиливают обмен веществ и заставляют работать с повышенной нагрузкой все органы и системы.
Со временем функция щитовидных желез ослабевает.
Гормональные нарушения функций половых органов проявляются:
- У женщин – нарушением менструальной функции. Менструации становятся редкими, а то и вовсе могут исчезнуть. В некоторых случаях наблюдаются выделения молочного цвета из грудных желез.
- У мужчин проявляется в виде снижения потенции и полового влечения.
Диагностировать данное заболевание не сложно, достаточно лишь взглянуть на внешний вид больного, как сразу можно понять возможную причину заболевания. Данные истории болезни укажут, в каком возрасте начались первые признаки болезни. Если речь идет о периоде полового созревания, приблизительно от 14 до 16 лет, то можно с уверенностью ставить диагноз – гигантизм.
В более поздние сроки появление нарушения выделения синтеза гормона роста ведет к частичным изменениям скелета и проявляется в основном огрубением черт лица, усилением роста волос, появлением эндокринных расстройств. В таких случаях ставят диагноз – акромегалия.
Для уточнения диагноза в обоих случаях необходимо выяснить количественное содержание гормона роста в крови. Нормы варьируют в зависимости от возраста и пола.
Биохимические анализы
Показывают увеличение количества общего белка в организме норма (65-80 грамм), увеличение концентрации глюкозы в крови норма (3.5-5.5ммоль/л). Данные изменения неспецифичны и могут увеличиваться также и при других болезнях.
Диагностические пробы
- Тест с использованием глюкозы показывает, имеются ли нарушения со стороны гипофиза или нет. В норме после того, как выпить стакан воды с сахаром, наблюдается снижение в крови количества соматотропного гормона. При гигантизме опухолевой природы (происхождения), уровень соматотропина постоянно повышен независимо от гормонального фона в организме и других влияний, внешних и внутренних факторов.
- Определение уровня соматомединов отражает активность соматотропного гормона.
Чем выше уровень соматотропина, тем выше будет уровень и соматомединов.
Соматомедины – это вещества, синтезируемые в печени, в почках под влиянием соматотропина. Вместе с соматотропным гормоном участвуют в процессах роста и развития организма.
Лабораторные анализы для проверки концентрации гормонов в крови, проводят с использованием радиоиммунологических или иммуноферментных методов исследования. При наличии дополнительных симптомов, связанных с нарушением работы периферических эндокринных желез (щитовидная железа, надпочечники, яичники у женщин, или яички у мужчин) проводятся измерения количества соответствующих гормонов в крови.
- При нарушении функций щитовидной железы измеряют концентрацию тироксина (Т4), трийодтиронина (Т3), а также уровень тиротропного гормона гипофиза (ТТГ), под влиянием которого находится сама щитовидная железа
- При задержке полового развития, импотенции, нарушений менструального цикла, проводят исследования на содержание половых гормонов: тестостерона – у мужчин, эстрогенов и прогестерона – у женщин.
Инструментальные методы диагностики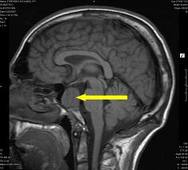
На рентгене хорошо видно расширение турецкого седла – костного образования, где расположен гипофиз.
На компьютерных томограммах визуализируется опухоль различного размера и формы. Особенно четко видны характерные изменения гипофиза или гипоталамуса, при использовании контрастных (красящих) веществ.
В сомнительных случаях проводят исследования с помощью ядерно-магнитного резонанса (ЯМР).
Офтальмологическое исследование
В случаях нарушения зрения, появления болей в области орбит, необходимо обратиться за помощью к офтальмологу. При помощи специальных приборов врач офтальмолог определит состояние глазного дна (отек, кровоизлияния), а также измерит широту полей зрения, которая в некоторых случаях, может сужаться.
При наличии осложнений со стороны других органов и систем применяют симптоматические средства.
Лечение проводится как лекарственными средствами, так и лучевой радиотерапией.
Медикаментозное лечение основано на угнетении выработки соматотропного гормона гипофизом. Основными препаратами являются:
- Соматостатин (октреотид) – синтетический аналог натурального гормона, угнетающего рост. Основное значение заключается в угнетении синтеза соматотропного гормона. Также отмечается хороший кровоостанавливающий эффект при внутрижелудочных и внутрикишечных кровотечениях.
Дозы и режим приема назначает врач в зависимости от выраженности симптомов и уровня соматотропина в крови.
- Бромокриптин (парлодел) – препарат симулирует специальные рецепторы в головном мозге, отвечающие за выработку биологически активного вещества дофамина. Дофамин, в свою очередь угнетает синтез соматротропного гормона.
Препарат принимают в малых дозах под контролем лабораторных показателей уровня гормонов в крови, а также под наблюдением врача эндокринолога.
Рентгенотерапия – метод лечения, основанный на применении высокоактивных рентгеновских волн, которые способны подавлять рост опухоли и уменьшать выработку гормона роста.
Курсовые дозы радиоактивного излучения назначает врач в зависимости от величины и степени активности опухолевого процесса.
Хирургическое лечение применяют в тех случаях, когда размеры опухоли превышают допустимые пределы, также существует значительное сдавливание окружающих тканей головного мозга и появления симптомов повышенного внутричерепного давления. К хирургическому методу прибегают тогда, когда консервативное лечение не дает положительных результатов.
- Профилактические мероприятия сводятся к своевременному выявлению симптомов преждевременного усиленного роста организма.
- Обращение за помощью к эндокринологу при первых признаках болезни.
- Питание детей и взрослых должно быть полноценным и содержать все необходимые полезные ингредиенты.
- Своевременно лечить сопутствующие инфекционно-воспалительные заболевания центральной нервной системы.
- Предотвращение появления травм в области головы.
- При обнаруженной патологии гипофиза своевременно начатое лечение не позволит патологическому развитию заболевания.
- В ходе лечения необходимо чтобы был постоянный контроль, уровня гормона роста в крови, вести наблюдение у врача специалиста в эндокринологии, а также у офтальмолога не реже чем 1 раз в полгода.

На организм взрослого человека данный гормон воздействует следующим образом:
- стимулирует синтез белка, а также приостанавливает его разрушение;
- увеличивает скорость сжигания жиров;
- уменьшает жировые отложения;
- увеличивает мышечную массу относительно жировой;
- повышает уровень глюкозы в крови.
Продукцию данного гормона стимулируют:
- гормон соматолиберин (вырабатывается в гипоталамусе);
- гормон грелин (вырабатывается в слизистой оболочке желудка и гипоталамусе);
- физическая активность;
- сон;
- пониженный уровень глюкозы в крови (гипогликемия);
- повышенная выработка андрогенов в период полового созревания.
Работа гипофиза, продуцирующего данный гормон, осуществляется под управлением гипоталамуса. Однако в случае, когда нарушается работа гипоталамуса (например, при повышенной секреции гормона соматолиберина) или когда клетки передней доли гипофиза по определенным причинам начинают усиленно размножаться, у человека происходит повышенная выработка соматотропного гормона.
Избыточное разрастание клеток гипофиза приводит впоследствии к развитию доброкачественной опухоли (аденомы), при которой развивается акромегалия. Следует заметить, что при аденоме гипофиза акромегалию может вызвать лишь повышенная продукция соматотропного гормона.
Развитию аденомы гипофиза могут способствовать:
- травмы головного мозга;
- острые или хронические инфекционные заболевания (например, малярия, менингит, туберкулез);
- патологическое течение беременности и родов;
- длительный прием гормональных контрацептивов.
При избытке соматотропного гормона у человека могут наблюдаться следующие симптомы:
- увеличение размеров головы;
- увеличение размеров ушей, губ, языка, носа и нижней челюсти;
- увеличение размеров рук и ног (в особенности стоп);
- увеличение размеров внутренних органов;
- снижение чувствительности верхних и нижних конечностей;
- ожирение;
- повышенная слабость и утомляемость;
- головные боли тупого характера;
- уменьшение поля зрения;
- изменение кожи (наблюдается огрубение кожи, повышенное потоотделение, появляются папилломы и бородавки);
- выраженный рост волос на теле и лице.
У детей избыток гормона роста вызывает гигантизм. Данное заболевание характеризуется соразмерным увеличением костной и мышечной массы, а также внутренних органов. Чаще всего гигантизм наблюдается у мальчиков в возрасте девяти – десяти лет, а также в период полового созревания.
Для диагностики заболеваний связанных с нарушением секреции соматотропного гормона широко используется исследование крови. Данный анализ позволяет определить недостаток или избыток гормона роста в организме человека.
Для исследования уровня соматотропного гормона применяются следующие тесты:
- Тест на подавление. Определяет избыток гормона в крови. За двенадцать часов до исследования следует исключить потребление пищи. В кабинете в день исследования перед сдачей анализа пациенту необходимо будет принять внутрь назначенное количество раствора глюкозы. После этого через определенные промежутки времени у больного произведут забор крови для последующего определения уровня соматотропного гормона. Принятая глюкоза в данном случае будет указывать на то, насколько подавляется работа гипофиза и выработка им гормона роста. Если после потребления раствора уровень гормона остается высоким, то это означает то, что в гипофизе происходит повышенная выработка данного гормона.
- Тест на стимуляцию. Определяет недостаток гормона роста в крови. За двенадцать часов до исследования следует исключить прием пищи. В день исследования у пациента производится забор крови, затем для стимуляции выработки соматотропного гормона внутривенно вводят специальный препарат (например, инсулин, клонидин, аргинин). Последующее взятие крови происходит в определенные промежутки времени, определяется уровень гормона в крови и выявляется, насколько введенный препарат провоцирует его выработку в гипофизе.
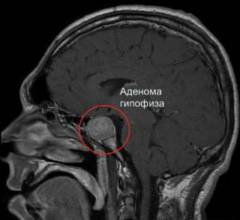
Аденома гипофиза — это доброкачественная опухоль, характеризующаяся разрастанием клеток передней доли железы.
В настоящее время существует следующая классификация аденомы гипофиза:
- гормонально-активная;
- гормонально-неактивная (не продуцирует гормон);
- злокачественная (встречается крайне редко).
Существуют следующие виды гормонально-активной аденомы гипофиза:
- соматотропинома (повышенная продукция гормона соматотропин);
- кортикотропинома (повышенная продукция адренокортикотропного гормона);
- пролактинома (повышенная продукция лактотропного гормона);
- тиреотропинома (повышенная продукция тиреотропного гормона);
- гонадотропинома (повышенная продукция фолликулостимулирующего гормона).
Именно повышенная выработка гормона соматотропина (гормона роста) приводит к развитию акромегалии. Человек при данном заболевании начинает выражено расти и увеличиваться. Данное состояние чаще всего встречается на третьем – пятом десятке жизни. Если заболевание развивается у детей, то у них наблюдается усиленный рост, что называется гигантизмом.
Понятие акромегалия происходит от греческих слов и означает следующее:
- «acron» — конечность;
- «megalos» — увеличение.
У больного наблюдается увеличение носа, губ, челюсти, кистей рук и стоп ног, то есть выступающих частей тела (конечностей).
Существуют следующие признаки аденомы гипофиза:
- снижение зрения;
- отсутствие менструации;
- выраженная потливость;
- тошнота и рвота;
- головная боль;
- слабость;
- повышенная утомляемость.
Признаками акромегалии при аденоме гипофиза являются:
- укрупнение носа;
- появление скул;
- увеличение надбровных дуг;
- изменение прикуса;
- расхождение зубов;
- увеличение размеров рук и ног;
- боль в конечностях.
Больной со временем отмечает изменение черт лица, увеличение размера обуви (за счет увеличения стоп), трудность надеть кольцо или перчатки (за счет увеличения размеров кистей).
В зависимости от размера аденомы выделяют:
- пикоаденому (размер опухоли не превышает трех миллиметров);
- микроаденому (размер опухоли достигает десяти миллиметров);
- макроаденому (размер опухоли составляет более десяти миллиметров);
- гигантские аденомы (размер опухоли от сорока до пятидесяти миллиметров и более).
Лечение аденомы гипофиза подбирается индивидуально в зависимости от следующих факторов:
- вид опухоли;
- размер аденомы;
- тяжесть течения заболевания;
- общее состояние здоровья пациента;
- возраст больного.
Как правило, основным этапом лечения данной опухоли является хирургическое вмешательство, с помощью которого производится ее удаление. Операция осуществляется эндоскопическим методом через носовые ходы пациента.
Также при лечении данного заболевания широко используется лучевая и медикаментозная (гормональные препараты) терапия.
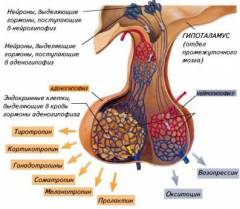
Увеличению продукции данного гормона могут способствовать:
- нарушение работы гипофиза;
- нарушение работы гипоталамуса.
Нарушение работы гипофиза
Около 99% случаев развития акромегалии связано с аденомой гипофиза. Аденома — это доброкачественная опухоль, которая развивается вследствие того, что клетки передней доли гипофиза по определенным причинам начинают усиленно делиться. Избыточное деление клеток ведет к тому, что уровень гормона соматотропина в организме значительно увеличивается, что со временем приводит к развитию у человека акромегалии.
Акромегалия является вялотекущим заболеванием и характеризуется постепенным нарастанием симптомов. Изначально у больного наблюдается огрубение черт лица, укрупнение носа, ушей и губ. Затем в размерах начинают увеличиваться череп, нижняя челюсть, а также кисти рук и стопы. Сам человек может не замечать изменения, происходящие во внешнем виде и обратиться к врачу только спустя несколько лет после начала заболевания.
Существуют следующие причины, которые могут спровоцировать формирование аденомы гипофиза:
- травмы головного мозга;
- инфекционные заболевания (например, менингит, энцефалит, бруцеллез);
- длительный прием оральной гормональной контрацепции;
- патологическое течение беременности.
Размеры опухоли гипофиза могут варьировать от нескольких миллиметров до нескольких сантиметров. При более позднем периоде течения увеличенный размер гипофиза начинает сдавливать окружающие его области головного мозга, в том числе крупные сосуды и нервы. В связи с этим у человека начинают появляться глазные (например, снижение остроты зрения, уменьшение поля зрения), неврологические (например, повышение внутричерепного давления, головная боль) и другие симптомы.
Нарушение работы гипоталамуса
Гипоталамус совместно с гипофизом формируют гипоталамо-гипофизарный комплекс, в котором гипоталамус контролирует продукцию гормонов гипофиза.
Гормоны, выделяемые гипоталамусом, делятся на следующие группы:
- Рилизинг-гормоны. Данная группа включает в себя семь гормонов, которые активизируют продукцию гормонов передней доли гипофиза. Сюда входят такие гормоны, например, как пролактолиберин (стимулирует секрецию пролактина), тиролиберин (стимулирует секрецию тиреотропного гормона), соматолиберин (стимулирует секрецию соматотропного гормона) и другие.
- Статины. Данные гормоны, напротив, тормозят выработку гормонов передней доли гипофиза. К ним относятся, соматостатин (подавляет секрецию соматотропного гормона), пролактостатин (подавляет секрецию пролактина) и меланостатин (подавляет секрецию меланотропина).
- Гормоны задней доли гипофиза. В гипоталамусе продуцируются такие гормоны как окситоцин и вазопрессин, которые впоследствии поступают в гипофиз.
Следует заметить, что различные поражения гипоталамуса могут привести к нарушению его работы и усиленной выработке гормонов. Так, например, повышенная секреция гормона соматолиберина либо недостаточная продукция соматостатина, в свою очередь, провоцируют усиленную выработку соматотропного гормона, что ведет впоследствии к развитию акромегалии у человека.
При нарушении работы гипоталамуса у человека могут наблюдаться следующие симптомы:
- ожирение;
- нарушение менструального цикла;
- нарушение сна (повышенная сонливость);
- изменение терморегуляции (повышение температуры тела выше нормы, реже ее снижение);
- повышенный аппетит;
- гиподинамия (сниженная двигательная активность);
- несахарный диабет;
- психоэмоциональные нарушения;
- повышенный рост волос на теле и лице.
- преакромегалия;
- гипертрофическая;
- опухолевая;
- кахексия.
| Стадия акромегалии | Описание |
| Стадия преакромегалии | Характеризуется скудной начальной симптоматикой. Заболевание на данной стадии возможно выявить лишь на основе результатов исследований, анализа крови на выявление уровня соматотропина и проведения компьютерной томографии головного мозга. |
| Гипертрофическая стадия | На данной стадии наблюдается выраженность признаков акромегалии:
|
| Опухолевая стадия | В данном периоде заболевания на передний план выступают признаки сдавления, находящихся вокруг гипофиза отделов головного мозга (например, сосуды, нервы). При опухолевой стадии у больного могут наблюдаться следующие симптомы:
|
| Стадия кахексии | Наблюдается истощение организма как итог акромегалии. Происходят дистрофические изменения пораженных внутренних органов с развитием их недостаточности. Также на данной стадии может произойти кровоизлияние в аденому гипофиза с последующим летальным исходом. |
Существуют следующие степени тяжести акромегалии:
- легкая степень тяжести;
- средняя степень тяжести;
- тяжелая степень.
| Степень тяжести | Описание |
| Легкая степень | Пациент в госпитализации не нуждается. Сохраняется способность самообслуживания и выполнения работы средней тяжести. |
| Средняя степень | Больной находится в активном состоянии большую часть дня. Способность к самообслуживанию сохранена, однако выполнять работу средней тяжести при данной степени заболевания человек уже не может. |
| Тяжелая степень | У больного отсутствуют навыки самообслуживания, а также способности к выполнению различной физической работы. Пациенту при данной степени показана госпитализация и постельный режим. |
По активности процесса акромегалия может быть:
- активной;
- неактивной.
По течению процесса заболевания акромегалия может быть:
- доброкачественной;
- злокачественной.
Именно поэтому лечить акромегалию народными методами не рекомендуется, а при проявлении симптомов заболевания следует как можно скорей обратиться за помощью к специалисту. Лечащий врач назначит проведение необходимых исследований, выявит причину заболевания, а также назначит соответствующее лечение. Лечение данного заболевания может включать прием медикаментозных препаратов (например, аналоги соматостатина, агонисты дофаминовых рецепторов), хирургического вмешательства (при аденоме гипофиза), а также проведение лучевой терапии.
При акромегалии у человека могут наблюдаться следующие симптомы:
- постепенное увеличение конечностей тела (например, носа, подбородка, ушей, стоп и кистей рук);
- увеличение размеров внутренних органов;
- нарушение зрения;
- нарушение менструального цикла у женщин;
- бесплодие;
- слабость;
- повышенная утомляемость;
- изменение голоса (становится более грубым);
- изменение скелета (например, расширение межреберных промежутков, искривление позвоночного столба);
- повышенная потливость;
- повышение артериального давления;
- дыхательная недостаточность.
Акромегалия является серьезным заболеванием, при котором строго не рекомендуется заниматься самолечением с помощью народных методов, так как они не приносят должных результатов, а течение болезни, в свою очередь, может лишь усугубиться.

При акромегалии у больного наблюдается увеличение:
- носа;
- ушей;
- надбровных дуг;
- скуловых костей;
- губ;
- языка;
- подбородка.
За счет выраженного выдвижения нижней челюсти вперед у человека происходит изменение прикуса. Зубы раздвигаются, образуя между собой свободные промежутки, а язык увеличивается до таких размеров, что не помещается в ротовой полости. За счет утолщения голосовых связок голос у человека становится грубым, более хриплым. Речь, в свою очередь, делается менее четкой.
Кожа на лице огрубевает, становится более отечной и плотной. За счет увеличения размеров потовых и сальных желез у человека наблюдается повышенное выделение пота и кожного сала. Данные изменения приводят впоследствии к образованию грубых и глубоких складок на лице, происходит опущение век и утолщение губ (в особенности нижняя губа). Помимо этого на коже человека могут появляться бородавки и папилломы.
Также за счет измененного гормонального фона у больного увеличивается рост волос как на теле, так и на лице. Так у женщин при акромегалии может наблюдаться усиленный рост усов и бороды.
При акромегалии у больного также могут наблюдаться следующие симптомы:
- головная боль, как правило, в височной и лобной областях;
- повышение внутричерепного давления;
- снижение остроты зрения;
- уменьшение поля зрения;
- снижение слуха;
- увеличение размеров конечностей и внутренних органов;
- слабость;
- снижение работоспособности;
- нарушение менструального цикла;
- бесплодие.
При проведении рентгенологического исследования у больного отмечается увеличение размеров:
- черепа;
- турецкого седла (углубление в котором залегает гипофиз);
- нижней челюсти;
- придаточных пазух носа;
- скуловых костей;
- надбровных дуг;
- затылочного бугра.
Также изменения внешности человек может выявить самостоятельно, произведя сравнительный анализ двух фотографий — первую в настоящем времени и вторую, например, пятилетней давности.
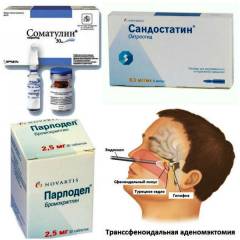
- ранняя стадия заболевания;
- отказ больного от проведения хирургического лечения;
- наличие противопоказаний для проведения оперативного вмешательства или лучевой терапии;
- низкая эффективность лучевой терапии.
При акромегалии широко применяются следующие группы препаратов:
- аналоги соматостатина;
- агонисты дофаминовых рецепторов.
Аналоги соматостатина
Препараты из данной фармакологической группы действуют аналогично гормону соматостатину, секретируемуму гипоталамусом, то есть подавляют выработку соматотропного гормона, снижая его уровень в плазме крови, а также уменьшая проявления акромегалии.
Аналоги соматостатина могут применяться при неэффективности лечения заболевания с помощью дофаминомиметиков.
При акромегалии могут назначаться следующие препараты:
- Сандостатин;
- Соматулин.
| Наименование препарата | Действующее вещество | Доза и способ применения |
| Сандостатин | Октреотид | Препарат вводится подкожно в дозе 0,05 – 0,1 мг (50 – 100 мкг) с промежутками в восемь или двенадцать часов. При необходимости доза может быть увеличена до 0,2 – 0,3 мг (максимальная суточная доза составляет полтора миллиграмма). Необходимое количество препарата врач должен назначать индивидуально в зависимости от уровня соматотропного гормона в крови. В случае если спустя три месяца лечения концентрация гормона не снижается, то использование препарата рекомендуется прекратить. |
| Соматулин | Ланреотид | Первоначально препарат пациенту вводится пробно, после чего определяется уровень соматотропного гормона в крови. В случае если введенное средство не принесло результатов, его дальнейшее применение считается нецелесообразным. Дозировка и длительность лечения устанавливается индивидуально лечащим врачом. Однако, как правило, назначается введение тридцати миллиграмм препарата внутримышечно один раз в две недели (могут назначить введение один раз в десять дней). |
В месте введения инъекции может наблюдаться покраснение, зуд, жжение и болезненные ощущения.
Прием данных препаратов может вызвать появление следующих побочных эффектов:
- нарушение аппетита;
- тошнота и рвота;
- боли в животе;
- вздутие живота;
- нарушение стула (диарея, жирный стул);
- нарушение работы печени;
- повышение уровня билирубина;
- аллергические реакции;
- гипергликемия или гипогликемия.
Агонисты дофаминовых рецепторов
Гормональные препараты из данной фармакологической группы стимулируют дофаминовые рецепторы и уменьшают продукцию передней долей гипофиза гормона пролактина. Также данные лекарственные средства снижают выработку соматотропного гормона, поэтому широко используются при лечении акромегалии, в особенности совместно с лучевой терапией или хирургическим вмешательством.
При акромегалии могут назначаться следующие препараты:
- Парлодел;
- Абергин;
- Норпролак.
| Наименование препарата | Действующее вещество | Доза и способ применения |
| Парлодел | Бромокриптин | Изначально назначается прием 1,25 мг два – три раза в сутки. В случае нормальной переносимости препарата и эффективности лечения дозировка постепенно увеличивается. Последующие четыре дня рекомендуется прием десяти миллиграмм, после чего доза повышается до двадцати – двадцати пяти миллиграмм четыре раза в сутки. При наличии показаний дозу средства могут увеличить до тридцати – сорока грамм. |
| Абергин | Бромокриптин | Первоначальное количество препарата включает прием внутрь 1,25 мг два – три раза в сутки. Впоследствии под контролем уровня гормона соматотропина в крови суточная доза может увеличиться до восьми (две таблетки) – двадцати (пять таблеток) миллиграмм. |
| Норпролак | Хинаголид | Прием средства назначается внутрь в количестве 0,15 – 0,3 мг два раза в день во время приема пищи. |
При приеме данных лекарственных средств у человека могут наблюдаться следующие побочные эффекты:
- жажда;
- тошнота или рвота;
- нарушение стула (запоры);
- головокружение и головная боль;
- выраженная слабость;
- повышенная сонливость;
- аллергические реакции;
- чувство холода в конечностях;
- повышенная психомоторная активность;
- нарушение сознания.
При лечении акромегалии также используется:
- Хирургическое лечение. Для удаления аденомы гипофиза эффективно используется хирургическое вмешательство, при котором опухоль удаляется с помощью эндоскопических инструментов. Результаты исследований показывают, что в случае если размер аденомы составлял до одного сантиметра, то после операции ремиссии достигали 90% пациентов. Если размер опухоли более одного сантиметра, то она может быть удалена в два этапа.
- Лучевая терапия. Данный метод заключается в том, что пораженная область гипофиза подвергается облучению гамма-лучами или протонным пучком. Лучевая терапия может применяться одновременно с хирургическим лечением или самостоятельно. Лечение, как правило, включает в себя проведение четырех курсов облучения под регулярным контролем результатов исследований.
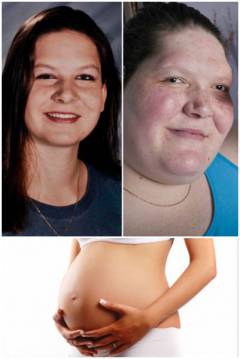
Клиническая картина акромегалии включает увеличение размеров конечностей (например, кистей, стоп, носа, подбородка) и внутренних органов, неврологическую (например, слабость, утомляемость, головные боли) и офтальмологическую (например, снижение осьроты зрения) симптоматику.
Также у женщин данное заболевание вызывает следующие изменения:
- нарушение менструального цикла (вплоть до отсутствия менструации — аменореи);
- галакторея (патологическое состояние, при котором наблюдается выход молока из молочных желез);
- бесплодие.
Также акромегалия может спровоцировать развитие таких заболеваний как поликистоз яичников и миома матки.
После наступления беременности при нормальном ее течение гипофиз подвергается ряду изменений. Так, например, под действием половых стероидов плаценты происходит гиперплазия пролактинсекретирующих клеток (лактотрофов) и повышение уровня пролактина. Также у женщины наблюдается увеличение концентрации гормона роста. В это же время в организме происходит подавление выработки фолликулостимулирующего и лютеинизирующего гормонов. Размер гипофиза к концу беременности может увеличиваться в два – три раза. Все эти изменения являются физиологическими, и организм беременной к ним легко адаптируется, что гарантирует ребенку защиту и нормальное развитие.
Однако следует заметить, что в случае если организм беременной ослабевает и дает сбой, то у женщины в данный период могут диагностировать обостреннее ранее леченого заболевания или развитие нового (например, аденома гипофиза).
У женщины бесплодие при акромегалии может быть связано с нарушением гормонального характера в работе комплекса гипоталамус-гипофиз-яичники. Однако при адекватно подобранном лечении заболевания способность к зачатию у женщин после проведения терапии, как правило, возвращается.
Если акромегалия начала развиваться во время беременности, либо зачатие произошло в период заболевания, то повышенный уровень соматотропного гормона в большей степени может повлиять на состояние здоровья матери, нежели плода, так как данный гормон не способен пройти через плацентарный барьер.
Лечение акромегалии во время беременности устанавливается индивидуально и зависит от следующих факторов:
- степень тяжести заболевания;
- общее состояние беременной;
- размер аденомы гипофиза.
В некоторых случаях лечение заболевания может быть отложено на послеродовой период.
У 30% мужчин акромегалия вызывает нарушения эрекции, то есть приводит к развитию импотенции.
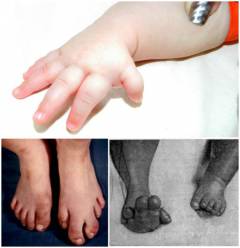
В настоящее время выделяют следующие причины способные привести к развитию парциального гигантизма:
- Механическая. За счет неправильного положения плода в полости матки может произойти сдавливание определенных частей тела, например, пуповиной. Это может повлечь за собой развитие застойных явлений и впоследствии увеличение размеров сдавленного участка.
- Эмбриональная. В период внутриутробного развития может произойти нарушение формирования структур организма (например, неправильная закладка костной или сосудистой систем), что может привести в итоге к усиленному росту определенных частей тела.
- Нервно-трофическая. Характеризуется нервно-трофическими изменениями (например, поражение симпатических волокон), при которых может наблюдаться увеличение участка тела.
При парциальном гигантизме наблюдаются следующие изменения:
- увеличение размеров пораженного участка тела в длину и ширину;
- чрезмерное разрастание мягких тканей;
- внешние косметические изменения определенной части тела.
В большинстве случаев у детей встречается частичный гигантизм пальцев стоп, то есть макродактилия.
Макродактилия может быть двух видов:
- истинная, при которой наблюдается усиленный рост мягких тканей и костей пальцев (плюсневых костей и фаланг);
- ложная, которая характеризуется врожденными нарушениями сосудистой сети, вследствие чего у ребенка наблюдается увеличение пальцев стоп.
Диагностировать истинную макродактилию возможно с помощью рентгенологического исследования, на котором будут наблюдаться выраженные изменения со стороны костей. Ложная, в свою очередь, может быть выявлена с помощью внешних изменений со стороны кожи. Так, например, при данном виде заболевания наблюдается выраженное расширение сосудов, а также гемангиомы (сосудистые пятна) на ногах.
Чаще всего встречается увеличение размеров второго и третьего пальцев, что ведет впоследствии к увеличению размеров всей стопы. В течение роста пораженные пальцы начинают принимать вынужденное положение, сгибаться или чрезмерно раздвигаться.
В диагностике данного заболевания широко применяются визуальный осмотр пациента, а также рентгенологическое исследование, при котором можно увидеть увеличение костей исследуемого участка тела в длину и ширину.
В лечении данного заболевания, как правило, применяется хирургическое вмешательство, при котором может быть произведено:
- удаление мягких тканей;
- удаление (резекция) участка эпифизарной пластины;
- частичная или полная экзартикуляция пальцев.

Существуют следующие основные причины способные повлиять на повышение уровня гормона роста:
- аденома гипофиза;
- травмы головы;
- инфекционные заболевания поражающие нервную систему (например, менингит, энцефалит).
Развитие данного заболевания наблюдается в большей степени у мальчиков в период, когда процессы формирования костей еще не завершены, как правило, в девять – пятнадцать лет (либо в период полового созревания с двенадцати до восемнадцати лет). При этом происходит ускорение роста ребенка и при его измерении наблюдается превышение показателей физиологической нормы. Так, например, к концу полового развития рост у девочек достигает 190 см, а у мальчиков два метра и выше. Также следует заметить, что родители детей, страдающих гигантизмом, как правило, нормального роста.
При гигантизме наблюдаются следующие изменения:
- высокий рост;
- удлинение конечностей;
- непропорционально маленький размер головы;
- нарушение половой деятельности;
- изменения со стороны психоэмоциональной сферы;
- снижается трудоспособность;
- возможно развитие бесплодия.
При данном заболевании у ребенка могут наблюдаться следующие симптомы:
- повышенная утомляемость;
- слабость;
- снижение зрения;
- головные боли (вследствие повышения внутричерепного давления);
- головокружение;
- онемение конечностей;
- артралгия (боль в суставах);
- болезненные ощущения при двигательной активности;
- нарушение менструального цикла (вплоть до исчезновения менструации).
При гигантизме у ребенка могут развиться такие осложнения как:
- сахарный диабет;
- нарушение работы щитовидной железы (гипотиреоз или гипертиреоз);
- повышение артериального давления;
- сердечная недостаточность;
- поражение печени;
- дыхательная недостаточность.
Выделяют следующие виды гигантизма:
- истинный, при котором наблюдается пропорциональное увеличение размеров всех частей тела и отсутствие нарушений со стороны психических и физиологических функций;
- парциальный, характеризующийся увеличением отдельных частей тела (например, пальцев стоп, кистей или половины тела);
- акромегалический, сопровождающийся выраженным увеличением конечностей (например, верхние и нижние конечности, а также нос, подбородок);
- спланхномегалия, характеризуется увеличением размеров и массы внутренних органов;
- евнухоидный, при котором наблюдается отсутствие или недоразвитие вторичных половых признаков в связи с нарушением работы половых желез;
- церебральный, сопровождающийся нарушениями со стороны интеллекта вследствие поражения головного мозга.
Гигантизм можно выявить с помощью:
- визуального осмотра больного;
- лабораторных исследований (анализ крови на определение уровня соматотропного гормона);
- инструментальной диагностики (например, компьютерной томографии, рентгенологического исследования, магнитно-резонансной томографии).
Лечение заболевания назначается индивидуально в зависимости от вида гигантизма и имеющихся у больного проявлений. Как правило, при гигантизме назначаются аналоги соматостатина (например, Октреотид, Ланреотид), а также препараты половых гормонов. При наличии аденомы гипофиза может быть назначено оперативное лечение или лучевая терапия.
источник





