Спинальный эпидуральный абсцесс — ограниченное гнойное воспаление эпидурального спинномозгового пространства. Проявляется острой болью в спине, трансформирующейся в корешковый синдром, появлением и прогрессированием парезов, тазовых расстройств и чувствительных нарушений в соответствии с топикой абсцесса. В ходе диагностики оптимальным является проведение МРТ спинного мозга, при отсутствии такой возможности — спинальной пункции и миелографии. Лечение состоит в как можно более ранней оперативной декомпрессии спинного мозга с дренированием абсцесса, проводимой на фоне массивной антибиотикотерапии.
Спинальный эпидуральный абсцесс — локальный гнойно-воспалительный процесс, возникающий в эпидуральном пространстве. Последнее представляет собой щель, располагающуюся между твердой (дуральной) спинальной мозговой оболочкой и стенками позвоночного канала. Эпидуральное пространство заполнено рыхлой клетчаткой и венозными сплетениями. По нему гнойное воспаление может распространяться в церебральном или каудальном направлении, занимая пространство, соответствующее нескольким позвоночным сегментам.
В литературе по неврологии спинальный эпидуральный абсцесс можно встретить под синонимичным названием «ограниченный гнойный эпидурит». Частота встречаемости эпидурального абсцесса спинного мозга в среднем составляет 1 случай на 10 тыс. госпитализаций. Наиболее часто, примерно в половине случаев, наблюдается абсцесс среднегрудного отдела позвоночника. Около 35% приходится на эпидуральные абсцессы поясничного отдела, 15% — на шейный отдел. Заболевают преимущественно люди в возрасте от 40 до 75 лет с пониженной сопротивляемостью иммунной системы. Современная тенденция к росту заболеваемости, по всей видимости, обусловлена увеличением численности пожилого населения и количества лиц с пониженным иммунитетом.
Спинальный эпидуральный абсцесс является следствием попадания в субдуральное пространство инфекции. В качестве инфекционных агентов могут выступать стафилококки (50-60% случаев), стрептококковая инфекция, анаэробные микроорганизмы, специфические возбудители (например, палочка туберкулеза), грибы. Занос инфекции в эпидуральное пространство возможен гемато- и лимфогенным способом из существующих в организме удаленных инфекционных очагов, таких как фурункулез, заглоточный абсцесс, нагноившаяся киста средостения, инфекционный эндокардит, пиелонефрит, гнойный цистит, периодонтит, гнойный отит, пневмония и пр.
Спинальный эпидуральный абсцесс может возникнуть в результате распространения гнойного воспаления из рядом расположенных структур при остеомиелите или туберкулезе позвоночника, абсцессе поясничной мышцы, пролежнях, ретроперитонеальном абсцессе. Примерно до 30 % случаев эпидурального абсцедирования связаны с проникновением инфекции вследствие травмы позвоночника, например, перелома позвонка с вклинением его частей или осколков в клетчатку эпидурального пространства. Возможно образование посттравматической гематомы с ее последующим нагноением. В редких случаях спинальный эпидуральный абсцесс формируется как осложнение эпидуральной анестезии, люмбальных пункций или хирургических операций на позвоночнике.
Немаловажное значение в развитии абсцедирования имеет иммунокомпрометированное состояние организма больного, при котором проникающие в субдуральное пространство микроорганизмы не получают достойного отпора иммунной системы. Причинами снижения иммунного ответа могут быть пожилой возраст, хронический алкоголизм, наркомания, ВИЧ-инфекция, сахарный диабет и др.
Формирование абсцесса в спинальном эпидуральном пространстве сопровождается развитием ликвороциркуляторного блока и нарастающей компрессией спинного мозга. В отсутствие быстрой ликвидации абсцесса в спинном мозге на фоне сдавления происходят необратимые дегенеративные процессы, влекущие за собой формирование стойкого неврологического дефицита.
Спинальный эпидуральный абсцесс манифестирует соответствующей его локализации разлитой болью в спине, подъемом температуры тела до высоких цифр, ознобами. Отмечается локальная ригидность позвоночных мышц, болезненность перкуссии остистых отростков, положительные симптомы натяжения. Затем наступает 2-я стадия болезни — боль трансформируется в корешковый синдром, что сопровождается снижением сухожильных рефлексов в соответствии с уровнем поражения. На 3-ей стадии возникают парезы и тазовые нарушения, свидетельствующие о компрессии проводящих спинальных путей, зачастую наблюдаются парестезии. Переход в 4-ую стадию сопровождается быстрым нарастанием парезов вплоть до полных параличей, проводниковыми нарушениями чувствительности.
Неврологическая картина неспецифична. Периферические вялые параличи отмечаются на уровне локализации субдурального абсцесса, а ниже этого уровня определяются проводниковые расстройства: центральные параличи и сенсорные нарушения. В проекции абсцесса на поверхности спины может наблюдаться гиперемия кожи и отечность подлежащих тканей.
Скорость развития клиники в соответствии с указанными выше стадиями вариативна. Острый субдуральный абсцесс характеризуется формированием параличей спустя несколько суток от дебюта болезни, хронический — через 2-3 недели. При хроническом абсцессе высокая лихорадка зачастую отсутствует, чаще наблюдается субфебрилитет. Трансформация острого абсцесса в хронический сопровождается снижением температуры тела и некоторой стабилизацией клиники, иногда уменьшением выраженности симптомов спинальной компрессии. Течение хронического абсцесса представляет собой смену обострений и затуханий клинических симптомов.
Неспецифичность симптомов и данных неврологического статуса не позволяют неврологу и нейрохирургу достоверно диагностировать спинальный субдуральный абсцесс. Заподозрить его можно при наличии инфекционного процесса в области позвоночного столба или удаленного очага гнойной инфекции. При остром процессе возникают соответствующие изменения в клиническом анализе крови (ускорение СОЭ, лейкоцитоз), хронический абсцесс характеризуется слабой выраженностью островоспалительных изменений крови. Данные о характере возбудителя может дать бакпосев крови.
Проведение рентгенографии позвоночника помогает выявить или исключить остеомиелит и туберкулезный спондилит. Люмбальная пункция возможна только при расположении абсцесса выше нижнегрудных сегментов. Поражение ниже грудного уровня является противопоказанием для ее проведения, поскольку существует опасность внесения пункционной иглой инфекции в арахноидальное пространство с развитием гнойного менингита. В таких случаях возможна субокципитальная пункция.
Люмбальную или субокципитальную пункцию совмещают с проведением соответственно восходящей или нисходящей миелографии. Последняя выявляет экстрадуральное (частичное или полное) сдавление спинного мозга, однако малоинформативна в отношении дифференциации вызвавшего компрессию объемного образования, т. е. не может различить абсцесс, гематому и опухоль спинного мозга. Наиболее надежным и безопасным способом диагностировать спинальный субдуральный абсцесс является проведение КТ, оптимально — МРТ позвоночника.
Спинальный эпидуральный абсцесс является показанием к срочному хирургическому вмешательству. Проводится декомпрессия спинного мозга путем ламинэктомии и дренирование субдурального пространства. При наличии остеомиелита в ходе операции производится удаление нежизнеспособных костных тканей с последующей фиксацией позвоночника. Своевременно проведенная операция предотвращает развитие парезов или уменьшает их степень.
Антибиотикотерапия начинается эмпирически (до получения результатов бакпосева) еще на стадии предоперационной подготовки с парентерального введения препаратов широкого спектра (амоксициллина, рифампицина, ванкомицина, цефотаксима), их комбинации или комбинированных антибактериальных препаратов (например, амоксициллин+клавулановая кислота). Затем переходят на пероральный прием антибиотиков. Продолжительность лечения антибиотиками составляет от 1 до 2 мес. При диагностике туберкулеза проводится консультация фтизиатра и назначается противотуберкулезная терапия.
От 18% до 23% случаев субдурального абсцесса спинного мозга заканчиваются смертельным исходом в результате сепсиса, ТЭЛА и др. осложнений. Наиболее неблагоприятный прогноз у пожилых пациентов при осуществлении хирургического вмешательства после развития параличей. При ранней диагностике и проведении оперативного лечения до возникновения парезов прогноз благоприятный. После операции отмечается остановка прогрессирования неврологических нарушений. Однако при выраженном характере неврологического дефицита его регресс не происходит даже в случаях, когда оперативное лечение проводилось в первые 6-12 ч его появления.
источник

Это заболевание считается довольно редким в наши дни, но никто не застрахован от его развития.
Современные достижения медицины (в виде антибиотиков и нейрохирургического лечения) могут избавить от абсцесса и предотвратить появление осложнений.
Но это возможно только при своевременном обращении к специалисту.
Поэтому стоит повнимательнее рассмотреть симптоматику патологии, причины развития заболевания, а также способы избавления от него.
Эпидуральный абсцесс — это гнойный воспалительный процесс локального характера, который возникает в эпидуральном пространстве позвоночного столба. Эпидуральное пространство в свою очередь представляет собой своеобразную щель, которая располагается между дуральной (твёрдой) оболочкой спинного мозга и стенками позвоночного канала.

На локальном уровне выявляются отеки, гипертонус мышц в пораженной зоне. Может развиться парез нижних конечностей, дисфункция органов малого таза.
Видео: «Анатомия спинного мозга»
Эпидуральный абсцесс может возникнуть в любом отделе позвоночника. Хотя наиболее частыми случаями абсцесса являются поясничный и грудной абсцессы. Патология может иметь острый характер или же хронический.
Самыми частыми возбудителями эпидурального абсцесса являются патогенные микроорганизмы, т.е. стафилококки, стрептококки и т.д. Именно они вызывают гнойные воспаления в организме вне зависимости от тяжести и локализации. Инфекция попадает в эпидуральное пространство через кровь и лимфу или через ближайшие ткани.
Источники, способные вызвать острый эпидуральный абсцесс:
- Заболевания легких;
- Урогенные инфекции;
- Фурункулы и фурункулёз;
- Септикопиемия;
- Стоматологические заболевания.
Причиной возникновения хронической формы эпидурального абсцесса могут стать:
Острая форма эпидурального абсцесса отличается от хронической тем, что в случае с острым воспалением инфекция не может проникнуть в спинной мозг, поскольку ей преграждает путь твердая оболочка спинного мозга. Хроническая же форма способна разрушать эти твердые стенки и вызывать изменения в клетчатке эпидурального пространства.
Факторами риска развития эпидурального абсцесса можно считать:
- Алкоголизм;
- Употребление наркотиков;
- Гнойная инфекция в организме;
- Операционные вмешательства на спинном мозге;
- Сахарный диабет;
- Посттравматические проблемы спины;
- Возрастные изменения.

Размеры гнойной инфекции могут дать прогноз о вероятном летальном исходе. И хотя современные достижения медицины могут справляться даже с серьезным сепсисом, иммунная система пациента может не справиться с тем количеством стероидов, которым будут ее «кормить».
Если размеры сепсиса были не слишком большими, то шансы избавления от заболевания высоки. В медицинской практике имеются случаи рецидива абсцесса. Поэтому нужно внимательно относится к своему здоровью и проходить регулярное обследование, чтобы избежать повторной инфекции.
Основными симптомами, служащими сигналом о наличии абсцесса, являются:
- Острая боль в зоне поражения, не затихающая и не прекращающаяся на протяжении нескольких недель;
- Высокая температура, также не спадающая на протяжении нескольких недель;
- Озноб;
- Болевые ощущения, распространяющиеся на нижние конечности;
- Гипертонус мышц в зоне поражения.
Эти симптомы характеризуют первую стадию заболевания.
Для второй стадии характерно развитие корешкового синдрома, что в свою очередь влечет за собой снижение сухожильных рефлексов в зоне поражения
На третьей стадии развиваются парезы нижних конечностей, возникает дисфункция малого таза.
Четвертая стадия характеризуется нарастаниями парезов, вплоть до полного паралича, потерей чувствительности в конечностях.
На внешнем уровне можно увидеть отечность тканей и гиперемию кожи в зоне поражения.
Острая форма эпидурального абсцесса характеризуется развитием параличей уже спустя несколько суток после первого симптома болезни. Хронической форме для этого требуется несколько недель (2-3).
Кода остра форма перерастает в хроническую, температура тела снижается, несколько снижается выраженность симптомов. Для хронической формы свойственно периодическое обострение и затухание симптомов заболевания.
Диагностировать эпидуральный абсцесс довольно непросто, поскольку симптоматика заболевания неспецифична.
Если у пациента имеется ярко выраженный инфекционный процесс в области позвоночника или очаг гнойной инфекции в удаленной от позвоночника области, то невролог или нейрохирург могут заподозрить спинальный эпидуральный абсцесс.

Дополнительно к общему анализу крови назначается бакпосев крови, рентгенография позвоночника (для выявления остеомиелита и туберкулезного спонндилита).
Если врач заподозрил грудной или шейный эпидуральный абсцесс, то он может назначит люмбальную пункцию, которую можно совместить с миелографией. Миелография поможет выявить частичное или полное сдавливание спинного мозга.
Из стандартных мероприятий пациенту назначается КТ и МРТ позвоночника.
Видео: «Абсцесс мозга — что делать?»
Диагноз «спинальный эпидуральный абсцесс» требует немедленного оперативного вмешательства. Только своевременно проведенная операция гарантирует избежание летального исхода.
Прием антибиотиков начинается еще до получения результатов бакпосева, на стадии подготовки к операции. Препараты вводятся пациенту парентерально. Обычно назначаются такие препараты, как Амоксициллин, Рифампицин, Цефотаксим. Медикаменты могут вводиться как в индивидуальном порядке, так и в комбинации с другими антибиотиками.
После этого начинается пероральный прием препаратов. Лечение антибиотиками должно длиться около 2 месяцев.
Пациенту с эпидуральным абсцессом проводят декомпрессию спинного мозга при помощи ламинэктомии и дренирования субдурального пространства.
Если у пациента имеется остеомиелит, то по ходу операции хирург удаляет отмершие костные ткани и фиксирует позвоночник. Если операция была проведена своевременно, то это предотвратит развитие парезов или уменьшит их степень (если заболевание было запущено).

Летальный исход в случае с эпидуральным абсцессом регистрируется в 15-20% случаев. Чаще всего в эти цифры входят пожилые люди с дооперационным параличом. Улучшение выраженного неврологического дефицита происходит редко, даже если операционное вмешательство было осуществлено в течение первых 6-13 часов после его появления.
Спинальный эпидуральный абсцесс — это заболевание серьезное и опасное.
Поэтому каждому нужно помнить о некоторых особенностях этой патологии:
- Причиной возникновения эпидурального абсцесса может быть снижение иммунитета на фоне наличия инфекционного воспаления или гнойной инфекции. Возбудителями гнойной инфекции обычно являются различные «кокки»: стафилококки, стрептококки и т.д. Поэтому стоит внимательнее относиться к гигиене и питанию, чтобы поддерживать иммунитет в норме;
- Эпидуральный абсцесс имеет 4 стадии развития, а также две формы протекания: острую и хроническую. Хроническая форма отличается от острой по симптоматике и причинам возникновения;
- Лечение эпидурального абсцесса проводится только хирургическим путем и антибиотической терапией. При чем операцию нужно проводить как можно раньше, чтобы предотвратить риск развития паралича или летальный исход.
источник
Спинальный эпидуральный абсцесс (G06.1) — это гнойное очаговое воспаление эпидуральной клетчатки в области спинного мозга.
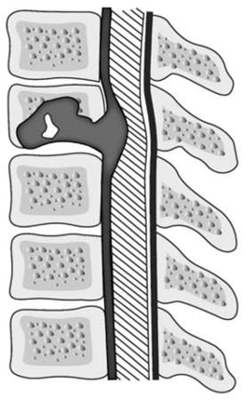
Возбудители инфекции: чаще — золотистый стафилококк, реже — грамотрицательные палочки, стрептококки, анаэробные микроорганизмы и грибы. Источники инфекции: фурункулы, урогенная инфекция, хронические заболевания легких, заболевания зубов, остеомиелит позвоночника, ретроперитонеальный абсцесс, абсцесс большой поясничной мышцы, пролежни.
Факторы риска: сахарный диабет, алкоголизм, употребление наркотиков, хроническая почечная недостаточность. Предрасполагающими факторами являются предшествующая травма спины, хирургические операции на спинном мозге.
Чаще развивается в среднегрудном (50%) и нижнепоясничном (35%) отделах позвоночника.
Первые симптомы — интенсивная боль в спине на уровне поражения, высокая лихорадка, озноб (на протяжении нескольких дней, недель). Отмечается разлитая интенсивная боль в области поражения с распространением в ноги, возникают чувства онемения или покалывания в течение 3–5 дней (80%). В последующем постепенно нарастает слабость в ногах (60%). Появлению слабости в конечностях, отсутствию движений в них часто сопутствуют онемение и расстройство тазовых функций (50%).
При объективном исследовании выявляют изменения:
- Общеинфекционный, общемозговой и менингеальные синдромы.
- В результате исследования чувствительности — болезненность при перкуссии остистых отростков позвоночника на уровне поражения и при пальпации соответствующих паравертебральных точек, симптомы натяжения (Нери, Ласега), гипестезия или анестезия по сегментарному типу, проводниковые нарушения чувствительности.
- Парез нижних конечностей до развития плегии, тазовые дисфункции.
- Локальные изменения в виде гиперемии и отека в области патологического образования.
-
Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.
- Посев крови (определение возбудителя).
- Исследование ликвора: цереброспинальная жидкость стерильна, белково-клеточная диссоциация, лимфоцитарный плеоцитоз до 200 клеток в 1 мкл, содержание глюкозы нормальное.
- Рентгенография позвоночника (признаки остеомиелита позвоночника).
- Магнитно-резонансная томография спинного мозга (визуализация образования).
- Миелография (признаки экстрадуральной компрессии — полный или частичный блок).
- Компьютерная томография (обнаружение газа внутри позвоночного канала, особенно информативна после миелографии).
- Острый поперечный миелит.
- Вторичный гнойный лептоменингит.
- Острое нарушение спинального кровообращения.
- Кистозный спинальный арахноидит.
Лечение назначается только после подтверждения диагноза врачом-специалистом. Необходимо срочное хирургическое вмешательство с дренированием очага инфекции, проводится антибактериальная терапия.
Имеются противопоказания. Необходима консультация специалиста.
- Ванкомицин (антибиотик группы гликопептидов). Режим дозирования: взрослым в/в 1 г 2 раза в сутки; детям — 15 мг/кг 3 раза в сутки. Длительность курса лечения определяется индивидуально.
- Цефтриаксон (цефалоспориновый антибиотик III поколения). Режим дозирования: для взрослых и детей старше 12 лет доза составляет 1-2 г 1 раз/сут. или по 0,5-1 г каждые 12 ч. Максимальная суточная доза — 4 г. Препарат вводят в/м и в/в (струйно или капельно). Длительность курса лечения определяется индивидуально.
- Рифампицин (антибактериальное средство широкого спектра). Режим дозирования: внутрь, за 30-60 мин. до еды, 900-1200 мг/сут. в 2 приема, после исчезновения симптомов лечение продолжают еще в течение 2-3 дней.
Рекомендуется консультация нейрохирурга, магнитно-резонансная томография спинного мозга.
источник
«NEIRODOC.RU — это медицинская информация, максимально доступная для усвоения без специального образования и созданная на основе опыта практикующего врача.»
Спинальный эпидуральный абсцесс или эпидуральный абсцесс позвоночника – это абсцесс или, проще говоря, гнойник, который располагается в эпидуральном пространстве, то есть в позвоночном канале, где находится спинной мозг с его оболочками и нервными корешками. Наиболее частое расположение – грудной отдел позвоночника (около 50%), затем поясничный отдел (35%) и шейный (15%). Кроме того, по отношению к дуральному мешку (оболочке, покрывающей спинной мозг с нервными корешками), может располагаться сзади и спереди. Спинальный эпидуральный абсцесс часто бывает на фоне остеомиелита позвоночника или спондилита (воспаления тела позвонка с некрозом), дисцита (воспаления межпозвонкового диска), спондилодисцита (воспаления тела позвонка и межпозвонкового диска).
Существует временная классификация спинального эпидурального абсцесса.
Выделяют следующие периоды:
- Острый (продолжительностью до 12-16 дней), который характеризуется наличием явного гноя в эпидуральном пространстве.
- Хронический (продолжительностью более 12-16 дней), характеризуется образованием грануляционной ткани в эпидуральном пространстве, может существовать несколько месяцев.
- Болевой синдром. Боль в позвоночнике обычно очень сильная. Может быть болезненность при постукивании по позвоночнику.
- Неврологическая симптоматика, которая заключается в поражении нервных корешков, а затем и спинного мозга (только если абсцесс находится выше 1-2 поясничных позвонков, так как ниже этих позвонков спинного мозга уже нет, а есть только нервные корешки). Проявляется в виде корешковых болей, онемения, снижения чувствительности, парезами (слабость в конечностях) вплоть до плегии (отсутствие движений в конечностях) и нарушением функции тазовых органов (мочевой пузырь и кишечник). При абсцессах на поясничном и грудном уровнях вышеописанные нарушения возникают в ногах, а при абсцессах на шейном уровне – в ногах и руках.
- Лихорадка (повышение температуры тела выше 37,0⁰), профузное потоотделение и сильный озноб.
- Послеоперационный спинальный эпидуральный абсцесс может проявляться только местной болью в области операции и неврологической симптоматикой, а остальные симптомы или минимально выражены или могут отсутствовать совсем, например, отсутствие лихорадки, лейкоцитоза в общем анализе крови и так далее.
- Чаще всего гематогенное распространение, то есть распространение с кровью (в 26-50% случаев). Возбудитель инфекции попадает непосредственно в эпидуральное пространство или же в позвонок или диск с последующим распространением в эпидуральное пространство.
- Чаще всего кожная инфекция (фурункул, абсцесс, карбункул, рожистое воспаление, флегмона и д.р.)
- Парентеральная инфекция, то есть после внутривенных вливаний, особенно при внутривенном употреблении наркотиков.
- Бактериальный эндокардит (воспаление внутренней оболочки сердца).
- Мочевая инфекция.
- Дыхательная инфекция (отиты, синуситы, пневмония).
- Зубной и глоточный абсцессы.
- Прямое распространение, то есть через местные ткани.
- Пролежни.
- Абсцесс поясничной мышцы.
- Проникающая травма (ранение брюшной или грудной полости, шеи).
- Глоточная инфекция.
- Медиастенит (воспаление средостения).
- Паранефральный абсцесс на фоне пиелонефрита (воспаления почек).
- После операций на позвоночнике.
- Открытая операция по поводу травмы позвоночника, грыжи диска и других дегенеративных заболеваний позвоночника.
- Закрытое вмешательство, например, установка люмбального наружного дренажа или эпидурального катетера для эпидуральной анестезии, люмбальная пункция.
Надо отметить, что открытые операции и закрытые вмешательства крайне редко вызывают инфицирование позвоночника.
- Недавняя травма спины.
- Неустановленный источник.
Сопутствующие хронические заболевания, которые сопровождаются нарушением иммунитета:
- Сахарный диабет.
- Внутривенное злоупотребление наркотиками.
- Хроническая почечная недостаточность.
- Алкоголизм.
- Рак.
- Повторные мочевые инфекции.
- ВИЧ.
- Бактерии:
- Чаще всего золотистый стафилококк (более 50% случаев).
- Аэробные и анаэробные стрептококки.
- Кишечная палочка.
- Синегнойная палочка.
- Пневмококки.
- Энтеробактер.
- Микобактерия туберкулеза (в 25% случаев спинальных эпидуральных абсцессов). Такие абсцессы обычно сочетаются с остеомиелитом позвоночника.
- Грибки:
- Криптококкоз.
- Аспергиллез.
- Бруцеллез.
- Паразиты: эхинококкоз.
- Множественные возбудители (около 10% случаев).
Методы диагностики эпидурального абсцесса позвоночника:
- Наличие симптоматики, которая описана выше.
- Общий анализ крови: в случае острого спинального эпидурального абсцесса часто бывает лейкоцитоз (повышение лейкоцитов) в среднем до 16,7х10 9 , при хроническом количество лейкоцитов обычно в пределах нормы, в среднем до 9,8х10 9 , СОЭ (скорость оседания эритроцитов) в большинстве случаев более 30 мм/ч.
- Посев крови на бактериальную флору полезен в некоторых случаях для определения возбудителя.
- Диаскинтет используют для исключения туберкулезного поражения позвоночника, заключается в постановке внутрикожной пробы, которая вызывает у лиц с туберкулезной инфекцией специфическую кожную реакцию, более эффективен, чем проба Манту.
- ПЦР диагностика на туберкулез (полимеразная цепная реакция), очень чувствительный метод, суть которого заключается в выявлении в исследуемом материале не самого возбудителя инфекции, а частички его ДНК.
- МРТ (магнитно-резонансная томография) – метод выбора, обязателен при диагностике спинального эпидурального абсцесса, остеомиелита позвоночника и дисцита.
- КТ (компьютерная томография): в литературе есть описание обнаружения газа внутри позвоночного канала при спинальном эпидуральном абсцессе, но КТ более информативна для остеомиелита позвоночника, который часто сопровождает спинальный эпидуральный абсцесс.
В случаях, когда неврологические нарушения отсутствуют до появления деформации позвоночника возможна консервативная терапия, суть которой заключается в применении антибиотиков и иммобилизации позвоночника шейным воротником, если инфекция в шейном отделе позвоночника и грудным или поясничным корсетами, если инфекция в соответствующих отделах позвоночника.
Если возбудитель и источник спинального эпидурального абсцесса неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбирают эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (могут быть противопоказания, необходимо проконсультироваться с врачом!).
Антибиотики меняют в зависимости от результатов посевов или обнаружения источника.
После 3-4 недель лечения внутривенным введением антибиотиков обычно достаточно 4-недельного курса приема антибиотиков внутрь. При сопутствующем остеомиелите позвоночника курс внутривенного лечения антибиотиками может составлять 6-8 недель. На продолжительность курса лечения могут влиять повторные анализы СОЭ (в случае положительного эффекта СОЭ должна снижаться, хотя СОЭ снижается медленно) и картина МРТ. Во время лечения антибиотиками требуется иммобилизация позвоночника в среднем 6 месяцев.
Цели хирургичсекого лечения эпидурального абсцесса:
- Установление возбудителя (берется ткань для посева на бактериальную флору) и диагноза.
- Удаление гноя и грануляционной ткани в случаях сдавления нервных структур (развития стеноза позвоночного канала) и появления неврологического дефицита (пареза, плегии, нарушения функции тазовых органов, нарушения чувствительности) или стойкого болевого корешкового синдрома.
- Радикальная санация и стабилизация позвоночника.
В большинстве случаев спинальный эпидуральный абсцесс располагается кзади от дурального мешка, поэтому для доступа к нему необходима ламинэктомия или гемиламинэктомия – операция, при которой удаляется дужка позвонка или половина дужки соответственно (задние костные структуры позвонка). Ламинэктомия обычно дополняется стабилизацией позвоночника, так как может развиться нестабильность. То есть выполняется транспедикулярная фиксация (ТПФ) – в тела позвонков через корни дужек (ножки) вводятся титановые винты, которые затем скрепляются продольными балками и иногда поперечной. Если выявлен гной, то ТПФ выполнять опасно, так как металлоконструкция все-таки инородное тело и может привести к хронизации гнойного процесса. В таком случае ТПФ обычно выполняется вторым этапом только после излечения эпидурального абсцесса. При отсутствии признаков остеомиелита позвоночника после проведения простой ламинэктомии или гемиламинэктомии на одном уровне и антибактериальной терапии антибиотиками нестабильность обычно не развивается. При выявлении гноя операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, то установка промывной системы не требуется. При сочетании эпидурального абсцесса, расположенного впереди дурального мешка, с остеомиелитом позвоночника показана радикальная санация, сопровождаемая реконструкцией передней части позвоночного столба титановыми кейджами и прочной фиксацией. То есть удаляются пораженные тела позвонков с межпозвонковыми дисками, вместо которых устанавливаются титановые импланты. Цель – избавиться от очага инфекции и добиться стабилизации позвоночника. Отсутствуют неблагоприятные последствия, связанные с применением кейджей в присутствии активной гнойной или туберкулезной инфекции.
Летальные исходы эпидурального абсцесса наблюдаются в 18-23% случаев, но в основном у пожилых пациентов и пациентов с парализацией до операции ввиду развития осложнений, например, тромбоэмболии легочной артерии (ТЭЛА), сепсиса, пневмонии, урологической инфекции и других.
Улучшение выраженного неврологического дефицита встречается редко, даже если операция выполнена в первые 6-12 часов после его развития.
У молодых пациентов без неврологического дефицита исход обычно благоприятный.
- Нейрохирургия / Марк С.Гринберг; пер. с англ. – М.: МЕДпресс-информ, 2010. – 1008 с.: ил.
- Практическая нейрохирургия: Руководство для врачей / Под ред. Б.В.Гайдара. – СПб.: Гиппократ, 2002. – 648 с.
- Зиятдинов, К М. Диагностика и оперативное лечение туберкулезного спондилита / К.М. Знятдинов, В.Н. Лавров, А.Б. Кожевников II Сб, науч. тр./ МНИИТ.- М., 1998 С.
- Корнилов Б.М., Овчинников О.Д., Миничев С.Б. и др. Гнойно-воспалительные заболевания позвонков и межпозвонковых дисков // Лечение больных с гнойно- септическими осложнениями травм. Прокопьевск, 1997 С.
- Лавров, В,Н, Новые технологи» о хирургическом лечении туберкулезного спондилита / В.Н. Лавров // Пробл. Туберкулеза -2002 № 2.-С.
- Морозов А.К., Ветрилэ С.Т., Колбовский Д.А. и др. Диагностика неспецифических воспалительных заболеваний позвоночника // Вестн. травматол. и ортопед. им. Н.Н. Приорова. № 2 2006 С.
Материалы сайта предназначены для ознакомления с особенностями заболевания и не заменяют очной консультации врача. К применению каких-либо лекарственных средств или медицинских манипуляций могут быть противопоказания. Заниматься самолечением нельзя! Если что-то не так с Вашим здоровьем, обратитесь к врачу.
Если есть вопросы или замечания по статье, то оставляйте комментарии ниже на странице или участвуйте в форуме. Отвечу на все Ваши вопросы.
Подписывайтесь на новости блога, а так же делитесь статьей с друзьями с помощью социальных кнопок.
При использовании материалов сайта, активная ссылка обязательна.
источник
Паравертебральные абсцессы, как и превертебральные, всегда располагаются выше диафрагмы. И лишь при поражении двух нижних грудных позвонков могут иногда распространяться па ходу больших круглых мышц поясницы, волокна которых начинаются от боковых отделов тел этих позвонков.
К своеобразной особенности внутригрудных абсцессов, в частности паравертебральных, относится их склонность к обызвествлению (по данным Н. А. Пуринг, в 25% случаев), что связано с длительностью их течения и напряженностью их содержимого, не находящего для себя выхода (смотрите рисунок ниже).
Обызвествленный интраторакальный натечный абсцесс при поражении трех средне грудных позвонков с угловым спадением
Больная П., 8 лет. Давность заболевания 5 лет.
В редких случаях натечный абсцесс прорывается в бронх и еще реже — в пищевод.
Что касается спинномозговых расстройств, то частота их возникновения при грудном спондилите может быть поставлена прежде всего в связь с малым диаметром спинномозгового канала в этом отделе позвоночника, вследствие чего даже небольшое дополнительное сдавление спинного мозга извне приводит к нарушению его функции.
Часто возникающие неподвижные паравертебральные абсцессы с повышенным в них давлением содействуют перифокальным изменениям внутри позвоночного канала, отеку и сдавлению спинного мозга.
Неврологические симптомы при поражении грудного отдела позвоночника весьма разнообразны. Нередко одним из ранних признаков этого заболевания бывают опоясывающие корешковые боли в области грудной клетки или живота.
Иногда у больных может возникать беспричинный кашель и даже астматические припадки. Иногда же появляются признаки различного рода функциональных нарушений внутренних органов в связи с влиянием процесса на симпатическую нервную цепочку, непосредственно прилежащую к телам грудных позвонков.
Поражение верхнегрудного отдела часто сочетается с поражением нижних шейных позвонков и в таких случаях обозначающиеся внутригрудные абсцессы в этом отделе могут сопровождаться тяжелыми осложнениями в силу их анатомического расположения и отношения к окружающим органам.
Образуясь кпереди от этих позвонков, абсцесс давит на трахею и пищевод, которые прижимаются к грудине в области верхней апертуры грудной клетки, что приводит к сдавлению их просвета и приступам удушья и затруднению глотания.Больной Б., 6 лет, поступил в институт 23/XI 1951 г. по поводу туберкулезного поражения верхнегрудного отдела позвоночника. Давность болезни 7 месяцев. Состояние при поступлении удовлетворительное. Со стороны внутренних органов без отклонений от нормы.
В верхнегрудном отделе позвоночника небольшой кифоз, болезненный при исследовании. Подвижность позвоночника ограничена. Коленные рефлексы в норме. Абсцессы клинически не определялись.
На рентгенограмме отмечалось неполное спаяние разрушенных тел III — IV — V грудных позвонков; контуры тел нечеткие. С обеих сторон в области пораженных позвонков и кпереди от них определялась интенсивная тень внутригрудного абсцесса. Трахея оттеснена кпереди и вправо; ее просвет на уровне рукоятки и первого сегмента грудины сужен до 0,2 см (смотрите рисунок ниже).
Сдавление трахеи интраторакальным абсцессом при поражении верхних грудных позвонков. Больной Б., 6 лет
Больной был уложен в гипсовую кроватку. Вначале он чувствовал себя хорошо, но через месяц появились затрудненное дыхание, явления асфиксии. Была произведена интраторакальная пункция, которая не дала улучшения и 22/XII 1951 г. ввиду нарастания явлений удушья была сделана операция — резекция IV и V ребер и поперечных отростков справа; через эту рану произведена пункция абсцесса. Получено 15 мл холодного гноя с хлопьями. В полость абсцесса введено 250 000 ЕД стрептомицина и 300 000 ЕД пенициллина. Дыхание стало свободным. Рана зажила первичным натяжением. В дальнейшем явлений сдавления не наблюдалось. Стрептомицин вводился внутримышечно (19,5 г).
С марта 1952 г. у больного появились менингеальные явления, и, несмотря на длительное лечение стрептомицином, 23/VI11 1952 г. больной умер.
«Клиника и лечение костно-суставного туберкулеза»,
Спинальный эпидуральный абсцесс (G06.1) — это гнойное очаговое воспаление эпидуральной клетчатки в области спинного мозга.
Средний возраст: 57,5 ± 16,6 лет.
Возбудители инфекции: чаще — золотистый стафилококк, реже — грамотрицательные палочки, стрептококки, анаэробные микроорганизмы и грибы. Источники инфекции: фурункулы, урогенная инфекция, хронические заболевания легких, заболевания зубов, остеомиелит позвоночника, ретроперитонеальный абсцесс, абсцесс большой поясничной мышцы, пролежни. Факторы риска: сахарный диабет, алкоголизм, употребление наркотиков, хроническая почечная недостаточность. Предрасполагающими факторами являются предшествующая травма спины, хирургические операции на спинном мозге.
Чаще развивается в среднегрудном (50%) и нижнепоясничном (35%) отделах позвоночника.
Первые симптомы — интенсивная боль в спине на уровне поражения, высокая лихорадка, озноб (на протяжении нескольких дней, недель). Отмечается разлитая интенсивная боль в области поражения с распространением в ноги, возникают чувства онемения или покалывания в течение 3–5 дней (80%). В последующем постепенно нарастает слабость в ногах (60%). Появлению слабости в конечностях, отсутствию движений в них часто сопутствуют онемение и расстройство тазовых функций (50%).
При объективном исследовании выявляют изменения:
- Общеинфекционный, общемозговой и менингеальные синдромы.
- В результате исследования чувствительности — болезненность при перкуссии остистых отростков позвоночника на уровне поражения и при пальпации соответствующих паравертебральных точек, симптомы натяжения (Нери, Ласега), гипестезия или анестезия по сегментарному типу, проводниковые нарушения чувствительности.
- Парез нижних конечностей до развития плегии, тазовые дисфункции.
- Локальные изменения в виде гиперемии и отека в области патологического образования.
- Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.
- Посев крови (определение возбудителя).
- Исследование ликвора: цереброспинальная жидкость стерильна, белково-клеточная диссоциация, лимфоцитарный плеоцитоз до 200 клеток в 1 мкл, содержание глюкозы нормальное.
- Рентгенография позвоночника (признаки остеомиелита позвоночника).
- Магнитно-резонансная томография спинного мозга (визуализация образования).
- Миелография (признаки экстрадуральной компрессии — полный или частичный блок).
- Компьютерная томография (обнаружение газа внутри позвоночного канала, особенно информативна после миелографии).
- Острый поперечный миелит.
- Вторичный гнойный лептоменингит.
- Острое нарушение спинального кровообращения.
- Кистозный спинальный арахноидит.
Лечение назначается только после подтверждения диагноза врачом-специалистом. Необходимо срочное хирургическое вмешательство с дренированием очага инфекции, проводится антибактериальная терапия.
Имеются противопоказания. Необходима консультация специалиста.
- Ванкомицин (антибиотик группы гликопептидов). Режим дозирования: взрослым в/в 1 г 2 раза в сутки; детям — 15 мг/кг 3 раза в сутки. Длительность курса лечения определяется индивидуально.
- Цефтриаксон (цефалоспориновый антибиотик III поколения). Режим дозирования: для взрослых и детей старше 12 лет доза составляет 1-2 г 1 раз/сут. или по 0,5-1 г каждые 12 ч. Максимальная суточная доза — 4 г. Препарат вводят в/м и в/в (струйно или капельно). Длительность курса лечения определяется индивидуально.
- Рифампицин (антибактериальное средство широкого спектра). Режим дозирования: внутрь, за 30-60 мин. до еды, 900-1200 мг/сут. в 2 приема, после исчезновения симптомов лечение продолжают еще в течение 2-3 дней.
Рекомендуется консультация нейрохирурга, магнитно-резонансная томография спинного мозга.
| • | Ведущие специалисты и учреждения по лечению данного заболевания в России: |
| директор НИИ нейрохирургии им. Бурденко Н.Н. Коновалов А.Н. | |
| • | Ведущие специалисты и учреждения по лечению данного заболевания в мире: |
| Professor Duke Samson, USA. |
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 0.01 | 0.01 | 0.2 | 2 | 7 | 12 | 12 | 0.01 | 0.01 | 0.2 | 2 | 7 | 12 | 12 |
| у мамы после операции диагноз: НГВЗП.Спондилодисцит L4-L5. Задний эпидуральный абсцесс L4-L5. Два месяца нельзя садиться, затем не более 30 минут в день.какие упражнения можно делать в кровати и… |
| Помогите пожалуйста. Парень 29 лет за сутки полный паралич рук и ног +нарушение выделительной функции поставили диагноз миелит лечат уже месяц из положительной динамики руки чуть отошли может… |
| Уже прошёл год после операции эпидуральный абсцес грудного отдела. Чуствую себя плохо. Постоянная слабость в ногах и головные боли. Проблема с памятью и реакцией. Возможно нужно ещё какое либо… |
| Здравствуйте. После удаления эпидурального абсцесса уже прошло 4 месяца. Болезнь сопровождалась не полной нижней параплегией..Сейчас постепенно онемение ног проходит..Хожу часа по 2 в день с… |
| Здравствуйте,перенесла перелом позвоночника L1-L2в 2014 году ,выполнялась транспедикулярная фиксация. В 2016 году металлоконструкция удалена связи с нагноением. В мае 2017 года образовался… |
| Мужу сделали операцию по поводу ткб позвоночника. Поставили металл-титан на поясничный отдел и очистили свищи от гноя на спине. Это было 5 марта. Сейчас он дома , 2 дня назад сделал мрт и в… |
| Здравствуйте! У сына сильные боли в спине в области малого таза.Сделали МРТ. Заключение:признаки спондилодисцита L5-S3 с эпидуральным. паравертебральными натечными абсцессами, абсолютным стенозом… |
| Подскажите пожалуйста, Диагноз гнойный эпидурит грудного отдела, 3-7 позвонки. оперировали, убрали гной/абсцесс. Не функционируют нижние конечности (сказали что передавился нерв и со временем функция… |
| почему остаются боли после операционного удаления абсцесса в поясничной мышце |
| Здравствуйте. Я в тупике, помогите! 05.04.2016 поставлен диагноз : спинальный эпидуральный абцесс на уровне L4-5 Операция:интерламинэктомия L4-5 справа, вскрытие и дренирование абцесса(получено 25мл… |
| Здравствуйте у женщины 45 лет болела спина, врачи выявили абсцесс, лежит в больнице 15 дней, дрожали ноги, неделю как уже не чувствует ничего ниже таза говорят восполительный процесс помогите… |
| Здравствуйте. Подруга попала в больницу с диагнозом абцесс спинного мозга. До больницы спина болела две недели из них 4 дня провела в забытье. В итоге лечение только антибиотиками , Как говорят… |
| Сыну поставили диагноз спандилит и эпидуральный абсцесс как будут его лечить и вообще лечится это? |
| Здровствуйте’ поставили диагноз спондилодицит на уровне с формированием передне-бокового эпидурального абсцесса. Подскажите можно ли принимать антибиотик цефотаксин или какой другой, нам не… |
Осложнения паравертебральные (ОП) развиваются при огнестрельных, реже колото-резаных ранениях, а также при закрытых травмах позвоночника.
Раннее осложнение преимущественно огнестрельных ранений. Течение может быть бессимптомным. В ряде случаев возникают корешковые боли. При поражениях в грудном и поясничном отделах возможно развитие синдрома псевдоперитонита, что является причиной ошибочных лапаратомий. Рентгенологически может определяться расширение тени паравертебральных тканей, что чаще отмечается в шейном отделе. Лечение симптоматическое, прогноз благоприятный.
Развивается спустя 5-7 сут. после ранения и характеризуется ознобом, лихорадкой, отеком и гиперемией краев раны, истечением серозно-гнойного отделяемого из нее, нейтрофильным лейкоцитозом, ухудшением общего состояния пострадавшего. Возможны корешковые боли. При исследовании микрофлоры доминируют различные штаммы стафилококков, реже анаэробы.
Формируется при наличии инородных тел (костные, реже металлические осколки, обрывки одежды, гематомы) вблизи позвоночника вследствие нерадикальной хирургической обработки или в связи с задержкой ее. Клиника напоминает нагноение раневого канала. При упорном течении возможно формирование гнойных свищей. Рентгенологически могут определяться паравертебрально расположенные инородные тела, а при фистулографии — ведущие к ним свищевые ходы.
Лечение — оперативное. Своевременно предпринятое широкое рассечение раневого канала, удаление инородных тел и костных отломков, некрэктомия, адекватное дренирование в сочетании с полноценной антибактериальной и дезинтоксикационной терапией делают прогноз благоприятным.
Своеобразной разновидностью паравертебральных абсцессов являются гнойные натечники, вызванные остеомиелитом позвонков. Клинически преобладают симптомы хронического гнойного поражения: интоксикация, умеренный нейтрофильный лейкоцитоз, субфебрильная лихорадка с эпизодическими гектическими размахами, отчетливая локальная болезненность при перкуссии остистых отростков на уровне поражения. Рентгенологически наряду с симптомами остеомиелита может определяться округлая паравертебральная тень. В этих случаях хирургическое опорожнение и дренирование гнойной полости недостаточны: необходима полноценная секвестрэктомия, предпочтительнее передним доступом, возможен и одномоментный корпородез аутокостью. В послеоперационном периоде необходима длительная антибактериальная терапия.
Метастатические эпидуральные абсцессы локализуются в основном в дорсальном отделе экстрадурального пространства. Вентральное расположение этих абсцессов является редкостью в первую очередь вследствие того, что в переднем отделе на всем протяжении позвоночного столба твердая мозговая оболочка непосредственно прилегает к кости почти без эпидуральной клетчатки. Нагноительный процесс в эпидуральной клетчатке распространяется на протяжении I-VII позвонков (в среднем на протяжении I-IV позвонков). Наиболее часто инфекционные процессы в эпидуральной клетчатке локализуются в среднем и нижнем грудных отделах.
Появление клинических признаков острого эпидурального абсцесса возможно на фоне первичного инфекционного очага на периферии, в период затухания или через несколько месяцев после ликвидации этого очага. Однако о некоторых случаях выявить первичный очаг не удается. При метастатических эпидуральных абсцессах обычно после ликвидации острых проявлений первичного инфекционного очага на периферии, почти внезапно или более замедленно возникают недомогание, субфебрилитет или лихорадочное состояние, озноб, иногда боль в суставах, воспалительная реакция в крови. На фонесептикопиемии появляются локальные симптомы нагноения эпидуральной клетчатки. Вначале появляются умеренные, постоянные, ноющие боли в ограниченном отделе позвоночника, усиливающиеся при кашле и чиханье. В большинстве случаев эти самопроизвольные боли на протяжении суток усиливаются, становясь наиболее выраженными при форсированном сгибании головы, распространяясь при этом вдоль позвоночника. Постукивание по остистому отростку в области абсцесса болезненно. При распространении воспалительного процесса на мышцы спины иногда видна припухлость. Пальпация в паравертебральной области вызывает боль; при этом ощущаются «тестоватость» и тоническое напряжение мышц спины. Боли в спине могут быть следствием либо воздействия абсцесса на корешки (и тогда они нередко вначале иррадиируют в одну сторону), либо — прорыва абсцесса за пределы позвоночного канала.Одновременно с болями в области спины или в ближайшие несколько суток соответственно уровню поражения появляются и корешковые боли, как следствие раздражения спинальных ганглиев и постганглинарных отрезков корешков в эпидуральном пространстве. Корешковые боли иногда бывают настолько сильными, что при наличии напряжения брюшной стенки и высокой температуры клиническая картина может быть сходна с картиной «острого живота». В это же время развивается слабость в нижних конечностях, которую иногда трудно распознать, но затем постепенно или быстро, на протяжении нескольких часов или суток, появляются объективные спинальные и корешковые симптомы, сопровождающиеся чувствительными, двигательными и тазовыми нарушениями.
В острых случаях эпидуральных абсцессов неврологические симптомы развиваются очень быстро. С момента появления субъективной слабости в нижних конечностях до развития картины полного поперечного миелита обычно проходит всего несколько дней; при этом спинальные симптомы могут развиться и на протяжении первых суток. Быстрое воздействие компрессионного и токсического факторов при острых формах гнойного эпидурита обычно ведет к развитию вялых парезов и параличей со снижением или отсутствием сухожильных рефлексов. Обращает на себя внимание и быстрота развития тазовых нарушений. Учитывая относительно небольшую степень механической компрессии спинного мозга, выявляемую на операции или вскрытии» развитие спинальных симптомов нельзя объяснить только сдавлением мозга. Большое значение придается токсическому влиянию гноя, вызывающему развитие вторичных воспалительных реактивных явлений в ткани и оболочках спинного мозга, а также тромбозам небольших вен, в результате чего развиваются отек и вторичные дегенеративные изменения, ведущие к обратимым и необратимым нарушениям функции спинного мозга.
Диагностическая спинномозговая пункция при подозрении на эпидуральвый абсцесс допустима только в области, далеко отстоящей от расположения абсцесса. В противном случае возникает опасность менингита.Если в острой стадии заболевания удается исследовать спинномозговую жидкость, то часто в ней выявляются ксантохромия, как правило, повышенное содержание белка (в первую очередь вследствие спинального блока), однако плеоцитоз преимущественно лимфоцитарного, а иногда нейтрофильного характера, встречается только в 2/3 случаев и не достигает очень высоких степеней, характерных для гнойного менингита. Это свидетельствует о том, что инфекция не проникает из эпидурального пространства в субарахноидальное. В большинстве случаев плеоцитоз колеблется в пределах 20/3-200/3. Посев жидкости не выявляет микробной флоры.
При эпидуральных абсцессах ликвородинамические пробы, как правило, выявляют ликворный блок. Миелография во всех случаях также показывает наличие ликворного блока.
Успех лечения эпидуральных абсцессов нетуберкулезной этиологии в первую очередь зависит от своевременной диагностики. Оперативное вмешательство показано в возможно более ранней стадии острого заболевания, когда на фоне септического состояния проявляются лишь местная болезненность и признаки раздражения корешков. После установления диагноза эпидурального абсцесса не следует дожидаться симптомов выпадения функций нервной системы. Если при наличии только болевого синдрома и некоторых сомнениях в диагнозе оперативное вмешательство является относительно срочным и иногда может быть отложено на 2-3 дня, то при возникновении даже начальных симптомов выпадения операция необходима на протяжении первых суток после установления диагноза, так как при консервативном лечении и запоздавшей операции имеется большая опасность необратимого поражения спинного мозга, вплоть до синдрома полного поперечного поражения спинного мозга. Наряду с острыми и подострыми эпидуральными абсцессами наблюдаются хронические формы — pachymeningitis spinalis externa. В последних случаях при отсутствии сколько-нибудь выраженных симптомов острого или подострого инфекционного заболевания отмечается прогресс ирование клинической симптоматики на протяжении месяцев или даже лет. Выраженность симптомов при этом нередко колеблется.
Общая картина заболевания значительно больше напоминает экстрадуральную опухоль, чем острый эпидурит. Наряду с частными корешковыми болями симптомы компрессии спинного мозга могут достигнуть значительной степени выраженности и обусловить показания к оперативному вмешательству. Анамнестические данные дают основание полагать, что при хронических эпидуритах первичные очаги инфекции такие же, как и при острых, с той лишь разницей, что в первых случаях следует предполагать наличие ослабленной инфекции и склонность эпидуральной клетчатки к образованию хронической гранулемы.Во время оперативного вмешательства нередко обнаруживают гранулемы в эпидуральной клетчатке, иногда опоясывающие твердую мозговую оболочку. Следует подчеркнуть, что прогноз хирургического лечения этих хронических форм неблагоприятен, так как наряду с эпидуральными гранулемами имеются уже вторичные воспалительные и дегенеративные изменения спинного мозга.
источник
Спинальный эпидуральный абсцесс представляет собой очаговое гнойное поражение эпидурального пространства позвоночного столба. В медицинской практике заболевания подобного типа встречаются довольно редко. Следует рассмотреть подробно причины формирования спинальных эпидуральных абсцессов, их характерные проявления и способы лечения.
Эпидуральное пространство изнутри сдерживается твердой мозговой оболочкой, а с внешней стороны стенкой позвоночника. Оно состоит из рыхлой жировой клетчатки с вкраплениями соединительной ткани. Указанное пространство имеет разветвленную сеть кровеносных и лимфатических сосудов, что способствует быстрому распространению инфекционного процесса.
Эпидуральный абсцесс может произойти в любой части позвоночного столба. Но чаще всего он наблюдается в его поясничном и грудном отделах. Патология может носить острый или хронический характер.
Механизм развития заболевания не сложен. В большинстве своем возбудителями гнойного процесса являются патогенные микроорганизмы (стрептококки, стафилококки, анаэробы). Очаг инфекционного процесса, инициирующий микробы, может находиться в любом месте человеческого организма. Инфекция попадает в эпидуральное пространство путем заноса через кровь и лимфу, а также через близлежащие ткани. Вторичные воспаления через образовавшиеся свищи, кровь или лимфу способны к дальнейшему активному распространению.
Источниками эпидуральных абсцессов острой формы являются:
- фурункулы;
- септикопиемия;
- стоматологические болезни;
- урогенная инфекция;
- легочные заболевания и др.
Причины хронических гнойников эпидурального пространства:
- остеомиелит;
- последствия при переломе позвонка;
- туберкулез;
- ретроперитонеальный абсцесс;
- фарингеальная инфекция и др.
Особенностью протекания указанной патологии в острой форме является невозможность проникновения инфекции в спинной мозг и на мягкие оболочки спинномозгового столба из-за непреодолимой преграды в виде твердого слоя мозговой оболочки. А вялотекущие процессы хронического абсцесса способны вызвать глубокие изменения в клетчатке эпидурального пространства и разрушить твердую оболочку спинного мозга.
Факторами, способствующими развитию указанного заболевания, надо считать:
- алкоголизм и наркоманию;
- сахарный диабет;
- старческий возраст;
- любое гнойное образование в организме;
- гематому при травме спины;
- операционные вмешательства на спинном мозге.
В основе распространения по организму человека гнойникового процесса лежит ослабленный иммунитет, который не в состоянии отразить атаку патогенных микроорганизмов.
Теперь следует разобраться с симптомами эпидурального абсцесса. Проявления болезни острой и хронической формы будут различными.
Динамика бурного развития острого абсцесса эпидурального пространства характеризуется следующими симптомами:
- острой болью, охватывающей место поражения;
- гиперемией;
- отечностью больного участка позвоночника;
- высокой температурой тела;
- ознобом;
- корешковым синдромом;
- неврологическим дефицитом (парестезией, дизестезией и др.);
- парезами;
- сбоями в работе тазовых органов;
- недержанием мочи и кала;
- расстройством двигательных функций верхних и нижних конечностей;
- полным параличом тела.
От начала болезни до полного паралича при остром развитии процесса может пройти всего несколько суток.
Хронический эпидуральный абсцесс может нарастать постепенно, в течение нескольких месяцев. В этом случае симптоматика сильно сглажена, лихорадочные явления отсутствуют. Температура тела не поднимается выше 37,5 °С. Больной человек чувствует себя хорошо.
При определенных условиях острый воспалительный процесс может перейти в хроническую форму. В этом случае отмечается стабилизация клинического состояния больного, снижение температуры тела, сглаживание симптомов компрессии спины.
Жизнь и здоровье больного с эпидуральным абсцессом во многом зависит от своевременного обращения к специалисту. В связи с бурным развитием острой формы заболевания на проведение тщательной диагностики остается мало времени.
Для назначения эффективного лечения необходимо точно определить наличие абсцесса в эпидуральном пространстве и разграничить его со схожими по симптоматике заболеваниями (от арахноидита, доброкачественных или злокачественных опухолей, туберкулеза и пр.).
Диагностические мероприятия по обнаружению указанной патологии включают в себя:
- лабораторные исследования крови, мочи и гнойного содержимого;
- компьютерную томографию;
- магнитно-резонансную томографию;
- миелографию.
По лабораторным исследованиям медики определяют возбудителя инфекции и некоторые характеристики заболевания.
Запрещено проводить информативную люмбальную пункцию из-за опасности дальнейшего распространения гнойной инфекции.
Полное инструментальное исследование позволяет выявить место локализации очага воспаления, способы проникновения инфекции в эпидуральное пространство, плотность костных тканей и многие другие показатели и сделать соответствующие выводы.
Лечение абсцесса эпидурального пространства включает в себя следующие важные этапа:
- срочное оперативное вмешательство;
- антибактериальную терапию;
- симптоматическую терапию;
- период восстановления.
Оперативное вмешательство призвано удалить гнойник. Для этой цели часто применяется ламинэктомия, в ходе которой вместе с абсцессом устраняется часть тела позвонка. Впоследствии проводится обязательное дренирование гноя. При необходимости производится трансплантация разрушенных костей.
Современная медицина предлагает малоинвазивные способы лечения абсцесса. Под контролем специальных компьютеров делаются проколы в месте нахождения гнойника и устанавливаются дренажные катетеры для оттока гнойного содержимого. Такие способы лечения не только позволяют полностью очистить эпидуральное пространство от гнойника, но и сохранить целостность всех оболочек спинномозгового канала позвоночного столба.
Массивная антибактериальная терапия начинает проводиться с момента установления возбудителя инфекции и на протяжении нескольких недель. Могут быть использованы следующие лекарственные препараты:
Антибиотики сначала вводятся внутривенно, а затем перорально. При выявленной туберкулезной этиологии проводится противотуберкулезная терапия.
Одновременно с указанным лечением необходимо у больного устранить и другие негативные симптомы. Для снятия мышечных спазмов назначаются миорелаксанты (Баклофен, Мидокалм). В качестве обезболивающих препаратов используются глюкокортикоидные средства (Дексаметазон). Часто назначаются препараты, благотворно влияющие на структуру позвоночника.
В восстановительный период часто применяется физиотерапия, ЛФК, лечебный массаж.
При своевременном и грамотном лечении прогноз лечения эпидурального абсцесса положительный. Запущенные формы болезни заканчиваются летальным исходом.
Спинальные эпидуральные абсцессы спинного мозга нечасто встречаются в повседневной нейрохирургической практике. Самый ранний документированный случай был зафиксирован в 1830 году. С тех пор менее 100 подобных диагнозов было зарегистрировано в медицинской литературе.
С помощью современных антибиотиков и нейрохирургических методов сегодня можно практически полностью предотвратить развитие осложнений этого состояния, однако при условии, что все процедуры будут проведены своевременно.
Поскольку спинальные эпидуральные абсцессы могут произойти в любом месте вдоль позвоночника, последствия, как и при любых патологиях спинного мозга развиваются в зависимости от того, какие нервные центры затронуты. Наиболее распространенным местом для эпидурального абсцесса позвоночника является задний грудной отдел спинного мозга.
В этом материале мы подробнее остановимся на этом заболевании – расскажем нашим читателям о симптомах, общих принципах лечения и возможных последствиях спинальных эпидуральных абсцессов.
Спинальные абсцессы возникают в паренхиме нервных тканей спинного мозга, могут быть одиночными или множественными, смежными или изолированными, хроническими или острыми, в зависимости от организма и индивидуальных особенностей пациента. Как и следовало ожидать, одиночное повреждения более распространены, и, скорее всего, появятся в грудном отделе позвоночника.
Некоторые авторы разделяют эти нарывы на первичные и вторичные, в зависимости от источника инфекции. Абсцессы считаются первичным, когда никакой другой источник инфекции не может быть найден в пределах досягаемости.
Вторичные абсцессы возникают из другой инфекционно-зараженной области, когда возбудители поступают в место очага с током крови, либо вплотную прилегают к спинному мозгу, находясь в непосредственной близости.
Второй вариант чаще всего является следствием поражений в легких, позвоночнике, клапанах сердца, мочеполовой системе и средостении. Однако подобная классификация редко влияет на лечение или исход болезни.
Спинальные абсцессы мозга встречаются чаще у мужчин, чем у женщин, с пиком заболеваемости в первой и третьей декаде жизни. Слишком мало случаев было зарегистрировано для определения какой-либо расовой предрасположенности.
У больных с историей внутривенного употребления наркотиков – наиболее высокий риск, как и других пациентов с ослабленным иммунитетом, например, страдающих ВИЧ, сахарным диабетом или полиорганной недостаточностью.
Наиболее распространенные микроорганизмы, культивируемые из абсцесса спинного мозга, включают роды стафилококков и стрептококков. Смешанная флора также не редкость. Их более редких форм микроскопической жизни здесь можно встретить актиномикозы, листерий, протея, псевдомонаса и гистоплазм.
Сплетение Батсона (стечение эпидуральных вен в спинномозговой канал) может способствовать возникновению абсцесса, позволяя микроорганизмам концентрироваться здесь и таким образом развиваться в спинном мозге и окружающей его паренхиме.
Как и большинство неврологических заболеваний, признаки и симптомы спинального эпидурального абсцесса зависят от локализации очага и продолжительности патологического процесса. В острых случаях симптомы инфекции, например, лихорадка, озноб, боль в спине, недомогание, являются общими.
Неврологические симптомы и признаки включают в себя слабость, парестезию (ложная чувствительность – покалывание, онемение и так далее), дизестезию (извращение чувствительности – холод вместо тепла и подобное), а также расстройства в виде недержания сфинктеров мочевого пузыря и прямой кишки. Острая параплегия (паралич обеих конечностей) также не редкость.
В более хронических случаях, признаки и симптомы абсцесса сходны с таковыми у спинальной опухоли, с преобладанием неврологических признаков над системной инфекцией. Неврологическое прогрессирование происходит постепенно, но весьма уверенно, поэтому на точную диагностику отводится крайне мало времени, а это требует высокой квалификации специалиста.
Кроме того, врач должен правильно отличить хронический абсцесс спинного мозга от его острой стадии течения, а также – от раковой опухоли, что является крайне затруднительной задачей.
Прогноз, при условии своевременного лечения, как правило, благоприятен наряду с соответствующим применением антибиотиков и хирургическим лечением. Тем не менее, расположение абсцесса определяет остаточные явления неврологического дефицита.
Степень сепсиса в конечном счете, прогнозирует общую смертность. С появлением современных лекарств и менее инвазивных хирургических процедур, большинство абсцессов успешно лечатся. А при помощи стероидов и более точно определения очага абсцедирования с помощью МРТ, неврологические нарушения могут быть сведены практически к нулю.
Тем не менее, пациенты могут пострадать от серьезных неврологических осложнений. Общие показатели смертности варьируются от 10 до 20%. Кроме того, около 70% пациентов демонстрируют остаточные неврологические последствия даже после соответствующего лечения.
Важно отметить, что значительное количество пациентов показывают рецидив абсцесса. Следовательно, регулярный мониторинг после успешно проведенного лечения крайне полезен в подобных случаях.
Лечение абсцесса спинного мозга включает в себя сочетание 3-х методов:
- Хирургического дренажа полости абсцесса.
- Идентификацию возбудителя.
- Введения соответствующих антибиотиков на основании результатов идентификации.
В течение всего курса лечения, стероиды используются для уменьшения отечности тканей спинного мозга, которая является постоянным спутником этой патологии.
Во время лабораторных исследований, идентификация микроорганизмов в полости абсцесса должна обязательно включать в себя тесты на аэробные и анаэробные бактерии, грибы и туберкулез. Времени на подобного рода исследования может уйти немало, поэтому чтобы его не терять, используется общая антибиотикотерапия без привязки к определенному виду возбудителя.
Как правило, для этой цели применяют антибиотики пенициллинового ряда.
После определения точной локализации абсцесса при помощи МРТ, выполняется, так называемая ламинэктомия – операция, которая позволяет иссечь ткани абсцесса и его содержимое.
Внутривенную терапию антибиотиками продолжают в течение как минимум 6 недель после операции. Дексаметазон можно использовать во время послеоперационной фазы, чтобы уменьшить отек мозга. Стероиды вводят на отсроченной основе, например, после 2 недель основного лечения.
Инфекционные поражения позвоночника часто сопровождаются активным образованием продуктов распада тканей, иммунных клеток и бактерий. Наиболее серьезными последствиями для нормального функционирования спинного мозга грозит прорыв жидкой массы в спинномозговой канал и ее накапливание в пространстве между оболочками и внутренним костным слоем позвонков. Такие скопления экссудата называются «эпидуральные абсцессы», т.к. между гнойными массами и спинным мозгом находится твердая оболочка (лат. Dura mater).
Гнойный экссудат образуется в результате поражения костных и мягких тканей позвоночного столба специфическими (гноеродными) бактериями и активной иммунной реакции организма.
В ответ на инфекционную инвазию иммунная система реагирует адекватным образом:
- в место поражения увеличивается приток крови с повышенной концентрацией лейкоцитов (нейтрофилов, Т-лимфоцитов);
- под действием провоспалительных медиаторов увеличивается просвет и проницаемость сосудов. Лейкоциты проникают в ткани сквозь стенки сосудов вместе с жидкостью (плазмой). Ускоренное медиаторами тромбирование капилляров препятствует оттоку крови, что вызывает отек воспаленных тканей и повышение температуры;
- Т-лимфоциты, макрофаги и нейтрофилы уничтожают возбудителя, но при этом погибают сами. Разрушенные клетки также распадаются на фрагменты под действием ферментов, в большом количестве выделенных бактериями и лейкоцитами.
Сложный «коктейль» из биологически активных и цитотоксических веществ способен инициировать вторичные воспалительные процессы в местах, куда может проникнуть через свищевые отверстия, или распространиться по кровеносным и лимфатическим протокам.
Возбудители первичных воспалений в мягких и костных тканях:
- золотистый стафилококк (> 50%);
- стрептококки (аэробная и анаэробная формы);
- возбудитель туберкулезного спондилита «палочка Коха» (Mycobacteria tuberculosis);
- синегнойная палочка;
- кишечная палочка;
- энтеробактер.
В качестве инициаторов вторичного воспаления в спинномозговом канале могут выступать возбудители грибковых (аспергиллез, бруцеллез) и паразитарных заболеваний (эхинококкоз).
Инфекции проникают в подвижные сегменты позвоночника двумя путями:
- гематогенный (через кровь) — из пораженных внутренних органов и систем (легких, почек, печени, сердечнососудистой системы);
- травматический — через раны и повреждения тканей позвоночника.
Экссудат проникает в спинномозговой канал через прободения кортикального слоя (плотной костной стенки тела позвонка) или из паравертебральных гнойных воспалений (стафилококковых), септикопиемий.
В списке заболеваний, способных стать возбудителями вторичного инфицирования, упоминаются:
- фурункулез (кожные инфекции);
- околопочечные инфекции, проявляющиеся при пиелонефрите;
- инфекции дыхательных путей (пневмония, синусит, отит);
- заболевания мочевыводящей системы;
- инфекционный эндокардит.
Механизм развития и симптомы
Специфика спинальных эпидуральных абсцессов состоит в достаточной свободе распространения жидкости в промежутке между твердой оболочкой мозга и надкостницей внутренней поверхности позвонков, т.к. между ними находится рыхлая соединительная ткань, содержащая большое количество жировых клеток. Сеть венозных капилляров, опутывающая мешок оболочки, может способствовать активному распространению инфекции.
По характеру развития абсцессы подразделяются на два вида:
- Острые, вызванные гематогенным распространением гноеродных бактерий или травматическим повреждением костной ткани позвоночника.
- Хронические, инициированные заболеваниями позвоночника, повреждающими структуру костной ткани (остеомиелит, туберкулез) или воспалительными процессами, протекающими в областях, близких к позвоночнику. К таким инициирующим факторам относятся абсцессы мышц спины, пролежни, фарингеальные инфекции, послеоперационные осложнения.
Наибольшей опасности воспаления эпидуральной области подвергается грудной отдел, где объем спинномозгового канала не настолько велик, как в поясничном отделе, но пространство между плотной оболочкой и стенками канала более выраженное. Малоподвижный грудной отдел позвоночника по статистике является местом зарождения абсцессов в более 60% общего количества случаев заболевания. Следующий по степени подверженности воспалительным процессам – поясничный отдел (30%). В шейном отделе гнойные образования появляются достаточно редко (10%).
Внутри канала абсцессы локализуются на задней стенке в 80% случаев. Боковые и передние воспаления соответственно формируются значительно реже. Чаще это связано с направленностью повреждений костных стенок позвонков.
Болевые синдромы различной тяжести и продолжительности являются неотъемлемыми симптомами эпидуральных абсцессов позвоночника. Боли локализуются в месте скопления экссудата и распространяются на области тела, соединенные с сектором спинного мозга, подвергающимся давлению со стороны накапливающейся гнойной массы.
В зависимости от расположения абсцесса в спинномозговом канале относительно центральной оси столба болезненные ощущения различаются по интенсивности и ареалу распространения: параплегии при двухсторонней компрессии и боли в соответствующей стороне тела при нахождении скопления на боковой стороне канала.
Компрессионное воздействие на спинной мозг, создаваемое увеличивающимся «пузырем» абсцесса, может вызвать проблемы двух типов:
- прервать связь между центрами получения и обработки сенсорных сигналов, находящихся в головном мозгу, и участками тела, соединенными со спинным мозгом корешками спинномозговых нервов (выражается в снижении чувствительности);
- прекратить передачу управляющих нервных сигналов из головного мозга в те же участки тела (снижение мышечной силы (парез), искажение вида ответной реакции на раздражение, паралич мускулатуры и нарушение функционирования внутренних органов).
Кроме того, спинной мозг сам является «управляющим центром», создающим простые рефлекторные реакции, сигналы которых передаются по тем же спинномозговым нервам.
Активное воспаление, вызванное реакцией иммунной системы и сопровождающее в большинстве случаев образование абсцесса, определяется по симптомам:
- локальное повышение температуры;
- отекание мягких тканей, окружающих позвоночный столб;
- покраснение кожных покровов.
В наиболее активной фазе заболевания у больного могут наблюдаться высокая температура (39-40о), лихорадка, озноб и общая физическая слабость.
Симптоматическая картина развития острого эпидурального абсцесса, образовавшегося в нижнегрудной или поясничной области позвоночника, выглядит следующим образом:
- Сильные тупые боли в области образования. Перкуссия (простукивание) вызывает острые болезненные ощущения.
- «Корешковый синдром». Боли ощущаются в грудной клетке, мускулатуре туловища и ног. Нарушается деятельность пищеварительной и мочевыделительной системы (в частности процессы мочеиспускания и дефекации). Мышечная слабость в нижней половине тела. Средняя продолжительность срока от появления болей до ощутимой мышечной слабости – 3-4 дня.
- Потеря чувствительности и парез, переходящий в паралич мускулатуры нижней половины тела. От появления корешкового синдрома до параплегии нижних конечностей может пройти от 4 дней до недели. Особенно быстро развивается конечная стадия парализации (в течение 1 суток).
Хронический абсцесс развивается по схожему сценарию, но продолжительность процесса от возникновения до наступления параплегий может занимать несколько недель. При этом возможно изменение внутреннего давления, обусловленное затуханием воспалительного процесса и уменьшением объема жидкой составляющей экссудата. Содержимое абсцесса может уплотняться и гранулироваться. В периоды такой «ремиссии» симптомы ослабевают.
В грудном отделе воспалительный процесс может распространиться на позвоночно-реберные соединения.
Кроме нарушения проводимости нервных волокон спинного мозга и корешков значительному воздействию подвергаются сплетения венозных сосудов, пронизывающие соединительную ткань между плотной оболочкой и позвонками. В меньшей мере давление воздействует на артерии, пролегающие вдоль спинномозгового канала.
В результате нарушения притока крови нервные ткани страдают от дефицита питания, что приводит к неврологическому дефициту. Сдавливание основных венозных протоков и окружающих капилляров становится причиной тромбофлебита и тромбозов. Наиболее серьезным исходом закупорки кровеносных сосудов может быть повреждение мягкой оболочки спинного мозга, содержащей сеть капилляров, непосредственно питающих нервные ткани.
Статистика показывает, что средний возраст больных, абсцессы у которых возникали в результате гематогенного занесения, превышает 50 лет. Посттравматические и послеоперационные инфекции возникают независимо от возраста. Заболевание как результат травм или операций проявляется в 1-2 случаях из 10 000 и настолько же редко инициируется при инфекционных заболеваниях позвоночника.
к содержанию ↑
Симптоматика развития острых эпидуральных абсцессов в общей картине соответствует многим быстроразвивающимся воспалительным заболеваниям и посттравматическим осложнениям. Для подтверждения диагноза требуется провести комплексные исследования, включающие применение технических средств визуализации и анализы состава крови и содержимого абсцесса.
Первостепенное значение имеет выявление микроорганизма-возбудителя инфекционного заражения. Для определения масштабов иммунной реакции проводится общий анализ крови на уровень СОЭ, концентрацию лейкоцитов. Берутся жидкости на посев: кровь, моча, ЦСЖ и содержимое абсцесса. В случае угрозы нарушения целостности «пузыря» в эпидуральном пространстве посев производят из мочи и крови.
Результаты анализа крови показывают, относится очаговый воспалительный процесс к острым (уровень СОЭ – высокий) или хроническим.
С помощью технических методов визуализации уточняется зона поражения, объем гнойных масс, конфигурация абсцесса. В диагностике заболевания используются все существующие средства «непроникающего контроля»:
- миелография с и пользованием контрастных веществ, имеющих плотность, меньшую или большую, чем ЦСЖ, выявляет места блокирования постоянно циркулирующей спинномозговой жидкости. Рентгеновские снимки указывают место и форму блокады. Ввиду неспособности контрастного состава растворяться в жидкостях (крови, ЦСЖ) применение миелографии ограничено возможностями последующего удаления вещества;
- компьютерная томография используется для определения способов проникновения инфекции в спинномозговой канал и наличия газовых скоплений. Объемные снимки области позвоночника позволяют определить плотность костных тканей в зоне поражения;
- магнитно-резонансная томография – наиболее информативный способ визуализации состояния мягких тканей спинного мозга (в частности оболочек). Применение контрастных веществ, содержащих соединения гадолиния, улучшает качество изображения. Препятствием к использованию веществ, содержащих гадолиний, может быть индивидуальная непереносимость (аллергические реакции в виде головокружений, тошноты, головной боли, измененных ощущений).
МРТ позволяет оценить количество и плотность жидкой фазы, наличие грануляции в области абсцесса. Параллельно выявляется плотность костных тканей, наличие расщеплений и каверн.
По результатам комплексного обследования проводится дифференциальная диагностика. Сопоставление показателей предназначено для исключения заболеваний со схожими симптомами (опухоли доброкачественные или онкологические, остеомиелит, туберкулез позвоночника).
к содержанию ↑
Высокий риск появления неврологических осложнений заставляет проводить активные комплексные лечебные мероприятия в виде консервативной медикаментозной терапии и хирургического воздействия, направленного на удаление содержимого очага воспаления. Эффективность лечения зависит от оперативности при постановке диагноза и последующих действий.
Медикаментозное лечение может быть начато еще до получения окончательных результатов анализа (посевов) крови, мочи и ЦСЖ. Вероятность того, что возбудителем заболевания является золотистый стафилококк, составляет более 50%, и поэтому для лечения используются соответствующие антибиотики (цефалоспорины, ванкомицин, синтетические пенициллины). После получения результатов анализов лечение может быть скорректировано.
Антибиотики и противовоспалительные средства замедляют отделение экссудата, снижают внутреннее давление в эпидуральном пространстве и тем самым уменьшают вероятность появления серьезных последствий в виде парезов и параплегий, нарушения дыхательного ритма и деятельности сердечнососудистой, пищеварительной и выделительной систем.
Удаление эпидурального абсцесса производится несколькими способами. Наиболее распространенной операцией является ламинэктомия, в ходе которой удаляется часть тела позвонка над очагом. Количество сегментов, подвергаемых «вскрытию», зависит от размеров абсцесса (в среднем 4-5 единиц). Через открытую поверхность производится дренирование содержимого. В заключение операции производится стабилизация позвоночника. При необходимости (если кости разрушены остеомиелитом или туберкулезом) проводится установка трансплантата из материала, взятого из других костей пациента.
Развитие вертебральной хирургии направлено на увеличение малоинвазивных способов воздействия. Применение дренажных катетеров, направляемых в зону абсцесса через проколы под контролем визуализирующих приборов (компьютерных томографов и МРТ), позволяет уменьшить до минимума повреждение здоровой костной ткани позвонков. Последовательное проникновение в нескольких местах и откачивание содержимого абсцесса с последующей медикаментозной очисткой зоны заражения позволяет не только ликвидировать компрессию и связанные с ней неврологические нарушения, но и сохранить целостность оболочек и системы кровоснабжения спинного мозга.
Ликвидация должна проводиться в максимально сжатые сроки, до проявления неврологического дефицита или инфаркта спинного мозга.
Прогноз развития спинального эпидурального абсцесса зависит от многих факторов: от локализации, объема воспаления, зоны распространения по оси спинномозгового канала, источника заражения, состояния иммунной системы пациента. Согласно официальной статистике риск летального исхода превышает 20% даже при применении оперативных мероприятий. Особенно велика вероятность неблагоприятного результата для пациентов в преклонном возрасте. Восстановление сегментов позвоночника, подвергнувшихся парализации в течение нескольких часов, происходит крайне редко. Обнадеживает, что методы лечения развиваются в направлении эффективной и быстрой ликвидации абсцессов.
Медучреждения, в которые можно обратиться Общее описание
Спинальный эпидуральный абсцесс (G06.1) — это гнойное очаговое воспаление эпидуральной клетчатки в области спинного мозга.
Средний возраст: 57,5 ± 16,6 лет.
Возбудители инфекции: чаще — золотистый стафилококк, реже — грамотрицательные палочки, стрептококки, анаэробные микроорганизмы и грибы. Источники инфекции: фурункулы, урогенная инфекция, хронические заболевания легких, заболевания зубов, остеомиелит позвоночника, ретроперитонеальный абсцесс, абсцесс большой поясничной мышцы, пролежни.
Факторы риска: сахарный диабет, алкоголизм, употребление наркотиков, хроническая почечная недостаточность. Предрасполагающими факторами являются предшествующая травма спины, хирургические операции на спинном мозге.
Чаще развивается в среднегрудном (50%) и нижнепоясничном (35%) отделах позвоночника.
Первые симптомы — интенсивная боль в спине на уровне поражения, высокая лихорадка, озноб (на протяжении нескольких дней, недель). Отмечается разлитая интенсивная боль в области поражения с распространением в ноги, возникают чувства онемения или покалывания в течение 3–5 дней (80%). В последующем постепенно нарастает слабость в ногах (60%). Появлению слабости в конечностях, отсутствию движений в них часто сопутствуют онемение и расстройство тазовых функций (50%).
При объективном исследовании выявляют изменения:
- Общеинфекционный, общемозговой и менингеальные синдромы.
- В результате исследования чувствительности — болезненность при перкуссии остистых отростков позвоночника на уровне поражения и при пальпации соответствующих паравертебральных точек, симптомы натяжения (Нери, Ласега), гипестезия или анестезия по сегментарному типу, проводниковые нарушения чувствительности.
- Парез нижних конечностей до развития плегии, тазовые дисфункции.
- Локальные изменения в виде гиперемии и отека в области патологического образования.
-
Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.
- Посев крови (определение возбудителя).
- Исследование ликвора: цереброспинальная жидкость стерильна, белково-клеточная диссоциация, лимфоцитарный плеоцитоз до 200 клеток в 1 мкл, содержание глюкозы нормальное.
- Рентгенография позвоночника (признаки остеомиелита позвоночника).
- Магнитно-резонансная томография спинного мозга (визуализация образования).
- Миелография (признаки экстрадуральной компрессии — полный или частичный блок).
- Компьютерная томография (обнаружение газа внутри позвоночного канала, особенно информативна после миелографии).
- Острый поперечный миелит.
- Вторичный гнойный лептоменингит.
- Острое нарушение спинального кровообращения.
- Кистозный спинальный арахноидит.
Лечение назначается только после подтверждения диагноза врачом-специалистом. Необходимо срочное хирургическое вмешательство с дренированием очага инфекции, проводится антибактериальная терапия.
Имеются противопоказания. Необходима консультация специалиста.
- Ванкомицин (антибиотик группы гликопептидов). Режим дозирования: взрослым в/в 1 г 2 раза в сутки; детям — 15 мг/кг 3 раза в сутки. Длительность курса лечения определяется индивидуально.
- Цефтриаксон (цефалоспориновый антибиотик III поколения). Режим дозирования: для взрослых и детей старше 12 лет доза составляет 1-2 г 1 раз/сут. или по 0,5-1 г каждые 12 ч. Максимальная суточная доза — 4 г. Препарат вводят в/м и в/в (струйно или капельно). Длительность курса лечения определяется индивидуально.
- Рифампицин (антибактериальное средство широкого спектра). Режим дозирования: внутрь, за 30-60 мин. до еды, 900-1200 мг/сут. в 2 приема, после исчезновения симптомов лечение продолжают еще в течение 2-3 дней.
Рекомендуется консультация нейрохирурга, магнитно-резонансная томография спинного мозга.
| • | Ведущие специалисты и учреждения по лечению данного заболевания в России: |
| директор НИИ нейрохирургии им. Бурденко Н.Н. Коновалов А.Н. | |
| • | Ведущие специалисты и учреждения по лечению данного заболевания в мире: |
| Professor Duke Samson, USA. |
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0.01 | 0.01 | 0.2 | 2 | 7 | 12 | 12 | 0.01 | 0.01 | 0.2 | 2 | 7 | 12 | 12 |
Что нужно пройти при подозрении на заболевание
источник
.%20%D0%9E%D0%BA%D0%BE%D0%BB%D0%BE%2030-35%%20%D0%BF%D1%80%D0%B8%D1%85%D0%BE%D0%B4%D0%B8%D1%82%D1%81%D1%8F%20%D0%BD%D0%B0%20%D0%B0%D0%B1%D1%81%D1%86%D0%B5%D1%81%D1%81%20%D0%BF%D0%BE%D1%8F%D1%81%D0%BD%D0%B8%D1%87%D0%BD%D0%BE%D0%B3%D0%BE%20%D0%BE%D1%82%D0%B4%D0%B5%D0%BB%D0%B0,%20%D0%B2%20%D1%82%D0%BE%20%D0%B2%D1%80%D0%B5%D0%BC%D1%8F%20%D0%BA%D0%B0%D0%BA%20%D1%81%D0%B0%D0%BC%D1%8B%D0%B9%20%D0%BC%D0%B0%D0%BB%D1%8B%D0%B9%20%D0%BF%D1%80%D0%BE%D1%86%D0%B5%D0%BD%D1%82%20%E2%80%94%2015%%20%E2%80%94%20%D0%BF%D1%80%D0%B8%D1%85%D0%BE%D0%B4%D0%B8%D1%82%D1%81%D1%8F%20%D0%BD%D0%B0%20%D1%88%D0%B5%D0%B9%D0%BD%D1%8B%D0%B9%20%D0%BE%D1%82%D0%B4%D0%B5%D0%BB%20%D0%BF%D0%BE%D0%B7%D0%B2%D0%BE%D0%BD%D0%BE%D1%87%D0%BD%D0%BE%D0%B3%D0%BE%20%D1%81%D1%82%D0%BE%D0%BB%D0%B1%D0%B0.</p>%0A<p>%D0%A7%D0%B0%D1%89%D0%B5%20%D0%B2%D1%81%D0%B5%D0%B3%D0%BE%20%D0%B7%D0%B0%D0%B1%D0%BE%D0%BB%D0%B5%D0%B2%D0%B0%D0%BD%D0%B8%D0%B5%20%D1%84%D0%B8%D0%BA%D1%81%D0%B8%D1%80%D1%83%D1%8E%D1%82%20%D1%83%20%D0%BB%D1%8E%D0%B4%D0%B5%D0%B9%20%D0%B2%20%D0%B2%D0%BE%D0%B7%D1%80%D0%B0%D1%81%D1%82%D0%B5%20%D0%BE%D1%82%2045%20%D0%B4%D0%BE%2075%20%D0%BB%D0%B5%D1%82%20%D1%81%20%D0%BD%D0%B8%D0%B7%D0%BA%D0%B8%D0%BC%D0%B8%20%D0%BF%D0%BE%D0%BA%D0%B0%D0%B7%D0%B0%D1%82%D0%B5%D0%BB%D1%8F%D0%BC%D0%B8%20%D0%B8%D0%BC%D0%BC%D1%83%D0%BD%D0%B8%D1%82%D0%B5%D1%82%D0%B0.</p>%0A<p><strong>%D0%9F%D0%B5%D1%80%D0%B2%D0%BE%D0%BE%D1%87%D0%B5%D1%80%D0%B5%D0%B4%D0%BD%D1%8B%D0%BC%D0%B8%20%D1%81%D0%B8%D0%BC%D0%BF%D1%82%D0%BE%D0%BC%D0%B0%D0%BC%D0%B8%20%D0%B2%20%D1%81%D0%BB%D1%83%D1%87%D0%B0%D0%B5%20%D1%81%20%D1%8D%D0%BF%D0%B8%D0%B4%D1%83%D1%80%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%BC%20%D0%B0%D0%B1%D1%81%D1%86%D0%B5%D1%81%D1%81%D0%BE%D0%BC%20%D1%8F%D0%B2%D0%BB%D1%8F%D1%8E%D1%82%D1%81%D1%8F%20%D0%BE%D1%81%D1%82%D1%80%D1%8B%D0%B5%20%D0%B8%20%D0%B8%D0%BD%D1%82%D0%B5%D0%BD%D1%81%D0%B8%D0%B2%D0%BD%D1%8B%D0%B5%20%D0%B1%D0%BE%D0%BB%D0%B8%20%D0%B2%20%D1%81%D0%BF%D0%B8%D0%BD%D0%B5%20%D0%B2%20%D0%B7%D0%BE%D0%BD%D0%B5%20%D0%BF%D0%BE%D1%80%D0%B0%D0%B6%D0%B5%D0%BD%D0%B8%D1%8F,%20%D0%BF%D1%80%D0%B8%20%D1%8D%D1%82%D0%BE%D0%BC%20%D1%83%20%D0%BF%D0%B0%D1%86%D0%B8%D0%B5%D0%BD%D1%82%D0%B0%20%D0%B4%D0%B5%D1%80%D0%B6%D0%B8%D1%82%D1%81%D1%8F%20%D0%B2%D1%8B%D1%81%D0%BE%D0%BA%D0%B0%D1%8F%20%D1%82%D0%B5%D0%BC%D0%BF%D0%B5%D1%80%D0%B0%D1%82%D1%83%D1%80%D0%B0,%20%D0%B5%D0%B3%D0%BE%20%D0%B1%D1%8C%D0%B5%D1%82%20%D0%BF%D0%BE%D1%81%D1%82%D0%BE%D1%8F%D0%BD%D0%BD%D1%8B%D0%B9%20%D0%BE%D0%B7%D0%BD%D0%BE%D0%B1</strong>.</p>%0A<p>%D0%91%D0%BE%D0%BB%D0%B5%D0%B2%D1%8B%D0%B5%20%D0%BE%D1%89%D1%83%D1%89%D0%B5%D0%BD%D0%B8%D1%8F%20%D0%BF%D1%80%D0%B8%20%D1%8D%D1%82%D0%BE%D0%BC%20%D0%BE%D1%82%D0%B4%D0%B0%D1%8E%D1%82%20%D0%B2%20%D0%BD%D0%B8%D0%B6%D0%BD%D0%B8%D0%B5%20%D0%BA%D0%BE%D0%BD%D0%B5%D1%87%D0%BD%D0%BE%D1%81%D1%82%D0%B8,%20%D0%B2%D0%BE%D0%B7%D0%BD%D0%B8%D0%BA%D0%B0%D0%B5%D1%82%20%D0%BE%D1%89%D1%83%D1%89%D0%B5%D0%BD%D0%B8%D0%B5%20%D0%BE%D0%BD%D0%B5%D0%BC%D0%B5%D0%BD%D0%B8%D1%8F,%20%D0%BF%D0%BE%D1%82%D0%B5%D1%80%D0%B8%20%D1%87%D1%83%D0%B2%D1%81%D1%82%D0%B2%D0%B8%D1%82%D0%B5%D0%BB%D1%8C%D0%BD%D0%BE%D1%81%D1%82%D0%B8.%20%D0%A7%D0%B5%D0%BC%20%D0%B4%D0%B0%D0%BB%D1%8C%D1%88%D0%B5%20%D0%B1%D1%83%D0%B4%D0%B5%D1%82%20%D1%80%D0%B0%D0%B7%D0%B2%D0%B8%D0%B2%D0%B0%D1%82%D1%8C%D1%81%D1%8F%20%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D1%8C,%20%D1%82%D0%B5%D0%BC%20%D0%B1%D0%BE%D0%BB%D1%8C%D1%88%D0%B5%20%D0%BF%D0%B0%D1%86%D0%B8%D0%B5%D0%BD%D1%82%20%D0%B1%D1%83%D0%B4%D0%B5%D1%82%20%D0%BE%D1%89%D1%83%D1%89%D0%B0%D1%82%D1%8C%20%D1%81%D0%BB%D0%B0%D0%B1%D0%BE%D1%81%D1%82%D1%8C%20%D0%B2%20%D0%BA%D0%BE%D0%BD%D0%B5%D1%87%D0%BD%D0%BE%D1%81%D1%82%D1%8F%D1%85,%20%D0%BF%D0%BE%D1%8F%D0%B2%D0%B8%D1%82%D1%81%D1%8F%20%D1%80%D0%B0%D1%81%D1%81%D1%82%D1%80%D0%BE%D0%B9%D1%81%D1%82%D0%B2%D0%BE%20%D1%82%D0%B0%D0%B7%D0%BE%D0%B2%D1%8B%D1%85%20%D1%84%D1%83%D0%BD%D0%BA%D1%86%D0%B8%D0%B9.</p>%0A<p><strong>%D0%9F%D1%80%D0%B8%20%D0%B8%D1%81%D1%81%D0%BB%D0%B5%D0%B4%D0%BE%D0%B2%D0%B0%D0%BD%D0%B8%D0%B8%20%D0%B2%D1%8B%D1%8F%D0%B2%D0%BB%D1%8F%D1%8E%D1%82%20%D1%82%D0%B0%D0%BA%D0%B8%D0%B5%20%D0%B8%D0%B7%D0%BC%D0%B5%D0%BD%D0%B5%D0%BD%D0%B8%D1%8F,%20%D0%BA%D0%B0%D0%BA</strong>:</p>%0A<ul>%0A<li>%D0%9E%D0%B1%D1%89%D0%B5%D0%BC%D0%BE%D0%B7%D0%B3%D0%BE%D0%B2%D0%BE%D0%B9%20%D1%81%D0%B8%D0%BD%D0%B4%D1%80%D0%BE%D0%BC;</li>%0A<li>%D0%9C%D0%B5%D0%BD%D0%B8%D0%BD%D0%B3%D0%B5%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B9%20%D1%81%D0%B8%D0%BD%D0%B4%D1%80%D0%BE%D0%BC;</li>%0A<li>%D0%9E%D0%B1%D1%89%D0%B5%D0%B8%D0%BD%D1%84%D0%B5%D0%BA%D1%86%D0%B8%D0%BE%D0%BD%D0%BD%D1%8B%D0%B9%20%D1%81%D0%B8%D0%BD%D0%B4%D1%80%D0%BE%D0%BC.</li>%0A</ul>%0A<p%20style=)
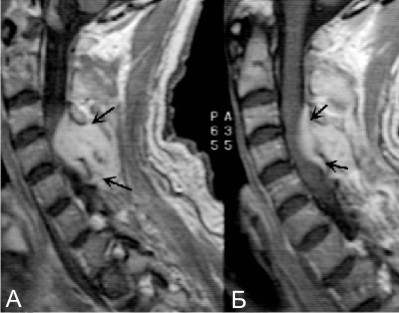 Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.
Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.


















 Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.
Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.