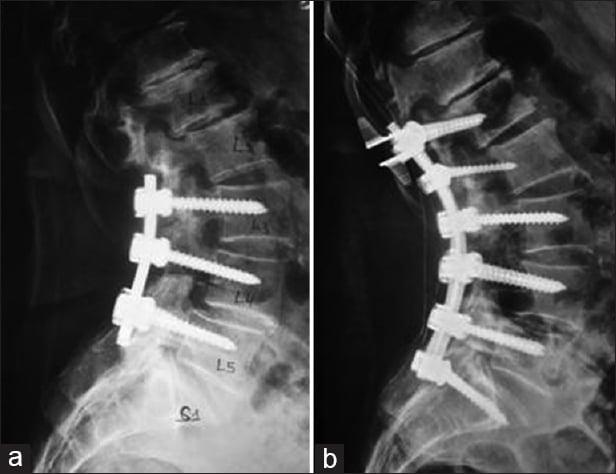
Осложнения в виде местных инфекционных и нагноительных процессов после операций на спине в общей структуре всех вмешательств занимают от 1% до 8%. Среди хирургических манипуляций на позвоночнике, связанных с установкой имплантатов, металлоконструкций, частота подобного рода воспалительных реакций существенно выше (6%-20%). Инфекционно-гнойный постхирургический патогенез способен негативно сказаться на окончательном исходе примененной тактики хирургической коррекции позвоночника, даже если она была выполнена безукоризненно.
Хороший спокойный шов после операции.
Несмотря на огромные достижения спинальной нейрохирургии в сфере интра-, постоперационного инфекционного контроля, инфекции и гнойные воспаления все еще остаются лидерами среди всех возможных осложнений. К развитию неблагополучного патогенеза могут подтолкнуть разные факторы: от специфики организма пациента до предоперационных, операционных и послеоперационных нарушений.
Инфекции, воспаления гнойного характера в проекции хирургического поля могут быть поверхностными и глубокими, ранними и поздними. При этом каждый тип требует экстренной медицинской помощи, направленной на усиленное искоренение патогенной среды. Интенсивные лечебные меры необходимы не только для увеличения вероятности наступления позитивного функционального исхода в отношении прооперированного отдела спины. Их ценность заключается также в недопущении развития и распространения сепсиса по организму, который ставит под большую угрозу жизнь человека.
Чем обширнее вмешательство, тем выше вероятность осложнений.
Инфекционное осложнение (ИО) – проблема достаточно серьезная, не всегда легко решаемая, поэтому о ней должен быть ознакомлен каждый пациент, независимо от того, есть она у него или нет. Как говорится: предупрежден – вооружен. Далее подробно проинформируем об осложнениях инфекционного, гнойного характера после операций на спине: после удаления м/п грыжи, протезирования диска, резекции новообразований, вмешательств с использованием металлоконструкций, др. Обязательно ознакомим и с тем, как в такой ситуации специалисты лечат пациентов.
Инфекционные и гнойные реакции в области хирургического вмешательства принято классифицировать на 2 основных вида:
- поверхностные (надфасциальные) – инфицирование затрагивает исключительно кожные поверхности и подкожно-жировой слой в месте разреза;
- глубокие – инфекция проникает глубже, поражая фасциальные, мышечные структуры (запущенные случаи приводят к инфицированию костных тканей).
Поверхностное инфицирование раневого участка образуется не позже первого месяца с момента проведенной операции, возбудителем обычно является стафилококк. Глубинное развитие пагубной микрофлоры больше ассоциировано с отдаленными сроками, и, как правило, появляется в течение 3 или более месяцев после сеанса хирургии.
Один из примеров открывшегося шва.
Первыми специфическими проявлениями диссеминации патогенных микроорганизмов в пределах операционного поля являются:
- покраснение тканей вокруг шва;
- уплотнение;
- болезненные ощущения.
Независимо от вида патогенного агента, об активизированном воспалительном процессе в зоне, имеющей причастность к оперативному вмешательству, можно судить также по наличию одного или нескольких симптомов:
- выделение серозной, серозно-гнойной жидкости из поверхностных тканей разреза;
- ограниченная тканевая отечность;
- локализированная болезненность, которая имеет тенденцию к нарастанию;
- локальная гиперемия кожных покровов с повышением местной температуры;
- гнойное отделяемое из глубины операционной раны, наличие фистул;
- самопроизвольное расхождение шва с разъединением краев раны, если добавочно присутствуют болевой синдром и/или гипертермия организма (общая температура тела до 38 или более градусов).
Воспаление на спине в месте хирургического доступа и вокруг него не всегда свидетельствует об инфекционном осложнении. Отечность, болевые признаки, покраснение практически всегда проявляются сразу после операции как естественная реакция организма на операционную агрессию. И такая симптоматика может быть вариантом нормы, но с условием, что через 3-5 дней эти три признака после миниинвазивной хирургии (без применения имплантов) ликвидировались. Когда речь идет об обширной открытой операции с фиксацией металлоконструкций или протезов, нормальным считается динамичное сокращение выраженности воспаления травмированных тканей в ранний период, окончательное избавление от него максимум на 7-10 сутки.
Согласно рекомендательным предупреждениям специалистов по хирургическому лечению патологий позвоночника, факторы риска инфекционно-гнойных последствий классифицируют на несколько условных групп.
- Последствия, обусловленные состоянием пациента.
- Изначально по основному диагнозу тяжелое клиническое состояние больного, поступившего в стационар.
- Сопутствующие болезни и состояния, которые понижают сопротивляемость организма к патогенам или мешают нормальной регенерации ран:
-
- сахарный диабет;
- иммунодепрессия;
- ожирение;
- дерматозы;
- онкология;
- пожилой возраст;
- младенческий возраст.
- Наличие активного инфекционно-бактериального, гноеродного очага в совершенно любой части организма (кариес зубов, инфекции мочеполовой системы, горла/носа, пр.).
- Дооперационные факторы риска.
- Продолжительный срок госпитализации до операции на спине. Установлено, что чем больше больной находится в больничных условиях, тем выше риски возникновения нозокомиальной (внутрибольничной) инфекции.
- Отсутствие антибиотикотерапии или неадекватная ее схема назначения на этапе предоперационной подготовки пациента, особенно у ослабленных пациентов.
- Некачественная дезинфекция кожных покровов антисептическими средствами перед началом хирургической процедуры.
- Интраоперационные причины.
- Низкая степень «чистоты» операционной раны. На практике, «чистые» операции гораздо реже провоцируют осложнение, чем условно «чистые» или «грязные». Наиболее рискованными вмешательствами на позвоночнике являются те, которые изначально выполнялись по поводу абсцессов, например, вследствие спондилита.
- Нарушение реализации технических приемов выбранного оперативного вмешательства.
- Несоблюдение норм асептики и антисептики в операционной:
- неадекватное наблюдение за раневой зоной от начала и до конца операции;
- халатное отношение хирургов и медбригады к стерильности рабочей одежды, использованию повязок на лицо, т. д.;
- наличие штаммов метициллинрезистентного золотистого стафилококка среди членов медперсонала;
- неограниченное перемещение медиков оперирующей бригады внутри хирургического зала и/или за его пределы;
- недостаточно хорошая вентиляция воздуха в помещении;
- неидеальная стерилизация хирургического инструментария и других окружающих предметов и материалов, которые задействованы в ходе процедуры.
- Обширная травматизация мягких тканей (вынужденная или случайная), технически многосложная и длительная операция.
- Грубые ранения сосудов, мышечных волокон хирургическим инструментом, возникшая необходимость в переливании крови.
- Операционный дренаж, он может поспособствовать миграции патогенных бактерий из кожи в рану. Во многих случаях без него обойтись нельзя. Поэтому дренирование должно проводиться строго ограниченно по времени, а дренажные системы (предпочтительнее закрытого всасывающего типа) требуют очень аккуратного обращения.
Базисный принцип лечения, одинаково распространяющийся на всех больных с подобным осложнением, основывается на фундаментальной санации раны и интенсивной антибиотикотерапии. Однако шаблонов в приемах оказания медицинской помощи здесь не может быть, лечебная программа разрабатывается индивидуально и только на основании характера, тяжести послеоперационного последствия. После диагностической оценки пораженной области могут быть применены разные стратегические подходы с возможной компоновкой:
- хирургическое вскрытие гнойного очага с эвакуацией патологического содержимого раны и удалением очагов некроза;
- очистка от гноеродного компонента, промывание раны струей антибактериального раствора, внутрираневое введение антибиотика;
- использование ультразвуковой/лазерной кавитации гнойной полости;
- применение способов VAC-терапии на базе вакуум-систем;
- рыхлый марлево-антисептический тампонаж и проточно-промывное дренирование раны;
- установка специальных систем всасывающего и/или ирригационного типа;
- в случае глубокой инфекции чаще рекомендовано снятие вживленных имплантов диска, металлических конструкций, эндофиксаторов, чтобы произвести максимально полную санацию и эррадикацию очагов инфекции. В единичных случаях сразу допускается замена извлеченного инструментария/имплантов на новые изделия.
Местное лечение с использованием выше перечисленных методик, как правило, включает иммобилизацию пациента. Локально мероприятия продолжаются обычно от 5 дней до 14 суток. Однако при генерализированном патогенном процессе, незначительном прогрессе лечения их могут продлить на месяц или дольше.
Бактериальный посев на выявление патогена.
Следующая обязательная лечебная мера – общее антибактериальное медикаментозное пособие. Оно подбирается с учетом результатов выполненного бактериологического посева и чувствительности конкретного возбудителя к антибиотикам. Общая антибактериальная терапия (в основном инъекционная) в среднем назначается на 6-8 недель. К пероральному приему антибиотиков при данном последствии медики настроены скептически, не считая такой способ надежным.
В комплексе с антибиотикотерапией неотъемлемо должны присутствовать детоксикационные, иммунокорректирующие, симптоматические методы лечения. Грамотно разработанный алгоритм борьбы с развившейся инфекционно-воспалительной, гноеродной средой позволяет в подавляющем количестве случаев прийти к положительному прогнозу.
Профилактические меры нацелены на выявление и учет всех возможных провокационных факторов, которые могут вызвать осложнение. Исходя из этого, на протяжении всего периоперационного периода должны в полном объеме обеспечиваться адекватные действия со стороны медперсонала и пациента. Только так реально исключить или максимально обезопасить человека от местной инфекционной атаки. Перечислим ведущие принципы профилактики ИО в хирургии позвоночного столба.
- Предоперационная комплексная (расширенная) диагностика организма, включая бактериологические обследования мочи, крови. Важно также пройти стоматологический осмотр, обследования у ЛОРа, сдать БАК-посев ротовой полости. При обнаружении высоких диагностических титров инфекций в организме перед операцией нужно пройти специфическое целенаправленное лечение.
- На дооперационном этапе обеспечение должной терапии всех декомпенсированных хронических заболеваний, являющихся потенциальными «усилителями» незаживления и инфицирования операционных ран. Особенного внимания требуют диабетики и больные с аутоиммунными нарушениями в течение всего периоперационного срока! Оперировать разрешено только при достижении стойкой компенсации хронической болезни.
- Прохождение вмешательства исключительно в клиниках высокого уровня, где четко следуют всем нейрохирургическим канонам – от подготовки пациента, четкого соблюдения технологии операций и антисептических норм до безупречного обеспечения реабилитационного ухода.
- Профилактическое использование внутривенных антибиотиков при всех видах операции, будь то резекция межпозвоночной грыжи, новообразования или устранение нестабильности, искривления позвоночника посредством имплантатов или трансплантатов (накануне, интраоперационно, в послеоперационный период).
- По возвращении домой безукоризненное соблюдение предоставленных врачом рекомендаций по уходу, обработке области послеоперационного разреза.
- Неукоснительно придерживаться всех схем лечебного, физического режима после операции.
- При первых симптомах болезненного дискомфорта в районе операционного доступа (боли, жжения, отечности, покраснения, гипертермии и т. п.) незамедлительно показаться лечащему врачу.
Запомните, что инфекционные осложнения на начальной стадии легче остановить и устранить, чем запущенные его формы, причем в ряде случаев безоперационно. И, безусловно, не допустить отторжения имплантов, расшатывания, смещения, поломки, миграции по анатомическим просторам чужеродного тела. Ранняя диагностика, своевременное лечение ИО – основополагающие критерии благополучного исхода, менее тяжелого и длительного восстановления после перенесенной спинальной хирургии.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4335387/
https://www.aans.org/Patients/Neurosurgical-Conditions-and-Treatments/Spinal-Infections
https://cyberleninka.ru/article/v/diagnostika-implant-assotsiirovannyh-infektsiy-v-ortopedii-s-pozitsii-dokazatelnoy-meditsinyисточник
• следует подозревать у пациента с болью в спине, ↑ Т и болезненностью позвоночника
• основные факторы риска: диабет, в/в злоупотребление наркотиками, хроническая почечная недостаточность, алкоголизм
• может приводить к значительной миелопатии, иногда с резким ухудшением
• часто наблюдаются лихорадка, профузное потоотделение, сильный озноб
• классический вариант с кожным фурункулом встречается только в ≈15% случаевХотя следующие временные классификации спинального эпидурального абсцесса (СЭА) используются, но корреляция с истинной продолжительностью инфекционного процесса является неопределенной:
• острый (продолжительность , чем при остром СЭА): грануляционная ткань в эпидуральном пространстве. Может существовать в течение нескольких мес
СЭА часто наблюдается на фоне остеомиелита позвоночника (в одной серии из 40 случаев СЭА остеомиелит позвоночника наблюдался во всех случаях переднего СЭА, в 85% окутывающего СЭА и ни в одном случае заднего СЭА) и межпозвокового дисцита.
Частота: в начале 70-х гг. частота была 0,2-1,2 случая на 10.000 госпитализаций/год. Средний возраст составил 57,5±16,6 лет.
Наиболее частая локализация, указываемая в литературе, — грудной уровень (≈50%), затем поясничный (35%), затем шейный (15%). В серии из 39 пациентов в 82% случаев была задняя локализация и в 18% — передняя.
Клинические проявленияОбычно проявляется очень сильной болью в позвоночнике, болезненностью при перкуссии. Наблюдаются радикулярные симптомы, к которым затем присоединяются симптомы дистального поражения СМ, часто начинающиеся с нарушений функций мочевого пузыря или кишечника, вздутия живота, мышечной слабости, которая затем может прогрессировать до пара- или тетраплегии. Средний срок от возникновения боли до появления корешковых симптомов – 3 д; от корешковых симптомов до возникновения мышечной слабости – 4,5 д; от слабости до параплегии – 24 ч.
Часто наблюдаются лихорадка, профузное потоотделение и сильный озноб. Фурункул удается обнаружить только в 15% случаев.
Может наблюдаться энцефалопатия средней или тяжелой степени, что может привести к задержке постановки диагноза. Могут быть положительные менингеальные симптомы.
В случае послеоперационного СЭА помимо местной боли может быть min кол-во симптомов (напр., отсутствие лейкоцитоза, лихорадки и т.д.).
Патофизиология нарушений функций спинного мозга
Хотя некоторые симптомы со стороны СМ могут быть обусловлены его прямой компрессией (включая случаи с коллапсом тела позвонка), обнаруживается она далеко не всегда. Предполагается, что определенную роль могут иметь сосудистые механизмы; описаны различные варианты артериальной и венозной патологии (в одной серии аутопсийных наблюдений было показано незначительное нарушение артериального кровоснабжения, но значительная венозная компрессия и тромбозы, тромбофлебит эпидуральных вен и самого СМ, с возможным распространением на мягкую мозговую оболочку.
Подозрение на СЭА должно возникать в случаях боли в спине, лихорадки и болезненности позвоночника.
1. менингит
2. острый поперечный миелит (паралич обычно наступает быстрее, данные рентгенологического обследования в норме)
3. выпадение межпозвонкового диска
4. опухоль СМ
5. послеоперационный СЭА может выглядеть как псевдоменингоцеле• гематогенное распространение является наиболее частым (в 26-50% случаев) или непосредственно в эпидуральное пространство или в позвонок с последующим распространением в него. Упоминаемые источники:
A. кожная инфекция (наиболее частая причина): фурункул удается обнаружить в 15% случаев
B. парентеральная инфекция, особенно при в/в злоупотреблении наркотиками
C. бактериальный эндокардит
D. мочевая инфекция
E. дыхательная инфекция (включая отит среднего уха, синуситы и пневмонию)
F. зубной и глоточный абсцессы• прямое распространение из:
A. пролежня
B. абсцесса поясничной мышцы: большая поясничная мышца прикрепляется к поперечным отросткам, телам позвонков (ТП) и межпозвонковым дискам, начиная с нижнего края тела Т12 и до верхней части тела L5
C. при проникающей травме, включая раны брюшной полости, раны шеи
D. глоточной инфекции
E. медиастенита
F. околопочечного абсцесса в результате пиелонефрита• после операций на позвоночнике (у 3 из 8 таких пациентов уже до операции были установлены следующие источники инфицирования: периодонт, мочеиспускательный тракт и артерио-венозная фистула)
A. открытые операции: особенно поясничная дискэктомия (частота ≈0,67%)
B. закрытые вмешательства: напр., установка эпидурального катетера для спинальной эпидуральной анестезии, ЛП и т.д.• в анамнезе часто имеется указание на недавнюю травму спины (вплоть до 30%)
• в некоторых сериях источник инфицирования не удалось установить вплоть до 50% случаев
В серии из 40 больных в 65% случаев имелись сопутствующие хронические заболевания, которые сопровождались нарушениями иммунитета. Среди них: сахарный диабет – 32%, в/в злоупотребление наркотиками – 18%, ХПН – 12%, алкоголизм – 10%, рак, повторные мочевые инфекции, болезнь Потта, положительная реакция на ВИЧ – у 1-2 больных.
Наиболее надежным способом определения возбудителей являются посевы, взятые во время операции. Эти посевы могут быть отрицательными (вероятно чаще в тех случаях, когда пациенты до операции получали АБ), но в этих случаях положительными могут быть посевы крови. Негативные результаты могут наблюдаться в 29-50% случаев.
1. золотистый стафилококк: наиболее частый возбудитель (высевается в >50% случаев), вероятно в результате того, что он чаще вызывает образование абсцессов, его распространенности, способности заражать как здоровых людей, так и лиц с нарушениями иммунитета (эти факты позволяют объяснить, почему во многих случаях СЭА возникает в результате первичного кожного очага)
2. аэробный и анаэробные стрептококки: второй наиболее частый вид возбудителя
8. хронические инфекции:
A. наиболее частой является ТБ. Хотя он стал менее распространенным в США, все равно на его долю приходится 25% случаев СЭА; обычно он сочетается с остеомиелитом позвоночника (болезнь Потта)
B. грибковая: криптококкоз, аспергиллез, бруцеллез
C. паразитарная: эхинококкоз9. множественные возбудители в ≈10% случаев
10. анаэробы высеваются в ≈8% случаев
Развернутый анализ крови: при остром СЭА часто наблюдается лейкоцитоз (в среднем кол-во лейкоцитов =16.700/мм3), при хроническом кол-во лейкоцитов часто нормальное (в среднем =9.800/мм3).
СОЭ: в большинстве случаев повышена, обычно >30.
ЛП: производится с осторожностью в подозрительных случаях на уровне, отдаленном от клинически подозреваемого (для проведения миелографии может потребоваться пункция промежутка С1-2) с постоянной аспирацией для обнаружения гноя по мере продвижения к дуральному мешку (опасность распространения инфекции в САП). При обнаружении гноя следует сразу же остановиться, послать жидкость на посев и прекратить процедуру. Кол-во белка и лейкоцитов в ЦСЖ обычно повышены, кол-во глюкозы нормальное (показатель параменингеальной инфекции). В 5 из 19 случаев был получен рост тех же организмом, что и в абсцессе.
Посев крови: в некоторых случаях может быть полезен для определения возбудителя.
Анализы анэргии: (напр., при паротите или кандидамикозе) для оценки состояния иммунной системы
Краниограммы: обычно нормальные, за исключением случаев остеомиелита прилежащих ТП (чаще при инфекционных процессах, локализующихся впереди ТМО); проверьте есть ли литические очаги, деминерализация, фестончатость костных пластинок (для появления этих изменений может потребоваться 4-6 нед).
МРТ: метод выбора. Исключает необходимость ЛП, чувствительность соответствует чувствительности КТ-миелографии, позволяет дифференцировать другие состояния (особенно поперечный миелит и инфаркт СМ) лучше, чем КТ-миелография. Типичные признаки: в режиме Т1 → гипо- или изотензивное эпидуральное объемное образование; остеомиелит позвоночника проявляется в виде понижения сигнала в кости; в режиме Т2 → эпидуральное объемное образование высокой интенсивности, которое часто накапливает КВ (гадолиниум). Могут наблюдаться 3 типа КУ: 1)плотное, гомогенное, 2)негомогенное с разбросанными областями, не накапливающими КВ, 3)тонкий ободок периферического КУ. В острой фазе, когда абсцесс состоит из одного гноя с небольшим кол-вом грануляционной ткани, КУ может быть min. Остеомиелит позвоночника дает повышение сигнала в кости, сопутствующий дисцит вызывает ↑ сигнала в диске и исчезновение внутриядерного расщепления. При бесконтрасной МРТ в некоторых случаях можно не обнаружить СЭА, использование гадолиниума несколько повышает чувствительность исследования.Миелография: обычно выявляются признаки экстрадуральной компрессии (напр., «вид кисточки» в случае полного блока). В случае полного блока для определения его верхнего уровня требуется С1-2 пункция (если только на КТ после миелографии не будет видно КВ выше очага поражения). См. предосторожности, касающиеся проведения ЛП.
КТ: есть описание обнаружения газа внутри позвоночного канала на обычных КТ. КТ может быть особенно информативна после миелографии.
В тех случаях, когда неврологические нарушения отсутствуют до появления деформации позвоночника возможно проведение иммобилизации (при инфекции в шейном отделе с помощью головного обруча и грудного корсета, для остальных отделов с помошью грудного-поясничного-крестцового корсета) и АБ. Некоторые авторы рекомендуют оперативную эвакуацию очага в сочетании с АБ в качестве метода выбора на основании сообщений о том, что в случаях только АБ лечения (даже соответствующими имеющейся у больного флоре АБ) возможно развитие быстрого и необратимого ухудшения у пациентов, не имевших неврологического дефицита. Рекомендуется применять консервативное лечение у следующих больных:
1. с повышенными факторами риска для хирургического лечения
2. при большой продолжительности зоны поражения спинномозгового канала
3. полным параличом >3 д
4. при отсутствии выраженного неврологического дефицита (NB: это положение спорно)Целями являются установление диагноза и возбудителя, удаление гноя и грануляционной ткани, при необходимости костная стабилизация. В большинстве случаев СЭА располагается кзади от дурального мешка, поэтому для доступа к нему требуется обширная ламинэктомия. В случае заднего расположения СЭА и при отсутствии признаков остеомиелита позвоночника после проведения простой ламинэктомии и АБ терапии нестабильности обычно не наступает. Рану закрывают ограниченными проволочными швами. В тех случаях, когда имелась только грануляционная ткань и не было гноя, оставление дренажа не требуется. При повторной инфекции может потребоваться реоперация и установка приточно-отточной промывной системы.
У пациентов с остеомиелитом позвоночника после проведения ламинэктомии может развиться нестабильность позвоночника, особенно если имеется существенная деструкция кости. Поэтому при передних СЭА, который обычно наблюдается на фоне остеомиелита (болезнь Потта), всегда, когда это возможно, показан задне-боковой внеполостной доступ (у ослабленных больных следует избегать трансабдоминального или трансторакального доступов) с удалением нежизнеспособной кости с последующей задней инструментальной фиксацией. В случае болезни Потта в качестве распорки можно использовать трансплантат, взятый у пациента (ребро или мальберцовая кость), с небольшим риском его инфицирования.
Если возбудитель и источник СЭА неизвестны, то наиболее вероятен золотистый стафилококк. Эмпирические АБ:
1. цефалоспорин-3, напр., цефотаксим (Claforan®)
И
2. ванкомицин: пока не будет исключен МУЗС. После его исключения можно перейти на синтетический пенициллин (напр., нафциллин или оксациллин)
И
3. рифамипин РОАБ меняют в зависимости от результатов посевов или обнаружения источника [напр., у лиц, злоупотребляющих в/в наркотиками, чаще встречаются Грам(-) организмы].
При СЭА после 3-4 нед лечения в/в АБ обычно достаточно 4 нед курса РО АБ. При сопутствующем остеомиелите позвоночника в/в курс должен составлять 6-8 нед (хотя некоторые авторы отмечают, что гистологически остеомиелит имеется практически во всех случаях, даже если его не удается обнаружить рентгенологически; поэтому лечение в обеих группах должно быть одинаковым). Повторные анализы СОЭ также могут влиять на продолжительность лечения (при отсутствии снижения СОЭ следует предполагать повторную инфекцию). Во время лечения АБ требуется иммобилизация в течение по крайней мере 6 нед.
Летальные исходы наблюдаются в 18-23% случаев (возможно чаще у пожилых больных и с парализацией до операции). Улучшение выраженного неврологического дефицита наблюдается редко, даже если операция производится в течение 6-12 ч после его возникновения. Обратное развитие парализации сакральных сегментов СМ, существующей более нескольких часов, наблюдается редко (исключение: 50% восстановление при болезни Потта). Смертность обычно обусловлена первичным очагом инфекции или осложнениями параплегии (напр., ТЭЛА).
источник
«NEIRODOC.RU — это медицинская информация, максимально доступная для усвоения без специального образования и созданная на основе опыта практикующего врача.»
Спинальный эпидуральный абсцесс или эпидуральный абсцесс позвоночника – это абсцесс или, проще говоря, гнойник, который располагается в эпидуральном пространстве, то есть в позвоночном канале, где находится спинной мозг с его оболочками и нервными корешками. Наиболее частое расположение – грудной отдел позвоночника (около 50%), затем поясничный отдел (35%) и шейный (15%). Кроме того, по отношению к дуральному мешку (оболочке, покрывающей спинной мозг с нервными корешками), может располагаться сзади и спереди. Спинальный эпидуральный абсцесс часто бывает на фоне остеомиелита позвоночника или спондилита (воспаления тела позвонка с некрозом), дисцита (воспаления межпозвонкового диска), спондилодисцита (воспаления тела позвонка и межпозвонкового диска).
Существует временная классификация спинального эпидурального абсцесса.
Выделяют следующие периоды:
- Острый (продолжительностью до 12-16 дней), который характеризуется наличием явного гноя в эпидуральном пространстве.
- Хронический (продолжительностью более 12-16 дней), характеризуется образованием грануляционной ткани в эпидуральном пространстве, может существовать несколько месяцев.
- Болевой синдром. Боль в позвоночнике обычно очень сильная. Может быть болезненность при постукивании по позвоночнику.
- Неврологическая симптоматика, которая заключается в поражении нервных корешков, а затем и спинного мозга (только если абсцесс находится выше 1-2 поясничных позвонков, так как ниже этих позвонков спинного мозга уже нет, а есть только нервные корешки). Проявляется в виде корешковых болей, онемения, снижения чувствительности, парезами (слабость в конечностях) вплоть до плегии (отсутствие движений в конечностях) и нарушением функции тазовых органов (мочевой пузырь и кишечник). При абсцессах на поясничном и грудном уровнях вышеописанные нарушения возникают в ногах, а при абсцессах на шейном уровне – в ногах и руках.
- Лихорадка (повышение температуры тела выше 37,0⁰), профузное потоотделение и сильный озноб.
- Послеоперационный спинальный эпидуральный абсцесс может проявляться только местной болью в области операции и неврологической симптоматикой, а остальные симптомы или минимально выражены или могут отсутствовать совсем, например, отсутствие лихорадки, лейкоцитоза в общем анализе крови и так далее.
- Чаще всего гематогенное распространение, то есть распространение с кровью (в 26-50% случаев). Возбудитель инфекции попадает непосредственно в эпидуральное пространство или же в позвонок или диск с последующим распространением в эпидуральное пространство.
- Чаще всего кожная инфекция (фурункул, абсцесс, карбункул, рожистое воспаление, флегмона и д.р.)
- Парентеральная инфекция, то есть после внутривенных вливаний, особенно при внутривенном употреблении наркотиков.
- Бактериальный эндокардит (воспаление внутренней оболочки сердца).
- Мочевая инфекция.
- Дыхательная инфекция (отиты, синуситы, пневмония).
- Зубной и глоточный абсцессы.
- Прямое распространение, то есть через местные ткани.
- Пролежни.
- Абсцесс поясничной мышцы.
- Проникающая травма (ранение брюшной или грудной полости, шеи).
- Глоточная инфекция.
- Медиастенит (воспаление средостения).
- Паранефральный абсцесс на фоне пиелонефрита (воспаления почек).
- После операций на позвоночнике.
- Открытая операция по поводу травмы позвоночника, грыжи диска и других дегенеративных заболеваний позвоночника.
- Закрытое вмешательство, например, установка люмбального наружного дренажа или эпидурального катетера для эпидуральной анестезии, люмбальная пункция.
Надо отметить, что открытые операции и закрытые вмешательства крайне редко вызывают инфицирование позвоночника.
- Недавняя травма спины.
- Неустановленный источник.
Сопутствующие хронические заболевания, которые сопровождаются нарушением иммунитета:
- Сахарный диабет.
- Внутривенное злоупотребление наркотиками.
- Хроническая почечная недостаточность.
- Алкоголизм.
- Рак.
- Повторные мочевые инфекции.
- ВИЧ.
- Бактерии:
- Чаще всего золотистый стафилококк (более 50% случаев).
- Аэробные и анаэробные стрептококки.
- Кишечная палочка.
- Синегнойная палочка.
- Пневмококки.
- Энтеробактер.
- Микобактерия туберкулеза (в 25% случаев спинальных эпидуральных абсцессов). Такие абсцессы обычно сочетаются с остеомиелитом позвоночника.
- Грибки:
- Криптококкоз.
- Аспергиллез.
- Бруцеллез.
- Паразиты: эхинококкоз.
- Множественные возбудители (около 10% случаев).
Методы диагностики эпидурального абсцесса позвоночника:
- Наличие симптоматики, которая описана выше.
- Общий анализ крови: в случае острого спинального эпидурального абсцесса часто бывает лейкоцитоз (повышение лейкоцитов) в среднем до 16,7х10 9 , при хроническом количество лейкоцитов обычно в пределах нормы, в среднем до 9,8х10 9 , СОЭ (скорость оседания эритроцитов) в большинстве случаев более 30 мм/ч.
- Посев крови на бактериальную флору полезен в некоторых случаях для определения возбудителя.
- Диаскинтет используют для исключения туберкулезного поражения позвоночника, заключается в постановке внутрикожной пробы, которая вызывает у лиц с туберкулезной инфекцией специфическую кожную реакцию, более эффективен, чем проба Манту.
- ПЦР диагностика на туберкулез (полимеразная цепная реакция), очень чувствительный метод, суть которого заключается в выявлении в исследуемом материале не самого возбудителя инфекции, а частички его ДНК.
- МРТ (магнитно-резонансная томография) – метод выбора, обязателен при диагностике спинального эпидурального абсцесса, остеомиелита позвоночника и дисцита.
- КТ (компьютерная томография): в литературе есть описание обнаружения газа внутри позвоночного канала при спинальном эпидуральном абсцессе, но КТ более информативна для остеомиелита позвоночника, который часто сопровождает спинальный эпидуральный абсцесс.
В случаях, когда неврологические нарушения отсутствуют до появления деформации позвоночника возможна консервативная терапия, суть которой заключается в применении антибиотиков и иммобилизации позвоночника шейным воротником, если инфекция в шейном отделе позвоночника и грудным или поясничным корсетами, если инфекция в соответствующих отделах позвоночника.
Если возбудитель и источник спинального эпидурального абсцесса неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбирают эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (могут быть противопоказания, необходимо проконсультироваться с врачом!).
Антибиотики меняют в зависимости от результатов посевов или обнаружения источника.
После 3-4 недель лечения внутривенным введением антибиотиков обычно достаточно 4-недельного курса приема антибиотиков внутрь. При сопутствующем остеомиелите позвоночника курс внутривенного лечения антибиотиками может составлять 6-8 недель. На продолжительность курса лечения могут влиять повторные анализы СОЭ (в случае положительного эффекта СОЭ должна снижаться, хотя СОЭ снижается медленно) и картина МРТ. Во время лечения антибиотиками требуется иммобилизация позвоночника в среднем 6 месяцев.
Цели хирургичсекого лечения эпидурального абсцесса:
- Установление возбудителя (берется ткань для посева на бактериальную флору) и диагноза.
- Удаление гноя и грануляционной ткани в случаях сдавления нервных структур (развития стеноза позвоночного канала) и появления неврологического дефицита (пареза, плегии, нарушения функции тазовых органов, нарушения чувствительности) или стойкого болевого корешкового синдрома.
- Радикальная санация и стабилизация позвоночника.
В большинстве случаев спинальный эпидуральный абсцесс располагается кзади от дурального мешка, поэтому для доступа к нему необходима ламинэктомия или гемиламинэктомия – операция, при которой удаляется дужка позвонка или половина дужки соответственно (задние костные структуры позвонка). Ламинэктомия обычно дополняется стабилизацией позвоночника, так как может развиться нестабильность. То есть выполняется транспедикулярная фиксация (ТПФ) – в тела позвонков через корни дужек (ножки) вводятся титановые винты, которые затем скрепляются продольными балками и иногда поперечной. Если выявлен гной, то ТПФ выполнять опасно, так как металлоконструкция все-таки инородное тело и может привести к хронизации гнойного процесса. В таком случае ТПФ обычно выполняется вторым этапом только после излечения эпидурального абсцесса. При отсутствии признаков остеомиелита позвоночника после проведения простой ламинэктомии или гемиламинэктомии на одном уровне и антибактериальной терапии антибиотиками нестабильность обычно не развивается. При выявлении гноя операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, то установка промывной системы не требуется. При сочетании эпидурального абсцесса, расположенного впереди дурального мешка, с остеомиелитом позвоночника показана радикальная санация, сопровождаемая реконструкцией передней части позвоночного столба титановыми кейджами и прочной фиксацией. То есть удаляются пораженные тела позвонков с межпозвонковыми дисками, вместо которых устанавливаются титановые импланты. Цель – избавиться от очага инфекции и добиться стабилизации позвоночника. Отсутствуют неблагоприятные последствия, связанные с применением кейджей в присутствии активной гнойной или туберкулезной инфекции.
Летальные исходы эпидурального абсцесса наблюдаются в 18-23% случаев, но в основном у пожилых пациентов и пациентов с парализацией до операции ввиду развития осложнений, например, тромбоэмболии легочной артерии (ТЭЛА), сепсиса, пневмонии, урологической инфекции и других.
Улучшение выраженного неврологического дефицита встречается редко, даже если операция выполнена в первые 6-12 часов после его развития.
У молодых пациентов без неврологического дефицита исход обычно благоприятный.
- Нейрохирургия / Марк С.Гринберг; пер. с англ. – М.: МЕДпресс-информ, 2010. – 1008 с.: ил.
- Практическая нейрохирургия: Руководство для врачей / Под ред. Б.В.Гайдара. – СПб.: Гиппократ, 2002. – 648 с.
- Зиятдинов, К М. Диагностика и оперативное лечение туберкулезного спондилита / К.М. Знятдинов, В.Н. Лавров, А.Б. Кожевников II Сб, науч. тр./ МНИИТ.- М., 1998 С.
- Корнилов Б.М., Овчинников О.Д., Миничев С.Б. и др. Гнойно-воспалительные заболевания позвонков и межпозвонковых дисков // Лечение больных с гнойно- септическими осложнениями травм. Прокопьевск, 1997 С.
- Лавров, В,Н, Новые технологи» о хирургическом лечении туберкулезного спондилита / В.Н. Лавров // Пробл. Туберкулеза -2002 № 2.-С.
- Морозов А.К., Ветрилэ С.Т., Колбовский Д.А. и др. Диагностика неспецифических воспалительных заболеваний позвоночника // Вестн. травматол. и ортопед. им. Н.Н. Приорова. № 2 2006 С.
Материалы сайта предназначены для ознакомления с особенностями заболевания и не заменяют очной консультации врача. К применению каких-либо лекарственных средств или медицинских манипуляций могут быть противопоказания. Заниматься самолечением нельзя! Если что-то не так с Вашим здоровьем, обратитесь к врачу.
Если есть вопросы или замечания по статье, то оставляйте комментарии ниже на странице или участвуйте в форуме. Отвечу на все Ваши вопросы.
Подписывайтесь на новости блога, а так же делитесь статьей с друзьями с помощью социальных кнопок.
При использовании материалов сайта, активная ссылка обязательна.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Эпидуральный абсцесс – гнойно-воспалительный процесс, который имеет границы и возникающий в эпидуральном пространстве позвоночника. Это заболевание встречается в одном случае на 10 тысяч человек. Чаще всего он появляется в среднегрудном отделе, 35% приходится на область поясницы, и реже всего он встречается в области шеи.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…Чаще всего болезнь возникает у людей в возрасте от 40 до 75 лет с нарушениями в иммунной системе.
Основная причина эпидурального абсцесса позвоночника – инфекция, которая попадает в позвоночный столб. Чаще всего причиной становятся стафилококки, стрептококки, анаэробы, палочка туберкулёза, грибки.
Инфекция попадает в позвоночник из отдалённых инфекционных очагов по крови или по лимфе. Источником может быть фурункул, заглоточный абсцесс, киста, эндокардит, пиелонефрит, цистит, периодонтит, отит, пневмония.
К другим причинам можно отнести распространение гнойного воспаления из структур, которые расположены рядом, это может быть остеомиелит, туберкулёз позвоночника, пролежни. Примерно в 30% всех случаев инфекция проникает внутрь позвоночника при травме спины, может образовываться гематома, которая затем нагнаивается и становится источником заболевания.
В самых редких случаях патология становится следствием эпидуральной анестезии, люмбальной пункции или хирургического вмешательства на область позвоночника.
Также в формировании воспаления большую роль играет сниженный иммунитет, который может развиться в результате алкоголизма, наркомании, ВИЧ-инфекции, сахарного диабета, пожилого возраста.
Эпидуральный абсцесс позвоночника имеет свои симптомы. Всё начинается с боли в спине и повышения температуры. Через некоторое время развивается корешковый синдром, что сопровождается снижением сухожильных рефлексов — эта стадия считается второй. Без медицинской помощи наступает третья стадия, при которой диагностируются парезы и нарушения в работе тазовых органов. Четвёртая стадия – полный паралич всего тела, который появляется очень быстро.
Каких-либо специфических симптомов нет. Вялые параличи регистрируются на уровне абсцесса, а ниже диагностируются центральные параличи и сенсорные нарушения. В том месте, где расположен абсцесс, на коже может наблюдаться гиперемия и отёчность.
Время от одной стадии до другой может быть самым разным. Если процесс протекает остро, тогда параличи наступают буквально в течение нескольких суток от появления первых симптомов. Если процесс хронический, тогда они возникают не раньше, чем через пару недель. При этом повышенной температуры тела нет, чаще всего она не превышает 37,5 градусов.
Если острый процесс переходит в хронический, тогда наблюдается небольшая стабилизация общего состояния, снижение температуры, однако это не значит, что пациент может считать себя полностью здоровым.
Достоверно поставить правильный диагноз по одним только симптомам невозможно. Если в качестве диагностики используется анализ крови, тогда при остром процессе будет наблюдаться повышенное СОЭ и большое количество лейкоцитов. Хронический процесс даёт минимальные изменения. Но для того, чтобы выявить возбудителя, следует провести посев крови на стерильность.
Рентгенография позволяет выявить или, наоборот, исключить остеомиелит или туберкулёзный спондилит. Пункция возможна, только если абсцесс расположен на уровне грудного отдела позвоночника, но не ниже.
Спинальный эпидуральный абсцесс диагностируют и с помощью миелографии, которая покажет наличие частичного или полного сдавливания спинного мозга, однако показать, что стало причиной этого состояния – гематома, абсцесс или опухоль, такая диагностическая процедура не сможет. Поэтому самым лучшим выбором считается КТ или МРТ — исследование.
Контактные эпидуральные абсцессы спинного мозга – это показание для срочного хирургического вмешательства. Операция проводится по типу ламинэктомии и дренирования субдурального пространства для удаления очага. Если причина – остеомиелит, тогда одновременно проводится удаление всех мёртвых тканей и фиксация позвонков.
Обязательно лечение антибиотиками, причём начать его следует как можно раньше. Чаще всего назначается сразу несколько препаратов из разных групп. Первые несколько дней лекарства вводятся только внутривенно. Продолжительность лечения составляет до 2 месяцев.
Последствия эпидурального абсцесса позвоночника могут быть самыми разными. Практически в четверти всех случаев бывает смертельный исход в результате сепсиса, либо тромбоэмболии артерий. Хуже всего прогноз у пожилых пациентов, у которых операция была проведена после развития параличей.
- Основные вегетативно-дистрофические синдромы
- Проявления, лечение и возможные исходы диффузного миелита
- Что такое вертеброревитология?
- Причины развития, проявления и терапия инфраторакального синдрома
- Симптомы, диагностика и лечение межостистого неоартроза
- Артроз и периартроз
- Боли
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
- 30 сентября 2018
Боли у стопы, отекает нога — с чем это связано?
К какому врачу идти при таких симптомах?
Могут ли боли в пояснице появиться из-за псориатического артрита?
- Можно ли заниматься единоборствами после установки импланта?
Каталог клиник по лечению позвоночника
Список препаратов и лекарственных средств
© 2013 — 2018 Vashaspina.ru | Карта сайта | Лечение в Израиле | Обратная связь | О сайте | Пользовательское соглашение | Политика конфиденциальности
Информация на сайте предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом.
Использование материалов с сайта разрешается только при наличии гиперссылки на сайт VashaSpina.ru.
Травмы позвоночного столба в наше время – далеко не редкость. Разного рода проблемы с позвоночником имеют как люди старшего возраста, так и совсем молодые. Современная медицина уже давно вооружена действенными методиками по лечению переломов и травм на позвоночнике. Одна из методик – операция по установке металлоконструкции прямо на кости позвоночника. Это практикуют в случае повреждения позвоночного столба.
- Почему может повредиться позвоночный столб?
- В каких случаях нужна операция по установке металлоконструкции?
- Классификация металлоконструкций
- Реабилитация после операции и ее особенности
- Советы по реабилитации
- Почему иногда металлоконструкции удаляют?
- Противопоказания к удалению конструкции
Сегодня мы расскажем, как подобная установка способна сократить период реабилитации после травм и как ношение ее влияет на повседневность человека.
Есть большое количество причин, из-за которых можно повредить спину. Как правило, это случается при чрезмерном воздействии на тот или иной отдел позвоночника. Среди частых причин:
- падение с большой высоты;
- удары при обрушении;
- автомобильная авария.
Травмам больше всего подвергаются самые хрупкие отделы позвоночника:
Это может привести к летальному исходу или пожизненному обездвиживанию. Но чтобы понимать характер травм позвоночника, нужно знать их классификацию.
По характеру это бывают такие повреждения:
- несильные ушибы, которые не требуют операции, поскольку не оставляют после себя тяжелые клинические проявления;
- травмы, которые происходят вследствие дистрофических процессов межпозвоночных дисков или связочного аппарата. Требуют операции – восстанавливается или меняется поврежденная структура;
- переломы позвоночных тел, дуг или отростков;
- переломы или вывихи;
- вывихи и подвывихи.
Шейный и поясничный отдел позвоночника подвергаются при травмах таких патологическим процессам:
- сокращение диаметра спинно-мозгового канала;
- изменения связочного аппарата и межпозвоночного диска дегенеративно-дистрофичного характера;
- межпозвоночная грыжа.
В данных случаях назначается операция по протезированию. Пациенту устанавливают специальные пластины, которые стабилизируют указанный отдел позвоночника, обездвиживают отдел или сегмент.
Такой метод лечения широко применяется при различных травмах позвоночниках. Подобная операция минимизирует период реабилитации, в скором времени пациент может вернуться к привычному для себя образу жизни.
Благодаря современным технологиям металлические конструкции, применяемые для операций подобного рода, могут иметь разные размеры и формы. Их классифицируют следующим образом:
- при установке конструкций внутри костного канала (интрамедуллярном остеосинтезе) применяются сплошные или полые стержни, а также интрамедуллярные стержни как с блокировкой, так и без нее;
- при экстрамедуллярном остеосинтезе (установке конструкций на кость) задействуют скобы, винты и пластины.
По сравнению с предыдущими годами реабилитация после таких операций проходить достаточно быстро.
При любой травме организму необходимо восстановиться и это время сильно зависит от множества различных факторов.
Операции на позвоночнике относятся к категории наиболее сложных и травматичных, ведь он является защитой для другого важного органа – спинного мозга. Период реабилитации после травм позвоночника может составлять от 2-3 дней (операция по удалению грыжи) и до нескольких лет (парез, паралич органов или травмы спинного мозга).
И чем шире область фиксации позвоночных тел, тем дольше будет срок реабилитации, включающий в себя постельный режим. При этих операциях динамика восстановления организма контролируется посредством рентгенографии, снимки делают каждую неделю. В этот же период с пациентом специалист занимается лечебной физкультурой, приближая период восстановления. Кроме физкультуры, пациенту назначают физиотерапевтические процедуры и массаж конечностей. Вскорости человек сможет вставать с постели и начинать ходить. Если после операции болит спина, то следует сообщить врачу. Вероятно, есть необходимость изменить способ обезболивания.
Чтобы облегчить состояние пациента после операции научиться ходить с металлоконструкциями (срок сращения в среднем составляет 3-4 месяца), ему нужно носить специальный медицинский корсет. Его носить нужно будет около года, а процесс адаптации к посторонней конструкции может длиться до 2 лет.
Уже перечисленные мероприятия по реабилитации позвоночника улучшают циркуляцию крови и разрабатывают связки и суставы:
- каждый день выполняйте упражнения по лечебной физкультуре. Они помогают не только вернуть былые функции спины, но также укрепить мышцы, а это, в свою очередь, помогает значительно облегчить нагрузку на позвонки посредством ношения мышечного корсета;
- регулярно делайте массаж в области спины. Эта процедура позволит увеличить приток крови в область травмы, причем чем больше в этой области циркулирует крови, тем быстрее позвоночник восстановится;
- достаточно популярный и относительно старый метод реабилитации – это физиолечение. Данный метод работает посредством таких естественных факторов, как лазер, ультразвук, холод, тепло и магниты. Данное лечение помогает улучшить микроциркуляцию крови, развивает регенеративные способности организма и всячески благоприятно воздействует;
- рефлексотерапия – это спорный метод реабилитации позвоночника после операций. Он подразумевает воздействие на некоторые точки, находящиеся на теле и позволяет привести мышцы в тонус и увеличить приток крови.
Очень важно после операции не забывать ухаживать за швами. Если не соблюдать гигиену, то шовный материал станет входными воротами для присоединения инфекции. Это может спровоцировать воспалительные изменения и начнется отторжение установленного материала. В таких случаях не исключены и летальные исходы. При инфицировании шовного материала пациенту назначается небольшая операция, в таком случае старый материал следует удалить, рану повторно обработать и ушить.
Причины, по которым металлоконструкции подлежат удалению, бывают абсолютными и относительными.
К абсолютным причинам относятся такие:
- аллергические проявления после установки конструкции в тело. Подобная реакция говорит об индивидуальных особенностях организма;
- инфицирование после операции. От металлоконструкции остается раневой канал, по которому может проникнуть инфекция глубоко в организм. Если от нее вовремя, то может появиться угроза жизни человека;
- формируется ложный сустав вследствие нестабильной фиксации;
- повторная операция на этом же участке;
- слишком молодой возраст. Конструкция мешает росту и развитию костей;
- некачественный материал конструкции.
Относительных причин удаления имплантата меньше:
- психологический фактор или желание пациента. Не все могут спокойно относиться к присутствию в теле инородного тела;
- физический дискомфорт, когда конструкция мешает делать те или иные действия или носить одежду.
В случае если пациент просит врача удалить конструкцию, то он должен взвесить все «за» и «против» повторной операции. Противопоказания в этом случае такие:
- возраст человека. Люди старшего возраста могут впоследствии получить серьезные проблемы со здоровьем или даже не пережить операцию;
- наличие инфекционных заболеваний, гнойных ран, поражений на слизистых оболочках и кожных покровах;
- конструкция из металла является ключевым опорным элементом, если ее удалить, можно спровоцировать деформацию позвоночника или повторный перелом;
- если конструкция находится в непосредственной близости от жизненно важных органов;
- если конструкция расположена впереди от позвоночного столба из области таза и плечевого сустава. При установке в этих участках имеется большой риск повреждений образований неврологического типа.
После периода реабилитации начинается восстановление утраченных функций, а в тяжелых случаях они могут восстановиться хотя бы частично. Но помните, что если в пораженной области случается повторная травма, то это может вызвать более серьезные осложнения, лечить которые придется более длительное время.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Что такое бурсит пятки знают не многие. Заболевание имеет второе название – ахиллобурсит. Сопровождается оно острым воспалением синовиальной (околосуставной) сумки. Эта часть сустава представляет собой небольшой карман, который является своеобразной прокладкой между сухожилиями, костями и мышцами.
Нужно отметить, что бурсит пятки, это еще и такое специфическое воспаление области, прилегающей к синовиальной сумке. Недуг распространен среди людей, занимающихся активным и опасным в плане травматизма спортом (велосипедисты, футболисты и др).
Основные симптомы, характеризующие подпяточный бурсит:
- припухлость в области соединения кости и ахиллового сухожилия
- болезненность ощущений в этой же области.
Обычно воспалительный процесс начинается неожиданно и сопровождается резкой болью, которая даже при осторожных движениях усиливается. Над пяткой появляется очень напряженная точка, а вокруг нее наблюдается отечность, покраснение тканей и даже повышается температура.
Провоцирующими факторами в развитии этого заболевания являются
- чрезмерные нагрузки;
- травмы околосуставной сумки;
- инфекции.
Как уже было сказано выше, заболевание часто встречается среди спортсменов и вызвано чрезмерными физическими нагрузками на пяточную область. Кроме того, в группу риска бурсита пятки входят пациенты, страдающие ревматоидным артритом, имеющие лишний вес либо носящие неудобную тесную обувь (обувь на высоком каблуке).
Заболевание может возникнуть по разным причинам, даже не имеющим отношение к тому, что было сказано выше. Поэтому при диагностике бурсита пятки необходимо своевременно начать лечить болезнь.
Важно! Если нездоровую конечность подвергать постоянному раздражению, заболевание может принять хроническую форму. Лечение бурсита пятки должно начаться на первых этапах заболевания, поскольку ткань со временем будет разрастаться, а значительные кальциевые отложения ограничат движение.
Причем подвижность сустава будет сохраняться, но вот серьезных проблем с ношением обуви не избежать. На фото изображен бурсит пятки в запущенном состоянии.
Такую патологию вызывают стафилококки, стрептококки, разные гноеродные микробы. Спровоцировать заражение может поражение прилегающей кости или ткани. Поэтому лечить бурсит одними народными средствами нельзя. Только в медицинском учреждении могут оказать эффективную помощь.
Чтобы иметь представление о том, как правильно лечить данное заболевание, нужно иметь представление о его разновидностях.
Существует три вида бурсита пятки:
- Гнойный бурсит – воспалительный процесс локализуется на внутренней стороне плюсневой кости. В конкретном случае при попадании инфекции развивается абсцесс. Болевые симптомы возникают обычно при ходьбе.
- Гонорейный бурсит – характеризуется развитием поражения пяточной сумки. Симптомы воспаления носят ярко выраженный характер и распространяются на другие ткани, расположенные рядом. Гонорейному бурситу присущи сильные неприятные ощущения. Принимая во внимание то, что болезнь протекает остро, пациент должен немедленно обратиться к врачу.
- Туберкулезный бурсит – для этой формы характерно поражение сумки, которое сопровождается выраженной припухлостью. В полости скапливается экссудат серозно-фиброзного типа, переходящий в творожисто-гнойную форму. Болезнь может осложниться возникновением свищей, поэтому иногда требуется хирургическая операция.
Чтобы грамотно построить лечение, требуется установить возбудитель заболевания и специфику болезни. Для исследования берется содержание околосвязочного мешка. Врач учитывает симптомы и анализ.
Отличительная особенность бурсита в том, что при этом заболевании сохраняется подвижность сустава. Для уточнения диагноза прибегают к обследованию с помощью рентгена и методу пальпации. Путем прощупываний и надавливаний определяется область повреждения. Чтобы исключить другие диагнозы и начать правильно лечить, берут на исследование жидкость из бурсита.
Лечение болезни основывается на покое и наложении тугой повязки на больную область. На ранней стадии острого бурсита этот метод весьма эффективен. Результата можно добиться при накладывании на больное место согревающих компрессов.
Обратите внимание! Главное начать лечение вовремя, это поможет избежать гнойной стадии. В стационаре больному назначат целый ряд физиотерапевтических процедур. Если заболевание перешло в хроническую стадию с рецидивами, места скопления экссудата прокалывают и жидкость откачивают.
Суставной карман обрабатывают антисептиками и антибиотиками. Хорошо, если у человека сильный иммунитет, это способствует быстрому выздоровлению и возвращению к полноценному ритму жизни.
- Лечению бурсита способствуют ножные ванны. Для них используют хвойный отвар.
- Неплохо принимать ванночки с сенной трухой. Сначала готовится отвар из травы и смешивается с кипяченой водой. Больную ногу в таком растворе нужно держать 30 минут.
- Смесь меда, водки и сока алоэ используют для пяточного компресса.
- 15 грамм прополиса и 150 грамм сливочного масла смешать и принимать внутрь 3 раза в день до еды по 1-й чайной ложке.
Чтобы предотвратить появление бурсита, следует избегать больших нагрузок на мышцы и травм пятки. Если нагрузки неизбежны, нужно использовать эластичный бинт.
Обувь не должна причинять неудобств и дискомфорт при ходьбе. Время от времени рекомендуется делать гимнастику для стоп. Любые раны следует обрабатывать дезинфицирующими растворами.
При соблюдении мер профилактики, даже если признаки бурсита возникли, хирургического вмешательства можно избежать.
- наличие свищей;
- хронический процесс при неэффективности консервативного лечения;
- острый гнойный бурсит.
Во время операции возможны следующие манипуляции:
- иссечение оболочки сумки;
- удаление синовиального мешочка;
- откачка жидкости (пункция).
После любой операции пациенту требуется реабилитационное лечение. Нога фиксируется в неподвижном положении на 2 недели. Проводятся меры профилактики, предупреждающие образование тромбов.
Ежедневно нужно менять повязку. Нагрузки на ногу вводятся постепенно. Через месяц после операции нога может полноценно функционировать.
источник