Чем флегмона отличается от абсцесса?
Флегмону нередко путают с абсцессом. Оба эти процесса являются гнойно-воспалительными. Но, если абсцесс имеет четкие границы, то флегмона таковых не имеет и является разлитым воспалением, локализующимся в заполненном клетчаткой пространстве. Вследствие этих особенностей флегмоны могут распространяться на соседние, смежные с ними ткани и органы.
Причины возникновения флегмоны
Причиной развития флегмоны являются проникновение в ткани патогенных микроорганизмов и их размножение там. Чаще всего возбудителями становятся стафилококки, кишечная палочка, клостридии, стрептококки и другие бактерии. Одни из них проникают в организм через различные дефекты кожных покровов (порезы, царапины, место укола инъекционной иглой, операционный разрез и пр.), другие попадают в клетчатку, «путешествуя» по лимфатическим или кровеносным сосудам, третьи — при вскрытии абсцесса какого-либо органа в окружающее пространство. Развитием флегмоны может осложниться фурункул или карбункул, если не заниматься его лечением.
Факторы, повышающие риск развития этого заболевания
Развитию флегмонозного воспаления способствуют несостоятельная иммунная защита организма, алкоголизм, наличие хронических заболеваний, истощение и некоторые другие факторы. Но, к примеру, клостридии могут стать причиной появления флегмоны даже у вполне здорового человека. Это объясняется тем, что эти бактерии растворяют защитную оболочку, образованием которой организм пытается отграничить гнойный процесс.
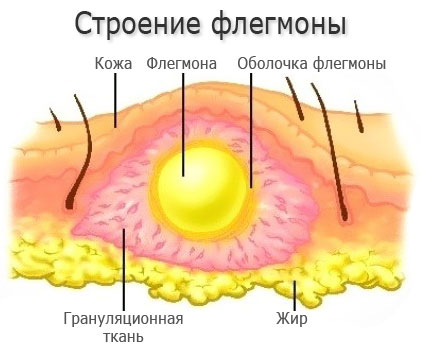
Если говорить об анатомическом расположении флегмон, то они бывают подкожными, забрюшинными, межмышечными. Если патологический процесс развивается в грудной клетке, то говорят о флегмоне клетчатки средостения, если вокруг почки — о паранефрите, вокруг прямой кишки — о парапроктите. Бывают флегмоны стоп и кистей.
По глубине распространения гнойного воспаления флегмоны делятся на поверхностные, расположенные не глубже мышечного слоя, и глубокие, проникающие в мышцы и между них к внутренним органам.
Клиническая картина поверхностных и глубоких флегмон
При поверхностной флегмоне отмечаются отек тканей и покраснение кожи, под которой определяется болезненное уплотнение. Сразу реагируют ближайшие лимфоузлы: они становятся болезненными, увеличиваются в размерах. Повышается температура тела, кожа над очагом воспаления становится горячей. Больного знобит, он жалуется на слабость, сухость во рту, постоянную жажду.
При глубоких флегмонах в клинической картине преобладают симптомы общей интоксикации организма: температура (иногда выше 40°C), озноб, проливной пот, непреодолимая слабость. На интоксикацию реагируют все органы и системы: учащается, а затем урежается сердцебиение, снижается давление, может нарушаться ритм сердца, появляются одышка, тошнота, рвота, резко уменьшается количество выделяемой мочи. Признаками глубокой флегмоны являются асимметрия обычно симметричных участков тела, нарушение функций расположенного рядом органа.
Самым грозным осложнением флегмоны является сепсис. Могут развиваться тромбофлебиты, артерииты, гнойные воспаления близлежащих органов (менингит, медиастинит и пр.).
Как врач ставит диагноз флегмоны?
Диагностика поверхностных флегмон не составляет труда. А глубокие флегмоны выявляются чаще случайно при проведении обследования пациента, обратившегося к врачу по поводу беспричинной лихорадки и других описанных выше симптомов интоксикации. Флегмона может быть обнаружена при проведении УЗИ, рентгенографии, КТ, МРТ. Для уточнения диагноза выполняется диагностическая пункция с дальнейшим исследованием полученного материала.
Лечение флегмон осуществляется только в условиях хирургического стационара. Гнойный очаг вскрывается, содержимое его удаляется посредством многократного промывания дезинфицирующими растворами, устанавливается дренаж. Медикаментозная терапия подразумевает обязательное назначение антибиотиков, иммуномодуляторов.
Профилактика развития флегмонозного воспаления заключается в раннем обращении за медицинской помощью при малейших признаках местного воспаления.
Информация размещена на сайте только для ознакомления. Обязательно необходима консультация со специалистом.
Если вы нашли ошибку в тексте, некорректный отзыв или неправильную информацию в описании, то просим вас сообщать об этом администратору сайта.
Отзывы размещенные на данном сайте являются личным мнением лиц их написавших. Не занимайтесь самолечением!
источник
Гнойные патологии кожи и жирового слоя клетчатки чаще (до 90% историй болезни) вызываются инфицированием стафилококком. О том, в чем разница между фурункулом и карбункулом, каковы отличия последнего от гидраденита, абсцесса кожи, и флегмоны, расскажем вам сегодня.
Основные факторы, способствующие развитию патологий:
- уменьшение местной сопротивляемости тканей внедрению патогенов;
- снижение иммунитета;
- переохлаждение, распространение микробной флоры с кровью из мест воспалений.
Чаще больные сталкиваются с такими видами нагноений, как фурункул, карбункул, абсцесс, флегмона, возникающие на различной глубине, в разных видах тканей. Грамотная диагностика и дифференциация (отличие) гнойных патологий способствует быстрому назначению правильной схемы терапии.
Нередко появляются трудности при диагностировании гидраденита, который путают с назревающим карбункулом. Поэтому следует различать карбункул от фурункула, абсцесса, флегмоны и гидраденита.
Про удаление карбункула и его особенности смотрите в данном видео:
Давайте для начала разбремся, как отличить фурункул от карбункула.
Фурункулом называют острое нагноение, возникающее вокруг сальной железы луковицы волоса, возбудителем которого является самый вредоносный золотистый стафилококк. Фурункулы появляются лишь на участках роста волос. Внешне фурункул выглядит как крупный плотный гнойник, красный и болезненный. Если фурункул большой, воспаленная ткань вокруг него горячая на ощупь.
Причины фурункулов — внедрение болезнетворных микробов в места повреждений – эрозии, ссадины, трещинки на фоне:
- несоблюдения гигиены, загрязнения кожи;
- снижения местной защитной реакции кожи и общей сопротивляемости;
- дефицита витаминов, переохлаждения;
- сахарного диабета, аутоиммунных болезней (красная волчанка, ревматоидный артрит, герпесные инфекции, гепатиты).
Как выглядит фурункул и карбункул (фото)
Карбункул — это объединение на ограниченном участке нескольких фурункулов, сливающихся вокруг смежных волосяных фолликулов и формируют общий инфильтрат с некрозом клеток кожи и жировой клетчатки.
Карбункул обычно разрастается со втягиванием в процесс соседние фолликулы и распространением нагноения вглубь. Воспаление возникает на лице, голове, шее, ягодицах, в подмышках.
За 4 – 5 суток образуется темно-красное выпуклое уплотнение около 7 – 10 см, крайне болезненное при ощупывании. После формирования областей некроза воспалительный очаг приобретает темный сине-багровый цвет. На уплотнении появляются мелкие отверстия, похожие на «сито», из которых истекает гной с сукровицей и элементами мертвых клеток.
После излития основного объема гноя сначала образуются отдельные язвенные углубления с зеленовато-желтым некротическим стержнем, затем они сливаются, формируя крупное изъязвление с неровными краями, уходящее в толщу клетчатки.
Выздоровление длится до 4 недель, поскольку отторжение здоровой тканью стержня, заполнение раны новой соединительной тканью и рубцевание происходит достаточно медленно.
| Наименование | Описание симптомов |
|---|---|
| Типичные общие и локальные (местные) | Проявления острого гнойного воспаления с интоксикацией (отравлением) ядами, которые выделяют гноеродные микробы: резкая общая слабость; аномальная утомляемость, потеря аппетита; бледность кожи и слизистых; приступообразная рвота. |
| Специфические симптомы почечного воспаления | тупые, тянущие боли в пояснице; потрясающие ознобы на фоне лихорадки (до 40 – 41C); обильный холодный пот, стекающий каплями; олигоурия (выраженное уменьшение объема мочи); снижение артериального давления. |
| Локальные (проявляются не всегда) | защитное напряжение мышц при надавливании на брюшину и поясницу; выраженная болезненность при легком постукивании поясницы в области почки (симптом Пастернацкого); заметное увеличение и болезненность органа при прощупывании. |
| Абдоминальные | Проявления, симулирующие совокупность симптомов «острого живота»: резкие боли в желудке и животе (разлитые и локализованные); тошнота и частая рвота; задержка газов, запор; напряжение брюшины при попытке пальпации (прощупывание); А также: болезненность и отечность тканей поясницы в области расположения почки (поздний симптом); высокий уровень лейкоцитов: 10 – 20×109/л, но при возникновении карбункула в первый раз — на раннем этапе болезни моча, как правило, стерильная; пиурия средней степени (появление гноя в моче). |
| Гастроинтестинальные | Признаки, симулирующие развитие дизентерии: спазматические и тупые боли в области желудка и живота; частый стул с болью и раздражением области ануса, ложные позывы; тошнота, рвотные приступы; наличие в кале крови, слизи. |
| Клиника сердечно-сосудистых патологий | тахикардия или, наоборот, брадикардия (снижение частоты сокращений миокарда); понижение или повышение кровяного давления; симптомы острого расстройства кровоснабжения тканей сердечной мышцы; недостаточность функции правого желудочка; нарушение в проводимости миокарда; отеки конечностей. |
| Нейропсихоморфная симптоматика | У пациентов с почечным карбункулом реальная клиническая картина «стирается», а доминируют признаки психоневрологических расстройств: чрезмерная активность, возбуждение; бессонница, бред, возможны галлюцинации; аномальное возбуждение подкорковых слоев мозга в сопровождении тонических (длительный спазм мышц) и клонических (цикличный спазм) судорог; симптомы нарушения функций стволов центральной нервной системы В этом сложном случае только анализ опытного специалиста-диагностика позволяет установить истинное происхождение неврологических признаков, вызываемых тяжелой интоксикацией при нагноении в почке. |
| Гепатопатические и нефропатические | Наблюдают случаи, когда местные признаки карбункула выражены слабо, состав мочи практически не изменен, а на первом плане оказываются симптомы серьезного поражения печени: остро развивающаяся желтуха с выраженным пожелтением кожи, слизистых, склер; тупые тянущие боли в правом подреберье; увеличение органа и болезненность при ощупывании; тошнота с позывами на рвоту; признаки острых нарушений функции печени и почек. Такие симптомы наблюдают у людей пожилых, ослабленных, чаще с наличием множественных карбункулов в почке, а также и при их локализации в обеих почках. |
| Стертые симптомы | Наблюдают отсутствие: болей и гипертермии (повышения температуры); изменений в картине крови или изменения, не свойственные острым нагноениям; изменений в составе мочи. Доминируют общие симптомы невыявленных расстройств в работе организма и предшествующих заболеваний. Нетипичная симптоматика часто обусловливает постановку неверного диагноза и лечебной тактики. |
| Легочные | Иногда развивается тромбоэмболия сосудов мозга и легких — закупорка просвета сосуда сгустком патогенных бактерий. При неправильном диагностировании пациент погибает, а карбункул почки выявляют только на вскрытии. |
- А также дополнительные антибиотики, действующие на золотистый стафилококк: Миноциклин, Ципрофлоксацин, Ванкомицин (в тяжелых случаях – внутривенно).
- Если медикаментозное лечение малоэффективно, проводят операцию под общим наркозом, при которой полностью иссекаются мертвые ткани, пропитанные гноем. Далее – гемостаз, дренаж и лечение по схеме терапии гнойных ран.
Абсцессы возникают не только в подкожной клетчатке, но в мышечной и костной ткани, внутренних органах и полостях между ними, нередко — при проникновении в ткани инородного объекта, колотых ранах, неправильно выполненных инъекциях.
Абсцесс — это воспаление со скоплением гноя на ограниченном участке, которое сопровождается гибелью клеток и гнойным расплавлением (разрушением) тканей. Особенностью абсцесса является образование так называемой пиогенной гранулемы из молодых клеток и интенсивно разросшихся капилляров, которая окружает гнойный очаг и ограничивает его от здоровых участков.
Сначала появляется болезненный и твердый узел с заметным покраснением. Через 4 – 7 дней (острая форма) или недель (вялотекущая форма) клетки гибнут, ткани разрушаются, а в середине абсцесса образуется капсула с гноем и элементами погибших клеток. На этом этапе при ощупывании зоны гнойника наблюдается флюктуация (ощущение движения ткани над гнойником).
Далее — по краям очага формируется красно-розовая пиогенная оболочка. Не осложненный абсцесс обычно разрывается с излитием наружу или в анатомические полости густого желтоватого гноя с кисло-сладким запахом. В гное содержатся живые лейкоциты, но микробы в нем полностью уничтожены. Рубцевание полости проходит за 5 – 7 дней, если отток гноя из капсулы не затруднен.
Если отток гноя нарушен, то, после истечения его основного объема образуется узкий канал – свищ, соединяющий гнойную капсулу с местом, куда имеется выход для излития гноя.
источник
Челюстно-лицевая флегмона – это разлитой воспалительный процесс в подкожной и подслизистой клетчатке, сопровождающийся гнойным расплавлением тканей. От абсцесса флегмона отличается тенденцией к прогрессированию и распространению по тканям вдоль кровеносных сосудов шеи, глотки, пищевода и средостения. Как правило, флегмона характеризуется более тяжелым, чем абсцесс, течением и большим риском осложнений вплоть до летального исхода.
Подавляющее большинство флегмон (более 90%) носит одонтогенный характер, то есть возникает из-за вовремя не вылеченного, разрушенного кариесом или периодонтитом зуба. Возбудители воспаления – стафилококки, стрептококки, анаэробные и гнилостные микроорганизмы – проникают из пораженного корня зуба в ткани околочелюстной области из-за особенностей оттока лимфы и венозной крови. Еще одно отличие флегмоны от абсцесса – она развивается на фоне значительного снижения иммунитета, в то время как абсцесс способен образоваться у пациента с нормальными защитными реакциями организма.
Флегмона челюстно-лицевой области – опасное состояние, требующее серьезного хирургического вмешательства. Тяжесть состояния пациента определяется степенью запущенности процесса и обшей интоксикации организма. Кроме того, в области челюсти у человека сосредоточены нервные окончания, поэтому разлитой гнойный воспалительный процесс приносит человеку нестерпимую боль и физические страдания. Нарушаются жизненно важные функции – глотание, жевание, говорение, дыхание. А большое количество венозных сплетений благоприятствует быстрому распространению процесса и его переходу на жизненно важные органы и системы. Самые тяжелые осложнения данного заболевания:
- флебит;
- тромбофлебит;
- медиастенит,
- абсцессы внутренних органов;
- менингит;
- менингоэнцефалит;
- сепсис.
Особенно тяжело флегмона протекает у детей или в том случае, если она вызвана анаэробными микроорганизмами.
Флегмона околочелюстной области, в отличие от абсцесса, развивается стремительно и характеризуется выраженной интоксикацией. Ее основные клинические проявления:
- инфильтрат на пораженном участке лица или шеи;
- гиперемия, отечность, болезненность кожи в очаге воспаления;
- высокая температура тела;
- учащенный пульс;
- сильная боль при жевании, глотании, разговоре;
- спазм мышц, отвечающих за открывание и закрывание рта (тризм);
- повышенное слюноотделение;
- слабость;
- озноб;
- бледность кожных покровов;
- потеря аппетита;
- нарушения сна;
- увеличение регионарных лимфоузлов;
- ассиметрия лица.
Околочелюстная флегмона, фото которой способны испугать впечатлительных людей, всегда сопровождается повышенным количеством лейкоцитов и нейтрофилов к крови, сдвигом лейкоцитарной формулы влево и повышенным значением СОЭ. Диагностический признак флегмоны в сыворотке крови – С-реактивный белок. В моче также появляются белок и лейкоциты.
Несмотря на всю тяжесть заболевания, в целом при своевременно начатом лечении околочелюстная флегмона имеет благоприятный прогноз. Лечение проводится только в условиях стационара, однако на начальной стадии нередко все ограничивается использованием консервативных методов – антибиотикотерапии, назначением общеукрепляющих средств, витаминов, специальной диеты. Но если же процесс уже запущен и наблюдается распространение инфекции, показано комплексное хирургическое лечение, которое включает в себя следующие пункты:
- вскрытие очага воспаления под общей анестезией;
- очищение раны от гноя;
- установка дренажей для оттока содержимого раны;
- ежедневная обработка бактерицидными растворами;
- мощная антибиотикотерапия – зачастую назначается комплекс из нескольких препаратов;
- детоксикация организма;
- использование жаропонижающих, обезболивающих препаратов;
- назначение имунномодулирующих, общеукрепляющих средств, витаминов;
- физиолечение – УФО, УВЧ, магнитотерапия и др.
В случае успешного лечения и отсутствия осложнений выздоровление пациента наступает в среднем через 14-21 день.
Основа профилактики гнойных процессов в области челюсти – своевременное лечение кариеса, стоматита, гингивита и других воспалительных заболеваний зубов, десен и полости рта. Не менее важна поддержка иммунитета, сбалансированное питание и здоровый образ жизни.
При подозрении на воспаление в челюстно-лицевой области срочно обратитесь к врачу. Специалисты компании «Имплантмастер» поставят правильный диагноз и назначат лечение.
источник
Возникновения абсцесса или флегмоны в области лица и шеи очень опасны, так как могут поражать головной мозг и распространяться в кровеносное русло.
Образование гнойников – это вторичное заболевание, которое появляется после перенесенного воспалительного процесса. Самым опасным среди них является флегмона, которая не имеет капсулы, а гнойное содержимое диффузно растекается по окружающим мягким тканям.
Боль в горле при нагноении
Гнойные образования ЛОР-органов и шеи возникают как осложнения воспалительного процесса в этой области, встречаются они редко и являются следствием ослабления иммунитета, наличия в организме вирулентной инфекции (синуситы, отиты, ангина и др.). Среди причин их возникновения будут также травмы шеи и лица.
Несвоевременное лечение может угрожать жизни больного, привести к летальному исходу, так как заболевание вызывают такие вторичные осложнения, как:
- менингит,
- сепсис,
- медиастинит,
- тромбоз сосудов и яремной вены.
Возникают нагноения в межклеточном или же подкожном слое клетчатки. Здесь много капилляров, что делает распространение инфекции быстрым. Возбудителями гнойной инфекции являются стрептококки группы А, стафилококки, синегнойная палочка (вирулентные инфекции).
Четкой классификации данного вида заболеваний нет. Наиболее часто их разделяют на три основных:
- Фурункулы – нагноение волосяной луковицы, с последующим образованием капсулы. Они имеют наиболее благоприятные прогнозы.
- Абсцессы – образование гнойника с капсулой, которая ограничивает распространение гноя, но есть тенденция ко вскрытию гнойника внутрь.
- Флегмона – образование гнойного содержимого без капсулы, диффузное распространение гноя по подкожному слою. Это самый опасный из возможных гнойников.
В свою очередь фурункулы, абсцессы и флегмоны также делятся на разновидности по месту расположения. Они несколько отличаются симптомами, но для всех гнойных образований характерно повышение температуры тела свыше +380 . Наличие признаков общей интоксикации: слабость, головная боль, рвота и тошнота, миальгия (боль в мышцах), головокружение. А также нарушение сердечного ритма, сдвиг лейкоцитарной формулы (влево), повышение СОЭ.
Возникают фурункулы как результат нагноения волосяной луковицы. При этом инфекция попадает в фолликул, здесь образуется гнойный стержень, гной вокруг него (инфильтрат) и плотная капсула, не позволяющая гнойному содержимому инфицировать окружающие ткани. Место нагноения шарообразно выпячивается, краснеет, затем появляется нагноение.
Фурункул имеет тенденцию вскрытия наружу, в месте наименьшего слоя подкожной клетчатки. После вскрытия наступает облегчение. Место фурункула затягивается.
Фурункулы наиболее часто встречающаяся патология данного вида. С ними сталкивается каждый второй житель земли.
Возникают фурункулы в местах с волосяным покрытием: внешнее ухо, ушная раковина, крылья носа, носовая перегородка, кончик и полость носа, лицо – там, где есть волосяной покров.
Для этого вида нагноений, как и для других видов гнойной инфекции характерно повышение температуры тела и возникновение общей интоксикации, а также местные симптомы: сильная дергающая боль в месте образования гнойника, покраснение, уплотнение кожи, ее выпячивание.
Когда гнойное содержимое просвечивает сквозь слой эпителия (появляются белесые или желтые пятна), наступает вскрытие. После чего боль утихает, симптомы теряют свою остроту, а рана затягивается.
Лечение фурункулов предполагает как местную терапию, так и общую. Среди системных мероприятий будет антибактериальное лечение (антибиотики), которое назначают после установления типа бактерий.
А также местная терапия: в виде мазей (мазь Вишневского, Димексид, мазь Шостаковского) , примочек, обезболивающих компрессов (с азотнокислым серебром), обычно лечение проводят амбулаторно. Приписывают постельный режим, обильное теплое питье, жидкую диету.
При возникновении фурункула в носу больного госпитализируют.
После нормализации температуры рекомендованы физиотерапевтические процедуры: тубус кварц, УВЧ, соллюкс, которые способствуют уничтожению инфекции.
Если боль слишком сильная, а самопроизвольное вскрытие не наступает, показано хирургическое вмешательство. Его проводят амбулаторно под местной анестезией. После вскрытия нарыва, лечение ничем не отличается от того, что показано при самопроизвольном выходе гноя.
Лечение требуется проводить, до полного исчезновения инфильтрата. Это позволит избежать осложнений.
Кроме того, нельзя применять теплые компрессы и примочки, греть фурункул – это способствует разрушению защитной капсулы и распространению гноя.
Образуется в результате воспалительных процессов в заглоточной или окологлоточной области, ангины, тонзиллита, а также как последствие воспалительного процесса в носоглотке.
Для него характерно нагноение в области подкожной и слизистой клетчатки глотки, мягких тканей шеи, зрительного нерва. В результате процесса нагноения ткани оплавляются, образуют плотную капсулу, которая препятствует распространению инфильтрата в дальнейшем.
Абсцесс ЛОР-органов можно разделить по месту дислокации:
- При паратонзиллярном гной скапливается вдоль небных миндалин (гланд) и вокруг них. Данный вид абсцесса чаще прорывает внутрь, что опасно осложнениями со смертельным исходом.
- При заглоточном (ретрофарингиальном) инфильтрат скапливается за глоткой в лимфатических узлах и клетчатке, в области от основания шеи до 6–7 шейного позвонка. Заглоточное пространство разделено перегородкой на 2 отдела, поэтому образовавшийся здесь абсцесс будет односторонним. Заглоточный абсцесс разделяют еще и на: передне-верхний, задний, нижний, латеральный.
- При острых гнойных синуситах нагноение возникает в пазухах (синусах) носа: гайморовой, лобной, клиновидной, решетчатом лабиринте. Протекают синуситы в хронической форме смыто. При острых проявлениях вызывают значительное повышение температуры тела и другие характерные симптомы. Появляются как результат нарушение естественной микрофлоры пазух: риниты, полипы, аденоиды, аллергические отеки. Самым опасным буде абсцесс перегородки носа. Наиболее часто встречается гайморит.
Однако данное деление очень условно, так как абсцесс может охватывать большую площадь, чем один отдел глотки и шеи.
При образовании абсцесса сначала возникают симптомы общего воспалительного процесса: повышение температуры тела свыше 38–39 С, признаки общей интоксикации, слабость, тошнота, миальгия, сильная головная боль.
При паратонзиллярных и ретрофарингиальных абсцессах боль также дислоцируется в области глотки, отдает в уши и зубы. Глотание пищи сопряжено с болевыми ощущениями через 2–3 суток боль становится настолько сильной, что больной отказывается принимать пищу, а при необходимости поворота головы поворачивается всем корпусом. В этот период заглоточный абсцесс проявляет себя покраснением и припухлостью кожи в месте образования капсулы. В дальнейшем происходит ее выпячивание наружу (или внутрь). При паратонзиллярном нагноении в области гланд отчетливо просматривается область припухлости и отечности.
На 3–4 сутки развивается тризм (болезненный спазм жевательных мышц), что не позволяет открывать рот, прощупывается болезненный гнойник (в заглоточной области) или обнаруживается его наличие в области миндалин. На его поверхности появляются белесые или желтоватые пятна. В этот период больного кормят через носоглоточный зонд.
При синуситах наблюдается заложенность носа, выделение слизисто-гнойного инфильтрата, в особо тяжелых случаях выделения отсутствуют. Для этого периода характерна полная потеря или снижение обоняния, слезотечение, боль отдает в область проецирующей пазухи, усиливается при надавливании или перкуссии, наклоны головы также вызывают усиление боли. При гайморитах наблюдается боль иррадиирующая (отдающая) в зубы.
Еще одним признаком абсцесса ЛОР-органов будет увеличение шейных лимфоузлов (подчелюстных, яремных, латеральных), но при заглоточных нагноениях обнаружить их не удается, так как вся область охвачена воспалительным процессом.
Лечение абсцессов с заглоточной и паратонзиллярной локацией предполагает хирургическое вмешательство, которое должно проводиться как можно раньше. Это предполагает вскрытие капсулы, освобождение ее от гнойного содержимого при помощи расширения раны и дренаж до полного удаления гнойного содержимого. Операция проводится под местным обезболиванием, но больной находится в стационаре до полного удаления инфильтрата.
При паратонзиллярном абсцессе проводят его вскрытие и в остром периоде удаление гланд, затем обеспечивают дренирование полости нагноения. Если в ходе операции обнаруживается свищ, в латеральный средний или нижний отдел, то при помощи инструмента Гартмана он расширяется, абсцесс вскрывается и дренируется.
При ретрофарингиальных процессах проведение хирургического вмешательства возможно двумя способами: внутриротовым и через наружную боковую часть шеи. Для проведения операции более удобен второй вариант, однако, он не всегда возможен из-за анатомического расположения капсулы.
Дренирование сохраняют до полного отхода инфильтрата, дабы избежать вторичных осложнений.
В любом случае назначают терапию антибиотиками, после определения вида инфекции и проводят лечение общей интоксикации организма.
На завершающей стадии лечения используют физиотерапию: УВЧ, Лазер, магнитотерапию.
Самым грозным гнойным процессом в области ЛОР-органов является флегмона. При этом заболевании инфекция попадает в подкожный слой, но ограничительная капсула не образовывается и происходит распространения бактериальной инфекции на обширные области носоглотки, мягких тканей шеи и слизистых глотки. Кроме того, в процесс инфицирования вовлекаются кровеносные сосуды, что может вызывать сепсис, медиастенит, а также структуры головного мозга.
Диагноз флегмона требует немедленной госпитализации и срочного хирургического вмешательства.
При флегмоне происходит как бы диффузное распространение инфекции и оплавление окружающих тканей в обширных областях, при этом захватывается все больше тканей, отделов и органов.
Сначала появляется покраснение и незначительная гиперемия участка кожи, которое сильно болит, наряду с этим проявляются все признаки гнойного воспалительного процесса: повышение температуры до 40 С, проявления общей интоксикации.
Затем возникает нарушение функций близь лежащих органов: при флегмоне орбиты страдает зрение, при флегмоне шеи становиться невозможно глотать пищу.
Возникает нарушение картины крови, увеличиваются лимфоузлы, возникают нарушения сердечной деятельности, страдают почки. Состояние больного оценивается как тяжелое или средней тяжести.
Симптомы флегмоны очень схожи с симптомами абсцесса, но здесь болезненность и другая симптоматика более обширна и очень ярко выражена. Однако при глубоком расположении шейной флегмоны симптомы могут быть смыты.
Различают несколько видов флегмон:
- Лица, они возникают как осложнение фурункулов (неправильное или несвоевременное лечение), чаще располагаются в области крыльев носа или в нижней части лица.
- Орбиты. Возникают как осложнения синуситов, в основном этмоидита (решетчатый лабиринт). Они могут переходить на зрительный нерв (наступает слепота), но такое происходит не всегда.
- Шеи. Возникают как осложнение паратонзиллита, паратонзиллярного или ретрофарингиального абсцесса.
Терапия флегмоны должна начинаться сразу же после постановки диагноза. Это обеспечит наиболее щадящее хирургическое вмешательство и нередко помогает сохранить пациенту жизнь.
Алгоритм проведения лечения следующий:
- Немедленная госпитализация.
- Хирургическое опорожнение гнойника, иссечение некротических тканей. В этот период при паратонзиллярных и ретрофарингиальных процессах потребуется установить носоглоточный зонд.
- Промывание раны смесью с антисептиком и антибиотиком.
- Дренирования полости.
- Массивная терапия антибиотиками и проведение дезинтоксикации.
Гнойные процессы в ЛОР-органах сложны для лечения и очень опасны вторичными осложнениями.
Для их предупреждения важно грамотно и своевременно лечить воспалительные заболевания носоглотки и гортани, пролечивать или удалять кариесные зубы. Не позволят острым воспалительным процессам переходить в хроническую форму.
Важно также соблюдать элементарные правила гигиены, своевременно, правильно обрабатывать раны и царапины, устранять последствия травм.
источник
Гнойное воспаление мягких тканей протекает в виде абсцесса или флегмоны. Эти состояния имеют определенные сходства и отличия, которые стоит рассмотреть подробнее. Ведь появление нарыва на том или ином участке тела – ситуация достаточно распространенная.
Под абсцессом понимают гнойное расплавление тканей, ограниченное пиогенной капсулой. То есть, оно имеет локальный характер. Флегмона же, в отличие от абсцесса, является разлитым воспалением клетчаточных пространств. Такой процесс не ограничивается воспалительным инфильтратом и фиброзными элементами, а распространяется по межтканевым промежуткам.
Чтобы появился абсцесс или флегмона, необходимо сочетание нескольких факторов. Прежде всего в ткани должен попасть бактериальный агент (стрепто-, стафилококки, кишечная палочка, бактероиды, протей). Возбудитель, как правило, проникает извне, что возможно в следующих ситуациях:
- Открытые ранения.
- Попадание инородных тел.
- Медицинские манипуляции (инъекции, пункции, блокады, операции).
Другая группа причин формируется состояниями, при которых микробы попадают в мягкие ткани гемато- или лимфогенным путем. Речь идет о гнойном процессе иной локализации (лимфаденит, остеомиелит, сепсис). Кроме того, абсцесс и флегмона могут стать осложнением фурункула или карбункула, когда гнойный процесс выходит за пределы волосяных фолликулов, сальных и потовых желез.
Кроме микробного фактора, для развития серьезной воспалительной реакции необходимо ослабление защитных сил организма. При снижении местной и общей резистентности возбудитель гораздо легче размножается и проявляет свои патогенные свойства. Частые гнойные процессы случаются у пациентов с хроническими заболеваниями (эндокринопатиями, гематологической патологией, новообразованиями, иммунодефицитами), после лучевой терапии, лечения кортикостероидами или цитостатиками.
У флегмоны и абсцесса причины возникновения во многом сходятся. Гнойное воспаление развивается из-за попавших в ткани микробов и на фоне ослабленного иммунитета.
На первом этапе образования абсцесса ткани инфильтрируются лейкоцитами, просачиваются воспалительным экссудатом. Клеточные элементы выделяют протеолитические энзимы, которые способствуют деструкции и образованию полости. Стенки последней сформированы гнойно-некротическими массами и фиброзными волокнами, а в дальнейшем вокруг образуется воспалительный вал из грануляций (пиогенная мембрана).
Когда в полости скопился патологический экссудат, наступает вторая фаза развития абсцесса. Она может окончиться спонтанно – когда гнойник прорывает наружу, во внутренние полости или органы. Свежие абсцессы, не имеющие грубой капсулы, спадаются и зарубцовываются. Реже образуются свищи, сообщающие полость гнойника с местом его дренирования.
При флегмонах воспалительный экссудат распространяется в подкожной клетчатке, переходя из одного межфасциального промежутка в другой. Гной раздвигает ткани и разрушает сосудисто-нервную сеть, тем самым вызывая некроз. Исходя из локализации, флегмоны бывают эпи- и субфасциальными (межмышечными).
Отличить два рассматриваемых состояния можно на основании клинической картины. Какие симптомы абсцесс имеет или флегмона – это следует спросить у врача, ведь диагностика является его задачей. Локализованный гнойник, как и распространенный процесс, характеризуются всеми признаками воспаления:
- Покраснение кожи.
- Припухлость.
- Повышение местной температуры.
- Боль.
Абсцесс выглядит как глубокий нарыв. Когда он созревает, в центре ощущается характерное дрожание при пальпации – симптом флюктуации. Такой эффект возникает из-за ударов жидкого содержимого об эластичные стенки полости абсцесса. Однако флюктуацию можно не заметить при глубоком расположении гнойника или выраженных фиброзных изменениях вокруг него.
Флегмонозное воспаление не имеет четких границ. Припухлость и покраснение принимают более распространенный характер. Беспокоят выраженные боли в пораженной области, нарушается функция конечности или прилегающих органов. Как и при абсцессе, в результате гнойного расплавления тканей формируется флюктуация. Флегмона всегда сопровождается нарушением общего состояния – высокой лихорадкой и интоксикацией (вплоть до бредовых состояний). В отличие от нее, подобную реакцию дают лишь абсцессы со значительным скоплением гноя.
В чем разница между ограниченным и распространенным воспалением, понять несложно. Последнее имеет более тяжелое течение.
Не только клинические симптомы абсцесс подтверждают – для уточнения характера патологии важно провести дополнительное обследование. Среди исследований, назначаемых врачом, будут следующие:
- Общий анализ крови (лейкоцитарная формула, СОЭ).
- Биохимия крови (острофазовые показатели).
- Пункция гнойника (с дальнейшим анализом содержимого).
- УЗИ мягких тканей.
Лабораторные признаки абсцесса и флегмоны включают сдвиг лейкоцитарной формулы влево, токсическую зернистость нейтрофилов, повышение СОЭ. Увеличиваются и показатели острой фазы воспаления (C-реактивный белок, серомукоиды, сиаловые кислоты). При анализе гноя удается установить преобладающую флору и определить ее чувствительность к антибиотикам.
Абсцесс представляет собой гнойное воспаление, ограниченное капсулой. Поэтому он протекает не так тяжело, как флегмона. Однако всегда есть опасность прорыва гнойника не наружу, а внутрь полостей или органов. Поэтому важно его вовремя диагностировать, чтобы сразу начать активную терапию.
источник
Воспаление мягких тканей – самая распространенная причина обращений пациентов к специалистам общей хирургии. Флегмона является одним из таких заболеваний, в ходе которого в подкожно-жировой клетчатке сначала развиваются воспалительные явления, а в дальнейшем происходит интенсивное образование гнойных масс.
Особенность флегмоны – отсутствие четких границ. Ее возбудители весьма устойчивы к антителам организма, а потому размножаются достаточно быстро, вовлекая в патологический процесс близлежащие анатомические структуры.
Рассматриваемый недуг имеет гнойно-воспалительную природу, а центром его локализации является подкожно-жировая клетчатка, либо клетчаточные пространства.
Особенность флегмоны — в том, что она не ограничивается одним участком, данная болезнь прогрессирует, распространяясь на соседние ткани. Это все может привести к развитию сепсиса.
- Наличие инфекционного агента на слизистой оболочке или коже.
- Травмирование слизистой либо кожных покровов.
- Плохие защитные реакции организма на фоне инфицирования организма, дефицита витаминов, переохлаждения и пр. При плохом иммунитете флегмона распространяется достаточно быстро.
От типа патогенной микрофлоры будет зависеть характер воспалительного явления в подкожно-жировой клетчатке:
- Если возбудителями являются пиогенные микроорганизмы (стрептококки, менингококки, гонококки и пр.), говорят о гнойном поражении.
- При проникновении в ткани гнилостной инфекции (вульгарного протея, гнилостного стрептококка, кишечной палочки) в патологических участках фиксируются некротические процессы с гнойным расплавлением.
- Облигатные анаэробы (пептококки, бактероиды, клостридии) провоцируют наиболее тяжелое течение флегмоны. Воспаление при подобной ситуации зачастую развивается достаточно интенсивно, охватывая новые участки мягких тканей, которые со временем отмирают.
Существует также вероятность заражения от отдаленных участков организма через кровь, либо лимфу.
- Абсцесс представляет собой капсулу, благодаря которой, гнойные массы не распространяются на близлежащие ткани и органы. Патологическим участком в случае появления фурункула служит волосяной фолликул – именно здесь развиваются воспалительный явления. Флегмона же ничем не ограничена, чем представляет большую опасность.
- При абсцессе формируется стержень – гнойная головка, тогда как флегмона – разлитое состояние, при пальпации которой невозможно выявить четкие границы. Фурункул имеет мягкую текстуру и четкие контуры. Сам по себе, он не опасен для человека — однако, в определенных случаях, он может трансформироваться во флегмону, и это требует быстрого и адекватного реагирования со стороны врачей.
- Фурункул и абсцесс зачастую устраняют посредством консервативных мероприятий. При диагностировании флегмоны, как правило, требуется хирургическое вмешательство.
- Первичная. Источником является патогенная микрофлора, что проникла в клетчатку извне.
- Вторичная. Причина появления флегмоны – осложнение инфекционного заболевания: тонзиллита, фурункулеза, кариеса и пр.
- Поверхностные. В патологический процесс вовлечена подкожная клетчатка до фасции.
- Глубокие. Воспалительные явления фиксируются в глубоких клетчатых пространствах. Ярким примером глубокой флегмоны является парапроктит и паранефрит. В первом случае воспаляется околопрямокишечная клетчатка, во втором – околопочечная.
- Подкожная. Источником размножения болезнетворных микроорганизмов служит подкожная жировая клетчатка.
- Подслизистая. Поражаются стенки полых органов: желудка, кишечника, аппендикса, желчного пузыря и пр.
- Подфасциальная.
- Межмышечная. Воспалительные явления фиксируются в мышечных тканях.
- Забрюшинная. Центром патологического процесса выступает забрюшинное пространство. Для выявления подобного недуга требуется общее обследование брюшины.
Гонококковая, стафилококковая, стрептококковая и пр. флегмоны.
- Серозная. Характерна для начальной стадии развития патологии. С течением времени она может трансформироваться в гнойную — либо гнилостную — формы. Особенностями серозной флегмоны является накапливание экссудата в пораженно зоне, а также проникновение лейкоцитов в жировую клетчатку.
- Гнойная. В результате патологической жизнедеятельности болезнетворных агентов образуется гнойная жидкость желто-зеленого цвета. Кожа сверху покрывается язвами и эрозиями с налетом. Могут также появляться полости и свищи. При слабых защитных реакциях организма воспаление быстро переходит на близлежащие ткани: кости, мышцы, сухожилия, что приводит к их разрушению. Заболевания, которые лечит гнойная хирургия — когда необходимо обращаться к гнойному хирургу?
- Гнилостная. На указанном этапе происходит деструкция тканей, что сопровождается образованием газов. Как было указанно выше гнилостная флегмона – следствие функционирования анаэробных микроорганизмов, которые в процессе своей жизнедеятельности выделяют неприятные запахи. Раневая поверхность в связи с этим также является зловонной. Патологические ткани имеют зеленый либо коричневый окрас. Попытки их удаления безрезультатны – они превращаются в полужидкую кашеобразную массу.
- Некротическая. Характеризуется появлением некротических участков, которые в дальнейшем отторгаются, и на их месте формируется раневая поверхность, отграниченная от здоровых тканей лейкоцитарным валом. Таким образом, воспаление становится локальным, и зона очагов начинает абсцессировать. Такие абсцессы вскрываются самопроизвольно — либо дренируются.
- Анаэробная. Воспалительный процесс склонен к молниеносному распространению. Пораженные ткани продуцируют пузырьки газа, источают неприятный запах и имеют темно-серый окрас. При их прощупывании отмечается мягкий хруст.
Все описанные выше формы флегмоны протекают остро. Воспалительный процесс имеет тенденцию к быстрому распространению на близлежащие анатомические структуры, а организм в целом испытывает тяжелую интоксикацию.
Хроническая форма флегмоны развивается при неспособности вредоносных микроорганизмов быстро заражать организм, и при хороших защитных реакциях организма. Кожа при таких флегмонах над местом поражения синеет, а созданный инфильтрат имеет плотную консистенцию.
- Воспалительные процессы в организме: кариес, тонзиллит, стоматит, остеомиелит, гнойный артрит, пиелонефрит и пр.
- Осложнение локальных воспалительных явлений: фурункула, абсцесса, карбункула и т.п.
- Попадание в мягкие ткани химических веществ: бензина, керосина.
- Травмирование кожного покрова вследствие:
— Проникающего ранения.
— Пореза.
— Ожога.
— Укуса насекомых, животных, укола косточками рыбы при приготовлении пищи.
— Перфорации органов жкт.
— Неправильного алгоритма введения лекарственных препаратов, игнорирования правил антисептики на момент осуществления инъекции.
— Занесения инфекции при хирургическом порезе.
Риск получения флегмоны возрастает при снижении защитных реакций организма.
- Переохлаждение.
- Злоупотребление алкоголем и/или наркотиками.
- Иммунодефицитные состояния: СПИД, ВИЧ.
- Недуги, имеющие хроническую природу. В первую очередь это касается сахарного диабета.
- Болезни кровеносной системы.
- Онкозаболевания.
- Туберкулез.
Симптоматическая картина данной патологии будет определяться местом ее локализации, а также формой.
При хроническом течении жалобы со стороны пациентов, как правило, отсутствуют, пока гнойные массы не созреют полностью.
На острых стадиях болезнь проявляет себя ярко выраженно: инкубационный период продолжается не более 24 часов, нарастают симптомы воспаления, а также начинается сильная интоксикация.
- Значительное повышение температуры тела (до 40 С и выше). В связи с этим больной жалуется на ломоту в теле, головную боль, озноб упадок сил. В некоторых случаях возможна потеря сознания.
- Бледно-желтый цвет слизистых оболочек.
- Полная/частичная потеря аппетита.
- Увеличение лимфоузлов.
- Постоянная жажда.
Местная симптоматика характеризуется покраснением, отечностью и болезненностью патологического участка.
При поражении органов отмечается их неспособность полноценно справляться со своими функциями.
Флегмона способна образовываться практически в любом участке тела.
- Шея. Воспаление способно распространяться достаточно быстро из-за большого количества лимфоузлов в указанной зоне. Кроме того, между шейными фасциями расположены заполненные рыхлой клетчаткой полости. Больным с такой флегмоной проблематично жевать и зевать. Если болезнетворные организмы поражают также сосудисто-нервный пучок, пациенты стараются удерживать голову в одном положении, – любые повороты причиняют сильную боль. При запущенных состояниях может развиться гнойный менингит.
- Органы средостения. Больной жалуется на боль в загрудинной области, которая иррадиирует в шею, спину, желудок. С целью купирования болевых ощущений пациенты принимают сидячее положение, опираясь руками на диван и наклоняя голову вперед. Вены в районе шеи увеличиваются, артериальное давление снижается, а сердцебиение учащается. Не исключено появление одышки.
- Забрюшинное пространство. В патологический процесс может вовлекаться клетчатка, окружающая почки, кишечник, подвздошную ямку. На этапе формирования флегмоны отмечается повышение температуры тела и слабость. После созревания гнойных масс боли настолько сильные, что человек теряет способность нормально перемещаться. Чтобы облегчить свое состояние он наклоняется в сторону пораженного участка. Если нарушается функция подвздошно-поясничной ямки, таз становится перекошенным, сгибать тазобедренный сустав становится сложно, а сам он развернут кнаружи. Из-за этого длина ноги визуально укорачивается. Помимо всего прочего, присутствует сильная боль в пояснично-крестовой зоне, которая распространяется на пах и переднюю поверхность бедра.
- Глазница. На практике встречается крайне редко, однако может стать причиной полной потери зрительных функций пораженным глазом. Флегмона глазницы сопровождается болью в глазах, головной болью, а в некоторых случаях тошнотой.
- Слезный мешок. Патологический участок становится болезненным и сильно опухает. Пациенту сложно открыть больной глаз. Как и предыдущая патология, флегмона слезного мешка – редкое явление.
- Прямая кишка. При образовании флегмоны в клетчатке, что устилает прямую кишку, говорят о таком заболевании, как парапроктит. Он может проявлять себя по-разному, в зависимости от вовлеченных в патологических процесс тканей. При наиболее сложных случаях наблюдаются следующие симптомы:
— Сильная боль в области промежности, которая «отдает» в ягодицы, поясницу.
— Частые позывы к мочеиспусканию.
— Задержка стула.
При первых признаках воспаления, и при подозрении на наличие указанной патологии, нужно немедленно обращаться к доктору. Самолечение в подобных ситуациях неуместно, и может привести к плачевному исходу.
Изначально следует записаться на прием к терапевту: данный специалист, после сбора анамнеза и первичного осмотра, определит — куда дальше направить пациента.
- Хирург-стоматолог. Он занимается лечением флегмон, что расположены в области лица и нижней челюсти.
- Хирург. Помогает устранить флегмоны, локализующиеся на конечностях и туловище.
- Травматолог. К нему обращаются в том случае, если флегмона стала следствием перелома костей, либо травмирования мягких тканей.

источник