Гидраденит достаточно неприятное заболевание и по данным статистики чаще наблюдается у женщин. Распространенность данной патологии неизвестна, но отмечено, что гидраденитом страдают лица молодого возраста (с периода полового созревания до 45 лет).
Болезнь никогда не встречается у детей и стариков, что связано с особенностями функционирования кожи (потовых желез) в эти возрастные периоды. В детстве апокриновые (потовые) железы еще не начали функционировать, а в старости их функция угасает. Заболеванием могут страдать люди различных национальностей, но у лиц негроидной расы оно встречается в несколько раз чаще.
Гидраденитом называют воспалительный процесс, сопровождающийся нагноением апокриновых потовых желез и обусловленный проникновением в них инфекции, как правило, стафилококковой. Чаще всего поражаются подмышечные впадины (гидраденит под мышкой), но возможно воспаление апокриновых желез около пупка, в паховых складках, вокруг заднего прохода, мошонки и больших срамных губ.
Течение патологии постепенное, сначала пораженная потовая железа увеличивается в размерах (не больше горошины), уплотняется и становится болезненной. В течение недели воспалительный процесс прогрессирует, нагнаивается, железа увеличивается до 3-х сантиметров в диаметре и становится грушевидной формы. Внешне подобные изменения очень сильно напоминают сосок, и поэтому гидраденит в народе носит название «сучье вымя».
К редким локализациям заболевания относятся случаи воспалительного процесса апокриновых желез околососковой области и волосистой части головы.
Выделяют следующие виды патологии:
- под мышкой;
- гидраденит мошонки;
- околососковой области;
- околопупочной области;
- околоанальной области;
- паховый гидраденит и прочие.
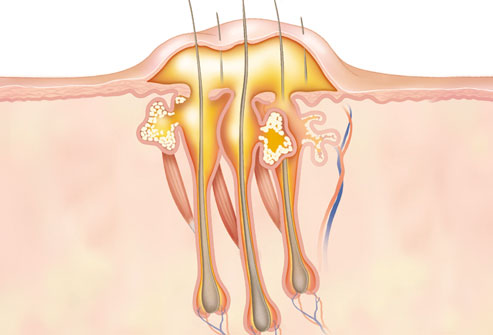
Кожа является самым большим по площади органом человеческого организма и в размерах достигает двух квадратных метров. Представлены кожные покровы тремя слоями, и каждый выполняет свои задачи:
Это самый верхний (наружный слой) кожи, толщина его составляет 0,1 – 1,5 мм. В свою очередь эпидермис включает 5 слоев. В нижележащих слоях происходит обновление клеток, которые приходят на смену старым клеткам в верхних слоях эпидермиса и обеспечивают заживление небольших травм кожи (ссадины, царапины). Верхний слой представлен ороговевающими и ороговевшими (мертвыми) клетками. Функция верхнего слоя эпидермиса заключается в механической защите кожи и препятствию проникновения в глубокие слои кожи инфекционных агентов. Вся толща эпидермиса пронизана протоками кожных желез.
Другое название дермы – собственно кожа, которая представлена соединительной тканью. Дерма имеет двухслойный состав:
Расположен сразу же под эпидермисом. В выростах сосочкового слоя находятся нервные окончания и капилляры.
Кроме кровеносных и лимфатических сосудов и нервных окончаний, проходящих между соединительнотканными клетками, в толще сетчатого слоя располагаются волосяные луковицы, сальные, потовые железы. Кроме того, в сосочковом слое расположены волокна коллагеновой и мышечной ткани, которые придают коже тургор (эластичность и упругость).
Это самый нижний слой кожи, который представлен скоплениями жировых клеток, находящихся между пучками соединительной ткани. Его функция состоит в обеспечении дополнительной защиты организма от повреждений, температурных перепадов и создания депо питательных веществ (жировые запасы).
Кожа обладает придатками, к которым относятся ногти и волосы, а также железы.
Железы кожи бывают двух типов: сальные и потовые. Задача сальных желез – это производство кожного сала. За счет жирового вещества на поверхности кожи образуется защитный слой, который предотвращает проникновение жидкости вглубь кожи (а с водой возможно попадание бактерий в толщу кожи). Сальные железы располагаются поверхностно и устьями открываются в фолликулы волос. Ежесуточно данные железы вырабатывают около 20 граммов сала.
Потовые железы, как ясно из названия, занимаются секрецией пота. Строение их трубчатое, причем нижняя часть (секретирующая) представлена свернутой в клубочек трубкой и находится в толще дермы. Через выводные протоки пот выходит наружу либо в устья фолликулов волос. Ежесуточно (средняя температура окружающей среды) производится около 800 мл пота с 40 граммами соли в нем.
В свою очередь потовые железы подразделяются на:
Находятся на всей площади кожи, но большей частью на ладонных поверхностях, стопах и лбу. Производят прозрачный пот, состав который представлен водой (99%) и небольшим количеством молочной кислоты, за счет чего пот придает коже слабокислую реакцию. Функция эккриновых потовых желез заключается в снижении температуры тела при перегреве организма за счет испарения жидкости.
Локализация апокриновых потовых желез четко определена. Они расположены в подмышечных областях, вокруг сосков и пупка, в паховых складках и около ануса. От всего числа потовых желез апокриновые железы составляют 10 – 30%. Пот, который выделяют данные железы, гуще и отличается белесоватым оттенком за счет жиров и холестерина. Обладает секрет апокриновых желез сильным, резким запахом, так как верхушки клеток этих желез разрушаются и входят в состав пота.
Пот апокриновых желез – прекрасная питательная среда для бактерий, а размножение и последующая гибель их только усугубляет неприятный запах. Нагрузка на апокриновые железы усиливается при перегреве организма или стрессе. Кроме того, данные железы активизируются у женщин при менструации.
И если пот эккриновых желез имеет кислую реакцию и предохраняет кожу от заселения патогенных микробов, то пот апокриновых желез либо нейтрален, либо обладает щелочной реакцией, что благоприятно для размножения бактерий. Эта особенность и объясняет развитие гидраденита исключительно в апокриновых потовых железах. Тем более, что протоки апокриновых желез значительно шире эккриновых желез, что объясняет легкое проникновение микробов в толщу желез.
Для развития заболевания необходимо 3 условия:
- патогенный микроорганизм (как правило, стафилококк, но не исключаются стрептококки и кишечная палочка);
- ослабленная местная защита кожи;
- подавленный общий иммунитет.
Наиболее часто причиной возникновения гидраденита является стафилококк. Стафилококки относятся к весьма распространенным бактериям и подразделяются на несколько разновидностей. Некоторые стафилококки практически не опасны, а другие могут спровоцировать тяжелые гнойные заболевания и даже смерть:
Входит в состав нормальной микрофлоры кожных покровов человека и относится к условно-патогенным бактериям. То есть при ослаблении иммунитета данная форма микробов становится патогенной и провоцирует развитие гнойничковых кожных болезней.
Также заселяет кожу человека в норме и не представляет опасности для здоровья, за исключением людей с подавленным иммунитетом.
Самый опасный микроорганизм не только среди других стафилококков, но и среди всех бактерий в целом. Благодаря золотистому стафилококку возникают ангина, пневмония и сепсис.
Около 20% населения являются здоровыми носителями данной инфекции, но могут спровоцировать различные гнойные заболевания у близкого окружения, так как большинство людей очень чувствительны в золотистому стафилококку. Данный вид бактерий высококонтагиозен и вирулентен (заразен).
При попадании бактерий на кожу развиваются фурункулез, флегмона, гидраденит, а при проникновении в кровь сепсис, воспаление тонкого кишечника, перикардит. Особую опасность золотистому стафилококку добавляют выделяемые им токсины, которые разрушают клетки организма, в том числе и кровяные (эритроциты и лейкоциты).
В норме кожа имеет слабокислую реакцию, в пределах 4 – 5,6. Такую реакцию создает пот с содержащими в них слабыми кислотами: молочная и прочие. За счет кислой среды поддерживается нормальный микробиоценоз кожных покровов, то есть сапрофиты (безопасные бактерии для кожи) размножаются, предупреждая заселение болезнетворных микробов. Но кислотность кожи не постоянна, и может изменяться под влиянием разных факторов (щелочные средства для ухода за кожей и гигиеной, использование пищевой соды внутрь или снаружи в косметических целях). В этом случае среда кожи становится щелочной, что благоприятно для размножения патогенных микроорганизмов и развития гнойничковых заболеваний кожи, в том числе и гидраденита.
Здоровая кожа отличается умеренным потоотделением. Пот выводит токсины и соли из кожных покровов тем самым очищая их. Но при повышенной работе апокриновых потовых желез сдавливаются их выводящие протоки «раздутой» секреторной частью желез. В результате пот не выделяется, а скапливается в клубочках желез, где и начинают активно размножаться микробы.
Усиление секреции апокриновых желез могут вызывать: высокая температура окружающей среды (жара), лихорадка, стресс, гормональные сдвиги.
На состоянии кожи отражается и содержание гормонов в организме. Например, повышенная потливость и усиленная секреция кожного сала вызывает повышение тестостерона, особенно в период полового созревания. Кроме того, повышается глюкоза крови, что приводит к снижению образования лимфоцитов (иммунные клетки). В результате ослабляется местный иммунитет кожных покровов, и, как следствие, воспаляются потовые железы.
Гормональные сдвиги также могут быть обусловлены поликистозом яичников, воспалением органов половой системы, периодом полового созревания, беременностью и климаксом.
Дети не болеют гидраденитом, поскольку их апокриновые потовые железы еще не начали функционировать. Но с началом полового созревания данные железы активизируются и начинают в большом количестве производить пот, особенно в подмышечных и паховых областях. Реакция кожи в данных зонах становится щелочной, что и предрасполагает развитию гидраденита.
Под воздействием на кожу аллергенов начинает вырабатываться гистамин, который активизирует иммунные клетки. Иммунные клетки, в свою очередь «нападают» на клетки кожи, вызывая ее самоповреждение: повышение кожной температуры, отек, гиперемия, зуд. Основные кожные функции начинают страдать, что только «на руку» патогенным бактериям, они активно проникают в толщу кожных покровов, вызывая гнойный воспалительный процесс. Аллергию провоцируют косметические и моющие средства, лекарства и витамины, некоторые продукты (орехи, шоколад, цитрусовые).
Опрелости образуются в кожных складках, где повышенное потоотделение, не поступает воздух а пот не испаряется. В результате кожа постоянно влажная и размягчается. При трении участков кожи в складках возникают микротравмы, куда быстро заселяются микробы (грибки, вирусы и бактерии). Как правило, опрелости характерны для тучных людей (подмышечные впадины, межягодичные и паховые складки, под молочными железами).
- пренебрежение правилами личной гигиены;
- эпиляция и бритье (микротравмы);
- частое мытье (более одного раза в сутки);
- ношение синтетического или тесного белья (микроссадины);
- использование антиперспирантов (закупоривание потовых желез);
- эндокринные заболевания (сахарный диабет, патология щитовидной железы, надпочечников и гипофиза);
- ожирение;
- нарушения эмбриогенеза, когда формируются неправильные протоки апокриновых желез.
Подавление иммунитета происходит в результате:
- высокие физические нагрузки;
- острые инфекционные заболевания, отравления;
- нарушение сна (хроническая бессонница);
- травмы/операции;
- массивная кровопотеря или небольшие но постоянные кровопотери;
- нервное перенапряжение/стрессы.
- наследственная нейтропения;
- сцепленная с Х-хромосомой агаммаглобулинемия;
- комбинированная недостаточность иммунитета.
Проток потовой железы забивается пробкой из чешуек слущенного эпителия и секрета железы. Вследствие этого и проток, и железа увеличиваются в размерах, так как в них скопился пот. В железе начинают размножаться микроорганизмы, что приводит к развитию воспаления. Затем происходит разрыв железы и инфекция распространяется на окружающие ткани. Очаг воспаления отграничивается соединительнотканной капсулой, в нем скапливается гной. После происходит вскрытие гнойной полости, излитие гноя, что приводит к отложению фибрина на стенках полости и формированию свищевых ходов.
В своем развитии гидраденит проходит несколько стадий:
Как правило, заболевание развивается с одной стороны, но возможно и двусторонне поражение, например, двухсторонний подмышечный гидраденит. На стадии инфильтрации в коже возникают отдельно расположенные друг от друга небольшие плотные узелки. Их появление сопровождает зуд и незначительная болезненность, которая усиливается при давлении на узелок. Размеры узелков варьируют от 2 – 3 миллиметров до 1,5 – 2-х см. На месте поражения отмечается покраснение кожи.
По мере прогрессирования болезни узелки начинают быстро увеличиваться и сливаться. Они выступают над кожными покровами и внешне напоминают соски. Цвет кожи в этой стадии становится багрово-синюшным, появляется сильная болезненность не только при движении, но и в покое. Слияние узелков приводит к формированию разлитого инфильтрата, который имеет плотную консистенцию и форму диска, поэтому схож с клиникой флегмоны. Стадия созревания сопровождается выраженным интоксикационно-воспалительным синдромом.
По мере созревания очага воспаления постепенно размягчается центральная его часть и гидраденит вскрывается. В процессе вскрытия выделяется гной в значительном количестве, который похож на густую сметану. В гнойном отделяемом могут быть примеси крови. Дифференцировать заболевание, особенно гидраденит в паху, следует от фурункула. При нагноение волосяного фолликула (фурункуле) всегда имеется некротический стержень (волос). Самопроизвольно гидраденит вскрывается примерно через 7 – 10 суток после начала развития. Как только гнойный очаг вскрылся, улучшается общее состояние пациента, а болезненность значительно снижается.
После вскрытия гнойника на этом месте образуется кровоточащая и гноящаяся язва, которая постепенно заживает. После заживления на коже формируется втянутый и грубый рубец. Весь процесс от начала возникновения патологии до формирования рубца составляет около 14 – 16 дней. Опасность гидраденита в том, что наряду с рубцующейся язвой параллельно могут воспаляться и нагнаиваться соседние апокриновые железы (процесс воспаления не обходит стороной и их). В данном случае говорят о затяжном или хроническом рецидивирующем течении, которое сопровождается обострениями по 10 и более раз.
Возникает вследствие нарушения кровообращения в пораженном участке, где появился застой жидкости.
Отечные ткани зажимают нервные окончания, что и вызывает боль. Чем сильнее нарастает отечность, тем интенсивнее боль.
Застой крови приводит к скоплению в капиллярах эритроцитов, что сначала придает красноватый оттенок коже, а затем, по мере разрушения эритроцитов цвет изменяется на синюшно-багровый.
Вокруг гнойного очага концентрируются белые кровяные тельца – лейкоциты, которые призваны бороться с возбудителями заболевания. Массивное скопление лейкоцитов и приводит к формированию плотного и плоского инфильтрата. Лейкоциты и лимфа находятся не только в коже, но и толще подкожно-жировой клетчатки, а инфильтрат может распространяться на всю поверхность подмышечной впадины.
Высокая температура, лихорадка, сменяющаяся ознобом, отсутствие или ослабление аппетита, тошнота и рвота, общая слабость – все эти признаки вызывают токсины, которые вырабатывает золотистый стафилококк.
Патогенные микробы приводят к некрозу тканей апокриновой железы, секретирующая ее часть разрывается и образуется полость, в которой находится гной (мертвые клетки и бактерии, переработанный микробами пот).
По мере накопления гноя в очаге воспаления увеличивается давления, которое не выдерживает одна из стенок полости и происходит вскрытие с излитием большого количества сметанообразного гноя.
Как лечить гидраденит? Ответ зависит от стадии воспаления и его тяжести. Терапия заболевания должна быть комплексной, а в стадии созревания гнойника проводится оперативное вмешательство.
При гидрадените в обязательном порядке назначаются антибиотики. Подбор антибактериальных препаратов осуществляет врач, ориентируясь на результаты полученных анализов и вид выделенных патогенных микроорганизмов. В зависимости от тяжести течения болезни антибиотики назначаются перорально (внутрь) или внутримышечно. В среднем длительность курса антибиотикотерапии составляет 7 – 10 дней, но возможно его удлинение или замена препаратов при отсутствии эффекта от лечения. Применяются антибиотики широкого спектра действия, максимально эффективные в отношении золотистого стафилококка и стрептококка:
- тетрациклины (доксициклин);
- группа макролидов (азитромицин или эритромицин);
- группа цефалоспоринов (кефзол, цефтриаксон);
- фторхинолоны (ципролет);
- пенициллиновая группа (амоксиклав).
Лечение гидраденита включает соблюдение диеты. Больным рекомендуется полноценное и обогащенное витаминами питание, принципов которого необходимо придерживаться не только в процессе развития и излечения патологии, но и еще в течение трех месяцев после выздоровления. Категорически запрещается употребление острых блюд и приправ, алкоголя, выпечки, копченостей, колбасных и кондитерских изделий (конфеты, кремы, муссы, зефир, шоколад) и трудноусвояемых жиров (животных): сала и сливочного масла. В питании должны преобладать свежие фрукты и овощи, пищу следует готовить на пару, отваривать или запекать. Также в диете должны содержаться кисломолочные продукты для восстановления нормальной кишечной микрофлоры, а животные жиры заменить растительными маслами. Жирные сорта мяса и рыбы заменить нежирными, а в рацион питания включить орехи и злаковые (крупы) как источник витамина Е (антиоксидант, ускоряет заживление) и клетчатки.
Лечение гидраденита в стадии инфильтрации (первые трое суток) проводится в домашних условиях и подразумевает помимо приема антибиотиков проведение местной терапии. Местное лечение заключается в обработке кожи спиртовыми растворами антисептиков (йод, бриллиантовый зеленый, камфорный или салициловый спирт, борная кислота, хлоргексидин).
После каждой обработки очага воспаления накладываются влажно-высыхающие полуспиртовые повязки (диоксидин, разведенный водой и спиртом, спиртовая настойка из календулы с добавлением воды, спиртовые раствор хлорфиллипта с добавлением воды). Как только повязка высохла, ее смачивают снова приготовленным раствором и повторяют манипуляцию дважды в день по 3 часа. Сверху повязку ничем не закрывают для предотвращения парникового эффекта.
- прием ванн, посещение сауны и бани (горячий воздух, высокая влажность и вода усугубляют распространение инфекции):
- бритье/ эпиляция в очаге поражения (дополнительное травмирование кожи и распространение воспаление);
- ношение облегающей одежды из синтетических материалов;
- применение компрессов и повязок с мазями (вызывают мокнутие кожи, усиливают инфильтрацию и распространяют инфекцию).
- ношение одежды свободного кроя из натуральных тканей;
- ежедневный душ, очаг поражения предварительно закрыть пластырем;
- индивидуальное полотенце и постельное белье, ежедневная их смена;
- обработка очага воспаления после душа раствором перманганата калия;
- подсушивание кожных складок присыпками (тальк, оксид цинка);
- сухое тепло на место воспаления (проглаженное утюгом полотенце, облучение синей лампой в течение 5 минут, солнечные ванны по 10 – 20 минут в зависимости от времени суток и сезона).
Оперативное вмешательство проводится при переходе заболевания в стадию созревания, когда консервативным путем остановить развитие гидраденита не удалось. Для начала активизируют «созревание» гнойника. С этой целью к пораженному участку прикладывают ихтиоловые лепешки толщиной около 3 мм, сверху закрывая лекарственное средство толстым слоем ваты.
Таким образом в очаге воспаления повышается температура и гнойник «созревает», готовый прорваться. Лепешки следует накладывать дважды в сутки. После нагноения гидраденита врач широким и глубоким разрезом рассекает его до уровня здоровых тканей. Рану промывают антисептическим раствором, затем антибиотиком и дренируют. Ведение послеоперационной раны проводят открытым способом, то есть не накладываются швы.
При рецидивирующем процессе после вскрытия гнойника и его заживления проводится второй этап операции. На данном этапе врач иссекает пораженные железы вместе с подкожно-жировой клетчаткой и кожей. Образовавшийся дефект кожи производят собственными кожными лоскутами больного, например, со спины.
Помимо антибиотиков и оперативного вмешательства в лечении патологии активно применяются физиотерапевтические процедуры.
В инфильтрационной стадии назначаются:
- УВЧ;
- СМТ-форез;
- УФО-терапия в очаге воспаления.
После хирургического лечения для ускорения процессов регенерации применяются:
- инфракрасное облучение;
- лазеротерапия;
- УФО;
- магнитотерапия;
- ультразвук;
- электрофорез с лекарствами (унитиол, дионин).
Если процесс еще не достиг стадии нагноения, то есть находится в процессе инфильтрации, лечение проводит врач – дерматолог. При нагноении и угрозе вскрытия гнойника лечением занимается хирург.
Заболевание при отсутствии своевременного и адекватного лечения грозит перейти в абсцесс или флегмону. В запущенных случаях инфекционные агенты проникают в общий кровоток, что чревато заражением крови – сепсисом.
Если пытаться избавиться от болезни только с помощью народной медицины, то в лучшем случае гнойник «созреет» и самостоятельно вскроется, а в худшем случае возникнут тяжелые гнойно-септические осложнения. Народные методы лечения допускается использовать при данной патологии, но как дополнение к основному лечению и разрешения врача. Можно прикладывать к участку воспаления отбитые листья подорожника и сельдерея, разрезанные листья алоэ – все эти растения обладают бактерицидными свойствами. Также допускается обработка пораженного участка отварами и настоями трав, обладающих антисептическими свойствами (ромашка, календула, липа, шалфей, тысячелистник.
Нет, не обязательно. Госпитализируют только больных с рецидивирующим и хроническим процессом, требующих радикальной операции, при тяжелом течении заболевания и тяжелое общем состоянии пациента.
Точных данных по этому вопросу нет, но можно сказать, что по наследству передается повышенная потливость (гипергидроз), ожирение и другие факторы, которые предрасполагают к возникновению гидраденита.
источник
Абсцесс – ограниченный гнойный очаг микробного происхождения, расположенный поверхностно или в глубине тканей, во внутренних органах, и сопровождающийся признаками воспаления и интоксикации. Лечение абсцесса обычно хирургическое.

- подмышечные впадины;
- зона вокруг ануса и влагалища (абсцесс бартолиновых желез);
- ткани вокруг зуба;
- кожа в паховой области;
- волосяные фолликулы.
В течение своего развития абсцессы наполняются некротическими массами и могут самостоятельно вскрыться. Однако лучше всего при таком заболевании обратиться к врачу, который вскроет гнойный очаг и очистит (дренирует) его.
- как самостоятельное заболевание чаще всего возникают абсцессы кожи и мягких тканей, вызванные закупоркой отверстий сальных и потовых желез, образованием кист и размножением там болезнетворных микроорганизмов;
- гнойный абсцесс мягких тканей может быть осложнением повреждения кожи;
- постинъекционный абсцесс развивается при введении лекарственного препарата нестерильным шприцем, в тяжелых случаях возможно распространение гнойного процесса – флегмона;
- такой процесс нередко осложняет течение любых инфекционных заболеваний бактериальной природы, например, паратонзиллярный абсцесс развивается как осложнение ангины;
- абсцессы брюшной полости могут развиться при переносе микробов по кровеносным сосудам;
- в некоторых случаях причиной заболевания служат не бактерии, а простейшие микроорганизмы, например, амебный абсцесс печени;
- патология может возникнуть первично вследствие попадания в ткани большого количества возбудителей с высокой вирулентностью (повреждающей способностью), так может формироваться абсцесс легких.

- длительное лечение глюкокортикоидами и препаратами для химиотерапии;
- сахарный диабет, злокачественные опухоли;
- болезни крови и кроветворения – серповидно-клеточная анемия, лейкоз, ВИЧ-инфекция;
- болезнь Крона, язвенный колит;
- тяжелые травмы или ожоги;
- алкоголизм, наркомания.
Другие факторы риска – пребывание в загрязненной среде, контакт с пылью, углеводородами, недостаточная гигиена кожи, атеросклероз периферических артерий или тяжелая варикозная болезнь.
Симптомы абсцесса различаются в зависимости от его расположения. При поражении кожи и мягких тканей отмечается:
- покраснение кожи;
- отечность и болезненность;
- прощупывание мягкого объемного образования под кожей.

Осложнения абсцесса связаны с попаданием микроорганизмов из его полости в кровеносные сосуды. При этом они разносятся по всему организму, вызывая сепсис («заражение крови»). Такое состояние опасно для жизни. Поэтому очень важно вовремя выявить и устранить гнойный очаг.
Диагностика абсцесса осуществляется при внешнем осмотре. Для обнаружения гнойников во внутренних органах используются УЗ-исследование, КТ, МРТ, рентгенография. В анализах крови выявляются признаки воспаления, но они не дают информации о локализации патологии.
При появлении боли, отека кожи, образования на ней бугорка или уплотнения с размягченным центром необходимо обратиться к хирургу.
- Лечение абсцесса проводится под местной анестезией.
- Кожу дезинфицируют, вводят анестетик, гнойник вскрывают.
- После опорожнения полости ее промывают раствором антисептика и осушают.
- В ранку вставляют дренаж на 1 – 2 дня и закрывают ее стерильной повязкой.
Сразу после такой операции самочувствие больного намного улучшается. Дополнительно врач может назначить антибиотики и противовоспалительные средства. Через несколько дней дренаж удаляют.
При абсцессах внутренних органов принцип лечения такой же – вскрытие, очищение, дренирование. Для доступа к нужному органу может потребоваться обширная операция или использование эндоскопической техники.
Хирурги не рекомендуют проводить лечение абсцесса в домашних условиях, ведь это может привести к затягиванию процесса и развитию сепсиса. Однако в народе нередко используют примочки с соком алоэ, луковой кашицей, компрессы с ржаным хлебом. Мы же советуем сразу обратиться в клинику, записавшись на прием по телефону.
Нельзя прокалывать или выдавливать содержимое гнойника. Так можно спровоцировать распространение инфекции по кровеносным сосудам.
Для предотвращения абсцессов необходимо:
- соблюдать личную гигиену, промывая кожу мылом и водой;
- быть осторожным при бритье волос в любой области;
- немедленно обратиться к врачу при повреждении кожи, если рана загрязнена или у человека есть хотя бы один из факторов риска абсцесса.
Сеть семейных клиник «Мама Папа Я» предлагает медицинскую услугу по лечению абсцессов у квалифицированного хирурга. Филиалы клиники расположены в Москве и МО.
- быстрый прием больного без длительного ожидания очереди;
- немедленная хирургическая помощь – вскрытие и дренирование абсцесса в условиях стерильного кабинета;
- исчерпывающие рекомендации по уходу за послеоперационной ранкой для профилактики осложнений;
- при необходимости – консультация других специалистов (гинеколога, ЛОР-врача, невролога и других);
- диагностика внутренних абсцессов с помощью мультиспиральной компьютерной томографии.
Для получения консультации врача, необходимо связаться с нашим менеджером по телефону +7(495)583-82-51, либо через форму обратной связи.
Доктор внимательно осмотрела моего мужа, назначила ЭКГ и поставили предварительный диагноз. Дала рекомендации по нашей ситуации и назначила дополнительное обследование. Пока замечаний нет. Финансовые договоренности соблюдены.
Я просто в восторге от доктора и клиники. Давно не получал удовольствия в клиниках. Всё прошло идеально с точки зрения логистики, строго по времени. Так же получил удовольствие эстетическое и как пациент и как человек. Я мог общаться и это общение доставило мне огромное удовольствие. Нижайший поклон доктору УЗИ.
Мне очень понравилась доктор Власова. Приятная и милая женщина, хороший специалист. На все свои вопросы я получила ответ, врач дала мне много хороших советов. Визитом осталась довольна более чем.
Посетили с ребенком Клинику «Мама Папа Я». Нужна была консультация детского кардиолога. Клиника понравилась. Хороший сервис, врачи. В очереди не стояли, по стоимости все совпало.
Очень понравилась клиника. Обходительный персонал. Была на приеме у гинеколога Михайловой Е.А. осталась довольна, побольше таких врачей. Спасибо.
Удалял жировик у Алины Сергеевны, операцию сделала великолепно! Огромное ей спасибо за чуткое внимание и подход к каждой мелочи.
Сегодня обслуживалась в клинике, осталась довольна персоналом, а также врачом гинекологом. Все относятся к пациентам с уважением и вниманием. Спасибо им большое и дальнейшего процветания.
Клиника «Мама Папа Я» в Люберцах очень хорошая. Коллектив дружелюбный, отзывчивый. Советую данную клинику всем своим знакомым. Спасибо всем врачам и администраторам. Клинике желаю процветания и много адекватных клиентов.
Сегодня удаляла родинку на лице у дерматолога Кодаревой И.А. Доктор очень аккуратная! Корректная! Спасибо большое! Администратор Борщевская Юлия доброжелательна, четко выполняет свои обязанности.
Хочу выразить благодарность работникам клиники Мама, Папа, я. В клинике очень дружелюбная атмосфера, очень приветливый и веселый коллектив и высококвалифицированные специалисты. Спасибо вам большое! Желаю процветания вашей клинике.
Первое посещение понравилось. Меня внимательно осмотрели, назначили дополнительные обследования, дали хорошие рекомендации. Буду продолжать лечение и дальше, условия в клинике мне понравились.
Хорошая клиника, хороший врач! Раиса Васильевна может понятно и доступно объяснить, в чем суть проблемы. Если что-то не так, она обо всем говорить прямо, не завуалированно, как это порой делают другие врачи. Не жалею, что попала именно к ней.
источник
Гидраденит – воспалительный процесс в потовых апокриновых железах. При проникновении в них стафилококков начинается гнойное воспаление. Как правило, гидраденитом поражаются железы подмышек, но иногда гнойные узелки образуются в области паха, ануса, половых губ, мошонки и около пупка.
Врачи ставят диагноз исходя из клинической картины. Для лечения гидраденита используют антибиотики. Заболевание опасно своими осложнениями, одно из самых опасных – сепсис. Своевременное лечение всегда помогает избежать осложнений, но не предотвращает повторного появления гидраденита.
Гидраденит – распространенное заболевание. Но чаще оно встречается у женщин в подмышечной области, так как они уделяют больше внимания удалению волос. У мужчин гидраденит появляется в основном в паховой области.
Болезнь очень редко поражает детей и пожилых. Это связанно с тем, что в раннем и пожилом возрасте апокриновые потовые железы не функционируют. Чаще всего заболевание диагностируется в подростков и молодых людей.
Существует наследственная склонность к гидрадениту. Особенности строения потовых желез передаются от родителей к ребенку. Наследственный гидраденит часто сопровождается эпителиальным копчиковым ходом и абсцедирующими угрями.
Патология развивается постепенно. В первые дни на пораженном участке появляется небольшой болезненный узелок размером с горох. Спустя неделю он сильно увеличивается и приобретает форму груши. Получившееся образование внешне похоже на сосок, из-за чего в народе гидраденит называется «сучьим выменем».
Золотистый стафилококк – главный возбудитель заболевания. Но иногда гидраденит вызывает кишечная палочка или стрептококк. Болезнетворные микроорганизмы попадают внутрь железы через протоки на коже. Но иногда бактерии заносятся вместе с лимфой из другого очага воспаления.
Основные причины гидраденита:
- несоблюдение правил гигиены;
- повреждения кожных покровов (порезы, царапины, расчесы);
- понижение иммунитета, опрелости;
- злоупотребление антиперспирантами;
- заболевания эндокринной системы;
- избыточный вес;
- слишком частое мытье;
- гинекологические заболевания;
- отит и тонзиллит;
- средства депиляции.
В начальной стадии гидраденита при прощупывании можно обнаружить небольшие плотные узелки в пораженной области. Они болезненные, но сильного дискомфорта пациенту не доставляют. Но заболевание быстро прогрессирует, узелки растут и становятся грушевидными.
Кожа становится багровой с синюшным оттенком, окружающие ткани отекают. Вся область поражения становится очень болезненной. Иногда воспаленные узлы сливаются в один большой общий узел воспаления. Спустя некоторое время под действием давления узлы произвольно разрываются, высвобождается некоторое количество гноя с кровяными примесями.
У узлов нет некротического стержня, в отличие от фурункула. Иногда в пораженных участках образуется плотный инфильтрат. В таких случаях боль преследует пациента не только во время движения, но и в состоянии покоя.
Созревание воспаления сопровождается общим недомоганием, повышением температуры. После вскрытия узлов боль постепенно пропадает, а самочувствие улучшается.

Чаще всего такой гидраденит появляется в подростковом возрасте, когда потовые железы работают интенсивно.
Неправильно подобранные дезодоранты и антиперспиранты – частая причина подмышечного гидраденита.
Этот тип заболевания больные иногда путают с фурункулезом. Несмотря на отсутствие стержня образования, протекать эта форма гидраденита иногда может гораздо тяжелее, чем фурункулез.
На начальном этапе мелкие гнойные узелки практически не доставляют дискомфорта, но со временем они увеличиваются. Образования затрудняют передвижение. Самочувствие сильно ухудшается, температура тела увеличивается.
При этой форме заболевания инфекция поражает сальные железы и волосяные луковицы головы. Такой гидраденит встречается гораздо реже, чем другие его виды.
На коже головы появляются болезненные высыпания, образуются абсцессы. Поражается также и глубокий слой кожи – дерма.
Гнойные узелки редко образуются на молочных железах, но в медицинской практике зарегистрировано несколько таких случаев.
Чаще всего такой тип гидраденита поражает женщин во время беременности или лактации.
Возможно, Вас заинтересует статья о причинах появления на коже водянистых пузырьков.
Здесь Вы узнаете о том, как лечить комедоны на лице в домашних условиях.
Лечение необходимо проводить только под присмотром врача. Попытки вылечить гидраденит в домашних условиях могут привести к осложнениям.
При обнаружении гнойных образований следует обратиться к врачу-дерматологу и хирургу. Если заболевание носит хронический характер, то нужно посетить эндокринолога, инфекциониста и иммунолога.
Препараты-антибиотики часто назначаются при хроническом гидрадените. Самые подходящие – те, которые с широким спектром действия и не токсичны для организма.
Многие препараты из группы пенициллинов очень эффективны при гнойном воспалении. Антибиотики принимают и внутрь, и в форме инъекций. Лечение антибиотиками нельзя прерывать, если признаки гидраденита исчезли.
Если состояние пациента не улучшается, а болезненность узлов становится сильнее, то вскрыть гидраденитные образования следует в больничных условиях.
Пораженный участок обезболивают, кожу аккуратно разрезают. Гнойник вычищается и дренируется при помощи резиновой полоски.
После операции пациенту делают перевязки с антибактериальными мазями, лечение продолжается уже дома.

Но делать этого нельзя – высвобожденный гной содержит в себе возбудителей болезней.
В домашних условиях следует придерживаться личной гигиены правильно, можно прибегнуть к некоторым средствам народной медицины. Самое главное – строго следовать рекомендациям лечащего врача.
Пораженное место необходимо продезинфицировать. Для этого подойдут: раствор календулы, перекись водорода, салициловая кислота, йод, зеленка. Нельзя пользоваться средствами, закупоривающими поры.
Зреющий гнойник нельзя вскрывать, лучше приложить к нему пластырь с мазью Вишневского. Если нарыв разорвался, то участок необходимо дезинфицировать при помощи борного спирта 2%.
Чтобы снять первые боли, место гидраденита можно прогреть грелкой с разогретой солью или любой другой грелкой. Тепло необходимо прикладывать каждые несколько часов.
Среди средств народной медицины очень популярен творожный компресс. Для его приготовления пользуются смесью сметаны, масла и творога. Компоненты нужно брать в равном количестве и хорошо их взбивать.
Полученное средство нужно наносить на гнойник и плотно закрывать его лейкопластырем. Перед использованием смесь необходимо готовить каждый раз заново. Творожный компресс следует применять до тех пор, пока гнойный узелок не пропадет.
Второй популярный рецепт – луковая мазь. Она готовится на основе хозяйственного мыла (50 г) и тертого лука(50 г). Необходимо взять 150 грамм растопленного свиного жира, разогреть его и положить туда смесь из лука и мыла.
Мазь необходимо помешивать на среднем огне до тех пор, пока она не станет однородной. Средство хранится в холодильнике около 2 недель. Луковую мазь нужно накладывать толстым слоем на гидраденитное образование и закрывать салфеткой для компрессов.
Третий рецепт – настой из череды. Две ложки сушеной лекарственной травы заливают водой (100 мл) и настаивают в течение часа. Продезинфицированную салфетку нужно пропитать этим настоем и приложить ее к гнойному образованию на 15 минут. Такие компрессы нужно проводить 4-5 раз в день.
Антибиотики часто назначаются при гидрадените. Их принимают обычно внутрь, но при развитой форме заболевания вводят внутримышечно. Продолжительность лечения составляет около 1-2 недель, но врач может продлить курс лечения на несколько дней, если есть необходимость.
Самые часто назначаемые препараты – Цефалексин, Вибрамицин, Тетрациклин и Эритромицин. Они останавливают размножение болезнетворных бактерий и прекращают развитие инфекции.
Помимо антибиотиков врачи могут назначить антигистаминные препараты, чтобы снять оттеки и раздражения. Изотретиноин применяется для уменьшения деятельность желез кожи. Имунностимулирующие лекарства применяются для укрепления защитных механизмов организма.

Рекомендуется периодично укреплять свой иммунитет, избавляться от очагов хронических инфекций, следить за массой своего тела и придерживаться правил личной гигиены.
Гигиена – самое важное в профилактике гидраденита:
- носить одежду их натуральных тканей;
- менять белье ежедневно;
- не пользоваться антиперспирантами, отдавая предпочтение дезодорантам;
- прибегать к бритью и эпиляции как можно реже;
- принимать контрастный душ;
- не пользоваться слишком жесткими щетками для тела.
Гидраденит – патология, опасная своими осложнениями. При первых же симптомах необходимо сходить в больницу и не пытаться вскрыть гнойники самостоятельно.
Воспаление возникает из-за проникновения болезнетворных микроорганизмов в потовые железы через порезы, царапины и т.п. Чтобы не допустить развития болезни, нужно придерживаться всех правил бритья и эпиляции.
Правильное питание, личная гигиена, рациональное использование косметических средств помогут избежать возникновения гнойного воспаления.
Предлагаем Вашему вниманию видео, в котором специалист разъясняет, как лечить гидраденит под мышкой в домашних условиях:
источник
Такое явление, как гнойник в паху – встречается нередко.
Чаще всего под этим подразумеваются фурункулы, для развития которых в паховой области условия весьма благоприятные.
Неосторожные попытки справиться с ними самостоятельно часто приводят к серьезным осложнениям.
Более того, самолечение может спровоцировать развитие крайне тяжелых состояний.
Ведь под маской обычного гнойника иногда скрываются очень коварные болезни.
Классический фурункулез представляет собой острое гнойное воспаление.
Появляется всегда в области сальной железы волосяного фолликула.
Сначала воспаляется волосяная луковица.
Затем, если возникают предпосылки для проникновения инфекции вглубь в подкожную клетчатку, развивается уже фурункул.
При этом он проходит определенные стадии:
- Участок ограниченной инфильтрации кожи вокруг стержня волоса.
- Пораженная поверхность становится ярко-красной.
- В центре инфильтрата мягкие ткани расплавляются и появляется пустула. При этом воспалительные явления нарастают.
- После вскрытия и опорожнения пустулы от гноя, выходит плотный стержень из погибших тканей.
- На его месте остается небольшая язвочка.
- Спустя некоторое время она заживает или, что бывает чаще – рубцуется.
Примечательно, что боль тем сильнее, чем меньше прослойка жировой клетчатки.
Причина болевого синдрома – отек и распирание внутридермальных перегородок из соединительной ткани.
Боль максимально выражена на третьем этапе, когда активность воспаления тоже на пике.
В области половых органов взрослых людей много волос.
Да и стерильным этот участок тела назвать сложно.
То есть, все предпосылки в наличии.
Как правило, паховая область имеет выраженную подкожную жировую клетчатку (в отличие от лица, головы и так далее).
Такая особенность приводит к увеличению размеров участка инфильтрации, а затем и воспаления.
В то же время, из-за большого количества чувствительных нервных окончаний, гнойник в области паха иногда болит очень сильно.
Также он постоянно раздражается: трением о белье при движениях, высокой влажностью на фоне пониженной вентиляции.
Из-за этого могут появляться несколько гнойников одновременно или один за другим.
Если они сливаются, фурункул превращается в карбункул.
О начале гнойного воспаления в области волосяного фолликула первой заявит боль.
Но при касании или трении поверхности фурункула о белье или кожные складки, она значительно усиливается.
Пораженный участок отекает.
Сначала за счет инфильтрации, потом из-за гнойного процесса.
Затем присоединяется реакция лимфатической системы – лимфангоит (воспаление сосудов) и лимфаденит (воспаление лимфоузлов).
- Под кожей появляются одна или несколько красных полосок, которые отходят от инфильтрата. Это и есть лимфатические сосуды.
- Обычное их направление – к центру тела, к паховой области.
- Они начинают болеть, могут уплотняться и приобретать тяжистый вид.
- Одновременно с этим увеличиваются лимфатические узлы. Сначала с больной стороны, затем лимфаденит становится двусторонним.
- Боль в их области становится очень сильной.
- Кожа над узлами может оставаться обычной, но часто краснеет и тоже воспаляется.
На таком фоне возникает общая реакция организма – появляется слабость, поднимается температура.
В некоторых случаях может возникать тяжелейшее септическое состояние.
Частой причиной такого становятся попытки выдавить подкожный гнойник в паху до его созревания.
О причинах появления
гнойника в паху
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| Посев на флору с определением чувствительности к основному спектру антибиотиков | 7 д. | 940.00 руб. |
Фурункул в области паха способен доставить множество неприятностей.
Его обычное течение в любой момент может отяготиться.
Часто встречаются такие проблемы:
- Появление нескольких гнойников на удалении друг от друга. Множественный фурункулез отмечается у людей с расстройствами иммунитета и сахарным диабетом.
- Карбункул. Так называют объединение нескольких, расположенных рядом, гнойников в один конгломерат. Процесс настолько активен, что может расплавлять не только жировую клетчатку, но и фасции, мышцы и даже затрагивать кости.
- Флегмона. Это разлитое гнойное воспаление подкожной клетчатки. Проявляется в виде большой красной области и ощущения жидкости (гноя) под кожей. Очень опасное осложнение.
- Абсцесс. Если пути оттока гноя перекрыты, организм пытается отграничить инфекцию и берет ее в капсулу. Продукты распада все равно всасываются в кровь и отравляют организм.
Больше рискует женский пол.
Как правило, гнойники в паху у женщин располагаются в области больших половых губ.
От них гнойный процесс может перейти по лимфатической системе в тазовые лимфоузлы и распространиться на клетчатку таза.
А это уже очень тяжелое, угрожающее жизни состояние.
Паховый гидраденит — тоже инфекционное воспаление, только не сальной железы волосяной луковицы, а потовой.
Микробы (обычно – стафилококки) по протокам достигают начальных отделов этих железок и быстро проникают в лимфатическую систему.
Такому процессу больше присуще подострое течение и медленное развитие.
Но встречаются и остротекущие случаи.
Под кожей сначала появляется узелок с горошину размером, который болезнен при ощупывании.
Типичная локализация в паху – вокруг половых органов, там, где скапливаются лимфатические узлы.
Затем он увеличивается и воспаляется, кожа над ним краснеет.
Диаметр узла достигает 1-2 см.
В процесс быстро вовлекаются расположенные рядом лимфоузлы.
Очаг вскрывается и гной выходит не в области потовой железы, а над участком лимфаденита.
После этого остаются глубокие язвы, которые долго не заживают.
У детей и стариков потовые железы в области половых органов не функционируют.
Поэтому такие гнойники в паху у мужчин встречаются только в половозрелом возрасте.
Иногда это помогает отличить фурункул от гидраденита.
Учитывая большую опасность гнойных инфекций в области паха, выдавливать появившиеся там гнойники нельзя.
Необходимо обратиться к врачу, получить необходимые рекомендации и строго их придерживаться.
Самолечение в таких случаях может нанести очень тяжкий вред.
При появлении гнойника в паху обращайтесь к автору этой статьи – дерматовенерологу в Москве с 15 летним опытом работы.
источник
Так называется гнойное воспаление апокриновых потовых желез, вызываемое стафилококками, проникающими в железы через их протоки, небольшие травмы кожи. Гидраденит локализуется чаще всего в подмышечных впадинах (обычно одностороннее), реже – в области заднего прохода, у женщин – в области больших половых губ. Гидраденит преимущественно наблюдается в молодом возрасте, когда апокриновые железы функционируют особенно активно, одинаково часто у мужчин и у женщин.
Гидраденит – именно так обозначается процесс воспаления потовых желез, обычно имеет длительное течение, периодически возникают стадии обострения. Процесс очень часто может носить хронический характер. При воспалительном процессе потовых желез на начальной стадии гидраденита отмечается наличие болезненных очагов, располагающихся глубоко в подкожной клетчатке. Кожный покров в проекции патологического очага имеет гиперемированный характер. Если на начальной стадии болезни цвет кожи может существенно не отличаться от нормы, то в дальнейшем она способна перейти в ярко-багровый цвет.
На фоне болей, характерных для воспаленной области, может возникать общее недомогание, озноб, лихорадочное явление.
Развитие воспаления потовых желез при остром гидрадените
Заболевание начинается остро, но в дальнейшем может принять хронический характер, когда вследствие распространения инфекции возникает один узел за другим.
Процесс воспаления потовых желез начинается с одного или нескольких болезненных плотных узелковых инфильтратов.
В толще кожи образуются вначале небольшие, величиной с горошину, болезненные узлы, которые быстро увеличиваются, достигают величины лесного ореха или голубиного яйца и возвышаются над уровнем окружающей здоровой кожи. Кожа над ними окрашена в багрово-красный цвет.
Вначале плотные, узлы быстро размягчаются и вскрываются небольшим перфорационным отверстием, из которого выделяется большое количество гноя.
Постепенно полость абсцесса заполняется грануляциями.
Процесс длится в среднем 2 недели, заканчиваясь образованием небольшого втянутого рубца. Часто при симптомах гидраденита возникают рецидивы.
При сниженном иммунитете, гиповитаминозе процесс может принять хроническое рецидивирующее течение, образуя целые конгломераты воспалительных узлов в разных стадиях развития. В некоторых случаях узлы при гидрадените разрешаются без вскрытия и рубца не оставляют. Количество узлов при симптомах гидраденита – от одного до нескольких. При множественных узлах образующиеся отдельные абсцессы могут сливаться в одну сплошную полость.
Симптомы подмышечного гидраденита
Гидраденит под мышкой вызывается стафилококками, проникающими в железы через их протоки, небольшие травмы кожи, возникающие нередко при бритье подмышечных впадин. Этот тип воспаления потовых желез преимущественно наблюдается в молодом возрасте, когда апокриновые железы функционируют особенно активно. Поражение локализуется чаще в подмышечных впадинах, что связано с основной локализацией апокриновых потовых желез, реже в области половых органов и заднего прохода.
Процесс гидраденита под мышкой начинается с одного или нескольких болезненных плотных узелковых инфильтратов в толще кожи и подкожной клетчатки, постепенно увеличивающихся до 1–2 см в диаметре, спаивающихся с кожей, которая приобретает красный, а затем багрово-синюшный цвет. Постепенно инфильтрат приобретает коническую форму («сучье вымя»), в центре его появляется флюктуация (за счет формирования абсцесса), и через образовавшееся свищевое отверстие выделяется сливкообразный гной. Процесс гидраденита под мышкой длится в среднем 2 нед, заканчиваясь рубцеванием. Часто возникают рецидивы гидраденита.
Общее состояние больного изменяется мало, возможны
- повышение температуры тела,
- слабость,
- в анализах крови – лейкоцитоз,
- ускоренная СОЭ.
При сниженном иммунитете, гиповитаминозе процесс может принять хроническое рецидивирующее течение, образуя целые конгломераты воспалительных узлов в разных стадиях развития.
Патогистологически для симптомов воспаления потовых желез характерно образование воспалительного инфильтрата, состоящего преимущественно из нейтрофилов, вокруг тела и выводного протока апокринных потовых желез с последующим гнойным расплавлением и гибелью железы.
Диагноз основывается на клинической картине; дифференциальный диагноз проводят с лимфаденитом, при котором увеличенный болезненный лимфатический узел пальпируется более глубоко в подкожной клетчатке, колликватным туберкулезом, протекающим с неострыми воспалительными явлениями, поражающим лимфатические узлы (чаще шеи), при вскрытии узлов выделяется небольшое количество гноя.
Лечение основывается на использовании антибактериальной терапии. Положительное действие оказывает аутогемотерапия. При наличии рецидивов большое значение стоит уделить проведению специфической иммунотерапии, использованию общеукрепляющих средств.
Местно при воспалении потовых желез применяют УВЧ, хороший эффект зачастую отмечается от местного обкалывания инфильтрата антибактериальным раствором. При отсутствии положительного эффекта от терапии может наблюдаться переход к абсцедированию. В таких ситуациях предпочтительным способом лечения гидраденита является использование хирургических методов, включающих в себя процесс вскрытия абсцесса, что дает возможность избежать ряда серьезных осложнений, к примеру, таких как – флегмона, лимфаденит и сепсис.
Для закрытия раны стоит использовать наклейки, а не повязки, которые могут сыграть медвежью услугу – втирая гной в рану.
Медикаментозная терапия гидраденита лекарствами
При множественных и крупных инфильтратах, затрудняющих движения, назначают антибиотики (Линкомицин 250 000 3 раза в день, Пенициллин 250 000 4 раза в день, Эритромицин 250 000 4 раза в день), витамины группы В, С, А, наружно – чистый Ихтиол, кожу вокруг очага поражения для лечения гидраденита протирают 2%-ным салициловым спиртом, спиртовой настойкой календулы.
При симптомах воспаления показаны
При признаках расплавления инфильтрата возможно хирургическое лечение гидраденита – вскрытие абсцесса, повязки с протеолитическими ферментами (Трипсин, Химопсин). При рецидивирующем течении показаны специфическая иммунотерапия (Стафилококковый иммуноглобулин, Анатоксин, Антифагин, антистафилококковая гипериммунная плазма), иммунокорректоры (Тактивин и др.), иногда с хирургическим иссечением пораженной ткани.
Чаще всего заболевание характерно для подмышечных впадин, изредка может возникать в генитальной области, а также рядом с сосками и пупком. Воспаление потовых желез больше характерно для людей, отличающихся повышенной потливостью. Самые разные факторы провоцируют воспаление потовых желез.
Заболевание возникает в результате внедрения стафилококков через устье волосяного фолликула в выводной проток апокринной потовой железы. Предрасполагающими причинами являются; повышенная потливость, особенно при несоблюдении чистоты, раздражение кожи при бритье подмышечных впадин тупой бритвой и дисфункции половых желез.
Факторы, вызывающие воспаление потовых желез
Заболевание может возникать на фоне различных дерматитов, при ослаблении защитных механизмов, возникновении мелких травм кожного покрова, в частности при сбривании волос с подмышечной области. Кроме этого развитию воспаления способствует несоблюдение правил гигиены, в результате чего создаются идеальные условия для развития различных патогенных или условно патогенных представителей, которые легко могут проникать внутрь потовых протоков в созданных условиях.
Профилактика воспаления заключается в соблюдении правил личной гигиены, особенно при бритье подмышечных впадин.
Гидраденит (сучье вымя) — это воспаление апокриновых потовых желез гнойного характера, которое чаще всего возникает в области паховых ямок (подмышек), но может локализоваться и возле ануса, женских и мужских половых органов и вокруг сосков. Чаще всего это односторонний процесс, однако, может быть и двухсторонний.
Возбудитель гидраденита — это золотистый стафилококк. Попасть в половые железы он может всего двумя путями — через повреждение кожи в области желез или через лимфу из других очагов инфекции в организме. Самой частой причиной гидраденита возникновения считается именно микротравмы. Сами травмы нанести очень просто и зачастую это происходит после использования бритвенного станка. Еще одной причиной гидраденита подмышок считают повышенную потливость, так как постоянно влажная кожа способствует жизнедеятельности патогенной микрофлоры. Способствующими условиями являются ослабленный иммунитет, гормональные нарушения, лишний вес, эндокринные заболевания и несоблюдение правил личной гигиены.
Вначале заболевание отмечаются небольшие уплотненные бугорки, которые чешутся и вызывают незначительную боль. Затем они быстро увеличиваются в размерах, приобретают грушевидную форму. Также на крайнем полюсе образуется так называемые «соски», которые придают им характерный вид вымени, поэтому второе название болезни — «сучье вымя». Кроме этого, кожа в этой области стает сине — красного цвета, появляется отек окружающих тканей, значительно ужиливается боль, которая ощущается не только при движении, но и в состоянии покоя. Типичным для гидраденита является слитие отдельных бугорков в один и их самопроизвольное вскрытие. Из них выделяется белый, густой гной, который напоминает сметану с возможной примесью крови. Развитие болезни сопровождается неспецифическими симптомами, такими как: общие недомогание, повышенная температура тела, головная боль и мышечная слабость. В среднем заболевание длиться от десяти до 15 дней, но довольно часто гидраденит переходит в хроническую форму.
Лечение гидраденита можно разделить на две большие категории: местное и общее.
- Общая терапия включает в себя прием пероральных антибиотиков из групп нитрофуранов, сульфаниламидов, аутогемотерапия.
- Местное лечение гидраденита очень обширное и начинается с ихтиоловой лепешки, солнечного и ультрафиолетового облучения, УВЧ-терапии. Вместе с этим рекомендуют спиртовые настойки арники и софоры, сок листьев каланхоэ, отвар зверобоя.
Для домашнего лечения гидраденита подмышек используют прогревание. Первые три — пять дней эффективным и простым методом лечения считают прогревание бугорков сухим теплом. Самостоятельно это можно сделать в несколько способов: нагреть при помощи утюга махровое полотенце и приложить к месту воспаления или несколько раз в день прогревать пораженные участки светом синей лампы в течение 5 минут.
Если на этом этапе заболевание не удалось остановить, и оно перешло в стадию образования инфильтрата, прибегают к хирургическому вмешательству. Образование вскрывают при помощи небольшого разреза и выпускают скопившийся гной. Затем рану заклеивают бактерицидным пластырем. Использовать обычные сухие повязки не рекомендуется, потому что при движении они буду натирать кожу и в нее выделившийся из раны гной. Обязательным пунктом при лечении является удаление всех рядом растущих волос (желательно при помощи маникюрных ножниц), потому что они способствуют поражению соседних потовых желез воспалительным процессом. Стоит отказаться от ванн, а мыться только под душем, предварительно заклеив воспаленный участок бактерицидным пластырем.
Лечение сучьего вымени в народной медицине использовали собачью слюну. Считалось, что если собака вылежит больной участок — это приведет к полному исцелению. Кроме этого, с успехом применялись: яичная и сметанная лепешки, луковый компресс и листья сирени.
Для пациентов с гидраденитом предусмотрена специальная диета, по условиям которой с первого дня на протяжении как минимум 3 месяцев из рациона полностью исключаются алкоголь, сигареты, приправы и острые блюда, а также строго ограничиваются сладости. Вместе с этим назначают поливитаминные препараты и продукты, насыщенные витаминами С, А, Е, В1, В2, В6. Рекомендуют пищу, богатую на железо и фосфор, такую как яйца, помидоры, ягоды, капуста, цитрусовые, печень, черная смородина и молочные продукты. В качестве неспецифической лечебной терапии назначают препараты повышающие иммунитет и защитные силы организма.
Это заболевание относится к инфекционным поражениям кожи и ее придатков. Гидраденит – это гнойный воспалительный процесс в потовых железах, расположенных глубоко под кожей.
Чаще всего страдают от гидраденита подростки и молодые люди в пубертатный период. У детей эта болезнь не появляется, так как она затрагивает лишь один из видов потовых желез – апокриновые, которые развиваются лишь во время пубертатного периода и высокой гормональной активности. По этой же причине болезнь редко поражает пожилых людей – у них происходит естественное угасание функции этих потовых желез, связанное со снижением гормональной стимуляции.
Располагаются очаги воспаления в характерных зонах тела: подмышечных впадинах, в паху, вокруг пупка и сосков, в области наружных половых органов, в промежности и на лобке.
Причины возникновения гидраденита, как и любого инфекционного процесса, включают два фактора – микро- и макроорганизм. Заболевание относится к группе стафилококковых , то есть вызывают его разнообразные стафилококки, даже в норме заселяющие поверхность кожи, например, эпидермальный стафилококк. Но, все же, чаще всего гидраденит вызывает золотистый или гемолитический стафилококк, широко распространенный в окружающей среде. Этот микроорганизм выделяет коагулазу – фермент, вызывающий свертывание крови в окружающих очаг воспаления микрососудах, поэтому инфекция не распространяется под кожей, а формирует ограниченный гнойник со склонностью ко вскрытию.
Иногда причиной гидраденита становится ассоциация бактерий, в которую, помимо стафилококка, могут входить:
Факторами, способствующими размножению стафилококка в потовой железе, являются повышенная влажность кожи, усиленное кровоснабжение и развитие потовых желез во время пубертатного периода, сахарный диабет, загрязнение и травматизация. Так, у женщин после некачественной депиляции, проведенной с помощью бритья, нередко развивается паховый гидраденит.
Инфекция попадает в железу либо через расширенный просвет, либо через микроскопические царапины и повреждения кожи. Чаще наблюдается подмышечный гидраденит, реже – паховый.
Очаг воспаления располагается глубоко под кожей, в подкожно-жировой клетчатке. Поэтому вначале появляется ее невидимый внешне отек, сопровождающийся легким зудом. Постепенно нарастает болезненность в зоне формирования гнойника. Один или несколько узлов залегают под кожей, они имеют небольшие размеры (до 1 см), округлую форму, умеренно плотную консистенцию, болезненны при прощупывании. Кожа над узлами вначале краснеет, а затем приобретает синюшно-багровую окраску в связи с нарушениями микроциркуляции в воспалительном очаге. Гнойник может увеличиться до размеров небольшого куриного яйца, он выпячивается над поверхностью в виде полушария.
На высоте заболевания больного беспокоит сильная болезненность в пораженной области, ограничение движения в конечности из-за боли. При осмотре под мышкой видна отечная багровая ткань с выступающими гнойниками – по народному определению «сучье вымя».
В центре гнойников довольно быстро возникает размягчение – флюктуация. Затем они вскрываются на поверхность кожи, из них выделяется густой желто-зеленый гной. После этого состояние больного постепенно улучшается, отек тканей рассасывается, симптомы гидраденита исчезают.
После разрешения заболевания может остаться рубец, но в некоторых случаях никаких следов не формируется. Общая длительность течения гидраденита составляет 10-15 суток.
Такого симптома, как отмирание тканей гнойника, как при , не бывает. На пике развития воспалительного процесса отмечается недомогание, утомляемость, головная боль, может умеренно повышаться температура тела. Все признаки интоксикации проходят, когда гнойный гидраденит вскрывается и опорожняется.
Нередко болезнь приобретает рецидивирующее течение. На коже подмышечной области формируется 2-3 свищевых отверстия, соединенных между собой подкожными ходами – комедонами. Также в тканях жировой клетчатки определяются рубцы после заживших комедонов, по плотности напоминающие шнуры. Это так называемая свищевая форма болезни.
Особенно часто возникает и рецидивирует это состояние у людей с избыточным весом и потливостью.
Распознавание болезни трудностей для опытного врача не представляет. Для уточнения выраженности интоксикации можно сдать общий анализ крови, в нем обнаружится нейтрофильный лейкоцитоз и повышение скорости оседания эритроцитов (СОЭ).
Полезным будет анализ выделившегося гноя на чувствительность к антибиотикам, особенно взятый до начала антибактериальной терапии. В последующем он поможет подобрать правильный препарат при рецидиве гидраденита.
При запущенных хронических формах, сопровождающихся многочисленными очагами, связанными между собой ходами, проводится УЗИ-диагностика мягких тканей, позволяющая «рассмотреть» строение подкожной клетчатки и оптимизировать оперативное вмешательство.
К какому врачу обратиться при появлении воспаления потовых желез? Лечение гидраденита осуществляет врач-дерматолог, а также хирург в поликлинике. Кроме того, при рецидивирующем заболевании необходимо посетить эндокринолога для исключения сахарного диабета, инфекциониста для подбора наиболее рациональной антибиотикотерапии, иммунолога для исключения иммунодефицита.
Важно правильное питание подростка или молодого человека, страдающего гидраденитом. Он должен поддерживать нормальную массу тела, избегать любых нарушений иммунитета и микрофлоры в организме. Это подразумевает употребление в пищу в основном кисломолочных продуктов, овощей, морской рыбы, нежирного мяса.
Желательно отказаться от пищевых аллергенов – куриных яиц, клубники и так далее. Кроме того, нужно исключить из питания рафинированные углеводы, то есть все, что содержит сахар, а также сдобную выпечку. Обязательно следует увеличить в рационе содержание растительной клетчатки, очень полезны овсяные отруби. Полстакана отрубей, залитые кефиром или свежим йогуртом, можно съедать ежедневно вечером. Это поможет нормализовать стул, восстановить микрофлору кишечника, что приведет к усилению защитных сил организма.
Физиотерапия и правильный уход
Нужно избегать трения пораженной области. Для этого можно приспособить небольшой валик из поролона на нижнюю треть плеча, особенно ночью.
Как избавиться от заболевания еще на ранней стадии? В этом помогают тепловые процедуры с применением сухого тепла:
- соллюкс;
- физиотерапия с применением ультравысоких частот (УВЧ);
- сухое тепло (в домашних условиях можно прикладывать нагретый мешочек с солью или песком дважды в день на 15-20 минут);
Можно ли мыться при гидрадените?
Соблюдение гигиены – необходимое условие излечения. Можно мыться под душем, используя нейтральное мыло без отдушек (например, детское или банное). Кроме того, пораженные области можно обрабатывать с помощью дегтярного мыла – оно подсушит кожу и предотвратит распространение инфекции. При этом заболевании нельзя принимать ванну, посещать сауну, баню, бассейн, растирать зону воспаления мочалкой или полотенцем.
Рентгено- и антибиотикотерапия
Рентгенотерапия при гидрадените особенно эффективна при рецидивирующем течении болезни. Рентгеновские лучи разрушают клетки потовых желез, уничтожая сам морфологический субстрат воспаления.
Антибиотики при гидрадените назначаются достаточно часто, особенно при рецидивах и хронических формах. Обычно назначают лекарства с широким спектром действия и малой токсичностью, например, пенициллины (в частности, Амоксиклав), цефалоспорины или Эритромицин.
Антибиотики можно принимать как внутрь, так и в форме внутримышечных инъекций. Длительность курса обычная и составляет 7-10 дней. Нельзя прекращать лечение антибиотиками, даже если симптомы заболевания исчезли. Это приводит к развитию устойчивости еще не погибшей микрофлоры, развитию рецидивов и хронических форм гидраденита. Пенициллины и цефалоспорины можно назначать и при беременности, вреда ребенку при соблюдении всех рекомендаций врача по приему они не принесут.
Как лечить хронический гидраденит?
Именно из-за проблемы устойчивости микроорганизмов антибиотики при хроническом гидрадените назначают только после исследования чувствительности микрофлоры, выделенной из гноя, к антибактериальным препаратам. После этого анализа врач назначит именно те лекарства, которые гарантированно уничтожат возбудителей.
При хронических формах нередко помогает лечение гидраденита Димексидом. В домашних условиях при первых признаках воспаления следует делать компрессы из Димексида, разведенного 1:1 с водой, на 15 минут на пораженную область, прикрывая смоченную лекарством салфетку полиэтиленом, но не грея. Влажные тепловые компрессы при гидрадените делать нельзя. Процедуры проводят 1-2 раза в день, пока признаки болезни не исчезнут. Если же это средство не помогает, необходимо обратиться к врачу.
При воспалении потовых желез назначается и местная терапия. До вскрытия гнойника на него накладывают ихтиоловую мазь, которая обладает антисептическим и рассасывающим действием. Ихтиол, высыхая на поверхности кожи, образует лепешку, которая затем отделяется от кожи. После этого наносят новую порцию ихтиола.
После прорыва гнойника назначают перевязки с гипертоническим раствором, йодопироном, фурацилином, протеолитическими ферментами. По-прежнему популярны у хирургов и дерматологов мазь Вишневского и Левомеколь, обладающие антимикробным и ранозаживляющим эффектами. Перевязки выполняются ежедневно до заживления ранки на коже.
Не стоит пренебрегать обработкой очага антисептическими средствами, которые предотвращают распространение инфекции на соседние железы. Гнойнички обрабатывают раствором бриллиантового зеленого, борным спиртом. Эти вещества оказывают дубильный эффект, уплотняя кожу, закрывая протоки окружающих желез и предотвращая их инфицирование.
Если воспаление сопровождается ухудшением общего состояния больного, выраженной болезненностью, проводят хирургическое вскрытие гидраденита в условиях поликлиники. Проводят небольшой разрез кожи под местной анестезией, полость гнойника очищают от омертвевших тканей и дренируют с помощью полоски резины. В дальнейшем проводят перевязки с антибактериальными мазями, продолжают лечение в домашних условиях, дополнительно назначают физиопроцедуры – УВЧ. Рекомендуется использовать не тугие повязки, а свободные наклейки, например, из полосок лейкопластыря, удерживающих марлевую салфетку.
Если при гидрадените вовремя не обратиться за медицинской помощью, могут развиться осложнения. Самые частые из них:
- лимфаденит (воспаление близлежащих лимфоузлов);
- флегмона подмышечной области (гнойное расплавление подкожной клетчатки);
- сепсис (проникновение микробов в кровь с формированием гнойных очагов в разных органах – от головного мозга до почек).
Профилактика гидраденита заключается в соблюдении правил гигиены, бережном отношении к коже подмышечных и паховых областей, лечении сахарного диабета, укреплении иммунитета. При хроническом гидрадените полезно иногда подвергать пораженную область солнечному облучению, проще говоря, дать коже подмышек немного загореть.
У больного должно быть свое полотенце и своя одежда, соприкасающаяся с телом (например, халат или майка).
При своевременном лечении прогноз благоприятный.
Гидраденит, еще именуемый среди людей как «сучье вымя» относится к воспалительным заболеваниям потовых желез, которое носит нагноительный характер. Способствовать возникновению патологического процесса могут множественные факторы, в том числе и наследственная предрасположенность. Чтобы избежать возможных осложнений, рекомендовано незамедлительно принимать лечебные меры при появлении первых признаков болезни.
Лечение гидраденита в домашних условиях может проводиться при помощи медикаментов, народных средств и диетотерапии.
Гидраденит носит нагноительный характер
Основными виновниками возникновения патологического процесса в потовых железах выступают золотистые стафилококки. Инфекционные микроорганизмы проникают внутрь, в результате чего сначала возникает небольшое воспаление, а затем начинает образовываться гной. На развитие такого процесса влияют следующие факторы:
- повышенная потливость;
- порезы во время бритья;
- ослабленная иммунная система.
У некоторых лиц имеется генетическая предрасположенность к гидрадениту.
Нагноительный процесс, вызванный стафилококками чаще всего локализуется в подмышечных впадинах . В первый день в пораженном месте появляется небольшое уплотнение. В последующие дни можно заметить рост уплотнения, которое приобретает форму соска. В пораженной области больной начинает испытывать очень сильный зуд, а затем боль при попытке расчесать пораженную зону.

При дальнейшем течении гидраденита чувство боли пациента начинает преследовать регулярно, а в некоторых случаях наблюдается повышение температуры тела.
В среднем через неделю наступает созревание гнойного узла, который впоследствии прорывается.
При отсутствии своевременного лечения «сучье вымя» может стать причиной развития абсцесса или даже сепсиса.
Традиционная медицина предполагает лечение гидраденита с помощью антибактериальной терапии и физиопроцедур. Хирургический способ лечения актуален при частых рецидивах, но применяется в редких случаях.
Гидраденит под мышкой лечение в домашних условиях, которого возможно и при помощи народных методов, не должен оставаться без внимания. Поэтому при первых его симптомах рекомендуется обратиться к дерматологу, который посоветует, как правильно лечить заболевание дома.

Очень важно, чтобы такое заболевание, как гидраденит лечился комплексно. В домашних условиях больному необходимо обеспечить следующие терапевтические меры:
- прием антибиотиков;
- использование местных средств;
- коррекция рациона питания.
Комплексное лечение позволит ускорить процесс выздоровления, снизить риск рецидивов и возникновение осложнений.
Антибиотики играют важную роль в лечении гидраденита. Они позволяют остановить воспалительный процесс и уничтожить патогенные микроорганизмы. С этой целью могут быть назначены такие антибактериальные препараты, как «Досициклин», «Тетрациклин» и т.д. Продолжительность лечения медикаментами может длиться от трех дней до недели в зависимости от тяжести течения болезни.

В лечении заболевания в обязательном порядке должны использоваться местные антисептические растворы в виде йода, зеленки, борной, салициловой кислоты или йода.
Ускорить процесс вскрытия гнойного соска, и уменьшить болевые ощущения поможет местное сухое тепло в виде грелки, солевого мешочка или проглаженной утюгом пеленки.
В народной медицине пользуются популярностью местные средства, приготовленные по следующим рецептам:
- В равных пропорциях берется сметана, творог и сливочное масло. Полученную смесь накладывают на марлевую повязку и фиксируют при помощи пластырей в пораженной области. Лечебную повязку меняют ежедневно, и накладывают до тех пор, пока гнойный сосок не прорвется.
- Для лечения гидраденита в домашних условиях также используют мед. Продукт пчеловодства давно известен своими чудодейственными свойствами. Он является природным антибиотиком, поэтому способен снимать воспалительные процессы. Для приготовления лечебного средства понадобится ложка топленого меда и такое же количество муки. Тщательно перемешанные ингредиенты прикладывают к больному месту, и обертывают подмышечную впадину целлофаном. На следующий день повязку снимают, промывают подмышку, сушат, а затем вновь накладывают лечебное средство. Процедуры проводятся до полного выздоровления.
- Две столовых ложки хозяйственного мыла, которое предварительно натирают на терке, соединяют с таким же количеством репчатого лука и пол стаканом топленого любого нутряного жира. Полученным средством ежедневно смазывают пораженную область.
- В лечении «сучьего вымени» хорошо помогают свежие листья алоэ. Для этого листья растения измельчают в кашицу, накладывают на марлю, а затем фиксируют в области подмышечной впадины.
- Заменить алоэ в летнее время года можно и на листья подорожника. Тщательно промытое растение измельчается до кашицеобразного состояния, после чего прикладывается по выше описанной методике. Использовать такие компрессы необходимо до вскрытия гнойника.
- Хорошо помогает в терапии гидраденита смесь из прополиса и меда. Два лечебных компонента, которые предварительно необходимо растопить до жидкого состояния, соединяются в равных частях и наносятся на больное место при помощи марли или бинта. Средство необходимо наносить только на чистые и сухие покровы.
- В качестве антисептического средства используют отвар из ромашки и шалфея. На стакан кипятка берется по одной столовой ложки каждого растительного продукта. Как только отвар остынет им можно протирать подмышечную впадину несколько раз в сутки.
Не последнюю роль в лечении «сучьего вымени» играет и диетотерапия. Так как частые рецидивы не редко связаны с иммунодефицитом, коррекция питания позволит улучшить защитные функции организма, и увеличить сопротивляемость организма к болезнетворным бактериям.
Лечебное питание при частых эпизодах гидраденита должно соблюдаться на протяжении не менее трех месяцев.
Из рациона больного в обязательном порядке устраняются все жареные и жирные блюда, а также пряная, очень острая и соленая пища. В этот период необходимо употреблять как можно больше витаминизированных продуктов, к которым относятся растительные масла, рыба, диетическое мясо нежирных сортов, кисломолочная продукция, зелень, фрукты, овощи и ягоды.
В период терапии больному также необходимо отказаться от употребления алкогольных напитков и кондитерской выпечки. Эта категория продуктов способствует зашлакованности организма, и не дает усваиваться полезным веществам в полной мере.
Для предупреждения гидраденита необходимо придерживаться следующих профилактических правил:
- ежедневное соблюдение личной гигиены;
- применение присыпок при избыточном гипергидрозе;
- регулярное бритье подмышечных впадин;
- правильное питание и активный образ жизни.
В некоторых случаях вызвать гидраденит могут антиперспиранты на основе солей алюминия. Такие средства защиты не только очень вредны, но и забивают поры, не давая коже дышать. Дерматологи рекомендуют использовать дезодоранты на основе природного минерала алунита, который эффективно защищает от пота, и не забивает поры и потовые железы.
Гидраденит является гнойным воспалением апокриновых потовых желез. Причиной заболевания чаще всего являются стафилококки, реже — стрептококки, кишечные и синегнойные палочки, протей.
Гидраденит одинаково часто встречается у мужчин и у женщин. Заболевание возникает с периода полового созревания, в старческом возрасте практически не встречается из-за угасания деятельности потовых желез.
Рис. 1. На фото гидраденит подмышкой. Абсцессы при заболевании имеют коническую форму. В народе заболевание носит название «сучье вымя».
Рис. 2. На фото гидраденит у женщин.
Рис. 3. Гидраденит в области промежности и вокруг ануса чаще возникает у мужчин.
На теле человека функционируют два вида потовых желез — эккринные и апокринные. Эккринные потовые железы располагаются в глубоких слоях кожи по всей поверхности тела, кроме головки полового члена, крайней плоти и области красной каймы губ. В области ладоней и подошв железы располагаются в подкожной жировой клетчатке. Эккринные потовые железы участвуют в терморегуляции организма.
Апокринные потовые железы располагаются в области подмышечных впадин, гениталий, промежности, вокруг ануса и пигментированной области вокруг сосков. Апокринные потовые железы в терморегуляции не участвуют, но активизируются при стрессах. Запах пота и его вязкость зависит от степени разрушения секреторных клеток. Апокринные потовые железы у детей не функционируют, а у стариков их функция резко ослабевает.
Рис. 4. Секреторный клубочек и узкий выводной проток — основные структуры потовых желез.
Промежность у мужчин и подмышечные впадины у женщин — частая локализация гидраденита.
Причиной заболевания являются золотистые и белые стафилококки.
- При проникновении в выводные протоки потовых желез бактерии начинают размножаться.
- Проток потовой железы закупоривается роговой пробкой.
- Вырабатываемый секрет, не имеющий выхода в наружу, растягивает железу.
- Скопившийся секрет является хорошей питательной средой для размножения бактерий.
- Потовая железа воспаляется, а проток разрывается.
- Инфекция распространяется на окружающие ткани. Образуются свищевые ходы.
Рис. 5. На фото гидраденит подмышкой. Воспалительные инфильтраты располагаются в области подмышечных впадин, гениталий, промежности и пигментированной области вокруг сосков.
Способствует развитию заболевания:
- повышенная потливость,
- несоблюдение правил личной гигиены,
- травмы, возникающие после бритья, потертости, возникающие при ношении неудобной одежды,
- нарушения липидного (жирового) обмена,
- нарушения функции половых желез,
- употребление большого количества углеводов и сахарный диабет создают благоприятные условия для развития инфекции (углеводы являются хорошей питательной средой для гноеродных микробов);
- неполноценное питание (недостаточное количество белков, жиров, углеводов, витаминов и микроэлементов);
- тяжелая соматическая патология, которая приводит к истощению организма,
- способствует заболеванию пребывание в условиях жаркого климата и повышенной влажности.
Рис. 6. На фото последствия гидраденита подмышкой. Видны множественные рубцы после заживления свищевых ходов.
- На первых этапах развития заболевания, при образовании воспалительного инфильтрата, больного беспокоят периодические боли. Часто образуется несколько инфильтратов, которые сливаются и образуют один островоспалительный резко болезненный инфильтрат, занимающий всю подмышечную ямку. В этот период больного может беспокоить слабость и недомогание, иногда повышается температура тела. Кожа над инфильтратом приобретает синюшно-розовый цвет. Инфильтраты имеют размеры от 0,5 см до 3 см.
- Воспалительные инфильтраты либо рассасываются, либо образуется нагноение тканей (абсцесс или абсцессы). Абсцессы при гидрадените имеют коническую форму (в народе носят название «сучье вымя»).
- При вскрытии гнойника выделяется густой гной. Некротический стержень, как при фурункулах и карбункулах, не образуется.
- На местах свищевых ходов образуются уродливые, втянутые рубцы.
Длительность заболевания составляет около 2-х недель.
Нередко отмечается поражение потовых желез обеих подмышечных ямок.
Гидраденит может приобретать хроническое рецидивирующее течение. Этому подвержены люди с ожирением, страдающие сахарным диабетом, нарушенной функцией половых желез, микседемой и сниженным иммунитетом. Заболевание у таких больных протекает длительно и имеет рецидивирующее течение. Одновременно можно увидеть несколько очагов воспаления на разных этапах их развития.
Рис. 7. На фото гидраденит у женщин.
Осложнениями заболевания являются:
- Воспаление лимфатических сосудов и лимфатических узлов.
- На стороне гидраденита иногда развивается лимфидема — отек мягких тканей верхней конечности на стороне гидраденита.
- При распространении воспаления на подкожную клетчатку развивается флегмона.
Рис. 8. На фото последствия гидраденита подмышкой — рубцы гипертрофические и келоидные.
Рис. 9. На месте воспаления часто образуются уродливые, втянутые рубцы.
Рис. 10. На фото воспаление лимфатических сосудов, как следствие фурункула, карбункула, абсцесса или гидраденита.
Для назначения адекватного лечения при гидрадените следует применять метод дифференциальной диагностики с фурункулом, карбункулом, лимфаденитом и фелинозом на ранних стадиях развития заболевания , и венерической лимфогранулемой, доновазом, скрофулодермой и актиномикозом на более поздних стадиях заболевания .
Рис. 11. На фото увеличенный лимфоузел в подмышечной впадине (слева) и фурункул (справа).
Постановка диагноза гидраденита не вызывает трудностей. Яркая клиническая картина и выявление возбудителя в посеве гноя подтверждают диагноз.
Лечение гидраденита должно быть строго индивидуальным. На стадии инфильтрата достаточно бывает симптоматической терапии. На стадии формирования абсцесса применяется хирургическое лечение. Ускоряют выздоровление антибиотики и средства патогенетической терапии. Лечение рецидивирующей (хронической) формы гидраденита включает в себя применение специфических и неспецифических средств, повышающих защитные силы организма.
- Волосы в подмышечной впадине сбриваются.
- Кожа дважды в день обрабатывается раствором 70%этилового спирта .
Используются анилиновые красители: раствор фукорцина (жидкость Кастеллани), раствор бриллиантового зеленого (зеленка).
- Применяются кератопластические средства. Препараты этой группы обладают свойством высушивать ткани. Отнимая воду, они способствуют замедлению процессов брожения и гниения в глубоких воспалительных инфильтратах. Показано применение 20% Ихтиоловой мази или чистого Ихтиола . На пораженную поверхность два раза в день накладывается «ихтиоловая лепешка» (нанесенная мазь покрывается тонким слоем ваты).
- Ускорение разрешения воспалительного инфильтрата достигается путем введения в очаг поражения глюкортикоида Триамцинолона в дозе 3-5 мг/мл и обкалывания антибиотиками.
- В период созревания фурункула показано физиолечение (УВЧ-терапия, сухое тепло).
Рис. 12. На фото последствия гидраденита в паху.
Цель хирургии при гидрадените на стадии абсцесса — вскрыть гнойник и обеспечить хороший отток гнойно-воспалительного экссудата. После вскрытия гнойник промывается раствором антисептика и дренируется. Дренирование обеспечивает беспрепятственное отхождение гноя.
В случае затруднения отторжения гнойно-некротических масс хороший эффект достигается при использовании : 1% раствора трипсина , химопсина или химотрипсина с новокаином или изотоническим раствором натрия хлорида. Ферменты расщепляют пептидные связи в молекулах белка и продуктах их распада, тем самым ускоряя очищение гнойных ран.
При распространённом хроническом процессе может потребоваться иссечение всей поражённой кожи вплоть до фасции с последующей трансплантацией кожного лоскута.
Рис. 13. Ускорение разрешения воспалительного инфильтрата достигается путем введения в очаг поражения глюкортикоида Триамцинолона в дозе 3-5 мг/мл и обкалывания антибиотиками.
Антибиотики при лечении гидраденита ускоряют выздоровление. Рекомендовано использовать:
- Антибиотики группы пенициллина (Клоксациллин ).
- В-лактамные антибиотики (Диклоксациллин,Амоксициллин-клавуланат ).
- Макролиды (Азитромицин, Кларитромицин, Джозамицин, Вильпрафен, Клацид ).
- Тетрациклины (Юнидокс-солютаб, Доксициклина гидрохлорид, Вибрамицин ).
- Цефалоспорины (Зиннат, Цефалоспорин ).
- Другие антибиотики (Линкомицин,Азитромицин, Клиндамицин, Рифампин ).
При лечении штаммов золотистых стафилококков, устойчивых к метициллину, рекомендовано применение Миномицина, Триметоприм/сульфаметоксазола, Ципрофлоксацина или Ванкомицина .
У некоторых лиц отмечается неуклонное прогрессирование заболевание. Для специфического лечения рецидивирующего гидраденита используются средства, применяемые при лечении . Они представлены противостафилококковым иммуноглобулином, противостафилококковой плазмой, стафилококковым анатоксином и .
Кроме специфических методов лечения показана аутогемотерапия, введение белковых кровезаменителей, пирогенала, продигиозана, метилурацила и спленина. Показана витаминотерапия и применение иммуномодуляторов.
Рис. 14. Для профилактики гидраденита необходимо обрабатывать подмышечные впадины до и после бритья, для чего подойдет салициловый или борно-камфорный спирт.
источник
 Возможно, Вас заинтересует статья о причинах появления на коже водянистых пузырьков.
Возможно, Вас заинтересует статья о причинах появления на коже водянистых пузырьков.