Абсцесс считается чрезвычайно тяжелым заболеванием, которое может развиться у людей, перенесших или страдающих патологией поджелудочной железы. По сути, это опасный для жизни человека гнойник, редко поддающийся первоначальному лечению антибиотиками.
Специалисты утверждают, что наиболее часто абсцесс появляется у людей, страдающих алкогольным заболеванием железы в любой форме. Единственный выход спасти больного в данном случае – срочная операция.
Без нее летальный исход болезни практически гарантирован, особенно если полость с гноем находится в хвосте поджелудочной железы и плохо прощупывается. Поэтому следует знать первые признаки появления болезни и сразу обращаться за помощью к врачу.
К симптомам абсцесса поджелудочной железы относятся:
- Повышение температуры;
- Резкие боли над пупком;
- Возникновение опухолевидной выпуклости на животе;
- Общая слабость, изменение цвета кожных покровов;
- Тахикардия;
- Повышенная потливость;
- Тошнота;
- Снижение аппетита.
Абсцесс не возникает сразу после приступа болезни, а формируется на протяжении одной-двух недель. Он нередко осложняется инфицированием близких к железе органов и при несвоевременной хирургии прорывается в желудок, кишечный тракт. Гной попадает в пространство под диафрагмой, в плевральную область, разрушает структуру тканей, вызывает гнойный плеврит, абсцесс кишечника, выходящий наружу свищ. Нередко развивается сильное внутреннее кровотечение, являющееся серьезной угрозой жизни человека.
Для того, чтобы точно установить диагноз, понадобиться сделать общий и биохимический анализ крови, УЗИ и томографию брюшной полости. Они позволят ясно увидеть клиническую картину заболевания и найти самые эффективные способы его лечения.
Как правило, это операция с назначением курса антибактериальной терапии после нее.
Причины, по которым в поджелудочной железе образуются заполненные гноем полости, пока до конца не выяснены. Специалисты считают, что основной для развития абсцесса могут стать:
- Инфекция, занесенная извне;
- Непрофессиональный прокол головки псевдокисты;
- Возникновение свища, расположенного между кистой и кишечником;
- Неправильное лечение поджелудочной железы или его слишком раннее прекращение.
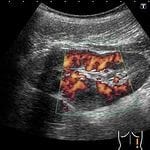
Что касается механизма формирования такой полости, то он довольно ясен. После острого приступа ткани поджелудочной железы подвергаются частичному распаду.
Нерасщепленные ферменты поражают поверхность железы и окружающих органов, разрушая ее. Это приводит к росту псевдокист или развитию панкреонекроза, являющихся основой для развития гнойных полостей. Если в них проникает инфекция, она либо способствует развитию масштабного гнойного расплавления, либо провоцирует возникновение абсцесса. Флегмона по системе классификации МКБ относится к более тяжелым заболеваниям с неблагоприятным прогнозом, однако клинически почти не отличается от абсцесса, выражающегося в единичной полости. Поэтому пациентов с подозрением на абсцесс врачи должны обследовать максимально тщательно, чтобы исключить присутствие у них флегмоны.
Если при воспалении и отеках поджелудочной железы пациента лечат гастроэнтеролог, терапевт, то пациентами с ее нагноениями занимаются уже хирурги и эндоскописты. Они проводят санацию полостей и их дренирование.
В некоторых случаях делается частичное дренирование через кожу, однако оно бывает эффективными и приводит к полному излечению только в половине случаев.
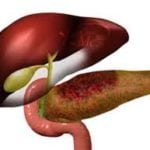
Поэтому лучшим вариантом лечения считается хирургическое иссечение с последующим дренированием. Оно позволяет врачам внимательно исследовать железу и окружающие органы на предмет выявления флегмоны и вторичных абсцессов.
После операции пациентам назначаются антибиотики, обезболивающие средства, препараты, помогающие железе расщеплять ферменты и снижающие их активность.
Для дезинтоксикации организма больной проходит курс инфузионной терапии.
Так как пока еще полностью не выяснены точные причины возникновения абсцессов поджелудочной железы после острого приступа панкреатита или вследствие панкреонекроза, нет точного списка и их профилактики. Врачи рекомендуют проводить меры, предупреждающие развитие этих заболеваний, потому что гнойные полости формируются исключительно на их фоне. Для этого следует:
- Отказаться от вредных привычек;
- Не переедать, так как лишний вес увеличивает риск развития болезни;
- Регулярно обследоваться, если в роду есть люди, страдающие заболеваниями поджелудочной железы или желчнокаменной болезнью.

Что касается прогнозов такого заболевания, как абсцесс, они однозначны – без оперативного вмешательства его исход будет фатальным. Если же оно проведено своевременно и профессионально, последующая терапия осуществлялась правильно и старательно, шансы на выздоровления значительно возрастают. Оно может быть полным, если не пренебрегать рекомендациями врачей, следить за собственным здоровьем и не подвергать организм чрезмерным нагрузкам. Главное для полного излечения – обратиться за помощью как можно раньше, не дожидаясь катастрофического ухудшения состояния.
Информация о поджелудочной железе предоставлена в видео в этой статье.
источник
Оперативные вмешательства на ПЖ нередко сопровождаются тяжелыми осложнениями [А.Г. Земляной, 1988; Б.С. Добряков и соавт, 1992; G.P. Gall, 1988].
Для предотвращения этих осложнений немаловажное значение имеет выбор доступа, полноценная ревизия железы и других отделов брюшной полости. При ОП наиболее удобной считается верхнесрединная лапаратомия с продолжением разреза вниз на 3-4 см, огибая лупок слева. Этот доступ дает возможность свободно манипулировать на всех отделах ПЖ, осуществить полноценную ревизию брюшной полости и при наличии показаний выполнить оперативное вмешательство на желчных протоках и произвести спленэктомию.
При проведении косого разреза в правом подреберье в тех случаях, когда операцию первоначально производят с предположительным диагнозом ОХ, а в связи с обнаружением признаков ОП требуется иной доступ: его расширяют путем рассечения левой прямой мышцы или в случае необходимости делают подреберный поперечный разрез. Несоблюдение этих принципов считается тактической ошибкой, так как ограниченный доступ значительно затрудняет проведение необходимых манипуляций на ПЖ и препятствует выполнению полноценного дренирования сальниковой сумки и забрюшинного пространства [О.Б. Милонов и соавт., 1990].
Важным условием при этом является полноценная ревизия ПЖ и окружающих тканей, которая возможна только после широкого вскрытия сальниковой сумки. С этой целью производят мобилизацию большой кривизны желудка и рассекают желудочно-ободочную связку на протяжении 15-20 см, вплоть до разобщения желудочно-селезеночной связки. В случае выявления преимущественного поражения дистальных отделов ПЖ считают целесообразным надсечь париетальную брюшину в области левого угла OK и нисходящей OK, чтобы вскрыть заброшинную клетчатку.
Мобилизация ПЖ и левого угла OK может сопровождаться кровотечением из мелких сосудов, проходящих в серозном листке. Во избежание образования гематомы и скопления сгустков крови их коагулируют или лигируют. В случае преимущественного поражения головки ПЖ считают необходимым произвести мобилизацию ДПК по Кохеру и рассечь париетальную брюшину в области правого угла и восходящей ОК. Данная методика позволяет ограничить распространение отека и воспалительного инфильтрата, произвести полноценное дренирование и эвакуацию токсичной жидкости, что является мерой профилактики энзимной токсемии в послеоперационном периоде и предотвращает образование забрюшинных абсцессов, флегмон и панкреатического оментита.
Дренирование сальниковой сумки и брюшной полости требуется производить полихлорвиниловыми дренажами, так как использование тампонов способствует инфицированию и образованию гнойных осложнений, кишечных свищей. Кроме того, при введении тампонов в сальниковую сумку в окружности их образуется обширный спаечный процесс, что значительно затрудняет последующую ревизию и полноценное удаление некротизированных участков ПЖ при возникновении необходимости повторных оперативных вмешательств.
В связи с этим дренажные трубки советуют располагать так, чтобы они не давили на кишечные петли и создавали отток по наиболее короткому пути. В целях предупреждения инфицирования концы дренажей помещают в банку с антисептическим раствором. Дренажи выводят через дополнительные разрезы в отлогих местах брюшной полости и по возможности отграничивают прядями сальника.
Соблюдение этих правил позволит предотвратить развитие гнойных осложнений. Предварительно осуществляют новокаиновую блокаду с добавлением ингибиторов трипсина корня брыжейки в области подковы ДПК и забрюшинной клетчатки в области хвоста и тела железы. Это облегчает дифференцировку тканей и атравматичное рассечение брюшины. Прядь большого сальника проводят через отверстие в рассеченной желудочно-ободочной связке и фиксируют к брюшине по верхнему и нижнему краю ПЖ отдельными узловыми швами.
Операцию заканчивают введением дренажей в отверстие в малом сальнике и, проведя дополнительный разрез в правом подреберье, двух дренажей через подвздошные области в правый и левый латеральные каналы для осуществления перитонеального диализа. Как было отмечено, в настоящее время рассечение капсулы ПЖ не считают эффективной мерой в предупреждении и ликвидации в ней деструктивных процессов, так как дольчатое строение железы и особенности ее капсулы не позволяют произвести полноценное рассечение соединительнотканных образований.
Данную методику считают ошибочной, так как она приводит к повреждению паренхимы железы, травме сосудов и возникновению неоправданного кровотечения, а в последующем способствует образованию панкреатических свищей. Целесообразным считают выполнить операцию абдоминизации ПЖ, особенно в случаях жирового панкреонекроза и его смешанных форм без секвестрации и расплавления ткани железы [В.С. Савельев и соавт, 1983]. Это обеспечивает более надежное отграничение патологического процесса от брюшной полости и забрюшинного пространства, чем оментопанкреатопексия, и позволяет полностью прекратить поступление ферментов и продуктов распада ткани железы в забрюшинное пространство, брыжейку толстой и тонкой кишок.
Необходимым условием успешного выполнения оперативного вмешательства по поводу ОП в ранних стадиях его развития считают обязательную ревизию желчных протоков и ЖП. Несоблюдение этого правила может послужить причиной отсутствия эффекта от проводимого лечения, поскольку при ОП, обусловленном патологическими изменениями желчевыводящих путей, они являются основным этиологическим фактором развития заболевания. Кроме того, при первичном панкреатите инфильтрация и отек ткани железы вызывают вторичный стаз в желчных путях, что создает условия для развития билиопанкреатического и панкреатобилиарного рефлюксов, способствующих дальнейшему развитию патологических процессов в паренхиме железы и желчных протоках [О. Б. Милонов и соавт., 1990].
В случае отсутствия конкрементов в ЖП и некротических изменений его стенки накладывают холеиистостому, если установлена хорошая проходимость ПП и нет данных, свидетельствующих о наличии конкрементов в магистральных желчных протоках. При выявлении патологических изменений ЖП выполняют холецистэктомию и наружное дренирование ОЖЛ через культю ПП. Отказ от холецистэктомии считают ошибкой, так как измененный ЖП может служить источником инфицирования и причиной развития опасного осложнения — желчного перитонита.
При обнаружении конкрементов в желчных протоках показано произвести холедохолитотомию и восстановить пассаж желчи по ОЖП. Недопустимыми считаются грубые манипуляции по удалению камней, особенно фиксированных в ампулярном отделе. В данном случае рекомендуется произвести папиллотомию или наружное дренирование желчных путей (рисунок 23) и продолжить консервативное лечение, а в последующем выполнить эндоскопическое вмешательство на БДС. Папиллотомию заканчивают дренированием не только желчных, но и панкреатических протоков с помощью тонкого полиэтиленового катетера, введенного в его устье и выведенного наружу через стенку ОЖП [П.Н. Напалков и соавт., 1980].
При ОП в фазе гаойно-некротических изменений создают широкий доступ и производят полноценное вскрытие сальниковой сумки для ревизии всех отделов ПЖ В ранних стадиях развития некротического процесса считается возможным производить резекцию ПЖ в целях ликвидации очага интоксикации и предотвращения развития токсемии и гаойно-некротических осложнений [АА. Шалимов, 1989].
Однако крайняя трудность определения границы некротических изменений ткани железы и отсутствие гарантии, что оставленная часть железы будет жизнеспособной и не подвергнется дальнейшему некрозу, препятствуют широкому внедрению подобного вида операции в клиническую практику. Наиболее безопасным вмешательством считается дистальная резекция железы.
Тотальная панкрэктомия и панкреатодуоденалъная резекция из-за большой травматичности и невыполнимости при явлениях панкреатической токсемии, нарушениях гемодинамики и ВЭБ, нарушения свертываемости не получили распространения в клинической практике и выполняются лишь в специализированных и хорошо оснащенных отделениях.
Дистальную резекцию производят вместе с удалением селезенки во избежание большой кровопотери при выделении селезеночных сосудов из ткани железы с дренированием ГПП для создания ретроградного оттока ПС до восстановления проходимости БДС. Ушивание культи считают целесообразным произвести атравматичными викриловыми швами, укрепляя их медицинским клеем и биологическими рассасывающимися пленками [А.А. Шалимов, 1979].
При гнойно-некротическом панкреатите чаше производят более ограниченные вмешательства — секвестрэктомию и некрэктомию, соответственно на 3-4-й нед. и через 10 сут после заболевания. После удаления омертвевших тканей и секвестров дополнительно дренируют гнойные полости и ликвидируют развившиеся осложнения (аррозивное кровотечение).
В послеоперационном периоде выявление признаков гнойной интоксикации и отхождение по дренажам гноя и крошковидных масс свидетельствуют о наличии гнойно-некротических очагов и показано вскрытие брюшной полости. Отказ от повторных вмешательств в данной ситуации считается ошибкой, так как длительная интоксикация приводит к истощению больного, а неудаленные очаги некроза могут вызвать аррозивное кровотечение.
Поэтапные повторные лапаротомии производят до полной санации очагов некроза и улучшения состояния больного, когда нормализуются температура тела и лабораторные показатели, исчезают клинические признаки гнойной интоксикации и отсутствуют очаги некроза и участков абсцедирования при УЗИ и KT. Этот метод применяют и при развитии наиболее грозного осложнения — разлитого гнойного перитонита. В этом случае ревизию и промывание брюшной полости производят не через 7 дней, а каждые 2-3 дня до купирования процесса.
При открытом ведении брюшной полости рану не ушивают наглухо, а создают преграду из параллельно уложенных силиконовых трубок (6-8) под провизорными П-образными швами, наложенными толстыми лавсановыми нитями через все слои брюшной стенки. По мерс уменьшения интоксикации удаляют трубки и сводят края раны [Schreiber et al., 1979].
В этой фазе ОП нередко наблюдается аррозивное кровотечение, источником которого наиболее часто является бассейн селезеночных сосудов. При появлении признаков такого грозного осложнения (слабость, бледность кожных покровов, тахикардия, снижение АД и уровня гемоглобина в крови) больному должна быть произведена экстренная РЛ, так как консервативная терапия в данном случае эффекта не дает. Кровотечение может быть из некротизированных участков ПЖ, забрюшинной клетчатки и в просвет ЖКТ, в основном в результате гнойного процесса в сальниковой сумке [Ю.А. Нестеренко и соавт., 1994].
При подозрении на кровотечение устанавливают назогастральный зонд и при получении данных, свидетельствующих о желудочном кровотечении, выполняют гастроскопию. Если при возникновении кровотечения проводят консервативное лечение и применяют эндоскопические методы остановки кровотечения, то при аррозивном кровотечении из очагов некроза тактика должна быть активной.
При повторной операции при обнаружении источника кровотечения и удалении некротизированных масс производят его ушивание на месте, при неудачной попытке остановить кровотечение осуществляют резекцию ПЖ с удалением селезенки. В отдельных случаях производят ангиографию и эмболизацию кровоточащего сосуда [О.Б. Милонов и соавт., 1990; М.В. Данилов и соавт, 1995].
При билиарном панкреатите, когда поражается преимущественно ампула БДС, считается целесообразным выполнять папиллосфинктеротомию с вирсунгопластикой (рисунок 24). При всех оперативных вмешательствах главным их условием является полноценная коррекция гилертензии протоковой системы ПЖ, которая обеспечивает хорошие ближайшие и отдаленные результаты.
Из ближайших осложнений после операций на ПЖ чаше наблюдаются ОП, несостоятельность швов панкреатоеюноанастомоза, образование панкреатических свищей и гнойных осложнений. Важнейшим условием для предотвращения возникновения обострения панкреатита, НА и гнойных осложнений является свободный отток в кишку ПС из мельчайших протоков железы после наложения панкреатикоеюноанастомоза.
Следующим моментом, оказывающим влияние на исход операции при наложении продольного панкреатикоеюноанастомоза, является правильный выбор способа включения сегмента тощей кишки из пассажа кишечного содержимого [М.И. Кузин и соавт., 1985; О.Б. Милонов и соавт, 1990]. Рациональным считают использование изолированного участка кишки длиной не менее 35-40 см, выключенной Y-образным анастомозом по Ру. Это дает возможность произвести надежную изоляцию от попадания кишечного содержимого, благодаря чему не возникает дигестивно-панкреатический рефлюкс, что предотвращает обострение панкреатита, дальнейший склероз железы и зарашение анастомоза.
Несмотря на то что технически выполнять данное вмешательство считается более сложным, чем выключение кишечной петли с помощью анастомоза по Брауну, отказ от данной методики считается технической ошибкой и может быть оправдан только крайней необходимостью, в частности стремлением ускорить завершение операции в тяжелом состоянии больного или выраженными техническими трудностями, возникающими при выделении изолированной петли и связанными с особенностью кровоснабжения или ранее перенесенными операциями [А.А. Шалимов и соавт., 1979; М.И. Кузин и соавт, 1985].
Межкишечный анастомоз накладывают в поперечном направлении двухрядным узловым швом, не стягивающим просвет анастомоза. В этом случае он обладает арефлюксными свойствами и не деформирует просвет кишки. Выключенную для формирования анастомоза с протоком ПЖ петлю проводят позади поперечной ОК, чтобы избежать перегиба и затруднения оттока от анастомоза. Панкреатикоеюноанастомоэ накладывают узловыми швами, применяя атрав-матичные нити, заднюю стенку, как более надежную, допускается зашивать однорядным швом, переднюю подкрепляют редкими серо-серозными узловыми швами. Применение этой методики позволяет избежать дополнительной травмы ПЖ и деформации гинкреатикоеюноанастомоза [О.Б. Милонов и соавт., 1990].
СО протока ПЖ и тощей кишки не сопоставляют, а включают в анастомоз всю рассеченную поверхность железы, так как в разрез могут открываться мелкие пересеченные протоки ПЖ, через которые может происходить подтекание ПС между тканью и серозной оболочкой кишки, что является одной из причин возникновения НА. Оттают правильным, чтобы серозная оболочка прилегалась только к капсуле ПЖ Профилактикой НА при технических сложностях во время наложения панкреатикоеюноанастомоза считают дренирование выключенного сегмента ТК и области анастомоза путем создания еюностомы.
Она может быть наложена в антеградном и ретроградном направлении через обтурированный конец тощей кишки в зависимости от создавшихся условий. При этом непременным условием считается создание протяженного канала вокруг трубки. Подобная методика позволяет предотвратить развитие гипертензии в анастомозированной петле в связи с нарушением эвакуации в ближайшем послеоперационном периоде и является мерой профилактики НА [Э.И. Гальперин и соавт., 1985].
В настоящее время появилась возможность выполнять вирсунготомию с использованием эндоскопической техники без полостной операции [Ю.М. Пан-цырев, Ю.М. Галингер, 1984; В.В. Данилов и соавт., 1986]. Данное вмешательство производят после эндоскопической папиллотомни. При выполнении прямых вмешательств на ПЖ требуется тщательное до- и интраоперационное исследование желчных путей и адекватное дренирование области операции, сальниковой сумки и брюшной полости после завершения основных этапов оперативного вмешательства на ПЖ.
Это положение относят как к операциям внутреннего дренирования ГПП, так и к резекциям ПЖ без создания панкреатодигестивных соустьев. Хорошее дренирование силиконовыми трубками достаточного диаметра с созданием кратчайшего и адекватного пути оттока может предупредить повторные оперативные вмешательства при возникновении осложнений в ближайшем послеоперационном периоде.
В целях дополнительной разгрузки области анастомоза и предотвращения развития послеоперационного пареза и НА в завершение операции панкреатодуоденальной резекции производят дренирование сальниковой сумки, подпеченочного пространства, а также вводят назогастральный зонд, который проводят через ГЭА в просвет анастомозированной петли тошей кишки, а при возможности дренируют холедох через культю ПП.
Наиболее серьезным осложнением кист ПЖ является кровотечение в просвет кисты, при возникновении которого показана срочная операция. После вскрытия кисты осушают ее полость и обнаруживают источники кровотечения. По возможности производят резекцию железы со спленэктомией, так как может произойти прорезывание швов и возобновиться кровотечение. Если невозможно произвести резекцию железы с кистой, то выполняют ушивание кровоточащего сосуда и дренирование полости кисты наружу, для того чтобы можно было осуществлять контроль.
Самые частые осложнения после резекции ПЖ — несостоятельность панкреатодигестивных анастомозов после панкреатодуоденальной резекции и подтекание ферментов ПЖ, попадание их в брюшную полость, в результате чего развивается ферментный перитонит. Отмечается и аррозивное кровотечение, инфильтрат и др. Острота клинической картины перитонита во многом зависит от количества попавших в брюшную полость ферментов и темпа их поступления, что, в свою очередь, связано с размером несостоятельности культи и объемом секреции оставшейся части железы.
Характер течения ферментного перитонита зависит также от срока несостоятельности культи. Чем раньше после операции происходит прорыв ферментов в брюшную полость, тем острее и опаснее перитонит Поздняя несостоятельность культи проявляется вялотекущим ферментным перитонитом или развитием инфильтрата, вскрытие которого в последующем заканчивается формированием панкреатического свища.
Такой инфильтрат может спаяться с брюшной стенкой в области послеоперационного рубца, тем самым создавая условия для прорыва ферментов и тканевого детрита наружу. Еще более серьезная ситуация возникает при несостоятельности панкреатоеюнеального анастомоза, когда в брюшную полость попадают не только ферменты ПЖ, но и кишечное содержимое. В этих случаях перитонит сразу приобретает септический характер со всеми вытекающими последствиями.
Подтекание ферментов из культи железы опасно не только развитием перитонита, но и возникновением аррозивного кровотечения. Большая концентрация на тканях негерметичной культи железы и вокруг нее влечет за собой переваривание не только некротических, но и здоровых тканей, в том числе и сосудов. Профилактикой этих осложнений являются правильный выбор методики завершающей части операции и правильное техническое исполнение этого этапа [Б.С. Добряков и соавт, 1992].
В последнее время в связи с применением способа рассечения БДС при лечении его Рубцовых стенозов и ущемленных камней папиллы стали отмечаться определенные осложнения [О.С. Кочнев, В.Н. Барельцев, 1988]. Наиболее грозным из них является перитонит, а также повреждение задней стенки ДПК с развитием дуоденальных свищей.
Для предупреждения перитонита при этом внутривенно вводятся ингибиторы протеаз (контрикал, гордоке) и цитосгатики (5-фторурацил). Хотя эти препараты не могут полностью предупредить его развитие, но они оказывают хороший эффект при легких и средней тяжести панкреатитах и сокращают время их купирования.
В целях предотвращения развития перитонита в последнее время указанные препараты после папиллосфинктеротомии стали применять не только парентерально, но и эндохоледохеально, в виде литической смеси следующего состава: 100—150 мл 0,25%-го раствора новокаина, 2 мл папаверина или но-шпы, 1 мл платифиллина, 1 г левомицитина, 2 мл церукала. Смесь вводится еженедельно с ориентацией на нормализацию диастазурии и уменьшение дебита желчи до 100-50 мл/сут [О.С. Кочнев и соавт., 1988].
Перейти к списку условных сокращений
источник
Абсцесс поджелудочной железы является опаснейшим заболеванием, развивающимся на фоне острого воспаления данного органа и скопления гнойного содержимого в образующихся полостях в тканевых структурах железы. В большинстве случаев, начинает развиваться после приступа острой формы панкреатита, образовавшегося на фоне алкогольной интоксикации организма. Несвоевременное лечение данной патологии, в большинстве случаев, вызывает летальный исход у пациента. В данной статье рассмотрим подробнее причины развития патологии, его симптоматические признаки проявления, методы диагностики и способы ее устранения.
Гнойный панкреатит поджелудочной железы, или по-другому абсцесс может сформироваться под воздействием целого списка провоцирующих факторов. Основными являются аномальные процессы в поджелудочной железе, развивающиеся с самого рождения и прогрессирование воспаления в области органов из системы ЖКТ. Более того, нагноение в области железы может спровоцировать следующие явления:
- чрезмерное употребление алкоголесодержащей продукции, прогрессирующая стадия алкоголизма, встречаемая чаще у мужчин, нежели у женщин;
- процессы общей интоксикации всего организма человека;
- прогрессирование вирусных инфекционных заболеваний;
- нарушение функциональности желчевыводящих протоков и желчного пузыря;
- патологические нарушения в системе органов ЖКТ, а также в печени;
- проведение различных операционных манипуляций на паренхиматозный орган;
- продолжительное употребление некоторых разновидностей медикаментозных средств.
Также к развитию абсцесса может привести развитие воспалительного процесса в области аппендикса.
Некоторые медицинские исследования показали, что абсцесс поджелудочной железы может развиться на фоне интенсивной активности панкреатических ферментов, вырабатываемых самой железой.
Это объясняется тем, что основная функция рассматриваемого органа заключается в секреции гормонального вещества — инсулина и панкреатических ферментов, принимающих активное участие в процессах пищеварительного тракта. Эти ферменты, попав в полость кишечника, начинают активироваться и расщеплять белки, жиры и углеводы, помогая организму полноценно усваивать данные компоненты. До того, как ферменты окажутся в кишечнике, они являются неактивными и безвредными.
Но, острый панкреатит, или же обострение хронического воспаления, ведет к сбою всех процессов в поджелудочной, что и вызывает преждевременную активацию панкреатических ферментов, когда они находятся еще в самой железе.
Все это становится провокатором развития процессов по самоперевариванию паренхиматозного органа. В результате воспаляются тканевые структуры органа, появляется серьезная отечность, нарушается их целостность и формируется абсцесс, ведущий к смертельному исходу.
Развитие гнойно-некротических процессов в полости паренхиматозного органа на фоне инфекционных либо вирусных заболеваний, происходит из-за проникновения возбудителей вовнутрь данного органа, посредством желчевыводящих протоков, что и способствует воспалению его тканевых структур.
Инфицирование железы может способствовать развитию гнойных очагов, которые с течением времени становятся все больше и, в конце концов, могут лопнуть. Такое явление обеспечит мгновенное распространение гнойных масс на близлежащие органы и ткани, обеспечивая развитие общего интоксикационного процесса.
В таких ситуациях, вероятность смертельного исхода приравнивается 100 процентам.
Диффузные гнойно-некротические процессы в паренхиматозном органе, носят название флегмоны поджелудочной железы. Развивается флегмона также под воздействием инфекционных возбудителей, на фоне некротических процессов, развивающихся после активации активности панкреатических ферментов. Все это может привести к необратимому нарушению функциональности и других внутренних органов, что без соответствующего лечения непременно приведет пациента к смертельному исходу. Поэтому очень важно обращать внимание на все проявляющиеся признаки нарушения функциональности паренхиматозного органа.
Развитие абсцесса может способствовать проявлению множества симптоматических признаков, таких как:
- постоянное чувство тошноты;
- регулярная интенсивная рвота, не приносящая облегчения общего состояния;
- снижение аппетита, вплоть до полной его потери;
- вздутие полости живота.
Важно отметить, что развитие данного патологического нарушения работоспособности железы, способствует интенсивному снижению веса на фоне нарушения функциональности и других органов пищеварительного тракта.
Более того, симптомы абсцесса поджелудочной железы могут проявляться следующими явлениями:
- появление болезненных приступов в области эпигастрия;
- учащение ритмичности пульса;
- ощущения озноба на фоне повышенной температуры тела пациента;
- тяжелое дыхание;
- уменьшение уровня АД;
- нарушения стула с развитием диареи либо запором;
- усугубление общего самочувствия больного.
При панкреатите гнойной формы течения, пациент постоянно ощущает дискомфорт, даже в моменты полного отсутствия болезненности в области эпигастрия. Данная патология вытягивает всю энергию и силы больного. При любом резком движении тела, или при кашле может появиться нестерпимая острая болезненность.
Медицинские ученые, на основании проведенных исследований, утверждают, что формирование абсцесса, в большинстве случаев, начинается на 2-3 неделе, после обостренного приступа панкреатического заболевания железы.
А первым симптоматическим проявлением гнойной формы панкреатической болезни, является возникновение острой боли в эпигастральной области с отдачей в лопаточную зону спины. Болезненность может иметь настолько интенсивный характер проявления, что пациенты часто не выдерживаю его и теряют сознание на фоне образования болевого шока.
Прогрессирующая стадия абсцесса характеризуется появлением на кожных покровах в пупочной области и зоне живота темных либо бордовых пятен. В более редких случаях, такие проявления могут возникать на боковых сторонах живота.
Выявление развития абсцесса возможно после проведения целого ряда диагностических процедур. Первым делом назначается сдача анализов крови на общее клиническое и развернутое исследование, а также сдача анализом мочи и процедура рентгенографии всех органов, находящихся в полости брюшины.
В некоторых случаях, для подтверждения диагноза, могут понадобиться и дополнительные методы исследований. В таких случаях, пациента отправляют на УЗИ, после проведения которого, врач может с точностью определить место гнойного поражения либо локализацию кистозных образований.
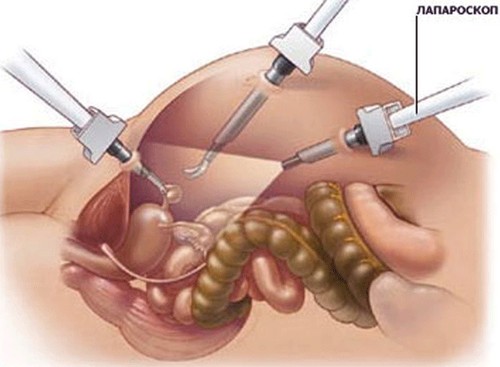
Кроме всего прочего, может применяться и лапараскопический метод обследования, позволяющий выявить стадию развития, разновидность и степень тяжести патологии, не используя хирургического вмешательства.
Бывают случаи, когда диагностика абсцесса становится очень трудной, по причине позднего обращения больного за медицинской помощью. На начальных этапах развития патологии, полную ее диагностику можно провести в обычных стационарных условиях.
В тяжелом случае, диагностирование гнойного панкреатита проводится в гастроэнтерологическом либо реанимационном отделении, что позволит спасти пациента от смертельного исхода.
Терапевтические методы лечения панкреатита с абсцессом проводятся только после госпитализации пациента в стационар, под четким контролем квалифицированных и компетентных специалистов. Принцип лечения заключается в применении голода, холода и покоя. Эти составляющих способны снять воспаление и нормализовать работоспособность поджелудочной железы.
Лечение абсцесса заключается в проведении процедур по очищению полости желудка с применением холодной воды, а также в полном покое.
Для снятия некоторых симптоматических признаков патологии и снятия воспалительного процесса, пациентам рекомендуется наложение холода на область расположения поджелудочной. Более того, рекомендуется раздельное щелочное питье, в качестве которого можно использовать минеральную воду без газов, а также соблюдение строгого диетического рациона питания.
Легкая форма гнойного заболевания лечится посредством постановки капельниц с обезболивающими и мочегонными препаратами, необходимыми для снятия отечности. Наиболее эффективными обезболивающими средствами считаются Гепарин и Новокаин, а среди препаратов, обеспечивающих снижение секреторной функциональности железы, наилучшей эффективностью обладает Алмагель, Трасилол и Ринисан.
Тяжелые формы абсцесса, сопровождающиеся кровоизлияниями и формированием многоочагового поражения поджелудочной, требуют неотложного проведения операции. Противопоказанием к подобному методу лечения может быть только крайне тяжелое состояние человека и высокая вероятность смертельного исхода до окончания оперативного вмешательства.
Одним из самых современных способов проведения операции на поджелудочную железу, является лапаратомическое вмешательство, которое посредством проделывания маленького отверстия в брюшной полости, позволяет достичь очага поражения и ликвидировать его, не разрезая брюшную полость. Ход данного оперативного вмешательства контролируется при помощи специального аппарата, который одновременно ведет полное сканирование оперируемого органа.
Развитие гнойного панкреатита является весьма серьезной патологией, так как его осложнения являются не совместимыми с жизнью человека. Поэтому только своевременная диагностика и квалифицированное лечение помогут избежать осложнений и сохранить жизнь пациенту.
источник
Операция на поджелудочной железе считается одним из наиболее сложных оперативных вмешательств, требующих особой точности выполнения и профессионализма хирургов. Расположение самого органа в организме человека и его структурные особенности увеличивают риск неблагоприятного исхода, а также большое значение в успехе лечения зависят от состояния здоровья, стадии болезни, изменений, произошедших под влиянием патологии и возраста самого больного. Даже успешно проведенная операция на поджелудочной железе требует длительного послеоперационного периода реабилитации.
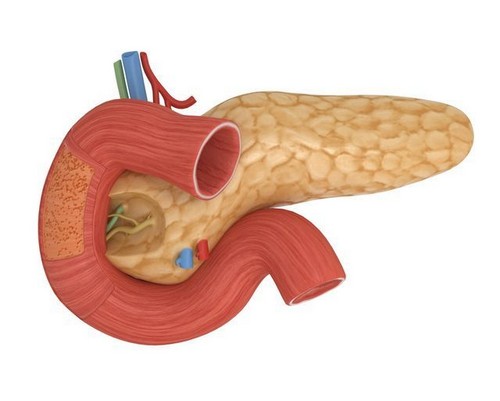
Поджелудочная железа располагается позади желудка, немного слева от него. Она имеет продолговатую форму в виде запятой, в которой разделяют ее тело, головку железы и ее хвост. При помощи головки железа соединяется с двенадцатиперстной кишкой, а граница между ними определена выемкой с пролегающей по ней воротной веной.
- Тело железы можно сравнить по форме с трехгранной призмой, передняя часть которой направлена вверх к задней стенке желудка.
- Задняя часть органа направлена в сторону позвоночника и непосредственно контактирует с чревным сплетением, а также с нижней полой веной и располагающейся там брюшной аортой.
- Нижняя часть этой своеобразной призмы направлена немного вперед и вниз, расположена под брыжейкой ободочной кишки.
Хвостовая часть железы имеет форму груши, которая прилегает к селезенке.
Через всю поджелудочную железу проходит проток, носящий название Вирсунгова, который впадает в полость двенадцатиперстной кишки.
Особенностью поджелудочной железы служит ее обильное кровоснабжение, так как питание ее осуществляется одновременно несколькими артериями: головку – ветвями панкреатодуоденальных, а хвост и тело – ветвями селезеночных.
Отток крови осуществляется с помощью панкреатодуоденальной вены, являющейся одной из частей системы вены воротной.
Поджелудочная железа имеет сложное строение, состоящее из мелких долек, между которыми проходит сеть мелких сосудов, нервов, а также более мелкие протоки, собирающие в себе секрет для передачи его в главный основной проток.
Всю поджелудочную железу можно разделить на две части, каждая из которых отвечает за определенные функции, а именно:
- Экзокринная – состоящая из расположенных в дольках ацинусов, от которых отходят протоки, последовательно переходящие из внутредольковых в междольковые, далее в основной панкреатический проток и в двенадцатиперстную кишку;
- Эндокринная – в виде островков Лангерганса, состоящих из инсулоцитов, поделенных на β-клетки, α-клетки, Δ-клетки, D-клетки, PP-клетки.
При проведении операции на поджелудочной железе возникают различные критические ситуации, которые могут сопровождать пациента и после проведенного хирургического вмешательства, поэтому такой вид лечения показан только в случае острой необходимости и должен совершаться лишь специалистами с высокой квалификацией.
Необходимость в хирургической операции может быть вызвана следующими состояниями:
- Полученная травма железы;
- Периодические обострения хронической формы панкреатита;
- Новообразование, имеющее злокачественную природу;
- Панкреонекроз и деструктивная форма панкреатита;
- Хроническая киста и псевдокисты.
Операция назначается и не считается сложной при образовании кисты в поджелудочной железе, когда кисту удаляют вместе с некоторой частью органа. При камнях рассекают ткани железы и в случае необходимости – стенки протока. Наибольшую сложность представляет операция в случае развития опухолевых процессов, так как при новообразовании в хвосте органа и его теле вместе с железой удаляют и селезенку. При злокачественной опухоли удаляется к перечисленным органам прибавляется удаление двенадцатиперстной кишки.
Продолжительность жизни больного после проведенной операции на поджелудочной железе зависит от многих причин, основными из которых являются:
- Состояние пациента до операции;
- Способ, использованный для оперативного вмешательства;
- Качество проведения диспансерных мер;
- Соблюдение правильного питания.
Так патология, что послужила поводом к хирургическому вмешательству с удалением части поджелудочной железы, будет продолжать оказывать влияние на состояние пациента и в послеоперационный период. Если причиной резекции послужил рак, то имеется большая вероятность возникновения рецидива. В этом случае, при наличии любых проявлений неблагополучия следует немедленно обратиться к врачу для исключения образования метастаз. Плохо отразиться на состоянии больного после операции могут физическое перенапряжение в этот период, недисциплинированность в проведении назначенных терапевтических процедур и несоблюдение диеты. От того, как соблюдаются назначения хирурга и на какой стадии проводилась операция, во многом зависит и то, сколько проживет и как себя будет чувствовать пациент.
Хирургическое вмешательство на поджелудочной железы при заболевании диабетом проводят только в случае острой необходимости и по показаниям, являющимися единственным вариантом лечения. Как правило, такой способ приемлем до того, как поражение поджелудочной железы будет сопровождаться тяжелыми осложнениями, как:
- Нефропатия;
- Прогрессирующая ретинопатия;
- Серьезные проблемы в состоянии крупных и мелких сосудов.
В создавшейся ситуации, когда железа у больного диабетом поражена настолько сильно, что не в состоянии выполнять возложенные на нее функции, может быть рекомендована трансплантация органа. Также, такую меру используют при развитии осложнений, которые начинают серьезно угрожать жизни диабетика. Пересадка органа проводится при следующих состояниях пациента:
- Быстропрогрессирующие патологические изменения в железе при диабете обоих типов;
- Онкология органа;
- Синдром Кушинга;
- Стремительное нарушение гормонального уровня.
Помимо этих состояний, лечение с применением хирургических методов рекомендуется при нарушении вывода из организма пациента с диабетом пищеварительных ферментов, что вызывает разрушение поджелудочной железы.
Больным с сахарным диабетом обычно рекомендуют несколько способов трансплантации пораженного органа, так:
- Одновременная пересадка поджелудочной железы вместе с почкой. Такой вариант проводят при развитии диабетической нефропатии, наличии почечной недостаточности или при поражении почек с их дисфункцией.
- Пересадка изолированным способом. Применяют к больным с диабетом первого типа и при отсутствии у них тяжело протекающих осложнений.
- Пересадка одной из почек, предусматривающая дальнейшую пересадку железы. Проводится при создавшейся угрозе развития нефропатии и других серьезных осложнений, вызванных диабетом.
Трудности с трансплантацией заключаются в поисках донорского органа, так как поджелудочная железа орган непарный, то она не может быть взята для пересадки у близкого родственника или вообще у живого человека, поэтому приходится ждать подходящего случая со всеми вытекающими отсюда действиями. Вторая проблема заключается в сроке сохранения взятого органа, железа для пересадки может существовать не более получаса с того времени, как к ней прекратился доступ кислорода. Холодная консервация способна продлить этот срок, но не больше трех-шести часов с момента изъятия.
Проблемы с состоянием поджелудочной железы и диабет тесно связаны между собой, но несмотря на сложности, поддерживать этот орган в нормальном состоянии и с возможностью выполнения всех функций вполне возможно. Важно своевременно обратиться к врачам, выполнять все их рекомендации, пересмотреть свое питание и вести здоровый образ жизни.
Хирургические вмешательства могут проводиться открытым способом, когда доступ к оперируемому органу осуществляется с помощью разрезов в брюшной стенке или в области поясницы. В зависимости от локализации поражения могут быть применены и менее инвазивные оперативные меры при помощи лапароскопической операции или пункционно-дренирующего метода с выполнением всех действий, используя для этого проколы в брюшине.
В случае развития желчнокаменной болезни при обострении, операция может проходить с удалением желчного пузыря, так как в этом случае желчь может проникнуть в протоки поджелудочной железы и застаиваясь в ней, вызвать воспаление, угрожающее жизни.
В зависимости от того, какой вид заболевания послужил поводом для хирургического лечения, имеется несколько операционных методов:
- Удаление отмерших тканей с помощью некрэктомии.
- Резекция, подразумевающая удаление определенной части железы. При необходимости удаления головки органа, применяют панкреатодуоденальную резекцию, при поражении, распространившемся на тело или на хвост – дистальную.
- Тотальный вид панкреатэктомии.
- Проведение дренирования кист или абсцессов.
Независимо от того, какой метод применяется для проведения оперативной помощи, сохраняется высокая степень риска развития дальнейшего осложнения. Может возникнуть сужение просвета в протоках железы из-за склонности к разрастанию рубцовой ткани. Остается высокая вероятность развития абсцесса после хирургического вмешательства по поводу хронической формы панкреатита, для предотвращения которого проводят максимальное тщательное дренирование в месте воспаления.
Одним из современных достижений медицины являются прогрессивные методики оперативного вмешательства в поджелудочную железу при помощи малоинвазивных бескровных операций:
- Метод радиохирургии — использование мощного облучения в виде кибер-ножа;
- Метод криохирургии с проведением замораживания опухолевого образования;
- Применение лазерохирургии;
- Использование фиксированного ультразвука.
Все перечисленные технологии, кроме радиохирургии, выполняют при помощи зонда, вводимого в просветы железы. После таких вмешательств, проводимых посредством небольших разрезов на коже брюшной поверхности, период восстановления намного короче, а срок нахождения в больнице вообще сокращается до нескольких дней.
Медицина не стоит на месте и стремиться облегчить состояние больных с патологиями поджелудочной железы, требующими оперативного вмешательства. Так, специалистами Национального института хирургии и трансплантологии имени Шалимова занимаются разработками малоинвазивных операций на этом органе и на протоках желчного пузыря. Для этого предлагается использовать рентгеноэндоскопический метод, занимающий небольшой отрезок времени, от пятнадцати минут до полутора часов. Операция является бескровной, так как при ее проведении применяют высокотехнологичные инструменты в виде дуоденфиброскопа с наличием боковой оптики, вводимого через ротовую полость. Возможность кровотечения исключает электронож, который при рассечении ткани сразу производит ее прижигание. В случае сужения протока в него вводится нитеноловый саморасширяющийся стент, который также способен увеличить продолжительность жизни больному с опухолью протока на срок до трех лет.
Оперативные вмешательства, проводимые в просветах мелких протоков при помощи эхоэндоскопов, способны обнаружить и удалить злокачественные опухоли на самых ранних стадиях, причем эту процедуру легко переносят не только взрослые пациенты, но и дети.
Технологический метод NOTES может производить удаление кист и опухолей в железе, осуществляя доступ к ним через естественные отверстия организма. В этом случае никакие разрезы вообще не производятся, однако, существенным минусом метода является высокая стоимость необходимого оборудования, что могут позволить себе пока только некоторые крупные клиники.
При наличии у пациента острого панкреатита, его срочно доставляют в хирургическое отделение стационара, где в случае необходимости проводят раннее хирургическое вмешательство. Причем не всегда показанием к операции служит острый характер приступа, абсолютным случаем к удалению органа служит следующее:
- Берет начало некроз тканей органа;
- Лечение не приносит ожидаемого результата, а за два дня интенсивных терапевтических методов состояние пациента продолжает ухудшаться;
- Наряду с остропротекающим панкреатитом, стал нарастать отек с возможностью развития ферментативного перитонита, в случае гнойного процесса проводится экстренная или срочная операция.
Отсрочивать операцию можно на период от десяти дней до двух недель в том случае, если наблюдается расплавление и отторжения тканей с некрозом. При прогрессирующем панкреонекрозе промедление с оперативной помощью заканчивается смертельным исходом.
Для спасения жизни пациента с патологией поджелудочной железы проводят следующие оперативные вмешательства:
- Дистальная резекция поджелудочной железы;
- Корпокаудальный вид резекции, проводимый в случае удаления злокачественного новообразования;
- Проведение некрэктомии, предусматривающей удаление отмерших тканей;
- Осуществление дренирования участков с нагноением;
- Панкреатэктомия – с полным удалением всего органа;
- Резекция одной головки железы.
От своевременности оказанного хирургического вмешательства зависит не только последующее состояние организма, но и продолжительность дальнейшего существования.
Образование ложной кисты служит одним из осложнений острого характера панкреатита, который требует операционного лечения. Она представляет собой полостное образование с заполнением панкреатическим соком, массами, образовавшимися в результате некротических процессов, а также в отдельных случаях – кровью. Ее стенки образованы из плотной соединительной ткани, а внутри отсутствует слой эпителия, что и определяет ее характер, как псевдокиста. Этот вид образования способен достигать размера до 40 сантиметров, может врастать в крупный сосуд с возможностью кровотечения, заканчивающегося смертью. Небольшие размеры псевдокисты – менее 5 сантиметров, не проявляют клинической симптоматики и могут быть выявлены лишь случайно при обследованиях по другим причинам.
При появлении псевдокисты, сопровождающейся болью, приступами тошноты или тяжестью в области желудка, ее удаляют вместе с частью поджелудочной железы. В зависимости от размеров и расположения кисты ее можно удалить с помощью энуклеации или вылущивания.
Оперативное вмешательство при патологиях пищеварительной железы может проходить с помощью резекции одной из частей или с удалением всего органа, т.е. Панкреатоэктемии. Наибольшую сложность в проведении представляет панкреатодуоденальный вид резекции, являющейся высокотравматичной операцией с повышенным риском послеоперационных осложнений и летального исхода. Чаще всего к такому способу оперирования прибегают при раке головки железы, вместе с которой удаляют и прилежащие к ней органы в виде части желудка, желчного пузыря или двенадцатиперстной кишки. Рекомендацией к панкреатоэктомии с полным удалением поджелудочной железы являются:
- Распространение панкреонекроза;
- Образование множественных кист;
- Злокачественный процесс, занимающий обширную площадь;
- Получение тяжелых травм железы с глубоко проникающими повреждениями.
Операцией, с более щадящими методами, служит резекция по Фрею, позволяющая восстанавливать непроходимость общего панкреатического протока в тканях головки. При помощи оперативного вмешательства производят удаление головки с рассечением главного протока с дальнейшим подшиванием его к петле двенадцатиперстной кишки. Это позволяет свободному поступлению панкреатического сока в тонкий кишечник.
К больным с наличием хронического панкреатита применяют несколько операционных методов, характер и проведение которых зависят от органов, вовлекаемых в операционный процесс и масштаба самой операции. Для этого используют:
- Прямые методы, позволяющие устранить саму причину задержки поступления панкреатического секрета в просвет двенадцатиперстной кишки. В этом качестве используют сфинктеротомию или иссечение камней из тела или из протоков железы.
- Разгрузку панкреатических протоков в виде гастростомии, вирсунгодуоденостомии, введение стента.
- Непрямые операционные методы с резекцией желудка с возможным сочетанием селективной ваготомией, холецистэктомией на желчных путях, а также ваготомией с рассечением определенных нервов.
При хронической форме панкреатита нередко проводят панкреатэктомию в качестве правосторонней, левосторонней или тотальной дуоденопанкреатэктомии.
На поджелудочную железу возложено осуществление многих, важных для организма, функций. Сложности при проведении операции в этом органе обусловлены строением этой железы, а также ее расположением относительно других органов. Ее головка огибается двенадцатиперстной кишкой, а задняя часть тесно связывается с такими важными частями организма, как аорта, правая почка и надпочечники. Из-за этой тесной связи трудно предугадать течение и характер развития патологий в поджелудочной железе. Любое оперативное вмешательство в подобных условиях способно вызвать осложнение не только в самой железе, но и в прилегающих к ней органах, в том числе не исключая возможность нагноения и образования кровотечения.
В первые месяцы послеоперационного восстановления организм будет приспосабливаться к новым условиям своего существования. В связи с этим пациент после операции худеет, у него возникает ощущение дискомфорта и тяжести в животе после принятия любой пищи, появляются нарушения стула в виде диареи и общая слабость. Правильно проводимая реабилитация вскоре устраняет эти неприятные симптомы, и пациент без поджелудочной железы с помощью заместительной терапии способен прожить долгие годы.
Чтобы обеспечить себе полноценное существование после операции на поджелудочной железе, пациент обязан будет весь остаток жизни следовать следующим правилам:
- Питаться в строгом соответствии с диетой;
- Полностью отказаться от алкогольных напитков;
- Держать под контролем уровень сахара в крови, так как в 50% случаев после удаления железы развивается диабет;
- Принимать назначенные врачом препараты с содержанием ферментов, для улучшения пищеварения;
- При повышении сахара придерживаться схемы введения инсулина.
Состояние здоровья с дальнейшим прогнозом жизни больного в послеоперационном периоде зависит от того, какой степени трудности было вмешательство, от качества реабилитации и тяжести возникших осложнений. К ним относятся:
- Обильные кровотечения;
- Абсцессы или перитонит, возникшие в результате распространения инфекции;
- Образование свища;
- Появление тромбоза или тромбоэмболии;
- При резекции хвоста железы – развитие диабета;
- Возможность ферментопатии.
В случае образования энзимной недостаточности или при выявлении диабета, на длительное время назначают прием препаратов с содержанием ферментов или инсулинотерапию.
Длительность восстановительного периода и нахождение в стационаре зависят от примененного операционного метода. В случае сложной полостной операции пациенты не только долгое время находятся в больнице, но и после выписки из нее остаются под наблюдением врача и продолжают терапию. Если проводилось малоинвазивное вмешательство, то пациент выписывается домой уже на вторые или третьи сутки, а еще через пару дней становится трудоспособным и может приступать к обычным обязанностям.
После операции пациент на протяжении суток остается в палате интенсивной терапии под наблюдением медиков и с проведением необходимых процедур, в первые трое суток ему не дают никакой пищи, ограничиваясь лишь водой. Питательные вещества в это время поставляются при помощи специальных растворов парентеральным способом. Если состояние пациента стабильно, дальнейшее лечение проводят в палате хирургического отделения.
На домашнее лечение больного переводят лишь через 45 – 60 дней, это нахождение должно обеспечиваться постельным режимом, покоем, отсутствием эмоциональных и физических напряжений, строгой диетой и дисциплинированным медикаментозным лечением. Пешие прогулки начинают совершать только спустя две недели после этого периода. Пациент в некоторых случаях должен будет пожизненно проводить назначенную терапию и придерживаться ограничений в питании.
Операции на поджелудочной железе отличаются особенной сложностью, поэтому после их проведения могут образоваться серьезные осложнения. Чаще всего таким состоянием служит послеоперационный панкреатит, со всеми соответствующими ему симптомами в виде повышения температуры, болезненных приступов в расположении эпигастия, повышения уровня лейкоцитов в крови и амилазы в моче. Такие же проявления сопровождают отек железы с последующей непроходимостью ее главного протока.
В качестве опасных последствий после оперативного вмешательства могут также возникнуть такие состояния:
- Возможность обильного кровотечения;
- Недостаток кровообращения;
- Обострение диабета;
- Развитие панкреонекроза;
- Образование почечно-печеночной недостаточности;
- Появление абсцессов или сепсиса.
Нередко в качестве последствий оперативного вмешательства обнаруживается развитие синдрома мальабсорбции в виде нарушений переваривания пищи и усвоения из нее питательных веществ.
Следование диете имеет огромное значение не только в период реабилитации после операции, но и для обеспечения хорошего самочувствия и возможности осуществления своих функций поджелудочной железой в течение всей оставшейся жизни. Первые трое суток после операции поджелудочную железу не нагружают и обеспечивают полное голодание, с третьего дня можно постепенно переходить на щадящую диету.
Первое время необходимо употреблять только блюда, приготовленные на пару, далее есть только отварные продукты. Строго отказаться следует от острых, жареных блюд, а также от продуктов с большим содержанием жира.
После операции на поджелудочной железе необходимо принимать препараты с содержанием ферментов или лекарственные средства, способствующие их собственной выработке. При помощи такой терапии можно привести в норму функции органов, участвующих в пищеварении и снизить возможность развития осложнений.
При отказе от приема такого вида лекарств могут возникнуть следующие нарушения в состоянии пищеварения:
- Произойти повышение газообразования;
- Возникнуть болезненное вздутие живота;
- Беспокоить нарушение стула и изжога.
После операции с выполнением пересадки железы, пациент будет обязан принимать лекарства, направленные на подавление иммунитета, позволяющие не допустить отторжения пересаженного органа.
Упражнения из специально предназначенного комплекса лечебной гимнастики входят в состав общей реабилитации. Назначают их после достижения окончательной ремиссии. Начинают занятия с пеших непродолжительных прогулок, утренней зарядки, предусматривающей повороты туловища, дыхательной гимнастики с введением глубоких вдохов и выдохов. Хорошо сказывается на состоянии организма проведение специального массажа с участием органов брюшной полости. Проводимые направленные действия улучшают кровоснабжение в железе, устраняют ее отек, а также улучшают пищеварение.
Данные упражнения и методики не требуют приложения усилий, все элементы предназначены для улучшения общего состояния. Регулярное проведение таких занятий будет способствовать наступлению продолжительной ремиссии.
После операции по удалению части железы и даже в случае тотальной резекции, с помощью грамотно поставленного лечения с приемом назначенных врачом препаратов и правильного питания, пациент способен прожить достаточно долго.
Недостающее количество пищеварительных ферментов и гормонов, которые производятся поджелудочной железой, можно восполнить с помощью, подобранной в индивидуальном порядке, заместительной терапии. Необходимо самостоятельно контролировать свой уровень сахара и своевременно принимать меры для его нормализации. При соблюдении всех врачебных рекомендаций, организм пациента со временем приспосабливается и привыкает к новым условиям существования, а сам больной сможет вернуться к привычному образу жизни с небольшими изменениями в ней.
Стоимость проведения операции на поджелудочной железе зависит от способа, применяемого для устранения патологии, а также от того, какие меры необходимо предпринять в ходе оперативного воздействия. Так, операция с дренированием абсцессов может оцениваться от 7,5 тыс. До 45 тыс. Рублей.
Удаление различных кист будет стоить в пределах от 23, 1 тыс. До 134 тыс. Рублей, операция при панкреонекрозе с применением различных методов – от 12 тыс. До 176 тыс. Рублей.
Резекция поджелудочной железы в зависимости от пораженной ее части будет стоить от 19 тыс. До 130 тыс. Рублей, а тотальная панкреатэктомия – от 45 тыс. До 270 тыс. Рублей.
Эти цены могут несколько отличаться в зависимости от квалификации хирурга и других условий, поэтому точную цену предстоящей медицинской услуги вам могут озвучить при обращении в клинику.
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву об операции на поджелудочной железе в комментариях, это также будет полезно другим пользователям сайта.
После проведения операции на поджелудочной железе в течение трех месяцев соблюдала строгую диету. Да и теперь ограничиваю себя в острых продуктах и стараюсь не есть жирного. В итоге состояние пришло в норму, никаких симптомов дискомфорта не испытываю.
Хорошо, что своевременно выявили нарушение в работе поджелудочной и провели операцию по расширению протока с помощью стентирования, процессы выделения ферментов полностью восстановились.
источник