Асцит – достаточно распространенный симптом при тяжелых хронических формах многих патологий внутренних органов. При отсутствии лечения брюшная водянка в течение 1-3 лет способна привести к летальному исходу. Смягчить негативную симптоматику и продлить жизнь при асците брюшной полости помогает применение мочегонных препаратов. Эффективность этих средств зависит от их грамотного подбора и правильного расчета дозы.

- хронической сердечно-сосудистой недостаточности (ХССН);
- хронической почечной недостаточности (ХПН);
- циррозу печени;
- онкологическим заболеваниям внутренних органов злокачественного характера.
Каждое мочегонное имеет свои специфические характеристики, которые необходимо изучить перед тем, как их употреблять. Некоторые патологии – например, ХПН или онкология, – исключают применение сильнодействующих мочегонных препаратов при асците брюшной полости, так как это может способствовать ухудшению состояния больного.
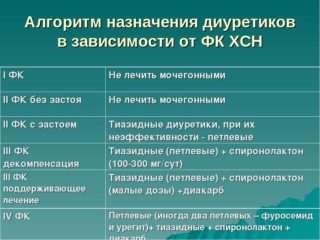
Для этих мочегонных характерно мягкое диуретическое воздействие. Если болезнь прогрессирует, происходит ухудшение кровообращения, возникает отечность конечностей и асцитные проявления. В этом случае необходимо применение диуретиков более сильного эффекта – «Фуросемида», «Торасемида», «Буметонида», этакриновой кислоты. Их действие сопровождается усиленным выведением из организма калия и магния, поэтому прием таких таблеток необходимо совмещать с приемом «Аспаркама», либо заменить на калийсберегающие диуретические препараты – «Спиронолактон», «Триамтерен».

Перегружать слабо функционирующие почки действием сильного диуретика не рекомендуется. Поэтому при ХПН следует отдавать предпочтение лекарствам, при изготовлении которых используются растительные составляющие. Это могут быть фармацевтические препараты, содержащие природные компоненты, обладающие более мягким действием, чем вещества химического происхождения – «Нефропил», «Канефрон», либо отвары на основе трав, обладающих мочегонным эффектом, – полевого хвоща, льна, расторопши. Полезен при почечном асците чай из душицы, зверобоя, ромашки. Если асцит спровоцирован воспалительной реакцией почечных тканей, врач может назначить таблетки «Фуросемида» в минимальной дозировке – по одной в сутки. Такая доза не производит угнетающего воздействия на функцию вывода натрия из организма.

Принимая мочегонные средства при асците, важно следить за соотношением потребляемой и выделяемой жидкости. Объем вырабатываемой почками мочи должен как минимум на 0,5 литров превышать объем попадающей в организм воды, включая бульоны, компоты, кисели и т.д.
Фармацевтические лекарственные препараты мочегонного действия способны давать аллергические реакции, из-за чего их применение приходится отменять или ограничивать, уменьшая дозировку. В этом случае на помощь придут народные средства на основе трав.
Хорошим диуретическим действием обладает петрушка с молоком. На 0,5 литра молока понадобится большой пучок петрушки, которую нужно крупно порезать и высыпать в кипящую жидкость. Убавив огонь до минимума, траву нужно томить два с половиной часа. Затем отвар остужают и процеживают, сливают в стерилизованную стеклянную емкость и хранят в холодильнике на нижней полке, принимая по 2 ст. ложки каждый час.
Отвар из кураги, содержащей большое количество калия, можно пить вместо чая. С этой же целью заваривают плоды шиповника, также богатые витаминами и микроэлементами.
Настои из плодов и трав могут принести большую пользу при асците. Однако применение рецептов «зеленой аптеки» имеет ограничения. Например, крапива, расторопша, кукурузные рыльца, птичий горец, пастушья сумка и другие травы-диуретики, содержащие витамин К, не могут применяться при асцитах, вызванных онкопатологией. Этот витамин способствует повышенной выработке тромбоцитов, что ускоряет развитие опухолей.
Давать разрешение на употребление фармацевтических препаратов и народных средств, определять их дозировку и контролировать прием может только врач, наблюдающий больного. Если же никакие мочегонные средства, назначаемые при асците, не помогают, врачи прибегают к дренированию брюшной полости. Терапевтический процесс должен проходить под постоянным наблюдением квалифицированных специалистов. Самолечение может привести к летальному исходу.
Врач терапевт второй категории, трансфузиолог, стаж 29 лет
Диагностика и лечение проблем с опорно-двигательный аппаратом (голень) и животом.
- боль и дискомфорт в животе;
- ушибы и травмы голени;
- кашель, боли в груди;
- ОРЗ, ОРВИ;
- пищевое отравление;
- простуда;
- насморк;
- общее недомогание;
- головная боль;
- ломота в суставах;
- повышенная температура.
- Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)», Чувашский государственный университет им. И.Н. Ульянова, медицинский факультет (1990 г.)
- Интернатура по специальности «Избранные вопросы терапии», Казанская государственная медицинская академия (1996 г.)
Курсы повышения квалификации
- «Вопросы нефрологии для терапевтов», Государственный институт для усовершенствования врачей имени В.И. Ленина (1995 г.)
- «Терапия», Казанская государственная медицинская академия (2001 г.)
- «Трансфузиология», Российская медицинская академия последипломного образования МЗ РФ (2003 г.)
- «Терапия и пульмонология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2006 г.)
- «Трансфузиология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2007 г.)
- «Трансфузиология», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2012 г.)
- «Терапия», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2013 г.)
- «Терапия», Российский университет дружбы народов (2017 г.)
Место работы: клиника МедЦентрСервис на Курской
источник
Фуросемид или Верошпирон — что лучше при отеках: Основные свойства лекарств, Сравнительные характеристики
В медицинской практике, с лечебно-профилактической целью нередко используются диуретические (мочегонные) средства. Существует несколько подгрупп препаратов, которые обладают различным механизмом действия и отличаются характером влияния на организм человека. При различных заболеваниях, которые сопровождаются накоплением лишней жидкости в организме, используются такие медикаменты с торговыми названиями, как Фуросемид или Верошпирон.
Так как оба медикамента являются популярными, актуален вопрос о том, что лучше Фуросемид или Верошпирон, и какому из препаратов необходимо отдать предпочтение. Перед тем как остановить свой выбор на одном из диуретиков, рекомендовано ознакомиться с характеристиками каждого препарата.
По своему фармакологическому действию, данный лекарственный препарат относится к калийсберегающим диуретикам. Активным компонентом препарата является спиронолактон. Медикамент выпускается в таблетированной форме по 100, 50 и 25 мг.
Механизм действия Верошпирона обусловлен способностью спиронолактона оказывать угнетающее воздействие на гормон альдостерон, вырабатываемый корой надпочечников. На фоне этого процесса наблюдается замедление обратного всасывания жидкости в почках, с последующим увеличением объема выделяемой мочи.
В отличие от других диуретических препаратов, Верошпирон не выводит ионы калия из организма человека, захватывая только соли хлора и натрия. Мочегонный эффект развивается спустя 3-5 дней с начала приема Верошпирона, что обусловлено накопительным воздействием препарата. Важно помнить, что спиронолактон способен уменьшать концентрацию тестостерона в организме человека, поэтому использовать его с лечебной целью рекомендовано под контролем лечащего врача.
В качестве основных показаний для использования калийсберегающих диуретиков, выделяют несколько патологий.
- Хроническая форма сердечной недостаточности. При данном состоянии наблюдаются стойкие периферические отёки, которые склонны быстро прогрессировать. Калийсберегающий диуретик Верошпирон оказывает мягкое воздействие, стимулируя выведение лишней жидкости.
- Артериальная гипертензия, при которой стандартные гипотензивные препараты оказываются малоэффективными.
- Поражение печени, сопровождающееся периферическими отеками.
- Дисгормональные расстройства, связанные с повышенной активностью гормона альдостерона.
- Снижение концентрации калия в организме (гипокалиемия).
- детский возраст до 3 лет;
- повышенное содержание калия в организме (гиперкалиемия);
- болезнь Аддисона;
- период вынашивания ребенка и лактации;
- нарушение водно-электролитного баланса в организме;
- функциональные расстройства почечной деятельности;
- врожденная непереносимость лактозы;
- индивидуальная непереносимость компонентов лекарственного средства.
Кроме того, лекарственный препарат Верошпирон необходимо использовать с осторожностью при различных заболеваниях почек, печени, сахарном диабете, а также при нарушениях овариально-менструального цикла.
Для того чтобы получить только положительный эффект от использования Верошпирона, необходимо внимательно ознакомиться с официальной инструкцией к препарату, а также не проводить самостоятельную коррекцию дозировки лекарственного средства.
Лекарственное средство Фуросемид относится к категории петлевых диуретиков. Активным компонентом препарата является одноимённое вещество фуросемид. Таблетированная лекарственная форма препарата выпускается в дозировке 40 мг многими предприятиями. Раствор Фуросемида для инъекционного введения имеет 1% концентрацию.
Главным преимуществом данного медикамента является скорость наступления терапевтического эффекта, поэтому Фуросемид нередко используют в качестве скорой помощи при различных заболеваниях, сопровождающихся отеками.
Под воздействием активного компонента наблюдается блокирование процесса обратного всасывания жидкости в почках, увеличивается объём почечной фильтрации и увеличение объема выделяемой мочи.
Диуретический лекарственный препарат Фуросемид назначается при любых заболеваниях, которые сопровождаются накоплением лишней жидкости в организме. В качестве основных показаний для использования Фуросемида, выделяют:
- недостаточность сердечной деятельности, сопровождающаяся застоем в малом и большом круге кровообращения;
- артериальная гипертензия;
- тяжёлая форма токсикоза у беременных, сопровождающаяся периферическими отеками;
- интоксикация организма препаратами из группы барбитуратов;
- патологические изменения в печени, сопровождающиеся накоплением жидкости в брюшной полости (асцит);
- отек мозга и легких;
- недостаточность почечной деятельности.
- кома, развившаяся на фоне печеночной недостаточности;
- детский возраст до 3-х лет;
- мочекаменная болезнь;
- снижение показателей калия в организме (гипокалиемия);
- острая задержка мочи, спровоцированная механической закупоркой мочеточников;
- индивидуальная непереносимость компонентов препарата;
- категорически запрещено использовать Фуросемид при почечной колике.
Соблюдать осторожность при использовании Фуросемида рекомендовано людям, имеющим сахарный диабет, а также пациентам преклонного возраста. Не рекомендовано использовать препарат на фоне сниженного артериального давления (гипотонии). Строгий врачебный контроль необходим тем пациентам, которые ранее перенесли инфаркт миокарда.
Ключевым отличием между двумя диуретическими препаратами является скорость наступления мочегонного эффекта, а также механизм воздействия на организм человека. В отличие от Фуросемида, Верошпирон не способствует выведению ионов калия из организма.
При использовании Фуросемида, с целью профилактики гипокалиемии, пациентам обязательно должен быть назначен одновременный прием препаратов калия (Панангин, Калия оротат, Аспаркам).
В редких случаях, медицинские специалисты могут назначать Верошпирон и Фуросемид вместе. Как правило, одновременное использование двух наименований мочегонных средств необходимо при сердечно-сосудистых заболеваниях, сопровождающихся отеками.
Для людей с заболеваниями сердечно-сосудистой и мочевыделительной системы актуален вопрос о том, что лучше при отеках Верошпирон или Фуросемид. К сожалению, без результатов медицинского обследования нельзя сказать точно, какой из диуретиков лучше для каждого отдельного человека. Выбор лекарственного препарата врачом зависит от клинического диагноза, возраста пациента, а также от общего состояния человека и наличия сопутствующих заболеваний органов и систем. Если пациент нуждается в быстром выведение лишней жидкости из организма, то ему рекомендуют использовать таблетированную лекарственную форму препарата Фуросемид.
Если заболевание предполагает длительный прием мочегонных, то медики стараются назначать Верошпирон. Так как этот препарат обладает калийсберегающими свойствами, его длительное использование не приведет к развитию судорожного синдрома и не повлияет на состояние сердечно-сосудистой системы.
В гинекологической практике нередко назначают Верошпирон, так как данное средство уменьшает концентрацию тестостерона в женском организме, нормализуя тем самым овариально-менструальный цикл. Важно помнить, что бесконтрольное использование Верошпирона может привести к развитию импотенции и гинекомастии у мужчин. Без предварительной врачебной консультации также запрещено использовать совместно Фуросемид и Верошпирон.
источник
В комплексе с противовоспалительными препаратами и диетой применяются мочегонные при асците. Это средства, которые существенно облегчают симптомы, хотя не выводят всю лишнюю жидкость из живота.
Для полного выздоровления необходимо вылечить болезнь – первопричину водянки. От первопричины зависит выбор диуретиков.

Асцит, или водянка живота характеризуется скоплением жидкости в брюшной полости. Чаще всего это осложнение цирроза, гепатита, рака. Постепенно объем скапливающейся в животе жидкости может достичь 25 л. Мочегонные препараты помогают при асците брюшной полости, поскольку выводят лишнюю воду, что облегчает самочувствие.
Симптомами чаще всего становятся большой живот и набор веса, а диагностируют болезнь методами перкуссии, пальпации, УЗИ, КТ брюшной полости. Необходимо своевременно начинать лечение, иначе асцит может привести к развитию осложнений. Среди них – перитонит, сердечная недостаточность, кишечная непроходимость, гидроторакс, а в запущенных случаях – даже летальный исход.
Мочегонные средства при асците назначаются в рамках комплексной терапии. Применяется ряд препаратов, но у каждого из них есть недостатки. Самое сильное действие у Лазикса, однако при его приеме из организма вымывается калий. Поэтому для восстановления уровня этого элемента дополнительно прописывают средства наподобие Панангина или Аспаркама.
Также применяются калийсберегающие диуретики, в том числе Верошпирон. Они усиливают выведение натрия, не влияя на уровень калия, но у них есть побочные эффекты. Так, большинство препаратов, кроме растительных, противопоказаны беременным и кормящим грудью. Поэтому врач должен тщательно подходить к подбору мочегонных.
При приеме диуретиков необходимо:
- Каждый день употреблять около 3 г соли.
Если полностью перестать ее есть, ухудшится белковый обмен. При уменьшении отеков суточную норму соли нужно уменьшать. - Соблюдать постельный режим, ограничить потребление жидкости.
Когда состояние улучшится, можно перейти на полупостельный режим. - Отслеживать результаты лечения, взвешивая пациента и подсчитывая диурез.
Терапия признается эффективной, если жидкости выделяется больше, чем потребляется. Допустимая разница – до 0,5 л при отсутствии периферических отеков и до 1 л при наличии.
Мочегонные препараты позволяют снизить объем жидкости в брюшной полости и уменьшить в ней давление, но у каждого лекарства свои особенности. При назначении важно учесть состояние пациента и сопутствующие проблемы.
При циррозе печень не фильтрует нужные объемы крови. Из-за этого в брюшной полости накапливается ультрафильтрат. Он жидкий и легко просачивается сквозь сосудистые стенки. Половина больных погибает, а диуретики при циррозе печени с асцитом помогают предотвратить летальный исход. Они назначаются для контролируемого выведения жидкости.
Часто применяется Верошпирон, хотя при выраженной водянке у него недостаточная эффективность. Препарат начинает действовать только на третий день, а при быстро прогрессирующем асците на счету каждая минута. Поэтому Верошпирон назначается вместе с Фуросемидом, Буметанидом или иными петлевыми диуретиками. При беременности и грудном вскармливании Верошпирон противопоказан, поэтому используются только петлевые диуретики.
Обязателен ежедневный контроль количества выделяемой мочи и взвешивание. В день допускается потеря не более 3 кг.
Для лечения водянки на фоне онкозаболевания применяют Спиронолактон и Фуросемид. Также назначают Лазикс, Диакарб. Прием мочегонных рекомендован, даже если нет выраженного эффекта.
При водянке вследствие сердечной недостаточности часто отекают ноги. Мочегонные препараты разгружают сердце, помогают снизить давление в брюшной полости. В результате отеки уменьшаются.

При легкой сердечной недостаточности эффективны тиазидные диуретики, в том числе Индапамид, Гидрохлортиазид, Хлорталидон. Когда кровообращение затрудняется, нужны петлевые мочегонные – Фуросемид, Торасемид, Диувер. Возможно вымывание калия из организма. Поэтому для коррекции этого побочного эффекта одновременно назначают препараты калия либо калийсберегающие диуретики – Спиронолактон, Триамтерен.
Мягче воздействуют на почки мочегонные с растительным составом, в связи с чем они предпочтительны при проблемах с почками. Можно использовать препараты наподобие Канефрона и Нефропила, отвары и настойки из ромашки, расторопши, крапивы. Правильно подобранный сбор увеличивает объем выводимой мочи в 25 раз.
Если асцит развился на фоне воспаления почек, назначают Фуросмид раз в день – в этом случае не ухудшается функция выведения натрия. Эффект наступает уже через полчаса и длится до 8 ч. При почечной недостаточности препарат действует даже при значительном снижении скорости фильтрации.
Назначение Фуросемида беременной допускается, когда есть угроза для жизни женщины. Он проникает через плаценту, поэтому требуется строгий врачебный контроль. При грудном вскармливании лекарство отменяют, поскольку оно поступает в молоко матери и ухудшает лактацию.
Кроме препаратов, при асците используются и народные средства с диуретическим действием. Полезные рецепты:
- Настой петрушки.
Залить 40 г травы и корней литром кипятка и настаивать 12 ч. Пить по 1 ст. л перед едой. - Отвар из мать-и-мачехи.
Залить стаканом воды 1 ст. л листьев и прокипятить в течение 10 мин. Охладить, процедить и пить по 1 ст. л 3 раза в день. - Настой пустырника.
Залить 1 ст. л листьев 0,5 стакана 70%-ного спирта и настаивать 3-5 дней. Пить по 30 капель 3 раза в день, разбавляя водой. - Отвар из стручков фасоли.
Налить в кастрюлю 1 л воды, добавить 2 ст. л стручков, довести до кипения и подержать на водяной бане еще полчаса. Охладить и пить по 2 ст. до еды. - Компот из кураги.
300-400 г сухофруктов залить 2-3 л воды и прокипятить 20 мин. Пить по стакану в день. Такой напиток стимулирует мочеиспускание и удерживает калий в организме.
Диуретики – не панацея от асцита, но при правильном применении в сочетании с другими лекарствами и диетой можно добиться выведения избыточной жидкости из живота и понижения внутрибрюшного давления.
В результате облегчается состояние больного. Допускается прием препаратов и трав, главное – соблюдать врачебные рекомендации и не заниматься самолечением.
источник
На сегодняшний день аптечные прилавки просто завалены различными лекарственными средствами, которые оказывают диуретический эффект. Однако несмотря на большое разнообразие препаратов, многие врачи прописывают своим пациентам старый и проверенный препарат под названием Фуросемид.
Данный препарат, как и любое другое средство, имеет свои противопоказания и инструкцию по применению. Поэтому, чтобы избежать негативного воздействия на организм, необходимо более детально ознакомиться с имеющимися нюансами по назначению и применению.
Таблетки имеют дозировку 40 миллиграмм. Продаются по пятьдесят штук в одной упаковке. Одна таблетка содержит следующие компоненты:
- основное действующее вещество — фуросемид;
- вспомогательные компоненты: тальк, картофельный крахмал, лактоза, повидон, стеарат магния, желатин, диоксид коллоидного кремния и микрокристаллическая целлюлоза.
Раствор для внутримышечных или внутривенных инъекций прозрачный, с едва заметным желтым оттенком. Раствор разлит в стеклянные ампулы (2 мг). Одна ампула содержит:
- основной компонент — фуросемид;
- вспомогательные ингредиенты, такие как, гидроксид натрия, хлорид натрия, инъекционная вода.
Фуросемид является противоотечным мочегонным лекарственным средством, который назначается пациентам, имеющим следующие заболевания:
- синдром портальной гипертензии (цирроз печени);
- хроническую сердечную недостаточность второй или третей степени;
- нефротическую дисфункцию.
Также Фуросемид рекомендуется людям при комплексном лечении следующих недугов:
- сердечная астма;
- эклампсия;
- отек легких;
- отек головного мозга;
- артериальная гипертензия с тяжелым течением;
- гиперкальцемия;
- гипертонический криз в тяжелых формах;
- формированный диурез.
При этом стоит учитывать, что каждое отдельно взятое заболевание требует индивидуального подхода. Поэтому дозировка и способ приема мочегонного препарата должны подбираться врачом индивидуально для каждого пациента.
Данное мочегонное средство противопоказано людям, которым был поставлен хотя бы один диагноз из нижеперечисленных:
- стеноз мочеиспускного канала;
- острый гломерулонефрит;
- острая почечная недостаточность, которая сопровождается анурией;
- гипертиреоз мочевыводящих каналов;
- острый инфаркт миокарда;
- диабетическая кома;
- артериальная гипотензия;
- декомпенсированный митральный или аортальный стеноз;
- нарушение водяного или электролитного баланса в организме;
- гиперчувствительность к Фуросемиду или его вспомогательным компонентам.
С особой осторожностью и только под постоянным наблюдением врача Фуросемид может быть прописан:
- беременным женщинам;
- женщинам в период лактации;
- людям старше шестидесяти лет, особенно если у них ярко выражен атеросклероз;
- пациентам, страдающим сахарным диабетом.
При приеме Фуросемида могут возникнуть следующие побочные действия:
- Со стороны сердечно-сосудистой системы: гипотония, аритмия, тахикардия и ортостатическая гипотензия.
- Со стороны центральной нервной системы: головокружения, тошнота, сонливость, головная боль, спутанность сознания, слабость и апатия.
- Ухудшение зрения или слуха, так как данное вещество оказывает особое влияние на органы чувств.
- Расстройство пищеварительной системы, которое обычно выражается нарушением стула, рвотой, панкреатитом или холестатической желтухой.
Чтобы избежать таких неприятных, а порой весьма опасных для жизни симптомов, необходимо соблюдать все рекомендации лечащего врача.
А в случае появления каких-либо отклонений необходимо прекратить прием препарата и вызвать скорую помощь.
Фуросемид считается сильнодействующим мочегонным средством, который назначается для уменьшения отеков. Кроме того, данный препарат принимают люди, страдающие повышенным давлением.
Независимо от заболевания мочегонное средство должен назначать только лечащий врач, который хорошо ознакомлен с историей болезни.
Зачастую врачи назначают следующий курс лечения Фуросемидом:
- Для снятия отечности необходимо принимать мочегонный препарат по одной таблетки не больше двух раз в сутки. Данный курс должен длиться не больше пяти дней.
- Для снижения артериального давления терапевты могут прописать по половине таблетки один или два раза в сутки.
- При обострении сердечной астмы или возникновении гипертонического круиза 20 миллиграмм Фуросемида вводится внутривенно.
Во избежание передозировки и побочных эффектов ни в коем случае нельзя заниматься самолечением.
Длительность терапевтического курса таким лечебным средством в первую очередь зависит от тяжести и вида недуга и определяется исключительно доктором.
Действующий компонент мочегонного лекарства при взаимодействии с другими препаратами может негативно отразиться на здоровье человека. Поэтому, чтобы снизить риск вредного сочетания лекарственных препаратов, необходимо заранее сообщить врачу о других употребляемых средствах.
Особенно осторожно нужно принимать Фуросемид вместе с антибиотиками, гормональными средствами, противовоспалительными лекарствами нестероидного происхождения, инсулином и другими препаратами от сахарного диабета.
Обычно Фуросемид назначается в комплексе с Аспаркамом.
Данное сочетание объясняется тем, что мочегонное средство уничтожает в организме человека калий, который является ценным электролитом, а Аспаркам, в свою очередь, способствует восполнению такого электролита.
Несмотря на такое полезное сочетание, самостоятельно принимать эти два компонента запрещено. Так как Аспаркам имеет очень большой перечень противопоказания, число которых в комплексном применении с Фуросемидом может увеличиться.
Очень часто ежедневный прием мочегонного средства прописывают при серьезных заболеваниях, таких как асцит (когда в брюшной полости скапливается жидкость) и сердечная недостаточность.
В случае с повышенным артериальным давлением ежедневный прием Фуросемида может привести к гипотонии, головокружению. Поэтому в данном случае лучше всего воспользоваться другими препаратами более мягкого действия.
Также стоит обратить внимание, что при длительном ежедневном введении препарата могут возникать различные побочные действия, которые могут нести опасность для жизни человека. Кроме того, не исключены различные аллергические реакции организма.
Данный вопрос является более чем не корректным, так как эти лекарственные препараты абсолютно разные. А поэтому и назначаются они в разных лечебных целях. Хотя бывают случаи, когда лечащий врач принимает решение об одновременном приеме Верошпирона и Фуросемида.
Чтобы сравнить эти два лекарства, нужно рассмотреть их фармакологические особенности:
- Фармакология Фуросемида представлена сильным мочегонным действием, которое способствует быстрому выведению соли и жидкости из организма. Такое очищение является сильным, хотя и непродолжительным. Также данное лекарство способно справляться с отеками, при условии, что почки пациента способны реагировать на мочегонный препарат.
- Верошпирон относится к слабо действующим мочегонным лекарствам. Но, несмотря на это, он улучшает лечение Фуросемидом и снижает риск возникновения побочных эффектов.
Цена Фуросемида в аптеках варьируется от 28 до 37 рублей за 10 таблеток, а стоимость Верошпирона — от 140 до 280 рублей.
источник
ЗДРАВСТВУЙТЕ, ДОКТОР! Спасибо, что обратили внимание на мой вопрос, КАКИЕ МОЧЕГОННЫЕ СРЕДСТВА МОЖНО ПРИМЕНЯТЬ ПРИ АСЦИТЕ? Фото копий узи попытаюсь прислать.
Здравствуйте, асцит образуется в следствие заболевания брюшины, которая в связи с этим, не может всасывать продуцируемую ее же жидкость. действительно зачастую кажется, что асцит можно эвакуировать при помощи мочегонных средств. Но увы.
УТОЧНЯЮЩИЙ ВОПРОС 29.08.2016 ВЛАДИМИР, ШЕБЕКИНО
Насколько опасна операция при АСЦИТ для онкологического больного?
Здравствуйте, асцит свидетельствует о распространенном опухолевом процессе (только вы не указали чем болен данный пациент , его диагноз), а там где процесс давний , нарушена анатомия за счет опухолевого процесса , то хирург может столкнуться с техническими сложностями.
УТОЧНЯЮЩИЙ ВОПРОС 29.08.2016 ВЛАДИМИР, ШЕБЕКИНО
Читал в интернете, что при асците, для уменьшения болей, можно и нужно массажировать живот круговыми движениями, смазав живот растительным маслом, это правильно?
Здравствуйте, если совсем тяжко , обратитесь к онкологам или к хирургу пусть эвакуируют жидкость, дополнительно можно под Узи контролем наметить «точку» для пункции , чтобы избежать осложнений, вышеуказанный вами способ вряд ли можно назвать эффективным.
УТОЧНЯЮЩИЙ ВОПРОС 29.08.2016 ВЛАДИМИР, ШЕБЕКИНО
Жена обращалась к хирургу в поликлиннике, он сказал, что жидкости ещё мало, настращал — что при лапароцентозе можно прололоть какой нибудь орган. Жена ест очень-очень мало, потому что после еды начинаются боли. Пока опасаемся делать операцию- но как уменьшить боль от спазмов при переливании жидкости в животе?
Здравствуйте, план лечения уже есть? Специализированное лечение, например химиотерапия, рассматривалась как вариант лечения?
Здравствуйте, к сожалению, вас вводят в заблуждение. Асцит достаточно долго можно контролировать мочегонными средствами. Поскольку данная процедура проводится амбулаторно и отнюдь не всегда есть возможность контролировать биохимические анализы крови, используют калийсберегающие диуретики. А такой, по сути, только один — верошпирон. Дозировку надо подбирать индивидуально,но, как правило, она очень чрезвычайно велика. На маленьких дозировках действительно с асцитом не справиться. Подбирают дозировку на основании сравнения потребленной жидкости и выделенной.
УТОЧНЯЮЩИЙ ВОПРОС 30.08.2016 ВЛАДИМИР, ШЕБЕКИНО
Здравствуйте, Доктор! Дня 4 назад местный терапевт посоветовала принимать ВЕРОШПИРОН ПО25 МГ утром, очевидно перестраховалась, в инструкции к лекарству написано, что можно в сутки 100 мг, может увеличить всё таки дозу, т. К. Результат пока не виден? Если жидкости выпито за день 1 литр- то сколько должно выйти мочёй? Хороший мочегонный эффект был субботу, когда при проведении капельницы в раствор натрия хлорида было введено 4 мг лазикс.
Мы начинали минимум с 8 таблеток (200 мг). Очень часто приходится проходить по верхней официальной границе — 16 таблеток (400 мг в сутки) на два приема утром и вечером. Но приходилось превышать и эту дозу — до 20-25 таблеток при нормальной переносимости препарата (и даже больше). Начните хотя бы с 8. Объем мочи как минимум должен быть не менее выпиваемого, но вообще-то желательно, чтобы он несколько превышал количество выпитого (на сколько именно превышал — каждый раз смотрели по-разному — в зависимости от величины асцита). Если же доза в 16-20 таблеток перестает работать (а раньше или позже, но это случается), то это явное показание к лапароцентезу.
Брюшина — это вполне проницаемая оболочка, причем даже с диализными свойствами, поэтому существует даже методика брюшного диализа. За сутки через брюшину «прогоняется» от 5 до 10 литров жидкости (есть утверждения, что гораздо больше — до 80 литров). Но при канцероматозе продуцирующая функция начинает преобладать над резорбирующей, поэтому асцит и скапливается. До определенного момента этот дисбаланс можно регулировать с помощью перераспределения жидкости организма в целом, какую функцию мочегонные средства и выполняют, но по мере прогрессии канцероматоза резорбирующая функция брюшины нарушается все сильнее, поэтому коррекция асцита с помощью мочегонных по своей эффективности сильно коррелирует с пораженностью брюшины опухолевыми клетками. Мы получали очень стойкие уменьшения асцита при внутрибрюшном введение цитостатиков прямого действия, например, препаратов платины. Но это все лирика и теория, вам нужны реальные действия. Что касается применения калийнесберегающих диуретиков (лазикс=фуросемид), то применение их в эффективной для коррекции асцита дозе чревато в амбулаторном режиме летальными нарушениями электролитного баланса, так как вы просто не уследите за его динамикой (тут нужен ежедневный биохимический контроль, да еще и не раз, а два или три в сутки). Поэтому вариант только один — верошпирон.
УТОЧНЯЮЩИЙ ВОПРОС 30.08.2016 ВЛАДИМИР, ШЕБЕКИНО
Спасибо, Доктор! Сегодня утром жена выпила 1 таблетку верошпирона-пока не видно результатов, сейчас приняли решение выпить сразу 2 таблетки, (осторожничаем), не будет ли каких-то побочных результатов?
Да я вам рекомендации написал уже более, чем подробно. В том числе и по дозировкам. Читайте, пожалуйста, внимательнее. Можете обратиться к кому-то из своих врачей за курацией, так как курировать вас заочно не сможет никто.
УТОЧНЯЮЩИЙ ВОПРОС 01.09.2016 ВЛАДИМИР, ШЕБЕКИНО
Спасибо, Доктор! На сегодняшний день Ваши рекомендации для меня очень важны, Один уточняющий вопрос: через какое время после приёма хорошей дозы ВЕРОШПИРОНА обычно начинается заметное мочегонное действие ( из Вашей практики)? Некоторые говорят, что надо подождать дня 3.
УТОЧНЯЮЩИЙ ВОПРОС 11.09.2016 ВЛАДИМИР, ШЕБЕКИНО
По поводу курации, я обращался к местному онкологу в поликлиннику, он не поддержал мысль о значительном увеличении дозы верошпирона ( он ещё молодой, может перестраховывается. ), на мой вопрос *что делать? *отвветил: вызывайте на дом терапевта. Вызвал терапевта, она выписала кеторол при болях1.0 в-м, 2 таблетки верошпирон утром до завтрака ежедневно, фуросемид 40мг 1т утром +1 т. Аспарка 1т. 3 раза в деньм эти лекарства через день. И всё же меня обнадёживает Ваша мысль об увеличении дозы верошпирона.
К сожалению, я могу совет дать только заочно. Если ваши доктора не хотят прислушаться к чужому опыту, то вариантов не остается.
Да какие три дня, что вы? Мочегонные (верошпирон) действуют через час-два, а если фуросемид, так и быстрее.
УТОЧНЯЮЩИЙ ВОПРОС 17.01.2018 Елена, Батайск
Добрый день! Моей маме 77 лет, поставили карцематоз брюшины, у нас асцит, 2 раза делали лапороцентез, консультация терапевта по поводу жидкости назначения индапомид 2.5 утром и 25мг верошпирона вечером, при очередной госпитализации для лапороцентеза хирург сказал якобы мы не принемаем припораты между проколами прошло 1.5 мес, подскажите пожалуйста как правильно расчетать верошпирон (доза)? Спасибо
УТОЧНЯЮЩИЙ ВОПРОС 17.01.2018 Елена, Батайск
Добрый день! Моей маме 77 лет, поставили карцематоз брюшины, у нас асцит, 2 раза делали лапороцентез, консультация терапевта по поводу жидкости назначения индапомид 2.5 утром и 25мг верошпирона вечером, при очередной госпитализации для лапороцентеза хирург сказал якобы мы не принемаем припораты между проколами прошло 1.5 мес, подскажите пожалуйста как правильно расчетать верошпирон (доза)? Спасибо
Ну, какой же это утоняющий вопрос. И через 2 года к тому же.
Ну, какой же это утоняющий вопрос. И через 2 года к тому же.
| Дата | Вопрос | Статус |
|---|---|---|
| 02.10.2017 |



 Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.
Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.