Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Всем известно, что одним из самых сложных заболеваний в области гастроэнтерологии является — цирроз печени. Развитие цирроза печени и стадии этого недуга отличаются симптомами и внешними проявлениями, которые зависят от того насколько долго больной страдает этим недугом.
В начале развития болезнь сложно диагностировать. Никаких особых проявлений пациент не замечает, единственный выход в такой ситуации — обследование УЗИ и сдача общего анализа крови.
Цирроз печени хронический и имеет свои стадии развития.Важно знать, какие симптомы могут свидетельствовать о его начале.
Существует специально разработанная система классификация цирроза печени по Чайлд-Пью. В соответствии с ней пациент может сам определить начало болезни и обратиться за подробной консультацией к врачу. Не следует ставить самостоятельно диагноз, исходя из симптомов. Окончательное решение должен принимать лечащий врач и только после комплексного обследования всего организма больного человека.
Причины развития этого заболевания в организме человека могут быть самыми разными. Основная из них — хронический гепатит, который зачастую возникает на фоне хронического алкоголизма, наркомании. Цирроз так же может развиваться вследствие проявления печеночной недостаточности, из-за неправильной работы поджелудочной железы, желчнокаменной болезни. К примеру, билиардный цирроз печени наступает в результате нарушения оттоков желчи. Когда причину болезни не удается установить, врачи ставят диагноз — криптогенный цирроз печени организма человека. Если причиной развития недуга стала алкогольная зависимость, то это микронодулярный цирроз печени. Но определить именно этот типа заболевания, можно только с помощью биопсии печени.
Кардиальный цирроз печени может развиваться на фоне постоянной сердечной недостаточности. К сожалению, кардиальный цирроз печени не поддается лечению. В этом случае врачи могут только поддерживать жизнедеятельность организма человека и бороться с проблемами в работе сердца.
Существуют такие виды цирроза печени:
- 1-я степень — компенсированная;
- 2-я степень — субкомпенсированая;
- 3-я степень — декомпенсированая;
- 4-я степень — возможен летальный исход.
Каждый из этих периодов развития болезни проявляется по-своему. Например, портальный цирроз печени, является заболеванием органа, которое отличается тем, что практически не имеет симптомов. Обычно на 1-й стадии развивается мелкоузловой цирроз печени. Больной не чувствует каких-либо изменений в организме и продолжает вести привычный образ жизни. Хотя в самой печени уже происходят невозвратимые процессы, клетки органа начинают воспаляться и умирать, а на их месте появляется соединительная ткань. Те участки органа, которые еще работают, начинают функционировать намного активнее.На этом этапе сложно выявить развивающейся цирроз, в этом может помочь только проведение диагностики посредством УЗИ аппарата и сдача комплексного анализа крови. Хотя альбумин на 1 стадии болезни будет в норме. Но именно, цирроз 1 степени можно вылечить и предотвратить дальнейшее развитие болезни. Для этого необходимо исключить течение той болезни, которая спровоцировала развитие цирроза. Например, это может быть хронический гепатит или любой другой недуг.
Цирроз 2 степени имеет некоторые симптомы, но не все пациенты сразу обращают внимание на данные изменения в своем организме. Например, это могут быть такие признаки, как:
- головные боли;
- слабость;
- снижение уровня работоспособности;
- частые изменения в настроении больного, возможна апатия и депрессия.
Часто больной теряет аппетит и испытывает тошноту, диарею. Особенно после употребления жирной пищи.
У мужчин начинает увеличиваться молочная железа, активизируется выпадение волос. Иногда может ощущаться дискомфорт в области правого подреберья. Еще эта стадия болезни проявляется частыми кровотечениями из носа и десен. При любом нажатии на кожу образуются синяки. Результат общего анализа крови покажет, что уровень альбумина значительно снижается.
При переходе в другую стадию появляются следующие признаки:
- асцит, небольшой и быстро устраняется;
- печеночная энцефалопатия;
- общие ухудшение состояния организма больного.
Портальный цирроз печени лечится, главная задача врача состоит в том, чтобы выявить очаг заболевания и устранить причину развития цирроза.
Цирроз 3 степени характеризируется термальной стадией. Цирроз в стадии декомпенсации очень опасен, он может легко перерасти в 4-ю стадию, которая является смертельной. Кроме того, 3-я стадия цирроза может развиваться очень быстро. От 1 недели до нескольких лет. Поэтому в обязательном порядке больной циррозом, которые находится на 3-й стадии развития, должен находиться под наблюдением врача и проходить лечение в клинике. Основные симптомы термальной стадии цирроза печени:
- пожелтение кожных покровов;
- прогрессирующая печеночная энцефалопатия;
- асцит не проходит, объемы накопленной жидкости доходят до 20 л;
- могут быть вторичные заболевания, как геморрой, анемия;
- появляется тремор, мышечная атрофия;
- снижение температуры тела;
- значительное снижение уровня альбумина в крови и протромбинованого индекса.
При достижении недуга 4 степени человек находится в смертельной опасности. Летальный исход может наступить в результате внутреннего кровотечения, которое возможно из-за варикозного расширения внутренних вен, из-за асцита в крови больного уменьшается уровень белка, что в свою очередь приводит к смерти. Может также развиться тромбоз вен. Кроме этого, сильная интоксикация организма приводит к коме. Из комы пациент уже может и не выйти.
Лечение цирроза на этой стадии довольно сложное. Врачи могут только поддержать организм больного, но вылечить уже почти невозможно. Печень начинает активно отмирать, в результате в организме происходят кардинальные изменения в обмене веществ, что сказывается на работе всех остальных органов. Единственный выход спасти больного — это провести срочную трансплантацию печени. До момента операции врачи могут поддерживать состояние больного медикаментозно.
На последней стадии развития цирроза симптомы болезни остаются низменными. Единственное, что могут делать врачи — это следить за жизнедеятельностью организма. Больной в таком состоянии уже не контролирует себя самостоятельно. Он не может употреблять пищу, полностью теряет самоконтроль. Также возможно развитие состояния сопора и комы, которая в итоге приводит к смерти пациента. Цирроз 4 степени проходит мгновенно, после того, как пациент упал в кому, он может умереть в любой момент.
Цирроз — это следствие любого воспалительного процесса в печени, протекающего более 10 лет. Токсическое поражение гепатоцитов по причине вирусного, алкогольного или лекарственного воздействия всегда сопровождается медленной гибелью печеночных клеток, образованием фиброзных структур и регенераторных узелков. Несмотря на это, большинство медиков считает, что с циррозом можно прожить 10–20 лет, соблюдая врачебные рекомендации при отсутствии осложнений. Но если начинает развиваться асцит, ведущий за собой портальную гипертензию и печеночную энцефалопатию, то прогноз неблагоприятный.
Водянка, или асцит, при циррозе печени возникает на определенной стадии морфологических изменений органа. Данное патологическое состояние представляет собой скопление воспаленной жидкости в брюшной полости и наступает в результате таких процессов:
- некроз гепатоцитов под действием токсинов — при массивном отмирании печеночных клеток организм пытается их восстановить, обуславливая образование регенераторных узлов (скопления гепатоцитов). Несмотря на то, что это области «здоровых клеток», они нарушают структуру печени и процесс циркуляции крови в клетках;
- фиброзное замещение — наличие коллагеновых структур препятствует нормальному кровотоку, поэтому клетки испытывают кислородное голодание и отмирают. Фиброзные фракции препятствуют циркуляции крови, из-за чего повышается давление в воротной вене, а кровь начинает выходить в брюшную полость;
- снижение функциональности печени обуславливает недостаток белков крови, что заставляет организм вырабатывать больше альдостерона — гормона, отвечающего за нормализацию кроветворного процесса. Но он также задерживает в организме натрий и жидкость, что способствует развитию асцита;
- повышение нагрузки на сердце и снижение чувствительности почечных канальцев лишь усиливает застой крови в органах и воспаленной жидкости в брюшной полости.
Водянку нельзя рассматривать как самостоятельную болезнь, поскольку она всегда вторична и лишь характеризует запущенность печеночного воспаления. В зависимости от объема скопившейся в брюшной полости жидкости выделяют такие виды асцита:
- транзиторный (до 0,5 л) — на данном этапе человек может испытывать лишь симптомы цирроза, но асцит визуально не проявляется. Его можно определить только посредством УЗИ. При соблюдении врачебных рекомендаций, в частности, нормализации водно-солевого баланса, отказе от алкоголя и вредной пищи, асцит излечим. А прогноз зависит от самочувствия пациента и степени поражения печени;
- умеренный (0,5–5 л) — на этой стадии живот заметно увеличивается в размерах, но его стенки не растягиваются. Кроме развития печеночных нарушений наблюдается одышка и тахикардия из-за давления брюшной полости на легкие и сердце соответственно. Процесс обратим с помощью медикаментозной терапии;
- стационарный (5–10 л) — живот становится мягким и «опухшим», причем прием диуретиков и других препаратов не помогает. На фоне печеночной недостаточности начинают развиваться вторичные патологические процессы. В частности, это энцефалопатия (отравление клеток мозга токсинами из-за плохой очистки крови гепатоцитами). Наблюдается высокий риск осложнений в виде перитонита и внутренних кровотечений, поскольку скапливающаяся кровь расширяет вены пищевода. Из-за этого появляется симптом «головы медузы», когда на увеличенном животе проступает венозный рисунок. Назначается срочное хирургическое удаление жидкости с помощью лапароцентеза;
- напряженный (10–20 л) — в этом случае асцит при циррозе сопутствует другим тяжелым осложнениям, поэтому пациенты не отвечают на терапию. Как и в случае стационарного асцита, лечение предусматривает хирургическое удаление жидкости из брюшной полости, однако выживаемость таких пациентов составляет меньше 10%.
Асцит при циррозе печени — это следствие длительного «обрастания» печени жировыми и фиброзными фракциями и многолетнего ослабления на фоне постоянных воспалительных процессов. Поэтому водянка, будучи проявлением запущенного патологического состояния, начинает быстро прогрессировать. Очень важно определить ее развитие по первым признакам:
- нарушение пищеварения из-за давления скопившейся жидкости на желудок — возникает боль и дискомфорт после приема пищи, появляются беспричинные приступы тошноты и рвоты, нарушается стул;
- учащение мочеиспускания;
- быстрый набор веса;
- быстрое увеличение размеров живота (объем живота может увеличиться вдвое всего за пару дней при прогрессирующем асците);
- функциональные нарушения сердечной и дыхательной системы: одышка, тахикардия;
- отеки нижних конечностей, что обусловлено нарушением оттока лимфы;
- выпячивание пупка, по виду напоминающее пупочную грыжу.
На начальной стадии развития асцита человек ощущает только основные признаки цирроза: слабость, быстрая утомляемость, тупые боли в правом боку. Но по мере накопления жидкости в брюшной полости клиническая картина приобретает описанные выше симптомы, и степень их проявления определяется запущенностью патологического процесса.
Визуально асцит становится заметным, когда в брюшной полости скапливается больше 1 л жидкости.
Медикаментозная терапия асцита мало отличается от общей схемы лечения цирроза и предусматривает прием таких препаратов:
Медикаментозная терапия может длиться несколько лет, например, при лечении вирусного цирроза, но только, если она улучшает состояние пациента. Если же положительной динамики не наблюдается, то показана пункция.
Абдоминальная пункция, или лапароцентез — это процедура, во время которой переднюю брюшную стенку прокалывают специальной стерильной иглой и откачивают скопившуюся жидкость. Данная процедура имеет важное диагностическое значение, поскольку позволяет исследовать взятый биоматериал на наличие патогенных микроорганизмов и определить инфекции, усиливающие цирротический процесс.
Процедура выполняется под местной анестезией. После обезболивания пупочную область обрабатывают антисептиками и делают небольшой прокол на серединной линии живота на 2–3 см ниже пупка. После рассечения подкожной клетчатки и мышцы в брюшную полость вставляется специальная трубка, по которой спускается скопившаяся жидкость со скоростью до 1 л за 5 минут. Затем вводятся антибиотики для стерилизации брюшной полости, и на живот накладывается повязка.
Абдоминальная пункция (лапароцентез) — это эффективное средство удаления жидкости из брюшной полости. Однако частое использование данного метода может вызвать вторичную почечную недостаточность.
К сожалению, при циррозе лишь у половины пациентов может быть благоприятный прогноз. Более чем десятилетняя выживаемость наблюдается только при ранней диагностике болезни и медленном протекании патологического процесса. На стадии асцита поражение печени уже настолько велико, что гораздо вероятнее развитие осложнений, нежели выздоровление. При транзиторной форме выживаемость может составить 5–15 лет, а если лечение предполагает хирургическое вмешательство, то трехлетняя выживаемость равна 11–41%.
Таким образом, хоть асцит, возникший на фоне циррозе, лечится, его проявление уже само по себе является неблагоприятным признаком. Поэтому лучше не доводить свою печень до состояния крайнего истощения, а заботиться о ней ежедневно, ограничивая до максимума употребление спиртных напитков и вредной пищи.
Выявить асцит можно при наличии в брюшной полости больше 1 л жидкости. Она появляется при циррозе печени, сдавливает внутренние органы и отягощает состояние больного. Не выявлено окончательно, какие процессы приводят к выделению в брюшную полость большого количества жидкости, но этот момент является поворотным в течение основного заболевания.
Множество негативных факторов может послужить причиной разрушения печени:
- злоупотребление спиртными напитками;
- любые формы гепатита;
- отравление организма токсичными веществами.
Эти факторы убивают печеночные клетки. Взамен их формируется мышечная ткань, не выполняющая очистительную функцию печеночных клеток. Асцит – скопление большого количества жидкой субстанции в животе. Он возникает при развивающемся циррозе как осложнение.
Механизм этого процесса таков:
- Соединительная ткань закрывает просветы сосудов в печени.
- Через нее не проходит кровь.
- Давление в венах возрастает, а органы отравляются продуктами жизнедеятельности.
- Жидкость крови – плазма, просачивается через тонкие стенки сосудов и наполняет пространство кишечника.
Объем жидкости в животе быстро увеличивается. Она представляет собой желтоватую прозрачную субстанцию абсолютно стерильную. В ней содержится 2,5% белка.
- Живот пациента надувается и отвисает. При воздействии на него чувствуется движение жидкости внутри.
- Бывают внутренние кровотечения в пищевод.
- Подкожные вены на животе становятся выпуклыми и заметными.
- Увеличение веса происходит за счет скопления жидкости в брюшной полости.
- Сдавленные органы плохо функционируют, появляется рвота, боли в желудочно-кишечном тракте.
- Отекают конечности, нарушается мозговое кровообращение, слабеет память и мозговые функции.
Прогрессирующий асцит характеризуется:
- вздутием живота, натяжением кожи на нем;
- расширенными кровеносными сосудами;
- вывалившимся пупком;
- появлением грыжи.
Существует три степени заболевания:
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Небольшое количество жидкости (менее 3 литров) выявляется при лапароскопии или УЗИ. Вовремя начатое лечение дает хорошие результаты.
- Объем жидкости более 3 л, живот увеличен. Проявляются признаки нарушения мозговой деятельности.
- Большой живот содержит больше 10 л жидкости, дышать больному трудно, сердце работает затруднено. Отекает все тело. Человек теряет силы.
По характеру содержащейся жидкости болезнь классифицируется на транзиторный асцит, стационарный и напряженный.
- Транзиторный тип излечим.
- Стационарный – консервативное лечение не дает результата.
- Напряженный – несмотря на лечение, количество жидкости увеличивается.
Причинами развития отека живота являются:
- нарушение очистительной функции печени;
- низкое качество работы сердца и почек;
- разрушение сосудов печени;
- прекращение венозного и лимфатического тока в печени.
Лечение асцита при циррозе печени сводится, прежде всего, к лечению основной причины – цирроза. Современная медицина не имеет эффективного медикаментозного средства для полного излечения этой болезни. Манипуляции врачей направлены на устранение последствий причин, вызвавших ее – вируса, интоксикации, алкоголя и так далее.
Если удается затормозить процессы распада печеночной ткани, то исчезает угроза водянки. В этом может большую роль сыграть правильное питание.
Диета способна:
- повысить интенсивность работы долей печени;
- активизируется работа органа;
- восстанавливаются функции обменных систем;
- улучшается иммунитет, восстанавливаются силы организма;
- отпадает угроза осложнений
Компенсированный тип заболевания требует полноценного белкового питания. Белки в достаточном количестве содержатся в молочных продуктах, в нежирных сортах мяса и рыбы, сое, пшене, гречке. Белок помогает восстановить гепатоциты.
При декомпенсированном типе заболевания больной близок к коме. Это тяжелое состояние. В питании, в этом случае, надо ограничить белок до 20 г в день.
Для работы сердца особенно важен калий. Его уровень снижается и должен быть пополнен за счет сухофруктов, соков, ягод. Полезны для больных циррозом печени разгрузочные дни на фруктах, ягодах и твороге 1 раз в неделю. Употребление жидкости даже в разгрузочные дни нельзя увеличивать.
Лечение медицинскими препаратами
При асците диуретики малоэффективны. Надо ограничить больного в питье. Важно наладить регулярный стул, исключить возможность запоров. Эффективно помогают в этом слабительные препараты дюфалак, сенаде.
Если медикаментозное лечение и диета не помогают, врачи применяют крайнюю меру – пункцию. Толстую иглу вводят в брюшную полость чуть ниже пупка и отводят значительное количество жидкости. После этой процедуры больному назначают мочегонные средства и прописывают диету. Потерю белка восполняют внутривенными инъекциями альбумина.
При первых подозрениях на асцит при наличии заболевания печени, надо обследоваться. Умеренные нагрузки, здоровое питание, отказ от алкоголя повышают шансы на выздоровление.
Поскольку асцит является результатом сложного процесса разрушения печени, лечить его сложно. Асцит осложняет жизнь пациента, ухудшает самочувствие. Простое применение мочегонных препаратов не дает эффекта. Для выведения жидкости без применения пункции надо при помощи диуретиков доставить жидкость к почкам, где она будет отфильтрована и выведена естественным путем.
Соль задерживает воду в организме. Каждый грамм соли удерживает стакан воды. Поэтому надо исключить ее из рациона больного. Если это невозможно, то ограничьте потребление соли до 5 г в сутки. При этом количество выпиваемой жидкости – не больше 1 л. Если не уменьшить натрий, то применение диуретиков не даст положительного эффекта.
Главной целью питания при заболевании является ограничение соли и восполнение питания вегетарианской пищей. Энергетическая ценность рациона в день – 2000 Ккал.
Больным асцитом нельзя активно двигаться и испытывать физические нагрузки. В положении лежа так же усиливается отток крови в печени.
Асцит можно успешно лечить на начальных стадиях заболевания.
источник
Асцит или по-народному «водянка живота» — это не отдельное заболевание. Скопление выпота в полости брюшины с последующим увеличением живота является одним из проявлений декомпенсации приспособительных механизмов организма человека.
В клиническом течении разных заболеваний асцит рассматривают, как закономерный симптом и последствие нарушений или тяжелое осложнение. Асцит при циррозе печени возникает у 50% пациентов в течение 10 лет, а среди причин эта болезнь составляет ¾ всех случаев водянки.
Поскольку большинство случаев цирроза печени связано с алкоголизмом и поражает мужчин (75–80%), то и асцит чаще наблюдается у представителей сильного пола.
Вылечить асцит практически невозможно, поскольку нет радикально действующих лекарств, которые восстановят нарушенный циррозом метаболизм. Больной человек до конца жизни вынужден бороться с излишками образования жидкости.
В патогенезе асцита на фоне цирроза печени долгое время основная роль уделялась двум видам изменений:
- росту давления в воротной вене (портальной гипертензии), распространяющегося на всю региональную венозную и лимфатическую сеть;
- резкому снижению функции печени по синтезу белка из-за замены части клеток фиброзной тканью.
В результате в сосудах брюшной полости появляются необходимые условия для выхода жидкой части крови и плазмы:
- значительно увеличивается гидростатическое давление, которое выжимает жидкость наружу;
- снижается онкотическое давление, которое в основном поддерживается альбуминовой фракцией белков (на 80%).
В брюшной полости постоянно находится небольшое количество жидкости для предупреждения склеивания внутренних органов, скольжения кишечника. Она обновляется, излишки всасываются эпителием. При образовании асцита этот процесс прекращается. Брюшина не в состоянии впитать большой объем.
Выраженность асцита полностью зависит от степени утраты гепатоцитов. Если при гепатите (воспалении) можно надеяться на снятие процесса и полное восстановление функций, то участки цирротической рубцовой ткани не могут в дальнейшем превратиться в печеночные клетки. Лечебные мероприятия только поддерживают оставшийся запас гепатоцитов и возмещают утерянные функции. Без постоянного лечения больной прожить не может.
Дополнительные причины появляются в ответ на снижение объема циркулирующей крови:
- подключается механизм компенсации кислородного голодания тканей (выброс антидиуретического гормона и альдостерона), которые способствуют задержке натрия, соответственно по законам химии к его молекулам присоединяется вода;
- постепенно нарастает гипоксия сердечной мышцы (миокарда), снижается сила выброса крови, что приводит к застойным явлениям в нижней полой вене, отекам на ногах за счет задержки крови на периферии.
Портальную гипертензию, нарушения гемодинамики и нейрогормональной регуляции современные ученые считают пусковыми факторами в развитии асцита. Патогенетические нарушения рассматривают как комбинацию разных уровней прогрессирующего процесса. Все выше приведенные причины отнесены к системным или общим. Но большее значение придается местным факторам.
- повышение сосудистого сопротивления внутри печеночных долек, они могут быть обратимыми и необратимыми (полный блок);
- внутрипеченочный блок способствует усилению образования лимфы, она просачивается сквозь сосудистую стенку и капсулу печени прямо в брюшную полость или «наводняет» воротную вену и грудной лимфатический проток;
- накопление в крови пациентов нерасщепленных веществ с сосудорасширяющим действием (вазодилататоров типа глюкагона), которые приводят к расширению периферических артерий, открывают артериовенозные шунты в органах и тканях,ив результате снижается наполнение кровью артерий, увеличивается выброс сердца, одновременно растет портальная гипертензия;
- рефлекторно депонируется значительная часть плазмы в сосудах брюшной полости;
- действие вазодилататоров усиливается при недостаточной выработке печенью оксида азота.
Именно из синусоидов выходит жидкость в вены и лимфатические сосуды. Повышение давления внутри долек приводит к ее проникновению в околосинусоидальное пространство, а затем в брюшину.
Поскольку мы описываем состояние пациента при асците, вызванном циррозом печени, то всю симптоматику нужно разделить на зависящую от цирроза или определяющую асцит. В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе.
К симптомам цирроза относятся тупая боль в подреберье справа или чувство тяжести после еды, особенно жирной и острой пищи, употребления алкогольных напитков, физической работы, постоянная горечь или неприятный привкус во рту, тошнота, редкая рвота.
Возникают жалобы на слабость, вздутие и урчание в животе, учащенный жидкий стул, резкое похудение. Больной страдает от зуда кожи, бледности, желтоватого оттенка сухой кожи. Импотенция и рост грудных желез у мужчин, а также нарушение менструальной функции и способности забеременеть у женщин — возможные осложнения патологии.
Специалисты диагностируют изменение состояния языка. Его называют «лакированным» за счет покраснения и отечности. Появляются сосудистые звездочки, которые образуются на лице (в области носа, век) могут кровоточить, периодическое повышение температуры.
Появление кровоподтеков из-за нарушения свертываемости крови, изменения мочи (становится темной и мутной), а кал светлеет — сопутствующие изменения. При осмотре врач обнаруживает увеличенную болезненную печень.
Непосредственная симптоматика асцита возникает на фоне уже имеющихся проявлений цирроза, когда объем скопившейся жидкости превысит литр. За несколько дней больной замечает значительное увеличение живота. Кожа становится растянутой, гладкой, со стриями (белыми полосками) по бокам, пупок выпячивается кнаружи. Расширенные вены сплетаются в сеть вокруг пупка, образуют картину «головы медузы».
Характерно изменение формы живота в разном положении пациента: стоя видна округлость, свисающая книзу, лежа на спине — живот растекается в стороны, становится похожим на лягушачий. У пациентов появляются боли ближе к грудине (застой в левой доле печени).
Давление на купол диафрагмы приводит к снижению легочного пространства. У пациента возникает одышка, которая усиливается в положении лежа. Становится невозможно уснуть без высокого подголовника или подушки. Одновременный застой в легких проявляется кашлем с мокротой, синюшностью губ.
Постоянное давление на желудок сопровождается чувством тяжести даже при употреблении небольшого количества пищи, изжогой, отрыжкой. Реже появляется рвота пищей, желчью, кишечным содержимым.
Нарушение стула проявляется поносами и длительными запорами с клиникой кишечной непроходимости. Больной отмечает дизурические явления: учащенное мочеиспускание, болезненные позывы. Присоединяются воспалительные заболевания почек, мочевого пузыря. На стопах и голенях формируются отеки из-за присоединения декомпенсации сердца, застоя лимфы.
Если накопление асцитической жидкости доходит до 15–20 л, то у пациента появляются:
- грыжа белой линии, паховая или пупочная;
- расширение геморроидальных вен с обострением геморроя, кровотечением;
- видимое набухание вен на шее в связи с ростом давления в яремной вене;
- у 6–7% пациентов образуется дополнительный выпот в правую плевральную полость (гидроторакс).
источник
Асцит (брюшная водянка) – это скопление жидкости в брюшной полости. Это не самостоятельная болезнь, а последствие других проблем, в частности, цирроза печени. Проявляется тяжестью, тупыми болями, одышкой и увеличением живота. Никто не может точно сказать, сколько живут, если диагностирован асцит при циррозе печени. Продолжительность жизни зависит от своевременности лечения брюшной водянки, наличия опасных осложнений – перитонита, портальной гипертензии, спленомегалии (увеличения селезенки).
Прежде чем определить возможные осложнения, нужно выяснить, что такое асцит. Эта вторичная патология является осложнением цирроза, при котором в печени происходят необратимые изменения. Массовая гибель печеночных клеток приводит к замещению паренхимы рубцовой тканью. В 75% случаев болезнь осложняется брюшной водянкой.
Не всегда заболевшим понятно, почему растет живот при асците, что именно происходит внутри. В норме брюшина выделяет незначительное количество серозной жидкости (экссудата), которая предотвращает склеивание кишечника с другими органами. Но при циррозе секреторная и всасывающая функции брюшной полости нарушаются. Поэтому во внутренних полостях начинает скапливаться экссудат. У больных циррозом его объем иногда достигает 25 л.
Выраженность брюшной водянки определяется стадией основного заболевания, то есть процентным соотношением между действующими и омертвевшими гепатоцитами (клетками печени). Цирроз вызывает в организме серьезные нарушения, которые влияют на продолжительность жизни:
- нарушение метаболизма в печени – резкое снижение скорости белкового обмена, которое возникает по причине замещения гепатоцитов рубцовыми тканями;
- гипоксия сердечной мышцы – кислородное голодание миокарда из-за недостатка в крови белковых компонентов, которые переносят кислород;
- портальная гипертензия – рост кровяного давления в печеночной вене, из-за чего накапливается жидкость в печени, возникает спленомегалия, варикозное расширение вен кишечника.
Нарушение белкового обмена влечет за собой снижение коллоидно-осмотического давления крови. Плазма начинает просачиваться сквозь стенки капилляров во внутренние полости. Поэтому отекают конечности, лицо становится одутловатым, а живот увеличивается в объеме.
На начальной стадии вздутие живота при циррозе печени не беспокоит. Но по мере увеличения количества экссудата в брюшине возникают жалобы на тяжесть в животе, боли, затрудненное дыхание.

В зависимости от объема жидкости в животе различают такие стадии асцита при циррозе:
- Транзиторная. Количество экссудата во внутренних полостях не превышает 400 мл, поэтому самостоятельно выявить патологию практически невозможно. Функции жизненно важных органов не нарушаются, так как давление жидкости на диафрагму, кишечник и печень минимальное.
- Умеренная. Объем экссудата в брюшине достигает 3.5-4 л. Форма живота, его размеры изменяются. В связи со сдавливанием диафрагмы, возникают жалобы на одышку в лежачем положении. Специалист диагностирует асцит на основании пальпаторного обследования (прощупывания).
- Напряженная. Количество экссудата в животе превышает 10 л. Из-за роста внутрибрюшного давления у больного развивается спленомегалия, портальная гипертензия и т.д. В положении лежа обостряется дыхательная недостаточность, так как экссудат начинает оттеснять диафрагму вверх к легким. Пациенты с циррозом и массивным асцитом нуждаются в незамедлительной медицинской помощи.
Распирание и умеренные боли в животе – первые признаки водянки при циррозе. На стадии декомпенсации симптоматика нарастает, так как большая часть гепатоцитов замещается фиброзной тканью.
- тяжесть в животе;
- метеоризм;
- приступы тошноты;
- выпячивание пупка;
- одышка;
- отек нижних конечностей;
- выпячивание бедренной грыжи;
- проблемы с мочеиспусканием.
Характерные симптомы асцита проявляются, когда объем экссудата в брюшине превышает 1-1.5 л. Кожа на животе постепенно обвисает, появляются растяжки. В связи со снижением тонуса вен на животе образуется рисунок, напоминающий голову Медузы.
Если не лечить асцит при циррозе, это приведет к опасным последствиям. Увеличение внутрибрюшного давления сопровождается выдавливанием купола диафрагмы вверх. Из-за этого легочное пространство сильно уменьшается, а скорость вентиляции легких снижается. Нарушение дыхания приводит к одышке, цианозу (синюшности губ), головокружению, влажному кашлю.
В результате нарушения обмена веществ в других внутренних органах происходят дистрофические изменения. Больные жалуются на снижение физической активности, головокружение, обмороки, критическое снижение веса.
В связи с нарушением функций печени в организме увеличивается концентрация токсических веществ, которые не обезвреживаются. Возникают симптомы печеночной недостаточности:
Когда объем асцитического экссудата при циррозе достигает 15 л, появляются следующие симптомы:
- паховая грыжа;
- обострение геморроя;
- внутренние кровотечения;
- набухание вены в области шеи;
- острые боли в животе.
У 7% больных возникают выпоты серозной жидкости в плевральную полость (в области легких). На декомпенсированной стадии цирроза в животе скапливается много свободной жидкости с белковыми компонентами. Это чревато бактериальным воспалением экссудата и перитонитом. К его проявлениям относятся озноб, острые боли в животе, высокая температура, избыточная потливость.
Терапия направлена на уменьшение в брюшине жидкости и восстановление функций селезенки, печени, кишечника.

Чтобы избавиться от асцита, проводят консервативное и хирургическое лечение. Для уменьшения симптоматики назначаются:
- бессолевая диета;
- диуретики (мочегонные препараты);
- абдоминальный парацентез (откачка жидкости).
При осложненном течении цирроза проводятся операции, которые нацелены на уменьшение давления в портальной системе. За счет этого устраняются симптомы спленомегалии, портальной гипертензии, дыхательной недостаточности.
Режим питания больных циррозом сводится к уменьшению в рационе соли и воды. Во время диеты должны соблюдаться такие правила:
- дробное питание по 7 раз в день маленькими порциями;
- потребление до 70 г белка в сутки;
- полный запрет на спиртные напитки;
- ограничение жидкости до 750 мл в день;
- калорийность меню на день – до 2000 ккал.
Асцит брюшной полости при циррозе печени опасен осложнениями, которые приводят к смерти. Чтобы предупредить перитонит и увеличение объема экссудата в брюшине, нужно отказаться от потребления таких продуктов:
- консервированные овощи;
- газированные напитки;
- блюда с грибами;
- жирное мясо;
- майонез;
- пряности;
- сдобная выпечка;
- маргарин;
- копчености.
Для улучшения самочувствия в меню включаются:
- яичный белок;
- свежие фрукты;
- крупяные запеканки;
- нежирная рыба;
- отвар шиповника;
- овсяная и рисовая каши;
- диетическое мясо;
- ржаной хлеб.
Чтобы снизить риск бактериального воспаления абдоминальной жидкости, уменьшают потребление сладкого. Сахар является благоприятной средой для размножения бактерий. Исключение его из рациона предупреждает перитонит.
Асцит – следствие цирроза, который носит необратимый характер. Поэтому препараты используются только для симптоматического лечения. Чтобы уменьшить выраженность симптомов, применяют:
- гепатопротекторы (Артихол, Карсил) – защищают печеночные клетки от разрушения, улучшают моторику кишечника;
- диуретики (Фуросемид, Индапамид) – стимулируют выведение жидкости, уменьшают объем живота при асците;
- стероидные лекарства (Преднизолон, Медопред) – устраняют воспаление при циррозе, вызванном аутоиммунными нарушениями;
- эссенциальные фосфолипиды (Антраль, Гепа-Мерц) – уменьшают интоксикацию, ускоряют липидный обмен, стимулируют регенерацию гепатоцитов.
Чтобы предотвратить просачивание плазмы крови сквозь стенки сосудов, принимают Альбумин. Если цирроз осложняется перитонитом или плевритом, используют антибактериальные препараты – Цефоперазон, Азитромицин, Тетрациклин. Лекарства применяются только по рекомендации врача, так как многие из них обладают гепатотоксичностью. Нежелательно использовать макролиды в терминальной (последней) стадии цирроза.
В 90% случаев лечение асцита при циррозе печени предусматривает парацентез – откачку асцитической жидкости из брюшины. Процедура проводится в стерильных условиях для предотвращения перитонита.

Техника откачки экссудата:
- кожу на животе обрабатывают антисептическим раствором;
- вокруг будущего места прокола выкладывают стерильную ткань;
- в животе чуть ниже пупка троакаром делают прокол;
- в отверстие вставляют стерильный катетер для откачки экссудата.
Не откачивают более 4-6 л жидкости за 1 процедуру. Резкое уменьшение внутрибрюшного давления при асците чревато тяжелыми последствиями. Частый парацентез опасен осложнениями – образованием спаек, коллапсом.
При массивном асците (более 15 л абдоминальной жидкости) в живот устанавливают постоянный катетер для откачивания экссудата. Чтобы уменьшить симптомы осложнений при циррозе, прибегают к таким видам оперативного вмешательства:
- портокавальное шунтирование – формирование искусственного канала для оттока крови из печени, которое обеспечивает снижение давления в печеночной вене при портальной гипертензии;
- редукция селезеночного кровотока – уменьшение объема кровотока в селезеночной артерии за счет установки в нее спирали;
- спленэктомия – иссечение селезенки, проводится при выраженной спленомегалии.
Чтобы контролировать скорость прогрессирования брюшной водянки, проводят ежедневное взвешивание. Также рекомендуется время от времени делать биохимический анализ крови для определения уровня мочевины и электролитов в плазме крови. Если цирроз осложнен печеночной энцефалопатией, назначают средства для очищения кишечника и крови от токсических веществ – Нормазе, Лактулоза, Дюфалак и т.д. Также используются очистительные клизмы и физиотерапевтические процедуры – электрофорез и плазмаферез.
Цирроз – вялотекущее заболевание, которое носит необратимый характер. Фитопрепараты не способны предупредить массовую гибель гепатоцитов и замещение паренхимы рубцовыми тканями. Но для улучшения обмена веществ и физического самочувствия больного иногда врач может разрешить пить отвары на основе таких трав:
- петрушка;
- шелуха фасоли;
- полевой хвощ;
- березовые листья.
Чтобы ускорить выведение жидкости из организма, применяются настои и чаи с травами:
- листья малины;
- плоды шиповника;
- толокнянка;
- грыжник;
- можжевельник;
- бузина;
- липовый цвет.
Фитосредства принимают только после консультации с врачом.
Больные с цирротическими изменениями жизненно важного органа часто спрашивают, можно ли вылечить цирроз печени. Болезни вызваны необратимыми изменениями в печеночной ткани. Полностью устранить цирроз печени и асцит нельзя. Прогноз определяется грамотностью и своевременностью лечения.
По статистике, двухлетняя выживаемость людей с асцитом составляет 45-50%. Продолжительность жизни сокращается при осложненном течении патологии – перитоните, внутренних кровотечениях, энцефалопатии. Прогноз сильно ухудшается для пациентов пожилого возраста с патологиями почек, артериальной гипотензией, сахарным диабетом. Но при соблюдении диеты и приеме лекарств удается предупредить более 60% осложнений и увеличить продолжительность жизни на 30%.
источник
Асцит при циррозе печени представляет собой одно из наиболее характерных осложнений недуга, которое возникает из-за роста давления в системе портальной вены и проявляется скоплением свободного выпота в брюшной полости с резким увеличением в объемах живота. Асцит не является отдельной нозологической единицей, а лишь симптомом, который указывает на прогрессирование патологии и развитие ее осложнений в результате исчерпания потенциала компенсаторных механизмов.
Согласно статистическим исследованиям, при цирротическом поражении печени асцит развивается у каждого второго пациента, который болеет на протяжении 7-10 лет. В большинстве клинических случаев, данное осложнение основного заболевания свидетельствует о декомпенсации патологического процесса, и приводит к летальному исходу уже через 2-5 лет от появления его первых признаков.
Скоплению жидкости в брюшной полости при циррозе способствуют сразу несколько процессов, которые сопровождают данную патологию:
- дегенерация гепатоцитов и нарушение архитектоники печени приводит к повышению давления в портальной вене, что существенно ухудшает кровоток в системе брюшных сосудов и способствует скоплению жидкости;
- асцит при циррозе печени развивается также по причине замещения нормальных гепатоцитов фиброзной тканью, что вызывает снижение их основной функции – синтеза белков крови, ведущего к падению осмотического давления плазмы и ее выхода в полость живота;
- патологический процесс способствует развитию сердечной недостаточности и увеличения объема свободной жидкости;
- снижение объема плазмы ведет к увеличению выброса гормона альдостерона, который удерживает в организме жидкость и ведет к нарастанию симптомов асцита.
Как правило, незначительное скопление экссудата в брюшной полости не отображается на общем состоянии и самочувствии пациента. Первые симптомы асцита появляются, когда количество жидкости в животе достигает одного литра.

На фоне вздутия живота появляется дискомфорт и боли по ходу кишечника, может формироваться паховая грыжа и отекают нижние конечности. Пациенты с асцитом жалуются на одышку, которая является результатом дыхательной недостаточности, вызванной сжатием легких диафрагмой. Асцит приводит также к дисфункции органов малого таза, когда выявляются нарушения со стороны мочевого пузыря и внутренних половых органов.
При асците и циррозе печени очень важен режим и характер питания больного человека. Несоблюдение диеты при подобном поражении печени может существенно обострить патологический процесс и привести к развитию тяжелых осложнений, которые его сопровождают.

Диета при асците с циррозом печени категорически запрещает употреблять в пищу следующие продукты:
- копчености, колбасы, сосиски и консервы;
- жареные блюда, особенно мясо;
- пища, приготовленная на основе жиров животного происхождения;
- сдобные изделия, сладости, выпечка;
- грибы в любом виде;
- майонез и острые соусы;
- маргарин;
- напитки, содержащие кофеин;
- алкоголь.
Во многих схемах питания при асците присутствуют такие продукты, как:
- нежирный творог, кефир, молоко, сметана;
- ржаной хлеб, отруби;
- овсяная, гречневая, рисовая каша;
- отвар шиповника и кисели из свежих ягод (клюква, вишня);
- мясо птицы, говядина;
- яичный белок;
- рыба.
- завтрак – омлет, приготовленный на пару, кусочек хлеба с отрубями, некрепкий чай;
- обед – легкий суп с рисом и куриными фрикадельками, гороховое пюре с пареной рыбой, салат с овощей и зелени, отвар шиповника;
- полдник – картофельное пюре и рыбные котлеты, вишневый кисель;
- ужин – суп из макарон, сухари с медом, кефир.
В качестве перекусов можно использовать овсяное печенье, банан, чай с молоком или лимоном.
Медикаментозное лечение цирроза печени с асцитом включает в себя использование следующих групп препаратов:
- синтетические гепатопротекторы, действие которых направлено на улучшение локального кровотока и создание дополнительного защитного барьера для гепатоцитов;
- гепатопротекторы природного происхождения, которые надежно защищают железистую ткань от прогрессирующей деструкции и замещения здоровых гепатоцитов участками фиброза;
- аминокислоты, которые обладают гепатопротекторным действием;
- желчегонные препараты, улучшающие отток желчи и препятствующие ее попаданию в кровяное русло;
- фосфолипиды, которые уменьшают проявления интоксикационного синдрома и улучшают обмен жиров, углеводов;
- препараты альбумина, позволяющие восполнить недостающее количество белков в плазме крови и нормализующие осмотическое давление;
- стероидные гормоны, снижающие проявления аутоиммунных процессов, которые запускаются при циррозе;
- противовирусные средства, которые целесообразно применять при циррозе печени вирусной этиологии;
- мочегонные препараты, способствующие выведению лишней жидкости из организма и препятствующие нарастаниям проявлений асцита.
Лечить асцит хирургическим методом специалисты предпочитают в крайних случаях, когда все консервативные методики оказались полностью неэффективными и не принесли пациенту улучшения общего состояния. Операция по выкачиванию лишней жидкости с брюшной полости носит название лапароцентез. Методика подразумевает выведение экссудата через прокол, сделанный специальной иглой. Процедура проводится под строгим контролем лечащего врача.
За один раз пациенту нельзя удалять более 5 литров жидкости, так как всегда существует риск развития у больного коллаптоидного состояния и даже внезапной смерти.
Цирроз печени и его осложнения, к сожалению, относится к числу заболеваний, излечить которые полностью невозможно. Именно поэтому оно является наиболее распространенной причиной смертности пациентов гастроэнтерологического отделения. Сколько живут с циррозом печени после начала асцита? Подобный вопрос врачам приходится слышать ежедневно. Попробуем найти на него ответы.
На продолжительность жизни пациентов с асцитом оказывают влияние сразу несколько факторов:
- правильный образ жизни человека;
- соблюдение диеты;
- индивидуальные особенности организма пациента;
- адекватность и своевременность лечения основного недуга;
- стадия заболевания относительно его компенсации;
- стремительность патологического процесса.
Изучая вопрос, сколько живут с асцитом при циррозе печени, ученым удалось установить факт, что пациенты с компенсированными формами заболевания и неярко выраженным асцитическим синдромом могут прожить более 10 лет при условии грамотного и своевременного лечения патологических симптомов, а также предупреждения осложнений.
К сожалению, согласно статистическим данным, у многих пациентов с асцитом диагностируется именно декомпенсированная форма цирроза печени. При таком варианте течения заболевания прогнозы для больного человека не самые лучшие. Как правило, пациенты погибают от осложнений основного недуга на протяжении 2-5 лет от появления первых признаков скопления жидкости в брюшной полости.
источник
Спленомегалия (увеличение размеров селезенки) наблюдается у 75-85% больных циррозом печени и относится к числу наиболее частых, но неспецифичных для цирроза симптомов.
К причинам, вызывающим спленомегалию, помимо застойной венозной гипертрофии, наблюдаемой при циррозе печени и внепеченочных формах портальной гипертензии, относятся «рабочие» гипертрофии вследствие иммунной реакции (например, при подостром бактериальном эндокардите, синдроме Фелти или инфекционном мононуклеозе), при повышенной деструкции эритроцитов — при врожденном сфероцитозе (болезнь Минковского-Шоффара) или большой талассемии и инфильтративные спленомегалии при миелопролиферативных, неопластических заболеваниях (хронические миелолейкоз, лимфолейкоз, острые лейкозы, полицитемия, лимфомы, лимфогранулематоз, остеомиелосклероз, саркоидоз, метастатический рак), при других заболеваниях (саркоидоз, амилоидоз). Причинами спленомегалии могут быть травмы селезенки с разрывом и субкапсулярной гематомой, кисты, абсцессы, тромбоэмболии, гемангиомы селезенки, цитомегалия, токсоплазмоз и другие. Спленомегалия в сочетании с длительной лихорадкой наблюдается при сепсисе, висцеральном лейшманиозе, гемобластозах и милиарном туберкулезе.
Среди хронических заболеваний цирроза печени является наиболее частой причиной спленомегалии и сопутствующего ей синдрома гиперспленизма, т.е. значительной интенсификации и извращения нормальной функции селезенки по элиминации стареющих форменных элементов крови (эритроцитов) и регуляции кроветворной функции костного мозга, а также повышения антитело-образующей функции селезенки (антитела против разрушенных элементов крови, прежде всего эритроцитов). Для развернутой картины гиперспленизма, помимо спленомегалии, характерны, прежде всего, анемия, чаще нормоцитарная или макроцитарная (после повторных кровотечений — гипохромная микроцитарная с умеренным ретикулоцитозом и анизоцитозом), может быть лейкопения с нейтропенией и лимфомоноцитопенией, тромбоцитопения и компенсаторная гиперплазия костного мозга с преобладанием клеток — незрелых предшественников эритроцитов и тромбоцитов, которые появляются в результате задержки созревания кроветворных клеток костного мозга. В костном мозге выявляется также типичная для цирроза плазмоклеточная реакция. Наиболее часто гиперспленизм проявляется преимущественным снижением числа одного или двух типов клеток периферической крови, например, тромбоцитопенией. Снижение числа тромбоцитов до 50×10 9 /л — 30×10 9 /л и менее часто сопровождается геморрагическим синдромом: выраженной кровоточивостью десен, носовыми, маточными и почечными кровотечениями, постинъекционными, посттравматическими и спонтанными кровоизлияниями в кожу и слизистые оболочки. Могут иметь место кровоизлияния в глазное дно, которые часто предшествуют внутричерепным. Возможны лейкопения со снижением числа лейкоцитов крови до 1×10 9 /л — 2×10 9 /л и опасностью развития гнойно-септических осложнений. Резко выраженная анемия, обусловленная только гиперспленизмом, наблюдается редко. Эти изменения соответствуют степени воспалительно-некротической активности цирроза печени, но указывают на его декомпенсацию по сосудистому типу. Интенсивность периферической цитопении (гиперспленизма) при циррозе печени коррелирует с величиной внутриселезеночного давления, т.е. степенью портальной гипертензии. Быстрое прогрессирование цитопении указывает на риск пищеводно-желудочного кровотечения.
Критическое снижение числа форменных элементов крови в сочетании с повышенной кровоточивостью или опасностью инфекционных осложнений является показанием к гемостатической, противоинфекционной и заместительной терапии: переливаниям тромбоцитной или лейкомассы, или к кратковременному (сроком на 2-6 мес.) назначению средних доз (20-40 мг/сут.) преднизолона. Эффект глюкокортикостероидов обусловлен не только стимуляцией кроветворной функции костного мозга, но также подавлением ими синтеза селезеночных аутоантител к форменным элементам крови, поскольку аутоиммунный фактор наряду с застоем венозной портальной крови в селезенке играет несомненную роль в патогенезе гиперспленизма.
Спленэктомия у большинства больных эффективна и приводит к устранению цитопении или иногда к развитию гипоспленизма с наличием в крови телец Жолли, мишеневидных эритроцитов, сидероцитов и акантоцитов. Гипоспленический синдром опасен, так как гипоспленический тромбоцитоз и лейкоцитоз ведут к тромбозам, снижению противоинфекционного иммунитета, у части больных — к развитию молниеносного сепсиса или пневмонии, особенно на фоне снижения общего иммунитета; обычно количество тромбоцитов возвращается к норме через 2-3 нед. после спленэктомии. При циррозе печени спленэктомия является серьезным вмешательством, в 5% случаев сопровождается летальным исходом. Поэтому этот метод лечения при гиперспленизме на фоне цирроза является альтернативным. Щадящей и менее опасной является эмболизация селезеночной артерии желатиновой губкой и другие палиативные хирургические вмешательства.
источник
Развивающийся асцит при имеющемся циррозе говорит о тяжелом поражении печени, при котором организм адаптируется к тяжелой болезни. Сейчас врачи знают как нужно лечить цирроз печени с асцитом, в то время, как несколько веков назад пациент мог умереть от осложнений заболевания.

Главный фактор, приводящий к асциту – цирроз. Именно эти разрушения запускают процесс накопления экссудата в брюшной полости.
Патогенез формирования асцита при циррозе:
- В тканях погибают важные клетки – гепатоциты. Разрушение запускает регенерацию, при которой клетки печени разрастаются. Это способствует образованию большого количества узлов. Они мешают адекватной циркуляции интерстициальной жидкости и пережимают просвет главной вены, что приводит к накоплению и просачиванию жидкости, вследствие чего увеличивается объем живота;
- Помимо того, что образуются узлы, течение болезни осложняется разрастанием соединительной ткани. Она препятствует нормальной работе печени. Белки, содержащиеся в плазме, застревают в пережатых капиллярах, и как следствие – уменьшается количество белка в крови. От этого плазма становится более жидкой, что положительно влияет на способность просачиваться в живот;
- Так как происходит пропотевание плазмы, количество крови уменьшается в объеме, провоцируя выработку гормона альдостерона в кровь. Он заставляет жидкость задерживаться, что усугубляет протекание асцита при циррозе;
- Из-за уменьшения объема циркулирующей крови, сердце испытывает повышенную нагрузку, что приводит к сердечной недостаточности.
При любом заболевании, в начале формирования нет симптоматической картины, так как изменения незначительны и не вызывают проблем у пациентов. Только на начальном этапе асцит не заметен, в дальнейшем, чем больше скапливается жидкости, тем сильней ухудшается самочувствие пациента. Так как асцит является осложнением цирроза – чем сильней будет разрушаться печень, тем быстрей будет скапливаться жидкость.
Больной набирает вес и замечает изменение формы живота, увеличение его объема. Когда жидкость накапливается еще больше, кожа на животе разглаживается, становится глянцевой. При ощупывании живот твердый, как – будто напряжен. Появляются капилляры и вены на передней брюшной стенке.

При скоплении жидкости больше 10 литров у пациента начинается одышка, так как диафрагма давит на легкие и уменьшает объем вдыхаемого воздуха. Часто больные не могут спать лежа, стараются принять полусидячее положение, при котором живот своим весом давит на таз, а не на легкие. При ходьбе или физической нагрузке можно заметить синюшность губ и кончиков пальцев, что говорит о дефиците кислорода в крови, так как имеет место недостаточная вентиляции легких и нарушение дыхания.
Наблюдаются расстройства пищеварения, потому что жидкость оказывает давление на все органы, располагающиеся в животе и малом тазу. Пациенты отмечают быстрое насыщение от маленьких порций еды, сильную тошноту и запоры, а также частое мочеиспускание.
Один из примечательных симптомов асцита брюшной полости при циррозе – формирование сильных отеков. Обусловлено это плохим оттоком лимфы и нарушением фильтрационной функции почек. Но основной симптом, который мучает больных, это увеличение печени и боль в животе, преимущественно в правом подреберье.
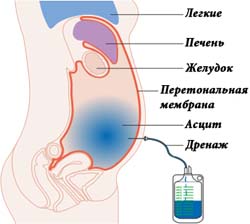
Большое скопление интерстициального выпота губительно действует на весь организм, поэтому при поступлении человека в больницу, ему проводят лапароцентез – установка дренажной системы в брюшную полость для оттока жидкости. Асцит выпускают малыми порциями, так как есть риск спровоцировать коллапс и ухудшить гемодинамические показатели.
После пункции состояние пациента улучшается – боли становятся менее интенсивными, давление на органы становится меньше. Пациенту назначается лекарственная терапия, действующая на улучшение состояния клеток печени, лечение цирроза, как источника, провоцирующего асцит.
Назначение гепатопротекторов увеличивает продукцию желчи, что улучшает моторику кишечника, уменьшается число погибших гепатоцитов и уровень холестерина в крови.
Фосфолипиды оберегают гепатоциты от разрушения, приводят в норму метаболизм в клетках и тканях печени, одновременно уменьшая явления интоксикации организма.
Внутривенное введение альбумина (белка из крови животных или человека) восполняет запас белка в организме больного, улучшая коллоидное давление в тканях и русле крови. Если у пациента имеется гепатит, применяются специализированные противовирусные средства.
Лечение асцита при циррозе печени происходит за счет использования мочегонных препаратов, которые вытягивают из брюшной полости и тканей лишнюю, застойную жидкость, уменьшая отеки и количество асцита.
Асцит является следствием цирроза, и пока не будет вылечено основное заболевание, вылечить асцит полностью невозможно. Повреждение органа при циррозе будет иметь место даже в самом начале болезни, и скопление жидкости будет происходить, только не так стремительно, как на последних стадиях цирроза.
При сильном повреждении печени прогноз чаще всего крайне неблагоприятный, так как повернуть вспять процесс повреждения тканей нельзя и любое лечение не сможет восстановить клетки. Поэтому летальность при циррозе составляет 90% от числа всех заболевших.
Дают ли инвалидность при циррозе печени? Оформить инвалидность можно, если пациент подходит по критериям, например, стадия патологического процесса, наличие осложнений, тяжести состояния и полному комплекту всевозможных анализов, которые делаются непосредственно перед прохождением комиссии.
Важный момент, на который врачи обращают внимание пациентов, это специальная диета, помогающая нормализовать пищеварение и облегчить работу поврежденной печени. Основное ограничение состоит в употреблении жидкости и соли, так как эти компоненты способствуют скоплению воды в организме, формированию отеков и увеличивает асцит при циррозе. Уклон такой диеты лежит в питании кашами, молочными продуктами, мясом, хлебом и конечно же овощами.

Питание направлено на облегчение работы желудочно–кишечного тракта, снижении холестерина, насыщении организма полезными витаминами и минералами, а также уменьшении работы печени.
Несмотря на большое количество исключений из привычной продуктовой корзины, человек может питаться и не отказывать себе в еде. Главное делать упор на здоровую еду и правильное приготовление.
- Завтрак. Омлет с кусочком ржаного хлеба или каша на молоке;
- Обед. Суп из нежирных сортов мяса или рыбы, овощной салат заправленный маслом и без соли;
- Перекус. Несдобное печенье или сухарик с крепким чаем, киселем;
- Ужин. Котлетки на пару и легкий салат или несладкая каша, отвар шиповника;
Вместо воды пациентам разрешено принимать отвары из трав или ягод, пользоваться специальными саше (продаются в аптеках) для поддержания работы печени. Часто такие отвары содержат антиоксиданты, витамины и микроэлементы, помогающие очистить организм от шлаков и токсинов.
источник