Тромбоз воротной вены — это нарушение кровотока из-за блокирования просвета сгустком крови. Патология часто становится причиной смерти человека. При своевременной диагностике прогноз благоприятный.

Имеет длину 6-8 см, и ширину от одного до полутора сантиметров.
Называется также портальной.
Тромбоз воротной вены не относится к самостоятельным заболеваниям, это осложнение уже имеющихся патологий.
Подвержены данной болезни дети и люди преклонного возраста, лица, перенесшие операцию.
Риск появления повышается при беременности в последнем триместре и родах. Это связано с развитием эклампсии.
Более половины случаев пилетромбоза отмечается у людей с заболеваниями печени — циррозом, злокачественными новообразованиями.

- Сосуд блокирован частично, просвет закрыт меньше, чем на половину.
- Просвет закрыт более чем наполовину, вплоть до полной окклюзии.
- Полная блокировка воротной вены и проксимального отдела верхней брыжеечной.
- Окклюзия воротной вены и дистального отдела верхней брыжеечной.
- острый — развивается мгновенно, 99% случаев имеют летальный исход по причине инфаркта желудка, печени, кишечника, поджелудочной железы, селезенки;
- хронический — окклюзия незначительна, кровоток не останавливается, а замедляется.
Налаживается обходное кровотечение — кровь из органов брюшины обходит воротную вену по анастомозам.
Стадии по состоянию тромба:
- образование тромба;
- разрушение тромба и восстановление кровотечения по вене.
Популярна среди медиков и другая классификация — по месту поражения:

У детей постарше вероятен при инфицировании портальной системы по причине острого аппендицита.
У взрослых приводят болезни печени:
Заболевания кишечника и органов пищеварения:
- язвенный колит;
- энтерит;
- аппендицит;
- острый панкреатит;
- злокачественные образования;
- панкреонекроз.

- недостаточность;
- бактериальный перикардит.
- малярия;
- лихорадка Эбола;
- желтая лихорадка;
- лейшманиоз.
Патологии, приводящие к повышению свертываемости крови:
На фоне симптоматики основной болезни появляются признаки поражения воротной вены:
- рвота, причем рвотные массы имеют темную окраску и по виду напоминают кофейную гущу;
- усиливающиеся боли в животе — сначала с правой стороны, затем и в левом подреберье;
- парез кишечника;
- понос;
- появление в брюшине свободной жидкости;
- увеличение селезенки;
- кровотечение из расширенных вен пищевода и желудка;
- анальные кровотечения;
- абсцесс печени;
- падение артериального давления;
- на коже живота проступают и становятся отчетливо видны вены;
- энцефалопатия печени;
- дегтеобразные испражнения;
- перитонит.

При хроническом тромбозе симптомы часто отсутствуют или выражены незначительно:
- постоянная боль ноющего характера;
- субфебрильная температура тела в течение длительного времени;
- озноб;
- общая слабость.
Диагностика трудно выполнима, потому что течение заболевания схоже с циррозом.
Кроме того, пилетромбоз практически всегда является осложнением серьезного заболевания. Все это делает диагностику хронической формы патологии невыполнимой.
Выявляют случайно при исследовании внутренних органов или уже после смерти больного при вскрытии.
Острый тромбоз имеет достаточно характерных признаков, позволяющих отделить заболевание от цирроза. Печень не увеличивается в размерах. Быстро нарастают симптомы печеночной недостаточности. Рано появляются внутренние кишечные кровотечения.
При наличии подозрительных симптомов обращаются к лечащему врачу-терапевту или педиатру.
Диагностику проводят совместно с хирургом-флебологом.

Назначают лабораторные исследования:
Диагностику проводят с помощью магнитно-резонансного исследования, компьютерной томографии или допплеровского УЗИ с применением контрастного вещества.
Применяют различные методы рентгенодиагностики:
- кавография;
- целиакография;
- портография;
- рентгенография;
- спленопортография;
- ангиография;
- сцинтиграфия печени.
Обследую сосуды пищеварительной системы на предмет варикоза. Проводят исследования:
- эзофагоскопия;
- ректороманоскопия;
- эндоскопия;
- диагностическая лапароскопия.

- антикоагулянтная терапия;
- применение тромболитиков — направлено на устранение тромба и восстановления кровообращения;
- хирургическое устранение тромба и восстановление сосуда — ангиопластика, портосистемное шунтирование;
- хирургическое лечение кровотечений из вен ЖКТ.
Применяют антикоагулянты прямого и непрямого действия. Антикоагулянты прямого действия вводят инфузионно тотчас после развития патологического процесса.
Используют гепарин или фраксипарин по 40 тысяч ед. на протяжении четырех часов.
Антикоагулянты непрямого действия назначают исходя из индивидуальных показателей свертываемости крови. Назначают препараты синкумар, неодикумарин.
Из тромболитиков применяют фибринолизин или стрептокиназа, по 20 тыс.единиц капельно внутревнно.
Восстанавливают электролитный баланс — капают внутривенно реополиглюкин или физраствор в объеме 200-400 мл.
Для профилактики гнойных осложнений назначают меронем, тиенам — антибактериальные препараты широкого спектра действия.
Антикоагулянтную терапию не проводят при хроническом процессе, чтобы не спровоцировать кровотечение.
Применение антикоагулянтов не избавляет от имеющихся тромбов, но снижает склонность к образованию новых.

При кровотечениях выполняют эндоскопическую перевязку вен. Хорошие результаты дает гормонотерапия.
Внутривенно капельно вводят синтетический аналог соматостатина — октреотид, который в некоторых случаях заменяет шунтирование.
Смертность при операции по разным данным составляет от 5 до 50 %.
При внезапно и остро начавшихся кровотечениях из расширенных вен ЖКТ применяют методы лигирования или склерозирования.
В зависимости от формы заболевания применяют шунтирование:
- портокавальное;
- мезентерикокавальное;
- селективное спленоренальное;
- внутрипеченочное портосистемное.
Вспомогательными методами являются дренаж брюшины и лапароцентез.
При успешном выполнении шунтирования прогноз благоприятный. Жизнь больных удается продлить на 10-15 лет.

- гнойный перитонит;
- кровотечения желудка и пищевода;
- инфаркт печени, желудка, кишечника.
Людям, входящим в группу риска, следует соблюдать меры предосторожности.
- отказ от вредных привычек;
- здоровое дробное питание;
- избежание тяжелого физического труда и интенсивных физических нагрузок;
- выполнение кардио стимулирующих упражнений;
- наблюдение за состоянием сердечно-сосудистой системы;
- соблюдение режима дня;
- чередование физической активности и отдыха;
- поддержание умеренной физической нагрузки.
Народная медицина в терапии и профилактике тромбозов делает основной упор на питание.

Жесткое ограничение накладывается на продукты, содержащие много холестерина — жареные и жирные блюда, жирные сорта сыра, молочные продукты, яйца, масло.
Запрещается практиковать голодание и ограничивать себя в жидкости.
Хорошим средством для чистки и разжижения крови является крапива двудомная. Ее заваривают как чай и пьют по стакану три раза в день.
Своими антикоагулянтными свойствами известна мята перечная. Она входит в состав многих сборов для разжижения крови.
Эффективен следующий травяной сбор: мята, мелисса, молодые шишки сосны, шалфей в равном соотношении заваривают кипятком и настаивают 2-3 часа. На пол литра воды требуется одна ложка сбора.
источник
Тромботические процессы в воротной вене могут развиваться остро и хронически.
Клинический опыт показывает, что острый тромбоз быстро приводит к смерти либо вследствие печеночной недостаточности, либо развития инфаркта кишечника, либо массового кровотечения. Наоборот, хронический тромбоз, протекая медленно на фоне основного заболевания, способствовавшего развитию этого процесса, очень часто трудно диагностируется. Чаще всего он протекает по типу некоторых других заболеваний органов брюшной полости.
Практически при всех поражениях воротной вены наблюдается обструкция портального кровотока.
- внепеченочной тромбоз воротной вены вследствие тромбофилического состояния, повреждения сосудистой стенки (например, флебит, омфалит), сопутствующей патологии (например, панкреатит, опухоль) или врожденной атрезии воротной вены;
- внутрипеченочной (например, микрососудистая обструкция воротной вены при шистосоматозе, первичном билиарном циррозе, саркоидозе, нецирротической портальной гипертензии).
Возникновение тромбоза воротной вены, как и всякого тромботического процесса, определяется рядом факторов — изменением поверхности сосудистой стенки, замедлением тока крови и увеличением тромбообразующих свойств крови. Так, воспалительные изменения стенки воротной вены при различных инфекциях типа флебосклероза, атеросклерозе, сифилисе, наконец, специфические изменения при новообразованиях способствуют образованию тромба в воротной вене. Условия для возникновения тромбоза создаются и при заболеваниях, протекающих с портальной гипертонией, при которой отмечается замедление тока крови в системе воротной вены. Особенно важную роль этот фактор играет при циррозе печени, при котором нередко наблюдается тромбоз в этой Сосудистой системе.
Роль нарушения тромбообразующих свойств крови подчеркивается частотой тромбоза воротной вены при полицитемии и некоторых других заболеваниях, протекающих с тромбоцитемией. В этих случаях отмечается значительное увеличение коагулянтов в крови, которые иногда не могут быть компенсированы увеличением антикоагулирующих и фибринолитических свойств крови. Тромбозы при полицитемии — нередкое осложнение этого заболевания, в значительной степени отягощающее его. Повышение тромбопластической активности, связанное, вероятно, с увеличением содержания форменных элементов крови, в том числе и тромбоцитов, а также других прокоагулянтов, и уменьшением антисвертывающих возможностей, создает условия для возникновения тромбоза. Имеют значение, несомненно, и увеличение вязкости крови, проницаемость сосуда и замедление тока крови, характерные для полицитемии.
Однако в механизмах образования тромба при полицитемии большую роль играют, несомненно, изменения тромбообразующих свойств крови. Причем усиление наклонности к тромбообразованию зависит не только от повышения тромбопластической активности крови, но и от выделения при распаде форменных элементов крови, веществ, угнетающих действие антикоагулянтов и фибринолитических ферментов. Тромбоциты и эритроциты содержат липиды, обладающие не только тромбопластическими свойствами, но и антигепариновой и антифибринолитической активностью.
Подобные возможности увеличения наклонности к тромбообразованию следует учитывать и при других заболеваниях крови, особенно сопровождающихся либо значительным увеличением форменных элементов, либо их усиленным распадом (болезнь Маркиафава, некоторые виды анемий и т. д.). Выделяющиеся при распаде эритроцитов серии, эритроцитин и другие вещества могут создавать условия для образования тромба. Тромбозы различных сосудистых областей наблюдаются при полицитемии.
Некоторые врачи связывают тромбоз вен с сенсибилизацией сосудистого эндотелия под влиянием предшествующих изменений плазмы крови. Речь идет о развитии тромбоза вследствие нарушения взаимоотношения крови и сосудистой стенки. Высказывается мнение, что увеличение грубодисперсных фракций приводит к изменению электрозарядности кровяных пластинок, что способствует их склеиванию, распаду и образованию тромба. Патогенез тромбоза воротной вены сложен, заболевание зависит от ряда факторов и выявить значение каждого из них часто не представляется возможным. Различают четыре формы тромбоза воротной вены в зависимости от локализации тромба: в сосудах желудочно-кишечного тракта, во внутрипеченочных ветвях и самом стволе воротной вены. И, наконец, в качестве особой нозологической единицы ввел тромбоз селезеночной вены (тромбофлебитическая спленомегалия). При всех формах тромбоза воротной вены развивается в той или иной степени портальная гипертония, вызывающая ряд симптомов этого заболевания — асцит, спленомегалию и т. д.
Однако симптомы заболевания зависят от степени и локализации тромботического процесса. При тромбозе мезентериальных вен на первый план выступают желудочно-кишечные нарушения, в частности явления энтероколита, тогда как тромбоз селезеночной вены дает четко очерченную картину так называемой тромбофлебитической спленомегалии.
Тромбоз основного ствола воротной вены может протекать остро и хронически. Острый процесс характеризуется внезапным появлением резких болей в эпигастральной области и правом подреберье, часто сопровождающихся кровавой рвотой. Быстро развивается асцит, увеличивается селезенка. Отмечается наклонность к поносу. В связи со стазом в сосудах желудочно-кишечного тракта могут возникать многочисленные инфаркты и кровотечения. Интересно отметить, что селезенка, как отмечают некоторые авторы, может уменьшаться в объеме при наступлении кровотечения.
Хронический процесс отличается более вялым и медленным течением, симптомы заболевания появляются постепенно. Помимо асцита, спленомегалии, кровотечений, в этих случаях может развиться коллатеральное кровообращение с характерным для портальной гипертонии варикозным расширением вен. Наблюдается субфебрильная температура, иногда лейкоцитоз. И при остром, и при хроническом процессе часто развивается печеночная недостаточность, что наряду с другими симптомами затрудняет дифференциальную диагностику между тромбозом воротной вены и циррозом печени. Такие же трудности существуют и в дифференциации с синдромом Бадд — Хиари.
Острый тромбоз портальной вены обычно протекает бессимптомно, если не связан с другим заболеванием, таким как панкреатит (служит его причиной) или другим осложнением, например тромбозом брыжеечной вены. Встречающиеся чаще других симптомов спленомегалия и варикозное кровотечение появляются со временем и вторичны по отношению к портальной гипертензии. Асцит встречается редко (10%) при постсинусоидальной портальной гипертензии. Преципитирующими факторами асцита служат цирроз печени или снижение сывороточного альбумина (и, следовательно, онкотического давления) после возмещения большого объема жидкости по поводу тяжелого желудочно-кишечного кровотечения.
Проще диагностировать острый тромбоз, когда характерная острая клиника позволяет более точно устанавливать наличие тромба в воротной вене. В отличие от тромбоза печеночных вен при тромбозе воротной вены не увеличиваются размеры печени, быстрота же течения патологического процесса с нарастанием аспита, печеночной недостаточности, с ранним появлением кровотечений и желудочно-кишечных нарушений позволяет отдифференцировать его от цирроза печени.
Сложность для диагностики представляет хронический процесс, который трудно отличить от цирроза печени. Кроме того, нередко тромбоз воротной вены развивается на фоне тяжелого основного заболевания (злокачественной опухоли, цирроза печени), являясь его осложнением. Картина самого тромбоза может нивелироваться в этих случаях симптомами основного заболевания. Вот почему диагноз тромбоза воротной вены при хроническом течении процесса редко ставится при жизни больного и обычно является секционной находкой.
Тромб может локализоваться только в мезентериальных ветвях воротной вены, вызывая нарушение кровообращения в сосудах кишечника. Этот процесс приводит к инфарктам кишечника венозного происхождения в отличие от поражения кишечника, развивающегося в связи с тромбозом артериальных сосудов. Тромбозы брыжеечных вен — крайне редкое заболевание.
В возникновении некрозов большое значение имеет состояние коллатерального кровообращения. Приводятся случаи, когда наложение лигатуры даже на верхнюю брыжеечную вену не вызывало нарушений кровообращения. Венозные аркады, расположенные параллельно кишке, создают возможность оттока крови к нижней и верхней полой вене. Таким образом, возможность возникновения геморрагического инфаркта кишечника и развития некроза определяется локализацией тромба, его величиной и степенью выраженности коллатерального кровообращения. Патологоанатомически при тромбозе брыжеечных вен обычно обнаруживают геморрагический инфаркт кишечника, застойные явления (отек кишки, брыжейки). В стенке кишки — кровянистое пропитывание, множественные очаговые кровоизлияния, иногда образуются язвы. Естественно, что патологоанатомическому исследованию подвергаются те больные, у которых тромбоз брыжеечных вен явился причиной смерти, т. е. при выраженности патологического процесса.
Допплеровская ультрасонография метод, показывающий сниженный или отсутствующий венозный кровоток и иногда тромб. Сложные случаи могут потребовать проведения МРИ или КТ с контрастом. Для проведения хирургического шунтирования может потребоваться выполнение ангиографии.
- В некоторых острых ситуациях тромболизис.
- Длительная антикоагулянтная терапия.
- Ведение портальной гипертензии и ее осложнений.
В острых случаях с успехом может применяться тромболизис, особенно если его проводят при недавней окклюзии, в частности, при гиперкоагуляционных состояниях. Антикоагулянты не лизируют сгустки, но имеют некоторое значение для долгосрочной профилактики повторных тромбозов при гиперкоагуляционных состояниях, несмотря на риск варикозного кровотечения. Также необходима коррекция портальной гипертензии и ее осложнений; возможно в/в введение октреотида и эндоскопическое лигирование для контроля над варикозными кровотечениями, а также назначение неселективных β-блокаторов для профилактики повторных кровотечений. Такое лечение уменьшает необходимость в наложении хирургических шунтов (например, мезокавальных, спленоренальных), которые также могут быть окклюзированы, а операционная смертность составляет 5-50%. При TIPS необходим контроль (в т.ч., частые ангиографии) оценки его проходимости, которая может быть блокирована, что нарушит адекватную декомпрессию печени.
Диагноз тромбоза брыжеечных вен очень труден. Некоторые авторы считают вообще невозможным, по крайней мере клинически, проведение дифференциальной диагностики между артериальным и венозным тромбозом. Это, вероятно, не имеет большого практического значения, так как тактика врача при этих заболеваниях одна и та же. Во время операции, которая до последнего времени являлась единственным эффективным методом лечения, удается обнаружить некоторые особенности, позволяющие дифференцировать артериальный и венозный тромбоз. Сохранившаяся пульсация брыжеечных артерий говорит о тромбозе вен; обширное поражение всей толщи стенки кишечника более характерно для тромбоза артерии.
Клинически при тромбозе брыжеечных вен отмечается появление острых, схваткообразных болей в животе, к которым в дальнейшем присоединяется рвота «кофейной гущей», мелена. При пальпации брюшная стенка в первый период бывает мягкой, отмечается разлитая болезненность. Может так же, как и при артериальном тромбозе, обнаруживаться тестоватая опухоль в глубине брюшной полости. Характерной особенностью тромбоза брыжеечных вен является тестоватость прямой кишки при пальцевом ее исследовании, зависящая от венозного стаза. Омертвение при тромбозе вен развивается медленнее, почему и клинические симптомы заболевания в отличие от тромбоза артерий выражены менее ярко. Картина кишечной непроходимости, симптомы перитонита появляются позднее. Со стороны крови отмечается высокий лейкоцитоз со сдвигом влево. Следует только указать, что при обширном тромбозе вен заболевание с самого начала может протекать остро, с быстрым развитием симптомов кишечной непроходимости и перитонита.
источник
Воротная вена – это крупный сосуд, транспортирующий в печень кровь от органов пищеварения для ее очищения от токсинов. В печени крупный сосуд разделяется на менее крупные вены, подходящие к печеночным долькам. При тромбозе воротной вены сгусток крови перекрывает сосудистый просвет, вызывая его полную или частичную закупорку (окклюзию). Заболевание локализуется в любой части воротной вены.
Возрастная категория больных, наиболее подверженная патологии, – пожилые пациенты, реже новорожденные. Отдельная категория – беременные женщины, у которых на поздних сроках гестации развилась эклампсия. Характерный признак эклампсии – сворачивание крови во всех крупных сосудах, в том числе, и в воротной вене.
Поводом для образования кровяного сгустка в воротной вене становится нарушение тока крови. В половине случаев в основе патологии лежит функциональное нарушение деятельности печени. Другие причины могут быть связаны с инфекционными и соматическими расстройствами.
Тромбоэмболия печеночных вен;
Онкологическое поражение печени;
Инфекция культи пуповины у новорожденных;
Опухоли брюшной полости любой этиологии;
Синдром бадда-киари – тромбоз вен печени;
Операции на органах пищеварения;
Последствия удаления селезенки;
Инфицирование пупочной вены у плода;
Острое бактериальное (констриктивное) воспаление сердечной сумки.
Заболевание классифицируется по нескольким основаниям.
Острый тромбоз – развитие патологического процесса происходит молниеносно, в течение 5-7 минут больной погибает из-за некроза органов ЖКТ (печень, селезенка, кишечник, желудок, поджелудочная железа);
Хронический тромбоз – кровоток в вене прекращается не сразу, из-за растущего тромба он постепенно снижается, при этом формируется альтернативный путь течения крови в обход закупоренного участка.
Локализация тромба – переход воротной вены в селезеночную, площадь распространения – менее 50% сосудистой системы.
Локализация тромба – участок до брыжеечного сосуда.
Площадь распространения на третьей стадии – все вены брюшины.
На четвертой стадии происходит обширное нарушение кровообращения.
У этой разновидности тромбоза нет специфических, присущих только ей симптомов. Проявления заболевания могут быть похожи на симптомы гепатита, рака или цирроза печени, гастрита, панкреатита, колита, энтерита. Они зависят от локализации кровяного сгустка, перекрывающего кровоток в различных частях системы воротной вены.
Симптомы стволового тромбоза:
Боль в левом подреберье, в области эпигастрия;
Расширение вен брюшной полости;
Симптомы радикулярного тромбоза брыжеечных вен:
Нарастание боли в эпигастрии;
Симптомы радикулярного тромбоза селезеночной вены:
Стремительный дебют заболевания;
Боль в эпигастрии, в левом подреберье;
Венозное кровотечение из пищевода и желудка.
Симптомы терминального тромбоза:
Расширение вен подкожной сетки.
При хроническом тромбозе в 30% случаев заболевание не удается диагностировать на начальной стадии.
При поступлении больного в стационар проводятся лабораторные исследования для подтверждения диагноза:
Общий анализ крови – снижено содержание гемоглобина, эритроцитов, цветного показателя;
Коагулограмма – снижено время свертываемости крови, повышен протромбиновый индекс;
Компьютерная томография брюшной полости (кт) – определяет такие симптомы, как варикозное расширение сосудов системы портальной вены, локализацию тромба, асцит, увеличение селезенки.
УЗИ с допплерографией – определяет размер и локализацию тромба, скорость кровотока в портальной вене.
Ангиография – точный метод, заключающийся в мониторинге передвижения контрастного вещества по вене при помощи рентгеновской установки. Определяет размер тромба, его локализацию, скорость кровотока.
Цель лечения тромбоза воротной вены – восстановление кровотока, минимизация последствий закупорки вены, профилактика рецидивов. Применяется консервативное и оперативное лечение патологии.
Консервативное лечение – препараты для лечения тромбоза:
Антикоагулянты – Викасол, Гепарин, Бискумацетат, Аценокумарол;
Плазмозаменители, восполняющие объем кровотока после кровотечения – Реополиглюкен, Реоглюман;
Тромболитики – Стрептокиназа, Фибринолизин;
Антибиотики в случае присоединения воспаления – Циластин, Цефтриаксон;
Диуретики при асците для лечения отека – фуросемид;
Глюкокортикостероиды – Преднизолон, Дексаметазон;
Ферменты для лечения панкреатита – Креон, Панкреатин;
Средства для интоксикации – натрий хлорид, глюкоза.
При неэффективности медикаментозной терапии, а так же в острых состояниях практикуется оперативное лечение.
Методы хирургического вмешательства:
Помещение в желудок зонда Сенгстайкена-Блейкмора для нагнетания воздуха и прижатия вен к стенке пищевода. Через каждые 6 часов вены освобождают от воздействия зонда для профилактики пролежней. Применение зонда длится на протяжении 48 часов.
Склерозирующая инъекционная терапия – введение в вены препарата Тромбовар для склеивания варикозных вен.
Наложение спленоренального анастомоза на вену;
Протезирование закупоренной вены;
Операция Таннера – прошивание желудка;
Вскрытие и дренирование воспаленных участков вены для предотвращения развития абсцесса вены.
Для профилактики заболевания нужно забыть про вредные привычки, укреплять сосудистую систему дозированными физическими нагрузками. Следует правильно питаться, при появлении признаков недомогания обращаться к врачу.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
7 причин делать приседания каждый день!
7 научных фактов о пользе употребления воды!
Тромбоз – это образование плотного сгустка крови в просвете венозной кровеносной системы. Сформировавшийся тромб нарушает кровоснабжение различных участков человеческого организма, меняет размер и структуру сосуда. Чаще всего заболевание протекает бессимптомно, лишь в 20% случаев может отмечаться боль и ограничение амплитуды движений.
Большинство людей просто садятся за стол и употребляют пищу, согласно требованиям своего организма. При этом практически никто не задумывается, что уже сейчас поджелудочная железа превышает свой нормальный размер в 2 раза, а иммунитет работает без перерыва на отдых, помогая желудку переварить и усвоить пищу.
Густая кровь часто является следствием множества заболеваний. Чтобы избавиться от них, необходимо добиться разжижения крови. Сделать это можно, употребляя в пищу определенные продукты питания, либо принимая лекарственные препараты. Густая кровь влечет за собой множество проблем для здоровья.
Растворение и расщепление тромба осуществляется при помощи такого процесса, как тромболизис. Он осуществляется естественным или искусственным (медикаментозным путем). В первом случае ферменты крови расщепляют небольшие сгустки. Крупные тромбы могут раствориться лишь под воздействием тромболитиков.
Большинство людей узнают о том, что такое тромб только после гибели близкого человека. Лишь впоследствии становится понятно, что страшной трагедии можно было бы избежать, если хоть немного проявить интерес к своему здоровью и прислушиваться к реакциям собственного организма. В то время, когда тромб отрывается, человек.
источник
Тромбоз представляет собой опасное заболевание, поражающее артериальные и венозные сосуды. Он сопровождается сужением сосудистой полости из-за её закупорки кровяным сгустком. Тромбоз воротной вены опасен нарушение функционирования печени и прилегающих к ней органов. Чаще всего закупорка этого сосуда является не самостоятельным заболеванием, а осложнением патологических процессов, происходящих в организме. Спровоцировать тромбоз могут даже незначительные факторы. В запущенном состоянии он способен привести к внутреннему кровотечению и летальному исходу.
Тромбоз воротной вены – это заболевание, характеризующееся перекрыванием сосудистого просвета тромбом, вплоть до полной окклюзии. В 5% случаев болезнь развивается на фоне цирроза, в 30% – в результате гепатоцеллюлярной карциномы.
Нарушение кровообращения отмечается не только в брюшной области, но и по всему организму. В результате этого нарушается работа пищеварительного тракта, что сопровождается рядом неприятных симптомов.
По МКБ-10 тромбоз воротной вены имеет код I81, согласно которому носит так же название «тромбоз портальной вены».
Причины тромбоза воротной вены печени бывают разными. У новорожденных болезнь возникает в результате заражения инфекцией через пуповину. В более взрослом возрасте патологический процесс может развиться после перенесения острого аппендицита.
Причины возникновения заболевания у взрослых следующие:
- бактериальное поражение вены или развитие гнойного пилефлебита;
- наличие кистозных образований на вене;
- цирроз;
- период вынашивания ребенка;
- наследственная расположенность к сосудистым патологиям;
- повышение свертываемости крови;
- сердечная недостаточность в хронической форме;
- злокачественные или доброкачественные опухоли в области пораженной вены и близлежащих органов;
- послеоперационный период.
Чтобы провести своевременную диагностику, следует ознакомиться с клинической картиной тромбоза воротной вены. Симптомы на каждом этапе заболевания различаются. Они зависят от сопутствующих заболеваний и локализации тромба.
К наиболее распространенным признакам нарушения кровотока относят:
- присутствие свободной жидкости в брюшной полости;
- наличие крови в стуле;
- ярко выраженный болевой синдром в области брюшины;
- метеоризм;
- кровотечение из пищевода в желудок;
- полное отсутствие стула;
- рвота темного цвета.
При наличии тромбоза пациент может заметить исчезновение физиологического голода. При этом пропадают позывы в туалет, наблюдается запор.
Самым значимым симптомом является обширное кровоизлияние в пищеводе из-за расширенных вен.
Если заболевание протекает в острой форме, то стул становится жидким. Болевые ощущения сосредотачиваются в эпигастральной области и периодически отдают в правое подреберье.
Симптоматика и проявления недуга во многом зависят от его разновидности. По степени тяжести патологического процесса выделяют тяжелую, среднюю и легкую форму тромбофлебита.
Они отличаются следующими признаками:
- При легком течении болезни тромб перекрывает полость вены лишь наполовину. Он располагается в области перехода воротной вены в селезеночную.
- Средняя форма заболевания отличается затрагиванием тромба области брыжеечного сосуда.
- При тяжелом протекании тромбоз поражается все вены, расположенные в брюшной полости. Кровоток значительным образом замедляется, что отражается на функционировании органов пищеварения.
Также выделяют хроническую и острую формы болезни. В первом случае течение заболевания длительное, сопровождающееся другими патологическими процессами. При остром тромбозе наблюдается стремительное нарастание интенсивности симптоматики. В этом случае существует риск летального исхода.
Тромб в воротной вене печени диагностируют стандартными методами. Первостепенно проводится осмотр и опрос пациента.
После сбора анамнеза назначается прохождение следующих процедур:
- Доплерография, являющаяся дополнением к ультразвуковому исследованию, помогает выявить нарушение кровотока в брюшной полости.
- Печеночные тесты необходимы для оценки состояния печени и диагностирования первичных заболеваний органа.
- Сдача крови на свертываемость дает представление о вероятности формирования тромба.
- Контрастная флебография помогает выявить точное местонахождение сформировавшегося сгустка крови.
Крайне не рекомендуется игнорировать симптомы тромбоза воротной вены. Лечение подбирается в индивидуальном порядке, с учетом тяжести протекания болезни. Применение медикаментозной терапии целесообразно при хронической форме тромбоза.
При развитии кровотечения пациента помещают в стационар. В брюшную полость вводят зонд, позволяющий остановить кровотечение. Также принимаются лекарственные препараты для остановки крови.
Цели консервативной терапии заключаются в следующем:
- снижение признаков портальной гипертензии;
- предотвращение излишней свертываемости крови;
- разжижение крови.
Медикаментозная терапия при тромбировании сосудов требует комплексного подхода. Дозировка препаратов подбирается лечащим врачом в индивидуальном порядке. Средняя продолжительность приема медикаментов составляет 1 месяц. После окончания лечебного курса анализы сдаются повторно.
Используются следующие группы лекарственных средств:
- антикоагулянты непрямого действия (Неодикумарин и Синкумар);
- тромболитические лекарственные средства (Стрептокиназа и Фибринолизин);
- противомикробные препараты (Тиенам, Меронем);
- антикоагулянты прямого действия (Фраксипарин, Гепарин).
Внутривенно вводят физиологический раствор или Реополиглюкин в дозировке 400 или 200 мл. Антикоагулянты прямого действия применяются в срочном порядке в первый час после появления симптомов заболевания.
Их вводят внутривенно в концентрации 40 000 ЕД на протяжении 4-х часов. Тромболитические препараты вводят с помощью капельницы в дозировке 20 000 ЕД.
В зависимости от характера протекания болезни, подбирается методика терапии. Лечение хирургическим путем осуществляется при недостаточной эффективности медикаментов в первые 3 дня нахождения в стационаре.
Применяются следующие разновидности вмешательства:
- Склерозирующая инъекционная терапия. Процедура подразумевает введение в вену склеивающего раствора, позволяющего сузить расширенные участки. Операцию проводят совместно с эзофагоскопией.
- Спленоренальный анастомоз. Такой тип вмешательства практикуется в случае сохранения проходимости селезеночной вены.
- Наложение мезентерико-кавального анастомоза. Осуществляется при необходимости устранения портальной гипертензии.
- Протезирование проводят, если селезеночная вена закупорена. Протез располагают в области между верхней брыжеечной и нижней полой венами.
При длительном кровотечении прибегают к операции по методу Таннера. Область желудка пересекают в кардиальном отделе. После этого его стенки сшиваются между собой. Если развивается пилефлебит, его осложнения предотвращают путем установки дренажа.
Разновидность операции зависит от характера патологии и решения врача.
Тромбоэмболия при циррозе печени и других заболеваниях внутренних органов приводит к различным осложнениям. Если не начать лечение вовремя увеличивается риск наступления комы, развития гнойного перитонита, инфаркта кишечника, гепаторенального синдрома и обширного кровотечения.
Своевременная терапия позволяет предотвратить перемещение сгустка по портальной вене. Соблюдая все рекомендации врачей, пациент полностью встает на ноги через 3-5 недель. Мелкие тромбы хорошо поддаются медикаментозной терапии. Чем раньше начато лечение, тем более благоприятным будет исход.
Кардио гимнастика, йога и лечебная физкультура оказывают положительное воздействие на функционирование сосудистой системы.
Чтобы предотвратить развитие тромбоза воротной вены, необходимо вести здоровый образ жизни и наблюдаться у флеболога. У лиц, имеющих алкогольную зависимость, вероятность развития патологии гораздо выше.
Этиловый спирт оказывает разрушающее воздействие на печень. Нарушение её работы провоцирует развитие тромбоза.
Улучшению процесса кровообращения и состава крови способствуют следующие меры:
- регулярные пешие прогулки и умеренные физические нагрузки;
- своевременное обращение к врачу при выявлении патологий внутренних органов;
- употребление необходимого объема жидкости;
- прием витаминных комплексов в целях предотвращения дефицита полезных веществ;
- соблюдение принципов правильного питания.
Нужно помнить, что даже соблюдение всех профилактических мер не страхует на 100% от возникновения заболевания. В некоторых случаях тромбоз развивается под воздействием независящих от человека факторов. В такой ситуации эффективность лечение напрямую зависит от скорости постановки диагноза.
Тромбоз – серьезное заболевание, требующее своевременного лечения. Если обратиться к врачам вовремя, можно избежать опасных последствий. От пациента требуется четкое выполнение предписанных рекомендаций и ведение здорового образа жизни.
источник
Тромбоз воротной вены у пациента с острым панкреатитом и хроническим алиментарно-токсическим гепатитом
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Тромбоз воротной вены (ТВВ) – это процесс образования тромба в портальной системе, обусловленный многими факторами, может быть острым или хроническим. При остром тромбозе ввиду массовой гибели гепатоцитов развиваются печеночно-клеточная недостаточность, прогрессирующая портальная гипертензия, некроз кишечника, желудочно-кишечные кровотечения, что приводит в конечном счете к крайне неблагоприятным последствиям и часто летальному исходу. Частота ТВВ у больных циррозом печени (ЦП) и портальной гипертензией колеблется от 2 до 43 %, при гепатоцеллюлярной карциноме – до 30%. В 50% случаев причина остается неустановленной. Клинические проявления зависят от локализации и протяженности ТВВ, быстроты его развития и природы предрасполагающего заболевания печени. Сочетание ТВВ с тромбозом брыжеечных вен в большинстве случаев летально. При хроническом процессе тромбоз формируется медленно, вследствие чего успевает развиться коллатеральный кровоток, а воротная вена со временем реканализируется. Даже при относительно благоприятном течении развивается портальная гипертензия. Диагностика заболевания основывается на данных УЗИ, МСКТ, результатах коагулограммы, при необходимости – ангиографии. В статье освещены некоторые аспекты клинической картины ТВВ, принципы его диагностики и лечения. Подчеркивается, что ТВВ является серьезным заболеванием. Необходимы его немедленная диагностика и интенсивное лечение с целью профилактики жизнеугрожающих осложнений и прогрессирования портальной гипертензии. На обсуждение представлен клинический случай ТВВ у пациента с острым панкреатитом и хроническим алиментарно-токсическим гепатитом.
Ключевые слова: тромбоз воротной вены, портальная гипертензия, острый панкреатит, хронический токсический гепатит, антикоагулянтная терапия.
Для цитирования: Карнута Г.Г., Зиновьева С.Ю., Юркова Т.Е., Костюкевич О.И. Тромбоз воротной вены у пациента с острым панкреатитом и хроническим алиментарно-токсическим гепатитом // РМЖ. 2016. № 17. С. 1176–1180.
Для цитирования: Карнута Г.Г., Зиновьева С.Ю., Юркова Т.Е., Костюкевич О.И. Тромбоз воротной вены у пациента с острым панкреатитом и хроническим алиментарно-токсическим гепатитом // РМЖ. 2016. №17. С. 1176-1180
Portal vein thrombosis in the patient with acute pancreatitis and chronic alimentary toxic hepatitis
Karnuta G.G. 1 , Zinovieva S.Yu. 1 , Yurkova T.E. 2 , Kostyukevich O.I. 3
1 Road Clinical Hospital named after N.A. Semashko, JSC «Russian Railways»
2 Moscow State University of Medicine and Dentistry named after A.I. Evdokimov
3 Pirogov Russian National Research Medical University, Moscow
Portal vein thrombosis (PVT) is the process of thrombus formation in portal system, due to many acute or chronic factors. In acute thrombosis hepatocellular failure, progressive portal hypertension, bowel necrosis, gastrointestinal bleeding develop due to mass death of hepatocytes, which lead to extremely unfavourable outcome, and frequently death. PVT prevalence in patients with liver cirrhosis and portal hypertension (PH) ranges from 2 to 43%, with hepatocellular carcinoma — up to 30%. In 50% of cases the cause remains unknown. Clinical manifestations depend on the location and extent of PVT, speed of its development and the nature of predisposing liver disease. Combination of PVT and mesenteric vein thrombosis in most cases is lethal. In chronic process, thrombosis is formed slowly, so collateral blood flow develops and portal vein recanalizes over time. Even in case of relatively favorable course PH develops. Diagnosis is based on ultrasound data, MSCT, coagulogram, if necessary — angiography. The paper highlights some aspects of PVT clinical picture, principles of its diagnosis and treatment. It is emphasized that PVT is a serious condition requiring immediate diagnosis and intensive treatment to prevent life-threatening complications and PH progression. A clinical case of PVT in patients with acute pancreatitis and chronic alimentary toxic hepatitis is reported.
Key words: portal vein thrombosis, portal hypertension, acute pancreatitis, chronic toxic hepatitis, anticoagulant therapy.
For citation: Karnuta G.G., Zinovieva S.Yu., Yurkova T.E., Kostyukevich O.I. Portal vein thrombosis in the patient with acute pancreatitis and chronic alimentary toxic hepatitis // RMJ. 2016. № 17. P. 1176–1180.
В статье представлен клинический случай тромбоза воротной вены
Тромбоз воротной вены (ТВВ) – это процесс образования тромба вплоть до полной окклюзии просвета основного ствола и ветвей воротной вены с прогрессирующим нарушением кровотока в печени и ЖКТ. Прижизненные случаи тромбоза воротной вены впервые описали основоположники и корифеи русской медицины С.П. Боткин (1862) и Н.Д. Стражеско (1934) [1–3]. Среди зарубежных клиницистов первое описание ТВВ принадлежит Вalfur и Stewart (1868) на примере пациента со спленомегалией, асцитом и варикозно расширенными венами [1, 2]. К сожалению, четких статистических данных по данной патологии ни в нашей стране, ни за рубежом нет. По данным аутопсий, в США частота портальных тромбозов колеблется от 0,05 до 0,50% [4, 5]. В европейской популяции ТВВ обусловлено до 10% всех случаев портальной гипертензии, в то же время в развивающихся странах эта цифра достигает 40% [6, 7]. Частота ТВВ у больных циррозом печени (ЦП) и портальной гипертензией, по разным литературным данным, колеблется от 2 до 43% [4, 6]. При пересадке печени частота развития ТВВ варьирует от 2 до 26% [6]. Известно, что ТВВ часто возникает у больных гепатоцеллюлярной карциномой (до 30%). В 50% случаев причина остается неустановленной.
Клиническая картина зависит от локализации и протяженности ТВВ, быстроты его развития и природы предрасполагающего заболевания печени [8]. ТВВ может быть острым или хроническим, но прогноз всегда серьезный и часто неблагоприятный, т. к. его исходами являются либо желудочно-кишечные кровотечения, либо прогрессирование портальной гипертензии [4, 9].
Острый тромбоз быстро приводит к смерти либо вследствие печеночной недостаточности, либо из-за развития инфаркта кишечника (с развитием перитонита, полиорганной недостаточности), либо массивного кровотечения [4, 10]. Сочетание ТВВ с тромбозом брыжеечных вен в основной массе случаев приводит к смерти пациента.
Процесс может быть хроническим, когда заболевание развивается постепенно, т. е. кровоток в воротной вене не прекращается полностью, а лишь несколько снижается из-за тромба, который со временем растет и в последующем закрывает просвет частично или полностью. При хроническом, медленно текущем процессе кровь из органов брюшной полости устремляется в обход воротной вены по портокавальным анастомозам [3, 11]. Хронический ТВВ чаще протекает по типу некоторых других заболеваний органов брюшной полости и трудно диагностируется.
Патогенез ТВВ до конца не ясен. Возникновение ТВВ, как и других венозных тромбозов, может быть объяснено триадой Вирхова, включающей следующие элементы:
– травма стенки вены;
– снижение скорости кровотока в воротной вене: вследствие сдавления сосуда извне опухолью, рубцами, при хронической сердечной недостаточности, констриктивном перикардите, синдроме Бадда – Киари (тромбоз печеночных вен);
– повышение свертываемости крови [10, 12, 13] и/или изменение соотношения ее клеточных элементов (при миелопролиферативных заболеваниях, антифосфолипидном синдроме, после спленэктомии, в послеоперационном периоде, особенно у онкологических больных: сопровождают воспалительные заболевания, отмечаются на фоне приема пероральных контрацептивов) [13–15].
ТВВ может возникать при таких заболеваниях и клинических состояниях, как ЦП, рак печени и поджелудочной железы, аппендицит, хронический панкреатит, хронические воспалительные заболевания кишечника (язвенный колит, болезнь Крона), холангит, при гематологических заболеваниях, обусловливающих повышение свертываемости крови (полицитемия) [6, 7, 15–17], травмы, ожоги, сепсис, беременность / послеродовый период, прием оральных контрацептивов, трансплантация печени. В отдельную группу риска по возникновению ТВВ можно отнести женщин, у которых в последнем триместре беременности или в родах развилась эклампсия, которая сопровождается ДВС-синдромом – свертыванием крови во всех кровеносных сосудах, не исключая воротную вену.
Каждый тромбоз имеет 2 стадии: организация тромба и его реканализация – разрушение части тромба и возобновление кровотока по вене. Исход тромбоза различен и может идти по двум путям. В случае мелкого тромбоза может произойти аутолиз тромба под действием протеолитических ферментов лейкоцитов. Крупные тромбы подвергаются процессу замещения соединительной тканью, т. е. организации тромба. По мере того как тромботические массы замещаются соединительной тканью, в них появляются щели или каналы, выстланные эндотелием, происходит так называемая реканализация тромба. Позже выстланные эндотелием каналы превращаются в сосуды, содержащие кровь, в таких случаях говорят о васкуляризации тромба, что нередко восстанавливает проходимость сосуда для крови. Однако организaция тромба не всегда заканчивается его канализацией и васкуляризaцией. Возможны обызвествление тромба, его петрификация; в венах при этом иногда возникают камни – флеболиты [2, 4, 12, 18, 19].
Из всего вышеизложенного следует, что ТВВ является актуальной медицинской проблемой, т. к. четких алгоритмов диагностики и профилактики данного заболевания в настоящее время не существует, невзирая на мощный арсенал современных диагностических возможностей.
В нашей клинике мы неоднократно лечили и лечим пациентов с различными поражениями печени, однако случай тромбоза портальной вены мы встретили впервые.
Пациент Б.В.Н., 1967 г. р. (49 лет). Поступил в гастроэнтерологическое отделение нашей клиники 25.07.2016 г. с направительным диагнозом: острый панкреатит, болевая форма. Хронический гепатит алиментарно-токсического генеза, высокой степени активности.
Жалобы при поступлении на общую слабость, боли в правом подреберье, околопупочной области, тошноту, потерю аппетита.
История настоящего заболевания: в анамнезе язвенная болезнь 12-перстной кишки, последнее обострение 1 мес. назад, лечился по месту жительства. Внезапное ухудшение самочувствия 15.07.2016 г. после погрешности в диете, когда появились интенсивные боли в эпигастральной области, правом подреберье, общая слабость. Самостоятельно принимал ибупрофен, боли уменьшились. Обратился к врачу. Амбулаторно выполнено УЗИ брюшной полости: признаки реактивного панкреатита. Госпитализирован для уточнения диагноза, лечения.
Эпидемиологический анамнез: в течение 3-х лет в эндемичные районы не выезжал, живет и работает в Москве. Контактов с профессиональными вредностями, химическими и бытовыми ядами не имел, лекарственных препаратов регулярно не принимал. Со слов пациента известно, что ранее злоупотреблял спиртными напитками.
Аллергические реакции, лекарственную непереносимость каких-либо препаратов отрицает.
Перенесенные заболевания: детские инфекции, ОРВИ.
Состояние при поступлении: удовлетворительное. Сознание ясное. Телосложение правильное, нормального питания (рост – 168 см, вес – 85 кг). Т тела – 36,7° С. Кожные покровы смуглые, отмечается иктеричность склер. Выраженные отеки стоп, голеней. Периферических отеков, варикозного расширения вен нижних конечностей нет. Перкуторный звук легочный. В легких дыхание везикулярное, хрипов нет. ЧДД – 16/мин. Область сердца визуально не изменена. Границы относительной тупости – в пределах нормы. Тоны сердца звучные, ритм правильный. ЧСС – 78 уд/мин. АД – 120/80 мм рт. ст. Язык влажный, обложен белым налетом. Живот при пальпации мягкий, болезненный в верхней половине живота, симметричный. Симптомов раздражения брюшины нет. Печень и селезенка не пальпируются.
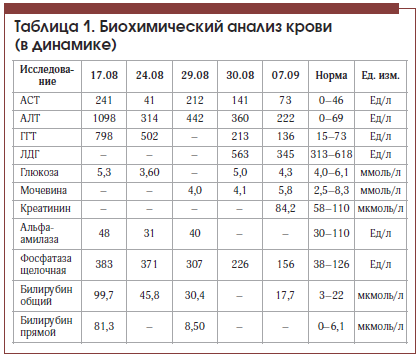
В отделении гастроэнтерологии у пациента выявлены высокий уровень трансаминаз: АлТ – 1098 Ед/л, АсТ – 241 Ед/л, щелочная фосфатаза – 383 Ед/л, ГГТ – 798 Ед/л, повышение уровня общего билирубина до 99,7 мкмоль/л (4 N), прямого – до 81,3 мкмоль/л (13 N). При этом альфа-амилаза – 48 Ед/л (в пределах нормы).
Диагноз пациента при поступлении был неясен. Проведены следующие обследования:
Анализ крови на ВИЧ, RW – не обнаружено.
Анализ крови на гепатиты: HBsAg, антитела к HCV – не обнаружено.
Анализ крови на белок и фракции – в пределах нормы.
Коагулограмма: все показатели коагулограммы при динамическом наблюдении оставались в пределах нормы.
Анализ мочи клинический – в пределах нормы.
Альфа-амилаза мочи: 114 (Норма: 0–700).
ЭКГ: синусовый ритм, ЧСС – 79 уд/мин. ЭОС – нормальная. Замедление внутрижелудочковой проводимости по правой ножке пучка Гиса. Признаки нагрузки на левый желудочек.
На рентгенограмме органов грудной клетки в 2-х проекциях легочные поля обычной пневматизации. Легочный рисунок не деформирован. Корни легких структурны. Тень сердца и аорты обычных формы и размеров. Синусы свободны.
УЗИ органов брюшной полости от 15.08.2016 г. (амбулаторно). Выраженный метеоризм. Желчный пузырь расположен в типичном месте, изогнут в области шейки, размеры – 7,8 × 2,1 см, стенка толщиной 0,3 см, содержимое гомогенное. Гепатикохоледох и внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках средней эхогенности, однородная, толщина правой доли – 13,2 см. Воротная вена – до 0,9 см. Поджелудочная железа в стандартном срезе, размеры: головка – 2,6 см, тело – 1,6 см, хвост – 2,6 см. Структура ее повышенной эхогенности, неоднородная, с участками сниженной эхогенности. Заключение: на момент исследования признаки реактивного панкреатита.
УЗИ органов брюшной полости от 19.08.2016 г. Желчный пузырь расположен в типичном месте, изогнут в шейке, размеры – 10,7 × 3,8 см, стенка толщиной 0,3 см, содержимое гомогенное. Холедох до 0,3 см, содержимое гомогенное. Внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках умеренно повышенной эхогенности, однородная, контуры ровные, четкие, толщина правой доли – 12,9 см, толщина левой доли – 9,0 см. Воротная вена – до 1,0 см. Желчные протоки долевые – до 0,5 см. Поджелудочная железа в стандартном срезе, форма обычная. Отмечается значительное диффузное утолщение паренхимы: головка – 3,3 см, тело – 1,6 см, хвост – 2,3 см. Контуры неровные, нечеткие, без признаков нарушения целостности. Паренхима гетерогенная, в области головы, по дорсальной поверхности гипоэхогенный участок размерами 2,2 × 1,7 см. Структуры железы дифференцированны, рисунок их нечеткий. Визуализированные фрагменты ГПП не расширены, стенки их с участками повышенной эхогенности. Признаков дополнительных организованных включений в проекции поджелудочной железы не выявлено. Селезенка размерами 8,9 × 3,7 см, структура ее средней эхогенности, однородная. Заключение: на момент исследования признаки диффузных изменений поджелудочной железы, наиболее выраженных в области головки, увеличения размеров желчного пузыря, признаки билиарной гипертензии.
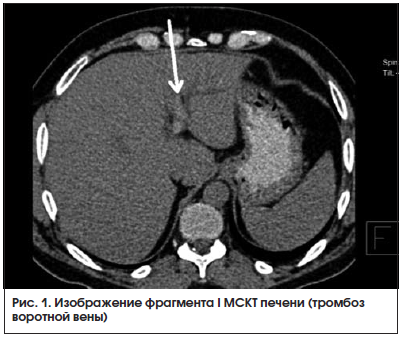
МСКТ органов брюшной полости от 22.08.2016 г. (рис. 1, 2): на серии аксиальных томограмм брюшной полости печень с четким и ровным контуром, в размерах не увеличена (транслобарный размер – 223 мм, КВР правой доли – 143 мм, ККР/ПЗР левой доли – 64/81 мм) и не выходит за край реберной дуги (при исследовании на выдохе). Паренхима печени однородной структуры, плотностью +49 – +53 HU. Внутрипеченочные желчные протоки не расширены. Холедох – до 5,6 мм. Желчный пузырь определяется в типичном месте, стенка его толщиной до 7 мм, слоистой структуры. В просвете пузыря рентгеноконтрастных конкрементов не определяется. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 16,3 мм. Начиная от уровня ее деления на правую и левую ветви, в проекции просветов последней и ее сегментарных вен в левой доле печени, на фоне выраженного отека и расширения перипортальных пространств определяются гиперденсные включения (до +81 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 24 × 19 мм. Поджелудочная железа с четким и волнистым контуром, толщина ее в области головки 36 мм, тела – 28 мм, хвоста – 24 мм. Дольчатость строения выражена удовлетворительно, практически не определяется на уровне головки железы. Паренхима железы неоднородной структуры, плотностью +25 – +35 HU. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка умеренно инфильтрирована, отечна вдоль головки железы. Селезенка обычных размеров, структура ее паренхимы однородная. Надпочечники Y-образной формы, толщина их структур до 4 мм, с наличием участков локального утолщения до 8 мм без изменений характеристик паренхимы слева в области тела. Почки обычных размеров, расположены в типичном месте. Полостная система не расширена. Паренхима однородной структуры, толщиной до 23 мм на уровне средних сегментов, с наличием уплотнений в проекции верхушек пирамидок с обеих сторон. Конкрементов в проекции ЧЛС не выявлено. Паранефральная клетчатка фиброзно перестроена с обеих сторон. Мочеточники осмотрены на протяжении до устьев. Просветы их не расширены. Конкрементов в проекции просветов не определяется. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение: КТ-картина не позволяет исключить тромбоз в системе портальной вены. Изменения поджелудочной железы соответствуют острому отечному панкреатиту с преимущественным поражением головки поджелудочной железы. Хронический холецистит. Нодулярная гиперплазия надпочечника слева.
МСКТ органов брюшной полости от 06.09.2016 г. (в динамике на фоне лечения): на серии аксиальных томограмм брюшной полости: печень прежних размеров. Паренхима печени однородной структуры. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 15,0 мм, в одной из сегментарных вен левой ветви, на фоне умеренного отека и расширения перипортальных пространств определяется единичное гиперденсное включение (до +48 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 21 × 12 мм.
Поджелудочная железа прежних размеров и структуры. Паренхима железы неоднородной структуры. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка незначительно инфильтрирована вдоль головки железы. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение: КТ-картина тромбоза в системе портальной вены с положительной динамикой. Хронический холецистит. При исследовании в динамике отмечаются значительное уменьшение количества тромботических масс в венах левой ветви портальной вены, умеренное улучшение денситометрических показателей паренхимы печени и поджелудочной железы с уменьшением размеров головки последней.
ЭГДС от 16.08.2016 г. Заключение: небольшая рубцовая деформация луковицы двенадцатиперстной кишки. Поверхностный гастродуоденит.
По результатам обследования в клинике был выставлен следующий диагноз:
Основной: острый панкреатит, болевая форма. Тромбоз воротной вены. Хронический алиментарно-токсический гепатит высокой степени активности.
Осложнения: синдром цитолиза, холестаза.
Сопутствующий диагноз: язвенная болезнь двенадцатиперстной кишки, ремиссия.
Пациент был переведен в хирургическое отделение, где осуществлялось дальнейшее лечение: диета ЩД 5; глюкозо-новокаиновая смесь + спазмолитики в/в капельно, платифиллин 0,2–2 мл в/м, р-р Рингера 500 мл в/в капельно, фамотидин 40 мг в/в капельно, эноксапарин 0,4 мл – по 0,4 мл п/к 2 р./сут, реополиглюкин 400 мл + гепарин 10 000 ЕД в/в 1 р./сут., панкреатин 10 000 Ед по 1 капс. х 3 р./сут.
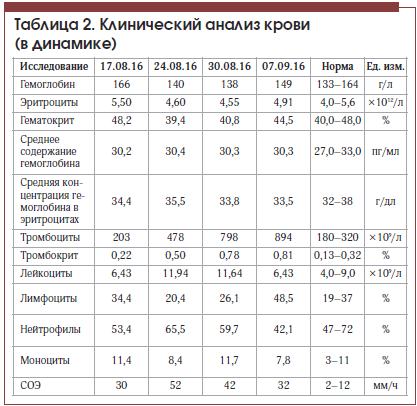
На фоне лечения в состоянии пациента отмечена положительная динамика: регрессировал болевой синдром в животе, уменьшилась общая слабость, улучшился аппетит, в анализе крови отмечено значительное снижение уровня трансаминаз, билирубина (табл. 1), по данным контрольной МСКТ отмечено значительное уменьшение количества тромботических масс в левой ветви портальной вены. Пациент был выписан в удовлетворительном состоянии под наблюдение гастроэнтеролога поликлиники. С учетом показателей тромбоцитов в серии анализов крови (табл. 2) пациенту показана консультация гематолога для уточнения генеза тромбоцитоза и диагноза эритремии.
Анализ данного клинического случая продемонстрировал, что у пациента с острым панкреатитом (с отеком головки поджелудочной железы), алиментарно-токсическим гепатитом, сопровождающимся холестазом, тромбоцитозом неуточненного генеза (возможно, дебют эритремии) развился ТВВ, который, безусловно, осложнил течение заболевания.
Диагностика ТВВ у данного пациента осуществлена благодаря полученным данным МСКТ на 2-й день пребывания в стационаре, что позволило начать адекватную терапию, включавшую антикоагулянты. Информативность КТ при данной патологии доходит до 85% и позволяет получить данные о состоянии стенок сосудов, характере и степени поражения печени (например, с формированием кавернозных узлов), показать протяженность тромбоза [9, 10].
Предотвращение развития ТВВ является сложной и нерешенной до конца проблемой. Профилактика этой крайне опасной патологии состоит в своевременном выявлении и лечении болезней, которые могут стать причиной ее возникновения (хронический панкреатит, хронические воспалительные заболевания кишечника: язвенный колит, болезнь Крона, цирроз и рак печени, поджелудочной железы), что позволит предотвратить неблагоприятные последствия, указанные выше, и снизить летальные исходы.
источник