Асцитом называют нарушение, при котором в брюшной полости происходит скопление свободной жидкости и это приводит к увеличению объема живота. Асцит может возникать как внезапно, так и постепенно вследствие другого физиологического отклонения. В последнем случае в течение нескольких месяцев ощущается распирание, тяжесть и боли в животе, метеоризм. При большом объеме асцита появляются затруднения при наклоне туловища, одышка при ходьбе, отеки ног.
Развитие асцита — самое распространенное осложнение заболеваний печени. При циррозе печени его обусловливают:
- механическое нарушение циркуляции крови в системе воротной вены,
- изменения коллоидно-осмотического давления,
- гипопротеинемия,
- гормональные расстройства,
- почечные факторы и многие другие.
Застой в системе воротной вены вследствие механического препятствия кровообращению является важным, но не единственным условием развития асцита. Исключением является разве что закупорки печеночной вены.
Основным механическим моментом, который дает начало образованию асцита, является увеличение постсинусоидального сопротивления кровообращения в печени. Вследствие закупорки печеночных лимфатических сосудов и повышенного лимфообразования на поверхности печени в брюшную полость выделяется повышенное количество лимфы. Накапливается жидкость из-за повышения проницаемости капилляров и гипоальбуминемии. Последняя вызывает снижение внутрисосудистого коллоидно-осмотического давления, в результате чего жидкость выходит в ткани. В брюшной полости она сначала хорошо дренируется через мощную лимфатическую систему париетального листка брюшины. Если поступление жидкости в брюшную полость преобладает над дренажной способностью брюшины, то богатая белком жидкость в брюшной полости создает условия для повышенной ультрафильтрации плазмы крови из сосудов париетальной брюшины.
Большое значение в поддержании постоянства водной среды принадлежит почкам, которые регулируют содержание натрия и воды в организме. Эта функция тесно связана с производством минералокортикоидов надпочечниками и сердечнососудистыми факторами.
При циррозе печени наблюдается повышенное выделение альдостерона, который усиливает реабсорбцию К+ в дистальных канальцах почек и вывода К+ и Na+. Гиперальдостеронемию при циррозе печени могут вызывать два механизма:
- гиповолемия вследствие выхода жидкости из сосудистого русла, что стимулирует выработку альдостерона коры надпочечников;
- снижение способности печени инактивировать гормоны, в том числе и альдостерон, что вызывает вторичную гиперальдостеронемию.
Задержка Na+ нарушает функционирование тканевых осморецепторов и через антидиуретический рефлекс стимулирует секрецию АДГ задней доли гипофиза. При этом возрастает реабсорбция воды в почечных канальцах, таким образом вода задерживается в тканях до тех пор, пока не восстановит осмотическое равновесие.
Лечение асцита начинается с того, что больному назначают постельный режим, чтобы уменьшить явления вторичного гиперальдостеронизма. Ежедневно нужно измерять суточный диурез, артериальное давление, частоту сердечных сокращений, массу тела, следить за уровнем электролитов, альбумина, мочевины, креатинина.
Если пациент с асцитом соблюдает постельный режим и не нарушает бессолевой диеты, а суточный диурез при этом составляет до 500 мл в сутки, показано лечение асцита диуретиками.
Сначала назначают антагонисты альдостерона — верошпирон, альдактон, спиронолактон, эплеренон. Блокируя действие альдостерона, они тормозят реабсорбцию Ма+ и усиливают его экскрекцию с мочой, К+ задерживается в организме.
Лечение начинают с 75-150 мг верошпирона в сутки, если эффекта нет, через неделю дозу увеличивают до 200 мг в сутки. В случае же чрезмерного диуреза дозу уменьшают до 25-50 мг в сутки.
В случае неэффективности терапии антагонистами альдостерона, добавляют фуросемид (лазикс) — однократно по 40-80 мг утром ежедневно или 2-3 раза в неделю на фоне ежедневного употребления верошпирона по 100-150 мг. При достижении лечебного эффекта переходят на 75 мг в сутки верошпирона и 20-40 мг фуросемида 1 раз в 7-14 дней.
Рационально также комбинировать альдактон с гипотиазидом, благодаря чему блокируется реабсорбция Na+ в проксимальных и дистальных канальцах. Гипотиазид назначают по 50-100 мг в сутки 2-3 дня в неделю. Вместо фуросемида используют торасемид (трифас) по 5-10 мг 1 раз в сутки.
Для увеличения суточного диуреза (должен в 1,5-2 раза превышать количество потребленной жидкости) назначают 20% раствор альбумина или нативную, свежезамороженную плазму. Разовая доза плазмы составляет 125-150 мл в виде 4-5 вливаний на курс; 20% раствор альбумина вводят по 100 мл внутривенно, 5-6 инфузий на курс.
Белковые препараты повышают уровень альбумина в крови и показателей коллоидно-осмотического давления плазмы, вследствие чего жидкость движется из тканей в сосудистое русло, а затем выводится почками.
Если появляются признаки гипокалиемии, следует применить 4% раствор калия хлорида по 40-50 мл в 300-400 мл изотонического раствора натрия хлорида и рекомендовать больному употребление продуктов, богатых калием.
Парацентез применяют только в случаях, когда асцит рефрактерный к лечению диетой, антагонистами альдостерона и их комбинацией с фуросемидом (торасемидом), гипотиазидом, арифоном (индапамидом), белковыми препаратами. Объем жидкости, который извлекается из брюшной полости, не должен превышать 3 литров, так как при этом может резко снизиться внутрибрюшное давление с падением артериального. Перед проведением парацентеза целесообразно внутривенно ввести 30-40 г альбумина.
Асцитосорбция заключается в том, что 2-3 л асцитической жидкости пропускают через сорбционные колонки, таким образом очищая ее от токсичных метаболитов, а затем вводят внутривенно.
Из хирургических методов лечения асцита заслуживает внимания способ наложения перитонеовенозного шунта, когда асцитическая жидкость из брюшной полости поступает в венозное русло. Такой метод не показан при выраженной печеночной недостаточности и кровотечениях из варикозно-расширенных вен пищевода.
Асцит считается не столько самостоятельным заболеванием, сколько доминирующим симптомом основной болезни. К числу заболеваний, служащих основанием для развития асцита относят:
Лечение асцита в домашних условиях происходит исключительно на завершающих стадиях, если доктор не имеет возражений. Ранее производится госпитализация, в условиях медицинского стационара стабилизируется состояние больного.
Диета суточного рациона заключается в следующем:
- 70-80 грамм белка ( что эквивалентно 1 г на 1 кг массы тела):
- из них 40-50 г белков животного происхождения;
- 300-400 грамм углеводов;
- 80-90 грамм жиров.
Энергетическая ценность рациона — 1600-2000 ккал.
Содержимое соли в рационе составляет 0,5-2 грамма в сутки.
Количество жидкости при отсутствии почечной недостаточности — около 1,5 л в сутки. Диурез следует поддерживать на уровне 1-1,5 л в сутки.
- Верошпирон — начальная доза составляет 75-150 мг в сутки, если эффект отсутствует, дозу увеличивают до 200 мг в сутки.
- Фуросемид (лазикс) — однократно по 40-80 мг утром ежедневно или 2-3 раза в неделю на фоне ежедневного употребления верошпирона по 100-150 мг.
- Гипотиазид — назначают по 50-100 мг в сутки 2-3 дня; отлично сочетается с торасемидом вместо фуросемида (трифас) по 5-10 мг 1 раз в сутки.
- Торасемид — по 5-10 мг 1 раз в сутки.
Комбинации препаратов для лечения стойкого асцита, длительность терапии не более 1-2 дней:
Применение народных средств при лечении асцита не демонстрирует существенного положительного эффекта, а потому абсолютное предпочтение отдается медикаментозному воздействию в сочетании с диетой и режимом.
Лечение асцита в период беременности строится по тем же принципам, что и в остальных случаях. Врачами из смежных отраслей медицины принимается решение рекомендовать или не рекомендовать женщине прерывание беременности не столько по причине образования асцита, сколько из-за заболевания его спровоцировавшего. Решение, равно как и стратегия лечения, принимается индивидуально в каждом конкретном случае.
Преодолев состояние асцита, настоятельно рекомендуется предпринимать лечение основного заболевания.
Диагностика асцита производится на основании клинической картины и собранного анамнеза. Основанием для постановки диагноза становится и ультразвуковое исследование органов брюшной полости, сканирование печени и селезенки. Биохимическое и цитологическое исследования асцитической жидкости имеют ограниченное значение для диагностики.
- УЗИ позволяет оценить состояние паренхимы и размеры печени и селезенки, диаметр сосудов портальной системы и, что немаловажно, исключить опухолевый процесс в других органах и заболевания брюшины;
- допплерография способствует оценке кровотока в портальной, печеночной и селезеночной венах;
- исследование асцитической жидкости проводится в рамках диагностического парацентеза, осуществляется подсчет числа клеток, определение белка, альбумина, окраска по Граму и посев.
Наиболее информативным методом в диагностике асцита (в частности неясного происхождения) признана лапароскопия с прицельной биопсией брюшины и печени.
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
источник
Асцит – достаточно распространенный симптом при тяжелых хронических формах многих патологий внутренних органов. При отсутствии лечения брюшная водянка в течение 1-3 лет способна привести к летальному исходу. Смягчить негативную симптоматику и продлить жизнь при асците брюшной полости помогает применение мочегонных препаратов. Эффективность этих средств зависит от их грамотного подбора и правильного расчета дозы.

- хронической сердечно-сосудистой недостаточности (ХССН);
- хронической почечной недостаточности (ХПН);
- циррозу печени;
- онкологическим заболеваниям внутренних органов злокачественного характера.
Каждое мочегонное имеет свои специфические характеристики, которые необходимо изучить перед тем, как их употреблять. Некоторые патологии – например, ХПН или онкология, – исключают применение сильнодействующих мочегонных препаратов при асците брюшной полости, так как это может способствовать ухудшению состояния больного.
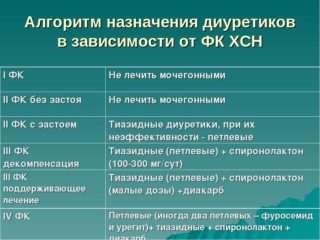
Для этих мочегонных характерно мягкое диуретическое воздействие. Если болезнь прогрессирует, происходит ухудшение кровообращения, возникает отечность конечностей и асцитные проявления. В этом случае необходимо применение диуретиков более сильного эффекта – «Фуросемида», «Торасемида», «Буметонида», этакриновой кислоты. Их действие сопровождается усиленным выведением из организма калия и магния, поэтому прием таких таблеток необходимо совмещать с приемом «Аспаркама», либо заменить на калийсберегающие диуретические препараты – «Спиронолактон», «Триамтерен».

Перегружать слабо функционирующие почки действием сильного диуретика не рекомендуется. Поэтому при ХПН следует отдавать предпочтение лекарствам, при изготовлении которых используются растительные составляющие. Это могут быть фармацевтические препараты, содержащие природные компоненты, обладающие более мягким действием, чем вещества химического происхождения – «Нефропил», «Канефрон», либо отвары на основе трав, обладающих мочегонным эффектом, – полевого хвоща, льна, расторопши. Полезен при почечном асците чай из душицы, зверобоя, ромашки. Если асцит спровоцирован воспалительной реакцией почечных тканей, врач может назначить таблетки «Фуросемида» в минимальной дозировке – по одной в сутки. Такая доза не производит угнетающего воздействия на функцию вывода натрия из организма.

Принимая мочегонные средства при асците, важно следить за соотношением потребляемой и выделяемой жидкости. Объем вырабатываемой почками мочи должен как минимум на 0,5 литров превышать объем попадающей в организм воды, включая бульоны, компоты, кисели и т.д.
Фармацевтические лекарственные препараты мочегонного действия способны давать аллергические реакции, из-за чего их применение приходится отменять или ограничивать, уменьшая дозировку. В этом случае на помощь придут народные средства на основе трав.
Хорошим диуретическим действием обладает петрушка с молоком. На 0,5 литра молока понадобится большой пучок петрушки, которую нужно крупно порезать и высыпать в кипящую жидкость. Убавив огонь до минимума, траву нужно томить два с половиной часа. Затем отвар остужают и процеживают, сливают в стерилизованную стеклянную емкость и хранят в холодильнике на нижней полке, принимая по 2 ст. ложки каждый час.
Отвар из кураги, содержащей большое количество калия, можно пить вместо чая. С этой же целью заваривают плоды шиповника, также богатые витаминами и микроэлементами.
Настои из плодов и трав могут принести большую пользу при асците. Однако применение рецептов «зеленой аптеки» имеет ограничения. Например, крапива, расторопша, кукурузные рыльца, птичий горец, пастушья сумка и другие травы-диуретики, содержащие витамин К, не могут применяться при асцитах, вызванных онкопатологией. Этот витамин способствует повышенной выработке тромбоцитов, что ускоряет развитие опухолей.
Давать разрешение на употребление фармацевтических препаратов и народных средств, определять их дозировку и контролировать прием может только врач, наблюдающий больного. Если же никакие мочегонные средства, назначаемые при асците, не помогают, врачи прибегают к дренированию брюшной полости. Терапевтический процесс должен проходить под постоянным наблюдением квалифицированных специалистов. Самолечение может привести к летальному исходу.
Врач терапевт второй категории, трансфузиолог, стаж 29 лет
Диагностика и лечение проблем с опорно-двигательный аппаратом (голень) и животом.
- боль и дискомфорт в животе;
- ушибы и травмы голени;
- кашель, боли в груди;
- ОРЗ, ОРВИ;
- пищевое отравление;
- простуда;
- насморк;
- общее недомогание;
- головная боль;
- ломота в суставах;
- повышенная температура.
- Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)», Чувашский государственный университет им. И.Н. Ульянова, медицинский факультет (1990 г.)
- Интернатура по специальности «Избранные вопросы терапии», Казанская государственная медицинская академия (1996 г.)
Курсы повышения квалификации
- «Вопросы нефрологии для терапевтов», Государственный институт для усовершенствования врачей имени В.И. Ленина (1995 г.)
- «Терапия», Казанская государственная медицинская академия (2001 г.)
- «Трансфузиология», Российская медицинская академия последипломного образования МЗ РФ (2003 г.)
- «Терапия и пульмонология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2006 г.)
- «Трансфузиология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2007 г.)
- «Трансфузиология», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2012 г.)
- «Терапия», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2013 г.)
- «Терапия», Российский университет дружбы народов (2017 г.)
Место работы: клиника МедЦентрСервис на Курской
источник
Спасла семью от страшного проклятья. Мой Сережа уже год не пьет. Мы долго боролись с его зависимостью и безуспешно перепробовали кучу средств за эти долгие 7 лет, когда он начал пить. Но мы справились, и все благодаря.

Асцит, или брюшная водянка (код по МКБ 10 – R18), – не просто опасная болезнь, а недуг, ведущий за собой летальный исход. Причиной 2/3 случаев болезни является злоупотребление алкоголем. Асцит сопровождается скоплением жидкости в брюшной полости человека. Живот больных напоминает живот беременных женщин.
Если по каким-либо причинам в теле человека между брюшинными слоями возникает разное давление, сквозь них начинает просачиваться жидкость и скапливаться внутри брюшной полости. Это и есть асцит. Объем скопившегося секрета может составлять от 1 до 20 л.
Асцит возникает по разным причинам (в том числе из-за сердечной недостаточности или злокачественных новообразований), но чаще всего является следствием цирроза печени. В большинстве случаев первые признаки болезни проявляются на 10-12 году цирроза. Риск асцита увеличивается, если больной не соблюдает диету, ведет малоподвижный образ жизни, имеет вредные привычки или, помимо цирроза, страдает сердечно-сосудистыми болезнями.
Скопление секрета в брюшной полости – это всегда тревожный сигнал, особенно на фоне печеночного цирроза. Не следует затягивать с лечением. Чем больше вздувается живот, переполненный жидкостью, тем сильнее давление ощущает сердечная мышца, дыхательная система (возможна легочная недостаточность) и вся грудная клетка (из-за смещения диафрагмы). Если давление очень сильное, развитие болезни может приобрести стремительный характер и достичь своего пика всего за несколько суток. По мере роста давления внутри брюшной полости ухудшается кровоснабжение почек (вплоть до почечной недостаточности) и без того ослабленной печени, которые теряют способность выводить из организма токсические вещества. Давление внутри брюшной полости может стать причиной развития гастроэзофагеальной рефлюксной болезни и атрофического гастрита, перестает функционировать сдавленный кишечник, а сердце под напором воды нередко сдвигается к верхушке легкого. На фоне асцита, как правило, повышается температура тела, а с прогрессированием недуга усиливаются боли.
Наличие в анамнезе цирроза, осложненного асцитом, может существенно сократить продолжительность жизни пациента, однако все прогнозы зависят от стадии и характера протекания асцита. При транзисторном типе болезни количество жидкости в животе невелико, а по мере улучшения состояния пациента воды уходят. При стационарном асците жидкость остается в брюшной полости независимо от терапии. Но самые пессимистические прогнозы касаются болезни напряженного типа. В этом случае секрет не только не уходит, а вопреки терапии увеличивается.
Уже много лет я изучаю проблему АЛКОГОЛИЗМА. Страшно, когда тяга к спиртному разрушает жизнь человека, из-за алкоголя рушатся семьи, дети теряют отцов, а жены мужей. Часто спиваются именно молодые люди, которые разрушают свое будущее и наносят невосполнимый вред здоровью.
Оказывается, пьющего члена семьи можно спасти, причем сделать это в тайне от него самого. Сегодня мы поговорим о новом натуральном средстве Alcolock, которое оказалось невероятно эффективным, а так же участвует в федеральной программе «Здоровая нация», благодаря которой до 24 июля . (включительно) средство можно получить БЕСПЛАТНО!
Если лечение начать на стадии субкомпенсации или компенсации, у больного появляется шанс прожить еще примерно 10 лет. Печеночный цирроз с асцитом на этапе декомпенсации – это состояние, при котором печень уже не способна правильно функционировать. Такой диагноз дает менее оптимистические прогнозы. По данным статистики, средняя продолжительность жизни таких больных – около 5 лет. Если после лечения регулярно случаются рецидивы, пациенты редко живут дольше 2 лет.
Асцит на фоне цирроза рассматривают как хроническое заболевание, которое невозможно полностью излечить. Терапия сводится к тому, чтобы улучшить состояние печени. Больному с таким диагнозом обычно приписывается постельный режим, строгая диета и медикаментозная программа. Независимо от тяжести асцита, лечение должно проходить под контролем врача, так как любая ошибка может ускорить летальный исход.

Медикаментозная терапия обычно предусматривает прием таких препаратов:
- урсодезоксихолевая кислота – защищает печень от разрушения желчными кислотами, нормализует холестерин, улучшает циркуляцию крови, предотвращает отмирание гепатоцитов;
- растительные гепатопротекторы типа Карсил или Аллохол – обладают желчегонным эффектом, улучшают моторику кишечника;
- гепатопротекторы на основе аминокислот, такие как Метионин или Орнитин – активизируют метаболические процессы в организме, защищают печень;
- эссенциальные фосфолипиды: Эссенциале или Фосфоглив – восстанавливают поврежденные клетки печени, улучшают метаболизм жиров и углеводов, устраняют интоксикацию;
- мочегонные препараты, такие как Диакарб, Спирикс, Альдактон, Лазикс – способствуют выведению лишней жидкости;
- белковые лекарства типа Альбумин – нормализуют коллоидное давление, восстанавливают количество белков в крови;
- противовирусные средства, например, Адефовир (против вируса гепатита В), Рибавирин (убивает вирус гепатита С), Пегасис (защищает от вирусов гепатитов В и С);
- стероидные противовоспалительные, такие как Преднизолон – укрепляют мембраны клеток при алкогольном циррозе.
Кроме того, в программу медикаментозного лечения цирротического асцита врачи могут включать гомеопатический препарат Галстена, действие которого направлено на защиту здоровых клеток печени, а также на регуляцию баланса жидкости в организме. Для улучшения оттока жидкости к почкам назначают инотропные вещества (Неотон, сердечные гликозиды), а для улучшения почечной фильтрации – Эуфиллин и Допамин. Для эффективности лечения брюшной водянки важно блокировать реабсорбцию первичной мочи. Это достигают с помощью петлевых диуретиков и антагонистов альдостерона.
Для улучшения эффективности лечения пациенту необходимо соблюдать постельный режим. В горизонтальном положении усиливается работа почек, а значит, быстрее протекает процесс фильтрации крови.

В некоторых случаях для лечения цирротического асцита прибегают к накладыванию портокавальных анастомоз. Этот способ лечения позволяет восстановить кровообращение в печени и тем самым предотвратить повторное накопление секрета в брюшной полости. Но к этому способу лечения прибегают крайне редко, так как он несет с собой риски для жизни пациента. Вместо этого метода чаще используют методику трансъюгулярного внутрипеченочного портокавального шунтирования.
Меж тем, надо понимать, что ни один метод не способен вылечить навсегда ни асцит, ни цирроз. Единственная процедура, которая может дать шанс на выздоровление – трансплантация печени.
источник
Многим интересно, как происходит лечение асцита брюшной полости народными средствами.
В медицинской сфере понимается под асцитом вторичное болезнетворное состояние, отличительным признаком которого становится скопление в полости брюшины жидкости. Недуг чаще всего вызывается дефектами регуляции жидкостного обмена в организме в силу серьезных патологических состояний. В брюшной полости в здоровом организме всегда есть небольшое количество жидкости, она при этом не скапливается, ее всасывают лимфатические капилляры.
Ниже описаны симптомы и лечение асцита брюшной полости. Фото пациентов с таким диагнозом многих пугают.
Основными причинами образования асцита брюшной полости по статистике становятся:
- заболевания печени;
- онкологические патологии;
- недостаточность сердца.
Кроме того, асцит способен сопровождать следующие нарушения:
- патологии почек;
- туберкулезное брюшинное поражение;
- гинекологические болезни;
- нарушения эндокринной системы;
- ревматизм;
- красную волчанку;
- ревматоидный артрит;
- пищеварительные заболевания;
- уремию;
- второй тип сахарного диабета;
- неинфекционные перитониты;
- нарушение лимфатического оттока из полости брюшины.
Формированию асцита, помимо перечисленных патологий, могут способствовать и другие обстоятельства:
- введение наркотических веществ;
- чрезмерное увлечение алкоголем, вызывающее цирроз печени;
- высокая концентрация холестерина;
- ожирение;
- проживание в месте, для которого свойственно появление вирусных гепатитов;
- переливание крови;
- татуаж.
Во всех ситуациях в основе образования асцита находится сложное соединение нарушений функций организма, важных для жизни, приводящее к скоплению в полости брюшины жидкости.
Одним из основных внешних симптомов асцита брюшной полости становится увеличение объема живота. В стоячем положении у пациента он может свисать, словно фартук, при этом в лежачем положении образовывается особый лягушачий живот. Пупок может выпячиваться, на коже появляются растяжки. При портальной гипертензии, источником которой становится повышение давления в воротной вене печени, на передней стенке брюшины образуется венозный рисунок. Его называют «головой Медузы», потому что он отдаленно напоминает мифологическую Медузу Горгону, на голове которой были шевелящиеся змеи.
У пациента в животе возникает ощущение распирания изнутри и боли. Он испытывает трудности во время наклонов туловища. Внешними симптомами также являются отеки рук, ног, лица, кожный цианоз. У пациента развивается тахикардия, дыхательная недостаточность. Могут появляться запоры, потеря аппетита, отрыжка и тошнота.
С помощью инструментальных и лабораторных анализов доктор подтверждает диагноз и устанавливает причину, которая вызвала асцит. С этой целью делают МРТ, УЗИ, лабораторные исследования и лапароцентез для диагностики. Благодаря УЗИ определяется скопление в брюшной полости ненужной жидкости и точное ее количество, особенности размера селезенки и печени, увеличение воротной и полой вены, отклонения почечной структуры, существование метастазов и опухолей.
Посредством МРТ появляется возможность послойного исследования определенной ткани, определения даже небольшого объема асцитической жидкости и основной патологии, спровоцировавшей асцит. Доктор, кроме этого, исследует состояние пациента, используя перкуссии и пальпации.
Благодаря пальпации можно определить симптомы, которые указывают на поражение того или иного органа (селезенки или печени). Перкуссия применяется непосредственно для определения асцита. Ее сущность заключается в простукивании полости брюшины пациента и исследовании перкуторных звуков.
Если асцит выраженный, то, к примеру, тупой перкуторный звук диагностируется над всей поверхностью живота. Благодаря лабораторным исследованиям крови отмечается снижение содержания эритроцитов, количество СОЭ и лейкоцитов увеличивается, может повышаться концентрация билирубина (на фоне цирроза печени), а также белков при воспалении острой фазы. При асците анализ мочи на начальном этапе может отражать большее количество урины меньшей плотности, так как асцит вызывает нарушения деятельности мочевыделительной системы. Плотность мочи при терминальной стадии может быть в норме, однако общее количество сильно уменьшается.
Общие лечебные принципы асцита предполагают в первую очередь лечение основной болезни. Терапия самого асцита имеет целью выведение жидкости из полости брюшины и предотвращение рецидивов. Больные с первой степенью асцита в медикаментозном лечении не нуждаются, равно, как и в бессолевой диете. Со второй степенью асцита пациентам требуется диета со сниженной концентрацией натрия, а также диуретическая терапия. Проводиться она должна при постоянном мониторинге состояния пациента, включая содержание в кровяной сыворотке электролитов. Пациенты с третьей патологической степенью болезни нуждаются в выведении из полости брюшины жидкости, а в дальнейшем проводится диуретическое лечение наряду с бессолевым рационом.
Лечение асцита брюшной полости народными средствами будет рассмотрено дальше.
Симптоматическое или консервативное лечение асцита используется в тех ситуациях, когда асцит брюшины находится в самом начале своего развития или в виде паллиативной терапии при онкологии становится нецелесообразным применение прочих методов. Основной задачей во всех случаях становится выведение жидкости из брюшины и поддержание на определенном уровне состояния пациента. Для этого требуется уменьшить объем натрия, поступающего в организм, и усилить выведение его с уриной. Положительного результата можно добиться лишь при комплексном подходе, с соблюдением диеты, приемом диуретических средств и контролем своего веса. Главные принципы диеты при наличии асцита таковы:
- Минимальное количество соли. Избыточное ее потребление вызывает появление отечности, то есть и асцита. Больным желательно максимально ограничить соленую пищу в рационе.
- Минимальный объем жидкости. При напряженном или умеренном асците является нормальным количество жидкости от 500 до 1000 миллилитров в сутки в чистом виде.
- Минимум жиров. Употребление продуктов с высоким содержанием жиров вызывает панкреатит.
- Нормальное количество белков в питании. Именно недостаточность белка может стать причиной появления отеков. Желательно есть нежирные виды рыбы и мяса, обезжиренные кефир и творог, фрукты, зелень, овощи, компоты, пшеничную крупу, кисели. Лучше готовить пищу на пару либо запекать в духовке. Нельзя есть жирную рыбу и мясо, жареные продукты, соль, копчености, кофе, чай, алкоголь и специи.
- Во время лечения асцита нужно контролировать изменения веса. Когда начинается бессолевая диета, то в течение недели нужно каждый день взвешиваться. Если пациент сбросил больше двух килограммов, то диуретические средства ему не назначаются. Если теряется меньше двух килограммов, то в течение следующей недели проводят медикаментозное лечение.
Мочегонные препараты при асците брюшной полости способствуют выведению из организма излишков жидкости, помогают перейти части жидкости из полости брюшины в кровеносное русло.
При этом клинические симптомы асцита существенно уменьшаются. Основными препаратами, которые используются при лечении, являются «Спиронолактон», «Маннитол», «Фуросемид».
В амбулаторных условиях назначается внутривенно «Фуросемид» не больше двадцати миллиграммов один раз в двое суток. Он выводит из сосудистого русла жидкость через почки. Главный недостаток препарата – чрезмерное выведение из организма калия. «Маннитол» используется наряду с «Фуросемидом», так как их влияние комбинируется. Он выводит жидкость из пространства между клетками в русло сосудов. Назначается внутривенно по 200 миллиграммов. Но в амбулаторных условиях применять его нежелательно. «Спиронолактон» является также мочегонным препаратом, но он может предотвращать избыточное выведение калия. Назначаются дополнительно средства, которые укрепляют стенки сосудов (диосмин, витамины), препараты, влияющие на кровеносную систему («Реополиглюкин», «Желатиноль»), антибиотики, альбумин.
Народные препараты растительного происхождения являются очень эффективными при асците. Большое количество растений может справиться с признаками болезни, а также способствуют эффективному и безопасному лечению патологии. Однако нужно помнить, что определенные травы запрещено совмещать с некоторыми препаратами, которые человек уже пьет с лечебной целью. Поэтому перед применением перечисленных ниже народных средств, желательно, сначала проконсультироваться со специалистом.
Этим народным средством лечение асцита брюшной полости очень популярно. В чесноке содержится вещество аллицин, которое обладает сильными антивоспалительными свойствами и способствует облегчению боли из-за асцита.
Антибактериальные свойства чеснока тоже уничтожают микробы, способные быть причиной инфекции, спровоцировавшей асцит. Нужно каждый день есть четыре-пять зубчиков, чтобы бороться с болезнью.
Что еще применяется для лечения асцита брюшной полости народными средствами?
Одуванчик представляет собой прекрасное народное средство при лечении асцита. Это растение способствует улучшению пищеварения, уменьшает воспаление печени. Данный метод в результате является эффективным для людей, которые получили асцит из-за патологии печени. Помимо прочего, одуванчик — это хорошее мочегонное средство, которое эффективно излечивает заболевание. Из травы одуванчика делается чай, туда добавляется мед, пить его нужно три раза в сутки.
Лечение асцита брюшной полости на дому должно быть очень осторожным.
Еще одним полезным препаратом при лечении асцита являются корни солодки. Их можно использовать, как натуральное мочегонное средство, которое способствует удалению избыточной жидкости и уменьшению отечности в области живота из-за асцита.
Помимо прочего, такое средство является полезным для пациентов, страдающих от цирроза печени – болезни, которая представляет собой основной источник асцита. Регулярное применение данного метода помогает бороться с болезнью. Лечение асцита брюшной полости народными средствами должно проходить под контролем врача.
Это растение применялось в течение многих лет при лечении различных заболеваний для сохранения здоровья. Особенно полезен лопух при лечении патологий печени и почек, которые являются основным источником появления асцита. У корней растения есть значительное противовоспалительное действие, помогающее облегчить боль. Их можно просто есть в сыром виде или делать из высушенного ингредиента чай. Употребление каждый день двух чашек этого напитка помогает уменьшить боль и отечность.
Далее будет рассмотрено, как проходит лечение асцита брюшной полости при онкологии.
При онкологии асцит является патологическим накоплением в брюшине жидкости, которое развивается в качестве осложнения раковых опухолей легких, ЖКТ, яичников, молочной железы и печени. Данный недуг развивается на третьей и четвертой стадии. Асцит может стать причиной смерти пациента.
На практике оказывается, что 65% больных выводят жидкость с помощью употребления диуретиков. Нередко при лечении асцита проводится абдоминальный парацентез, то есть пункция полости брюшины, которая как облегчает состояние человека, так и позволяет проанализировать жидкость на лейкоциты, общий белок, инфекцию (посев, метод Грама).
При онкологии лечение асцита брюшной полости предусматривает также химиотерапию. Например, препарат «Паклитаксел» проявляет эффективность при онкологии яичек, «Лейковорин» и «5-фторурацил» используется при онкологии ободочной кишки.
Иногда назначается внутриполостное лечение, которое заключается в удалении жидкости из брюшной полости и введении средства «Блеомицин».
Ниже представлены отзывы о лечении асцита брюшной полости народными средствами.
Согласно отзывам, асцит чаще всего возникает при диагнозе «цирроз печени». В этом случае гепатолог прописывает прием мочегонных средств. Пациенты сообщают, что не всегда данные медикаменты помогают. Эффективна процедура лапароцентеза, но она также дает облегчение временно. Если правильно установлена причина, которая провоцирует развитие асцита, то выздоровление не заставит себя ждать.
Пациенты в отзывах об асците брюшной полости говорят о том, что недуг часто прогрессирует стремительно, вызывает множество осложнений. Часто летальный исход становится неизбежным, даже если терапия проводилась полноценно и адекватно. Специалисты объясняют это явным поражением органов, важных для жизни, в первую очередь легких, почек, сердца и печени.
Еще имеются отзывы о лечении асцита брюшной полости народными средствами. В том случае, если патология обнаруживается на начальной стадии, терапия травами и народными рецептами в домашних условиях очень эффективна. Люди сообщают, что из организма отлично выводит жидкость чай из одуванчика и лопуха.
Главное — не заниматься самолечением, обязательно посетить врача.
Теперь многим стали понятны симптомы и лечение асцита брюшной полости. При данной патологии выздоровление пациента зависит не только от объема жидкости и качества терапии, но и от основной болезни, послужившей источником ее скапливания.
источник
Оставьте комментарий 24,872
Мочегонные препараты являются неотъемлемой частью лечения водянки брюшной полости. Диуретики при асците успешно используются в традиционной медицине с 1940-х годов и неизменно показывают отличный результат. Народная медицина предлагает в качестве альтернативы мочегонные травы при асците, которые также дают положительный терапевтический эффект.
Асцит (водянка) — накапливание свободной жидкости в брюшной полости, вне органов. В большинстве случаев водянка является последствием другого заболевания — первопричины нарушения функционирования органов, приводящей к скоплению экссудата и транссудата. Объем жидкости в брюшине может достигать 25 л. Наиболее выраженными признаками наличия асцита является выпячивание брюшной полости и набор веса за счет увеличения объема живота. Диагностирование заболевания происходит при физическом осмотре у врача с помощью перкуссии и пальпации, а также УЗИ и КТ. Зачастую источником водянки является цирроз печени, туберкулез брюшины, метастазы в брюшину и печень при онкологии.
Причинами водянки брюшной полости могут быть:
- заболевания печени (цирроз, рак, гепатит, тромбоз печеночных вен);
- онкологические болезни (лимфома, саркоидоз, лейкоз, карциноматоз);
- сердечные заболевания (сердечная недостаточность, перикардит);
- заболевания брюшины (мезотелиома, перитонит, опухоли и кисты);
- почечная недостаточность.
Вернуться к оглавлению
Заболевание способно возникнуть скоропостижно (например, вследствие тромбоза портальной вены) или формироваться последовательно, на протяжении месяцев. При малом асците живот пациента в вертикальной позиции свисает вниз, а в горизонтальной позиции становится плоским, но выступает с боков. При большом объеме асцит ярко выражен, живот твердый и выпуклый, выглядит одинаково в горизонтальной и вертикальной позиции. Самочувствие пациента значительно ухудшается, появляются боли в брюшине и ощущение натянутости живота, нарушение двигательной функции, отеки конечностей. Скопление жидкости создает давление на органы и приводит к нарушению их работоспособности. Последствиями могут быть нарушения процессов обмена веществ, расстройство пищеварения, дыхательная и сердечная недостаточность. Часто водянка осложняется спонтанно возникающим вследствие инфицирования жидкости бактериальным перитонитом.
Асцит является опасным заболеванием, способным привести к летальному исходу в достаточно короткий срок, только около 50% пациентов проживает до 2-х лет с этим заболеванием. Поэтому при малейшем подозрении необходимо обратиться к врачу для диагностики и скорее начать терапию, вовремя проведенное лечение повышает выживаемость.
Для лечения водянки могут назначаться диеты с пониженным потреблением жидкости и соли. В тяжелых случаях проводится оперативное вмешательство — лапароцентез (пункция брюшной полости с целью удаления жидкости), возможна катетеризация. Более щадящим лечением является назначение диуретиков — с помощью мочегонных средств можно вывести около литра жидкости в день. Поскольку асцит в большинстве случаев является последствием другого заболевания, то и применяемое лечение зависит от заболевания, вызвавшего асцит.
При асците, вызванном сердечной недостаточностью, часто случаются отеки нижних конечностей. Удачный выбор мочегонных препаратов поможет уменьшить нагрузку на сердце и понизить внутрибрюшное давление. Эксперты советуют назначать диуретики больным сердечной недостаточностью 2―4-й степени. При легкой сердечной недостаточности эффективны тиазидные диуретики («Гидрохлортиазид», «Хлортизид», «Индапамед», «Хлорталидон»), но при ухудшении кровообращения необходимо применение петлевого диуретика («Фуросемид», «Торасемид», «Буметонид», этакриновая кислота). Побочным действием диуретиков может быть экскреция калия из организма, поэтому может понадобиться коррекция — одновременный прием препаратов калия или применение сберегающих калий диуретиков («Спиронолактон», «Триамтерен»).
При водянке с циррозом печени назначается бессолевая диета, прием питья ограничивается до 1 л в сутки. Для регуляции водно-солевого обмена применяются мочегонные средства. Одним из часто применяемых препаратов считается «Верошпирон», но он оказывает эффект только на 3-й день после приема, поэтому при тяжелой форме асцита целесообразно совмещение с «Фуросемидом». Менее эффективен «Амилорид». «Буметанид» может заменить «Фуросемид», т. к. имеет подобное действие и эффект.

При раковом асците наиболее популярным назначением является мочегонный препарат «Спиронолактон», часто используют его вместе с «Фуросемидом». Могут употребляться «Лазикс», «Диакарб» и прочие подобные средства. В этом случае врачи рекомендуют употреблять мочегонные препараты вне зависимости от того, дают ли они выраженный результат.
При лечении водянки брюшной полости мочегонными препаратами необходим контроль результативности терапии путем подсчета диуреза и взвешивания пациента. Терапия эффективна, если выделяемая жидкость превышает потребляемую. Допустимым показателем является разница не более 500 мл ― для больных, не имеющих периферической отечности, и до 1000 мл ― больным, страдающим периферическими отеками. Большинство описываемых препаратов, кроме имеющих растительное происхождение, противопоказаны к приему во время беременности и лактации. Они могут быть использованы только по назначению врача.
Чтобы избавиться от асцита, важно излечить заболевание, вызвавшее его. Но для облегчения текущего состояния больного альтернативные методы народной медицины способны дать положительный результат. Актуально использование растительных мочегонных средств пациентам с проблемами функционирования почек или имеющим гиперчувствительность к компонентам синтетических мочегонных средств.
При водянке на почве онкологии с метастазами в печень хорошо зарекомендовала себя петрушка с молоком. Понадобится 0,5 л молока и большой пучок петрушки. Молоко вскипятить, петрушку крупно нарезать и всыпать в молоко. Смесь томить на самом малом огне около 2,5 ч, затем остудить и процедить. Принимать ежечасно по 2 ст. ложки. Хранить в прохладном месте. Петрушку можно приготовить и на воде. Для этого большой пучок петрушки залить литром воды и проварить 30 мин. Принимать каждый час по 0,5 стакана в первой половине дня.
Пациентам с онкологическим асцитом следует избегать средств, повышающих выработку организмом тромбоцитов, поскольку это побуждает к росту рака. Это относится к расторопше, разновидностям горца, крапиве, кукурузным рыльцам, пастушьей сумке и прочим мочегонным травам, содержащим витамин К.
Полезны абрикосы — они не только обладают мочегонным воздействием, но и содержат калий, количество которого в организме важно восполнять при употреблении мочегонных средств. Абрикосы можно просто есть свежими или готовить отвар из сухих плодов. Помогает при отеках и настой шиповника, который употребляется в течение дня вместо чая.
Мочегонным эффектом обладают стручки фасоли. Хвощ и березовая листва в равном сочетании увеличивают действие друг друга. Сильная мочегонная трава толокнянка (медвежье ушко) — на стакан кипятка используется не более 2 г. В аптеках имеется большой выбор мочегонных и потогонных сборов, составленных из подходящих компонентов и расфасованных в одноразовые пакетики, которые удобно использовать вместо чая.
источник
В комплексе с противовоспалительными препаратами и диетой применяются мочегонные при асците. Это средства, которые существенно облегчают симптомы, хотя не выводят всю лишнюю жидкость из живота.
Для полного выздоровления необходимо вылечить болезнь – первопричину водянки. От первопричины зависит выбор диуретиков.

Асцит, или водянка живота характеризуется скоплением жидкости в брюшной полости. Чаще всего это осложнение цирроза, гепатита, рака. Постепенно объем скапливающейся в животе жидкости может достичь 25 л. Мочегонные препараты помогают при асците брюшной полости, поскольку выводят лишнюю воду, что облегчает самочувствие.
Симптомами чаще всего становятся большой живот и набор веса, а диагностируют болезнь методами перкуссии, пальпации, УЗИ, КТ брюшной полости. Необходимо своевременно начинать лечение, иначе асцит может привести к развитию осложнений. Среди них – перитонит, сердечная недостаточность, кишечная непроходимость, гидроторакс, а в запущенных случаях – даже летальный исход.
Мочегонные средства при асците назначаются в рамках комплексной терапии. Применяется ряд препаратов, но у каждого из них есть недостатки. Самое сильное действие у Лазикса, однако при его приеме из организма вымывается калий. Поэтому для восстановления уровня этого элемента дополнительно прописывают средства наподобие Панангина или Аспаркама.
Также применяются калийсберегающие диуретики, в том числе Верошпирон. Они усиливают выведение натрия, не влияя на уровень калия, но у них есть побочные эффекты. Так, большинство препаратов, кроме растительных, противопоказаны беременным и кормящим грудью. Поэтому врач должен тщательно подходить к подбору мочегонных.
При приеме диуретиков необходимо:
- Каждый день употреблять около 3 г соли.
Если полностью перестать ее есть, ухудшится белковый обмен. При уменьшении отеков суточную норму соли нужно уменьшать. - Соблюдать постельный режим, ограничить потребление жидкости.
Когда состояние улучшится, можно перейти на полупостельный режим. - Отслеживать результаты лечения, взвешивая пациента и подсчитывая диурез.
Терапия признается эффективной, если жидкости выделяется больше, чем потребляется. Допустимая разница – до 0,5 л при отсутствии периферических отеков и до 1 л при наличии.
Мочегонные препараты позволяют снизить объем жидкости в брюшной полости и уменьшить в ней давление, но у каждого лекарства свои особенности. При назначении важно учесть состояние пациента и сопутствующие проблемы.
При циррозе печень не фильтрует нужные объемы крови. Из-за этого в брюшной полости накапливается ультрафильтрат. Он жидкий и легко просачивается сквозь сосудистые стенки. Половина больных погибает, а диуретики при циррозе печени с асцитом помогают предотвратить летальный исход. Они назначаются для контролируемого выведения жидкости.
Часто применяется Верошпирон, хотя при выраженной водянке у него недостаточная эффективность. Препарат начинает действовать только на третий день, а при быстро прогрессирующем асците на счету каждая минута. Поэтому Верошпирон назначается вместе с Фуросемидом, Буметанидом или иными петлевыми диуретиками. При беременности и грудном вскармливании Верошпирон противопоказан, поэтому используются только петлевые диуретики.
Обязателен ежедневный контроль количества выделяемой мочи и взвешивание. В день допускается потеря не более 3 кг.
Для лечения водянки на фоне онкозаболевания применяют Спиронолактон и Фуросемид. Также назначают Лазикс, Диакарб. Прием мочегонных рекомендован, даже если нет выраженного эффекта.
При водянке вследствие сердечной недостаточности часто отекают ноги. Мочегонные препараты разгружают сердце, помогают снизить давление в брюшной полости. В результате отеки уменьшаются.

При легкой сердечной недостаточности эффективны тиазидные диуретики, в том числе Индапамид, Гидрохлортиазид, Хлорталидон. Когда кровообращение затрудняется, нужны петлевые мочегонные – Фуросемид, Торасемид, Диувер. Возможно вымывание калия из организма. Поэтому для коррекции этого побочного эффекта одновременно назначают препараты калия либо калийсберегающие диуретики – Спиронолактон, Триамтерен.
Мягче воздействуют на почки мочегонные с растительным составом, в связи с чем они предпочтительны при проблемах с почками. Можно использовать препараты наподобие Канефрона и Нефропила, отвары и настойки из ромашки, расторопши, крапивы. Правильно подобранный сбор увеличивает объем выводимой мочи в 25 раз.
Если асцит развился на фоне воспаления почек, назначают Фуросмид раз в день – в этом случае не ухудшается функция выведения натрия. Эффект наступает уже через полчаса и длится до 8 ч. При почечной недостаточности препарат действует даже при значительном снижении скорости фильтрации.
Назначение Фуросемида беременной допускается, когда есть угроза для жизни женщины. Он проникает через плаценту, поэтому требуется строгий врачебный контроль. При грудном вскармливании лекарство отменяют, поскольку оно поступает в молоко матери и ухудшает лактацию.
Кроме препаратов, при асците используются и народные средства с диуретическим действием. Полезные рецепты:
- Настой петрушки.
Залить 40 г травы и корней литром кипятка и настаивать 12 ч. Пить по 1 ст. л перед едой. - Отвар из мать-и-мачехи.
Залить стаканом воды 1 ст. л листьев и прокипятить в течение 10 мин. Охладить, процедить и пить по 1 ст. л 3 раза в день. - Настой пустырника.
Залить 1 ст. л листьев 0,5 стакана 70%-ного спирта и настаивать 3-5 дней. Пить по 30 капель 3 раза в день, разбавляя водой. - Отвар из стручков фасоли.
Налить в кастрюлю 1 л воды, добавить 2 ст. л стручков, довести до кипения и подержать на водяной бане еще полчаса. Охладить и пить по 2 ст. до еды. - Компот из кураги.
300-400 г сухофруктов залить 2-3 л воды и прокипятить 20 мин. Пить по стакану в день. Такой напиток стимулирует мочеиспускание и удерживает калий в организме.
Диуретики – не панацея от асцита, но при правильном применении в сочетании с другими лекарствами и диетой можно добиться выведения избыточной жидкости из живота и понижения внутрибрюшного давления.
В результате облегчается состояние больного. Допускается прием препаратов и трав, главное – соблюдать врачебные рекомендации и не заниматься самолечением.
источник
Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10–15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита. Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения. При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном — пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1–2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости. При умеренном или напряженном асците нормой должно быть не более 500–1000 мл жидкости в чистом виде в сутки.
- Минимум жиров. Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида — чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости — от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент — троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия. Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС — трансъюгулярное интрапеченочное портосистемное шунтирование — позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
источник


