Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10–15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
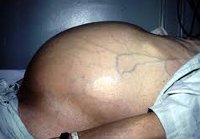
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита. Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения. При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном — пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1–2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости. При умеренном или напряженном асците нормой должно быть не более 500–1000 мл жидкости в чистом виде в сутки.
- Минимум жиров. Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида — чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости — от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент — троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия. Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС — трансъюгулярное интрапеченочное портосистемное шунтирование — позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
источник
Асцит – это накопление жидкости в брюшной полости, вызванное, как правило, циррозом печени, но также может быть симптомом других заболеваний.
Рассмотрим виды и причины накопления жидкости в брюшной полости и мы проанализируем симптомы и типичные признаки.
Асцит – это медицинский термин, используемый в гастроэнтерологии для обозначения патологическогонакопление жидкости в брюшной полости.
Функцией жидкостей в брюшной полости является обеспечения свободного скольжения мембран брюшины и внутренних органов. В нормальных условиях в брюшной полости находится от 10 до 30 миллилитров жидкости, а в некоторых случаях тяжелого асцита может скопиться свыше 10 литров.
Накопление жидкости происходит двумя путями:
- Экссудация, то есть образование экссудата – жидкости, которая исходит из кровеносных сосудов, ввиду увеличения их проницаемости при местном воспалительном процессе. Воспаление, как известно, связано с образование целого ряда химических медиаторов, включая гистамин. Их задача – повысить проницаемость тканей для того, чтобы клеткам иммунной системы было проще достигать места воспаления. Увеличение проницаемости приводит к тому, что стенки кровеносных сосудов начинают пропускать сыворотку крови. Отсюда появляется асцитическая жидкость, которая в таких условиях богата белками, а также клетками крови (в частности, альбумин и лейкоциты).
- Транссудация, то есть образование транссудата, который также имеет сосудистое происхождение, но выделяется без воспаления, а вследствие увеличения гидростатического давления внутри сосуда. Асцитическая жидкость, образованная таким образом, бедна на белки и клетки крови, и, следовательно, имеет более низкий удельный вес.
Разницу между концентрацией альбумина в асцитической жидкости используют для оценки формы происхождения. Этот параметр обозначается как SAAG. Если значение SAAG ниже 1 мг/дл, то это экссудат, и, наоборот, если SAAG больше 1 мг/дл – это транссудат.
Общепринято классифицировать асцит в зависимости от его тяжести, т.е. в зависимости от объема жидкости, накопленной в брюшной полости.
Симптомы, которыми проявляется асцит, конечно, сильно зависят от тяжести состояния. Если асцит легкой степени заболевания, то не проявляется никаких симптомов, его трудно выявить даже с помощью инструментальных обследований, помогает только УЗИ или КТ брюшной полости.
Если асцит является серьезным, сопровождается следующими симптомами:
- Вздутие и тяжесть живота.
- Вздутие, разбухание и увеличение объема живота.
- Проблемы с дыханием из-за давления содержимого брюшного полости на диафрагму. Сдавливание приводит к диспноэ (одышка, короткое и быстрое дыхание).
- Боли в животе.
- Плоский пупок.
- Отсутствие аппетита и мгновенное ощущение сытости.
- Опухшие лодыжки (отёк) из-за избытка жидкости.
- Другие типичные симптомы заболевания, такие как портальная гипертензия (сопротивление прохождению потока крови) при отсутствии цирроза печени.
Если накопление жидкости в брюшной полости не превышает минимальный порог, что составляет около полулитра, то говорят о легком асците, который можно обнаружить только с помощью УЗИ брюшной полости. В случае объемов, превышающих указанный, диагностика возможна без дополнительных исследований.
Специалист, к которому вам следует обратиться, – это гастроэнтеролог. Он сформулирует диагноз и займётся поиском болезни, которая привела к накоплению жидкости в брюшной полости, воспользовавшись:
Анамнезом – история болезни пациента и семьи, информация о перенесённых заболеваниях, применяемой терапии, образе жизни, например, злоупотребление алкоголем, и др.
Анализом симптомов: асцит характеризуется рядом «безошибочных» признаков:
- Лягушачий живот. Его видно, когда пациент лежит на боку. В этом положении жидкость в брюшной полости стекает к одному боку и живот приобретает форму, похожий на лягушку или жабу.
- Тупой звук – характерный для бочки, заполненной жидкостью.
- Барабанный звук – типичный для пустой бочки или полости, содержащей газ.
- Звук всплеска – если ударить ладонью, а с другой стороны приложить ладонь.
Сформулированная гипотеза будет подтверждена серией клинических исследований:
Анализ крови, направленный на оценку:
- функций печени – ферменты (трансаминазы) и белки (альбумин, факторы свертываемости крови);
- функции почек – креатинин, азотемия;
Общий анализ крови – количество корпускулярных клеток в крови.
Концентрация электролитов – натрий, калий, хлор, которые влияют на задержку жидкости.
Исследование проколом. Заключается во введении через брюшную стенку тонкой иглы для получения образца жидкости и её анализа.
В частности, выполняют следующие анализы:
- Поиск и оценка концентрации альбумина.
- Посев культуры с целью обнаружения возможных инфекций и их возбудителей.
- Цитологический анализ для выявления возможных новообразований.
- Поиска и подсчет клеток крови, таких как лейкоциты.
- Поиск амилазы. Наличие амилазы, фермента, ускоряющего реакции распада сложных сахаров, является признаком повреждения поджелудочной железы и, следовательно, панкреатита.
Болезнью, которая наиболее часто приводит к асциту, является цирроз печени, на самом деле, более 70% пациентов с проблемами скопления жидкости в брюшной полости страдают от осложнений цирроза, и половина больных циррозом сталкивается с асцитом.
Однако, асцит также может иметь множество других причин, и все очень серьёзные, например: опухоли брюшной полости, сердечная недостаточность, и др.
В следующей таблице мы собрали основные причины (патологии, которые вызывают проблему), дали краткое описание и основные симптомы, которые сопровождают асцит.
Причины, которые определяют накопление жидкости в брюшной полости вследствие транссудации:
Цирроз печени. Нарушение физиологической структуры тканей печени, которая заменяется на фиброзную ткань, и происходит постепенная утрата функций органа. Причин этого процесса несколько – наиболее распространенными являются: вирусный гепатит и хронический алкоголизм.
- Асцит
- Портальная гипертензия
- Желтуха
- Низкий уровень тромбоцитов и проблемы свертывания крови (синяки, петехии, кровоточивость)
- Отёк (накопление жидкости) нижних конечностей
- Проблемы кожи
- Аномальное развитие молочных желез у мужчины
Синдром Бадда-Киари. Окклюзия вен, которые отводят бедную кислородом кровь из печени. Причины заболевания многочисленны и не всегда их удаётся идентифицировать (остаются незамеченными у половины пациентов).
- Асцит
- Боли в нижней части живота
- Увеличение печени
- Повышенные уровни ферментов печени, особенно трансаминаз
- Энцефалопатия. Синдром характеризуется нарушениями в работе мозга, такими как потеря познавательных способностей, изменения личности, сонливость, и др.
Сердечная недостаточность. Неспособность сердца обеспечить дальность прохождения крови, необходимую организму для нормального выполнения своих функций. Наиболее распространенной причиной сердечной недостаточности является состояние после инфаркта миокарда.
- Асцит
- Хронический кашель
- Затрудненное дыхание и одышка
- Усталость
- Отек нижних конечностей
- Выпот в плевральной полости
- Отёк легких
Перикардит. Хронического воспаления на перикард (оболочки сердца), что мешает расслаблению желудочков.
- Асцит
- Хронический кашель
- Затрудненное дыхание и одышка
- Усталость
- Отёк нижних конечностей
- Выпот в плевральной полости
- Отёк легких
Детский маразм или синдром Квашиоркора: Развивается из-за недополучения белка. В развитых странах практически не встречается, но довольно распространен в Африке.
- Асцит
- Увеличение печени
- Проблемы иммунной системы (невозможность развития некоторых типов антител)
- Задержка в психическом развитии
Причины, которые определяют накопление жидкости в брюшной полости ввиду экссудации:
Рак органов брюшной полости: злокачественные опухоли и метастазы. В этом случае говорят о неопластическом асците.
Туберкулез кишечника: кишечные инфекция от микобактерии Коха.
Хронический панкреатит: хроническое воспаление поджелудочной железы, которое может иметь различные причины.
- Асцит
- Боль в животе
- Желтуха
- Чередующиеся диарея и запоры.
- Чрезмерные уровни азотистых веществ в фекалиях.
Серозит и, в частности, перитонит. Серозное воспаление тканей брюшины, которое может быть спровоцировано многими аутоиммунными заболеваниями, такими как системная красная волчанка, ревматоидный артрит, болезнь Крона и др.
Гипотиреоз: слабое функционирование щитовидной железы с замедлением обмена веществ.
- Асцит
- Плевральный выпот
- Усталость
- Увеличение веса
- Ощущение постоянного холода (холодные руки и ноги)
- Брадикардия. Снижение частоты сердечных сокращений
- Отек конечностей
- Охриплость
- Проблемы с концентрацией внимания и потеря памяти
Так как асцит – это симптом, лечение предполагает терапию в направлении основного заболевания. Так, например, если асцит является следствием цирроза, то требуется пересадка печени, если же имеет место опухолевый асцит, необходимо провести хирургическое удаление опухоли и восстановительное лечение.
Однако, очень часто необходимо лечить симптом, тогда поступают следующим образом:
- Постельный режим.
- Диета с низким содержанием соли и, следовательно, с низким содержанием натрия. Это увеличивает диурез и, следовательно, способствует ликвидации жидкости, скопившейся в брюшине.
- Приём диуретиков. Наиболее часто используется спиронолактон.
- Терапевтический парацентез. Заключается в удалении с помощью иглы асцитической жидкости, скопившейся в брюшной полости. Используется в случае сильного напряжения в животе, больших объемов жидкости или нечувствительности пациента к действию мочегонных средств.
источник
Асцит – это вторичное состояние, при котором происходит скопление транссудата или экссудата в брюшной полости. Симптомы патологии проявляются увеличением размеров живота, болями, одышкой, ощущением тяжести и иными признаками.
Еще асцит в медицине называют брюшной водянкой, которая может сопутствовать множеству болезней из области гинекологии, гастроэнтерологии, урологии, кардиологии, лимфологии, онкологии и пр. Асцит не является самостоятельным заболеванием, а выступает как симптом того или иного тяжелого нарушения в организме. Асцит брюшной полости не возникает при легких патологиях, он всегда сопутствует болезням, угрожающим жизни человека.
Статистика асцита указывает на то, что он более чем у 70% взрослых людей развивается в результате болезней печени. Опухоли внутренних органов приводят к развитию асцита в 10% случаев, еще по 5% приходится на сердечную недостаточность и иные заболевания. В то время как у детей развитие асцита чаще всего сигнализирует о болезни почек.
Установлено, что максимальное количество жидкости, скапливающейся в брюшной полости при асците у пациента, может достигать 25 литров .
Причины асцита брюшной полости разнообразны и всегда связаны с каким-то серьезным нарушением в организме человека. Брюшная полость является замкнутым пространством, в котором не должно образовываться лишней жидкости. Это место предназначено для внутренних органов – там находится желудок, печень, желчный пузырь, часть кишечника, селезенка, поджелудочная железа.
Брюшина выстлана двумя слоями: наружным, который крепится к стенке живота, и внутренним, который прилегает к органам и окружает их. В норме между этими листами всегда есть незначительное количество жидкости, которая является результатом работы кровеносных и лимфатических сосудов, находящихся в полости брюшины. Но эта жидкость не накапливается, так как практически сразу после выделения она всасывается лимфатическими капиллярами. Остающаяся незначительная часть необходима для того, чтобы петли кишечника и внутренние органы могли свободно передвигаться в брюшной полости и не склеивались друг с другом.
Когда происходит нарушение барьерной, выделительной и резорбтивной функции, экссудат перестает нормально всасываться и скапливается в животе, в результате чего и развивается асцит.
Болезни печени. В первую очередь, это цирроз, а также рак органа и синдром Бадда-Киари. Цирроз может развиваться на фоне гепатита, стеатоза, приема токсичных лекарственных средств, алкоголизма и иных факторов, но всегда сопровождается гибелью гепатоцитов. В итоге нормальные клетки печени замещаются рубцовой тканью, орган увеличивается в размерах, пережимает воротную вену и поэтому развивается асцит. Также способствует выходу лишней жидкости снижение онкотического давления, потому что сама печень уже не в состоянии синтезировать белки плазмы и альбумины. Усугубляет патологический процесс целый ряд рефлекторных реакций, запускаемых организмом в ответ на печеночную недостаточность;
Болезни сердца. Асцит может развиваться из-за сердечной недостаточности, либо по причине констриктивного перикардита. Сердечная недостаточность может явиться следствием практически всех кардиологических заболеваний. Механизм развития асцита в данном случае будет связан с тем, что гипертрофированная сердечная мышца не в состоянии перекачивать необходимые объемы крови, которая начинает скапливаться в кровеносных сосудах, в том числе и в системе нижней полой вены. В результате высокого давления жидкость будет выходить из сосудистого русла, формируя асцит. Механизм развития асцита при перикардите примерно такой же, но в данном случае воспаляется наружная оболочка сердца, что приводит к невозможности его нормального наполнения кровью. В дальнейшем это сказывается на работе венозной системы;
Болезни почек. Обуславливается асцит хронической почечной недостаточностью, которая возникает в результате самых разнообразных болезней (пиелонефрит, гломерулонефрит, мочекаменная болезнь и т. д.). Болезни почек приводят к тому, что повышается артериальное давление, натрий вместе с жидкостью задерживается в организме, в итоге формируется асцит. Снижение онкотического давления плазмы, приводящее к асциту, также может происходить на фоне нефротического синдрома;
Асцит может развиваться при повреждении лимфатических сосудов. Это случается из-за травмы, из-за наличия в организме опухоли, дающей метастазы, из-за заражения филяриями (глистами, откладывающими яйца в крупных лимфатических сосудах);
Различные поражения брюшины способны спровоцировать асцит, среди них разлитой, туберкулезный и грибковый перитонит, перитонеальный карциноз, рак толстого кишечника, желудка, молочной железы, яичников, эндометрия. Сюда же относится псевдомиксома и мезотелиома брюшины;
Полисерозит является заболеванием, при котором асцит выступает в комплексе с иными симптомами, среди которых плеврит и перикардит;
Системные заболевания способны приводить к накоплению жидкости в брюшине. Это ревматизм, ревматоидный артрит, красная волчанка и пр.;
Асцит у новорожденных детей тоже встречается и чаще всего является результатом гемолитической болезни плода. Она, в свою очередь, развивается при внутриутробном иммунологическом конфликте, когда кровь плода и матери не сочетаются по ряду антигенов;
Белковая недостаточность – один из факторов, предрасполагающих к формированию асцита;
Болезни органов пищеварения способны спровоцировать избыточное скопление жидкости в брюшной полости. Это может быть панкреатит, хроническая диарея, болезнь Крона. Сюда же можно отнести любые процессы, происходящие в брюшине и препятствующие лимфатическому оттоку;
Привести к асциту способна микседема. Это заболевание сопровождается отечностью мягких тканей и слизистых оболочек, манифестирует при нарушении синтеза тироксина и трийодтиронина (гормонов щитовидной железы);
Серьезные погрешности в питании способны вызвать асцит брюшной полости. Особенно опасны в этом плане голодание и строгие диеты. Они приводят к тому, что в организме иссякают белковые запасы, падает концентрация белка в крови, что влечет выраженное снижение онкотического давления. В итоге жидкая часть крови выходит из сосудистого русла и формируется асцит;
В раннем возрасте асцит сопровождает экссудативные энтеропатии, гипотрофии и врожденный нефротический синдром.
Итак, в основе асцита могут находиться самые различные воспалительные, гидростатические, метаболические, гемодинамические и иные нарушения. Они влекут за собой ряд патологических реакций организма, в результате которых интерстициальная жидкость пропотевает сквозь вены и скапливается в брюшине.
Первым симптомом асцита является небывалое увеличение живота, а точнее, его вздутие. Главная причина этого в том, что там скапливается огромное количество жидкости, и она практически не выходит. Человек обнаруживает у себя асцит обычно тогда, когда не может влезть в привычную одежду, которая еще недавно подходила ему по размеру.
Если у вас возник асцит брюшной полости, то в организме наверняка имеются хотя бы два серьезных функциональных нарушения, которые нужно вылечить. Чаще всего это неправильная работа кишечника, расстройство желудка или патология печени.
Скорость нарастания симптомов напрямую связана с тем, что именно стало причиной асцита. Процесс может развиваться быстро, а может занять несколько месяцев.
Симптомами асцита брюшной полости выступают следующие клинические признаки:
Чувство распирания в брюшной полости;
Возникновение болей в области живота и таза (абдоминальные боли);
Проблемы с пищеварением и мочеиспусканием;
Увеличение живота в объеме. Если больной находится в горизонтальном положении, то живот выбухает по сторонам и напоминает внешним видом брюшко лягушки. Когда человек стоит, живот свисает;
Симптом колебания живота или флюктуация. Всегда возникает при наполнении брюшной полости жидкостью;
Чем больше жидкости скапливается в брюшной полости, тем сильнее становится одышка, усиливаются отеки нижних конечностей, движения становятся замедленными. Особенно трудно больному наклоняться вперед;
Из-за увеличения внутрибрюшного давления возможно выпячивание бедренной, либо пупочной грыжи. На этом же фоне может развиться геморрой и варикоцеле. Не исключено выпадение прямой кишки.
Симптомы асцита будут несколько отличаться в зависимости от этиологического фактора, который его спровоцировал:
Симптомы асцита при туберкулезном перитоните. В этом случае асцит является следствием туберкулезного поражения половой системы, либо кишечника. Больной начинает стремительно терять вес, у него повышается температура тела, нарастают симптомы интоксикации организма. Увеличиваются лимфатические узлы, которые проходят вдоль брыжейки кишечника. В осадке взятого с помощью пункции экссудата кроме лимфоцитов и эритроцитов будут выделены микобактерии туберкулеза;
Симптомы асцита при перитонеальном карцинозе. Если асцит формируется по причине наличия в брюшине опухоли, то симптомы заболевания будут в первую очередь зависеть от того, какой орган она поразила. Тем не менее, всегда при асците онкологической этиологии происходит увеличение лимфатических узлов, которые можно прощупать через брюшную стенку. В осадке выпота будут присутствовать атипичные клетки;
Симптомы асцита на фоне сердечной недостаточности. У больного наблюдается синюшная окраска кожных покровов. Нижние конечности, особенно стопы и голени, будут очень сильно отекать. При этом печень увеличивается в размерах, возникают боли, локализующиеся в правом подреберье. Не исключено скопление транссудата в плевральных полостях;
Симптомы асцита на фоне тромбоза воротной вены. Пациент будет предъявлять жалобы на сильные боли, печень увеличивается в размерах, но не сильно. Имеется высокий риск развития массивного кровотечения из геморроидальных узлов, либо из вен пищевода, которые подверглись варикозному расширению. Кроме увеличения печени наблюдается увеличение размеров селезенки.
Если причиной патологии является портальная гипертензия, то больной сильно теряет в весе, его тошнит и рвет. Кожные покровы желтеют, на животе появляется венозный рисунок по типу «головы медузы»;
На белковую недостаточность, как на причину асцита, указывают сильные отеки конечностей, скопление жидкости в плевральной полости;
При хилезном асците (на терминальной стадии цирроза печени) жидкость очень быстро прибывает, что сказывается на размерах живота;
Кожные симптомы выходят на первый план при асците, развивающемся на фоне ревматических патологий.
Существует три стадии асцита, которые определяются количеством жидкости в полости брюшины:
Первая стадия – асцит транзиторный. При этом объемы жидкости не превышают 400 мл. Заметить симптомы асцита самостоятельно практически невозможно. Лишнюю жидкость можно увидеть во время проведения инструментальных обследований (во время МРТ или ультразвукового исследования). Работа органов брюшной полости по причине скопления таких объемов жидкости не нарушается. Если человек и замечает у себя какие-то патологические симптомы, то они будут связаны с основной болезнью, провоцирующей асцит.
Вторая стадия – асцит умеренный. Объемы жидкости, одномоментно находящейся в брюшной полости, может достигать 4 литров . В этом случае больной уже замечает у себя тревожные симптомы, живот увеличивается и во время стояния начинает свисать. Усиливается одышка, особенно в лежачем положении. Врач способен определить асцит на основе осмотра пациента и пальпации его брюшной полости.
Третья стадия – асцит напряженный. Объемы жидкости будут превышать 10 литров . При этом в брюшной полости сильно повышается давление, что приводит к проблемам с функционированием внутренних органов. Состояние человека ухудшается и требует незамедлительной врачебной помощи.
Отдельно выделяют рефрактерный асцит. В этом случае патология чаще всего не поддается лечению, и жидкость, несмотря на проводимую терапию, продолжает прибывать в брюшную полость. Прогноз развития болезни неблагоприятный для жизни пациента.
Методы лечения асцита будут эффективны лишь в том случае, если они начали реализовываться своевременно. Для начала врач должен оценить стадию патологии и выяснить, что стало причиной ее развития.
Терапия ведется по следующим направлениям:
Основными препаратами, помогающими выводить лишнюю жидкость из организма, являются диуретики. Благодаря их приему удается добиться перехода лишней жидкости из брюшной полости в кровяное русло, что способствует уменьшению симптомов асцита. Для начала пациентам назначают самую маленькую дозу диуретиков, чтобы минимизировать риск развития побочных эффектов. Важный принцип лечения мочегонными препаратами – это медленное нарастание диуреза, который не будет приводить к значительным потерям калия и иных важнейших метаболитов. Чаще всего рекомендуют прием препаратов Альдактон, Верошпирон, Триамтерен, Амилорид. Параллельно назначают препараты калия. Одновременно в схему лечения вводят гепатопротекторы.
При этом врачи осуществляют ежесуточный контроль диуреза больного и при неэффективности лечения дозу препаратов увеличивают, либо заменяют их более сильными средствами, например, Триампуром или на Дихлотиазидом.
Кроме мочегонных пациентам назначают лекарства, направленные на укрепление стенок сосудов (витамин С, витамин Р, Диосмин), а также препараты, препятствующие выходу жидкости за пределы сосудистого русла (Реополиглюкин).
Улучшает обмен печеночных клеток введение белковых субстратов. Чаще всего для этой цели применяют концентрированную плазму, либо раствор Альбумина в 20%-ой концентрации.
Антибактериальные препараты назначают в том случае, если заболевание, вызвавшее асцит, имеет бактериальную природу.
Питание больного должно быть сбалансированным и высококалорийным, что позволит обеспечить потребности организма во всех необходимых ему микроэлементах. Важно ограничить потребление соли, а в чистом виде включать ее в меню запрещено вовсе.
Объемы потребляемой жидкости также должны быть скорректированы в меньшую сторону. Больным не рекомендуется за сутки выпивать более 1 литра жидкости без учета супов.
Важно, чтобы ежедневный рацион пациента был обогащен белковой пищей, но ее количество не должно быть избыточным. Потребление жиров следует сократить, особенно это касается больных, у которых асцит был спровоцирован панкреатитом.
Лапароцентез при асците брюшной полости выполняют в том случае, если пациент остается устойчив к медикаментозной коррекции. Для оттока жидкости возможна постановка перитонеовенозного шунта с частичной деперитонизацией стенок брюшной полости.
Операции, направленные на снижение давления в портальной системе, являются косвенными вмешательствами. К ним можно отнести протокавеальное шунтирование, редукцию селезеночного кровотока, внуртипеченочное портосистемное шунтирование.
Что касается трансплантации печени, то это очень сложная операция, которая может быть выполнена при устойчивом асците. Но, как правило, найти донора для пересадки органа является тяжелой задачей.
Лапароцентез брюшной полости при асците является хирургической манипуляцией, при которой жидкость из брюшной полости удаляют пункционно. За один раз не следует откачивать более 4 литров экссудата, так как это грозит развитием коллапса.
Чем чаще осуществляют пункцию при асците, тем выше риск развития воспаления брюшины. Кроме того, повышается вероятность формирования спаек и осложнений от проводимой процедуры. Поэтому при массивных асцитах предпочтительнее установка катетера.
Показаниями к проведению лапароцентеза является напряженный и рефрактерный асцит. Жидкость может быть откачана с помощью катетера, либо она просто свободно вытекает в заранее подготовленную посуду после установки в брюшную полость троакара.
Как быстро набирается жидкость при асците? Скорость набора жидкости в брюшной полости напрямую зависит от того, какое заболевание является причиной асцита. Медленнее всего этот процесс происходит при сердечных патологиях, а быстрее всего – при злокачественных опухолях и хилезном асците.
Сколько живут с асцитом брюшной полости при онкологии? Сам асцит напрямую не оказывает влияния на продолжительность жизни больного. Однако его развитие по причине онкологических болезней ухудшает прогноз на выживаемость. Срок жизни пациента зависит от эффективности проводимого лечения. Установлено, что при частых рецидивах асцита, устойчивого к терапии, больше 50% больных погибают в течение года.
Можно ли при асците делать клизму? Как правило, клизму при асците выполняют только в условиях медицинского учреждения в качестве подготовительного мероприятия перед хирургическим вмешательством.
Можно ли есть арбуз при асците? Арбуз при асците можно включать в меню, так как его мякоть обладает мочегонным эффектом и способствует выведению лишней жидкости из организма.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
источник
Асцит – патологическое скопление жидкости в брюшной полости.
Асцит может развиваться стремительно (в течение нескольких дней) либо на протяжении длительного периода (недель или месяцев). Клинически наличие свободной жидкости в брюшной полости проявляется при достижении довольно большого объема – от 1,5 л.
Количество жидкости в брюшной полости иногда достигает значительных цифр – 20 л и более. По происхождению асцитическая жидкость может быть воспалительного характера (экссудат) и невоспалительного, являясь следствием нарушения гидростатического либо коллоидно-осмотического давления при патологиях кровеносной или лимфатической системы (транссудат).
Выделяют несколько групп заболеваний, при которых развивается асцит:
- патологии, сопровождающиеся повышением давления в воротной вене печени, то есть портальной гипертензией (цирроз печени, болезнь Бадда – Киари, тромбоз в системе портальной вены, синдром Стюарта – Браса);
- злокачественные новообразования (карциноматоз брюшины, первичный рак печени, синдром Мейгса, мезотелиома брюшины, саркома большого сальника, псевдомиксома брюшины);
- застойные явления в системе нижней полой вены (хронический констриктивный перикардит, правожелудочковая сердечная недостаточность);
- воспалительные процессы в брюшной полости (туберкулезный перитонит, бактериальный перитонит, полисерозит при системной красной волчанке, альвеококкоз брюшины);
- прочие состояния (нефротический синдром, болезнь Уиппла, кишечная лимфангиэктазия, болезнь Менетрие, микседема, хронический панкреатит, белковые отеки при голодании).
Более чем в 80% случаев асцит вызывается декомпенсацией хронического заболевания или острым воспалительным процессом в печени. Вторая по частоте причина асцита – неопластические процессы в брюшной полости (около 10%). Заболевания сердечно-сосудистой системы влекут развитие асцита приблизительно в 5% случаев, прочие причины встречаются достаточно редко.
Риск повторного развития асцита в течение 6 месяцев – 43%, в течение 1 года – 69%, в течение 2 лет – 74%.
В зависимости от количества жидкости в брюшной полости говорят о нескольких степенях патологического процесса:
- Небольшой асцит (не более 3 л).
- Умеренный (3–10 л).
- Значительный (массивный) (10–20 л, в редких случаях – 30 л и более).
По инфицированности асцитического содержимого выделяют:
- стерильный (неинфицированный) асцит;
- инфицированный асцит;
- спонтанный бактериальный перитонит.
По ответу на проводимую терапию асцит бывает:
- транзиторным. Исчезает на фоне проводимого консервативного лечения параллельно с улучшением состояния пациента навсегда либо до периода очередного обострения патологического процесса;
- стационарным. Появление жидкости в брюшной полости не является случайным эпизодом, в незначительном объеме сохраняется даже несмотря на адекватную терапию;
- резистентным (торпидным, или рефрактерным). Большой асцит, который не удается не только купировать, но и даже уменьшить большими дозами диуретиков.
Если скопление жидкости продолжает неуклонно увеличиваться и достигает огромных размеров, вопреки проводимому лечению, такой асцит называют напряженным.
Основные признаки асцита – равномерное увеличение объема живота и нарастание массы тела. Нередко увеличение объема живота при асците пациенты ошибочно принимают за проявление ожирения, беременности или заболеваний кишечника, сопровождающихся повышенным газообразованием.
Асцит может развиваться стремительно (в течение нескольких дней) либо на протяжении длительного периода (недель или месяцев).
В положении стоя живот выглядит непропорционально большим, отвисшим, в положении пациента лежа на спине распластываются боковые фланки живота (наблюдается «лягушачий живот»). Кожа передней брюшной стенки натянутая, блестящая, напряженная. Возможны расширение и выпячивание пупочного кольца из-за повышения внутрибрюшного давления.
Если асцит спровоцирован повышением давления в портальной вене, отмечаются расширение и извитость вен передней брюшной стенки («голова Медузы»). Для цирроза характерны кожные «печеночные знаки»: ладонная эритема, сосудистые звездочки на груди и плечах, коричневатая пигментация лба и щек, белый цвет ногтевых пластин, пурпура.
Для достоверного подтверждения асцита необходим комплексный подход к диагностике:
- сбор анамнеза (информация о перенесенных инфекционных заболеваниях, возможном злоупотреблении алкоголем, хронической патологии, предыдущих эпизодах асцита);
- объективное обследование пациента (осмотр, пальпация органов брюшной полости, перкуссия живота в горизонтальном, вертикальном положении и на боку, а также определение флюктуации жидкости);
- УЗ-исследование;
- компьютерная томография;
- диагностический лапароцентез (прокол передней брюшной стенки с последующим исследованием асцитической жидкости).
Для устранения асцита в первую очередь необходимо купировать основное заболевание.
- диета с ограничением жидкости и соли;
- мочегонные средства (диуретики);
- гемодинамически активные нейрогормональные модуляторы – бета-блокаторы, ингибиторы ангиотензинпревращающего фермента (иАПФ), антагонисты рецепторов ангиотензина (АРА II);
- средства, повышающие в крови онкотическое (препараты плазмы крови и альбумина) и осмотическое (антагонисты альдостерона) давление;
- препараты для улучшения почечной фильтрации;
- гепатопротекторы;
- антибиотикотерапия (в случае необходимости);
- лечебный лапароцентез для уменьшения объема асцитической жидкости;
- хирургическое лечение, в тяжелых случаях – трансплантация печени.
Более чем в 80% случаев асцит вызывается декомпенсацией хронического заболевания или острым воспалительным процессом в печени.
Асцит является осложнением общих заболеваний, поэтому основная мера его профилактики – своевременное и адекватное лечение основного заболевания. Кроме того, способствуют предупреждению асцита:
- строгое следование рекомендациям лечащего врача;
- отказ от злоупотребления алкоголем;
- соблюдение диеты.
Двухлетняя выживаемость у пациентов с асцитом – 50%. При появлении рефрактерного асцита половина пациентов умирают в течение года.
Асцит может приводить к следующим тяжелым последствиям:
- дыхательная недостаточность (из-за увеличения объема брюшной полости и ограничения экскурсии диафрагмы);
- спонтанный бактериальный перитонит;
- рефрактерный асцит;
- печеночная энцефалопатия;
- гепаторенальный синдром.
Возникновение спонтанного бактериального перитонита у пациентов с циррозом печени приводит к повторным кровотечениям из варикозно расширенных вен пищевода. Смертность после первого эпизода кровотечения составляет 30–50%. У 70% пациентов, переживших один эпизод кровотечения из варикозных вен пищевода, кровотечения возникают повторно. Риск повторного развития асцита в течение 6 месяцев – 43%, в течение 1 года – 69%, в течение 2 лет – 74%.
Двухлетняя выживаемость у пациентов с асцитом – 50%. При появлении рефрактерного асцита половина пациентов умирают в течение года.
Неблагоприятные прогностические факторы для больных с асцитом:
- пожилой возраст (старше 60 лет);
- низкое АД (систолическое давление менее 80 мм рт. ст.);
- снижение скорости клубочковой фильтрации (менее 500 мл/мин);
- уменьшение содержания сывороточного альбумина (менее 28 г/л);
- гепатоцеллюлярная карцинома;
- сахарный диабет.
Видео с YouTube по теме статьи:
Образование: высшее, 2004 г. (ГОУ ВПО «Курский государственный медицинский университет»), специальность «Лечебное дело», квалификация «Врач». 2008-2012 гг. – аспирант кафедры клинической фармакологии ГБОУ ВПО «КГМУ», кандидат медицинских наук (2013 г., специальность «фармакология, клиническая фармакология»). 2014-2015 гг. – профессиональная переподготовка, специальность «Менеджмент в образовании», ФГБОУ ВПО «КГУ».
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его «мотор» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Средняя продолжительность жизни левшей меньше, чем правшей.
Наши почки способны очистить за одну минуту три литра крови.
Для того чтобы сказать даже самые короткие и простые слова, мы задействуем 72 мышцы.
Работа, которая человеку не по душе, гораздо вреднее для его психики, чем отсутствие работы вообще.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Во время чихания наш организм полностью прекращает работать. Даже сердце останавливается.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Полиоксидоний относится к иммуномодулирующим препаратам. Он воздействует на определенные звенья иммунитета, благодаря чему способствует повышению устойчивости о.
источник
Асцит – это вторичное состояние, характеризующееся накоплением экссудата или транссудата в свободной брюшной полости. Клинически проявляется увеличением объема живота, тяжестью, чувством распирания и болями в брюшной полости, одышкой. Диагностика асцита включает проведение УЗИ, КТ, УЗДГ, диагностической лапароскопии с исследованием асцитической жидкости. Для патогенетического лечения необходимо установить причину, вызвавшую скопление жидкости; к симптоматическим мероприятиям при асците относятся назначение мочегонных средств, пункционное удаление жидкости из брюшной полости.
Асцит или брюшная водянка может сопровождать течение самого широкого круга заболеваний в гастроэнтерологии, гинекологии, онкологии, урологии, кардиологии, эндокринологии, ревматологии, лимфологии. Накопление перитонеальной жидкости при асците сопровождается повышением внутрибрюшного давления, оттеснением купола диафрагмы в грудную полость. При этом значительно ограничивается дыхательная экскурсия легких, нарушается сердечная деятельность, кровообращение и функционирование органов брюшной полости. Массивный асцит может сопровождаться значительной потерей белка и электролитными нарушениями. Таким образом, при асците может развиваться дыхательная и сердечная недостаточность, выраженные обменные нарушения, что ухудшает прогноз основного заболевания.
Асцит у новорожденных часто встречается при гемолитической болезни плода; у детей раннего возраста – при гипотрофии, экссудативных энтеропатиях, врожденном нефротическом синдроме. Развитие асцита может сопровождать различные поражения брюшины: разлитой перитонит неспецифической, туберкулезной, грибковой, паразитарной этиологии; мезотелиому брюшины, псевдомиксому, перитонеальный карциноз вследствие рака желудка, толстого кишечника, молочной железы, яичников, эндометрия.
Асцит может служить проявлением полисерозита (одновременного перикардита, плеврита и водянки брюшной полости), который встречается при ревматизме, системной красной волчанке, ревматоидном артрите, уремии, а также синдрома Мейгса (включает фиброму яичника, асцит и гидроторакс).
Частыми причинами асцита выступают заболевания, протекающие с портальной гипертензией – повышением давления в портальной системе печени (воротной вене и ее притоках). Портальная гипертензия и асцит могут развиваться вследствие цирроза печени, саркоидоза, гепатоза, алкогольного гепатита; тромбоза печеночных вен, вызванного раком печени, гипернефромой, заболеваниями крови, распространенным тромбофлебитом и т. д.; стеноза (тромбоза) воротной или нижней полой вены; венозного застоя при правожелудочковой недостаточности.
К развитию асцита предрасполагает белковая недостаточность, заболевания почек (нефротический синдром, хронический гломерулонефрит), сердечная недостаточность, микседема, болезни ЖКТ (панкреатит, болезнь Крона, хроническая диарея), лимфостаз, связанный со сдавлением грудного лимфатического протока, лимфоангиоэктазиями и затруднением лимфооттока из брюшной полости.
В норме серозный покров брюшной полости – брюшина продуцирует незначительное количество жидкости, необходимое для свободного движения петель кишечника и предупреждения склеивания органов. Этот экссудат всасывается обратно самой же брюшиной. При целом ряде заболеваний секреторная, резорбтивная и барьерная функции брюшины нарушаются, что приводит к возникновению асцита.
Таким образом, в основе патогенеза асцита может лежать сложный комплекс воспалительных, гемодинамических, гидростатических, водно-электролитных, метаболических нарушений, вследствие чего происходит пропотевание интерстициальной жидкости и ее скопление в брюшной полости.
В зависимости от причин патология может развиваться внезапно или постепенно, нарастая на протяжении нескольких месяцев. Обычно пациент обращает внимание на изменение размера одежды и невозможность застегнуть пояс, увеличение веса. Клинические проявления асцита характеризуются ощущениями распирания в животе, тяжестью, абдоминальными болями, метеоризмом, изжогой и отрыжкой, тошнотой.
По мере нарастания количества жидкости живот увеличивается в объеме, пупок выпячивается. При этом в положении стоя живот выглядит отвисшим, а в положении лежа становится распластанным, выбухающим в боковых отделах («лягушачий живот»). При большом объеме перитонеального выпота появляется одышка, отеки на ногах, затрудняются движения, особенно повороты и наклоны туловища. Значительное повышение внутрибрюшного давления при асците может приводить к развитию пупочной или бедренной грыж, варикоцеле, геморрою, выпадению прямой кишки.
Асцит при туберкулезном перитоните вызван вторичным инфицированием брюшины вследствие генитального туберкулеза или туберкулеза кишечника. Для асцита туберкулезной этиологии также характерны похудание, лихорадка, явления общей интоксикации. В брюшной полости, кроме асцитической жидкости, определяются увеличенные лимфоузлы вдоль брыжейки кишечника. Экссудат, полученный при туберкулезном асците, имеет плотность >1016, содержание белка 40-60 г/л, положительную реакцию Ривальта, осадок, состоящий из лимфоцитов, эритроцитов, эндотелиальных клеток, содержит микобактерии туберкулеза.
Асцит, сопровождающий перитонеальный карциноз, протекает с множественными увеличенными лимфоузлами, которые пальпируются через переднюю брюшную стенку. Ведущие жалобы при данной форме асцита определяются локализацией первичной опухоли. Перитонеальный выпот практически всегда имеет геморрагический характер, иногда в осадке обнаруживаются атипичные клетки.
При синдроме Мейгса у пациенток выявляется фиброма яичника (иногда злокачественные опухоли яичника), асцит и гидроторакс. Характерны боли в животе, выраженная одышка. Правожелудочковая сердечная недостаточность, протекающая с асцитом, проявляется акроцианозом, отеками голеней и стоп, гепатомегалией, болезненностью в правом подреберье, гидротораксом. При почечной недостаточности асцит сочетается с диффузным отеком кожи и подкожной клетчатки – анасаркой.
Асцит, развивающийся на фоне тромбоза воротной вены, носит упорный характер, сопровождается выраженным болевым синдромом, спленомегалией, незначительной гепатомегалией. Вследствие развития коллатерального кровообращения нередко возникают массивные кровотечения из геморроидальных узлов или варикозно увеличенных вен пищевода. В периферической крови выявляется анемия, лейкопения, тромбоцитопения.
Асцит, сопровождающий внутрипеченочную портальную гипертензию, протекает с мышечной дистрофией, умеренной гепатомегалией. На коже живота при этом хорошо заметно расширение венозной сети в виде «головы медузы». При постпеченочной портальной гипертензии стойкий асцит сочетается с желтухой, выраженной гепатомегалией, тошнотой и рвотой.
Асцит при белковой недостаточности, как правило, небольшой; отмечаются периферические отеки, плевральный выпот. Полисерозиты при ревматических заболеваниях проявляются специфическими кожными симптомами, асцитом, наличием жидкости в полости перикарда и плевры, гломерулопатией, артралгиями. При нарушениях лимфооттока (хилезном асците) живот быстро увеличивается в размерах. Асцитическая жидкость имеет молочный цвет, пастообразную консистенцию; при лабораторном исследовании в ней выявляются жиры и липоиды. Количество жидкости в брюшинной полости при асците может достигать 5-10, а иногда и 20 литров.
В ходе осмотра гастроэнтеролога исключаются другие возможные причины увеличения объема живота – ожирение, киста яичника, беременность, опухоли брюшной полости и т. д. Для диагностики асцита и его причин проводится перкуссия и пальпация живота, УЗИ брюшной полости, УЗДГ венозных и лимфатических сосудов, МСКТ брюшной полости, сцинтиграфия печени, диагностическая лапароскопия, исследование асцитической жидкости.
Перкуссия живота при асците характеризуется притуплением звука, смещением границы тупости при изменениях положения тела. Прикладывание ладони к боковой поверхности живота позволяет ощутить толчки (симптом флюктуации) при постукивании пальцами по противоположной стенке живота. Обзорная рентгенография брюшной полости позволяет идентифицировать асцит при объеме свободной жидкости более 0,5 л.
Из лабораторный тестов при асците проводится исследование коагулограммы, биохимических проб печени, уровней IgA, IgM, IgG, общего анализа мочи. У пациентов с портальной гипертензией показано выполнение ЭГДС с целью обнаружения варикозно измененных вен пищевода или желудка. При рентгеноскопии грудной клетки может выявляться жидкость в плевральных полостях, высокое стояние дна диафрагмы, ограничение дыхательной экскурсии легких.
В ходе УЗИ органов брюшной полости при асците изучаются размеры, состояние тканей печени и селезенки, исключаются опухолевые процессы и поражения брюшины. Допплерография позволяет оценить кровоток в сосудах портальной системы. Гепатосцинтиграфия проводится для определения поглотительно-экскреторной функции печени, ее размеров и структуры, оценки выраженности цирротических изменений. С целью оценки состояния спленопортального русла проводится селективная ангиография – портография (спленопортография).
Всем пациентам с асцитом, выявленным впервые, выполняется диагностический лапароцентез для забора и исследования характера асцитической жидкости: определения плотности, клеточного состава, количества белка и бактериологического посева. При сложно дифференцируемых случаях асцита показано проведение диагностической лапароскопии или лапаротомии с прицельной биопсией брюшины.
Патогенетическое лечение требует устранения причины скопления жидкости, т. е. первичной патологии. Для уменьшения проявлений асцита назначаются бессолевая диета, ограничение приема жидкости, мочегонные препараты (спиронолактон, фуросемид под прикрытием препаратов калия), проводится коррекция нарушений водно-электролитного обмена и снижение портальной гипертензии с помощью антагонистов рецепторов ангиотензина II и ингибиторов АПФ. Одновременно показано применение гепатопротекторов, внутривенное введение белковых препаратов (нативной плазмы, раствора альбумина).
При асците, резистентном к проводимой медикаментозной терапии, прибегают к абдоминальному парацентезу (лапароцентезу) – пункционному удалению жидкости из брюшной полости. За одну пункцию рекомендуется эвакуировать не более 4-6 л асцитической жидкости ввиду опасности развития коллапса. Частые повторные пункции создают условия для воспаления брюшины, образования спаек и повышают вероятность осложнений последующих сеансов лапароцентеза. Поэтому при массивных асцитах для длительной эвакуации жидкости производят установку постоянного перитонеального катетера.
К вмешательствам, обеспечивающим условия для путей прямого оттока перитонеальной жидкости, относятся перитонеовенозный шунт и частичная деперитонизация стенок брюшной полости. К косвенным вмешательствам при асците относятся операции, снижающие давление в портальной системе. В их число входят вмешательства с наложением различных портокавальных анастомозов (портокавальное шунтирование, трансъюгулярное внутрипеченочное портосистемное шунтирование, редукция селезеночного кровотока), лимфовенозное соустье. В некоторых случаях при рефрактерном асците производится спленэктомия. При резистентном асците может быть показана трансплантация печени.
Наличие асцита существенно утяжеляет течение основного заболевания и ухудшает его прогноз. Осложнениями самого асцита могут стать спонтанный бактериальный перитонит, печеночная энцефалопатия, гепаторенальный синдром, кровотечения. К неблагоприятным прогностическим факторам у пациентов с асцитом относят возраст старше 60 лет, гипотонию (ниже 80 мм рт. ст), почечную недостаточность, гепатоцеллюлярную карциному, сахарный диабет, цирроз печени, печеночноклеточную недостаточность и др. По данным специалистов в сфере клинической гастроэнтерологии, двухлетняя выживаемость при асците составляет около 50%.
источник