
Как и любая другая операция, лапароцентез (прокол) проходит в несколько этапов. Больного сначала подготавливают к процедуре: необходимо почистить кишечник и опорожнить мочевой пузырь. Если диагноз подтверждается, операция по удалению асцита проводится под местной анестезией с применением одного инструмента – троакара, у которого конец сильно заострен. В комплекте к нему идет полихлорвиниловая трубка, при помощи которой осуществляется пункция асцита и специальный зажим.

- Разрез (прокол) делается на линии живота на расстоянии в 2-3 см от линии пупка. Предварительно хирург обмазывает место прокола антисептиками.
- Затем он производит послойную инфильтрацию тканей возле места прокола растворами ледокаина 2% или новокаина 1%.
- После обезболивания скальпелем производится рассечение кожи, подкожной клетчатки и мышцы брюшины, прокол (парацентез) должен обеспечить насечку диаметром несколько шире, чем диаметр инструмента, используемого при проведении лапароцентеза, но не протыкать кожу насквозь. Задача хирурга – сделать дозированный разрез-прокол, который затрагивает только верхние слои кожи.
- Чтобы случайно вслепую не повредить трубкой-катетером кишечник, лапароцентез и пункция проводятся с использованием УЗИ или специальных насадок — приспособлений, позволяющих сделать безопасный канал, свободный от петель кишки.
- Берется в руки троакар, и уже им совершается окончательный — прокол брюшной полости при асците вращательными движениями. Троакар внешне похож на стилет. Внутри него есть пространство, куда вставляется полихлорвиниловая трубка, при помощи которой производится пункция.
- Если троакар был вставлен правильно, жидкость должна вытекать струей. Когда струйка потекла после прокола, трубку можно проткнуть вовнутрь еще на 2-3 см. Это делается для того чтобы конец полихлорвиниловой трубки не сместился в сторону мягких тканей во время длительной откачки асцитической жидкости.
- Посредством трубки сначала производится пункция, а потом удаляется лишняя вода (откачка происходит очень медленно, примерно литр за пять минут, ориентируясь на состояние больного во время операции). Сегодня лапароцентез брюшной полости при асците позволяет удалять до 10 литров единовременно.
- Чтобы резко не упало давление внутри живота, ассистент хирурга одновременно с парацентезом постоянно стягивает живот больного тонким полотенцем.
- Когда эвакуация асцита заканчивается, на прокол и рану накладывается тугая повязка, операция заканчивается, пациента укладывают на правый бок и дают ему немного полежать. Целесообразно также хорошо затянуть живот большой марлевой повязкой. Это поможет сохранить внутриутробное давление.
Как показывает практика, диагностический парацентез при асците и откачивание жидкости при нем уже не раз доказал свою высокую эффективность. Но само проведение процедуры парацентеза (прокола) может сопровождаться серьезными осложнениями. Чего стоит опасаться:
- Несоблюдение правил антисептики приводит к развитию флегмоны брюшной стенки – опасного заболевания, при котором нередко происходит сепсис.
- Когда производится неправильный прокол, возможно повреждение больших и малых сосудов, и даже органов живота.
- Опасна и медиастинальная эмфизема (накопление воздуха в тканях), поэтому удаление жидкости при асците должен производить опытный хирург, имеющий опыт работы с эндоскопическим оборудованием.

Когда дренаж ультрафильтрата не предусмотрен, прокол при асците не делается. В стационаре для диагностики используется щадящий катетер. При помощи него обычным шприцем производится забор жидкости. Если она в шприц не идет, то брюшная полость обкалывается изотоническим раствором хлорида натрия, а потом попытка снова повторяется. Забор позволяет получить такое количество материала, которого хватит для определения всех диагностических показателей. При помощи лапароцентеза (прокола) сегодня можно производить визуальный осмотр брюшной полости. В этом случае через троакар необходимо ввести специальный эндоскопический аппарат, который называется лапароскоп.
В настоящее время лапароцентез позволяет добиваться хороших результатов. Это единственный метод помощи при напряженном асците, тогда, когда у больного наблюдаются серьезные дыхательные нарушения и угроза разрыва пупочной грыжи. Возможно многократное применение лапароцентеза (прокола) при асците, тогда, когда нужно удалить большое количество жидкости (больше 10 литров).
Как показывает практика, одно медикаментозное лечение не показывает необходимых результатов, в некоторых случаях лапароцентез при асците помогает значительно облегчить состояние больного, а значит, увеличить шансы на выздоровление.
источник
Асцит или по-народному «водянка живота» — это не отдельное заболевание. Скопление выпота в полости брюшины с последующим увеличением живота является одним из проявлений декомпенсации приспособительных механизмов организма человека.
В клиническом течении разных заболеваний асцит рассматривают, как закономерный симптом и последствие нарушений или тяжелое осложнение. Асцит при циррозе печени возникает у 50% пациентов в течение 10 лет, а среди причин эта болезнь составляет ¾ всех случаев водянки.
Поскольку большинство случаев цирроза печени связано с алкоголизмом и поражает мужчин (75–80%), то и асцит чаще наблюдается у представителей сильного пола.
Вылечить асцит практически невозможно, поскольку нет радикально действующих лекарств, которые восстановят нарушенный циррозом метаболизм. Больной человек до конца жизни вынужден бороться с излишками образования жидкости.
В патогенезе асцита на фоне цирроза печени долгое время основная роль уделялась двум видам изменений:
- росту давления в воротной вене (портальной гипертензии), распространяющегося на всю региональную венозную и лимфатическую сеть;
- резкому снижению функции печени по синтезу белка из-за замены части клеток фиброзной тканью.
В результате в сосудах брюшной полости появляются необходимые условия для выхода жидкой части крови и плазмы:
- значительно увеличивается гидростатическое давление, которое выжимает жидкость наружу;
- снижается онкотическое давление, которое в основном поддерживается альбуминовой фракцией белков (на 80%).
В брюшной полости постоянно находится небольшое количество жидкости для предупреждения склеивания внутренних органов, скольжения кишечника. Она обновляется, излишки всасываются эпителием. При образовании асцита этот процесс прекращается. Брюшина не в состоянии впитать большой объем.
Выраженность асцита полностью зависит от степени утраты гепатоцитов. Если при гепатите (воспалении) можно надеяться на снятие процесса и полное восстановление функций, то участки цирротической рубцовой ткани не могут в дальнейшем превратиться в печеночные клетки. Лечебные мероприятия только поддерживают оставшийся запас гепатоцитов и возмещают утерянные функции. Без постоянного лечения больной прожить не может.
Дополнительные причины появляются в ответ на снижение объема циркулирующей крови:
- подключается механизм компенсации кислородного голодания тканей (выброс антидиуретического гормона и альдостерона), которые способствуют задержке натрия, соответственно по законам химии к его молекулам присоединяется вода;
- постепенно нарастает гипоксия сердечной мышцы (миокарда), снижается сила выброса крови, что приводит к застойным явлениям в нижней полой вене, отекам на ногах за счет задержки крови на периферии.
Портальную гипертензию, нарушения гемодинамики и нейрогормональной регуляции современные ученые считают пусковыми факторами в развитии асцита. Патогенетические нарушения рассматривают как комбинацию разных уровней прогрессирующего процесса. Все выше приведенные причины отнесены к системным или общим. Но большее значение придается местным факторам.
- повышение сосудистого сопротивления внутри печеночных долек, они могут быть обратимыми и необратимыми (полный блок);
- внутрипеченочный блок способствует усилению образования лимфы, она просачивается сквозь сосудистую стенку и капсулу печени прямо в брюшную полость или «наводняет» воротную вену и грудной лимфатический проток;
- накопление в крови пациентов нерасщепленных веществ с сосудорасширяющим действием (вазодилататоров типа глюкагона), которые приводят к расширению периферических артерий, открывают артериовенозные шунты в органах и тканях,ив результате снижается наполнение кровью артерий, увеличивается выброс сердца, одновременно растет портальная гипертензия;
- рефлекторно депонируется значительная часть плазмы в сосудах брюшной полости;
- действие вазодилататоров усиливается при недостаточной выработке печенью оксида азота.
Именно из синусоидов выходит жидкость в вены и лимфатические сосуды. Повышение давления внутри долек приводит к ее проникновению в околосинусоидальное пространство, а затем в брюшину.
Поскольку мы описываем состояние пациента при асците, вызванном циррозом печени, то всю симптоматику нужно разделить на зависящую от цирроза или определяющую асцит. В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе.
К симптомам цирроза относятся тупая боль в подреберье справа или чувство тяжести после еды, особенно жирной и острой пищи, употребления алкогольных напитков, физической работы, постоянная горечь или неприятный привкус во рту, тошнота, редкая рвота.
Возникают жалобы на слабость, вздутие и урчание в животе, учащенный жидкий стул, резкое похудение. Больной страдает от зуда кожи, бледности, желтоватого оттенка сухой кожи. Импотенция и рост грудных желез у мужчин, а также нарушение менструальной функции и способности забеременеть у женщин — возможные осложнения патологии.
Специалисты диагностируют изменение состояния языка. Его называют «лакированным» за счет покраснения и отечности. Появляются сосудистые звездочки, которые образуются на лице (в области носа, век) могут кровоточить, периодическое повышение температуры.
Появление кровоподтеков из-за нарушения свертываемости крови, изменения мочи (становится темной и мутной), а кал светлеет — сопутствующие изменения. При осмотре врач обнаруживает увеличенную болезненную печень.
Непосредственная симптоматика асцита возникает на фоне уже имеющихся проявлений цирроза, когда объем скопившейся жидкости превысит литр. За несколько дней больной замечает значительное увеличение живота. Кожа становится растянутой, гладкой, со стриями (белыми полосками) по бокам, пупок выпячивается кнаружи. Расширенные вены сплетаются в сеть вокруг пупка, образуют картину «головы медузы».
Характерно изменение формы живота в разном положении пациента: стоя видна округлость, свисающая книзу, лежа на спине — живот растекается в стороны, становится похожим на лягушачий. У пациентов появляются боли ближе к грудине (застой в левой доле печени).
Давление на купол диафрагмы приводит к снижению легочного пространства. У пациента возникает одышка, которая усиливается в положении лежа. Становится невозможно уснуть без высокого подголовника или подушки. Одновременный застой в легких проявляется кашлем с мокротой, синюшностью губ.
Постоянное давление на желудок сопровождается чувством тяжести даже при употреблении небольшого количества пищи, изжогой, отрыжкой. Реже появляется рвота пищей, желчью, кишечным содержимым.
Нарушение стула проявляется поносами и длительными запорами с клиникой кишечной непроходимости. Больной отмечает дизурические явления: учащенное мочеиспускание, болезненные позывы. Присоединяются воспалительные заболевания почек, мочевого пузыря. На стопах и голенях формируются отеки из-за присоединения декомпенсации сердца, застоя лимфы.
Если накопление асцитической жидкости доходит до 15–20 л, то у пациента появляются:
- грыжа белой линии, паховая или пупочная;
- расширение геморроидальных вен с обострением геморроя, кровотечением;
- видимое набухание вен на шее в связи с ростом давления в яремной вене;
- у 6–7% пациентов образуется дополнительный выпот в правую плевральную полость (гидроторакс).
источник
Врачи Европейской клиники специализируются на работе с пациентами, имеющими асцит. Особенности лечения асцита у нас:
- Мы проводим комплексное лечение. При лапароцентезе (проколе брюшной стенки для удаления жидкости из живота) мы устанавливаем временные или постоянные перитонеальные катетеры. Это позволяет не ограничивать пациента в движении.
- Если это показано, пациенту назначают специальное питание с ограничением водно-солевой нагрузки.
- Если асцит возник на фоне онкологического заболевания, может быть проведена химиотерапия. Благодаря этому мы достигаем улучшения состояния пациентов с асцитом при прогрессирующем раке яичников и толстой кишки.
- Эффективна внутриполостная химиотерапия. После удаления жидкости, в брюшную полость вводится химиопрепарат. Примерно в половине случаев повторная эвакуация жидкости не требуется как минимум 2 месяца.
Когда пациент с онкологическим заболеванием и асцитом переходит на комплексную терапию, лапароцентез требуется в 2–3 раза реже, чем обычно.
Если в брюшной полости находится небольшое количество жидкости, это никак не проявляется. Кроме того, это нормально: в сутки организм человека производит и поглощает в брюшной полости примерно 1,5 л жидкости. При начальной стадии асцита особых жалоб у пациентов нет, и обнаружить патологическое состояние можно только во время ультразвукового исследования.
Когда асцит прогрессирует, человек чувствует тяжесть в области живота, а в нижней его части — тупые ноющие боли. Впоследствии возникает затруднение дыхания, расстройство пищеварения (тошнота, отрыжка, нарушения стула) и нарушение мочеиспускания. В наиболее тяжёлых формах асцит значительно ухудшает самочувствие, в животе появляются неприятные ощущения, возникает одышка, происходит раннее насыщение и формируется пупочная грыжа.
В брюшной полости может скопиться 5–10 л жидкости, а иногда и 20 л. Из-за этого сильно сдавливаются внутренние органы, повышается внутрибрюшное давление и диафрагма оттесняется в грудную полость. Это влечёт за собой сильное затруднение дыхания. Из-за того, что в органах брюшной полости увеличивается сопротивление кровотоку, возникает сердечная недостаточность. Следствием длительно существующего асцита становится нарушение дренирования лимфатической системы. Из-за этого также возникает нарушение лимфооттока в нижних конечностях и, как следствие, их отёк. Также может произойти обратный ход лимфы во внутренние органы. В результате раковые клетки попадают в здоровые органы из поражённых лимфоузлов. Это может спровоцировать развитие метастазов в печени, желудке, поджелудочной железе и других органах.
Когда в брюшной полости находится более одного литра жидкости, асцит можно заметить при обычном осмотре: живот увеличен или деформирован, в вертикальном положении выглядит отвисшим, в лежачем положении живот распластан, боковые отделы выглядят набухшими (так называемый «лягушачий живот»). У худых пациентов нередко выпирает пупок. У человека может также возникнуть гидроторакс — присутствие жидкости в плевральной полости. Обычно это состояние развивается у пациентов с застойной сердечной недостаточностью при длительно существующем асците.
Небольшой или умеренный асцит развивается у 15–50 процентов пациентов на ранних стадиях рака. На поздних стадиях тяжёлый асцит встречается у 7–15 процентов пациентов.
У пациентов с распространенным раком на поздней стадии чаще всего встречается асцит в области легкого или экссудативный плеврит.
При асците в брюшной полости происходит патологическое скопление жидкости. Дело в том, что при некоторых заболеваниях нарушается регуляция водно-солевого обмена и нормальная циркуляция жидкости в брюшной полости. Причиной могут быть:
- Онкологические заболевания: вторичный канцероматоз брюшины, лимфома и лейкоз, метастазы в области ворот печени, первичная мезотелиома.
- Болезни печени и её сосудов: рак печени, портальная гипертензия, цирроз печени, вено-окклюзионная болезнь, болезнь Бадда — Киари.
- Перитонит (воспаление брюшины) различного происхождения: панкреатический, грибковый, паразитарный, туберкулёзный.
- Застойная сердечная недостаточность, констриктивный перикардит.
- Другие болезни: опухоли и кисты яичников (синдром Мейгса), киста поджелудочной железы, болезнь Уиппла, саркоидоз, системная красная волчанка, микседема.
В Европейской клинике проводится лечение асцита различного происхождения. Но так как основная наша работа связана с лечением злокачественных новообразований, значительную часть наших пациентов составляют онкобольные.
Есть несколько основных методов лечения асцита у пациентов с онкологическими заболеваниями:
- консервативная терапия (антагонисты альдостерона, мочегонные препараты) — направлена на нормализацию водно-солевого обмена и уменьшение образования жидкости в брюшной полости;
- лапароцентез — прокол брюшной стенки под контролем ультразвука; используется не только для выведения жидкости, но и для установки дренажа, который будет служить для продолжительного вывода жидкости;
- паллиативные хирургические операции — перитонеовенозный шунт, оментогепатофренопексия, деперитонизация стенок брюшной полости и другие.
Народные методы лечения асцита, возникшего на фоне онкологического заболевания, не имеют доказанной эффективности и безопасности, поэтому в Европейской клинике не применяются.
Если вы обратились в нашу клинику по поводу асцита на фоне рака, мы рекомендуем получить «второе мнение» касательно лечения основного заболевания у наших клинических онкологов и химиотерапевтов.
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО. Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Читать далее…
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО.
Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Больная Ш. была экстренно госпитализирована в специализированное отделение Европейской клиники, после проведения активной симптоматической терапии, направленной на нормализацию показателей крови и восстановление водно-электролитного баланса, был установлен перитонеальный порт. Под контролем уровня белка плазмы проведено разрешение асцита. Использование перитонеальных портов позволяет осуществить удаление асцитической жидкости дробно, дозированно, что в конечном итоге исключает возникновение серьезных осложнений в виде геморрагического синдрома, связанных с гемодилюцией и коагулопатией в результате массивного поступления асцитического содержимого в венозное русло.
После стабилизации общего состояния, на фоне нутритивной поддержки, противорвотной и антисекреторной терапии пациентка Ш. получила специфическое химиотерапевтическое лечение с хорошим эффектом. По факту разрешения асцита при наличии перитонеального порта стало возможным проведение внутрибрюшной химиотерапии.
Спустя шесть месяцев после описанной госпитализации пациентка вернулась к привычному для нее образу жизни, продолжает получать системное лечение в амбулаторном режиме под контролем команды специалистов Европейской клиники. Ответ на лечение расценивается как положительный, при отсутствии асцита и суммарным уменьшением размеров очагов более чем на 70%. Комбинированное лечение в формате системной и локальной (внутрибрюшной) терапии с имплантацией порт-системы является оптимальным режимом ведения данной группы пациентов. В практике врачей Европейской клиники подобные случаи встречаются на регулярной основе. Скрыть
Чаще всего к накоплению жидкости приводят следующие онкологические заболевания:
- рак яичников (у 25–30 процентов пациентов),
- рак молочной железы,
- рак матки,
- рак желудка,
- рак толстой кишки.
Накопление жидкости в брюшной полости при раке происходит из-за того, что поражается брюшина (оболочка, выстилающая изнутри стенки брюшной полости и покрывающая расположенные в ней органы). На её париетальном и висцеральном листках поселяются опухолевые клетки, в результате чего происходит нарушение лимфатического дренажа. Это и вызывает ухудшение всасывания жидкости. Обычно причиной становятся опухоли желудочно-кишечного тракта и асцит при раке яичников.
Когда в печени образуется опухоль или метастазы, причина асцита в другом: сжимается венозная система печени и нарушается естественный венозный отток от кишечника. Такой асцит развивается быстро, и обычно течёт дольше и тяжелее. 15 процентов случаев скопления жидкости в брюшной полости при онкологических заболеваниях приходится именно на эту его форму.
Лимфома брюшной полости вызывает асцит через закупорку и выпот (просачивание) лимфы из внутрибрюшных лимфатических протоков.
В лечебных учреждениях, которые не специализируются на лечении онкологических заболеваний, подход к пациентам с асцитом может быть неэффективным из-за особенностей этого состояния. Например, основное лечение может заключаться в применении мочегонных препаратов, антагонистов альдостерона, изменении диеты для ограничения водной и солевой нагрузки. Эффективность этого подхода для уменьшения портальной гипертензии относительна, у онкобольных асцит вызван канцероматозом брюшины. Поэтому консервативная терапия не может быть основным методом лечения у таких пациентов.
Обычно жидкость удаляется из брюшной полости с помощью лапароцентеза (абдоминального парацентеза). Это хирургическая процедура, которая проводится хирургом и анестезиологом-реаниматологом.
Консервативная терапия применяется в лечении небольших асцитов и средней степени выраженности. Другими словами, если не возникают утомляющие и истощающие симптомы: боль, частое дыхание (тахипноэ) и др. До 65% пациентов имеют улучшение состояния при терапии мочегонными препаратами — так можно выводить до 1 литра жидкости в день. «Золотым стандартом» считается спиронолактон, его назначают в дозе от 100 до 200 мг 1–2 раза в сутки. Также используется его сочетание с фуросемидом в дозе 40–240 мг в сутки. Как долго и в каком объёме будет проводиться такая терапия, зависит от скорости потери жидкости, ее определяют по изменению массы тела.
На поздних стадиях онкологического заболевания уменьшение потребления соли и воды может снизить качество жизни. Поэтому в Европейской клинике такая коррекция диеты назначается редко.
Асцит при онкологическом заболевании необходимо лечить хирургическим путём, когда это:
- Рефрактерный, то есть не поддающийся консервативному лечению.
- Большой асцит, то есть если необходимо вывести до 6–10 л жидкости за один раз (эта тяжёлая процедура проводится по строгим медицинским показаниям).
- Гигантский асцит. В этом случае нужна комбинированная операция, которая включает выведение большого объёма жидкости (до 5–7 л) в первые сутки и выведение остального объёма со скоростью не больше, чем 1 л в сутки в течение 7–10 дней.
В классическом варианте лапароцентез проводится на пустой мочевой пузырь, пациент садится, тяжелобольного человека укладывают на бок.
Без соблюдения правил асептики и антисептики проводить лапароцентез опасно. Поэтому выпуск жидкости проводится только в специализированном лечебном учреждении с лицензией на выполнение хирургических вмешательств и имеющим стационар. Если пациент находится в тяжелом состоянии, сложно передвигается, для него вызывают скорую.
Сначала выполняется местная анестезия, затем под контролем ультразвука делается прокол троакаром (инструментом в виде тонкой трубки с острым концом) по средней линии живота или по линии, соединяющей пупок с гребнем подвздошной кости. Обычно за один раз выводится не больше 5–6 л жидкости. Чтобы артериальное давление резко не упало и не случился коллапс сосудов, жидкость выпускается медленно.
В соответствии с классической методикой пациенту необходимо лежать в течение нескольких часов на свободном от пункции боку. Если в это время незначительное количество жидкости продолжает выделяться, то при желании накладывается резервуар, который убирает через сутки или двое.
Если требуется удалить большое количество жидкости, то происходит потеря белка и солей, что становится причиной белковой недостаточности. Для предотвращения такого осложнения человеку вводят альбумин. При повторной пункции может возникнуть ещё одно осложнение — сращение сальника (части брюшины) или кишки с передней стенкой живота. Из-за этого работа кишечника значительно ухудшается, а при последующих пункциях могут развиться тяжёлые осложнения.
При современном подходе к проведению лапароцентеза отвод жидкости происходит преимущественно через постоянный перитонеальный катетер. Одновременно дефицит объёма циркулирующей крови замещается плазмаэкспандерами (от англ. plasma expander — увеличивающий объём плазмы). Обычно для этого используются 10-20-процентные растворы альбумина.В некоторых случаях вместо альбумина можно использовать аминостерил, полиглюкин, реополиглюкин (декстран-40), гемацелл и новые препараты на основе крахмала (рефортан, стабизол, ХАЕС-стерил). Такая альтернатива помогает лишь возместить дефицит жидкости в крови, но на дефицит белка эти препараты не влияют.
Некоторым больным асцитом проводят оментогепатофренопексию. Это лапароскопическая операция, при которой сальник подшивается к участкам поверхности печени и диафрагмы. Благодаря тому, что между сальником и печенью возникает контакт, появляются условия для всасывания асцитической жидкости находящимися рядом тканями. Если у пациента есть канцероматоз брюшины, операция выполняется ограниченно. Обычно у таких больных оментогепатофренопексия становится частью паллиативного лечения.
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара — 50000 руб.
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Лечение асцита проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении асцита и знаем, что можно сделать.
источник
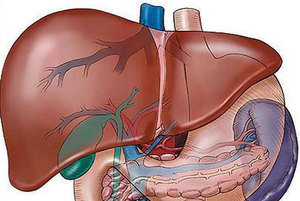
С этого и начинает своё развитие цирроз, что значительно укорачивает продолжительность жизни человека, не говоря уже об ухудшении качества жизни. При повышении давления и застое цирроза может развиться одно из самых опасных осложнений — асцит.
При проявлении симптомов асцита, — сильное вздутие живота, кровотечение из носа или вен пищевода, — можно констатировать факт запущенности цирроза. Асцит проявляется в результате повышения давления и накопления жидкости в брюшной полости. Если в обычном состоянии брюшная полость содержит в себе небольшое количество жидкости (примерно 200 мл), то при асците может накопиться до нескольких литров.
Асцит может быть нескольких типов. Типы дифференцируются при определении количества жидкости, находящейся в брюшной полости. Таким образом, можно выделить следующие три типа:
- Жидкости содержится до трёх литров, и прогноз на выздоровление самый оптимистичный;
- Больше трёх литров жидкости, наблюдаются признаки печёночной энцефалопатии;
- Жидкости накапливается больше двадцати литров, наблюдаются проблемы с передвижением и затруднения с дыханием.
Разные типы асциты при циррозе печени лечатся по-разному. Если первые два типа поддаются лечению и довольно уязвимы к медицинскому воздействию, то третий тип может вызвать сложности с его лечением. Следует следить за своим здоровьем, что избежать накапливания такого огромного количества жидкости в брюшной полости. Но, сколько жидкости ни накопилось, следует прибегнуть к лечению немедленно, чтобы не вызвать осложнений и фатальных последствий.
Итак, при назначении диеты, запрещается употребление всех солёных и острых блюд. Соль, вообще, должна употребляться в очень ограниченном количестве — не более пяти грамм. Также запрещается употребление блюд с содержанием пищевой соды. Таким образом, нельзя есть выпечку и пить минеральную воду. Особенно строго при асците регулируется количество потребляемой жидкости (до 1-1,5 литра в сутки).
Также при осуществлении лечебных мероприятий следует упомянуть о рекомендации врачей соблюдать постельный режим, так как именно в этом положении почки лучше фильтруют жидкость, что положительно влияет на процесс выздоровления хоть и не радикально, но всё же.
Самым идеальным и безупречным (если не учитывать материальный фактор) вариантом излечения цирроза печени является пересадка печени. При соблюдении дополнительного лечения вкупе с пересадкой это может существенно продлить человеку жизнь. Но трудности возникают с тем, что сама трансплантация является очень сложной и дорогой операцией. К тому же органов хватает далеко не всем пациентам, страдающим от данного недуга. Поэтому такое решение проблемы с асцитом и циррозом печени доступно, к сожалению, не всем.
Для того чтобы всё-таки побороть асцит, следует незамедлительно начать его лечение. Нельзя не упомянуть о том, что на современном этапе развития медицины, полное и безоговорочное избавление от цирроза печени невозможно. Но, если соблюдать все предписания врача, то можно улучшить прогноз и общее состояние больного. Жить с циррозом трудно, сложно, но эффективных препаратов, которые точно смогут побороть этот недуг, увы, нет.
Врачи выписывают препараты, которые влияют на смягчение или устранение симптомов цирроза печени. Лечение асцита направлено на уменьшение количества жидкости, скопившейся в брюшной полости. В основном против асцита при циррозе печени выписываются препараты мочегонного действия для уменьшения общего количества жидкости в организме, что влияет на количество скопившейся жидкости непосредственно в брюшной полости.
К сожалению, медики констатируют тот факт, что лечение посредством мочегонных препаратов не ведёт к каким-то значительным последствиям в плане выздоровления.
Для избавления от асцита врачи рекомендуют прибегнуть к проведению специальной процедуры, называемой пункцией. Её цель состоит в том, чтобы избавить пациента от накопившейся жидкости. После применения местного наркоза хирург прокалывает толстой иглой вздувшуюся брюшную полость пониже пупка, затем производит выкачивание лишней жидкости. За один сеанс пункции возможно удалить лишь до шести литров жидкости. В противном случае возникает риск резкого повышения артериального давления, что может повлечь за собой серьёзные последствия.
Если пациент прибег к пункции, страдая от асцита первого или малого асцита, то прогноз весьма и весьма благоприятен. Данная процедура вкупе со строгой диетой и постоянным медикаментозным лечением может продлить пациенту жизнь на восемь или даже на десять лет. При других, более тяжёлых типах асцита, пункция ведёт лишь к облегчению участи больного, уменьшая его страдания.
На данный момент ведётся активная деятельность по исследованию данного заболевания для обнаружения новых методов излечения асцита и цирроза печени в целом. Медицина на современном этапе активно развивается, и есть надежда, что уже в недалёком будущем будут найдены решения для излечения больных циррозом печени.
При циррозе печени ни один человек, ни один врач, не может с уверенностью сказать больному, сколько ему осталось. Но медицина позволяет относительно точно спрогнозировать развитие недуга и будущее состояние человека после диагноза и назначения лечение.
Чтобы ответить на вопрос насчёт продолжительности жизни больного циррозом печени и страдающего от асцита, следует отследить медицинскую дифференциацию типов асцита по «поведению» скопившейся жидкости в брюшной полости. По данному критерию различают пять типов, каждый из которых будет рассмотрен ниже.
-
Первый тип — Транзиторный. Этот тип поддаётся лечению и считается самым лёгким. Его можно вылечить при осуществлении постоянного лечения и при проведении процедуры пункции. Особых проблем с жидкостью не возникает. Асцит протекает не тяжело.
- Второй тип — Стационарный. При этом типе уже возникают трудности. Обычный темп лечения и консервативные методы не помогут. Жидкость просто не будет выходить в тех объёмах, в каких хотелось бы. Можно вылечить только в результате осуществления нескольких сеансов пункции.
- Третий тип — Напряжённый. Этот типа уже может считаться опасным и трудноизлечимым. При напряжённом асците количество жидкости в брюшной полости не убавляется, несмотря на все усилия медиков. В худшем случае жидкость может даже прибывать. Поможет лишь операционный метод решения проблемы.
- Четвёртый тип — Рефракторный. Лечение данного типа асцита вполне может помочь. В этом случае врачи выдают довольно оптимистичные прогнозы насчёт избавления от асцита. Болезнь поддаётся лечению и осложнений обычно не предвидится.
- Пятый тип. Нерефракторный. Данный тип асцита при циррозе печени уже не поддаётся лечению. В этом случае уже ни лечение, ни хирургическое вмешательство не поможет с проблемой. К сожалению, но факт остаётся фактом. Нерефракторный тип асцита самый сложный и трудноизлечимый тип этого недуга Жить с ним долго практически невозможно.
Чтобы всё-таки спрогнозировать продолжительность жизни человека, страдающего от асцита при циррозе печени, нужно знать стадию развитию болезни. После определения стадии заболевания, можно примерно определить сколько человеку дано ещё прожить. К сожалению, асцит укорачивает жизнь и в некоторых случаях намного.
Асцит образуется в течение десяти лет после непосредственного диагностирования этой проблемы.
- Первая и вторая стадии асцита позволит больному прожить ещё семь лет после обнаружения заболевания.
- Третья и четвёртая стадии уже не поддаются лечению, в таком состоянии больной может прожить не более трёх лет.
Но при резком прогрессировании асцита этот срок может быть укорочен ещё на два года. Из этого следует, что при двух последних стадиях, в условиях прогрессирования недуга, больной проживёт лишь год.
На начальных стадиях развития недуга ещё остаётся надежда на выздоровление и на избавление от мучений, которые приносит с собой развитие этого тяжёлого симптома. На более поздних стадиях развития уже ничего невозможно сделать, поэтому лучше не допускать запущения проблемы, чтобы не укорачивать себе жизнь намного.
Разочаровывает тот факт, что современная медицина не может однозначно избавлять страдающих от цирроза печени от этой страшной болезни. Препараты и хирургическое вмешательство лишь избавляет от страданий, а трансплантация печени доступна далеко не всем пациентам. Остаётся только надеяться, что в самое ближайшее время данная проблема будет решена, и тогда огромное количество людей получат надежду на полное выздоровление и на здоровую жизнь без цирроза печени и его тяжёлых симптомов.
источник
Пункция (лапароцентез) брюшной полости – важная процедура, которую проводят при асците. Манипуляция подразумевает выкачивание скопившейся жидкости из живота. Асцит – серьезное заболевание, которое требует незамедлительной медицинской помощи. Своевременно проведенная процедура может спасти жизнь человеку. Итоги исследования лапароцентеза при асците помогают постановке диагноза и в выборе метода лечения.
Показанием для проведения пункции задней стенки брюшной полости и свода влагалища является наличие водянки. Если не откачать ее вовремя, это может вызвать дыхательную недостаточность, сбой работы сердца. За одну процедуру врач может убрать только до 7 литров образовавшейся жидкости. Большее количество вызовет развитие коллапса у пациента.
- при асците любых форм (напряженный, умеренный, рефрактерный);
- при предположении разрыва кишечника;
- для исключения прободения при язвенной болезни желудка;
- многочисленных травмах в целях диагностики разрыва внутренних органов;
Иногда только пункцией брюшной полости становится возможным диагностировать заболевание. Бывает, что рентгенография и УЗИ бессильны и не могут определить имеющиеся повреждения внутренних органов и выход их содержимого в брюшину.
Откаченный раствор отправляется в лабораторию и исследуется на наличие различных примесей как: желчь, сок поджелудочной железы, моча.
Пункцию нельзя проводить пациентам:
- с низкой свертываемостью крови;
- страдающим метеоризмом;
- у которых спаечная болезнь брюшной полости;
- с вентральной грыжей;
- с онкологическими заболеваниями;
- беременностью.
Проводить манипуляцию или нет решает исключительно врач. К каждому больному должен осуществляться индивидуальный подход.
Перед проведением лапароцентеза брюшной полости врач должен ознакомиться с результатами анализов крови, мочи, коагулограммы. Из инструментальных методов обследования назначают рентген и УЗИ органов брюшной полости. Пункция проводится на пустой мочевой пузырь и кишечник.
Пациента полностью подготавливают:
- ставят очистительную клизму;
- проводят промывание желудка назогастральным зондом;
- опустошают мочевой пузырь при помощи катетера.
Если больной с водянкой живота без сознания, то перед проколом при асците требуется проведение противошоковой терапии в целях поддержания гемодинамики.
Нельзя путать пункцию брюшной полости при водянке и матки, которую осуществляют для взятия содержимого фолликулов. Данная операция показана при ЭКО. Полученную из фолликулов жидкость после пункции в стерильной баночке с направлением относят в лабораторию для подсчета количества яйцеклеток.
Операция требует соблюдение всех норм асептики, поэтому ее проводят только в стационаре.
Абдоминальный парацентез провести не сложно. Техника выполнения пункции имеет пошаговую инструкцию:
- Обрабатывают антисептическим раствором место прокола.
- Мягкие ткани обезболивают лидокаином или новокаином.
- Разрез осуществляют на палец ниже пупочной впадины.
- Скальпелем делается разрез, который охватывает верхний кожный слой. Чтобы избежать травму кишечника создают безопасный канал с использованием ультразвука.
- Прокол осуществляют троакаром. Внутрь инструмента вставляется специальная трубка для проведения пункции. Чтобы создать место для продвижения троакара захватывается пупочное кольцо и немного возвышают брюшную стенку.
- При правильном движении инструмента появляется струя жидкости из места пункции. Для фиксации трубки прокалывают еще на 2-3 см вглубь.
- Трубкой осуществляют пункцию, а затем откачивают лишнюю жидкость. На протяжении всей процедуры врач должен следить за состоянием больного. Допускается откачивание 7-8 литров воды.
- Во время техники проведения лапароцентеза при асците во избежание падения давления ассистент врача должен сводить живот больного тонкой простыней.
- После завершения манипуляции на область прокола прикладывают давящую повязку. Крепко обтягивают живот простыней или марлей и укладывают на правый бок. В таком положении он должен оставаться некоторое время.
Если быстро скачать асцитическую жидкость из брюшной полости, то больной может впасть в коллапс. Выкачивать воду рекомендуется не более 1 литра за 6-7 минут.
Пункцию через задний свод влагалища назначают женщинам для выявления различных патологий. Бывает это единственный вариант добраться внутрь малого таза, чтобы откачать жидкость с примесью гноя, крови, экссудата.
Подготовка к процедуре имеет те же требования, что и при пункции брюшной полости. Единственное за несколько дней нужного отказаться от полового акта. Пункция может проводиться под местным или общим наркозом. Какой способ обезболивание лучше определяет врач.
Алгоритм действий при лапароцентезе брюшной полости немного отличается от пункции заднего свода влагалища.
- Усаживают женщину в гинекологическое кресло. Половые органы обрабатывают антисептическими средствами.
- Присутствие анестезиолога при общем наркозе обязательна . После обезболивания специализированными инструментами расширяют внутрь влагалища и шейку матки.
- После того, как часть шейки матки будет обнажена, пулевыми щипцами врач – гинеколог прихватывает заднюю полость матки, оттягивает кпереди, а затем вниз.
- Так появляется проход к заднему своду влагалища. Пункцию проводят толстой иглой со шприцом, которая вводится по середине на 1-1.5 см. Жидкость вытягивают поршнем и медленно извлекают иглу. Далее она подвергается клиническим исследованиям.
Сразу после изъятия воды при асците врач оценивает внешний вид анализа. При присутствии примесей асцитическая вода приобретает желто-зеленый оттенок. Это указывает на кровотечение, прободение стенок ЖКТ, перитонит. Больному требуется экстренная операция.
Чем больше откаченной жидкости из брюшной полости, тем точнее ставится диагноз. Если в анализе лапароцентеза есть какие-либо сомнения, то проводят лапаротомию брюшной полости.
Наличие кровяных клеток определяются путем цитологического исследования. Такие показатели подтверждают наличие кровотечения в брюшной полости. Обнаружение следов мочи говорит о травме мочевого пузыря. Присутствие кала указывает о возможном перфорации кишечника. Предварительный диагноз врач должен определить по запаху и оттенку асцитической жидкости.
Прокол при водянке считается безопасной и простой манипуляцией. Но операция может вызвать некие осложнения и дать лживые результаты. Основной задачей хирурга считается правильная оценка анализа.
После завершения прокола брюшной полости последствия лапароцентеза при асците могут быть различными. Осложнения могут проявиться на фоне:
- занесения инфекции на рану;
- кровотечения и травмы близлежащих органов;
- коллапса.
Самыми опасными осложнениями при лапароцентезе считается развитие флегмоны и перитонита.
Обычно операция имеет положительный исход и современная медицина позволяет минимизировать возможные осложнения. Поэтому можно считать, что пункция брюшной полости при асците является не только эффективной, но и вполне безопасной процедурой.
Швы с места прокола убираются через неделю. Негативные признаки больного чаще связывают с его основным заболеванием. После лапароцентеза физические нагрузки запрещены. Больному показано строгий постельный режим. Если трубку оставили в целях медленного оттока лишней жидкости, то больному рекомендуется поворачиваться то на один бок, то на другой.
Чтобы предупредить повторное скопление жидкости в брюшной полости больному противопоказано пить более 1 литра воды в сутки. Рекомендуется придерживаться диеты, которая состоит из животных белков и кисломолочных продуктов. Также после проведения пункции брюшной полости при асците требуется ежедневный уход за местом прокола. Обработку раны осуществляет хирургическая медицинская сестра антисептическими растворами. Швы убирает с места прокола брюшной полости хирург.
Я пишу статьи по различным направлениям, которые в той или иной степени затрагивают такое заболевание как отек.
источник
Лечение асцита должно быть направлено на основное заболевание, от которого зависит и течение асцита. Симптоматически — мочегонные средства (см.), преимущественно производные хлортиазида, антагонисты альдостерона (например, альдактон 400—1000 мг в день), ртутные мочегонные (меркузал) при отсутствии нефрита. Нередко приходится прибегать к повторным пункциям, что, как и длительное применение мочегонных средств, ведет к значительной потере белка и дальнейшему ухудшению электролитного баланса, потере натрия и калия, к своеобразному синдрому дегидратации (несмотря на отеки и асцит) с понижением артериального давления (до коллапса) и повышением остаточного азота. Быстрое понижение давления в брюшной полости при пункции также может вызвать коллапс (см.).
Хирургическое лечение. Пункцию при асците производят натощак при опорожненном мочевом пузыре, придав больному сидячее положение; тяжелобольных укладывают на бок. Прокол делают обычно между лобком и пупком на 1—2 см в сторону от средней линии, строго соблюдая правила асептики с местной анестезией. Кожу следует проколоть остроконечным скальпелем, а затем уже вводить троакар, сместив покровы немного в сторону. Жидкость выпускают постепенно, с перерывами в 1—2 мин., во избежание резкого изменения кровяного давления. Одновременно равномерно сдавливают живот полотенцем, обернутым вокруг туловища. По извлечении троакара на кожу накладывают шов.
Осложнения. Полостное кровотечение вследствие ранения троакаром сосуда. В этих редких случаях приходится прибегать к чревосечению. Временное истечение жидкости под кожу после прокола сопровождается местным отеком. При повторных пункциях могут развиться сращения брюшных органов с брюшиной передней стенки живота, что представляет опасность ранения сальника или кишечника при последующих проколах, но может повести и к развитию окольного кровообращения и прекращению накопления жидкости в брюшной полости.
Рис. 2. Торакоабдоминальный разрез для подхода к воротной и нижней полой венам.
При значительных и рецидивирующих асцитов, вызванных застоем в системе воротной вены, главным образом циррозом печени, показано оперативное лечение. Если больному уже неоднократно удаляли асцитическую жидкость, рекомендуется перед операцией провести лечение (переливание крови, плазмы, белковая диета) для улучшения белкового состава крови. Оперировать следует своевременно, пока основной процесс не зашел далеко и не слишком нарушена функция печени.
Для создания коллатерального кровообращения наиболее часто применялась операция Тальма—Друммонда — подшивание сальника к обнаженному от брюшины участку передней брюшной стенки и подшивание селезенки. Постепенно развивающиеся после этого сосудистые анастомозы отводят кровь из системы воротной вены. Операция Тальма—Друммонда или ее модификации в 1/3 случаев давали благоприятные результаты. Для отведения асцитической жидкости в подкожную клетчатку было предложено вырезывание окна диаметром 3—4 см в брюшине и мышцах в области петитова треугольника. Результаты нестойки вследствие склерозирования клетчатки и прекращения всасывания. С этой же целью предлагалось вшивать в отверстие брюшины центральный конец перерезанной в верхней трети бедра v. saphena magna и другие способы выведения жидкости из брюшной полости, но они не оправдали себя. Более быстрые и надежные результаты дает наложение непосредственного соустья между венами портальной и кавальной систем. При внутрипеченочной непроходимости воротной вены чаще применяют портокавальное соустье. При тромбозе, сдавлении воротной вены накладывают соустье между верхней брыжеечной и полой (мезентериокавальный анастомоз) либо между селезеночной и почечной (спленоренальный анастомоз) или печеночной венами. Наилучшие отдаленные результаты наблюдаются после наложения прямого порто-кавального анастомоза.
Для выбора способа соустья предложены предоперационные измерения кровяного давления в портальной системе (сплено-портоманометрия) и портография (спленопортография) с целью выяснения места нарушения проходимости воротной вены. Для этого же во время операции при открытой брюшной полости можно вливать контрастное вещество в венечные вены желудка, в селезеночную вену или в пульпу селезенки.
Для наложения перечисленных выше анастомозов рекомендуют широкий доступ с разрезом справа для портокавального соустья (рис. 2 и 3) или слева для сплено-ренального. При наложении соустья между селезеночной и почечной венами приходится удалять селезенку (рис. 4), а иногда и почку (если нет подходящей для соустья ветви почечной вены). Для соустья между венами успешно пересаживали свободные куски v. saphena magna. Для снижения давления в воротной вене предложены перевязка селезеночной или печеночной артерий проксимальнее места отхождения желудочно-двенадцатиперстно-кишечной артерии.
Рис. 3. Схема операции наложения портокавального анастомоза: 1 — печень; г — нижняя полая вена; 3 — анастомоз; 4 — воротная вена; 5 — селезеночная вена; 6 — почечная вена.
Рис. 4. Схема операции наложения спленоренального анастомоза: 1 — желудок; 2 — селезеночная вена (селезенка удалена); 3 — анастомоз; 4 — почка; 5 — почечная вена; в — нижняя полая вена.
Пункции и операции при асците могут осложняться образованием асцитического свища на месте прокола или между швами. Постоянный ток асцитической жидкости препятствует слипанию пристеночной брюшины и поддерживает свищ. Внедрение инфекции через него за несколько недель, а иногда дней приводит к перитониту, обычно смертельному. Во всех случаях просачивания асцитической жидкости наружу, если оно продолжается более суток, показано закрытие отверстия узловыми или кисетными швами. См. также Кровеносные сосуды (операции).

Как и любая другая операция, лапароцентез (прокол) проходит в несколько этапов. Больного сначала подготавливают к процедуре: необходимо почистить кишечник и опорожнить мочевой пузырь. Если диагноз подтверждается, операция по удалению асцита проводится под местной анестезией с применением одного инструмента – троакара, у которого конец сильно заострен. В комплекте к нему идет полихлорвиниловая трубка, при помощи которой осуществляется пункция асцита и специальный зажим.

- Разрез (прокол) делается на линии живота на расстоянии в 2-3 см от линии пупка. Предварительно хирург обмазывает место прокола антисептиками. Затем он производит послойную инфильтрацию тканей возле места прокола растворами ледокаина 2% или новокаина 1%. После обезболивания скальпелем производится рассечение кожи, подкожной клетчатки и мышцы брюшины, прокол (парацентез) должен обеспечить насечку диаметром несколько шире, чем диаметр инструмента, используемого при проведении лапароцентеза, но не протыкать кожу насквозь. Задача хирурга – сделать дозированный разрез-прокол, который затрагивает только верхние слои кожи. Чтобы случайно вслепую не повредить трубкой-катетером кишечник, лапароцентез и пункция проводятся с использованием УЗИ или специальных насадок — приспособлений, позволяющих сделать безопасный канал, свободный от петель кишки. Берется в руки троакар, и уже им совершается окончательный — прокол брюшной полости при асците вращательными движениями. Троакар внешне похож на стилет. Внутри него есть пространство, куда вставляется полихлорвиниловая трубка, при помощи которой производится пункция. Если троакар был вставлен правильно, жидкость должна вытекать струей. Когда струйка потекла после прокола, трубку можно проткнуть вовнутрь еще на 2-3 см. Это делается для того чтобы конец полихлорвиниловой трубки не сместился в сторону мягких тканей во время длительной откачки асцитической жидкости. Посредством трубки сначала производится пункция, а потом удаляется лишняя вода (откачка происходит очень медленно, примерно литр за пять минут, ориентируясь на состояние больного во время операции). Сегодня лапароцентез брюшной полости при асците позволяет удалять до 10 литров единовременно. Чтобы резко не упало давление внутри живота, ассистент хирурга одновременно с парацентезом постоянно стягивает живот больного тонким полотенцем. Когда эвакуация асцита заканчивается, на прокол и рану накладывается тугая повязка, операция заканчивается, пациента укладывают на правый бок и дают ему немного полежать. Целесообразно также хорошо затянуть живот большой марлевой повязкой. Это поможет сохранить внутриутробное давление.
Как показывает практика, диагностический парацентез при асците и откачивание жидкости при нем уже не раз доказал свою высокую эффективность. Но само проведение процедуры парацентеза (прокола) может сопровождаться серьезными осложнениями. Чего стоит опасаться:
- Несоблюдение правил антисептики приводит к развитию флегмоны брюшной стенки – опасного заболевания, при котором нередко происходит сепсис. Когда производится неправильный прокол, возможно повреждение больших и малых сосудов, и даже органов живота. Опасна и медиастинальная эмфизема (накопление воздуха в тканях), поэтому удаление жидкости при асците должен производить опытный хирург, имеющий опыт работы с эндоскопическим оборудованием.

Когда дренаж ультрафильтрата не предусмотрен, прокол при асците не делается. В стационаре для диагностики используется щадящий катетер. При помощи него обычным шприцем производится забор жидкости. Если она в шприц не идет, то брюшная полость обкалывается изотоническим раствором хлорида натрия, а потом попытка снова повторяется. Забор позволяет получить такое количество материала, которого хватит для определения всех диагностических показателей. При помощи лапароцентеза (прокола) сегодня можно производить визуальный осмотр брюшной полости. В этом случае через троакар необходимо ввести специальный эндоскопический аппарат, который называется лапароскоп.
В настоящее время лапароцентез позволяет добиваться хороших результатов. Это единственный метод помощи при напряженном асците, тогда, когда у больного наблюдаются серьезные дыхательные нарушения и угроза разрыва пупочной грыжи. Возможно многократное применение лапароцентеза (прокола) при асците, тогда, когда нужно удалить большое количество жидкости (больше 10 литров).
Как показывает практика, одно медикаментозное лечение не показывает необходимых результатов, в некоторых случаях лапароцентез при асците помогает значительно облегчить состояние больного, а значит, увеличить шансы на выздоровление.
Асцит в брюшной полости – жидкость в животе. Асцит при циррозе печени как главная причина его развития. Водянка живота
Слово «асцит» в переводе с древнегреческого означает «водянка живота» см. фото, а это слово, в свою очередь, производное от сочетания «мех для хранения жидкости». И действительно, асцит, заболевание о котором сегодня пойдет речь и заключается в том, что в брюшной полости скапливается большое количество жидкости.
То есть живот и становится тем самым «мехом», который хранит жидкость. Что же это за жидкость и откуда она берется?
Что же это заболевание асцит?
Асцит это скорее не заболевание, а симптом многих заболеваний и обобщающим моментом при их развитии является то, что в наличии имеется декомпенсация (нарушение) крово- и лимфообращения в брюшной полости.
Чаще всего, примерно в 80% случаев, причиной развития асцита является цирроз печени, обычно в последней стадии — так называемая стадия декомпенсации, когда резервы печени истощены, имеются грубые нарушения кровообращения, как в печени, так и в брюшной полости и на фоне этого в животе и начинает накапливаться жидкость.
Асцит является следствием цирроза печени в 89% случаев, злокачественных новообразований – в 10% и сердечной недостаточности в 5% случаев.
Помимо цирроза печени к появлению жидкости в брюшной полости, в животе, то есть к асциту, могут привести и некоторые онкологические заболевания (примерно в 10% случаев), чаще всего это рак яичников у женщин, которому, как это не прискорбно подвержены в большинстве случаев молодые женщины.
При раке яичников происходит нарушение лимфообращения, блокируются пути лимфооттока из брюшной полости и вследствие этого накапливается жидкость. В данном случае асцит имеет достаточно агрессивное течение и чаще всего такое состояние говорит о том, что пациент вышел «на финишную прямую» и жить ему осталось недолго.
И еще одна группа часто встречающихся заболеваний, примерно 5%, которые сопровождаются асцитом — это заболевания сердечные. Речь идет о пациентах с пороками сердца, с различными хроническими сердечными заболеваниями и декомпенсацией кровообращения, при которых наблюдается общий застой крови в организме. Зачастую у этих больных помимо накопления жидкости в брюшной полости наблюдаются ещё и очень опухшие, отёчные ноги (стопы, голени, бедра), как на фото, а бывают отёки и до подмышечной области, и жидкость накапливается не только в брюшной полости, но и плевральных областях, то есть в легких.
Бывает, но более редко, что асцит развивается и при других заболеваниях — при хроническом панкреатите, при хронической почечной недостаточности, сочетающейся с диабетом и др.
Иногда встречаются и сочетания различных заболеваний, вызывающих асцит.
Количество жидкости при всех этих заболеваниях может быть достаточно значительным, до 20 и более литров. Так у одного пациента с огромным асцитом, развившимся на фоне цирроза печени, мужчина 57 лет, довольно крупный — весил более 160 кг, так вот в течение 3-4 дней ему «выпустили» около 60 литров жидкости.
Быстрее же всего жидкость накапливается при злокачественных заболеваниях, и наконец, сердечные отеки — в этом случае накопление жидкости происходит медленнее, то есть более длительное время.
Это жидкость разного характера, у нее довольно сложный состав, и он зависит, в том числе, и от того заболевания, которое вызвало асцит.
Даже у больных с одним и тем же заболеванием состав жидкости разный. Например, при циррозе печени впервые фазы заболевания она более ценная (содержит больше белка), чем на более поздних сроках, поэтому просто «выводить» её не всегда надо, иногда лучше «обработать» должными методами и «вернуть» в организм.
Кстати поэтому одним из обязательных условий, в том числе и для первичной диагностики причины асцита, является забор жидкости на специальные исследования. Для этого тонкой иголкой делается пункция и в шприц набирается 25-30 мл жидкости для анализа, который не только покажет состав жидкости, но и определит, инфицирована ли она, что очень опасно и часто случается у больных с циррозом, особенно если заболевание запущено. Такое состояние называют асцит-перитонит. Если не предпринять меры срочно, то летальный исход неизбежен.
Инфекция возникает не с наружи, естественно, а из самого же организма. Если кишечник долгое время «плавает» в жидкости рано или поздно его стенка разрыхляется, а в кишечнике, в каловых массах, в частности, немало инфекции. В таких случаях появляются и боли, и температура, иногда до 39. Начинает страдать функция почек, больные впадают в кому, и в течение нескольких дней погибают. Так что состояние очень опасное, но к счастью, оно длится не 1-2 дня, а порой и до нескольких недель. Так что вполне возможно своевременно принять все необходимые меры.
Но вернёмся к тому, о чём еще может рассказать взятая на исследование жидкость. Помимо того, что мы узнаем её состав она еще и поможет уточнить диагноз, то есть даст полное представление о причине асцита. Потому что не всегда предварительные методы обследования, например, та же ультрасонография (УЗИ), дают точную картину. К сожалению, цирроз печени, который в большинстве случаев и способствует развитию асцита, не всегда виден на УЗИ. Иногда больные даже возмущаются, что УЗИ делали неоднократно, на протяжении многих лет, но никакого цирроза у них не определялось.
Дело в том, что есть различные формы цирроза, в том числе и такие, которые действительно УЗИ не может определить. Чтобы это объяснить, несколько слов по поводу цирроза печени.
Цирроз печени — это констатация факта того, во что превратилась печень в результате длительно протекающего хронического гепатита, который обычно имеет агрессивное течение, и который, к сожалению, не всегда заметен. И это, кстати, трагедия для многих больных циррозом печени, потому что при его развитии болей нет. То есть заболевание медленно, многие годы развивается, печень разрушается, а человек об этом не подозревает.
В том месте, где разрушаются клетки печени, образуются рубцы, и постепенно печень трансформируется. Из мягкой и эластичной структуры она превращается в твердую и бугристую, в течение многих лет она как бы окаменевает.
При этом наблюдается два вида цирротического поражения печени — образующиеся в печени рубцы могут быть крупными или мелкими. Так вот, когда печень превращается в крупнобугристую структуру это видно на УЗИ по ее контуру, по ее повышенной плотности и т.д. Когда же узелочки в печени маленькие, она похожа на мешочек набитый крупой и ее контур на УЗИ практически не отличается от нормы. А точных методов определения плотности печени пока ещё нет, правда не так давно появилась эластография, но и она в этом случае не совсем уместна, так как показывает степень фиброза, а фиброз и цирроз — совершенно разные вещи. Цирроз не просто нарушение формы, структуры и величины печени, но и грубейшие нарушения крово- лимфо- и желчеобращения в ней, которые постепенно вызывают развитие синдрома портальной гипертензии, когда в результате постепенного уплотнения печени и нарушения кровообращения в ней, развивается повышенное сопротивление току крови внутри печени.
Печень, как известно центральный орган, который отвечает за все виды обмена и для того, чтобы обеспечить перфузию (прокачку) крови через неё, то есть собственно «обработку крови», и сама печень и портальная вена, через которую кровь проходит должны быть в соответствующем состоянии. В случае же цирроза, из-за нарушения структуры печени, в сосудах, приводящих к печени кровь, давление увеличивается. Это повышенное давление — защитная реакция организма (иначе печень бы работать не могла), он старается всеми силами все же «прогнать» необходимое количество крови через печень, но она не в силах ее «обработать».
К сожалению, рано или поздно резервы организма и на этом этапе истощаются, и эта стадия развития заболевания переходит на следующие этапы. Одним из них является развитие асцита.
Кровь идет под большим, чем это необходимо, давлением в печень. Там ее жидкая часть потихоньку выпотевает — сначала внутрь тканей печени, а потом стекает по капсуле печени в брюшную полость. Грубо говоря, с печени в брюшную полость капает жидкость как с сосульки.
В нормальном состоянии у всех нас есть механизм, который обеспечивает нормальную функцию кишечника, перистальтические процессы в нем и т.д. и т.п., то есть все наши внутренности немного влажные. Необходимая для нормальной жизнедеятельности жидкость выпотевает через различные внутренние органы: печень, кишечник и др. В течение суток через брюшную полость может протекать от 1 до 1,5 литров жидкости. Она полностью всасывается, обеспечивая все необходимые процессы.
При заболеваниях печени количество этой жидкости увеличивается в десятки раз, так как всасывающие лимфатические сосуды, которые находятся на паретальной брюшине, не успевают полностью «принять» «стекающую» с печени жидкость, их «пропускная способность» намного ниже.
Как вы понимаете все процессы намного сложнее, и зависит накопление жидкости не только от того, что происходит в брюшной полости, но и от многого другого, например, от особенностей лимфатической циркуляции.
При раке яичников, например, метастазы покрывают всю брюшину, нарушая ее работу, а именно там и должно происходить всасывание жидкости, вот она и накапливается постепенно.
При сердечной патологии немного другой механизм, но и он связан с явлениями застоя кровообращения в венозных сосудах брюшной полости. Давление не такое большое, как при портальной гипертензии, но крови притекает больше, чем сердце способно прокачать, и она застаивается. А когда кровь застаивается, отекают не только ноги, но и внутренности, а потом с отекших печени, кишечника, поджелудочной железы, селезенки и др. жидкость постепенно «стекает». Всасывание же затруднено из-за того, что сердце недостаточно хорошо работает, чтобы обеспечить должную циркуляцию.
Вообще говоря, все процессы обмена жидкостей в организме регулируются через лимфатическую систему. В местах, где есть серозые полости — начиная от суставов, легких, сердечной сумки, брюшной полости и др. циркулирование жидкостей, «смазывание» поверхностей органов зависят от лимфатической системы. Более того, рассасывание отеков, воспалений также зависят от работы лимфатической системы.
Кстати, лимфатическая система можно сказать самая древняя из систем функционирующих в живых организмах, так как у примитивных животных, например, червей системы кровообращения, вообще нет, зато есть три лимфатических узла.
Так что если в лимфатической системе по той или иной причине появляется застой, могут возникать различные заболевания, в том числе и достаточно серьезные, которые, в свою очередь, могут приводить к осложнениям. Самое известное и наглядное заболевание, связанное с лимфостазом (застоем лимфы) — это слоновость.
Наверняка, многие видели женщин с распухшими ногами, действительно похожими на слоновые. Это связано с лимфатическим застоем, развившимся из-за воспаления лимфатических сосудов.
Лимфатическая система полуоткрытая, (в отличии от кровеносной, которая является замкнутой), она имеет лимфатические корни во всех органах. И все, что просачивается в межуточную ткань, лимфатическая система собирает, как мелкие ручеечки, и возвращает «в речку», а именно в главный лимфатический сосуд организма — грудной лимфатический проток, откуда собранная, ранее потерянная жидкость с ценными для организма веществами возвращается «в работу», в кровоток. Своего рода безотходный процесс. Так вот превышение емкостной проходимости лимфатической системы и вызывает накопление жидкостей, что собственно и происходит при многих заболеваниях, вызывающих асцит.
К сожалению, на начальных этапах каких-либо явных симптомов асцита нет. Человек практически ничего не ощущает, ведь болей нет. Можно, конечно, сказать о чувстве переполнения после еды, о чувстве тяжести и дискомфорте в животе. Но такое можно отметить и при огромном количестве других заболеваний.
Можно назвать и такой симптом асцита, как жажда. Есть даже такая фраза, что «больной с асцитом умирает от жажды в бочке с водой». Но с другой стороны, жажда также отмечается и при других заболеваниях, например, при сахарном диабете.
Если говорить о размере живота, то явное его увеличение заметно уже на более поздних этапах. Правда можно отметить, что ещё на начальных стадиях асцита, когда пациент находится в лежачем положении, его живот похож на лягушачий, он как бы расплывается от имеющейся в нем жидкости, и если его немного подтолкнуть с одного бока, то в другом будет своеобразная отдача — как бы небольшая волна, но самостоятельно заметить это проблематично.
Ну а вообще-то, если есть какие-то подозрения можно пойти на УЗИ, которое покажет наличие жидкости в животе на 100%.
С другой стороны, просто так, «из ничего», асцит не возникает. В большинстве случаев пациенты с асцитом — это люди много лет больные гепатитом, причем диагноз этот им может быть поставлен и много лет назад. А гепатит, как известно, длительный воспалительный процесс в печени, в результате — цирроз печени и, как сопутствующий симптом – асцит.
Накопление больших объемов жидкости в брюшной полости вызывает нарушение работы жизненно важных органов. Жидкость давит на диафрагму, поджимает легкие, давит на сердце, затрудняет дыхание. Иногда, если её очень много и пациент просто задыхается, даже на первом этапе и без анализа, можно сделать разгрузочный лапароцентез (удаление жидкости). В таком случае выпускается 2-3 литра, чтобы уменьшить давление в животе и дать возможность человеку нормально дышать.
Просто так, без соответствующих показаний, анализов и контроля жидкость не выпускается, больной постоянно находится под капельницей, контролируется его пульс, артериальное давление, делаются печеночные и почечные пробы.
Сама процедура проводится под местным обезболиванием, с использованием современных медицинских технологий, с помощью очень удобных катетеров. Всё происходит в течение нескольких часов, чтобы давление в брюшной полости падало постепенно, иначе возможны нежелательные осложнения.
Бояться этой процедуры и её последствий не стоит, хотя случается, что больные почему-то стойко отказываются от неё, мотивируя тем, что накопленная жидкость ценна для организма и если её выпускать, то организм будет истощаться. Действительно жидкость имеет свою ценность и состояние может ухудшиться, но только в том случае, если лапароцентез выполнен не по показаниям. В основной же массе процедуру можно проводить, причем неоднократно, но только в специализированных клиниках и только после исследования жидкости. Потому, что если она действительно ценная, есть другие способы решения проблемы.
Иногда имеет смысл провести операцию по коррекции лимфообращения, которая позволяет улучшить проходимость лимфы. Ведь печень самый лимфопродуцирующий орган. Так за сутки в норме в организме продуцируется 2-3 литра лимфы и 60% из них — это лимфа из печени. Причем у больных с циррозом, у которых повышенное давление в околопеченочных сосудах, этой лимфы продуцируется в 2-3, а то и в 5 раз больше, то есть не 1,5 литра в сутки, как это бывает в норме, а 15, а то и 20 литров. Получается, что печень буквально «захлебывается» в жидкости — помимо того, что через нее жидкость вытекает в брюшную полость, она сама в ней еще и плавает. Своего рода замкнутый круг: жидкость должна пройти через капилляры в лимфатическое русло, та, что не успела пройти, снова попадает в живот и опять же в лимфатическое русло.
Пропускная способность главного лимфатического сосуда, собирающего лимфу со всего организма — грудного лимфатического протока, незначительна — его диаметр всего 3 мм (кстати, он очень похож на привычную для нас капельницу, потому что из него лимфа поступает в кровь не в виде струйки, а по каплям), и он просто не успевает все пропустить.
Поэтому делается специальная операция на грудном лимфатическом протоке с целью восстановить его и увеличить пропускную способность.
При этом есть несколько вариантов решения проблемы. Первый — в проходящий на шее сосуд вставляется катетер (который оставляют у больного на протяжении нескольких дней, а иногда и недель) и лимфа выпускается наружу. Процедура весьма эффективна, но, к сожалению, лишь на некоторое время, которое, кстати, порой очень и очень необходимо, ведь печень успевает немного восстановиться. Иногда если удается печени, таким образом, вовремя помочь, асцит поддается дальнейшему контролю.
Второй вариант — анастомозирование сосуда, когда делается дополнительное, новое соустье сосуда, сохраняя при этом старое, с другим участком вены или с другой веной. Называется такая операция лимфовенозный анастомоз, и она довольно сложна в техническом исполнении, но иногда она даёт просто чудодейственный результат.
При удачном стечении обстоятельств и правильном лечении это могут быть многие годы. Если печени помочь (подкорректировав лимфообращение) в критический период, который в среднем составляет от 3 месяцев до года, печень способна частично восстановиться, ее функция стабилизируется, и пациенты живут по 10 и более лет.
В среднем считается, что от появления асцита и до печального финала больному остаётся примерно год (если речь идет о циррозе).
Очень важно, например, соблюдение практически постельного режима. Есть даже такая фраза: «Печень любит горизонтальное положение».
Печень «любит» также водные процедуры, так как в воде человек, как известно, становится легче, и кровообращение улучшается благодаря частичному исчезновению негативного воздействия гравитации.
Не менее важно ограничение употребления поваренной соли — гипосолевая диета, так как она задерживает жидкость в организме. Конечно же, обязательно придерживаться и других рекомендаций относительно диеты: исключить жареное, копченое, соленое и т.д.
Надо употреблять и достаточное количество жидкости, не менее 1-1,5 литров в сутки. Хотя широко распространено такое заблуждение, как резкое ограничение количества употребляемой жидкости. Больной почему-то считает, что если он практически перестанет пить воду, то жидкость из живота «постепенно уйдёт».
А по сути это абсолютно неверно и даже глупо. Жидкость накапливается не из-за того, что мы пьем воду, а потому, что нарушено лимфо- и кровообращение. Определенное количество жидкости необходимо нашему организму, чтобы в нём нормально протекали все процессы. Да и кровь должна иметь определенное жидкостное состояние, она не должна сгущаться, если же человек пьет мало, может добавиться ко всем имеющимся проблемам и нарушение кровообращения — по мелким сосудам густая кровь проходит плохо, и это нарушает работу многих органов.
Что же касается лечения асцита, то его тактика может быть различной, но оно должно быть комплексным и направленным, прежде всего, на лечение основного заболевания. Ведь лапароцентез — это временное улучшение состояния. Главное, чтобы основное лечение дало результаты.
Если асцит развился в результате цирроза печени, тактика одна, которая предусматривает различные варианты, если в результате сердечного заболевания, естественно, подход другой.
При разумном подходе и правильном лечении это можно делать неограниченное количество раз. Но суть не в проведении этих процедур, а в том, что при правильном лечении необходимость в них отпадет.
Есть очень запущенные больные, которым каждую неделю надо выпускать примерно по ведру жидкости, но это не выход, надо лечить основное заболевание, устранять причину, а не следствие.
Считается, что такое состояние, как асцит развивается на финальных этапах заболевания, что оно неизлечимо, но есть различные подходы, которые позволяют улучшать качество жизни пациента и продлить жизнь на довольно значительное время. По крайней мере, это касается асцитов, развившихся на фоне цирроза. Резервы печени огромны. Древние врачи, тот же Гиппократ, например, считали именно печень главным органом в организме, не сердце и даже не мозг. А мотивировали они это тем, что печень центральный орган регуляции всех видов обмена: белкового, электролитного, солевого, водного, жирового, углеводного, гормонального.
Порой кажется, что больной находится на финишной прямой и жить ему осталось 2-3 месяца. Но иногда правильное лечение дает поразительные результаты, продлевая жизнь даже безнадежным больным на несколько лет, главное вовремя обращаться к грамотному специалисту и выполнять необходимые рекомендации.
источник
 Первый тип — Транзиторный. Этот тип поддаётся лечению и считается самым лёгким. Его можно вылечить при осуществлении постоянного лечения и при проведении процедуры пункции. Особых проблем с жидкостью не возникает. Асцит протекает не тяжело.
Первый тип — Транзиторный. Этот тип поддаётся лечению и считается самым лёгким. Его можно вылечить при осуществлении постоянного лечения и при проведении процедуры пункции. Особых проблем с жидкостью не возникает. Асцит протекает не тяжело.