Асцит – это патологическое скопление жидкости в брюшной полости. Среди пациентов с асцитом большинство страдают циррозом и портальной гипертензией. Асцит, связанный со злокачественными новообразованиями, встречается гораздо реже: примерно у 7% пациентов. У некоторых пациентов отмечаются сразу две причины возникновения асцита — например, цирроз и перитонеальный карциноматоз (множественные метастазы по брюшине).
Асцит, связанный с злокачественными новообразованиями, можно наблюдать при многих опухолях, включая злокачественные опухоли яичника, молочной железы, толстой кишки, легких, поджелудочной железы и печени. Лимфома также может быть осложнена асцитом.
Асциты обычно развиваются в условиях рецидивирующего или прогрессирующего рака. До развития асцита пациенты могут иметь метастатическое поражение брюшины или печени, увеличенные внутрибрюшные лимфатические узлы или большой объем опухоли
Происхождение первичной опухоли оказывает влияние на развитие асцита.
Злокачественные опухоли яичника и мочевого пузыря, а также перитонеальная мезотелиома, как правило, вызывают карциноматоз брюшины. В таких случаях накопление жидкости является результатом блокирования дренирующих лимфатических каналов и повышенной проницаемости сосудов.
Рак толстой кишки, желудка, груди, поджелудочной железы и легких может вызвать карциноматоз брюшины и / или массивные метастазы в печени, что приводит к асциту либо из-за опухолевых клеток, продуцирующих жидкость в брюшной полости, из-за обструкции / сжатия портальных вен, приводящих к портальной гипертензии, или печеночной недостаточности.
Лимфомы могут вызывать обструкцию лимфатических узлов с накоплением асцита, или симптоматические серозные выпоты.
Асцит у пациентов с заболеванием печени обычно обусловлен гепатоцеллюлярной карциномой, а не метастазами в печени. Развитие асцита может быть первым признаком первичной гепатоцеллюлярной карциномы печени.
Четыре наиболее распространенных варианта развития асцита, связанных с гепатоцеллюлярной карциномой печени:
у пациентов с хроническим гепатитом B, приобретенных в младенчестве или детстве,
у пациентов с безалкогольной жировой болезнью печени,
у пациентов с хроническим гепатитом C,
у пациентов с алкогольным циррозом.
В этих условиях асцит часто развивается, когда объем опухоли увеличивается до такой степени, что он замещает критическую часть функциональной массы печени или приводит к тромбозу воротной вены.
Пациенты часто обращаются за медицинской помощью из-за боли в животе, одышки или быстрого насыщения, нередко развивается отек ног. Боль в животе может быть вызвана комбинацией факторов, включая инвазию нервов опухолью, растяжение капсулы печени или у пациентов с большим асцитом — растяжением брюшной стенки. Поскольку асцит обычно развивается в условиях большой массы опухоли, пациенты обычно теряют вес до развития асцита (несмотря на добавленный вес от самой асцитической жидкости).
Диагноз асцита, связанного с злокачественными новообразованиями, основывается на клинических проявлениях, методах визуализации, пункции и анализе асцитической жидкости.
Пациенты с установленным онкологическим диагнозом, у которых развивается асцит, часто не требуют обширного обследования. Поскольку развитие асцита, связанного с злокачественными новообразованиями, является плохим прогностическим признаком, диагностический подход должен быть сосредоточен на быстрой оценке и эвакуации асцита, при этом лечение нацелено на улучшение качества жизни пациента. С другой стороны, наличие асцита у женщины с эпителиальным раком яичников не обязательно связано с очень плохим прогнозом.
Физикальное обследование позволяет приблизительно определить уровень накопления асцита.Пациенты с подозрением на асцит, связанный со злокачественными новообразованиями, должны пройти обследование, чтобы подтвердить присутствие асцита. Обследование начинается с УЗИ органов брюшной полости, по необходимости подключается КТ или МРТ исследование органов брюшной полости.
Лапароцентез (прокол брюшиной стенки ) с соответствующим анализом асцитической жидкости — наиболее эффективный способ подтвердить наличие асцита, диагностировать его причину и определить, инфицирована ли жидкость и есть ли в ней злокачественные клетки.
Основным методом лечения карциноматоза брюшины является терапевтический лапароцентез (эвакуация жидкости из брюшной полости). Исключение составляет асцит при раке яичников. Пациентам, которые не переносят повторяющиеся лапароцентезы, можно рекомендовать установку перитонеальных портов и катетеров. Пациентам с портальной гипертензией (с массивными метастазами в печени, циррозом с гепатоцеллюлярной карциномой или злокачественным синдромом Бадд-Киари) могут быть назначены диуретики (лекарственные препараты, увеличивающие мочеобразование).
У пациентов с асцитом при раке яичников варианты лечения включают циторедуктивную операцию (удаление возможно большего объема опухоли и метастазов) и химиотерапию.
В Институте онкологии EMС по адресу Москва, ул. Щепкина, оказывается комплексная помощь пациентам с асцитом по современным международным стандартам. Асцит можно эвакуировать как в условиях стационара, так и амбулаторно. Иногда, в сложных случаях, при плохой переносимости манипуляции или по желанию пациент может быть госпитализирован.
Госпитализация в ЕМС может быть и экстренной – 24 часа в сутки дежурные хирурги готовы оказать помощь в эвакуации асцита.
источник
Врачи Европейской клиники специализируются на работе с пациентами, имеющими асцит. Особенности лечения асцита у нас:
- Мы проводим комплексное лечение. При лапароцентезе (проколе брюшной стенки для удаления жидкости из живота) мы устанавливаем временные или постоянные перитонеальные катетеры. Это позволяет не ограничивать пациента в движении.
- Если это показано, пациенту назначают специальное питание с ограничением водно-солевой нагрузки.
- Если асцит возник на фоне онкологического заболевания, может быть проведена химиотерапия. Благодаря этому мы достигаем улучшения состояния пациентов с асцитом при прогрессирующем раке яичников и толстой кишки.
- Эффективна внутриполостная химиотерапия. После удаления жидкости, в брюшную полость вводится химиопрепарат. Примерно в половине случаев повторная эвакуация жидкости не требуется как минимум 2 месяца.
Когда пациент с онкологическим заболеванием и асцитом переходит на комплексную терапию, лапароцентез требуется в 2–3 раза реже, чем обычно.
Если в брюшной полости находится небольшое количество жидкости, это никак не проявляется. Кроме того, это нормально: в сутки организм человека производит и поглощает в брюшной полости примерно 1,5 л жидкости. При начальной стадии асцита особых жалоб у пациентов нет, и обнаружить патологическое состояние можно только во время ультразвукового исследования.
Когда асцит прогрессирует, человек чувствует тяжесть в области живота, а в нижней его части — тупые ноющие боли. Впоследствии возникает затруднение дыхания, расстройство пищеварения (тошнота, отрыжка, нарушения стула) и нарушение мочеиспускания. В наиболее тяжёлых формах асцит значительно ухудшает самочувствие, в животе появляются неприятные ощущения, возникает одышка, происходит раннее насыщение и формируется пупочная грыжа.
В брюшной полости может скопиться 5–10 л жидкости, а иногда и 20 л. Из-за этого сильно сдавливаются внутренние органы, повышается внутрибрюшное давление и диафрагма оттесняется в грудную полость. Это влечёт за собой сильное затруднение дыхания. Из-за того, что в органах брюшной полости увеличивается сопротивление кровотоку, возникает сердечная недостаточность. Следствием длительно существующего асцита становится нарушение дренирования лимфатической системы. Из-за этого также возникает нарушение лимфооттока в нижних конечностях и, как следствие, их отёк. Также может произойти обратный ход лимфы во внутренние органы. В результате раковые клетки попадают в здоровые органы из поражённых лимфоузлов. Это может спровоцировать развитие метастазов в печени, желудке, поджелудочной железе и других органах.
Когда в брюшной полости находится более одного литра жидкости, асцит можно заметить при обычном осмотре: живот увеличен или деформирован, в вертикальном положении выглядит отвисшим, в лежачем положении живот распластан, боковые отделы выглядят набухшими (так называемый «лягушачий живот»). У худых пациентов нередко выпирает пупок. У человека может также возникнуть гидроторакс — присутствие жидкости в плевральной полости. Обычно это состояние развивается у пациентов с застойной сердечной недостаточностью при длительно существующем асците.
Небольшой или умеренный асцит развивается у 15–50 процентов пациентов на ранних стадиях рака. На поздних стадиях тяжёлый асцит встречается у 7–15 процентов пациентов.
У пациентов с распространенным раком на поздней стадии чаще всего встречается асцит в области легкого или экссудативный плеврит.
При асците в брюшной полости происходит патологическое скопление жидкости. Дело в том, что при некоторых заболеваниях нарушается регуляция водно-солевого обмена и нормальная циркуляция жидкости в брюшной полости. Причиной могут быть:
- Онкологические заболевания: вторичный канцероматоз брюшины, лимфома и лейкоз, метастазы в области ворот печени, первичная мезотелиома.
- Болезни печени и её сосудов: рак печени, портальная гипертензия, цирроз печени, вено-окклюзионная болезнь, болезнь Бадда — Киари.
- Перитонит (воспаление брюшины) различного происхождения: панкреатический, грибковый, паразитарный, туберкулёзный.
- Застойная сердечная недостаточность, констриктивный перикардит.
- Другие болезни: опухоли и кисты яичников (синдром Мейгса), киста поджелудочной железы, болезнь Уиппла, саркоидоз, системная красная волчанка, микседема.
В Европейской клинике проводится лечение асцита различного происхождения. Но так как основная наша работа связана с лечением злокачественных новообразований, значительную часть наших пациентов составляют онкобольные.
Есть несколько основных методов лечения асцита у пациентов с онкологическими заболеваниями:
- консервативная терапия (антагонисты альдостерона, мочегонные препараты) — направлена на нормализацию водно-солевого обмена и уменьшение образования жидкости в брюшной полости;
- лапароцентез — прокол брюшной стенки под контролем ультразвука; используется не только для выведения жидкости, но и для установки дренажа, который будет служить для продолжительного вывода жидкости;
- паллиативные хирургические операции — перитонеовенозный шунт, оментогепатофренопексия, деперитонизация стенок брюшной полости и другие.
Народные методы лечения асцита, возникшего на фоне онкологического заболевания, не имеют доказанной эффективности и безопасности, поэтому в Европейской клинике не применяются.
Если вы обратились в нашу клинику по поводу асцита на фоне рака, мы рекомендуем получить «второе мнение» касательно лечения основного заболевания у наших клинических онкологов и химиотерапевтов.
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО. Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Читать далее…
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО.
Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Больная Ш. была экстренно госпитализирована в специализированное отделение Европейской клиники, после проведения активной симптоматической терапии, направленной на нормализацию показателей крови и восстановление водно-электролитного баланса, был установлен перитонеальный порт. Под контролем уровня белка плазмы проведено разрешение асцита. Использование перитонеальных портов позволяет осуществить удаление асцитической жидкости дробно, дозированно, что в конечном итоге исключает возникновение серьезных осложнений в виде геморрагического синдрома, связанных с гемодилюцией и коагулопатией в результате массивного поступления асцитического содержимого в венозное русло.
После стабилизации общего состояния, на фоне нутритивной поддержки, противорвотной и антисекреторной терапии пациентка Ш. получила специфическое химиотерапевтическое лечение с хорошим эффектом. По факту разрешения асцита при наличии перитонеального порта стало возможным проведение внутрибрюшной химиотерапии.
Спустя шесть месяцев после описанной госпитализации пациентка вернулась к привычному для нее образу жизни, продолжает получать системное лечение в амбулаторном режиме под контролем команды специалистов Европейской клиники. Ответ на лечение расценивается как положительный, при отсутствии асцита и суммарным уменьшением размеров очагов более чем на 70%. Комбинированное лечение в формате системной и локальной (внутрибрюшной) терапии с имплантацией порт-системы является оптимальным режимом ведения данной группы пациентов. В практике врачей Европейской клиники подобные случаи встречаются на регулярной основе. Скрыть
Чаще всего к накоплению жидкости приводят следующие онкологические заболевания:
- рак яичников (у 25–30 процентов пациентов),
- рак молочной железы,
- рак матки,
- рак желудка,
- рак толстой кишки.
Накопление жидкости в брюшной полости при раке происходит из-за того, что поражается брюшина (оболочка, выстилающая изнутри стенки брюшной полости и покрывающая расположенные в ней органы). На её париетальном и висцеральном листках поселяются опухолевые клетки, в результате чего происходит нарушение лимфатического дренажа. Это и вызывает ухудшение всасывания жидкости. Обычно причиной становятся опухоли желудочно-кишечного тракта и асцит при раке яичников.
Когда в печени образуется опухоль или метастазы, причина асцита в другом: сжимается венозная система печени и нарушается естественный венозный отток от кишечника. Такой асцит развивается быстро, и обычно течёт дольше и тяжелее. 15 процентов случаев скопления жидкости в брюшной полости при онкологических заболеваниях приходится именно на эту его форму.
Лимфома брюшной полости вызывает асцит через закупорку и выпот (просачивание) лимфы из внутрибрюшных лимфатических протоков.
В лечебных учреждениях, которые не специализируются на лечении онкологических заболеваний, подход к пациентам с асцитом может быть неэффективным из-за особенностей этого состояния. Например, основное лечение может заключаться в применении мочегонных препаратов, антагонистов альдостерона, изменении диеты для ограничения водной и солевой нагрузки. Эффективность этого подхода для уменьшения портальной гипертензии относительна, у онкобольных асцит вызван канцероматозом брюшины. Поэтому консервативная терапия не может быть основным методом лечения у таких пациентов.
Обычно жидкость удаляется из брюшной полости с помощью лапароцентеза (абдоминального парацентеза). Это хирургическая процедура, которая проводится хирургом и анестезиологом-реаниматологом.
Консервативная терапия применяется в лечении небольших асцитов и средней степени выраженности. Другими словами, если не возникают утомляющие и истощающие симптомы: боль, частое дыхание (тахипноэ) и др. До 65% пациентов имеют улучшение состояния при терапии мочегонными препаратами — так можно выводить до 1 литра жидкости в день. «Золотым стандартом» считается спиронолактон, его назначают в дозе от 100 до 200 мг 1–2 раза в сутки. Также используется его сочетание с фуросемидом в дозе 40–240 мг в сутки. Как долго и в каком объёме будет проводиться такая терапия, зависит от скорости потери жидкости, ее определяют по изменению массы тела.
На поздних стадиях онкологического заболевания уменьшение потребления соли и воды может снизить качество жизни. Поэтому в Европейской клинике такая коррекция диеты назначается редко.
Асцит при онкологическом заболевании необходимо лечить хирургическим путём, когда это:
- Рефрактерный, то есть не поддающийся консервативному лечению.
- Большой асцит, то есть если необходимо вывести до 6–10 л жидкости за один раз (эта тяжёлая процедура проводится по строгим медицинским показаниям).
- Гигантский асцит. В этом случае нужна комбинированная операция, которая включает выведение большого объёма жидкости (до 5–7 л) в первые сутки и выведение остального объёма со скоростью не больше, чем 1 л в сутки в течение 7–10 дней.
В классическом варианте лапароцентез проводится на пустой мочевой пузырь, пациент садится, тяжелобольного человека укладывают на бок.
Без соблюдения правил асептики и антисептики проводить лапароцентез опасно. Поэтому выпуск жидкости проводится только в специализированном лечебном учреждении с лицензией на выполнение хирургических вмешательств и имеющим стационар. Если пациент находится в тяжелом состоянии, сложно передвигается, для него вызывают скорую.
Сначала выполняется местная анестезия, затем под контролем ультразвука делается прокол троакаром (инструментом в виде тонкой трубки с острым концом) по средней линии живота или по линии, соединяющей пупок с гребнем подвздошной кости. Обычно за один раз выводится не больше 5–6 л жидкости. Чтобы артериальное давление резко не упало и не случился коллапс сосудов, жидкость выпускается медленно.
В соответствии с классической методикой пациенту необходимо лежать в течение нескольких часов на свободном от пункции боку. Если в это время незначительное количество жидкости продолжает выделяться, то при желании накладывается резервуар, который убирает через сутки или двое.
Если требуется удалить большое количество жидкости, то происходит потеря белка и солей, что становится причиной белковой недостаточности. Для предотвращения такого осложнения человеку вводят альбумин. При повторной пункции может возникнуть ещё одно осложнение — сращение сальника (части брюшины) или кишки с передней стенкой живота. Из-за этого работа кишечника значительно ухудшается, а при последующих пункциях могут развиться тяжёлые осложнения.
При современном подходе к проведению лапароцентеза отвод жидкости происходит преимущественно через постоянный перитонеальный катетер. Одновременно дефицит объёма циркулирующей крови замещается плазмаэкспандерами (от англ. plasma expander — увеличивающий объём плазмы). Обычно для этого используются 10-20-процентные растворы альбумина.В некоторых случаях вместо альбумина можно использовать аминостерил, полиглюкин, реополиглюкин (декстран-40), гемацелл и новые препараты на основе крахмала (рефортан, стабизол, ХАЕС-стерил). Такая альтернатива помогает лишь возместить дефицит жидкости в крови, но на дефицит белка эти препараты не влияют.
Некоторым больным асцитом проводят оментогепатофренопексию. Это лапароскопическая операция, при которой сальник подшивается к участкам поверхности печени и диафрагмы. Благодаря тому, что между сальником и печенью возникает контакт, появляются условия для всасывания асцитической жидкости находящимися рядом тканями. Если у пациента есть канцероматоз брюшины, операция выполняется ограниченно. Обычно у таких больных оментогепатофренопексия становится частью паллиативного лечения.
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара — 50000 руб.
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Лечение асцита проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении асцита и знаем, что можно сделать.
источник
Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10–15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита. Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения. При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном — пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1–2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости. При умеренном или напряженном асците нормой должно быть не более 500–1000 мл жидкости в чистом виде в сутки.
- Минимум жиров. Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида — чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости — от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент — троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия. Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС — трансъюгулярное интрапеченочное портосистемное шунтирование — позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
источник
Асцит брюшной полости, или водянка, — это состояние, при котором лишняя жидкость в больших количествах скапливается в животе. Литраж может достигать 25 л, причиной болезни чаще всего считается цирроз (до 85% случаев). Также патология становится следствием хронических болезней сердца, печени, яичников, иногда развивается на фоне онкологии.
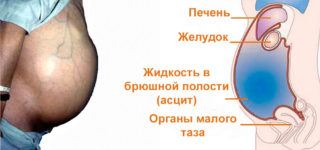
Бороться проще всего с асцитом начальной степени, однако распознать признаки этой патологии очень сложно на первых этапах. Обязательно применяют медикаментозные препараты, борются с сопутствующими симптомами (рвотой, запорами, повышенным давлением). Можно применять народные средства. Однако главный способ устранения запущенной водянки – это пункция брюшной полости.

Среди списка препаратов от асцита можно встретить: «Диакарб», «Верошпирон», «Панангин», «Аспаркам». Первые два относятся к диуретическим средствами, последние два – к источникам калия и магния.
Антибиотики назначаются только при инфекционных поражениях и перитоните. Дополнительно используют медикаменты, направленные на укрепление сосудистой стенки: диосмин, витамины С и Р. Средства на основе желатиноля, реополиглюкина, полиглюкина используются для контроля жидкости и ее удержания в сосудистом русле. Дополнительно используют мочегонные препараты.
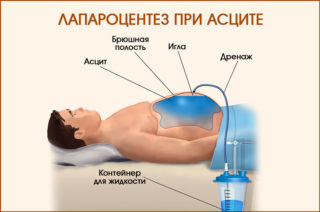
За один раз в ходе вмешательства можно удалить до 5 л воды. Операция опасна для пациента – во время прокола высок риск задеть петли кишечника, что может привести к кровотечениям и патологиям со стороны ЖКТ.
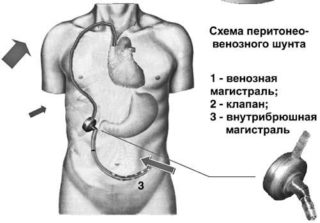
Шунт Левина, который используется при операции, — это длинная трубка из биосовместимого пластика, устанавливаемая в абдоминальную полость. Ее конец должен достигнуть тазового дна. После этого шунт приделывают к клапану и силиконовой трубе, которая располагается подкожно и идет к области шеи. Далее она подключается к яремной и верхней полой вене. Клапан работает в автоматическом режиме и открывается при смещении диафрагмы во время дыхания.

- строгое ограничение соли и воды – до 1 л жидкости и 1 г соли;
- копчености, жирное мясо, жареные продукты, насыщенные бульоны и консервы запрещены;
- полный запрет накладывают на сдобу, острые продукты, сладости; есть можно только зефир и домашнее желе;
- чтобы победить водянку, придется отказаться от цельного молока, кофе, бобовых продуктов;
- под запретом лук, щавель и чеснок;
- алкоголь строго запрещен при заболевании в любых количествах.
Справиться с патологией можно, если постоянно обогащать рацион фруктами и овощами, зеленью. Из питательных продуктов подойдут: вареная рыба, белое мясо курицы, кролик, нежирный бульон, омлет, творог низкой жирности. Орехи и сухофрукты разнообразят меню.
В процессе приготовления нельзя добавлять соль. Заменить приправу можно неострой куркумой, пряными сушеными травами.
Соблюдение диеты при асците – главное правило для успешного восстановления и устранения жидкости из брюшной полости. Грубые нарушения в питании приведут к обострению основной болезни и, как следствие, быстрому развитию водянки.
Если лечить асцит в клинических условиях не требуется, дома можно воспользоваться народными рецептами. Они не избавят пациента от причины болезни – рака, сердечной или печеночной недостаточности, цирроза, — но способны улучшить выведение жидкости. Возможность их применения обсуждают с доктором:
- Абрикосовый компот. Восполняет недостаток калия. Готовят из кураги или свежих плодов – 250 г на 1 л воды, кипятят 40 минут. Принимают до 500 мл в день. Если пациенту ставили капельницу, надо учитывать объем потребляемой жидкости.
- Отвар из фасолевых стручков. Обладает сильным мочегонным действием. Для приготовления берут шелуху 30 отростков и кипятят в литре воды 10 минут. Настаивают еще 20 минут, остужают и пьют по 200 мл в 5 утра, затем за 30 минут до завтрака, обеда и ужина, но не позднее 20.00.
- Отвар из зелени петрушки. Избавляет пациента от скопления жидкости в брюшине. Заваривают из 300 г зелени и 1 л воды. После закипания варят 30 минут и процеживают. Пьют по 0,5 стакана каждый час до 13-14 дня.
- Настойка пустырника. Готовят самостоятельно из 1 ст. л. свежих листьев пустырника и 100 мл 70% спирта. Настаивают 5 дней в темном месте, принимают до еды по 30 капель, смешанных с чистой водой.
Нельзя относиться к народным средствам как к безопасным продуктам, принимать которые можно без ограничений и системы. Важно строго регулировать дозировку. Если пациент употребляет какие-либо препараты, будь то феназепам, альбумин, анаприлин или простые спазмолитики, любой курс лечения травами должен контролироваться регулярными осмотрами доктора.
В домашних условиях можно разминать живот, это эффективная процедура, но сочетать ее нужно с диетой. Массаж при асците брюшной полости тормозит прогресс болезни и улучшает самочувствие пациента.
- Ложатся на спину, наносят массажное масло на живот и начинают круговыми движениями растирать кожу по часовой стрелке, затем – против часовой.
- Выполняют массаж в течение 2-3 минут каждый день, можно делать 2-3 процедуры в сутки.
- Движения должны быть легкими, не слишком надавливающими.
- После разглаживания переходят к постукивающим движениям.
- Завершают массаж, лежа на боку. Делают вертикальные, затем горизонтальные поглаживания по 2 минуты с каждой стороны.
Массаж при асците стимулирует выход жидкости естественным путем, улучшает кровообращение в органах, предотвращает застойные процессы.

- Время начала лечения. Ранние стадии патологии успешно поддаются терапии консервативным путем в домашних условиях. Если функциональность органов не нарушена, избавиться от жидкости в животе можно достаточно быстро. Если асцит постоянно прогрессирует, при этом пациенту требуется госпитализация и тяжелые врачебные процедуры, повышается риск поражения легочной, сердечной системы и других жизненно важных органов. Это может привести к преждевременной смерти.
- Форма заболевания. Слабовыраженный асцит – самый безопасный тип скопления жидкости. Однако напряженная форма патологии, при которой количество воды достигает 10-15 л, приводит к смерти или тяжелым осложнениям, связанным с дыхательной недостаточностью.
- Основная патология, провоцирующая водянку. При сердечной, печеночной или почечной недостаточности хронического течения лечение скопления жидкости в брюшной полости может оказаться неэффективным. При декомпенсированном циррозе выживаемость составляет всего 20% в течение первых 5 лет после обнаружения болезни. При сердечной недостаточности этот процент снижается до 10. При хронической почечной недостаточности пациент может прожить столько же, сколько и при ее отсутствии, но только при соблюдении диеты и предписаний врача, а также при регулярном гемодиализе.
Острые формы асцита не могут быть полностью излечены, а запущенные стадии приводят к смерти через несколько дней-недель после развития патологии.
Лечение асцита – серьезная задача для врача и пациента, требующая регулярного и ответственного подхода. В терапии используют медикаменты, народные средства, а в тяжелых случаях – госпитализацию с последующим хирургическим вмешательством. Только так можно помочь человеку вылечиться от этой патологии. Параллельно необходимо устранить основную причину асцита.
источник
В данной статье представлена тактика ведения пациентов с асцитом, отдельное внимание уделяется особенностям обследования данной группы пациентов, подробно освещаются вопросы лабораторной диагностики, методика и показания к диагностическому лапароцентезу, а также современные аспекты консервативной терапии с указанием наиболее частых осложнений и ошибок при ведении этих пациентов.
This paper introduces the tactics managing for patients with ascites, special attention is paid to the peculiarities of a survey of this group of patients, discussed in detail issues of laboratory diagnostic methods and indications for diagnostic laparocentesis, as well as modern aspects of conservative therapy with the most frequent complications and errors in managing these patients.
Асцит (от греческого «askos» — сумка, мешок) — это состояние, при котором наблюдается патологическое накопление жидкости в брюшной полости.
Фоном для развития асцита в 81,5% случаев являются заболевания печени (цирроз печени, острый алкогольный гепатит, цирроз-рак), в 10% — злокачественные опухоли, в 3% — застойная сердечная недостаточность, в 1,7% — туберкулезный перитонит. Более редкими причинами является нефротический синдром, острый панкреатит.
Осмотр пациента чрезвычайно информативен. Если жидкость в брюшной полости накопилась быстро, то кожа живота напряженная, блестящая, при пальпации может отмечаться диффузная болезненность. В случае постепенного накопления жидкости можно отметить расширение эпигастрального угла, нижние ребра перемещаются вперед и вверх, в силу чего грудная клетка расширяется. Повышение внутрибрюшного давления способствует возникновению пупочной, паховой, бедренной, послеоперационной грыжи. Наиболее выраженными бывают пупочная и пахово-мошоночная грыжи. Пациенту необходимо рекомендовать ношение корсета или бандажа. Необходимо тщательно осматривать кожу грыжевого мешка, так как она может истончаться. В нашей практике было 3 случая разрыва кожи грыжевого мешка с излитием асцитической жидкости. Чрезвычайно важно информировать пациентов с напряженным асцитом о возможной травматизации кожи выбухающего грыжевого мешка при надевании корсета, натуживании.
Перкуторно асцит выявляется при накоплении 1,5-2 л жидкости. При меньшем количестве жидкости тимпанический звук будет выявляться над всей поверхностью живота. При ненапряженном асците в вертикальном положении живот выглядит отвисшим, так как жидкость стекает вниз. Соответственно, при перкуссии живота стоя тимпанический звук отмечается в верхних отделах живота, притупление звука — в нижних. Если пациент лежит на спине, то содержащий воздух кишечник перемещается кверху, а жидкость смещается в задние части брюшной полости. Перкуторный звук будет тимпаническим над передней поверхностью живота и тупым над фланками (боками). Для того чтобы убедиться в наличии асцита, целесообразно перкутировать пациента в разных положениях: стоя, лежа на спине, а также на боках. При положении на правом боку тимпанический звук будет определяться над левым фланком, в положении на левом боку — над правым. Скопление жидкости в брюшной полости является самой частой, но не единственной причиной увеличения размера живота и растяжения его стенки. Также необходимо исключить беременность, растяжение кишечника газами, кисты (яичника, брыжейки, ретроперитонеальные), растяжение полых органов — желудка, мочевого пузыря и ожирение. Асцит в зависимости от количества асцитической жидкости подразделяют на минимальный (выявляется только при инструментальном ультразвуковом исследовании и компьютерной томографии брюшной полости), умеренный (легко выявляется при физикальном исследовании) и выраженный (при значительном увеличении размера живота).
К вторичным проявлениям асцита относятся:
• плевральный выпот, чаще правосторонний за счет движения перитонеальной жидкости вверх через диафрагмальные лимфатические сосуды, а также пропотевания асцитической жидкости через дефекты диафрагмы;
• высокое стояние диафрагмы, ведущее к развитию дисковидных ателектазов в нижних отделах легких и смещению сердца кверху;
• варикозное расширение геморроидальных вен;
• формирование диафрагмальной грыжи, нарастание пищеводного рефлюкса (объясняют механическими факторами в условиях повышения внутрибрюшного давления) усугубляют повреждение слизистой оболочки пищевода при наличии варикозного расширения вен.
При впервые выявленном асците, подозрении на инфицирование асцитической жидкости, злокачественную опухоль необходимо провести диагностический лапароцентез: извлечь небольшое количество асцитической жидкости (обычно 50-300 мл) для клинического, биохимического, бактериологического и цитологического исследования. Информативность анализа асцитической жидкости трудно переоценить.
Методика выполнения парацентеза и последующий уход за пациентом
Эвакуация асцитической жидкости (АЖ) осуществляется при помощи мягкого катетера, который входит в состав стерильного набора для выполнения парацентеза. Катетер вводится на 2 см ниже пупка по срединной линии тела либо на 2-4 см медиальнее и выше переднего верхнего отростка подвздошной кости (рис. 1). Для предотвращения последующего подтекания АЖ перед введением троакара кожа смещается вниз на 2 см.
Рисунок 1. Места введения катетера при выполнении парацентеза
Перед проведением парацентеза необходимо получить информированное согласие пациента на проведение процедуры.
Исследование асцитической жидкости начинают с визуальной оценки ее цвета: соломенно-желтый характерен для цирроза печени, нефротического синдрома, сердечной недостаточности; геморрагический — для канцероматоза, панкреатита; мутный — для перитонита, панкреатита, туберкулеза; молочно-белый — для хилезного асцита.
Исследование белка позволяет дифференцировать транссудат и экссудат: в транссудате белка менее 25 г/л (цирроз печени, гипоальбуминемия), в экссудате — более 30 г/л (малигнизация, воспаление). Общепринятым является подсчет градиента «сывороточный альбумин/альбумин асцитической жидкости» (SAAG), который позволяет предположить причину развития асцита, а также прогнозировать риск инфицирования асцитической жидкости. При SAAG менее 1,1 риск инфицирования возрастает в связи со снижением в асцитической жидкости содержания опсонинов.
SAAG более 1,1 выявляется при:
• острой печеночной недостаточности;
• метастатическом поражении печени;
• застойной печени при сердечной недостаточности;
SAAG менее 1,1 имеет место при:
• канцероматозе брюшины, мезотелиоме;
• спонтанном бактериальном перитоните;
Важным показателем является клеточный состав асцитической жидкости. Содержание более 250 нейтрофилов в 1 мм 3 свидетельствует об инфицировании жидкости. Любой бактериальный рост является патологическим. Важно помнить, что при посеве асцитической жидкости необходимо немедленно поместить ее в разные флаконы (по 10 мл), используемые для посева крови на анаэробную и аэробную флору. Информативность анализа при этом увеличивается до 90%.
Чрезвычайно важно цитологическое исследование, направленное на выявление атипичных клеток.
Повышенный уровень амилазы позволяет выявить панкреатогенный асцит. Увеличение триглицеридов более 5 ммоль/л свидетельствует о хилезном асците. При окраске жидкости в темно-желтый цвет необходимо определять в ней содержание билирубина: если в сыворотке крови оно меньше, чем в асцитической жидкости, это означает, что желчь поступает в брюшную полость.
Базисная терапия асцита состоит из нескольких этапов:
1. Лечение основного заболевания, приведшего к возникновению асцита.
2. Пациентам с выраженным асцитом рекомендуется постельный режим в первые 4-7 дней лечения. Постельный режим целесообразен, так как горизонтальное положение тела влияет на выработку ренин-ангиотензина и снижение тонуса симпатической нервной системы. Вертикальное положение способствует стимуляции симпатической нервной системы, уменьшению гломерулярной фильтрации и увеличению абсорбции натрия в канальцах, поэтому пациентам с выраженным асцитом в первые 4-7 дней лечения рекомендуется постельный режим.
3. Ограничение употребления соли. Каждый грамм натрия, принятый сверх меры, задерживает примерно 250-300 мл воды. При обнаружении сниженного уровня натрия в сыворотке крови не следует рекомендовать прием поваренной соли, так как общее содержание натрия в организме и так значительно повышено. Восполнять дефицит электролитов необходимо медикаментозно. При подозрении на то, что пациент не ограничивает суточного потребления соли, целесообразно определить суточную экскрецию натрия в моче. Если в сутки с мочой экскретируется больше натрия, чем предписано пациенту, это свидетельствует о несоблюдении рекомендаций.
4. Ограничение употребления жидкости до 750-1000 мл/сут при отсутствии лихорадки.
5. Диуретическая терапия. Применение диуретиков приводит к уменьшению объема плазмы, который восполняется, поскольку жидкость переходит из интерстициальной ткани (периферические отеки) и брюшной полости (асцит) в кровяное русло. Для лечения асцита наиболее часто применяют петлевые (фуросемид, этакриновая кислота) и калийсберегающие (спиронолактон, триамтерен) диуретики. Препаратом первой линии является спиронолактон (верошпирон), в случае недостаточности эффекта от которого назначаются петлевые диуретики. Подбор дозы диуретиков основывается на выраженности асцита и контролируется диурезом, уровнем электролитов. Больной должен быть ориентирован на ежедневный подсчет диуреза и взвешивание, что позволяет контролировать достаточность диуретической терапии. Мочегонная терапия считается достаточной, если превышение выделяемой жидкости над потребляемой составляет не более 500 мл для больных без периферических отеков и 800-1000 мл для больных с периферическими отеками. Контролировать эффективность мочегонной терапии целесообразно также при взвешивании пациента (снижение массы тела за 1 неделю должно составлять 2,5-3 кг) и измерении окружности талии. Контролировать уровень электролитов в сыворотке крови необходимо не реже 2 раз в неделю.
6. Динамический контроль эффективности диуретической терапии. Если состояние пациента стабильно, то он может измерять диурез 2-3 раза в неделю при ежедневном взвешивании. Целесообразна беседа лечащего врача с родственниками больного для разъяснения важности измерения диуреза и взвешивания, так как в силу наличия у пациентов энцефалопатии он может предоставлять врачу недостоверную информацию. Родственники должны быть предупреждены о том, что I стадия печеночной энцефалопатии может сопровождаться эйфорией, в силу чего пациент считает себя выздоровевшим и отказывается от назначенной терапии.
При малом и умеренном асците (у пациентов с циррозом печени классы А и В по Чайлду-Пью) ограничивают потребление соли до 2 г/сут и суточное потребление жидкости до 1 л, если содержание натрия в сыворотке крови не превышает 130 мэкв/л. Базовой терапией является спиронолактон (верошпирон) — 75-100 мг/сут. При необходимости дозу спиронолактона увеличивают по 100 мг каждые 4-5 дней до максимальной, которая составляет 300 мг/сут. Достаточно часто при умеренном асците (класс В) назначают комбинацию спиронолактона и фуросемида (примерное соотношение: на 100 мг спиронолактона 40 мг фуросемида). При сохранении асцита целесообразна госпитализация.
При выраженном асците (у пациентов с циррозом печени класс С по Чайлду-Пью) больные должны лечиться стационарно. В первые дни назначают бессолевую диету. Комбинируется терапия спиронолактоном и фуросемидом. Сохранение небольшого количества асцитической жидкости оправданно, поскольку реже нарушается функция почек.
7. Оценка эффективности диуретической терапии. В случае эффективности проводимой терапии при осмотре больного отмечается:
• уменьшение размера живота при измерении окружности талии;
• уменьшение периферических отеков;
• уменьшение выраженности печеночной энцефалопатии (тест связи чисел);
• положительный суточный диурез;
• уменьшение суточной экскреция натрия с мочой.
Рефрактерным называется персистирующий, несмотря на адекватное лечение, асцит. В этом случае ограничение приема натрия и назначение высоких доз диуретиков (400 мг/сут спиронолактона и 160 мг/сут фуросемида в течение 1-4 нед.) не приводят к эффективному диурезу, уменьшению массы тела, разрешению асцита. Диагностические критерии резистентного асцита указаны в таблице 1.
Диагностические критерии резистентного асцита (Moore K.P.)
| 1. Длительность лечения: интенсивная терапия мочегонными препаратами (максимальные дозировки: антагонисты альдостерона 400 мг/сут, фуросемид 160 мг/сут) в течение 1 недели при соблюдении диеты с содержанием соли до 5,2 г/сут2. Отсутствие ответа на лечение: снижение массы тела менее 0,8 кг каждые 4 дня 3. Ранний рецидив асцита: возврат асцита 2-3-й степени в течение 4 недель от начала лечения 4. Осложнения, связанные с приемом диуретических препаратов:
|
Причины возникновения рефрактерного асцита:
• слишком большое поступление натрия (с пищей, лекарствами);
• отсутствие ограничения приема жидкости при гипонатриемии;
• нарушение функции почек (с осторожностью необходимо применять нестероидные противовоспалительные препараты, аспирин, аминогликозиды, метоклопрамид).
Если развитие осложнений диуретической терапии не позволяет увеличивать дозу диуретиков, то возможно проведение гипербарической оксигенации, а в случае неэффективности — лечебного лапароцентеза.
Показаниями для лечебного лапароцентеза являются:
В этом случае одномоментно эвакуируют 4-6 л асцитической жидкости с последующим введением 20%-ного раствора альбумина из расчета 25 мл на 1 л удаленной жидкости для поддержания эффективного внутрисосудистого объема. Введение альбумина является обязательным и предупреждает развитие гепаторенального синдрома и гиповолемии. Необходимо помнить, что удаление большого количества асцитической жидкости приводит к значительному усугублению печеночной энцефалопатии.
При формировании правостороннего гидроторакса на фоне асцита торакоцентез показан с диагностической целью или при критическом накоплении уровня жидкости. Рефрактерный асцит часто формируется при злокачественных опухолях, поражающих органы брюшной полости и малого таза, и требует повторных лапароцентезов.
Осложнения диуретической терапии:
• энцефалопатия (в 25% случаев);
• электролитные нарушения (в 38-41% случаев);
• гепаторенальный синдром (ГРС).
Наиболее частыми осложнениями диуретической терапии являются электролитные нарушения, прогрессирование печеночной энцефалопатии, развитие гепаторенального синдрома (ГРС). Повышенное выделение калия, натрия и хлоридов при назначении диуретиков в больших дозах и избыточном диурезе может приводить к метаболическому алкалозу и усугублению респираторного алкалоза. Гипокалиемия приводит к уменьшению выделения аммиака почками. В условиях метаболического алкалоза повышается содержание в плазме свободного аммиака и облегчается его проникновение в клетки центральной нервной системы, что усугубляет энцефалопатию. Необходимо отменить салуретики и назначить заместительную терапию 3%-ным раствором калия в дозе 60-80 ммоль (4-6 г хлорида калия) в течение 4-6 дней. Кроме того, назначают терапию печеночной энцефалопатии.
Однако необходимо помнить о возможном развитии гиперкалиемии, которая манифестирует нарастанием слабости, признаками сердечной недостаточности, аритмиями. На электрокардиограмме выявляются высокий остроконечный зубец Т, расширение комплекса QRS, удлинение интервала QT.
Уменьшение суточного диуреза, нарастание уровня креатинина и мочевины могут быть обусловлены развитием ГРС, что требует прекращения лечения диуретиками. Если уровень мочевины превышает 10 мг/100 мл, а кретинин сыворотки более 0,5 мг/100 мл, то диуретики должны быть отменены, хотя бы временно.
ГРС — нарушение функции почек вследствие дилатации артерий и рефлекторной активации эндогенных вазоконстрикторных факторов, приводящих к снижению скорости клубочковой фильтрации.
ГРС 1-го типа — быстропрогрессирующее (менее чем за 2 нед) повышение (в 2 раза) исходного уровня креатинина крови или уменьшение на 50% от исходного суточного клиренса креатинина. При ГРС 2-го типа почечная недостаточность развивается постепенно. Лечение заключается во введении раствора альбумина и вазоконстрикторов (терлипрессин).
Неоднократное удаление большого количества асцитической жидкости приводит к снижению в ней концентрации белка и теоретически может предрасполагать к развитию спонтанного бактериального перитонита (СБП) — самопроизвольного инфицирования асцитической жидкости при отсутствии интраабдоминальных причин инфекции.
Диагноз СБП может подтверждаться при лапароцентезе:
• число нейтрофилов 250 в 1 мм 3 ;
• посев асцитической жидкости позволяет определить спектр патогенной флоры;
Отсутствие роста возбудителей в асцитической жидкости нейтрофилов 250 в 1 мм 3 свидетельствует о культуро-негативной форме СБП.
Для лечения СБП назначают цефалоспорины III поколения, фторхинолоны, амоксациллин и клавулановую кислоту.
Ведение пациента с асцитом является чрезвычайно непростой задачей, с которой сталкивается терапевт в своей ежедневной практике, и требует особого внимания лечащего врача и хорошей теоретической подготовки.
Пациенту с асцитом необходима срочная госпитализация, если асцит:
• осложняется гепаторенальным синдромом или СБП.
Наиболее типичными ошибками при ведении пациента с асцитом являются:
• интенсивная диуретическая терапия;
• форсированные лечебные лапароцентезы без адекватной заместительной терапии;
• недооценка значимости вторичной бактериальной инфекции в формировании СБП.
Таким образом, ведение пациентов с асцитом суммарно можно представить в виде следующей схемы (рис. 2).
Рисунок 2. Принципы терапии больных с асцитом 2-й и 3-й степени (по CаrdenasА.)
Казанская государственная медицинская академия
Галеева Зарина Мунировна — кандидат медицинских наук, ассистент кафедры терапии
1. Болезни печени и желчевыводящих путей. Руководство для врачей под редакцией В.Т. Ивашкина. М.: Издательский дом «М-Вести», 2002.
2. Буеверов А.О. Инфекционные осложнения цирроза печени // Русский медицинский журнал, 2008. — Т. 6. — № 19. — С. 15-19.
3. Ерамишанцев А.К., В.М. Лебезев, Р.А. Мусин. Хирургическое лечение резистентного асцита у больных с портальной гипертензией // Хирургия, 2003. — № 4. — С. 4-9.
4. Федосьина Е.А. Особенности течения заболевания и прогноз жизни больных циррозом печени с асцитом // Диссертация на соискание ученой степени кандидата медицинских наук. — Москва, 2006.
источник