Асцитом называют патологическое состояние, при котором выпотная жидкость скапливается вне какого-либо органа. Скопление жидкости приводит к сдавливанию органов и нарушению кровообращения, что в свою очередь приводит к серьёзным заболеваниям и даже смерти.
Асцит развивается на фоне воспалительных и невоспалительных процессов, происходящих в брюшной полости и в соседствующих с ней органах. Во всех случаях, независимо от причины и локализации, происходит выпотевание жидкости из кровяного русла в брюшную полость.
У беременных асцит может развиваться по следующим причинам:
неправильная работа печени, закупорка (тромбоз) воротной вены, сдавливание ствола воротной вены, сердечная недостаточность, патологическое поражение брюшины, алиментарная дистрофия.
Чаще всего асцит является следствием хронической печёночной, сердечной или почечной недостаточности. В норме при беременности происходит снижение уровня эстрогена и увеличение уровня прогестерона. Если асцит протекает на фоне печёночной недостаточности, то уровень эстрогенов остается без изменений, что негативно влияет на процесс зачатия и вынашивания плода.
Если у беременной наблюдается сердечный асцит, то вынашивание плода на протяжении 9 месяцев будет для неё весьма затруднительным. При асците наблюдается ухудшение сократительной способности сердца и его компенсаторных возможностей. В таком состоянии естественные роды становятся сложной задачей, поэтому беременных с сердечным асцитом готовят к кесареву сечению.
Почечный асцит отличается тем, что при нём в организме скапливается большое количество азота и мочевины. Такой состав губителен для центральной нервной системы беременной и плода.
Небольшое количество жидкости в брюшной полости не вызывает специфических симптомов. В некоторых случаях наблюдаются лишь проявления основного заболевания органов брюшной полости. Чем больше жидкости выпотевает в брюшную полость, тем быстрее начинает прогрессировать заболевание, что приводит к возникновению у беременных следующих симптомов:
увеличения размера живота; флюктуации (колебания жидкости за брюшной стенкой); затруднённого дыхания; проблем с пищеварением; затрудненного мочеиспускания; отёков на ногах.
В некоторых случаях в период беременности асцит может проявляться в виде следующих признаков:
деформация пупка, выпадение пупка, стрии (растяжки) на животе, расхождение мышц живота (диастаз).
В любом случае асцит при беременности очень опасен, так как скопившаяся жидкость препятствует нормальному развитию плода.
Диагностировать асцит на поздних сроках беременности можно только тогда, когда уровень количества жидкости достигнет 1 литра. При этом живот беременной сильно отвисает, а пупок может слегка выпячиваться. В горизонтальном положении живот как бы растекается. Этот признак называют «лягушачьим животом». При сильном сдавливании воротной вены можно увидеть большие и набухшие вены, которые, извиваясь, образуют характерную фигуру – «голову Медузы».
Помимо клинического осмотра, диагностика асцита у беременных включает:
перкуссию с целью определения границ скопившейся жидкости; рентген, который позволяет определить высоту стояния диафрагмы; лабораторное исследование асцитической жидкости; ультразвуковое исследование.
В процессе диагностики важно определить орган, поражение которого стало причиной скопления выпотевшей жидкости. Это помогает выбрать схему лечения и избавиться от признаков водянки. Кроме того, важно привести дифференциальную диагностику и исключить у беременной следующие заболевания:
цирроз печени, злокачественные новообразования, инфекционные заболевания, желчные свищи, обструкцию лимфоузлов.
Осложнения асцита возникают из-за неправильного лечения или вовсе его отсутствия. Чаще всего асцит приводит к развитию почечной недостаточности и спонтанным инфекциям. Оба синдрома негативно влияют на течение беременности и общее состояние организма.
В некоторых случаях на фоне асцита могут развиться следующие заболевания:
гепаторенальный синдром I типа, гепаторенальный синдром II типа, спонтанный бактериальный перитонит.
Благодаря постоянному врачебному наблюдению у беременных данные осложнения наблюдаются крайне редко.
Во время вынашивания важно уделить внимание профилактике асцита брюшной полости. Для этого на этапе планирования беременности необходимо пройти тщательное обследование с целью выявления патологий органов брюшной полости. Уже во время беременности важно проходить скрининги и сдавать необходимые анализы, которые помогут врачу контролировать состояние внутренних органов.
В связи с тем, что асцит является результатом неправильной работы внутренних органов, беременной следует исключить из своего рациона следующее:
жирное, острое, копчености и т.д.
При асците беременных врач не может назначить медикаментозное лечение и проводить процедуры по откачиванию выпотевший жидкости путём пункции брюшины. Задача врача – назначить беременной диету и постоянно следить за её состоянием.
Если у беременной диагностирован почечный асцит, то для того чтобы удалить токсические продукты распада белка, врач назначает гемодиализ. С помощью этого аппаратного экстракорпорального метода можно стабилизировать состояние беременной и поддержать полноценное внутриутробное развитие плода.
Как уже было описано выше, асцит развивается на фоне заболеваний внутренних органов. Именно поэтому очень важно следить за здоровьем как до зачатия, так и во время беременности. Правильное питание и соблюдение диеты помогут снизить риск развития водянки на фоне заболеваний печени.
Помимо этого, беременным необходимо соблюдать режим дня, гулять на свежем воздухе и высыпаться. Отсутствие стрессов и переживаний также благотворно влияет на работу сердечной мышцы и помогает насытить организм кислородом.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Брюшная полость представляет собой замкнутое пространство, ограниченное брюшиной (тонкой полупроницаемой оболочкой) и содержащее различные органы (желудок, селезенку, печень, желчный пузырь и некоторые отделы кишечника). Брюшина состоит из двух листков – париетального (наружного, который прикрепляется к стенкам живота изнутри) и висцерального (внутреннего), который прилегает к стенкам внутрибрюшных органов, окружая их. Основными функциями брюшины являются фиксация расположенных в ней органов и регуляция обмена веществ в организме.
В брюшине имеется огромное количество мелких кровеносных и лимфатических сосудов, которые обеспечивают обмен веществ. В нормальных условиях в брюшной полости и между листками брюшины постоянно находится небольшое количество жидкости, которая образуется в результате пропотевания жидкой части крови и определенного количества белков через кровеносные сосуды. Однако данная жидкость не скапливается в брюшной полости, так как практически сразу же происходит ее обратное всасывание в лимфатические капилляры (в сутки брюшина может всасывать более 50 литров жидкости). Образующаяся при этом лимфа по лимфатическим сосудам поступает в венозную систему организма, возвращая в системный кровоток жидкость, белки и другие, растворенные в ней, микроэлементы.
Исходя из вышесказанного следует, что скапливание жидкости в брюшной полости может произойти в двух случаях — при увеличении скорости ее образования либо при уменьшении скорость ее всасывания. На практике эти два механизма присутствуют одновременно, то есть при различных заболеваниях внутренних органов (печени, поджелудочной железы, при опухолях, при воспалении брюшины и так далее) возникает увеличение продукции жидкости, что непременно влечет за собой нарушение ее реабсорбции (всасывания) в результате сдавливания и закупорки мелких лимфатических и кровеносных сосудов продуктами распада клеток, патогенными микроорганизмами или опухолевыми клетками. По мере развития заболевания жидкости в брюшной полости становится все больше, и она начинает сдавливать расположенные там органы, что, в свою очередь, может усугубить течение основного заболевания и способствовать прогрессированию асцита.
Также стоит отметить, что помимо жидкости в брюшной полости задерживаются и белки (а также и другие микроэлементы). В нормальных условиях белки плазмы крови (преимущественно альбумины) участвуют в создании так называемого онкотического давления, то есть они удерживают жидкость в сосудах. При асците большая доля белков находится в асцитической жидкости, в связи с чем онкотическое давление крови снижается, что также может способствовать выходу жидкости из сосудистого русла и прогрессированию заболевания.
При прогрессировании заболевания происходит уменьшение объема циркулирующей крови, так как большая часть жидкости скапливается в брюшной полости. Это приводит к активации компенсаторных механизмов, направленных на задержку воды в организме (в частности уменьшается скорость образования и выделения мочи), что еще больше повышает гидростатическое давление в кровеносных сосудах и также способствует образованию асцитической жидкости.
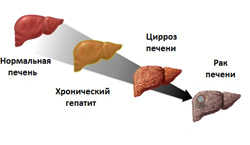
Цирроз печени – это хроническое заболевание, при котором нарушаются строение и практически все функции данного органа, что приводит к возникновению и прогрессированию различных осложнений.
В нормальных условиях в печень по воротной (портальной) вене стекается кровь от многих внутренних органов (от желудка, селезенки, поджелудочной железы, тонкого и толстого кишечника). В печени она проходит через тонкие канальцы (печеночные синусоиды), где фильтруется, очищается и обогащается различными веществами (например, белками), после чего поступает в нижнюю полую вену и возвращается в системный кровоток. При циррозе под действием различных причинных факторов (например, вирусов гепатита В или С) происходит повреждение и разрушение большого количества гепатоцитов (клеток печени). Погибшие клетки замещаются фиброзной тканью, что значительно снижает функцию печени. Это, в свою очередь, приводит к активации компенсаторных механизмов, заключающихся в усиленном делении оставшихся (неповрежденных) клеток. Однако структура новообразовавшейся ткани нарушается (в частности отсутствуют характерные для нормальной печени синусоиды), в результате чего снижается фильтрационная способность органа (то есть уменьшается количество крови, которое может проходить через печень за единицу времени).
Нарушение функции печени, а также изменение ее структуры приводит к тому, что кровь не может профильтровываться в полном объеме, в результате чего она начинает скапливаться в воротной вене. По мере прогрессирования заболевания гидростатическое давление (то есть давление, оказываемое кровью на стенку сосуда) в воротной вене повышается (развивается портальная гипертензия), что нарушает процесс оттока крови от внутренних органов (желудка, кишечника и других). В результате застоя крови в них происходит расширение кровеносных сосудов и повышение проницаемости сосудистых стенок, что и приводит к пропотеванию части жидкости в брюшную полость.
Также стоит отметить, что печень является основным местом образования белков в организме. На поздних стадиях заболевания (когда большая часть гепатоцитов замещается фиброзной тканью) белково-образующая функция печени снижается, в результате чего развивается гипопротеинемия (недостаток белков в крови). Это, в свою очередь, приводит к снижению онкотического давления крови, что также способствует выходу части жидкости из сосудистого русла.
Рак печени – это опухолевое заболевание, которое приводит к повреждению структуры печени и нарушению всех ее функций. Способствовать развитию рака могут различные факторы внешней среды (радиация, токсины, вирусы и так далее), под действием которых происходит образование мутантных опухолевых клеток. Обычно такие клетки сразу выявляются иммунной системой организма и уничтожаются, однако при определенных условиях (например, при ослаблении иммунитета или при облучении большой дозой радиации) одна опухолевая клетка может выжить и начать постоянно (бесконечно) делиться.
Со временем опухоль увеличивается в размерах и может сдавливать крупные внутрипеченочные сосуды. Также раковые клетки могут отрываться от основной опухоли и перемещаться (метастазировать) в другие отделы органа, закупоривая печеночные синусоиды, кровеносные и лимфатические сосуды и желчные протоки. Это будет приводить к нарушению всех функций печени, повышению давления в воротной вене и развитию асцита.
Помимо цирроза и рака есть еще несколько патологий, которые могут нарушить кровообращение в печени и воротной вене и стать причиной выхода жидкости в брюшную полость.
Асцит может быть обусловлен:
- Синдромом (болезнью) Бадда-Киари. Кровь из печени собирается в крупные печеночные вены, которые впадают в нижнюю полую вену. При синдроме (болезни) Бадда-Киари происходит воспаление стенок данных вен с последующим образованием в них тромбов (кровяных сгустков). Это приводит к нарушению оттока крови из печени и повышению давления в системе воротной вены, что и является причиной развития асцита.
- Сдавливанием ветвей воротной вены. После входа в ткань печени воротная вена делится на две крупные ветви (правую и левую), которые направляются в соответствующие доли органа. Сдавливание этих ветвей растущей опухолью или эхинококковой кистой (эхинококкоз – глистное заболевание, при котором в печени и других органах образуются объемные полости – кисты, заполненные развивающимися паразитами) также может стать причиной портальной гипертензии и выхода жидкости из сосудистого русла в брюшную полость.
Причиной асцита может быть:
- Мезотелиома. Данное злокачественное новообразование встречается крайне редко и происходит непосредственно из клеток брюшины. Развитие опухоли приводит к активации иммунной системы с целью уничтожения опухолевых клеток, что проявляется развитием воспалительного процесса, расширением кровеносных и лимфатических сосудов и пропотеванием жидкости в брюшную полость.
- Канцероматоз брюшины. Данным термином обозначается поражение брюшины опухолевыми клетками, которые метастазируют в нее из опухолей других органов и тканей. Механизм развития асцита при этом такой же, как при мезотелиоме.
- Рак поджелудочной железы.Поджелудочная железа является местом образования пищеварительных ферментов, которые выделяются из нее по протоку поджелудочной железы. После выхода из железы данный проток сливается с общим желчным протоком (по которому отходит желчь из печени), после чего они вместе впадают в тонкий кишечник. Рост и развитие опухоли вблизи места слияния данных протоков может привести к нарушению оттока желчи из печени, что может проявляться гепатомегалией (увеличением размеров печени), желтухой, кожным зудом и асцитом (асцит развивается на поздних стадиях заболевания).
- Рак яичников. Хотя яичники и не относятся к органам брюшной полости, листки брюшины участвуют в фиксации данных органов в малом тазу. Этим объясняется тот факт, что при раке яичников патологический процесс легко может распространиться на брюшину, что будет сопровождаться повышением проницаемости ее сосудов и образованием выпота в брюшной полости. На поздних стадиях заболевания может отмечаться метастазирование рака в листки брюшины, что усилит выход жидкости из сосудистого русла и приведет к прогрессированию асцита.
- Синдром Мейгса. Данным термином обозначается патологическое состояние, характеризующееся скапливанием жидкости в брюшной и в других полостях организма (например, в плевральной полости легких). Причиной заболевания считаются опухоли органов малого таза (яичников, матки).
Сердечная недостаточность – заболевание сердца, при котором оно оказывается не в состоянии обеспечить адекватную циркуляцию крови в организме. В нормальных условиях при каждом сердечном сокращении в аорту (самую крупную артерию организма) выбрасывается определенное количество крови. По мере удаления от сердца происходит деление аорты на более мелкие артерии, пока не образуются капилляры – самые тонкие сосуды, в которых происходит обмен кислорода между тканями и клетками организма. После прохождения через капилляры кровь собирается в вены и доставляется обратно к сердцу. Часть жидкости (около 10%) при этом поступает в лимфатические сосуды и превращается в лимфу.
Важной особенностью сосудистой системы является то, что стенка артерий плотная и упругая, в то время как венозная стенка относительно тонкая и легко растягивается при повышении внутрисосудистого давления. При развитии сердечной недостаточности (причиной которой может быть инфаркт, инфекция, длительное повышение артериального давления и так далее) снижается насосная функция сердечной мышцы, в результате чего развивается застой в системе нижней полой вены, которая собирает кровь от всей нижней части тела. Вследствие расширения стенок переполненных венозных сосудов, а также из-за повышения гидростатического давления определенная доля жидкой части крови выходит из сосудистого русла и скапливается в брюшной полости.
Почки являются органами выделительной системы, которые регулируют состав и объем жидкости в организме. Однако при некоторых заболеваниях их функция может нарушаться, что, в свою очередь, может привести к развитию различных осложнений.
Асцитом может осложниться:
- почечная недостаточность;
- нефротический синдром.
Почечная недостаточность
Патологическое состояние, при котором поражается более 75% функциональной ткани (так называемых нефронов) почек. В результате этого орган больше не может в полной мере выполнять свою выделительную функцию, поэтому часть побочных продуктов жизнедеятельности (таких как мочевина, мочевая кислота и другие) задерживаются в организме. Данные вещества являются осмотически активными (то есть притягивают к себе жидкость) и при проникновении в межклеточное пространство тканей приводят к развитию отеков.
Также при почечной недостаточности нарушается кровоснабжение почечной ткани, вследствие чего активируются компенсаторные механизмы, направленные на повышение системного артериального давления и увеличение количества доставляемой к почкам крови. Наряду с этим в почках уменьшается скорость выделения натрия и воды, что еще больше увеличивает объем циркулирующей крови, повышает давление в венозной системе и способствует прогрессированию асцита.
Нефротический синдром
Данное заболевание характеризуется повреждением почечного фильтра (который в норме непроницаем для белков и других крупномолекулярных веществ), в результате чего организм теряет с мочой большое количество белков плазмы (более 3 грамм в сутки). Уже через несколько дней это приводит к значительному снижению онкотического давления крови, в результате чего жидкая ее часть больше не может удерживаться в сосудистом русле и пропотевает в брюшную полость, приводя к развитию асцита.
Панкреатит – это заболевание поджелудочной железы, характеризующееся разрушением ее ткани и распространением патологического процесса на соседние органы. Причиной развития данного заболевания является патологическая активация образующихся в железе пищеварительных ферментов. В норме они выделяются в кишечник в неактивной форме и активируются только после смешивания с кишечным содержимым. При различных патологических состояниях (при злоупотреблении алкоголем, после приема большого количества жареной пищи, после травмы живота или в результате вирусных инфекций) данные ферменты могут активироваться прямо внутри железы, что приведет к ее самоперевариванию.
Во время описанного процесса происходит повреждение сосудов поджелудочной железы, что обуславливает проникновение пищеварительных ферментов в кровь. Если вовремя не начать лечение, патологический процесс может разрушить стенку железы и перейти на брюшину, что станет причиной развития перитонита (воспаления брюшины) и может привести к образованию асцитической жидкости в брюшной полости.
Перитонит – это воспаление брюшины, характеризующееся выраженными болями в животе и прогрессирующими симптомами общей интоксикации организма (повышением температуры тела более 40 градусов, учащенным дыханием и сердцебиением, нарушением сознания и так далее). Развивается данное состояние при проникновении патогенных бактерий в брюшную полость извне.
Причиной перитонита может быть:
- разрыв полого органа (желудка, кишечника, мочевого или желчного пузыря);
- проникающее ранение брюшной полости;
- прободение язвы желудка или кишечника;
- распад опухоли кишечника с повреждением его стенки;
- миграция бактерий из других очагов инфекции;
- распространение воспалительного процесса из соседних органов.
Как говорилось ранее, брюшина содержит большое количество кровеносных и лимфатических сосудов. При развитии инфекционного или другого воспалительного процесса отмечается миграция к очагу воспаления большого количества лейкоцитов, что обуславливает расширение сосудов и выход жидкости в брюшную полость.
Также стоит отметить, что распространение инфекции по брюшине происходит довольно быстро, ввиду чего локальный (местный) перитонит в короткие сроки может перейти в диффузную (распространенную) форму, поражающую всю брюшину, что без своевременного и адекватного лечения может привести к смерти пациента в течение нескольких часов.
Анасарка – это крайняя степень отека, при которой жидкость скапливается в подкожно-жировой клетчатке туловища, рук и ног, а также в полостях организма (в брюшной и в плевральной полости, в полости перикарда). Данное состояние требует срочной медицинской помощи, так как может привести к смерти пациента в считанные часы или дни.
Причиной анасарки могут быть:
- Сердечная недостаточность. В данном случае отеки и асцит развиваются из-за выраженного повышения гидростатического давления в венозной и лимфатической системах, что обусловлено неспособностью сердечной мышцы перекачивать кровь.
- Почечная недостаточность. При данной патологии причиной задержки воды в организме является нарушение выделительной функции почек.
- Заболевания печени. При выраженном циррозе и печеночной недостаточности снижается концентрация белков в крови, что может стать причиной развития генерализованных отеков.
- Микседема. Характеризуется снижением концентрации в крови гормонов щитовидной железы (тироксина и трийодтиронина), что проявляется уменьшением количества образующихся в организме белков и приводит к выходу жидкости из сосудистого русла.
- Гиперальдостеронизм. Данное заболевание характеризуется избыточным образованием в надпочечниках (эндокринных железах) гормонаальдостерона. В нормальных условиях данный гормон отвечает за поддержание объема циркулирующей крови на постоянном уровне, однако при его избыточной секреции происходит выраженная задержка натрия и воды в организме, что способствует развитию отеков и асцита.
Также причиной выхода лимфы в брюшную полость могут быть:
- ранения крупных лимфатических сосудов;
- аномалии развития органов брюшной полости;
- перенесенные ранее операции на брюшной полости;
- опухолевые заболевания (системный лимфангиоз);
- хронические воспалительные заболевания кишечника.
Скапливание жидкости в брюшной полости плода может быть обусловлено различными патологиями матери или ребенка.
Причиной асцита у плода могут быть:
- Гемолитическая болезнь новорожденных. Данное заболевание развивается в том случае, если мать с отрицательным резус-фактором (резус-фактор – это особый антиген, который присутствует на красных клетках крови у определенных людей) будет вынашивать плода с положительным резус-фактором. Во время первой беременности никаких отклонений от нормы не будет, однако во время родов произойдет контакт крови матери и плода, что приведет к сенсибилизации материнского организма (в нем начнут выделяться антитела против резус-фактора). При повторной беременности резус-положительным плодом данные антитела начнут поражать клетки крови плода, нарушая функции всех его органов и тканей и приводя к развитию генерализованных отеков и асцита. Без своевременного лечения данное заболевание приводит к гибели плода.
- Генетические заболевания. Генетический аппарат человека состоит из 46 хромосом, образующихся в результате слияния 23 материнских и 23 отцовских хромосом. Повреждение одной или нескольких из них может проявляться различными заболеваниями, которые могут передаваться потомству. Асцит во внутриутробном периоде может быть проявлением синдрома Дауна (при котором появляется лишняя хромосома в 21 паре), синдрома Тернера (для которого характерен дефект половой Х-хромосомы) и других наследственных заболеваний.
- Внутриутробные аномалии развития. Причиной внутриутробных аномалий развития может быть инфекция, радиация или травма. Асцит при этом может возникать вследствие нарушения нормального развития печени, сердечно-сосудистой или лимфатической системы, при недоразвитии желчевыделительной системы и при других пороках развития.
- Повреждение плаценты.Плацента – это орган, который появляется в организме беременной женщины и обеспечивает жизнедеятельность (доставку кислорода и питательных веществ) плода в течение всего внутриутробного периода развития. Нарушение оттока крови от плаценты или пупочного канатика может повысить давление в кровеносной системе плода, тем самым создав предпосылки для развития отеков и асцита.
Все перечисленные выше причины асцита у взрослых могут также встречаться и в детском возрасте. Однако у новорожденных и детей раннего возраста асцит может быть обусловлен и другими заболеваниями.
Причиной асцита у детей могут быть:
- Пороки развития сердца. В данном случае подразумеваются аномалии развития сердечной мышцы, которые приводят к нарушению насосной функции сердца (дефекты клапанов, дефекты межжелудочковых и межпредсердных перегородок). Во внутриутробном периоде данные аномалии могут никак себя не проявлять, однако после рождения (когда нагрузка на сердце возрастает) могут развиться отеки, асцит и другие признаки сердечной недостаточности.
- Пороки развития почек. Во внутриутробном периоде выделительную функцию осуществляет плацента, поэтому даже при тяжелых аномалиях развития почечной системы признаки почечной недостаточности у плода могут отсутствовать. После рождения ребенка токсические вещества и продукты обмена скапливаются в крови и в тканях малыша, что может привести к развитию отеков и асцита.
- Инфекционные заболевания. Инфицирование плода различными вирусами (вирусом краснухи, герпеса, цитомегаловирусом, энтеровирусом) или бактериями (например, при сифилисе) может привести к поражению внутренних органов и развитию полиорганной недостаточности. Это может проявляться асцитом, который появится во внутриутробном периоде либо сразу после рождения ребенка.
- Опухоли. Новообразования у новорожденных встречаются крайне редко, так как для развития опухолевого процесса и роста опухоли необходимо время. Тем не менее, появление опухоли (злокачественной или доброкачественной) во внутриутробном периоде или в раннем детском возрасте возможно. Растущая опухоль может сдавливать кровеносные или лимфатические сосуды ребенка, повреждать различные органы и ткани (печень, селезенку), что может привести к развитию асцита с первых дней жизни.
- Врожденные анемии.Анемия – общее название состояний, характеризующихся снижением концентрации эритроцитов (красных клеток крови) и гемоглобина (находящегося в эритроцитах дыхательного пигмента) в крови. Некоторые виды анемий (серповидноклеточная анемия, гемоглобинопатии, анемия при дефиците ферментов и так далее) характеризуются деформацией и разрушением эритроцитов. Разрушаются они преимущественно в печени и селезенке, что может со временем приводить к поражению данных органов и развитию отеков и асцита.
Асцит у беременных может развиться в результате различных заболеваний печени, сердца, почек и других органов и систем. Также скапливанию жидкости в брюшной полости способствует рост и увеличение размеров плода, который может сдавливать нижнюю полую вену (крупный сосуд, собирающий венозную кровь от всей нижней части тела).
Рост и развитие плода само по себе требует от всех органов и систем женского организма более интенсивной работы. Скапливание жидкости в брюшной полости и повышение внутрибрюшного давления еще больше увеличивает нагрузку на органы, что может привести к декомпенсации хронических заболеваний и развитию полиорганной недостаточности, угрожающей здоровью или даже жизни матери и плода.
Наиболее грозными проявлениями асцита у беременных могут быть:
- Дыхательная недостаточность. Увеличение матки на поздних сроках беременности приводит к смещению диафрагмы (основной дыхательной мышцы, отделяющей брюшную полость от грудной клетки) вверх, что приводит к уменьшению дыхательного объема легких. Появление большого количества жидкости в брюшной полости еще больше усугубляет данный процесс, что приводит к недостатку кислорода в крови матери и плода.
- Сердечная недостаточность. Как уже было сказано, рост и развитие плода приводит к повышению давления в брюшной полости. В результате этого повышается кровяное давление в располагающихся там кровеносных сосудах. Чтобы преодолеть это давление, сердце вынуждено работать в усиленном режиме. Появление асцита на поздних сроках беременности еще больше увеличивает нагрузку на сердце, что может стать причиной нарушения его функции. Это, в свою очередь, может привести к недостаточному поступлению крови к плаценте и стать причиной внутриутробной гибели плода.
- Сдавливание растущего плода. При асците количество скапливающейся в брюшной полости жидкости может достигать нескольких десятков литров. Это приведет к выраженному повышению внутрибрюшного давления и сдавливанию всех внутренних органов, в том числе и матки с развивающимся плодом. Как правило, такое состояние делает невозможным дальнейшее развитие беременности.
При геморрагическом асците в асцитической жидкости присутствуют красные клетки крови (эритроциты) в том или ином количестве. Как правило, такое состояние развивается на фоне уже имеющихся хронических заболеваний, ставших причиной образования асцита (цирроза печени, рака, туберкулеза).
Причиной геморрагического асцита может быть:
- травма печени;
- травма селезенки;
- кровотечение при распаде опухоли;
- тромбоз (закупорка кровяным сгустком) печеночных вен;
- перфорация (прободение) стенки кишечника (например, при язве).
Появление крови в асцитической жидкости является неблагоприятным прогностическим признаком и требует срочных диагностических и лечебных мероприятий.
Туберкулез – это инфекционное заболевание, которое поражает легкие, кишечник и другие органы. Вызывается заболевание микобактериями туберкулеза, которые попадают в организм преимущественно воздушно-капельным путем (при вдыхании воздуха, загрязненного возбудителем) или с пищей. Первичный очаг туберкулеза обычно локализуется в легочной ткани, реже – в кишечнике. По мере прогрессирования заболевания и при снижении защитных сил организма микобактерии могут распространяться из первичного очага в другие ткани, в том числе и в брюшину.
Поражение брюшины туберкулезом приводит к развитию специфического воспалительного процесса (перитонита), что проявляется расширением кровеносных сосудов и пропотеванием большого количества жидкости, лимфы и белков в брюшную полость.
Эндометриоз – заболевание, при котором происходит разрастание эндометрия (слизистой оболочки матки) в нетипичных для него местах (то есть в других органах и тканях). Причиной заболевания может быть нарушение гормонального фона женщины, а также наследственная предрасположенность.
Вначале клетки эндометрия выходят за пределы слизистой оболочки матки и проникают в ее мышечный слой, начиная там делиться. Во время менструального цикла они (как и обычный эндометрий) подвергаются определенным изменениям, что может привести к развитию кровотечения. На поздних стадиях заболевания клетки эндометрия выходят за пределы матки и могут поражать любые органы и ткани, в том числе и брюшину. Помимо прочих симптомов (болей в животе, нарушения мочеиспускания и так далее) это может проявляться скапливанием жидкости в брюшной полости.
Легочной плеврой называется тонкая соединительнотканная оболочка, которая состоит из двух листков — наружного и внутреннего. Наружный листок прилегает к внутренней поверхности грудной клетки, а внутренний окутывает легочную ткань. Между данными листками имеется щелевидное пространство (плевральная полость), где содержится небольшое количество жидкости, необходимой для обеспечения скольжения листков друг относительно друга во время дыхания.
Плевритом называется воспаление листков легочной плевры, что обычно сопровождается пропотеванием жидкости в плевральную полость. Асцит и плеврит одновременно могут наблюдаться при системных воспалительных заболеваниях аутоиммунного характера (когда иммунная система атакует клетки и ткани собственного организма) – при ревматической лихорадке, системной красной волчанке, ревматоидном артрите и так далее. Стоит отметить, что при перечисленных заболеваниях также может отмечаться скапливание жидкости в полости перикарда (сердечной сумки).
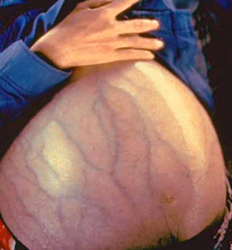
Однако, независимо от причины возникновения, скапливание жидкости в брюшной полости всегда будет проявляться определенными симптомами, выявление которых позволит заподозрить диагноз на ранних стадиях заболевания.
Асцит может сопровождаться:
- отеками;
- повышением температуры тела;
- болями в животе;
- увеличением размеров живота;
- увеличением печени;
- увеличением селезенки;
- тошнотой;
- рвотой;
- «головой медузы»;
- желтухой;
- одышкой;
- обезвоживанием.
Отеки при асците развиваются в результате выхода жидкости из сосудистого русла и перехода ее в межклеточное пространство различных тканей. Механизм образования и характер отеков зависит от основного заболевания, ставшего причиной асцита.
Отеки при асците могут быть следствием:
- почечной недостаточности (почечные отеки);
- сердечной недостаточности (сердечные отеки);
- печеночной недостаточности (безбелковые отеки).
Почечные отеки
Почечные отеки возникают из-за задержки воды и осмотически активных веществ в организме. Они (отеки) симметричны (наблюдаются в обеих частях тела), присутствуют постоянно, однако могут усиливаться в утренние часы, так как в течение ночного сна в организме скапливается большое количество жидкости и токсических веществ. Вначале отеки локализуются преимущественно в области лица, шеи, верхних конечностей, затем спускаются в область бедер и голеней. Кожа в области отека имеет нормальную или слегка повышенную температуру, может отмечаться бледность кожи. При продолжительном (в течение 20 – 30 секунд) надавливании на отечные ткани образуется углубление, которое исчезает сразу после прекращения давления.
Сердечные отеки
Сердечные отеки развиваются из-за того, что сердце не может перекачивать кровь из вен в артерии. Возникают они преимущественно к вечеру, вначале локализуются в области стоп и голеней, а затем поднимаются в область бедер и туловища. Объясняется это тем, что днем человек в течение длительного времени находится в вертикальном положении, в результате чего значительно повышается гидростатическое давление в венах нижних конечностей и развивается застой крови в них. Это и приводит к выходу жидкости из сосудов в межклеточное пространство.
Кожа в области сердечных отеков синюшного цвета, холодная на ощупь. При продолжительном надавливании образующееся углубление исчезает медленно.
Безбелковые отеки
При дефиците белков жидкая часть крови выходит в межклеточное пространство, что проявляется крайне выраженными, генерализованными (наблюдающимися во всех участках тела) отеками. Кожа в области отечных конечностей растянута, напряжена, бледная и сухая, температура ее снижена. При надавливании на отечную ткань вмятина исчезает в течение нескольких секунд.
Непосредственно асцит к повышению температуры тела не приводит. Причиной нарушения терморегуляции являются основные заболевания, ставшие причиной скапливания жидкости в брюшной полости.
При асците повышение температуры тела может быть проявлением:
- Перитонита. Поражение брюшины чужеродными микроорганизмами приводит к активации иммунной системы и повышению температуры тела. Наиболее высокие цифры (до 40 и более градусов) отмечаются при бактериальном перитоните, когда патогенные бактерии и выделяемые ими токсины всасываются в кровь и разносятся по всему организму. При перитоните туберкулезной этиологии температура обычно держится в пределах 37 – 39 градусов.
- Панкреатита. При панкреатите происходит развитие неинфекционного воспалительного процесса в поджелудочной железе, что сопровождается повышением температуры до 38 градусов. Переход воспаления на брюшину и развитие перитонита может сопровождаться более выраженной температурной реакцией (до 39 – 40 градусов).
- Цирроза печени. На ранних стадиях развития цирроза у всех пациентов отмечается субфебрилитет (повышение температуры тела до 37 – 37,5 градусов). Если цирроз является следствием поражения вирусами гепатита В или С, повышение температуры до 37 – 39 градусов будет являться естественной защитной реакцией организма, возникающей в ответ на внедрение чужеродных агентов. Повышение температуры тела выше 39 градусов обычно является следствием развития бактериальных осложнений и требует срочного медицинского вмешательства.
- Опухоли. При всех злокачественных опухолевых заболеваниях у пациента отмечается субфебрилитет в течение нескольких недель или месяцев, что обычно сопровождается чувством слабости и снижением массы тела. При метастазировании рака в брюшину может отмечаться повышение температуры тела до 39 – 40 градусов, что объясняется развитием воспалительной реакции в ответ на внедрение «чужих» (опухолевых) клеток.
Также стоит отметить, что для асцита при микседеме характерно снижение температуры до 35 градусов. Объясняется это недостатком гормонов щитовидной железы, которые в норме регулируют (повышают) скорость обменных процессов в организме и температуру тела.
Возникновение, характер и локализация болей зависят преимущественно от причины асцита, однако в некоторых случаях скапливание большого количества жидкости в брюшной полости может непосредственно приводить к усилению болей, сдавливая органы брюшной полости.
Болевой синдром при асците может быть обусловлен:
- Циррозом печени. Цирроз печени развивается постепенно и ему обычно предшествуют воспалительные заболевания печени (гепатиты). Сама печень не содержит болевых рецепторов, однако окружающая орган капсула богата ими. Увеличение размеров печени при различных заболеваниях приводит к перерастяжению капсулы, что проявляется болями различной интенсивности. В начальных стадиях цирроза пациенты могут жаловаться на дискомфорт или легкие боли в области правого подреберья, которые с течением времени могут усиливаться. Также пациенты могут жаловаться на тяжесть или боль в других отделах живота. Это объясняется нарушением пищеварения, имеющим место на поздних стадиях цирроза.
- Синдромом (болезнь) Бадда-Киари. При данной патологии происходит закупорка вен, по которым кровь оттекает от печени. Вследствие этого происходит переполнение внутрипеченочных кровеносных сосудов, увеличение органа в размерах и растяжение печеночной капсулы, что сопровождается острыми, колющими болями в правом подреберье, отдающими в правые отделы спины.
- Воспалением брюшины. В листках брюшины содержится большое количество болевых рецепторов, поэтому ее воспаление сопровождается выраженными режущими или колющими болями в животе, которые усиливаются при надавливании на переднюю брюшную стенку.
- Панкреатитом. Развитие воспалительного процесса в поджелудочной железе проявляется острыми болями опоясывающего характера, которые максимально выражены в области верхней части живота. Боли могут отдавать в область правого или левого подреберья, в спину, в сердце.
- Опухолью. Боли при опухоли редко бывают сильно выраженными, что значительно затрудняет раннюю диагностику злокачественных новообразований. Пациенты могут в течение нескольких недель или месяцев ощущать тупые, тянущие или ноющие боли в животе. Интенсивность болей при этом может самопроизвольно увеличиваться или уменьшаться.
- Эндометриозом. Боли при данной патологии локализуются преимущественно внизу живота, однако при метастазировании клеток эндометрия в другие органы могут иметь любую локализацию. Обычно женщины жалуются на усиление болей во время полового акта, во время менструации, болей при мочеиспускании или дефекации. Боль при этом острая, режущая, не купируется приемом обычных обезболивающих препаратов.
Данный симптом становится заметен невооруженным глазом при скапливании в брюшной полости более 1 литра жидкости. Вначале это может проявляться лишь в положении стоя, когда жидкость скапливается в нижних отделах брюшной полости, обуславливая выпячивание передней стенки живота. В положении лежа живот может быть нормальных размеров, однако пациент при этом может начинать жаловаться на одышку (чувство нехватки воздуха), так как жидкость будет перемещаться в верхние отделы брюшной полости, ограничивая движения диафрагмы и легких.
При дальнейшем прогрессировании заболевания количество асцитической жидкости увеличивается, вследствие чего выпирание передней брюшной стенки становится заметным и в положении лежа. При выраженном асците (когда в брюшной полости скапливается более 10 – 12 литров жидкости) кожа живота становится натянутой, напряженной, блестящей.
Увеличение печени (гепатомегалия) и селезенки (спленомегалия) может быть важным диагностическим признаком, указывающим на ту или иную причину асцита.
Причиной гепатомегалии и спленомегалии может быть:
- Цирроз печени. При циррозе печени происходит нарушение структуры печеночной ткани и частичное ее замещение фиброзной (рубцовой) тканью. Это создает препятствие на пути тока крови, в результате чего она скапливается в венах печени и в воротной вене, приводя к увеличению органа в размерах. Чтобы понизить давление в системе воротной вены часть крови сбрасывается в венозные сосуды селезенки, что также приводит к переполнению ее кровью и увеличению в размерах.
- Опухоль. Причиной увеличения печени может быть увеличение размеров внутрипеченочной опухоли или разрастание метастазов из опухолей другой локализации. При метастазировании злокачественной опухоли в ткань печени также произойдет закупорка печеночных капилляров опухолевыми клетками, что приведет к нарушению кровотока в органе и может стать причиной увеличения его в размерах.
- Болезнь Бадда-Киари. При тромбозе печеночных вен происходит переполнение печеночной ткани кровью и увеличение размеров печени. Селезенка при этом увеличивается лишь в тяжелых случаях заболевания (при развитии и прогрессировании портальной гипертензии).
- Сердечная недостаточность. При сердечной недостаточности кровь застаивается в системе нижней полой вены, повышая давление в ней. Так как печеночные вены (выносящие венозную кровь из печени) также впадают в нижнюю полую вену, выраженная сердечная недостаточность может нарушить отток крови от печени, что приведет к увеличению ее размеров.
На начальных стадиях развития асцита возникновение тошноты и рвоты может быть обусловлено основным заболеванием (циррозом печени, панкреатитом, перитонитом и так далее). По мере прогрессирования патологического процесса количество жидкости в брюшной полости увеличивается, что приводит к сдавливанию и нарушению функции многих органов (в частности желудка и кишечника).
Сдавливание желудка может значительно снизить его объем и нарушить моторику, в результате чего человек может испытывать тошноту даже после приема небольшого количества пищи. В случае появления рвоты рвотные массы будут содержать только что съеденную, непереваренную пищу. После рвоты желудок опустошается, что обычно приносит облегчение пациенту.
Сдавливание кишечника также может нарушить его моторику. При выраженном асците кишечные петли могут сдавливаться с такой силой, что продвижение перерабатываемой пищи (химуса) по ним станет невозможным. В результате этого химус начнет скапливаться выше места сдавливания, обуславливая усиление перистальтики в данном отделе кишечника. Пациент при этом будет жаловаться на приступообразные боли в животе, тошноту. Возникающая в данном случае рвота будет содержать частично переваренные продукты или каловые массы, а также будет иметь характерный неприятный запах.
Желтуха (окраска кожных покровов и видимых слизистых оболочек в желтый цвет) возникает при различных заболеваниях печени, сопровождающихся нарушением ее функции. Скапливание жидкости в брюшной полости на фоне желтухи позволяет с большой долей вероятности предположить, что причиной асцита является патология печени (цирроз или рак).
Механизм возникновения желтухи заключается в следующем — при разрушении красных клеток крови (эритроцитов) в кровоток выделяется пигмент желтого цвета – билирубин. Он является довольно токсичным продуктом, поэтому в нормальных условиях сразу же захватывается клетками печени, нейтрализуется и выводится из организма в составе желчи. При нарушении функций печении данный процесс замедляется или вовсе прекращается, вследствие чего концентрация билирубина в крови начинает расти. Со временем он проникает в различные ткани и органы и оседает в них, что и является непосредственной причиной появления желтушной окраски кожи и слизистых оболочек.
Одышка (чувство нехватки воздуха) при асците является следствием повышения давления в брюшной полости и ограничения подвижности легких. В нормальных условиях во время вдоха происходит сокращение диафрагмы (основной дыхательной мышцы), в результате чего она смещается вниз (в сторону брюшной полости), обеспечивая расширение легких и поступление в них порции свежего воздуха. Скапливание большого количества жидкости в брюшной полости и повышение внутрибрюшного давления делает невозможным полноценное смещение диафрагмы вниз, в результате чего при каждом вдохе пациент получает меньшее количество воздуха.
В начальном периоде развития асцита одышка возникает только в положении лежа, когда жидкость смещается вверх и давит на диафрагму. В положении стоя жидкость отекает в нижние отделы живота и человек дышит свободно. На поздних стадиях заболевания (когда объем асцитической жидкости достигает 10 литров и более) одышка наблюдается в положении стоя и усиливается в положении лежа, ввиду чего пациенты обычно отдыхают и спят полусидя.
Обезвоживание – это патологическое состояние, характеризующееся уменьшением количества жидкости в клетках и уменьшением объема циркулирующей крови (ОЦК). Хотя при асците жидкость из организма не теряется, она выходит из сосудистого русла в брюшную полость (то есть «выключается» из системы кровообращения) в результате чего ОЦК снижается и появляются характерные признаки обезвоживания.
Обезвоживание организма проявляется:
- жаждой;
- сухостью во рту;
- сухостью кожных покровов;
- снижением эластичности кожи;
- появлением морщин в области лица;
- повышением температуры тела;
- западением глазных яблок;
- уменьшением суточного диуреза (количества выделяемой мочи);
- запорами;
- снижением артериального давления;
- нарушением сознания (вплоть до возникновения галлюцинаций).
В отсутствии своевременного и адекватного лечения пациент с выраженным обезвоживанием может впасть в кому или даже умереть из-за нарушения функций жизненно-важных органов (головного мозга, сердца).
источник
Автор статьи — Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001г.
Водянкой плода называется его патологическое состояние, при котором во всех полостях организма скапливается жидкость и присутствует генерализованный отек (отеки всего тела — анасарка).
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
- отечность плаценты («толстая плацента»);
- избыток амниотической жидкости (многоводие);
- размеры плода больше нормы из-за отека (в частности увеличенные размеры живота вследствие асцита по сравнению с размерами головки);
- скопление жидкости во всех полостях плодового организма (гидроперикард, асцит, гидроторакс)
- отек подкожно-жирового слоя в виде двойного контура;
- отек кожи головы, рук и ног;
- кардиомегалия (увеличение размеров сердца);
- утолщение кишечника (отек стенок);
- увеличение печени и селезенки (гепатоспленомегалия)
- «поза Будды» — раздутый живот с отведенными от него конечностями и позвоночником;
- низкая двигательная активность в сочетании с другими признаками.
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
источник
. или: Брюшинная водянка, водянка брюшной полости
Врач хирург поможет при лечении заболевания
- Лапароцентез (абдоминальный парацентез). Под местным обезболиванием брюшная стенка прокалывается специальным инструментом (троакаром), и жидкость выводится наружу. Для уточнения диагноза заболевания, вызвавшего асцит, жидкость из брюшной полости отправляют на исследование, где определяют:
- количество лейкоцитов (воспалительных клеток крови);
- число нейтрофилов (клетки, являющиеся разновидностью лейкоцитов);
- концентрацию общего белка крови и альбумина (разновидность белка крови);
- бактериальный посев (обнаружение роста микроорганизмов) в асцитической жидкости (полученной при лапароцентезе) для выявления инфицированности, исследование под микроскопом;
- наличие туберкулезного возбудителя (при подозрении на туберкулез брюшины);
- уровень глюкозы (сахара) и ряда ферментов (лактатдегидрогеназы, амилазы);
- наличие опухолевых клеток (цитологическое исследование).
Перед назначением лечения необходима консультация акушера-гинеколога.
- Лечение основного заболевания. Если оно является хроническим, то его необходимо привести в состояние длительной ремиссии (стабильного улучшения). В этом случае риск возникновения или рецидива (повторного появления) асцита значительно снизится.
- Диета (употребление пищи, богатой белками, снижение потребления соли).
- Прием мочегонных препаратов.
- Антибиотикотерапия.
- Процедура лапароцентеза. Под местным обезболиванием брюшная стенка прокалывается специальным инструментом – троакаром, и жидкость выводится наружу. Этот метод необходимо применять вместе с медикаментозным лечением, так как велика вероятность повторного накопления жидкости.
- Хирургическое лечение основного заболевания (например, при некоторых формах портальной гипертензии (заболевание, связанное с повышенным давлением в воротной вене — венозном сосуде, по которому кровь от желудка, селезенки, кишечника и поджелудочной железы проходит в печень. Заболевание сопровождается нарушением функций печени, таких как участие в пищеварении, участие в обезвреживании, участие в обмене веществ) возможно проведение сосудистых операций для улучшения кровотока по воротной вене).
- Присоединение инфекции с развитием асцит-перитонита (воспаления брюшины – наружной оболочки органов брюшной полости).
- Развитие дыхательной недостаточности (затруднение дыхания и хроническая нехватка кислорода из-за подъема диафрагмы жидкостью и уменьшения объема грудной полости).
- Нарушения функции органов брюшной полости (из-за сдавления органов большим объемом жидкости с нарушением питания и кровоснабжения).
- Возникновение осложнений при лапароцентезе (кровотечение, повреждение органов брюшной полости троакаром (острый конец троакара при неправильном проведении процедуры может повредить стенку желудка или кишечника), образование спаек при частом проведении лапароцентеза с затруднением последующих манипуляций).
Асцит является признаком неправильного или несвоевременно начатого лечения, вызвавшего его заболевания.
Если не принять меры, болезнь будет прогрессировать. Поэтому при подозрении на асцит необходимо срочно обратиться за помощью к специалисту.
- Своевременное и правильное лечение заболеваний, которые могут стать причиной развития асцита (гепатита, цирроза, портальной гипертензии — заболевания, связанного с повышенным давлением в воротной вене — венозном сосуде, по которому кровь от желудка, селезенки, кишечника и поджелудочной железы проходит в печень. Заболевание сопровождается нарушением функций печени (участие в пищеварении, участие в обезвреживании, участие в обмене веществ)).
- Соблюдение диеты. Необходимо ограничивать потребление жидкости, особенно бесполезной, не утоляющей жажду (газированные напитки, кофе).
- Исключение интенсивных физических и психоэмоциональных нагрузок.
При появлении подозрения на скопление жидкости в брюшной полости необходимо срочно обратиться к врачу, не дожидаясь ухудшения состояния.
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка беременной на учет в женской консультации (до 12 недели беременности).
источник