Цирроз печени характеризуется замещением печеночных клеток на клетки соединительной ткани. При этом происходит разрушение кровеносных сосудов печени. Орган становится неспособным к тому, чтобы пропустить через себя такой же большой объем крови для очищения, как в нормальном состоянии. При этом происходит повышение давления в сосудах системы воротной вены – возникает так называемая портальная гипертензия.
Жидкие компоненты крови пропотевают сквозь стенки сосудов и оказываются внутри брюшной полости. В дальнейшем объем этой жидкости только увеличивается. Кроме того, цирроз печени осложняется поражением лимфатической системы. Это ведет к тому, что лимфа также просачивается через стенки лимфатических сосудов внутрь брюшной полости. Возникает асцит – скопление жидкости внутри брюшной полости. В норме между листками брюшины содержится около 200 мл жидкости. При асците этот объем может увеличиваться до нескольких литров.
По тяжести состояния и количеству скопившейся в животе жидкости асцит делят на следующие виды:
- Малый, при котором объем жидкости не превышает трех литров. При этом внешне патология не видна. Наличие асцита можно диагностировать по результатам УЗИ или при лапароскопии.
- Средний – объем жидкости составляет более трех, но менее 10 литров. Форма живота изменяется, но мышцы брюшной стенки не растягиваются, и уровень диафрагмы остается прежним. Печеночная недостаточность прогрессирует, присоединяются необратимые изменения в деятельности мозга (возникает печеночная энцефалопатия).
- Большой – объем жидкости достигает 10 – 20 литров. Живот видоизменен, растянут, диафрагма приподнимается увеличенной брюшной полостью. Происходит нарушение дыхания (постоянная одышка), затрудняется работа сердечнососудистой системы, отмечаются значительные отеки по всему телу.
В зависимости от того как асцит поддается лечению, заболевание делится на 3 разновидности:
- Транзиторный, или преходящий асцит. При адекватном лечении симптомов заболевания не наблюдается.
- Стационарный асцит. Организм не откликается на консервативное лечение, требуется госпитализация и хирургическое вмешательство.
- Напряженный, или прогрессирующий асцит. Все лечебные мероприятия не дают результата. Заболевание прогрессирует, объем жидкости увеличивается.
Асцит при циррозе печени характеризуется постепенным увеличением размеров живота, изменением его формы и отвисанием. Еще при малом асците в верхней части живота могут появиться сосудистые звездочки на коже. Позднее, при большом асците, вокруг пупка проявляется характерный венозный рисунок (симптом «Головы Медузы»).
Мышцы пупочного кольца растягиваются, пупок оказывается «вывернутым». Позже вены выступают на поверхность по всему животу. Часто возникают грыжи – пупочная, паховая. При простукивании (перкуссии) живота отмечается тупой звук, который в норме должен быть звонким. При диагностических «толчках» пальцами по животу наблюдается явление флюктуации – «расхождения волн». Отмечается напряжение мышц брюшной стенки при пальпации (ощупывании).
Общие принципы лечения направлены на улучшение качества жизни пациента. В первую очередь – на терапию против цирроза. В некоторых случаях при малом и среднем асците состояние больного стабилизируется по мере восстановления функций печени после проведенного специфического лечения.
Консервативная терапия состоит из медикаментозных и немедикаментозных методов. Немедикаментозный – это назначение постельного режима и специальной диеты с ограничением потребления поваренной соли до минимума. Такой метод бывает эффективным на ранних стадиях асцита и всего в десяти процентах случаев. Медикаментозное лечение проводится препаратами:
- мочегонными, или диуретиками (Спиронолактоном, Фуросемидом);
- препаратами, влияющими на метаболические процессы (Гептралом, Карсилом, Эссенциале);
- разжижающими желчь средствами (Урсофальком, Урсосаном);
- витаминно-минеральными комплексами (Альтивилом, Мультитабсом с бета-каротином).
При назначении мочегонных средств обязателен контроль суточного диуреза – ведется подсчет выпитой и выделенной жидкости. Результаты сообщаются лечащему врачу.
При асците с компенсированным циррозом рекомендуется включать в рацион молочную и кисломолочную продукцию, телятину и постную говядину, нежирную рыбу, блюда из яичных белков, гречневой и пшенной круп, соевой муки. Такое питание обусловлено способностью больного организма перерабатывать белки в достаточных количествах.
Стадия декомпенсации цирроза характеризуется резким снижением способности организма к переработке белков. Поэтому диета в данном случае должна быть бессолевой, суточное потребление белка ограничивается до 20 – 25 граммов. При развитии печеночной комы белок исключается полностью, после выхода из комы белок вводится постепенно и крайне осторожно. Блюда должны быть богаты витаминами A, C, группы B, а также микроэлементами – калием, кальцием, фосфором и цинком.
Наиболее соответствующие потребностям больного с асцитом и циррозом печени диеты – это столы № 5 (применяются при заболеваниях печени) и № 10 (для больных с сердечно-сосудистой патологией, где резко снижено количество соли).
При отсутствии эффекта от консервативного лечения проводится пунктирование передней брюшной стенки специальной иглой (троакаром) и удаление скопившейся жидкости (не более 6 литров за сеанс). Чаще всего метод дает временный эффект. Жидкость накапливается снова, приходится делать повторный лапароцентез.
Радикальным методом лечения является устранение причины заболевания. В стадии декомпенсации такое возможно только путем пересадки печени. Однако шанс на трансплантацию органа выпадает очень малому количеству больных.
При малом асците и ответственном отношении пациента к лечению и образу жизни можно прожить от 8 до 10 лет. Организованный режим дня, отказ от вредных привычек, диетическое питание, адекватная физическая нагрузка, наблюдение у врача и своевременное лечение увеличивают шансы.
При среднем асците и декомпенсированной форме цирроза около 20% больных людей живут 5 и более лет. При неподдающемся лечению асците более 50% больных умирают в течение 1 года от начала декомпенсации. Наиболее частый прогноз при асците с циррозом печени – неблагоприятный. Половина больных с таким диагнозом живут не больше 2 лет.
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При циррозе печени (ЦП) гепатоциты замещаются клетками фиброзной ткани. В связи с этим орган перестает вырабатывать белковые фракции, обладающие гидрофильными свойствами. Именно они растворяются в межклеточной жидкости и увеличивают ее плотность, благодаря чему стенки капилляров становятся непроницаемым для плазмы крови. Резкое снижение концентрации альбуминов в крови влечет за собой проникновение жидкости в мягкие ткани. По этой причине у пациентов, страдающих ЦП, развивается отечно-асцитический синдром, гидроторакс и т.д.
Отёки конечностей и легких — поздние признаки развития цирроза печени. Их появление связано с нарушением функций пищеварительной железы, портальной гипертензией (повышение давления в печеночных венах) и асцитом (скопление экссудата в брюшине). Отек представляет собой опухоль, которая образуется при скоплении жидкостей во внеклеточных пространствах — мягких тканях, брюшной полости, легких и т.д.
Поздние стадии развития ЦП часто сопровождаются отеком ступней, лодыжек и рук. Со временем пациенты начинают замечать, что кожа в области опухолей уплотняется и натягивается, из-за чего возникает сильный дискомфорт. При нажатии на опухшие участки тела отпечатки пальцев исчезают не сразу, иногда на их месте возникают темные пятна.
Помимо вышеперечисленных симптомов отеки ног при циррозе печени часто сопровождаются:
- образованием сосудистых звездочек;
- пожелтением кожных покровов;
- зудом и подкожными кровоизлияниями;
- болью в месте образования опухолей.
Отек легких — осложнение, которое чаще всего возникает на декомпенсированной стадии ЦП. Патология развивается по причине пропотевания межклеточной жидкости из кровеносных сосудов в альвеолы, которые находятся в легких. Выраженность симптомов зависит от объема экссудата, скопившегося в органах дыхательной системы.
Клинические проявления патологии возникают внезапно и достаточно быстро нарастают, так как скопление жидкости в альвеолах приводит к развитию дыхательной недостаточности. На возникновение патологии чаще всего указывают следующие симптомы:
- поверхностное и частое дыхание;
- приступы удушья;
- ощущение сдавливания грудной клетки;
- цианоз (посинение) кожных покровов;
- одышка в состоянии покоя;
- учащенное сердцебиение;
- сухой кашель с хрипами;
- спутанность или потеря сознания.
Отек легких — угрожающее жизни пациента состояние, поэтому при появлении характерных признаков нужно вызывать бригаду «Скорой помощи».
Развитию дыхательной недостаточности часто содействует гидроторакс — скопление выпот в плевральной полости. Патология часто встречается у пациентов на декомпенсированной и термальной стадиях ЦП. Образование жидкости в плевральной области приводит к сдавливанию легких и, как следствие, развитию острой дыхательной недостаточности.
Асцит — следствие портальной гипертензии, характеризующееся скоплением свободного экссудата в брюшине. В симптоматической картине у 75% больных ЦП отмечается существенное увеличение живота. Болезнь возникает в результате нарушения кровообращения в пищеварительной железе. Медленный отток венозной крови влечет за собой скопление выпот в брюшной полости.
При развитии отечно-асцитического синдрома наблюдается равномерное увеличение живота, которое сопровождается натягиванием кожи. Примерно у 67% больных на брюшной стенке образуются синие узоры, напоминающие голову медузы. Их возникновение связано с развитием портальной гипертонии и, как следствие, расширением венозных сосудов. По мере увеличения внутрибрюшного давления пупок выпячивается наружу. Со временем у больных, страдающих асцитом, диагностируют грыжу пупочного кольца.
Свободный экссудат, скапливающийся в брюшине, представляет собой благоприятную среду для развития болезнетворных микроорганизмов. Поэтому лечение асцита и отека легких имеет стратегическое значение. Игнорирование патологий чревато возникновением бактериального перитонита, который в большинстве случаев заканчивается летальным исходом. Остановить процесс выпотевания межклеточной жидкости из системного кровотока можно при соблюдении ряда ограничений:
- Бессолевая диета. Поддержание натриевого баланса препятствует скоплению невоспалительного экссудата в мягких тканях, плевральной и брюшной полости. Пациенты, страдающие ЦП, должны готовить блюда без соли и включать в рацион белковую пищу, в которой содержится небольшое количество натрия;
- Медикаментозное лечение ЦП. Отечно-асцитический синдром является следствием перерождения паренхимы пищеварительной железы. Дисфункция органа приводит к изменению коллоидно-осмотического давления в крови. Чтобы предупредить прогрессирование патологических процессов, в медикаментозную схему лечения включат диуретики, гипотензивные препараты, пробиотики и гепатопротекторы, которые позволяют приостановить гибель гепатоцитов в печени;
- Периодическое прохождение лапароцентеза. Прокол брюшной стенки и откачка патологического секрета предупреждает развитие бактериального перитонита. Своевременное удаление выпот снижает риск повреждения брюшных органов и возникновения кровотечений.
Прогноз: примерно у 35% пациентов с асцитом диагностируют спонтанный бактериальный перитонит.
Больные циррозом печени должны постоянно контролировать количество употребляемой жидкости и выделяемой урины. Несоблюдение бессолевой диеты и питьевого режима впоследствии может привести к осложнениям, угрожающим жизни пациента.
Лечение отечно-асцитического синдрома заключается в применении диуретиков, гепатопротекторов, адсорбентов и других лекарств. Медикаментозная терапия способствует выведению из тканей лишней жидкости и, как следствие, устранению некоторых симптомов заболевания. Единственной возможностью полной ликвидации симптомкомплекса является оперативное лечение, а именно трансплантация печени.
Отечность тканей резко ухудшает прогноз ЦП, поэтому при составлении схемы терапии серьезно оцениваются предпринимаемые способы лечения. Тяжелобольные пациенты получают медицинскую помощь в стационарных условиях под постоянным контролем специалиста. Чтобы облегчить течение болезни, им назначают мочегонные препараты:
Стоит отметить, что лечение диуретическими препаратами осуществляется по ступенчатому принципу. В процессе терапии пациент должен терять не более 700-1000 г веса в сутки. Нерациональное использование лекарств чревато появлением электролитных изменений и, как следствие, нарушением функции почек.
Печень выполняет в орагнизме очищающую функцию, поэтому снижение ее активности неизбежно влечет за собой увеличение токсинов в тканях. Интоксикация организма — опасное патологическое состояние, которое может привести к развитию токсической энцефалопатии. Чтобы снизить концентрацию вредных веществ и метаболитов в тканях, применяют сорбенты.
Сорбенты — препараты синтетического или растительного происхождения, которые поглощают токсины и выводят из них организма. Пациентам с ЦП обычно прописываются:
Параллельно с сорбентами назначаются пробиотики, которые препятствуют нарушению микрофлоры в ЖКТ. Выведение токсических веществ из организма благотворно влияет на процесс пищеварения и затормаживает деструкцию гепатоцитов в печени.
При наличии отечно-асцитического синдрома в обязательном порядке применяются инфузии (внутривенное введение) «Альбумина». Дозировка лекарств зависит от степени отекания тканей и сопутствующих осложнений. Препарат представляет собой плазмозаменяющее вещество, с помощью которого удается поддерживать коллоидно-осмотическое давление в крови.
«Альбумин» можно отнести к препаратам патогенетического действия, так как он устраняет основную причину возникновения отека — невысокое онкотическое давление в крови. Более того, в его состав входят белковые компоненты, которые восполняют резервы протеинового питания мягких тканей и внутренних органов.
Важно! Препараты на основе альбумина не рекомендуется использовать при отеке легких.
С одной стороны, лекарство уменьшает объем выпот в легких, благодаря чему предупреждается развитие синдрома «шокового легкого». С другой стороны, гиперонкотический раствор препятствует отведению белков из легочных тканей, что чревато возникновением интерстициального отека, т.е. скоплением лимфы в соединительной ткани легкого.
Оперативное лечение назначается только при асците, прогрессирование которого часто приводит к повреждению внутренних органов. Хирургические манипуляции, заключающиеся в проколе брюшной стенки и удалении свободного экссудата из живота, называется лапароцентезом. Основная цель оперативного вмешательства — облегчение страданий больного, вызванных патологическим повышением внутрибрюшного давления.
После проведения операции эвакуированную из брюшной полости жидкость исследуют на наличие бактериальной флоры, кровяных и желчных примесей. При обнаружении в выпотах болезнетворных микробов пациенту назначают антибактериальную терапию. Таким образом удается предупредить бактериальное воспаление брюшной полости и, соответственно, развитие перитонита.
Скопление жидкости в мягких тканях, легких, плевральной и брюшной полости — частое осложнение цирроза печени. Дисфункция пищеварительной железы приводит к снижению концентрации альбумина в крови, который поддерживает в ней онкотическое давление. В связи с этим межклеточная жидкость из кровеносных сосудов эвакуируется в мягкие ткани и полости, что и становится причиной возникновения отеков.
Опухание конечностей, натяжение кожи и изменение ее цвета — явные проявления отека. Наибольшую опасность для здоровья больных представляет отек легких и асцит — процесс скопления выпот в брюшине. Лечение осуществляется с помощью диуретиков, сорбентов, препаратов на основе альбумина и т.д. Чтобы ускорить процесс выведения жидкости из организма, пациентам назначают бессолевую диету и особый питьевой режим.
Цирроз печени — это опасное неизлечимое заболевание, связанное с повреждением нормальной печеночной ткани и ее замещением на рубец. В лучшем случае больному удается прожить до 10—15 лет с таким диагнозом, но это возможно только на начальных стадиях, когда еще не развились осложнения. Состояние пациента поддерживают диетой и медикаментами, а по возможности проводят операцию по пересадке печени. Асцит — это скопление свободной жидкости в брюшной полости. Это опасное осложнение цирроза, которое возникает на последних его стадиях и значительно ухудшает прогнозы. Сколько живут с асцитом при циррозе печени, зависит от многих факторов, включая возраст больного, степени повреждения печени и нервной системы.
Нужно понимать, что асцит — это осложнение цирроза, а не обязательный его симптом. Дело в том, что печень принимает активное участие в кровообращении и служит местом, где кровь очищается от токсинов и вредных веществ. При циррозе печеночная ткань отмирает, и процесс не может не задеть сосудистую сеть, которая плотно оплетает орган.
В механизме развития асцита можно выделить несколько составляющих:
- синдром потальной гипертензии — повышение давления в системе воротной вены печени;
- недостаток белка в плазме крови;
- повышенная выработка гормонов, которые расширяют сосуды;
- застой лимфы и ее выход за пределы сосудов в брюшную полость.
На первых стадиях диагностировать асцит можно только инструментальными методами (УЗИ), потому что живот еще не выглядит раздутым. В это же время процесс уже начинается, и давление в системе воротной вены повышается, а сосуды расширяются. Одновременно с этим продолжается замещение нормальных функциональных гепатоцитов соединительной тканью, которая выглядит как рубец. Она не способна выполнять свои функции и мешает оставшимся печеночным клеткам: они не получают питательных веществ из крови и также некротизируются (отмирают).
Усугубляет ситуацию и тот факт, что аномальные клетки печени начинают выделять медиаторы (гистамин и серотонин) в кровеносное русло. Эти вещества способствуют расширению сосудов, а в качестве компенсаторного (приспособительного) механизма организм наполняет их кровью. Объем циркулирующей крови увеличивается и оказывает постоянное давление на стенки вен и артерий. В организме накапливаются соли и вода, которая не имеет возможности выходить естественным путем. Стенки сосудов теряют эластичность, и в них образуются поры, через которые выделяемая жидкость может попадать в брюшную полость.
Первые признаки асцита не будут характерными. Сначала можно и не подозревать, что ухудшение самочувствия связано именно с накоплением жидкости в брюшной полости. Люди жалуются на одышку, головокружение и другие симптомы общего недомогания. Визуально живот не увеличен, его форма не меняется. В этот период важно соблюдать диету при циррозе печени, которую назначил врач.
К другим неспецифическим симптомам можно отнести:
- кровотечение из сосудов пищевода и геморроидальных вен;
- тяжесть в желудке;
- отечность конечностей;
- ухудшение памяти и работоспособности;
- венозные коллатерали — обходные пути оттока крови;
- неконтролируемый набор массы тела.
Со временем большое количество жидкости попадает в брюшную полость, и живот меняет свою форму. Он становится выпуклым, больной чувствует перемещение жидкости при движении. Кроме вздутия живота, отмечают еще острый болевой синдром, нарушение работы желудка и кишечника, патологии сердца и почек. Вены становятся крупными и просвечивают сквозь кожу. Такой синдром называют «головой медузы», когда расширенные сосуды видны на передней брюшной стенке, вокруг пупка.
Болезнь развивается стадийно. Лечение эффективно на первых сроках, если больной вовремя обратится к врачу. Всего выделяют 3 основных стадии:
- Начальная фаза, или стадия компенсации. Организм в состоянии распределять объем жидкости по кровеносным и лимфатическим сосудам, поэтому в брюшной полости находится не более 1—1,5 л. Срок жизни пациентов может составлять до 10 лет.
- Умеренный асцит, или стадия декомпенсации. В животе находится до 3—4 л свободной жидкости, врачи прогнозируют больному не более 5 дет жизни.
- Рефракторная форма, которая не поддается лечению. В брюшной полости может постоянно скапливаться от 5 л жидкости и более, а пациенту грозит летальный исход в течение полугода.
Одним из самых простых методов определить, какая форма асцита у больного, является перкуссия. Специальным молоточком нужно постучать по боковым краям брюшной стенки и определить характер звука. Если он тупой, количество жидкости в животе превышает 500 мл. На основании только этого способа поставить диагноз невозможно. Пациенту обязательно назначают УЗИ, которое сможет определить точную стадию болезни. При циррозе печени с асцитом также проводят парацентез — это прокол брюшной стенки для извлечения содержимого и его дальнейшего исследования. Важно определить уровень белка и лейкоцитов в свободной жидкости.
Необходимо учитывать, что асцит может повлечь за собой ряд опасных последствий:
- бактериальный перитонит — обсеменение брюшины бактериями и ее гнойное воспаление;
- гидроторакс — попадание жидкости в грудную полость;
- кишечная непроходимость при сдавливании кишечника;
- пупочная грыжа, которая сразу же выпадает при вправлении;
- поражение почек.
Эти осложнения развиваются не ранее, чем спустя несколько месяцев с начала развития асцита. При первых тревожных симптомах следует обратиться к лечащему врачу для полного обследования. Каждое из этих осложнений способно вызвать летальный исход, а их комбинация не оставляет шансов для успешного лечения. Лучше всего начать прием медикаментов еще на стадии компенсации. Это бывает затруднительно, поскольку асцит при циррозе печени проявляется только общими нехарактерными симптомами. В декомпенсированной стадии выпуклый живот уже виден визуально, но болезнь еще поддается лечению.
Прогноз при асците зависит от множества факторов. В первую очередь нужно обращать внимание на состояние сердечно-сосудистой системы, печени и почек. Во многом результат зависит от того, как лечить болезнь и насколько вовремя начать терапию.
Данные статистики говорят о следующих фактах:
- при компенсированном циррозе исход благоприятный, если вылечить основное заболевание;
- при декомпенсированном циррозе только 20% могут прожить 5 лет, остальные живут гораздо меньше;
- если развивается почечная недостаточность, смерть без гемодиализа может наступить в течение нескольких недель;
- при сердечной недостаточности летальный исход наступает не позднее чем через 5 лет.
Нужно сразу объяснить, что лечение асцита при циррозе печени направлено только на поддержание состояния пациента. Жидкость будет продолжать скапливаться, пока функциональная ткань печени не будет восстановлена. К сожалению, это возможно осуществить только при помощи пересадки органа от здорового донора.
Если жидкости в животе много, и она угрожает жизни больного, проводят лапароцентез. Через небольшой прокол в брюшной стенке жидкость откачивают, но гарантировать, что она не накопится снова, невозможно. Пациенту назначают специальную диету, которая будет способствовать выведению жидкости, а также медикаментозное лечение.
Питание при циррозе печени исключает те продукты, которые нагружают ее. Полезно дробное питание, поскольку организму проще переваривать небольшие порции 5—6 раз в день, чем полноценный обед из трех блюд.
При циррозе прописывают строгую диету. Если болезнь осложняется асцитом, нужно будет ужесточить правила еще больше:
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- полностью исключить соль — она способствует накоплению воды;
- отказаться от алкоголя, крепких чая и кофе, газированных напитков;
- очень вредными будут копчености, жирная и жареная пища;
- недопустимы сладости, шоколад, выпечка и дрожжевой хлеб;
- приправы, майонез, сливочное масло также находятся под запретом.
Обязательно насытить рацион полезными продуктами, но их тоже нельзя употреблять в большом количестве. Рекомендуется обратить внимание на следующие блюда:
- крупы, злаковые культуры в виде каш или жидких супов;
- нежирные мясо и рыба — основной источник белка;
- овощные блюда с обязательной термической обработкой.
Основная цель терапии — предотвратить дальнейшее разрушение тканей печени и стабилизация состояния пациента. Против асцита можно дополнительно назначить симптоматическое лечение, которое будет способствовать выведению жидкости. Общий курс должен включать в себя:
- гепатопротекторы растительного или синтетического происхождения для поддержки клеток печени;
- фосфолипиды для нормализации жирового обмена;
- стероидные противовоспалительные средства, которые одновременно снимают болевой синдром;
- альбумины, которые восполнят дефицит белка в крови больного;
- диуретики (мочегонные препараты) для выведения лишней жидкости естественным путем.
Асцит при циррозе печени — это опасный симптом, который ухудшает прогнозы и укорачивает срок жизни пациента. Летальный исход наступает не от наличия жидкости в брюшной полости, а от осложнений. Лечение эффективно не на всех стадиях и зависит от состояния печени. Вылечить цирроз и его последствия народными средствами невозможно: некоторым больным назначают диету и медикаменты, а в особо запущенных случаях и хирургическое вмешательство окажется неэффективным.
источник
Асцит или по-народному «водянка живота» — это не отдельное заболевание. Скопление выпота в полости брюшины с последующим увеличением живота является одним из проявлений декомпенсации приспособительных механизмов организма человека.
В клиническом течении разных заболеваний асцит рассматривают, как закономерный симптом и последствие нарушений или тяжелое осложнение. Асцит при циррозе печени возникает у 50% пациентов в течение 10 лет, а среди причин эта болезнь составляет ¾ всех случаев водянки.
Поскольку большинство случаев цирроза печени связано с алкоголизмом и поражает мужчин (75–80%), то и асцит чаще наблюдается у представителей сильного пола.
Вылечить асцит практически невозможно, поскольку нет радикально действующих лекарств, которые восстановят нарушенный циррозом метаболизм. Больной человек до конца жизни вынужден бороться с излишками образования жидкости.
В патогенезе асцита на фоне цирроза печени долгое время основная роль уделялась двум видам изменений:
- росту давления в воротной вене (портальной гипертензии), распространяющегося на всю региональную венозную и лимфатическую сеть;
- резкому снижению функции печени по синтезу белка из-за замены части клеток фиброзной тканью.
В результате в сосудах брюшной полости появляются необходимые условия для выхода жидкой части крови и плазмы:
- значительно увеличивается гидростатическое давление, которое выжимает жидкость наружу;
- снижается онкотическое давление, которое в основном поддерживается альбуминовой фракцией белков (на 80%).
В брюшной полости постоянно находится небольшое количество жидкости для предупреждения склеивания внутренних органов, скольжения кишечника. Она обновляется, излишки всасываются эпителием. При образовании асцита этот процесс прекращается. Брюшина не в состоянии впитать большой объем.
Выраженность асцита полностью зависит от степени утраты гепатоцитов. Если при гепатите (воспалении) можно надеяться на снятие процесса и полное восстановление функций, то участки цирротической рубцовой ткани не могут в дальнейшем превратиться в печеночные клетки. Лечебные мероприятия только поддерживают оставшийся запас гепатоцитов и возмещают утерянные функции. Без постоянного лечения больной прожить не может.
Дополнительные причины появляются в ответ на снижение объема циркулирующей крови:
- подключается механизм компенсации кислородного голодания тканей (выброс антидиуретического гормона и альдостерона), которые способствуют задержке натрия, соответственно по законам химии к его молекулам присоединяется вода;
- постепенно нарастает гипоксия сердечной мышцы (миокарда), снижается сила выброса крови, что приводит к застойным явлениям в нижней полой вене, отекам на ногах за счет задержки крови на периферии.
Портальную гипертензию, нарушения гемодинамики и нейрогормональной регуляции современные ученые считают пусковыми факторами в развитии асцита. Патогенетические нарушения рассматривают как комбинацию разных уровней прогрессирующего процесса. Все выше приведенные причины отнесены к системным или общим. Но большее значение придается местным факторам.
- повышение сосудистого сопротивления внутри печеночных долек, они могут быть обратимыми и необратимыми (полный блок);
- внутрипеченочный блок способствует усилению образования лимфы, она просачивается сквозь сосудистую стенку и капсулу печени прямо в брюшную полость или «наводняет» воротную вену и грудной лимфатический проток;
- накопление в крови пациентов нерасщепленных веществ с сосудорасширяющим действием (вазодилататоров типа глюкагона), которые приводят к расширению периферических артерий, открывают артериовенозные шунты в органах и тканях,ив результате снижается наполнение кровью артерий, увеличивается выброс сердца, одновременно растет портальная гипертензия;
- рефлекторно депонируется значительная часть плазмы в сосудах брюшной полости;
- действие вазодилататоров усиливается при недостаточной выработке печенью оксида азота.
Именно из синусоидов выходит жидкость в вены и лимфатические сосуды. Повышение давления внутри долек приводит к ее проникновению в околосинусоидальное пространство, а затем в брюшину.
Поскольку мы описываем состояние пациента при асците, вызванном циррозом печени, то всю симптоматику нужно разделить на зависящую от цирроза или определяющую асцит. В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе.
К симптомам цирроза относятся тупая боль в подреберье справа или чувство тяжести после еды, особенно жирной и острой пищи, употребления алкогольных напитков, физической работы, постоянная горечь или неприятный привкус во рту, тошнота, редкая рвота.
Возникают жалобы на слабость, вздутие и урчание в животе, учащенный жидкий стул, резкое похудение. Больной страдает от зуда кожи, бледности, желтоватого оттенка сухой кожи. Импотенция и рост грудных желез у мужчин, а также нарушение менструальной функции и способности забеременеть у женщин — возможные осложнения патологии.
Специалисты диагностируют изменение состояния языка. Его называют «лакированным» за счет покраснения и отечности. Появляются сосудистые звездочки, которые образуются на лице (в области носа, век) могут кровоточить, периодическое повышение температуры.
Появление кровоподтеков из-за нарушения свертываемости крови, изменения мочи (становится темной и мутной), а кал светлеет — сопутствующие изменения. При осмотре врач обнаруживает увеличенную болезненную печень.
Непосредственная симптоматика асцита возникает на фоне уже имеющихся проявлений цирроза, когда объем скопившейся жидкости превысит литр. За несколько дней больной замечает значительное увеличение живота. Кожа становится растянутой, гладкой, со стриями (белыми полосками) по бокам, пупок выпячивается кнаружи. Расширенные вены сплетаются в сеть вокруг пупка, образуют картину «головы медузы».
Характерно изменение формы живота в разном положении пациента: стоя видна округлость, свисающая книзу, лежа на спине — живот растекается в стороны, становится похожим на лягушачий. У пациентов появляются боли ближе к грудине (застой в левой доле печени).
Давление на купол диафрагмы приводит к снижению легочного пространства. У пациента возникает одышка, которая усиливается в положении лежа. Становится невозможно уснуть без высокого подголовника или подушки. Одновременный застой в легких проявляется кашлем с мокротой, синюшностью губ.
Постоянное давление на желудок сопровождается чувством тяжести даже при употреблении небольшого количества пищи, изжогой, отрыжкой. Реже появляется рвота пищей, желчью, кишечным содержимым.
Нарушение стула проявляется поносами и длительными запорами с клиникой кишечной непроходимости. Больной отмечает дизурические явления: учащенное мочеиспускание, болезненные позывы. Присоединяются воспалительные заболевания почек, мочевого пузыря. На стопах и голенях формируются отеки из-за присоединения декомпенсации сердца, застоя лимфы.
Если накопление асцитической жидкости доходит до 15–20 л, то у пациента появляются:
- грыжа белой линии, паховая или пупочная;
- расширение геморроидальных вен с обострением геморроя, кровотечением;
- видимое набухание вен на шее в связи с ростом давления в яремной вене;
- у 6–7% пациентов образуется дополнительный выпот в правую плевральную полость (гидроторакс).
источник
Асцит – это патологическое состояние, при котором свободная жидкость скапливается в брюшной полости, что приводит к увеличению живота в размерах. В народе его еще называют водянкой. Это не отдельное заболевание, а проявление приспособительных механизмов организма. В большинстве случаев водянка живота возникает на фоне цирроза печени. Можно ли вылечить патологию? Сколько живут люди с таким диагнозом? Обо всем этом и многом другом речь пойдет в нашей статье.
Появление асцита при циррозе печени является явным признаком того, что организм больного уже просто не в силах бороться, а его защитные механизмы исчерпаны, то есть заболевание перешло на стадию декомпенсации. Специалисты выделяют три основных причины возникновения водянки:
- портальная гипертензия;
- вторичный гиперальдостеронизм;
- гипоальбуминемия.
Рассмотрим детальнее эти три пусковых фактора, участвующих в развитии асцита. Их специалисты относят к системным, или общим, причинам. Для начала поговорим о портальной гипертензии.
Происходит нарушение нормального кровотока по воротной вене печени. Это вызывает развитие застойных явлений и увеличение внутрибрюшного давления. Гипертензия затрагивает даже мелкие кровеносные сосуды. Их стенки не могут справиться с повышенной нагрузкой, что провоцирует увеличение проницаемости. В итоге жидкость пропотевает и без труда проникает в абдоминальную полость.
Печень несет ответственность за выработку биологически активных веществ, отвечающих за расширение кровеносных сосудов. В результате повреждения гепатоцитов (клетки печени) эти субстанции в значительном количестве проникают в системный кровоток. Это приводит к расслаблению гладкой мускулатуры кровеносных сосудов, нарушению кровотока и снижению давления.
Наиболее уязвимыми к таким изменениям в организме оказываются почки. Они начинают выделять ренин – вещество, стимулирующее выработку гормона надпочечников, альдостерон. Это приводит к задержке натрия и воды в организме.
Ученые не зря называют печень химической лабораторией нашего организма. Орган отвечает за продуцирование белка, в частности, иммуноглобулина. Вещество удерживает жидкость, не давая ей возможности выходить за пределы сосудистого русла.
На фоне разрушения печеночных клеток синтез белка нарушается. В результате этого преград для выхода воды уже не существует. Так и развивается асцит.
Также стоит упомянуть и о некоторых дополнительных причинах, ответственных за развитие водянки. В результате патологии происходит снижение объема циркулирующей крови. Для задержки натрия и воды организм подключает механизм компенсации кислородного голодания тканей. Происходит выброс антидиуретического гормона и альдостерона.
Снижение объема циркулирующей крови вызывает кислородное голодание сердечной мышцы. В итоге сила выброса крови значительно снижается. Это приводит к застойным явлениям в нижней полой вене, а также отекам ног за счет задержки крови на периферии.
Кроме системных провоцирующих факторов, специалисты выделяют и местные причины асцита. К ним можно отнести увеличение сосудистого сопротивления внутри гепатоцитов, а также внутрипеченочный блок, способствующий усилению образования лимфы.
ЗАПОМНИТЕ! Асцит при циррозном поражении печени диагностируется не у всех пациентов. Чаще всего патология обнаруживается у людей, разрушение тканей печени которых произошло на фоне систематического употребления алкоголя.
Как показывает статистика, асцит при циррозе возникает у больных в пятидесяти процентах случаев. Риск возникновения этого осложнения в разы увеличивают такие факторы:
- наличие сердечных патологий;
- малоактивный образ жизни;
- неправильно подобранное лечение;
- несвоевременная диагностика заболевания;
- почечная недостаточность;
- хронические патологии эндокринной системы;
- аутоиммунные заболевания;
- отравление;
- прием некоторых препаратов;
- вирусные гепатиты;
- погрешности в питании.
Цирроз печени – это тяжелое неизлечимое заболевание, в основу развития которого ложится повреждение ткани органа и последующее замещение ее рубцами. Водянка чаще всего развивается на последних стадиях заболевания и значительно ухудшает прогнозы.
На заметку! Асцит при циррозе печени – это серьезное осложнение, требующее экстренной медицинской помощи. Его развитие указывает на переход патологии в терминальную стадию.
Механизм появления данного нарушения уже хорошо изучен. В этом случае наблюдается появление обширных очагов некроза и замещение отмерших участков фиброзом. Это приводит к нарастанию деформации печени и, как следствие, к нарушению работы здоровых тканей.
Нормально функционирующие клетки печени замещаются аномальными. Мало того, что рубцы не могут выполнять никаких функций, они еще мешают оставшимся гепатоцитам. В итоге нормальные клетки недополучают питательные вещества из крови и отмирают.
Ситуация усугубляется еще и тем, что аномальные гепатоциты провоцируют выброс веществ, приводящих к расширению сосудов, которые к тому же организм усиленно наполняет кровью. Это приводит к увеличению объема циркулирующей крови и оказанию постоянного давления на стенки вен и артерий. В итоге в организме скапливаются соли и вода. Выйти естественным путем у них нет возможности. Это приводит к уменьшению эластичности сосудистых стенок и образованию пор, через которые выделяемая жидкость может попадать в брюшную полость.
Происходит формирование множества мелких сосудов, по которым кровоток пускается в обход поврежденных участков. Это ведет не только к более стремительному нарастанию циррозных изменений в печени, но и способствует появлению синдрома портальной гипертензии.
Постепенно снижаются фильтрационные возможности пораженного циррозом органа. Это вызывает повышение в крови токсических веществ, которые оказывают неблагоприятное воздействие на стенки сосудов, становясь причиной снижения их проницаемости. Таким образом, асцит появляется из-за воздействия сразу ряда неблагоприятных факторов, вызванных критическим поражением печени.
На первых стадиях осложненного цирроза живот не выглядит вздутым. Обнаружить патологические изменения можно только при помощи инструментальных методов диагностики, например, УЗИ. На начальной стадии жидкость может распределяться по кровеносным и лимфатическим сосудам. Несмотря на отсутствие клинических симптомов, кровеносные сосуды расширяются, давление в системе воротной вены повышается, а клетки печени замещаются не функционирующими рубцами.
ВАЖНО! Вода вытекает в брюшную полость на этапе, когда сосуды не выдерживают избыточной нагрузки. Всего в животе может скапливаться до десяти литров жидкости.
Асцит сопровождается постепенным увеличением живота в размерах. По мере прогрессирования цирроза мышечная ткань подвергается атрофическим изменениям. Однако, несмотря на это, вес и окружность талии неуклонно растут. Обращает на себя внимание непропорциональность размеров живота относительно других частей тела.
Кожные покровы передней брюшной стенки растягиваются и становятся гладкими. Нередко на ней появляются розовые растяжки. Под эпидермисом хорошо виднеются расширенные кровеносные сосуды, а также появляются множественные сосудистые звездочки.
По мере усугубления водянки у пациентов появляются жалобы на сильнейший дискомфорт и боли в животе. Наблюдается симптом флюктуации, то есть даже при легком толчке в бок пациента ощущается колебание жидкости внутри живота.
Повышение внутрибрюшного давления приводит к сдавливанию диафрагмы и уменьшению объема легких. Клинически это проявляется в виде сильнейшей одышки и учащенного дыхания. В положении лежа неприятные симптомы усугубляются. Без высокого подголовника или подушки пациенты не могут уснуть. Возникновение влажного кашля, посинение губ (цианоз), а также бледность кожных покровов указывают на развитие дыхательной недостаточности.
После каждого приема пищи человек ощущает неприятную тяжесть. Насыщение происходит от небольшого количества еды. Отрыжка и изжога становятся для таких пациентов постоянными спутниками. В некоторых случаях возникают приступы рвоты непереваренной пищей. Это связано с компрессией в области перехода из желудка в кишечник. Также в рвотных массах могут появляться примеси желчи.
Из-за скопившегося в животе экссудата кишечный тракт по всей своей протяженности испытывает повышенное давление. Это вызывает появление диарее или, наоборот, запоров. В тяжелых случаях возможно развитие кишечной непроходимости.
Скопившийся экссудат давит и на мочевой пузырь, что проявляется в виде частых и болезненных позывов к мочеиспусканию. Это создает идеальные условия для развития пиелонефрита и цистита.
Пациенты с асцитом страдают от сильного отека нижних конечностей. Появление данного симптома объясняется нарушенным оттоком лимфы. Состояние усугубляется сбоями в работе сердечно-сосудистой системы. Возможны скачки артериального давления.
Когда пациент стоит, жидкость под влиянием силы тяжести притягивается в нижние отделы живота. В лежачем положении она «растекается» к боковым его стенкам, напоминая «лягушачий живот».
Увеличение объема свободной жидкости в абдоминальной полости приводит к выпячиванию пупка вперед. Часто формируется пупочная грыжа. Выпотная жидкость может инфицироваться болезнетворными микроорганизмами, что может послужить причиной развития летального исхода.
В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе. Таким образом, это заболевание печени проявляется следующими симптомами:
- боль в правом подреберье;
- тяжесть после приема пищи;
- слабость, недомогание, сонливость, безразличие ко всему, что окружает;
- ухудшение памяти и работоспособности;
- точечные кровоизлияния;
- пятнистое покраснение ладоней;
- кровотечение;
- вздутие, урчание в животе;
- желтуха;
- импотенция и рост груди у мужчин;
- нарушение менструации, бесплодие у женщин;
- зуд кожи;
- «лакированный язык» за счет покраснения и отечности;
- сосудистые звездочки на лице;
- периодическое повышение температуры тела;
- эпидермис становится сухим, бледным, с желтоватым оттенком.
Сама по себе водянка не приводит к летальному исходу. Опасны осложнения, к возникновению которых она приводит. Скопившаяся жидкость сильно сдавливает жизненно важные органы, нарушая их нормальное функционирование. Особо уязвимой оказывается сердечно-сосудистая система.
Асцит опасен возникновением таких осложнений:
- Перитонит (воспаление брюшины). Обсеменение полости болезнетворными микроорганизмами вызывает развитие гнойного воспаления.
- Гидроторакс. В грудную полость проникает жидкость.
- Непроходимость кишечника. Возникает на фоне сдавливания органа большим количеством жидкости.
- Пупочная грыжа. Даже после вправления она выпадает обратно.
Сколько живут с асцитом при циррозе печени? Сложно однозначно ответить на этот вопрос. То, сколько сможет прожить пациент, во многом зависит от состояния сердечно-сосудистой системы, почек и печени. При циррозе на стадии компенсации прогноз в целом благоприятный. Как показывает практика, люди с таким диагнозом живут дольше при своевременно начатом лечении. Для того чтобы составить правильный прогноз, необходимо учитывать несколько важных критериев: возраст, скорость прогрессирования патологии, развитие сопутствующих заболеваний, соблюдение диеты.
В случае развития почечной недостаточности без проведения гемодиализа больные умирают в течение первых недель. При развитии декомпенсированного цирроза лишь в двадцати процентах случаев пациенты могут прожить до пяти лет.
На заметку! При соблюдении бессолевой диеты и рекомендаций лечащего врача больной человек может рассчитывать на хороший прогноз.
Наиболее эффективным методом избавления от последствий брюшной водянки является трансплантация печени. В некоторых случаях это является единственной возможностью вылечить асцит. При удачном проведении операции пациенты могут прожить еще не один десяток лет.
Специалисты выделяют категорию пациентов, для которых последствия отечно-асцитического синдрома являются наименее неблагоприятными. В группе риска находятся:
- пожилые люди;
- лица, страдающие гипотонией;
- онкологические пациенты;
- больные, имеющие сахарный диабет.
В настоящее время специалисты научились компенсировать состояние пациентов грамотно подобранными лекарственными препаратами и диетой. Однако следует учитывать, что существуют такие формы заболевания, которые плохо поддаются терапии. В этих случаях продлить жизнь хотя бы на несколько лет практически невозможно.
Лечение асцита при циррозе печени назначается в зависимости от стадии запущенного патологического процесса. На начальных этапах применяется консервативная терапия. Для улучшения состояния функционирования печени назначаются препараты с гепатопротекторным действием.
С целью выведения лишней жидкости и во избежание увеличения ее объема в брюшной полости показаны диуретические средства. Для недопущения бактериального перитонита могут быть назначены антибиотики.
В горизонтальном положении усиливается деятельность почек и повышается их фильтрационная способность. Это способствует очищению крови от скапливающихся токсических веществ. Поэтому больным с асцитом показан постельный режим.
При неэффективности консервативного лечения к терапии назначается лапароцентез. Это малоинвазивная манипуляция, предполагающая откачивание жидкости из брюшной полости. При проведении процедуры может быть отобрано не более пяти литров жидкости. При одноразовом заборе большего количества жидкости присутствует высокий риск развития осложнений и шокового состояния.
При асците рекомендуется включать в рацион молочную и кисломолочную продукцию, телятину и постную говядину, нежирную рыбу. Меню должно включать блюда из яичных белков, гречневой и пшенной круп, а также соевой муки. Такой тип питания обусловлен способностью организма перерабатывать белки в достаточных количествах.
При декомпенсированном циррозе происходит резкое снижение способности к переработке протеинов. На этом этапе потребление белка ограничивается. В случае развития печеночной комы протеины и вовсе исключаются из рациона.
Избавиться от асцита народными средствами невозможно. Советы лекарей могут применяться в качестве вспомогательной помощи для облегчения симптомов.
Асцит – это скопление выпотной жидкости в брюшной полости, главным проявлением которого является увеличенный в размерах живот. Развитие патологии в большинстве случаев связано с такими причинами: повышение давления в системе портальной вены, недостаток белка в крови, повышенная выработка сосудорасширяющих гормонов и застой лимфы. Шансы развития водянки увеличиваются при несоблюдении диеты, гиподинамии, несвоевременно проведённой диагностике, сопутствующих патологиях сердца и почек. Выявить патологию на начальных стадиях довольно трудно, так как первые симптомы появляются при скоплении примерно полулитра экссудата.
К главным признакам осложненного цирроза можно отнести чувство распирания, метеоризмы, приступы тошноты, увеличение живота и проблемы с пищеварением. Продолжительность жизни во многом зависит от самого больного, который должен строго соблюдать питьевой режим и диету. В настоящее время не изобретены медикаменты, с помощью которых можно было бы восстановить функциональную активность печени. При скоплении большого количества жидкости в брюшной полости совершается лапароцентез – прокол брюшной стенки с последующей откачкой экссудата из организма. Своевременное хирургическое вмешательство позволяет предупредить развития опасных для жизни осложнений.
источник
Цирроз печени характеризуется замещением печеночных клеток на клетки соединительной ткани. При этом происходит разрушение кровеносных сосудов печени. Орган становится неспособным к тому, чтобы пропустить через себя такой же большой объем крови для очищения, как в нормальном состоянии. При этом происходит повышение давления в сосудах системы воротной вены – возникает так называемая портальная гипертензия.
Жидкие компоненты крови пропотевают сквозь стенки сосудов и оказываются внутри брюшной полости. В дальнейшем объем этой жидкости только увеличивается. Кроме того, цирроз печени осложняется поражением лимфатической системы. Это ведет к тому, что лимфа также просачивается через стенки лимфатических сосудов внутрь брюшной полости. Возникает асцит – скопление жидкости внутри брюшной полости. В норме между листками брюшины содержится около 200 мл жидкости. При асците этот объем может увеличиваться до нескольких литров.
По тяжести состояния и количеству скопившейся в животе жидкости асцит делят на следующие виды:
- Малый, при котором объем жидкости не превышает трех литров. При этом внешне патология не видна. Наличие асцита можно диагностировать по результатам УЗИ или при лапароскопии.
- Средний – объем жидкости составляет более трех, но менее 10 литров. Форма живота изменяется, но мышцы брюшной стенки не растягиваются, и уровень диафрагмы остается прежним. Печеночная недостаточность прогрессирует, присоединяются необратимые изменения в деятельности мозга (возникает печеночная энцефалопатия).
- Большой – объем жидкости достигает 10 – 20 литров. Живот видоизменен, растянут, диафрагма приподнимается увеличенной брюшной полостью. Происходит нарушение дыхания (постоянная одышка), затрудняется работа сердечнососудистой системы, отмечаются значительные отеки по всему телу.
В зависимости от того как асцит поддается лечению, заболевание делится на 3 разновидности:
- Транзиторный, или преходящий асцит. При адекватном лечении симптомов заболевания не наблюдается.
- Стационарный асцит. Организм не откликается на консервативное лечение, требуется госпитализация и хирургическое вмешательство.
- Напряженный, или прогрессирующий асцит. Все лечебные мероприятия не дают результата. Заболевание прогрессирует, объем жидкости увеличивается.
Асцит при циррозе печени характеризуется постепенным увеличением размеров живота, изменением его формы и отвисанием. Еще при малом асците в верхней части живота могут появиться сосудистые звездочки на коже. Позднее, при большом асците, вокруг пупка проявляется характерный венозный рисунок (симптом «Головы Медузы»).
Мышцы пупочного кольца растягиваются, пупок оказывается «вывернутым». Позже вены выступают на поверхность по всему животу. Часто возникают грыжи – пупочная, паховая. При простукивании (перкуссии) живота отмечается тупой звук, который в норме должен быть звонким. При диагностических «толчках» пальцами по животу наблюдается явление флюктуации – «расхождения волн». Отмечается напряжение мышц брюшной стенки при пальпации (ощупывании).
Общие принципы лечения направлены на улучшение качества жизни пациента. В первую очередь – на терапию против цирроза. В некоторых случаях при малом и среднем асците состояние больного стабилизируется по мере восстановления функций печени после проведенного специфического лечения.
Консервативная терапия состоит из медикаментозных и немедикаментозных методов. Немедикаментозный – это назначение постельного режима и специальной диеты с ограничением потребления поваренной соли до минимума. Такой метод бывает эффективным на ранних стадиях асцита и всего в десяти процентах случаев. Медикаментозное лечение проводится препаратами:
- мочегонными, или диуретиками (Спиронолактоном, Фуросемидом);
- препаратами, влияющими на метаболические процессы (Гептралом, Карсилом, Эссенциале);
- разжижающими желчь средствами (Урсофальком, Урсосаном);
- витаминно-минеральными комплексами (Альтивилом, Мультитабсом с бета-каротином).
При назначении мочегонных средств обязателен контроль суточного диуреза – ведется подсчет выпитой и выделенной жидкости. Результаты сообщаются лечащему врачу.
При асците с компенсированным циррозом рекомендуется включать в рацион молочную и кисломолочную продукцию, телятину и постную говядину, нежирную рыбу, блюда из яичных белков, гречневой и пшенной круп, соевой муки. Такое питание обусловлено способностью больного организма перерабатывать белки в достаточных количествах.
Стадия декомпенсации цирроза характеризуется резким снижением способности организма к переработке белков. Поэтому диета в данном случае должна быть бессолевой, суточное потребление белка ограничивается до 20 – 25 граммов. При развитии печеночной комы белок исключается полностью, после выхода из комы белок вводится постепенно и крайне осторожно. Блюда должны быть богаты витаминами A, C, группы B, а также микроэлементами – калием, кальцием, фосфором и цинком.
Наиболее соответствующие потребностям больного с асцитом и циррозом печени диеты – это столы № 5 (применяются при заболеваниях печени) и № 10 (для больных с сердечно-сосудистой патологией, где резко снижено количество соли).
При отсутствии эффекта от консервативного лечения проводится пунктирование передней брюшной стенки специальной иглой (троакаром) и удаление скопившейся жидкости (не более 6 литров за сеанс). Чаще всего метод дает временный эффект. Жидкость накапливается снова, приходится делать повторный лапароцентез.
Радикальным методом лечения является устранение причины заболевания. В стадии декомпенсации такое возможно только путем пересадки печени. Однако шанс на трансплантацию органа выпадает очень малому количеству больных.
При малом асците и ответственном отношении пациента к лечению и образу жизни можно прожить от 8 до 10 лет. Организованный режим дня, отказ от вредных привычек, диетическое питание, адекватная физическая нагрузка, наблюдение у врача и своевременное лечение увеличивают шансы.
При среднем асците и декомпенсированной форме цирроза около 20% больных людей живут 5 и более лет. При неподдающемся лечению асците более 50% больных умирают в течение 1 года от начала декомпенсации. Наиболее частый прогноз при асците с циррозом печени – неблагоприятный. Половина больных с таким диагнозом живут не больше 2 лет.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
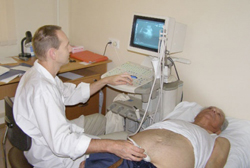
Подтвердить диагноз и установить причину асцита можно с помощью:
- перкуссии живота;
- пальпации живота;
- лабораторных анализов;
- ультразвукового исследования (УЗИ);
- магнитно-резонансной томографии (МРТ);
- диагностического лапароцентеза (прокола).
Пальпация (прощупывание) живота может дать важную информацию о состоянии внутренних органов и помочь врачу заподозрить ту или иную патологию. Определить наличие небольшого количества жидкости (менее 1 литра) методом пальпации довольно сложно. Однако на данном этапе развития заболевания можно выявить ряд других признаков, указывающих на поражение определенных органов.
С помощью пальпации можно обнаружить:
- Увеличение печени. Может быть признаком цирроза или рака печени. Печень при этом плотная, поверхность ее бугристая, неровная.
- Увеличение селезенки. У здоровых людей селезенка не пальпируется. Ее увеличение может быть признаком прогрессирующей портальной гипертензии (при циррозе или раке), метастазирования опухоли или гемолитических анемий (при которых клетки крови разрушаются в селезенке).
- Признаки воспаления брюшины (перитонита). Основным симптомом, указывающим на наличие воспалительного процесса в брюшной полости, является симптом Щеткина-Блюмберга. Для его выявления пациент ложится на спину и сгибает ноги в коленях, а врач медленно надавливает пальцами на переднюю брюшную стенку, после чего резко убирает руку. Появляющиеся при этом сильнейшие острые боли свидетельствуют в пользу перитонита.
При выраженном асците передняя брюшная стенка будет напряженной, твердой, болезненной, поэтому выявить выше перечисленные симптомы будет невозможно.
Симптом флюктуации (колебания) является важным признаком наличия жидкости в брюшной полости. Для его выявления пациент ложится на спину, врач левую руку прижимает к брюшной стенке пациента с одной стороны, а правой рукой слегка поколачивает по противоположной стенке живота. Если в брюшной полости имеется достаточное количество свободной жидкости, при постукивании будут образовываться характерные волнообразные толчки, которые будут ощущаться на противоположной стороне.
Симптом флюктуации может быть выявлен, если в брюшной полости имеется более 1 литра жидкости. В то же время, при выраженном асците он может быть малоинформативен, так как чрезмерно высокое давление в брюшной полости не позволит правильно провести исследование и оценить его результаты.
Лабораторные анализы назначаются после тщательного клинического обследования пациента, когда врач подозревает патологию того или иного органа. Целью лабораторных исследований является подтверждение диагноза, а также исключений других возможных заболеваний и патологических состояний.
При асците врач может назначить:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- бактериологическое исследование;
- биопсию печени.
Общий анализ крови (ОАК)
Назначается с целью оценки общего состояния пациента и выявления различных отклонений, встречающихся при тех или иных заболеваниях. Так, например, у больных с циррозом печени и спленомегалией (увеличением селезенки) может отмечаться снижение концентрации эритроцитов (красных клеток крови), гемоглобина (дыхательного пигмента, транспортирующего кислород в организме), лейкоцитов (клеток иммунной системы) и тромбоцитов (кровяных пластинок, обеспечивающих остановку кровотечений). Объясняется это тем, что клетки крови задерживаются и разрушаются в увеличенной селезенке.
При инфекционно-воспалительных заболеваниях органов брюшной полости (в частности при перитоните и панкреатите) может отмечаться выраженное увеличение концентрации лейкоцитов (как ответ иммунной системы в ответ на внедрение чужеродной инфекции) и увеличение скорости оседания эритроцитов (СОЭ), что также указывает на наличие воспалительного процесса в организме.
Биохимический анализ крови (БАК)
При данном исследовании оценивается количество различных веществ в крови, что позволяет судить о функциональной активности определенных органов.
При циррозе печени будет отмечаться повышение концентрации билирубина (вследствие снижения обезвреживающей функции органа). Также для цирроза характерно уменьшение концентрации белков в крови, так как все они образуются в печени.
При воспалении брюшины или при панкреатите БАК позволяет выявить увеличение концентрации белков острой фазы воспаления (С-реактивного белка, фибриногена, церулоплазмина и других), причем их концентрация в крови напрямую зависит от выраженности и активности воспалительного процесса. Это позволяет вовремя распознать перитонит, а также контролировать состояние пациента в динамике в процессе лечения и вовремя выявить возможные осложнения.
При почечном асците (развивающемся в результате почечной недостаточности) в крови будет повышаться концентрации веществ, которые обычно выводятся почками. Особое значение имеют такие вещества как мочевина (норма 2,5 – 8,3 ммоль/литр), мочевая кислота (норма 120 – 350 мкмоль/литр) и креатинин (норма 44 – 100 мкмоль/литр).
БАК также важен при диагностике панкреатита (воспаления поджелудочной железы). Дело в том, что при прогрессировании заболевания происходит разрушение ткани железы, вследствие чего пищеварительные ферменты (панкреатическая амилаза) поступают в кровь. Повышение концентрации панкреатической амилазы более 50 Единиц действия/литр (Ед/л) позволяет подтвердить диагноз.
Общий анализ мочи (ОАМ)
Исследование мочи позволяет выявить отклонения в работе мочевыделительной системы. В нормальных условиях через почки ежедневно профильтровывается более 180 литров жидкости, однако около 99% из данного объема всасывается обратно в кровоток. На начальной стадии почечной недостаточности концентрационная и всасывающая функция почек может нарушаться, в результате чего будет выделяться большее количество менее плотной мочи (в норме удельный вес мочи колеблется в пределах от 1010 до 1022). При терминальной стадии заболевания удельный вес мочи может быть в норме или даже слегка повышенным, однако общее количество выделяемой в сутки мочи значительно снижается.
При нефротическом синдроме будет отмечаться выделение мочи повышенной плотности, в которой будет определяться увеличенная концентрация белков (более 3,5 грамм в сутки). Также ОАМ ценен при диагностике панкреатита, так как при данном заболевании концентрация амилазы повышается не только в крови, но и в моче (более 1000 Ед/л).
Бактериологическое исследование
Особую ценность данное исследование имеет при бактериальном и туберкулезном перитоните. Суть его заключается в заборе различного биологического материала (крови, асцитической жидкости, слюны) и выделении из него патогенных микроорганизмов, которые могли бы стать причиной развития инфекционно-воспалительного процесса. Это позволяет не только подтвердить диагноз, но и определить те антибиотики, которые лучше всего подойдут для лечения инфекции у данного пациента (чувствительность различных бактерий к антибактериальным препаратам различная, что можно определить в лабораторных условиях).
Биопсия печени
При биопсии производится прижизненное удаление небольшого фрагмента печеночной ткани пациента с целью его исследования в лаборатории под микроскопом. Это исследование позволяет подтвердить диагноз цирроза более чем в 90% случаев. При раке печени биопсия может оказаться неинформативной, так как никто не может гарантировать, что раковые клетки окажутся именно в том участке печеночной ткани, который будет исследован.
Принцип УЗИ основан на способности звуковых волн отражаться от объектов различной плотности (они легко проходят через воздух, однако преломляются и отражаются на границе воздуха и жидкости или плотной ткани органа). Отраженные волны регистрируются специальными приемниками и после компьютерной обработки представляются на мониторе в виде изображения исследуемой области.
Данное исследование абсолютно безвредно и безопасно, может выполняться множество раз в течение всего периода лечения для контроля состояния пациента и своевременного выявления возможных осложнений.
С помощью УЗИ можно выявить:
- Свободную жидкость в брюшной полости – определяется даже небольшое ее количество (несколько сотен миллилитров).
- Жидкость в плевральной полости и в полости перикарда – при системных воспалительных заболеваниях и опухолях.
- Увеличение печени – при циррозе, раке, тромбозе печеночных вен.
- Увеличение селезенки – при повышении давления в системе воротной вены (портальной гипертензии) и при гемолитических анемиях (сопровождающихся разрушением клеток крови).
- Расширение воротной вены – при портальной гипертензии.
- Расширение нижней полой вены – при сердечной недостаточности и застое крови в венах нижней части тела.
- Нарушение структуры почек – при почечной недостаточности.
- Нарушение структуры поджелудочной железы – при панкреатите.
- Аномалии развития плода.
- Опухоль и ее метастазы.
Данное исследование позволяет выявить даже небольшие количества асцитической жидкости, находящейся в труднодоступных местах брюшной полости, которые нельзя исследовать с помощью других методов. Также МРТ полезна при диагностике цирроза печени, доброкачественных и злокачественных опухолей любой локализации, при перитоните, панкреатите и других заболеваниях, которые могли бы стать причиной асцита.
Помимо УЗИ и МРТ врач может назначить целый ряд дополнительных инструментальных исследований, необходимых для установки диагноза и оценки состояния различных органов и систем.
Для выявления причины асцита врач может назначить:
- Электрокардиографию (ЭКГ). Данное исследование позволяет оценить электрическую активность сердца, выявить признаки увеличения сердечной мышцы, нарушение ритма сердечных сокращений и другие патологии.
- Эхокардиографию (ЭхоКГ). При данном исследовании оценивается характер сердечных сокращений при каждой систоле и диастоле, а также производится оценка структурных нарушений сердечной мышцы.
- Рентгенологическое исследование.Рентген грудной клетки назначается всем пациентам при подозрении на асцит. Это простое исследование позволяет исключить инфекционные заболевания легких, плеврит. Рентгенография брюшной полости позволяет выявить увеличение печени, наличие кишечной непроходимости или перфорацию (прободение) кишечника и выход части газов в брюшную полость.
- Допплерографию. Это исследование основано на принципе УЗИ с применением эффекта Доплера. Суть его заключается в том, что при ультразвуковом исследовании приближающиеся и отделяющиеся объекты (в частности кровь в кровеносных сосудах) будут отражать звуковые волны по-разному. По результатам данного исследования можно оценить характер кровотока по воротной вене и другим кровеносным сосудам, можно выявить наличие тромбов в печеночных венах и определить другие возможные нарушения.
Диагностическая пункция (то есть прокол передней брюшной стенки и откачивание небольшого количества асцитической жидкости) назначается пациентам, которым не удалось выставить диагноз на основании других методов исследования. Этот метод позволяет исследовать состав жидкости и ее свойства, что в некоторых случаях полезно для постановки диагноза.
Диагностический лапароцентез противопоказан:
- При нарушении свертывающей системы крови, так как при этом повышается риск кровотечения во время проведения исследования.
- При инфицировании кожи в области переднебоковой стенки живота, так как во время прокола возможно занесение инфекции в брюшную полость.
- При кишечной непроходимости (высок риск прободения иглой раздутых петель кишечника, что приведет к выходу каловых масс в брюшную полость и развитию калового перитонита).
- При подозрении на наличие опухоли вблизи места прокола (повреждение опухоли иглой может спровоцировать метастазирование и распространение опухолевых клеток по всему организму).
Также стоит отметить, что в третьем триместре беременности лапароцентез проводиться только по строгим показаниям и под контролем ультразвукового аппарата, помогающего контролировать глубину введения иглы и ее расположение по отношению к другим органам и к плоду.
Подготовка больного
Подготовка к процедуре заключается в опустошении мочевого пузыря (при необходимости в него может быть установлен специальный катетер), желудка (вплоть до промывания через зонд) и кишечника. Сама процедура выполняется под местным обезболиванием (то есть пациент при этом находится в сознании), поэтому особо чувствительным и эмоциональным пациентам можно назначить легкие успокоительные препараты.
Лидокаин и новокаин (местные анестетики, вводимые в мягкие ткани и угнетающие боль и другие виды чувствительности на некоторое время) довольно часто вызывают аллергические реакции (вплоть до анафилактического шока и смерти пациента). Вот почему перед началом обезболивания в обязательном порядке проводится тест на аллергию. На коже предплечья пациента стерильной иглой делается 2 царапины, на одну из которых наносится анестетик, а на другую – обычный физиологический раствор. Если через 5 – 10 минут цвет кожных покровов над ними одинаков, реакция считается отрицательной (аллергии нет). Если же над царапиной с анестетиком отмечается покраснение, отечность и припухлость кожи, это говорит о том, что у данного пациента имеется аллергия на данный анестетик, поэтому его применение категорически противопоказано.
Техника выполнения процедуры
Пациент принимает полусидячее или лежачее (на спине) положение. Непосредственно перед началом пункции его укрывают стерильными простынями таким образом, чтобы свободным осталась только область передней брюшной стенки, через которую будет осуществляться прокол. Это позволяет снизить риск развития инфекционных осложнений в послеоперационном периоде.
Прокол обычно производится по средней линии живота, между пупком и лобковой костью (в данной области находится меньше всего кровеносных сосудов, поэтому риск их травматизации минимален). Вначале врач обрабатывает место предполагаемой пункции раствором антисептика (йодным раствором, перекисью водорода), после чего обкалывает кожу, подкожную клетчатку и мышцы передней брюшной стенки раствором анестетика. После этого скальпелем выполняется небольшой разрез кожи, через который вводится троакар (специальный инструмент, представляющий собой трубку, внутри которой находится стилет). Троакар медленно, с помощью вращательных движений продвигают вглубь, пока врач не решит, что он находится в брюшной полости. После этого стилет извлекается. Вытекание асцитической жидкости через троакар говорит о правильно проведенной пункции. Производят забор необходимого количества жидкости, после чего троакар извлекают, и рану ушивают. Пробирка с полученной жидкостью отправляется в лабораторию для дальнейшего исследования.
Интерпретация результатов исследования
В зависимости от характера и состава различают два вида асцитической жидкости — транссудат и экссудат. Это крайне важно для дальнейшей диагностики, так как механизмы образования этих жидкостей различны.
Транссудат представляет собой ультрафильтрат плазмы, образующийся при пропотевании жидкости через кровеносные или лимфатические сосуды. Причиной скапливания транссудата в брюшной полости может быть сердечная недостаточность, нефротический синдром и другие патологии, сопровождающиеся повышением гидростатического и уменьшением онкотического давления крови. При лабораторном исследовании транссудат определяется как прозрачная жидкость пониженной плотности (удельный вес колеблется в пределах от 1,006 до 1,012). Концентрация белка в транссудате не превышает 25 г/л, что подтверждается специальными пробами.
Экссудат, в отличие от транссудата, представляет собой мутную, блестящую жидкость, богатую белками (более 25 г/л) и другими микромолекулярными веществами. Плотность экссудата обычно колеблется в пределах от 1,018 до 1,020, а концентрация лейкоцитов может превышать 1000 в одном микролитре исследуемой жидкости. Также в экссудате могут обнаруживаться примеси других биологических жидкостей (крови, лимфы, желчи, гноя), что будет свидетельствовать о поражении того или иного органа.
В клинической практике выделяют три стадии развития асцита, которые определяются в зависимости от количества свободной жидкости в брюшной полости.
Асцит может быть:
- Транзиторным. В данном случае в брюшной полости скапливается не более 400 мл жидкости, которая может быть выявлена только с помощью специальных исследований (УЗИ, МРТ). Транзиторный асцит не нарушает функцию органов брюшной полости или легких, поэтому все имеющиеся симптомы обусловлены основным заболеванием, адекватная терапия которого может привести к рассасыванию жидкости.
- Умеренным. При умеренном асците в брюшной полости может скапливаться до 4 литров асцитической жидкости. Живот у таких пациентов будет слегка увеличенным, в положении стоя будет отмечаться выпирание нижней части брюшной стенки, а в положении лежа может появляться одышка (чувство нехватки воздуха). Наличие асцитической жидкости может быть определено с помощью перкуссии или симптома флюктуации.
- Напряженным. В данном случае количество асцитической жидкости может превышать 10 – 15 литров. Давление в брюшной полости при этом повышается на столько, что может нарушать функции жизненно-важных органов (легких, сердца, кишечника). Состояние таких пациентов оценивается как крайне тяжелое, поэтому они должны быть немедленно госпитализированы в отделение реанимации для диагностики и лечения.
Также в клинической практике принято выделять рефрактерный (не поддающийся лечению) асцит. Данный диагноз выставляется в том случае, если на фоне проводимого лечения количество жидкости в брюшной полости продолжает увеличиваться. Прогноз в данном случае крайне неблагоприятный.
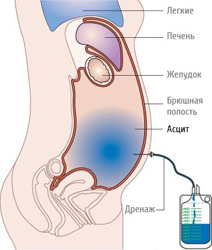
В лечении асцита применяются:
- мочегонные средства;
- диетотерапия;
- физические упражнения;
- лечебный лапароцентез;
- народные методы лечения.
Мочегонные препараты обладают способностью выводить жидкость из организма посредством различных механизмов. Уменьшение объема циркулирующей крови может способствовать переходу части жидкости из брюшной полости в кровеносное русло, что уменьшит выраженность клинических проявлений асцита.
Мочегонные средства при асците
Важно помнить, что скорость выведения асцитической жидкости не должна превышать 400 мл в сутки (именно столько может всасывать брюшина в сосудистое русло). При более интенсивном выведении жидкости (что может наблюдаться при неправильном и неконтролируемом приеме мочегонных средств) может развиться обезвоживание организма.
Помимо мочегонных препаратов может применяться целый ряд других медикаментов, влияющих на развитие асцита.
Медикаментозное лечение асцита может включать:
- Средства, укрепляющие сосудистую стенку (диосмин, витамины С, Р). Расширение сосудов и повышение проницаемости сосудистой стенки являются одними из основных элементов в развитии асцита. Применение препаратов, которые могут снизить проницаемость сосудов и повысить их устойчивость перед лицом различных патогенных факторов (повышенного внутрисосудистого давления, медиаторов воспаления и так далее) может значительно замедлить прогрессирование асцита.
- Средства, влияющие на систему крови (>полиглюкин, реополиглюкин, желатиноль). Введение данных препаратов в системный кровоток способствует удерживанию жидкости в сосудистом русле, препятствуя ее переходу в межклеточное пространство и в брюшную полость.
- Альбумин (белок).Альбумин является основным белком, обеспечивающим онкотическое давление крови (которое удерживает жидкость в сосудистом русле и не дает ей переходить в межклеточное пространство). При циррозе или раке печени, а также при нефротическом синдроме количество белка в крови может значительно снижаться, что нужно компенсировать внутривенным введением альбуминов.
- Антибиотики. Назначаются при бактериальном или туберкулезном перитоните.
Питание при асците должно быть высококалорийным, полноценным и сбалансированным, чтобы обеспечить организм всеми необходимыми питательными веществами, витаминами и микроэлементами. Также пациентам следует ограничить потребление ряда продуктов, которые могли бы усугубить течение заболевания.
Главными принципами диеты при асците являются:
- Ограничение потребления соли. Избыточное потребление соли способствует переходу жидкости из сосудистого русла в межклеточное пространство, то есть приводит к развитию отеков и асцита. Вот почему таким пациентам рекомендуется исключить из рациона соль в чистом виде, а соленую пищу принимать в ограниченном количестве.
- Ограничение потребления жидкости. Больным с умеренным или напряженным асцитом не рекомендуется принимать более 500 – 1000 мл жидкости (в чистом виде) в сутки, так как это может способствовать прогрессированию заболевания и ухудшению общего самочувствия.
- Достаточное потребление белков. Как уже говорилось, белковая недостаточность может стать причиной развития отеков. Вот почему в ежедневный рацион пациента с асцитом должны входить белки животного происхождения (содержащиеся в мясе, яйцах). Однако стоит помнить, что при циррозе печени избыточное потребление белковой пищи может стать причиной интоксикации организма (так как нарушается обезвреживающая функция печени), поэтому в данном случае лучше согласовать диету с лечащим врачом.
- Ограничение потребления жиров. Это правило особенно важно при асците, вызванном панкреатитом. Дело в том, что потребление жирной пищи стимулирует образование пищеварительных ферментов в поджелудочной железе, что может привести к обострению панкреатита.
Диета при асците
|
|
Планируя физическую активность при асците важно помнить, что данное состояние само по себе свидетельствует о выраженном нарушении функции одного или сразу нескольких внутренних органов, поэтому подбирать нагрузку рекомендуется совместно с лечащим врачом. В целом же вид и характер допустимых физических упражнений зависит от общего состояния пациента и причины асцита.
Основным «ограничителем» физической активности при асците является состояние сердечной и дыхательной систем. Так, например, при выраженной сердечной недостаточности (когда одышка возникает в покое) любая физическая активность противопоказана. В то же время, при более легком течении заболевания и транзиторном или умеренном асците пациенту рекомендуется ежедневно прогуливаться на свежем воздухе (легким, небыстрым шагом), заниматься утренней гимнастикой и другими легкими видами спорта. Особое внимание следует уделить плаванию, так как во время пребывания в воде улучшается циркуляция крови и, в то же время, снижается нагрузка на сердце, что замедляет прогрессирование асцита.
Также ограничить физическую активность пациента может напряженный асцит, при котором наблюдается сдавливание легких и органов брюшной полости. Выполнение обычных физических упражнений в данном случае невозможно, так как любая нагрузка может привести к декомпенсации состояния пациента и развитию острой дыхательной недостаточности.
Как говорилось ранее, пункция (прокол) передней брюшной стенки и удаление части асцитической жидкости из брюшной полости важно в диагностике асцита. В то же время, данная процедура может выполняться и в лечебных целях. Это показано при напряженном и/или рефрактерном асците, когда давление жидкости в брюшной полости настолько велико, что приводит к нарушению работы жизненно-важных органов (в первую очередь, сердца и легких). В данном случае единственным эффективным методом лечения является пункция брюшной полости, во время которой удаляют часть асцитической жидкости.
Техника и правила подготовки больного такие же, как при диагностическом лапароцентезе. После прокола передней брюшной стенки в брюшную полость устанавливается специальная дренажная трубка, по которой будет оттекать асцитическая жидкость. К другому концу трубки обязательно присоединяется емкость с градацией объема (чтобы контролировать количество удаленной жидкости).
Важно помнить, что в асцитической жидкости может содержаться большое количество белков (альбуминов). Одномоментное удаление большого объема жидкости (более 5 литров) может не только привести к падению артериального давления (вследствие расширения ранее сдавленных кровеносных сосудов), но и к выраженной белковой недостаточности. Вот почему количество удаляемой жидкости должно определяться в зависимости от характера асцитической жидкости (транссудат или экссудат) и общего состояния пациента.
Народные методы лечения широко применяются для лечения асцита при различных заболеваниях. Основной задачей лекарственных трав и растений является удаление асцитической жидкости из организма, поэтому все они обладают мочегонным действием.
В лечении асцита можно применять:
- Настой петрушки. 40 грамм измельченной зеленой травы и корней петрушки нужно залить 1 литром кипятка и настаивать при комнатной температуре в течение 12 часов. Принимать внутрь по 1 столовой ложке 3 – 4 раза в день (перед едой).
- Отвар из стручков фасоли. 2 столовых ложки измельченных стручков фасоли нужно залить литром воды, довести до кипения и кипятить на водяной бане в течение 20 – 30 минут. После этого охладить и принимать внутрь по 2 столовых ложки 4 – 5 раз в день перед едой.
- Отвар из листьев мать-и-мачехи. 1 столовую ложку измельченных листьев мать-и-мачехи залить 1 стаканом (200 мл) воды, довести до кипения и кипятить в течение 10 минут. Охладить, процедить и принимать внутрь по 1 столовой ложке 3 раза в сутки.
- Настойку пустырника. 1 столовую ложку измельченных листьев пустырника нужно поместить в стеклянную банку и залить 100 мл 70% спирта, после чего настаивать в темном месте при комнатной температуре в течение 3 – 5 дней. Принимать настойку следует трижды в день перед едой по 30 капель, разбавляемых в небольшом количестве кипяченой воды.
- Абрикосовый компот. Обладает не только мочегонным, но и калийсберегающим действием, что крайне важно при длительном применении мочегонных трав и препаратов. Компот лучше готовить из сушеных абрикосов, 300 – 400 грамм которых заливают 2 – 3 литрами воды и кипятят в течение 15 – 20 минут. Важно помнить, что при напряженном асците количество потребляемой жидкости должно быть ограниченным, поэтому не рекомендуется принимать более 200 – 300 мл компота в сутки.
Операция при асците показана в том случае, если причина его возникновения может быть устранена хирургически путем. В то же время, возможность хирургического лечения ограничивается количеством асцитической жидкости и общим состоянием пациента, которое может быть крайне тяжелым.
Хирургическое лечение может применяться:
- При раке печени. Удаление пораженной опухолью части печени может приостановить прогрессирование патологического процесса (при отсутствии метастазов в отдаленных органах).
- При пороках сердца. Коррекция клапанного порока сердца (замена поврежденного клапана искусственным) может привести к полному выздоровлению пациента, нормализации функции сердца и рассасыванию асцитической жидкости.
- При онкологии брюшной полости. Своевременное удаление опухоли, сдавливающей кровеносные сосуды системы воротной вены, может привести к полному излечению пациента.
- При перитоните. Бактериальный перитонит является показанием к хирургическому лечению. Брюшная полость вскрывается, очищается от гнойных масс и промывается растворами антисептиков.
- При хилезном асците. Если проникновение лимфы в брюшную полость обусловлено повреждением крупного лимфатического сосуда данной области, его ушивание во время хирургической операции может привести к полному выздоровлению пациента.
Хирургическое лечение асцита не выполняется при декомпенсированной сердечной и дыхательной недостаточности. В данном случае пациент просто не переживет наркоз и само оперативное вмешательство, поэтому перед операцией обычно назначается курс мочегонных препаратов, а при необходимости – лечебная пункция и удаление части асцитической жидкости. Также определенные трудности могут возникнуть при оперировании пациента с напряженным асцитом, так как одномоментное удаление большого объема жидкости может привести к развитию осложнений и смерти.
Сегодня широко применяется метод возвращения асцитической жидкости (точнее содержащихся в ней белков и других микроэлементов) в системный кровоток посредством внутривенных вливаний, что позволяет снизить риск смертельного исхода у таких больных.
Одним из основных этапов лечения асцита при циррозе печения является приостановление прогрессирования патологического процесса в ней и стимуляция восстановления нормальной печеночной ткани. Без соблюдения данных условий симптоматическое лечение асцита (применение мочегонных препаратов и повторные лечебные пункции) будет давать временный эффект, однако в конечном итоге все закончится смертью пациента.
Лечение цирроза печени включает:
- Гепатопротекторы (аллохол, урсодезоксихолевую кислоту) – препараты, улучшающие обмен веществ в клетках печени и защищающие их от повреждения различными токсинами.
- Эссенциальные фосфолипиды (фосфоглив, эссенциале) – восстанавливают поврежденные клетки и повышают их устойчивость при воздействии токсических факторов.
- Флавоноиды (гепабене, карсил) – нейтрализуют свободные радикалы кислорода и другие токсические вещества, образующиеся в печени при прогрессировании цирроза.
- Препараты аминокислот (гептрал, гепасол А) – покрывают потребность печени и всего организма в аминокислотах, необходимых для нормального роста и обновления всех тканей и органов.
- Противовирусные средства (пегасис, рибавирин) – назначаются при вирусном гепатите В или С.
- Витамины (А, В12, Д, К) – данные витамины образуются или депонируются (хранятся) в печени, а при развитии цирроза их концентрация в крови может значительно снижаться, что приведет к развитию ряда осложнений.
- Диетотерапию – рекомендуется исключить из рациона продукты, которые увеличивают нагрузку на печень (в частности жирную и жареную пищу, любые виды алкогольных напитков, чай, кофе).
- Пересадку печени – единственный метод, позволяющий радикально решить проблему цирроза. Однако стоит помнить, что даже после успешной пересадки следует выявить и устранить причину возникновения заболевания, так как в противном случае цирроз может поразить и новую (пересаженную) печень.
Причиной образования асцитической жидкости при опухоли может быть сдавливание кровеносных и лимфатических сосудов брюшной полости, а также поражение брюшины опухолевыми клетками. В любом случае для эффективного лечения заболевания необходимо полностью удалить злокачественное новообразование из организма.
В лечении онкологических заболеваний может применяться:
- Химиотерапия.Химиотерапия является основным методом лечения канцероматоза брюшины, при котором опухолевые клетки поражают оба листка серозной оболочки брюшной полости. Назначаются химические препараты (метотрексат, азатиоприн, цисплатин), которые нарушают процессы деления опухолевых клеток, тем самым приводя к уничтожению опухоли. Основной проблемой при этом является тот факт, что данные средства нарушают также деление нормальных клеток во всем организме. В результате этого в период лечения у пациента могут выпадать волосы, могут появляться язвы желудка и кишечника, может развиться апластическая анемия (недостаток красных клеток крови вследствие нарушения процесса их образования в красном костном мозге).
- Лучевая терапия. Суть данного метода заключается в высокоточном воздействии радиацией на опухолевую ткань, что приводит к гибели опухолевых клеток и уменьшению размеров новообразования.
- Хирургическое лечение. Заключается в удалении опухоли посредством хирургической операции. Данный метод особенно эффективен при доброкачественных опухолях либо в том случае, когда причиной асцита является сдавливание кровеносных или лимфатических сосудов растущей опухолью (ее удаление может привести к полному выздоровлению пациента).
Сердечная недостаточность характеризуется неспособностью сердечной мышцы перекачивать кровь в организме. Лечение данного заболевания заключается в уменьшении давления в кровеносной системе, устранении застоя крови в венах и улучшении работы сердечной мышцы.
Лечение сердечной недостаточности включает:
- Мочегонные препараты. Уменьшают объем циркулирующей крови, снижая нагрузку на сердце и давление в венах нижней части тела, тем самым предотвращая дальнейшее развитие асцита. Назначать их следует осторожно, под контролем артериального давления, чтобы не спровоцировать обезвоживание организма.
- Препараты, понижающие артериальное давление (рамиприл, лозартан). При повышенном артериальном давлении (АД) сердечной мышце нужно выполнять большую работу, выбрасывая кровь в аорту во время сокращения. Нормализация давления уменьшает нагрузку на сердце, тем самым способствуя устранению венозного застоя и отеков.
- Сердечные гликозиды (дигоксин, дигитоксин). Данные препараты увеличивают силу сердечных сокращений, что способствует устранению застоя в венах нижней части туловища. Принимать их следует осторожно, так как в случае передозировки может наступить смерть.
- Бессолевую диету. Потребление большого количества соли приводит к задержке жидкости в организме, что еще больше увеличивает нагрузку на сердце. Вот почему пациентам с сердечной недостаточностью не рекомендуется принимать более 3 – 5 грамм соли в сутки (включая соль, используемую при приготовлении различных блюд).
- Ограничение приема жидкости (не более 1 – 1,5 литров в сутки).
- Соблюдение режима дня. Если позволяет состояние сердечно-сосудистой системы, пациентам рекомендуется умеренная физическая активность (ходьба, утренняя гимнастика, плавание, занятия йогой).
При почечной недостаточности нарушается выделительная функция почек, в результате чего жидкость и побочные продукты обмена веществ (мочевина, мочевая кислота) задерживаются в организме в больших количествах. Лечение почечной недостаточности заключается в нормализации функций почек и удалении токсических веществ из организма.
Лечение почечной недостаточности включает:
- Мочегонные препараты. На начальных стадиях заболевания могут оказывать положительное действие, однако при терминальной стадии почечной недостаточности малоэффективны. Объясняется это тем, что механизм действия мочегонных препаратов заключается в регуляции (то есть в усилении) выделительной функции почечной ткани. При последней стадии заболевания количество функциональной почечной ткани крайне мало, что и обуславливает отсутствие эффекта при назначении мочегонных средств.
- Препараты, снижающие артериальное давление. При почечной недостаточности происходит нарушение кровоснабжения оставшейся функциональной почечной ткани, вследствие чего активируется ряд компенсаторных механизмов, направленных на поддержание почечного кровотока на адекватном уровне. Одним из таких механизмов является увеличение артериального давления. Однако повышение АД не улучшает состояния почек, а наоборот, способствует прогрессированию патологического процесса, развитию отеков и асцита. Вот почему нормализация показателей АД является важным этапом лечения, позволяющим замедлить скорость образования асцитической жидкости.
- Гемодиализ. Во время данной процедуры кровь пациента пропускается через специальный аппарат, в котором происходит ее очищение от побочных продуктов обмена веществ и других токсинов, после чего она возвращается обратно в кровеносное русло. Гемодиализ и другие методы очищения крови (плазмаферез, перитонеальный диализ, гемосорбция) являются последним эффективным способом продления жизни пациентов с хронической почечной недостаточностью.
- Пересадку почки. Радикальный метод лечения, при котором пациенту пересаживают донорскую почку. Если операция пройдет успешно и трансплантат приживется в организме хозяина, новая почка может в полном объеме выполнять выделительную функцию, обеспечивая нормальное качество и продолжительность жизни пациента.
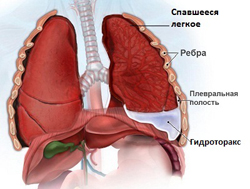
Асцит может осложниться:
- воспалением брюшины (асцитом-перитонитом);
- сердечной недостаточностью;
- гидротораксом;
- дыхательной недостаточностью;
- диафрагмальной грыжей;
- пупочной грыжей;
- кишечной непроходимостью.
Асцит-перитонит
Данное состояние возникает в результате проникновения чужеродных бактерий в брюшную полость, что приводит к воспалению брюшины. Развитию данного осложнения способствует застой асцитической жидкости, нарушение моторики сдавленных кишечных петель, а также расширение и повышение проницаемости сосудов в системе воротной вены. Также важную роль в развитии инфекционных осложнений играет снижение общих защитных сил организма в результате прогрессирования основной патологии, ставшей причиной асцита (почечной, сердечной или печеночной недостаточности, опухоли и так далее).
Важным является тот факт, что какого-либо видимого дефекта брюшины или внутренних органов, который мог бы стать источником инфекции при этом не наблюдается. Предполагают, что бактерии просачиваются в брюшную полость через расширенные и перерастянутые стенки кишечных петель.
Независимо от механизма развития наличие перитонита требует госпитализации пациента и срочного хирургического лечения.
Сердечная недостаточность
Скапливание большого количества жидкости в брюшной полости приводит к сдавливанию расположенных там органов и кровеносных сосудов (артерий и вен), нарушая ток крови по ним. В результате этого сердцу требуется выполнять большую работу, чтобы перекачивать кровь по сосудам.
Если асцит развивается медленно, в сердце активируются компенсаторные механизмы, заключающиеся в разрастании мышечных волокон и увеличении размеров сердечной мышцы. Это позволяет до определенного момента компенсировать увеличение нагрузки. При дальнейшем прогрессировании асцита резервы сердечной мышцы могут истощаться, что и станет причиной развития сердечной недостаточности.
Если же асцит развивается быстро (в течение нескольких дней), сердце не успевает приспособиться к возрастающей нагрузке, вследствие чего может развиться острая сердечная недостаточность, требующая экстренной медицинской помощи.
Гидроторакс
Данным термином обозначается скапливание жидкости в грудной клетке. Развитию гидроторакса при асците способствует повышение давления асцитической жидкости, в результате чего жидкость из кровеносных и лимфатических сосудов брюшной полости может переходить в сосуды диафрагмы и грудной клетки. При прогрессировании заболевания количество свободной жидкости в грудной клетке будет увеличиваться, что приведет к сдавливанию легкого на стороне поражения (или обоих легких при двустороннем гидротораксе) и нарушению дыхания.
Дыхательная недостаточность
Развитию данного состояния может способствовать подъем и ограничение экскурсии диафрагмы в результате повышения давления в брюшной полости, а также прогрессирование гидроторакса. В отсутствии своевременного лечения дыхательная недостаточность приведет к выраженному снижению концентрации кислорода в крови, что может проявляться одышкой, синюшностью кожных покровов и нарушением сознания, вплоть до его утраты.
Диафрагмальная грыжа
Диафрагмальной грыжей называется выпячивание органа или ткани через дефект в диафрагме либо через ее пищеводное отверстие. Причиной этого является выраженное повышение внутрибрюшного давления.
Через грыжевое отверстие могут выпячиваться желудок, петли кишечника или серозная оболочка, наполненная асцитической жидкостью. Проявляется данное состояние болями в грудной клетке и в области сердца, в верхних отделах живота. Если в грыжевое отверстие выходит достаточно большой по объему участок органа, он может сдавливать легкие и сердце, приводя к нарушению дыхания и сердцебиения.
Лечение заболевания в основном хирургическое, заключающееся во вправлении грыжевого мешка и ушивание дефекта в диафрагме.
Пупочная грыжа
Причиной образования пупочной грыжи также является повышенное давление в брюшной полости. Передняя брюшная стенка почти на всем своем протяжении покрыта мышцами. Исключение составляет пупочная область и срединная линия живота, где данные мышцы сходятся вместе и формируют так называемый апоневроз передней брюшной стенки. Состоит данный апоневроз из сухожильной ткани, которая является «слабым местом» брюшной стенки (именно здесь чаще всего отмечается выпячивание грыжевого мешка). Лечения заболевания также хирургическое (производится вправление грыжи и ушивание грыжевых ворот).
Кишечная непроходимость
Развивается в результате сдавливания петель кишечника асцитической жидкостью, что обычно встречается при напряженном, рефрактерном асците. Нарушение проходимости кишечника приводит к скапливанию каловых масс выше места сдавливания и усиленной перистальтике (моторной активности) кишечника в данной области, что сопровождается выраженными приступообразными болями в животе. Если в течение нескольких часов кишечная непроходимость не разрешается, наступает паралич кишечника, расширение и повышение проницаемости кишечной стенки. В результате этого многочисленные бактерии (являющиеся постоянными обитателями толстого кишечника) проникают в кровь, вызывая развитие грозных, опасных для жизни пациента осложнений.
Лечение заключается во вскрытии брюшной полости и устранении кишечной непроходимости. Если поврежденные петли кишечника оказываются нежизнеспособны, их удаляют, а образовавшиеся концы пищеварительного канала соединяют между собой.

Исходя из вышесказанного следует, что прогноз при асците определяется не только количеством жидкости в брюшной полости и качеством проводимого лечения, но также и основным заболеванием, ставшим причиной скапливания жидкости в брюшной полости.
Срок жизни людей с диагностированным асцитом варьирует в широких пределах, что зависит от целого ряда факторов.
Продолжительность жизни пациента с асцитом обусловлена:
- Выраженностью асцита. Транзиторный (слабовыраженный) асцит не представляет непосредственной угрозы для жизни пациента, в то время как напряженный асцит, сопровождающийся скапливанием в брюшной полости десятков литров жидкости, может привести к развитию острой сердечной или дыхательной недостаточности и смерти пациента в течение часов или дней.
- Временем начала лечения. Если асцит выявлен на ранних стадиях развития, когда функции жизненно-важных органов не нарушены (или нарушены незначительно), устранение основного заболевания может привести к полному излечению пациента. В то же время, при длительно прогрессирующем асците может произойти поражение многих органов и систем (дыхательной, сердечно-сосудистой, выделительной), что приведет к смерти пациента.
- Основным заболеванием. Это, пожалуй, основной фактор, определяющий выживаемость пациентов с асцитом. Дело в том, что даже при проведении самого современного лечения благоприятный исход маловероятен, если у пациента имеется недостаточность сразу нескольких органов. Так, например, при декомпенсированном циррозе печени (когда функция органа практически полностью нарушена) шансы пациента на выживание в течение 5 лет после установки диагноза составляют менее 20%, а при декомпенсированной сердечной недостаточности – менее 10%. Более благоприятен прогноз при хронической почечной недостаточности, так как пациенты, находящиеся на гемодиализе и соблюдающие все предписания врача, могут прожить десятки лет и более.

Профилактика асцита включает:
- Своевременное лечение заболеваний печени. Развитию цирроза печени всегда предшествует длительное воспаление печеночной ткани (гепатит). Крайне важно вовремя установить причину данного заболевания и устранить ее (провести противовирусное лечение, отказаться от употребления алкоголя, начать принимать здоровую пищу и так далее). Это позволит приостановить прогрессирование патологического процесса и сохранить жизнеспособной большую часть печеночной ткани, что обеспечит пациенту полноценную жизнь в течение долгих лет.
- Своевременное лечение врожденных пороков сердца. На современном этапе развития операцию по замене поврежденного сердечного клапана или закрытию дефекта в стенках сердечной мышцы можно провести в раннем детском возрасте, что позволит ребенку нормально расти и развиваться и избавит его от сердечной недостаточности в будущем.
- Своевременное лечение заболеваний почек. Хотя гемодиализ может компенсировать выделительную функцию почки, он не в состоянии обеспечить целый ряд других функций данного органа. Вот почему гораздо легче вовремя и полноценно лечить различные инфекционные заболевания мочевыделительной системы, такие как цистит (воспаление мочевого пузыря), гломерулонефрит (воспаление почечной ткани), пиелонефрит (воспаление почечных лоханок), чем потом проводить на гемодиализе по 2 – 3 часа дважды в неделю на протяжении всей оставшейся жизни.
- Соблюдение диеты при панкреатите. При хроническом панкреатите спровоцировать обострение заболевания и разрушение ткани поджелудочной железы может прием большого количества алкоголя, сладостей, острой, копченой или жареной пищи. Однако следует понять, что такие пациенты не должны полностью исключать из рациона вышеперечисленные продукты. 1 конфета или 1 съеденный кусочек копченой колбасы в день не спровоцирует обострение панкреатита, поэтому больным крайне важно умеренно питаться и не переедать (особенно перед сном).
- Выполнение плановых УЗИ во время беременности. Беременным женщинам рекомендуется выполнять минимум три УЗИ в период вынашивания плода. Первое из них проводится в период от 10 до 14 недели беременности. К этому времени происходит закладка всех органов и тканей плода, что позволяет выявить грубые аномалии развития. Второе УЗИ выполняется на 18 – 22 неделе беременности. Оно также позволяет выявить различные аномалии развития и при необходимости поднять вопрос о прерывании беременности. Третье исследование выполняется на 30 – 34 неделе с целью выявления аномалий развития или положения плода. Прерывание беременности на таком сроке невозможно, однако врачи могут выявить ту или иную патологию и начать ее лечение сразу после рождения ребенка, что значительно повысит его шансы на выживание.
источник


