Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10–15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
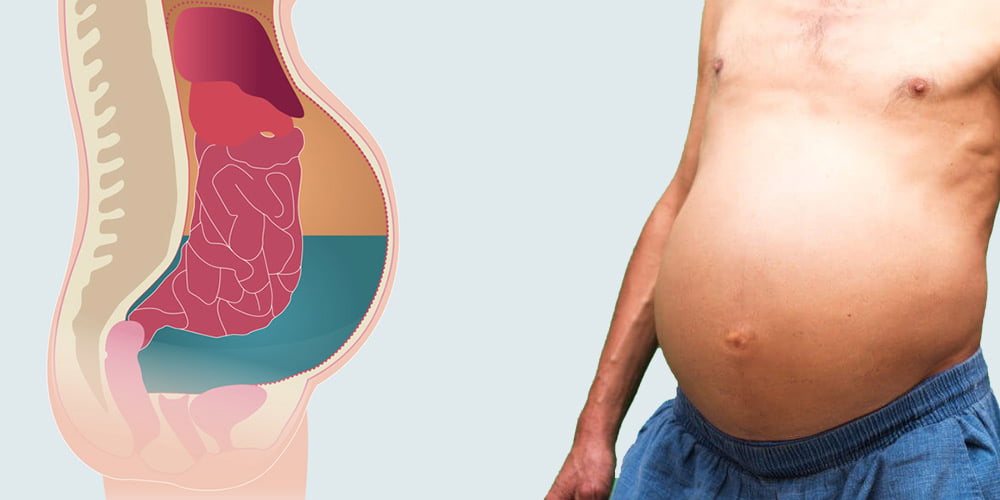
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита. Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения. При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном — пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1–2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости. При умеренном или напряженном асците нормой должно быть не более 500–1000 мл жидкости в чистом виде в сутки.
- Минимум жиров. Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида — чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости — от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент — троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия. Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС — трансъюгулярное интрапеченочное портосистемное шунтирование — позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
источник
Скопление жидкости в брюшной полости — состояние, которое на языке врачей называется асцитом. Оно не возникает само по себе, это всегда проявление какого-либо заболевания.
- Чаще всего жидкость в животе скапливается при патологиях печени, две другие распространенные причины — сердечная недостаточность и онкологические заболевания.
- Обычно для того, чтобы скопление жидкости привело к каким-либо симптомам, требуется несколько недель. Но иногда асцит развивается быстрее — в течение нескольких дней.
- В тяжелых случаях в животе накапливается до 35 литров асцитической жидкости.
- Самая распространенная причина этого состояния — цирроз печени. Более чем в 80% случаев к асциту приводит именно он.
Брюшная полость — это пространство, в котором находятся органы живота. Сверху оно отграничено от грудной клетки дыхательной мышцей — диафрагмой, снизу — мышцами, которые формируют диафрагму таза. Переднюю стенку брюшной полости образуют мышцы брюшного пресса, заднюю — поясничный отдел позвоночника и поясничные мышцы.
Изнутри брюшная полость выстлана тонкой пленкой из соединительной ткани — париетальным листком брюшины. Последняя переходит на внутренние органы и покрывает их снаружи — это уже висцеральный листок брюшины. Таким образом, брюшная полость — это пространство между париетальным и висцеральным листками брюшины. На деле она представляет собой узкую щель.
В брюшной полости постоянно вырабатывается и всасывается серозная жидкость. Ее главная функция состоит в том, что она играет роль смазки, облегчающей скольжение внутренних органов относительно друг друга. В норме за сутки у взрослого человека в брюшной полости образуется и всасывается около 1,5 литра серозной жидкости. Постоянно она присутствует лишь в небольшом количестве.
Выработка и всасывание серозной жидкости — два процесса, которые в норме постоянно находятся в динамическом равновесии. Если последнее нарушается, то в животе скапливается жидкость, это приводит к некоторым симптомам.
Одна из главных причин асцита — портальная гипертензия, состояние, при котором повышается давление в воротной вене — она собирает кровь от кишечника и селезенки и впадает в печень. Вещества, которые всасываются в кишечнике, в первую очередь попадают в этот сосуд. Печеночные клетки — гепатоциты — перерабатывают некоторые полезные вещества и обезвреживают токсины. Именно из-за этого многие лекарства при приеме в виде таблеток действуют хуже, чем будучи введенными внутривенно: всасываясь в кишечнике, они поступают по воротной вене в печень и разрушаются там.
Если кровоток в воротной вене нарушен, возникает портальная гипертензия. Давление крови повышается, и она просачивается через стенку сосуда в брюшную полость. Это происходит при следующих состояниях:
- цирроз печени, к которому, в свою очередь, приводят вирусные гепатиты B и C, поражение печеночной ткани алкоголем, неалкогольная жировая болезнь печени;
- сердечная недостаточность, при которой возникает застой и повышение давления крови в нижней полой вене, собирающей кровь от нижней части тела, а вслед за ней — в воротной вене;
- обструкция и сдавление воротной вены опухолью;
- синдром Бадда-Киари — тромбоз печеночных вен в месте, где они впадают в воротную вену.
Второй важный механизм развития асцита — снижение в крови уровня белков-альбуминов, которые обеспечивают онкотическое давление и помогают удерживать жидкость в сосудах. При падении уровня белка в плазме жидкость устремляется в ткани, полости тела. Возникают отеки, асцит, гидроторакс (скопление жидкости в плевральной полости внутри грудной клетки). Такое состояние развивается при патологиях печени (так как печеночные клетки синтезируют альбумины), нарушении функции почек (нефротический синдром, когда много белка теряется с мочой), белковом дефиците при голодании.
К скоплению жидкости в брюшной полости могут приводить злокачественные опухоли, чаще всего рак яичников, молочной железы, желудка и кишечника, поджелудочной железы, брюшины, матки, легкого, печени.
Причины асцита при онкологических заболеваниях:
- Раковые клетки, которые распространяются по поверхности брюшины, раздражают ее и заставляют вырабатывать избыточное количество жидкости.
- При поражении опухолью лимфатических узлов, последние не могут обеспечить нормальный отток лимфы от брюшной полости.
- Опухоль или метастаз могут находиться в печени и нарушать отток крови по воротной вене.
- При поражении печени гепатоциты перестают нормально производить белки.
Реже к скоплению жидкости в брюшной полости приводят такие патологии, как острый и хронический панкреатит (воспаление в поджелудочной железе), сниженная функция щитовидной железы (гипотиреоз), туберкулез, воспаление брюшины (перитонит).
Лишняя жидкость может проникать в брюшную полость разными способами, в зависимости от этого классически выделяют две разновидности асцита:
- Транссудативный возникает из-за повышения давления в воротной вене и снижения онкотического давления крови. При этом в асцитической жидкости обычно мало белка.
- Экссудативный — результат воспаления. Характеризуется высоким содержанием белка в асцитической жидкости.
Такая классификация имеет некоторые недостатки, поэтому в настоящее время чаще используется другая, основанная на сывороточно-асцитическом альбуминовом градиенте (сокращенно — SAAG). Этот показатель обозначает разницу между уровнями белков-альбуминов в сыворотке крови и асцитической жидкости:
- НизкийSAAG характерен для скопления жидкости в животе при воспалительных процессах (панкреатит, перитонит), нарушении функции почек.
- При высокомSAAG асцит, скорее всего, вызван портальной гипертензией или нарушением работы сердца.
В тяжелых случаях в брюшной полости может скапливаться до 35 литров жидкости. В зависимости от ее объема и клинических проявлений, выделяют три степени асцита:
- Легкая степень: внешние проявления отсутствуют, жидкость можно обнаружить лишь во время ультразвукового исследования.
- Умеренная степень: асцит приводит к умеренному увеличению живота. Обычно это происходит, если в животе скапливается более 400–1000 мл жидкости.
- Тяжелая степень: возникают выраженные симптомы.
В первую очередь это определяется основным заболеванием. Цирроз и онкопатологии опасны сами по себе, а асцит усугубляет их течение, негативно сказывается на эффективности лечения. Могут возникать осложнения: спонтанный бактериальный перитонит, гепаторенальный синдром (тяжелое нарушение функции почек). При этом прогноз ухудшается. Читайте подробнее о жидкости в брюшной полости при онкологии.
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара — 50000 руб.
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Удаление жидкости из брюшной полости проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении рака и знаем, что можно сделать.
источник
Если нужно убрать жидкость из брюшинной полости, проводится лапароцентез. В процессе проведения этой хирургической манипуляции делается прокол в передней стенке живота и эвакуируется скопившееся там содержимое. Подобная процедура позволяет получить биологический материал для последующего диагностического исследования и уменьшить внутриутробное давление.

Лапароцентез не проводится в таких случаях:
- наличие в анамнезе спаек органов брюшной полости;
- нарушение свертываемости крови (присутствует риск развития кровотечения);
- сильно выраженный метеоризм;
- вероятность повреждения стенки кишечных петель;
- развитие большой опухоли в брюшине;
- гнойно-воспалительные процессы;
- беременность.
Вентральная грыжа передней стенки живота, возникшая после перенесенной ранее хирургической операции – еще одно прямое противопоказание к проведению описываемой манипуляции. Не рекомендовано делать прокол и откачку жидкости, если пальпация живота позволяет выявить крупную опухоль или увеличенный в размерах орган.
При проведении планового лапароцентеза показаны лабораторные исследования анализа крови и мочи, а также УЗИ органов, расположенных в брюшине. Больного просят сделать коагулограмму и рентгенографию. В зависимости от показаний к проведению прокола живота круг диагностических мероприятий может быть расширен.
Оперативное вмешательство осуществляется под местной анестезией. Для проведения лапароцентеза используется минимальный набор хирургических инструментов. Нужен троакар с острым концом, трубка из поливинилхлорида метр в длину, зажим, несколько десятимиллиметровых шприцев и посуда, в которую можно собирать жидкость. Если больной в сознании и его состояние позволяет заранее подготовиться к процедуре, сначала производится очистка кишечника при помощи клизмы. Пациента просят также освободить мочевой пузырь.
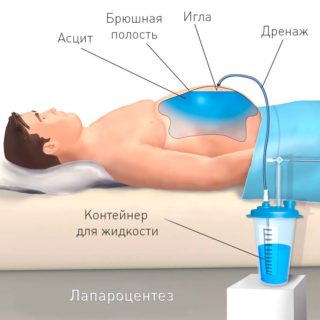
Когда лекарства начинают действовать, врач скальпелем делает небольшой разрез, рассекает кожу, клетчатку, затем троакаром протыкает живот. Чтобы создать нужное отверстие для движения инструмента, производится захват пупочного кольца, стенка брюшины слегка приподнимается. В него вводится один конец ПВХ трубки, другой спускается в таз. Через нее выводится наружу жидкость.
Первая часть набирается в стерильные пробирки и отправляется на цитологическое исследование. Остальное содержимое очень медленно (один литр в пять минут) спускается в глубокую емкость. Если речь идет об асците, можно за одну процедуру удалить до десяти литров. При быстром извлечении происходят скачки артериального давления (вплоть до коллапса), потому что освобожденные сосуды переполняются кровью. Помощник хирурга по мере удаления жидкости стягивает живот пациента полотенцем. Этот прием помогает избежать гемодинамических расстройств.
Хирург по цвету извлеченного биологического материала способен определить, что послужило причиной скопления жидкости в брюшине. Если полученная субстанция имеет цвет мясных помоев, у пациента, скорее всего, присутствует внутреннее кровотечение. В такой ситуации больного начинают экстренно готовить к дальнейшему обширному оперативному вмешательству. Когда по трубке идет транссудат, пациента будут обследовать на цирроз печени, наличие злокачественных опухолей и туберкулезный перитонит. Появление мутной жидкости с преобладанием нейтрофилов характерно для бактериального перитонита.
Большую диагностическую ценность имеет объем откаченной жидкости. Чем ее больше, тем точнее можно определить патологию по ее качественному составу. Даже минимальное количество (300-500 мл) может помочь уточнить заболевание в 80%.
После завершения манипуляции на ранку накладываются швы и тугая стерильная повязка. Пациента переворачивают на правый бок. Послеоперационный период протекает благоприятно. Швы снимаются на седьмой день. Ограничения в режиме зависят от основной патологии, развитие которой привело к необходимости проведения прокола брюшной стенки и откачивания жидкости. Например, при циррозе больному назначается строгая диета.
Сдерживающее полотенце сразу снимать не нужно: оно поможет сформировать привычное для здорового человека внутриутробное давление и постепенно адаптироваться к новым условиям кровоснабжения.

Очень редко неосторожные действия медицинского персонала способны привести к повреждениям внутренних органов. Тогда лапароцентез может осложняться массивным кровотечением и гибелью пациента.
При несоблюдении правил антисептики образуется флегмона брюшной стенки. Это заболевание вызывает острое разлитое гнойное воспаление жировой клетчатки. Оно быстро распространяется и вовлекает в патологический процесс мышцы. У пациента в участке поражения появляется припухлость красного цвета. Она имеет выраженную болезненность. Кожа над ней лоснится. При пальпации обнаруживается уплотнение без четких границ, горячее на ощупь, неподвижное. Отсутствие лечения приводит к формированию размягчения в зоне уплотнения и появлению свища. Развитие брюшной флегмоны вызывает повышение температуры тела до 40 градусов. Больной ощущает слабость, сильную жажду.
Последствием лапароцентеза при асците может стать кровотечение.
Все зависит от диагноза пациента. Если асцит развивается как осложнение рака поджелудочной железы, частый вывод содержимого брюшины будет стимулировать большее ее скопление. Лечение путем лапароцентеза производится, когда не удается решить проблему при помощи диуретиков и средств народной медицины, а развитие болезни приводит к появлению плотного раздутого живота, который доставляет пациенту большой дискомфорт. С целью облегчения состояния процедура производится по мере необходимости, при максимальном скоплении.
источник
Характерными симптомами болезни являются увеличенный живот, проблемы с дыханием, боли в брюшной полости, ощущение распирания либо тяжести. В более чем 80 процентов случаев асцит провоцируется циррозом печени последней стадии.
Это связано с дегенерацией органа и неправильным кровообращением, способствующим скоплению воды. Жидкость при асците бывает двух типов: экссудат (воспалительного характера) и транссудат (не воспалительного характера).
Асцит – это накопление воды или жидкости в брюшной полости, которое приводит к визуальному увеличению объема живота и повышению массы тела пациента. В большинстве случаев жидкость (от 100 мг до 20 л) является транссудатом, то есть носит не воспалительный характер.
Асцит брюшной полости в начале себя никак не проявляет, для него характерно постепенное прогрессирование. Как правило, асцит является следствием другого, уже имеющегося заболевания, поэтому его лечение достаточно затруднено.
К болезням, провоцирующим асцит, относят:
- цирроз печени, повышение давления в портальной системе;
- тромбоз в нижней полой и воротной венах печени;
- почечную недостаточность;
- иные острые либо хронические болезни почек;
- нефроз;
- инфекционные и воспалительные заболевания кишечника;
- заболевания поджелудочной железы;
- сердечную недостаточность;
- воспаление серозной оболочки сердца;
- онкологию;
- туберкулез;
- водянку клетчатой ткани (анасарка);
- скопление слизи в полостях (псевдомиксома).
Проявление клинического асцита возможно только тогда, когда в брюшине скопилось большое количество воды.
Характерными симптомами асцита брюшной полости являются:
- ощущение распирания в брюшине;
- длительные боли в области живота;
- изжога;
- отрыжка;
- тошнота;
- увеличенный живот (свисает в положении стоя, сидя – расплывается в стороны);
- видимая сетка кровеносных сосудов в месте растяжения;
- выпуклый пупок;
- одышка;
- нарушение работы сердечной мышцы.
При наличии онкологических заболеваний асцит развивается медленно (от нескольких недель до нескольких месяцев). В связи с этим его обнаружение крайне затруднено.
Развитие водянки живота проходит 3 стадии:
- транзиторную (около 400 мл жидкости в брюшине; небольшое вздутие живота);
- умеренную (около 5 л жидкости в брюшной полости; сбои в работе органов пищеварения, наличие одышки; перитонит, а также сердечная и дыхательная недостаточность при отсутствии лечения асцита);
- напряженную (до 20 л воды в брюшной полости; тяжелое состояние больного, характеризующееся нестабильной работой жизненно важных органов).
Диагноз «асцит брюшной полости» устанавливается путем проведения обычной пальпации, если в процессе врач ощущает тугость в животе либо если при легком ударении раздается тимпанический перкуторный звук.
Для дальнейшей диагностики пациенту понадобится сдать анализы крови и мочи, а также пройти ряд обследований. Обычно назначают ультразвуковое исследование органов брюшной полости и парацентез (забор жидкости из живота). Иногда может быть показано проведение иммунологических исследований.
Данные методы позволяют выявить стадию заболевания, а также помогают определиться с общим курсом лечения.
Лечение асцита брюшной полости при наличии онкологии следует проводить комплексно. Первостепенным является удаление лишней воды, так как затягивание с данной процедурой лишь приведет к развитию различных осложнений.
Излишек жидкости выводится через прокол и ее последующее откачивание (лапароцентез). Данную процедуру лучше проводить через 14 дней после начала течения асцита. Процессу выведения также способствует прием мочегонных препаратов, а соблюдение диеты понизит внутрибрюшное давление.
Выкачку избытка воды из организма проводят посредством приема диуретиков. Препараты данной группы способствуют переходу жидкости в кровоток, что автоматически снижает ее уровень в брюшине.
В начале больному прописывают небольшую дозу в целях снижения вероятности возникновения осложнений. Обычно назначают Амилорид, Альдактон, Верошпирон или Триамтерен.
Основным принципом применения мочегонных средств является постепенное повышение дозировки. Это позволяет избежать вымывания значительного количества калия из организма. Параллельно в курс лечения входит его прием через витамины. Также показано применение гепатопротекторов для защиты печени.
Прием мочегонных препаратов постоянно контролируется врачом. При необходимости корректируется дозировка, а неэффективные диуретики заменяются на более сильные (Дихлотиазид, Триампур).
Одновременно с мочегонными средствами используются препараты, укрепляющие сосуды (Диосмин, витамины С и Р), и препараты, препятствующие потере жидкости сосудов (Реополиглюкин). Для улучшения метаболизма в печени прописывают белковые средства (концентрат плазмы, Альбумин). Бактериальный асцит требует назначения иных препаратов (таких, которые борются с советующим типом микроорганизмов).
Пациент с асцитом брюшной полости должен выработать в себе ряд пищевых привычек:
- снизить потребление жидкости;
- отказаться от соли (она способствует задержке воды в организме человека);
- исключить жирную еду;
- снизить количество орехов в рационе;
- заменить свежие фрукты на сухие;
- вместо супов и борщей пить бульон с травами (петрушка, укроп, фенхель, сельдерей способствуют удалению излишка жидкости из организма);
- разрешено употреблять мясо кролика, курицы, индейки.
Лапароцентез представляет собой пункционный метод удаления жидкости от брюшины. За один сеанс выводят около 4 л, так как избавление от большего количества экссудата способно привести к коллапсу. Среди последствий прокола брюшной полости отмечают различные воспаления, образование спаек и другие осложнения.
Поэтому лапароцентез показан пациентам с напряженным или рефрактерным асцитом. При этом, если жидкость скопилась в большом количестве, устанавливают катетер либо троакар. Во втором случае экссудат свободно вытекает в подставленную емкость.
Шунт Левина представляет собой трубку из пластика, которая вставляется в живот и доходит до дна таза. Шунт скреплен клапаном с трубкой из силикона, которая ведет к яремной и верхней полой венам шеи.
Посредством регулировки клапана абдоминальная жидкость поступает прямиком в шейные вены. Это позволяет увеличить объем крови непосредственно в системе кровотока за счет излишка воды в брюшине. Шунт Левина используется для лечения рефрактерного асцита, который отличает стойкость к медикаментам и быстрый рецидив после операции.
Следует помнить, что народные средства способствуют не исцелению от асцита, а лишь облегчению симптомов и более быстрому выводу ненужной жидкости из организма.
Методы народной медицины однозначно эффективны, однако перед их применением необходимо посоветоваться со своим лечащим врачом. Общее количество потребляемой жидкости в сутки при асците брюшной полости не должно превышать один литр.
12 засушенных стручков фасоли залить 1 л воды. Кипятить на небольшом огне около 10 минут. Снять с плиты, дать настояться в течение 20 минут. Процедить. Пить по 200 мл до приема пищи.
Залить хвощ и листья березы 1 стаканом воды. Кипятить в течение 15 минут, далее дать остыть. Пить по ½ стакана на голодный желудок.
300 г свежей петрушки залить 1 л крутого кипятка. Варить 30 минут. Остудить. Принимать по ½ стакана ежечасно утром и в обеденное время.
1 стакан свежих или засушенных абрикосов залить 1 л воды. Варить около 40 минут. Остудить. Пить по 400 мл в сутки.
Грыжник и толокнянку в виде листьев (в одинаковом соотношении) залить 1 стаканом воды. Кипятить четверть часа. Полученный чай пить натощак каждый день с утра.
Листву малины, брусники и смородины, плоды шиповника (в равных долях) залить 1 стаканом крутого кипятка. Далее варить на небольшом огне около 10 минут. После снять с плиты и дать постоять четверть часа. Процедить. Пить дважды в сутки вместо обычного чая.
Продолжительность жизни при асците брюшной полости зависит от ряда факторов:
- Начало терапии. Диагностирование асцита на начальной стадии с последующей откачкой экссудата означает благоприятный прогноз. Это связано с тем, что функционал внутренних органов еще не нарушен или нарушен незначительно. Лечение же основной болезни, спровоцировавшей асцит, гарантирует полное исцеление. Длящийся асцит или асцит с прогрессивным течением вызывает нарушение нормального функционирования целых систем внутренних органов, что приводит к летальному исходу.
- Степень выраженности заболевания. Слабовыраженный асцит не способен вызвать смерть пациента. В отличие от него, напряженный асцит, сопряженный со скапливанием 10-20 л жидкости в брюшине, несет серьезную угрозу жизни и здоровью больного (смерть может наступить в интервале от нескольких часов до нескольких дней).
- Заболевание, спровоцировавшее асцит брюшной полости. Прогноз не может быть положительным, если пациент страдает от полинедостаточности внутренних органов или если у него наблюдается полная дегенерация хотя бы одного органа. Например, при декомпенсированном циррозе печени шанс на жизнь составляет лишь 1/5. Исход более благоприятен, если болезнь имеет хроническое течение, а пациент подвергается регулярному гемодиализу. В таком случае человек может прожить несколько десятилетий.
- Осложнения при асците. Асцит брюшной полости может стать причиной банального кровотечения, а может вызвать и более тяжелые заболевания. Например, бактериальный перитонит, печеночную энцефалопатию, гепаторенальный синдром и др., которые, в свою очередь, негативно влияют на и без того ослабленные внутренние органы и мешают восстановлению их функционала. В этом случае прогноз зависит от степени дегенерации органа.
© 2018 – 2019, Буната Дмитрий. Все права защищены.
источник
Одним из серьезных осложнений, возникающих при различных онкологических недугах, является асцит.
Что такое асцит, почему он возникает и что делать людям, столкнувшимся с подобной проблемой?
Асцитом называют паталогическое скопление воды в брюшине человека. Очень часто это заболевание сопровождает злокачественные опухоли в различных тканях и органах:
- эндометрии;
- желудочно-кишечном тракте;
- легких и бронхах;
- молочной и поджелудочной железе;
- яичниках.
Во всех перечисленных случаях, за исключением рака яичников, появление асцита говорит о третьей и четвертой стадиях онкологии, когда лечение уже, к сожалению, невозможно.
При опухоли в яичниках, жидкость может начать скапливаться в брюшине уже на первой стадии болезни. В таком случае, недуг хорошо поддается лечению с использованием химиотерапии.
Причины асцита (нажмите для увеличения)
Главной причиной возникновения асцита у онкологических больных заключается в том, что при оседании клеток опухоли на ткани брюшины приводит к осложнению дренажа лимфы механическим путем.
Сжав вены, проходящие через печень, увеличивается гидростатическое давление, что и приводит к появлению заболевания.
Существует так же хилезный асцит, возникающий в результате развития лимфомы брюшины. Для этого вида недуга характерен выход лимфы и эмульгированных жиров, проникающих в брюшную полость и кишечник.
При асците, который сопровождает онкологические заболевания, сердечную недостаточность и ряд других недугов, многие больные жалуются на такие симптомы:
- Раздутый, увеличенный живот. В результате постоянно увеличивающегося количество жидкости в брюшине, увеличивается вес пациента. Затрудняется дыхание и питание. Часто возникает изжога или тошнота.
- Инфекции. Если не проводить лечения, у больного может возникнуть перитонит, часто развивается сердечная и почечная недостаточность. В таких случаях прогнозы врачей крайне негативны. Пациентам назначается длительный курс терапии антибиотиками.
- Появление грыжи (пупочной, паховой) из-за постоянного давления внутри брюшины.
- Нарушение выделения мочи.
- Отдышка даже в спокойном состоянии, которая может возникнуть из-за скопления жидкости в области легких.
- Отечность конечностей.
- Быстрая утомляемость.
Во время медицинского осмотра, врач может обратить внимание на скопление жидкости в брюшине.
После чего, больной будет отправлен на дополнительное обследование (УЗИ, рентген или КТ) для подтверждения диагноза. Как правило, врачи рекомендуют сделать пункцию или лапароцентез.
Люди, имеющие различные онкологические заболевания, всегда находятся под пристальным врачебным наблюдением. Учитывая все жалобы и симптомы пациента, врач может определить варианты развития болезни.
Для выявления асцита используются различные методы диагностики:
- Перкуссия или простукивание живота. При наличии асцита, звук при простукивании будет притупленным. В случае изменения положения тела больного, тупость звука будет так же смещаться.
- Аускультация или прослушивание. При этом в брюшине отчетливо прослушивается плеск жидкости.
- УЗИ. Данная процедура позволяет определить наличие и локализацию опухоли, количество жидкости, размеры внутренних органов. Помешать выявить все тонкости может слишком большое количество воды в брюшной полости пациента.
- Лабораторные исследования крови и мочи, взятие печеночных проб.
- Гепатосцинтиграфия дает возможность определить размеры и состояние печени, оценить произошедшие изменения ее работе.
- Допплерография показывает состояние сосудов.
- Лапароцентез и пункция представляют собой забор жидкости из брюшины с последующим ее лабораторным исследованием. Проводится бактериологический посев жидкости, определяется клеточный состав и наличие белка. Стоит отметить, что примерно у 1% пациентов может быть осложнение после проведенной процедуры.
- Рентген дает представление о состоянии диафрагмы и показывает наличие воды в брюшной полости.
- МРТ дает возможность определить точное количество жидкости и место ее расположения в брюшине.
Исходя из количества имеющейся в полости жидкости, выделяют 3 стадии заболевания:
- Транзиторный – примерный объем составляет не более 0,5 литров. Больной в таком случае жалуется на вздутие живота.
- Умеренный – объем скопившейся воды до 5 литров. К симптомам второй стадии относят: отдышку, нарушения пищеварения. Если лечение не будет начато вовремя, то у человека может развиться перитонит, сердечная недостаточной и появятся проблему с печенью.
- Резистентный – объем жидкости может достигать 20 литров. Состояние пациента в данном случае оценивается как критическое.
Независимо от причины возникновения, асцит должен лечиться вместе с основным заболеванием. Различают три метода лечения: симптоматическое, консервативное и хирургическое вмешательство.
При начальной стадии асцита используется консервативная терапия. Она заключается в нормализации работы печени. При наличии паренхимы печени воспалительного характера, назначаются лекарства, снимающие воспаление.
Чтобы восполнить потерю натрия, который в больших количествах выводится с мочой, больным прописывают прием диуретиков. Для нормализации лимфатического оттока и снижения печеночных метаболитов, назначают постельный режим. Если причиной асцита стала гипертензия воротной вены, то пациенту назначают гепатопротекторы, введение плазмы и альбумина.
В случае безрезультативности проводимого консервативного лечения, больному назначают процедуру лапароцентоза, которая состоит в удалении жидкости из брюшины путем прокола ее стенки и использования специального аппарата для отсоса воды. Данная процедура проводится под местной анестезией.
Максимальное количество жидкости, которое удается удалить при лапароцентозе – 5 литров. Повторно процедура проводится спустя 3-4 дня. Стоит отметить, что каждая последующая процедура представляет все большую опасность для больного, которая заключается в возможности повреждения стенок кишечника.
Поэтому повторно ее проводят нечасто. В случае, когда жидкость слишком быстро заполняет брюшную полость, пациенту устанавливают перитонеальный катетер для предотвращения появления спаек, возможных при асците.
В случае рецидива асцита, пациенту показано оперативное вмешательство.
Если пациенту неоднократно проводили лапароцентоз, ему назначают специальную диету и переливание крови.
Данный метод состоит в соединении вместе вен – нижней полой с воротниковой. При этом создается коллатральное кровообращение.
В случае если пациент нуждается в трансплантации печени, ему назначается курс приема диуретиков и проводится операция. После проведения которой, процент выживаемости в течение 1 года составляет 70-75%.
Основное лечение ранних стадий асцита заключается в соблюдении специальной диеты, которая создает отрицательный баланс натрия у пациента. Для этого максимально ограничивается прием воды и соли.
В сутки допускается не более 1 литра суммарного количества потребляемой жидкости и менее 1 г поваренной соли. Пациенту с диагнозом асцит запрещено употреблять в пищу следующие продукты:
- жирное мясо;
- насыщенные бульоны;
- консервы и копчености;
- сдобу;
- острое и соленое;
- сладости, за исключением зефира и натурального желе;
- пшено, бобовые;
- цельное молоко;
- кофе;
- лук, чеснок, щавель.
Основу рациона должны составлять:
- овощи и зелень;
- нежирный куриный бульон;
- отварная рыба, мясо кролика или курицы;
- яичный паровой омлет;
- творог;
- орехи и сухофрукты.
В любом случае, асцит – это сложное и серьезное заболевание, требующее незамедлительного лечения. Но, если говорить об асците при онкологии, то прогноз становится еще более не утешительным.
Это связано с тем, что жидкость содержит большое количество раковых клеток, которые стремительно распространяются по всему организму. Поэтому в таких случаях, родственникам больного рекомендуют готовиться к худшему.
Что такой асцит брюшной полости, смотрите в следующем видео:
источник
Асцит (водянка) – это заболевание, для которого характерное скапливание свободной жидкости в брюшине. Водянка является основным признаком существования серьезных проблем со здоровьем (например, наличие цирроза печени, сердечной недостаточности, разные новообразования злокачественного характера).
- возникновение тромбов в печени;
- нарушение водно-солевой баланс;
- отечность;
- в избыточном количестве развивается соединительная ткань печени;
- печеночная и сердечная недостаточность;
- злокачественные опухоли (если метастазирование направлено в брюшную полость);
- воспалительные и инфекционные процессы, аллергические реакции, происходящие в брюшной полости, усиливают ее поражение, что в свою очередь усиливает приток жидкости в брюшину;
- неправильное питание;
- туберкулез;
- болезни аутоиммунного типа.
- 1 резкое повышение массы тела;
- 2 живот равномерно увеличивается в размерах, кожа его блестит (при большом количестве содержимого);
- 3 если объемы незначительны – область возле пупка становится плоской, а фланки живота начинают выпирать (иначе говорят, что живот стал, как у лягушки или похож на голову медузы);
- 4 начинается одышка;
- 5 пупочная грыжа;
- 6 геморрой;
- 7 варикозное расширение вен на ногах;
- 8 при длительном протекании болезни – появляются вены на животе.
При болезнях печени и сердца жидкость в брюшной полости набирается постепенно, не интенсивно. При воспалительных процессах или злокачественных опухолях – жидкость скапливается внезапно и резко. Второй вариант протекания болезни встречается намного реже, нежели первый.
- начальную – в брюшной полости скопилось не более пол литра свободной жидкости, наличие которой трудно определить визуально (на этой стадии водянка лечится с помощью диеты и контролем над потребляемым уровнем воды и соли);
- выраженную – живот увеличился в объеме, но мягкий (на этой стадии асцит тоже хорошо лечится, иногда применяют пункцию, а так от болезни можно избавиться с помощью средств народной медицины и диеты);
- терминальную (наряженную) – переходит в третью стадию со второй очень стремительно при несоблюдении диеты и не своевременном лечении (в животе скапливается жидкость в больших объемах (иногда до 25 литров), применять для лечения нужно лапароцентез в комплексе с приемами народной медицины и диеты.
При водянке рекомендуют соблюдать диету по Ависценне. По его наставлениям больной должен есть не много и заменить суп и борщ простым бульоном, сваренным из курятины (без шкурки), мяса кролика или нежирной телятины. Можно, также, варить его из рыбы, грибов или маслин. К бульону необходимо добавлять петрушку, майоран, сельдерей, корицу, имбирь, фенхель, хмели-сунели. Эти пряности и травы помогают раскрывать закупорки в организме, многие из них, непосредственно, положительно действуют на печень.
Крупы и каши необходимо заменить на орехи (особенно на арахис, фундук и грецкие орехи). Очень полезно орехи комбинировать с медом..
Из сладостей рекомендуется есть только домашнее варенье, желе, зефир.
Из фруктов, можно любые, но только в сушенном виде.
Рекомендованный объем жидкости, который нужно потребить за сутки – не более 1-го литра за сутки.
Вся пища должна быть варенной или приготовленной на пару и обязательно не соленой.
Для того, чтобы повысить эффективность медикаментозной терапии на третьей стадии или излечить асцит первой и второй стадии следует применять рецепты народной медицины:
- Чтобы вышла лишняя жидкость нужно пить мочегонное, но такое, которое не давало бы сильной нагрузки на почки и осложнений. Таким эффектом обладает отвар из сушеных стручков фасоли. Для приготовления 2-х литров отвара потребуется 2 столовых ложек измельченных стручков. Их нужно кипятить на протяжении четверти часа, дать остыть (за это время отвар настоится) и профильтровать. В день нужно пить 300 миллилитров за 3 приема. Для усиления эффекта берите 1 столовую ложку стручков фасоли и столько же рылец кукурузы. Способ приготовления и дозировка – аналогичны.
- Так, как асцит негативно влияет на работу сердца и вызывает различные его патологии, необходимо укреплять сердечную мышцу. Для этого нужно пить отваром из горицвета весеннего. Одну столовую ложку горицвета заливают 400 миллилитрами горячей воды. Отвар стоит готовить перед сном в термосе (так он за ночь настоится). Утром необходимо процедить отвар и выпить 1 столовую ложку. Перерыв между приемами – два часа. Методика приема настоя из горицвета: 3 через 4 (то есть необходимо 3 суток пить отвар каждых 2 часа по 1 ст. ложке, затем 4 суток давать организму отдых). Внимательно следите за дозировкой!
- Настои из петрушки и ее корня помогут восстановить клетки печени. Существует несколько полезных и высокоэффективных рецептов приготовления лечебных средств из петрушки. Первое – возьмите высушите траву петрушки, измельчите, отмерьте 2 столовых ложки и заварите в стакане горячей (обязательно кипяченой) воды. Настаивайте в закрытой посудине или термосе 2 часа, пейте по 100 миллилитров в день за 5 приемов. Второе – возьмите один корень петрушки или ¼ кг сушенной травы, поместите в железную мыску или кастрюльку, залейте литром вскипяченного молока и поставьте на водяную баню на пол часа. Дозировка точно такая же, как и в первом рецепте.
- Хорошо влияет на работу печени тыква. В свой рацион лучше включить тыквенную кашу или просто запеченную тыкву с добавлением корицы и сахара в небольших количествах.
- Сидеть чаще у костра, чтобы выпаривалась лишняя жидкость. Вышеуказанный Ависценн поддерживал эту методику лечения асцита.
- хрен, шпинат, щавель и лук с чесноком;
- бобовые культуры;
- редька и редиска;
- капуста (любого сорта и вида);
- алкогольные напитки, кофе (и все продукты, содержащие кофеин);
- острая, жирная, жаренная, соленая, кислая пища;
- нельзя есть свежеиспеченный хлеб, хлебобулочные изделия, приготовленные из сдобы или слоеного теста;
- супы и борщи, сваренные на жирном бульоне;
- куриные яйца стоит употреблять в ограниченном порядке (за неделю можно съедать максимум 3 яйца, причем варенных или приготовленный из них омлет на пару);
- твердый сыр соленых или острых сортов;
- все полуфабрикаты и консервы;
- перловка, пшено и остальные грубые каши, которые плохо развариваются.
Все эти продукты зашлаковывают организм или мешают работе почек и сердца, желудка, из-за чего лишняя жидкость не может выйти из организма, а, наоборот, задерживается в нем.
источник
Асцит не сильно беспокоит человека только на ранней стадии. Его можно предупредить и даже вылечить, когда заболевание еще только начало прогрессировать. Поэтому начальный асцит в брюшной полости лечится народными рецептами и домашними средствами, но обязательно под контролем состояния печени. Варианты проведения дополнительной домашней терапии обговариваются с врачом.
Основой лекарств при асците становятся растительные компоненты, но лечение препаратами и народными методами, домашними рецептами не одно и то же. Если человек решает не обращаться за помощью и лечить асцит при циррозе печени только народными средствами в домашних условиях, он ставит под угрозу собственную жизнь.
Болезнь не лечится с помощью только домашних средств и народной медицины, пациент рискует довести заболевание до серьезных осложнений. Поэтому в дополнение к лекарственной терапии назначают и средства домашней терапии, помогающие справиться с обилием накопленного выпота в животе. Главное направление народных средств при лечении асцита – мочегонные средства.
Растительные компоненты ускоряют метаболизм, способствуют росту иммунитета, выводят токсины, что становится вторым направлением применения народных средств при асците. Главное, чтобы человек, находясь в домашних условиях соблюдал назначения врача.
Зачастую врачи не против домашних рецептов и народных средств, так как фармацевтические препараты оказывают негативное влияние на организм человека. Домашняя терапия с использованием народных рецептов и домашних трав, ягод, фруктов – полезная замена лекарствам.
Диета при асците занимает первое место, потому что только правильное питание и исключение вредных продуктов из рациона улучшает состояние организма.Диета помогает естественным образом очистить организм и ускорить метаболизм. Водянка живота имеет много причин и лечение домашними и народными рецептами способно улучить состояние организма.
Включение в рацион некоторых продуктов при асците стимулирует выведение лишней жидкости брюшной полости, уменьшается давление на сердечную мышцу вследствие нормализации баланса жидкости в большом и малом круге кровообращения. Итак, количество каких продуктов в рационе стоит увеличить?
- Петрушка. Популярный представитель продукта – домашнего антиоксиданта. Проблема употребления петрушки возникает из-за того, что нужно съедать около 60-100 грамм зелени в день. Поэтому на помощь приходят домашние зеленые коктейли, каждый из которых способен уместить в одну кружку полезного напитка суточную норму зелени. Существует масса народных рецептов при асците с употреблением большого количества петрушки;
- Тыква. В ее составе находятся вещества, способные притягивать и связывать молекулы свободной (лишней) жидкости организма. Кроме того, что выводится лишняя жидкость – шлаки и токсины выводятся из организма человека;
- Абрикос. Употребляется в сыром, засушенном, вяленом, вареном виде. В составе каждого фрукта много калия, который стабилизирует сердечный ритм, витамины, минералы и полезные микроэлементы. Лучше всего подойдут именно домашние абрикосы, так как в них больше всего полезных веществ, чем в магазинных;
Диета – это первое, что предстоит соблюдать пациенту при лечении асцита брюшной полости. Домашние и народные рецепты советуют использовать уже в самом начале заболевания, ведь чем раньше начать помогать организму, тем легче будет течение заболевания. В пищу лучше употреблять домашние продукты, выращенные самостоятельно или на ферме, так как они чище и полезнее всего.
Без лечения патологии, ставшей причиной образования асцита, не будет достигнуто никакого прогресса, так как выпот будет накапливаться снова. Поэтому вначале назначается лекарственная терапия для лечения заболевания печени и только потом применяются народные и домашние методы лечения. Лечение возможно в стационаре и домашних условиях, при условии хорошего самочувствия пациента. Народные рецепты и домашние средства могут навредить, если человек склонен к аллергическим реакциям.
Из шелухи фасолевых стручков готовят отвар, являющимся мочегонным средством, мягким по действию. Согласно народному рецепты, используют шелуху от 12 стручков, кипятят не менее 10 минут в одном литре чистой воды. Затем процеживают и принимают по одному стакану за 20-30 минут до завтрака.
Издавна известное народное средство при отеках, используется пациентами уже не один десяток лет. Обладает легким мочевыводящим и гипотензивным действием. Способен тонизировать организм, улучшая работоспособность и внимательность. Используется как домашнее средство при асците и циррозе, за счет улучшения работы клеток печени при постоянном употреблении. Для приготовления понадобятся листья грыжника обыкновенного и толокнянки в соотношении один к одному. Их кипятят в одном стакане воды, около 10-15 минут, выпивают утром до еды.
Народное средство применяется в случае увеличения количества выпота в животе и сильных отеках, так как средство имеет сильный диуретический эффект и снижает давление. Для этого берут листья березы и хвощ, в равных пропорциях кипятят в 1 стакане воды. Принимать сразу весь отвар не рекомендуется, его делят пополам и пьют с утра перед завтраком, обязательно контролируя артериальное давление и общее самочувствие, так как при терапии в домашних условиях очень просто не заметить начало ухудшения состояния человека, списывая все на усталость и сонливость.
Отлично убирает лишнюю влагу из тканей. Чаще всего делают насыщенный отвар из 200-300 грамм абрикосов на литр воды. Варят около 15 минут без использования подсластителей. Принимают по одному стакану утром, и, если заметен положительный результат в виде уменьшения асцита, постепенно увеличивают дозировку до 400 миллилитров в сутки, но только после разрешения лечащего врача, так как традиционная диета при таком заболевании исключает употребление большого количества жидкости.
Великолепный антиоксидант, способный выводить токсины и продукты распада из клеток печени. Вместе с токсинами выводит излишки выпота из брюшной полости, поэтому петрушка при асците и лечении в домашних условиях назначается диетологом без исключения всем пациентам. Для рецепта используют 250 грамм свежей петрушки и заваривают не меньше 20 минут в литре воды. Процеживают и выпивают за утро, каждый час по 100 мл.
Также довольно знаменитое домашнее мочегонное средство. Для заваривания используют по 20 грамм сухоцветов в равных пропорциях и заваривают на 500 миллилитров кипятка, затем варят не менее 50 минут. Чай принимают курсами по 2 недели, выпивая в течение дня три стакана по 100 мл чая.
Помогают справиться с сильными отеками в тканях. Универсальное домашнее средство. Для этого нужно взять 100 мл отвара на одно ведро чистой и теплой воды, пропитывают этим чистую хлопковую ткань и обматывают пациента, начиная с груди, заканчивая ступнями. Человека при этом следует положить и закутать в теплое одеяло. Обертывание снять через полтора часа и не допускать охлаждения организма – человек должен оставаться в тепле.
Используется только свежая, домашняя солома, из расчета 50 грамм на литр холодной воды. Настой нужно оставить на 2-3 дня в прохладном месте. После чего, он процеживается и принимается пациентом небольшими порциями (до 150 миллилитров). Чаще всего народный рецепт применяется в деревнях и селах, так как в большом городе достать домашнюю солому крайне затруднительно.
При асците настой принимают курсами по 7 дней, затем делают недельный перерыв и повторяют снова. Для настоя заливают кипятком (полтора литра воды) 1-2 столовые ложки сухих плодоножек вишни. Дают остыть и настояться не менее 4 часов. После процеживания пьется по 100 миллилитров, не менее 3 раз за сутки. Это проверенный народный рецепт, который помог не одному пациенту при домашнем лечении.
4 чайные ложки заливаются кипящей водой в объеме 300 мл, настаиваются и выпиваются за 2 суток. После чего готовят новый отвар. Он полезен при ярких основных симптомах асцита и плохо работающих других методах домашней и народной медицины.
Этот народный рецепт схож с обертыванием. В этом варианте берется более насыщенная жидкость. На 1 ведро воды берут 400 мл березового отвара. Такую полезную домашнюю ванну при асците следует принимать не реже чем раз в 2 дня, по 20-30 минут.
источник