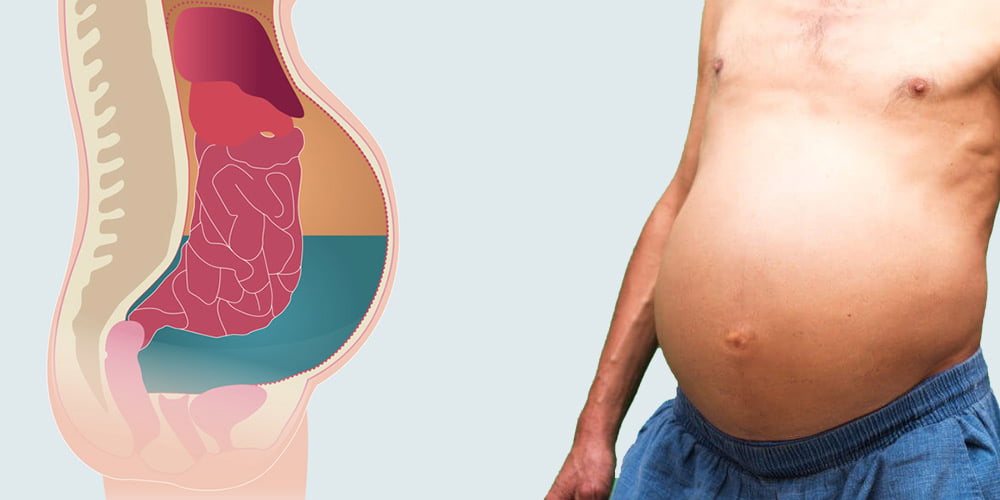
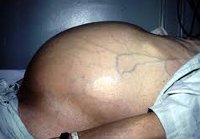
Асцит брюшной полости, или водянка, — это состояние, при котором лишняя жидкость в больших количествах скапливается в животе. Литраж может достигать 25 л, причиной болезни чаще всего считается цирроз (до 85% случаев). Также патология становится следствием хронических болезней сердца, печени, яичников, иногда развивается на фоне онкологии.
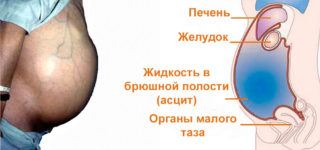
Бороться проще всего с асцитом начальной степени, однако распознать признаки этой патологии очень сложно на первых этапах. Обязательно применяют медикаментозные препараты, борются с сопутствующими симптомами (рвотой, запорами, повышенным давлением). Можно применять народные средства. Однако главный способ устранения запущенной водянки – это пункция брюшной полости.

Среди списка препаратов от асцита можно встретить: «Диакарб», «Верошпирон», «Панангин», «Аспаркам». Первые два относятся к диуретическим средствами, последние два – к источникам калия и магния.
Антибиотики назначаются только при инфекционных поражениях и перитоните. Дополнительно используют медикаменты, направленные на укрепление сосудистой стенки: диосмин, витамины С и Р. Средства на основе желатиноля, реополиглюкина, полиглюкина используются для контроля жидкости и ее удержания в сосудистом русле. Дополнительно используют мочегонные препараты.
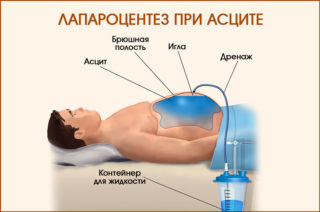
За один раз в ходе вмешательства можно удалить до 5 л воды. Операция опасна для пациента – во время прокола высок риск задеть петли кишечника, что может привести к кровотечениям и патологиям со стороны ЖКТ.
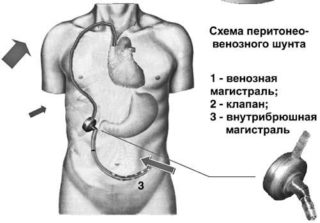
Шунт Левина, который используется при операции, — это длинная трубка из биосовместимого пластика, устанавливаемая в абдоминальную полость. Ее конец должен достигнуть тазового дна. После этого шунт приделывают к клапану и силиконовой трубе, которая располагается подкожно и идет к области шеи. Далее она подключается к яремной и верхней полой вене. Клапан работает в автоматическом режиме и открывается при смещении диафрагмы во время дыхания.

- строгое ограничение соли и воды – до 1 л жидкости и 1 г соли;
- копчености, жирное мясо, жареные продукты, насыщенные бульоны и консервы запрещены;
- полный запрет накладывают на сдобу, острые продукты, сладости; есть можно только зефир и домашнее желе;
- чтобы победить водянку, придется отказаться от цельного молока, кофе, бобовых продуктов;
- под запретом лук, щавель и чеснок;
- алкоголь строго запрещен при заболевании в любых количествах.
Справиться с патологией можно, если постоянно обогащать рацион фруктами и овощами, зеленью. Из питательных продуктов подойдут: вареная рыба, белое мясо курицы, кролик, нежирный бульон, омлет, творог низкой жирности. Орехи и сухофрукты разнообразят меню.
В процессе приготовления нельзя добавлять соль. Заменить приправу можно неострой куркумой, пряными сушеными травами.
Соблюдение диеты при асците – главное правило для успешного восстановления и устранения жидкости из брюшной полости. Грубые нарушения в питании приведут к обострению основной болезни и, как следствие, быстрому развитию водянки.
Если лечить асцит в клинических условиях не требуется, дома можно воспользоваться народными рецептами. Они не избавят пациента от причины болезни – рака, сердечной или печеночной недостаточности, цирроза, — но способны улучшить выведение жидкости. Возможность их применения обсуждают с доктором:
- Абрикосовый компот. Восполняет недостаток калия. Готовят из кураги или свежих плодов – 250 г на 1 л воды, кипятят 40 минут. Принимают до 500 мл в день. Если пациенту ставили капельницу, надо учитывать объем потребляемой жидкости.
- Отвар из фасолевых стручков. Обладает сильным мочегонным действием. Для приготовления берут шелуху 30 отростков и кипятят в литре воды 10 минут. Настаивают еще 20 минут, остужают и пьют по 200 мл в 5 утра, затем за 30 минут до завтрака, обеда и ужина, но не позднее 20.00.
- Отвар из зелени петрушки. Избавляет пациента от скопления жидкости в брюшине. Заваривают из 300 г зелени и 1 л воды. После закипания варят 30 минут и процеживают. Пьют по 0,5 стакана каждый час до 13-14 дня.
- Настойка пустырника. Готовят самостоятельно из 1 ст. л. свежих листьев пустырника и 100 мл 70% спирта. Настаивают 5 дней в темном месте, принимают до еды по 30 капель, смешанных с чистой водой.
Нельзя относиться к народным средствам как к безопасным продуктам, принимать которые можно без ограничений и системы. Важно строго регулировать дозировку. Если пациент употребляет какие-либо препараты, будь то феназепам, альбумин, анаприлин или простые спазмолитики, любой курс лечения травами должен контролироваться регулярными осмотрами доктора.
В домашних условиях можно разминать живот, это эффективная процедура, но сочетать ее нужно с диетой. Массаж при асците брюшной полости тормозит прогресс болезни и улучшает самочувствие пациента.
- Ложатся на спину, наносят массажное масло на живот и начинают круговыми движениями растирать кожу по часовой стрелке, затем – против часовой.
- Выполняют массаж в течение 2-3 минут каждый день, можно делать 2-3 процедуры в сутки.
- Движения должны быть легкими, не слишком надавливающими.
- После разглаживания переходят к постукивающим движениям.
- Завершают массаж, лежа на боку. Делают вертикальные, затем горизонтальные поглаживания по 2 минуты с каждой стороны.
Массаж при асците стимулирует выход жидкости естественным путем, улучшает кровообращение в органах, предотвращает застойные процессы.

- Время начала лечения. Ранние стадии патологии успешно поддаются терапии консервативным путем в домашних условиях. Если функциональность органов не нарушена, избавиться от жидкости в животе можно достаточно быстро. Если асцит постоянно прогрессирует, при этом пациенту требуется госпитализация и тяжелые врачебные процедуры, повышается риск поражения легочной, сердечной системы и других жизненно важных органов. Это может привести к преждевременной смерти.
- Форма заболевания. Слабовыраженный асцит – самый безопасный тип скопления жидкости. Однако напряженная форма патологии, при которой количество воды достигает 10-15 л, приводит к смерти или тяжелым осложнениям, связанным с дыхательной недостаточностью.
- Основная патология, провоцирующая водянку. При сердечной, печеночной или почечной недостаточности хронического течения лечение скопления жидкости в брюшной полости может оказаться неэффективным. При декомпенсированном циррозе выживаемость составляет всего 20% в течение первых 5 лет после обнаружения болезни. При сердечной недостаточности этот процент снижается до 10. При хронической почечной недостаточности пациент может прожить столько же, сколько и при ее отсутствии, но только при соблюдении диеты и предписаний врача, а также при регулярном гемодиализе.
Острые формы асцита не могут быть полностью излечены, а запущенные стадии приводят к смерти через несколько дней-недель после развития патологии.
Лечение асцита – серьезная задача для врача и пациента, требующая регулярного и ответственного подхода. В терапии используют медикаменты, народные средства, а в тяжелых случаях – госпитализацию с последующим хирургическим вмешательством. Только так можно помочь человеку вылечиться от этой патологии. Параллельно необходимо устранить основную причину асцита.
источник
Одним из серьезных осложнений, возникающих при различных онкологических недугах, является асцит.
Что такое асцит, почему он возникает и что делать людям, столкнувшимся с подобной проблемой?
Асцитом называют паталогическое скопление воды в брюшине человека. Очень часто это заболевание сопровождает злокачественные опухоли в различных тканях и органах:
- эндометрии;
- желудочно-кишечном тракте;
- легких и бронхах;
- молочной и поджелудочной железе;
- яичниках.
Во всех перечисленных случаях, за исключением рака яичников, появление асцита говорит о третьей и четвертой стадиях онкологии, когда лечение уже, к сожалению, невозможно.
При опухоли в яичниках, жидкость может начать скапливаться в брюшине уже на первой стадии болезни. В таком случае, недуг хорошо поддается лечению с использованием химиотерапии.
Причины асцита (нажмите для увеличения)
Главной причиной возникновения асцита у онкологических больных заключается в том, что при оседании клеток опухоли на ткани брюшины приводит к осложнению дренажа лимфы механическим путем.
Сжав вены, проходящие через печень, увеличивается гидростатическое давление, что и приводит к появлению заболевания.
Существует так же хилезный асцит, возникающий в результате развития лимфомы брюшины. Для этого вида недуга характерен выход лимфы и эмульгированных жиров, проникающих в брюшную полость и кишечник.
При асците, который сопровождает онкологические заболевания, сердечную недостаточность и ряд других недугов, многие больные жалуются на такие симптомы:
- Раздутый, увеличенный живот. В результате постоянно увеличивающегося количество жидкости в брюшине, увеличивается вес пациента. Затрудняется дыхание и питание. Часто возникает изжога или тошнота.
- Инфекции. Если не проводить лечения, у больного может возникнуть перитонит, часто развивается сердечная и почечная недостаточность. В таких случаях прогнозы врачей крайне негативны. Пациентам назначается длительный курс терапии антибиотиками.
- Появление грыжи (пупочной, паховой) из-за постоянного давления внутри брюшины.
- Нарушение выделения мочи.
- Отдышка даже в спокойном состоянии, которая может возникнуть из-за скопления жидкости в области легких.
- Отечность конечностей.
- Быстрая утомляемость.
Во время медицинского осмотра, врач может обратить внимание на скопление жидкости в брюшине.
После чего, больной будет отправлен на дополнительное обследование (УЗИ, рентген или КТ) для подтверждения диагноза. Как правило, врачи рекомендуют сделать пункцию или лапароцентез.
Люди, имеющие различные онкологические заболевания, всегда находятся под пристальным врачебным наблюдением. Учитывая все жалобы и симптомы пациента, врач может определить варианты развития болезни.
Для выявления асцита используются различные методы диагностики:
- Перкуссия или простукивание живота. При наличии асцита, звук при простукивании будет притупленным. В случае изменения положения тела больного, тупость звука будет так же смещаться.
- Аускультация или прослушивание. При этом в брюшине отчетливо прослушивается плеск жидкости.
- УЗИ. Данная процедура позволяет определить наличие и локализацию опухоли, количество жидкости, размеры внутренних органов. Помешать выявить все тонкости может слишком большое количество воды в брюшной полости пациента.
- Лабораторные исследования крови и мочи, взятие печеночных проб.
- Гепатосцинтиграфия дает возможность определить размеры и состояние печени, оценить произошедшие изменения ее работе.
- Допплерография показывает состояние сосудов.
- Лапароцентез и пункция представляют собой забор жидкости из брюшины с последующим ее лабораторным исследованием. Проводится бактериологический посев жидкости, определяется клеточный состав и наличие белка. Стоит отметить, что примерно у 1% пациентов может быть осложнение после проведенной процедуры.
- Рентген дает представление о состоянии диафрагмы и показывает наличие воды в брюшной полости.
- МРТ дает возможность определить точное количество жидкости и место ее расположения в брюшине.
Исходя из количества имеющейся в полости жидкости, выделяют 3 стадии заболевания:
- Транзиторный – примерный объем составляет не более 0,5 литров. Больной в таком случае жалуется на вздутие живота.
- Умеренный – объем скопившейся воды до 5 литров. К симптомам второй стадии относят: отдышку, нарушения пищеварения. Если лечение не будет начато вовремя, то у человека может развиться перитонит, сердечная недостаточной и появятся проблему с печенью.
- Резистентный – объем жидкости может достигать 20 литров. Состояние пациента в данном случае оценивается как критическое.
Независимо от причины возникновения, асцит должен лечиться вместе с основным заболеванием. Различают три метода лечения: симптоматическое, консервативное и хирургическое вмешательство.
При начальной стадии асцита используется консервативная терапия. Она заключается в нормализации работы печени. При наличии паренхимы печени воспалительного характера, назначаются лекарства, снимающие воспаление.
Чтобы восполнить потерю натрия, который в больших количествах выводится с мочой, больным прописывают прием диуретиков. Для нормализации лимфатического оттока и снижения печеночных метаболитов, назначают постельный режим. Если причиной асцита стала гипертензия воротной вены, то пациенту назначают гепатопротекторы, введение плазмы и альбумина.
В случае безрезультативности проводимого консервативного лечения, больному назначают процедуру лапароцентоза, которая состоит в удалении жидкости из брюшины путем прокола ее стенки и использования специального аппарата для отсоса воды. Данная процедура проводится под местной анестезией.
Максимальное количество жидкости, которое удается удалить при лапароцентозе – 5 литров. Повторно процедура проводится спустя 3-4 дня. Стоит отметить, что каждая последующая процедура представляет все большую опасность для больного, которая заключается в возможности повреждения стенок кишечника.
Поэтому повторно ее проводят нечасто. В случае, когда жидкость слишком быстро заполняет брюшную полость, пациенту устанавливают перитонеальный катетер для предотвращения появления спаек, возможных при асците.
В случае рецидива асцита, пациенту показано оперативное вмешательство.
Если пациенту неоднократно проводили лапароцентоз, ему назначают специальную диету и переливание крови.
Данный метод состоит в соединении вместе вен – нижней полой с воротниковой. При этом создается коллатральное кровообращение.
В случае если пациент нуждается в трансплантации печени, ему назначается курс приема диуретиков и проводится операция. После проведения которой, процент выживаемости в течение 1 года составляет 70-75%.
Основное лечение ранних стадий асцита заключается в соблюдении специальной диеты, которая создает отрицательный баланс натрия у пациента. Для этого максимально ограничивается прием воды и соли.
В сутки допускается не более 1 литра суммарного количества потребляемой жидкости и менее 1 г поваренной соли. Пациенту с диагнозом асцит запрещено употреблять в пищу следующие продукты:
- жирное мясо;
- насыщенные бульоны;
- консервы и копчености;
- сдобу;
- острое и соленое;
- сладости, за исключением зефира и натурального желе;
- пшено, бобовые;
- цельное молоко;
- кофе;
- лук, чеснок, щавель.
Основу рациона должны составлять:
- овощи и зелень;
- нежирный куриный бульон;
- отварная рыба, мясо кролика или курицы;
- яичный паровой омлет;
- творог;
- орехи и сухофрукты.
В любом случае, асцит – это сложное и серьезное заболевание, требующее незамедлительного лечения. Но, если говорить об асците при онкологии, то прогноз становится еще более не утешительным.
Это связано с тем, что жидкость содержит большое количество раковых клеток, которые стремительно распространяются по всему организму. Поэтому в таких случаях, родственникам больного рекомендуют готовиться к худшему.
Что такой асцит брюшной полости, смотрите в следующем видео:
источник
Характерными симптомами болезни являются увеличенный живот, проблемы с дыханием, боли в брюшной полости, ощущение распирания либо тяжести. В более чем 80 процентов случаев асцит провоцируется циррозом печени последней стадии.
Это связано с дегенерацией органа и неправильным кровообращением, способствующим скоплению воды. Жидкость при асците бывает двух типов: экссудат (воспалительного характера) и транссудат (не воспалительного характера).
Асцит – это накопление воды или жидкости в брюшной полости, которое приводит к визуальному увеличению объема живота и повышению массы тела пациента. В большинстве случаев жидкость (от 100 мг до 20 л) является транссудатом, то есть носит не воспалительный характер.
Асцит брюшной полости в начале себя никак не проявляет, для него характерно постепенное прогрессирование. Как правило, асцит является следствием другого, уже имеющегося заболевания, поэтому его лечение достаточно затруднено.
К болезням, провоцирующим асцит, относят:
- цирроз печени, повышение давления в портальной системе;
- тромбоз в нижней полой и воротной венах печени;
- почечную недостаточность;
- иные острые либо хронические болезни почек;
- нефроз;
- инфекционные и воспалительные заболевания кишечника;
- заболевания поджелудочной железы;
- сердечную недостаточность;
- воспаление серозной оболочки сердца;
- онкологию;
- туберкулез;
- водянку клетчатой ткани (анасарка);
- скопление слизи в полостях (псевдомиксома).
Проявление клинического асцита возможно только тогда, когда в брюшине скопилось большое количество воды.
Характерными симптомами асцита брюшной полости являются:
- ощущение распирания в брюшине;
- длительные боли в области живота;
- изжога;
- отрыжка;
- тошнота;
- увеличенный живот (свисает в положении стоя, сидя – расплывается в стороны);
- видимая сетка кровеносных сосудов в месте растяжения;
- выпуклый пупок;
- одышка;
- нарушение работы сердечной мышцы.
При наличии онкологических заболеваний асцит развивается медленно (от нескольких недель до нескольких месяцев). В связи с этим его обнаружение крайне затруднено.
Развитие водянки живота проходит 3 стадии:
- транзиторную (около 400 мл жидкости в брюшине; небольшое вздутие живота);
- умеренную (около 5 л жидкости в брюшной полости; сбои в работе органов пищеварения, наличие одышки; перитонит, а также сердечная и дыхательная недостаточность при отсутствии лечения асцита);
- напряженную (до 20 л воды в брюшной полости; тяжелое состояние больного, характеризующееся нестабильной работой жизненно важных органов).
Диагноз «асцит брюшной полости» устанавливается путем проведения обычной пальпации, если в процессе врач ощущает тугость в животе либо если при легком ударении раздается тимпанический перкуторный звук.
Для дальнейшей диагностики пациенту понадобится сдать анализы крови и мочи, а также пройти ряд обследований. Обычно назначают ультразвуковое исследование органов брюшной полости и парацентез (забор жидкости из живота). Иногда может быть показано проведение иммунологических исследований.
Данные методы позволяют выявить стадию заболевания, а также помогают определиться с общим курсом лечения.
Лечение асцита брюшной полости при наличии онкологии следует проводить комплексно. Первостепенным является удаление лишней воды, так как затягивание с данной процедурой лишь приведет к развитию различных осложнений.
Излишек жидкости выводится через прокол и ее последующее откачивание (лапароцентез). Данную процедуру лучше проводить через 14 дней после начала течения асцита. Процессу выведения также способствует прием мочегонных препаратов, а соблюдение диеты понизит внутрибрюшное давление.
Выкачку избытка воды из организма проводят посредством приема диуретиков. Препараты данной группы способствуют переходу жидкости в кровоток, что автоматически снижает ее уровень в брюшине.
В начале больному прописывают небольшую дозу в целях снижения вероятности возникновения осложнений. Обычно назначают Амилорид, Альдактон, Верошпирон или Триамтерен.
Основным принципом применения мочегонных средств является постепенное повышение дозировки. Это позволяет избежать вымывания значительного количества калия из организма. Параллельно в курс лечения входит его прием через витамины. Также показано применение гепатопротекторов для защиты печени.
Прием мочегонных препаратов постоянно контролируется врачом. При необходимости корректируется дозировка, а неэффективные диуретики заменяются на более сильные (Дихлотиазид, Триампур).
Одновременно с мочегонными средствами используются препараты, укрепляющие сосуды (Диосмин, витамины С и Р), и препараты, препятствующие потере жидкости сосудов (Реополиглюкин). Для улучшения метаболизма в печени прописывают белковые средства (концентрат плазмы, Альбумин). Бактериальный асцит требует назначения иных препаратов (таких, которые борются с советующим типом микроорганизмов).
Пациент с асцитом брюшной полости должен выработать в себе ряд пищевых привычек:
- снизить потребление жидкости;
- отказаться от соли (она способствует задержке воды в организме человека);
- исключить жирную еду;
- снизить количество орехов в рационе;
- заменить свежие фрукты на сухие;
- вместо супов и борщей пить бульон с травами (петрушка, укроп, фенхель, сельдерей способствуют удалению излишка жидкости из организма);
- разрешено употреблять мясо кролика, курицы, индейки.
Лапароцентез представляет собой пункционный метод удаления жидкости от брюшины. За один сеанс выводят около 4 л, так как избавление от большего количества экссудата способно привести к коллапсу. Среди последствий прокола брюшной полости отмечают различные воспаления, образование спаек и другие осложнения.
Поэтому лапароцентез показан пациентам с напряженным или рефрактерным асцитом. При этом, если жидкость скопилась в большом количестве, устанавливают катетер либо троакар. Во втором случае экссудат свободно вытекает в подставленную емкость.
Шунт Левина представляет собой трубку из пластика, которая вставляется в живот и доходит до дна таза. Шунт скреплен клапаном с трубкой из силикона, которая ведет к яремной и верхней полой венам шеи.
Посредством регулировки клапана абдоминальная жидкость поступает прямиком в шейные вены. Это позволяет увеличить объем крови непосредственно в системе кровотока за счет излишка воды в брюшине. Шунт Левина используется для лечения рефрактерного асцита, который отличает стойкость к медикаментам и быстрый рецидив после операции.
Следует помнить, что народные средства способствуют не исцелению от асцита, а лишь облегчению симптомов и более быстрому выводу ненужной жидкости из организма.
Методы народной медицины однозначно эффективны, однако перед их применением необходимо посоветоваться со своим лечащим врачом. Общее количество потребляемой жидкости в сутки при асците брюшной полости не должно превышать один литр.
12 засушенных стручков фасоли залить 1 л воды. Кипятить на небольшом огне около 10 минут. Снять с плиты, дать настояться в течение 20 минут. Процедить. Пить по 200 мл до приема пищи.
Залить хвощ и листья березы 1 стаканом воды. Кипятить в течение 15 минут, далее дать остыть. Пить по ½ стакана на голодный желудок.
300 г свежей петрушки залить 1 л крутого кипятка. Варить 30 минут. Остудить. Принимать по ½ стакана ежечасно утром и в обеденное время.
1 стакан свежих или засушенных абрикосов залить 1 л воды. Варить около 40 минут. Остудить. Пить по 400 мл в сутки.
Грыжник и толокнянку в виде листьев (в одинаковом соотношении) залить 1 стаканом воды. Кипятить четверть часа. Полученный чай пить натощак каждый день с утра.
Листву малины, брусники и смородины, плоды шиповника (в равных долях) залить 1 стаканом крутого кипятка. Далее варить на небольшом огне около 10 минут. После снять с плиты и дать постоять четверть часа. Процедить. Пить дважды в сутки вместо обычного чая.
Продолжительность жизни при асците брюшной полости зависит от ряда факторов:
- Начало терапии. Диагностирование асцита на начальной стадии с последующей откачкой экссудата означает благоприятный прогноз. Это связано с тем, что функционал внутренних органов еще не нарушен или нарушен незначительно. Лечение же основной болезни, спровоцировавшей асцит, гарантирует полное исцеление. Длящийся асцит или асцит с прогрессивным течением вызывает нарушение нормального функционирования целых систем внутренних органов, что приводит к летальному исходу.
- Степень выраженности заболевания. Слабовыраженный асцит не способен вызвать смерть пациента. В отличие от него, напряженный асцит, сопряженный со скапливанием 10-20 л жидкости в брюшине, несет серьезную угрозу жизни и здоровью больного (смерть может наступить в интервале от нескольких часов до нескольких дней).
- Заболевание, спровоцировавшее асцит брюшной полости. Прогноз не может быть положительным, если пациент страдает от полинедостаточности внутренних органов или если у него наблюдается полная дегенерация хотя бы одного органа. Например, при декомпенсированном циррозе печени шанс на жизнь составляет лишь 1/5. Исход более благоприятен, если болезнь имеет хроническое течение, а пациент подвергается регулярному гемодиализу. В таком случае человек может прожить несколько десятилетий.
- Осложнения при асците. Асцит брюшной полости может стать причиной банального кровотечения, а может вызвать и более тяжелые заболевания. Например, бактериальный перитонит, печеночную энцефалопатию, гепаторенальный синдром и др., которые, в свою очередь, негативно влияют на и без того ослабленные внутренние органы и мешают восстановлению их функционала. В этом случае прогноз зависит от степени дегенерации органа.
© 2018 – 2019, Буната Дмитрий. Все права защищены.
источник
Асцит – это вторичное состояние, характеризующееся накоплением экссудата или транссудата в свободной брюшной полости. Клинически проявляется увеличением объема живота, тяжестью, чувством распирания и болями в брюшной полости, одышкой. Диагностика асцита включает проведение УЗИ, КТ, УЗДГ, диагностической лапароскопии с исследованием асцитической жидкости. Для патогенетического лечения необходимо установить причину, вызвавшую скопление жидкости; к симптоматическим мероприятиям при асците относятся назначение мочегонных средств, пункционное удаление жидкости из брюшной полости.
Асцит или брюшная водянка может сопровождать течение самого широкого круга заболеваний в гастроэнтерологии, гинекологии, онкологии, урологии, кардиологии, эндокринологии, ревматологии, лимфологии. Накопление перитонеальной жидкости при асците сопровождается повышением внутрибрюшного давления, оттеснением купола диафрагмы в грудную полость. При этом значительно ограничивается дыхательная экскурсия легких, нарушается сердечная деятельность, кровообращение и функционирование органов брюшной полости. Массивный асцит может сопровождаться значительной потерей белка и электролитными нарушениями. Таким образом, при асците может развиваться дыхательная и сердечная недостаточность, выраженные обменные нарушения, что ухудшает прогноз основного заболевания.
Асцит у новорожденных часто встречается при гемолитической болезни плода; у детей раннего возраста – при гипотрофии, экссудативных энтеропатиях, врожденном нефротическом синдроме. Развитие асцита может сопровождать различные поражения брюшины: разлитой перитонит неспецифической, туберкулезной, грибковой, паразитарной этиологии; мезотелиому брюшины, псевдомиксому, перитонеальный карциноз вследствие рака желудка, толстого кишечника, молочной железы, яичников, эндометрия.
Асцит может служить проявлением полисерозита (одновременного перикардита, плеврита и водянки брюшной полости), который встречается при ревматизме, системной красной волчанке, ревматоидном артрите, уремии, а также синдрома Мейгса (включает фиброму яичника, асцит и гидроторакс).
Частыми причинами асцита выступают заболевания, протекающие с портальной гипертензией – повышением давления в портальной системе печени (воротной вене и ее притоках). Портальная гипертензия и асцит могут развиваться вследствие цирроза печени, саркоидоза, гепатоза, алкогольного гепатита; тромбоза печеночных вен, вызванного раком печени, гипернефромой, заболеваниями крови, распространенным тромбофлебитом и т. д.; стеноза (тромбоза) воротной или нижней полой вены; венозного застоя при правожелудочковой недостаточности.
К развитию асцита предрасполагает белковая недостаточность, заболевания почек (нефротический синдром, хронический гломерулонефрит), сердечная недостаточность, микседема, болезни ЖКТ (панкреатит, болезнь Крона, хроническая диарея), лимфостаз, связанный со сдавлением грудного лимфатического протока, лимфоангиоэктазиями и затруднением лимфооттока из брюшной полости.
В норме серозный покров брюшной полости – брюшина продуцирует незначительное количество жидкости, необходимое для свободного движения петель кишечника и предупреждения склеивания органов. Этот экссудат всасывается обратно самой же брюшиной. При целом ряде заболеваний секреторная, резорбтивная и барьерная функции брюшины нарушаются, что приводит к возникновению асцита.
Таким образом, в основе патогенеза асцита может лежать сложный комплекс воспалительных, гемодинамических, гидростатических, водно-электролитных, метаболических нарушений, вследствие чего происходит пропотевание интерстициальной жидкости и ее скопление в брюшной полости.
В зависимости от причин патология может развиваться внезапно или постепенно, нарастая на протяжении нескольких месяцев. Обычно пациент обращает внимание на изменение размера одежды и невозможность застегнуть пояс, увеличение веса. Клинические проявления асцита характеризуются ощущениями распирания в животе, тяжестью, абдоминальными болями, метеоризмом, изжогой и отрыжкой, тошнотой.
По мере нарастания количества жидкости живот увеличивается в объеме, пупок выпячивается. При этом в положении стоя живот выглядит отвисшим, а в положении лежа становится распластанным, выбухающим в боковых отделах («лягушачий живот»). При большом объеме перитонеального выпота появляется одышка, отеки на ногах, затрудняются движения, особенно повороты и наклоны туловища. Значительное повышение внутрибрюшного давления при асците может приводить к развитию пупочной или бедренной грыж, варикоцеле, геморрою, выпадению прямой кишки.
Асцит при туберкулезном перитоните вызван вторичным инфицированием брюшины вследствие генитального туберкулеза или туберкулеза кишечника. Для асцита туберкулезной этиологии также характерны похудание, лихорадка, явления общей интоксикации. В брюшной полости, кроме асцитической жидкости, определяются увеличенные лимфоузлы вдоль брыжейки кишечника. Экссудат, полученный при туберкулезном асците, имеет плотность >1016, содержание белка 40-60 г/л, положительную реакцию Ривальта, осадок, состоящий из лимфоцитов, эритроцитов, эндотелиальных клеток, содержит микобактерии туберкулеза.
Асцит, сопровождающий перитонеальный карциноз, протекает с множественными увеличенными лимфоузлами, которые пальпируются через переднюю брюшную стенку. Ведущие жалобы при данной форме асцита определяются локализацией первичной опухоли. Перитонеальный выпот практически всегда имеет геморрагический характер, иногда в осадке обнаруживаются атипичные клетки.
При синдроме Мейгса у пациенток выявляется фиброма яичника (иногда злокачественные опухоли яичника), асцит и гидроторакс. Характерны боли в животе, выраженная одышка. Правожелудочковая сердечная недостаточность, протекающая с асцитом, проявляется акроцианозом, отеками голеней и стоп, гепатомегалией, болезненностью в правом подреберье, гидротораксом. При почечной недостаточности асцит сочетается с диффузным отеком кожи и подкожной клетчатки – анасаркой.
Асцит, развивающийся на фоне тромбоза воротной вены, носит упорный характер, сопровождается выраженным болевым синдромом, спленомегалией, незначительной гепатомегалией. Вследствие развития коллатерального кровообращения нередко возникают массивные кровотечения из геморроидальных узлов или варикозно увеличенных вен пищевода. В периферической крови выявляется анемия, лейкопения, тромбоцитопения.
Асцит, сопровождающий внутрипеченочную портальную гипертензию, протекает с мышечной дистрофией, умеренной гепатомегалией. На коже живота при этом хорошо заметно расширение венозной сети в виде «головы медузы». При постпеченочной портальной гипертензии стойкий асцит сочетается с желтухой, выраженной гепатомегалией, тошнотой и рвотой.
Асцит при белковой недостаточности, как правило, небольшой; отмечаются периферические отеки, плевральный выпот. Полисерозиты при ревматических заболеваниях проявляются специфическими кожными симптомами, асцитом, наличием жидкости в полости перикарда и плевры, гломерулопатией, артралгиями. При нарушениях лимфооттока (хилезном асците) живот быстро увеличивается в размерах. Асцитическая жидкость имеет молочный цвет, пастообразную консистенцию; при лабораторном исследовании в ней выявляются жиры и липоиды. Количество жидкости в брюшинной полости при асците может достигать 5-10, а иногда и 20 литров.
В ходе осмотра гастроэнтеролога исключаются другие возможные причины увеличения объема живота – ожирение, киста яичника, беременность, опухоли брюшной полости и т. д. Для диагностики асцита и его причин проводится перкуссия и пальпация живота, УЗИ брюшной полости, УЗДГ венозных и лимфатических сосудов, МСКТ брюшной полости, сцинтиграфия печени, диагностическая лапароскопия, исследование асцитической жидкости.
Перкуссия живота при асците характеризуется притуплением звука, смещением границы тупости при изменениях положения тела. Прикладывание ладони к боковой поверхности живота позволяет ощутить толчки (симптом флюктуации) при постукивании пальцами по противоположной стенке живота. Обзорная рентгенография брюшной полости позволяет идентифицировать асцит при объеме свободной жидкости более 0,5 л.
Из лабораторный тестов при асците проводится исследование коагулограммы, биохимических проб печени, уровней IgA, IgM, IgG, общего анализа мочи. У пациентов с портальной гипертензией показано выполнение ЭГДС с целью обнаружения варикозно измененных вен пищевода или желудка. При рентгеноскопии грудной клетки может выявляться жидкость в плевральных полостях, высокое стояние дна диафрагмы, ограничение дыхательной экскурсии легких.
В ходе УЗИ органов брюшной полости при асците изучаются размеры, состояние тканей печени и селезенки, исключаются опухолевые процессы и поражения брюшины. Допплерография позволяет оценить кровоток в сосудах портальной системы. Гепатосцинтиграфия проводится для определения поглотительно-экскреторной функции печени, ее размеров и структуры, оценки выраженности цирротических изменений. С целью оценки состояния спленопортального русла проводится селективная ангиография – портография (спленопортография).
Всем пациентам с асцитом, выявленным впервые, выполняется диагностический лапароцентез для забора и исследования характера асцитической жидкости: определения плотности, клеточного состава, количества белка и бактериологического посева. При сложно дифференцируемых случаях асцита показано проведение диагностической лапароскопии или лапаротомии с прицельной биопсией брюшины.
Патогенетическое лечение требует устранения причины скопления жидкости, т. е. первичной патологии. Для уменьшения проявлений асцита назначаются бессолевая диета, ограничение приема жидкости, мочегонные препараты (спиронолактон, фуросемид под прикрытием препаратов калия), проводится коррекция нарушений водно-электролитного обмена и снижение портальной гипертензии с помощью антагонистов рецепторов ангиотензина II и ингибиторов АПФ. Одновременно показано применение гепатопротекторов, внутривенное введение белковых препаратов (нативной плазмы, раствора альбумина).
При асците, резистентном к проводимой медикаментозной терапии, прибегают к абдоминальному парацентезу (лапароцентезу) – пункционному удалению жидкости из брюшной полости. За одну пункцию рекомендуется эвакуировать не более 4-6 л асцитической жидкости ввиду опасности развития коллапса. Частые повторные пункции создают условия для воспаления брюшины, образования спаек и повышают вероятность осложнений последующих сеансов лапароцентеза. Поэтому при массивных асцитах для длительной эвакуации жидкости производят установку постоянного перитонеального катетера.
К вмешательствам, обеспечивающим условия для путей прямого оттока перитонеальной жидкости, относятся перитонеовенозный шунт и частичная деперитонизация стенок брюшной полости. К косвенным вмешательствам при асците относятся операции, снижающие давление в портальной системе. В их число входят вмешательства с наложением различных портокавальных анастомозов (портокавальное шунтирование, трансъюгулярное внутрипеченочное портосистемное шунтирование, редукция селезеночного кровотока), лимфовенозное соустье. В некоторых случаях при рефрактерном асците производится спленэктомия. При резистентном асците может быть показана трансплантация печени.
Наличие асцита существенно утяжеляет течение основного заболевания и ухудшает его прогноз. Осложнениями самого асцита могут стать спонтанный бактериальный перитонит, печеночная энцефалопатия, гепаторенальный синдром, кровотечения. К неблагоприятным прогностическим факторам у пациентов с асцитом относят возраст старше 60 лет, гипотонию (ниже 80 мм рт. ст), почечную недостаточность, гепатоцеллюлярную карциному, сахарный диабет, цирроз печени, печеночноклеточную недостаточность и др. По данным специалистов в сфере клинической гастроэнтерологии, двухлетняя выживаемость при асците составляет около 50%.
источник
Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10–15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита. Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения. При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном — пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1–2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости. При умеренном или напряженном асците нормой должно быть не более 500–1000 мл жидкости в чистом виде в сутки.
- Минимум жиров. Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида — чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости — от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент — троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия. Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС — трансъюгулярное интрапеченочное портосистемное шунтирование — позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
источник
Многим интересно, как происходит лечение асцита брюшной полости народными средствами.
В медицинской сфере понимается под асцитом вторичное болезнетворное состояние, отличительным признаком которого становится скопление в полости брюшины жидкости. Недуг чаще всего вызывается дефектами регуляции жидкостного обмена в организме в силу серьезных патологических состояний. В брюшной полости в здоровом организме всегда есть небольшое количество жидкости, она при этом не скапливается, ее всасывают лимфатические капилляры.
Ниже описаны симптомы и лечение асцита брюшной полости. Фото пациентов с таким диагнозом многих пугают.
Основными причинами образования асцита брюшной полости по статистике становятся:
- заболевания печени;
- онкологические патологии;
- недостаточность сердца.
Кроме того, асцит способен сопровождать следующие нарушения:
- патологии почек;
- туберкулезное брюшинное поражение;
- гинекологические болезни;
- нарушения эндокринной системы;
- ревматизм;
- красную волчанку;
- ревматоидный артрит;
- пищеварительные заболевания;
- уремию;
- второй тип сахарного диабета;
- неинфекционные перитониты;
- нарушение лимфатического оттока из полости брюшины.
Формированию асцита, помимо перечисленных патологий, могут способствовать и другие обстоятельства:
- введение наркотических веществ;
- чрезмерное увлечение алкоголем, вызывающее цирроз печени;
- высокая концентрация холестерина;
- ожирение;
- проживание в месте, для которого свойственно появление вирусных гепатитов;
- переливание крови;
- татуаж.
Во всех ситуациях в основе образования асцита находится сложное соединение нарушений функций организма, важных для жизни, приводящее к скоплению в полости брюшины жидкости.
Одним из основных внешних симптомов асцита брюшной полости становится увеличение объема живота. В стоячем положении у пациента он может свисать, словно фартук, при этом в лежачем положении образовывается особый лягушачий живот. Пупок может выпячиваться, на коже появляются растяжки. При портальной гипертензии, источником которой становится повышение давления в воротной вене печени, на передней стенке брюшины образуется венозный рисунок. Его называют «головой Медузы», потому что он отдаленно напоминает мифологическую Медузу Горгону, на голове которой были шевелящиеся змеи.
У пациента в животе возникает ощущение распирания изнутри и боли. Он испытывает трудности во время наклонов туловища. Внешними симптомами также являются отеки рук, ног, лица, кожный цианоз. У пациента развивается тахикардия, дыхательная недостаточность. Могут появляться запоры, потеря аппетита, отрыжка и тошнота.
С помощью инструментальных и лабораторных анализов доктор подтверждает диагноз и устанавливает причину, которая вызвала асцит. С этой целью делают МРТ, УЗИ, лабораторные исследования и лапароцентез для диагностики. Благодаря УЗИ определяется скопление в брюшной полости ненужной жидкости и точное ее количество, особенности размера селезенки и печени, увеличение воротной и полой вены, отклонения почечной структуры, существование метастазов и опухолей.
Посредством МРТ появляется возможность послойного исследования определенной ткани, определения даже небольшого объема асцитической жидкости и основной патологии, спровоцировавшей асцит. Доктор, кроме этого, исследует состояние пациента, используя перкуссии и пальпации.
Благодаря пальпации можно определить симптомы, которые указывают на поражение того или иного органа (селезенки или печени). Перкуссия применяется непосредственно для определения асцита. Ее сущность заключается в простукивании полости брюшины пациента и исследовании перкуторных звуков.
Если асцит выраженный, то, к примеру, тупой перкуторный звук диагностируется над всей поверхностью живота. Благодаря лабораторным исследованиям крови отмечается снижение содержания эритроцитов, количество СОЭ и лейкоцитов увеличивается, может повышаться концентрация билирубина (на фоне цирроза печени), а также белков при воспалении острой фазы. При асците анализ мочи на начальном этапе может отражать большее количество урины меньшей плотности, так как асцит вызывает нарушения деятельности мочевыделительной системы. Плотность мочи при терминальной стадии может быть в норме, однако общее количество сильно уменьшается.
Общие лечебные принципы асцита предполагают в первую очередь лечение основной болезни. Терапия самого асцита имеет целью выведение жидкости из полости брюшины и предотвращение рецидивов. Больные с первой степенью асцита в медикаментозном лечении не нуждаются, равно, как и в бессолевой диете. Со второй степенью асцита пациентам требуется диета со сниженной концентрацией натрия, а также диуретическая терапия. Проводиться она должна при постоянном мониторинге состояния пациента, включая содержание в кровяной сыворотке электролитов. Пациенты с третьей патологической степенью болезни нуждаются в выведении из полости брюшины жидкости, а в дальнейшем проводится диуретическое лечение наряду с бессолевым рационом.
Лечение асцита брюшной полости народными средствами будет рассмотрено дальше.
Симптоматическое или консервативное лечение асцита используется в тех ситуациях, когда асцит брюшины находится в самом начале своего развития или в виде паллиативной терапии при онкологии становится нецелесообразным применение прочих методов. Основной задачей во всех случаях становится выведение жидкости из брюшины и поддержание на определенном уровне состояния пациента. Для этого требуется уменьшить объем натрия, поступающего в организм, и усилить выведение его с уриной. Положительного результата можно добиться лишь при комплексном подходе, с соблюдением диеты, приемом диуретических средств и контролем своего веса. Главные принципы диеты при наличии асцита таковы:
- Минимальное количество соли. Избыточное ее потребление вызывает появление отечности, то есть и асцита. Больным желательно максимально ограничить соленую пищу в рационе.
- Минимальный объем жидкости. При напряженном или умеренном асците является нормальным количество жидкости от 500 до 1000 миллилитров в сутки в чистом виде.
- Минимум жиров. Употребление продуктов с высоким содержанием жиров вызывает панкреатит.
- Нормальное количество белков в питании. Именно недостаточность белка может стать причиной появления отеков. Желательно есть нежирные виды рыбы и мяса, обезжиренные кефир и творог, фрукты, зелень, овощи, компоты, пшеничную крупу, кисели. Лучше готовить пищу на пару либо запекать в духовке. Нельзя есть жирную рыбу и мясо, жареные продукты, соль, копчености, кофе, чай, алкоголь и специи.
- Во время лечения асцита нужно контролировать изменения веса. Когда начинается бессолевая диета, то в течение недели нужно каждый день взвешиваться. Если пациент сбросил больше двух килограммов, то диуретические средства ему не назначаются. Если теряется меньше двух килограммов, то в течение следующей недели проводят медикаментозное лечение.
Мочегонные препараты при асците брюшной полости способствуют выведению из организма излишков жидкости, помогают перейти части жидкости из полости брюшины в кровеносное русло.
При этом клинические симптомы асцита существенно уменьшаются. Основными препаратами, которые используются при лечении, являются «Спиронолактон», «Маннитол», «Фуросемид».
В амбулаторных условиях назначается внутривенно «Фуросемид» не больше двадцати миллиграммов один раз в двое суток. Он выводит из сосудистого русла жидкость через почки. Главный недостаток препарата – чрезмерное выведение из организма калия. «Маннитол» используется наряду с «Фуросемидом», так как их влияние комбинируется. Он выводит жидкость из пространства между клетками в русло сосудов. Назначается внутривенно по 200 миллиграммов. Но в амбулаторных условиях применять его нежелательно. «Спиронолактон» является также мочегонным препаратом, но он может предотвращать избыточное выведение калия. Назначаются дополнительно средства, которые укрепляют стенки сосудов (диосмин, витамины), препараты, влияющие на кровеносную систему («Реополиглюкин», «Желатиноль»), антибиотики, альбумин.
Народные препараты растительного происхождения являются очень эффективными при асците. Большое количество растений может справиться с признаками болезни, а также способствуют эффективному и безопасному лечению патологии. Однако нужно помнить, что определенные травы запрещено совмещать с некоторыми препаратами, которые человек уже пьет с лечебной целью. Поэтому перед применением перечисленных ниже народных средств, желательно, сначала проконсультироваться со специалистом.
Этим народным средством лечение асцита брюшной полости очень популярно. В чесноке содержится вещество аллицин, которое обладает сильными антивоспалительными свойствами и способствует облегчению боли из-за асцита.
Антибактериальные свойства чеснока тоже уничтожают микробы, способные быть причиной инфекции, спровоцировавшей асцит. Нужно каждый день есть четыре-пять зубчиков, чтобы бороться с болезнью.
Что еще применяется для лечения асцита брюшной полости народными средствами?
Одуванчик представляет собой прекрасное народное средство при лечении асцита. Это растение способствует улучшению пищеварения, уменьшает воспаление печени. Данный метод в результате является эффективным для людей, которые получили асцит из-за патологии печени. Помимо прочего, одуванчик — это хорошее мочегонное средство, которое эффективно излечивает заболевание. Из травы одуванчика делается чай, туда добавляется мед, пить его нужно три раза в сутки.
Лечение асцита брюшной полости на дому должно быть очень осторожным.
Еще одним полезным препаратом при лечении асцита являются корни солодки. Их можно использовать, как натуральное мочегонное средство, которое способствует удалению избыточной жидкости и уменьшению отечности в области живота из-за асцита.
Помимо прочего, такое средство является полезным для пациентов, страдающих от цирроза печени – болезни, которая представляет собой основной источник асцита. Регулярное применение данного метода помогает бороться с болезнью. Лечение асцита брюшной полости народными средствами должно проходить под контролем врача.
Это растение применялось в течение многих лет при лечении различных заболеваний для сохранения здоровья. Особенно полезен лопух при лечении патологий печени и почек, которые являются основным источником появления асцита. У корней растения есть значительное противовоспалительное действие, помогающее облегчить боль. Их можно просто есть в сыром виде или делать из высушенного ингредиента чай. Употребление каждый день двух чашек этого напитка помогает уменьшить боль и отечность.
Далее будет рассмотрено, как проходит лечение асцита брюшной полости при онкологии.
При онкологии асцит является патологическим накоплением в брюшине жидкости, которое развивается в качестве осложнения раковых опухолей легких, ЖКТ, яичников, молочной железы и печени. Данный недуг развивается на третьей и четвертой стадии. Асцит может стать причиной смерти пациента.
На практике оказывается, что 65% больных выводят жидкость с помощью употребления диуретиков. Нередко при лечении асцита проводится абдоминальный парацентез, то есть пункция полости брюшины, которая как облегчает состояние человека, так и позволяет проанализировать жидкость на лейкоциты, общий белок, инфекцию (посев, метод Грама).
При онкологии лечение асцита брюшной полости предусматривает также химиотерапию. Например, препарат «Паклитаксел» проявляет эффективность при онкологии яичек, «Лейковорин» и «5-фторурацил» используется при онкологии ободочной кишки.
Иногда назначается внутриполостное лечение, которое заключается в удалении жидкости из брюшной полости и введении средства «Блеомицин».
Ниже представлены отзывы о лечении асцита брюшной полости народными средствами.
Согласно отзывам, асцит чаще всего возникает при диагнозе «цирроз печени». В этом случае гепатолог прописывает прием мочегонных средств. Пациенты сообщают, что не всегда данные медикаменты помогают. Эффективна процедура лапароцентеза, но она также дает облегчение временно. Если правильно установлена причина, которая провоцирует развитие асцита, то выздоровление не заставит себя ждать.
Пациенты в отзывах об асците брюшной полости говорят о том, что недуг часто прогрессирует стремительно, вызывает множество осложнений. Часто летальный исход становится неизбежным, даже если терапия проводилась полноценно и адекватно. Специалисты объясняют это явным поражением органов, важных для жизни, в первую очередь легких, почек, сердца и печени.
Еще имеются отзывы о лечении асцита брюшной полости народными средствами. В том случае, если патология обнаруживается на начальной стадии, терапия травами и народными рецептами в домашних условиях очень эффективна. Люди сообщают, что из организма отлично выводит жидкость чай из одуванчика и лопуха.
Главное — не заниматься самолечением, обязательно посетить врача.
Теперь многим стали понятны симптомы и лечение асцита брюшной полости. При данной патологии выздоровление пациента зависит не только от объема жидкости и качества терапии, но и от основной болезни, послужившей источником ее скапливания.
источник