Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При неправильном или несвоевременном лечении цирроза печени заболевание прогрессирует и приводит к необратимым деструктивным изменениям паренхимы. В сложных случаях или в терминальной стадии течения болезни возникает опасное патологическое состояние – асцит при циррозе печени. Сколько живут пациенты с такой патологией, почему она появляется и как лечить подобное состояние?
Асцит – это осложнение цирроза печени, которое не является отдельным заболеванием. Это цирротический симптомокомплекс, характеризующийся как смертельно опасное для пациента состояние. Патология представляет собой скопление жидкости в брюшной полости.
Асцит имеет альтернативное название – брюшная водянка.
Органы брюшной полости окружены серозной оболочкой (брюшиной), которая фиксирует их, а также участвует в питании и иннервации. В результате прогрессирования основного заболевания в полости, ограниченной брюшиной, начинает скапливаться жидкость (транссудат).
В обычном состоянии ее немного, и она свободно циркулирует по брюшине. При циррозе отток лимфатической жидкости замедляется, и ее объем начинает расти.
Для облегчения диагностики существует классификация асцита. В таблице приведены стадии патологии:
| Классификация | Степень тяжести |
| По объему скопившегося транссудата | Незначительное количество жидкости, до 3 л |
| Средний объем транссудата, от 3 л | |
| Напряженный асцит, с объемом жидкости свыше 10 л | |
| По инфицированности внутриполостной жидкости | Стерильная |
| Инфицированная, без острого воспалительного процесса | |
| Спонтанный бактериальный перитонит | |
| По толерантности к консервативной терапии | Поддающийся лечению лекарственными средствами |
| Рефрактерный, не реагирующий на медикаментозные препараты, рецидивирующий |
Большинство пациентов интересует вопрос — на какой стадии появляется асцит?
Такая патология характерна для последней, терминальной стадии цирроза. В легкой форме он подлежит лечению, но тяжелая форма, сопровождаемая обширным перитонитом и печеночной недостаточностью, приводит к ситуации, когда единственным адекватным методом лечения становится трансплантация печени.
Скопление внутрибрюшной жидкости при циррозе происходит вследствие повреждения печени. Основной причиной асцита является портальная гипертензия, которая сопровождается нарушением кровотока в портальной и нижней полой печеночных венах.
Затруднение кровотока происходит потому, что кровеносная система и ткани печени, пораженной циррозом, деградируют. Образуются фиброзные жировые узлы, которые пережимают вены, нарушая отток крови. Стенки вен подвергаются фиброзным изменениям, что также приводит к нарушениям кровоснабжения.
Затрудненный отток крови приводит к недостаточному питанию тканей брюшины. Это провоцирует повышенное выделение лимфатического транссудата и его скопление в брюшной полости.
Асцит может быть следствием рака печени, а также проявляться при таких заболеваниях, как сердечная недостаточность, болезни почек, лимфостаз, туберкулез.
Такое состояние, как асцит, имеет характерные признаки, которые учитываются при постановке диагноза.
Водянка сопровождается следующими проявлениями:
- равномерно увеличенный тугой живот с натянутой блестящей кожей и выпяченным пупком;
- варикозное расширение вен на животе, которое получило название «голова медузы»;
- желтизна кожных покровов;
- диспепсические расстройства;
- отеки нижних конечностей;
- болезненные ощущения по всей брюшной полости (не имеют постоянной локализации).
В начальной стадии, когда количество жидкости незначительно, диагностическим признаком является феномен флюктуации и «лягушачий живот». В положении лежа пупочная область уплощается, а бока живота оказываются немного вздуты. Основным симптомом асцита в тяжелой форме является сильное вздутие живота и брюшной полости.
Обширный асцит часто сопровождается бактериальным перитонитом, который возникает спонтанно. Для осложненного течения патологии характерно резкое повышение температуры до 38-400 С.
Инструментальные диагностические методы позволяют визуально оценить состояние брюшной полости, определяют объем жидкости и степень сопутствующих деструктивных изменений.
Для определения диагноза используется:
- ультразвуковое обследование УЗИ;
- магнитно-резонансная томография;
- рентгенологическое обследование.
Эти методы позволяют также установить причину возникновения состояния и место локализации провоцирующего фактора.
Показателями наличия жидкости в полости живота также выступают печеночные пробы, которые входят в состав биохимического скрининга крови. Повышенный уровень билирубина и азотистых шлаков, при низком уровне альбумина, являются характерными признаками для брюшной водянки.
Как проводят лечение асцита? Основная терапия направлена на купирование основного заболевания, спровоцировавшего скопление жидкости в полости живота. Дополнительно применяют симптоматическое лечение для облегчения состояния пациента.
В тяжелой форме, сопровождаемой бактериальной инфекцией, требуется хирургическое вмешательство.
Комплексное лечение цирротического асцита требует применения медикаментозных средств и соблюдения особого режима питания.
Пациенту проводится интенсивная терапия цирроза с применением:
- гепатопротекторов;
- липотропных препаратов;
- витаминов и ПНЖК;
- желчегонных средств;
- препаратов для усиления иммунной системы;
- средств для укрепления сосудов и для предотвращения выведения жидкости за пределы сосудистого русла.
Для сокращения образования транссудата назначают мочегонные диуретики. Пить их без назначения врача запрещено, так как может произойти вымывание полезных веществ, необходимых организму.
Количество употребляемой в сути жидкости сокращают до 1,5 литров. Обязательно минимизируется потребление соли, из рациона исключаются жирные, жареные, острые и пряные продукты. Пациенту рекомендуется строго соблюдать диету № 7 с повышенным содержанием белка.
Можно ли вылечить патологию народными методами? Народные средства при асците являются только вспомогательными, но никак не могут заменить медицинское лечение.
Полезным действием при циррозе обладают следующие растительные средства:
- петрушка;
- расторопша;
- створки фасоли;
- семена льна;
- листья брусники, малины, березы;
- плоды шиповника.
Растительные средства употребляют в виде отваров. Их объем обязательно учитывают в суточной норме жидкости. Прежде чем приступить к лечению народными средствами, необходимо обязательно проконсультироваться с лечащим врачом.
Если консервативный подход не дает стойкого терапевтического эффекта или инфицированная жидкость спровоцировала перитонит, прибегают к оперативному вмешательству.
Есть несколько инвазивных методов хирургического лечения:
- Лапароцентез. Хирургическая процедура для дренирования брюшной полости. Пациенту вводят трубку для откачивания транссудата.
- Операция Кальба. Проводится при портальной гипертензии.
- Хирургическое формирование сосудистых анастомозов для снижения давления в портальной вене.
Лапароцентез
В случае асцита, который появляется в терминальной стадии при функциональном отказе печени, требуется ее трансплантация.
Качество и продолжительность жизни пациентов с асцитом зависят от состояния печени, своевременности терапии и соблюдения больным рекомендаций лечащего врача. Легкие стадии при правильном лечении не составляют непосредственной угрозы для жизни.
В компенсированной форме цирроза продолжительность жизни составляет более 10 лет после первого обнаружения скопления жидкости. В стадии декомпенсации асцит приводит к летальному исходу через 5-7 лет, в 20% случаев.
Прогноз цирроза с асцитом в терминальной стадии менее утешителен. Осложненный водянкой, он приводит к смертельному исходу в 60 % случаев в течение 12 месяцев.
Скопление жидкости в брюшной полости является опасным в том случае, если патология диагностирована на поздней стадии. Своевременное лечение позволяет купировать асцит и продлить жизнь пациента.
- Как проявляются признаки цирроза печени у женщин
- Проявление признаков цирроза печени у мужчин
- Как вылечить цирроз печени? Различные методы терапии
- Симптомы и первые признаки алкогольного цирроза печени — как и чем лечить?
Печень, один из самых больших паренхиматозных желез внешней секреции. Ее функция заключается в продуцировании желчи, которая движется по протокам печени с выполнением физиологических свойств, связанных с пищеварением.
В брюшном отделе занимает правый верхний угол под диафрагмой. Вес этого органа составляет около 1800.00 килограммов.
Она имеет форму двух гладких долей (большую правую и левую хвостатую) с вдавливаниями других органов брюшной полости (пищеводным, желудочным, дуоденальным, почечным и надпочечниковым).
Железа имеет бордовый цвет, потому что она является кроветворным органом (депо для эритроцитов).
Междолевое пространство занимают:
- артерия;
- воротная вена;
- желчный пузырь;
- общий желчный проток;
- лимфатические сосуды и нервное сплетение.
Если габариты печени увеличены, то имеет место заболевания с названием Гепатомегалия (оттек, водянка, вздутие).
К этой тяжелой патологии приводят нарушения физиологического функционирования, как самой железы, так и других органов и систем.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если в организм поступило большое количество токсичных элементов, то дольки железы увеличиваются (оттекают) для компенсации процесса обезвреживания.
Увеличение структурных единиц паренхимы может быть причиной кроветворной компенсационной работы железы. Этиологией возникновения водянки железистого органа могут быть:
- Ожирение;
- Разрастание метастазирующей опухоли;
- Тромбоз нижней полой вены;
- Алкоголизм;
- Гепатит инфекционной этиологии;
- Цирроз печени;
- Дисфункция синтеза белка;
- Паразитарные гепатиты;
- Почечные и сердечные отеки.
Рассмотрим подробней механизмы развития отеков:
- Усиление мембранной проницаемости сосудов;
- Недостача белка в крови (нарушение синтеза и переход белка в мочу при понижении осмотического давления);
- Застой венозной крови (жидкость просачивается через сосуды при медленном темпе движения крови с нижней части тела к сердцу);
- Лимфостаз (большой приток лимфы к месту воспалительного процесса, чаще встречаемая водянка);
- Нейрогенная водянка (дисфункция проницаемости сосудов жидкостью);
- Гемостаз (уменьшение движения крови, ее сосудистый застой, с выпотом плазмы ведущий к водянке и сердечной недостаточности);
Из симптомов визуального осмотра отмечается: желтизна и зуд кожных покровов и слизистых, болезненное выпячивание области правого подреберья или вздутие живота, то есть асцит.
Это экссудация жидкости при лимфостазе, в область брюшной полости. Водянка классифицируется по количеству жидкости (малое, умеренное, значительное), по ее составу (стерильное, инфицированное и спонтанное).
При ярко выраженном количестве жидкости выступает наружу пупочное кольцо, просматриваются сосудистые звездочки и в процессе осложнения, это приводит к перитониту.
Наблюдаются также жалобы, характерные для вздутия железы при определенном положении тела с симптомами диспепсии, характеризующиеся тошнотой, изжогой, рвотой, наличием зловонного запаха изо рта, потливостью, изменения состава содержимого при акте дифекации.
При диагностике методом пальпации, доктор обращает внимание на плотность железы, болезненность, уровень вздутия, ее контуры и границы. При таком патологическом состоянии, больному необходимо немедленно обратиться к врачу.
Доктор проведет первичный осмотр, соберет анамнез на наличие факторов риска или случайных эндемий, повлекших водянку: периодичность на протяжении суток, при каком положении тела, аллергические реакции, травмы, ранее перенесенные недомогания, питание, отравления и социальные условия жизнедеятельности.
При этом подключается и лабораторное обследование для выяснения причины возникновения вздутия:
- Общий анализ крови и мочи;
- Печеночные пробы;
- Коагулограмма;
- Тестирование маркерами на вирусы и онкологию;
- Электрокардиограмма;
- Ультразвуковое обследование брюшной полости;
- Рентгенография и компьютерная томография;
- Лапароскопия (биопсия участка ткани или содержимого жидкости).
Рассмотрим методы лечения печени при наличии жидкости в ее тканях, на примере таблицы
Возникновение водянки вздутия живота
Медикаментозная терапия и прогноз
Рекомендуются занятия спортом и медикаментозная терапия: диуретические средства для снятия водянки, гепатопротекторы, которые принимать около трех месяцев.
Витаминный комплекс назначают один раз в полгода. Для контроля липидного обмена, применяют противохолистериновые препараты. Народная медицина предлагает настои и отвары растений шиповника и расторопши.
То есть предрасполагает к образованию цирроза печени, сопровождающегося повышением венозного давления (наличие рубцов, следствие внутреннего кровотечения) и билирубина, лейкоцитопенией, анемией и вздутием железы.
Визуально отмечается наличие характерных знаков (печеночные паучки, ладони, язык).
Рекомендуются занятия спортом и медикаментозная терапия: диуретические средства для снятия водянки, гепатопротекторы, витаминотерапия, применение вакцины биологического назначения (регенерация клеток всего организма).
Показано санаторно-курортное лечение. Также, при необратимых процессах рассматривается вариант трансплантации органа.
Прогноз исцеления будет положительным, в случае строгого соблюдения схемы лечения и высоких защитных свойств организма.
Выражается отсутствием аппетита, похудением, желтизной слизистых и кожных участков, слабостью, вздутием и накоплением жидкости в области живота, возникновение и усиление боли с иррадиацией в спину.
Также эффективным методом используют радиотерапию, которая сочетается с хирургическим вмешательством или химиотерапией. Прогнозы зависят от успешности операции, сопротивляемости и стойкости организма больного.
источник
Вздутие живота при гепатите объясняется накоплением жидкости в брюшной полости, связанным с застоем крови и повышением давления в воротной вене. Данное патологическое состояние называется асцитом. Оно не считается самостоятельным заболеванием, являясь осложнением гепатита. Асцит брюшной полости усугубляет течение основной патологии, повышая риск летального исхода.
Жидкость в животе начинает накапливаться на стадии перехода вирусного, токсического или алкогольного гепатита в цирроз печени. Увеличению живота способствуют следующие причины:
- Избыточное восстановление печеночных тканей. При гепатите происходит ускоренный распад гепатоцитов, что запускает процессы усиленного деления клеток. Появляются очаги регенерации, состоящие из разросшихся тканей. Структура узлов отличается от строения здоровых тканей, что способствует нарушению кровообращения и сдавливанию воротной вены. Это приводит к застою жидкости в брюшной полости.
- Замещение паренхиматозной ткани соединительнотканными волокнами. Характерно для запущенных форм вирусного гепатита. Чем большие участки охватывает патологический процесс, тем ярче проявляется печеночная недостаточность. Нарушение функций печени приводит к снижению содержания белков в крови. Онкотическое давление плазмы падает, из-за чего она начинает просачиваться сквозь стенки сосудов в брюшную полость.
- Снижение объема циркулирующей в организме крови. Потеря плазмы способствует запуску ряда защитных механизмов, среди которых выделяют усиленную выработку гормона альдостерона. Вещество замедляет выведение натрия и воды из организма. Гидростатическое давление растет, из-за чего и увеличивается живот у больного хроническим гепатитом.
- Повышение нагрузки на сердце. При нарушении работы печени развивается сердечная недостаточность, способствующая повышению количества накапливающейся за брюшиной жидкости.
Ранние стадии асцита при гепатите протекают бессимптомно, наблюдается лишь незначительное увеличение окружности талии, не вызывающее у пациента беспокойства.
По мере развития патологии у мужчин и женщин появляются следующие симптомы:
- Увеличение живота. Пациент замечает, что живот резко увеличился в размерах за несколько дней. Кожа растягивается и становится блестящей. Нередко появляются розовые полосы и расширенные сосуды. При нахождении в положении стоя передняя брюшная стенка провисает вниз, при пребывании в лежачем положении боковые стенки выпячиваются. Как выглядит пациент при асците, можно увидеть на фото.
- Боли в области живота. Имеют постоянный тянущий характер, усиливаются по мере накопления жидкости.
- Симптом колебания живота, связанный с накоплением большого количества жидкости.
- Нарушение функций дыхательной системы. Когда живот при асците постоянно растет, повышается давление на диафрагму, которая начинает сжимать легкие. Больной жалуется на одышку, учащение дыхательных движений, признаки нехватки кислорода. Особенно ярко эти симптомы проявляются тогда, когда пациент находится в лежачем положении. Поэтому человек вынужден спать полусидя и стоять, опираясь на возвышение. На поздних стадиях асцита у женщин и мужчин наблюдается сухой кашель и синюшность носогубного треугольника.
- Пищеварительные расстройства. Смещение желудка вверх способствует более быстрому насыщению во время приема пищи. После еды пациент испытывает чувство тяжести в животе. Появляется изжога и отрыжка. Нередко случаются приступы рвоты, связанные со сдавливанием нижних отделов желудка. Рвотные массы содержат большое количество непереваренной пищи. Реже наблюдается кишечная непроходимость, сопровождающаяся задержкой кала и газов.
- Нарушение функций выделительной системы. Когда при асците растет живот, объем мочевого пузыря уменьшается, поэтому появляются частые позывы, урина выделяется в небольших количествах. Развиваются воспалительные процессы в почках и мочевыводящих путях.
- Отечность нижних конечностей. Связана с нарушением оттока лимфы.
- Образование пупочной грыжи. Мышцы передней брюшной стенки расходятся, из-за чего формируются грыжевые ворота.
Первые признаки асцита появляются, когда количество жидкости за брюшиной превышает 1000 мл. При тяжелом течении заболевания в брюшной полости может накапливаться более 20 л воды. До появления симптомов асцита будут присутствовать признаки основного заболевания – гепатита. К ним относятся боли в правом боку, общая слабость, пожелтение кожных покровов.
Синдром большого живота при вирусном и токсическом гепатите развивается в 3 стадии:
- Преходящий асцит. На этом этапе в брюшной полости обнаруживается не более 500 мл жидкости. Выявить патологию можно только с помощью аппаратных диагностических процедур. Функционирование внутренних органов не изменяется. Устраняются симптомы асцита путем лечения основного заболевания.
- Умеренный асцит. За брюшиной накапливается до 5 л жидкости. Пациент на этой стадии обнаруживает, что у него резко надулся живот. В положении стоя выявляется выпирание нижней части живота. При принятии горизонтального положения появляется одышка. Наличие жидкости выявляется путем простукивания или пальпации живота. При простукивании начинает колебаться противоположная сторона брюшной стенки.
- Напряженный асцит. На данном этапе количество скапливающейся в брюшной области жидкости превышает 10 л. Внутрибрюшное давление увеличивается, нарушается работа кишечника, желудка, легких и почек. Состояние больного оценивается как тяжелое, он нуждается в незамедлительной госпитализации.
Для выявления асцита при вирусном или аутоиммунном гепатите подразумевают использование:
- Осмотра пациента. При простукивании наблюдается притупление звука, перемещение границы тупости при сменах положения тела.
- Рентгенологического исследования брюшной полости. Позволяет выявить асцит, сопровождающийся накоплением более 500 мл воды.
- Лабораторных методов исследования. Применяются анализы крови на антитела к вирусу гепатита, уровни печеночных трансаминаз и свертываемость.
- Эзофагогастродуоденоскопии. При повышении давления в воротной вене обнаруживается расширение вен пищевода и желудка.
- Рентгенологического исследования грудной клетки. Снимок отражает наличие выпота в плевральной полости, снижение объема легочных тканей, смещение дна диафрагмы.
- УЗИ брюшной области. При асците требуется определение размеров печени и селезенки.
- токсическим поражением головного мозга, связанным с нарушением работы печени;
- бактериальными инфекциями;
- гепаторенальным синдромом;
- внутренними кровотечениями.
Прогноз зависит от степени выраженности асцита и характера течения основного заболевания. При преходящей форме асцита продолжительность жизни достигает 10-15 лет. Средняя пятилетняя выживаемость при умеренном и тяжелом течении патологического процесса не превышает 20%. 50% пациентов погибает в течение первых 2 лет после постановки диагноза.
источник
Асцит или по-народному «водянка живота» — это не отдельное заболевание. Скопление выпота в полости брюшины с последующим увеличением живота является одним из проявлений декомпенсации приспособительных механизмов организма человека.
В клиническом течении разных заболеваний асцит рассматривают, как закономерный симптом и последствие нарушений или тяжелое осложнение. Асцит при циррозе печени возникает у 50% пациентов в течение 10 лет, а среди причин эта болезнь составляет ¾ всех случаев водянки.
Поскольку большинство случаев цирроза печени связано с алкоголизмом и поражает мужчин (75–80%), то и асцит чаще наблюдается у представителей сильного пола.
Вылечить асцит практически невозможно, поскольку нет радикально действующих лекарств, которые восстановят нарушенный циррозом метаболизм. Больной человек до конца жизни вынужден бороться с излишками образования жидкости.
В патогенезе асцита на фоне цирроза печени долгое время основная роль уделялась двум видам изменений:
- росту давления в воротной вене (портальной гипертензии), распространяющегося на всю региональную венозную и лимфатическую сеть;
- резкому снижению функции печени по синтезу белка из-за замены части клеток фиброзной тканью.
В результате в сосудах брюшной полости появляются необходимые условия для выхода жидкой части крови и плазмы:
- значительно увеличивается гидростатическое давление, которое выжимает жидкость наружу;
- снижается онкотическое давление, которое в основном поддерживается альбуминовой фракцией белков (на 80%).
В брюшной полости постоянно находится небольшое количество жидкости для предупреждения склеивания внутренних органов, скольжения кишечника. Она обновляется, излишки всасываются эпителием. При образовании асцита этот процесс прекращается. Брюшина не в состоянии впитать большой объем.
Выраженность асцита полностью зависит от степени утраты гепатоцитов. Если при гепатите (воспалении) можно надеяться на снятие процесса и полное восстановление функций, то участки цирротической рубцовой ткани не могут в дальнейшем превратиться в печеночные клетки. Лечебные мероприятия только поддерживают оставшийся запас гепатоцитов и возмещают утерянные функции. Без постоянного лечения больной прожить не может.
Дополнительные причины появляются в ответ на снижение объема циркулирующей крови:
- подключается механизм компенсации кислородного голодания тканей (выброс антидиуретического гормона и альдостерона), которые способствуют задержке натрия, соответственно по законам химии к его молекулам присоединяется вода;
- постепенно нарастает гипоксия сердечной мышцы (миокарда), снижается сила выброса крови, что приводит к застойным явлениям в нижней полой вене, отекам на ногах за счет задержки крови на периферии.
Портальную гипертензию, нарушения гемодинамики и нейрогормональной регуляции современные ученые считают пусковыми факторами в развитии асцита. Патогенетические нарушения рассматривают как комбинацию разных уровней прогрессирующего процесса. Все выше приведенные причины отнесены к системным или общим. Но большее значение придается местным факторам.
- повышение сосудистого сопротивления внутри печеночных долек, они могут быть обратимыми и необратимыми (полный блок);
- внутрипеченочный блок способствует усилению образования лимфы, она просачивается сквозь сосудистую стенку и капсулу печени прямо в брюшную полость или «наводняет» воротную вену и грудной лимфатический проток;
- накопление в крови пациентов нерасщепленных веществ с сосудорасширяющим действием (вазодилататоров типа глюкагона), которые приводят к расширению периферических артерий, открывают артериовенозные шунты в органах и тканях,ив результате снижается наполнение кровью артерий, увеличивается выброс сердца, одновременно растет портальная гипертензия;
- рефлекторно депонируется значительная часть плазмы в сосудах брюшной полости;
- действие вазодилататоров усиливается при недостаточной выработке печенью оксида азота.
Именно из синусоидов выходит жидкость в вены и лимфатические сосуды. Повышение давления внутри долек приводит к ее проникновению в околосинусоидальное пространство, а затем в брюшину.
Поскольку мы описываем состояние пациента при асците, вызванном циррозом печени, то всю симптоматику нужно разделить на зависящую от цирроза или определяющую асцит. В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе.
К симптомам цирроза относятся тупая боль в подреберье справа или чувство тяжести после еды, особенно жирной и острой пищи, употребления алкогольных напитков, физической работы, постоянная горечь или неприятный привкус во рту, тошнота, редкая рвота.
Возникают жалобы на слабость, вздутие и урчание в животе, учащенный жидкий стул, резкое похудение. Больной страдает от зуда кожи, бледности, желтоватого оттенка сухой кожи. Импотенция и рост грудных желез у мужчин, а также нарушение менструальной функции и способности забеременеть у женщин — возможные осложнения патологии.
Специалисты диагностируют изменение состояния языка. Его называют «лакированным» за счет покраснения и отечности. Появляются сосудистые звездочки, которые образуются на лице (в области носа, век) могут кровоточить, периодическое повышение температуры.
Появление кровоподтеков из-за нарушения свертываемости крови, изменения мочи (становится темной и мутной), а кал светлеет — сопутствующие изменения. При осмотре врач обнаруживает увеличенную болезненную печень.
Непосредственная симптоматика асцита возникает на фоне уже имеющихся проявлений цирроза, когда объем скопившейся жидкости превысит литр. За несколько дней больной замечает значительное увеличение живота. Кожа становится растянутой, гладкой, со стриями (белыми полосками) по бокам, пупок выпячивается кнаружи. Расширенные вены сплетаются в сеть вокруг пупка, образуют картину «головы медузы».
Характерно изменение формы живота в разном положении пациента: стоя видна округлость, свисающая книзу, лежа на спине — живот растекается в стороны, становится похожим на лягушачий. У пациентов появляются боли ближе к грудине (застой в левой доле печени).
Давление на купол диафрагмы приводит к снижению легочного пространства. У пациента возникает одышка, которая усиливается в положении лежа. Становится невозможно уснуть без высокого подголовника или подушки. Одновременный застой в легких проявляется кашлем с мокротой, синюшностью губ.
Постоянное давление на желудок сопровождается чувством тяжести даже при употреблении небольшого количества пищи, изжогой, отрыжкой. Реже появляется рвота пищей, желчью, кишечным содержимым.
Нарушение стула проявляется поносами и длительными запорами с клиникой кишечной непроходимости. Больной отмечает дизурические явления: учащенное мочеиспускание, болезненные позывы. Присоединяются воспалительные заболевания почек, мочевого пузыря. На стопах и голенях формируются отеки из-за присоединения декомпенсации сердца, застоя лимфы.
Если накопление асцитической жидкости доходит до 15–20 л, то у пациента появляются:
- грыжа белой линии, паховая или пупочная;
- расширение геморроидальных вен с обострением геморроя, кровотечением;
- видимое набухание вен на шее в связи с ростом давления в яремной вене;
- у 6–7% пациентов образуется дополнительный выпот в правую плевральную полость (гидроторакс).
источник
Печень в организме человека выполняет ряд жизненно важных функций. Именно этот орган первым принимает на себя удары при попадании токсических веществ. Каждую минуту печень перекачивает и очищает кровь. Орган получает колоссальные нагрузки и поэтому особенно важно постоянно следить за его состоянием. Серьезнейший недуг – асцит – развивается на фоне хронических болезней и ставит под угрозу здоровую полноценную жизнь человека.
Асцит – патологическое состояние, при котором происходит скопление и застой жидкости в животе (приводит к вздутию). Редко возникает самостоятельно, в большинстве случаев асцит является осложнением других болезней. Может приводить к летальному исходу: многое зависит от протекания основного заболевания.
Течение неопределенное: развивается патология в течение нескольких месяцев или появляется внезапно. Заметные симптомы обнаруживаются только после образования 1 литра жидкости в брюшной полости.
Механизм появления может различаться, но в общем виде выглядит следующим образом. Живот человека изнутри покрыт специальной оболочкой — брюшиной. Она выделяет жидкость для нормального функционирования внутренних органов. Брюшина выполняет функции:
- выделение жидкости;
- всасывание воды;
- защита от ядов.
При асците эти функции нарушаются. К примеру, при циррозе умирают клетки печени, это запускает процесс их резкого восстановления. Избыток разросшихся клеток печени мешает циркуляции крови и пережимает вены в брюшной полости. Часть клеток замещается рубцовой тканью, которая не выполняет нужных функций. Запускается ряд ответных реакций организма, замедляющих всасывание, жидкость скапливается и формируется асцит.
В большинстве случаев (75% от всех пациентов) первопричиной болезни является цирроз печени, злокачественные новообразования органа (рак) или сердечная недостаточность (5%).
Асцит при болезнях печени развивается на фоне гепатита, стеатоза (жировой дистрофии). Длительный прием антибиотиков и затяжной алкоголизм также пагубно влияют на состояние органа. При синдроме Бадда-Киари (нарушение кровотока печени) такая патология проявляется довольно часто.
В группе риска развития признаков асцита находятся и другие категории людей:
- наличие тату;
- лишний вес или ожирение;
- инъекционные наркозависимые;
- при повышенном уровне холестерина;
- больные хроническими гепатитами.
При значительном недостатке питания, гинекологических недугах (киста, опухоль яичников), при перитонитах и эндокринных нарушениях экссудат также накапливается в животе.
Главный симптом патологии — наличие огромного количества жидкости (экссудата или транссудата) в брюшной полости. Этому действию способствует тромбоз воротной вены. Если течение процесса превышает несколько недель или месяцев, то у пациента проявляются увеличения в окружности живота. К главным симптомам асцита относят:
- увеличение массы тела;
- боль и вздутие живота;
- отек ног (у мужчин может отекать мошонка);
- становится трудно повернуть тело;
- появляется изжога и отрыжка;
- при ходьбе появляется одышка;
- в сложных случаях открывается кровотечение вен в пищеводе.
Если нажать на живот, то почувствуется движение жидкости по волнообразному типу. При стремительном развитии асцита встречаются такие симптомы, как выпирающий пупок, расширение вен, белые растяжки. Иногда становится заметна венозная сетка на животе. У больного в положении стоя круглый живот свисает, лежа — распластывается и становится похож на «лягушачий».
Для асцита характерны всего 3 стадии:
- Начальная
Характеризуется незначительным увеличением брюшной полости. У пациентов скапливается ориентировочно около 3 литров жидкости, бактерий в ней нет. Терапевтические мероприятия дают возможность замедлить развитие. - Средняя
Скопление жидкости находится в пределах 4-10 литров. Хорошо видны клинические проявления заболевания. Пациент страдает от дискомфорта, наблюдается деформирование живота. У большинства больных активно развивается почечная недостаточность. - Тяжелая
Третья стадия характеризуется скоплением жидкости свыше 10 литров. Общее состояние существенно ухудшается, возникают трудности при дыхании. Огромный живот не позволяет легким нормально расширяться. Имеются проблемы с сердечно-сосудистой системой, а также появляется отечность.
Сколько живут люди, у которых диагностируют асцит? Прогнозы зависят именно от стадии заболевания. Если своевременно определить характерные симптомы, то можно замедлить развитие болезни и предотвратить необратимые изменения в организме.
В этом видео вам наглядно покажут, как образовывается асцит и почему.
Прежде всего, необходимо снять симптомы основного заболевания. Для терапии асцита прописывается постельный или полупостельный режим, специальные диеты и препараты. Лечение включает также использование специальных методик, которые позволяют вывести жидкость из брюшной полости.
Алгоритм терапевтических действий
- Прием медикаментов
Вне зависимости от причин для лечения асцита применяются мочегонные средства. Широко используют Верошпирон вместе с Лазиксом или Торасемидом, а также Альдактон, Спирикс, Лазикс, Диакарб. Оротат калия, Панангин и Аспаркам назначают для обеспечения организма калием. Нормализации кровообращения способствует препарат белкового происхождения Альбумин. - Диета
Следует ограничить (до 1.5 грамма в день) или исключить прием натрия, который содержится в поваренной соли. При циррозе – ограничить потребление воды до 1 литра в день. - Мониторинг потери веса в день
За день вес больного должен снижаться приблизительно на 500 граммов. - Физические упражнения
ЛФК при асците также помогут при борьбе с недугом (допустимы только на начальной стадии). Подбирать нагрузки нужно только с лечащим врачом. Состояние пациента и причины болезни являются определяющим при составлении физической программы тренировок.
Операция при асците назначается только в том случае, когда причина его возникновения может быть устранена только лишь хирургическим путем (рак печени, порок сердца, онкология брюшной полости). Возможность вида лечения ограничивается количеством жидкости больного, а также общим физиологическим состоянием пациента.
Существует несколько видов операций. Лапароцентез — это выведение жидкости с помощью прокола живота и введения туда специальной трубки с зажимом. Жидкость удаляется за пару дней.
Трансъюгулярное внутрипеченочное шунтирование позволяет обеспечить искусственное обеспечение кровообращения в полости живота. Наиболее сложный случай – трансплантация печени. Пересадка тканей печени от донора, применяется только при тяжелых диагнозах.
Для снятия симптомов начальной стадии могут применяться и народные средства:
- настой петрушки;
- отвар из стручков фасоли;
- настойка пустырника.
Лекарственные травы также способны принести существенное облегчение для организма больного.
Домашнее лечение поможет только при первой стадии асцита. При скоплении жидкости свыше 5 литров требуется наблюдение у специалиста и курс лечебной терапии. Относитесь к своему здоровью ответственно.
- Петрушка
Для приема внутрь рекомендуется готовить отвар петрушки. 300 г свежей петрушки залейте литром воды, проварите на слабом огне и дайте настояться. Затем процедите и принимайте по 0,5 стакана в первой половине дня (каждые 60 минут). Курс лечения – 3 дня. - Фасоль
Помогут также стручки фасоли. Шелуху с 15-20 стручков нужно прокипятить (10-12 минут). Настоять средство 20 минут. Первую дозу (250 мл) выпить ранним утром, вторую – за 20 минут до первого завтрака, третью – за 30 минут до обеда. - Абрикосовый компот
Плоды помогают лечить асцит и насыщают организм потерянными микроэлементами (калием). Для лечения подойдет отвар из свежих абрикосов или кураги. В сутки пить по 0,5 литра такой жидкости.
Среди возможных осложнений — резкое развитие перитонита (нагноения в животе), энцефалопатия печени (приводит к нарушению сознания), сбой в работе почек, спонтанное выделение экссудата через пупочную грыжу. Также может развиться рефрактерный асцит — при усиленной мочегонной терапии вес не снижается.
Прогноз течения зависит от ряда факторов. Среди определяющих неблагоприятных — преклонный возраст, низкое давление, сахарный диабет, уровень альбумина в крови ниже нормы. При диагностировании третьей стадии асцита больные умирают через 2-3 года. Если мочегонная терапия не дает эффекта — смерть наступает через 6 месяцев.
Относитесь к своему здоровью крайне серьезно и внимательно. Не запускайте лечение хронических недугов или сезонных болезней. При обнаружении проблем со здоровьем — не тяните с визитом к врачу. Эти простые правила помогут сохранить хорошее здоровье на многие годы.
источник
Развивающийся асцит при имеющемся циррозе говорит о тяжелом поражении печени, при котором организм адаптируется к тяжелой болезни. Сейчас врачи знают как нужно лечить цирроз печени с асцитом, в то время, как несколько веков назад пациент мог умереть от осложнений заболевания.
Цирроз приводит к образованию асцита
Главный фактор, приводящий к асциту – цирроз. Именно эти разрушения запускают процесс накопления экссудата в брюшной полости.
Патогенез формирования асцита при циррозе:
- В тканях погибают важные клетки – гепатоциты. Разрушение запускает регенерацию, при которой клетки печени разрастаются. Это способствует образованию большого количества узлов. Они мешают адекватной циркуляции интерстициальной жидкости и пережимают просвет главной вены, что приводит к накоплению и просачиванию жидкости, вследствие чего увеличивается объем живота;
- Помимо того, что образуются узлы, течение болезни осложняется разрастанием соединительной ткани. Она препятствует нормальной работе печени. Белки, содержащиеся в плазме, застревают в пережатых капиллярах, и как следствие – уменьшается количество белка в крови. От этого плазма становится более жидкой, что положительно влияет на способность просачиваться в живот;
- Так как происходит пропотевание плазмы, количество крови уменьшается в объеме, провоцируя выработку гормона альдостерона в кровь. Он заставляет жидкость задерживаться, что усугубляет протекание асцита при циррозе;
- Из-за уменьшения объема циркулирующей крови, сердце испытывает повышенную нагрузку, что приводит к сердечной недостаточности.
При любом заболевании, в начале формирования нет симптоматической картины, так как изменения незначительны и не вызывают проблем у пациентов. Только на начальном этапе асцит не заметен, в дальнейшем, чем больше скапливается жидкости, тем сильней ухудшается самочувствие пациента. Так как асцит является осложнением цирроза – чем сильней будет разрушаться печень, тем быстрей будет скапливаться жидкость.
Больной набирает вес и замечает изменение формы живота, увеличение его объема. Когда жидкость накапливается еще больше, кожа на животе разглаживается, становится глянцевой. При ощупывании живот твердый, как – будто напряжен. Появляются капилляры и вены на передней брюшной стенке.
При напряженном асците выпячивается пупок
При скоплении жидкости больше 10 литров у пациента начинается одышка, так как диафрагма давит на легкие и уменьшает объем вдыхаемого воздуха. Часто больные не могут спать лежа, стараются принять полусидячее положение, при котором живот своим весом давит на таз, а не на легкие. При ходьбе или физической нагрузке можно заметить синюшность губ и кончиков пальцев, что говорит о дефиците кислорода в крови, так как имеет место недостаточная вентиляции легких и нарушение дыхания.
Наблюдаются расстройства пищеварения, потому что жидкость оказывает давление на все органы, располагающиеся в животе и малом тазу. Пациенты отмечают быстрое насыщение от маленьких порций еды, сильную тошноту и запоры, а также частое мочеиспускание.
Один из примечательных симптомов асцита брюшной полости при циррозе – формирование сильных отеков. Обусловлено это плохим оттоком лимфы и нарушением фильтрационной функции почек. Но основной симптом, который мучает больных, это увеличение печени и боль в животе, преимущественно в правом подреберье.
Большое скопление интерстициального выпота губительно действует на весь организм, поэтому при поступлении человека в больницу, ему проводят лапароцентез – установка дренажной системы в брюшную полость для оттока жидкости. Асцит выпускают малыми порциями, так как есть риск спровоцировать коллапс и ухудшить гемодинамические показатели.
После пункции состояние пациента улучшается – боли становятся менее интенсивными, давление на органы становится меньше. Пациенту назначается лекарственная терапия, действующая на улучшение состояния клеток печени, лечение цирроза, как источника, провоцирующего асцит.
Назначение гепатопротекторов увеличивает продукцию желчи, что улучшает моторику кишечника, уменьшается число погибших гепатоцитов и уровень холестерина в крови.
Фосфолипиды оберегают гепатоциты от разрушения, приводят в норму метаболизм в клетках и тканях печени, одновременно уменьшая явления интоксикации организма.
Внутривенное введение альбумина (белка из крови животных или человека) восполняет запас белка в организме больного, улучшая коллоидное давление в тканях и русле крови. Если у пациента имеется гепатит, применяются специализированные противовирусные средства.
Лечение асцита при циррозе печени происходит за счет использования мочегонных препаратов, которые вытягивают из брюшной полости и тканей лишнюю, застойную жидкость, уменьшая отеки и количество асцита.
Асцит является следствием цирроза, и пока не будет вылечено основное заболевание, вылечить асцит полностью невозможно. Повреждение органа при циррозе будет иметь место даже в самом начале болезни, и скопление жидкости будет происходить, только не так стремительно, как на последних стадиях цирроза.
При сильном повреждении печени прогноз чаще всего крайне неблагоприятный, так как повернуть вспять процесс повреждения тканей нельзя и любое лечение не сможет восстановить клетки. Поэтому летальность при циррозе составляет 90% от числа всех заболевших.
Дают ли инвалидность при циррозе печени? Оформить инвалидность можно, если пациент подходит по критериям, например, стадия патологического процесса, наличие осложнений, тяжести состояния и полному комплекту всевозможных анализов, которые делаются непосредственно перед прохождением комиссии.
Важный момент, на который врачи обращают внимание пациентов, это специальная диета, помогающая нормализовать пищеварение и облегчить работу поврежденной печени. Основное ограничение состоит в употреблении жидкости и соли, так как эти компоненты способствуют скоплению воды в организме, формированию отеков и увеличивает асцит при циррозе. Уклон такой диеты лежит в питании кашами, молочными продуктами, мясом, хлебом и конечно же овощами.
Справиться с асцитом при циррозе печени помогает диета
Питание направлено на облегчение работы желудочно–кишечного тракта, снижении холестерина, насыщении организма полезными витаминами и минералами, а также уменьшении работы печени.
Несмотря на большое количество исключений из привычной продуктовой корзины, человек может питаться и не отказывать себе в еде. Главное делать упор на здоровую еду и правильное приготовление.
- Завтрак. Омлет с кусочком ржаного хлеба или каша на молоке;
- Обед. Суп из нежирных сортов мяса или рыбы, овощной салат заправленный маслом и без соли;
- Перекус. Несдобное печенье или сухарик с крепким чаем, киселем;
- Ужин. Котлетки на пару и легкий салат или несладкая каша, отвар шиповника;
Вместо воды пациентам разрешено принимать отвары из трав или ягод, пользоваться специальными саше (продаются в аптеках) для поддержания работы печени. Часто такие отвары содержат антиоксиданты, витамины и микроэлементы, помогающие очистить организм от шлаков и токсинов.
источник
Учеными доказано что гепатит С, именуемый в медицинских кругах «ласковый убийца», получил второе название не зря. Вирус планомерно уничтожает не только клетки печени, он также разрушительно действует и на другие жизненно-важные органы человека, вызывая различные патологии. Одной из таких патологий является асцит. Назвать его самостоятельным заболеванием нельзя, он выступает как осложнение гепатита С.
Почему при гепатите С нередок асцит
При переходе от фиброзного изменения печени к циррозу возникает асцит. Это уже тревожный звонок, ситуация с организмом крайне критическая, возможен летальный исход. Асцит возникает по следующим причинам:
- распад гепатоцитов печени, приводящий к застою жидкости;
- замещение паренхимы органа соединительной тканью – ярко проявляется печеночная недостаточность;
- повышенная нагрузка на сердце – развивается сердечная недостаточность и накапливание жидкости в брюшной полости;
- усиленная выработка альдостерона, замедляющего выведение воды из организма.
Внимание. Изначально асцит бессимптомен, наблюдается лишь увеличение окружности живота. Не нужно путать его с набором веса.
Симптоматика асцита у больных гепатитом С
Несмотря на то, что данная патология протекает бессимптомно, есть ряд симптомов, на которые следует обратить пристальное внимание:
- увеличение живота – не постепенное, а резкое (за несколько дней) с растянутой кожей и отчетливо видными расширенными сосудами;
- тянущие боли в животе;
- симптом колеблющегося живота;
- нарушение дыхания, одышка в лежащем положении, сухой кашель;
- диспепсические расстройства – изжога, отрыжка, рвота, запор;
- частое мочеиспускание;
- отечность ног;
- возникновение пупочной грыжи.
Уже при образовании в брюшной полости 1 литра воды могут проявиться вышеперечисленные признаки. А при тяжелом асците количество воды может быть порядка 20 литров. До появления асцита у больных наблюдаются все симптомы гепатита С, поэтому не следует затягивать с лечением.
Протекание асцита – стадии
При гепатите С различают несколько стадий асцита, а именно:
- преходящий – не боле 0,5 литра жидкости в брюшной полости, диагностируется при помощи УЗИ;
- умеренный – около 5 литров жидкости, выявляется при пальпации живота, симптоматика – одышка, резкое вздутие живота;
- напряженный – объем жидкости в брюшной полости превышает 10 литров, требует немедленной госпитализации больного ввиду нарушения работы легких, почек и желудка.
Своевременная диагностика гепатита С поможет избежать асцита
Для того, чтобы избежать патологий, вызванных вирусом HCV рекомендовано посещать профильного специалиста – терапевта хотя бы раз в год, даже при отсутствии жалоб. Не лишним будет ежегодная сдача биохимического и общего анализа крови. Что касается диагностики асцита, то в медицине предусмотрены следующие виды исследований для постановки диагноза:
- осмотр больного с пальпацией печени и живота;
- рентген брюшной полости;
- ФГДС;
- рентген грудной клетки;
- доплерография;
- фибросканирование;
- УЗИ брюшной полости;
- лабораторные анализы;
- лапароцентез – забор асцитической жидкости.
Как лечится асцит при гепатите С
Для лечения данной патологии необходимо устранить основную причину – гепатит С. В наши дни это вирусное заболевание печени легко поддается лечению противовирусными препаратами прямого действия – «Софосбувир», «Ледипасвир», «Велпатасвир», «Даклатасвир». Схемы лечения предусматривают комплексный прием двух препаратов – софосбувир + вышеперечисленные в зависимости от разновидности вируса и подбираются индивидуально лечащим врачом. Срок терапии – 12 недель для пациентов без тяжелого фиброза и 24 недели для больных с запущенным фиброзом и циррозом.
Что касается лечения асцита на фоне ВГС в крови, то терапия основывается на приеме следующих лекарств:
- гепатопротекторы – «Урсосан», «Карсил», «Аллохол», «Фосфоглив», «Эссенциале»;
- иммуномодуляторы – «Циклоферон»;
- гормональные – «Преднизолон»;
- Диуретики – «Диакарб», «Трифас»;
- Альбумин.
В случае критического скопления жидкости в брюшной полости – свыше 20 литров проводится медикаментозное вмешательство путем ввода аспирационной иглы и откачивания жидкости.
Изменение рациона питания для больных гепатитом С на фоне имеющегося абсцита
Пациентам с абсцитом рекомендуется полный отказ от соли, или ее минимальное количество – не более 2 грамма в сутки. В рационе должны присутствовать каши на воде, овощи и фрукты (свежие, тушеные, запеченные), нежирное мясо и рыба, ржаной хлеб.
До наступления ремиссии следует отказаться от копченостей, жирного и жареного, грибов, майонеза, маринадов и соусов, алкоголя, кондитерских изделий.
Прогноз жизни у больных гепатитом С имеющих в анамнезе асцит и отказывающихся от лечения – неблагоприятен. По статистике у 50% больных с такой патологией наблюдается летальный исход в первые два года после постановки диагноза.
источник
Что такое асцит при циррозе печени? Причины возникновения асцита при циррозе печени Симптомы заболевания Как лечить асцит при циррозе печени Диета при циррозе печени с асцитом
Асцит при циррозе печени – это скопление жидкости в полости живота и увеличение его объема, происходящее из-за застоя крови и роста давления в венозной системе. Асцит является не самостоятельным заболеванием, а осложнением цирроза, что в значительной мере усугубляет течение болезни и ухудшает прогноз на выздоровление.
В связи с тем, что основное заболевание, вызывающее асцит, имеет широкое распространение и занимает лидирующие позиции среди причин смертности от болезней ЖКТ, то и сам асцит при циррозе печени не является редкостью. Статистика указывает на то, что асцит возникнет у 50% пациентов в течение 10 лет после того, как им был выставлен диагноз «цирроз печени».
Следует понимать, что сам по себе асцит причиной гибели человека становится крайне редко. Чтобы дать прогноз на выживаемость, необходимо иметь сведения о том, как протекает основное заболевание.
Однако существуют следующие данные:
Более 10 лет могут прожить пациенты с компенсированной формой цирроза и асцитом, так как функции органа остаются сохранными;
Менее 20% больных проживут дольше пяти лет с асцитом при декомпенсированной форме цирроза без условия пересадки органа;
Более половины больных умирают в течение года, если у них наблюдается устойчивая к лечению (рефрактерная) форма асцита, имеющая склонность к рецидивам.
Кроме того, влияние оказывает образ жизни больного, адекватное ли он получает лечение, своевременно ли был сделан прокол брюшной стенки, принимает ли он мочегонные препараты по грамотно составленной схеме и пр. В некоторых случаях это помогает больным прожить 10 и более лет. Однако чаще всего асцит считается неблагоприятным осложнением цирроза и является причиной смертности 50% больных в течение двух лет.
Сам по себе цирроз печени является главной причиной развития асцита.
Это объясняется следующими факторами:
При болезни происходит гибель гепатоцитов (клеток печени), что запускает механизм избыточного восстановления тканей органа, в результате чего формируются узлы регенерации, состоящие из разросшихся гепатоцитов. Строение этих узлов отличается от строения нормальной печеночной ткани, что и приводит к нарушению циркуляцию крови и пережатию воротной вены. Это обуславливает скопление жидкости в брюшной полости;
Еще одна причина развития осложнения – замещение гепатоцитов фиброзной тканью. Чем обширнее процесс, тем ниже функциональная способность печени. Это провоцирует развитие её недостаточности и уменьшение количества белков крови. Как результат – падение онкотического давления плазмы и выход её в брюшную полость из сосудов;
Из-за потери плазмы общий объем циркулирующей крови снижается. Организм реагирует на это нарушение запуском целого ряда процессов, в том числе и увеличенным выбросом гормона альдостерона. Именно он способствует задержке жидкости и натрия. Как результат – повышение гидростатического давления и усугубление асцита;
При всем этом сердце испытывает дополнительную нагрузку, что становится причиной развития сердечной недостаточности. Происходит дальнейшее увеличение объема асцитической жидкости.
Если в полости живота скапливаются незначительные объемы жидкости, то это не вызывает беспокойства у больного.
Однако по мере прогрессирования болезни человек начинает страдать от:
Увеличения живота в объеме. В течение нескольких дней он может значительно разрастись. Кожа на нем становится гладкой, иногда появляются розовые полоски, наблюдаются расширенные вены. Когда больной стоит, живот несколько отвисает вниз, а когда лежит, боковые стенки выпячиваются, образуя «лягушачий живот»;
Больной жалуется на дискомфорт и боль в области брюшины, набирает вес;
Симптом флюктуации или колебания брюшной полости из-за заполнения её жидкостью;
Нарушения со стороны дыхательной системы в результате давления жидкости на диафрагму и снижения объема легких. Это проявляется в возникновении одышки, учащенного дыхания, неудовлетворенности в кислороде. Особенно остро наблюдается этот симптом в горизонтальном положении. Поэтому человек старается принять сидячую или стоячую позу с упором на возвышение. Среди прочих признаков нарушения дыхания можно отметить посинение губ, кашель.;
Нарушения со стороны пищеварения. Давление на желудок приводит к более быстрому насыщению во время еды, причем, меньшими объемами пищи, к возникновению чувства тяжести, изжоги, отрыжки. Иногда наблюдается рвота непереваренной пищей, что происходит при пережатии места перехода пищи в кишечник. Со стороны кишечника может возникать кишечная непроходимость, запоры, диарея, рвота кишечным содержимым или желчью;
Нарушения со стороны мочевого пузыря, что выражается в частых позывах к мочеиспусканию, циститах и пиелонефритах;
Отечность в области нижних конечностей, что обусловлено затрудненным оттоком лимфы;
Пупок выпячивается вперед, нередко у больного появляется пупочная грыжа.
Первые симптомы можно заметить, когда количество жидкости превысило 1 литр. Максимальное содержание её в брюшной полости при асците может достигать 25 литров. Кроме того, прежде чем появятся первые симптомы асцита, больного будут беспокоить признаки основного заболевания, то есть цирроза печени. Среди них повышенная слабость и утомляемость, боли, локализованные в правом подреберье.
После подтверждения диагноза врачи приступают к лечению асцита. Но так как он является следствием болезни печени, то терапия, в первую очередь, направлена на устранение цирроза.
Медикаментозное лечение сводится к приему следующих групп препаратов:
Гепатопротекторы синтетические, например, урсодезоксихолевая кислота, которая защищает орган от разрушительного действия желчных кислот, снижает уровень холестерина, улучшает кровоток и препятствует гибели гепатоцитов;
Гепатопротекторы растительного происхождения, например, Карсил и Аллохол, которые дают желчегонный эффект, повышают моторику кишечника;
Фосфолипиды эссенциальные, например, Эссенциале и Фосфоглив, которые восстанавливают поврежденные фосфолипиды, нормализуют жировой и углеводный обмен, снимают интоксикацию, стимулируют рост гепатоцитов;
Аминокислоты гепатопротекторные, например, Орнитин и Метионин. Они оказывают защитное действие, стимулируют обменные процессы в организме;
Противовирусные средства, среди которых Пегасис (повышает иммунные силы организма, борется с гепатитом С и В), Рибавирин (помогает в борьбе с вирусом гепатита С), Адефовир (уничтожает клетки гепатита В);
Стероидные противовоспалительные препараты, например, Преднизолон. Он рекомендован к приему при циррозе, вызванном аутоиммунными процессами;
Альбумин, относящийся к группе белковых препаратов, который способствует нормализации коллоидного давления, восполняет дефицит белков в крови;
Диуретики различных групп, например, Альдактон, Спирикс, Лазикс, Диакарб и прочие. Они являются, в первую очередь, профилактикой асцита.
Кроме того, больному необходимо придерживаться диетического питания. Врачи рекомендуют стол под номером пять. Объем выпиваемой жидкости при этом должен быть сокращен до 1,5 литров в сутки.
Пациенту необходимо придерживаться постельного режима, так как в горизонтальном положении улучшается фильтрация крови благодаря усиленной работе почек.
Если консервативная терапия не оказала должного эффекта, больному назначается проведение оперативного вмешательства. Оно носит название «лапароцентез», когда с использованием специальной иглы из полости брюшины выводятся излишки скопившейся жидкости. Как правило, врачи не убирают более 5 литров за раз, так как существует риск развития коллаптоидного состояния. Подобные манипуляции позволяют значительно снизить боли и улучшить самочувствие пациента, однако, существует высокий риск осложнений.
В наиболее тяжелых случаях требуется трансплантация поврежденного органа.
По теме: Лечение цирроза печени народными средствами
Режим питания сводится к ограничению не только воды, но и поваренной соли. Под запретом сдобные изделия, жареные и копченые блюда, сладости, консервы, грибы, жирное мясо, маргарин, майонез, кофе и, конечно, алкоголь.
При этом больному разрешены овсяные, гречневые и рисовые каши, свежие овощи, кефир и творог, нежирное мясо, отвар шиповника, ржаной хлеб, яичный белок и некоторые другие продукты.
Примерное меню больного с асцитом может выглядеть следующим образом:
На завтрак можно съесть белковый омлет, кусочек ржаного хлеба и запить отваром шиповника;
В качестве первого перекуса разрешено печенье из несдобного теста и некрепкий чай с молоком;
В обед можно приготовить салат из огурцов, капусты и зелёного горошка с добавлением оливкового масла, суп с макаронами и индейкой, зразы из хека, вишневый кисель;
В качестве второго перекуса разрешено съесть сухарик с мёдом и выпить чай с лимоном;
На ужин можно приготовить рисовый суп и котлеты из индейки с картофельным пюре, напиток – компот из сухофруктов;
Завершить день можно небольшим стаканом кефира.
При этом важно рассчитать объем жидкости таким образом, чтобы в течение суток он не превышал 1,5 литров, включая супы и прочие жидкие блюда. Диета может несколько отличаться, в зависимости от тяжести основного заболевания и степени асцита. Подробнее, что можно есть и что нельзя при циррозе печени?
Автор статьи: Зуболенко Валентина Ивановна, врач-эндокринолог, специально для сайта ayzdorov.ru
Современная медицина рассматривает асцит как скопление жидкостей в брюшной полости, разнообразных по составу и происхождению, возникшее вследствие заболеваний, травм или лечебных воздействий.
Согласно имеющимся данным в 75% случаев асцит развивается на фоне цирроза печени, в том числе, обусловленного алкоголизмом. При условии систематического употребления алкоголя на протяжении более 10 лет алкогольный цирроз печени развивается у 15-25% алкоголиков.
Обострения цирроза связаны с употребления алкоголя. При воздержании пациента от принятия спиртных напитков, его состояние значительно улучшается и стабилизируется.
Если же человек продолжает употреблять спиртные напитки, развивается гипоальбуминемия – белковый дисбаланс, повышается внутрисосудистое давление в системе воротной вены, происходит задержка воды и натрия, расширяются периферические сосуды, увеличивается уровень ренина, альдостерона, норадреналина и вазопрессина в плазме, меняется мембранная проницаемости брюшины. В результате этих патологических изменений развивается асцит.
Прежде чем говорить об асците при циррозе, следует заглянуть в глубинные причины этого сложного и тяжело протекающего заболевания.
На пути от первой рюмки до асцита вследствие алкоголизма пьющий человек несколько лет терзает свой организм и, прежде всего, печень.
Во всех учебниках и словарях печень совершенно справедливо называют жизненно важным органом. Она участвует в обезвреживании чужеродных веществ разной природы, попадающих в организм извне, уничтожает промежуточные токсичные продукты обмена веществ.
От нее зависит, насколько будет обеспечен энергетическими веществами – глюкозой, свободными жирными кислотами, глицерином и пр. Именно печень является главным хранилищем энергетических резервов, обеспечивает регуляцию углеводного обмена.
Без печени невозможны синтез и хранение витаминов D, А, B12. Она имеет отношение к обмену в организме витаминов А, К, РР, E, С, В, D и фолиевой кислоты.
В печени уничтожается так называемый «плохой» холестерин и синтезируется «хороший», необходимый для образования желчных кислот и гормонов. Холестерин является мощнейшим антиоксидантом – входя в состав клеточных мембран, он предохраняет клетки от старения и болезней.
Печень участвует в липидном обмене, синтезируя липопротеиды и фосфолипиды, билирубин и желчные кислоты.
В качестве депо крови печень может сохранить жизнь человеку при массивных кровопотерях, выбросив в сосудистое русло значительный объем крови.
Употребляющий спиртные напитки человек сознательно нарушает эти и многие другие функции печени.
Печень не зря называют воротами организма, потому что все полезные и ядовитые жидкости всасываются в пищеварительном тракте и сразу же попадают в кровь. Затем по воротной вене они доставляются для обеззараживания к печени, где начинаются сложные химические процессы по превращению веществ. Окисление связано с отсоединением электронов, восстановление – с присоединением. Вновь образованные активные химические группы взаимодействуют, то есть конъюгируют с другими нужными организму соединениями.
Спиртные напитки, поступившие в печеночные клетки, гепатоциты, расщепляются при помощи специальных ферментов – алкогольдегидрогеназ с образованием ацетальдегида. Пока организм здоров, он справляется с окислением этанола до ацетальдегида, который является ядом в десятки раз более сильным, чем сам алкоголь. Более того, развивается компенсаторное повышение активности алкогольдегидрогеназы.
Она приобретает способность очень быстро преобразовывать в ацетальдегид даже значительные дозы алкоголя. В гепатоцитах активизируется вспомогательная этанолокисляющая микросомальная система, которая тоже расщепляет продукты распада этанола.
При обезвреживании продукты распада алкоголя преобразуются в неядовитые вещества, которые попадают в мочу и выводятся из организма.
Со временем активность альдегиддегидрогеназы падает и наступает истощение ферментативной системы.
Это означает, что вредоносный ацетальдегид у алкоголика после приема спиртного накапливается быстро при повышенных концентрациях, а разрушается медленнее. Наступают моменты, когда в печени, крови, головном мозгу, других органах концентрируется очень большое количество ацетальдегида. Возникает отравление организма, сопровождающееся утратой контроля и тяжелым похмельем, с которым знаком каждый пьющий человек.
Пока организм здоров, он справляется с детоксикацией ацетальдегида. Но регулярное употребление алкоголя приводит к тому, что организм не успевает синтезировать ферменты и этанол и ацетальдегид в связи с этим не перерабатываться печенью.
Токсины накапливаются в ее тканях, в результате чего у людей, злоупотребляющих спиртным, появляется и прогрессирует алкогольный гепатит. Этому способствуют панкреатит, гастрит, холецистит, возникающие при злоупотреблении алкоголем.
После того как ресурсы печени истощаются, развиваются печеночная недостаточность и цирроз печени.
Форма заболевания обусловлена качеством и количеством употребляемого алкоголя, исходным здоровьем человека и наличием других заболеваний.
Первые симптомы могут появиться после тяжелого запоя.
Острая форма алкогольного гепатита проявляется желтушностью рук и ног, склеры глаз, кожи туловища. У больного появляются жалобы на сильную боль в печени на фоне слабости и повышения температуры тела. Исследования показывают, что эти симптомы вызваны воспалением тканей печени с омертвлением ее центральных долек.
Хроническая форма алкогольного гепатита возникает постепенно после острого проявления, если алкоголик не прекратит злоупотреблять спиртным. Характерными признаками хронической формы считается общая слабость, периодические боли в области печени, появление желтушности склер и кожи. Это ситуация, когда патологические изменения могут привести к циррозу печени даже в случае полного отказа от спиртного.
На первой, наиболее легкой стадии алкогольного гепатита отмечается увеличение печени. При диагностике учитываются результаты печеночных проб – биохимических анализов, показывающих состояние печени.
Средняя стадия заболевания сопровождается ощущением тяжести у больного и возникновением периодических болей в правом подреберье.
Наблюдается стойкое увеличение печени, при ее пальпации отмечаются болезненные ощущения. У некоторых больных появляется желтушность глаз и кожи, развивается общая слабость, пропадает аппетит, снижается вес. На такой стадии заболевания похмельный синдром может привести к белой горячке.
Биохимический анализ «печеночного» комплекса анализов показывает плохие результаты.
При полном отказе от спиртного от 10 до 20% больных с этим диагнозом имеют благоприятный прогноз.
Те, кто не отказался от пагубной привычки, и продолжают употреблять алкоголь, приобретают алкогольный цирроз печени – необратимое, неизлечимое заболевание.
Одним из главных осложнений являются:
развитие печеночной недостаточности; ранняя портальная гипертензия, то есть повышение давления, связанного с нарушением кровотока в печеночных венах, нижней полой вене и портальных сосудах.
Развитие процесса сопровождается изменениями в периферической и центральной нервной системе, кровеносной, мышечной системе и др. Периферические невриты переходят в алкогольные полинейропатии, что приводит к атрофии мышцы плечевого пояса, ног.
Снижение интеллекта сопровождается резким похуданием, тяжелым гиповитаминозом, нарушением работы сердечной мышцы. Со стороны желудочно-кишечного тракта отмечаются панкреатиты, язвы желудка, гастриты.
Практически во всех клинических случаях наблюдаются В-12 дефицитная и железодефицитная анемии, что связано со следующими причинами:
токсическим влиянием алкоголя на печень; большого недостатка витаминов из-за несбалансированного питания; дефицитом железа; венозным кровотечением из расширенных сосудов желудочно-кишечного тракта;
Постоянные воспалительные процессы сопровождаются гиперлейкоцитозом, изменениями скорости оседания лейкоцитов, белковым голоданием.
Следует помнить: алкогольный цирроз печени – конечная стадия заболевания, которой предшествуют жировая дистрофия печени и алкогольный гепатит.
Уже на третьей стадии алкогольного гепатита у алкоголика начинает развиваться асцит – грозный симптом, предупреждающий, что, в случае отказа от лечения, ему осталось жить не более 3-5 лет.
Выявление заболевания возможно при накоплении в брюшной полости около 1 литра или более избыточной жидкости. Известны случаи, когда накапливалось до 20 литров транссудата.
В таком случае живот в вертикальном положении выглядит отвисшим. Пупок выпячивается под давлением жидкости. В горизонтальном положении тела боковые отделы области живота выглядят набухшими, а живот – распластанным.
На натянутой коже живота виден рисунок венозных сосудов, сконцентрированных вокруг пупка.
Границы патологического процесса легко определяются при помощи перкуссии (простукивания), которую проводят у больных, лежащих на спине, боку, стоящих и находящихся в колено-локтевом положении.
Характерным признаком является симптом флюктуации, то есть улавливание колебаний от постукивания пальцев на одной из сторон живота ладонью, расположенной на другой стороне. Это возможно только при наличии жидкости в промежуточном пространстве.
Если заболевание усложнено сердечной недостаточностью, в плевре накапливается жидкость, отмечается состояние гидроторакса. Диафрагма оттесняется в грудную полость, что подтверждается перкуссией и рентгенологическим исследованием. Движение легких в связи с этим ограничиваются, вследствие чего развивается легочная недостаточность.
У больных циррозом печени при асците могут наблюдаться кровотечения вен пищевода и коллатералей кожи живота.
Накопление избыточной жидкости приводит к потере белка, на фоне которой развивается белковая недостаточность, проявляющаяся астеничностью больных.
Развитие асцита зависит от процессов, происходящих в паренхиматозной ткани печени, состоящей из гепатоцитов. Длительная интоксикация приводит к гибели клеток, развивается их некроз, омертвение. Печень реагирует на появление некротических очагов воспалительным процессом, одним из исходов которого является зарубцовывание поврежденных участков. При хроническом алкоголизме этот процесс происходит постоянно и в результате паренхиматозная ткань заменяется соединительной фиброзной тканью, стромой. Следует подчеркнуть необратимость данного процесса.
Жировая дистрофия печени развивается под воздействием ацетата, который получается при окислении ацетальдегида ферментом альдегиддегидрогеназой.
Все эти патологические процессы меняют размеры печени, ее внешний вид. Наступает индуррация – она становится очень плотной, бугристой, шероховатой. Все это полностью изменяет нормальную структуру печени, не дает выполнять физиологические функции.
При асците лечение всегда направлено на устранение основного заболевания. Медикаментозная терапия предусматривает прием диуретических препаратов (верошпирон, фуросемид), проведение процедур, направленных на восстанавление водно-солевого обмена, устранение портальной гипертензии.
С целью стабилизации показателей водно-солевого обмена применяются антогонисты альдостерона. Эффективность проводимой терапии определяется уровнем водного баланса.
В случае если медикаментозная терапия не помогает, больного направляют в стационар для проведения парацентеза – пункции брюшной полости. Под местной анестезией в области средней линии живота, между лобком и пупком, делают троакаром прокол стенки брюшной полости. Через прокол медленно выпускают не более 5 литров жидкости, чтобы не допустить коллапса. Частые пункции приводят к образованию спаек в области кишок, сальника, что может затруднить проведение последующих процедур.
В случаях быстрого повторного накопления жидкости можно говорить о неблагоприятном прогнозе.
Самым опасным осложнением считается внутреннее кровотечение в результате резкого увеличения давления жидкости, скопившейся в брюшной полости. Клинически оно проявляется жидким стулом с примесью крови, рвотой коричневого цвета на фоне резкой слабости больного, потери сознания. При таких симптомах нужна срочная помощь врача. К мерам первой доврачебной помощи можно отнести холодный компресс (замороженные продукты или лед) на область живота.
Печеночная энцефалопатия – такое же опасное осложнение заболевания, которое может не иметь видимых симптомов. Печень, которую продолжают отравлять токсическими продуктами, накапливает их и передает в другие органы и ткани. В результате нарушается сознание и поведение больного, появляются нервно-мышечные расстройства. Своевременное вмешательство устраняет возникшие расстройства. При неоказании медицинской помощи развивается кома.
Близким людям больного циррозом печени нужно понять его и помочь. Больного нельзя нагружать непосильной физической работой, поднятием тяжестей, чтобы не спровоцировать желудочно-кишечное кровотечение.
Следует следить за стулом больного, который должен быть 2 раза в течение дня. Важно контролировать количество употребленной и выделяемой жидкости. При избыточном выделении мочи следует поставить об этом в известность лечащего врача. Необходимо каждый день измерять объем живота и вес больного, чтобы следить за процессом нарастания задержки жидкости в организме. Лечащему врачу следует докладывать обо всех заметных изменениях.
Учитывая, что асцит – осложнение основного заболевания, при разработке диеты учитывают причины его возникновения и механизм развития. Главный принцип – вводить в рацион недостающие в организме больного вещества.
При наличии диагноза «цирроз» некоторые продукты питания нужно назначать очень осторожно. Например, недостаток белка, сопровождающий любые алкогольные патологии печени, нельзя восполнить, вводя его напрямую в рацион. Это может спровоцировать аммиачную интоксикацию и, как следствие, кому. Поэтому альбуминовые растворы вводят в виде инъекций.
Бессолевая диеты обеспечивает свободный выход жидкости из межклеточных пространств и сосудистого русла.
Количество углеводов ограничивается, а если они употребляются, то предпочтительнее сложные углеводы (овощи, крупы, фрукты).
Количество жиров должно быть ограниченно. Пищу готовить лучше всего с использованием растительных масел.
Употребление жидкости в течение суток следует ограничить до 750-1000 мл.
Запретными становятся кофе, крепкий чай, алкоголь, маринады, специи, приправы. Не рекомендуется употребление овощей, содержащих эфирные масла: редиса, чеснока, лука.
Рацион не должен включать копчености, консерванты, сыры, майонез, выпечку, пирожные, оливки, мороженое. Количество молока ограничивается до 1 стакана в день. Для употребления рекомендуются мясо говядины, птицы и кролика, рыба, яйца (1 в день), нежирная сметана, фрукты, овощи, вареный рис, зелень. Продукты готовят на пару или варят в воде, не добавляя соль. Фрукты лучше всего употреблять в виде начинки для запеканок, компотов, киселей. Если в организме не хватает калия из-за приема мочегонных препаратов, можно усилить рацион свежими фруктами, сухофруктами, овощами.
Древняя диета Авиценны предусматривает употребление орехов, смешанных с медом, бульонов с травами, гранатового сока.
Диета, рекомендованная для больных асцитом, должна быть направлена на предотвращение задержки жидкости в организме, облегчение работы тканей, внутренних органов, систем. Соблюдение диеты способствует значительному улучшению состояния.
Каждые 2-3 часа больной должен получать пищу небольшими порциями. Диета должна содержать легкоусвояемые углеводы, витамины и жидкость.
Очень полезны фруктовые и овощные соки, содержащие вегетационную воду. Кроме того, можно давать фрукты, ягоды, некрепкий сладкий чай с добавлением лимона, варенье, мед, настой шиповника, кисели. После улучшения состояния в рацион вводят молоко, творог, протертые супы, сливочное масло, салаты на растительном масле. В качестве источников белков в небольших количествах используют творог, яйца всмятку, кисломолочные продукты, отварную рыбу.
При снижении аппетита диета строится по предпочтениям больного.
При правильном лечении, отказе от алкоголя, соблюдении диеты, печень способна восстанавливаться даже при сохранении 25% здоровой ткани. Это возможно благодаря наличию в ней овальных клеток – разновидностей стволовых клеток.
Но лучше всего вести трезвую жизнь!
ВНИМАНИЕ! Информация, опубликованная в статье, носит исключительно ознакомительный характер и не является инструкцией к применению. Обязательно проконсультируйтесь с вашим лечащим врачом!
Большое количество жизненно важных функций выполняет наша печень. Она первой принимает на себя удар при попадании токсинов в организм. Ежедневно печень перекачивает около ста литров крови, очищая ее. Очень важно следить за ее здоровьем. Серьезным заболеванием является асцит данной железы, который в основном возникает на фоне цирроза. Асцитом называют скопление жидкости в брюшной полости.
Существует несколько причин развития асцита печени. Главной из них является цирроз. Асцит при циррозе печени развивается в результате повышения давления в воротной вене. При отмирании большого количества клеток печени, замещении на жировую и соединительную ткань, кровеносные сосуды тоже зарастают. Это приводит к закупорке, что значительно повышает давление в еще здоровых сосудах. Плазма крови постепенно начинает просачиваться через стенки сосудов и вен, заполняя при это всю брюшную полость.
При циррозе печени также страдают лимфатические сосуды. Лимфа застаивается, что также приводит к ее выбросу в брюшную полость. Именно такие изменения наблюдаются у людей, употребляющих алкоголь длительное время. В стадии цирроза происходит изменение функций всех систем и органов. Так, асцит при циррозе печени может появится в результате сердечной недостаточности. Интоксикация алкоголем поражает сердечную мышцу. Орган постепенно начинает обрастать жиром, сто усложняет ему работу. Возникают закупорки сосудов.
Цирроз также провоцирует снижение уровня белка в крови. Происходит белковая недостаточность. Печень перестает вырабатывать очень важный для организма альбумин. Начинается задержка натрия и воды в организме, которые выходят в брюшную полость. Пораженная печень становится неспособной вырабатывать многие жизненно важные гормоны. К другим причинам развития асцита печени относят:
Заболевания почек; Врожденный отек; Заболевания желчевыводящих путей; Потеря плазмы крови; Нефротический синдром врожденный; Злокачественные опухоли; Туберкулез органов брюшной полости.
Симптомы асцита связаны со стремительным накоплением жидкости в животе. Этот процесс связан с тромбозом воротной вены. Но, может быть и постепенно развитие недуга, в течение нескольких месяцев. В последнем случае у больного наблюдается метеоризм, незначительное увеличение окружности живота. Также, можно отметить такие основные симптомы асцита печени:
Геморроидальные кровотечения; Кровотечения вен в пищеводе; Венозная сетка на поверхности живота; Тошнота; Боль, тяжесть в животе; Потеря памяти.
У многих больных наблюдаются отечности верхних и нижних конечностей. Происходит значительное увеличение массы тела. Специалисты отмечают, что во время пальпации брюшной полости при постукивании издается тупой звук. Также при нажатии можно прочувствовать движение жидкости по волнообразному типу.
В случае сильного асцита встречаются такие симптомы, как расширение вен, выпирающий пупок. Увеличение живота происходит равномерно. Нередко наблюдается образование грыжи. Такие видимые симптомы трудно не заметить. Количество застоявшейся жидкости может достигать до 25 литров. Данная жидкость считается стерильной, не содержащей в себе бактерий.
Асцит при циррозе можно подразделить на три степени, по количеству скопившейся жидкости:
Менее трех литров. Видимые симптомы наблюдаются редко. Выявить недуг можно только при ультразвуковом исследовании, лапароскопии. В данном случае вероятность быстрого излечения наиболее высокая. Более трех литров жидкости. Живот зрительно увеличен, но передняя стенка брюшины не вытянута. Нарушается мозговая деятельность больного. Проявляются симптомы печеночной недостаточности. Более десяти литров. В результате сильного увеличения живота нарушается дыхание. Ухудшается работа сердца. Наблюдается хроническая усталость, апатия, отечность всего тела.
В медицине асцит также делиться на три группы, в зависимости от характера поведения жидкости в брюшной полости:
Транзиторный асцит — при своевременном выявлении легко поддается лечению; Стационарный асцит — консервативное лечение не дает желаемого результата; Напряженный асцит — лечение не приносит результата при постоянном увеличении жидкости.
Стоит отметить, что асцит развивается в течение минимум десяти лет после постановки диагноза цирроз печени. Чтобы сделать прогноз при асците стоит выявить компенсированный он, или декомпенсированный. В первом случае пациент сможет прожить еще минимум 7-10 лет с момента диагностирования недуга. Второй же случай является тяжелым. Больные живут не более трех лет в случае отсутствия сопутствующих заболеваний со стороны центральной нервной системы.
Лечение асцита при циррозе печени направлено на устранение жидкости из полости живота. Для этого требуется местная терапия, а также хирургическое вмешательство. Устранить симптомы асцита помогут мочегонные препараты. Среди них можно отметить следующие:
Фуросемид; Верошпирон; Буметонид; Торасемид; Нефропил.
Диуретики при асците назначаются таким образом, чтобы происходил самостоятельный контроль вывода жидкости. Ведь при резком ее выведении в большом количестве может произойти коллапс. Схему употребления препаратов назначает только доктор, исходя из конкретной ситуации. При видимом увеличении живота допустимым является выведении одного литра жидкости в день. Если же видимые симптомы асцита отсутствуют, выводится не более 0,5 литра.
Для уменьшения уровня хлорида натрия в организме обязательно назначается диета №5. Ее суть заключается в полном устранение соленой пищи, и поваренной соли. При этом количество выпиваемой жидкости не должно превышать 1,5 литра в сутки. А вот количество белка в организме стоит увеличивать при помощи белковой пищи, но не резко. Обязательным условием является полный отказ от алкоголя, и других вредных привычек.
При скоплении большого количества жидкости требуется хирургическое вмешательство, параллельно с соблюдением диеты. Жидкость удаляется путем пункции. Процедура проводится в стационаре, соблюдая все меры дезинфекции. Больному делается местная анестезия в области живота, затем прокол. Через этот прокол медленно выпускается жидкость, не более пяти литров за один раз. Через некоторое время пункция повторяется. Чем больше проколов, тем выше шансы развития инфекций брюшной полости. Могут возникать спайки кишок и протоков.
Если асцит сопровождается нарушениями работы сердца, больному необходимо избегать стрессовых ситуаций. В случае сердечной недостаточности требуется ограничение в потреблении воды и соли. Назначаются препараты для снижения риска развития инфаркта миокарда. Также, требуется поддерживающая терапия для почек.
В период диагностики и лечения очень большую роль играет поведение родственников больного. Ни в коем случае нельзя давить, и упрекать человека. Любое угнетение его психики приведет к осложнениям. Необходимо понять и принять проблему, всячески поддерживать страдающего от цирроза и асцита. Опасным осложнением является кровоизлияние в брюшную полость. Поэтому нужно оградить больного от тяжелой физической нагрузки.
Родственники должны наблюдать за любыми изменениями в поведении больного. Важным аспектом является регулярный стул, что приводит к планомерному выведению вредных токсинов. Он должен быть не менее одного раза в день. Недопустимы примеси крови в кале. В случае обнаружении таковых, обязательно сообщить доктору. Следить за процессом выздоровления можно при помощи ежедневного измерения массы тела, а также объема живота.
источник
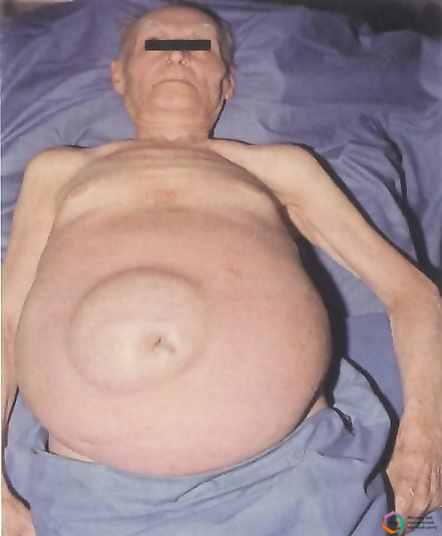
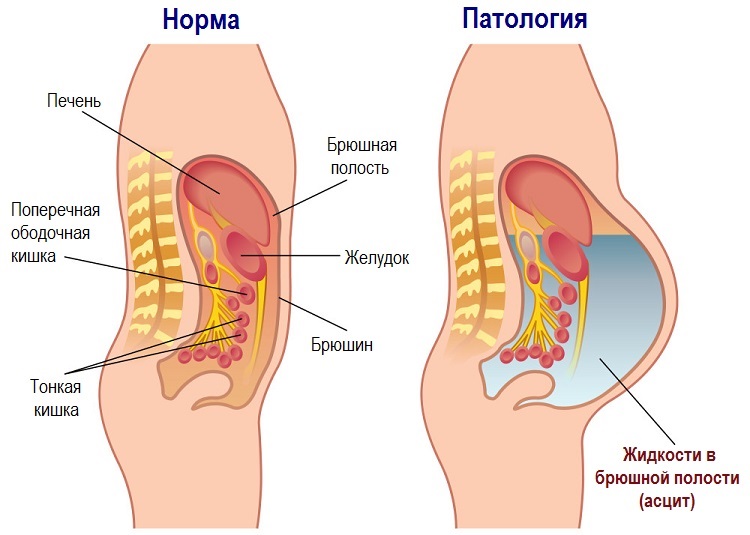


 Если нажать на живот, то почувствуется движение жидкости по волнообразному типу. При стремительном развитии асцита встречаются такие симптомы, как выпирающий пупок, расширение вен, белые растяжки. Иногда становится заметна венозная сетка на животе. У больного в положении стоя круглый живот свисает, лежа — распластывается и становится похож на «лягушачий».
Если нажать на живот, то почувствуется движение жидкости по волнообразному типу. При стремительном развитии асцита встречаются такие симптомы, как выпирающий пупок, расширение вен, белые растяжки. Иногда становится заметна венозная сетка на животе. У больного в положении стоя круглый живот свисает, лежа — распластывается и становится похож на «лягушачий».
 Цирроз приводит к образованию асцита
Цирроз приводит к образованию асцита При напряженном асците выпячивается пупок
При напряженном асците выпячивается пупок Справиться с асцитом при циррозе печени помогает диета
Справиться с асцитом при циррозе печени помогает диета
 Если же человек продолжает употреблять спиртные напитки, развивается гипоальбуминемия – белковый дисбаланс, повышается внутрисосудистое давление в системе воротной вены, происходит задержка воды и натрия, расширяются периферические сосуды, увеличивается уровень ренина, альдостерона, норадреналина и вазопрессина в плазме, меняется мембранная проницаемости брюшины. В результате этих патологических изменений развивается асцит.
Если же человек продолжает употреблять спиртные напитки, развивается гипоальбуминемия – белковый дисбаланс, повышается внутрисосудистое давление в системе воротной вены, происходит задержка воды и натрия, расширяются периферические сосуды, увеличивается уровень ренина, альдостерона, норадреналина и вазопрессина в плазме, меняется мембранная проницаемости брюшины. В результате этих патологических изменений развивается асцит. Печень участвует в липидном обмене, синтезируя липопротеиды и фосфолипиды, билирубин и желчные кислоты.
Печень участвует в липидном обмене, синтезируя липопротеиды и фосфолипиды, билирубин и желчные кислоты. Со временем активность альдегиддегидрогеназы падает и наступает истощение ферментативной системы.
Со временем активность альдегиддегидрогеназы падает и наступает истощение ферментативной системы. Токсины накапливаются в ее тканях, в результате чего у людей, злоупотребляющих спиртным, появляется и прогрессирует алкогольный гепатит. Этому способствуют панкреатит, гастрит, холецистит, возникающие при злоупотреблении алкоголем.
Токсины накапливаются в ее тканях, в результате чего у людей, злоупотребляющих спиртным, появляется и прогрессирует алкогольный гепатит. Этому способствуют панкреатит, гастрит, холецистит, возникающие при злоупотреблении алкоголем. Острая форма алкогольного гепатита проявляется желтушностью рук и ног, склеры глаз, кожи туловища. У больного появляются жалобы на сильную боль в печени на фоне слабости и повышения температуры тела. Исследования показывают, что эти симптомы вызваны воспалением тканей печени с омертвлением ее центральных долек.
Острая форма алкогольного гепатита проявляется желтушностью рук и ног, склеры глаз, кожи туловища. У больного появляются жалобы на сильную боль в печени на фоне слабости и повышения температуры тела. Исследования показывают, что эти симптомы вызваны воспалением тканей печени с омертвлением ее центральных долек. Выявление заболевания возможно при накоплении в брюшной полости около 1 литра или более избыточной жидкости. Известны случаи, когда накапливалось до 20 литров транссудата.
Выявление заболевания возможно при накоплении в брюшной полости около 1 литра или более избыточной жидкости. Известны случаи, когда накапливалось до 20 литров транссудата. При асците лечение всегда направлено на устранение основного заболевания. Медикаментозная терапия предусматривает прием диуретических препаратов (верошпирон, фуросемид), проведение процедур, направленных на восстанавление водно-солевого обмена, устранение портальной гипертензии.
При асците лечение всегда направлено на устранение основного заболевания. Медикаментозная терапия предусматривает прием диуретических препаратов (верошпирон, фуросемид), проведение процедур, направленных на восстанавление водно-солевого обмена, устранение портальной гипертензии. Самым опасным осложнением считается внутреннее кровотечение в результате резкого увеличения давления жидкости, скопившейся в брюшной полости. Клинически оно проявляется жидким стулом с примесью крови, рвотой коричневого цвета на фоне резкой слабости больного, потери сознания. При таких симптомах нужна срочная помощь врача. К мерам первой доврачебной помощи можно отнести холодный компресс (замороженные продукты или лед) на область живота.
Самым опасным осложнением считается внутреннее кровотечение в результате резкого увеличения давления жидкости, скопившейся в брюшной полости. Клинически оно проявляется жидким стулом с примесью крови, рвотой коричневого цвета на фоне резкой слабости больного, потери сознания. При таких симптомах нужна срочная помощь врача. К мерам первой доврачебной помощи можно отнести холодный компресс (замороженные продукты или лед) на область живота. Учитывая, что асцит – осложнение основного заболевания, при разработке диеты учитывают причины его возникновения и механизм развития. Главный принцип – вводить в рацион недостающие в организме больного вещества.
Учитывая, что асцит – осложнение основного заболевания, при разработке диеты учитывают причины его возникновения и механизм развития. Главный принцип – вводить в рацион недостающие в организме больного вещества. При циррозе печени также страдают лимфатические сосуды. Лимфа застаивается, что также приводит к ее выбросу в брюшную полость. Именно такие изменения наблюдаются у людей, употребляющих алкоголь длительное время. В стадии цирроза происходит изменение функций всех систем и органов. Так, асцит при циррозе печени может появится в результате сердечной недостаточности. Интоксикация алкоголем поражает сердечную мышцу. Орган постепенно начинает обрастать жиром, сто усложняет ему работу. Возникают закупорки сосудов.
При циррозе печени также страдают лимфатические сосуды. Лимфа застаивается, что также приводит к ее выбросу в брюшную полость. Именно такие изменения наблюдаются у людей, употребляющих алкоголь длительное время. В стадии цирроза происходит изменение функций всех систем и органов. Так, асцит при циррозе печени может появится в результате сердечной недостаточности. Интоксикация алкоголем поражает сердечную мышцу. Орган постепенно начинает обрастать жиром, сто усложняет ему работу. Возникают закупорки сосудов. При скоплении большого количества жидкости требуется хирургическое вмешательство, параллельно с соблюдением диеты. Жидкость удаляется путем пункции. Процедура проводится в стационаре, соблюдая все меры дезинфекции. Больному делается местная анестезия в области живота, затем прокол. Через этот прокол медленно выпускается жидкость, не более пяти литров за один раз. Через некоторое время пункция повторяется. Чем больше проколов, тем выше шансы развития инфекций брюшной полости. Могут возникать спайки кишок и протоков.
При скоплении большого количества жидкости требуется хирургическое вмешательство, параллельно с соблюдением диеты. Жидкость удаляется путем пункции. Процедура проводится в стационаре, соблюдая все меры дезинфекции. Больному делается местная анестезия в области живота, затем прокол. Через этот прокол медленно выпускается жидкость, не более пяти литров за один раз. Через некоторое время пункция повторяется. Чем больше проколов, тем выше шансы развития инфекций брюшной полости. Могут возникать спайки кишок и протоков.