Лечение асцита должно быть направлено на основное заболевание, от которого зависит и течение асцита. Симптоматически — мочегонные средства (см.), преимущественно производные хлортиазида, антагонисты альдостерона (например, альдактон 400—1000 мг в день), ртутные мочегонные (меркузал) при отсутствии нефрита. Нередко приходится прибегать к повторным пункциям, что, как и длительное применение мочегонных средств, ведет к значительной потере белка и дальнейшему ухудшению электролитного баланса, потере натрия и калия, к своеобразному синдрому дегидратации (несмотря на отеки и асцит) с понижением артериального давления (до коллапса) и повышением остаточного азота. Быстрое понижение давления в брюшной полости при пункции также может вызвать коллапс (см.).
Хирургическое лечение. Пункцию при асците производят натощак при опорожненном мочевом пузыре, придав больному сидячее положение; тяжелобольных укладывают на бок. Прокол делают обычно между лобком и пупком на 1—2 см в сторону от средней линии, строго соблюдая правила асептики с местной анестезией. Кожу следует проколоть остроконечным скальпелем, а затем уже вводить троакар, сместив покровы немного в сторону. Жидкость выпускают постепенно, с перерывами в 1—2 мин., во избежание резкого изменения кровяного давления. Одновременно равномерно сдавливают живот полотенцем, обернутым вокруг туловища. По извлечении троакара на кожу накладывают шов.
Осложнения. Полостное кровотечение вследствие ранения троакаром сосуда. В этих редких случаях приходится прибегать к чревосечению. Временное истечение жидкости под кожу после прокола сопровождается местным отеком. При повторных пункциях могут развиться сращения брюшных органов с брюшиной передней стенки живота, что представляет опасность ранения сальника или кишечника при последующих проколах, но может повести и к развитию окольного кровообращения и прекращению накопления жидкости в брюшной полости.
Рис. 2. Торакоабдоминальный разрез для подхода к воротной и нижней полой венам.
При значительных и рецидивирующих асцитов, вызванных застоем в системе воротной вены, главным образом циррозом печени, показано оперативное лечение. Если больному уже неоднократно удаляли асцитическую жидкость, рекомендуется перед операцией провести лечение (переливание крови, плазмы, белковая диета) для улучшения белкового состава крови. Оперировать следует своевременно, пока основной процесс не зашел далеко и не слишком нарушена функция печени.
Для создания коллатерального кровообращения наиболее часто применялась операция Тальма—Друммонда — подшивание сальника к обнаженному от брюшины участку передней брюшной стенки и подшивание селезенки. Постепенно развивающиеся после этого сосудистые анастомозы отводят кровь из системы воротной вены. Операция Тальма—Друммонда или ее модификации в 1/3 случаев давали благоприятные результаты. Для отведения асцитической жидкости в подкожную клетчатку было предложено вырезывание окна диаметром 3—4 см в брюшине и мышцах в области петитова треугольника. Результаты нестойки вследствие склерозирования клетчатки и прекращения всасывания. С этой же целью предлагалось вшивать в отверстие брюшины центральный конец перерезанной в верхней трети бедра v. saphena magna и другие способы выведения жидкости из брюшной полости, но они не оправдали себя. Более быстрые и надежные результаты дает наложение непосредственного соустья между венами портальной и кавальной систем. При внутрипеченочной непроходимости воротной вены чаще применяют портокавальное соустье. При тромбозе, сдавлении воротной вены накладывают соустье между верхней брыжеечной и полой (мезентериокавальный анастомоз) либо между селезеночной и почечной (спленоренальный анастомоз) или печеночной венами. Наилучшие отдаленные результаты наблюдаются после наложения прямого порто-кавального анастомоза.
Для выбора способа соустья предложены предоперационные измерения кровяного давления в портальной системе (сплено-портоманометрия) и портография (спленопортография) с целью выяснения места нарушения проходимости воротной вены. Для этого же во время операции при открытой брюшной полости можно вливать контрастное вещество в венечные вены желудка, в селезеночную вену или в пульпу селезенки.
Для наложения перечисленных выше анастомозов рекомендуют широкий доступ с разрезом справа для портокавального соустья (рис. 2 и 3) или слева для сплено-ренального. При наложении соустья между селезеночной и почечной венами приходится удалять селезенку (рис. 4), а иногда и почку (если нет подходящей для соустья ветви почечной вены). Для соустья между венами успешно пересаживали свободные куски v. saphena magna. Для снижения давления в воротной вене предложены перевязка селезеночной или печеночной артерий проксимальнее места отхождения желудочно-двенадцатиперстно-кишечной артерии.
Рис. 3. Схема операции наложения портокавального анастомоза: 1 — печень; г — нижняя полая вена; 3 — анастомоз; 4 — воротная вена; 5 — селезеночная вена; 6 — почечная вена.
Рис. 4. Схема операции наложения спленоренального анастомоза: 1 — желудок; 2 — селезеночная вена (селезенка удалена); 3 — анастомоз; 4 — почка; 5 — почечная вена; в — нижняя полая вена.
Пункции и операции при асците могут осложняться образованием асцитического свища на месте прокола или между швами. Постоянный ток асцитической жидкости препятствует слипанию пристеночной брюшины и поддерживает свищ. Внедрение инфекции через него за несколько недель, а иногда дней приводит к перитониту, обычно смертельному. Во всех случаях просачивания асцитической жидкости наружу, если оно продолжается более суток, показано закрытие отверстия узловыми или кисетными швами. См. также Кровеносные сосуды (операции).
источник
Асцит брюшной полости, или водянка, — это состояние, при котором лишняя жидкость в больших количествах скапливается в животе. Литраж может достигать 25 л, причиной болезни чаще всего считается цирроз (до 85% случаев). Также патология становится следствием хронических болезней сердца, печени, яичников, иногда развивается на фоне онкологии.
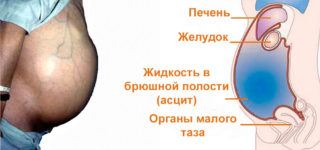
Бороться проще всего с асцитом начальной степени, однако распознать признаки этой патологии очень сложно на первых этапах. Обязательно применяют медикаментозные препараты, борются с сопутствующими симптомами (рвотой, запорами, повышенным давлением). Можно применять народные средства. Однако главный способ устранения запущенной водянки – это пункция брюшной полости.

Среди списка препаратов от асцита можно встретить: «Диакарб», «Верошпирон», «Панангин», «Аспаркам». Первые два относятся к диуретическим средствами, последние два – к источникам калия и магния.
Антибиотики назначаются только при инфекционных поражениях и перитоните. Дополнительно используют медикаменты, направленные на укрепление сосудистой стенки: диосмин, витамины С и Р. Средства на основе желатиноля, реополиглюкина, полиглюкина используются для контроля жидкости и ее удержания в сосудистом русле. Дополнительно используют мочегонные препараты.
За один раз в ходе вмешательства можно удалить до 5 л воды. Операция опасна для пациента – во время прокола высок риск задеть петли кишечника, что может привести к кровотечениям и патологиям со стороны ЖКТ.
Шунт Левина, который используется при операции, — это длинная трубка из биосовместимого пластика, устанавливаемая в абдоминальную полость. Ее конец должен достигнуть тазового дна. После этого шунт приделывают к клапану и силиконовой трубе, которая располагается подкожно и идет к области шеи. Далее она подключается к яремной и верхней полой вене. Клапан работает в автоматическом режиме и открывается при смещении диафрагмы во время дыхания.

- строгое ограничение соли и воды – до 1 л жидкости и 1 г соли;
- копчености, жирное мясо, жареные продукты, насыщенные бульоны и консервы запрещены;
- полный запрет накладывают на сдобу, острые продукты, сладости; есть можно только зефир и домашнее желе;
- чтобы победить водянку, придется отказаться от цельного молока, кофе, бобовых продуктов;
- под запретом лук, щавель и чеснок;
- алкоголь строго запрещен при заболевании в любых количествах.
Справиться с патологией можно, если постоянно обогащать рацион фруктами и овощами, зеленью. Из питательных продуктов подойдут: вареная рыба, белое мясо курицы, кролик, нежирный бульон, омлет, творог низкой жирности. Орехи и сухофрукты разнообразят меню.
В процессе приготовления нельзя добавлять соль. Заменить приправу можно неострой куркумой, пряными сушеными травами.
Соблюдение диеты при асците – главное правило для успешного восстановления и устранения жидкости из брюшной полости. Грубые нарушения в питании приведут к обострению основной болезни и, как следствие, быстрому развитию водянки.
Если лечить асцит в клинических условиях не требуется, дома можно воспользоваться народными рецептами. Они не избавят пациента от причины болезни – рака, сердечной или печеночной недостаточности, цирроза, — но способны улучшить выведение жидкости. Возможность их применения обсуждают с доктором:
- Абрикосовый компот. Восполняет недостаток калия. Готовят из кураги или свежих плодов – 250 г на 1 л воды, кипятят 40 минут. Принимают до 500 мл в день. Если пациенту ставили капельницу, надо учитывать объем потребляемой жидкости.
- Отвар из фасолевых стручков. Обладает сильным мочегонным действием. Для приготовления берут шелуху 30 отростков и кипятят в литре воды 10 минут. Настаивают еще 20 минут, остужают и пьют по 200 мл в 5 утра, затем за 30 минут до завтрака, обеда и ужина, но не позднее 20.00.
- Отвар из зелени петрушки. Избавляет пациента от скопления жидкости в брюшине. Заваривают из 300 г зелени и 1 л воды. После закипания варят 30 минут и процеживают. Пьют по 0,5 стакана каждый час до 13-14 дня.
- Настойка пустырника. Готовят самостоятельно из 1 ст. л. свежих листьев пустырника и 100 мл 70% спирта. Настаивают 5 дней в темном месте, принимают до еды по 30 капель, смешанных с чистой водой.
Нельзя относиться к народным средствам как к безопасным продуктам, принимать которые можно без ограничений и системы. Важно строго регулировать дозировку. Если пациент употребляет какие-либо препараты, будь то феназепам, альбумин, анаприлин или простые спазмолитики, любой курс лечения травами должен контролироваться регулярными осмотрами доктора.
В домашних условиях можно разминать живот, это эффективная процедура, но сочетать ее нужно с диетой. Массаж при асците брюшной полости тормозит прогресс болезни и улучшает самочувствие пациента.
- Ложатся на спину, наносят массажное масло на живот и начинают круговыми движениями растирать кожу по часовой стрелке, затем – против часовой.
- Выполняют массаж в течение 2-3 минут каждый день, можно делать 2-3 процедуры в сутки.
- Движения должны быть легкими, не слишком надавливающими.
- После разглаживания переходят к постукивающим движениям.
- Завершают массаж, лежа на боку. Делают вертикальные, затем горизонтальные поглаживания по 2 минуты с каждой стороны.
Массаж при асците стимулирует выход жидкости естественным путем, улучшает кровообращение в органах, предотвращает застойные процессы.

- Время начала лечения. Ранние стадии патологии успешно поддаются терапии консервативным путем в домашних условиях. Если функциональность органов не нарушена, избавиться от жидкости в животе можно достаточно быстро. Если асцит постоянно прогрессирует, при этом пациенту требуется госпитализация и тяжелые врачебные процедуры, повышается риск поражения легочной, сердечной системы и других жизненно важных органов. Это может привести к преждевременной смерти.
- Форма заболевания. Слабовыраженный асцит – самый безопасный тип скопления жидкости. Однако напряженная форма патологии, при которой количество воды достигает 10-15 л, приводит к смерти или тяжелым осложнениям, связанным с дыхательной недостаточностью.
- Основная патология, провоцирующая водянку. При сердечной, печеночной или почечной недостаточности хронического течения лечение скопления жидкости в брюшной полости может оказаться неэффективным. При декомпенсированном циррозе выживаемость составляет всего 20% в течение первых 5 лет после обнаружения болезни. При сердечной недостаточности этот процент снижается до 10. При хронической почечной недостаточности пациент может прожить столько же, сколько и при ее отсутствии, но только при соблюдении диеты и предписаний врача, а также при регулярном гемодиализе.
Острые формы асцита не могут быть полностью излечены, а запущенные стадии приводят к смерти через несколько дней-недель после развития патологии.
Лечение асцита – серьезная задача для врача и пациента, требующая регулярного и ответственного подхода. В терапии используют медикаменты, народные средства, а в тяжелых случаях – госпитализацию с последующим хирургическим вмешательством. Только так можно помочь человеку вылечиться от этой патологии. Параллельно необходимо устранить основную причину асцита.
источник
Асцит – это патология, характеризующаяся скоплением жидкости в брюшной полости. Причинами такого процесса могут служить повышенное артериальное давление, воспалительные процессы в организме.
При асците у пациента наблюдается увеличение и обвисание живота, выпячивание пупочного кольца, появление сосудистого рисунка. При развитии инфекционного процесса в скопившейся жидкости прогнозы становятся не радужными. Может наблюдаться перитонит с летальным исходом. Чтобы не допускать развития такого сценария, при любых недомоганиях следует обращаться за медицинской помощью.
В Юсуповской больнице практикуют лучшие доктора России, которые в кратчайшие сроки проведут необходимые исследования, поставят диагноз и назначат эффективную программу лечения.
Все диагностические и лечебные процедуры в Юсуповской больнице проводятся на современной медицинской аппаратуре, что позволяет получать наиболее информативные данные и бороться с заболеваниями при помощи новейших эффективных методик.
Асцит не является отдельным самостоятельным заболеванием. Он выступает следствием различных нарушений, протекающих в организме. Поэтому тактика лечения зависит от патологического процесса, вызвавшего асцит брюшной полости:
- для компенсации острой сердечной недостаточности кардиологи Юсуповской больницы назначают пациентам прием метаболиков, бета-блокаторов, ингибиторов АПФ (при имеющихся показаниях);
- при токсических и инфекционных поражениях печени назначают препараты гепатопротекторы;
- при развитии асцита по причине низкого уровня белка в крови больному назначают инфузии альбумина;
- при выявлении туберкулеза брюшины лечение проводят при помощи противотуберкулезных препаратов;
- асцит, который возник по причине развития злокачественной опухоли брюшины, устраняют при помощи химиотерапии.
Для угнетения скопления жидкости всем пациентам с асцитом назначают мочегонные препараты, для профилактики перитонита показан прием антибиотиков. Всем пациентам с асцитом необходимо соблюдать определенную диету: следует употреблять пищу, богатую белком, ограничить потребление соли и жидкости.
Развитие такой патологии требует от врача оперативных действий. Амбулаторные больные требуют немедленной госпитализации. Юсуповская больница принимает пациентов 24 часа в сутки, 7 дней в неделю.
Основным методом устранения асцита является удаление скопившейся жидкости посредством прокола брюшной стенки с последующей установкой дренажа. Процедуру проводят под контролем УЗИ. За один раз можно откачать до 10 литров скопившейся жидкости. Параллельно пациенту капают солевые растворы и альбумин чтобы компенсировать потерю жидкости, солей и белка.
Важно понимать, что выведение из организма избытка скопившейся жидкости не приводит к выздоровлению. В клинике терапии Юсуповской больницы пациентам объясняют, что прекращать лечение на данном этапе категорически нельзя. Несмотря на рекомендации и советы докторов, некоторые пациенты после процедуры удаления жидкости при асците радуются быстрому эффекту и перестают следовать показаниям врачей.
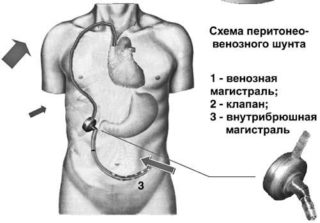
Применяют данный метод при устойчивом асците, то есть в тех случаях, когда объем жидкости после ее откачивания быстро восстанавливается. Процедура подразумевает обратное вливание извлечённой жидкости после ее фильтрации. Жидкость пациенту вводят внутривенно, что само по себе позволяет предотвратить осложнения от потери компонентов плазмы крови. При использовании аппаратов для фильтрации жидкости в течение суток можно удалять до 15 литров жидкости без опасности для жизни пациента.
Хирург обеспечивает поступление жидкости в общий кровоток – жидкая часть крови возвращается в сосудистую систему. Для этого формируют конструкцию с клапаном, при помощи которой жидкость из брюшной полости во время вдоха засасывается в систему верхней полой вены.
Подобный метод применяют в тяжелых случаях при отсутствии инфицирования. Применение шунта позволяет продлить жизнь пациентам, а также дает возможность выиграть время для различного рода хирургических вмешательств. Манипуляцию поводят под общей анестезией. Также пациентам с целью профилактики инфекций вводят антибиотики.
Методику применяют с целью снижения давления в венозной системе. Врач подшивает сальник к печени и диафрагме. После этого дыхательные движения способствуют разгрузке вен от крови. В итоге снижается выход жидкости в брюшную полость через стенку сосудов.
При помощи деперитонизации (иссечения участков брюшины) хирург создает дополнительные пути оттока для жидкости. Данная процедура оказывает временный эффект.
Хирургическое лечение подразумевает применение методов, устраняющих основное заболевание, вызвавшее асцит брюшной полости. Сюда можно отнести удаление опухолей, тромбов, а также компенсацию венозного кровотока.
Узнать подробнее о методах борьбы с асцитом, а также причинах, провоцирующих его развитие, можно на консультации в клинике терапии Юсуповской больницы.
Записаться на прием к врачу можно по номеру телефона или через форму обратной связи на сайте.
источник
Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10–15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита. Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения. При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном — пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1–2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости. При умеренном или напряженном асците нормой должно быть не более 500–1000 мл жидкости в чистом виде в сутки.
- Минимум жиров. Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида — чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
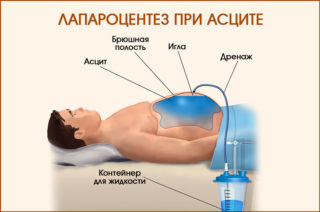
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости — от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент — троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия. Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС — трансъюгулярное интрапеченочное портосистемное шунтирование — позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
источник
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии
Лапароцентез представляет собой диагностическую хирургическую операцию, при которой врач производит прокол передней брюшной стенки для уточнения характера содержимого брюшной полости.
Первые попытки провести прокол живота были осуществлены еще в конце XIX века, когда вполне успешно с помощью этой методики установили разрыв желчного пузыря после тупой травмы живота. В середине прошлого столетия метод был активно освоен хирургами разных стран и доказал не только высокую эффективность, но и безопасность для пациента.
Сейчас лапароцентез широко применяется для диагностики различных последствий травм и при других патологических состояниях — асцит, перфоративная язва, кровотечения и т. д. Операция малоинвазивна, малотравматична и практически не дает осложнений при соблюдении правил асептики, антисептики и точной техники ее проведения.
Обычно к пункции брюшной полости прибегают в диагностических целях, когда клиническая картина не позволяет поставить достоверный диагноз. В других случаях ее проводят для лечения — эвакуация жидкости, например. Кроме того, диагностическая пункция может стать лечебной, если в ее ходе врач не только обнаружит аномальное содержимое в животе, но и его удалит.
Лапароцентез может быть проведен амбулаторно при асците, в стационаре его используют при травматических повреждениях в случае неясного диагноза, а также перед лапароскопическими вмешательствами на органах живота для введения углекислоты.
Показаниями в лапароцентезу считаются:
Подозрение на кровотечение в брюшную полость, перитонит;
Проведение лапароцентеза — часто единственно возможный способ диагностики, когда другие методы (рентгенография, ультразвук и т. д.) не дают шанса исключить повреждения внутренних органов с выходом содержимого в брюшную полость.
Полученная в ходе операции жидкость — асцитическая, гной, кровь — направляются на лабораторное исследование. Экссудат неопределенного состава должен быть исследован на примеси содержимого желудочно-кишечного тракта, желчи, мочи, сока поджелудочной железы.
Лапароцентез противопоказан при:
- Нарушениях свертываемости крови ввиду риска кровотечения;
- Тяжелой спаечной болезни брюшной полости;
- Сильном вздутии живота;
- Вентральной грыже после предыдущих оперативных вмешательств;
- Риске травмы кишечника, крупной опухоли;
- Беременности.
Не рекомендуется проводить лапароцентез близко к области мочевого пузыря, увеличенных в объеме органов, пальпируемого опухолевидного образования. Наличие спаек — относительное противопоказание, но сама по себе спаечная болезнь предполагает высокий риск повреждения сосудов и органов брюшной полости, поэтому показания к лапароцентезу в этом случае оцениваются индивидуально.
В процессе подготовки к плановому лапароцентезу (обычно по поводу асцита), больному показаны стандартные обследования. Он сдает анализы крови и мочи, коагулограмму, проходит ультразвуковое исследование органов живота, рентгенографию и т. д., в зависимости от показаний к манипуляции.
Учитывая возможность перехода к лапаротомии или лапароскопии, подготовка максимально приближена к таковой перед любой другой операцией, но в случаях травм или экстренной хирургической патологии исследования занимают минимум времени и включают общеклинические анализы, определение свертываемости крови, ее группы и резус-принадлежности. По возможности — УЗИ или рентген органов брюшной или грудной полости.
Непосредственно перед проколом брюшной стенки необходимо опорожнить мочевой пузырь и желудок. Мочевой пузырь опустошается самостоятельно либо при помощи катетера, если пациент без сознания. Желудочное содержимое удаляется посредством зонда.
При серьезных травмах, шоковом состоянии, коме проводится противошоковая терапия для поддержания гемодинамики, по показаниям налаживается искусственная вентиляция легких. Лапароцентез таким пациентам проводят в операционной, где есть возможность быстрого перехода к открытой операции или лапароскопии.
Прокол брюшной стенки проводится под местной анестезией, требуемые инструменты для лапароцентеза — специальный троакар, трубка для отвода содержимого, шприцы, зажимы. Жидкость, извлеченная из брюшной полости, собирается в емкость, а при направлении на бактериологическое исследование — в стерильные пробирки. Врач обязательно использует стерильные перчатки, а при асците больного укрывают клеенчатым фартуком или пленкой.

Прокол производится по средней линии, отступя 2 см книзу от пупка или немного левее, в некоторых случаях — в середине расстояния между пупком и лобком. Перед проникновением троакара хирург делает небольшой надрез скальпелем, рассекая кожу, клетчатку и мышцы, действуя максимально аккуратно, так как острый скальпель может соскользнуть глубже и повредить внутренние органы. Многие хирурги раздвигают ткани тупым способом, без скальпеля, что более безопасно для пациента. По мере продвижения вглубь важно обеспечить остановку кровотечения из сосудов кожи и клетчатки, чтобы избежать недостоверных результатов.
В полученное отверстие брюшной стенки направляют троакар, вводят его в брюшную полость вращательными движениями под углом 45 градусов относительно мечевидного отростка грудины.
Чтобы создать пространство для движения троакара захватывается пупочное кольцо, и брюшная стенка несколько приподнимается. Облегчить и обезопасить пункцию помогает также хирургическая нить, введенная в области пункции через апоневроз прямой мышцы, за которую можно приподнять мягкие ткани живота.

При быстром извлечении асцитической жидкости возможны колебания артериального давления вплоть до коллапса, так как кровь мгновенно перенаправится в сосуды брюшной полости, сдавленные ранее жидкостью. Чтобы избежать резкой гипотонии, жидкость удаляют медленно (не более литра в течение пяти минут), тщательно наблюдая за состоянием пациента. Помощник хирурга в процессе манипуляции постепенно стягивает живот больного полотенцем, чтобы избежать гемодинамических расстройств.
Когда асцитическая жидкость полностью удалена, троакар извлекают, а на разрез накладывают шов и стерильную повязку. Целесообразно не снимать сжимающее полотенце, которое поможет создать привычное для больного внутрибрюшное давление и постепенно адаптироваться к новым условиям кровоснабжения органов брюшной полости.
Если в процессе лапароцентеза возникает необходимость в осмотре внутренних органов, то в трубку троакара можно поместить лапароскоп. При диагностике тяжелых повреждений, требующих хирургического вмешательства, операция расширяется до лапароскопии или лапаротомии.
После того, как хирург получил содержимое брюшной полости, важно оценить его внешний вид и принять соответствующие меры по дальнейшему лечению. Если в полученном материале обнаружена кровь , каловые массы, примеси мочи, содержимого кишечника и желудка либо жидкость имеет серо-зеленый, желтый цвет, больному необходима срочная операция. Такой вид содержимого может говорить о внутрибрюшном кровотечении, перфорации стенки органов пищеварения, перитоните, а это значит, что медлить нельзя для спасения жизни пациента.
Диагностическая ценность лапароцентеза зависит от объема жидкости, полученной в процессе выполнения манипуляции. Чем ее больше, тем точнее диагноз, а минимальным считается 300-500 мл, но и этот объем позволяет уточнить патологию не более, чем в 80% случаев.
При неубедительных результатах лапароцентеза, но имеющейся клинике острой хирургической патологии хирурги переходят к лапаротомии, чтобы не упустить драгоценное для больного время и не пропустить тяжелой и смертельно опасной патологии.
В случае, когда не удается получить никакого патологического отделяемого, а клиническая картина либо факт травмы дают четкие указания на его наличие, возможно проведение перитонеального лаважа физиологическим раствором. Для этого вводится до литра стерильного раствора, который затем удаляется для исследования.
Примесь эритроцитов, лейкоцитов в извлеченной жидкости, определенных с помощью цитологического исследования, дает возможность диагностировать кровотечение. Кроме того, хирурги проводят пробы для уточнения, остановилось кровотечение или нет. Даже при большом объеме кровянистых масс есть вероятность, что кровотечение все же остановилось, а если оно продолжается, то незамедлительно начинаются противошоковые мероприятия, позволяющие снизить риски при последующей срочной лапаротомии.
Наличие в содержимом брюшинной полости мочи, которая определяется по характерному запаху, говорит о разрыве стенки мочевого пузыря, а каловые массы — о перфорации стенки кишки. Если экссудат имеет мутный вид, зеленоватый или желтый цвет, определяются хлопья белка фибрина, то высока вероятность перитонита вследствие повреждения полых внутренних органов, а эта ситуация требует срочной открытой операции.
Бывает, что патологического содержимого в брюшной полости нет, состояние пациента стабильное, но факт травмы не позволяет исключить вероятность разрыва органа или кровотечения в ближайшем будущем. К примеру, гематомы селезенки или печени, располагающиеся под капсулой органа, по мере увеличения в размерах могут привести к разрыву и излитию крови в живот. В таких случаях хирург после лапароцентеза может оставить силиконовый дренаж для контроля на 24-48 часов, установив его таким образом, чтобы обратный ток жидкости был адекватным, иначе возможно не обнаружить вовремя патологию.
Лапароцентез — относительно безопасная, простая и, в то же время, информативная манипуляция, но в числе его недостатков — не только возможные осложнения, но и недостоверные результаты, как ложноположительные, так и ложноотрицательные, поэтому первоочередная задача специалиста — правильно оценить характер полученного материала, что зачастую бывает затруднительно.
Ложноотрицательные результаты наиболее часто связаны с тем, что гибкие силиконовые катетеры плохо управляемы и могут не достичь мест скопления жидкости. Участки живота, отграниченные спайками, и вовсе недоступны для «шарящих» катетеров, но там может скопиться жидкость при повреждении полых органов. Ложноотрицательный результат бывает вызван закупоркой катетера тромбом.
Ложноположительные результаты в отношении кровотечения часто связаны с неправильной техникой процедуры лапароцентеза, попаданием из места прокола внутрь небольшого количества крови, которая может быть принята за содержимое брюшной полости.
Чтобы избежать диагностических ошибок, которые могут быть чрезвычайно опасны, при получении нечетких данных о кровотечении, малого объема кровянистого отделяемого либо отсутствии содержимого при явной клинике «острого» живота, хирурги проводят диагностическую лапароскопию, которая более достоверна в неотложной хирургии.

«Домашний» лапароцентез очень актуален для больных, которые в силу имеющихся заболеваний не могут перемещаться на большие расстояния, вынуждены соблюдать постельный режим, страдают застойной сердечной недостаточностью, а также для лиц пожилого и старческого возраста.
На дому лапароцентез проводят после предварительного осмотра, под контролем ультразвука. Такую услугу предлагают многие платные клиники, оснащенные необходимым переносным оборудованием и имеющие в штате высококвалифицированных специалистов. Риск осложнений лапароцентеза, проведенного на дому, может быть выше, поэтому очень важно соблюдать и технику манипуляции, и профилактику инфекционных осложнений.
Осложнения после лапароцентеза довольно редки. Наиболее вероятны инфекционные процессы в месте прокола при несоблюдении правил асептики и антисептики. У тяжелых больных возможно развитие флегмоны брюшной стенки и перитонита. Повреждение крупных сосудов чревато кровотечением, а неосторожные действия хирурга могут привести к травмам внутренних органов скальпелем или острым троакаром.
Лапароцентез используется для наложения пневмоперитонеума при лапароскопических вмешательствах. Неправильное введение газа в брюшную полость может повлечь его попадание в мягкие ткани с развитием подкожной эмфиземы, а избыток нарушает экскурсию легких вследствие слишком высокого поднятия диафрагмы.
Последствиями извлечения асцитической жидкости может стать кровотечение, длительное истечение жидкости после пункции брюшной стенки, а во время самой процедуры — коллапс из-за перераспределения крови.
Послеоперационный период протекает благоприятно, так как вмешательство не предполагает ни наркоза, ни большого разреза тканей. Кожные швы снимаются на 7 день, а ограничения в режиме связаны с основным заболеванием (например, диета при циррозе или сердечной недостаточности, постельный режим после удаления гематом и остановки кровотечений).
После лапароцентеза не рекомендуются физические нагрузки, а в случае оставления трубки для медленной эвакуации жидкости пациенту рекомендуется менять положение тела, переворачиваясь периодически на другую сторону, для улучшения оттока жидкости.
источник
Асцит также называют водянкой, поскольку он характеризуется скоплением жидкости в брюшной полости. Заболевание прогрессирует и создает угрозу для здоровья и даже жизни. Для диагностики пациентам проводится лапароцентез при асците, который позволяет откачать содержимое и отправить его на исследование. Результаты анализа важны для назначения правильного лечения.

Лапароцентез проводят для уточнения диагноза при неясной клинической картине асцита. Он бывает и лечебным – к нему прибегают специально для откачивания лишней жидкости при асците либо врач удаляет аномальное содержимое живота при его обнаружении. Можно проводить процедуру амбулаторно. В условиях стационара ее применяют при травмах неясного генеза и для введения углекислоты перед лапароскопией брюшной полости.
Врач всегда оценивает показания и противопоказания к лапароцентезу перед его проведением. Прибегают к процедуре при:
- накоплении в животе жидкости (асците);
- тупых травмах живота, когда пациент в коме, сильном опьянении и не способен четко описать симптомы;
- подозрении на кровоизлияния в брюшной полости, перитонит;
- подозрении на кисты, прободение язвы желудка или 12-перстной кишки при нечеткой симптоматике;
- множественных травмах, если больной потерял сознание или у него посттравматический шок, но есть подозрение на разрыв внутренних органов;
- риске перфорации кишечника в случае закрытой травмы;
- смазанных симптомах острого живота, если перед госпитализацией пациенту ввели наркотические анальгетики, которые затрудняют постановку точного диагноза;
- проникающих ранениях грудной клетки, если имеется риск повреждения диафрагмы, но отсутствуют показания для срочного проведения операции.
Нередко рентген, УЗИ и другие способы не позволяют исключить повреждения органов с вытеканием содержимого в брюшную полость. В таких случаях лапароцентез становится единственным методом диагностики.
Асцитическую жидкость, гной, кровь передают на анализы. Экссудат неясного состава исследуют на наличие содержимого ЖКТ, желчи, мочи, сока поджелудочной.
Противопоказания к лапароцентезу брюшной полости при асците следующие:
- проблемы со свертываемостью крови (в связи с риском кровотечения);
- сильное вздутие живота;
- тяжелая спаечная болезнь брюшной полости;
- вентральная послеоперационная грыжа;
- риск травмирования кишечника;
- наличие больших опухолей;
- беременность.
Спаечная болезнь создает повышенный риск повредить сосуды и органы брюшной полости, но все же это относительное противопоказание. Врач выносит решение о назначении процедуры в зависимости от конкретного случая.
Лапароцентез не рекомендуется проводить вблизи мочевого пузыря и при увеличении его объемов, при пальпируемой опухоли.
Перед тем, как выполнить прокол брюшной стенки, пациенту назначают стандартные обследования:
- анализы мочи и крови;
- коагулограмму;
- УЗИ органов брюшной полости;
- рентгенографию.
При травмах и острых хирургических патологиях проводят только анализ крови на свертываемость, ее группу и резус-фактор. По возможности делают УЗИ или рентген.
Прямо перед процедурой больной асцитом опорожняет мочевой пузырь и желудок. Если больной без сознания, мочевой пузырь ему опустошают с помощью катетера, для выведения содержимого желудка применяют назогастральный зонд.
Если пациент получил тяжелые травмы, находится без сознания или в шоковом состоянии перед лапароцентезом проводят противошоковую терапию, чтобы поддержать гемодинамику. При наличии показаний делают искусственную вентиляцию легких. Для проведения лапароцентеза больного асцитом перевозят в операционную, где можно оперативно перейти к лапароскопии.
Когда выполняют прокол брюшной стенки при асците, пациент сидит. Техника выполнения лапароцентеза следующая:
- Место будущего прокола смазывается антисептиком, выполняется разрез на животе на расстоянии 1-2 см ниже пупка.
- Выполняется послойная инфильтрация тканей вблизи прокола лидокаином 2% и новокаином 1%.
- Проводится обезболивание, затем скальпелем рассекается кожа, подкожная клетчатка и брюшные мышцы. При этом разрез-прокол должен затронуть лишь верхние кожные слои. Для предотвращения травмирования кишечника катетером используют УЗИ или специальные насадки для создания безопасного канала, свободного от кишечных петель.
- При помощи троакара вращательными движениями делается окончательный прокол. Внутри инструмента есть пространство, в которое вставляется трубка из полихлорвинила для выполнения пункции.
- Когда вытекает струя жидкости, трубку проталкивают еще на 2-3 см. Это предотвратит ее смещение в сторону мягких тканей при длительной откачке содержимого.
- Используя трубку, выполняют пункцию, а потом удаляют выпот. За раз в ходе лапароцентеза удаляют до 10 литров асцитической жидкости.
- Чтобы предотвратить падение внутрибрюшного давления, живот больного постоянно утягивают полотенцем.
После завершения лапароцентеза рана закрывается тугой повязкой. Пациента кладут на правый бок, он должен провести в таком положении какое-то время. Живот затягивают повязкой, чтобы поддержать нормальное внутрибрюшное давление.
После проведения лапароцентеза исследуют содержимое живота, чтобы определить меры по будущему лечению. Если обнаруживаются примеси крови и мочи, каловые массы либо жидкость желтая или серо-зеленая, проводится экстренная операция. Такое содержимое указывает на внутрибрюшное кровотечение, перитонит или перфорацию стенок пищеварительных органов.
На точность диагностики при асците влияет количество выделенной жидкости. Минимально необходимый объем – 300-500 мл. Если лапароцентез дает неубедительные результаты, а у больного острая хирургическая патология, проводят диагностическую лапароскопию или лапаротомию.
Пункция брюшной полости при асците – малотравматичная процедура, которая не требует общего наркоза, поэтому длительная реабилитация не требуется. Швы снимают спустя 7-10 дней, хотя постельный режим и некоторые другие ограничения соблюдают до исчезновения симптомов асцита.
Чтобы предотвратить повторное накопление выпота после лапароцентеза, пациента переводят на бессолевую диету с ограничением потребления жидкости до 1 л в день. В рационе должны быть животные белки, включая белое мясо, яйца, и кисломолочную продукцию. От жирного, острого, маринадов и сладостей нужно отказаться.
Физические нагрузки после лапароцентеза, особенно вызывающие напряжение передней брюшной стенки, запрещаются.
Если катетер ставится надолго, каждые 2 часа пациент изменяет положение, чтобы улучшался отток содержимого.
Осложнения после лапароцентеза появляются в 8-10% случаев. Обычно они обуславливаются пренебрежением нормами асептики и проникновением инфекции в место прокола.
При проведении процедуры из-за резкого перераспределения крови в сосудах может развиться обморок, а после удаления троакара есть риск кровотечения.
Также лапароцентез может привести к:

- развитию калового перитонита вследствие повреждения кишечных петель;
- флегмоне передней брюшной стенки;
- травмированию сосудов с появлением гематом или обширного кровоизлияния в брюшную полость;
- длительному вытеканию жидкости через прокол (при напряженном асците);
- проникновению воздуха сквозь прокол и развитию подкожной эмфиземы;
- активизации онкологического процесса и метастазированию (при пункции злокачественных опухолей).
Риски осложнений минимальны, поэтому лапароцентез признается эффективной и безопасной процедурой. Однако они повышаются при неудовлетворительном питании, неопорожненном мочевом пузыре, беременности. Пациент с жидкостью теряет альбумины, что провоцирует дефицит белков. Поэтому нужно учитывать природу выпота и самочувствие больного асцитом.
Часто лапароцентез оказывается единственно возможным способом облегчения состояния при асците, устранения тяжелых нарушений дыхания и работы сердца, а иногда – и продления жизни. При своевременном начале лечения водянки есть шансы купировать симптомы и восстановить функциональность пораженного органа.
источник