Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день.
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В том случае, когда мы заводим разговор о таком недуге, как пупочная грыжа, то невольно представляем спортсмена или рабочего. Эта болезнь обычно связана с профессиональным заболеванием людей, поднимающих тяжелые грузы, занятых на работе, где требуется приложение больших физических усилий. Но пупочная грыжа у взрослых может возникнуть, и по иным причинам, так как это достаточно часто диагностируемый недуг, в особенности у возрастной группы за 40. Грыжа пупка — это патология, когда часть кишки выпячиваются сквозь аномальное место, которое называется грыжевые ворота, расположенные в брюшине. Место пупка — это самое уязвимое место.
Рубец пупка, который располагается на белой линии живота, создает прикрытие для естественного отверстия брюшины.
Этот рубец иначе именуется пупочным кольцом. Соединительная ткань брюшной полости может либо отсутствовать, либо быть не крепкой, не толстой, что и создает все условия для образования грыжи именно в этом месте. Пупка грыжа образуется обычно, когда возрастает давление внутри полости. В результате этого стенка брюшины под давлением провоцирует выпячивание части кишки наружу. Пупка грыжа укладывается в специальном грыжевом мешке. Происходит это, потому что спустя время в мешке образуются спаечные соединения. При выявлении грыжи если точно определены симптомы, лечение затягивать нельзя, иначе вправить грыжу будет невозможно. Признаки пупочной грыжи становятся более выраженными, чем больше времени пациент не обращается за медицинской помощью.
- 1Симптоматика
- 2Опасность заболевания
- 3Лечебные мероприятия
- 4Проявление патологии у детей
- 5Терапия у малышей и профилактические мероприятия
Не каждый понимает, чем опасна пупочная грыжа, всегда проявляющаяся внешней симптоматикой. Поэтому, если человек внимателен к себе, к состоянию своего здоровья, то он непременно заметит необычные перемены и первые признаки, которые обозначают, что развивается болезнь. У женщин симптомы пупочной грыжи следующие:
- Первый признак — это развитие красноты в области пупка и его выпячивание. Именно на этом этапе пупка грыжа очень легко вправляется, и пациент не чувствует никаких болезненных ощущений. Очень часто в таком случае ткани сальника закрывают грыжевое отверстие, и пупка грыжа больше не возникает никогда, причем это можно использовать в своих интересах при определении данного заболевания.
- Когда пупочная грыжа у мужчин, женщин увеличивается, то развиваются дополнительные признаки. Развиваются явные неприятные ощущения в области пупка, а в дальнейшем и сильнейшие боли при попытке лечения.
- Пупочная грыжа у женщин и мужчин нарушает работу всего ЖКТ. Человека нередко тошнит, а случаи запора учащаются.
- Во время поднимания грузов появляется тянущая боль в животе. Происходит это потому, что мышцы брюшины напрягаются. Тянущая боль возникает и при испражнении, во время запоров.
Возникла пупочная грыжа у взрослых, симптомы могут быть разными.
Основное опасение заключается в том, что грыжа сможет стать причиной защемление органов брюшины. Это в свою очередь приведет к нарушениям кровообращения в органах и тканях и их дальнейшему отмиранию. Это сможет привести к перитониту, и тогда операция будет экстренно необходима. Защемление может возникнуть даже при не выраженном физическом напряжении. Например, привести к защемлению может:
Пупка грыжа с защемлением сопровождается возникновением резкой боли в животе. Также можно заметить, что грыжевой мешок потемнел, потому как заполнился кровью. Кроме того, во время прикосновения к мешку, отмечается, что место стало горячее.
Если отмечаются вышеперечисленные признаки пупочной грыжи, то самостоятельно такую грыжу вправлять нельзя, поможет только операция и только профессиональным хирургом.
Пупка грыжа с защемлением может сопровождаться также повышением температурного режима тела, утомляемостью, рвотным рефлексом, головной болью и ломящим ощущением в суставах или пояснице. При наличии этой симптоматики необходимо незамедлительно вызвать бригаду скорой помощи. Причины заболевания могут быть различными. Перечислим некоторые:
- Наследственный фактор, аномалия пупочного кольца.
- Также опасна и пупочная грыжа у взрослых, когда симптомы грыжи проявляются часто у женщин в период вынашивания малыша. Во время роста плода давление на брюшную стенку увеличивается, и пупка грыжа сможет найти слабину. Не редко у женщины в положении можно увидеть выпяченный пуп, однако если процесс протекает без патологий, то это не опасно. Но лучше всего перестраховаться и носить во время беременности бандаж или компрессионное белье. Назначить специальное белье должен врач-гинеколог.
- Лишний вес и малоподвижный образ жизни.
- Сбой в функционировании ЖКТ, нездоровое питание, хронический запор.
- Простатит у мужчины может вызвать развитие грыжи, так как при болезненном мочеиспускании постоянно напрягается брюшная полость.
- Болезни брюшины, к примеру, цирроз печени. Цирроз провоцирует асцит, что приводит к грыже.
- Тупая травма брюшной полости и постоянные физические нагрузки, поднятие тяжестей.
Если образовалась грыжа у взрослых, лечение должен назначить хирург. Он проведет визуальный осмотр, опрос пациента, пальпацию для того, чтобы определить степень тяжести заболевания. Только хирург может назначить эффективное лечение. Лечить самостоятельно запрещено. При сложной степени грыжи поможет только операция, все остальные методики будут бессильны. Самая страшная, но, к сожалению, часто допускаемая ошибка — это обращение к народным лекарям. Надо понимать, что затягивание с лечением традиционными методами, можно нанести непоправимый вред здоровью. Если пупка грыжа сопровождается ущемлением кишки, то проводиться герниопластика — операция по удалению грыжи. Герниопластика может проводиться тремя способами:
- Натяжная герниопластика. Эта методика является классикой, которая отработана десятилетиями. Операция может проводиться под местным наркозом. Хирург разрезает поверхность кожи у пупка и выделяет грыжевой мешок. Содержимое мешка отправляется на место, положенное по анатомии тела. Лишняя ткань отрезается. Грыжевые ворота ушиваются сухожилиями или фасциевыми тканями. Преимущество такой методики состоит в том, что она проста и не затратная.
- Эндопротезирование. Особенность данной методики состоит в том, что не происходит ушивка ворот, а выполняется установка на место пупочного кольца специального эндопротеза. Эндопротез — это стерильная сетка из полипропилена. Сказать простым языком, на ворота накладывается заплата, которая со временем срастается с окружающими тканями и предотвращает повторное появление пупочной грыжи. Преимущество данной методики состоит в том, что ткани полностью сохраняют свою структуру, данную от природы, и возможность повторного развития грыжи сводиться к нулю. Кроме того, реабилитация проходит в разы быстрее и легче. Однако стоимость такой операции не маленькая, и времени она занимает больше чем натяжная герниопластика. В теории инородная ткань может быть отторгнута, но за время практики таких случаев не было.
- Лапароскопическая герниопластика. Этот метод считается инновационным. Оперативное вмешательство проходит без разрезов. В брюшной полости делается всего два небольших отверстия, через которое хирург удаляет лишнюю ткань, вправляет грыжу и ставит имплант. Весь процесс выполняется под наблюдением мини камер внутри брюшной полости. Это вмешательство выполняется исключительно под общим наркозом, только профессиональными хирургами с применением специального оборудования. Стоимость такой методики высокая. После того, как операция проведена, пациент должен не менее 30 дней носить специальный бандаж. Ни в коем случае нельзя поднимать тяжести, однако легкие упражнения при пупочной грыже надо делать обязательно. Необходимо прогуливаться на свежем воздухе и делать несложную гимнастику по утрам.
Бояться хирургического вмешательства не стоит, потому, как методики операционного лечения проводятся достаточно давно, и случаев осложнений практически не наблюдается. Страшнее не лечить грыжу, что может привести к осложнениям.
Пупка грыжа — это самая распространенная патология детей. Встречается пупка грыжа у каждого 5 ребенка. Среди недоношенных детей недуг диагностируется у каждого 3-го малыша. Почти у каждого ребенка при рождении наблюдается дефект кольца пупка. Младенец кричит и надрывает животик, происходит выпячивание кишки. Ущемление грыжи у детей диагностируется очень редко.
Грыжа обычно появляется на первом месяце жизни ребенка. Когда пуповинный остаток отпадет, родитель может заметить возникновение на его месте выпячивания. Такую грыжу очень просто вправить, главное вовремя обратиться к доктору. Пупок при такой ситуации может выдаваться вперед, но важно понимать, что выпяченный на сантиметр пупок не обязательно является признаком грыжи. Иногда торчащий пупок может быть анатомической особенностью. Грыжа пупа — это не выпяченный пуп, а последствие нарушений в тканях брюшины, которые были вызваны ослаблением кольца вокруг пупка. Грыжу возможно нащупать под пупком. У малыша патология может развиться из-за надрывного плача, покашливания, задержке кала. Спровоцировать грыжу могут такие нарушения как:
- рахит;
- низкий мышечный тонус;
- гипертрофия.
Зачастую совместно с данным заболеванием у малыша могу разойтись прямые мышцы брюшины, это связано с тем, что мышцы ослаблены. Насколько вылезет грыжа, полностью зависит от того какой размер имеет пупочное кольцо. Если кольцо небольшое, то грыжа будет показываться лишь тогда, когда малыш плачет. Грыжа может развиться вследствие раннего вставания на ножки и принятия вертикального положения.
Грыжа пупка у детей может спонтанно закрываться. Если кольцо имеет размер полтора сантиметра, то к пяти годам грыжа может закрыться. В том случае если грыжа не закрылась, то необходимо обратиться к хирургу и обсудить с ним время ближайшего оперативного лечения. Если пупочное кольцо имеет большие размеры, то грыжа самостоятельно не закроется. В таком случае следует провести операцию, лучше, когда ребенку исполниться 3 года. Чтобы определить тактику лечения, следует обратиться к доктору-хирургу.
Консервативные методики для детей до года включают в себя массаж, ЛФК, выкладывание на живот. Массаж должен делать квалифицированный массажист. ЛФК делается только под наблюдением врача и в специальном кабинете. Еще один метод консервативного лечения — это накладывание лейкопластырной повязки на живот ребенка. Не следует обращаться к методам народной медицины и уж тем более «заговаривать» грыжу. Это приведет к серьезным осложнениям и сделает более выраженными симптомы. Лечение должно быть исключительно под наблюдением доктора. В профилактических целях следует избегать перенапряжения животика у малыша. Следует предупреждать развитие запора и газообразования.
Необходимо исключить из меню на каждый день б/к капусту, горох, бобы, цельное молоко, сладкое, орехи, острое и копченое. Кушать необходимо больше каш, кисломолочной продукции, овощей и фруктов. Если малыш вскармливается искусственно, то молочную смесь должен рекомендовать педиатр. От запоров врач может прописать такие препараты как:
В заключении стоит отметить, что предпочтение следует отдать кормлению грудью. Мама при этом должна придерживаться диеты.
Опубликовано: 28 октября 2015 в 12:06
Самый актуальный вопрос у тех, кому был диагностирован асцит, сколько живут больные? Дать точный прогноз асцита довольно сложно. Многое зависит от того, что стало причиной его развития, как протекает патология: медленно или стремительно. Еще один фактор, который влияет на положительный прогноз – эффективность проводимой терапии, наличие сопутствующих патологий. Только учитывая все эти факторы в сумме, можно делать определенные выводы, и точно отвечать на вопрос, сколько живут больные с асцитом.
Сама по себе водянка живота редко бывает причиной смерти больного. Опасны осложнения асцита. Скопление жидкости внутри брюшной стенки увеличивает давление, оно формирует сдавливание органов, расположенных в этой анатомической части тела, это нарушает их работу, возникает дисбаланс жизненно важных систем, устранить который бывает крайне сложно. Положение усугубляет нарушение водно-электролитного баланса, что значительно ухудшает состояние больного.
Медики обращают внимание на самые распространённые осложнения асцита. Это:
- Спонтанный бактериальный перитонит.
- Гидроторакс и дыхательная недостаточность.
- Кишечная непроходимость.
- Пупочная грыжа.
- Гепаторенальный синдром.
Каждое осложнение само по себе может стать причиной летального исхода. В каких случаях прогноз асцита бывает неутешительным? Ответ на этот вопрос кроется в динамике развития основного заболевания, спровоцировавшего водянку живота.
Сегодня продолжительность жизни при асците определяется:
- Функциональным состоянием печени.
- Функциональным состоянием почек.
- Функциональным состоянием сердечнососудистой системы.
- Эффективностью и адекватностью проводимого лечения.
В 75% случаях асцит брюшной полости развивается по причине цирроза печени, прогноз в этом случае зависит от формы основного заболевания. Если у больного выявляется компенсированный цирроз печени, то при правильном лечении последствия асцита брюшной полости можно минимизировать, основные функции печени сохранить, а это значит, больной может рассчитывать на самые благоприятные прогнозы. А сколько живет больной тогда, когда диагностируется декомпенсированный цирроз? Так как при этой форме заболевания основные функции печени нарушаются и вызывают необратимые процессы, без радикального лечения (пересадки печени) только 20% из 100% живут около пяти лет, остальные умирают гораздо раньше. В этом случае предотвратить смерть помогает только трансплантация нового органа.
Минимальная продолжительность жизни при асците прогнозируется и тогда, когда водянка живота становится следствием почечной недостаточности. Сколько живут люди с подобными диагнозами? Без гемодиализа смерть наступает в течение нескольких недель. Опасен асцит в сочетании с сердечной недостаточностью. При выявлении третьего и четвертого класса сердечной недостаточности в течение первых двух лет смерть наступает в 30% случаях. Остальные 60% больных умирают в течение следующих пяти лет. И только 10% могут рассчитывать на благоприятный прогноз при описываемой связке двух патологий. И это при условии ранней диагностики, своевременного лечения с применением новейших методов терапии водянки, с использованием оборудования нового поколения.
Во всех перечисленных выше случаях опасен не сам асцит, а те осложнения, которые он вызывает. Так, например, когда появляется спонтанный бактериальный асцит, выживает только каждый второй больной. Риск повторного появления патологий в первые шесть месяцев у выживших возникает в 43%. В течение первого года в 70%, в течение первых двух лет в 75%.
И это, считают медики, самые благоприятные прогнозы того, сколько живут люди после повторного бактериального асцита, возникшего на третий год после успешного лечения пока неизвестно.
У тех, кому диагностирован рефрактерный асцит, смерть наступает, примерно у половины больных в течение первого года болезни. Существуют особые группы риска, у которых последствия асцита брюшной полости самые неблагоприятные. В них входят:
- Люди, старше 60 лет.
- Больные с низким артериальным давлением.
- Те, у кого выявляется при обследовании низкое содержание сывороточного альбумина.
- Те, у кого наблюдается повышенное содержание норэпинефорина в крови.
- Больные сахарным диабетом.
- Пациенты со злокачественными опухолями печени.
Многие хотят сегодня знать, сколько живут те больные, у которых диагностирована первая стадия асцита? Сегодня медики научились компенсировать состояние больного правильно подобранными диуретиками и препаратами, восполняющими недостаток калия и магния в организме. При применении адекватного лечения, при строгом соблюдении лечебной диеты и проведении лапароцентеза, можно делать благоприятный прогноз на 10 лет. Но такой вариант развития болезни встречается крайне редко. И еще, существуют такие формы водянки, которые вообще не поддаются медикаментозному лечению. В этом случае любые последствия асцита брюшной полости становятся необратимыми, смерть у больных наступает в течение первого года.
И все же унывать не стоит. Современная медицина не стоит на месте, новое оборудование позволяет производить дренаж жидкости и минимизировать риски развития патологий. Важно постараться увеличить продолжительность жизни путем предотвращения осложнений асцита, постепенно устраняя уже имеющиеся последствия водянки брюшной полости. Зная о том, чем опасен асцит, каждый из нас получает право действовать адекватно в процессе лечения первостепенных заболеваний.
И еще один важный момент. Положительный прогноз и продолжительность жизни при водянке живота во многом зависит от квалификации врача, ведущего больного. Терапия должна делать акцент на устранение причины водянки, восстановление первичных функций внутренних органов – главное условие сделать смертельно опасное осложнение излечимым.
источник
Врачи Европейской клиники специализируются на работе с пациентами, имеющими асцит. Особенности лечения асцита у нас:
- Мы проводим комплексное лечение. При лапароцентезе (проколе брюшной стенки для удаления жидкости из живота) мы устанавливаем временные или постоянные перитонеальные катетеры. Это позволяет не ограничивать пациента в движении.
- Если это показано, пациенту назначают специальное питание с ограничением водно-солевой нагрузки.
- Если асцит возник на фоне онкологического заболевания, может быть проведена химиотерапия. Благодаря этому мы достигаем улучшения состояния пациентов с асцитом при прогрессирующем раке яичников и толстой кишки.
- Эффективна внутриполостная химиотерапия. После удаления жидкости, в брюшную полость вводится химиопрепарат. Примерно в половине случаев повторная эвакуация жидкости не требуется как минимум 2 месяца.
Когда пациент с онкологическим заболеванием и асцитом переходит на комплексную терапию, лапароцентез требуется в 2–3 раза реже, чем обычно.
Если в брюшной полости находится небольшое количество жидкости, это никак не проявляется. Кроме того, это нормально: в сутки организм человека производит и поглощает в брюшной полости примерно 1,5 л жидкости. При начальной стадии асцита особых жалоб у пациентов нет, и обнаружить патологическое состояние можно только во время ультразвукового исследования.
Когда асцит прогрессирует, человек чувствует тяжесть в области живота, а в нижней его части — тупые ноющие боли. Впоследствии возникает затруднение дыхания, расстройство пищеварения (тошнота, отрыжка, нарушения стула) и нарушение мочеиспускания. В наиболее тяжёлых формах асцит значительно ухудшает самочувствие, в животе появляются неприятные ощущения, возникает одышка, происходит раннее насыщение и формируется пупочная грыжа.
В брюшной полости может скопиться 5–10 л жидкости, а иногда и 20 л. Из-за этого сильно сдавливаются внутренние органы, повышается внутрибрюшное давление и диафрагма оттесняется в грудную полость. Это влечёт за собой сильное затруднение дыхания. Из-за того, что в органах брюшной полости увеличивается сопротивление кровотоку, возникает сердечная недостаточность. Следствием длительно существующего асцита становится нарушение дренирования лимфатической системы. Из-за этого также возникает нарушение лимфооттока в нижних конечностях и, как следствие, их отёк. Также может произойти обратный ход лимфы во внутренние органы. В результате раковые клетки попадают в здоровые органы из поражённых лимфоузлов. Это может спровоцировать развитие метастазов в печени, желудке, поджелудочной железе и других органах.
Когда в брюшной полости находится более одного литра жидкости, асцит можно заметить при обычном осмотре: живот увеличен или деформирован, в вертикальном положении выглядит отвисшим, в лежачем положении живот распластан, боковые отделы выглядят набухшими (так называемый «лягушачий живот»). У худых пациентов нередко выпирает пупок. У человека может также возникнуть гидроторакс — присутствие жидкости в плевральной полости. Обычно это состояние развивается у пациентов с застойной сердечной недостаточностью при длительно существующем асците.
Небольшой или умеренный асцит развивается у 15–50 процентов пациентов на ранних стадиях рака. На поздних стадиях тяжёлый асцит встречается у 7–15 процентов пациентов.
У пациентов с распространенным раком на поздней стадии чаще всего встречается асцит в области легкого или экссудативный плеврит.
При асците в брюшной полости происходит патологическое скопление жидкости. Дело в том, что при некоторых заболеваниях нарушается регуляция водно-солевого обмена и нормальная циркуляция жидкости в брюшной полости. Причиной могут быть:
- Онкологические заболевания: вторичный канцероматоз брюшины, лимфома и лейкоз, метастазы в области ворот печени, первичная мезотелиома.
- Болезни печени и её сосудов: рак печени, портальная гипертензия, цирроз печени, вено-окклюзионная болезнь, болезнь Бадда — Киари.
- Перитонит (воспаление брюшины) различного происхождения: панкреатический, грибковый, паразитарный, туберкулёзный.
- Застойная сердечная недостаточность, констриктивный перикардит.
- Другие болезни: опухоли и кисты яичников (синдром Мейгса), киста поджелудочной железы, болезнь Уиппла, саркоидоз, системная красная волчанка, микседема.
В Европейской клинике проводится лечение асцита различного происхождения. Но так как основная наша работа связана с лечением злокачественных новообразований, значительную часть наших пациентов составляют онкобольные.
Есть несколько основных методов лечения асцита у пациентов с онкологическими заболеваниями:
- консервативная терапия (антагонисты альдостерона, мочегонные препараты) — направлена на нормализацию водно-солевого обмена и уменьшение образования жидкости в брюшной полости;
- лапароцентез — прокол брюшной стенки под контролем ультразвука; используется не только для выведения жидкости, но и для установки дренажа, который будет служить для продолжительного вывода жидкости;
- паллиативные хирургические операции — перитонеовенозный шунт, оментогепатофренопексия, деперитонизация стенок брюшной полости и другие.
Народные методы лечения асцита, возникшего на фоне онкологического заболевания, не имеют доказанной эффективности и безопасности, поэтому в Европейской клинике не применяются.
Если вы обратились в нашу клинику по поводу асцита на фоне рака, мы рекомендуем получить «второе мнение» касательно лечения основного заболевания у наших клинических онкологов и химиотерапевтов.
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО. Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Читать далее…
В Европейскую клинику обратилась за помощью женщина Ш. 59 лет с диагнозом рак (аденокарцинома) яичников IV стадия, асцит, хронический болевой синдром 2 б по ШВО.
Пациентка обратила внимание на увеличение живота в объеме до 120 см в окружности, затруднение дыхания, потерю веса. В специфическом лечении по месту жительства было отказано. Со слов пациентки её «отправили домой умирать». Больная Ш. была экстренно госпитализирована в специализированное отделение Европейской клиники, после проведения активной симптоматической терапии, направленной на нормализацию показателей крови и восстановление водно-электролитного баланса, был установлен перитонеальный порт. Под контролем уровня белка плазмы проведено разрешение асцита. Использование перитонеальных портов позволяет осуществить удаление асцитической жидкости дробно, дозированно, что в конечном итоге исключает возникновение серьезных осложнений в виде геморрагического синдрома, связанных с гемодилюцией и коагулопатией в результате массивного поступления асцитического содержимого в венозное русло.
После стабилизации общего состояния, на фоне нутритивной поддержки, противорвотной и антисекреторной терапии пациентка Ш. получила специфическое химиотерапевтическое лечение с хорошим эффектом. По факту разрешения асцита при наличии перитонеального порта стало возможным проведение внутрибрюшной химиотерапии.
Спустя шесть месяцев после описанной госпитализации пациентка вернулась к привычному для нее образу жизни, продолжает получать системное лечение в амбулаторном режиме под контролем команды специалистов Европейской клиники. Ответ на лечение расценивается как положительный, при отсутствии асцита и суммарным уменьшением размеров очагов более чем на 70%. Комбинированное лечение в формате системной и локальной (внутрибрюшной) терапии с имплантацией порт-системы является оптимальным режимом ведения данной группы пациентов. В практике врачей Европейской клиники подобные случаи встречаются на регулярной основе. Скрыть
Чаще всего к накоплению жидкости приводят следующие онкологические заболевания:
- рак яичников (у 25–30 процентов пациентов),
- рак молочной железы,
- рак матки,
- рак желудка,
- рак толстой кишки.
Накопление жидкости в брюшной полости при раке происходит из-за того, что поражается брюшина (оболочка, выстилающая изнутри стенки брюшной полости и покрывающая расположенные в ней органы). На её париетальном и висцеральном листках поселяются опухолевые клетки, в результате чего происходит нарушение лимфатического дренажа. Это и вызывает ухудшение всасывания жидкости. Обычно причиной становятся опухоли желудочно-кишечного тракта и асцит при раке яичников.
Когда в печени образуется опухоль или метастазы, причина асцита в другом: сжимается венозная система печени и нарушается естественный венозный отток от кишечника. Такой асцит развивается быстро, и обычно течёт дольше и тяжелее. 15 процентов случаев скопления жидкости в брюшной полости при онкологических заболеваниях приходится именно на эту его форму.
Лимфома брюшной полости вызывает асцит через закупорку и выпот (просачивание) лимфы из внутрибрюшных лимфатических протоков.
В лечебных учреждениях, которые не специализируются на лечении онкологических заболеваний, подход к пациентам с асцитом может быть неэффективным из-за особенностей этого состояния. Например, основное лечение может заключаться в применении мочегонных препаратов, антагонистов альдостерона, изменении диеты для ограничения водной и солевой нагрузки. Эффективность этого подхода для уменьшения портальной гипертензии относительна, у онкобольных асцит вызван канцероматозом брюшины. Поэтому консервативная терапия не может быть основным методом лечения у таких пациентов.
Обычно жидкость удаляется из брюшной полости с помощью лапароцентеза (абдоминального парацентеза). Это хирургическая процедура, которая проводится хирургом и анестезиологом-реаниматологом.
Консервативная терапия применяется в лечении небольших асцитов и средней степени выраженности. Другими словами, если не возникают утомляющие и истощающие симптомы: боль, частое дыхание (тахипноэ) и др. До 65% пациентов имеют улучшение состояния при терапии мочегонными препаратами — так можно выводить до 1 литра жидкости в день. «Золотым стандартом» считается спиронолактон, его назначают в дозе от 100 до 200 мг 1–2 раза в сутки. Также используется его сочетание с фуросемидом в дозе 40–240 мг в сутки. Как долго и в каком объёме будет проводиться такая терапия, зависит от скорости потери жидкости, ее определяют по изменению массы тела.
На поздних стадиях онкологического заболевания уменьшение потребления соли и воды может снизить качество жизни. Поэтому в Европейской клинике такая коррекция диеты назначается редко.
Асцит при онкологическом заболевании необходимо лечить хирургическим путём, когда это:
- Рефрактерный, то есть не поддающийся консервативному лечению.
- Большой асцит, то есть если необходимо вывести до 6–10 л жидкости за один раз (эта тяжёлая процедура проводится по строгим медицинским показаниям).
- Гигантский асцит. В этом случае нужна комбинированная операция, которая включает выведение большого объёма жидкости (до 5–7 л) в первые сутки и выведение остального объёма со скоростью не больше, чем 1 л в сутки в течение 7–10 дней.
В классическом варианте лапароцентез проводится на пустой мочевой пузырь, пациент садится, тяжелобольного человека укладывают на бок.
Без соблюдения правил асептики и антисептики проводить лапароцентез опасно. Поэтому выпуск жидкости проводится только в специализированном лечебном учреждении с лицензией на выполнение хирургических вмешательств и имеющим стационар. Если пациент находится в тяжелом состоянии, сложно передвигается, для него вызывают скорую.
Сначала выполняется местная анестезия, затем под контролем ультразвука делается прокол троакаром (инструментом в виде тонкой трубки с острым концом) по средней линии живота или по линии, соединяющей пупок с гребнем подвздошной кости. Обычно за один раз выводится не больше 5–6 л жидкости. Чтобы артериальное давление резко не упало и не случился коллапс сосудов, жидкость выпускается медленно.
В соответствии с классической методикой пациенту необходимо лежать в течение нескольких часов на свободном от пункции боку. Если в это время незначительное количество жидкости продолжает выделяться, то при желании накладывается резервуар, который убирает через сутки или двое.
Если требуется удалить большое количество жидкости, то происходит потеря белка и солей, что становится причиной белковой недостаточности. Для предотвращения такого осложнения человеку вводят альбумин. При повторной пункции может возникнуть ещё одно осложнение — сращение сальника (части брюшины) или кишки с передней стенкой живота. Из-за этого работа кишечника значительно ухудшается, а при последующих пункциях могут развиться тяжёлые осложнения.
При современном подходе к проведению лапароцентеза отвод жидкости происходит преимущественно через постоянный перитонеальный катетер. Одновременно дефицит объёма циркулирующей крови замещается плазмаэкспандерами (от англ. plasma expander — увеличивающий объём плазмы). Обычно для этого используются 10-20-процентные растворы альбумина.В некоторых случаях вместо альбумина можно использовать аминостерил, полиглюкин, реополиглюкин (декстран-40), гемацелл и новые препараты на основе крахмала (рефортан, стабизол, ХАЕС-стерил). Такая альтернатива помогает лишь возместить дефицит жидкости в крови, но на дефицит белка эти препараты не влияют.
Некоторым больным асцитом проводят оментогепатофренопексию. Это лапароскопическая операция, при которой сальник подшивается к участкам поверхности печени и диафрагмы. Благодаря тому, что между сальником и печенью возникает контакт, появляются условия для всасывания асцитической жидкости находящимися рядом тканями. Если у пациента есть канцероматоз брюшины, операция выполняется ограниченно. Обычно у таких больных оментогепатофренопексия становится частью паллиативного лечения.
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара — 50000 руб.
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Лечение асцита проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении асцита и знаем, что можно сделать.
источник
Асцит – это вторичное состояние, характеризующееся накоплением экссудата или транссудата в свободной брюшной полости. Клинически проявляется увеличением объема живота, тяжестью, чувством распирания и болями в брюшной полости, одышкой. Диагностика асцита включает проведение УЗИ, КТ, УЗДГ, диагностической лапароскопии с исследованием асцитической жидкости. Для патогенетического лечения необходимо установить причину, вызвавшую скопление жидкости; к симптоматическим мероприятиям при асците относятся назначение мочегонных средств, пункционное удаление жидкости из брюшной полости.
Асцит или брюшная водянка может сопровождать течение самого широкого круга заболеваний в гастроэнтерологии, гинекологии, онкологии, урологии, кардиологии, эндокринологии, ревматологии, лимфологии. Накопление перитонеальной жидкости при асците сопровождается повышением внутрибрюшного давления, оттеснением купола диафрагмы в грудную полость. При этом значительно ограничивается дыхательная экскурсия легких, нарушается сердечная деятельность, кровообращение и функционирование органов брюшной полости. Массивный асцит может сопровождаться значительной потерей белка и электролитными нарушениями. Таким образом, при асците может развиваться дыхательная и сердечная недостаточность, выраженные обменные нарушения, что ухудшает прогноз основного заболевания.
Асцит у новорожденных часто встречается при гемолитической болезни плода; у детей раннего возраста – при гипотрофии, экссудативных энтеропатиях, врожденном нефротическом синдроме. Развитие асцита может сопровождать различные поражения брюшины: разлитой перитонит неспецифической, туберкулезной, грибковой, паразитарной этиологии; мезотелиому брюшины, псевдомиксому, перитонеальный карциноз вследствие рака желудка, толстого кишечника, молочной железы, яичников, эндометрия.
Асцит может служить проявлением полисерозита (одновременного перикардита, плеврита и водянки брюшной полости), который встречается при ревматизме, системной красной волчанке, ревматоидном артрите, уремии, а также синдрома Мейгса (включает фиброму яичника, асцит и гидроторакс).
Частыми причинами асцита выступают заболевания, протекающие с портальной гипертензией – повышением давления в портальной системе печени (воротной вене и ее притоках). Портальная гипертензия и асцит могут развиваться вследствие цирроза печени, саркоидоза, гепатоза, алкогольного гепатита; тромбоза печеночных вен, вызванного раком печени, гипернефромой, заболеваниями крови, распространенным тромбофлебитом и т. д.; стеноза (тромбоза) воротной или нижней полой вены; венозного застоя при правожелудочковой недостаточности.
К развитию асцита предрасполагает белковая недостаточность, заболевания почек (нефротический синдром, хронический гломерулонефрит), сердечная недостаточность, микседема, болезни ЖКТ (панкреатит, болезнь Крона, хроническая диарея), лимфостаз, связанный со сдавлением грудного лимфатического протока, лимфоангиоэктазиями и затруднением лимфооттока из брюшной полости.
В норме серозный покров брюшной полости – брюшина продуцирует незначительное количество жидкости, необходимое для свободного движения петель кишечника и предупреждения склеивания органов. Этот экссудат всасывается обратно самой же брюшиной. При целом ряде заболеваний секреторная, резорбтивная и барьерная функции брюшины нарушаются, что приводит к возникновению асцита.
Таким образом, в основе патогенеза асцита может лежать сложный комплекс воспалительных, гемодинамических, гидростатических, водно-электролитных, метаболических нарушений, вследствие чего происходит пропотевание интерстициальной жидкости и ее скопление в брюшной полости.
В зависимости от причин патология может развиваться внезапно или постепенно, нарастая на протяжении нескольких месяцев. Обычно пациент обращает внимание на изменение размера одежды и невозможность застегнуть пояс, увеличение веса. Клинические проявления асцита характеризуются ощущениями распирания в животе, тяжестью, абдоминальными болями, метеоризмом, изжогой и отрыжкой, тошнотой.
По мере нарастания количества жидкости живот увеличивается в объеме, пупок выпячивается. При этом в положении стоя живот выглядит отвисшим, а в положении лежа становится распластанным, выбухающим в боковых отделах («лягушачий живот»). При большом объеме перитонеального выпота появляется одышка, отеки на ногах, затрудняются движения, особенно повороты и наклоны туловища. Значительное повышение внутрибрюшного давления при асците может приводить к развитию пупочной или бедренной грыж, варикоцеле, геморрою, выпадению прямой кишки.
Асцит при туберкулезном перитоните вызван вторичным инфицированием брюшины вследствие генитального туберкулеза или туберкулеза кишечника. Для асцита туберкулезной этиологии также характерны похудание, лихорадка, явления общей интоксикации. В брюшной полости, кроме асцитической жидкости, определяются увеличенные лимфоузлы вдоль брыжейки кишечника. Экссудат, полученный при туберкулезном асците, имеет плотность >1016, содержание белка 40-60 г/л, положительную реакцию Ривальта, осадок, состоящий из лимфоцитов, эритроцитов, эндотелиальных клеток, содержит микобактерии туберкулеза.
Асцит, сопровождающий перитонеальный карциноз, протекает с множественными увеличенными лимфоузлами, которые пальпируются через переднюю брюшную стенку. Ведущие жалобы при данной форме асцита определяются локализацией первичной опухоли. Перитонеальный выпот практически всегда имеет геморрагический характер, иногда в осадке обнаруживаются атипичные клетки.
При синдроме Мейгса у пациенток выявляется фиброма яичника (иногда злокачественные опухоли яичника), асцит и гидроторакс. Характерны боли в животе, выраженная одышка. Правожелудочковая сердечная недостаточность, протекающая с асцитом, проявляется акроцианозом, отеками голеней и стоп, гепатомегалией, болезненностью в правом подреберье, гидротораксом. При почечной недостаточности асцит сочетается с диффузным отеком кожи и подкожной клетчатки – анасаркой.
Асцит, развивающийся на фоне тромбоза воротной вены, носит упорный характер, сопровождается выраженным болевым синдромом, спленомегалией, незначительной гепатомегалией. Вследствие развития коллатерального кровообращения нередко возникают массивные кровотечения из геморроидальных узлов или варикозно увеличенных вен пищевода. В периферической крови выявляется анемия, лейкопения, тромбоцитопения.
Асцит, сопровождающий внутрипеченочную портальную гипертензию, протекает с мышечной дистрофией, умеренной гепатомегалией. На коже живота при этом хорошо заметно расширение венозной сети в виде «головы медузы». При постпеченочной портальной гипертензии стойкий асцит сочетается с желтухой, выраженной гепатомегалией, тошнотой и рвотой.
Асцит при белковой недостаточности, как правило, небольшой; отмечаются периферические отеки, плевральный выпот. Полисерозиты при ревматических заболеваниях проявляются специфическими кожными симптомами, асцитом, наличием жидкости в полости перикарда и плевры, гломерулопатией, артралгиями. При нарушениях лимфооттока (хилезном асците) живот быстро увеличивается в размерах. Асцитическая жидкость имеет молочный цвет, пастообразную консистенцию; при лабораторном исследовании в ней выявляются жиры и липоиды. Количество жидкости в брюшинной полости при асците может достигать 5-10, а иногда и 20 литров.
В ходе осмотра гастроэнтеролога исключаются другие возможные причины увеличения объема живота – ожирение, киста яичника, беременность, опухоли брюшной полости и т. д. Для диагностики асцита и его причин проводится перкуссия и пальпация живота, УЗИ брюшной полости, УЗДГ венозных и лимфатических сосудов, МСКТ брюшной полости, сцинтиграфия печени, диагностическая лапароскопия, исследование асцитической жидкости.
Перкуссия живота при асците характеризуется притуплением звука, смещением границы тупости при изменениях положения тела. Прикладывание ладони к боковой поверхности живота позволяет ощутить толчки (симптом флюктуации) при постукивании пальцами по противоположной стенке живота. Обзорная рентгенография брюшной полости позволяет идентифицировать асцит при объеме свободной жидкости более 0,5 л.
Из лабораторный тестов при асците проводится исследование коагулограммы, биохимических проб печени, уровней IgA, IgM, IgG, общего анализа мочи. У пациентов с портальной гипертензией показано выполнение ЭГДС с целью обнаружения варикозно измененных вен пищевода или желудка. При рентгеноскопии грудной клетки может выявляться жидкость в плевральных полостях, высокое стояние дна диафрагмы, ограничение дыхательной экскурсии легких.
В ходе УЗИ органов брюшной полости при асците изучаются размеры, состояние тканей печени и селезенки, исключаются опухолевые процессы и поражения брюшины. Допплерография позволяет оценить кровоток в сосудах портальной системы. Гепатосцинтиграфия проводится для определения поглотительно-экскреторной функции печени, ее размеров и структуры, оценки выраженности цирротических изменений. С целью оценки состояния спленопортального русла проводится селективная ангиография – портография (спленопортография).
Всем пациентам с асцитом, выявленным впервые, выполняется диагностический лапароцентез для забора и исследования характера асцитической жидкости: определения плотности, клеточного состава, количества белка и бактериологического посева. При сложно дифференцируемых случаях асцита показано проведение диагностической лапароскопии или лапаротомии с прицельной биопсией брюшины.
Патогенетическое лечение требует устранения причины скопления жидкости, т. е. первичной патологии. Для уменьшения проявлений асцита назначаются бессолевая диета, ограничение приема жидкости, мочегонные препараты (спиронолактон, фуросемид под прикрытием препаратов калия), проводится коррекция нарушений водно-электролитного обмена и снижение портальной гипертензии с помощью антагонистов рецепторов ангиотензина II и ингибиторов АПФ. Одновременно показано применение гепатопротекторов, внутривенное введение белковых препаратов (нативной плазмы, раствора альбумина).
При асците, резистентном к проводимой медикаментозной терапии, прибегают к абдоминальному парацентезу (лапароцентезу) – пункционному удалению жидкости из брюшной полости. За одну пункцию рекомендуется эвакуировать не более 4-6 л асцитической жидкости ввиду опасности развития коллапса. Частые повторные пункции создают условия для воспаления брюшины, образования спаек и повышают вероятность осложнений последующих сеансов лапароцентеза. Поэтому при массивных асцитах для длительной эвакуации жидкости производят установку постоянного перитонеального катетера.
К вмешательствам, обеспечивающим условия для путей прямого оттока перитонеальной жидкости, относятся перитонеовенозный шунт и частичная деперитонизация стенок брюшной полости. К косвенным вмешательствам при асците относятся операции, снижающие давление в портальной системе. В их число входят вмешательства с наложением различных портокавальных анастомозов (портокавальное шунтирование, трансъюгулярное внутрипеченочное портосистемное шунтирование, редукция селезеночного кровотока), лимфовенозное соустье. В некоторых случаях при рефрактерном асците производится спленэктомия. При резистентном асците может быть показана трансплантация печени.
Наличие асцита существенно утяжеляет течение основного заболевания и ухудшает его прогноз. Осложнениями самого асцита могут стать спонтанный бактериальный перитонит, печеночная энцефалопатия, гепаторенальный синдром, кровотечения. К неблагоприятным прогностическим факторам у пациентов с асцитом относят возраст старше 60 лет, гипотонию (ниже 80 мм рт. ст), почечную недостаточность, гепатоцеллюлярную карциному, сахарный диабет, цирроз печени, печеночноклеточную недостаточность и др. По данным специалистов в сфере клинической гастроэнтерологии, двухлетняя выживаемость при асците составляет около 50%.
источник
Асцит (водянка) – это заболевание, для которого характерное скапливание свободной жидкости в брюшине. Водянка является основным признаком существования серьезных проблем со здоровьем (например, наличие цирроза печени, сердечной недостаточности, разные новообразования злокачественного характера).
- возникновение тромбов в печени;
- нарушение водно-солевой баланс;
- отечность;
- в избыточном количестве развивается соединительная ткань печени;
- печеночная и сердечная недостаточность;
- злокачественные опухоли (если метастазирование направлено в брюшную полость);
- воспалительные и инфекционные процессы, аллергические реакции, происходящие в брюшной полости, усиливают ее поражение, что в свою очередь усиливает приток жидкости в брюшину;
- неправильное питание;
- туберкулез;
- болезни аутоиммунного типа.
- 1 резкое повышение массы тела;
- 2 живот равномерно увеличивается в размерах, кожа его блестит (при большом количестве содержимого);
- 3 если объемы незначительны – область возле пупка становится плоской, а фланки живота начинают выпирать (иначе говорят, что живот стал, как у лягушки или похож на голову медузы);
- 4 начинается одышка;
- 5 пупочная грыжа;
- 6 геморрой;
- 7 варикозное расширение вен на ногах;
- 8 при длительном протекании болезни – появляются вены на животе.
При болезнях печени и сердца жидкость в брюшной полости набирается постепенно, не интенсивно. При воспалительных процессах или злокачественных опухолях – жидкость скапливается внезапно и резко. Второй вариант протекания болезни встречается намного реже, нежели первый.
- начальную – в брюшной полости скопилось не более пол литра свободной жидкости, наличие которой трудно определить визуально (на этой стадии водянка лечится с помощью диеты и контролем над потребляемым уровнем воды и соли);
- выраженную – живот увеличился в объеме, но мягкий (на этой стадии асцит тоже хорошо лечится, иногда применяют пункцию, а так от болезни можно избавиться с помощью средств народной медицины и диеты);
- терминальную (наряженную) – переходит в третью стадию со второй очень стремительно при несоблюдении диеты и не своевременном лечении (в животе скапливается жидкость в больших объемах (иногда до 25 литров), применять для лечения нужно лапароцентез в комплексе с приемами народной медицины и диеты.
При водянке рекомендуют соблюдать диету по Ависценне. По его наставлениям больной должен есть не много и заменить суп и борщ простым бульоном, сваренным из курятины (без шкурки), мяса кролика или нежирной телятины. Можно, также, варить его из рыбы, грибов или маслин. К бульону необходимо добавлять петрушку, майоран, сельдерей, корицу, имбирь, фенхель, хмели-сунели. Эти пряности и травы помогают раскрывать закупорки в организме, многие из них, непосредственно, положительно действуют на печень.
Крупы и каши необходимо заменить на орехи (особенно на арахис, фундук и грецкие орехи). Очень полезно орехи комбинировать с медом..
Из сладостей рекомендуется есть только домашнее варенье, желе, зефир.
Из фруктов, можно любые, но только в сушенном виде.
Рекомендованный объем жидкости, который нужно потребить за сутки – не более 1-го литра за сутки.
Вся пища должна быть варенной или приготовленной на пару и обязательно не соленой.
Для того, чтобы повысить эффективность медикаментозной терапии на третьей стадии или излечить асцит первой и второй стадии следует применять рецепты народной медицины:
- Чтобы вышла лишняя жидкость нужно пить мочегонное, но такое, которое не давало бы сильной нагрузки на почки и осложнений. Таким эффектом обладает отвар из сушеных стручков фасоли. Для приготовления 2-х литров отвара потребуется 2 столовых ложек измельченных стручков. Их нужно кипятить на протяжении четверти часа, дать остыть (за это время отвар настоится) и профильтровать. В день нужно пить 300 миллилитров за 3 приема. Для усиления эффекта берите 1 столовую ложку стручков фасоли и столько же рылец кукурузы. Способ приготовления и дозировка – аналогичны.
- Так, как асцит негативно влияет на работу сердца и вызывает различные его патологии, необходимо укреплять сердечную мышцу. Для этого нужно пить отваром из горицвета весеннего. Одну столовую ложку горицвета заливают 400 миллилитрами горячей воды. Отвар стоит готовить перед сном в термосе (так он за ночь настоится). Утром необходимо процедить отвар и выпить 1 столовую ложку. Перерыв между приемами – два часа. Методика приема настоя из горицвета: 3 через 4 (то есть необходимо 3 суток пить отвар каждых 2 часа по 1 ст. ложке, затем 4 суток давать организму отдых). Внимательно следите за дозировкой!
- Настои из петрушки и ее корня помогут восстановить клетки печени. Существует несколько полезных и высокоэффективных рецептов приготовления лечебных средств из петрушки. Первое – возьмите высушите траву петрушки, измельчите, отмерьте 2 столовых ложки и заварите в стакане горячей (обязательно кипяченой) воды. Настаивайте в закрытой посудине или термосе 2 часа, пейте по 100 миллилитров в день за 5 приемов. Второе – возьмите один корень петрушки или ¼ кг сушенной травы, поместите в железную мыску или кастрюльку, залейте литром вскипяченного молока и поставьте на водяную баню на пол часа. Дозировка точно такая же, как и в первом рецепте.
- Хорошо влияет на работу печени тыква. В свой рацион лучше включить тыквенную кашу или просто запеченную тыкву с добавлением корицы и сахара в небольших количествах.
- Сидеть чаще у костра, чтобы выпаривалась лишняя жидкость. Вышеуказанный Ависценн поддерживал эту методику лечения асцита.
- хрен, шпинат, щавель и лук с чесноком;
- бобовые культуры;
- редька и редиска;
- капуста (любого сорта и вида);
- алкогольные напитки, кофе (и все продукты, содержащие кофеин);
- острая, жирная, жаренная, соленая, кислая пища;
- нельзя есть свежеиспеченный хлеб, хлебобулочные изделия, приготовленные из сдобы или слоеного теста;
- супы и борщи, сваренные на жирном бульоне;
- куриные яйца стоит употреблять в ограниченном порядке (за неделю можно съедать максимум 3 яйца, причем варенных или приготовленный из них омлет на пару);
- твердый сыр соленых или острых сортов;
- все полуфабрикаты и консервы;
- перловка, пшено и остальные грубые каши, которые плохо развариваются.
Все эти продукты зашлаковывают организм или мешают работе почек и сердца, желудка, из-за чего лишняя жидкость не может выйти из организма, а, наоборот, задерживается в нем.
источник
Анестезия – местная, региональная, общая?
Возможность проведения того или иного метода анестезии могут привести хирурга к выбору способа герниорафии. Лапароскопическая пластика паховой грыжи обычно требует общей анестезии. Выбор анестезии обычно базируется на местных условиях госпиталя или персональных предпочтениях анестезиолога, поскольку современная общая анестезия считается безопасной для большинства пациентов. Финансовый фактор также может повлиять на выбор анестезии. Серьёзная сердечнососудистая и лёгочная патология может сделать выбор региональной или местной анестезии (с или без седации) более привлекательным. Иногда не так легко просчитать риск и выгоды: стоит ли риск ишемии яичка при третьем рецидиве паховой грыжи, опять оперируемой открыто, только того, чтобы избежать общей анестезии, необходимой для лапароскопической пластики, у больного с ишемической болезнью сердца? Сложно, не так ли?
Хотя грыжа встречается в любом возрасте, не является необычной ситуация, когда у старого и очень больного пациента грыжа является серьёзной проблемой качества жизни – обычно передвижения. Автоматический отказ от такого пациента из-за страха высокого риска осложнений – возможно, не мудрое и неправильное решение. Оптимизация терапевтического состояния пациента и выбор наиболее простой герниорафии, возможно, под региональной или местной анестезией, может обеспечить значительное улучшение его благополучия.
Болезненная грыжа, «грыжа спортсмена»
Связь между существующей грыжей и обусловленной ею болью сложна. Многие пациенты будут описывать дискомфорт в этой области, но сильная боль встречается редко. Однако, маленькие грыжи у молодых пациентов чаще вызывают болевой синдром даже без выпячивания. Распознавание причины боли в паховой области не всегда просто – УЗИ или другие визуализирующие методы исследования часто применяются для доказательства существующей грыжи. В отличие от большой грыжи, очевидной при физикальном исследовании за счёт перитонеального мешка с выбухающим абдоминальным содержимым, при маленьких грыжах через паховое кольцо часто выбухает только преперитонеальный жир. Это состояние обычно наблюдается у молодых атлетически сложенных пациентов, и его не так легко отличить от других, связанных со спортивной травмой нижней части живота, паховой области и таза (также запутанно именующихся «растяжение в паху» или «пубалгия»), или вызванных подъёмом тяжестей у чернорабочих.
Диагностика, решение в пользу операции и выбор метода герниорафии всё еще широко дебатируются хирургами, которые очень далеки от согласия. И хотя многие пациенты получат в конце концов облегчение от операции, часть из них будет продолжать испытывать хроническую боль (теперь она будет связана и с самой операцией) и служить причиной разочарования оперирующего хирурга.
Срочная операция при невправимой или ущемленной грыже ассоциируется со специфическими трудностями и осложнениями. Во-первых, экстренность ограничивает ваши возможности подготовить пациента к хирургическому вмешательству, и часто нужно оперировать очень больного и дряхлого пациента, которому, если бы не было непосредственного риска, нужно было бы сделать множество тестов и консультаций — если не отказать в хирургии вообще. Соответственно, послеоперационный, анестезиологический и связанный с самой операцией риск осложнений здесь значительно выше. Мало того, ужасны условия в области операции: ткани отёчны, анатомия неясна, риск инфекции, особенно при наличии ишемии кишки, очень высок – часто исключая возможность закрытия дефекта сеткой. В дополнение, эти операции выполняются в нерабочее время обычно менее опытными хирургами, так что повышенный риск развития осложнений, так же как и рецидива, очевиден.
Повышенное внутрибрюшное давление
Некоторые уже имеющиеся заболевания повышают риск формирования грыж, и также повышают риск хирургических осложнений и неудачи. Такие грыжи могут рассматриваться как «симптомы» (или «вторичные») – являющиеся симптомом другой патологии!
Высокое внутрибрюшное давление может быть результатом хронических запоров. Вы никогда не должны забывать о возможности скрыто протекающего рака толстой кишки с частичной обструкцией. Вы наверняка не хотите выполнить герниорафию и пропустить колоректальный рак, чтобы ваш умный коллега оперировал больного через месяц. И хотя рутинная колоноскопия перед герниорафией явно необязательна, никогда не забывайте спросить пациента о функции его кишечника (и каких-либо изменениях её. ),
Доброкачественная гипертрофия предстательной железы (ДГПЖ) и обструктивные мочевые симптомы также важны для распознавания перед хирургией грыжи. Кроме повышенного риска рецидива, имеется более высокая вероятность послеоперационной задержки мочеиспускания (смотрите Главу 26). Если симптомы подозрительны, или диагноз ДГПЖ уже существует, убедитесь в оптимальности лекарственного лечения, и всегда спрашивайте уролога, не планируется ли операция на простате. Если это так – возможно, её лучше сделать до герниорафии (или иногда как комбинированную процедуру).
Хронический кашель, вероятно, ведёт к самому большому повышению внутрибрюшного давления, и является в большой мере причиной рецидива грыж. Оптимизация медикаментозного лечения и прекращение курения являются важными мероприятиями, но только частью эффективны – знаете ли вы какого-либо курильщика, который на самом деле бросил курить перед операцией по поводу грыжи?
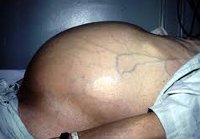
Хронический асцит является значительной проблемой. Он часто ведёт к образованию грыжи (выбухание пупка в основном). Асцит обычно является манифестацией серьёзного заболевания – терминальной стадии сердечной недостаточности или запущенного цирроза печени, что относит пациента в группу высокого риска для операции. Коррекция грыжи при асците может привести к инфицированию асцитической жидкости (и, в свою очередь, к печёночной недостаточности) и высокой вероятности рецидива грыжи – это в случае, если пациент не умрёт! Медикаментозная оптимизация состояния больного и «подсушивание» асцита – обязательные меры перед попыткой операции, даже если она только рассматривается. Напряжённое выпячивание грыжи, ведущее к разрыву кожи и подтеканию асцитической жидкости, является опасным осложнением, которое часто ведёт к инфицированию асцита и смерти больного. В таком случае трудно отказаться от искушения ушить грыжу, но без медикаментозной оптимизации (спросите о возможности трансъюгулярного внутрипеченочного портосистемного шунтирования (TIPS), если это необходимо) «простая» герниорафия может только ускорить гибель пациента.
Ожирение – нет необходимости напоминать вам, что ожирение вызывает хроническое повышение внутрибрюшного давления (АКС, индуцированный суррогатной пищей ☺) и является огромным фактором риска развития грыж, высокой частоты рецидива и операционных осложнений. «Я устраню вашу грыжу, только если сбросите 15 кг веса» — часто говорим мы, но в конце концов сдаёмся.
Лучший способ избежать послеоперационных осложнений – совсем избежать хирургического вмешательства (по цене осложнений, связанных с самой патологией, как ущемлённая грыжа, например). Помните: не все грыжи нуждаются в операции. Существуют доказательства того, что риск ущемления малых бессимптомных паховых грыж очень мал, и он фактически ниже риска самой операции. Поэтому маленькая грыжа, выявленная «случайно» при рутинном врачебном осмотре, ещё не является показанием к хирургии. Плановое наблюдение для выявления увеличения грыжевого выбухания или появления симптомов — оправданный подход в данной ситуации.
Однако, некоторые бессимптомные грыжи имеют склонность к ущемлению (например, бедренные грыжи), и выжидательная подход в таких случаях не является лучшим выбором. Для других грыж данные не совсем ясны, и необходим определённый опыт и здравый смысл для оценки соотношения риск/польза в каждом отдельном случае. Инцизионные и поясничные грыжи с широкими воротами, возможно, имеют
небольшой риск ущемления, но решение об операции должно приниматься индивидуально для каждого пациента с учётом его пожеланий – здесь нелегко рекомендовать протоколы.
Различия между интраоперационными трудностями, случайностями и осложнениями очень расплывчаты. Некоторые операции более сложны, другие имеют «плохое» начало (например, очень большая ущемлённая грыжа), а третьи требуют принятие решений, которые в иных ситуациях могут быть рассмотрены как осложнения (например, иссечение пупка при хирургии пупочной грыжи или выполнение плановой орхиэктомии как составной части хирургии большой рецидивирующей грыжи). Ожидаемые трудности, включённые в информированное согласие, с открытым и честным объяснением операционного решения и условий, которые привели к такому решению, помогут пациенту и его семье принять то, что было сделано, и могут смягчить гнев, который в иных условиях приводит к возбуждению судебного дела.
Определение грыжи с «застрявшим» содержимым отчасти запутано. Когда грыжевое содержимое не может быть легко вправлено обратно в брюшную полость, это состояние может быть острым (ущемление) или хроническим (невправимость), а содержимое может иметь нарушение кровоснабжение («странгуляция») или не иметь. Содержимое, выбухающее через грыжевой дефект, может подвергаться опасности, если оставить его без лечения (кишка, что ведёт к непроходимости или перфорации), или просто быть болезненным (преперитонеальный жир или сальник). Поэтому решение об операции должно быть принято достаточно быстро, чтобы избежать осложнения, исходящего из ущемления содержимого грыжи, но не слишком поспешно — как при маленькой пупочной грыже с ущемлённым жиром у беременной женщины, или большой хронически невправимой грыже у очень старого и хилого пациента, где предпочтительнее подождать лучшего времени суток, чем полночь, если оперировать вообще.
Экстренная операция при ущемлённой грыже может вести к осложнениям, связанными с содержимым или с самой герниорафией. Содержимое ущемлённой грыжи должно быть тщательно исследовано для выявления ишемии, которая, возможно, потребует резекции кишки, если кровоснабжение не восстанавливается после устранения ущемления. Однако, иногда (во время экстренной операции при паховой грыже) содержимое мешка ускользает в брюшную полость прежде, чем хирург успеет оценить его состояние – и это часто случается после введения мышечных релаксантов на вводной части общей анестезии. С целью избежать пропущенной ишемии кишки, особенно в случае повышенного риска, как при длительном ущемлении, или наличии кровянистой жидкости в грыжевом мешке, должны быть предприняты меры к извлечению и исследованию кишки через вскрытый брюшинный мешок. Если последнее оказалось трудным или невозможным, применяется лапароскопия (через открытый грыжевой мешок в паховой области или через пупок) для осмотра кишки перед завершением герниорафии. Другим способом будет мини-лапаротомия, обычно адекватная для решения проблемы «ускользнувшей» кишечной петли. Помните: пропущенная ишемизированная петля кишки может привести к развитию ишемической стриктуры или даже катастрофической перфорации через несколько дней.
Если обнаружена ишемия кишки в сочетании с воспалительным процессом, что нуждается в резекции кишки, использования сетки обычно избегают из-за страха инфекции сетки. Однако, первичное ушивание
грыжи без сетки, особенно при отёчных и рыхлых тканях, несёт в себе высокий риск рецидива. Поскольку по поводу применения сетки в острых ситуациях всё еще продолжаются горячие дебаты, и им не видно конца, не существует табу для использования сетки у правильно подобранных больных, особенно если не требовалось резекции кишки. С другой стороны, имейте в виду, что у большинства пациентов с первичной герниорафией без применения сетки никогда не будет рецидива. Мы надеемся, что вы знаете, как делать правильную герниорафию без сетки при любой грыже! Однажды вам это может понадобиться.
Вправление ущемленного содержимого грыжи, если оно не некротизировано, должно быть нежным. Обычно требуется расширение грыжевого дефекта, что намного предпочтительней случайного разрыва кишки и вытекания её содержимого. Ложное вправление – это термин, используемый для описания случаев, когда содержимое грыжи вправляется вместе с грыжевым мешком и ущемляющим кольцом, всё ещё сдавливающих содержимое после перемещения в брюшную полость. Это необычное осложнение более вероятно при операции по поводу большой многокамерной инцизионной грыжи. Оно было чаще в старые времена, когда хирурги пытались вправить острую ущемлённую паховую грыжу под седацией. Сейчас мы знаем, что болезненная острая ущемлённая паховая грыжа подлежит операции!
Posted on Jan. 21st, 2015 at 08:23 am | Link | Leave a comment | Share
источник