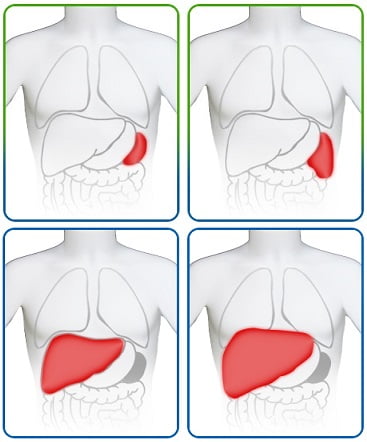
Гепатоспленомегалия – сочетанное значительное увеличение печени и селезенки, свойственное ряду заболеваний.
Синоним: гепатолиенальный синдром, печеночно-селезеночный синдром.
Внимание! Фотография шокирующего содержания.
Для просмотра нажмите на ссылку.
Наиболее часто гепатоспленомегалия формируется на фоне следующих состояний:
- заболевания печени острого и хронического характера (прежде всего, вирусные гепатиты, цирроз);
- патологии селезенки;
- хронический инфекционный процесс (в том числе глистная инвазия);
- обменные нарушения (амилоидоз, гемохроматоз);
- заболевания крови (лимфогранулематоз, гемолитическая анемия, лейкоз);
- хроническая сердечная недостаточность и заболевания сердечно-сосудистой системы, к ней приводящие;
- нарушение кровообращения в системе воротной вены.
Самая распространенная причина развития гепатоспленомегалии у детей – гемолитическая болезнь новорожденных, реже – онкологические заболевания и внутриутробные инфекции.
В начале заболевания может быть увеличен только один из органов – печень (гепатомегалия) или селезенка (спленомегалия). Однако поскольку у них общие кровообращение и лимфоотток, по мере прогрессирования патологии увеличивается и второй орган.
Для ранних стадий гепатоспленомегалии характерно увеличение размеров печени и селезенки с незначительным уплотнением паренхимы. В дальнейшем на первый план выходят клинические проявления функциональной несостоятельности этих органов. О далеко зашедшем патологическом процессе свидетельствуют асцит [накопление свободной жидкости (выпота) в брюшной полости] и изменения в работе свертывающей системы крови.
Клинические проявления гепатоспленомегалии:
- неприятные ощущения в правом подреберье;
- иктеричность склер, желтушная окраска кожных покровов и слизистых оболочек;
- чувство распирания в области печени и селезенки;
- увеличение размеров живота;
- повышенная кровоточивость (спонтанные кровотечения и гематомы, кровотечения, сила и длительность которых не соответствуют поводу, их вызвавшему).
Осложнениями гепатоспленомегалии являются кровотечения и асцит. Оба этих состояния могут принимать жизнеугрожающий характер.
У детей гепатоспленомегалия может как протекать бессимптомно, проявляя себя лишь внушительными размерами органов, так и сопровождаться резким нарушением общего состояния, что требует безотлагательного проведения корригирующих мероприятий.
Гепатомегалия не вызывает диагностических сложностей и устанавливается на основании увеличения селезенки и печени, определяемого физикально (при осмотре, пальпации). Цель диагностики при гепатоспленомегалии – выявление первичного патологического процесса, то есть состояния, ее вызвавшего. Для этого используются:
- лабораторные методы (общий и биохимический анализ крови и мочи, определение концентрации печеночных ферментов);
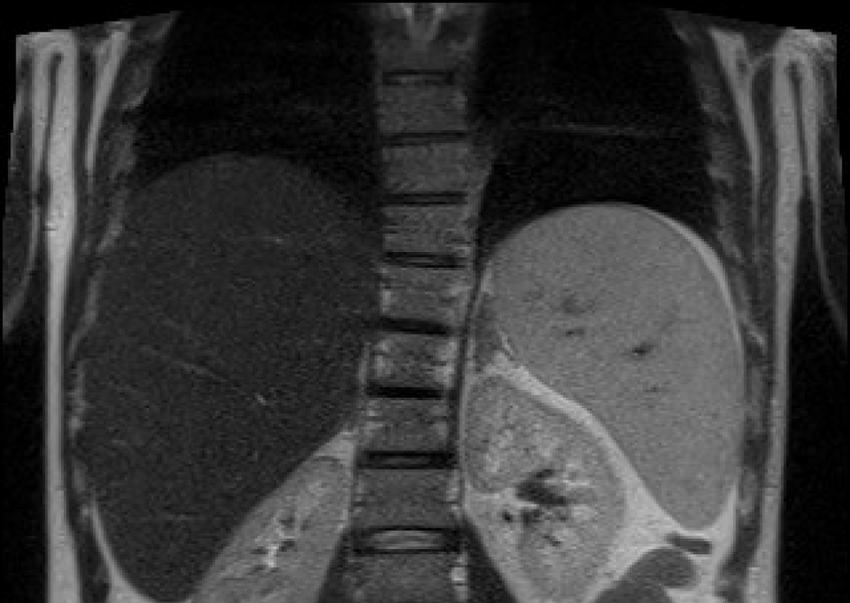
- визуализация (ультразвуковое исследование селезенки и печени, компьютерная томография, ангиография сосудов печени);
- инвазивные исследования (биопсия печени и селезенки, пункция костного мозга и лимфатических узлов).
Терапия гепатоспленомегалии состоит в коррекции основного заболевания.
В зависимости от причины, вызвавшей увеличение печени и селезенки, проводятся:
- дезинтоксикационная терапия;
- гормонотерапия;
- курс противовирусных средств, гепатопротекторов, иммуномодуляторов;
- симптоматическая терапия.
Самая распространенная причина развития гепатоспленомегалии у детей – гемолитическая болезнь новорожденных, реже – онкологические заболевания и внутриутробные инфекции.
Профилактика гепатоспленомегалии состоит в предотвращении первичных заболеваний, одним из симптомокомплексов которых выступает гепатолиенальный синдром.
Осложнениями гепатоспленомегалии являются кровотечения и асцит. Оба этих состояния могут принимать жизнеугрожающий характер.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его «мотор» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Люди, которые привыкли регулярно завтракать, гораздо реже страдают ожирением.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
Средняя продолжительность жизни левшей меньше, чем правшей.
Вес человеческого мозга составляет около 2% от всей массы тела, однако потребляет он около 20% кислорода, поступающего в кровь. Этот факт делает человеческий мозг чрезвычайно восприимчивым к повреждениям, вызванным нехваткой кислорода.
По статистике, по понедельникам риск получения травм спины увеличивается на 25%, а риск сердечного приступа – на 33%. Будьте осторожны.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Согласно исследованиям ВОЗ ежедневный получасовой разговор по мобильному телефону увеличивает вероятность развития опухоли мозга на 40%.
Кроме людей, от простатита страдает всего одно живое существо на планете Земля – собаки. Вот уж действительно наши самые верные друзья.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.
Если вам срочно нужна помощь стоматолога, или вы занимаетесь подбором постоянного специалиста для себя и семьи, пройдите по ссылке, и вы обязательно найдете под.
источник
Гепатоспленомегалия представляет собой вторичный синдром, который сопровождает развитие многих патологий гепатобилиарной системы. Он проявляется одновременным увеличением размеров печени и селезенки. Клиническая картина зависит от той причины, которая привела к развитию подобного состояния.
В целом всегда есть ряд общих симптомов, а именно — болезненность живота при пальпации, ощущение тяжести в подреберьях и эпигастральной области. Для уточнения диагноза назначают УЗИ (а иногда и МРТ) органов брюшной полости, поскольку так можно увидеть их увеличение. По результатам анализов назначается комплексная терапия.
Гепатоспленомегалия развивается как у взрослых, так и у детей. Но у малышей в возрасте до 3 лет она встречается чаще. Это обусловлено высоким риском внутриутробной инфекции.
Часто патология проявляется смазанными симптомами и обнаруживается случайно, когда пациента обследуют на предмет других заболеваний. Обычно в медицине гепатоспленомегалию не рассматривают как отдельную проблему — только как синдром, характерный для той или иной болезни.
Основные причины гепатоспленомегалии — различные патологии, хотя не все они в равной степени опасны. У детей болезнь может проходить сама по себе, даже если причиной была инфекция. Но если увеличение печени и селезенки сохраняется в течение длительного времени, то необходимо как можно быстрее обратиться к врачу.
Все причины заболевания сводятся к следующим факторам:
- болезни, вызванные паразитарной инвазией, включая бруцеллез или даже малярию;
- хронические инфекционные заболевания, в том числе мононуклеоз;
- поражения печени (гепатиты, холестаз, развитие опухолей);
- сердечно-сосудистые заболевания (ишемическая болезнь сердца, гипертония, сердечная недостаточность хронического типа);
- патологии, при которых возникает нарушение обмена веществ;
- заболевания крови, включая лимфогранулематоз и гемолитическую анемию;
- аномалии сосудов печени.
У детей младшего возраста часто причиной являются внутриутробные инфекции и онкологические заболевания, у новорожденных — гемолитическая болезнь. Механизм развития патологии таков, что сначала может увеличиваться только селезенка (при болезнях кровеносной системы) или только печень (при гепатите). Затем, по мере развития заболевания, в процесс вовлекаются оба органа, поскольку они связаны общей системой кровоснабжения и иннервации.
Классификация в основном проводится в зависимости от причин, вызвавших заболевание.
В педиатрии выделяют так называемую реактивную гепатоспленомегалию, которая развивается у малышей как реакция на острые воспалительные процессы, протекающие на данный момент в организме. В этом случае синдром носит временный характер. Это подчеркивает и известный педиатр Евгений Комаровский.
Нужно устранить саму причину заболевания, то есть разобраться с воспалительным очагом. Запускать ситуацию нельзя, так как при длительном течении гепатоспленомегалии, несмотря на высокие компенсаторные способности организма ребенка, могут возникать необратимые изменения в структуре печени и селезенки, связанные с разрастанием определенного типа тканей, что нарушит функцию органов.
Также гепатоспленомегалию можно классифицировать по степени выраженности. Например, выделяется умеренная форма заболевания, при которой основные симптомы выражены слабо, органы увеличены незначительно. Но бывают и более тяжелые случаи. Диагностировать конкретную патологию и установить причину заболевания сможет только врач.
Основные симптомы гепатоспленомегалии — увеличение в размерах печени и селезенки. Но к этому добавляются признаки фонового заболевания, которое и вызвало это увеличение:
Характер увеличения органов зависит от того, каким заболеванием оно вызвано. При онкологии или вирусном гепатите происходит быстрое увеличение печени, селезенки – медленнее. При циррозе или тромбозе селезеночной вены наблюдается значительный рост именно этого органа. Тромбоз может сопровождаться внутренним желудочно-кишечным кровотечением; в этом случае в каловых массах видны примеси крови. В случае с варикозным расширением вен, питающих пищевод, размеры селезенки сильно уменьшаются, что связано со снижением давления в сосудах.
Если гепатоспленомегалия протекает изолированно, то она проявляется только чувством тяжести справа или слева под ребрами. Иногда размеры органов увеличиваются настолько, что становится видно образование округлой формы, которое выступает из-под реберной дуги с соответствующей стороны (селезенки или печени).
Важную роль играет правильная диагностика заболевания. Его первые признаки различимы во время планового осмотра методами пальпации и перкуссии (то есть выстукивания). Но врач все равно должен отправить пациента на дополнительное обследование.
Нужно сделать УЗИ, чтобы оценить состояние органов брюшной полости; в сложных случаях понадобится сделать МРТ печени и желчевыводящих путей. Тогда можно не только сказать, насколько сильно увеличились селезенка и печень в размерах, но и в каком состоянии находятся другие органы брюшной полости, нет ли дополнительных патологий.
В самых сложных случаях может потребоваться пункционная биопсия печени, которую выполняют с помощью специальной тонкой иглы. Метод позволяет забрать материал для гистологического исследования. Это так называемая инвазивная методика, но ее стараются применять с минимальным дискомфортом и болезненностью для пациента.
Может использоваться ангиография. В ходе данной процедуры в сосуды печени вводят специальное вещество с рентгеноконтрастными свойствами, что позволяет установить нарушения кровотока, если таковые есть.
Терапия при заболевании у детей и взрослых схожа, за исключением дозировки лекарств, которую рекомендует доктор. Если наблюдается только изолированная гепатоспленомегалия, а клинические проявления других заболеваний отсутствуют, то в течение трех месяцев непосредственно лечение не назначается, а вместо этого будут просто контролироваться основные параметры печени и селезенки.
Если за это время не появятся признаки других патологий, а печень и селезенка не уменьшатся в размерах, то пациента госпитализируют, чтобы провести дополнительные обследования и определиться с тактикой лечения.
Часто умеренную гепатоспленомегалию можно лечить дома. Для устранения болевых симптомов назначают спазмолитики — Но-шпу, Дибазол и т. д. Применяют желчегонные препараты – Холосас или Сорбит.
Одновременно назначается дезинтоксикационная терапия. Она необходимо в тех случаях, когда гепатоспленомегалия вызвана инфекционными заболеваниями. Обычно для этих целей вводят внутривенно раствор аскорбиновой кислоты, глюкозы и кокарбоксилазы; также назначается реополиглюкин. Эти средства помогают вывести из организма токсины, которые накапливаются из-за того, что нарушается функция печени. Когда развитие болезни обусловлено вирусами, назначается Ацикловир, Интерферон и другие препараты того же типа.
Если одновременно развивается воспалительный процесс, то применяется гормональная терапия, — прописывают Преднизолон. Дозировку назначают индивидуально в зависимости от массы тела.
Всегда прописывают препараты, которые защищают клетки печени — гепатопротекторы; чаще всего это Эссенциале или Карсил.
Если синдром вызвал нарушения работы кишечника, стоит подумать о курсе препаратов от дисбактериоза. Линекс содержит полезные бактерии и помогает предотвратить запоры. С учетом того, что усваиваемость питательных веществ из продуктов также становится хуже, принимают и витаминные комплексы.
В более серьезных случаях, при наличии гематологических заболеваний, назначается химиотерапия. Возможна и операция по пересадке костного мозга. Гепатоспленомегалия — достаточно опасный синдром, и оставлять его без внимания, откладывая обращение к врачу, или же заниматься самолечением нельзя ни в коем случае.
Обязательно нужно соблюдать диету, которая назначается в подобных случаях. Из рациона устраняются:
- острая, соленая, жирная пища;
- жареные блюда;
- полуфабрикаты;
- субпродукты;
- специи и приправы;
- газированные напитки и алкоголь;
- зелень, редис, лук, чеснок
Рекомендуется снизить калорийность питания за счет употребления жиров растительного происхождения и легкоусвояемых углеводов, которые содержатся в различных сладостях.
- кисломолочные продукты (но не цельное молоко — его можно применять только для добавления в готовящиеся блюда);
- нежирные сорта мяса и рыбы;
- каши из цельнозерновых круп;
- овощи (только нейтральные: кабачки, морковь, тыква – их подают только в отварном виде или качестве пюре);
- супы (желательно вегетарианские, без бульона, можно с добавлением круп);
Из фруктов можно готовить желе, но не с сахаром, а с его заменителем. Рекомендуется добавить в рацион запеченные яблоки или кисель. Но слишком кислые фрукты или ягоды употреблять нельзя.
Все блюда подаются теплыми, но не горячими. В зависимости от сопутствующего заболевания и его степени, иногда их следует готовить в жидком или полужидком виде (при остром гепатите), в других ситуациях их достаточно просто измельчать. В основном такое лечебное питание направлено на то, чтобы восстановить функции печени.
источник
Гепатоспленомегалия – это одновременное увеличение параметров селезенки и печени, имеющих общий путь оттока лимфатической жидкости, венозной крови и иннервацию. На самом деле в своей практической деятельности врачи не применяют диагноз «гепатоспленомегалия», так как увеличение метрических параметров печени и селезенки является лишь проявлением основной патологии. Таким образом, целесообразно применять термин «синдром гепатоспленомегалии», включающий целый спектр клинических и патоморфологических признаков.
Гепатоспленомегалия у взрослых может провоцироваться различными патологическими изменениями в организме человека и каждое из них относится к одной из основных этиопатогенетических категорий. Первую и основную категорию патологических состояний, приводящих к нарушению оттока венозной крови по неизмененной системе воротной вены, составляют диффузные заболевания печени в виде цирроза, гепатита, жирового гепатоза. Также на процесс венозного кровообращения может оказывать негативное влияние любая кардиальная патология, сопровождающаяся хронической застойной сердечной недостаточностью.
Не так часто встречается инфекционная природа гепатоспленомегалии, однако при наличии инфекционного поражения организма возбудителями малярии, бруцеллеза, лейшманиоза и инфекционного мононуклеоза возрастает риск развития диффузных изменений в паренхиме печени и селезенки, неизбежно провоцирующие увеличение их размеров. Изолированная гепатоспленомегалия печени имеет место при заболеваниях, сопровождающихся метаболическими нарушениями в виде амилоидоза и гемохроматоза.
Несмотря на все многообразие клинических проявлений гепатоспленомегалии, существует единственный абсолютный диагностический критерий, подтверждающий наличие данного патологического состояния у пациента – значительное или умеренное увеличение параметров селезенки и печени.
Пациенты, страдающие гепатоспленомегалией, чаще всего жалуются на наличие постоянного дискомфорта, тянущие боли в проекции подреберья справа, а также усиление этих болевых ощущений при резкой смене положения тела. Следует учитывать, что умеренная гепатоспленомегалия в большинстве случаев не сопровождается появлением специфических клинических симптомов, и обнаружение факта наличия увеличенных размеров селезенки и печени у пациента приходится на момент инструментального обследования больного (ультразвуковое сканирование брюшной полости, компьютерная томография).
При рассмотрении патогенеза развития гепатоспленомегалии устанавливается закономерность в упорядоченности увеличения размеров печени и селезенки. Практически в 80% случаев у пациента отмечается первичное увеличение размеров печени (в первую очередь левой ее доли), так как основную категорию больных с гепатоспленомегалией составляют лица, страдающие хроническими диффузными изменениями органов гепатобилиарной системы. В этой ситуации развитие гепатоспленомегалии носит вторичный реактивный характер. Единственной ситуацией, при которой отмечается первичное и даже изолированное увеличение параметров селезенки являются имеющиеся у больного системные заболевания крови в виде лейкоза, лимфогранулематоза и гемолитической анемии, так как селезенка относится к главным структурам ретикулоэндотелиальной системы.
В клинической симптоматике гепатоспленомегалии у больных на первый план выступают не симптомы, связанные с увеличением размеров печени и селезенки, а проявления фонового заболевания, являющегося провокатором развития данных изменений. Так, при хронической сердечной недостаточности застойного характера гепатоспленомегалия часто сочетается с асцитом. Наличие свободной жидкости в брюшной полости, кстати, затрудняет проведение инструментального обследования пациента и негативно влияет на определение достоверных размеров селезенки и печени.
В ситуации, когда гепатоспленомегалия развивается на фоне диффузного поражения паренхимы печени, клиническая симптоматика зависит от интенсивности холестатического и цитолитического синдромов. Чаще всего в этих случаях у пациентов отмечается выраженный желтушный синдром, а также астеновегетативный симптомокомплекс.
Синдром гепатоспленомегалии, возникающий на фоне имеющейся у больного патологии крови, сопровождается развитием геморрагического симптомокомплекса, главным проявлением которого является повышенная кровоточивость.
Выявление у пациента косвенных признаков гепатоспленомегалии в виде обнаружения увеличения размеров печени при проведении пальпации или перкуссии, наличие визуальных изменений кожных покровов и других клинических проявлений, должно сопровождаться дальнейшим обследованием пациента. Для уточнения этиологии возникновения гепатоспленомегалии наибольшей информативностью обладают лабораторные методы диагностики (биохимический анализ крови с определением показателей функции печени, анализ крови с подсчетом основных кровяных клеток и миелограмма, позволяющие исключить или подтвердить наличие патологии кроветворной системы, определение специфических вирусных и онкологических маркеров в крови).
С целью уточнения наличия изменений структуры увеличенных органов целесообразно применять инструментальные методы визуализации. Так, при проведении ультразвукового сканирования удается обнаружить объемные новообразования в увеличенных органах, изменения диффузного характера, а также оценить наличие повреждения общей архитектоники не только печени и селезенки, но и других органов брюшной полости. Для более точного исследования структуры увеличенного органа целесообразно применять лучевые методы визуализации (компьютерная томография). Контрастная ангиография позволяет исследовать причины нарушения венозного кровообращения в печени и селезенке, в частности в системе воротной вены.
В ситуациях, когда после применения инструментальных и лабораторных методов у лечащего врача остаются вопросы и сомнения по поводу природы возникновения гепатоспленомегалии, необходимым является выполнение чрескожной тонкоигольной биопсии увеличенных органов с дальнейшей морфологической верификацией диагноза.
Развитие гепатолиенального синдрома в детском возрасте может быть спровоцировано как острой патологией, так и являться проявлением какого-либо хронического заболевания. При обнаружении факта наличия у ребенка увеличенных размеров селезенки и печени большинство врачей затрудняются в выборе правильной тактики ведения данной категории пациентов. Этот факт объясняется недостаточной информированностью лечащих специалистов-педиатров, а также малым количеством научных исследований в этой области. Основную группу риска по развитию гепатоспленомегалии в педиатрии составляют пациенты в возрасте до трех лет, так как в этот период у ребенка отмечается максимальный контакт с инфекционными агентами, которые являются самой частой причиной развития данной патологии.
Для того чтобы оценить увеличены ли печень и селезенка у ребенка, необходимо иметь нормативную базу в отношении нормальных размеров данных органов, но до настоящего времени таких четких нормативных данных не имеется. Среди этиологических факторов, провоцирующих развитие гепатоспленомегалии у детей в период новорожденности и ранний грудной период, чаще всего встречаются различные врожденные аномалии в виде врожденных кист, объемных новообразований, а также врожденного фиброза. На развитие гепатоспленомегалии у детей в меньшей степени оказывает влияние изменения холестатического характера. Частым провокаторами гепатолиенального синдрома в детском возрасте являются иммуноопосредованные заболевания и в этой ситуации первично увеличиваются размеры селезенки, как главной составляющей ретикулоэндотелиальной системы.
Отдельную категорию пациентов в педиатрической практике составляют дети, у которых наблюдается так называемая «реактивная гепатоспленомегалия», развивающаяся остро в качестве макрофагальной реакции в ответ на острые воспалительные процессы, происходящие в организме. В этой ситуации синдром гепатоспленомегалии имеет преходящий характер и самостоятельно нивелируется после устранения воспалительного очага. В случае длительного течения гепатолиенального синдрома, у ребенка формируются необратимые изменения структуры печеночной и селезеночной паренхимы в виде разрастания интерстициального матрикса, что неизбежно провоцирует нарушение основных функций органов.
Несмотря на то, что сам по себе факт увеличения печени и селезенки не является угрожающим для жизни ребенка состоянием, обнаружение гепатоспленомегалии является основанием для дальнейшей верификации основной патологии. Уже при первичном рутинном осмотре в арсенале каждого врача есть методики, применяя которые можно определить наличие гепатоспленомегалии у ребенка. Для этого достаточно овладеть правилами проведения пальпационного и перкуссионного обследования брюшной полости пациента. Для уточнения гепатоспленомегалии применения данных методик недостаточно и необходимо использовать инструментальные методы визуализации.
Залогом успешного лечения синдрома гепатоспленомегалии является проведение адекватного курса этиопатогенетической терапии, то есть нормализация метрических параметров печени и селезенки возможна только после устранения причин их возникновения. Так, при гепатоспленомегалии, возникающей на фоне вирусного поражения печени, основополагающим звеном в лечении является применение курса противовирусной терапии, как основы лечения гепатита вирусной этиологии. При застойной сердечной недостаточности, одним из проявлений которой считается гепатоспленомегалия, основополагающее лечение заключается в применении диуретических средств (Фуросемид по 40 мг 1 раз в сутки), лапароцентеза при массивном асците.
Медикаментозное лечение синдрома гепатоспленомегалии заключается в применении средств дезинтоксикационного, глюкокортикостероидного ряда, а также симптоматической терапии. Дезинтоксикационная терапия при гепатоспленомегалии заключается в применении парентерального введения Реополиглюкина в объеме 400 мл или Гемодеза в объеме 300 мл. Лечение основного фонового заболевания, которое спровоцировало развитие гепатоспленомегалии должно дополняться средствами базальной терапии в виде иммуномодуляторов (ингаляционное введение Интерферона, 1 ампулу которого необходимо растворить в 10 мл воды). Следует учитывать, что при аутоиммунной природе гепатоспленомегалии напротив следует применять терапию иммунодепрессантами (пероральный прием Имурана в расчетной дозе 2 мг на 1 кг веса пациента).
С целью устранения холестатических проявлений у больного, страдающего гепатоспленомегалией, рекомендуется непродолжительное применение средств группы холеспазмолитиков (Но-шпа в суточной дозе 0,08 г), а также желчегонных средств (Холосас по 5 мл 3 раза в сутки), при условии отсутствия конкрементов в просвете желчного пузыря и желчных протоках. В качестве дополнительных средств в лечении синдрома гепатоспленомегалии активно применяется гепатопротекторные средства (Гептрал по 0,8 г в сутки перорально), восстанавливающие архитектонику печени, в сочетании с пробиотическими лекарственными средствами (Лацидофил по 2 капсулы трижды в сутки).
Гепатоспленомегалия – какой врач поможет ? При наличии или подозрении на развитие гепатоспленомегалии следует незамедлительно обратиться за консультацией к таким врачам как терапевт, гастроэнтеролог, гематолог и инфекционист.
источник

Гепатоспленомегалия – это не отдельное заболевание, а синдром, который проявляется в виде одновременного увеличения в размере печени и селезенки. Эти органы связаны друг с другом воротной веной и имеют одинаковые пути иннервации, и у них есть общие лимфатические ходы для выведения жидкости. Этот синдром говорит о наличии болезни одного из внутренних органов. Проявляться может такими симптомами как боль в животе при надавливании пальцами, покалывания в области ребер и эпигастрии, сопровождающиеся с чувством тяжести. Проявление симптомов синдрома гепатоспленомегалии напрямую будет зависеть от заболевания внутреннего органа, который является источником болезни.
Обнаружить то, что печень и селезенка увеличились в размере, можно при Ультразвуковом обследовании или при Компьютерной Томографии, а также с помощью пальпации и перкуссии.
К сожалению, такой синдром гепатоспленомегалия может возникнуть и у взрослых и у ребенка. Часто этот синдром наблюдают у новорожденных младенцев и детей в возрасте до трех лет. Гепатоспленомегалия начинает проявляться у малыша еще во внутриутробном нахождении, причиной может стать наличие инфекции или онкопатологии, а также при болезни внутренних органов. Дети, более старшего возраста, могут испытывать этот синдром при неправильном питании, если много употребляют жирной пищи. А еще в период активного роста ребенка, когда внутренние органы растут и формируются.
Очень важно найти основное заболевание, которое дало осложнения на печень и селезенку, и вылечить его. В таком случае эти органы сами смогут вернутся к нормальным размерам и ребенку уже ничем не будет опасным в дальнейшем развитии.
Начальные симптомы, которые могут возникнуть при синдроме гепатоспленомегалии не должны остаться без внимания. Особенно если они доставляют некий дискомфорт и проявляются продолжительное время. Во время выявленное заболевание поможет избежать сложного и длительного лечения. Симптомы, которые могут проявиться:
- ощущение тяжести и расширения, которые появляются со стороны левого и правого подреберья,
- отечность (асцит) живота и увеличение его в размере из-за скопления в нем жидкости,
- боль в месте расположения печени,
- желтуха. Кожные покровы и слизистые глаз могут стать желтыми,
- опухолевое образование под правым подреберьем, которое может перемещаться при дыхании, может сопровождаться болевым ощущением
Возникнуть синдром гепатоспленомегалии может по нескольким причинам, основные из них, выделяют такие:
- Острые или хронические заболевания печени, при которых нарушается кровообращение. К таким болезням печени относят: диффузное воспаление печени, цирроз, фиброз, холестаз, киста печени, гепатит.
- Хронические заболевания сердечно-сосудистой системы (сердечная недостаточность, констриктивный перикардит, порок сердца, гипертония, порок сердца),
- Инфекционные заболевания, инвазии (мононуклеоз, малярия, брюшной тиф),
- Тяжелые заболевания крови (анемия в тяжелой форме, лейкоз)
- Наследственность.
У здорового человека печень имеет гладкий, ровный край, а если есть нарушения связанные с болезнью, то при пальпации может ощущаться затвердения, округление, бугристость или рыхлость органа. Увеличиваться в размере печень и селезенка одновременно, а могут поочередно, смотря какой орган дал «сбой» в работе и на что пошла больше нагрузка.

Печень – это «фильтр» нашего организма, она очищает его от токсинов, насыщает кровь нужными ферментами и другие функции выполняет. Если на печень оказывает влияние большое количество раздражителей, токсинов или других вредных веществ, то она начинает активно их выводить, это может спровоцировать гепатоспленомегалию, то есть увеличение ее в размере и нарушению ее работы.
Лечение диффузного изменения печени обычно дает положительные результаты, если во время выявить источник заболевания. Если источником отравления печени является вирусная инфекция, то назначают противовирусные и антибактериальные препараты.
Кровь тоже нуждается в очищении от токсинов. И в комплексе с общим лечением врач назначает прием витаминов, для быстрого восстановления организма.

- Гепатиты А, В, С
- Цирроз – нарушение работы печени, при котором происходит разрушение целостного эпителия органа, не поддается восстановлению,
- Гепатоз ,
- Печеночная недостаточность – при этом состоянии печень не в полной мере выполняет свои функции,
- Киста печени,
- Доброкачественные и злокачественные опухоли на печени, рак
- Фиброз – когда здоровые клетки печени постепенно заменяются соединительной тканью.
Симптомы, которые могут проявляться на ранней стадии болезни печени, они практически одинаковые у мужчин и женщин и проявляются так:
- Эмоциональное напряжение – при этом проявление гнева, раздражения, быстрая утомляемость,
- Постоянно повторяющиеся простудные заболевания,
- Гипертония,
- Лишний вес,
- Боль в правом боку, часто ноющая или усиленная,
- Желтуха, когда слизистые оболочки глаз и цвет кожи имеют желтоватый оттенок,
- Кожные изменения (красные стопы и ладони, сосудистые звездочки)
- Тошнота, иногда с рвотой,
- Горечь во рту,
- Темная моча и жидкий кал,
- Метеоризм
- Нарушение менструального цикла у женщин, а у мужчин может начаться импотенция.
Лечение назначает индивидуально каждому больному его лечащий врач, исходя из результатов обследования и анализов. К большому огорчению, но большинство болезней печени очень трудно лечить. Многие из них не поддаются медикаментозному лечению, так как восстановить печень полностью не возможно. Но поддержать все-таки можно. Лечение медикаментами и курс назначает строго врач.
Соблюдение диеты будет хорошим помощником для удачного лечения.
Врачи, к которым стоит обращаться, если Вы заметили подозрение на гепатоспленомегалию это сразу терапевт, а он возможно даст направление на посещение других специалистов, таких как гастроэнтеролог, гематолог, инфекционист.

- Медикаментозная терапия,
- Дезинтоксикационная,
- Базальная терапия,
- Гормонотерапия.
Во время медикаментозной терапии назначают холеспазмотические препараты (папаверин, нош-па, дибазол), а также желчегонные препараты (холосас, сорбит, раствор магнезии).
Дезинтоксикационная терапия нужна, чтобы вывести интоксикацию с внутреннего органа и укрепить его структуру. Обычно назначают реополиглюкин, внутривенно раствор глюкозы, кокарбоксилазы и аскорбиновой кислоты.
Во время базальной терапии важно остановить вирус, находящийся в организме, как источник болезни. Назначают противовирусные и иммуномодулирующие препараты (интерферон, ацикловир, зовиракс, криксиван и многие другие).
Во время гормонотерапии могут назначать преднизолон, дозировка индивидуальна от веса пациента. Эта терапия нужна для того, чтобы остановить воспалительные процессы.
Также всегда назначают препараты, которые защищают печень от нагрузки медикаментов и токсинов и для помощи в ее восстановлении родных клеток печени (эсенциале, карсил, лив52, рыбоксин и другие).
Не стоит забывать больному о заботе, о своем кишечнике, так как при таком количестве лекарственных препаратов он может дать сбой в работе в виде диареи или запора, а также может начаться дисбактериоз кишечника. Нужно параллельно принимать препараты для защиты микрофлоры кишечника, которые содержат полезные бактерии, например Линекс.
Лечение гепатоспленомегалии сопровождается и витаминотерапией. А также соблюдение диеты в питании.
Как и при любой болезни, организму будет проще «бороться» с недугом, если следовать назначенному лечению, но и если соблюдать диету с приемом пищи. Особенно если это касается лечения печени. Диета при гепатоспленомегалии печени такая же, как и при любом другом заболевании в острой форме, а именно, следует полностью исключить из своего рациона:
- сильно зажаренную и жирную пищу,
- острые и соленые блюда. Такие овощи как чеснок и лук тоже стоит исключить. Также консервированные фрукты и овощи не употреблять,
- бобовые (горох, соя, фасоль),
- копчености (рыба, мясо, сало),
- содержащие алкоголь напитки,
- крепкий чай и кофе,
- выпечка с кремом (торты, пирожные).
Рекомендуют делать акцент на рыбе и мясе не жирных сортов, в вареном виде, разнообразные виды каш, молочные продукты, особенно не жирный творог, овощи и фрукты. Пить по больше воды, компотов и кисель.
источник
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии. У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
- аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии — ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию.УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.
- Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Гепатоспленомегалия — грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
источник
Патологические процессы в организме нередко сопровождаются увеличением размеров печени и селезенки. Причиной тому становятся инфекционные процессы, воспаления, интоксикации. В медицине распространен термин «умеренная гепатоспленомегалия», которое описывает данное явление.
Термином умеренная гепатоспленомегалия обозначается некритичный одновременный рост печени и селезенки, до нестандартных размеров. Такой признак не является самостоятельным диагнозом, а только проявлением основного заболевания.
Подвержены развитию синдрома как взрослые, так и дети. Симптоматическая картина синдрома зависит от исходной болезни. Особенностью умеренной гепатоспленомегалии является отсутствие проявлений (на протяжении 1-2 месяцев). Неспецифичными признаками состояния считаются:
- болезненность при надавливании в области печени;
- тошнота;
- вздутие живота;
- тяжесть в эпигастральной зоне;
- легкая желтушность кожи;
- усталость, недомогание.
Все они связаны с нарушением оттока крови и лимфы от соответствующих органов. Отсутствие же лечения чревато перерождением паренхимы печени и селезенки, формированием кист и опухолей, нарушением функционирования органов.
Причинами незначительного увеличения печени и селезенки могут выступать естественные факторы: употребление жирных продуктов, копченостей, алкоголя.
Умеренная гепатоспленомегалия у взрослых может развиваться по следующим причинам:
- диффузные заболевания печени (холецистит, фиброз, гепатиты А,В,С, начальные стадии онкологических процессов);
- инфекционные патологии (мононуклеоз, туберкулез);
- заболевания крови (тяжелые анемии);
- паразитарные инвазии (бруцеллез, эхинококкоз);
- нарушения работы сердца и сосудов (ишемия, гипертония);
- патологии сосудов органов (эндофлебит);
- сбои обмена веществ (гемохроматоз, системная красная волчанка).
Увеличение органов в размерах может происходить поочередно и одновременно. Печень и селезенка часто поражаются вместе из-за общей иннервации, воротной вены, благодаря общим лимфатическим путям. Оба органа являются физиологическими фильтрами организма, которые первыми реагируют на воспаление или интоксикацию.
Большинство инфекционно-воспалительных патологий сопровождается умеренным увеличением печени. Значительная же гепато- и/или спленомегалия развиваются при новообразованиях, гемолитических анемиях, циррозе, синдроме портальной гипертензии. Дифференцировать конкретную форму может только специалист.
Синдром гепатоспленомегалии диагностируется чаще у детей до 3 лет. В этот период малыши наиболее подвержены инфекционным заболеваниям.
При обнаружении таких проявлений у новорожденного предполагается внутриутробное заражение туберкулезом, сифилисом. Также причиной могут выступать: врожденный цирроз печени, гепатит, анатомические аномалии развития желчевыводящих протоков.
У детей постарше причиной умеренной гепатоспленомегалии становятся инфекционные заболевания из-за поражения вирусами или бактериями. Причины патологического синдрома у детей и взрослых зачастую одинаковые. Возникновение данного состояния могут спровоцировать пищевые погрешности (употребление жирных, жареных блюд).
Умеренное увеличение печени и селезенки может быть врожденной особенностью организма малыша. В таком случае лечить их бессмысленно. Данный синдром может появиться и исчезнуть самостоятельно в периоды скачков роста у детей (6-7, 10-12, 14-16 лет), когда организм формируется. Тогда имеет место физиологическая умеренная гепатоспленомегалия.
Для определения умеренной гепатоспленомегалии используется сравнение с нормальными размерами органов. Для определения границ печени и селезенки наиболее информативными являются УЗИ или КТ. Хотя физикальные обследования (перкуссия, пальпация) используются и сейчас.
В норме верхняя граница печени при перкуссии определяется на уровне нижнего края правого легкого. Ее нижняя граница проходит на уровня реберной дуги справа. В поперечнике она имеет размеры до 12 см, по левому краю сужается до 6 см. Об умеренном увеличении печени говорят в том случае, если ее величина превышает 13 см по правой срединно-ключичной линии, что на 1-2 см больше нормальных параметров.
Определить умеренную гепатоспленомегалию несложно. Основная цель диагностики – выявление основного заболевания как причины появления симптома. Увеличение данных органов нередко выявляют при случайном осмотре или во время плановых осмотров. Для диагностики гепатоспленомегалии используют:
- перкуссию (выстукивание) и пальпацию;
- сбора анамнеза (выявление наследственного провоцирующего фактора);
- УЗИ органов брюшной полости;
- компьютерную томографию;
- ангиографию (для определения внутреннего кровотока);
- электрокардиографию и УЗИ сердца (при заболеваниях сердца и сосудов);
- исследования крови (биохимический, общий);
- анализ кала (на гельминтоз);
- общий анализ мочи;
- биопсия применяется в случае диагностических трудностей.
Интенсивный рост печени типичен для гепатитов, новообразований. Резкая болезненность печеночного края при пальпации сопровождает воспалительные патологии, рак печени. Значительное разрастание селезенки возможно при тромбозе ее сосудов.
Данный синдром у детей и взрослых лечится по одинаковой системе (отличается лишь дозировка препаратов). Проводится коррекция не самого состояния, а заболевания, которое его вызвало. Лечат умеренную гепатоспленомегалию, обычно, в домашних условиях, по следующей схеме:
- Симптоматическое лечение.
Для обезболивания, устранения дискомфорта используются спазмолитики (Но-шпа, Дибазол), желчегонные средства (Сорбит, Холосас). - Борьба с интоксикацией (при инфекционном процессе).
С данной целью в вену вводится раствор аскорбинки, глюкозы, назначается Реополиглюкин или Гемодез. - Противовирусная терапия.
Включает в себя использование Ацикловира, Интерферона. - Защита печени – важная составляющая терапии умеренной гепатоспленомегалии.
Для данной цели применяются Гепатопротекторы (Карсил, Эссенциале). - Нейтрализация воспалительного процесса.
Проводится при помощи гормональных средств (Преднизолон). - Борьба с дисбактериозом.
Включает в себя прием лекарств на основе полезных бактерий (Бифиформ). - Диетотерапия.
Подразумевает исключение из меню жареных блюд, маринадов, консервов, алкоголя. - Дополнительно назначают препараты железа и витамины (при анемиях).
В случае активного воспаления рекомендован постельный режим. Во всех остальных случаях показана умеренная физическая активность. Если других проявлений, кроме самого синдрома, не наблюдается, то лечение может не проводится. В таком случае, пациент остается под наблюдением на срок до трех месяцев, в течение которых контролируются параметры органов.
Спрогнозировать дальнейшее течение умеренной гепатоспленомегалии очень сложно из-за многообразия возможных провоцирующих факторов. Данный синдром может иметь грозные последствия. Его появление является поводом для обращения за медицинской помощью.
источник
Синдром под названием гепатоспленомегалия включает в себя множество клинических и патоморфологических симптомов.
Гепатоспленомегалия это не отдельное заболевание, а всего лишь признак, который указывает на присутствие какой-то патологии в организме. Выявление этого синдрома требует полной диагностики пациента и тщательного наблюдения для идентификации обнаруженного очага, вызвавшего подобное состояние, и интенсивного лечения.
Эти внутренние органы иннервируются одним нервом, у них единый венозный проток и лимфатическая жидкость. Выраженность синдрома напрямую зависит от типа, формы и стадии заболевания, которое его спровоцировало.
Чаще патология возникает у детей до 3 лет, однако может поражать и взрослых людей.
Следует обратить внимание на то, что гепатоспленомегалию желательно выявить на ранней стадии. От этого будет зависеть эффективность терапии и дальнейший прогноз.
Чрезмерное увеличение таких органов, как печень и селезёнка, не является потенциальной угрозой жизни больного, но провоцирует очень дискомфортные и болезненные ощущения. Чтобы полностью избавиться от синдрома, нужно определить основную причину, которая спровоцировала его развитие и начать лечение пациента именно с неё.
Патология как у детей, так и у взрослых зачастую развивается по-разному. Этот синдром может возникать постепенно, а иногда развивается стремительно.
Характер патологии зависит от сложности заболеваний, которые его спровоцировали, и степени их запущенности.
Причины появления гепатоспленомегалии у детей:
- заболевания кровеносной системы — гемолитические анемии, различные виды лейкозов;
- нарушения обменных процессов в организме — гемохроматоз и амилоидоз;
- определенные сердечно-сосудистые патологии;
- хронические и воспалительные заболевания печени — цирроз, гепатит;
- инфекционные заболевания.
Причины появления гепатоспленомегалии у взрослых:
- хронические и воспалительные заболевания печени;
- хронические инфекционные заболевания — мононуклеоз, сифилис;
- нарушения обменных процессов в организме;
- порок сердца;
- ишемическая болезнь сердца;
- заболевания кровеносной системы.
Синдром гепатоспленомегалии во взрослом возрасте может развиваться из-за различных нарушений в организме человека. В развитии патологии у детей, главная роль принадлежит хроническим и врожденным заболеваниям.
Хотя существует большое количество различных клинических картин гепатоспленомегалии, в медицине есть четкий критерий, по которому можно определить наличие или отсутствие этого синдрома в организме. В зависимости от степени интенсивности, симптоматика отличается. И у детей, и у взрослых появляются характерные признаки в виде:
- желтушности кожи;
- чувства распирания в области ребер слева и справа;
- боли и чувства дискомфорта в области печени;
- значительного увеличения размеров живота, в ряде случаев даже аномального;
- носовых кровотечений;
- появлений обширных гематом;
- новообразований в районе правого подреберья.
Пациенты с синдромом гепатоспленомегалии жалуются на постоянные боли и дискомфорт в районе обоих подреберий. Боли описывают, как тянущие и неприятные, но умеренные. При резкой смене положения тела их интенсивность сильно увеличивается.
Умеренный (начальный) тип гепатоспленомегалии практически никак клинически не проявляется. Это сильно осложняет своевременную постановку диагноза и назначение эффективного лечения.
Гепатоспленомегалия в 80% всех случаев выявляется из-за увеличения печени, а позже и селезенки. Такое течение синдрома связано с тем, что основной массой заболевших являются люди с устойчивыми диффузными изменениями в органах желчеобразования. Впоследствии эти изменения и приводят к развитию патологии.
Перед началом лечения доктор обязательно выявляет основную причину возникновения гепатоспленомегалии. Если после проведения диагностических исследований у него остались сомнения в достоверности диагноза, то доктор назначает проведение дополнительных исследований.
В детском возрасте патология часто возникает в результате развития инфекции в организме или на фоне хронического заболевания.
При подозрении гепатоспленомегалии у ребенка, доктору необходимо с большой осторожностью выбирать тактику терапии. Это связано с тем, что гепатоспленомегалия и её последствия у детей недостаточно хорошо изучены .
Преимущественно дети до 3 лет входят в зону риска. Такая статистика связана с тем, что ребенок, за небольшой промежуток жизни, часто контактирует с инфекционными агентами. До конца не сформировавшийся иммунитет у ребенка еще сильнее усугубляет положение. Именно эти признаки и служат самой частой причиной развития синдрома.
Увеличение в размерах селезенки и печени является состоянием, угрожающим жизни ребенка. Прежде чем назначать лечение, доктору требуется исключить ряд патологий, которые могли бы повлиять на развитие гепатоспленомегалии у ребенка:
- фиброз печени врожденный;
- киста;
- врожденные новообразования различного происхождения.
Редко на появление гепатоспленомегалии у ребенка оказывают влияние холестатические изменения в организме. Иммуноопосредованные патологии активно способствуют возникновению синдрома. В этом случае сначала увеличивается в размерах селезёнка, затем печень.
Следующие состояния бывают наиболее частыми последствиями:
- кровотечение — процесс выхода крови в полость брюшины или пространство за брюшиной;
- асцит — присутствие жидкости в полости брюшины.
Обычно синдром легко определяют. Постановка диагноза осуществляется на основании признаков увеличения селезенки и печени. Эти признаки доктор обнаруживает визуально и при пальпации.
Диагностика и исследование гепатоспленомегалии нужны для выявления того заболевания, которое и явилось толчком к развитию и распространению патологии.
- Методы лабораторной диагностики – проведение анализа крови (общего, биохимического), анализа мочи, анализа на определение ферментов печени.
- Неинвазивные манипуляции – УЗИ печени и селезёнки, томография, проведение ангиографии.
- Инвазивные манипуляции – пункция, биопсия.
Ультразвуковые исследования помогают получить точные, правдивые данные, относительно состояния внутренних органов больного. Гепатоспленомегалия имеет ряд определенных эхопризнаков:
- множество анэхогенных узелков в печени – симптом кистозной печени;
- грубая эхоструктура печени – фиброз печени;
- печень увеличена, но эхогенность однородная – жировая дистрофия печени.
Терапия гепатоспленомегалии основывается на следующих данных:
- тип заболевания, которое и вызвало этот синдром;
- возраст больного;
- стадия запущенности патологии и ее форма.
В курс лечения обычно входят:
- Медикаментозная терапия.
- Терапия гормонами.
- Дезинтоксикационное лечение.
- Базальная терапия.
В терапию гепатоспленомегалии диета входит в обязательном порядке. Она включает питательные легкоусвояемые диетические продукты. Выпечка, торты и различные жирные и высококалорийные продукты исключаются полностью.
Терапия в домашних условиях с помощью средств народной медицины строго запрещена.
Категорически нельзя заниматься самолечением ввиду того, что:
- невозможно самостоятельно диагностировать и устранить все патологии, вызвавшие развитие синдрома;
- отсутствует врачебное наблюдение;
- присутствуют очень высоки риски.
Терапия гепатоспленомегалии возможна только после диагностического обследования и постановки диагноза доктором. Не рекомендуется самостоятельно начинать лечение, потому что это может спровоцировать серьезные осложнения, которые будет трудно устранить позже.
Синдром гепатоспленомегалии это не приговор для человека. Своевременная и качественно оказанная медицинская помощь способствует выздоровлению, позволяет сохранить высокое качество жизни.
Исход заболевания зависит от того, насколько быстро оно обнаружено и в какой степени использованные методы лечения были оперативны и эффективны.
Профилактика гепатоспленомегалии это контроль за своим здоровьем. Обнаружив первые признаки, указывающие на наличие патологии селезёнки, печени и других внутренних органов, необходимо незамедлительно обратиться за консультацией к врачу.
источник