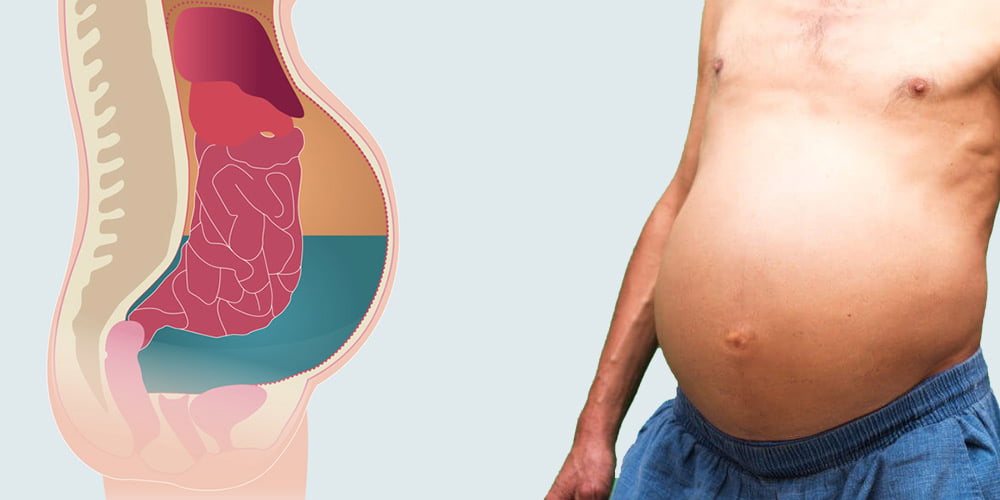
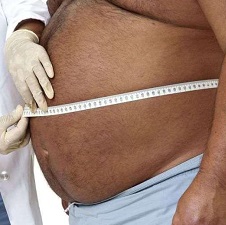
Характерными симптомами болезни являются увеличенный живот, проблемы с дыханием, боли в брюшной полости, ощущение распирания либо тяжести. В более чем 80 процентов случаев асцит провоцируется циррозом печени последней стадии.
Это связано с дегенерацией органа и неправильным кровообращением, способствующим скоплению воды. Жидкость при асците бывает двух типов: экссудат (воспалительного характера) и транссудат (не воспалительного характера).
Асцит – это накопление воды или жидкости в брюшной полости, которое приводит к визуальному увеличению объема живота и повышению массы тела пациента. В большинстве случаев жидкость (от 100 мг до 20 л) является транссудатом, то есть носит не воспалительный характер.
Асцит брюшной полости в начале себя никак не проявляет, для него характерно постепенное прогрессирование. Как правило, асцит является следствием другого, уже имеющегося заболевания, поэтому его лечение достаточно затруднено.
К болезням, провоцирующим асцит, относят:
- цирроз печени, повышение давления в портальной системе;
- тромбоз в нижней полой и воротной венах печени;
- почечную недостаточность;
- иные острые либо хронические болезни почек;
- нефроз;
- инфекционные и воспалительные заболевания кишечника;
- заболевания поджелудочной железы;
- сердечную недостаточность;
- воспаление серозной оболочки сердца;
- онкологию;
- туберкулез;
- водянку клетчатой ткани (анасарка);
- скопление слизи в полостях (псевдомиксома).
Проявление клинического асцита возможно только тогда, когда в брюшине скопилось большое количество воды.
Характерными симптомами асцита брюшной полости являются:
- ощущение распирания в брюшине;
- длительные боли в области живота;
- изжога;
- отрыжка;
- тошнота;
- увеличенный живот (свисает в положении стоя, сидя – расплывается в стороны);
- видимая сетка кровеносных сосудов в месте растяжения;
- выпуклый пупок;
- одышка;
- нарушение работы сердечной мышцы.
При наличии онкологических заболеваний асцит развивается медленно (от нескольких недель до нескольких месяцев). В связи с этим его обнаружение крайне затруднено.
Развитие водянки живота проходит 3 стадии:
- транзиторную (около 400 мл жидкости в брюшине; небольшое вздутие живота);
- умеренную (около 5 л жидкости в брюшной полости; сбои в работе органов пищеварения, наличие одышки; перитонит, а также сердечная и дыхательная недостаточность при отсутствии лечения асцита);
- напряженную (до 20 л воды в брюшной полости; тяжелое состояние больного, характеризующееся нестабильной работой жизненно важных органов).
Диагноз «асцит брюшной полости» устанавливается путем проведения обычной пальпации, если в процессе врач ощущает тугость в животе либо если при легком ударении раздается тимпанический перкуторный звук.
Для дальнейшей диагностики пациенту понадобится сдать анализы крови и мочи, а также пройти ряд обследований. Обычно назначают ультразвуковое исследование органов брюшной полости и парацентез (забор жидкости из живота). Иногда может быть показано проведение иммунологических исследований.
Данные методы позволяют выявить стадию заболевания, а также помогают определиться с общим курсом лечения.
Лечение асцита брюшной полости при наличии онкологии следует проводить комплексно. Первостепенным является удаление лишней воды, так как затягивание с данной процедурой лишь приведет к развитию различных осложнений.
Излишек жидкости выводится через прокол и ее последующее откачивание (лапароцентез). Данную процедуру лучше проводить через 14 дней после начала течения асцита. Процессу выведения также способствует прием мочегонных препаратов, а соблюдение диеты понизит внутрибрюшное давление.
Выкачку избытка воды из организма проводят посредством приема диуретиков. Препараты данной группы способствуют переходу жидкости в кровоток, что автоматически снижает ее уровень в брюшине.
В начале больному прописывают небольшую дозу в целях снижения вероятности возникновения осложнений. Обычно назначают Амилорид, Альдактон, Верошпирон или Триамтерен.
Основным принципом применения мочегонных средств является постепенное повышение дозировки. Это позволяет избежать вымывания значительного количества калия из организма. Параллельно в курс лечения входит его прием через витамины. Также показано применение гепатопротекторов для защиты печени.
Прием мочегонных препаратов постоянно контролируется врачом. При необходимости корректируется дозировка, а неэффективные диуретики заменяются на более сильные (Дихлотиазид, Триампур).
Одновременно с мочегонными средствами используются препараты, укрепляющие сосуды (Диосмин, витамины С и Р), и препараты, препятствующие потере жидкости сосудов (Реополиглюкин). Для улучшения метаболизма в печени прописывают белковые средства (концентрат плазмы, Альбумин). Бактериальный асцит требует назначения иных препаратов (таких, которые борются с советующим типом микроорганизмов).
Пациент с асцитом брюшной полости должен выработать в себе ряд пищевых привычек:
- снизить потребление жидкости;
- отказаться от соли (она способствует задержке воды в организме человека);
- исключить жирную еду;
- снизить количество орехов в рационе;
- заменить свежие фрукты на сухие;
- вместо супов и борщей пить бульон с травами (петрушка, укроп, фенхель, сельдерей способствуют удалению излишка жидкости из организма);
- разрешено употреблять мясо кролика, курицы, индейки.
Лапароцентез представляет собой пункционный метод удаления жидкости от брюшины. За один сеанс выводят около 4 л, так как избавление от большего количества экссудата способно привести к коллапсу. Среди последствий прокола брюшной полости отмечают различные воспаления, образование спаек и другие осложнения.
Поэтому лапароцентез показан пациентам с напряженным или рефрактерным асцитом. При этом, если жидкость скопилась в большом количестве, устанавливают катетер либо троакар. Во втором случае экссудат свободно вытекает в подставленную емкость.
Шунт Левина представляет собой трубку из пластика, которая вставляется в живот и доходит до дна таза. Шунт скреплен клапаном с трубкой из силикона, которая ведет к яремной и верхней полой венам шеи.
Посредством регулировки клапана абдоминальная жидкость поступает прямиком в шейные вены. Это позволяет увеличить объем крови непосредственно в системе кровотока за счет излишка воды в брюшине. Шунт Левина используется для лечения рефрактерного асцита, который отличает стойкость к медикаментам и быстрый рецидив после операции.
Следует помнить, что народные средства способствуют не исцелению от асцита, а лишь облегчению симптомов и более быстрому выводу ненужной жидкости из организма.
Методы народной медицины однозначно эффективны, однако перед их применением необходимо посоветоваться со своим лечащим врачом. Общее количество потребляемой жидкости в сутки при асците брюшной полости не должно превышать один литр.
12 засушенных стручков фасоли залить 1 л воды. Кипятить на небольшом огне около 10 минут. Снять с плиты, дать настояться в течение 20 минут. Процедить. Пить по 200 мл до приема пищи.
Залить хвощ и листья березы 1 стаканом воды. Кипятить в течение 15 минут, далее дать остыть. Пить по ½ стакана на голодный желудок.
300 г свежей петрушки залить 1 л крутого кипятка. Варить 30 минут. Остудить. Принимать по ½ стакана ежечасно утром и в обеденное время.
1 стакан свежих или засушенных абрикосов залить 1 л воды. Варить около 40 минут. Остудить. Пить по 400 мл в сутки.
Грыжник и толокнянку в виде листьев (в одинаковом соотношении) залить 1 стаканом воды. Кипятить четверть часа. Полученный чай пить натощак каждый день с утра.
Листву малины, брусники и смородины, плоды шиповника (в равных долях) залить 1 стаканом крутого кипятка. Далее варить на небольшом огне около 10 минут. После снять с плиты и дать постоять четверть часа. Процедить. Пить дважды в сутки вместо обычного чая.
Продолжительность жизни при асците брюшной полости зависит от ряда факторов:
- Начало терапии. Диагностирование асцита на начальной стадии с последующей откачкой экссудата означает благоприятный прогноз. Это связано с тем, что функционал внутренних органов еще не нарушен или нарушен незначительно. Лечение же основной болезни, спровоцировавшей асцит, гарантирует полное исцеление. Длящийся асцит или асцит с прогрессивным течением вызывает нарушение нормального функционирования целых систем внутренних органов, что приводит к летальному исходу.
- Степень выраженности заболевания. Слабовыраженный асцит не способен вызвать смерть пациента. В отличие от него, напряженный асцит, сопряженный со скапливанием 10-20 л жидкости в брюшине, несет серьезную угрозу жизни и здоровью больного (смерть может наступить в интервале от нескольких часов до нескольких дней).
- Заболевание, спровоцировавшее асцит брюшной полости. Прогноз не может быть положительным, если пациент страдает от полинедостаточности внутренних органов или если у него наблюдается полная дегенерация хотя бы одного органа. Например, при декомпенсированном циррозе печени шанс на жизнь составляет лишь 1/5. Исход более благоприятен, если болезнь имеет хроническое течение, а пациент подвергается регулярному гемодиализу. В таком случае человек может прожить несколько десятилетий.
- Осложнения при асците. Асцит брюшной полости может стать причиной банального кровотечения, а может вызвать и более тяжелые заболевания. Например, бактериальный перитонит, печеночную энцефалопатию, гепаторенальный синдром и др., которые, в свою очередь, негативно влияют на и без того ослабленные внутренние органы и мешают восстановлению их функционала. В этом случае прогноз зависит от степени дегенерации органа.
© 2018 – 2019, Буната Дмитрий. Все права защищены.
источник
Асцит – патологическое скопление жидкости в брюшной полости.
Асцит может развиваться стремительно (в течение нескольких дней) либо на протяжении длительного периода (недель или месяцев). Клинически наличие свободной жидкости в брюшной полости проявляется при достижении довольно большого объема – от 1,5 л.
Количество жидкости в брюшной полости иногда достигает значительных цифр – 20 л и более. По происхождению асцитическая жидкость может быть воспалительного характера (экссудат) и невоспалительного, являясь следствием нарушения гидростатического либо коллоидно-осмотического давления при патологиях кровеносной или лимфатической системы (транссудат).
Выделяют несколько групп заболеваний, при которых развивается асцит:
- патологии, сопровождающиеся повышением давления в воротной вене печени, то есть портальной гипертензией (цирроз печени, болезнь Бадда – Киари, тромбоз в системе портальной вены, синдром Стюарта – Браса);
- злокачественные новообразования (карциноматоз брюшины, первичный рак печени, синдром Мейгса, мезотелиома брюшины, саркома большого сальника, псевдомиксома брюшины);
- застойные явления в системе нижней полой вены (хронический констриктивный перикардит, правожелудочковая сердечная недостаточность);
- воспалительные процессы в брюшной полости (туберкулезный перитонит, бактериальный перитонит, полисерозит при системной красной волчанке, альвеококкоз брюшины);
- прочие состояния (нефротический синдром, болезнь Уиппла, кишечная лимфангиэктазия, болезнь Менетрие, микседема, хронический панкреатит, белковые отеки при голодании).
Более чем в 80% случаев асцит вызывается декомпенсацией хронического заболевания или острым воспалительным процессом в печени. Вторая по частоте причина асцита – неопластические процессы в брюшной полости (около 10%). Заболевания сердечно-сосудистой системы влекут развитие асцита приблизительно в 5% случаев, прочие причины встречаются достаточно редко.
Риск повторного развития асцита в течение 6 месяцев – 43%, в течение 1 года – 69%, в течение 2 лет – 74%.
В зависимости от количества жидкости в брюшной полости говорят о нескольких степенях патологического процесса:
- Небольшой асцит (не более 3 л).
- Умеренный (3–10 л).
- Значительный (массивный) (10–20 л, в редких случаях – 30 л и более).
По инфицированности асцитического содержимого выделяют:
- стерильный (неинфицированный) асцит;
- инфицированный асцит;
- спонтанный бактериальный перитонит.
По ответу на проводимую терапию асцит бывает:
- транзиторным. Исчезает на фоне проводимого консервативного лечения параллельно с улучшением состояния пациента навсегда либо до периода очередного обострения патологического процесса;
- стационарным. Появление жидкости в брюшной полости не является случайным эпизодом, в незначительном объеме сохраняется даже несмотря на адекватную терапию;
- резистентным (торпидным, или рефрактерным). Большой асцит, который не удается не только купировать, но и даже уменьшить большими дозами диуретиков.
Если скопление жидкости продолжает неуклонно увеличиваться и достигает огромных размеров, вопреки проводимому лечению, такой асцит называют напряженным.
Основные признаки асцита – равномерное увеличение объема живота и нарастание массы тела. Нередко увеличение объема живота при асците пациенты ошибочно принимают за проявление ожирения, беременности или заболеваний кишечника, сопровождающихся повышенным газообразованием.
Асцит может развиваться стремительно (в течение нескольких дней) либо на протяжении длительного периода (недель или месяцев).
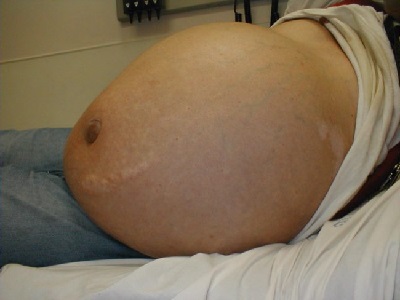
В положении стоя живот выглядит непропорционально большим, отвисшим, в положении пациента лежа на спине распластываются боковые фланки живота (наблюдается «лягушачий живот»). Кожа передней брюшной стенки натянутая, блестящая, напряженная. Возможны расширение и выпячивание пупочного кольца из-за повышения внутрибрюшного давления.
Если асцит спровоцирован повышением давления в портальной вене, отмечаются расширение и извитость вен передней брюшной стенки («голова Медузы»). Для цирроза характерны кожные «печеночные знаки»: ладонная эритема, сосудистые звездочки на груди и плечах, коричневатая пигментация лба и щек, белый цвет ногтевых пластин, пурпура.
Для достоверного подтверждения асцита необходим комплексный подход к диагностике:
- сбор анамнеза (информация о перенесенных инфекционных заболеваниях, возможном злоупотреблении алкоголем, хронической патологии, предыдущих эпизодах асцита);
- объективное обследование пациента (осмотр, пальпация органов брюшной полости, перкуссия живота в горизонтальном, вертикальном положении и на боку, а также определение флюктуации жидкости);
- УЗ-исследование;
- компьютерная томография;
- диагностический лапароцентез (прокол передней брюшной стенки с последующим исследованием асцитической жидкости).
Для устранения асцита в первую очередь необходимо купировать основное заболевание.
- диета с ограничением жидкости и соли;
- мочегонные средства (диуретики);
- гемодинамически активные нейрогормональные модуляторы – бета-блокаторы, ингибиторы ангиотензинпревращающего фермента (иАПФ), антагонисты рецепторов ангиотензина (АРА II);
- средства, повышающие в крови онкотическое (препараты плазмы крови и альбумина) и осмотическое (антагонисты альдостерона) давление;
- препараты для улучшения почечной фильтрации;
- гепатопротекторы;
- антибиотикотерапия (в случае необходимости);
- лечебный лапароцентез для уменьшения объема асцитической жидкости;
- хирургическое лечение, в тяжелых случаях – трансплантация печени.
Более чем в 80% случаев асцит вызывается декомпенсацией хронического заболевания или острым воспалительным процессом в печени.
Асцит является осложнением общих заболеваний, поэтому основная мера его профилактики – своевременное и адекватное лечение основного заболевания. Кроме того, способствуют предупреждению асцита:
- строгое следование рекомендациям лечащего врача;
- отказ от злоупотребления алкоголем;
- соблюдение диеты.
Двухлетняя выживаемость у пациентов с асцитом – 50%. При появлении рефрактерного асцита половина пациентов умирают в течение года.
Асцит может приводить к следующим тяжелым последствиям:
- дыхательная недостаточность (из-за увеличения объема брюшной полости и ограничения экскурсии диафрагмы);
- спонтанный бактериальный перитонит;
- рефрактерный асцит;
- печеночная энцефалопатия;
- гепаторенальный синдром.
Возникновение спонтанного бактериального перитонита у пациентов с циррозом печени приводит к повторным кровотечениям из варикозно расширенных вен пищевода. Смертность после первого эпизода кровотечения составляет 30–50%. У 70% пациентов, переживших один эпизод кровотечения из варикозных вен пищевода, кровотечения возникают повторно. Риск повторного развития асцита в течение 6 месяцев – 43%, в течение 1 года – 69%, в течение 2 лет – 74%.
Двухлетняя выживаемость у пациентов с асцитом – 50%. При появлении рефрактерного асцита половина пациентов умирают в течение года.
Неблагоприятные прогностические факторы для больных с асцитом:
- пожилой возраст (старше 60 лет);
- низкое АД (систолическое давление менее 80 мм рт. ст.);
- снижение скорости клубочковой фильтрации (менее 500 мл/мин);
- уменьшение содержания сывороточного альбумина (менее 28 г/л);
- гепатоцеллюлярная карцинома;
- сахарный диабет.
Видео с YouTube по теме статьи:
Образование: высшее, 2004 г. (ГОУ ВПО «Курский государственный медицинский университет»), специальность «Лечебное дело», квалификация «Врач». 2008-2012 гг. – аспирант кафедры клинической фармакологии ГБОУ ВПО «КГМУ», кандидат медицинских наук (2013 г., специальность «фармакология, клиническая фармакология»). 2014-2015 гг. – профессиональная переподготовка, специальность «Менеджмент в образовании», ФГБОУ ВПО «КГУ».
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его «мотор» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Средняя продолжительность жизни левшей меньше, чем правшей.
Наши почки способны очистить за одну минуту три литра крови.
Для того чтобы сказать даже самые короткие и простые слова, мы задействуем 72 мышцы.
Работа, которая человеку не по душе, гораздо вреднее для его психики, чем отсутствие работы вообще.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Во время чихания наш организм полностью прекращает работать. Даже сердце останавливается.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Полиоксидоний относится к иммуномодулирующим препаратам. Он воздействует на определенные звенья иммунитета, благодаря чему способствует повышению устойчивости о.
источник
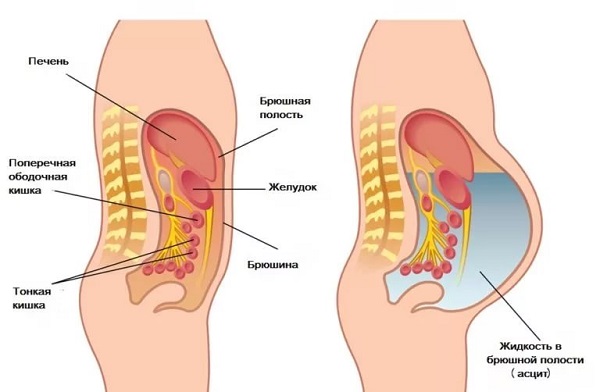
Полость живота вмещает в себя часть кишечника, желудок, печень, желчный пузырь, селезенку. Она ограничивается брюшиной – оболочкой, которая состоит из внутреннего (прилегающего к органам) и внешнего (прикрепленного к стенкам) слоя. Задача полупрозрачной серозной оболочки – фиксировать внутренние органы и участвовать в метаболизме. Брюшина обильно снабжена сосудами, которые обеспечивают обмен веществ через лимфу и кровь.
Между двумя слоями брюшины у здорового человека присутствует определенный объем жидкости, которая постепенно всасывается в лимфатические узлы, чтобы освободить пространство для поступления новой. Если по каким-либо причинам повышается скорость образования воды или замедляется его всасывание в лимфу, то транссудат начинает в брюшине накапливаться.
Асцит – патологическое скопление жидкости в брюшной полости. Он может развиваться стремительно (в течение нескольких дней) либо на протяжении длительного периода (недель или месяцев). Клинически наличие свободной жидкости в брюшной полости проявляется при достижении довольно большого объема – от 1,5 л.
Количество жидкости в брюшной полости иногда достигает значительных цифр – 20 л и более. По происхождению асцитическая жидкость может быть воспалительного характера (экссудат) и невоспалительного, являясь следствием нарушения гидростатического либо коллоидно-осмотического давления при патологиях кровеносной или лимфатической системы (транссудат).
В зависимости от количества жидкости в брюшной полости говорят о нескольких степенях патологического процесса:
- Небольшой асцит (не более 3 л).
- Умеренный (3–10 л).
- Значительный (массивный) (10–20 л, в редких случаях – 30 л и более).
По инфицированности асцитического содержимого выделяют:
- стерильный (неинфицированный) асцит;
- инфицированный асцит;
- спонтанный бактериальный перитонит.
По ответу на проводимую терапию асцит бывает:
- транзиторным. Исчезает на фоне проводимого консервативного лечения параллельно с улучшением состояния пациента навсегда либо до периода очередного обострения патологического процесса;
- стационарным. Появление жидкости в брюшной полости не является случайным эпизодом, в незначительном объеме сохраняется даже несмотря на адекватную терапию;
- резистентным (торпидным, или рефрактерным). Большой асцит, который не удается не только купировать, но и даже уменьшить большими дозами диуретиков.
Если скопление жидкости продолжает неуклонно увеличиваться и достигает огромных размеров, вопреки проводимому лечению, такой асцит называют напряженным.
Причины асцита брюшной полости разнообразны и всегда связаны с каким-то серьезным нарушением в организме человека. Брюшная полость является замкнутым пространством, в котором не должно образовываться лишней жидкости. Это место предназначено для внутренних органов – там находится желудок, печень, желчный пузырь, часть кишечника, селезенка, поджелудочная железа.
Брюшина выстлана двумя слоями: наружным, который крепится к стенке живота, и внутренним, который прилегает к органам и окружает их. В норме между этими листами всегда есть незначительное количество жидкости, которая является результатом работы кровеносных и лимфатических сосудов, находящихся в полости брюшины. Но эта жидкость не накапливается, так как практически сразу после выделения она всасывается лимфатическими капиллярами. Остающаяся незначительная часть необходима для того, чтобы петли кишечника и внутренние органы могли свободно передвигаться в брюшной полости и не склеивались друг с другом.
Когда происходит нарушение барьерной, выделительной и резорбтивной функции, экссудат перестает нормально всасываться и скапливается в животе, в результате чего и развивается асцит.
ТОП 10 причин возникновения асцита брюшной полости:
- Болезни сердца. Асцит может развиваться из-за сердечной недостаточности, либо по причине констриктивного перикардита. Сердечная недостаточность может явиться следствием практически всех кардиологических заболеваний. Механизм развития асцита в данном случае будет связан с тем, что гипертрофированная сердечная мышца не в состоянии перекачивать необходимые объемы крови, которая начинает скапливаться в кровеносных сосудах, в том числе и в системе нижней полой вены. В результате высокого давления жидкость будет выходить из сосудистого русла, формируя асцит. Механизм развития асцита при перикардите примерно такой же, но в данном случае воспаляется наружная оболочка сердца, что приводит к невозможности его нормального наполнения кровью. В дальнейшем это сказывается на работе венозной системы;
- Болезни печени. В первую очередь, это цирроз, а также рак органа и синдром Бадда-Киари. Цирроз может развиваться на фоне гепатита, стеатоза, приема токсичных лекарственных средств, алкоголизма и иных факторов, но всегда сопровождается гибелью гепатоцитов. В итоге нормальные клетки печени замещаются рубцовой тканью, орган увеличивается в размерах, пережимает воротную вену и поэтому развивается асцит. Также способствует выходу лишней жидкости снижение онкотического давления, потому что сама печень уже не в состоянии синтезировать белки плазмы и альбумины. Усугубляет патологический процесс целый ряд рефлекторных реакций, запускаемых организмом в ответ на печеночную недостаточность;
- Болезни почек. Обуславливается асцит хронической почечной недостаточностью, которая возникает в результате самых разнообразных болезней (пиелонефрит, гломерулонефрит, мочекаменная болезнь и т. д.). Болезни почек приводят к тому, что повышается артериальное давление, натрий вместе с жидкостью задерживается в организме, в итоге формируется асцит. Снижение онкотического давления плазмы, приводящее к асциту, также может происходить на фоне нефротического синдрома;
- Болезни органов пищеварения способны спровоцировать избыточное скопление жидкости в брюшной полости. Это может быть панкреатит, хроническая диарея, болезнь Крона. Сюда же можно отнести любые процессы, происходящие в брюшине и препятствующие лимфатическому оттоку;
- Различные поражения брюшины способны спровоцировать асцит, среди них разлитой, туберкулезный и грибковый перитонит, перитонеальный карциноз, рак толстого кишечника, желудка, молочной железы, яичников, эндометрия. Сюда же относится псевдомиксома и мезотелиома брюшины;
- Асцит может развиваться при повреждении лимфатических сосудов. Это случается из-за травмы, из-за наличия в организме опухоли, дающей метастазы, из-за заражения филяриями (глистами, откладывающими яйца в крупных лимфатических сосудах);
- Полисерозит является заболеванием, при котором асцит выступает в комплексе с иными симптомами, среди которых плеврит и перикардит;
- Системные заболевания способны приводить к накоплению жидкости в брюшине. Это ревматизм, ревматоидный артрит, красная волчанка и пр.;
- Белковая недостаточность – один из факторов, предрасполагающих к формированию асцита;
- Привести к асциту способна микседема. Это заболевание сопровождается отечностью мягких тканей и слизистых оболочек, манифестирует при нарушении синтеза тироксина и трийодтиронина (гормонов щитовидной железы).
Итак, в основе асцита могут находиться самые различные воспалительные, гидростатические, метаболические, гемодинамические и иные нарушения. Они влекут за собой ряд патологических реакций организма, в результате которых интерстициальная жидкость пропотевает сквозь вены и скапливается в брюшине.
Как уже было сказано, онкологические (опухолевые) заболевания характеризуются бесконтрольным размножением опухолевых клеток. Грубо говоря, любая опухоль может стать причиной развития асцита, если произойдет метастазирование опухолевых клеток в печень с последующим сдавливанием печеночных синусоидов и повышением давления в системе воротной вены. Однако существуют некоторые опухолевые заболевания, которые осложняются асцитом чаще других.
Причиной асцита может быть:
- Канцероматоз брюшины. Данным термином обозначается поражение брюшины опухолевыми клетками, которые метастазируют в нее из опухолей других органов и тканей. Механизм развития асцита при этом такой же, как при мезотелиоме.
- Мезотелиома. Данное злокачественное новообразование встречается крайне редко и происходит непосредственно из клеток брюшины. Развитие опухоли приводит к активации иммунной системы с целью уничтожения опухолевых клеток, что проявляется развитием воспалительного процесса, расширением кровеносных и лимфатических сосудов и пропотеванием жидкости в брюшную полость.
- Рак яичников. Хотя яичники и не относятся к органам брюшной полости, листки брюшины участвуют в фиксации данных органов в малом тазу. Этим объясняется тот факт, что при раке яичников патологический процесс легко может распространиться на брюшину, что будет сопровождаться повышением проницаемости ее сосудов и образованием выпота в брюшной полости. На поздних стадиях заболевания может отмечаться метастазирование рака в листки брюшины, что усилит выход жидкости из сосудистого русла и приведет к прогрессированию асцита.
- Рак поджелудочной железы. Поджелудочная железа является местом образования пищеварительных ферментов, которые выделяются из нее по протоку поджелудочной железы. После выхода из железы данный проток сливается с общим желчным протоком (по которому отходит желчь из печени), после чего они вместе впадают в тонкий кишечник. Рост и развитие опухоли вблизи места слияния данных протоков может привести к нарушению оттока желчи из печени, что может проявляться гепатомегалией (увеличением размеров печени), желтухой, кожным зудом и асцитом (асцит развивается на поздних стадиях заболевания).
- Синдром Мейгса. Данным термином обозначается патологическое состояние, характеризующееся скапливанием жидкости в брюшной и в других полостях организма (например, в плевральной полости легких). Причиной заболевания считаются опухоли органов малого таза (яичников, матки).
Симптомы, которыми проявляется асцит (см. фото), конечно, сильно зависят от тяжести состояния. Если асцит легкой степени заболевания, то не проявляется никаких симптомов, его трудно выявить даже с помощью инструментальных обследований, помогает только УЗИ или КТ брюшной полости.
Если асцит является серьезным, сопровождается следующими симптомами:
- Вздутие и тяжесть живота.
- Вздутие, разбухание и увеличение объема живота.
- Проблемы с дыханием из-за давления содержимого брюшного полости на диафрагму. Сдавливание приводит к диспноэ (одышка, короткое и быстрое дыхание).
- Боли в животе.
- Плоский пупок.
- Отсутствие аппетита и мгновенное ощущение сытости.
- Опухшие лодыжки (отёк) из-за избытка жидкости.
- Другие типичные симптомы заболевания, такие как портальная гипертензия (сопротивление прохождению потока крови) при отсутствии цирроза печени.
Диагноз асцита можно выявить уже при первом осмотре:
- увеличенный живот (схож с таковым при беременности), выпячивающийся пупок, в лежачем положении распластывается по бокам из-за стекания жидкости («лягушачий живот»), подкожные вены на передней стенке расширены;
- при перкуссии (простукивании) живота звук становится тупым (как по дереву);
- при аускультации (выслушивании фонендоскопом) живота кишечные шумы будут отсутствовать вследствие значительного накопления жидкости.
Показательным является признак флюктуации — одну ладонь кладут на бок пациента, другой рукой производят колебательные движения с другого бока, в результате будет ощущаться движение жидкости в брюшной полости.
Для дополнительной диагностики применимы следующие виды лабораторных анализов и инструментальных исследований:
- ультразвуковое исследование органов брюшной полости и почек (УЗИ). Метод обследования позволяет выявить наличие жидкости в брюшной полости, объёмные образования, даст представление о размерах почек и надпочечников, наличие или отсутствие в них опухолей, об эхоструктуре поджелудочной железы, желчного пузыря и др.;
- УЗИ сердца и щитовидной железы — можно определить фракцию выброса (её снижение является одним из признаков сердечной недостаточности), размеры сердца и его камер, наличие фибриновых отложений (признак констриктивного перикардита), размеры и структуру щитовидной железы;
- компьютерная и магнитно-резонансная томография — позволяет визуализировать даже малейшее скопление жидкости, оценить структуру органов брюшной полости, выявить аномалии их развития, наличие новообразований и др.;
- обзорная рентгенограмма органов грудной клетки — позволяет судить о наличии туберкулёза или опухолей лёгких, размерах сердца;
- диагностическая лапароскопия — на передней брюшной стенке делают незначительный прокол, вводят в него эндоскоп (аппарат со встроенной камерой). Метод позволяет определить жидкость в брюшной полости, взять её часть на дальнейшее исследование, чтобы выяснить природу возникновения асцита, также возможно удастся обнаружить повреждённый орган, вызвавший скопление жидкости;
- ангиография — метод, позволяющий определить состояние сосудов;
- общий анализ крови — возможно снижение числа тромбоцитов из-за нарушенной функции печени, увеличение скорости оседания эритроцитов при аутоиммунных и воспалительных заболеваниях и др.;
- общий анализ мочи — позволяет судить о наличии заболеваний почек;
- биохимический анализ крови, гормоны щитовидной железы. Определяются: уровень белка, трансаминазы (АЛАТ, АСАТ), холестерин, фибриноген для определения функционального состояния печени, ревмопробы (С-реактивный белок, ревматоидный фактор, антистрептолизин) для диагностики ревматоидного артрита, красной волчанки или других аутоиммунных заболеваний, мочевина и креатинин для определения функции почек, натрий, калий и др.;
- определение онкомаркёров, например, альфа-фетопротеина при раке печени;
- микроскопическое исследование асцитической жидкости позволяет определить природу асцита.
При наличии в брюшной полости большого количества жидкости может развиваться дыхательная недостаточность и перегрузка правых отделов сердца из-за сдавления поднятой вверх диафрагмой лёгких и крупных сосудов. В случае присоединения инфекции возможно развитие перитонита (воспаления брюшины), который является крайне тяжёлым заболеванием, требующим неотложного хирургического вмешательства.
Лечение асцита должно начинаться как можно раньше и проводиться только опытным врачом, так как в противном случае возможно прогрессирование заболевания и развитие грозных осложнений. В первую очередь необходимо определить стадию асцита и оценить общее состояние пациента. Если на фоне напряженного асцита у больного развиваются признаки дыхательной недостаточности или сердечной недостаточности, первостепенной задачей будет уменьшение количества асцитической жидкости и снижение давления в брюшной полости. Если же асцит транзиторный или умеренный, а имеющиеся осложнения не представляют непосредственной угрозы для жизни пациента, на первый план выходит лечение основного заболевания, однако при этом регулярно контролируется уровень жидкости в брюшной полости.
Свободную жидкость несложно удалить из брюшной полости – но причины возникновения асцита останутся. Поэтому полноценным лечением асцита является лечение заболеваний, спровоцировавших его возникновение.
Независимо от того, что спровоцировало асцит, общие назначения следующие:
- постельный или полупостельный (с подниманием с кровати только в случае физиологической необходимости) режим;
- ограничение, а в запущенных случаях – полное исключение натрия из пищи. Достигается ограничением (или исключением) употребления поваренной соли.
Если асцит возник из-за цирроза печени, то при снижении в крови количества натрия ограничивают и прием жидкости в разном виде (чай, соки, супы) – до 1 литра.
Медикаментозная терапия зависит из болезни, спровоцировавшей асцит. Общим назначением, независимо от причины асцита, являются мочегонные препараты.
Это может быть или их комбинация с препаратами калия, или калий-сберегающие мочегонные. Также назначают:
- при циррозе печени – гепатопротекторы (препараты, защищающие клетки печени);
- при низком количестве белка в крови – белковые препараты, которые вводят внутривенно капельно. Как пример – альбумин, свежезамороженная плазма (ее вводят, если при асците наблюдаются нарушения со стороны свертывающей системы крови);
- при сердечно-сосудистой недостаточности – препараты, поддерживающие работу сердца (их подбирают в зависимости от того, какова причина сбоя)
Хирургические методы лечения асцита применяют при:
- значительном скоплении свободной жидкости в брюшной полости;
- если консервативные методы показывают низкую результативность или не показывают ее вообще.
Основные хирургические методы, которые применяют при асците, это:
- Лапароцентез. Происходит удаление экссудата через прокол полости живота под контролем УЗИ. После операции устанавливается дренаж. За одну процедуру удаляется не более 10 л воды. Параллельно пациенту вводят капельно солевые растворы и альбумин. Осложнения очень редки. Иногда в месте прокола происходят инфекционные процессы. Не проводится процедура при нарушениях свертываемости крови, сильном вздутии живота, травмах кишечника, ветральной грыже и беременности.
- Трансъюгулярное внутрипеченочное шунтирование. Во время операции искусственным путем сообщаются печеночная и воротная вены. У пациента могут возникнуть осложнения в виде внутрибрюшного кровотечения, сепсиса, артериовенозного шунтирования, инфаркта печени. Не назначают операцию, если у больного присутствуют внутрипеченочные опухоли или кисты, окклюзия сосудов, обтурация желчных протоков, сердечно-легочные патологии.
- Трансплантация печени. Если асцит развился на фоне цирроза печени, то может быть назначена пересадка органа. Шанс на такую операцию выпадает немногим пациентам, поскольку донора найти сложно. Абсолютными противопоказаниями к трансплантации являются хронические инфекционные патологии, тяжелые нарушения работы других органов, онкологические заболевания. Среди самых тяжелых осложнений – отторжение трансплантата.
Причиной образования асцитической жидкости при опухоли может быть сдавливание кровеносных и лимфатических сосудов брюшной полости, а также поражение брюшины опухолевыми клетками. В любом случае для эффективного лечения заболевания необходимо полностью удалить злокачественное новообразование из организма.
В лечении онкологических заболеваний может применяться:
- Химиотерапия. Химиотерапия является основным методом лечения канцероматоза брюшины, при котором опухолевые клетки поражают оба листка серозной оболочки брюшной полости. Назначаются химические препараты (метотрексат, азатиоприн, цисплатин), которые нарушают процессы деления опухолевых клеток, тем самым приводя к уничтожению опухоли. Основной проблемой при этом является тот факт, что данные средства нарушают также деление нормальных клеток во всем организме. В результате этого в период лечения у пациента могут выпадать волосы, могут появляться язвы желудка и кишечника, может развиться апластическая анемия (недостаток красных клеток крови вследствие нарушения процесса их образования в красном костном мозге).
- Лучевая терапия. Суть данного метода заключается в высокоточном воздействии радиацией на опухолевую ткань, что приводит к гибели опухолевых клеток и уменьшению размеров новообразования.
- Хирургическое лечение. Заключается в удалении опухоли посредством хирургической операции. Данный метод особенно эффективен при доброкачественных опухолях либо в том случае, когда причиной асцита является сдавливание кровеносных или лимфатических сосудов растущей опухолью (ее удаление может привести к полному выздоровлению пациента).
Лечения хронических болезней почек, которые могут стать причиной асцита, практически всегда сложный и длительный процесс. В зависимости от конкретного вида заболевания, решается вопрос о необходимости назначения гормонов-глюкокортикостероидов, проведения операции по коррекции пороков, постоянного гемодиализа или другого лечебного мероприятия. Однако общие принципы терапии данных патологий едины. К ним относятся следующие рекомендации:
- Ограничение соли. Так как при нарушении почечных функций нарушается выведение электролитов, прием даже небольшого количества соли может привести к задержке жидкости и повышению артериального давления. Максимально допустимая доза при данных заболеваниях – не более 1 г/сут. Такого количества можно достичь, употребляя пресную пищу и неподсоленные напитки.
- Регулярный контроль токсических веществ в крови. Это мероприятие помогает предотвратить развитие тяжелых осложнений, таких как повреждение мозга (энцефалопатия).
- Поддержание достаточного диуреза. При хроническом повреждении органа, у человека в крови начинают накапливаться токсичные вещества. Именно они приводят к нарушениям сна, постоянной слабости, снижению работоспособности и плохому самочувствию. Поэтому важно регулярно использовать мочегонные средства, для улучшения выведения «шлаков».
- Уменьшение воспалительного процесса. При аутоиммунных заболеваниях, таких как гломерулонефрит, красная волчанка, ревматоидный артрит, необходимо снижать иммунные функции организма. За счет этого, почечные ткани будут повреждаться значительно меньше. Как правило, для этой цели используют гормоны-глюкокортикостероиды (Преднизолон, Дексаметазон) или препараты иммуносупрессанты (Сульфасалазин, Метотрексат).
- Прием нефропротекторных препаратов. Ингибиторы АПФ и БРА помимо защитного действия на сердце, обладают аналогичным действием на почки. Улучшая состояние их микрососудов, они профилактируют их дальнейшее повреждение и отдаляют от пациента гемодиализ.
Одним из основных этапов лечения асцита при циррозе печения является приостановление прогрессирования патологического процесса в ней и стимуляция восстановления нормальной печеночной ткани. Без соблюдения данных условий симптоматическое лечение асцита (применение мочегонных препаратов и повторные лечебные пункции) будет давать временный эффект, однако в конечном итоге все закончится смертью пациента.
Лечение цирроза печени включает:
- Гепатопротекторы (аллохол, урсодезоксихолевую кислоту) – препараты, улучшающие обмен веществ в клетках печени и защищающие их от повреждения различными токсинами.
- Эссенциальные фосфолипиды (фосфоглив, эссенциале) – восстанавливают поврежденные клетки и повышают их устойчивость при воздействии токсических факторов.
- Флавоноиды (гепабене, карсил) – нейтрализуют свободные радикалы кислорода и другие токсические вещества, образующиеся в печени при прогрессировании цирроза.
- Препараты аминокислот (гептрал, гепасол А) – покрывают потребность печени и всего организма в аминокислотах, необходимых для нормального роста и обновления всех тканей и органов.
- Противовирусные средства (пегасис, рибавирин) – назначаются при вирусном гепатите В или С.
- Витамины (А, В12, Д, К) – данные витамины образуются или депонируются (хранятся) в печени, а при развитии цирроза их концентрация в крови может значительно снижаться, что приведет к развитию ряда осложнений.
- Диетотерапию – рекомендуется исключить из рациона продукты, которые увеличивают нагрузку на печень (в частности жирную и жареную пищу, любые виды алкогольных напитков, чай, кофе).
- Пересадку печени – единственный метод, позволяющий радикально решить проблему цирроза. Однако стоит помнить, что даже после успешной пересадки следует выявить и устранить причину возникновения заболевания, так как в противном случае цирроз может поразить и новую (пересаженную) печень.
Прогноз при асците во многом определяется основным заболеванием. Он считается серьёзным, если, вопреки проводимому лечению, объём жидкости в брюшной полости продолжается быстрыми темпами увеличиваться. Прогностическое значение самого асцита состоит в том, что его нарастание усугубляет тяжесть основного заболевания.
источник
Асцит представляет собой тяжелое осложнение разных заболеваний, при котором в полости живота накапливается большой объем жидкости. Обнаруженный асцит при онкологии серьезно осложняет течение и лечение основного заболевания, ухудшает прогноз. У пациентов с онкологическими заболеваниями органов, имеющих контакт с листками брюшины, средняя вероятность выпота жидкости в брюшную полость составляет 10%.
Процесс скопления лишней жидкости в полости живота сопровождает около половины всех случаев рака яичников у женщин. Он также осложняет течение новообразований:
- толстой кишки;
- молочных желез;
- желудка;
- поджелудочной железы;
- прямой кишки;
- печени.
Тяжесть состояния пациента не зависит от того первичная опухоль стала причиной патологии или ее метастазирование. К проявлениям рака добавляются признаки повышенного внутрибрюшного давления, подъема диафрагмы, сокращения дыхательных движений легочной ткани. В результате ухудшаются условия для работы сердца и легких, нарастает сердечная и дыхательная недостаточность, что приближает летальный исход болезни.
Брюшную полость образуют 2 листка. Один из них (париетальный) выстилает внутреннюю поверхность, а другой (висцеральный) окружает ближайшие органы. Оба листка продуцируют небольшое количество жидкого секрета своими железистыми клетками. С его помощью ликвидируется небольшое локальное воспаление, защищаются от трения органы, кишечник.
Жидкость постоянно обновляется, поскольку излишки всасываются эпителием. Накопление возможно при условии нарушения баланса этого состояния. В 75% случаев у пациентов с асцитом имеется цирроз печени. Это заболевание имеет максимальное число этиологических факторов, приводящих к патологии.
К ним относятся рост гидростатического давления в сосудах под влиянием застоя в венозной и лимфатической системах из-за нарушения сердечной деятельности и падение онкотического давления в крови за счет поражения функции печени и снижения содержания альбуминовой белковой фракции.
Асцит брюшной полости при онкологии не исключает эти механизмы в качестве дополнения к основному поражающему фактору — гиперфункции эпителия брюшной полости при опухолевом поражении листков брюшины. Рост злокачественных клеток вызывает раздражение и неспецифическое воспаление.
Наиболее значима роль обсеменения злокачественными клетками при раке яичников, матки у женщин. Осложнение в этих случаях настолько утяжеляет общее состояние пациенток, что они погибают при нарастании асцита брюшной полости.
Немалое значение имеет непосредственное сдавливание опухолью печеночной ткани и создание условий портальной гипертензии. При росте венозного давления водная часть крови сбрасывается в брюшную полость.
Раковая интоксикация сопровождается недостатком кислорода в клетках (тканевая гипоксия). Почечная ткань очень остро чувствует любые изменения и реагирует снижением фильтрации. Это приводит в действие механизм влияния антидиуретического гормона гипофиза, который задерживает натрий и воду.
Некоторые авторы в патогенезе асцита выделяют печеночный и внепеченочный механизмы. На примере злокачественного роста мы видим, как эти причины дополняют друг друга. Нарушается всасывающая функция брюшины и лимфатических сосудов.
Примером местных изменений может быть лимфома брюшной полости. Эта опухоль сопровождается нарушенной проходимостью внутрибрюшных лимфатических протоков. Из них жидкость переходит прямо в брюшную полость.
Провоцирующими причинами асцита при онкологических заболеваниях может быть такая анатомическая особенность, как близкое расположение складок брюшины (прилегание), обилие кровеносных и лимфатических сосудов, что вызывает быстрое распространение злокачественного роста на соседние ткани.
Стимулировать пропотевание жидкости может занос атипических клеток в полость брюшины при оперативном вмешательстве, внутреннее прорастание стенок брюшины злокачественной опухолью, а также проведение курса химиотерапии.
У онкологических больных асцит развивается постепенно за несколько недель или месяцев. Пациенты ощущают признаки при скоплении значительного количества жидкости. Основные симптомы:
- распирающая тяжесть в животе;
- отрыжка после еды;
- изжога или тошнота;
- тупые боли в животе;
- одышка в покое, особенно в положении лежа.
Эти признаки связаны с подъемом купола диафрагмы, нарушением перистальтики пищевода, кишечника, рефлюксным забросом кислого содержимого желудка в пищевод. Некоторые пациенты жалуются на приступы сердечной аритмии. При наблюдении лечащий врач выявляет увеличенный живот. В положении стоя он опускается вниз, пупок выпячивается.
Для больных с «печеночным» асцитом характерна картина «головы медузы» за счет образования плотных расширенных вен вокруг пупка. Накопление жидкости создает трудности при наклонах, обувании.
К сожалению, еще нередки случаи выявления молодых женщин с опухолью яичников в запущенном состоянии, которые длительно были уверены в своей беременности, этому способствовало прекращение менструаций.
Скопившаяся жидкость сама давит на опухоль, вызывает распад. Метастазирование по венозной системе и сердечная недостаточность проявляется затрудненным оттоком крови к сердцу. Это приводит к отечности стоп, голеней, наружных половых органов.
Все описанные симптомы развиваются не изолированно. На первом месте остаются признаки злокачественной опухоли. Асцит требует дополнительного лечения, поскольку жить с его проявлениями становится более опасно из-за возможностей других осложнений.
Независимо от причин в течении асцита выделяют 3 стадии. Они характерны и для пациентов с онкологическими заболеваниями:
- транзиторная — больной чувствует только вздутие живота, объем накопившейся жидкости не более 400 мл;
- умеренная — количество экссудата в брюшине доходит до 5 л, проявляются все описанные симптомы, возможны разные осложнения;
- напряженная — асцит скапливает 20 л и более, считается устойчивым (резистентным), лечить мочегонными средствами невозможно, сопровождается тяжелым состоянием, нарушает работу сердца и дыхание.
Тяжесть основного заболевания в случае появления асцита снижает шансы больного на выздоровление. Еще более увеличивается риск опасных осложнений. К ним относятся:
- бактериальный перитонит — присоединение инфекции вызывает острое воспаление брюшины;
- кишечная непроходимость;
- появление грыж в области белой линии живота, пупка, в паху с возможным защемлением;
- сердечная декомпенсация;
- накопление жидкости между плевральными листками — гидроторакс с острой дыхательной недостаточностью;
- развитие гепаторенального синдрома;
- геморроидальные кровотечения, выпадение нижнего отдела прямой кишки.
Такое осложнение, как асцит заранее предполагается в течение онкологического заболевания. При контроле за пациентом врач обязан проводить взвешивание. Рост массы на фоне выраженного похудения рук, ног, тела вызывает подозрение на скрытые отеки.
Если сделать толчковое движение рукой с одной стороны живота, то при наличии жидкости вторая рука ощутит волну в противоположном боку. Объективным подтверждением служат дополнительные исследования:
- УЗИ — позволяет выявить 200 мл жидкости в брюшной полости, одновременно служит контролем за изменениями во внутренних органах;
- обзорная рентгенография и томография — потребуют хорошей подготовки пациента перед исследованием, выявляет жидкость при изменении положения тела;
- лапароцентез — прокол передней брюшной стенки с целью откачивания жидкости и ее лабораторного анализа, процедура является одновременно лечебной и диагностической, позволяет выявить степень обсеменения брюшины, состав экссудата, наличие микрофлоры.
Терапия асцита теоретически должна в первую очередь заключаться в подавлении роста злокачественных клеток в брюшине. Тогда можно ожидать удаления раздражающего механизма и восстановления функции всасывания жидкости.
Но на практике методы химиотерапии помогают уменьшить асцит только при новообразованиях в кишечнике, а при локализации в печени, желудке, матке, яичниках остаются безрезультатными.
Остается контролировать поступление и выведение жидкости с продуктами питания, рассчитывать на оптимальные условия действия мочегонных средств (диуретиков). Убрать излишки воды можно с помощью ограничительной диеты. Пациенту назначается бессолевое питание, все блюда готовятся без соли, по согласованию с врачом возможно присаливание в тарелку.
Исключаются острые приправы, тяжелая жирная пища, все приготовленное в жареном виде. Объем употребляемой жидкости рассчитывается по диурезу (количеству выделенной мочи за сутки). При этом в меню должны быть продукты, обеспечивающие организм белком и калием. Поэтому рекомендуется:
- отварное нежирное мясо и рыба;
- творог, кефир при хорошей переносимости;
- запеченный картофель;
- компот из кураги, изюма;
- морковь, шпинат;
- овсяная каша.
В назначении диуретиков нельзя переусердствовать. Известна рекомендация врачей пить больше жидкости при любой интоксикации. Это касается и рака. Выведение большого объема воды из организма повышает общую интоксикацию продуктами распада злокачественных клеток, поэтому допустимым считается снижение веса на фоне приема диуретиков на 500 г за сутки.
Выбор диуретиков и дозировки всегда остается за врачом. Нельзя самостоятельно менять препараты, нарушать схему приема. Наиболее действенной оказывается комбинация из Фуросемида, Верошпирона и Диакарба.
Фуросемид (Лазикс) относится к группе петлевых диуретиков. Действие основано на блокировании обратного всасывания натрия и хлора в канальцах и петле Генле, выводящего аппарата почек. Одновременно выводит калий. Чтобы не нарушить баланс электролитов и не вызвать приступы аритмии назначаются препараты калия (Панангин, Аспаркам).
Верошпирон в отличии от Фуросемида является калийсберегающим препаратом. В его состав входит спиронолактон (гормон надпочечников). Именно с помощью гормонального механизма удается вывести лишнюю жидкость без калия. Таблетки начинают действовать спустя 2–5 дней после начала приема. Остаточный эффект продолжается 3 дня после отмены препарата.
Диакарб — препарат, имеющий целевое назначение. Особенно показан для предупреждения отека мозга, менее эффективен в процессе вывода мочи. Его действие начинается спустя 2 часа после приема. Связано с блокированием фермента карбоангидразы в тканях почек и мозга.
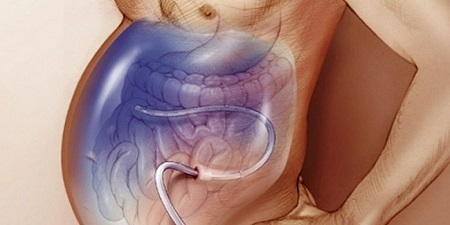
Наиболее часто для вывода накопившейся жидкости в полости брюшины при резистентной стадии асцита применяют процедуру лапароцентеза. Метод считается хирургическим, хотя им владеют терапевты в специализированных отделениях.
Суть методики: пациент сидит на стуле, живот вокруг пупка обрабатывается йодом. В точку примерно на 2 см ниже пупочного кольца вводится раствор Новокаина для обеспечения местной анестезии. После чего делается прокол брюшной стенки специальным инструментом (троакаром). Появление жидкости указывает на попадание в полость брюшины. Присоединяется трубка, по которой откачивается жидкость самотеком.
Однократно удаляется до 10 литров жидкости. На фоне постепенного уменьшения живота проводят стягивание простыней для предотвращения коллапса больного. В некоторых случаях при невозможности сразу вывести большой объем жидкости в полость брюшины вставляют дренажную трубку и перекрывают ее до следующего раза. Таким образом, повтор процедуры проводят 2–3 дня подряд.
При лапароцентезе необходимо следить за стерильностью, поскольку возрастает риск заражения брюшины и перитонита
Лапароцентез не проводится:
- при спаечной болезни брюшной полости;
- на фоне выраженного метеоризма;
- в периоде восстановления после грыжесечения.
Перитонеовенозное шунтирование — заключается в соединении специальной трубкой брюшной полости с верхней полой веной, по ней при дыхании пациента жидкость отходит в венозное русло. Деперитонизация — иссечение участков брюшины для обеспечения дополнительными путями вывода жидкости.
Оментогепатофренопексия — иссечение сращенного с передней брюшной стенкой сальника и подшивание его к диафрагме или печени, необходимо, если сальник мешает проведению лапароцентеза.
В народных лечебниках описываются растительные настойки, которые помогают уменьшить асцит при онкозаболеваниях. Врачи относятся к ним крайне негативно, поскольку нередко пациенты, уверовав в сказочные результаты, бросают основное лечение.
Однако при отсутствии реальной помощи от проводимой терапии больного раком можно понять. Поэтому мы приводим перечень растений, которые, по мнению травников, способны помочь:
- астрагал перепончатый;
- корень болотного аира;
- молочай;
- корень травы копытня;
- трава княжика сибирского;
- болотный сабельник.
Гораздо увереннее врачи рекомендуют мочегонные сборы в дополнение к лекарственным препаратам. Они включают растущие в средней полосе России:
- расторопшу,
- березовые почки и сок,
- чабрец,
- цветы липы, календулы,
- мелиссу,
- шалфей,
- зверобой,
- душицу,
- мяту,
- пустырник.
Общий показатель выживаемости пациентов с асцитом при онкологических заболеваниях дает неутешительные цифры — два года проживет только половина больных.Окончательный исход бывает как лучше, так и хуже предполагаемого срока.
Он зависит от реакции пациента на лечение, возраста, наличия хронических заболеваний почек, печени, сердца, характера опухолевого роста. Асцит в начальной стадии при опухолях лечится значительно эффективнее. Поэтому в терапии злокачественных новообразований следует предусматривать раннюю диагностику осложнений.
источник