Определение. Аутоиммунный гепатит (АИГ) — хроническое заболевание печени неизвестной этиологии, характеризующееся перипортальным или более обширным воспалением, и протекающее со значительной гипергаммаглобулинемией и появлением в сыворотке широкого спектра аутоантител.
Как следует из приведенного определения, причина заболевания остается невыясненной, следовательно, понятие “аутоиммунный” характеризует не этиологию, а патогенез. В качестве потенциальных кандидатов на этиологический фактор рассматриваются различные агенты, в частности, вирусы (гепатита С, простого герпеса и др.), однако до настоящего времени не получено убедительных доказательств их причинной роли.
Классификация. По спектру выявляемых аутоантител выделяют АИГ 1-го и 2-го типов (некоторые авторы также выделяют 3-й тип). Тип 1 является преобладающим (85% от общего числа больных), на долю 2-го типа приходится не более 10-15% случаев. Кроме того, у некоторых больных патологический процесс характеризуется наличием биохимических и гистологических черт как АИГ, так и первичного билиарного цирроза (ПБЦ), что дает основание для вынесения их в группу лиц с перекрестным (overlap) синдромом.
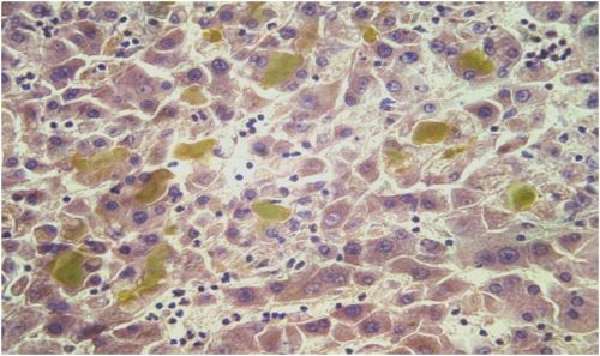
Морфология. С гистологической точки зрения АИГ представляет собой воспаление ткани печени неизвестной природы, характеризующееся развитием портального и перипортального гепатита со ступенчатыми или мостовидными некрозами, значительной лимфомакрофагальной инфильтрацией в портальной и перипортальной зонах, а также в дольках (рис. 5.1). Часто в составе инфильтрата имеется значительное количество плазматических клеток. В большинстве случаев происходит нарушение дольковой структуры печени с избыточным фиброгенезом и формированием цирроза печени. По данным большинства авторов, цирроз обычно имеет черты макронодулярного и нередко формируется на фоне незатухающей активности воспалительного процесса. Изменения гепатоцитов представлены гидропической, реже жировой дистрофией. Перипортальные гепатоциты могут формировать железистоподобные структуры – розетки.
Рис. 5.1. Аутоимунный гепатит биоптат печени, окраска г/э, х400. Значительная инфильтрация лимфоидными клетками портального тракта и перипортальной зоны дольки
Патогенез. По современным представлениям, ключевая роль в патогенезе АИГ принадлежит нарушению иммунорегуляции, под воздействием разрешающих факторов, ведущему к появлению “запрещенных” клонов лимфоцитов, сенсибилизированных к аутоантигенам печени и осуществляющих повреждение гепатоцитов.
Антигены главного комплекса гистосовместимости (HLA). Для АИГ характерна тесная связь с рядом антигенов HLA, участвующих в иммунорегуляторных процессах. Так, гаплотип A1 B8 DR3 выявляется у 62-79% больных по сравнению с 17-23% в контроле. Другим часто встречающимся при АИГ антигеном является DR4, более распространенный в Японии и странах Юго-Восточной Азии. Течение АИГ, ассоциированное с HLA DR4, характеризуется поздним дебютом, частыми системными проявлениями и относительно редкими рецидивами на фоне иммуносупрессии.
Аутоантигены-мишени. При АИГ 1-го типа роль основного аутоантигена принадлежит печеночно-специфическому протеину, главным компонентом которого, выполняющим функцию мишени аутоиммунных реакций, является асиалогликопротеиновый рецептор (ASGP-R). Наблюдается сенсибилизация к ASGP-R как антител, так и Т-лимфоцитов, причем титр антител снижается на фоне иммуносупрессивной терапии, а его возрастание предшествует развитию рецидива. При хроническом вирусном гепатите анти-ASGP-R либо не вырабатываются, либо вырабатываются транзиторно и в низком титре.
При АИГ 2-го типа мишенью иммунных реакций служит антиген микросом печени и почек (liver-kidney microsomes, LKM1), основу которого составляет цитохром P450 IID6. В отличие от хронического гепатита С, при котором у 10% больных также вырабатываются анти-LKM1, антитела при АИГ выявляются в высоком титре, характеризуются гомогенностью и реагируют со строго определенными линейными эпитопами. Однако, несмотря на несомненное диагностическое значение, патогенетическая роль анти-LKM1 в развитии АИГ до настоящего времени не ясна.
Антитела к растворимому печеночному антигену (soluble liver antigen, SLA), служащие критерием диагностики АИГ 3-го типа, представляют собой антитела к цитокератинам 8 и 18. Их роль в патогенезе пока не определена.
Дефект иммунорегуляции. В отличие от заболеваний с известной этиологией, причиной аутоиммунных процессов принято считать нарушение взаимодействия субпопуляций лимфоцитов, ведущее к развитию иммунного ответа на антигены собственных тканей. В то же время неясно, является ли данное нарушение первичным или вторичным, возникшим в результате изменения антигенных свойств тканей под воздействием не установленного фактора.
- дисбаланс CD4/CD8 лимфоцитов в пользу первой субпопуляции;
- увеличение количества Т-хелперов 1-го типа, продуцирующих провоспалительные цитокины (ИФН- g , ИЛ-2, ТНФ- a );
- гиперактивность антителопродуцирующих В-клеток;
- сенсибилизация К-лимфоцитов, осуществляющих антителозависимую клеточную цитотоксичность;
- повышенная экспрессия HLA II класса на поверхности гепатоцитов.
Все это отражает гипериммунный статус организма, реализация которого ведет к повреждению ткани печени.
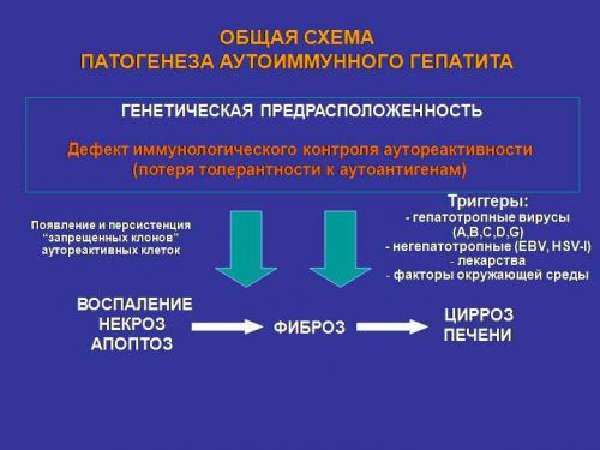
На основании накопленных к сегодняшнему дню знаний патогенетическую цепь аутоиммунного повреждения печени можно представить следующим образом:
генетическая предрасположенность к развитию аутоиммунного процесса (ослабление иммунологического надзора над аутореактивными клонами лимфоцитов) ® воздействие не установленного разрешающего фактора ® повышенная экспрессия печеночных аутоантигенов и HLA II класса ® активация аутореактивных клонов Т, В и К-лимфоцитов ® продукция медиаторов воспаления ® повреждение ткани печени и развитие системного воспаления.
Клиническая картин. Соотношение женщин и мужчин среди заболевших составляет 8:1. Более чем у половины больных первые симптомы появляются в возрасте от 10 до 20 лет. Второй пик заболеваемости приходится на постменопаузу. Наиболее часто заболевание развивается постепенно, проявляясь в дебюте неспецифическими симптомами: слабостью, артралгиями, желтушностью кожи и склер. У 25% больных дебют болезни напоминает картину острого вирусного гепатита с резкой слабостью, анорексией, тошнотой, выраженной желтухой, иногда лихорадкой. Наконец, встречаются варианты с доминирующими внепеченочными проявлениями, протекающие под маской системной красной волчанки, ревматоидного артрита, системных васкулитов и т.д.
Развернутая стадия АИГ характеризуется наличием астенического синдрома, желтухи, лихорадки, артралгий, миалгий, абдоминального дискомфорта, разнообразных кожных высыпаний. Интенсивный кожный зуд нехарактерен и заставляет усомниться в диагнозе. При объективном исследовании выявляются “сосудистые звездочки”, ярко-розовые стрии на животе и бедрах, геморрагические и угревые кожные высыпания, кушингоидное перераспределение жира (еще до применения глюкокортикоидов), болезненное увеличение печени, спленомегалия. На стадии цирроза присоединяются признаки портальной гипертензии (асцит, расширение подкожных вен на животе) и печеночной энцефалопатии (астериксис, печеночный запах изо рта).
АИГ свойственны многообразные системные проявления: кожные васкулиты, полиартрит, полимиозит, лимфаденопатия, пневмонит, фиброзирующий альвеолит, плеврит, перикардит, миокардит, тиреоидит Хасимото, гломерулонефрит (в т.ч. имеющий черты люпоидного), тубулоинтерстициальный нефрит, синдром Шегрена, язвенный колит, сахарный диабет, гемолитическая анемия, идиопатическая тромбоцитопения, гиперэозинофильный синдром.
Лабораторные исследования. В анализах крови выявляют: повышение СОЭ, умеренно выраженные лейкопению и тромбоцитопению. Анемия обычно смешанная — гемолитическая и перераспределительная, что подтверждается результатами прямой пробы Кумбса и исследованиями обмена железа.
Билирубин повышен в 2-10 раз, преимущественно за счет прямой фракции у 83% больных. Трансаминазы могут повышаться в 5-10 и более раз, коэффициент де Ритиса (отношение АСТ/АЛТ) меньше 1.
Уровень щелочной фосфатазы повышен незначительно или умеренно. На фоне высокой активности возможно появление симптомов преходящей печеночной недостаточности: гипоальбуминемия, снижение протромбинового индекса (ПИ), увеличение протромбинового времени.
Характерна гипергаммаглобулинемия с превышением нормы в 2 и более раз, обычно поликлональная с преимущественным повышением IgG.
Нередки неспецифические положительные результаты различных иммуносерологических реакций: выявление антител к бактериям (Escherichia coli, Bacteroides, Salmonella) и вирусам (кори, краснухи, цитомегаловирусу). Возможно повышение альфа-фетопротеина, коррелирующее с биохимической активностью. На цирротической стадии снижаются показатели синтетической функции печени.
источник

На территории Европы частота встречаемости составляет 16-18 больных с АГ на 100000 человек. На Аляске и Северной Америке распространенность выше, чем в Европейских странах. В Японии уровень заболеваемости низкий. У афроамериканцев и латиноамериканцев течение болезни протекает более стремительно и тяжело, лечебные мероприятия менее эффективны, смертность выше.
Заболевание встречается во всех возрастных группах, чаще болеют женщины (10-30 лет, 50-70 лет). У детей АГ может появиться от 6 до 10 лет.
Аутоиммунный гепатит впервые был описан в 1951 году в качестве хронического гепатита у молодых женщин, сопровождающегося гипергаммаглобулинемией, который улучшается на фоне адренокортикотропной терапии. В 1956 году выявлена связь между АИГ и наличием антинуклеарных антител (АНА) в крови, в связи с чем заболевание получило название «Волчаночного гепатита».
В период между 1960 и 1980 гг. в ряде клинических исследованиях была доказана эффективность монотерапии АИГ стероидными препаратами, а также в комбинации с цитостатиком — азатиоприном. АИГ стал первым заболеванием печени, медикаментозная терапия которого доказано увеличивала продолжительность жизни больных.
В зависимости от образующихся антител различают аутоиммунный гепатит I (анти-ANA, анти-SMA позитивный), II (анти-LKM-l позитивный) и III (анти-SLA позитивный) типов. Каждый из выделяемых типов заболевания характеризуется своеобразным серологическим профилем, особенностями течения, откликом на иммуносупрессивную терапию и прогнозом.
- I тип. Протекает с образованием и циркуляцией в крови антинуклеарных антител (ANA) – у 70-80% пациентов; антигладкомышечных антител (SMA) у 50-70% больных; антител к цитоплазме нейтрофилов (pANCA). Аутоиммунный гепатит I типа чаще развивается в возрасте от 10 до 20 лет и после 50 лет. Характеризуется хорошим откликом на иммуносупрессивную терапию, возможностью достижения стойкой ремиссии в 20% случаев даже после отмены кортикостероидов. При отсутствии лечения в течение 3 лет формируется цирроз печени.
- II тип. В крови у 100% пациентов присутствуют антитела к микросомам печени и почек 1-го типа (анти-LKM-l). Данная форма заболевания развивается в 10-15% случаях аутоиммунного гепатита, преимущественно в детском возрасте и характеризуется высокой биохимической активностью. Аутоиммунный гепатит II типа более резистентен к иммуносупрессии; при отмене препаратов часто наступает рецидив; цирроз печени развивается в 2 раза чаще, чем при аутоиммунном гепатите I типа.
- III тип. Образуются антитела к растворимому печеночному и печеночио-панкреатическому антигену (анти-SLA и анти-LP). Довольно часто при этом типе выявляются ASMA, ревматоидный фактор, антимитохондриальные антитела (АМА), антитела к антигенам печеночной мембраны (антиLMA).
К вариантам атипичного аутоиммунного гепатита относят перекрестные синдромы, включающие также признаки первичного билиарного цирроза, первичного склерозирующего холангита, хронического вирусного гепатита.
Причины возникновения аутоиммунного гепатита изучены недостаточно. Основополагающим моментом считается наличие дефицита иммунорегуляции – потеря толерантности к собственным антигенам. Предполагается, что определенную роль играет наследственная предрасположенность. Возможно, подобная реакция организма представляет собой ответ на внедрение какого-либо инфекционного агента из внешней среды, активность которого играет роль «пускового крючка» в развитии аутоиммунного процесса.
В качестве подобных факторов могут выступать вирусы кори, герпеса (Эпштейна–Барр), гепатитов А, В, С и некоторые медикаментозные препараты (Интерферон и т. п.).
Также более чем у 35% пациентов с этим заболеванием обнаруживаются и другие аутоиммунные синдромы.
Заболевания, сопутствующие АИГ:
- Аутоиммунный тиреоидит;
- Болезнь Грейвса;
- Витилиго;
- Гемолитическая и пернициозная анемия;
- Герпетиформный дерматит;
- Гингивит;
- Гломерулонефрит;
- Инсулинозависимый сахарный диабет;
- Ирит;
- Красный плоский лишай;
- Местный миозит;
- Нейтропеническая лихорадка;
- Неспецифический язвенный колит;
- Перикардит, миокардит;
- Нейропатия периферических нервов;
- Плеврит;
- Первичный склерозирующий холангит;
- Ревматоидный артрит;
- Синдром Кушинга;
- Синдром Шегрена;
- Синовит;
- Системная красная волчанка;
- Узловатая эритема;
- Фиброзирующий альвеолит;
- Хроническая крапивница.
Из них наиболее часты в сочетании с АИГ ревматоидный артрит, язвенный колит, синовит, болезнь Грейвса.
Проявления аутоиммунного гепатита неспецифичны: нет ни одного признака, позволяющего однозначно классифицировать его как симптом аутоиммунного гепатита. Начинается аутоиммунный гепатит, как правило, постепенно, с таких общих симптомов (внезапный дебют встречается в 25-30% случаев):
- неудовлетворительное общее самочувствие;
- снижение толерантности к привычным физическим нагрузкам;
- сонливость;
- быстрая утомляемость;
- тяжесть и чувство распирания в правом подреберье;
- преходящее или постоянное желтушное окрашивание кожных покровов и склер;
- темное окрашивание мочи (цвет пива);
- эпизоды подъема температуры тела;
- снижение или полное отсутствие аппетита;
- мышечные и суставные боли;
- нарушения менструального цикла у женщин (вплоть до полного прекращения менструаций);
- приступы спонтанной тахикардии;
- кожный зуд;
- покраснение ладоней;
- точечные кровоизлияния, сосудистые звездочки на коже.
Аутоиммунный гепатит – системное заболевание, при котором поражается ряд внутренних органов. Внепеченочные иммунные проявления, ассоциированные с гепатитом, выявляются примерно у половины пациентов и чаще всего представлены следующими заболеваниями и состояниями:
- ревматоидный артрит;
- аутоиммунный тиреоидит;
- синдром Шегрена;
- системная красная волчанка;
- гемолитическая анемия;
- аутоиммунная тромбоцитопения;
- ревматический васкулит;
- фиброзирующий альвеолит;
- синдром Рейно;
- витилиго;
- алопеция;
- красный плоский лишай;
- бронхиальная астма;
- очаговая склеродермия;
- CREST-синдром;
- overlap-синдром;
- полимиозит;
- инсулинзависимый сахарный диабет.
Примерно у 10% пациентов заболевание протекает бессимптомно и является случайной находкой при обследовании по другому поводу, у 30% тяжесть поражения печени не соответствует субъективным ощущениям.
Хронический аутоиммунный гепатит имеет непрерывное течение, периоды высокой активности процесса чередуются с относительной стабильностью состояния. Однако ремиссия без проводимого лечения самопроизвольно не наступает. Самочувствие больных может на какое-то время улучшаться, но при этом сохраняется активность биохимических процессов.
В некоторых случаях АИГ протекает в атипичной форме. То есть у пациентов есть признаки аутоиммунного процесса, но многие показатели не соответствуют международным стандартам диагностики.
Прогноз течения болезни хуже у людей, переживших острое начало заболевания по типу вирусного гепатита, несколько эпизодов печеночной энцефалопатии, при наличии признаков холестаза. При отсутствии лечения болезнь заканчивается развитием цирроза печени и печеночной недостаточностью.
Протекать аутоиммунный гепатит может на фоне других патологических процессов в печени. Встречается сопряженность гепатита с первичным билиарным циррозом или с первичным склерозирующим холангитом.
О наличии гепатита судят по совокупности серологических, гистологических и биохимических маркеров. Особенностью АИГ является плазмоклеточный характер инфильтрации печени, в то время как при вирусном гепатите в биоптате преобладают лимфоидные клетки. Диагноз аутоиммунной формы поражения печени выставляют только после исключения прочих заболеваний печени, в частности – вирусных гепатитов.
Согласно международным критериям, об АИГ можно говорить следующих случаях:
- В анамнезе отсутствуют переливание крови, лечение гепатотоксическими препаратами и алкоголизм;
- количество гамма-глобулинов и антител класса IgG увеличено в 1,5 раза;
- активность печеночных ферментов (аминотрансфераз АСТ, АЛТ) повышена многократно;
- титры антител (анти-ANA, анти-LKM-I, анти- SLA) у взрослых составляют 1:80, а у детей – 1:20 и более.
Назначаются следующие исследования:
- Биохимический анализ крови. Для АИГ характерно повышение количества билирубина, печеночных ферментов, холестерина, ГГТ. При исследовании белковых фракций обнаруживается высокий уровень гамма-протеинов.
- Коагулограмма (исследование свертывающей системы крови). Здесь наблюдается снижение показателя протромбина. При развитии цирроза у пациентов свертываемость крови существенно снижается, что грози развитием кровотечения из вен пищевода.
- Клинический анализ крови (в период обострения – лейкоцитоз, ускорение СОЭ), часто находят анемию и снижение тромбоцитов;
- Серологические исследования на вирусные гепатиты;
- Копрограмма – исследование кала, по анализу можно определить нарушение пищеварительных процессов: наличие в кале непереваренных элементов, большое количество жира.
- Исследование на гельминты и простейшие.
Ведущая роль в диагностике аутоиммунного гепатита принадлежит определению титра антител:
- к микросомам печени;
- антинуклеарных антител;
- к гладкомышечным клеткам;
- к растворимому печеночному антигену.
При атипичных формах АИГ активность процесса слабо выражена, часто на первый план выходят неспецифические признаки в виде повышенной утомляемости, слабости, суставные и мышечные боли. В биоптате встречаются как специфические признаки АИГ, так и нехарактерные изменения — жировая дистрофия печени, патология желчных протоков.
Лечение аутоиммунного гепатита является патогенетическим и симптоматическим. Применяются следующие группы лекарственных препаратов:
- глюкокортикоиды;
- иммунодепрессанты;
- производные урсодезоксихолевой кислоты;
- цитостатики;
- гепатопротекторы.
Международная схема лечения включает применение синтетических аналогов гормонов коры надпочечников. Наиболее часто назначаются препараты на основе преднизолона. Хороший эффект дает комбинированная терапия, когда кортикостероиды сочетаются с иммунодепрессантами. Совместное их применение уменьшает количество побочных реакций. Дозировку подбирает врач. Консервативное лечение аутоиммунного гепатита проводится длительным курсом. Дополнительно назначаются желчегонные препараты, витамины и ферменты. В том случае, если на протяжении 4-х лет отсутствует эффект, то может понадобиться хирургическое вмешательство вплоть до пересадки печени.
При развитии асцита на фоне гепатита требуется ограничить потребление жидкости и соблюдать бессолевую диету. Назначаются белковые препараты, ингибиторы АПФ, диуретики и антагонисты рецепторов ангиотензина II. В тяжелых случаях требуется парацентез. При развитии портальной гипертензии применяются бета-адреноблокаторы, аналоги соматостатина, препараты лактулозы, мочегонные средства и гормоны гипофиза. После того как проведено обследование, назначается диета.
Всем больным показан стол № 5 по Певзнеру. Питаться необходимо дробно 5–6 раз в день маленькими порциями. Исключаются из меню жирные и острые продукты, жареные блюда, кофе, какао, бобовые. Нужно обогатить рацион фруктами, овощами, кисломолочными продуктами, нежирной рыбой, супами. Требуется уменьшить потребление соли.
При аутоиммунном гепатите может понадобиться хирургическое лечение. Наиболее радикальной мерой является трансплантация печени. Показаниями являются неэффективность медикаментозной терапии, развитие осложнений и частые рецидивы. После курса лечения проводится контрольное лабораторное исследование.
Прогноз выживаемости определяется интенсивностью воспалительного процесса. В легких случаях более 80% больных живут дольше 15 лет. Но при отсутствии полноценной терапии и тяжелом течении патологии только единицы живут более 5 лет.
источник
Гепатит (воспаление) печени аутоиммунной этиологии впервые описан в 1951 году у группы молодых женщин. Тогда его главным отличительным признаком считали высокий уровень гаммаглобулинов и хорошую реакцию на проводимую терапию адренокортикотропным гормоном.
Современные взгляды на аутоиммунный гепатит значительно расширились, благодаря раскрытию тайн иммунологии. Однако по-прежнему остается невыясненной первопричина болезни, которая приводит к выработке антител в сыворотке крови.
Заболевание отличается хроническим течением с периодами обострений и значительным риском перехода в цирроз печени. Вылечить его пока не удается, но комбинация цитостатиков и стероидных гормонов позволяет продлить жизнь пациентам.
Аутоиммунный гепатит относится к редким заболеваниям. В Европейских странах выявляются 16–18 случаев на 100000 населения. По данным 2015 года, в некоторых странах доходит до 25. Женщины болеют в 3 раза чаще мужчин (некоторые авторы считают, что в 8 раз). За последнее время зарегистрирован рост болезни как у мужчин, так и у женщин.
Статистика обнаружила два «пиковых» максимума выявляемости:
- среди молодых людей 20–30 лет;
- ближе к старости в 50–70 лет.
Исследования показывают, что в Европе и Северной Америке на долю аутоиммунного гепатита приходится пятая часть всех хронических гепатитов, а в Японии она вырастает до 85%. Возможно, это связано с более высоким уровнем диагностики.
Упрощенная схема патогенеза значительно устарела и не дает ответа на многие вопросы
Гистологический анализ определяет наличие в печени воспаления и участков некроза вокруг вен (перипортальное). Картина гепатита выражена мостовидными некрозами паренхимы печени, большим скоплением плазматических клеток в инфильтратах. Лимфоциты могут формировать фолликулы в портальных путях, а окружающие клетки печени превращаются в железистоподобные структуры.
Лимфоцитарная инфильтрация располагается и в центре долей. Воспаление распространяется на желчные протоки и холангиолы портального тракта, хотя не изменяются септальные и междольковые ходы. В гепатоцитах обнаруживается жировая и гидропическая дистрофия, клетки наполняются жировыми включениями и вакуолями с жидкостью.
Болезнь отличается быстрым исходом в цирроз с печеночной недостаточностью, портальной гипертензией.
Исследованиями иммунологов выяснено, что конечным результатом иммунных перестроек является резкое снижение процессов иммунорегуляции на уровне тканевых лимфоцитов. В результате в крови появляются антиядерные антитела к гладкомышечным клеткам, липопротеидам. Часто выявляют нарушения, подобные системным изменениям при красной волчанке (LE-феномен). Поэтому болезнь еще называют «люпоидным гепатитом».
В реакции с антителами участвует множество человеческих антигенов. Они обозначаются иммунологами буквенной и цифровой аббревиатурой. Названия могут что-то значить лишь для специалистов:
Считается, что пусковой причиной аутоиммунного процесса могут быть дополнительные факторы-вирусы:
- гепатитов A, B, C;
- Эпштейна-Барра;
- герпеса (HHV-6 и HSV-1).
В этой роли также выступают продукты распада некоторых медикаментозных средств
В половине случаев начальные симптомы аутоиммунного заболевания проявляются в возрасте от 12 до 30 лет. Второй «пик» появляется у женщин после установления климактерической менопаузы. 1/3 часть характеризуется острым течением и невозможностью отличить от других острых форм гепатита в первые 3 месяца. В 2/3 случаев болезнь имеет постепенное развитие.
- нарастающую тяжесть в подреберье справа;
- слабость и усталость;
- у 30% молодых женщин прекращаются менструации;
- возможно пожелтение кожи и склер;
- увеличение печени и селезенки.
Характерно сочетание признаков поражения печени с расстройствами иммунитета, выражающимися в следующем: кожных сыпях, зуде, язвенном колите с болями и нарушением стула, прогрессирующем тиреоидите (воспаление щитовидки), язвенной болезни желудка.
Пациента могут госпитализировать с тяжелым перикардиальным выпотом или миокардитом, температурой, одышкой, изменениями на рентгенограмме и ЭКГ.
Патогномоничные симптомы гепатита аллергической природы отсутствуют, поэтому в ходе диагностики приходится исключать:
- вирусные гепатиты;
- болезнь Вильсона-Коновалова;
- другие алкогольные и неалкогольные поражения печени (лекарственный гепатит, гемохроматоз, жировую дистрофию);
- патологию печеночной ткани, в которой имеет место аутоиммунный механизм (билиарный первичный цирроз, склерозирующий холангит).
Начало аутоиммунного гепатита у детей сопровождается наиболее агрессивным клиническим течением и ранним циррозом. Уже на стадии диагностики в половине случаев дети имеют сформировавшийся цирроз печени.
Одно из осложнения патологического процесса
В анализе крови обнаруживают:
- гипергаммаглобулинемию при снижении доли альбуминов;
- рост активности трансфераз в 5–8 раз;
- положительный серологический тест на LE-клетки;
- тканевые и антинуклеарные антитела к тканям щитовидной железы, слизистой желудка, почкам, гладкой мускулатуры.
В зависимости от серологических ответных реакций, выявленных аутоантител выделяют три типа заболевания. Оказалось, они различаются по, течению, прогнозу реакции на терапевтические мероприятия и выбору оптимального лечения аутоиммунного гепатита.
Тип I — получил название «анти-ANA позитивный, анти-SMA». У 80% пациентов обнаруживаются антинуклеарные антитела (ANA) или антигладкомышечные (SMA), более половины случаев дают положительную реакцию на цитоплазматические антинейтрофильные аутоантителами р-типа (рANCA). Поражает любой возраст. Наиболее часто — 12–20 лет и женщин в период менопаузы.
Для 45% пациентов болезнь за 3 года без медицинского вмешательства закончится циррозом. Своевременное лечение позволяет добиться хорошего ответа на терапию кортикостероидами. У 20% пациентов держится длительная ремиссия даже при отмене иммуноподдерживающего лечения.
Тип II — отличается наличием антител к клеточным микросомам гепатоцитов и почек, называется «анти-LKM-1 позитивным». Находят у 15% пациентов, чаще в детском возрасте. Может сочетаться в комбинации с определенным печеночным антигеном. По течению более агрессивен.
Алкогольный токсический гепатит
Цирроз в течение трехлетнего наблюдения развивается в 2 раза чаще, чем при первом типе. Более устойчив к медикаментам. Отмена лекарственных препаратов сопровождается новым обострением процесса.
Тип III — «анти-SLA позитивный» к печеночному растворимому антигену и к печеночно-панкреатическому «анти-LP». Клинические признаки имеют схожесть с вирусными гепатитами, печеночным билиарным циррозом, склерозирующим холангитом. Дает перекрестные серологические реакции.
Разница в типах подсказывает, что ее необходимо использовать в диагностике аутоиммунного гепатита. Тут серьезно мешают перекрестные реакции. Они типичны для разных синдромов, в которых задействованы иммунные механизмы. Суть реакций — изменение устойчивой связи определенных антигенов и аутоантител, возникновение новых дополнительных реакций на другие раздражители.
Происхождение перекрестных реакций остается неизвестным
Объясняются особой генетической предрасположенностью и возникновением самостоятельного заболевания, пока неизученного. Для аутоиммунного гепатита перекрестные реакции представляют серьезные трудности в дифференциальной диагностике с:
- вирусными гепатитами;
- печеночным билиарным циррозом;
- склерозирующим холангитом;
- криптогенным гепатитом.
На практике известны случаи перехода гепатита в склерозирующий холангит спустя несколько лет. Перекрестный синдром с билиарным гепатитом более характерен для взрослых пациентов, а с холангитом — для детей.
Известно, что течение хронического вирусного гепатита С отличается ярко выраженными аутоаллергическими признаками. Из-за этого некоторые ученые настаивают на его идентичности с аутоиммунным гепатитом. Кроме того, обращают внимание на связь вирусного гепатита С с различными внепеченочными иммунными признаками (у 23% пациентов). Механизмы этой ассоциации пока необъяснимы.
Но установлено, что в ней определенную роль играет реакция пролиферации (увеличения численности) лимфоцитов, выделение цитокинов, образование аутоантител и отложение в органах комплексов антиген+антитело. Определенной зависимости частоты аутоиммунных реакций от генной структуры вируса не выявлено.
Наиболее приемлемо мнение, что вирус является активатором (триггером) формирования аутоиммунных процессов
Благодаря своим свойствам, гепатиту С часто сопутствуют много разных заболеваний. К ним относятся:
- герпесный дерматит;
- аутоиммунный тиреоидит;
- красная системная волчанка;
- язвенный неспецифический колит;
- узловая эритема;
- витилиго;
- крапивница;
- гломерулонефрит;
- фиброзирующий альвеолит;
- гингивит;
- локальный миозит;
- гемолитическая анемия;
- тромбоцитопеническая идиопатическая пурпура;
- плоский лишай;
- пернициозная анемия;
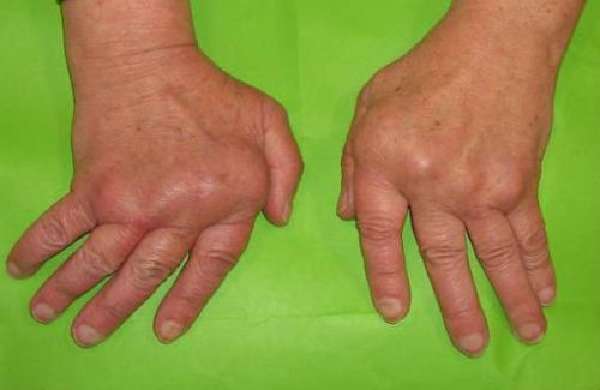
- ревматоидный артрит и другие.
Типичные изменения кистей рук при ревматоидном артрите
Методические рекомендации, принятые международной группой экспертов, устанавливают критерии вероятности диагностики аутоиммунного гепатита. Значение имеют определение в сыворотке крови пациента маркеров антител:
- антинуклеарных (ANA);
- к микросомам почек и печени (анти-LKM);
- к гладкомышечным клеткам (SMA);
- печеночно-растворимых (SLA);
- печеночно-панкреатических (LP);
- асиало-гликопротеина к рецепторам (печеночного лектина);
- к плазматической мембране гепатоцитов (LM).
При этом необходимо исключить у пациента связь с употреблением гепатотоксических препаратов, переливанием крови, алкоголизмом. В перечень входит и связь с инфекционными гепатитами (по сывороточным маркерам активности).
Уровень иммуноглобулина типа G (IgG) и γ-глобулинов должен превышать нормальный не менее, чем в 1,5 раза, в крови обнаруживается повышение трансаминаз (аспарагиновой и аланиновой) и щелочной фосфатазы.
Рекомендации учитывают, что от 38 до 95% пациентов с билиарным циррозом и холангитом дают одинаковые реакции на маркеры. Предложено объединять их диагнозом «перекрестного синдрома». При этом клиническая картина болезни имеет смешанный характер (10% случаев).
Для билиарного цирроза показателями перекрестного синдрома служит наличие двух из следующих признаков:
- IgG превышает норму в 2 раза;
- аланиновая аминотрансаминаза увеличена в 5 и более раз;
- антитела к гладкомышечной ткани выявлены в титре (разведении) более, чем 1:40;
- в биоптате печени определяются ступенчатые перипортальные некрозы.
Применение методики непрямой иммунофлюоресценции технически может дать ложноположительный ответ на антитела. Реакция на стекле (инвитро) не способна полностью соответствовать изменениям внутри организма. Это приходится учитывать в исследованиях.
Для синдрома слипчивого холангита характерны:
- признаки холестаза (задержки желчи) с фиброзированием стенок канальцев;
- часто имеется сопутствующее воспаление кишечника;
- холангиография — исследование проходимости желчных протоков проводится путем магнитно-резонансной томографии, чрескожно и чреспочечно, ретроградным способом, выявляются кольцевидные сужающие структуры внутри желчных протоков.
Биопсия печени показывает на ранней стадии изменения мелких внутрипеченочных протоков (отек и пролиферация или полное исчезновение), застой желчи
Диагностическими критериями для перекрестного синдрома с холангитом являются:
- рост трансаминаз и щелочной фосфатазы;
- у половины пациентов уровень щелочной фосфатазы нормален;
- повышение концентрации иммуноглобулинов типа G;
- выявление в сыворотке антител SMA, ANA, pANCA;
- типичное подтверждение путем холангиографии, гистологического исследования;
- связь с болезнью Крона или язвенным колитом.
Задача терапии — предупреждение прогрессирования аутоиммунного процесса в печени, нормализация показателей всех видов метаболизма, содержания иммуноглобулинов.Пациенту любого возраста предлагается с помощью диеты и образа жизни сократить нагрузку на печень. Физическая работа должна быть ограничена, больному человеку следует обеспечить возможность часто отдыхать.
В период ремиссии показана лечебная физкультура, контрастный душ.
Категорически запрещен прием:
- алкоголя;
- шоколада и сладостей;
- жирных сортов мяса и рыбы;
- любых продуктов, содержащих жиры животного происхождения;
- копченых и острых изделий;
- бобовых;
- щавеля;
- шпината.
- нежирное мясо и рыба;
- каши;
- супы молочные и овощные;
- салаты, заправленные растительным маслом;
- кефир, творог;
- фрукты.
Исключается способ жаренья, все блюда готовятся в отварном виде или на пару. При обострении рекомендуется организовать шестиразовое питание, в период ремиссии достаточно обычного распорядка.
Сложный патогенетический механизм болезни вынуждает считаться с возможным влиянием самих лекарственных препаратов. Поэтому международные эксперты выработали клинические рекомендации, в которых определены показания к лечению.
Схема терапии подбирается индивидуально
Для начала курса терапии у пациента должно быть достаточно клинических симптомов и лабораторных признаков патологии:
- аланиновая трансаминаза выше нормы;
- аспарагиновая — в 5 раз превышает нормальное значение;
- гамма-глобулины в сыворотке увеличиваются в 2 раза;
- характерные изменения в биоптатах ткани печени.
К относительным показаниям относятся: отсутствие симптомов или слабая выраженность, уровень гамма-глобулинов ниже двойной нормы, концентрация аспарагиновой трансаминазы достигает 3–9 норм, гистологическая картина перипортального гепатита.
Целенаправленное лечение противопоказано в следующих случаях:
- заболевание не имеет специфических симптомов поражения;
- сопровождается декомпенсированным циррозом печени с кровотечением из варикозных вен пищевода;
- аспарагиновая трансаминаза составляет менее трех норм;
- гистологически определяется неактивный цирроз, сниженное количество клеток (цитопения), портальный тип гепатита.
В качестве патогенетической терапии применяются глюкокортикостероиды (Метилпреднизолон, Преднизолон). Эти препараты обладают иммунносупрессивным (поддерживающим) воздействием на Т-клетки. Рост активности уменьшает аутоиммунные реакции против гепатоцитов. Лечение кортикостероидами сопровождается негативным действием на эндокринные железы, развитием диабета;
- синдрома «кушингоида»;
- гипертензии;
- остеопороза костей;
- менопаузы у женщин.
Будесонид обладает большей чувствительностью к рецепторам клеток, меньше связан с негативными проявлениями
Назначается один тип препарата (монотерапия) или сочетание с цитостатиками (Делагилом, Азатиоприном). Противопоказаниями для применения Азатиоприма считаются индивидуальная непереносимость, подозрение на злокачественное новообразование, цитопения, беременность.
Лечение проводится длительно, сначала применяют большие дозировки, затем переходят на поддерживающие. Отмена рекомендуется спустя 5 лет при условии подтверждения стойкой ремиссии, в том числе по результатам биопсии.
Важно учитывать, что положительные сдвиги в гистологическом обследовании появляются через 3–6 месяцев после клинического и биохимического выздоровления. Следует продолжать прием препаратов весь этот срок.
При устойчивом течении заболевания, частых обострениях в схему лечения включают:
- Циклоспорин А,
- Микофенолат мофетила,
- Инфликсимаб,
- Ритуксимаб.
При выявлении связи с холангитом назначается Урсосан с Преднизолоном. Иногда специалисты считают возможным применение для лечения аутоиммунного гепатита препаратов интерферона в расчете на противовирусное действие:
Препараты содержат аминокислоты, наиболее близкие по составу к человеческому интерферону
К побочным эффектам относятся депрессивное состояние, цитопения, тиреоидит (у 20% пациентов), распространение инфекции на органы и системы. При отсутствии эффективности терапии в течение четырехлетнего срока и наличии частых рецидивов единственным способом терапии является трансплантация печени.
Прогноз течения аутоиммунного гепатита определяется прежде всего активностью воспалительного процесса. Для этого используют традиционные биохимические тесты крови: активность аспартатаминотрансферазы в 10 раз превышает нормальную, наблюдается значительное превышение показателя гаммаглобулинов.
Установлено, что если уровень аспарагиновой трансаминазы превышает нормальный в 5 раз и при этом иммуноглобулины типа Е в 2 раза выше, то 10% больных могут надеяться на десятилетнюю выживаемость.
При более низких критериях активности воспаления показатели благоприятнее:
- 15 лет могут прожить 80% больных, за этот период у половины образуется цирроз печени;
- при вовлечении в воспаление центральных вен и долей печени в течение пяти лет умирают 45% пациентов, у 82% из них формируется цирроз.
Образование цирроза при аутоиммунном гепатите считается неблагоприятным прогностическим фактором. 20% таких пациентов погибают в течение двух лет от кровотечений, 55% могут прожить 5 лет.
Редкие случаи, не осложненные асцитом и энцефалопатией, дают хорошие результаты на терапию кортикостероидами у 20% пациентов. Несмотря на многочисленные исследования, заболевание считается неизлечимым, хотя имеются случаи самоизлечения. Ведется активный поиск методов задержки повреждения печени.
источник
Аутоиммунный гепатит — это заболевание, характеризующееся хроническим воспалением печени, которое поддерживается аутоиммунным процессом, но причина которого до сих пор неизвестна.
Это часто затрагивает людей, у которых уже есть сопутствующее аутоиммунное заболевание, такое как:
Основными признаками являются симптомы, типичные для хронического гепатита, хотя в 30% случаев патология может протекать бессимптомно (т.е. без клинических признаков и/или симптомов):
В долгосрочной перспективе, если эффективная терапия не будет организована быстро, будет развиваться цирроз печени с картиной печеночной недостаточности.
Диагноз основывается на анамнезе и физикальном осмотре с помощью лабораторных анализов и визуализационных исследований (ультразвуковое исследование, компьютерная томография и магнитно-резонансная томография); 30% пациентов имеют картину цирроза печени на момент постановки диагноза.
Лечение аутоиммунного гепатита основано на назначении кортикостероидов и иммунодепрессантов, таких как кортизон и азатиоприн, с продолжительностью лечения до 2 лет. В 80% случаев происходит полное выздоровление, и лишь в редких случаях необходима трансплантация печени: прогноз становится отрицательным при форме II типа, которая в основном поражает детей, при невосприимчивых к лечению формах и на последних стадиях цирроза, с картиной хронической печеночной недостаточности.
Больше всего данным гепатитом страдают молодые женщины с соотношением примерно 3: 1 к мужчинам. Иногда она возникает даже в детстве или у пожилых людей после 65 лет.
В целом аутоиммунный гепатит затрагивает 1 из 1000 человек, без этнических или географических различий.
Исследователи обнаружили существование генетической предрасположенности, характеризующейся ассоциацией HLA-DR3 и HLA-DR4; однако, единственного генетического компонента недостаточно, чтобы оправдать появление воспаления, которое запускается аутоиммунной атакой антител против клеток печени, вызванными одним или несколькими внешними факторами, такими как:
- предыдущие инфекции:
- корь;
- вирусный гепатит;
- цитомегаловирус (цитомегаловирусная инфекция);
- вирус Эпштейна – Барр (этиологический агент мононуклеоза);
- прием препаратов (например, аторвастатин, миноциклин, тразодон).
Механизм, лежащий в основе этой аутоиммунной атаки, представляет собой так называемую «молекулярную мимикрию»: некоторые вирусные или фармакологические антигены сходны с таковыми у нормальных гепатоцитов; антитела, которые вырабатываются против этих антигенов, распознают клетки печени как чужие и атакуют их, вызывая воспалительный процесс, который приводит к гепатиту.
В медицине различают два варианта аутоиммунного гепатита:
- аутоиммунный гепатит I типа: представляет 75% от общего числа случаев. Он характеризуется наличием антител против АНА (против ядра) и SMA (против гладких мышц). Она может начаться в любом возрасте, особенно в молодом возрасте с 30 лет. Довольно хорошо поддается лечению, почти всегда полностью лечится;
- аутоиммунный гепатит II типа: представляет 25% случаев с наличием антител против KLM (печеночных и почечных антимикросом) и антицитозола. Эта форма встречается в основном у детей с более тяжелой клинической картиной, молниеносным началом и довольно быстрой эволюцией к циррозу. Плохо реагирует на лечение, протекает с различными рецидивами и с необходимостью длительной терапии, которое длится в течение многих лет, вплоть до необходимости пересадки печени.
Аутоиммунный гепатит часто ассоциируется с другими аутоиммунными заболеваниями, включая:
Клиническая картина схожа с хроническим гепатитом:
- лихорадка;
- желтуха;
- тошнота и рвота;
- гепатомегалия (увеличение печени);
- головная боль.
Со временем, при отсутствии диагноза и относительного лечения, могут появиться:
- потеря аппетита с прогрессивным похудением;
- аменорея у женщин (отсутствие менструального цикла в течение нескольких месяцев);
- другие типичные симптомы явного цирроза.
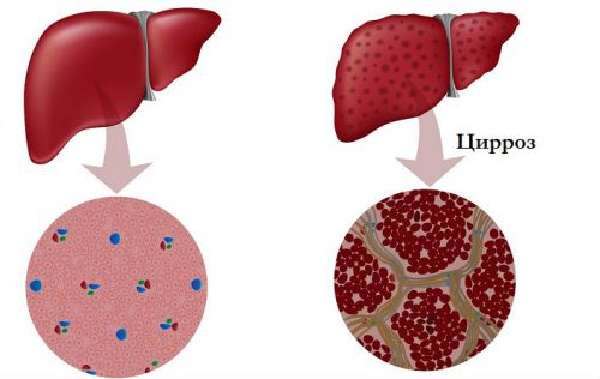
Цирроз — это заболевание печени, при котором происходит разрушение гепатоцитов и образование фиброзной рубцовой ткани, которая заменяет здоровую паренхиму печени. Затем следует прогрессирующая картина печеночной недостаточности с довольно серьезными симптомами, такими как:
- желтуха (желтоватая окраска кожи, слизистых оболочек и глаз);
- асцит (выпот жидкости внутри брюшной полости со значительным вздутием живота);
- изменение показателей функции печени (например, трансаминаз);
- печеночная энцефалопатия (одна из форм заболеваний головного мозга с неврологическими симптомами, такими как:
- умственная путаница;
- изменение сознания и поведения;
- кома;)
- кровохарканье из-за разрыва варикозно-расширенных вен пищевода (выделения крови изо рта),
- портальная гипертензия (повышение артериального давления в воротной вене, после цирроза).
Следует помнить, что до 30% случаев аутоиммунного гепатита не показывают каких-либо поразительных симптомов, которые ухудшают прогноз, так как он диагностируется поздно, с наличием цирроза и меньшей реакцией на терапию.
Диагностический путь начинается с анамнеза: врач обращается к пациенту с просьбой предоставить информацию о появлении первых признаков, их характера и наличии любых сопутствующих патологий.
При физикальном обследование выявляются типичные симптомы и признаки гепатита.
Лабораторные исследования в большинстве случаев позволяют поставить достоверный диагноз, исключая другие причины гепатита. У больных пациентов в основном обнаруживаются следующие признаки указывающие на данный тип гепатита:
- высокий уровень трансаминазы;
- увеличение γ-глобулинов, в ущерб IgG;
- наличие специфических аутоантител, ANA, анти-SMA, анти-LKM, анти-LC1,…
Тем не менее, 10% пациентов не имеют положительных антител.
Визуальные исследования (ультразвуковое исследование печени, компьютерная томография и магнитно-резонансная томография) полезны для оценки тяжести повреждения печени и для исключения других болезней печени, имеющих одинаковую клиническую картину.
В случае диагностических сомнений и до начала терапии может быть необходимым проведение биопсии печени, инвазивное исследование, которое, однако, позволяет диагностировать заболевание с гистологической точки зрения и оценить степень повреждения печени (с описанием того, на какой стадии цирроза печени) у пациента.
Лечение этой формы гепатита направлено на отключение аутоиммунного воспалительного процесса, предотвращение прогрессирования повреждения и возникновения цирроза.
Медикаментозная терапия основана на использовании:
- Кортикостероидов: снижают воспалительный процесс и активность иммунной системы. Используются кортизон и его самые мощные синтетические производные: преднизон, метилпреднизолон и бетаметазон.
- Иммунодепрессанты: очень эффективно блокируют выработку аутоантител, что приводит к временной иммуносупрессии. Из иммуносупрессивных препаратов в основном используется азатиоприн.
В зависимости от тяжести клинической картины лечение может длиться даже дольше 2 лет, особенно при форме II типа.
Трансплантация печени показана пациентам, которые не реагируют на лечение аутоиммунного гепатита лекарственными препаратами, и имеют достоверную картину цирроза печени. Однако в 40% случаев заболевание повторяется с рецидивами даже после трансплантации печени.
Если не лечить аутоиммунный гепатит, то патология будет регрессировать, вызывая следующие осложнения:
- цирроз печени (тяжелое патологическое состояние, при котором гибнут ткани печени);
- печеночная недостаточность (клинический синдром, который развивается при нарушении функций печени);
- рак печени;
- портальная гипертензия (повышение артериального давления в воротной вене);
- гемолитическая анемия (заболевание, при котором продолжительность жизни эритроцитов уменьшается);
- язвенный колит (воспаление толстого кишечника);
- миокардит сердца (воспаление миокарда);
- ревматоидный артрит (заболевание, которое ведет к искривлению суставов);
- кожный васкулит (воспалительный процесс в мелких артериях по кожей).
Прогноз аутоиммунного гепатита зависит от своевременности и адекватности терапии. При отсутствии терапии прогноз не самый благоприятный – летальность в течение 5 лет достигает 50%. При правильной современной терапии этот показатель падает до 20%.
Увы, аутоиммунный гепатит, не та болезнь, что можно предотвратить. При данном виде гепатита возможна только вторичная профилактика, состоящая из регулярных посещений гастроэнтеролога и постоянном контроле уровня антител, иммуноглобулинов и активности ферментов печени.
Больным с данным заболеванием рекомендуется соблюдать щадящий режим и диету, ограничить физические и эмоциональные нагрузки, отказаться от профилактической вакцинации, ограничить приём различных непрописанных врачом лекарственных препаратов.
источник
Аутоиммунный гепатит (код МКБ-10 K70-K77) является прогрессирующим хроническим гепатоцеллюлярным поражением печени с невыясненной этиологией. Патология сопровождается перипортальным либо более обширным воспалением, гипергаммаглобулинемией, печеночно-ассоциированными тканевыми аутоантителами в сыворотке крови. Иными словами, у пациентов с аутоиммунным гепатитом, собственная иммунная система разрушает печень.
На фоне болезни развивается цирроз печени, почечная и печеночная недостаточность и другие серьезные последствия. Прогноз выживаемости при запущенной форме с осложнениями носит неутешительный характер – летальный исход, поэтому крайне важна своевременная диагностика и лечение.
Если говорить о процентном соотношении всех хронических гепатитов, АИГ редкое заболевание, на его долю приходится порядка 20% от общего числа. Заболеть могут лица обоих полов и разных возрастных групп, но как свидетельствует медицинская практика, выявляется патология чаще у молодых девушек, чем у мужчин. По статистическим данным, в 85-90% случаев болезнь диагностируется у женщин в возрасте 20-30 лет и период менопаузы, в 2% поражение печени встречается у детей.
Установить причины, провоцирующие аутоиммунный гепатит (код МКБ-10 K70-K77), медицинским сотрудникам до конца так и не удалось. Но принято считать, что основополагающий момент, дающий старт патологическому процессу это дефицит иммуннорегуляции (утрачивается толерантность к своим антигенам).
Наши постоянная читательница

У взрослых и детей хронический АИГ могут вызвать следующие причины:
- ответная реакция организма на инфекционный агент, попавший из внешней среды;
- генетическая предрасположенность;
- перенесенные гепатиты А, В, С;
- вирусы (корь, герпес);
- установление вируса Эпштейн-Барра;
- сыграть роль пускового крючка в запуске аутоиммунного процесса может и наличие реактивных метаболитов некоторых медикаментозных препаратов (к примеру, Интерферон).
Наличие таких факторов может негативно повлиять на иммунную систему у старшей возрастной группы и детей, в результате чего начинает происходить выработка антител на собственные печеночные клетки. Следствием изменений является дисфункция печени и ее дальнейшее постепенное отмирание.
Хронический АИГ у детей поражает и другие системы организма, среди которых первыми страдают: щитовидная железа, почки, поджелудочная железа.
Практически у 35% больных аутоиммунным гепатитом МКБ обнаруживают наличие других сопутствующих аутоиммунных синдромов.
Одновременно с аутоиммунным гепатитом часто протекают такие заболевания:
- аутоиммунная форма тиреоидита;
- болезни Грейвса, Шегрена, синдром Кушинга;
- анемии в виде гемолитической и пернициозной форм;
- синовит;
- язвенные колиты;
- инсулинозависимая форма сахарного диабета;
- плевриты, гингивиты, ириты;
- ревматоидный артрит;
- если заболевание стремительно прогрессирует и отсутствует надлежащее лечение, развивается цирроз печени.
Таким образом, причины, которые вызывают хронический АИГ могут быть различного происхождения, поэтому нужно следить за здоровьем и регулярно проходить специализированное обследование.
В 25% случаев заболевшие аутоиммунным гепатитом могут не заметить первые признаки. В основном хронический АИГ проявляет характерные симптомы на прогрессирующей стадии, когда патологический процесс уже сопровождается осложнениями. Поэтому нередко аутоиммунный гепатит диагностируется случайно, при обследовании на предмет других заболеваний.
В клинической практике также известны примеры, когда патологический процесс сразу развивался остро и вызывал фульминантный гепатит, при котором погибает большое количество печеночных клеток и формируется печеночная энцефалопатия.
Основные признаки АИГ у детей:
- ребенок резко перестал быть активным, наблюдается патологическая усталость, вялость;
- жалобы на суставные и головные боли;
- температура тела может незначительно повышаться;
- характерные симптомы проявляются со стороны ЖКТ: тошнота, рвота, понос;
- отвращение к еде, потеря аппетита. На этом фоне вес стремительно снижается.
Аутоиммунный гепатит проявляет такие симптомы, встречающиеся у взрослых:
- пациент физически не может выполнять повседневную работу, находится в состоянии повышенной утомляемости;
- появление желтушного оттенка на кожных покровах, биологических жидкостях (моча, слюна) и слизистых (ротовая полость);
- температура тела может варьироваться от 37,5 до 39 ˚С;
- ощущение боли и тяжести в правом подреберье;
- увеличивается селезенка, лимфатические узлы, печень;
- склеродермия;
- экзема;
- сосудистые звездочки, пигментация на кожных покровах;
- поражаются суставы: болят, отекают, плохо функционируют;
- наблюдается развитие угревой болезни, гирсутизма (повышенное оволосение);
- у большинства женщин пропадают менструации, а у мужчин возникает гинекомастия;
- видоизменяется фигура: скапливается жир преимущественно в области живота, спины, из-за чего появляются стрии багрово-синюшного цвета. При этом конечности могут оставаться тонкими;
- волосы быстро становятся жирными, кожа покрывается угревыми высыпаниями.
Отдельно стоит обозначить симптомы, которые проявляет цирроз в связке с аутоиммунным гепатитом:
- при развитии цирроза печени, проявляются дополнительные признаки в виде повышенного давления в воротной вене, которая снабжает печень кровью;
- расширение вен: истончаются венозные стенки на пищеводе, кардиальном отделе желудка, аноректальной зоне кишечника;
- болезнь сопровождается изолированным асцитом. В основном свободная жидкость скапливается только в животе. Крайне редко встречается цирротический гидроторакс;
- характерно развитие портальной гастропатии, энтеропатии, колопатии – иными словами, на слизистых оболочках образуются поверхностные и глубокие дефекты (эрозии и язвы);
- неразделим цирроз и с диспептическими проявлениями. Поэтому отмечаются традиционные симптомы со стороны ЖКТ: пониженный аппетит, метеоризм, рвота, тошнота;
- обесцвеченный кал, темная моча.

Нередко больные даже не догадываются на протяжении длительного времени о наличии опасного заболевания. Часто обнаруживается патология, когда уже цирроз печени. Поэтому нельзя игнорировать симптомы в виде лихорадочного состояния, носовых кровотечений, суставных и мышечных болей, неестественной утомляемости. Такие проявления необязательно могут свидетельствовать об АИГ, эта симптоматика характерна и для ревматоидного полиартрита, системной красной волчанки и других аутоиммунных поражений.
Аутоиммунный гепатит подразделяется на три типа, для каждого из которых характерно наличие определенных антител. Именно антитела влияют на предполагаемый прогноз, ответную реакцию на иммуносупрессивную терапию и характер протекания каждой формы АИГ.
Характеристика типов аутоиммунного гепатита:

АИГ 2 типа. Более редкая форма аутоиммунного гепатита (15% от общего числа АИГ), в основном диагностируется у детей в возрасте 2-14 лет. Вырабатываются антитела к мелким гранулам (микросомы) печеночных и почечных клеток (анти-LKM-l позитивный). По сравнению с 1 типом, имеет высокую биохимическую активность и устойчивость иммуносупрессивным медикаментам, поэтому прогнозы имеют менее оптимистичный окрас. Если отменить лекарства, то не удастся избежать рецидива. Кроме этого, цирроз печени поражает стремительнее в два раза, чем при первом типе АИГ.
АИГ 3 типа. Вырабатываются антитела к молекулам печени, которые отвечают за синтезирование белков (растворимый печеночный антиген анти-SLA). У 10% пациентов параллельно выявляются антитела к печеночно-панкреатическим антигенам (анти-LP). Кроме этого, характерно наличие ревматоидного фактора, антимитохондриальных антител.
Хронический АИГ каждого типа характеризуется не только сывороточными антителами в крови, но и особенностями течения, проявления. Соответственно и лечение подбирается индивидуально. В клинической практике известны примеры, когда форма заболевания, кроме традиционных типов,имела симптоматику, которой отличается билиарный цирроз, первичный склерозирующий холангит, вирусный гепатит. Такое явление называется перекрестный аутоиммунный синдром.
Диагностика заболевания базируется на основном критерии – это маркеры гистологического, серологического и биохимического типа. Чтобы установить аутоиммунный гепатит, врач должен исключить наличие у пациента других болезней, воспаляющих печень (вирусный, медикаментозный или алкогольный гепатиты, билиарный первичный цирроз).
Диагностика хронического АИГ начинается с визита к врачу. Доктор выслушивает жалобы больного, интересуется, когда появилась и с чем может быть связана характерная симптоматика, лечился ли человек какими-либо медикаментами, изучает анализы из предоставленного анамнеза. Анализируется анамнез жизни, наличие перенесенных хронических, септических, воспалительных заболеваний. Врач выясняет возможную генетическую предрасположенность, а также наличие вредных привычек. На этапе физикального обследования врач осматривает кожные покровы, слизистые оболочки на предмет желтушности, измеряет температуру тела, пальпирует печень.
- берут кровь на клинические анализы. Исследование помогает выявить возможный лейкоцитоз, анемию, воспалительные процессы;
- забор крови на биохимические анализы, которые дают понять, в каком состоянии находится печень, поджелудочная железа, количественное содержание калия, кальция, натрия в кровотоке;
- исследуются биохимические маркеры на наличие фиброза печеночной ткани (PGA-индекс);
- проводят иммунологические анализы крови (исследуют иммунитет, защитные силы организма);
- оценивают состояние крови на предмет свертываемости и противосвертываемости (коагулограмма). Если у человека цирроз, то показатели свертываемости будут очень низкими;
- определяют количественное содержание антител в крови;
- анализируется кровь на вирус гепатита и другие, которые могут вызвать воспалительный процесс;
- обязательно проведение копрограммы (анализируется кал);
- также берут отдельно кал, чтобы проверить на паразитов.
Инструментальная диагностика включает в себя:
- УЗИ – исследуют брюшную полость, чтобы оценить в каком состоянии находится желчный пузырь, печень, поджелудочная железа, почки, кишечник;
- проведение эзофагогастродуоденоскопии. Процедура позволяет увидеть пищевод, желудок, двенадцатиперстную кишку и выявить наличие/отсутствие варикозного расширения вен;
- обследуется брюшная полость с помощью компьютерной томографии;
- окончательная постановка диагноза выполняется на основании анализов биопсии печеночных тканей либо эластографии, как альтернативного способа диагностики.
Стоит подчеркнуть, что в отличие от других хронических гепатитов, аутоиммунная форма может быть диагностирована на любом этапе
Курс направлен на понижение активности аутоиммунного процесса, разрушающего печеночные клетки. Поэтому аутоиммунный гепатит лечится глюкокортикостероидами (препараты-иммуносупрессоры).
Лечение АИГ может проходить по двум эффективным схемам: комбинация Преднизолона и Азатиоприна и лечение высокими дозами Преднизолона.
Используя комбинированный вариант или мототерапию, может быть достигнута ремиссия, соответственно улучшается прогноз на дальнейшую жизнь. Но стоит учесть, что комбинированное лечение минимизирует побочные эффекты и они возникают всего лишь в 10% случаев. В то время при монотерапии практически в 50%. Поэтому, если пациент хорошо переносит Азатиоприн, то врачи предпочитают применять комбинацию препаратов. Такое лечение особенно подходит для женщин пожилого возраста, а также тем, у кого ожирение, остеопороз, сахарный диабет, повышенная нервная возбудимость.
Лечение беременных женщин, пациентов с опухолями, цитопенией преимущественно проводится с помощью монотерапии. Чтобы не провоцировать побочные эффекты, лечебный курс не должен превышать 1,5 года, при этом, по мере лечения дозировка препарата должна постепенно снижаться. В зависимости от запущенности патологии, лечение может занять от полугода до двух лет. А некоторым людям, возможно, придется лечиться всю жизнь.

Если симптоматика слабо выражена, то соотнести пользу и вред затруднительно. Если консервативные методы не привели к желаемому результату на протяжении 4 лет, пациент сталкивается с регулярными рецидивами, имеет выраженные побочные эффекты, то прибегают к трансплантации. Кроме предписанного медикаментозного курса, пациентом обязательно должна соблюдаться специальная диета.
При отсутствии надлежащего лечения, аутоиммунный гепатит будет стремительно прогрессировать. Нельзя рассчитывать на то, что ремиссия наступит самопроизвольно. Патология усложнится последствиями в виде почечной недостаточности и цирроза. Прогноз на жизнь составляет 5 лет в половине случаев от общего количества больных. При грамотном лечении 80% пациентов живут 20 лет. Неутешительный прогноз при сочетании цирроза с острым воспалением – средняя продолжительность жизни составляет 5 лет в 65% случаев. При отсутствии осложнений в виде асцита и печеночной энцефалопатии, у 20% больных происходит самоликвидирование воспалительного процесса.
Рекомендации по вторичной профилактике:
- регулярные визиты к гастроэнтерологу;
- необходимо держать под контролем показатели иммуноглобулина, антител, активность ферментов печени;
- щадящая диета;
- исключение чрезмерных физических нагрузок;
- эмоциональный покой;
- различные лекарственные препараты необходимо принимать только при необходимости и посоветовавшись с врачом.
Первичные профилактические мероприятия не разработаны, поэтому предупредить патологический процесс до появления нет возможности. Это связано с неопределенными причинами возникновения аутоиммунного гепатита.
Судя по тому, что вы сейчас читаете эти строки – победа в борьбе с заболеваниями печени пока не на вашей стороне… И вы уже думали о интерфероновой терапии? Оно и понятно, ведь гепатит С – очень серьезное заболевание, ведь правильное функционирование печени – залог здоровья и хорошего самочувствия. Тошнота и рвота, желтоватый или сероватый оттенок кожи, горечь во рту, потемнение цвета мочи и диарея… Все эти симптомы знакомы вам не по наслышке. Но возможно правильнее лечить не следствие, а причину?
Сегодня препараты нового поколения Софосбувир и Даклатасвир способны с 97-100% вероятностью навсегда излечить вас от гепатита C. Новейшие лекарства можно приобрести в России у официального представителя индийского фармгиганта Zydus Heptiza. Получить бесплатную консультацию по применению современных препаратов, а также узнать о способах приобретения вы можете на официальном сайте поставщика Zydus в России. Узнать подробнее >>
источник