Вздутие живота при гепатите объясняется накоплением жидкости в брюшной полости, связанным с застоем крови и повышением давления в воротной вене. Данное патологическое состояние называется асцитом. Оно не считается самостоятельным заболеванием, являясь осложнением гепатита. Асцит брюшной полости усугубляет течение основной патологии, повышая риск летального исхода.
Жидкость в животе начинает накапливаться на стадии перехода вирусного, токсического или алкогольного гепатита в цирроз печени. Увеличению живота способствуют следующие причины:
- Избыточное восстановление печеночных тканей. При гепатите происходит ускоренный распад гепатоцитов, что запускает процессы усиленного деления клеток. Появляются очаги регенерации, состоящие из разросшихся тканей. Структура узлов отличается от строения здоровых тканей, что способствует нарушению кровообращения и сдавливанию воротной вены. Это приводит к застою жидкости в брюшной полости.
- Замещение паренхиматозной ткани соединительнотканными волокнами. Характерно для запущенных форм вирусного гепатита. Чем большие участки охватывает патологический процесс, тем ярче проявляется печеночная недостаточность. Нарушение функций печени приводит к снижению содержания белков в крови. Онкотическое давление плазмы падает, из-за чего она начинает просачиваться сквозь стенки сосудов в брюшную полость.
- Снижение объема циркулирующей в организме крови. Потеря плазмы способствует запуску ряда защитных механизмов, среди которых выделяют усиленную выработку гормона альдостерона. Вещество замедляет выведение натрия и воды из организма. Гидростатическое давление растет, из-за чего и увеличивается живот у больного хроническим гепатитом.
- Повышение нагрузки на сердце. При нарушении работы печени развивается сердечная недостаточность, способствующая повышению количества накапливающейся за брюшиной жидкости.
Ранние стадии асцита при гепатите протекают бессимптомно, наблюдается лишь незначительное увеличение окружности талии, не вызывающее у пациента беспокойства.
По мере развития патологии у мужчин и женщин появляются следующие симптомы:
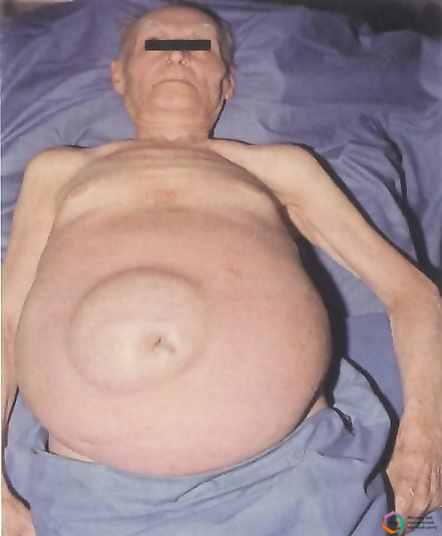
- Увеличение живота. Пациент замечает, что живот резко увеличился в размерах за несколько дней. Кожа растягивается и становится блестящей. Нередко появляются розовые полосы и расширенные сосуды. При нахождении в положении стоя передняя брюшная стенка провисает вниз, при пребывании в лежачем положении боковые стенки выпячиваются. Как выглядит пациент при асците, можно увидеть на фото.
- Боли в области живота. Имеют постоянный тянущий характер, усиливаются по мере накопления жидкости.
- Симптом колебания живота, связанный с накоплением большого количества жидкости.
- Нарушение функций дыхательной системы. Когда живот при асците постоянно растет, повышается давление на диафрагму, которая начинает сжимать легкие. Больной жалуется на одышку, учащение дыхательных движений, признаки нехватки кислорода. Особенно ярко эти симптомы проявляются тогда, когда пациент находится в лежачем положении. Поэтому человек вынужден спать полусидя и стоять, опираясь на возвышение. На поздних стадиях асцита у женщин и мужчин наблюдается сухой кашель и синюшность носогубного треугольника.
- Пищеварительные расстройства. Смещение желудка вверх способствует более быстрому насыщению во время приема пищи. После еды пациент испытывает чувство тяжести в животе. Появляется изжога и отрыжка. Нередко случаются приступы рвоты, связанные со сдавливанием нижних отделов желудка. Рвотные массы содержат большое количество непереваренной пищи. Реже наблюдается кишечная непроходимость, сопровождающаяся задержкой кала и газов.
- Нарушение функций выделительной системы. Когда при асците растет живот, объем мочевого пузыря уменьшается, поэтому появляются частые позывы, урина выделяется в небольших количествах. Развиваются воспалительные процессы в почках и мочевыводящих путях.
- Отечность нижних конечностей. Связана с нарушением оттока лимфы.
- Образование пупочной грыжи. Мышцы передней брюшной стенки расходятся, из-за чего формируются грыжевые ворота.
Первые признаки асцита появляются, когда количество жидкости за брюшиной превышает 1000 мл. При тяжелом течении заболевания в брюшной полости может накапливаться более 20 л воды. До появления симптомов асцита будут присутствовать признаки основного заболевания – гепатита. К ним относятся боли в правом боку, общая слабость, пожелтение кожных покровов.
Синдром большого живота при вирусном и токсическом гепатите развивается в 3 стадии:
- Преходящий асцит. На этом этапе в брюшной полости обнаруживается не более 500 мл жидкости. Выявить патологию можно только с помощью аппаратных диагностических процедур. Функционирование внутренних органов не изменяется. Устраняются симптомы асцита путем лечения основного заболевания.
- Умеренный асцит. За брюшиной накапливается до 5 л жидкости. Пациент на этой стадии обнаруживает, что у него резко надулся живот. В положении стоя выявляется выпирание нижней части живота. При принятии горизонтального положения появляется одышка. Наличие жидкости выявляется путем простукивания или пальпации живота. При простукивании начинает колебаться противоположная сторона брюшной стенки.
- Напряженный асцит. На данном этапе количество скапливающейся в брюшной области жидкости превышает 10 л. Внутрибрюшное давление увеличивается, нарушается работа кишечника, желудка, легких и почек. Состояние больного оценивается как тяжелое, он нуждается в незамедлительной госпитализации.
Для выявления асцита при вирусном или аутоиммунном гепатите подразумевают использование:
- Осмотра пациента. При простукивании наблюдается притупление звука, перемещение границы тупости при сменах положения тела.
- Рентгенологического исследования брюшной полости. Позволяет выявить асцит, сопровождающийся накоплением более 500 мл воды.
- Лабораторных методов исследования. Применяются анализы крови на антитела к вирусу гепатита, уровни печеночных трансаминаз и свертываемость.
- Эзофагогастродуоденоскопии. При повышении давления в воротной вене обнаруживается расширение вен пищевода и желудка.
- Рентгенологического исследования грудной клетки. Снимок отражает наличие выпота в плевральной полости, снижение объема легочных тканей, смещение дна диафрагмы.
- УЗИ брюшной области. При асците требуется определение размеров печени и селезенки.
- токсическим поражением головного мозга, связанным с нарушением работы печени;
- бактериальными инфекциями;
- гепаторенальным синдромом;
- внутренними кровотечениями.
Прогноз зависит от степени выраженности асцита и характера течения основного заболевания. При преходящей форме асцита продолжительность жизни достигает 10-15 лет. Средняя пятилетняя выживаемость при умеренном и тяжелом течении патологического процесса не превышает 20%. 50% пациентов погибает в течение первых 2 лет после постановки диагноза.
источник
Вирусный цирроз печени – это хроническое заболевание, при котором происходит поражение органа с заменой здоровой ткани фиброзными волокнами и гибелью функциональных клеток – гепатоцитов. Этиология патологического процесса кроется в вирусной инфекции.
Статистика указывает, что в 55% всех случаев формирования болезни причиной становится вирусный гепатит. На долю именно гепатита С, обладающего высокой степенью активности, приходится 21% всех больных с циррозом. Однако опасность представляют и вирусы гепатита А, В и D. Кроме того, современными учеными был выявлен гепатит G, который также приводит к хроническому разрушительному процессу в печени и развитию цирроза.
Чаще всего болезни подвержены люди молодого и среднего возраста, в большинстве случаев это представители мужского пола.
Несмотря на то, что заболевание вызывается различными типами вирусов, клиническая картина выглядит достаточно однотипно.
Перенесенный ранее или имеющийся на данный момент вирус гепатита;
Жалобы на возникновение чувства слабости, повышенной утомляемости, снижение работоспособности;
Появление болей в правом подреберье;
Тошнота, иногда перемежающаяся со рвотой;
Желудочно-кишечные нарушения: привкус горечи во рту, диарея и запоры, повышенное газообразование, потеря аппетита;
Развитие неярко выраженной желтухи;
Варикозное расширение вен пищевода и желудка. Врачи при вирусном циррозе наблюдают этот симптом намного раньше, чем при алкогольном. Однако асцит, как осложнение болезни, формируется, напротив, реже.
По мере развития патологического процесса и гибели поврежденных тканей печени симптоматика усиливается. Могут открываться внутренние кровотечения, кал приобретает светлый оттенок, а моча, наоборот, темнеет. Боли усиливаются, температура тела держится на высоких отметках. В среднем, продолжительность жизни больного после установления диагноза составляет 8-12 лет.
Причиной развития болезни становится заражение организма тем или иным вирусом гепатита. Они, в свою очередь, начинают повреждать гепатоциты, вызывая тем самым воспалительную реакцию и формирование аутоиммунного ответа. В результате организм начинает воспринимать поврежденные гепатитом клетки печени, как чужеродные, и стремится к их активному уничтожению. Разрастаются некрозы, и орган перестает справляться с возложенными на него функциями. Кроме того, и сами вирусы гепатита С и D оказывают разрушительное и токсическое действие на ткани печени.
Среди факторов риска развития болезни:
Использование нестерильных шприцов для осуществления инъекций;
Факт переливания зараженной крови;
Незащищенный половой контакт;
Несоблюдение правил личной гигиены (использование чужих ножниц, зубной щетки и пр.);
Возможность внутриутробного заражения.
Кроме вирусов гепатита, к развитию цирроза, хотя и крайне редко, приводят такие вирусы, как вирус герпеса, ВИЧ, вирус Эпштейна-Барра, цитомегаловирус и другие. На их долю приходится до 5% всех вирусных циррозов.
Для лечения используются следующие медикаментозные средства:
Препараты, борющиеся с вирусом: Пегасис, Копегус, Интерферон, Инрон, Лаферон в сочетании с Ламивудином (при вирусе гепатита В) или в сочетании с Рибавирином (при вирусе гепатита С);
Препараты-гепатопротекторы: Эссенциале Форте Н (при отсутствии холестаза), Глутаргин, Урсосан, Урсофальк, Сирепар, Легалон, Карсил и прочие. Подробнее о гепатопротекторах, применяемых при циррозе печени;
Препараты-детоксикаторы: Реосорбилакт, раствор Рингера;
Препараты-сорбенты: Смекта, активированный или белый уголь;
Ферменты: Панкреатин, Мезим, Креон, Энзистал;
Мочегонные средства: Фуросемид, Диакарб, Трифас, спиронолактоны и пр.;
Средства, способствующие уменьшению давления в воротной вене: Анаприлин, Нитросорбид и пр.;
При снижении уровня белка и развития отеков назначают альбумин;
Витамины и микроэлементы, обладающие антиоксидантным действием: Алвитил, Юникап, Токоферол, Намацит, Триовит;
Препараты, способные снять интоксикацию с печени: Орницетил, Цитраргинин.
Если остановить прогрессирование цирроза невозможно с использованием медикаментозных средств, единственным вариантом является хирургическое вмешательство, а именно – трансплантация печени.
Кроме того, больному необходимо отказаться от приема алкогольных напитков и соблюдать определенную диетическую схему питания. Под запрет попадают жирные сорта мяса и рыбы, бобовые продукты, грибы, консервы и колбасные изделия, газированные напитки и соки. Разрешено включать в ежедневное меню легкие супы на овощном бульоне, нежирное мясо, овощи и фрукты, прошедшие тепловую обработку, белок куриного яйца, подсушенный хлеб. Если удается добиться стойкой ремиссии, то меню больного можно несколько разнообразить.
Не допустить развития болезни под силу любому здоровому человеку, достаточно лишь придерживаться несложных профилактических мероприятий, среди которых:
Строгое соблюдение правил личной гигиены;
Отказ от вредных привычек, в частности, от употребления алкоголя и наркотических средств;
Использование одноразовых медицинских инструментов и инвентаря;
Эксплуатация личных косметических средств и приборов для интимной гигиены;
Защищенный с помощью презерватива половой акт.
Это позволит избежать заражения вирусными гепатитами, а значит, предотвратить развитие болезни и её осложнений, среди которых рак печени, внутренние кровотечения, печеночная кома, печеночная недостаточность, перитонит и многие другие. Прогноз течения вирусного цирроза во многом определяется адекватностью проводимой терапии, стадией болезни и образом жизни пациента.
Автор статьи: Горшенина Елена Ивановна | Врач-гастроэнтеролог
Образование: Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности «Гастроэнтерология» — учебно-научный медицинский центр.
Сенсорная интеграция, как метод лечения нарушений в развитии ребенка
9 лучших продуктов перед сном
Болезнь имеет различный прогноз. При адекватном лечении, которое было своевременно начато, возможно остановить прогрессирование патологического процесса. Играет роль также наличие сопутствующих заболеваний, осложнений, образ жизни человека, стадия цирроза. При сохранившихся функциональных возможностях.
Сегодня цирроз не считается абсолютно летальным заболеванием, при сохранении правильного образа жизни и прохождении оптимального курса лечения (чаще всего речь идёт о пожизненном приеме медикаментов) человек может жить до глубокой старости, не ощущая большого дискомфорта.
При циррозе печени меняется размер, форма, плотность и внутренняя структура органа. Фиброзные волокна пронизывают и сжимают печень, а выжившие гепатоциты усиленно размножаются, пытаясь компенсировать дефицит. В результате печень становится маленькой, твердой и бугристой, но это ещё не самое страшное.
Существует несколько десятков современных разновидностей гепатопротекторов, которые назначают по их свойствам: для поддержания печени при лечении вредными для нее лекарствами, для профилактики нарушений после операций или перенесенной болезни, а также для восстановления клеток и тканей.
При циррозе печени чаще всего назначается диета №5. Её суть в исключении из рациона продуктов, вредных для печени. Их заменяют более полезными, не раздражающими пищеварительный тракт и паренхиму печени. Организм должен обогащаться питательными веществами, при этом нагрузка на.
Продолжительность жизни пациента с билиарным циррозом зависит от того, на какой стадии была диагностирована болезнь. Часто, бессимптомно люди проживают с этой болезнью до 20 лет и более, и даже не подозревают о наличии у них билиарного цирроза. После появления первых клинических симптомов продолжительность жизни составляет около.
В связи с тем, что основное заболевание, вызывающее асцит имеет широкое распространение и занимает лидирующие позиции среди причин смертности от болезней ЖКТ, то и сам асцит при циррозе печени не является редкостью. Статистика указывает на то, что асцит возникнет у 50% пациентов, в течение 10 лет, после того, как был выставлен диагноз – цирроз печени.
Спрогнозировать то, сколько может прожить человек с подобной болезнью достаточно проблематично, так как это зависит от состояния организма в целом, от работы иммунной системы, от наличия сопутствующих болезней и т. д. Тем не менее, прогноз именно при алкогольном циррозе является.
источник
Цирроз печени — процесс отмирания клеток печени, которые постепенно в запущенной форме может привести к различным осложнениям, таким как:
- асцит;
- кровотечение (сопровождается рвотой алой кровью и понижением АД);
- развитие инфекции и перитонита;
- печеночная энцефалопатия (нервно-психические нарушения, возникающие на фоне портосистемного шунтирования);
- печеночная кома (потеря сознания, нарушение дыхания и кровотока);
- рак печени.
Асцит при циррозе печени — появление между органами жидкости брюшной полости. При таком диагнозе размеры брюшной полости заметно увеличиваются, вследствие чего нарушается функциональная работоспособность таких особо важных органов как сердца и легких. Развитию такого заболевания в 15% случаев способствуют различные хронические патологии внутренних органов и в 75% случаев — цирроз печени. Выявить асцит можно двумя способами: или при осмотре врача, или через УЗИ и КТ.
Если Вам поставили такой диагноз, то нужно быть готовым к тому, что лечение может потребоваться на протяжении всей жизни.
К причинам появления асцита, помимо вышеперечисленных, относят еще и:
- амилоидоз, гломерулонефрит — проблемы, связанные с почками;
- карциноматоз — поражение (рак) желудка или кишечника, а также гинекологических органов;
- туберкулез;
- мезотелиома:
- опухоли яичников и кисты;
- микседема;
- ревматизм, красная волчанка;
- панкреатит;
- перитонит — воспаление брюшины;
- повышенное давление в воротниковой вене печени.
К такому заболеванию как асцит предрасположены люди:
- злоупотребляющие спиртными напитками;
- набивающие татуировки;
- которым производили переливание крови;
- страдающие вирусным гепатитом любого типа;
- у которых повышен уровень холестерина;
- которые колят себе наркотические препараты в вену.
Данное заболевание, как правило, возникает внезапно, но бывает, что и постепенно. Основные симптомы в основном проявляются после того, как в брюшной полости скопилось более 1 литра воды. Поэтому к основным симптомам асцита относят:
- боли в области живота;
- ощущение “шарика” в брюшной части — живот приобретает шарообразную форму и немного отвисает вниз; если человек лежит, то живот распределяется равномерно в бока;
- выпячивание пупка и появление растяжек (как при беременности);
- увеличение веса с ростом живота;
- ощущение дискомфорта при сгибании;
- метеоризм и изжога;
- сильная одышка даже при медленной ходьбе;
- отек ног.
Если Вы обнаружили у себя хоть один из этих симптомов — немедленно обратитесь к врачу. Так как своевременное оказание медицинской помощи поможет быстрее облегчить болевые ощущения. Но необходимо также помнить, что при белковой недостаточности асцит симптомы могут быть пропадающими или незначительными. Но все равно отек конечностей и выпячивание живота должно Вас насторожить и сподвигнуть на обследование всего организма.
Также следует знать, что последствия цирроза печени — запущенного асцита являются поводом для появления портальной гипертензии — скарификация кровотока в печени и усиление давления в воротной вене. Симптомы такого заболевания очень схожи с спленомегалией и асцитом и сопровождаются дилатацией вен желудка и пищевода, а также желудочно-кишечным кровотечением.
У портальной гипертензии существует несколько фаз заболевания:
- начальная;
- умеренная — без асцита, наблюдается незаметная дилатация вен пищевода;
- выраженная — отечно-асцитический синдром;
- болезнь с осложнениями — наблюдаются кровотечения с ярко выраженной печеночной недостаточностью и перитонитом.
Основными факторами возникновения портальной гипертензии выявляются:
- увеличение размеров селезенки;
- появление эрозий желудка;
- жидкость только в животе (брюшной полости) — асцит;
- проблемы с ЖКТ.
Стоит отметить, что при первом кровотечении при портальной гипертензии 65% — летальный исход, у оставшихся 35% наблюдается рецидив болезни, поэтому в скором времени они тоже умирают. Этот период длится от пары дней до 6 месяцев.
При запущенных стадиях цирроза печени появляется рак печени. Также этому способствует вирусный гепатит — в 28% случаев, хронический алкоголизм — в 14% случаев. Цирроз печени может протекать бессимптомно и в ремиссии, поэтому обнаружить рак возможно лишь на позднем сроке, когда вылечить его практически невозможно. Да, существует много способов лечения: медикаментозный, лучевой и так далее, но в запущенных стадиях это уже малоэффективно. Диагностируется рак с помощью УЗИ и ТК, где выявляются объемы печени и величина опухоли.
Основными симптомами рака печени является внезапное ухудшение состояния здоровья, стремительное похудение — уменьшение массы тела (буквально за 5 — 7 дней), ощущение острой боли с правой верхней области живота.
Однозначно установить диагноз “рак печени” помогает биопсия новообразования, которая проводится через кожу или лапароскопию. При раке печени на фоне цирроза печени прогноз печальный и неутешительный. Поэтому в некоторых случаях в запущенных стадиях можно считать, что цирроз печени — это рак.
При циррозе, если его вовремя не диагностировать, рано или поздно возникнут осложнения:
- связанные с асцитом:
- нарушение сознания и расстройство когнитивной функции;
- перитонит на фоне сепсиса и стафилококка;
- безрезультатное снижение веса;
- нарушение функций почек, которое может привести к летальному исходу;
- выделение жидкости через пупочную грыжу.
Продолжительность жизни с таким диагнозом варьируется от 3 месяцев до 3 лет — 25% больных, но, как показывает медицинская практика, исключения составляют и 8 лет на фоне диуретических препаратов.
- связанные с портальной гипертензией:
- разрушение селезенкой клеток крови;
- понижение уровня гемоглобина;
- кровотечение — тромбоцитопение, сопровождается снижением уровня тромбоцитов;
- появление скрытых желудочно-кишечных кровотечений;
- снижение количества белых клеток в крови;
- повреждение головного мозга (продолжительность жизни не более года);
- появление грыжи;
- гепаторенальный синдром (разновидность почечной недостаточности), приводит чаще всего к желтухе;
- пожелтение кожи и декомпенсация (необратимый процесс течения болезни).
Переживают данное заболевание не более 40% больных в течение трех лет. У большинства больных летальный исход наступает намного раньше.
- связанные с раком печени:
- нагноение и отслоение опухоли;
- кровотечение из опухоли — чаще всего приводит в смерти;
- отравление организма человека желчными кислотами;
- сдавливание опухолью крупных сосудов, тем самым блокируя подачу крови организму.
Прогноз при раке не самый благоприятный, но врачи в любом случае борются за жизнь пациента. поэтому шанс выжить и удержать болезнь в ремиссии есть всегда.
Все осложнения — это печальная картина. Если Вам не безразлично свое здоровье, не запускайте свои “болячки” и не доводите их до хронической стадии. Цирроз печени — серьезное заболевание, на начальном этапе оно лечится и очень успешно. Но стоит только сделать один неправильный шаг в процессе лечения и можно поплатиться жизнью. Поэтому, уважаемые читатели, берегите себя и свое здоровье! И никогда не болейте!
источник
Асцит или по-народному «водянка живота» — это не отдельное заболевание. Скопление выпота в полости брюшины с последующим увеличением живота является одним из проявлений декомпенсации приспособительных механизмов организма человека.
В клиническом течении разных заболеваний асцит рассматривают, как закономерный симптом и последствие нарушений или тяжелое осложнение. Асцит при циррозе печени возникает у 50% пациентов в течение 10 лет, а среди причин эта болезнь составляет ¾ всех случаев водянки.
Поскольку большинство случаев цирроза печени связано с алкоголизмом и поражает мужчин (75–80%), то и асцит чаще наблюдается у представителей сильного пола.
Вылечить асцит практически невозможно, поскольку нет радикально действующих лекарств, которые восстановят нарушенный циррозом метаболизм. Больной человек до конца жизни вынужден бороться с излишками образования жидкости.
В патогенезе асцита на фоне цирроза печени долгое время основная роль уделялась двум видам изменений:
- росту давления в воротной вене (портальной гипертензии), распространяющегося на всю региональную венозную и лимфатическую сеть;
- резкому снижению функции печени по синтезу белка из-за замены части клеток фиброзной тканью.
В результате в сосудах брюшной полости появляются необходимые условия для выхода жидкой части крови и плазмы:
- значительно увеличивается гидростатическое давление, которое выжимает жидкость наружу;
- снижается онкотическое давление, которое в основном поддерживается альбуминовой фракцией белков (на 80%).
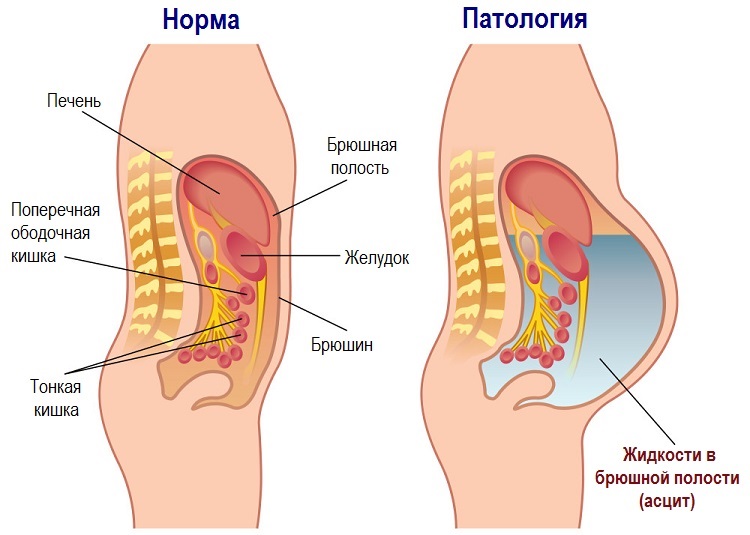
В брюшной полости постоянно находится небольшое количество жидкости для предупреждения склеивания внутренних органов, скольжения кишечника. Она обновляется, излишки всасываются эпителием. При образовании асцита этот процесс прекращается. Брюшина не в состоянии впитать большой объем.
Выраженность асцита полностью зависит от степени утраты гепатоцитов. Если при гепатите (воспалении) можно надеяться на снятие процесса и полное восстановление функций, то участки цирротической рубцовой ткани не могут в дальнейшем превратиться в печеночные клетки. Лечебные мероприятия только поддерживают оставшийся запас гепатоцитов и возмещают утерянные функции. Без постоянного лечения больной прожить не может.
Дополнительные причины появляются в ответ на снижение объема циркулирующей крови:
- подключается механизм компенсации кислородного голодания тканей (выброс антидиуретического гормона и альдостерона), которые способствуют задержке натрия, соответственно по законам химии к его молекулам присоединяется вода;
- постепенно нарастает гипоксия сердечной мышцы (миокарда), снижается сила выброса крови, что приводит к застойным явлениям в нижней полой вене, отекам на ногах за счет задержки крови на периферии.
Портальную гипертензию, нарушения гемодинамики и нейрогормональной регуляции современные ученые считают пусковыми факторами в развитии асцита. Патогенетические нарушения рассматривают как комбинацию разных уровней прогрессирующего процесса. Все выше приведенные причины отнесены к системным или общим. Но большее значение придается местным факторам.
- повышение сосудистого сопротивления внутри печеночных долек, они могут быть обратимыми и необратимыми (полный блок);
- внутрипеченочный блок способствует усилению образования лимфы, она просачивается сквозь сосудистую стенку и капсулу печени прямо в брюшную полость или «наводняет» воротную вену и грудной лимфатический проток;
- накопление в крови пациентов нерасщепленных веществ с сосудорасширяющим действием (вазодилататоров типа глюкагона), которые приводят к расширению периферических артерий, открывают артериовенозные шунты в органах и тканях,ив результате снижается наполнение кровью артерий, увеличивается выброс сердца, одновременно растет портальная гипертензия;
- рефлекторно депонируется значительная часть плазмы в сосудах брюшной полости;
- действие вазодилататоров усиливается при недостаточной выработке печенью оксида азота.
Именно из синусоидов выходит жидкость в вены и лимфатические сосуды. Повышение давления внутри долек приводит к ее проникновению в околосинусоидальное пространство, а затем в брюшину.
Поскольку мы описываем состояние пациента при асците, вызванном циррозом печени, то всю симптоматику нужно разделить на зависящую от цирроза или определяющую асцит. В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе.
К симптомам цирроза относятся тупая боль в подреберье справа или чувство тяжести после еды, особенно жирной и острой пищи, употребления алкогольных напитков, физической работы, постоянная горечь или неприятный привкус во рту, тошнота, редкая рвота.
Возникают жалобы на слабость, вздутие и урчание в животе, учащенный жидкий стул, резкое похудение. Больной страдает от зуда кожи, бледности, желтоватого оттенка сухой кожи. Импотенция и рост грудных желез у мужчин, а также нарушение менструальной функции и способности забеременеть у женщин — возможные осложнения патологии.
Специалисты диагностируют изменение состояния языка. Его называют «лакированным» за счет покраснения и отечности. Появляются сосудистые звездочки, которые образуются на лице (в области носа, век) могут кровоточить, периодическое повышение температуры.
Появление кровоподтеков из-за нарушения свертываемости крови, изменения мочи (становится темной и мутной), а кал светлеет — сопутствующие изменения. При осмотре врач обнаруживает увеличенную болезненную печень.
Непосредственная симптоматика асцита возникает на фоне уже имеющихся проявлений цирроза, когда объем скопившейся жидкости превысит литр. За несколько дней больной замечает значительное увеличение живота. Кожа становится растянутой, гладкой, со стриями (белыми полосками) по бокам, пупок выпячивается кнаружи. Расширенные вены сплетаются в сеть вокруг пупка, образуют картину «головы медузы».
Характерно изменение формы живота в разном положении пациента: стоя видна округлость, свисающая книзу, лежа на спине — живот растекается в стороны, становится похожим на лягушачий. У пациентов появляются боли ближе к грудине (застой в левой доле печени).
Давление на купол диафрагмы приводит к снижению легочного пространства. У пациента возникает одышка, которая усиливается в положении лежа. Становится невозможно уснуть без высокого подголовника или подушки. Одновременный застой в легких проявляется кашлем с мокротой, синюшностью губ.
Постоянное давление на желудок сопровождается чувством тяжести даже при употреблении небольшого количества пищи, изжогой, отрыжкой. Реже появляется рвота пищей, желчью, кишечным содержимым.
Нарушение стула проявляется поносами и длительными запорами с клиникой кишечной непроходимости. Больной отмечает дизурические явления: учащенное мочеиспускание, болезненные позывы. Присоединяются воспалительные заболевания почек, мочевого пузыря. На стопах и голенях формируются отеки из-за присоединения декомпенсации сердца, застоя лимфы.
Если накопление асцитической жидкости доходит до 15–20 л, то у пациента появляются:
- грыжа белой линии, паховая или пупочная;
- расширение геморроидальных вен с обострением геморроя, кровотечением;
- видимое набухание вен на шее в связи с ростом давления в яремной вене;
- у 6–7% пациентов образуется дополнительный выпот в правую плевральную полость (гидроторакс).
источник
Цирроз печени характеризуется замещением печеночных клеток на клетки соединительной ткани. При этом происходит разрушение кровеносных сосудов печени. Орган становится неспособным к тому, чтобы пропустить через себя такой же большой объем крови для очищения, как в нормальном состоянии. При этом происходит повышение давления в сосудах системы воротной вены – возникает так называемая портальная гипертензия.
Жидкие компоненты крови пропотевают сквозь стенки сосудов и оказываются внутри брюшной полости. В дальнейшем объем этой жидкости только увеличивается. Кроме того, цирроз печени осложняется поражением лимфатической системы. Это ведет к тому, что лимфа также просачивается через стенки лимфатических сосудов внутрь брюшной полости. Возникает асцит – скопление жидкости внутри брюшной полости. В норме между листками брюшины содержится около 200 мл жидкости. При асците этот объем может увеличиваться до нескольких литров.
По тяжести состояния и количеству скопившейся в животе жидкости асцит делят на следующие виды:
- Малый, при котором объем жидкости не превышает трех литров. При этом внешне патология не видна. Наличие асцита можно диагностировать по результатам УЗИ или при лапароскопии.
- Средний – объем жидкости составляет более трех, но менее 10 литров. Форма живота изменяется, но мышцы брюшной стенки не растягиваются, и уровень диафрагмы остается прежним. Печеночная недостаточность прогрессирует, присоединяются необратимые изменения в деятельности мозга (возникает печеночная энцефалопатия).
- Большой – объем жидкости достигает 10 – 20 литров. Живот видоизменен, растянут, диафрагма приподнимается увеличенной брюшной полостью. Происходит нарушение дыхания (постоянная одышка), затрудняется работа сердечнососудистой системы, отмечаются значительные отеки по всему телу.
В зависимости от того как асцит поддается лечению, заболевание делится на 3 разновидности:
- Транзиторный, или преходящий асцит. При адекватном лечении симптомов заболевания не наблюдается.
- Стационарный асцит. Организм не откликается на консервативное лечение, требуется госпитализация и хирургическое вмешательство.
- Напряженный, или прогрессирующий асцит. Все лечебные мероприятия не дают результата. Заболевание прогрессирует, объем жидкости увеличивается.
Асцит при циррозе печени характеризуется постепенным увеличением размеров живота, изменением его формы и отвисанием. Еще при малом асците в верхней части живота могут появиться сосудистые звездочки на коже. Позднее, при большом асците, вокруг пупка проявляется характерный венозный рисунок (симптом «Головы Медузы»).
Мышцы пупочного кольца растягиваются, пупок оказывается «вывернутым». Позже вены выступают на поверхность по всему животу. Часто возникают грыжи – пупочная, паховая. При простукивании (перкуссии) живота отмечается тупой звук, который в норме должен быть звонким. При диагностических «толчках» пальцами по животу наблюдается явление флюктуации – «расхождения волн». Отмечается напряжение мышц брюшной стенки при пальпации (ощупывании).
Общие принципы лечения направлены на улучшение качества жизни пациента. В первую очередь – на терапию против цирроза. В некоторых случаях при малом и среднем асците состояние больного стабилизируется по мере восстановления функций печени после проведенного специфического лечения.
Консервативная терапия состоит из медикаментозных и немедикаментозных методов. Немедикаментозный – это назначение постельного режима и специальной диеты с ограничением потребления поваренной соли до минимума. Такой метод бывает эффективным на ранних стадиях асцита и всего в десяти процентах случаев. Медикаментозное лечение проводится препаратами:
- мочегонными, или диуретиками (Спиронолактоном, Фуросемидом);
- препаратами, влияющими на метаболические процессы (Гептралом, Карсилом, Эссенциале);
- разжижающими желчь средствами (Урсофальком, Урсосаном);
- витаминно-минеральными комплексами (Альтивилом, Мультитабсом с бета-каротином).
При назначении мочегонных средств обязателен контроль суточного диуреза – ведется подсчет выпитой и выделенной жидкости. Результаты сообщаются лечащему врачу.
При асците с компенсированным циррозом рекомендуется включать в рацион молочную и кисломолочную продукцию, телятину и постную говядину, нежирную рыбу, блюда из яичных белков, гречневой и пшенной круп, соевой муки. Такое питание обусловлено способностью больного организма перерабатывать белки в достаточных количествах.
Стадия декомпенсации цирроза характеризуется резким снижением способности организма к переработке белков. Поэтому диета в данном случае должна быть бессолевой, суточное потребление белка ограничивается до 20 – 25 граммов. При развитии печеночной комы белок исключается полностью, после выхода из комы белок вводится постепенно и крайне осторожно. Блюда должны быть богаты витаминами A, C, группы B, а также микроэлементами – калием, кальцием, фосфором и цинком.
Наиболее соответствующие потребностям больного с асцитом и циррозом печени диеты – это столы № 5 (применяются при заболеваниях печени) и № 10 (для больных с сердечно-сосудистой патологией, где резко снижено количество соли).
При отсутствии эффекта от консервативного лечения проводится пунктирование передней брюшной стенки специальной иглой (троакаром) и удаление скопившейся жидкости (не более 6 литров за сеанс). Чаще всего метод дает временный эффект. Жидкость накапливается снова, приходится делать повторный лапароцентез.
Радикальным методом лечения является устранение причины заболевания. В стадии декомпенсации такое возможно только путем пересадки печени. Однако шанс на трансплантацию органа выпадает очень малому количеству больных.
При малом асците и ответственном отношении пациента к лечению и образу жизни можно прожить от 8 до 10 лет. Организованный режим дня, отказ от вредных привычек, диетическое питание, адекватная физическая нагрузка, наблюдение у врача и своевременное лечение увеличивают шансы.
При среднем асците и декомпенсированной форме цирроза около 20% больных людей живут 5 и более лет. При неподдающемся лечению асците более 50% больных умирают в течение 1 года от начала декомпенсации. Наиболее частый прогноз при асците с циррозом печени – неблагоприятный. Половина больных с таким диагнозом живут не больше 2 лет.
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Цирроз печени при гепатите С представляет собой диффузный фиброз с нарушением структуры печеночной ткани, в частности печеночной дольки. Нарушается структура и расположение ее сосудов. Образуются аномальные соединительнотканные рубцы и узлы. Структура печени изменяется необратимо.
Гепатит С занимает уверенное второе место среди прочих причин циррозов печени (19,1-25,1%). Его называют «ласковым убийцей». Он может протекать почти бессимптомно даже тогда, когда начинает формироваться вирусный цирроз печени. И только при его прогрессировании и осложнениях пациент обращается к врачу. Но уже может быть слишком поздно. Цирроз печени имеет постоянно прогрессирующее течение.
Хронические гепатиты и циррозы печени характерны постепенным изменением и перерождением клеток печени. Они не могут уже выполнять свои жизненно необходимые для организма функции и заменяются соединительной тканью. Она образует разной величины узлы. В зависимости от этого различают мелко узловой (до 3 мм) и крупно узловой (более 3 мм) вид цирротического изменения печени. Возможен и смешанный цирроз.
Из-за перерождения структуры печени и разрастания узлов нарушается кровоснабжение печени. Узлы смещают и сдавливают сосуды. При этом уменьшается или совсем исчезает их просвет. Сама же соединительная ткань прорастает сосудистыми коллатералями крайне скудно. В результате даже оставшиеся вполне жизнеспособными гепатоциты не могут принять нормальный объем крови и выполнять свои функции.
По сосудам, которые еще способны выполнить свои функции, ток крови идет под значительным давлением. Внутри печени формируются шунты, которые соединяют портальную вену с печеночными. В итоге повышается давление крови в воротной вене. Из-за переполнения и замедления кровотока воротной вены развивается обходное (коллатеральное) кровообращение. Происходит перераспределение крови в вены пищевода и верхней трети желудка. И уже в этих венах возрастает давление крови.
Постепенно в результате перерастяжения кровью, они варикозно изменяются, истончается их сосудистая стенка. Это опасно тяжелым и даже летальным осложнением — их разрывом и кровотечением.
Длительно вирусный цирроз печени может себя ярко не проявлять. Ощущение постоянной усталости и дискомфорта в подреберье справа и метеоризм люди списывают на утомительный ритм жизни и неправильное питание.
Степень выраженности проявлений цирроза зависит от его активности, стадии и общего состояния организма.
Возможно, но не обязательно, пожелтение кожных покровов и склер. Со временем деформируются концевые фаланги пальцев на руках по типу «барабанных палочек» и ногти по типу «часовых стекол».
Характерно похудание. Оно объясняется снижением массы жировой ткани и атрофическими изменениями мышц.
Цирроз печени проходит в три этапа:
- В течение фазы компенсации у пациента появляется варикозное расширение вен пищевода, изменяются показатели печеночных проб крови.
- В субкомпенсированной фазе больные жалуются на слабость и ощущение усталости без видимой на то причины. В животе постоянно присутствует метеоризм.
- В последней, декомпенсированной фазе, присоединяются осложнения цирроза. Эта фаза наиболее тяжелая. К большому сожалению, ее переживают не более 40% пациентов.
Все осложнения цирроза относятся к крайне тяжелым состояниям.
В результате снижения количества функционирующих клеток печени обезвреживание токсических веществ из кишечника, в том числе аммиака, уменьшается, и они попадают в кровь, а оттуда в другие органы и головной мозг. Присоединяется печеночная энцефалопатия.
Больные становятся тревожны, раздражительны, нарушается сон. Со временем присоединяется дезориентация в пространстве и времени, а также в собственном состоянии. Возможен переход в печеночную кому. Летальный исход при этом высоко вероятен.
Асцит характеризуется скоплением асцитической жидкости в брюшной полости. Физиологический объем ее около 150 мл. У больных с декомпенсированной стадией цирроза печени ее количество может достигать 10 и более литров. Эта жидкость начинает подпирать снизу грудную полость. В результате прогрессирует дыхательная и сердечная недостаточность. При асците длительность жизни больного составляет около 5 лет.
Она проявляется варикозными расширенными венами желудка и пищевода, увеличением селезенки. Переполняются и расширяются вены на коже живота («голова медузы»).
Присоединяются кровотечения из варикозных вен пищевода и желудка.
Кровотечение из пищеводных и желудочных вен является тяжелым, угрожающим жизни осложнением. Вены истончены, объем их велик, поэтому такой сосуд не спадается и затромбироваться ему крайне сложно.
Кроме того, в результате нарушения функции печени снижается и способность вырабатывать факторы свертывания крови. После первого случая кровотечения летальный исход происходит в 30-50% случаев. Из них больше чем у половины кровотечения повторяются.
Инфекционные осложнения. Ввиду снижения иммунитета больные, имеющие гепатит С и цирроз, склонны к развитию инфекционных осложнений. Возможно развитие спонтанного бактериального перитонита. Повышается температура, болит живот, нарастает ощущение вздутия живота. У 70 % больных, перенесших уже однажды такой перитонит, в течение года он повторяется. При лапаротомии причины перитонита, как правило находят.
У больных с вирусным циррозом печени определяется больший процент рака печени.
Полиорганная недостаточность — крайне тяжелое осложнение. В этом случае наблюдается недостаточность нескольких систем.
Лечение больных с диагнозом хронический гепатит и цирроз печени направлено то, чтобы замедлить развитие вирусного цирроза и симптоматическое уменьшение клинических проявлений.
Противовирусное лечение направлено на уменьшение титра гепатита С.
Для уменьшения портальной гипертензии, особенно при расширенных варикозных венах пищевода, рекомендуется снижение давления в воротной вене. Для этого используют б-адреноблокаторы или вазодилататоры. При рецидиве кровотечения из вен пищевода возможна эндоскопическая операция со склерозированием вен пищевода.
Для уменьшения асцита назначается диета без соли, мочегонные препараты.
При выраженном асците для выведения жидкости из брюшной полости проводится парацентез.
При варикозном кровотечении проводится гемостатическая (останавливающая кровь) терапия, восполняются недостающие факторы свертывания.
При неостанавливающемся кровотечении проводится баллонная тампонада пищеводных вен.
Показанием к хирургической операции является продолжающееся кровотечение при неэффективных прочих методах. Проводится заместительное переливание крови. При правильном лечении и ответственном отношении к нему больному удается симптоматически улучшить качество жизни и замедлить течение цирроза.
Когда человек узнает, что болен циррозом печени, его сразу интересует вопрос, как долго можно прожить с таким диагнозом. Если обнаружить заболевание удалось на ранней стадии, то процесс разрушения клеток печени можно приостановить, а оставшиеся гепатоциты вполне реально смогут выдержать двойную нагрузку.
В зависимости от силы поражения печени некоторые больные могут прожить и 10 лет, тогда как другие не доживают и до конца года. Все сроки зависят от причин заболевания и других факторов, о которых и поговорим подробнее в данной статье.
Течение болезни основано на 4 степенях:
- при 1 степени – происходит повреждение желчных капилляров;
- при 2 степени – появляются первые симптомы цирроза параллельно с явными изменениями в клетках печени с нарушением отвода желчи;
- при 3 степени – симптомы проявляются сильнее, развивается воспалительный процесс. Клетки печени замещаются соединительной тканью;
- при 4 степени болезни – печень перестает справляться со своими функциями. Объемы фиброзной ткани превышают количество функционирующих клеток, что приводит к развитию осложнений.
Не секрет, что смертность среди больных циррозом довольно высока. После диагностирования болезни 50% из них не проживают и пяти лет. Насколько долго люди с циррозом печени живут, напрямую зависит от следующих показателей:
- на какой стадии находится болезнь;
- наличие осложнений и их тяжесть;
- первопричины развития цирроза;
- наличие патологий, возрастной фактор и половая принадлежность;
- полное воздержание от алкоголя и ответственное соблюдение установленной диеты;
- показатели анализов крови и реакция организма на лечение.
По статистическим данным при циррозе печени медики выделяют множество показателей, которые влияют продолжительность жизни больных. В общем, процент выживаемости довольно хорош. Более половины всех больных после постановки такого серьезного диагноза могут прожить еще около семи лет. Но в зависимости от степени компенсации этот показатель сильно варьируется.
Если цирроз был диагностирован на самом начальном этапе развития, то продолжительность жизни может составить и больше десятка лет. Правильно назначенное лечение позволит остановить разрушительный процесс и продлить жизнь.
На сегодняшний день, медики определяют три вида тяжести цирроза печени: компенсированный, субкомпенсированный и декомпенсированный.
Начальная стадия компенсации (класс А) проходит без видимых признаков и осложнений, потому что активным клеткам печени еще хватает сил работать с двойной нагрузкой. Конечно же, многое зависит от сопутствующих болезней, но прогноз при диагнозе компенсированный цирроз благоприятный. Более половины всех больных начавших лечение на данной стадии могут прожить более 7 лет.
При субкомпенсированном циррозе (класс В) появляются первые симптомы болезни, работа печени ухудшается из-за истощения гепатоцитов. При самых оптимистичных прогнозах на данной стадии можно прожить не более пяти лет.
Декомпенсированный цирроз печени (класс С) характеризуется развитием многочисленных осложнений, которые приводят к тяжелому состоянию больного. И в зависимости от тяжести ситуации цирроза на такой стадии с ним живут не более трех лет только 10-30% всех больных. Остальные уходят намного раньше.
Только при 1 степени цирроза больной ощущает себя практически здоровым, но когда болезнь активно развивается и доходит до стадий суб- и декомпенсации, то появляются серьезные осложнения, которые значительно сокращают жизненные показатели.
Одним из серьезнейших осложнений является синдром портальной гипертензии, который приводит к развитию печеночной недостаточности, энцефалопатии и других неприятных состояний. Данный синдром приводит к значительному увеличению давления в воротной вене, что часто приводит к открытию внутренних кровотечений из любых внутренних органов. Последняя стадия цирроза часто характеризуется увеличением вен пищевода и ЖКТ и если там откроется внутреннее кровотечение, то вероятнее всего такое осложнение приводит к летальному исходу.
Еще одно серьезное осложнение, которое не позволяет долго жить – асцит при циррозе. Только четвертая часть больных, с данной патологией, может надеяться на то, что проживет еще хоть три года, остальные умирают на много раньше. Почему при циррозе печени растет живот? Все довольно просто в связи с нарушением работы печени происходят сбои в кровообращения и лимфооттоке брюшной полости, вследствие чего и начинается накопление жидкости.
Накопление жидкости при асците довольно внушительное и в среднем составляет около двух десятков литров. Хотя зарегистрированы случаи, когда водянка живота спровоцировала набор 60 литров жидкости.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Очень плохим признаком является диагностирование у больных циррозом печеночной энцефалопатии. Хоть на каждой стадии развития патологии прогноз разный в основном летальный исход случается на протяжении года после поставленного диагноза. Если лечащий врач уверен, что печеночная энцефалопатия достигла 3 или 4 степени, то такой пациент вряд ли проживет и год.
Самые благоприятные прогнозы ожидают больных с билиарным типом цирроза и алкогольным. В последнем случае, при полном отказе от алкогольных напитков больной может прожить еще 10 лет и более, но тут продолжительность жизни зависит и от ряда других факторов. Одним из них является женский алкогольный цирроз. Если у мужчин алкогольный цирроз имеет более оптимистичный прогноз, то у женщин он не настолько благоприятный. Это связано с тем, что женские клетки на много чувствительнее реагируют на этанол, чем мужские. При билиарном циррозе пациент может прожить около 7 лет от начала появления первых симптомов заболевания.
Токсический цирроз связан с постоянным активным воздействием на организм человека токсических веществ. В основном данный вид цирроза характерен для работников химической промышленности или лабораторий по изготовлению лекарственных препаратов. Если вовремя избавится от такого негативного воздействия, то прогноз жизни больного будет таким же, как и при билиарном циррозе.
Кардиальный цирроз печени возникает при сердечной недостаточности, а именно тяжелой ее стадии. Сердце не справляется с перекачкой крови, вследствие чего происходит ее застой в органах, повышается давление. При таких признаках происходит отек печени, который и приводит к гибели гепатоцитов. Чтобы остановить развитие цирроза требуется серьезно подойти к лечению проблем сердца, только в этом случае можно рассчитывать на благоприятный исход ситуации и продлить свою жизнь.
Самым тяжелым и быстротекущим считается вирусный цирроз, развитие которого происходит при гепатите С. А если больной злоупотребляет при этом алкоголем или наркотическими средствами, то срок жизни уменьшается очень просто в геометрической прогрессии. Также быстро происходит развитие цирроза при аутоиммунных заболеваниях.
Еще одним важным фактором является возраст больного. У пожилых людей процент на положительный прогноз резко снижается. Помимо этого в преклонном возрасте, как правило, патология находится в запущенном состоянии, которое наживалось на протяжении долгих лет. Но это не говорит о том, что молодые люди с диагнозом цирроз полностью защищены от летального исхода. Каждый организм индивидуален и реагирует на болезнь по-разному.
Можно ли жить долго с диагнозом цирроз печени? Ответ на этот вопрос напрямую зависит от того насколько ответственно больной выполняет врачебные рекомендации. Хорошим лечебным эффектом обладает диета и отказ от любых гепатотоксичных веществ.
Если больной прошел полный курс лечения в стационаре и регулярно проходит на плановые осмотры к лечащему врачу срок жизни даже при циррозе увеличивается. При этом пациент должен сразу же сообщать докторам про новые симптомы и изменения в работе своего организма.
Конечно же, при возникновении тяжелых сопутствующих заболеваний включая онкологические, прогноз на длительность жизни резко ухудшается. В данном случае запущенность этих болезней может спровоцировать тяжелое состояние, а когда организм одолела кома, то летальный исход дело времени.
Важно, чтобы больной не ставил на себе крест раньше срока и понимал, что от качества жизни зависит и ее длительность. Важно поддерживать организм и не давать ему сдаваться до последнего.
Асцит определяется наличием избыточного количества жидкости в брюшной полости. Это накопление становится симптоматическим, когда количество жидкости превышает 500 мл.
Если у вас асцит брюшной полости, лечение следует начать с определения причин, которые вызвали образование жидкости в брюшной полости. Наиболее частой причиной является болезнь печени или цирроз.
Примерно 85% асцита, вызваны циррозом печени.
Хотя механизм развития цирроза печени полностью не известны, большинство теорий предполагают, что портальная гипертензия (повышенное давление потока крови в печени) является основным фактором. Повышение артериального давления и более низкие уровни альбумина (белков в крови) могут быть ответственны за формирование градиента давления, в результате чего возникает асцит.
Это лечение применяется при асцитах, возникших в следующих ситуациях:
- Асцит вследствие воспаления, обрабатывают противовоспалительными или иммуномодулирующими лекарствами;
- Асцит вследствие инфекции лечится антибиотиками;
- Асцит при нефротическом синдроме, обрабатывают альбумином, диуретиками, возможно преднизолоном и диуретиками;
- Асцит рака лечат путем удаления первичной опухоли и оральной химиотерапией, возможны инъекции в брюшину (живот);
- Лечение асцита при циррозе печени (наиболее частая причина):
1. Диета без соли или соленой пищи (соль задерживает воду в организме и в животе);
2. Постельный режим — не менее 12 часов в день (в положении лежа почки получают больше крови и, следовательно, устраняется больше мочи);
3. Лекарства (фуросемид, спиронолактон, альбумин);
4. Парацентез (удаление асцита с помощью прокола иглой через живот) – редко.
Учитывая тяжесть заболевания, опыт разных народов показывает, что это заболевание хорошо лечится народными средствами, многочисленными рецептами на травах и не только, которые можно применять как внутрь, так и снаружи. Основные формы лечения народными средствами являются:
- Настой из свежих листьев крапивы, молодых листьев березы или ореха, цветов календулы, измельченного корня аира, кукурузные рыльца, смешанные с хвостиками черешни и стручковой фасолью;
- Отвар из коры корня белой туты, которую вымачивают 12 часов в 2 л холодной воды. Варить пока количество жидкости не уменьшится вдвое, процедить и пить в течение дня 3 недели, с последующим перерывом в три недели и повторить;
- Отвары, приготовленные из лука и шпината, корней петрушки, смешанных с тмином, корней крапивы, березовых почек, молотых семян моркови;
- Отвар из свежих или сушеных бобовых стручков особо хороши для удаления избытка воды из тканей, имея мочегонное действие;
- Для тех, кто не страдает диабетом, рекомендуется сироп из тертого корня хрена, смешанного с медом, принимать по чайной ложке 2-3 раза в день;
- Порошок из сушеных листьев полыни смешать с медом и принимать по одной чайной ложке 3 раза в день до еды в течение 7 дней подряд. Потом принимайте двойную дозу, чтобы удалить накопившуюся жидкость в брюшной полости. После периода 3 недель продолжить лечение;
- Порошкообразную смесь чистотела и расторопши принимать под язык в течение 15 минут, а затем проглотить с водой. Используйте три раза в день до еды;
- Еще один способ лечения народными средствами, это употребление настойки из одного килограмма красного лука, мелко нарезанного, который вымачивают в течение 10 дней в 5 литров коньяка. Употреблять утром на пустой желудок, 2 ложки, затем нужно лечь на правый бок и лежать в течение 30 минут. После чего позавтракайте. Имеет регенерирующее действие поврежденных клеток печени.
При лечении народными средствами наружного применения, часто используются припарки горячим отварным картофелем, растолченным в пасту, с мелко нарезанным луком. Припарки надо делать два раза в день, они имеют стимулирующий эффект выведения мочи из организма.
Те же эффекты получаются такими народными средствами, как ванны с отваром коры корня туты (белой или черной), полученного из 3-5 кулаков на пять литров воды. Кипятить до тех пор, пока не сократится наполовину, процедить в ванну, и лежать в ней 30 минут.
Иногда, при циррозе печени, необходимо извлечь жидкость с помощью прокола. Такая операция называется парацентез. Парацентез труднее принимается пациентами, так как все думают, что после такой операции, заболевание печени ухудшается, а в дальнейшем жидкость можно будет удалять только путем парацентеза. Это ошибочное мнение.
Ситуации, при которых парацентез невозможен:
- Возможно, жидкости нет или ее слишком мало;
- Пациент имеет брюшные стенки толще, чем длина иглы;
- Жидкость слишком густая, чтобы пройти через иглу;
- Блокировка иглы сгустком, гноем, клетками, фибрином, кожей и т.д.
При таком заболевании как асцит лечение необходимо, будь то лечение медикаментозное или народными средствами, но не забывайте быть оптимистами, так как это является огромной помощью для вашего выздоровления.
источник