Печень человека постепенно разрушается под воздействием различных агрессивных факторов, таких как токсины, вирус гепатита, алкоголь. При данном процессе начинается последовательное отмирание клеток органа. Их заменяет соединительная ткань. Но последняя не может выполнять в полной мере все функции печени. В результате у человека развивается цирроз. Это крайне тяжелая патология. Нередко она сопровождается серьезными осложнениями. Наиболее тяжелым из них является асцит при циррозе печени. Лечение такому пациенту требуется более ответственное, а прогноз значительно ухудшается.
Давайте разберем, что такое асцит брюшной полости. Данная патология не возникает самостоятельно. Она развивается на фоне цирроза печени или иных патологий. Асцит – это осложнение, при котором в брюшной полости скапливается жидкость.
Следует заметить, что клетки печени обладают просто уникальной способностью к регенерации. Но, к сожалению, под действием негативных факторов, длительно или постоянно воздействующих на орган, внутренние резервы постепенно истощаются. Здоровые клетки отмирают. Их заменяет соединительная ткань.
Отмирание печени приводит к ухудшению очистки крови. В организме человека накапливаются разнообразные вредные вещества. Основной фильтр не способен продуцировать необходимое число ферментов и белков. А именно они обеспечивают в организме протекание многих важных процессов.
В результате прекращения достаточной выработки белков нарушается просачивание жидкости через ткани и стенки сосудов. Это приводит к тому, что постепенно начинает скапливаться в брюшной полости жидкость. Именно так развивается асцит при циррозе печени. Лечение должно начинаться немедленно, поскольку осложнения, сопровождающие цирроз, способны достаточно быстро прогрессировать.
Почему же возникает асцит? Патология в основном является результатом недостаточного синтеза белка. Нехватка альбуминов уменьшает способность крови находиться в сосудистом русле. Другими словами, это приводит к тому, что жидкость сквозь стенки вен начинает легко проникать в брюшную полость.
Высокое содержание натрия, спровоцированное невозможностью печени нейтрализовать определенные вещества, приводит к еще большей задержке жидкости в организме.
Кроме того, рассматривая причины асцита при циррозе печени, следует упомянуть еще один фактор. Подобное осложнение может быть спровоцировано недостаточностью лимфатической системы. В основном именно печень продуцирует лимфу. Развивающийся цирроз серьезно нарушает и эту систему. В результате увеличивается давление лимфы, и жидкость проникает в брюшину. Поскольку процесс ослабления главного фильтра не заканчивается, жидкость в организме постепенно накапливается.
Таким образом, в основе развития асцита при циррозе лежит несколько факторов:
- Повышенная проницаемость печеночных сосудов.
- Высокое образование лимфы.
- Нарушенная функция почек, характерная для цирроза. В результате изменяется кровоток, наблюдается задержка натрия в организме.
- Повышение давления в печеночных сосудах. Это приводит к проникновению жидкости в большом количестве в ткани.
Изначально давайте рассмотрим, какими признаками сигнализирует о себе патология печени. Кстати, зачастую от цирроза страдают мужчины. У них заболевание диагностируется практически в 3 раза чаще, чем у женщин. Именно поэтому разберем симптомы, которые указывают на развитие недуга у сильной половины.
Если рассматривать ранние признаки цирроза печени у мужчин, то следует выделить следующие:
- Под ребром, в правом боку, появляется неприятное чувство тяжести или боль. Дискомфорт усиливается после физических нагрузок, приема острой или жирной еды либо алкоголя.
- Неприятный привкус во рту – сухость, горечь.
- Возникновение тошноты, нередко заканчивающейся рвотой.
- Чувство слабости, повышенная утомляемость.
- Частый и жидкий стул. Такие нарушения часто сопровождаются вздутием живота.
- Сильное похудение, иногда доходящее до истощения.
- Появление кожного зуда. Кожные покровы приобретают бледно-желтый оттенок.
- Патология у мужчин проявляется половым бессилием.
- Увеличенная печень легко прощупывается под кожей. При пальпации можно определить, что орган стал плотным и бугристым. У пациента во время прикосновения к району печени возникает боль.
Кроме того, обратите внимание на визуальные признаки цирроза печени у мужчин:
- Ладони окрашиваются в ярко-красный оттенок. Это происходит в результате гипертермии.
- Красный цвет приобретает язык. Ему свойственна отечность и некая «лакированность» (изменение текстуры).
- Наличие сосудистых звездочек. Они могут локализоваться возле носа, в углу глаз. Иногда они начинают кровоточить.
- Увеличение размера грудных желез. Это симптоматика характерна исключительно для мужчин. При этом половые органы у пациента значительно уменьшаются.
Кроме того, цирроз проявляется еще рядом специфических симптомов:
- Недостаточная свертываемость крови приводит к возникновению синяков и кровоподтеков.
- Моча приобретает мутный, бурый оттенок. Кал становится светлее.
- Периодически появляется лихорадка, повышается температура тела.
- Снижается иммунитет.
- Иногда возникает геморрой с кровотечениями. Нередко его дополняет варикоз.
На фоне описанных выше признаков может развиться достаточно неприятное осложнение, характеризующееся скоплением жидкости в брюшине.
Симптомы асцита не сразу становятся заметными. Патологию можно определить лишь тогда, когда в брюшине скапливается не менее 1 литра жидкости. В дальнейшем количество увеличивается. Иногда у пациента скапливается до 25 литров жидкости.
Для патологии характерны следующие симптомы:
- живот увеличивается в размерах;
- кожные покровы в этой области чрезмерно натянуты;
- во время движения ощущаются волны внутри брюшины;
- при постукивании по животу слышен глухой звук;
- становятся заметными вены;
- может появиться тошнота, отечность;
- пациент испытывает боль в желудке;
- пупок выпячивается.
Очень важно ответственно отнестись к такой патологии, как асцит при циррозе печени. Лечение должно начинаться как можно раньше. В противном случае недуг будет стремительно прогрессировать.
К сожалению, данная патология может привести к серьезным последствиям. Одним из наиболее тяжелых осложнений является перитонит. Возникает он на фоне того, что асцитическая жидкость инфицируется. Перитонит без своевременной медицинской помощи может привести к смертельному исходу.
На развитие такого недуга указывают следующие симптомы:
- ослабление либо отсутствие кишечных шумов;
- ухудшение симптоматики энцефалопатии;
- в крови наблюдается лейкоцитоз;
- повышается температура при циррозе печени с асцитом;
- возникает озноб.
Конечно же, перитонит – это не единственная патология, которая может развиться на фоне данного заболевания.
Иногда наблюдаются следующие осложнения асцита при циррозе печени:
- возникновение геморроя в результате повышенного внутрибрюшного давления;
- гидроторакс (это выпот жидкости в плевру);
- пищеводный рефлюкс (содержимое желудка попадает в пищевод);
- смещаются внутренние органы;
- появляются диафрагмальные грыжи.
Нередко возникает вопрос, если диагностируется асцит при циррозе печени, сколько живут такие больные? Конечно же, прогноз зависит от стадии заболевания. Излечиться от цирроза печени, при котором возник асцит, маловероятно. Но если своевременно замечены характерные симптомы, то возможно замедлить прогрессирование осложнения. На последней стадии излечиться от недуга очень проблематично. Именно поэтому важно своевременно определить заболевание.
Для асцита характерны 3 степени:
- Начальная стадия характеризуется небольшим увеличением живота. При такой степени у пациента скапливается в брюшине около 3 литров жидкости. Прогноз – достаточно благоприятен. Терапевтические мероприятия позволяют задержать прогрессирование и тем самым продлить жизнь пациенту.
- Дальнейшее развитие асцита характеризуется скоплением в брюшине большего количества жидкости (от 4 до 10 литров). Хорошо заметны клинические проявления недуга. Они причиняют пациенту серьезный дискомфорт. Сильно деформируется форма живота. У многих больных развивается почечная недостаточность.
- При 3 стадии в брюшине пациента скапливается больше, чем 10 литров жидкости. Состояние больного ухудшается. Человек может испытывать затруднения дыхания, ведь большой живот не позволяет нормально расширяться легким. Наблюдается нарушение функционирования сердца. По всему телу появляются отеки.
Ни один врач не сможет со 100 %-й гарантией сказать, если диагностирован асцит при циррозе печени, сколько живут пациенты с таким недугом. Ведь каждый случай сугубо индивидуален.
К сожалению, нередко патология заканчивается летальным исходом в результате последовательной интоксикации кетоновыми телами и ацетонами. Согласно статистике, около 10 % больных при данном осложнении живут приблизительно один месяц.
Однако очень часто медики своевременно компенсируют состояние пациента диуретиками, лекарствами калия и магния. Это позволяет воспрепятствовать прогрессированию заболевания.
Известно, что своевременные и грамотные манипуляции позволяют продлить срок жизни человека, даже при наличии осложненной формы асцита, до 10 лет.
Прекрасные результаты дает терапия, если она начата на ранних сроках. В этом случае можно достаточно эффективно бороться с такой патологией, как асцит при циррозе печени.
- медикаментозную терапию, контролирующую накопление в организме жидкости;
- диетическое питание;
- специальные методы, обеспечивающие эвакуацию жидкости из брюшины.
Для борьбы с циррозом печени и асцитом врачами рекомендуются следующие препараты:
- Эссенциальные фосфолипиды. Эти лекарства обеспечивает восстановление поврежденных молекул жирового и углеводного слоев клеточной мембраны. Такими препаратами являются «Эссенциале», «Фосфоглив».
- Противовирусные медикаменты. Ими являются лекарства: «Рибавирин», «Адефовир». Эти медикаменты назначаются, если патология возникла на фоне вирусных гепатитов.
- Синтетические гепатопротекторы. Они нормализуют уровень холестерина, а также защищают от воздействия желчных кислот гепатоциты. Отличным представителем данной группы является препарат «Урсодезоксихолевая кислота».
- Противовоспалительные стероидные препараты. Их рекомендуют больным, у которых выявлено аутоиммунное поражение печени. Таким пациентам назначается лекарство «Преднизолон».
- Диуретики. При асците и циррозе печени обязательно назначаются мочегонные средства. Могут быть порекомендованы препараты: «Лазикс», «Диакарб», «Альдактон», «Спирикс».
- Гепатопротекторные аминокислоты. Эти медикаменты улучшают обменные процессы, протекающие в организме. Однако они не обладают гепатопротекторным воздействием. К таким лекарствам относятся медикаменты: «Орнитин», «Метионин».
- Для нормализации коллоидного давления врачи назначают препарат «Альбумин».
Если медикаментозное лечение не обеспечивает положительного эффекта, предпринимается оперативное вмешательство – лапароцентез. Такая манипуляция подразумевает вывод жидкости из брюшины при помощи специальной иглы.
Очень важно пациенту, страдающему от данного недуга, придерживаться определенного питания. Как правило, пациенту назначается стол № 5.
Диета при циррозе печени с асцитом основана на таких особенностях:
- калорийность рациона варьируется в пределах 2500-2900 ккал;
- исключается пища, стимулирующая выработку в организме пищеварительных ферментов;
- ограничивается потребление жирного, острого, жареного, соленого;
- рекомендовано питаться 4-5 раз в сутки;
- разрешены мясные продукты, с прожилками жира;
- полезна овощная клетчатка;
- объем жидкости в течение дня – 1,5 литра;
- в случае обострения недуга рекомендованы протертые овощи;
- суточный рацион: белок – 100 г, жиры – 70 г, углеводы – 400-450 г.
Иногда рекомендуются не только медикаментозные препараты и диета пациенту, у которого диагностирован асцит при циррозе печени. Лечение народными средствами, входящее в комплексную терапию, способно принести достаточно ощутимое облегчение. Однако следует знать, что вылечить патологию исключительно рецептами знахарей – невозможно.
Рекомендуются такие народные средства:
- Отвар петрушки. На 1 л воды понадобится 300 г свежего сырья. Проварите, дайте средству настояться и процедите. Отвар необходимо принимать по 0,5 ст. каждый час, в течение первой половины дня. Терапия продолжается 3 дня.
- Стручки фасоли. Прокипятите шелуху с 15 стручков в 1 л воды, минут 10. Затем настаивайте средство 20 минут. Процедите. Первую дозу (200 мл) рекомендуется употребить приблизительно в 5 утра. Вторую порцию – выпейте за 30 минут до завтрака. Третью – за полчаса до обеденной трапезы. Остаток следует употребить не позднее 8 часов вечера.
Следует еще раз напомнить, что асцит – это серьезная патология, которая способна очень быстро привести к летальному исходу. И чаще всего смерть пациентов спровоцирована поздним обращением к врачам. Поэтому будьте внимательны к своему состоянию и здоровью близких.
источник
Вздутие живота при гепатите объясняется накоплением жидкости в брюшной полости, связанным с застоем крови и повышением давления в воротной вене. Данное патологическое состояние называется асцитом. Оно не считается самостоятельным заболеванием, являясь осложнением гепатита. Асцит брюшной полости усугубляет течение основной патологии, повышая риск летального исхода.
Жидкость в животе начинает накапливаться на стадии перехода вирусного, токсического или алкогольного гепатита в цирроз печени. Увеличению живота способствуют следующие причины:
- Избыточное восстановление печеночных тканей. При гепатите происходит ускоренный распад гепатоцитов, что запускает процессы усиленного деления клеток. Появляются очаги регенерации, состоящие из разросшихся тканей. Структура узлов отличается от строения здоровых тканей, что способствует нарушению кровообращения и сдавливанию воротной вены. Это приводит к застою жидкости в брюшной полости.
- Замещение паренхиматозной ткани соединительнотканными волокнами. Характерно для запущенных форм вирусного гепатита. Чем большие участки охватывает патологический процесс, тем ярче проявляется печеночная недостаточность. Нарушение функций печени приводит к снижению содержания белков в крови. Онкотическое давление плазмы падает, из-за чего она начинает просачиваться сквозь стенки сосудов в брюшную полость.
- Снижение объема циркулирующей в организме крови. Потеря плазмы способствует запуску ряда защитных механизмов, среди которых выделяют усиленную выработку гормона альдостерона. Вещество замедляет выведение натрия и воды из организма. Гидростатическое давление растет, из-за чего и увеличивается живот у больного хроническим гепатитом.
- Повышение нагрузки на сердце. При нарушении работы печени развивается сердечная недостаточность, способствующая повышению количества накапливающейся за брюшиной жидкости.
Ранние стадии асцита при гепатите протекают бессимптомно, наблюдается лишь незначительное увеличение окружности талии, не вызывающее у пациента беспокойства.
По мере развития патологии у мужчин и женщин появляются следующие симптомы:
- Увеличение живота. Пациент замечает, что живот резко увеличился в размерах за несколько дней. Кожа растягивается и становится блестящей. Нередко появляются розовые полосы и расширенные сосуды. При нахождении в положении стоя передняя брюшная стенка провисает вниз, при пребывании в лежачем положении боковые стенки выпячиваются. Как выглядит пациент при асците, можно увидеть на фото.
- Боли в области живота. Имеют постоянный тянущий характер, усиливаются по мере накопления жидкости.
- Симптом колебания живота, связанный с накоплением большого количества жидкости.
- Нарушение функций дыхательной системы. Когда живот при асците постоянно растет, повышается давление на диафрагму, которая начинает сжимать легкие. Больной жалуется на одышку, учащение дыхательных движений, признаки нехватки кислорода. Особенно ярко эти симптомы проявляются тогда, когда пациент находится в лежачем положении. Поэтому человек вынужден спать полусидя и стоять, опираясь на возвышение. На поздних стадиях асцита у женщин и мужчин наблюдается сухой кашель и синюшность носогубного треугольника.
- Пищеварительные расстройства. Смещение желудка вверх способствует более быстрому насыщению во время приема пищи. После еды пациент испытывает чувство тяжести в животе. Появляется изжога и отрыжка. Нередко случаются приступы рвоты, связанные со сдавливанием нижних отделов желудка. Рвотные массы содержат большое количество непереваренной пищи. Реже наблюдается кишечная непроходимость, сопровождающаяся задержкой кала и газов.
- Нарушение функций выделительной системы. Когда при асците растет живот, объем мочевого пузыря уменьшается, поэтому появляются частые позывы, урина выделяется в небольших количествах. Развиваются воспалительные процессы в почках и мочевыводящих путях.
- Отечность нижних конечностей. Связана с нарушением оттока лимфы.
- Образование пупочной грыжи. Мышцы передней брюшной стенки расходятся, из-за чего формируются грыжевые ворота.
Первые признаки асцита появляются, когда количество жидкости за брюшиной превышает 1000 мл. При тяжелом течении заболевания в брюшной полости может накапливаться более 20 л воды. До появления симптомов асцита будут присутствовать признаки основного заболевания – гепатита. К ним относятся боли в правом боку, общая слабость, пожелтение кожных покровов.
Синдром большого живота при вирусном и токсическом гепатите развивается в 3 стадии:
- Преходящий асцит. На этом этапе в брюшной полости обнаруживается не более 500 мл жидкости. Выявить патологию можно только с помощью аппаратных диагностических процедур. Функционирование внутренних органов не изменяется. Устраняются симптомы асцита путем лечения основного заболевания.
- Умеренный асцит. За брюшиной накапливается до 5 л жидкости. Пациент на этой стадии обнаруживает, что у него резко надулся живот. В положении стоя выявляется выпирание нижней части живота. При принятии горизонтального положения появляется одышка. Наличие жидкости выявляется путем простукивания или пальпации живота. При простукивании начинает колебаться противоположная сторона брюшной стенки.
- Напряженный асцит. На данном этапе количество скапливающейся в брюшной области жидкости превышает 10 л. Внутрибрюшное давление увеличивается, нарушается работа кишечника, желудка, легких и почек. Состояние больного оценивается как тяжелое, он нуждается в незамедлительной госпитализации.
Для выявления асцита при вирусном или аутоиммунном гепатите подразумевают использование:
- Осмотра пациента. При простукивании наблюдается притупление звука, перемещение границы тупости при сменах положения тела.
- Рентгенологического исследования брюшной полости. Позволяет выявить асцит, сопровождающийся накоплением более 500 мл воды.
- Лабораторных методов исследования. Применяются анализы крови на антитела к вирусу гепатита, уровни печеночных трансаминаз и свертываемость.
- Эзофагогастродуоденоскопии. При повышении давления в воротной вене обнаруживается расширение вен пищевода и желудка.
- Рентгенологического исследования грудной клетки. Снимок отражает наличие выпота в плевральной полости, снижение объема легочных тканей, смещение дна диафрагмы.
- УЗИ брюшной области. При асците требуется определение размеров печени и селезенки.
- токсическим поражением головного мозга, связанным с нарушением работы печени;
- бактериальными инфекциями;
- гепаторенальным синдромом;
- внутренними кровотечениями.
Прогноз зависит от степени выраженности асцита и характера течения основного заболевания. При преходящей форме асцита продолжительность жизни достигает 10-15 лет. Средняя пятилетняя выживаемость при умеренном и тяжелом течении патологического процесса не превышает 20%. 50% пациентов погибает в течение первых 2 лет после постановки диагноза.
источник
Печень в организме человека выполняет ряд жизненно важных функций. Именно этот орган первым принимает на себя удары при попадании токсических веществ. Каждую минуту печень перекачивает и очищает кровь. Орган получает колоссальные нагрузки и поэтому особенно важно постоянно следить за его состоянием. Серьезнейший недуг – асцит – развивается на фоне хронических болезней и ставит под угрозу здоровую полноценную жизнь человека.
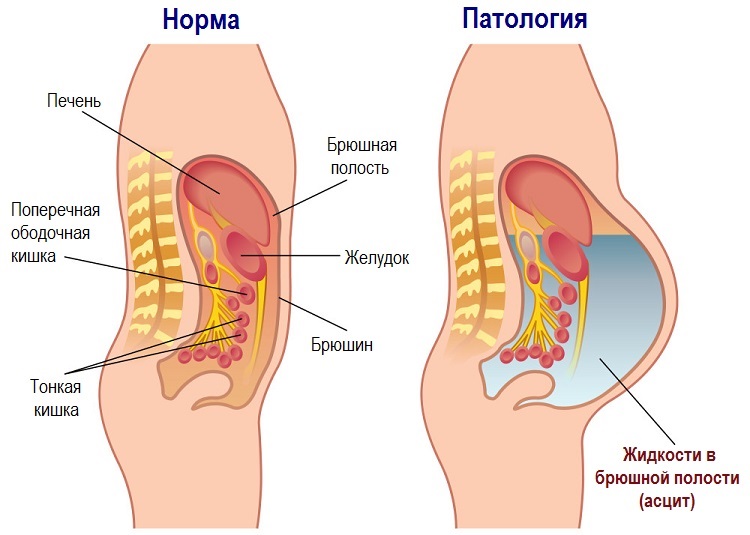
Асцит – патологическое состояние, при котором происходит скопление и застой жидкости в животе (приводит к вздутию). Редко возникает самостоятельно, в большинстве случаев асцит является осложнением других болезней. Может приводить к летальному исходу: многое зависит от протекания основного заболевания.
Течение неопределенное: развивается патология в течение нескольких месяцев или появляется внезапно. Заметные симптомы обнаруживаются только после образования 1 литра жидкости в брюшной полости.
Механизм появления может различаться, но в общем виде выглядит следующим образом. Живот человека изнутри покрыт специальной оболочкой — брюшиной. Она выделяет жидкость для нормального функционирования внутренних органов. Брюшина выполняет функции:
- выделение жидкости;
- всасывание воды;
- защита от ядов.
При асците эти функции нарушаются. К примеру, при циррозе умирают клетки печени, это запускает процесс их резкого восстановления. Избыток разросшихся клеток печени мешает циркуляции крови и пережимает вены в брюшной полости. Часть клеток замещается рубцовой тканью, которая не выполняет нужных функций. Запускается ряд ответных реакций организма, замедляющих всасывание, жидкость скапливается и формируется асцит.
В большинстве случаев (75% от всех пациентов) первопричиной болезни является цирроз печени, злокачественные новообразования органа (рак) или сердечная недостаточность (5%).
Асцит при болезнях печени развивается на фоне гепатита, стеатоза (жировой дистрофии). Длительный прием антибиотиков и затяжной алкоголизм также пагубно влияют на состояние органа. При синдроме Бадда-Киари (нарушение кровотока печени) такая патология проявляется довольно часто.
В группе риска развития признаков асцита находятся и другие категории людей:
- наличие тату;
- лишний вес или ожирение;
- инъекционные наркозависимые;
- при повышенном уровне холестерина;
- больные хроническими гепатитами.
При значительном недостатке питания, гинекологических недугах (киста, опухоль яичников), при перитонитах и эндокринных нарушениях экссудат также накапливается в животе.
Главный симптом патологии — наличие огромного количества жидкости (экссудата или транссудата) в брюшной полости. Этому действию способствует тромбоз воротной вены. Если течение процесса превышает несколько недель или месяцев, то у пациента проявляются увеличения в окружности живота. К главным симптомам асцита относят:
- увеличение массы тела;
- боль и вздутие живота;
- отек ног (у мужчин может отекать мошонка);
- становится трудно повернуть тело;
- появляется изжога и отрыжка;
- при ходьбе появляется одышка;
- в сложных случаях открывается кровотечение вен в пищеводе.
Если нажать на живот, то почувствуется движение жидкости по волнообразному типу. При стремительном развитии асцита встречаются такие симптомы, как выпирающий пупок, расширение вен, белые растяжки. Иногда становится заметна венозная сетка на животе. У больного в положении стоя круглый живот свисает, лежа — распластывается и становится похож на «лягушачий».
Для асцита характерны всего 3 стадии:
- Начальная
Характеризуется незначительным увеличением брюшной полости. У пациентов скапливается ориентировочно около 3 литров жидкости, бактерий в ней нет. Терапевтические мероприятия дают возможность замедлить развитие. - Средняя
Скопление жидкости находится в пределах 4-10 литров. Хорошо видны клинические проявления заболевания. Пациент страдает от дискомфорта, наблюдается деформирование живота. У большинства больных активно развивается почечная недостаточность. - Тяжелая
Третья стадия характеризуется скоплением жидкости свыше 10 литров. Общее состояние существенно ухудшается, возникают трудности при дыхании. Огромный живот не позволяет легким нормально расширяться. Имеются проблемы с сердечно-сосудистой системой, а также появляется отечность.
Сколько живут люди, у которых диагностируют асцит? Прогнозы зависят именно от стадии заболевания. Если своевременно определить характерные симптомы, то можно замедлить развитие болезни и предотвратить необратимые изменения в организме.
В этом видео вам наглядно покажут, как образовывается асцит и почему.
Прежде всего, необходимо снять симптомы основного заболевания. Для терапии асцита прописывается постельный или полупостельный режим, специальные диеты и препараты. Лечение включает также использование специальных методик, которые позволяют вывести жидкость из брюшной полости.
Алгоритм терапевтических действий
- Прием медикаментов
Вне зависимости от причин для лечения асцита применяются мочегонные средства. Широко используют Верошпирон вместе с Лазиксом или Торасемидом, а также Альдактон, Спирикс, Лазикс, Диакарб. Оротат калия, Панангин и Аспаркам назначают для обеспечения организма калием. Нормализации кровообращения способствует препарат белкового происхождения Альбумин. - Диета
Следует ограничить (до 1.5 грамма в день) или исключить прием натрия, который содержится в поваренной соли. При циррозе – ограничить потребление воды до 1 литра в день. - Мониторинг потери веса в день
За день вес больного должен снижаться приблизительно на 500 граммов. - Физические упражнения
ЛФК при асците также помогут при борьбе с недугом (допустимы только на начальной стадии). Подбирать нагрузки нужно только с лечащим врачом. Состояние пациента и причины болезни являются определяющим при составлении физической программы тренировок.
Операция при асците назначается только в том случае, когда причина его возникновения может быть устранена только лишь хирургическим путем (рак печени, порок сердца, онкология брюшной полости). Возможность вида лечения ограничивается количеством жидкости больного, а также общим физиологическим состоянием пациента.
Существует несколько видов операций. Лапароцентез — это выведение жидкости с помощью прокола живота и введения туда специальной трубки с зажимом. Жидкость удаляется за пару дней.
Трансъюгулярное внутрипеченочное шунтирование позволяет обеспечить искусственное обеспечение кровообращения в полости живота. Наиболее сложный случай – трансплантация печени. Пересадка тканей печени от донора, применяется только при тяжелых диагнозах.
Для снятия симптомов начальной стадии могут применяться и народные средства:
- настой петрушки;
- отвар из стручков фасоли;
- настойка пустырника.
Лекарственные травы также способны принести существенное облегчение для организма больного.
Домашнее лечение поможет только при первой стадии асцита. При скоплении жидкости свыше 5 литров требуется наблюдение у специалиста и курс лечебной терапии. Относитесь к своему здоровью ответственно.
- Петрушка
Для приема внутрь рекомендуется готовить отвар петрушки. 300 г свежей петрушки залейте литром воды, проварите на слабом огне и дайте настояться. Затем процедите и принимайте по 0,5 стакана в первой половине дня (каждые 60 минут). Курс лечения – 3 дня. - Фасоль
Помогут также стручки фасоли. Шелуху с 15-20 стручков нужно прокипятить (10-12 минут). Настоять средство 20 минут. Первую дозу (250 мл) выпить ранним утром, вторую – за 20 минут до первого завтрака, третью – за 30 минут до обеда. - Абрикосовый компот
Плоды помогают лечить асцит и насыщают организм потерянными микроэлементами (калием). Для лечения подойдет отвар из свежих абрикосов или кураги. В сутки пить по 0,5 литра такой жидкости.
Среди возможных осложнений — резкое развитие перитонита (нагноения в животе), энцефалопатия печени (приводит к нарушению сознания), сбой в работе почек, спонтанное выделение экссудата через пупочную грыжу. Также может развиться рефрактерный асцит — при усиленной мочегонной терапии вес не снижается.
Прогноз течения зависит от ряда факторов. Среди определяющих неблагоприятных — преклонный возраст, низкое давление, сахарный диабет, уровень альбумина в крови ниже нормы. При диагностировании третьей стадии асцита больные умирают через 2-3 года. Если мочегонная терапия не дает эффекта — смерть наступает через 6 месяцев.
Относитесь к своему здоровью крайне серьезно и внимательно. Не запускайте лечение хронических недугов или сезонных болезней. При обнаружении проблем со здоровьем — не тяните с визитом к врачу. Эти простые правила помогут сохранить хорошее здоровье на многие годы.
источник
Асцит или по-народному «водянка живота» — это не отдельное заболевание. Скопление выпота в полости брюшины с последующим увеличением живота является одним из проявлений декомпенсации приспособительных механизмов организма человека.
В клиническом течении разных заболеваний асцит рассматривают, как закономерный симптом и последствие нарушений или тяжелое осложнение. Асцит при циррозе печени возникает у 50% пациентов в течение 10 лет, а среди причин эта болезнь составляет ¾ всех случаев водянки.
Поскольку большинство случаев цирроза печени связано с алкоголизмом и поражает мужчин (75–80%), то и асцит чаще наблюдается у представителей сильного пола.
Вылечить асцит практически невозможно, поскольку нет радикально действующих лекарств, которые восстановят нарушенный циррозом метаболизм. Больной человек до конца жизни вынужден бороться с излишками образования жидкости.
В патогенезе асцита на фоне цирроза печени долгое время основная роль уделялась двум видам изменений:
- росту давления в воротной вене (портальной гипертензии), распространяющегося на всю региональную венозную и лимфатическую сеть;
- резкому снижению функции печени по синтезу белка из-за замены части клеток фиброзной тканью.
В результате в сосудах брюшной полости появляются необходимые условия для выхода жидкой части крови и плазмы:
- значительно увеличивается гидростатическое давление, которое выжимает жидкость наружу;
- снижается онкотическое давление, которое в основном поддерживается альбуминовой фракцией белков (на 80%).
В брюшной полости постоянно находится небольшое количество жидкости для предупреждения склеивания внутренних органов, скольжения кишечника. Она обновляется, излишки всасываются эпителием. При образовании асцита этот процесс прекращается. Брюшина не в состоянии впитать большой объем.
Выраженность асцита полностью зависит от степени утраты гепатоцитов. Если при гепатите (воспалении) можно надеяться на снятие процесса и полное восстановление функций, то участки цирротической рубцовой ткани не могут в дальнейшем превратиться в печеночные клетки. Лечебные мероприятия только поддерживают оставшийся запас гепатоцитов и возмещают утерянные функции. Без постоянного лечения больной прожить не может.
Дополнительные причины появляются в ответ на снижение объема циркулирующей крови:
- подключается механизм компенсации кислородного голодания тканей (выброс антидиуретического гормона и альдостерона), которые способствуют задержке натрия, соответственно по законам химии к его молекулам присоединяется вода;
- постепенно нарастает гипоксия сердечной мышцы (миокарда), снижается сила выброса крови, что приводит к застойным явлениям в нижней полой вене, отекам на ногах за счет задержки крови на периферии.
Портальную гипертензию, нарушения гемодинамики и нейрогормональной регуляции современные ученые считают пусковыми факторами в развитии асцита. Патогенетические нарушения рассматривают как комбинацию разных уровней прогрессирующего процесса. Все выше приведенные причины отнесены к системным или общим. Но большее значение придается местным факторам.
- повышение сосудистого сопротивления внутри печеночных долек, они могут быть обратимыми и необратимыми (полный блок);
- внутрипеченочный блок способствует усилению образования лимфы, она просачивается сквозь сосудистую стенку и капсулу печени прямо в брюшную полость или «наводняет» воротную вену и грудной лимфатический проток;
- накопление в крови пациентов нерасщепленных веществ с сосудорасширяющим действием (вазодилататоров типа глюкагона), которые приводят к расширению периферических артерий, открывают артериовенозные шунты в органах и тканях,ив результате снижается наполнение кровью артерий, увеличивается выброс сердца, одновременно растет портальная гипертензия;
- рефлекторно депонируется значительная часть плазмы в сосудах брюшной полости;
- действие вазодилататоров усиливается при недостаточной выработке печенью оксида азота.
Именно из синусоидов выходит жидкость в вены и лимфатические сосуды. Повышение давления внутри долек приводит к ее проникновению в околосинусоидальное пространство, а затем в брюшину.
Поскольку мы описываем состояние пациента при асците, вызванном циррозом печени, то всю симптоматику нужно разделить на зависящую от цирроза или определяющую асцит. В медицинской терминологии применяется общее название «отечно-асцитический синдром», который включает все нарушения при циррозе.
К симптомам цирроза относятся тупая боль в подреберье справа или чувство тяжести после еды, особенно жирной и острой пищи, употребления алкогольных напитков, физической работы, постоянная горечь или неприятный привкус во рту, тошнота, редкая рвота.
Возникают жалобы на слабость, вздутие и урчание в животе, учащенный жидкий стул, резкое похудение. Больной страдает от зуда кожи, бледности, желтоватого оттенка сухой кожи. Импотенция и рост грудных желез у мужчин, а также нарушение менструальной функции и способности забеременеть у женщин — возможные осложнения патологии.
Специалисты диагностируют изменение состояния языка. Его называют «лакированным» за счет покраснения и отечности. Появляются сосудистые звездочки, которые образуются на лице (в области носа, век) могут кровоточить, периодическое повышение температуры.
Появление кровоподтеков из-за нарушения свертываемости крови, изменения мочи (становится темной и мутной), а кал светлеет — сопутствующие изменения. При осмотре врач обнаруживает увеличенную болезненную печень.
Непосредственная симптоматика асцита возникает на фоне уже имеющихся проявлений цирроза, когда объем скопившейся жидкости превысит литр. За несколько дней больной замечает значительное увеличение живота. Кожа становится растянутой, гладкой, со стриями (белыми полосками) по бокам, пупок выпячивается кнаружи. Расширенные вены сплетаются в сеть вокруг пупка, образуют картину «головы медузы».
Характерно изменение формы живота в разном положении пациента: стоя видна округлость, свисающая книзу, лежа на спине — живот растекается в стороны, становится похожим на лягушачий. У пациентов появляются боли ближе к грудине (застой в левой доле печени).
Давление на купол диафрагмы приводит к снижению легочного пространства. У пациента возникает одышка, которая усиливается в положении лежа. Становится невозможно уснуть без высокого подголовника или подушки. Одновременный застой в легких проявляется кашлем с мокротой, синюшностью губ.
Постоянное давление на желудок сопровождается чувством тяжести даже при употреблении небольшого количества пищи, изжогой, отрыжкой. Реже появляется рвота пищей, желчью, кишечным содержимым.
Нарушение стула проявляется поносами и длительными запорами с клиникой кишечной непроходимости. Больной отмечает дизурические явления: учащенное мочеиспускание, болезненные позывы. Присоединяются воспалительные заболевания почек, мочевого пузыря. На стопах и голенях формируются отеки из-за присоединения декомпенсации сердца, застоя лимфы.
Если накопление асцитической жидкости доходит до 15–20 л, то у пациента появляются:
- грыжа белой линии, паховая или пупочная;
- расширение геморроидальных вен с обострением геморроя, кровотечением;
- видимое набухание вен на шее в связи с ростом давления в яремной вене;
- у 6–7% пациентов образуется дополнительный выпот в правую плевральную полость (гидроторакс).
источник
Асцит — одно из самых значимых осложнений цирроза печени, которое возникает примерно у 40–50% пациентов за 10-летний период от постановки диагноза. Развитие асцита считают важным неблагоприятным прогностическим признаком прогрессии заболевания
Асцит — одно из самых значимых осложнений цирроза печени, которое возникает примерно у 40–50% пациентов за 10-летний период от постановки диагноза. Развитие асцита считают важным неблагоприятным прогностическим признаком прогрессии заболевания, так как он связан с50% смертностью втечение двух ближайших лет [23, 26].
До настоящего времени механизмы формирования асцита при циррозе печени остаются недостаточно ясными. Каким образом накапливается жидкость в брюшной полости, в чем физиологическая сущность данного процесса, какова его связь с центральной гемодинамикой, состоянием почек и брюшины? Почему именно данный синдром является поворотным в жизни пациентов с циррозом и независимо от этиологии заболевания определяет дальнейшую выживаемость и качество жизни этих больных?
Кроме того, прогрессивный рост фармакологического рынка почти не заметен в гепатологии. Тогда как в других областях медицины, например в кардиологии, ежегодно принимаются согласительные документы по лечению пациентов с сердечной недостаточностью (СН), куда включаются новые мочегонные препараты, оптимизируются схемы и подходы к терапии. Лечение отечно-асцитического синдрома у кардиологического больного четко отработано, тогда как обсуждение принципов курации гепатологического пациента влечет за собой целый ряд споров и разногласий.
Эти и многие другие вопросы уже сегодня требуют своего разрешения, прежде всего для врачей-специалистов, ежедневно участвующих в лечении больных хроническими заболеваниями печени.
Механизмы возникновения асцита у больных циррозом печени
Развитие асцита обусловлено повышенной лимфопродукцией в печени в связи с блокадой оттока из нее венозной крови, однако его возникновение начинается с момента повреждения гепатоцитов, т. е. с этапа гепатита.
Основными механизмами развития отечно-асцитического синдрома являются (рис.):
Остановимся на более детальном рассмотрении данных положений.
Развитие синдрома печеночно-клеточной недостаточности (ПКН) у больных циррозом печени. Характеризуется:
Выброс вазодилятаторов и цитокинов поврежденными гепатоцитами. Нарушение детоксицирующей функции печени, развитие ПКН и порто-кавального шунтирования способствуют проникновению в кровь из поврежденных гепатоцитов вазодилятаторов, таких как глюкагон, оксид азота, простагландин E2α, предсердный натрий-уретический гормон, вазоинтестинальный пептид, простациклин, что приводит к генерализованной вазодилятации и снижению общего периферического сопротивления сосудов (ОПС). При этом в эндотелии сосудов печени, под влиянием эндотоксинов и цитокинов, синтезируются мощные вазоконстрикторы, в частности эндотелин-1, что вызывает спазм сосудов. То есть происходит разобщение местного и общего кровотока, связанное с дисбалансом вазодилятирующих и вазоконстриктивных веществ, что приводит:
Активация САС и РААС. Активированные САС и РААС воздействуют на основные мишени:
Основными факторами поражения ССС при циррозе печени являются шунтирование крови с прямым токсическим воздействием на миокард биологически активных веществ (адреналина, гистамина, серотонина), дисметаболические расстройства, связанные с нарушением печеночных функций, вегетативные нарушения, длительная гиперактивация САС и РААС [7, 35, 38]. Совокупность нарушений обмена биологически активных веществ приводит к развитию так называемой метаболической кардиомиопатии с дилятацией полостей сердца и СН. Данное состояние усугубляется хронической функциональной перегрузкой сердца на фоне гиперкинетического типа кровообращения [2, 4, 6]. То есть при развитии заболевания печени развивается системная реакция, которая реализуется через вовлечение в процесс ССС, формируя аналогичные СН способы компенсации и декомпенсации с возникновением отечно-асцитического синдрома [11, 12, 34].
Основными факторами поражения почек при циррозе печени являются:
Поражение почек развивается вследствие нарушения баланса между системной вазодилятацией и почечной вазоконстрикцией. Несмотря на характерную для цирроза печени системную вазодилятацию, в почках, как и в печени, происходит вазоконстрикция, что приводит к снижению скорости клубочковой фильтрации, уровень ренина в плазме при этом возрастает. Натрий компенсаторно усиленно реабсорбируется в почечных канальцах, что вызывает повышение осмолярности мочи. Происходит накопление жидкости в организме, несмотря на нормальный объем мочи, малосолевую диету и диуретическую терапию. Во внепочечных сосудах преобладает расширение артерий, и в результате снижается ОПС с развитием артериальной гипотензии. Сердечный выброс не изменяется или даже повышен, однако эффективный почечный кровоток уменьшается в результате перераспределения кровотока в селезенку, кожу и другие органы, таким образом происходит шунтирование коркового слоя почек. Наиболее ранним признаком включения почечного механизма при развитии асцита у больных циррозом печени является задержка натрия в организме, что проявляется снижением суточной экскреции натрия с мочой менее 78 ммоль/сут [8, 16].
Задержка натрия почками — это одна из вероятных причин асцита, предшествующая накоплению асцитической жидкости. На ранних этапах она является результатом блокады венозного оттока из печени и первичной вазодилятации.
Формирование ПГ. Развитие мощного дисбаланса вазоактивных веществ, вызывающего спазм синусоидов, а также способствующего активному фиброгенезу в печени, с формированием цирротических узлов, приводят к нарушению венозного русла печени и развитию ПГ.
Обратимость асцита определяется стадией ПГ. Асцит потенциально обратим, если имеется функциональная ПГ, и необратим, если произошли изменения сосудистого русла печени и сформировалась органическая ПГ [1, 11].
Функциональная (синусоидальная) ПГ определяется [19, 23, 38]:
Органическая ПГ формируется на фоне нарушения цитоархитектоники печени, она определяется [23]:
При этом важно отметить, что даже на этапе органической ПГ сохраняется ее функциональный компонент, который можно уменьшить, используя медикаментозную терапию, направленную на коррекцию состояния САС, РААС, реологию крови и другие патогенетические звенья.
Блокада венозного и лимфатического оттока от печени. Повышенное давление в портальной системе приводит к нарушению венозного оттока из печени и непарных органов брюшной полости, что сопровождается переполнением синусоидов, усилением продукции лимфы в печени.
У больных циррозом печени объем суточного лимфооттока через грудной лимфатический проток может увеличиваться до 20 литров. Лимфа из сосудов печени и непарных органов пропотевает в брюшную полость, формирует асцит, устанавливая динамическое равновесие с процессом всасывания ее в кишечные капилляры.
Таким образом, условно можно выделить несколько уровней формирования асцита, тесно взаимосвязанных между собой:
При этом обратимость указанных изменений зависит от стадии ПГ (функциональной или органической).
Классификация асцита
В зависимости от количества асцитической жидкости и эффективности терапии выделяют:
Критериями резистентного (рефрактерного) асцита являются отсутствие снижения или снижение массы тела менее 200 г/сут у больного в течение 7 дней на фоне низкосолевой диеты (5,2 г поваренной соли в сутки) и интенсивной диуретической терапии (спиронолактон по 400 мг/сут и фуросемид по 160 мг/сут), а также уменьшение экскреции натрия с мочой менее 78 ммоль в сутки [16, 25]. О резистентном асците говорят также в тех случаях, когда он не уменьшается или быстро рецидивирует после парацентеза или осложнения диуретической терапии не позволяют назначать диуретики в эффективных дозах. В практике критерии резистентного асцита выявляются менее чем у 10% пациентов с циррозом печени.
Причинами резистентного асцита, как правило, являются:
Многие причины рефрактерности асцита являются потенциально обратимыми, поэтому своевременное их устранение может значительно повысить эффективность проводимой терапии.
Лечение асцита у больных циррозом печени
Следует отметить, что сама по себе задача терапии асцита у больных циррозом печени труднее, чем лечение других форм накопления жидкости в организме, потому что формирование отечно-асцитического синдрома является проявлением значительной декомпенсации заболевания. По результатам контролируемых исследований появление асцита значительно ухудшает качество жизни и увеличивает риск развития фатальных осложнений цирроза печени [27, 39], поэтому его терапия представляет собой одну из важнейших составляющих успешного лечения этих больных. Однако, с учетом того, что в развитии асцита задействованы сложные нейрогормональные механизмы, бездумная дегидратация может вызвать лишь побочные эффекты и «рикошетную» задержку жидкости.
Режим, диета и потребление жидкости больными циррозом печени и асцитом. У пациентов с асцитом, не ограничивающих потребление соли с пищей, суточная экскреция натрия с мочой снижена до 78 ммоль и менее, при этом внепочечные потери натрия могут достигать 10 ммоль/сут.
Употребление больными циррозом печени натрия более 90 ммоль/сут ведет к развитию асцита, так как каждый грамм натрия задерживает до 200 мл жидкости. Поэтому с пищей в течение суток рекомендуется употреблять не более 90 ммоль натрия (5,2 г поваренной соли), в сочетании с ограничением до 1 литра в сутки количества жидкости. При этом важно учитывать, что ограничение жидкости не показано больным с низким содержанием Nа в сыворотке крови (менее 120 ммоль/л) [16].
На сегодняшний день не опубликовано исследований, которые демонстрировали бы положительное или отрицательное влияние ограничения воды на разрешение асцита. Большинство экспертов считают, что у больных с неосложненным асцитом роль ограничения воды отсутствует. Несмотря на это во многих центрах диета с ограничением воды у пациентов с асцитом и гипонатриемией стала стандартом клинической практики. В этом вопросе существует много противоречий, и лучший подход пока не найден. Как правило, гепатологи лечат таких больных со строгим ограничением воды. С точки зрения патогенеза гипонатриемии, такое лечение является алогичным и может ухудшить тяжесть центральной гиповолемии, которая запускает неосмотическую секрецию АДГ. Еще большее повышение концентрации циркулирующего АДГ ведет к дальнейшему снижению почечной функции. Нарушенный клиренс свободной воды имеют 25–60% пациентов с цирротическим асцитом, при этом у них часто развивается спонтанная гипонатриемия.
Погрешности в диете часто служат причиной плохо поддающегося лечению (резистентного, рефрактерного) асцита. При употреблении большого количества соли применение современных мочегонных препаратов даже в высоких дозах окажется неэффективным.
Диета должна быть по существу вегетарианской, так как большинство продуктов с высоким содержанием белка (мясо, яйца и молочные продукты) содержат много натрия, поэтому в связи с этим рацион нужно дополнять белковой пищей с низким содержанием натрия. Рекомендуется употреблять бессолевой хлеб, масло и все блюда готовить без добавления соли. Показаны также продукты, богатые калием и микроэлементами. Энергетическая ценность диеты должна составлять
1500–2000 ккал с содержанием 70 г белка и 90 ммоль натрия в сутки.
Пациенту с асцитом рекомендуется ограничение физической активности, что способствует уменьшению количества метаболитов, образующихся в печени. Также в положении лежа несколько усиливается портальный венозный и почечный кровоток.
Общие подходы к терапии асцита у больных циррозом печени. Стратегические направления терапии асцита включают ограничение соли в пище и медикаментозное выведение избыточной жидкости из организма. Кроме этого, исходя из рассмотренных позиций патогенеза асцита у больных циррозом печени, важно решить терапевтические задачи по коррекции ПГ, ПКН, блокированию периферических вазодилятаторов, подавлению активности САС и РААС, нормализации функции ССС, почек и т. д.
Для безопасного медикаментозного выведения жидкости из организма необходимо соблюдение трех этапов:
Для перевода избыточной жидкости из внеклеточного пространства в сосудистое русло используются:
Наиболее оптимальными бета-блокаторами у пациентов с заболеваниями печени, эффективность которых подтверждена результатами метаанализа, являются неселективные производные группы пропранолола — Анаприлин в индивидуально подобранной дозе — 40–80 мг/сут или карведилол в индивидуальной дозе — 25–50 мг/сут [3, 14, 28, 31].
Среди ИАПФ у больных циррозом печени препаратами выбора является группа лизиноприла в индивидуально подобранной (2,5–20 мг/сут) дозе или препарат с двойным путем выведения спираприл по 6 мг/сут.
В отличие от других представителей этого класса они являются готовой лекарственной формой, а их эффективность подтверждена результатами сравнительных исследований [11, 17].
Из АРА у данной категории пациентов может использоваться эпросартан в индивидуально подобранной дозе — 300–600 мг/сут. В открытых исследованиях продемонстрирована эффективность препаратов данной группы у больных циррозом печени [32, 40].
Для доставки избыточной жидкости к почкам применяют положительные инотропные средства:
Для улучшения почечной фильтрации рекомендованы:
Для блокады реабсорбции первичной мочи в почечных канальцах применяются собственно диуретики (преимущественно петлевые диуретики и антагонисты альдостерона).
Диуретическая терапия больных циррозом печени с асцитом. Принимая во внимание сложный патогенез развития отечно-асцитического синдрома, при его терапии используют диуретики различных фармакологических групп: антагонисты рецепторов альдостерона, калийсберегающие, петлевые, тиазидные диуретики и ингибиторы карбоангидразы. Алгоритм назначения диуретиков больным циррозом печени представлен на схеме 1.
Действие диуретиков при циррозе печени и асците носит многогранный характер и состоит в их влиянии на почечные структуры и внепочечные механизмы регуляции водно-электролитного баланса [9, 10], включая воздействие на уровне:
Основным принципом разгрузочной терапии отечно-асцитического синдрома у больных циррозом печени является получение постепенно развивающегося и стабильного диуретического эффекта, при этом препаратом выбора является спиронолактон [15, 23].
В случаях рефрактерности к терапии антагонистами альдостерона перед назначением других диуретиков, действующих на иных участках нефрона, целесообразно оценить показания для использования дополнительных терапевтических мероприятий, в частности для введения альбумина и кровезамещающих коллоидных растворов.
При выраженном отечно-асцитическом синдроме объем диуретической терапии может быть расширен за счет петлевых или тиазидных диретиков, подавляющих реабсорбцию натрия и воды.
Рекомендуется комбинированное назначение калийвыводящих и калийсберегающих диуретиков, что способствует снижению риска возникновения электролитных нарушений [18, 21, 29].
Дозировку и частоту приема препарата подбирают индивидуально каждому больному. При поступлении пациента в стационар рекомендуется определить суточную экскрецию натрия, что облегчает подбор диуретика и контроль за эффектом лечения [16].
При начальных признаках асцита терапия начинается одним из препаратов группы калийсберегающих диуретиков, обычно спиронолактоном. В случае неэффективности добавляют петлевой диуретик.
Наличие признаков выраженного асцита требует изначального применения комбинированной терапии, при этом спиронолактон назначается в качестве надежного партнера петлевых диуретиков.
У больных циррозом печени с умеренной и выраженной ПГ возможно начало лечения курсами антагонистов альдостерона еще до формирования асцита в минимальных (25–50 мг/сут), не изменяющих диурез, дозировках в качестве нейрогуморального модулятора, однако данная точка зрения является авторской и не подтверждена широкими клиническими испытаниями.
При декомпенсации цирроза печени (в виде развития асцита) применение спиронолактона абсолютно необходимо и можно не бояться его сочетания с ИАПФ или АРА, если параллельно правильно использовать активные диуретики в достижении положительного диуреза. Препарат принимают в высоких дозах (100–300 мг, назначаемых однократно утром или в два приема утром и в обед) на период 1–3 недели до достижения компенсации. После этого доза спиронолактона должна быть уменьшена.
Нужно помнить, что концентрация спиронолактона в плазме крови выходит на плато к третьему дню лечения и после отмены (или уменьшения дозы препарата) его концентрация и действие пропадает (снижается) через трое суток. После достижения компенсации применение высоких доз спироналактона прекращается и рассматривается вопрос о назначении малых доз препарата в качестве дополнительного нейрогормонального модулятора.
Для длительной поддерживающей терапии больных циррозом печени рекомендуется использование малых (25–50 мг) доз спиронолактона дополнительно к ИАПФ и бета-адрено-блокаторам (БАБ), позволяющее более полно блокировать РААС и САС.
В случаях, когда необходима замена спиронолактона, препаратом выбора является амилорид по 10–15 мг/сут.
Оптимальное соотношение спиронолактона и фуросемида 5:2, например 100 мг спиронолактона и 40 мг фуросемида и т. д. Максимальные суточные дозы этих препаратов составляют 400 и 160 мг соответственно.
Фуросемид, в свою очередь, может быть неэффективен при выраженном гиперальдостеронизме, когда натрий, не реабсорбированный в петле Генле, всасывается в дистальном отделе нефрона. Вторая причина — гипокалиемия и алкалоз.
Альтернативными, в случаях неэффективности, фуросемиду петлевыми диуретиками для лечения асцита у больных циррозом печени могут рассматриваться: Урегит (этакриновая кислота) 25–50 мг/сут и буметанид, который не слабее фуросемида и применяется в дозах от 0,5 до 10 мг, что позволяет достичь оптимального диуреза.
Этакриновая кислота и тиазиды, как диуретики длительного действия, менее показаны больным циррозом печени, поскольку они способны усугублять развившиеся электролитные нарушения, и даже после их отмены могут продолжаться потеря калия с мочой и нарастание алкалоза.
Поэтому, в частности, тиазиды применяются преимущественно на этапе поддерживающей терапии и/или невозможности использовать спиронолактон. Принимая во внимания возможные побочные эффекты, тиазидные диуретики у больных циррозом печени назначают курсом не более 7–14 дней с перерывом на 3–4 дня.
Кроме вышеперечисленных, в 2006 году в России был зарегистрирован один из самых эффективных и безопасных петлевых диуретиков — торасемид (Диувер). Его стартовая доза составляет 5–10 мг, а при необходимости она может быть увеличена до 20 мг в сутки. Торасемид обладает не только более выраженным, чем фуросемид, мочегонным эффектом, но и имеет собственную активность в отношении рецепторов к альдостерону, что обеспечивает ему калийсберегающий эффект. Преимуществом является отсутствие нежелательных эффектов антагонистов альдостерона (гиперкалиемия, гирсутизм и другие), препарат обладает высокой биодоступностью (80% против 50% у фуросемида), пролонгированным эффектом (период полувыведения 3–5 часов против 1 часа у фуросемида) и мягким гипотензивным действием. Фармакокинетика торасемида мало зависит от функции почек и состояния кишечника, что обеспечивает низкий риск кумуляции препарата и меньшую, по сравнению с фуросемидом, экскрецию калия, кальция, неорганических фосфатов и магния.
При лечении отечно-асцитического синдрома у больных циррозом печени возможно использовать торасемид как в качестве монотерапии, так и в сочетании с Верошпироном. Терапия торасемидом показана при декомпенсации асцита, а также в целях профилактики его возникновения в дозировках 5–20 мг, не вызывающих гипокалиемии даже при длительном приеме. Рекомендуется использовать ступенчатый подход, начиная с 5 мг/сут, увеличивать дозу на 5 мг каждые 2–3 дня до достижения эффекта. На амбулаторном этапе не рекомендуется превышать суточную дозу 20 мг, так как большее количество препарата требует частого контроля уровня калия.
Для оценки эффективности мочегонной терапии у пациентов с циррозом печени и асцитом был проведен ряд сравнительных исследований торасемида и фуросемида. Так, в двойном слепом перекрестном исследовании были сопоставлены результаты однократного приема фуросемида (80 мг) и торасемида (20 мг) внутрь у 14 больных. Торасемид превосходил фуросемид по диуретической и натрийуретической активности. У 5 пациентов наблюдался слабый ответ на прием фуросемида, при этом торасемид вызвал значительное увеличение натрийуреза и диуреза [30, 33, 36].
Аналогично в двойном слепом рандомизированном исследовании у 28 пациентов с асцитом, получавших спиронолактон (200 мг/сут), были сопоставлены результаты 6-недельной терапии торасемидом (20 мг/сут) и фуросемидом (50 мг/сут). Оба препарата оказывали сопоставимое влияние на массу тела, диурез и экскрецию мочевой кислоты, натрия и хлоридов, однако в группе торасемида экскреция калия, кальция, неорганических фосфатов и магния была ниже [30, 33, 36].
В группе из 46 больных циррозом печени, осложнившимся асцитом (рандомизированное исследование), проводили лечение торасемидом 20 мг/сут или фуросемидом 40 мг/сут в сочетании со спиронолактоном 200 мг/сут. Если не удавалось добиться снижения массы тела на 300 г/сут, дозы диуретиков каждые 3 дня увеличивали до 40, 120 и 400 мг/сут соответственно. Торасемид вызывал более выраженное увеличение диуреза, чем фуросемид, хотя в целом результаты лечения в 2 группах оказались сопоставимыми. Увеличение доз диуретиков потребовалось у 2 больных группы торасемида и у 9 пациентов группы фуросемида [33, 36].
То есть по результатам исследований торасемид может рассматриваться как альтернатива комбинированной терапии Фуросемид + Верошпирон у больных циррозом печени и асцитом.
Ингибиторы карбоангидразы не нашли широкого применения у пациентов с асцитом, так как подавление ими реабсорбции натрия и воды в проксимальном канальце компенсируется усилением ее в дистально расположенных сегментах канальцев.
Препараты этой группы могут использоваться в качестве вспомогательного средства на фоне приема активных мочегонных (петлевых и/или тиазидных). Ингибиторы карбоангидразы блокируют фермент в области проксимальных почечных канальцев, что сопровождается незначительным диурезом (прирост до 10–15%), однако при этом усиливается «загрузка» натрием нижележащих отделов канальцев, что повышает эффективность более сильных диуретиков. При истощении фермента карбоангидразы через 3–4 дня непрерывного применения активность ацетазоламида падает, что требует перерыва в лечении.
Поэтому ацетазоламид (Диакарб) рекомендуется в дозе по 0,25 г трижды в день в течение 3–4 дней с двухнедельным перерывом. Данная терапевтическая тактика способствует подкислению среды, восстанавливает диуретическую активность тиазидных и петлевых диуретиков, при длительном применении которых развивается алкалоз. При сочетании с Эуфиллином мочегонный эффект Диакарба увеличивается.
Для избежания развития рефрактерности и побочного действия диуретиков на пациентов с асцитом важно оценивать эффективность лечения и проводить клинико-лабораторный скрининг с определением показаний для последующей коррекции режима дозирования или отмены препаратов.
Продолжение статьи читайте в следующем номере.
С. Н. Мехтиев, доктор медицинских наук, профессор
Ю. А. Кравчук, кандидат медицинских наук
И. В. Субботина
О. А. Мехтиева *
М. В. Шаповалов
ВМА им. С. М. Кирова, *СПб ГМА им. И. И. Мечникова, Санкт-Петербургисточник
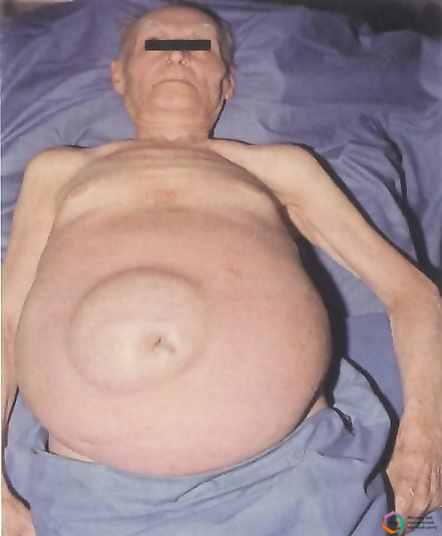


 Если нажать на живот, то почувствуется движение жидкости по волнообразному типу. При стремительном развитии асцита встречаются такие симптомы, как выпирающий пупок, расширение вен, белые растяжки. Иногда становится заметна венозная сетка на животе. У больного в положении стоя круглый живот свисает, лежа — распластывается и становится похож на «лягушачий».
Если нажать на живот, то почувствуется движение жидкости по волнообразному типу. При стремительном развитии асцита встречаются такие симптомы, как выпирающий пупок, расширение вен, белые растяжки. Иногда становится заметна венозная сетка на животе. У больного в положении стоя круглый живот свисает, лежа — распластывается и становится похож на «лягушачий».