Асцит представляет собой тяжелое осложнение разных заболеваний, при котором в полости живота накапливается большой объем жидкости. Обнаруженный асцит при онкологии серьезно осложняет течение и лечение основного заболевания, ухудшает прогноз. У пациентов с онкологическими заболеваниями органов, имеющих контакт с листками брюшины, средняя вероятность выпота жидкости в брюшную полость составляет 10%.
Процесс скопления лишней жидкости в полости живота сопровождает около половины всех случаев рака яичников у женщин. Он также осложняет течение новообразований:
- толстой кишки;
- молочных желез;
- желудка;
- поджелудочной железы;
- прямой кишки;
- печени.
Тяжесть состояния пациента не зависит от того первичная опухоль стала причиной патологии или ее метастазирование. К проявлениям рака добавляются признаки повышенного внутрибрюшного давления, подъема диафрагмы, сокращения дыхательных движений легочной ткани. В результате ухудшаются условия для работы сердца и легких, нарастает сердечная и дыхательная недостаточность, что приближает летальный исход болезни.
Брюшную полость образуют 2 листка. Один из них (париетальный) выстилает внутреннюю поверхность, а другой (висцеральный) окружает ближайшие органы. Оба листка продуцируют небольшое количество жидкого секрета своими железистыми клетками. С его помощью ликвидируется небольшое локальное воспаление, защищаются от трения органы, кишечник.
Жидкость постоянно обновляется, поскольку излишки всасываются эпителием. Накопление возможно при условии нарушения баланса этого состояния. В 75% случаев у пациентов с асцитом имеется цирроз печени. Это заболевание имеет максимальное число этиологических факторов, приводящих к патологии.
К ним относятся рост гидростатического давления в сосудах под влиянием застоя в венозной и лимфатической системах из-за нарушения сердечной деятельности и падение онкотического давления в крови за счет поражения функции печени и снижения содержания альбуминовой белковой фракции.
Асцит брюшной полости при онкологии не исключает эти механизмы в качестве дополнения к основному поражающему фактору — гиперфункции эпителия брюшной полости при опухолевом поражении листков брюшины. Рост злокачественных клеток вызывает раздражение и неспецифическое воспаление.
Наиболее значима роль обсеменения злокачественными клетками при раке яичников, матки у женщин. Осложнение в этих случаях настолько утяжеляет общее состояние пациенток, что они погибают при нарастании асцита брюшной полости.
Немалое значение имеет непосредственное сдавливание опухолью печеночной ткани и создание условий портальной гипертензии. При росте венозного давления водная часть крови сбрасывается в брюшную полость.
Раковая интоксикация сопровождается недостатком кислорода в клетках (тканевая гипоксия). Почечная ткань очень остро чувствует любые изменения и реагирует снижением фильтрации. Это приводит в действие механизм влияния антидиуретического гормона гипофиза, который задерживает натрий и воду.
Некоторые авторы в патогенезе асцита выделяют печеночный и внепеченочный механизмы. На примере злокачественного роста мы видим, как эти причины дополняют друг друга. Нарушается всасывающая функция брюшины и лимфатических сосудов.
Примером местных изменений может быть лимфома брюшной полости. Эта опухоль сопровождается нарушенной проходимостью внутрибрюшных лимфатических протоков. Из них жидкость переходит прямо в брюшную полость.
Провоцирующими причинами асцита при онкологических заболеваниях может быть такая анатомическая особенность, как близкое расположение складок брюшины (прилегание), обилие кровеносных и лимфатических сосудов, что вызывает быстрое распространение злокачественного роста на соседние ткани.
Стимулировать пропотевание жидкости может занос атипических клеток в полость брюшины при оперативном вмешательстве, внутреннее прорастание стенок брюшины злокачественной опухолью, а также проведение курса химиотерапии.
У онкологических больных асцит развивается постепенно за несколько недель или месяцев. Пациенты ощущают признаки при скоплении значительного количества жидкости. Основные симптомы:
- распирающая тяжесть в животе;
- отрыжка после еды;
- изжога или тошнота;
- тупые боли в животе;
- одышка в покое, особенно в положении лежа.
Эти признаки связаны с подъемом купола диафрагмы, нарушением перистальтики пищевода, кишечника, рефлюксным забросом кислого содержимого желудка в пищевод. Некоторые пациенты жалуются на приступы сердечной аритмии. При наблюдении лечащий врач выявляет увеличенный живот. В положении стоя он опускается вниз, пупок выпячивается.
Для больных с «печеночным» асцитом характерна картина «головы медузы» за счет образования плотных расширенных вен вокруг пупка. Накопление жидкости создает трудности при наклонах, обувании.
К сожалению, еще нередки случаи выявления молодых женщин с опухолью яичников в запущенном состоянии, которые длительно были уверены в своей беременности, этому способствовало прекращение менструаций.
Скопившаяся жидкость сама давит на опухоль, вызывает распад. Метастазирование по венозной системе и сердечная недостаточность проявляется затрудненным оттоком крови к сердцу. Это приводит к отечности стоп, голеней, наружных половых органов.
Все описанные симптомы развиваются не изолированно. На первом месте остаются признаки злокачественной опухоли. Асцит требует дополнительного лечения, поскольку жить с его проявлениями становится более опасно из-за возможностей других осложнений.
Независимо от причин в течении асцита выделяют 3 стадии. Они характерны и для пациентов с онкологическими заболеваниями:
- транзиторная — больной чувствует только вздутие живота, объем накопившейся жидкости не более 400 мл;
- умеренная — количество экссудата в брюшине доходит до 5 л, проявляются все описанные симптомы, возможны разные осложнения;
- напряженная — асцит скапливает 20 л и более, считается устойчивым (резистентным), лечить мочегонными средствами невозможно, сопровождается тяжелым состоянием, нарушает работу сердца и дыхание.
Тяжесть основного заболевания в случае появления асцита снижает шансы больного на выздоровление. Еще более увеличивается риск опасных осложнений. К ним относятся:
- бактериальный перитонит — присоединение инфекции вызывает острое воспаление брюшины;
- кишечная непроходимость;
- появление грыж в области белой линии живота, пупка, в паху с возможным защемлением;
- сердечная декомпенсация;
- накопление жидкости между плевральными листками — гидроторакс с острой дыхательной недостаточностью;
- развитие гепаторенального синдрома;
- геморроидальные кровотечения, выпадение нижнего отдела прямой кишки.
Такое осложнение, как асцит заранее предполагается в течение онкологического заболевания. При контроле за пациентом врач обязан проводить взвешивание. Рост массы на фоне выраженного похудения рук, ног, тела вызывает подозрение на скрытые отеки.
Если сделать толчковое движение рукой с одной стороны живота, то при наличии жидкости вторая рука ощутит волну в противоположном боку. Объективным подтверждением служат дополнительные исследования:
- УЗИ — позволяет выявить 200 мл жидкости в брюшной полости, одновременно служит контролем за изменениями во внутренних органах;
- обзорная рентгенография и томография — потребуют хорошей подготовки пациента перед исследованием, выявляет жидкость при изменении положения тела;
- лапароцентез — прокол передней брюшной стенки с целью откачивания жидкости и ее лабораторного анализа, процедура является одновременно лечебной и диагностической, позволяет выявить степень обсеменения брюшины, состав экссудата, наличие микрофлоры.
Терапия асцита теоретически должна в первую очередь заключаться в подавлении роста злокачественных клеток в брюшине. Тогда можно ожидать удаления раздражающего механизма и восстановления функции всасывания жидкости.
Но на практике методы химиотерапии помогают уменьшить асцит только при новообразованиях в кишечнике, а при локализации в печени, желудке, матке, яичниках остаются безрезультатными.
Остается контролировать поступление и выведение жидкости с продуктами питания, рассчитывать на оптимальные условия действия мочегонных средств (диуретиков). Убрать излишки воды можно с помощью ограничительной диеты. Пациенту назначается бессолевое питание, все блюда готовятся без соли, по согласованию с врачом возможно присаливание в тарелку.
Исключаются острые приправы, тяжелая жирная пища, все приготовленное в жареном виде. Объем употребляемой жидкости рассчитывается по диурезу (количеству выделенной мочи за сутки). При этом в меню должны быть продукты, обеспечивающие организм белком и калием. Поэтому рекомендуется:
- отварное нежирное мясо и рыба;
- творог, кефир при хорошей переносимости;
- запеченный картофель;
- компот из кураги, изюма;
- морковь, шпинат;
- овсяная каша.
В назначении диуретиков нельзя переусердствовать. Известна рекомендация врачей пить больше жидкости при любой интоксикации. Это касается и рака. Выведение большого объема воды из организма повышает общую интоксикацию продуктами распада злокачественных клеток, поэтому допустимым считается снижение веса на фоне приема диуретиков на 500 г за сутки.
Выбор диуретиков и дозировки всегда остается за врачом. Нельзя самостоятельно менять препараты, нарушать схему приема. Наиболее действенной оказывается комбинация из Фуросемида, Верошпирона и Диакарба.
Фуросемид (Лазикс) относится к группе петлевых диуретиков. Действие основано на блокировании обратного всасывания натрия и хлора в канальцах и петле Генле, выводящего аппарата почек. Одновременно выводит калий. Чтобы не нарушить баланс электролитов и не вызвать приступы аритмии назначаются препараты калия (Панангин, Аспаркам).
Верошпирон в отличии от Фуросемида является калийсберегающим препаратом. В его состав входит спиронолактон (гормон надпочечников). Именно с помощью гормонального механизма удается вывести лишнюю жидкость без калия. Таблетки начинают действовать спустя 2–5 дней после начала приема. Остаточный эффект продолжается 3 дня после отмены препарата.
Диакарб — препарат, имеющий целевое назначение. Особенно показан для предупреждения отека мозга, менее эффективен в процессе вывода мочи. Его действие начинается спустя 2 часа после приема. Связано с блокированием фермента карбоангидразы в тканях почек и мозга.
Наиболее часто для вывода накопившейся жидкости в полости брюшины при резистентной стадии асцита применяют процедуру лапароцентеза. Метод считается хирургическим, хотя им владеют терапевты в специализированных отделениях.
Суть методики: пациент сидит на стуле, живот вокруг пупка обрабатывается йодом. В точку примерно на 2 см ниже пупочного кольца вводится раствор Новокаина для обеспечения местной анестезии. После чего делается прокол брюшной стенки специальным инструментом (троакаром). Появление жидкости указывает на попадание в полость брюшины. Присоединяется трубка, по которой откачивается жидкость самотеком.
Однократно удаляется до 10 литров жидкости. На фоне постепенного уменьшения живота проводят стягивание простыней для предотвращения коллапса больного. В некоторых случаях при невозможности сразу вывести большой объем жидкости в полость брюшины вставляют дренажную трубку и перекрывают ее до следующего раза. Таким образом, повтор процедуры проводят 2–3 дня подряд.
При лапароцентезе необходимо следить за стерильностью, поскольку возрастает риск заражения брюшины и перитонита
Лапароцентез не проводится:
- при спаечной болезни брюшной полости;
- на фоне выраженного метеоризма;
- в периоде восстановления после грыжесечения.
Перитонеовенозное шунтирование — заключается в соединении специальной трубкой брюшной полости с верхней полой веной, по ней при дыхании пациента жидкость отходит в венозное русло. Деперитонизация — иссечение участков брюшины для обеспечения дополнительными путями вывода жидкости.
Оментогепатофренопексия — иссечение сращенного с передней брюшной стенкой сальника и подшивание его к диафрагме или печени, необходимо, если сальник мешает проведению лапароцентеза.
В народных лечебниках описываются растительные настойки, которые помогают уменьшить асцит при онкозаболеваниях. Врачи относятся к ним крайне негативно, поскольку нередко пациенты, уверовав в сказочные результаты, бросают основное лечение.
Однако при отсутствии реальной помощи от проводимой терапии больного раком можно понять. Поэтому мы приводим перечень растений, которые, по мнению травников, способны помочь:
- астрагал перепончатый;
- корень болотного аира;
- молочай;
- корень травы копытня;
- трава княжика сибирского;
- болотный сабельник.
Гораздо увереннее врачи рекомендуют мочегонные сборы в дополнение к лекарственным препаратам. Они включают растущие в средней полосе России:
- расторопшу,
- березовые почки и сок,
- чабрец,
- цветы липы, календулы,
- мелиссу,
- шалфей,
- зверобой,
- душицу,
- мяту,
- пустырник.
Общий показатель выживаемости пациентов с асцитом при онкологических заболеваниях дает неутешительные цифры — два года проживет только половина больных.Окончательный исход бывает как лучше, так и хуже предполагаемого срока.
Он зависит от реакции пациента на лечение, возраста, наличия хронических заболеваний почек, печени, сердца, характера опухолевого роста. Асцит в начальной стадии при опухолях лечится значительно эффективнее. Поэтому в терапии злокачественных новообразований следует предусматривать раннюю диагностику осложнений.
источник
Одно из страшных заболеваний, которому подвержены только женщины, является рак яичников. Этот диагноз уверенно занимает 5 место по числу распространения онкологии среди представительниц женского пола. Статистические данные сообщают, что это заболевание не является одним из самых распространенных, но при этом имеет тяжелые последствия и случаи летального исхода. Более того, если ранее этот диагноз встречался у женщин, возраст которых превысил 40 лет, то сегодня он заметно помолодел. Одним из самых опасных развитий этого диагноза считается асцит при раке яичников, составляя около 60% летальных случаев от общего числа смертельных исходов при онкологии яичников.
Асцит при раке яичников проявляется как выход жидкости в брюшину. Этот процесс и считается основной причиной воспаления, абсцесса, развития некротических процессов и смерти.
• Асцит может иметь визуальное проявление в виде серьезного отека, он может локализоваться в области живота, гениталий и ног. Очень сильные отеки сигнализируют об асците и требуют срочного медицинского вмешательства.
• Известны случаи, когда асцит сопровождается интенсивным болевым синдромом. Болевые ощущения подобны тем, которые люди испытывают при аппендиците – резкая и тянущая боль внизу живота. Чтобы справиться с мучительными ощущениями, необходимо срочно обратиться в больницу, где врачи выведут жидкость из полости брюшины с помощью специальных препаратов. Стоит отметить, что асцит может проходить безболезненно.
• Наличие жидкости увеличивает размеры не только самого яичника, но и опухоли. Возникновение жидкости связано с разрушением лимфатических сосудов. Присутствие ее в яичнике является причиной его разрыва. Поставить диагноз асцит, если жидкости менее чем 140 мл визуально невозможно. В случаях, когда количество жидкости превышает эту цифру, асцит может диагностироваться врачом на осмотре и при пальпации. Кроме того, в некоторых случаях происходит очень быстрый и сильный рост живота, а также несимметричное выпирание одной части брюшины.
Все эти признаки сигнализируют об асците и требуют срочного вмешательства специалистов. Утешительным моментом этого заболевания является то, что асцит является ожидаемым, и врачи ведут постоянное наблюдение за пациенткой, чтобы при первых его проявлениях спасти больную. Такой подход исключает опасности развития болезни и смерти пациентки. При постановке диагноза асцит, жидкость обязательно берут на анализ, чтобы точно знать ее состав, а также присутствует ли в ней болезнетворная флора. Отталкиваясь от этих данных, врачи подбирают лечение больной и принимают необходимые меры, чтобы избежать летального исхода. Вся опасность состоит в том, что начавшиеся выделения жидкости из яичника в брюшную полость очень тяжело остановить, и контролировать данный процесс, чтобы учитывать количество жидкости. Поэтому единственно верным выходом для решения проблемы является химиотерапия или оперативное вмешательство.
Бессимптомное протекание болезни рак яичников опасно его развитием и обнаружением только на последних стадиях, когда раковые клетки разрушают не только яичник, но и смежные органы. Лечение в этом случае проходит очень тяжело и долго с применением оперативного вмешательства, а также химиотерапии и лучевой терапии. Для более, чем половины случаев характерно обнаружение заболевания на 3 или 4 стадиях, когда опухоль переходит на брюшину. Подобное разрастание в медицине называется канцероматоз брюшины при раке яичников. Такой исход болезни объясняется тем, что проявляется она в виде неспецифических симптомов: тянущая боль внизу живота, утомляемость, резкое снижение веса, а также увеличение объемов живота. Как правило, подобные признаки, не дают причин усомниться в своем здоровье и не являются поводом для беспокойства. Кроме того, исследование и диагностика с помощью самых современных и дорогих аппаратов, таких как томограф, не всегда может подтвердить наличие рака яичников на первых 2 стадиях его развития. Вся сложность в том, что опухоль локализуется в определенном месте и с помощью томографа очень тяжело обнаружить это место распространения раковых клеток.
Обнаружив рак яичников, врачи назначают операцию по удалению опухоли и органа или системы органов, на которых происходит развитие раковых клеток. Затем больной проходит курс химиотерапии, которая направлена на их полное удаление в организме. При правильном и своевременном лечении цель достигается и человек выздоравливает. Но самым опасным явлением при раке яичников считается возникновение рецидива, причем в этом диагнозе он встречается очень часто и является больше правилом, чем исключением. Лечение рецидивов при раке яичников малоэффективно при помощи химиотерапии, в силу высокого роста раковых клеток. В этом случае все силы врачей и других медицинских работников направлены на поддержания жизни пациентки с помощью контроля симптомов болезни рак яичников. Метастазы начинают распространяться по другим органам, значительно сокращая шансы на выживание. Когда химиотерапевтические мероприятия не приносят результатов, показывающих положительную динамику, к рецидиву относят как к неизлечимому заболеванию. В этом случае срок жизни ограничивается периодом между 8 и 15 месяцами.
Канцероматоз брюшины при раке яичников имеет ряд явных симптомов, к которым относятся неприятные болевые ощущения в животе, асцит, высокая утомляемость, приводящая к упадку сил, а также регулярная кишечная непроходимость. Последний симптом связан с разрастанием опухоли до больших размеров, и тем самым происходит закупоривание кишечника, что в итоге приводит в смерти больной.
Но американским ученым разработана специальная методика проведения операции при рецидиве, которая позволяет спасти больную женщину. С ее помощью можно удалить любые опухолевые образования, которые локализовались в брюшной полости. Безусловно, это очень тяжелая операция, проходящая в несколько этапов и требующая специальных знаний, умений, а также осуществляемая с помощью специализированной операционной техники. Очень важно, что в ходе операции предусмотрены минимальные потери крови, а все возникшие раны при помощи электрохирургического скальпеля удается закрыть, что сводит до минимума срастание тканей и помогает избежать спайки. На первом этапе операции при диагнозе рак яичников, метастазы и видимые раковые клетки удаляются. После чего приступают к удалению пораженных органов и той части брюшины, которая была подвержена болезни. В результате этих действий все видимые раковые клетки удалены. Но этого не достаточного для полной борьбы с болезнью. Оставшиеся раковые клетки, которые не поддаются визуальному исследованию, нейтрализуются с помощью промывания брюшной полости. На 2 этапе операции специальным раствором цитостатика, который изначально подогревается, происходит истребление оставшихся раковых клеток. Таким образом, вся операция сводится к удалению больших раковых узлов и промывания брюшной полости. С помощью специального прибора для подогрева раствор доводят до температуры 41-42 градуса. Это условие крайне необходимо: высокая температура раствора помогает привести раковые клетки к отеку, а в здоровых клетках при этом только усилиться кровообращение. В результате раковые клетки повреждаются, и происходит некроз опухоли, от недостаточного количества кислорода начинается ее гипоксия. Кроме того, происходит меньшее поступление питательных веществ к раковым клеткам и развитие ацидоза опухоли. Совокупность этих процессов оказывает губительное воздействие только на раковые клетки организма, а здоровые остаются в неизменном состоянии. После операции, процедуры по промыванию не завершаются, а проводятся еще в течение 3 дней, но концентрация раствора намного слабее. Это необходимо для того, чтобы оградить организм от развития спаек. Безусловно, такая тяжелая и сложная операция потребует больших временных затрат, а также хорошей работы всей команды врачей и другого медицинского персонала. От приложенных усилий, а также искусства выполнения всей операции зависит человеческая жизнь, которая является самым главным приоритетом для каждого врача. После операции пациент требует не меньшего внимания для полного восстановления сил.
Конечно, операция – это серьезная нагрузка на организм, поэтому чтобы восстановить силы в кратчайшие сроки необходимо дополнительное питание организма различными витаминами и полезными элементами. В этот момент идеально подойдет такой препарат, как Трансфер фактор.
Трансфер фактор являет собой особое средство, насыщенное специальными клетками, то есть носителями информации о любых заболеваниях, которые сейчас известны в мире. В основе этого продукта лежит коровье молозиво – натуральный элемент.
Следует отметить, что Трансфер фактор представляет собой неаллергический препарат. Благодаря своему натуральному составу, каждый из нас может принимать его во время обострений, а также в качестве профилактических мер.
Наш иммунитет работает только благодаря тому, что владеет специальными трансфер-клетками. При помощи Трансфер фактора кровь человека насыщается ими, тем самым увеличивая процент обнаружения различных микробов, болезней. А, как вы понимаете, чем быстрее болезнь будет обнаружена, тем скорее произойдет ее уничтожения. То есть в большинстве случаев мы даже не подозреваем о наличии какого-либо заболевания в организме, так как оно уничтожается еще до момента появления симптомов.
© 2009-2016 Трансферфакторы.Ру Все права защищены.
Карта сайта
г. Москва ул. Верхняя Радищевская д.7 стр.1 оф. 205
Тел: 8 (495) 642-52-96
источник
Злокачественные новообразования практически любых органов приводят к появлению метастазов. Вторичные очаги значительно уменьшают шансы больного на полное выздоровление.
К метастазам относят и канцероматоз брюшины, проявляющийся в основном асцитом, нарастающими симптомами интоксикации и снижением веса. Канцероматоз считается крайне неблагоприятным по течению заболеванием, при таком осложнении в основном используется паллиативная, то есть поддерживающая жизнь терапия.
Канцероматоз – онкологическая, вторичная патология являющаяся следствием переноса раковых клеток из первичного очага.
Попавшие в серозные полости раковые клетки закрепляются в них и начинают формировать образования, по форме они напоминают зерна проса. Постепенно эти новообразования расширяются в размерах, занимают все новые площади и в итоге сливаются между собой, создавая большую опухоль.
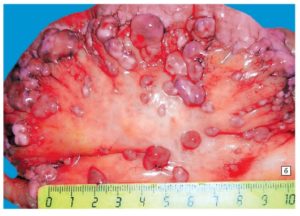
На фото показан вскрытый канцероматоз брюшины
Злокачественный процесс приводит к тому, что нарушается резорбтивная и экссудативная функции серозной оболочки брюшины. Подобное изменение становится причиной скопления избыточной жидкости, которая накапливается и приводит к асциту.
Обследование пациентов с канцероматозом брюшины позволило выяснить, что данное осложнение чаще всего встречается у больных с раком органов желудочно-кишечного тракта – желудка, поджелудочной железы.
На втором месте среди причин возникновения канцероматоза стоит рак яичников, что указывает на то, что женщины этому осложнению подвержены в несколько раз больше по сравнению с мужчинами.
Поражение брюшины при раке любого из органов считается неблагоприятным признаком. Многие виды лечения при таком диагнозе использовать невозможно, поэтому пациент не живет долго.
Основная причина формирования канцероматоза брюшины это уже имеющийся первичный раковый очаг. Опухолевые клетки неизбежно в результате своего развития приобретают подвижность, и таким образом могут отделяться и передвигаться.
Их распространение происходит:
- С током крови или лимфы.
- Путем прорастания первичного злокачественного новообразования в брюшину.
- При хирургическом вмешательстве, предпринятом по поводу удаления первичной раковой опухоли.
Площадь брюшины и соответственно серозной оболочки, куда могут попасть опухолевые клетки, достигает у некоторых людей двух квадратных метров. Подобные размеры определяют и расположение брюшины в брюшной полости, то есть она имеет соприкасающиеся друг с другом складки.
Такое анатомическое строение способствует тому, что при злокачественном процессе поражается сразу значительная часть брюшины.
Быстрому развитию канцероматоза способствуют несколько провоцирующих болезнь факторов, это:
- Тесное соприкосновение брюшины с большей частью органов пищеварения.
- Постоянное плотное соприкосновение складок брюшины друг с другом.
- Наличие обширной сети лимфатических и кровеносных сосудов в органе.
Раковые клетки, попавшие в брюшину, стараются закрепиться там, где орган меньше всего подвержен влиянию перистальтики кишечника. Вероятность канцероматоза зависит также от размеров первичной опухоли, степени ее проникновения вглубь органа.
При недифференцированном раке желудка брюшина поражается опухолевыми клетками у большей половины больных.
Так как канцероматоз брюшины является вторичным раковым поражением, то вначале у человека возникают симптомы, характерные для первичной злокачественной опухоли.
Но в некоторых случаях именно поражение серозной оболочки с соответствующей клинической картиной позволяет выставить диагноз рака.
К основным признакам, указывающим на развитие злокачественного поражения брюшины, относят:
- Появление тупых, ноющих болей. Они могут быть как постоянными, так и беспокоящими больного периодами по несколько часов или дней.
- Увеличение живота на фоне резкого снижения веса. Увеличивающийся в размерах живот образуется по причине скопления в брюшной полости жидкости, данная патология обозначается термином асцит.
- Выраженное нарушение пищеварения. У больного появляется тошнота, боли и колики в животе, возможна рвота. Возникают трудности с опорожнением кишечника, нередко запор сменяется поносом.
- Усиливающиеся симптомы интоксикации. Сильная слабость, проливные поты, озноб, повышение температуры, боли в мышцах и голове – все эти признаки характерны для развивающегося канцероматоза брюшины.
В медицине используется классификация канцероматоза брюшины, основанная на локализации метастазов и их числе:
- Р1 – это локальное, то есть ограниченное одним участком поражение брюшины.
- Р2 – выявление несколько очагов, указывающих на кацероматоз. Между этими очагами имеются участки неизмененной брюшины.
- Р3 – многочисленные, сливающиеся между собой злокачественные очаги.
Заподозрить канцероматоз брюшины по симптомам онколог в первую очередь может уже у тех людей, которые в анамнезе имеют т раковое заболевание.
Но в любом случае при неясных болях в животе, снижении веса и других признаках ракового образования врач обязан для подтверждения или исключения диагноза отправить своего пациента на ряд диагностических процедур.
Назначается:
- УЗИ органов брюшной полости, органов малого таза. Этот метод позволяет обнаружить локализацию первичной опухоли, выявляет изменения в брюшине, их расположение, размеры.
- Компьютерная томография исследует брюшную область послойно, выявляя все патологические очаги, их структуру, место расположения.
- МСКТ с контрастом необходимо для оценки распространенности опухолевого процесса, обнаружения поражений лимфоузлов.
- Лапароскопия позволяет не только осмотреть брюшину, но и забирает измененные ткани для проведения биопсии.
- Анализ крови ОТ-ПЦР устанавливает с высоким процентом точности место локализации первичного очага.
Примерно в 5% случаев сложности возникают при выявлении первичной раковой опухоли, иногда ее размеры настолько минимальны, что прижизненно обнаружить ее не удается.
Лечение больных с выявленным канцероматозом брюшины достаточно сложное и не всегда эффективное.
При возможности назначается хирургическая операция, сочетаемая с химиотерапией.
Используется и много новых методик противоракового лечения, поэтому нельзя сказать, что в будущем не будет найден способ победы над злокачественным поражением брюшины.
Хирургическое лечение заключается прежде всего в удалении первичного очага, пораженных лимфоузлов и очагов осеменения опухолевыми клетками в брюшине. Операция часто сочетается с одновременным удалением матки и ее придатков, желчного пузыря, сигмовидной кишки, части толстого или тонкого кишечника.
При лечении пациентов с канцероматозом брюшины сейчас используют один из современных методов – интраперитонеальную гипертермическую химиотерапию. Заключается этот способ во введении химиопрепаратов при помощи горячего воздуха непосредственно в брюшину, что возможно сразу во время операции.
Раствор с химиопрепаратами находится в брюшине около одного часа, за это время он непрерывно циркулирует и уничтожает раковые клетки. Гипертермическая химиотерапия повышает эффективность лечения в несколько раз.
При канцероматозе брюшины необходимо обнаружить первичный очаг и оценить его стадию, локализацию, распространенность метастазов по организму. Решение о лечении принимается после всех исследований.
Если стадия ракового процесса и место расположения опухоли позволяет, то проводится операция по удалению новообразования. Дополнительно назначаются сеансы химиотерапии, лучевого облучения.
Симптоматическая терапия это лечение, направленное на устранение или снижение основных симптомов болезни. При канцероматозе чаще всего проводят:
- Лечение асцита. Заключается оно в удалении скопившейся жидкости через прокол в брюшной стенке.
- Обезболивание, в запущенных случаях снять боль помогает только наркотический анальгетик.
- Улучшение работы органов пищеварения. Необходимо усилить перистальтику, улучшить переваривание и усвояемость пищи.
- Внутривенное вливание растворов. Подобное лечение обладает дезинтоксикационным воздействием и нормализует электролитный состав крови.
- Лечение мочегонными препаратами, которые способствуют выводу излишней жидкости.
При необходимости больным назначаются препараты для улучшения работы сердца и сосудов, ферменты, спазмолитики. Больной обязательно находится под наблюдением с периодическим повторным диагностическим осмотром.
Выявление канцероматоза брюшины у пациентов с раковыми новообразованиями значительно ухудшает прогноз их жизни.
Если канцероматоз захватывает большую часть брюшины, то смерть пациента наступает за несколько месяцев. Паллиативная медицина позволяет лишь несколько облегчить его самочувствие.
источник
Канцероматоз брюшины – это вторичные метастазы, поражающие плевру с брюшиной. Вторичный очаг считается опасным проявлением злокачественной патологии, снижающим шанс на выздоровление больному. Канцероматоз не относят к отдельному заболеванию. Болезнь является серьезным последствием злокачественного новообразования в печени, поджелудочной железе либо матке. Проявляется выраженными признаками онкологической интоксикации, потерей веса и асцитом.
Канцероматоз брюшной полости – это вторичный онкологический очаг, возникающий как следствие злокачественного процесса органов брюшины. Вторичный злокачественный процесс провоцирует метастазирование опухоли, развивающейся в органе малого таза или другого участка. Первичный очаг патологии при разрастании выпускает множественные метастазы в отдаленные участки организма.
Лимфогенный перенос аномальных клеток провоцирует развитие канцероматоза в брюшной полости и плевры с выраженными признаками интоксикации. Новообразование прорастает в эпителиальный слой брюшины.
Раковый патоген проникает в серозный слой и закрепляется на стенках полости. Диссеминация сопровождается последующим формированием злокачественных узелков, напоминающих зерно. Узелки увеличиваются в размерах и постепенно сливаются, образуя опухоль большого размера.
Внутрибрюшная оболочка, пораженная злокачественным новообразованием, не способна выполнять экссудативную и резорбтивную функции. В связи с этим в полости накапливается жидкость, развивается асцит.
Чаще всего патология развивается у людей с наличием раковой опухоли органов пищеварительного тракта – желудка, толстой кишки, кишечника, поджелудочной железы. Кишечный и желудочный недуг развивается стремительно, вовлекая в процесс жизненно важные системы организма. Спровоцировать заболевание у женщин может рак матки или яичников.
Поражение брюшной полости злокачественным процессом вторичного характера считается врачами неблагоприятным прогнозом течения. Болезнь плохо поддаётся терапии, что значительно усложняет жизнь пациента.
Карцинома в ткани лёгкого может спровоцировать вторичный очаг – канцероматоз лёгких. Встречаются единичные образования и множественные. Может формироваться в одном органе или сразу в обоих. Развитие протекает стремительно, что негативно сказывается на лечении и выздоровлении больного. Курсы химиотерапии останавливают увеличение опухоли на короткий период времени. Но после курса химиотерапии злокачественная клетка увеличивается в размерах ещё быстрее.
Заболевание встречается у 35% больных раком. Из этого количества у 40% первичный очаг присутствовал в органах пищеварительного тракта – желудка и поджелудочной железы. Но в медицинской практике есть примеры развития патологии из-за злокачественного процесса совершенно другого участка.
Код по МКБ-10 болезнь имеет С78.6 «Вторичное злокачественное новообразование брюшины и забрюшинного пространства. Злокачественный асцит».
Главной причиной развития канцероматоза считается первичный очаг злокачественного процесса. Раковая опухоль способна формировать метастазные ростки, которые проникают в ближайшие и отдалённые участки человеческого тела. Происходит это обычно на последней стадии болезни.
Распространение метастазов по организму происходит:
- С кровью либо лимфой.
- Первичный раковый очаг проникает в брюшную полость с последующим закреплением на стенках полости.
- После хирургического удаления первой раковой опухоли.
Внутрибрюшная полость совместно с серозной оболочкой имеет площадь равную 2 м2. Раковые ростки, проникая в данную область, способны сформироваться на огромном участке. Стенки и складки органа соприкасаются друг с другом, что увеличивает скорость развития патологии.
Стремительное формирование патологии провоцирует наличие сопутствующих факторов:
- Брюшная полость находится в опасной близости с органами желудочно-кишечного тракта.
- Внутренние складки постоянно соприкасаются друг с другом.
- Присутствует огромное количество кровеносных и лимфатических сосудов.
Формирование новообразований происходит на участках, не подверженных перистальтике кишечника. Размер первичного очага влияет на риск развития канцероматоза. Чем крупнее опухоль, тем быстрее и глубже происходит проникание метастазов в ткани брюшины.
Недифференцированный рак желудка всегда сопровождается формированием канцероматоза.
При раке первичного очага у больного присутствуют выраженные симптомы поражения конкретного органа. Но в некоторых ситуациях первые признаки опасного заболевания появляются при канцероматозе. Именно это позволяет заподозрить болезнь и поставить правильный диагноз.
Патология обнаруживает следующие признаки:
- Появляются приступообразные болевые спазмы в области живота – постоянные или периодические, с ноющим характером.
- У больного резко увеличивается живот при заметной общей потере веса – в брюшной полости происходит накопление жидкости.
- Наблюдаются приступы тошноты с ротными позывами.
- Болевые ощущения с коликами в области живота.
- Сбой в работе кишечника – длительный запор сменяет диарея.
- Отмечается выраженная мышечная слабость.
- Температура тела принимает термальные показатели на фоне яркого озноба.
- Усиленное потоотделение.
- Сильные головные боли и боли в мышцах.
Болезнь протекает на фоне стремительного ухудшения самочувствия больного. Человек доставляется по скорой в отделение хирургии или гастроэнтерологии. В стационаре после диагностирования ставится правильный и точный диагноз.
Канцероматоз брюшной полости классифицируют согласно расположению метастазных отростков и их количеству:
- Стадия Р1 характеризуется локальным расположением узла с одним злокачественным поражением.
- На стадии Р2 присутствует несколько раковых участков, подтверждающих болезнь. Между пораженными очагами выявляются участки здоровых тканей.
- Стадия Р3 соответствует 4 степени злокачественности. Выявляется множество злокачественных новообразований с признаками слияния в единый очаг.
Выявить болезнь без проведения обследования врач может у пациента онкологического центра с терапией раковой болезни. В остальных случаях требуется проведение расширенного обследования организма больного. Диагностика включает следующие процедуры:
- На УЗИ исследуют органы брюшины с малым тазом. Здесь же выявляется первичный очаг с признаками внутренних изменений в ткани органа. Врач определяет размер, форму и точную локализацию образования.
- При помощи компьютерной томографии изучают орган структурно. По КТ определяются все злокачественные участки, структура с локализацией.
- МРТ и МСКТ проводят с использованием контраста – это позволяет обнаружить отдаленные метастазы и степень поражения лимфатических узлов.
- Лапароскопия требуется для внутреннего изучения поражённых стенок брюшины и получения биологического образца. Образец исследуется в лаборатории биопсическим методом.
- Кровь изучается анализом ОТ-ПЦР. Врачи на основе данного анализа точно выясняет место первичного очага болезни.
Порой установить первичный участок развития патологии не удаётся. В остальных случаях методы диагностики дают подробную информацию о заболевании. Обследование позволяет установить степень поражения организма и назначить адекватное лечение.
Процесс лечения пациента с диагнозом канцероматоза брюшины долгий и сложный. Результат может быть положительным и отрицательным. Неблагоприятный результат терапии случается чаще. Болезнь можно вылечить на ранних сроках развития и с применением новейших методик и аппаратуры в медицине. В основном применяется хирургическое иссечение злокачественного уплотнения с курсами химиотерапии. В последние годы разработано много новых эффективных методов борьбы с онкологией. Медицина не останавливается на этом и ищет новые варианты лечения.
Удаление опухоли хирургическим методом проводится с иссечением первичного очага, больных лимфатических узлов. Также возможно удаление органов, поражённых раковыми клетками – матки, желчного пузыря, участка толстого или тонкого кишечника и сигмовидной кишки.
Химиотерапия применяется как отдельное лечение, так и совместное с оперативным методом. В последнее время врачи предпочитают использовать перитонеальный гипертермический способ химиотерапии. Основа метода характеризуется вводом лекарственных препаратов в брюшную полость при помощи горячего воздуха. Иногда это делают сразу после операции или в период проведения операции.
Противоопухолевый раствор держат в полости 60 мин. Затем выводят. За это время происходит непрерывная циркуляция лечебного раствора, который уничтожает злокачественные патогены.
Выявление первичного очага патологии считается первоочередной задачей врачей. Обнаружение болезни с точными размерами и степенью развития позволяет провести полное лечение. Это повышает шанс пациента на выздоровление.
Локализация патологии в доступном и операбельном месте позволяет провести хирургическое иссечение узла. После операции назначаются курсы химиотерапии и облучения гамма-лучами. Дозировки и курсы подбираются индивидуально согласно физическим показателям и медицинским исследованиям пациента.
Параллельно основным способам лечения используется симптоматическое купирование негативных симптомов болезни:
- Делается специальный прокол для вывода лишней жидкости из брюшины.
- Болевой синдром блокируется приемом обезболивающих препаратов.
- Назначаются пробиотики для улучшения перистальтики органов пищеварения.
- Вводятся капельницы с физрастворами для восполнения витаминного и минерального дефицита.
- Мочегонные средства способствуют выводу лишней жидкости.
- Корректируется питание – назначается специальная диета.
Пациент постоянно находится под наблюдением лечащего врача. После курса терапии проводится повторное диагностирование организма. Требуется это для корректировки терапии.
Срок жизни больного зависит от степени поражения организма онкологическим процессом. Сколько проживёт человек, врач сказать не сможет точно. Зависит это от физических показателей и психологического настроя больного.
Поражение незначительного участка брюшины – процент выживаемости выше у пациентов. Продолжительность жизни составляет до 3 лет и более. Если первичный очаг поддаётся лечению, шансы увеличиваются.
При поражении большей площади органа прогноз для пациента неблагоприятный. Летальный исход диагностируется через несколько месяцев. Применяется паллиативная терапия для купирования болевых синдромов и психологического дискомфорта.
При данном заболевании всё зависит от срока выявления и психологического настроя пациента. Доказано учёными, что позитивный настрой на выздоровление значительно увеличивал шансы на выздоровление и долгую жизнь.
источник
Канцероматоз брюшины — опухолевое поражение листков слизистой оболочки, покрывающей органы и внутреннюю стенку живота. Преимущественно обусловлен разрастанием метастазов рака в брюшной полости, иногда возможно развитие первичного злокачественного процесса — мезотелиомы в самой брюшине.
Метастатическое поражение правильнее называть «карциноматоз», поскольку карцинома — синоним рака. Аналогично метастазы саркомы в брюшину именуют «саркоматоз».
Частое, но не обязательное проявление перитонеального канцероматоза — выработка асцитической жидкости. С асцитом или без, но поражение брюшины злокачественным процессом всегда угрожает жизни больного и требует очень непростого лечения.
Не всякая оторвавшаяся от материнской раковой опухоли клетка способна стать метастазом, в кровеносном русле погибает львиная доля циркулирующих злокачественных клеток. Для обретения способности стать метастазом раковая клетка должна измениться внутренне — научиться вырабатывать вещества, позволяющие самостоятельно жить и внедриться в другом месте, подавляя нормальные клетки.
Оторвавшиеся от узла клетки мигрируют на большие расстояния, раздвигая нормальные клетки, имплантируются в брюшную слизистую, способны даже внедряться внутрь других клеток. После закрепления на местности, начинается размножение и образование целой клеточной колонии.
Кроме переноса метастатических клеток по крови и лимфе, распространение идёт и внутри полости живота — трансцеломически. Не совсем ясно почему злокачественные клетки задерживаются в брюшине, предполагается благотворное действие микроклимата. Большинство метастазов находят в местах с более спокойной обстановкой и слабой перистальтикой органов, или там, где активно всасывается внутрибрюшная жидкость.
Часто клетки «разбрасываются» во время операции, причём при лапароскопическом вмешательстве вероятность обсеменения вдвое ниже, чем при классической хирургии. Во время операции обязательно проводится профилактика раковой диссеминации путём неоднократной обработки специальными растворами, но самый эффективный способ очищения от диссеминатов — внутриполостная химиотерапия на фоне гипертермии (HIPEC).
Перитонеальный канцероматоз диагностируют у каждого третьего пациента с новообразованием желудочно-кишечного тракта. Метастазы по брюшине характерны для карцином желудка и поджелудочной железы — поражается до 40% пациентов. При раке кишечника канцероматоз обнаруживают только у десятой части больных.
Максимально высокий процент обусловлен злокачественными процессами яичников — на момент выявления болезни две из трёх пациенток уже имеют опухолевые узлы на брюшине.
Вероятность канцероматоза зависит от степени агрессивности раковых клеток и величины первичной опухоли, так при тотальном инфильтративном раке желудка его выявляют чаще, чем при локальном процессе, не разрушившем наружную серозную оболочку органа.
Тем не менее, ни при одном из злокачественных процессов любой локализации, будь то рак молочной железы или простаты, лёгкого или носоглотки, не исключается внутрибрюшинное метастазирование. Посмертно канцероматозные изменения выявляют у каждого третьего, погибшего от прогрессирования заболевания.
Для сарком такая локализация метастазов нетипична, саркоматоз брюшины констатируется едва ли у трёх из сотни больных. В редчайших случаях совершенно доброкачественные по гистологии муцинозные аденома аппендикса и цистаденома яичников тоже способны привести к обсеменению брюшины с выработкой гелеобразного секрета.
У одного из миллиона, и много чаще это будет женщина, выявляют муцинозную аденому аппендикса или муцинозную цистаденому яичников, в последующем часто приводящие к обсеменению брюшины. Распространение аденомуцинозных клеток в полости живота с выработкой гелеобразного секрета именуют уже «псевдомиксома», зачастую при в этой стадии заболевания не удаётся определить первоисточник опухоли.
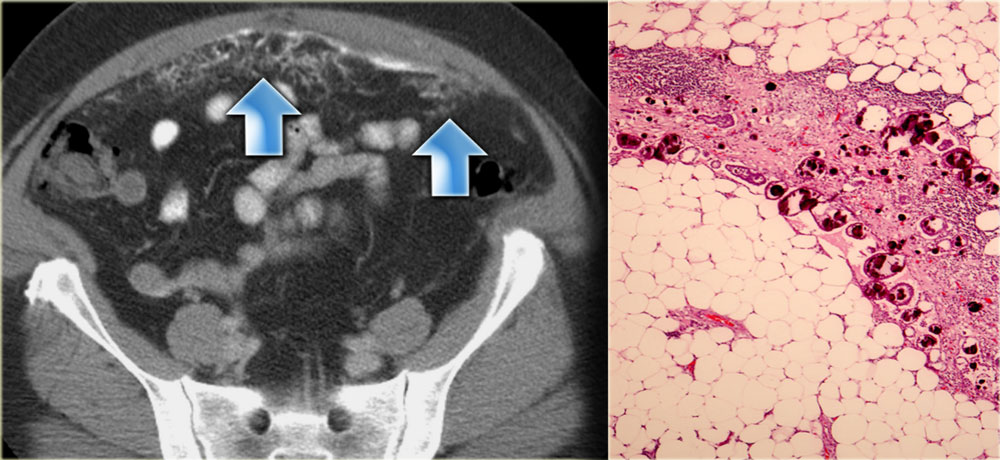
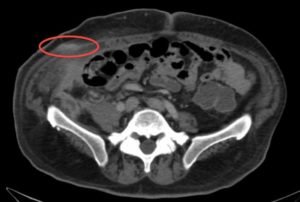
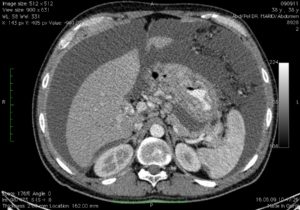
Не представляет трудности выявление опухолевого поражения брюшины при асците, в отсутствии выработки патологического секрета диагностика опирается на визуализацию — УЗИ и КТ с контрастированием.
При УЗИ на внутреннем листке, прилежащем к мышцам брюшной стенки, в норме очень тонком и незаметном, можно увидеть напластования толщиной в несколько сантиметров, практически не прослеживаются только мелкие узелки.
КТ с контрастным усилением много информативнее УЗИ, способно выявить сантиметровые образования. Наиболее точный диагностический метод — лапароскопия. Это обследование обязательно при карциноме желудка, при раке яичников предпочтительна операция — диагностика и лечение одновременно.
Для точного определения первоисточника злокачественного процесса исследуется асцитическая жидкость, получаемая при лапароскопии или пункции. Из экссудата выделяют осадок, который изучают под микроскопом и проводят специфические реакции — ПЦР и ИГХ.
На этапе первичной диагностики ПЭТ не всегда информативна, поскольку далеко не все злокачественные клетки легкого, печени, почек способны накапливать изотопы.
Вне всяких сомнений, самый оптимальный метод диагностики — получение кусочка опухолевой ткани для исследования. Биопсия не целесообразна при известном источнике метастазов и после недавнего лечения первичного рака.
Стадирование перитонеального канцероматоза нельзя назвать точным, все классификации приблизительны в определении объёма повреждений и не уточняют локализацию узлов. Зачастую, стадирование даёт общее представление о прогнозе эффективности лечебных мероприятий, нежели информирует о настоящем состоянии внутри полости живота.
Разработанная японскими специалистами градация опухолевого распространения по трём степеням, учитывает общий объём поражения, без числа и размеров очагов:
- P1 — ограниченное;
- P2 — разделённые нормальной тканью очаги;
- P3 — множество узлов.
Во время операции хирурги определяют индекс перитонеального канцероматоза (РСI), измеряя узелки в 13 регионах полости, общая сумма баллов влияет на тактику лечения, в первую очередь, на возможность удаления брюшины — перитонэктомию и целесообразность внутриполостной химиотерапии. При некоторых злокачественных процессах прибегают к сложным формулам расчёта РСI.
Наибольшее представление о размерах ракового повреждения даёт стадирование по степеням:
- 0 — в полости чисто;
- I — в одной анатомической зоне узелки до 5 мм;
- II — множественные узелки до 5 мм;
- III — локальное поражение 0.5–2 см;
- IV — 2-сантиметровые узелки
Течение канцероматоза определяется не столько размером метастатического узла, сколь клеточной потенцией к прогрессии и выработке асцитической жидкости, общей площадью опухолевой трансформации и клиническими проявлениями.
Перитонеальный канцероматоз небольшой протяжённости может не проявлять себя симптомами, особенно в отсутствии выработки асцитической жидкости. С другой стороны, жидкость может продуцироваться и при отсутствии видимых метастазов.
Как правило, симптоматика неспецифична и в разном наборе могут отмечаться:
- меняющие локализацию болезненные ощущения, а чаще — непонятный дискомфорт в полости живота;
- нарастающая слабость до утраты работоспособности;
- потеря веса при стабильном диетическом режиме;
- прогрессирующее снижение аппетита;
- функциональные нарушения со стороны органов ЖКТ.
Дальнейшее нарастание раковых повреждений сопровождается опухолевой интоксикацией, сдавление желудка опухолевыми узлами осложняется тошнотой и рвотой, кишечника — запорами и поносами с усугублением частичной непроходимости. Распад крупных узлов может вызывать боли и повышение температуры.
Асцит нарушает процесс дыхания и вызывает сердечную недостаточность с постоянными отёками, а частая эвакуация патологической жидкости приводит к белковой недостаточности.
Ни один из современных методов лечения канцероматоза не гарантирует радикального удаления опухоли, не способен излечить, но может улучшить состояние и существенно продлить жизнь.
Хирургическое лечение канцероматоза технически сложное для оперирующей бригады и трудно переносимое пациентом, поскольку предполагает удаление первичного рака, увеличенных лимфатических узлов, сальниковых сумок и всех видимых опухолевых образований вместе с брюшиной.
Перитонэктомия — многоэтапное вмешательство, включающее удаление нескольких органов и отделов брюшной полости. В результате операции пациент может остаться без селезёнки, желчного пузыря, части кишечника, матки с придатками.
Стандарт терапии канцероматоза — химиотерапия системная и локальная — внутрибрюшинная после удаления асцита или через лапаропорт, установленный во время операции. Эффективность лекарственной терапии невысокая, за исключением случаев первичного рака яичников. Таргетные и иммуно-онкологические препараты только изучаются в клинических испытаниях.
Наиболее высокий эффект демонстрирует комбинация 3 методов лечения рака:
- операция с максимально возможным удалением злокачественных новообразований — циторедукция;
- локальная внутрибрюшинная гипертермия;
- внутриполостное введение химиопрепаратов.
Использование во время хирургического вмешательства интраперитонеальной гипертермической химиотерапии (ИГХТ или HIPEC) позволяет максимально долго поддерживать очень высокую концентрацию цитостатика непосредственно в зоне поражения и усилить лекарственное воздействие нагреванием тканей. При весьма скромных исторических результатах хирургического вмешательства устойчивой к цитостатикам псевдомиксомы только HIPEC открывает пациентам перспективу на долгую жизнь.
Технология ИГХТ такова: в течение полутора часов внутрь брюшной полости под давлением подаётся нагретый химиопрепарат в дозе, существенно превышающей максимально разрешённую для внутривенного введения. За счёт локального использования изменяется спектр токсических реакций, исключается опасное для жизни повреждение кроветворения, но возможна боль в животе и временное нарушение функционирования органов ЖКТ.
Интраоперационная фотодинамическая терапия (ФДТ), когда на выявленные с помощью фотосенсибилизатора очаги опухоли воздействуют лазером, уступает HIPEC по результативности, поскольку лазером невозможно проникнуть во все «закоулки» брюшной полости. Тем не менее, целесообразно использование фотодинамический терапии при крупных и немногочисленных раковых узлах.
На течение процесса влияет объём поражения на момент начала терапии, степень злокачественности опухоли, в свою очередь определяющая чувствительность к химиотерапии. Основополагающее влияние оказывает талант и опыт хирурга, и несомненно, правильность выбора лечебной тактики.
Однозначно революционные результаты в клинических испытаниях показала только HIPEC. После интраоперационной гипертермической ХТ пятилетняя выживаемость при канцероматозе рака желудка выросла максимально до 20%, все прочие методы исключали столь долгое дожитие. При раке толстой кишки с метастазами по брюшине каждый третий пациент прожил более 5 лет, при карциноме слепой кишки и аппендикса — шестеро из десяти вступили во вторую пятилетку жизни.
источник
Канцероматоз считается заболеванием с неблагоприятным прогнозом, при подобном осложнении, как правило, используется паллиативное (поддерживающее жизнедеятельность) лечение.
Согласно МКБ-10 (Международной классификации болезней), канцероматоз – это вторичная, онкологическая патология, следствие распространения клеток рака из первичного очага.
Такой перенос обычно осуществляется с помощью лимфосистемы (лимфогенное заболевание), реже патология обуславливается прорастанием в брюшину первичной опухоли.
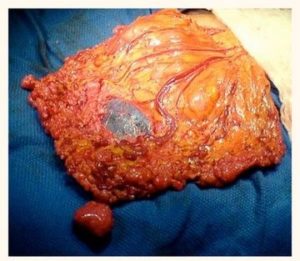
Раковые клетки, оказавшиеся в серозных полостях, закрепляются там и формируют образования, напоминающие по форме зерна проса. Эти новообразования постепенно расширяются, занимают новые площади, а результате сливаются, создавая внушительных размеров опухоль.
Этот злокачественный процесс нарушает экссудативную и резорбтивную функции серозной оболочки. Подобное изменение является причиной накапливания избыточной жидкости, что вызывает асцит.
Второе место по распространенности причины возникновения патологии принадлежит раку яичников, и так как развитие карциноматоза брюшины возможно при раке яичников, это означает, что данному осложнению женщины подвержены гораздо чаще, чем мужчины.
Независимо от вида рака, поражение брюшины считается очень неблагоприятным признаком. И поскольку при подобном диагнозе невозможно использовать многие методики лечения, это может сказаться на вероятности успешного выздоровления пациента и сроке его жизни.
Также возможно образование карциноматоза плевральной полости. Оно характерно для рака легких, молочной железы, мезотелиомы плевры. Однако это состояние может обуславливаться любой опухолью, которая способна давать метастазы в плевру и легкие. Такие метастазы в плевре увеличивают проницаемость ее сосудов и нарушают отток лимфы, что может привести к накоплению жидкости и появлению канцероматозного плеврита.
Распространение раковых клеток происходит:
- По кровотоку или с током лимфы;
- Через прорастание первичного новообразования в область брюшины;
- При оперативном хирургическом вмешательстве по удалению первичной опухоли.
Площадь серозной оболочки и всей брюшины может достигать 2 квадратных метров. Такие размеры определяют расположение непосредственно брюшины в брюшной полости, то есть у нее есть соприкасающиеся складки. Подобное строение способствует поражению значительной области брюшины при злокачественном процессе.
Ускоренному развитию канцероматоза брюшины способствуют следующие факторы:
- Постоянное соприкосновение складок брюшины;
- Соприкосновение брюшины с органами пищеварения;
- Наличие в органе обширной сети кровеносных и лимфатических сосудов.
Оказавшиеся в брюшине раковые клетки стремятся закрепиться в месте, где она меньше всего подвержена воздействию перистальтики кишечника. Также риск канцероматоза зависит от объемов первичной злокачественной опухоли и степени проникновения вглубь органа.
В случае недифференцированного рака желудка поражение брюшины опухолевыми клетками наблюдается у большей части пациентов.
К основным симптомам, которые указывают на поражение брюшины, можно отнести:
1) Увеличение живота при резком снижении массы тела. Увеличение живота в размерах происходит из-за скопления жидкости – эта патология называется «асцит»;
2) Появление ноющих, тупых болей. Болевые ощущения могут быть постоянными или беспокоящими пациента периодами до нескольких дней;
3) Нарушения пищеварения. Проявляются тошнотой, коликами и болями в животе, также возможна рвота. Затрудняется опорожнение кишечника, иногда запор может сменяться поносом;
4) Симптомы интоксикации. Проливные поты, сильная слабость, повышение температуры, озноб, боли в голове и мышцах – этими симптомами характеризуется развивающийся канцероматоз.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
У больного тяжелое общее состояние, такие пациенты нередко попадают в гастроэнтерологию или хирургию с диагностированным асцитом, причина которого выявляется позже.
Канцероматоз брюшины имеет классификацию, основанную на числе и локализации метастазов:
- Р1 – локальное поражение брюшины, ограниченное всего одним участком;
- Р2 – выявляется несколько очагов кацероматоза. Между данными очагами есть участки здоровой брюшины;
- Р3 – наблюдаются многочисленные, сливающиеся злокачественные очаги кацероматоза.
В первую очередь онколог может заподозрить канцероматоз у людей, уже имеющих раковое заболевание в анамнезе.
Однако при снижении веса, болях в животе и прочих признаках онкологического образования врач должен в целях исключения либо подтверждения диагноза отправить пациента на диагностические процедуры.
Назначается:
- Компьютерная томография. Послойное исследование брюшной области, выявление всех очагов патологии, их месторасположения, структуры;
- УЗИ брюшной полости и органов малого таза. Данный метод позволяет выявить первичную опухоль, их размеры и расположение, изменения в брюшине;
- МСКТ используется при оценке распространенности опухоли и для выявления поражений лимфоузлов;
- Анализ крови с высокой точностью устанавливает место расположения первичного очага;
- Лапароскопия позволяет как осмотреть брюшину, так и производить забор измененных тканей с целью проведения биопсии.
Примерно в 5-6% случаев при выявлении раковой опухоли возникают сложности, иногда она имеет настолько маленькие размеры, что не удается обнаружить ее прижизненно.
Также постоянно применяется и много других, инновационных методик лечения, так что нельзя с уверенностью сказать, что уже в ближайшем будущем не станет доступным эффективный способ лечения данной патологи. Тем не менее, народными средствами заболевание не вылечить.
Оперативное вмешательство (перитонэктомия) прежде всего заключается в удалении первичного ракового очага, пораженных лимфатических узлов, очагов осеменения раковыми клетками. Часто операция сочетается с удалением части тонкого или толстого кишечника, сигмовидной кишки, желчного пузыря, матки и придатков.
При лечении больных с канцероматозом применяют одну из наиболее современных методик – гипертермическую интра перитонеальную химиотерапию.
Этот способ заключается во введении препаратов химиотерапии с помощью горячего воздуха прямо в брюшину, чего можно добиться в процессе операции.
Введенный раствор с химиотерапии препаратами продолжает находиться в брюшине примерно в течение часа, непрерывно циркулируя и уничтожая раковые клетки. Эффективность лечения увеличивается гипертермической химиотерапией в несколько раз.
В случае, если стадия рака и локализация опухоли позволяют, проводится оперативное вмешательство по удалению образования (например, на 4 степени прогноз неблагоприятен). Дополнительно назначают сеансы лучевого облучения и химиотерапии.
Это лечение, имеющее целью снижение или устранение основных симптомов заболевания. При канцероматозе, как правило, проводят:
- Обезболивание. В очень запущенных случаях боль моно снять только с помощью наркотического анальгетика;
- Лечение асцита. Оно заключается в удалении жидкости через имеющийся в брюшной стенке прокол;
- Улучшение функционирования органов пищеварения. Требуется улучшить усвояемость пищи и переваривание, усилить перистальтику;
- Вливание растворов. Внутривенное вливание имеет дезинтоксикационное действие, такое лечение нормализует состав крови;
- Применение мочегонных препаратов способствуют выводу лишней жидкости.
Если есть необходимость, то пациентам назначают препараты, улучшающие работу сердца и сосудов, спазмолитики, ферменты. Больной обязательно должен оставаться под наблюдением и периодически проходить повторный осмотр.
Обычно выявление заболевания происходит на последних стадиях. В таком случае при поражении брюшины продолжительность жизни больного составляет всего несколько лет, она зависит от тактики лечения первичного очага. Если была охвачена поражением большая часть брюшины, то справится с патологией невозможно и жить пациент будет всего несколько месяцев. Жизнеспособность поддерживается с помощью паллиативной методики, которая облегчает состояние человека.
Если заболевание было обнаружено в начале развития патологии, когда первичный очаг может быть удален, то прогноз благоприятный. Тогда необходимо придерживаться комплексной тактики лечения.
Если патология была выявлена на последних стадиях, то прогноз неблагоприятный, и независимо от лечения срок жизни существенно снижается. В таком случае проводится симптоматическое лечение, целью его действия является облегчение самочувствия пациента.
источник