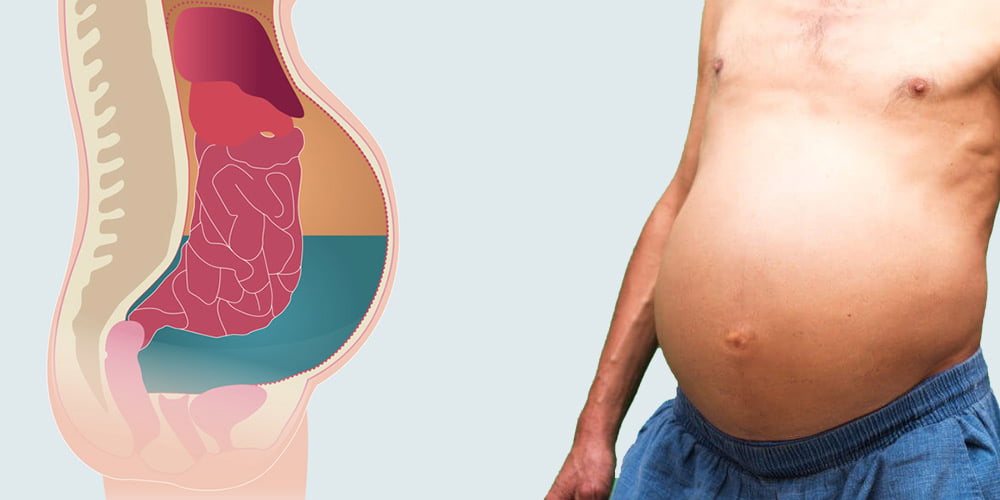
Характерными симптомами болезни являются увеличенный живот, проблемы с дыханием, боли в брюшной полости, ощущение распирания либо тяжести. В более чем 80 процентов случаев асцит провоцируется циррозом печени последней стадии.
Это связано с дегенерацией органа и неправильным кровообращением, способствующим скоплению воды. Жидкость при асците бывает двух типов: экссудат (воспалительного характера) и транссудат (не воспалительного характера).
Асцит – это накопление воды или жидкости в брюшной полости, которое приводит к визуальному увеличению объема живота и повышению массы тела пациента. В большинстве случаев жидкость (от 100 мг до 20 л) является транссудатом, то есть носит не воспалительный характер.
Асцит брюшной полости в начале себя никак не проявляет, для него характерно постепенное прогрессирование. Как правило, асцит является следствием другого, уже имеющегося заболевания, поэтому его лечение достаточно затруднено.
К болезням, провоцирующим асцит, относят:
- цирроз печени, повышение давления в портальной системе;
- тромбоз в нижней полой и воротной венах печени;
- почечную недостаточность;
- иные острые либо хронические болезни почек;
- нефроз;
- инфекционные и воспалительные заболевания кишечника;
- заболевания поджелудочной железы;
- сердечную недостаточность;
- воспаление серозной оболочки сердца;
- онкологию;
- туберкулез;
- водянку клетчатой ткани (анасарка);
- скопление слизи в полостях (псевдомиксома).
Проявление клинического асцита возможно только тогда, когда в брюшине скопилось большое количество воды.
Характерными симптомами асцита брюшной полости являются:
- ощущение распирания в брюшине;
- длительные боли в области живота;
- изжога;
- отрыжка;
- тошнота;
- увеличенный живот (свисает в положении стоя, сидя – расплывается в стороны);
- видимая сетка кровеносных сосудов в месте растяжения;
- выпуклый пупок;
- одышка;
- нарушение работы сердечной мышцы.
При наличии онкологических заболеваний асцит развивается медленно (от нескольких недель до нескольких месяцев). В связи с этим его обнаружение крайне затруднено.
Развитие водянки живота проходит 3 стадии:
- транзиторную (около 400 мл жидкости в брюшине; небольшое вздутие живота);
- умеренную (около 5 л жидкости в брюшной полости; сбои в работе органов пищеварения, наличие одышки; перитонит, а также сердечная и дыхательная недостаточность при отсутствии лечения асцита);
- напряженную (до 20 л воды в брюшной полости; тяжелое состояние больного, характеризующееся нестабильной работой жизненно важных органов).
Диагноз «асцит брюшной полости» устанавливается путем проведения обычной пальпации, если в процессе врач ощущает тугость в животе либо если при легком ударении раздается тимпанический перкуторный звук.
Для дальнейшей диагностики пациенту понадобится сдать анализы крови и мочи, а также пройти ряд обследований. Обычно назначают ультразвуковое исследование органов брюшной полости и парацентез (забор жидкости из живота). Иногда может быть показано проведение иммунологических исследований.
Данные методы позволяют выявить стадию заболевания, а также помогают определиться с общим курсом лечения.
Лечение асцита брюшной полости при наличии онкологии следует проводить комплексно. Первостепенным является удаление лишней воды, так как затягивание с данной процедурой лишь приведет к развитию различных осложнений.
Излишек жидкости выводится через прокол и ее последующее откачивание (лапароцентез). Данную процедуру лучше проводить через 14 дней после начала течения асцита. Процессу выведения также способствует прием мочегонных препаратов, а соблюдение диеты понизит внутрибрюшное давление.
Выкачку избытка воды из организма проводят посредством приема диуретиков. Препараты данной группы способствуют переходу жидкости в кровоток, что автоматически снижает ее уровень в брюшине.
В начале больному прописывают небольшую дозу в целях снижения вероятности возникновения осложнений. Обычно назначают Амилорид, Альдактон, Верошпирон или Триамтерен.
Основным принципом применения мочегонных средств является постепенное повышение дозировки. Это позволяет избежать вымывания значительного количества калия из организма. Параллельно в курс лечения входит его прием через витамины. Также показано применение гепатопротекторов для защиты печени.
Прием мочегонных препаратов постоянно контролируется врачом. При необходимости корректируется дозировка, а неэффективные диуретики заменяются на более сильные (Дихлотиазид, Триампур).
Одновременно с мочегонными средствами используются препараты, укрепляющие сосуды (Диосмин, витамины С и Р), и препараты, препятствующие потере жидкости сосудов (Реополиглюкин). Для улучшения метаболизма в печени прописывают белковые средства (концентрат плазмы, Альбумин). Бактериальный асцит требует назначения иных препаратов (таких, которые борются с советующим типом микроорганизмов).
Пациент с асцитом брюшной полости должен выработать в себе ряд пищевых привычек:
- снизить потребление жидкости;
- отказаться от соли (она способствует задержке воды в организме человека);
- исключить жирную еду;
- снизить количество орехов в рационе;
- заменить свежие фрукты на сухие;
- вместо супов и борщей пить бульон с травами (петрушка, укроп, фенхель, сельдерей способствуют удалению излишка жидкости из организма);
- разрешено употреблять мясо кролика, курицы, индейки.
Лапароцентез представляет собой пункционный метод удаления жидкости от брюшины. За один сеанс выводят около 4 л, так как избавление от большего количества экссудата способно привести к коллапсу. Среди последствий прокола брюшной полости отмечают различные воспаления, образование спаек и другие осложнения.
Поэтому лапароцентез показан пациентам с напряженным или рефрактерным асцитом. При этом, если жидкость скопилась в большом количестве, устанавливают катетер либо троакар. Во втором случае экссудат свободно вытекает в подставленную емкость.
Шунт Левина представляет собой трубку из пластика, которая вставляется в живот и доходит до дна таза. Шунт скреплен клапаном с трубкой из силикона, которая ведет к яремной и верхней полой венам шеи.
Посредством регулировки клапана абдоминальная жидкость поступает прямиком в шейные вены. Это позволяет увеличить объем крови непосредственно в системе кровотока за счет излишка воды в брюшине. Шунт Левина используется для лечения рефрактерного асцита, который отличает стойкость к медикаментам и быстрый рецидив после операции.
Следует помнить, что народные средства способствуют не исцелению от асцита, а лишь облегчению симптомов и более быстрому выводу ненужной жидкости из организма.
Методы народной медицины однозначно эффективны, однако перед их применением необходимо посоветоваться со своим лечащим врачом. Общее количество потребляемой жидкости в сутки при асците брюшной полости не должно превышать один литр.
12 засушенных стручков фасоли залить 1 л воды. Кипятить на небольшом огне около 10 минут. Снять с плиты, дать настояться в течение 20 минут. Процедить. Пить по 200 мл до приема пищи.
Залить хвощ и листья березы 1 стаканом воды. Кипятить в течение 15 минут, далее дать остыть. Пить по ½ стакана на голодный желудок.
300 г свежей петрушки залить 1 л крутого кипятка. Варить 30 минут. Остудить. Принимать по ½ стакана ежечасно утром и в обеденное время.
1 стакан свежих или засушенных абрикосов залить 1 л воды. Варить около 40 минут. Остудить. Пить по 400 мл в сутки.
Грыжник и толокнянку в виде листьев (в одинаковом соотношении) залить 1 стаканом воды. Кипятить четверть часа. Полученный чай пить натощак каждый день с утра.
Листву малины, брусники и смородины, плоды шиповника (в равных долях) залить 1 стаканом крутого кипятка. Далее варить на небольшом огне около 10 минут. После снять с плиты и дать постоять четверть часа. Процедить. Пить дважды в сутки вместо обычного чая.
Продолжительность жизни при асците брюшной полости зависит от ряда факторов:
- Начало терапии. Диагностирование асцита на начальной стадии с последующей откачкой экссудата означает благоприятный прогноз. Это связано с тем, что функционал внутренних органов еще не нарушен или нарушен незначительно. Лечение же основной болезни, спровоцировавшей асцит, гарантирует полное исцеление. Длящийся асцит или асцит с прогрессивным течением вызывает нарушение нормального функционирования целых систем внутренних органов, что приводит к летальному исходу.
- Степень выраженности заболевания. Слабовыраженный асцит не способен вызвать смерть пациента. В отличие от него, напряженный асцит, сопряженный со скапливанием 10-20 л жидкости в брюшине, несет серьезную угрозу жизни и здоровью больного (смерть может наступить в интервале от нескольких часов до нескольких дней).
- Заболевание, спровоцировавшее асцит брюшной полости. Прогноз не может быть положительным, если пациент страдает от полинедостаточности внутренних органов или если у него наблюдается полная дегенерация хотя бы одного органа. Например, при декомпенсированном циррозе печени шанс на жизнь составляет лишь 1/5. Исход более благоприятен, если болезнь имеет хроническое течение, а пациент подвергается регулярному гемодиализу. В таком случае человек может прожить несколько десятилетий.
- Осложнения при асците. Асцит брюшной полости может стать причиной банального кровотечения, а может вызвать и более тяжелые заболевания. Например, бактериальный перитонит, печеночную энцефалопатию, гепаторенальный синдром и др., которые, в свою очередь, негативно влияют на и без того ослабленные внутренние органы и мешают восстановлению их функционала. В этом случае прогноз зависит от степени дегенерации органа.
© 2018 – 2019, Буната Дмитрий. Все права защищены.
источник
Асцит нередко называют водянкой живота. По сути, это состояние представляет собой не отдельное заболевание, а осложнение других недугов, перечень которых совсем не мал. Большинство заболеваний, осложнением которых становится асцит, являются опасными не только для здоровья пациента, но и для его жизни, поэтому важно вовремя распознать это состояние и принять все необходимые меры.
Асцитом в медицине называют скопление жидкости в полости брюшины, имеющее патологический характер. Конечно, в полости брюшины постоянно находится небольшое количество жидкости асцитического типа, что является естественным. Такая жидкость находится в постоянном движении, она непрерывно перемещается в сосуды лимфы, а на место перемещенной поступает новая часть.
Когда в работе организма происходят определенные нарушения, жидкость в брюшной полости начинает вырабатываться в слишком большом количестве, или же прекращается процесс ее всасывания, в результате чего происходит ее накопление. Избыточное количество жидкости сдавливает внутренние органы, что нарушает нормальные процессы их работы.
В большинстве случаев асцит появляется при наличии в организме человека определенных заболеваний:
- Различных недугах онкологического характера;
- Циррозе печени;
- Сердечной недостаточности;
- Туберкулезе;
- Опухолях и кистах яичников;
- Эндометриозе;
- Панкреатите;
- Различных заболеваниях почек;
- Нарушениях работы эндокринной системы;
- Истощении организма, длительном соблюдении строгих диет, голодания, а также при постоянном недоедании;
- Наличии внутренних кровотечений.
В большинстве случаев, если у человека при проведении обследования выявляется асцит, то проводится дополнительная диагностика состояния печени, поскольку такое осложнение в 75% случаев возникает при циррозе. Если с печенью все в порядке, врачи проводят обследование на наличие онкологических заболеваний, при которых такое осложнение возникает в 10% случаев.
Важно помнить и о том, что возникает асцит далеко не у каждого человека, имеющего перечисленные заболевания, но существуют и определенные факторы риска, которые значительно повышают вероятность возникновения такого осложнения, в частности, это: наличие гепатита любой формы, высокий уровень холестерина, выраженное ожирение, диабет, употребление алкогольных напитков и наркотических веществ.
В большинстве случае развитие этого состояния происходит постепенно и может занимать несколько месяцев, поэтому многие больные в течение длительного времени не обращают внимания на имеющиеся незначительные признаки, а нередко пациент просто думает, что набирает вес.
Как правило, на начальном этапе развития заметить асцит очень сложно, поскольку для определения этого заболевания требуется скопление патологической жидкости в объеме не меньше 1-о литра. Только после этого у человека начинают появляться определенные симптомы, выражающиеся в появлении болей в области живота, частой изжоги и отрыжки, выраженного метеоризма, отечности ног, затруднении дыхания.
Объем живота при асците увеличивается в размерах по мере накопления все большего объема жидкости. Постепенно размеры живота увеличиваются настолько, что человеку становится тяжело даже наклоняться. Форма живота становится шаровидной, при быстром увеличении размеров могут появиться расширенные вены и растяжки кожи.
Нередко при прогрессировании асцита происходит пережимание подпеченочных сосудов, из-за чего у человека появляется желтуха, которая начинает быстро развиваться. Такое состояние сопровождается практически постоянной тошнотой и частыми приступами рвоты.
Однако, не стоит ставить себе диагноз самостоятельно, основываясь лишь на наличии всех перечисленных симптомов. Для точного определения состояния необходима консультация специалиста и проведение обследования.
Любые заболевания сферы онкологии нарушают функции многих органов, а не только того, в котором развивается поражение. Различные осложнения, возникающие при таких заболеваниях, значительно ухудшают ситуацию и общее состояние пациента. Именно к таким осложнениям относят и асцит, при развитии которого объемы живота могут увеличиваться буквально в несколько раз.
В большинстве случаев асцит брюшной полости развивается при наличии:
- Рака желудка или толстого кишечника;
- Колоректального рака;
- Рака поджелудочной железы;
- Злокачественных поражений яичников или молочных желез.
При накоплении жидкости в большом объеме, внутри брюшины сильно повышается давление, при этом диафрагма смещается в грудную полость. В результате возникает нарушение анатомического расположения внутренних органов, что не может не отразиться на их функционировании. В первую очередь при таком смещении происходит нарушение кровообращения, работы сердца и легких. Если асцит отличается массивностью и сохраняется длительное время без принятия каких-либо мер по устранению, это становится причиной значительных потерь белка в организме.
У здорового человека количество асцитической жидкости очень мало. В полости брюшины эта жидкость содержится всегда, поскольку она необходима для того, чтобы обеспечить внутренним органам свободное рабочее движение и предотвратить их склеивание. Именно наличие этой жидкости обеспечивает свободное передвижение кишечных петель, предотвращая их склеивание и трение. Организм полностью контролирует процессы выработки и впитывания жидкости.
При онкологии происходит нарушение барьерной, секреторной и резорбтивной функции листков брюшины, в результате чего начинается либо интенсивная выработка жидкости, либо прекращается ее всасывание. Таким образом, жидкость начинает заполнять все пространство брюшины, растягивая ее и увеличивая объемы живота. В каждом случае объем патологической жидкости разный, и в особенно тяжелых случаях он может превышать 25 литров.
При онкологических заболеваниях клетки раковых опухолей могут попасть в полость брюшины, где оседают на париетальном и висцеральном листках, усиливая накопление жидкости. Но из-за поражения пространства брюшины раковыми клетками в большинстве случаев возникает и быстро развивается канцероматоз.
Появление асцита при раковом заболевании значительно ухудшает не только общее состояние больного и течение основного заболевания. Как правило, пациенты, у которых на фоне онкологии появилось такое осложнение, умирают в скором времени.
Многих конечно же интересует такой печальный вопрос: сколько живут с асцитом брюшной полости? При своевременном принятии мер примерно 50% людей с таким заболеванием проживает около 2-х лет. Но если у человека вместе с асцитом брюшной полости имеется почечная недостаточность, гипотония, метастазы, например, в печени в большом количестве, возраст больного более 50 – 60 лет, то прогнозы значительно ухудшаются.
Канцероматоз представляет собой особое онкологическое заболевание, возникающее вторично. В данном случае недуг поражает серозные клетки, при этом чаще всего удар приходится на плевру и брюшину. Пленка, покрывающая все брюшную полость со всеми органами, называемая брюшиной, имеет особое строение и содержит обширную и плотную сетку сосудов лимфы и крови. Такое строение обеспечивает нормальное сообщение серозной оболочки со всеми органами и организмом в целом.
Серозная оболочка имеет значительную площадь, составляющую около 2-х метров. Конечно, внутри живота в расправленном состоянии такая площадь находиться просто не может, из-за чего ее части всегда соприкасаются друг с другом очень тесно, что способствует быстрому распространению воспаления поражений при их появлении. Это же относится и к злокачественным процессам, особенно осложненным асцитом, когда раковые клетки проникают в скопление жидкости.
Развитию канцероматоза в брюшной полости способствуют сразу несколько факторов, в частности:
- Наличие тесного контакта поверхности брюшины с внутренними органами, пораженными раковыми клетками;
- Плотная сетка сосудов лимфы и крови;
- Тесный контакт друг с другом складок брюшины;
- Наличие асцитической жидкости в полости брюшины.
В большинстве случаев осложнение развивается при раковом поражении яичников, желудка или какого-либо отдела кишечника, откуда раковые клетки легко проникают в полость брюшины, например, при прорастании опухоли или проведении операций, а также при метастазировании. Путем распространения метастаз раковые клетки в брюшину могут проникнуть и из других пораженных органов.
Заражение брюшины нарушает выработку и всасывание асцитической жидкости, в результате чего начинается ее усиленное накопление, создающее еще больше осложнений.
Если удалось выявить заболевание на ранних стадиях развития, когда имеется лишь первичный очаг, который поддается лечению, то прогноз для пациента может быть весьма благоприятным. Если поражение покрывает большую площадь брюшины, то благоприятный прогноз при асците в брюшной полости невозможен.
При наличии онкологических заболеваний асцит, как правило, обнаруживается только на поздних стадиях заболевания. В таком случае средняя продолжительность жизни пациентов составляет 1–2 года, и только в 50% всех случаев при своевременном лечении проживают еще до 5 лет.
Пациент, который находится на 3-ей или 4-ой стадии асцита брюшной полости, при наличии сердечной недостаточности погибает в 30% всех случаев на протяжении первых 2-х лет после установления диагноза.
У 75% пациентов на фоне цирроза печени образуется асцит. В случае правильной и своевременной терапии прогнозы на жизнь в таком случае весьма благоприятны. Однако, если в такой ситуации на четвертой стадии цирроза не сделать пересадку органа, то только 20% пациентов смогут прожить до 5-и лет, а остальные умирают значительно раньше.
Наличие асцита при сердечной недостаточности не редкость, но возникает оно не у всех больных.
Появлению асцита при сердечной недостаточности способствует наличие нескольких факторов, в частности:
- Пороки сердца, особенно приобретенные, например, митральный стеноз в тяжелой форме или стеноз трехстворчатого клапана. Но на появление асцита могут оказать влияние и врожденные пороки, в частности, выраженные дефекты сердечной перегородки, а также открытый артериальный проток;
- Группа заболеваний, называемая хроническим легочным сердцем. Такие заболевания возникают по разным причинам, и в эту группу входят различные недуги легких и бронхов, при которых в малом круге кровообращения возникает высокое давление;
- Тромбоэмболия легочной артерии и ее ответвлений;
- Перикардит констриктивного характера;
- Кардиосклероз, развитие которого произошло в результате возникновения инфаркта миокарда в острой форме, миокардита, атеросклероза врожденного типа.
Распознать наличие асцита на фоне сердечной недостаточности доктору обычно удается лишь тогда, когда объем патологической жидкости составит 1 литр и более. До этого момента какие-либо явные признаки обычно отсутствуют.
При увеличении объема патологической жидкости пациент может отметить следующие признаки:
- Увеличение размеров живота, при этом пупок выпячивается наружу;
- Кожа на поверхности брюшной стенки сильно натягивается, начинает блестеть, на ней могут появиться стрии и растяжки;
- При дыхании живот остается в покое, его движения не наблюдаются;
- На животе появляются расширенные вены, которые отчетливо просвечивают через поверхность кожи;
- В лежачем положении (на спине) живот распластывается.
Очень часто при наличии недостаточности правового желудочка у пациента до асцита появляются отеки, на которые следует обратить внимание.
В случае появления асцита на фоне запущенного заболевания, при условии своевременного лечения и принятия мер, прогнозы весьма благоприятны, а при правильном лечении и соблюдении предписаний доктора пациенты при асците на фоне сердечной недостаточности живут десятки лет.
Конечно, основное лечение при асците должно быть направлено на заболевание, на фоне которого возникло это осложнение. Но существуют и методы терапии самого асцита. Первым делом больному назначается строгая диета, при которой резко ограничивается потребление соли (суточная доза соли не должна превышать 2-х грамм). Но сама по себе диета не дает ожидаемого облегчения, поэтому такая мера применяется лишь в комплексе с остальными.
Практически всегда пациенту назначаются мочегонные препараты, поскольку с помощью этой меры удается значительно увеличить выведение воды из организма, а также усилить выведение соли из почек. В большинстве случаев больному прописывают Фуросемид, представляющий собой весьма активный диуретик.
Если прописанная диета в сочетании с препаратами-диуретиками не принесли необходимого результата, больному назначается проведение процедуры терапевтического парацентеза. Такая мера практически всегда позволяет значительно продлить жизнь пациента даже если асцит вызван онкологическим заболеванием, при котором диета и диуретики обычно полностью бесполезны.
Выполнять процедуру терапевтического парацентеза должен только опытный квалифицированный врач при обязательном соблюдении всех правил стерильности. Суть парацентеза заключается в том, что пациенту в нижнюю часть брюшной полости между лобком и зоной пупка вводят специальную полую иглу с резиновой трубкой, через которую откачивают лишнюю жидкость. Объем откачиваемой жидкости за один раз зависит от общего объема асцитической жидкости.
В среднем за одну процедуру откачивают около 5 – 6 литров, поскольку при удалении такого объема обычно не возникает никаких побочных эффектов. Для многих пациентов, у которых асцит возник на фоне злокачественных процессов, такой вариант лечения является отличным способом продления жизни.
Некоторым пациентам назначается проведение операции. Как правило, к этому методу прибегают тогда, когда с помощью других методик добиться положительного результата не удалось. При проведении операции пациенту дается местный наркоз, после чего во внутреннюю яремную вену вводятся портосистемные шунты, с помощью которых доктора значительно снижают давление на сердце пациента.
Процедура операции отличается высокой сложностью, и пациентами она переносится очень тяжело. По этим причинам назначается такое лечение только тем больным, чей организм нормально реагирует на агрессивные методы терапии. Если организм больного ослаблен, то в ходе проведения такой операции он может умереть. Поэтому проводят подобные операции очень редко.
источник
Заболевания внутренних органов опасны непредсказуемым течением и высоким шансом летальности. Понимание того, как умираю от цирроза печени, позволяет своевременно предпринять действия по спасению человека и облегчению состояния на терминальной стадии, а родные пациента смогут заранее подготовиться.
Смерть от цирроза печени наступает от осложнений, которые усугубляют симптомы заболевания. Декомпенсация патологии проявляется массивными кровотечениями, водянкой живота, присоединением инфекции, вторичным расстройством работы внутренних органов, развитием гепатоцеллюлярной карциномы и печеночной комой.
Полостной отек возникает из-за нарушений, которые провоцирует цирроз печени. Среди них наиболее важными являются:
- Замещение здоровых печеночных клеток на узлы из соединительной ткани приводит к компрессии воротной вены и повышению давления в ней. Это влечет за собой выход жидкости из сосудистого русла.
- Нарушается синтез белка, из-за чего снижается онкотическое давление необходимое для удерживания плазмы в просвете сосуда.
- В ответ на потерю жидкости запускаются компенсаторные механизмы, среди которых выработка альдостерона. Гормон задерживает воду и натрий, что усугубляет течение осложнения.
Асцит, сопровождающий цирроз печени, — одно из наиболее неблагоприятных и неконтролируемых осложнений. При асците человек может умереть от присоединения инфекции. Жидкость, оказывающая давление внутри брюшной полости, приводит к некрозу внутренних органов, создавая благоприятные условия для выхода бактерий из кишечника. В 90% случаев сформировавшийся асцит-перитонит приводит к смерти при циррозе печени.
- При компенсированном асците большинство больных живут более 10 лет.
- При водянке живота, которую можно контролировать медикаментозными средствами, продолжительность жизни уменьшается до 5 лет.
- Гибель в течение года наступает при асците устойчивом к медикаментозному лечению.
При циррозе печени человек может погибнуть от острой или хронической кровопотери. Расширенные варикозные сосуды легко разрываются и кровоточат. Чаще всего источник кровотечения находится в пищеводе или прямой кишке. При этом основным симптомом является рвота или диарея неизмененной кровью. Если кровоточащий сосуд находится в желудке или двенадцатиперстной кишке, то выделившаяся кровь имеет вид «кофейной гущи». Острые кровотечения останавливаются с помощью эндоскопа, однако даже после манипуляции может произойти геморрагический шок, который приводит к смерти.
К медленной, но неотвратимой смерти при циррозе печени приводит злокачественное новообразование в органе. Клетки карциномы из печеночной ткани делятся с невероятно высокой скоростью. Сосуды опухоли не успевают образовываться и в центре патологического очага возникают некротические изменения. Такая особенность ускоряет распад гепатоцеллюлярной карциномы и метастазирование опухолевых клеток по другим органам. Параллельно развитию онкологического процесса возникает сильнейшая опухолевая интоксикация, которая приводит к ухудшению общего состояния больного, кахексии и снижению иммунитета. К сожалению, после появления метастазов на опухоль уже невозможно воздействовать, вот почему и умирает человек.
Наиболее тяжелые осложнения цирроза печени поражают центральную нервную систему. Печеночная кома развивается из-за эндогенной и экзогенной интоксикации организма. Значительную роль в формировании осложнения отыгрывают белки, поступающие с пищей. В пищеварительном тракте они расщепляются на аминокислоты и токсичный для нервной системы аммиак. Токсическое вещество накапливается в головном мозге и провоцирует появление психических симптомов.
В развитии печеночной комы при циррозе выделяют 4 этапа:
- Прекома 1. Общее состояние тяжелое, но сознание сохранено. Отмечается инверсия сна, нарушение координации, головокружение. Со стороны психических процессов – эмоциональная лабильность, ощущение тревоги, астенический синдром.
- Прекома 2. Человек, болеющий циррозом печени, сонный, агрессивно себя ведет, находится в глубокой депрессии, видит галлюцинации, не ориентируется во времени и пространстве, появляется «хлопающий тремор».
- Кома 1. Происходит переход от сопора до комы. Сознание отсутствует, но реакция на боль остается. Зрачки постоянно расширены, появляются судороги и рефлексы, которых в норме быть не должно. Отмечается задержка кала и стула.
- Кома 2. Сознание полностью отсутствует. Организм не реагирует на раздражители любой силы. Рефлексы отсутствуют, зрачок расширен и не реагирует на свет. Дыхание с нерегулярным ритмом и глубиной. Без поддержки аппаратов быстро появляются признаки смерти.
Тело человека сложный и замкнутый механизм, в котором органы зависимы друг от друга. Цирроз печени опасен тем, что безвозвратно губит орган и все функции, которые он выполнял. Перед смертью организм мобилизует все свои силы для компенсации патологического процесса. Постепенно эти механизмы истощаются, начинается полиорганная недостаточность, при которой относительно здоровые органы перестают работать или функционируют в ущерб.
Продолжительность жизни у больных без осложнений может составлять до 10 лет и выше, тогда как умирают от цирроза печени с осложнениями в течение 3 лет и раньше. На выживаемость пациентов влияют такие параметры:
- Возраст и пол больного;
- Сопутствующие хронические заболевания;
- Последствия от купированного осложнения;
- Соблюдение плана лечения, диеты;
- Стадия цирроза печени, на которой было начато лечение.
Смерть при циррозе печени можно надолго отсрочить, если вовремя обратиться к доктору. Участвуйте в обсуждении темы, задавайте вопросы и пишите комментарии под статьей. Будьте здоровы и берегите близких людей.
источник
Цирроз печени — это серьезное заболевание данного органа, при котором человек начинает испытывать некоторые симптомы, свидетельствующие о необратимых изменениях, происходящих в его организме. Смерть от цирроза печени — это естественный исход данного недуга, если не предпринимать его комплексное лечение.
- 1 Течение цирроза печени
- 2 Как умирают от заболевания
Это заболевание настолько коварное, что выявить его на первых стадиях практически невозможно, поскольку человек не испытывает вначале сильного дискомфорта, а клинические симптомы характерны и для других недугов ЖКТ (желудочно-кишечного тракта). Но если при диагностике выявляются признаки данного заболевания, то пациенту необходимо сразу приступить к лечению.
Цирроз печени — это необратимый процесс, происходящий в данном органе. Он наступает, когда природные клетки печени замещаются соединительной тканью и орган перестает выполнять свои функции природного фильтра, и не участвует в образовании кровяных телец.
В большинстве случаев к летальному исходу приводят сопутствующие диагнозы, вызываемые циррозом печени.
Признаки цирроза печени у человека следующие:
- появляется слабость и сонливость, при которой хочется спать на протяжении дня, а ночью может мучить бессонница;
- наблюдается колебание температуры тела, то есть в течение дня она может понижаться до 35 градусов и повышаться до 39 градусов;
- человек начинает чувствовать дискомфорт в области правого подреберья, и ему становится больно при надавливании (пальпации) в данной области;
- при самых тяжелых стадиях, человеку становится больно при принятии пищи;
- на кожных покровах и склерах глаз появляется желтизна;
- моча становится цвета насыщенного пива, а кал, наоборот, может обесцвечиваться.
Данные симптомы могут быть характерны для других заболеваний, поэтому при их появлении, нужно сразу обращаться в медицинские учреждения, где человек пройдет комплексную диагностику и, в случае подтверждения заболевания, начнет своевременный курс лечения.
Важно знать, что в случае выявления данного недуга на ранних стадиях, риск летального исхода у пациента уменьшается, а прожить, если у него есть признаки цирроза, он сможет не один десяток лет и даже излечиться от него.
Несмотря на то, что, в большинстве случаев, пациент, которому установлен данный диагноз, может рассчитывать на долгую жизнь, начав своевременное лечение, в отдельных случаях смерть может наступить в течение одного года или нескольких месяцев.
Причины смерти от цирроза печени следующие:
- Самая первая причина — это злоупотребление алкоголем. Исходя из медицинской практики, практически все лица, которые злоупотребляют алкоголем, подвержены циррозу. Те, кто вовремя отказываются от него, способны прожить долго. При этом самый большой процент смертности от цирроза, вызванного алкоголем, у женщин.
- Внутренние кровотечения. Они могут случиться из-за того, что поврежденная печень набухает и не пропускает через себя кровь. Последняя вынуждена циркулировать по желудку и кишечнику, что увеличивает нагрузку на кровеносные сосуды этих органов и ведет к их разрыву. Пациенту становится больно, и его начинает рвать коричневой жидкостью. Это происходит на последней стадии цирроза, поэтому срок жизни может быть 1 год или несколько месяцев.
- Асцит. Признаки асцита состоят в том, что после того, как печень перестает нормально функционировать, в брюшной полости начинает скапливаться жидкость. Это опасный синдром, который приводит к летальному исходу. Если он диагностирован, то больной не сможет прожить больше двух — трех лет, а жидкость придется постоянно удалять из брюшной полости.
- Следующее — это печеночная энцефалопатия. При данном диагнозе происходит полная гибель печеночных клеток, и организм остается без своего фильтра, то есть уязвим не только для ядов, попадающих в организм, но и вирусов, поскольку иммунная система становится бесполезной. Прогноз при данных симптомах тоже неблагоприятный.
- Осложнения, которые возникают в других органах. Иногда при отказе печени нарушается работа почек. Пациенту становится больно ходить в туалет. Это свидетельствует об отказе почек. Если диагностирован не только цирроз, но и отказ почек, значит, летальный исход наступит в течение нескольких месяцев.
- Последний синдром — это наступление энцефалопатии головного мозга. Вызывается это тем, что в него попадают различные яды, которые не перерабатываются печенью. Такой диагноз также является неблагоприятным и может привести к летальному исходу.
При других симптомах пациенты, у которых диагностирован данный диагноз, могут жить на протяжении десятков лет при условии, что они откажутся от вредных привычек, будут соблюдать диету и внимательно следить за своим здоровьем, и выполнять все рекомендации.
Важно знать, что смертность от данного недуга прямо зависит от пола и возраста пациентов.
Если взять статистику между мужчинами и женщинами, то последние больше страдают от цирроза, и у них чаще происходят летальные исходы.
Возрастная категория лиц, у которых наступил летальный исход – 40 и более лет.
Такое заболевание, как цирроз печени, может вызвать летальный исход у пациента за короткое время, если не приступать к лечению и не отказываться от вредных привычек.
При соблюдении рекомендаций врача, диеты, прогулок на свежем воздухе и комплексных физических упражнений можно прожить долго.
Цирроз печени — это смертельное заболевание, которое на последних стадиях быстро прогрессирует. Даже при соответствующем лечении больные с 4 степенью в 60–90% случаев не живут и трех лет.
Поэтому совершенно естественно, что сам пациент и его родственники узнают про смерть от цирроза печени.
В этом случае людей интересует, как умирает человек, больно ли это и какова на самом деле причина смерти при циррозе.
Забегая вперед, скажем, что уход из жизни — это всегда индивидуально. Одни умирают длительно и в муках, другие внезапно, например, при открывшемся кровотечении.
В любом случае родственники больного с 4 стадией цирроза должны быть по максимуму готовы к предстоящему событию — смерти. Обычно ее приближение заметно по анализам, ухудшению состояния больного.
Наиболее частыми причинами смерти при циррозе печени являются: присоединение инфекции, печеночная кома, отек головного мозга, кровотечение из варикозно расширенных вен пищевода.
Первым делом следует уточнить, что существует несколько понятий смерти. Так, если у человека остановилось дыхание или сердце, но другие органы продолжают исправно функционировать, то это принято называть клинической смертью. В течение 3–8 минут она обратима.
Смерть биологическая — это необратимая остановка всех процессов жизнедеятельности, смерть головного мозга.
При этом отдельные органы и ткани могут какое-то время функционировать.
Самой жизнеспособной является костная ткань, ее можно извлечь для трансплантации даже спустя несколько дней после того, как человек умер.
Очень редко смерть наступает мгновенно. Прежде чем умереть, человек проходит несколько стадий. Каждая из них имеет свои характерные признаки:
- Предагональное состояние (коматозное). Может наблюдаться довольно продолжительное время или вовсе отсутствовать. В этот период дыхание становится частым, нерегулярным, пульс на сонной и бедренной артерии прощупывается слабо, кожные покровы бледнеют.
Помимо этого, происходит утрата чувствительности к болевым ощущениям, сознание отключается.
Терминальная пауза. Кратковременный период, когда возможны реанимационные мероприятия.
Для этого состояния характерны: временная задержка дыхания, отсутствие пульса и рефлексов. Частота сердечных сокращений и артериальное давление снижаются практически до нуля.
Агония. Головной мозг теряет способность контролировать процессы жизнедеятельности.
Происходит последняя попытка организма использовать возможность для выживания: восстанавливаются сердечный ритм и дыхание, повышается артериальное давление. Компенсаторные механизмы способны даже кратковременно восстановить сознание человека.
Состояние агонии длится 5–30 минут. В этот период также могут наблюдаться такие явления, как непроизвольное мочеиспускание и дефекация.
Клиническая, а затем биологическая смерть. Дыхание, сердечная деятельность и рефлексы полностью угасают.
Происходит необратимое прекращение всех физиологических процессов. Появляются признаки смерти (посмертные изменения).
После смерти уже в течение часа на теле умершего появляются треугольные высохшие пятна Лярше, зрачки не реагируют на раздражители, радужная оболочка и зрачок мутнеют, затягиваются белой пленкой. Губы человека становятся бурыми, твердыми, покрываются морщинами. Если сдавить глаз с двух сторон, то зрачок вытягивается.
Часа через 2–3 нижняя часть туловища покрывается мраморными трупными пятнами. Начинаются процессы окоченения.
Длится оно 2–3 дня, а затем само по себе отступает. Наиболее достоверными признаками смерти являются:
- отсутствие реакции зрачков, а также пульса, сердечной и дыхательной деятельности;
- температура тела 20 градусов и ниже;
- трупные пятна;
- синдром кошачьего глаза.
Четвертая стадия цирроза очень опасна. Примерно 10–40% больных с таким диагнозом живут около 3 лет, остальные не протягивают и года. Возможность скорого смертельного исхода особенно высока при печеночной энцефалопатии, напряженном асците, раке, уже случавшихся внутренних кровотечениях.
Как умирают от цирроза печени:
- В любой момент больной может впасть в печеночную кому. В этом случае больной может умирать достаточно долго.
- Кроме того, существует огромный риск внутреннего кровотечения. Смерть обычно наступает в течение нескольких часов (если пациента не удается реанимировать).
Многих интересует, больно ли умирать при циррозе печени. К сожалению, достоверно никто об этом не скажет.
Однако стоит учесть, что печень не имеет нервных окончаний, поэтому ее отказ сам по себе не болезненный.
Человеку может быть больно при затруднении дыхания или если есть другие повреждения органов.
Иногда бывает, что человек буквально сгорает на глазах и диагноз «цирроз» ему ставится уже посмертно. В этом случае речь идет о долгом игнорировании недуга.
Чаще всего внезапная смерть наступает у алкоголиков (алкогольный цирроз), которые при опьянении не чувствуют, что им больно.
Все, что их заботит, — это очередная доза спиртного.
Если больной ответственно относится к своему здоровью, то может заметить приближение кончины по характерным признакам.
Перед смертью от цирроза печени у людей могут наблюдаться следующие симптомы:
- ярко выраженная желтуха;
- сильное похудение;
- мелкоточечная сыпь по всему телу;
- зуд;
- повышенная кровоточивость;
- твердый, плохо поддающийся лечению асцит;
- отечность;
- вздувшиеся вены на животе;
- слабость, сонливость, апатия;
- отказ от пищи;
- отсутствие ориентации в пространстве и времени;
- изменения личности.
Наиболее достоверно о том, что человек вскоре умрет, свидетельствуют его анализы. Так, перед печеночной комой сильно снижается содержание альбуминов, холестерина, протромбина и тромбоцитов. Уровень билирубина, аминотрансферазы (АсТ, АлТ), гамма-ГГТ, наоборот, возрастает.
В крови обнаруживается повышенное содержание аммиака. Также ухудшение состояние заметно по ЭЭГ: появляются медленные дельта-волны, и альфа-ритмы замедляются.
Цирроз печени — это болезнь со 100%-й смертностью. Если нет шансов на трансплантацию органа, то на последних стадиях вполне логично готовиться к смерти.
Все, что могут сделать родные, — это поддержать больного. Осознавать близкую кончину всегда больно и страшно. Возможно, как нельзя кстати придется помощь кризисного психолога.
К данной статье еще нет отзывов. Оставьте отзыв первым.
Все представленные на сайте материалы носят ИСКЛЮЧИТЕЛЬНО ознакомительный характер. Решение о необходимости применения того или иного метода определяется врачом.
Патологические нарушения в печени несут большую опасность, и нередко заканчиваются летальным исходом.
Причины смерти при циррозе печени заключаются в невозвратимых процессах, в результате которых разлагаются клетки органа и заменяются соединительной тканью.
Преимущественно заболевание вызвано чрезмерным влиянием алкоголя на печень. Нередко патология развивается на фоне вирусного гепатита или при аутоиммунных заболеваниях.
Цирроз, как правило, выявляется на последних стадиях, но в любом случае заболевание несет необратимый процесс, поэтому не поддается лечению даже на начальных стадиях и приводит к смерти.
Цирроз печени считается хроническим заболеванием, которое активно прогрессирует. Для болезни характерны необратимые структурные изменения, в результате которых здоровая ткань печени замещается соединительной тканью.
Процесс влияет на нормальное функционирование органа, со временем приводит к сморщиванию печени. По мере прогресса заболевания, пациенту становится больно в области живота и поясницы.
На терминальной стадии человек жалуется на невыносимые боли.
Смертельной патологии предшествуют воспалительные процессы, которые возникли во внутреннем органе.
Сперва в печени образуются камни, которые провоцируют застой желчи, с последующим перекрытием проток.
Со временем происходит нарушение циркуляции, которое влияет на состояние клеток и провоцирует их гибель. В зависимости от типа цирроза, проявляется различная симптоматика. Различают такие типы:
Алкогольный цирроз встречается чаще и несет большую опасность для жизни человека. Если после обнаружения заболевания отказаться от алкоголя, то можно продлить жизнь, соблюдая лечебные мероприятия.
При диагностировании билиарного цирроза пациенту удается прожить около 5-ти лет. Наибольшую опасность представляют аутоиммунное и вирусное поражения.
После диагностирования таких болезней человека настигает смерть уже через 3 года.
Исходя из того как прогрессирует патология, разделяют 3 стадии развития цирроза:
- начальная или компенсированная;
- развернутая или субкомпенсированная;
- конечная или декомпенсированная.
Если выявить цирроз на начальной стадии, то у человека есть большие шансы прожить долго с поддерживающей терапией.
Начальная стадия имеет положительный исход, если выявить цирроз. Человек способен прожить долго с поддерживающей терапией.
На латентной стадии клетки, которые стались целые, выполняют свои функции и способны компенсировать функции отмерших клеток.
В половине случаев смерть настигает через 7 лет после диагностирования цирроза, что является неплохим показателем при такой патологии. Для развернутой стадии характерна яркая симптоматика.
Такая фаза заболевания представляет особую опасность для человека, поскольку значительно повышается температура до 39-ти градусов и держится длительное время. В среднем больные с такой степенью цирроза живут 5 лет.
При декомпенсированной или конечной стадии заболевание невозможно вылечить и улучшить состояние. Меньше четверти больных с таким диагнозом проживают 3 года.
Если пациент в возрасте, то все стадии заболевания развиваются намного быстрее, чем у молодого пациента.
В таком случае скоропостижная смерть от цирроза печени неизбежна.
Самая основная причина смерти при циррозе печени — злоупотребление спиртными напитками.
Медики в один голос утверждают, что люди, которые чрезмерно употребляют алкоголь, находятся в зоне риска заболеть циррозом.
Если своевременно отказаться от вредной привычки, то удается предотвратить неприятные симптомы болезни и продлить жизнь.
Нередко причина смерти вызвана внутренним кровотечением, которое часто происходит на последней стадии. Как правило, это связано с тем, что увеличенная печень не способна пропускать кровь.
Таким образом, циркуляция проходит через желудок и кишечник, увеличивая при этом нагрузку на сосуды. Такое осложнение вскоре приводит к разрыву внутренних органов и кровотечению.
В этот момент человеку становится больно и появляется рвота коричневого цвета.
Асцит — одна из причин летального исхода.
Причиной летального исхода порой служит асцит, при котором печень не справляется со своей функцией и жидкость накапливается в брюшной полости.
При диагностике такого синдрома, больному остается жить не более 2—3-х лет, при условии, что избыток жидкость регулярно удаляется. При печеночной энцефалопатии прогноз для больного неутешительный.
В таком случае полностью погибают клетки печени и в организме не происходят фильтрационные процессы, что приводит к мощному отравлению токсинами, ядами всех органов и к смерти.
Ведут к летальному исходу при циррозе осложнения, которые возникли в других внутренних органах. В первую очередь заболевание негативно сказывается на работе почек.
Основной симптом — человеку больно сходить по-маленькому. Признак указывает на отказ почек.
При диагнозе «цирроз и отказ почек» больному не удается прожить более 1—2-х месяцев.
На ранних этапах заболевание не дает о себе знать и человек может воспринимать первые признаки цирроза за заболевание желудочно-кишечного тракта. Постепенно пациенту становится больно опорожнять мочевой пузырь. Со временем появляются и другие симптомы:
- постоянная слабость и утомляемость;
- резкое похудание;
- кал и урина меняют цвет;
- накапливается жидкость в брюшной полости;
- отекают ноги;
- режущие боли в области живота.
Вторая стадия характеризуется той же симптоматикой, к которой прибавляется сонливость и колебание температуры тела, пациенту постоянно больно в области живота.
У человека наблюдаются резкие поднятия температуры до 39 °C, а потом резкое падение до 36 °C. На последней стадии печень полностью перестает работать и начинает разрушаться.
В результате происходит отравление всего организма с характерными для интоксикации проявлениями.
Печеночная кома — смертельно опасное осложнение при циррозе.
На последнем этапе цирроза печени нередко возникают осложнения, которые значительно ухудшают состояние пациента, и приближают время смерти. Основными осложнениями являются:
- энцефалопатия;
- недостаточность печени и почек;
- воспаление органов брюшной полости;
- язвенное поражение двенадцатиперстной кишки;
- злокачественное образование;
- портальная гипертензия.
Преимущественно при циррозе гибель вызвана кровотечением, возникшим из-за расширения вен пищевода и кишечного тракта. Часто возникает такое смертельно опасное осложнение, как печеночная кома.
В таком случае пациента крайне сложно спасти.
Поэтому при возникновении первой симптоматики, следует незамедлительно обратиться за помощью и начать лечение, чтобы не возникло осложнений, которые сокращают пациенту жизнь на несколько лет.
Если диагностирован цирроз, то лечение все равно не исключит необратимого процесса.
Но с помощью ранней диагностики и лечебной терапии возможно продление жизни на несколько лет.
Придерживаясь нескольких правил, которые направлены на снижение нагрузки на печень, удается частично стабилизировать работу внутреннего органа и продлить больному жизнь.
Пациенту запрещено принимать лекарственные препараты, не посоветовавшись с врачом. Крайне важно отказаться от употребления алкоголя и бросить курить.
Необходимо придерживаться правильного питания и исключить потребление жаренной, жирной и копченой пищи. По возможности стараться не допускать простудные заболевания и делать профилактику в случае хронических болезней.
В любом случае при циррозе печени человек обречен на смерть, но всегда остается возможность отложить негативный исход болезни.
Когда диагностирован алкогольный или билиарный цирроз, то человек способен дольше прожить.
Медики утверждают, что при отказе от спиртных напитков в любом количестве летальный исход может наступить через 6—10 лет. Совсем другая ситуация с циррозом, вызванным вирусным гепатитом.
В таком случае заболевание активно прогрессирует, особенно если больной злоупотребляет алкоголем.
Цирроз печени — это серьезное заболевание тканей печени, при котором происходит появление рубцов и внешнее изменение структуры жизненно важного органа.
Для того чтобы выявить самостоятельно у себя такую болезнь необходимо пройти комплексную диагностику, включающую в себя общий анализ крови (из пальца), биохимию (из вены), УЗИ, КТ, анализ мочи и кала.
На основе этого врач поставит точный диагноз.
Подробнее о том, как диагностировать цирроз печени
Но перед тем как обратиться к врачу, следует обратить особое внимание на симптомы цирроза печени и сколько с ними живут больные:
- пониженная концентрация внимание;
- ухудшение аппетита;
- вздутие в области брюшной полости;
- изменение обычного цвета кожи на желтоватый оттенок;
- обесцвечивание каловой массы;
- изменение цвета мочи на темный оттенок;
- отечность конечностей;
- возможно появление в брюшной полости жидкости между внутренними органами (асцит при циррозе печени — с ним живут от 6 месяцев до 5 лет);
- внутренние и внешние кровотечения;
- набухание молочных желез (у мужчин).
Данное заболевание по тяжести протекания болезни и по стадии поражения печени делится на несколько видов:
- ПБЦ — первичный биллиарный цирроз печени (в основном это болезнь женщин в возрасте от 40 до 50 лет, так как ПБЦ, по медицинской статистике, происходит из-за гормонального сбоя; может передаваться по наследственной линии прямого ряда), который делится на 4 степени:
- заболевание 1 степени — доклиническая — ухудшение общего состояния организма больного не наблюдается, но появляется кожный зуд, который беспокоит больного ночью или после банных процедур. Определить данную степень болезни можно только лишь по результатам анализа крови (значительное снижение показателя билирубина и индекса протромбина). Продолжительность жизни — от 7 и более лет.
- заболевание 2 степени — клиническая — увеличение в объемах жизненно важного органа с прогрессирующим воспалением, обострение болевых ощущений в области брюшины, понос, метеоризм, волнообразное тошнотворное состояние, кровоточивость десен, незначительные ухудшения мозга. Диагностировать данную степень можно по симптому — кровотечению (например, из носа). Продолжительность жизни — от 5 до 8 лет.
- заболевание 3 степени — субкомпенсированная — приостановление роста печени, значительное снижение веса пациента, снижение АД, к болевым ощущениям в области живота, метеоризмам, вздутиям и тошноте добавляется и асцит (жидкость между внутренними органами). Диагностируется на приеме у врача. Необходимо хирургическое вмешательство. Продолжительность жизни — до 7 лет.
- заболевание 4 степени — терминальная — значительное и внезапное уменьшение печени, ярко выраженный асцит (жидкость в брюшной полости с выявленным внешним пупочным “шариком”, водянка), возникновение язв желудка, определяется риск венозного кровотечения, появление печеночной энцелопатии: затрудненная и несвязная речь, неприятный запах изо рта, похожий на чеснок. Данная степень заболевания может перерасти в рак печени, поэтому больной может находиться в состоянии печеночной комы. Диагностируется на приеме у доктора и по результатам УЗИ. Прогноз при такой стадии заболевания — до 5 лет с присвоение первой группы инвалидности.
- Алкогольный цирроз печени — вытеснение отмерших клеток на рубец, уменьшение массы тела, ухудшение общего состояния больного, возможно появление интоксикации спиртными напитками. Продолжительность жизни — до 7 лет.
- Компенсированный — практически бессимптомное протекание болезни, но может отмечаться повышение температуры тела. Продолжительность жизни — более 10 лет.
- Декомпенсированный — преобладание некроза и разложения тканей печени, окрашивание тела человека в желтый цвет. Продолжительность жизни — не более 3 лет.
- Постнекротический — на фоне перенесенного острого гепатита В происходит отмирание клеток печени. Продолжительность жизни — до 5 лет.
- Портальный — выявление затрудненного прохождения кровотока по венам печени, сопровождающееся варикозом, головными болями и снижением аппетита. Продолжительность жизни — до 5 лет.
Стоит помнить о том, что продолжительность жизни при циррозе любой степени зависит от того, сколько суждено прожить человеку.
Можно прожить и 2 года “на ногах”, а можно и 20 лет, только лежа в постели или в больнице. Поэтому указать точные временные рамки никакой врач не возьмется.
Ежедневно за жизнь каждого пациента борются доктора во всем мире. Следовательно, для медиков ценен каждый пациент.
По статистике ВОЗ, самыми частыми причинами смерти при болезни цирроза печени являются кровотечение и почечная недостаточность, сопровождающаяся печеночной комой. Ежегодно процент летальных исходов больных данным заболеванием растет. В нынешнем году он составляет от 30% до 50% больных.
Чаще всего смерть констатируется в больных с 4 степенью заболевания, где от кровотечения умирает 40% больных, от асцита — 30%, от печеночной энцефалопатии — 15%, от биохимических нарушений — 8%, и оставшиеся 7% приходятся на другие индивидуальные причины наступления летального исхода пациента.
Продолжительность жизни больного после диагноза “цирроз печени” любой стадии и степени зависит от множества факторов, например, таких как:
- наличие каких-либо осложнений во время протекания или лечения болезни;
- причина появления данного заболевания — ее происхождение;
- возраст и половая принадлежность;
- наличие хронических заболеваний, например, гепатита С;
- специфика проводимой диагностики и лечения, компетентность лечащего врача;
- наличие иных, сопровождающихся болезней или вирусов;
- психологическое состояние больного;
- платное или бесплатное лечение.
Причин смерти при циррозе печени много. Наступление смерти больного происходит мучительно и больно.
Один неправильный шаг пациента: несоблюдение режима питания при циррозе или отказ от приема каких-либо препаратов чревато необратимыми последствиями — моментальным летальным исходом. С данным заболеванием жить можно, но незначительное количество времени.
Своевременное оказание медицинское квалифицированной помощи и соблюдения всех требований лечащего врача помогут продлить жизнь больного хотя бы на самую малость.
Как долго живут при диагнозе “асцит печени” — самый распространенный вопрос среди больных гепатитом С или циррозом.
Указать точные временные рамки невозможно, так как протекание болезни зависит от множества обстоятельств. Водянка по своей природе практически не является основной причиной смерти больного.
Усугубление водно-электролитного показателя усугубляет общее состояние пациента и приводит к таким осложнениям как:
- перитонит;
- пупочная грыжа;
- инвагинация кишечника;
- гепаторенальный синдром (почечная недостаточность).
Любое из перечисленных осложнений может стать причиной летального исхода пациента. В 75% всех случаев заболевание “асцит” появляется на фоне цирроза печени. Опасен не сам асцит, а его необратимые последствия.
При бактериальном асците процент смертности составляет 50%. А при обнаружении сердечной недостаточности умирает примерно 35% больных в первые два года с момента появления болезни.
Подробнее о других осложнениях при циррозе
Но не стоит огорчаться, современная медицина движется вперед. Новейшая медицинская техника позволяет проводить дренаж жидкости в полости брюшины и уменьшить риски будущих патологий.
Лечение данного заболевание должно быть направлено на устранение причины его возникновения.
При соответствующем оказании медицинской помощи шанс прожить долгую и счастливую жизнь есть у каждого.
Народные средства против цирроза печени
Народные способы лечения гепатита с
Как заражаются гепатитом С
Беременность во время гепатита С
Сколько лет живут с гепатитом С
Anti HCV total анализ крови
Цирроз печени – это хроническое заболевание, которое поражает ткани печени и приводит к их неправильной работе, следствием чего может наступить летальный исход.
Многие люди твердят, что цирроз печени – это неизлечимое заболевание, однако, при своевременном лечении можно улучшить состояние больного и устранить симптомы заболевания.
Но как бы это печально не звучало, от такого заболевания погибают 50% заболевших людей спустя пять лет от выявления цирроза. Однозначно дать ответ на вопрос «как долго люди живут с этим недугом» не удастся, так как на длительность жизни влияют многие факторы.
Длительность жизни при циррозе печени зависит от многих условий:
- возрастная категория больного;
- пол;
- причины возникновения заболевания;
- длительность болезни и ее стадия;
- вредные привычки;
- уровень иммунитета;
- способы лечения;
- наличие осложнений, вызванных циррозом.
Особо опасным это заболевание является для женщин, особенно если речь идет о циррозе, вызванным злоупотреблением алкоголем.
Это связно с тем, что женские клетки печени более чувствительны к эталону. На продолжительность жизни человека влияет также своевременность лечение, выполнение рекомендаций врача и соблюдение диеты. Пациенты, которые бережно относятся к своему здоровью, живут гораздо дольше.
Можно выделить несколько типов цирроза, которые отличаются своими особенностями:
Если говорить об алкогольном типе цирроза, то он, безусловно, опасен для человека, но если больной вовсе откажется от спиртного, то продолжительность его жизни можно значительно увеличить при регулярном лечении.
Самыми опасными типами заболевания можно назвать вирусный и аутоиммунный циррозы. Как правило, длительность жизни при них составляет не более трех лет, хотя все зависит от индивидуальных особенностей организма и предрасполагающих факторов.
По тяжести заболевания выделяют три стадии:
- Компенсированная (начальная, латентная);
- Субкомпенсированная;
- Декомпенсированная.
При первой стадии прогноз чаще всего благоприятный, так как оставшиеся клетки могут выполнять работу за отмершие клетки печени. С таким типом заболевания умирают люди в 50% случаев спустя 7 лет после постановки диагноза. А для такого серьезного заболевания это хороший показатель.
Второй вид заболевания – более опасная форма цирроза печени. На этой стадии начинают проявляться первые симптомы болезни. Средней продолжительностью жизни является период около 5 лет – что врачи считают неплохим показателем.
Самый серьезный вид – декомпенсированный, при котором состояние больного ухудшается мгновенно. Только 10-30% людей преодолевают порог выживаемости в 3 года, в остальных же случаях прогноз еще менее благоприятен.
Если говорить о пожилом возрасте, то длительность жизни существенно сокращается, так как подобрать эффективное лечение будет очень сложно.
Все это связано с тем, что защитные функции организма ослабевают, и он самостоятельно не может бороться с болезнями.
В старшем возрасте обычно пациенты страдают от запущенных форм цирроза, которые сложно поддаются лечению.
Также продолжительность жизни больного ухудшается, если цирроз вызван алкоголизмом или наркоманией. В том случае если больной не прекращает злоупотреблять вредными веществами, то летальный исход может наступить неожиданно и довольно быстро.
Последняя стадия заболевания может вызвать серьезные осложнения, которые в большинстве случаев и приводят к летальному исходу. Например, это может быть:
- портальная гипертензия;
- злокачественная опухоль;
- язва 12-перстной кишки и желудка;
- перитонит;
- печеночная недостаточность;
- энцефалопатия.
Также к осложнениям относится внутреннее кровотечение многих органов, которым страдает практически 40% больных людей. Смерть от цирроза печени часто возникает в результате кровотечения из варикозно расширенных вен в пищеводе или кишечном тракте.
При осложнении в виде асцита больные люди с трудом доживают до трех лет. Самым серьезным осложнением является печеночная кома, при которой практически в 100 % наблюдается смерть больного. При нем больной погибает, часто не преодолев порог выживаемости в один год.
Но медицине известны и такие случаи, когда больные при первой или второй стадии цирроза проживали до двадцати лет.
Если человек перенес вирусный гепатит, в результате которого возник цирроз, нужно незамедлительно приступать к лечению и укреплять свой иммунитет. К мерам лечения относятся следующее:
- отказ от вредных привычек;
- соблюдение диеты;
- медикаментозное лечение.
Также стоит регулярно проводить санаторно-курортное лечение, которое укрепляет иммунитет и избавляет от симптомов заболевания.
Эффективными процедурами являются такие:
- грязелечение;
- минеральные воды;
- хвойные ванны;
- физиотерапия.
Для того чтобы продлить годы жизни, нужно употреблять в пищу разные масла: льняное, масло расторопши. Не стоит заниматься самолечением, обо всех процедурах нужно советоваться с доктором. Нужно своевременно лечиться от других болезней, не допуская осложнений.
Люди, больные циррозом, не должны работать на предприятиях с химикатами, токсическими веществами. Также при циррозе печени не рекомендуется поднимать тяжести. Больной человек должен выбирать сидячую работу, которая исключают физическую нагрузку.
Для того, чтобы увеличить продолжительность жизни человека, нужно пить минеральную воду природного происхождения.
Не стоит забывать и о медикаментозном лечении, которое влияет на продолжительность жизни. Нужно пересмотреть не только свой режим питания, но и режим дня.
Больному нужно следить за состоянием своей кожи. Так, например, покраснение ладоней или появление звездочек должны стать тревожным сигналом для человека, которые говорят о развитии серьезных осложнений.
Для продления жизни в крайних случаях выполняется трансплантация печени, но и этот метод не дает гарантий, что человек проживет более длительный срок. Ведь цирроз может поражать не только печень, но и другие органы человека. К тому же донорский орган может отторгаться организмом реципиента.
Отзыв нашей читательницы Светланы Литвиновой
Недавно я прочитала статью, в которой рассказывается о «Leviron Duo» для лечения заболеваний печени. При помощи данного сиропа можно НАВСЕГДА вылечить печень в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку.
Изменения я заметила уже через неделю: постоянные боли, тяжесть и покалывания в печени мучившие меня до этого — отступили, а через 2 недели пропали совсем.
Улучшился настроение, снова появилось желание жить и радоваться жизни! Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
При правильно подобранном лечении и поддерживающей терапии можно продлить срок жизни на несколько лет.
Вам все еще кажется, что ВОССТАНОВИТЬ ПЕЧЕНЬ невозможно?
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с заболеваниями печени пока не на вашей стороне…
И вы уже думали о хирургическом вмешательстве и применении токсичных препаратов, которые рекламируют? Оно и понятно, ведь игнорирования болей и тяжести в печени, может привести к тяжелым последствиям. Тошнота и рвота, желтоватый или сероватый оттенок кожи, горечь во рту, потемнение цвета мочи и диарея… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Прочитайте историю Алевтины Третьяковой, о том как она не только справилась с болезнью печени, но и восстановила ее…. Читать статью >>
Дайте нам об этом знать — поставьте оценкуЗагрузка…
Цирроз печени — это смертельно опасное прогрессирующее заболевание, при котором функциональные клетки органа замещаются соединительной тканью. Вследствие этого нарушается структура печени и ее нормальное функционирование.
Наиболее распространенной причиной часто является чрезмерное употребление алкогольных напитков.
Также цирроз печени может развиться на фоне вирусных гепатитов, аутоиммунных заболеваний, токсического воздействия на орган, патологий желчного пузыря и прочее.
Клиническая картина цирроза печени зависит от степени повреждения клеток органа, стадии заболевания (компенсация или декомпенсация), интенсивности разрушающего процесса в печени.
В большинстве случаев цирроз печени проявляется следующими симптомами:
- болезненными ощущениями в области печени ноющего характера, усиливающиеся после приема пищи, обильного питья, физической активности;
- диспептическими явлениями — нарушением аппетита, тошнотой, рвотой, метеоризмом, диареей;
- повышением температуры;
- быстрой утомляемостью, снижением трудоспособности, бессонницей;
- желтушностью кожных покровов и склер;
- носовыми, десневыми, маточными кровотечениями при выраженном декомпенсированном циррозе, кровотечениями желудочно-кишечного тракта при портальном циррозе.
Как умирают от цирроза печени? Этот вопрос волнует многих больных данным заболеванием и их родственников. Рассмотрим наиболее распространенные причины смерти при циррозе печени:
- внутренние кровотечения, в частности, желудочно-кишечные являются наиболее частой причиной смертельного исхода — в 40% случаев.
- асцитический синдром, вследствие которого развивается перитонит.
- печеночная энцефалопатия. При резком возникновении энцефалопатии и гибели гепатоцитов прогноз чаще всего неблагоприятный. Если такой патологический процесс развивается медленно и проходит через все этапы, то прогноз, как правило, более благоприятный;
- нарушение биохимических показателей — концентрация альбумина ниже 2,5 мг %, уровень натрия не превышает 120 ммоль/л. При этом содержание ферментов печени особого значения не имеет.
Срок жизни при данной патологии определяют многие факторы, у некоторых больных он может составлять 10 и более лет, но в определенных случаях пациенты с таким диагнозом не живут и года. Течение заболевания и длительность жизни зависит от:
- степени компенсации функции печени;
- последствий заболевания;
- этиологии болезни;
- эффективности проводимой терапии;
- возраста, пола больного человека;
- биохимических показателей крови;
- сопутствующих нарушений.
Если болезнь выявлена вовремя (на стадии компенсации), прогноз цирроза печени благоприятный, при помощи адекватного лечения можно замедлить разрушающий процесс на начальном этапе развития.
Печень сможет функционировать в нормальном режиме, срок жизни более 50% больных в этом случае составляет 10 и более лет (в зависимости от сопутствующих заболеваний).
При субкомпенсированном циррозе около 40% пациентов живут 5 лет.
При циррозе печени в стадии декомпенсации продолжительность жизни наименьшая — 10-40% больных живут не более 3-х лет.
При субкомпенсированном и декомпенсированном циррозе печени в результате повышения кровяного давления в воротной вене развиваются тяжелые осложнения, исход которых часто летальный. При наличии таких осложнений прогноз патологии значительно ухудшается.
В случае развития асцита (нехарактерное скопление свободной жидкости в брюшной полости) показатель выживаемости очень низкий — только 25% пациентов живут 3 года.
Еще более серьезная ситуация при возникновении печеночной энцефалопатии, в случае развития такого осложнения срок жизни в большинстве случаев составляет 1 год.
Если цирроз печени алкогольной этиологии развился у женщин, прогноз крайне неблагоприятный, связано это с тем, что клетки женского организма более чувствительны к этанолу. Также, чем старше больной, тем быстрее наступает смерть, так как в преклонном возрасте защитные силы организма ослабевают и, кроме этого, имеются другие нарушения здоровья.
В некоторых случаях к смертельному исходу приводят разнообразные осложнения инфекционного характера, причиной которых является снижение иммунитета.
При несоблюдении назначений врача, отказе от проведения необходимых терапевтических мероприятий, несвоевременном обращении за медицинской помощью смерть может наступить очень быстро.
В то же время, если питаться часто и небольшими порциями, исключить употребление алкоголя, жирной, острой пищи, вести здоровый образ жизни и незамедлительно реагировать на малейшие изменения в организме можно продлить срок жизни и улучшить ее качество.
источник