– это экстренная хирургическая патология, которая проявляется воспалением в области аппендикса (червеобразный отросток слепого кишечника).
Острый аппендицит проявляется болями в животе, тошнотой и нарушением общего состояния. Требует немедленной операции по его удалению, поздняя диагностика грозит серьезными осложнениями вплоть до летального исхода.
Причины Острого аппендицита
Аппендикс является лимфоидным органом, в нем сосредоточено большое количество иммунных клеток, он помогает осуществлять иммунную защиту органов пищеварения. В среднем аппендикс имеет длину до 5-6см, толщину до 1 см. Отросток может располагаться как в классическом положении, отходя вниз от кишки в области правой подвздошной кости, так и лежать в других направлениях. Это важно в диагностике проявлений аппендицита.
Причин для воспаления аппендикса достаточно:
- закупорка его плотными каловыми массами
- закупорка плотными фрагментами пищи (косточки, семечки, плотные куски пищи)
- разрастание тканей
- увеличение лимфоидных зон, лимфоузлов с закупоркой просвета
- тромбоз сосудов
- проявления аллергии
- инфекции кишечника
- нахождение на жестких диетах, нерациональное питание
- наследственная предрасположенность, стрессы, вредные привычки
- переход инфекции с других органов (у женщин – с органов малого таза)
По длительности и остроте процесса выделяют острый и хронический аппендицит.
Острый аппендицит, исходя из стадии процесса и длительности течения разделяют на:
- катаральную стадию, она длится первые 6 часов
- флегмонозную стадию, она длится до конца первых суток
- гангренозную стадию, ее длительность до конца 3-х суток
- перфорация аппендикса и перитонит, характеризуется разрывом или расплавлением стенок и выходом содержимого в брюшную полость с формированием перитонита.
Симптомы Острого аппендицита
Заболевание имеет четкую стадийность и тяжесть его зависит от длительности воспаления, однако, определить ее может только хирург.
Для пациента важно выявление опасных симптомов, которые бы указывали на острый аппендицит. К ним относят:
Первые признаки аппендицита:
- боли в области желудка или подложечкой, вокруг пупка или разлитого характера
- боль постепенно на протяжении 3 часов перетекают в правый бок, в область подвздошной кости
- боли сильные, активизируются при вставании и ходьбе, лежа на левом боку
- в положении на правом боку боль уменьшается
Возникновение боли вечером или в ночь, реже в утренние часы
На фоне боли возникают тошнота и необильная, однократная рвота, могут быть понос или запоры.
На фоне боли постепенно повышается температура, ухудшается состояние, возникают вялость, блеск глаз, бледность, обложенность языка.
Даже при отсутствии всех описанных симптомов, кроме боли в животе, если она длится более 4-6 часов, необходима госпитализация и осмотр хирургом.
- Дети: быстрое нарастание проявлений. Температура тела чаще высокая. Рвота и диарея более ярко выражены. Раннее возвращение к режиму полноценной физической активности.
- Пожилые: стертость проявлений аппендицита может быть причиной несвоевременной диагностики и госпитализации.
- Беременные: диагностика затруднена, т.к. червеобразный отросток смещен беременной маткой вверх, что приводит к изменению типичного расположения болей, а расположение его за маткой – к снижению выраженности признаков раздражения брюшины. Внутриутробная гибель плода возникает в 2-8,5 % случаев.
Диагноз Острого аппендицита
Несмотря на все достижения медицины, не всегда легко поставить диагноз острого аппендицита.
- жалоб и типичного начала болезни
- данных осмотра и выявлении особых симптомов при прощупывании брюшной полости
- данных экспресс-анализов крови и мочи
- дополнительных инструментальных данных (УЗИ, рентген, диагностическая лапароскопия)
При типичном расположении червеобразного отростка обычно диагноз устанавливают быстро, а вот при его нетипичной локализации его необходимо отличать от:
- кишечной непроходимости
- язвы желудка и 12-перстной кишки
- дивертикулита
- холецистита и панкреатита
- острого воспаления придатков и апоплексии яичника у женщин
- пиелонефрита, почечной колики
Диагностикой должен заниматься только врач-хирург в приемном отделении хирургического стационара, для женщин и девочек обязательна консультация гинеколога.
Лечение Острого аппендицита
Для аппендицита крайне важно правильно оказать первую помощь, чтобы в дальнейшем не смазать клиническую картину и не затруднить диагноз.
При болях можно принять спазмолитики – но-шпу или папаверин, не более 2 таблеток, и только 1 раз. Далее необходимо обращение к хирургу или вызов неотложки.
- применение анальгина и его содержащих препаратов
- применение кеторола, нимесулида или НПВС (нурофен, индометацин)
- применение тепла на живот, грелок, компрессов
- применение слабительных, клизм, народных средств
- применение антибиотиков и кишечных антисептиков (нифуроксазид)
Сегодня единственным методом лечения острого аппендицита является операция по удалению аппендикса – аппендэктомия. Ее проводят двумя методами:
- классическая операция с разрезами
- лапароскопия с проколами брюшной стенки и удалением отростка манипуляторами при визуальном контроле
Операцию проводят в срочном порядке, после проведения в течение 1-2 часов экстренной предоперационной подготовки – анализов крови и мочи, осмотра и опроса больного с выявлением аллергии и проблем со здоровьем.
Операция проводится под общим наркозом, длится она от получаса до нескольких часов в зависимости от тяжести и осложнений.
В неосложненных случаях предпочтение отдают лапароскопии. После нее почти нет швов и восстановление идет быстрее. При подозрении на гангренозную форму и перфорацию могут применять классические и расширенные операции.
После операции первые сутки показан строгий постельный режим и легкое питание, постепенно режим расширяется. Швы снимают через неделю, выписка в пределах 5-10 дней.
Осложнения Острого аппендицита
Аппендицит – коварное заболевание, часто дающее серьезные осложнения. К ним относят:
- абсцессы в области аппендикса или в брюшной полости
- развитие гнойного перитонита, спаечных процессов
- формирование аппендикулярного инфильтрата с невозможностью удаления аппендикса без травмы соседних органов
Также могут развиваться воспаления в области сосудов, тромбозы вен, отходящих от аппендикса. Такие осложнения могут нарушать функции печении и даже вызвать летальный исход.
Профилактика Острого аппендицита
Методов специфической профилактики острого аппендицита не разработано. Необходимо правильное питание, рациональный режим и своевременное обращение за помощью к врачу при возникновении боли животе.
источник
Аппендицит (appendicitis; лат. appendix, appendicis придаток + — itis)
воспаление червеобразного отростка слепой кишки; одно из самых частых хирургических заболеваний органов брюшной полости.
Этиология и патогенез. В патологическом процессе, как правило, участвует смешанная микрофлора (кишечные палочки, стафилококки, стрептококки, энтерококки, анаэробы). Возбудители внедряются в стенку червеобразного отростка непосредственно из его просвета, т.е. энтерогенным путем. Этому способствует застой содержимого в отростке, вызываемый различными причинами (перегибом отростка, наличием в его просвете каловых камней, инородных тел, густого содержимого, гиперплазией лимфоидной ткани слизистой оболочки отростка). При этом повышается внутрипросветное давление и возникает стаз в сосудах стенки отростка, что приводит к усиленному размножению бактерий в его просвете и снижению сопротивляемости слизистой оболочки к проникновению возбудителей инфекции. Существенную роль играют также предрасполагающие факторы, например характер питания и положение отростка. Обильное употребление мясной пищи повышает склонность к запорам, изменяет характер кишечного содержимого, а скопление в нем избыточного количества конечных продуктов распада белка является благоприятной средой для размножения микроорганизмов.
Патологическая анатомия. Различают острый и хронический А. Морфологическими формами острого А. являются простой и деструктивный (флегмонозный, апостематозный, флегмонозно-язвенный, гангренозный). При простом А. в течение первых часов от начала приступа в дистальном отделе отростка появляются признаки расстройства крово- и лимфообращения, отек, кровоизлияния; в последующие часы — конусовидные фокусы экссудативного гнойного воспаления слизистой оболочки (первичные аффекты). На вершине такого фокуса, обращенной в просвет отростка, отмечаются поверхностные дефекты эпителия. Отросток становится набухшим, а его серозная оболочка полнокровной и тусклой. Эти изменения могут быть обратимыми. При их прогрессировании возникает острый деструктивный аппендицит.
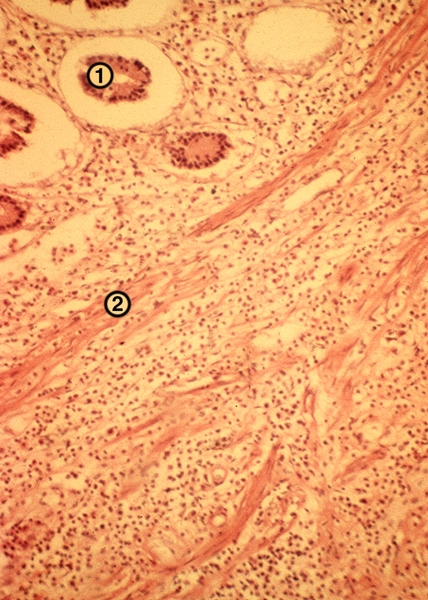
К концу первых суток лейкоцитарный инфильтрат распространяется на все слои стенки отростка — развивается флегмонозный А. (рис. 1). Стенка утолщена, из просвета выделяется гной; брыжеечка отростка отечна, гиперемирована. Если на фоне диффузного гнойного воспаления отростка появляются множественные мелкие абсцессы, говорят об апостематозном А. Если к флегмонозному А. присоединяется изъязвление слизистой оболочки — о флегмонозно-язвенном А. Прогрессирование гнойно-деструктивных изменений отростка ведет к гангренозному А. Переход гнойного процесса с червеобразного отростка на окружающие ткани обозначают термином периаппендицит, а на его брыжеечку — мезентериолит. Осложнения острого А. связаны с деструкцией отростка и последующим распространением гноя. Перфорация стенки отростка, нередко наблюдаемая при флегмонозно-язвенном А., ведет к развитию отграниченного или разлитого перитонита.
Хронический А. развивается после перенесенного острого и характеризуется склеротическими и атрофическими процессами, на фоне которых могут возникать воспалительно-деструктивные изменения. Обычно воспаление и деструкция сменяются разрастанием грануляционной ткани в стенке и просвете отростка, между серозной оболочкой которого и окружающими тканями образуются спайки. Иногда в просвете накапливается серозная жидкость, и отросток превращается в кисту.
Острый аппендицит. Типичная клиническая картина острого А. характеризуется приступом боли в правой подвздошной области, выраженной местной и общей реакцией организма. Как правило, боли при остром А. начинаются внезапно. В начале приступа они нередко локализуются в эпигастральной области, в области пупка или по всему животу, а через несколько часов (иногда через 1—2 сут.) — в правой подвздошной области. Чаще боли носят постоянный характер, никуда не иррадиируют, но усиливаются при покашливании. Боль в животе не дает больному уснуть, но интенсивность ее обычно невелика; характерно уменьшение болей в положении на правом боку. В первые часы заболевания могут возникать тошнота и рвота. Стул и газы часто задерживаются. Значительно реже наблюдаются жидкие испражнения (преимущественно при тяжелой интоксикации). Температура тела повышается до 37,5—38°, реже остается нормальной. Пульс в первые сутки от начала заболевания учащается до 90—100 ударов в 1 мин, АД не изменяется и только при тяжелой интоксикации несколько снижается. Язык вначале слегка обложен и влажен, но скоро становится сухим. При осмотре живота часто определяют отставание при дыхании нижних отделов брюшной стенки. Пальпацию живота следует проводить осторожно, начиная с левой его половины. При этом в правой подвздошной области, как правило, отмечается резкая болезненность, сочетающаяся с защитным напряжением мышц брюшной стенки на ограниченном участке. У большинства больных легкое постукивание пальцами в различных участках брюшной стенки помогает быстро установить место наибольшей болезненности.
В течении острого А. выделяют ранние и поздние периоды заболевания. В зависимости от времени, прошедшего с начала болезни, различают: острый А. в первые 2—3 сут. (может сопровождаться явлениями местного перитонита); острый А. с явлениями общего перитонита (в большинстве случаев развивается начиная с 3-х суток заболевания, но при перфорации или гангрене отростка возникает и раньше); острый А., осложнившийся образованием аппендикулярного инфильтрата. В начальном периоде острого А. воспалительный процесс, как правило ограничен только самим отростком. В благоприятных случаях приступ может закончиться на 2—3-й сутки: температура тела нормализуется, боли в животе исчезают, остается умеренная болезненность при глубокой пальпации в правой подвздошной области, восстанавливается аппетит. Однако и при стихающем приступе острого А. больной должен находиться в стационаре под наблюдением хирурга.
Иногда на 3—4-е сутки от начала острого А. может образоваться аппендикулярный инфильтрат. Он формируется при отграничении воспалительного процесса припаявшимися петлями кишечника, большим сальником и париетальной брюшиной. Ко времени образования инфильтрата состояние больного несколько улучшается, температура тела снижается до субфебрильной. Боли в животе нерезкие, тянущие и локализуются преимущественно в правой подвздошной области, где при пальпации определяется мало смещаемое и болезненное опухолевидное образование с нечеткими контурами. В остальных отделах живот умеренно вздут, но брюшная стенка мягкая и безболезненная. Отмечается умеренный лейкоцитоз со сдвигом лейкоцитарной формулы крови влево. Через несколько дней образование, пальпируемое в брюшной полости, становится плотным, с хорошо очерченными границами. Через 3—4 недели пальпировать инфильтрат все труднее, а затем он не определяется. К этому времени нормализуются температура тела и показатели формулы крови, живот при пальпации становится безболезненным. Полное рассасывание аппендикулярного инфильтрата происходит обычно в течение 4—6 нед. В случае абсцедирования инфильтрата общее состояние больного ухудшается, температура тела приобретает гектический характер, резко возрастает количество лейкоцитов в крови, отмечается сдвиг лейкоцитарной формулы влево. Инфильтрат увеличивается в размерах, становится резко болезненным, в глубине его появляется размягчение. Все это свидетельствует о формировании аппендикулярного абсцесса, который может прорваться в брюшную полость и вызвать развитие общего гнойного перитонита. Иногда наступает расплавление стенки слепой кишки и абсцесс опорожняется в ее просвет; при этом у больного отмечаются жидкие, повонные испражнения, после чего резко снижается температура тела, исчезают боли в животе и общая интоксикация организма. Течение А. может осложниться формированием абсцессов различной локализации (поддиафрагмальный, тазовый, межпетлевые). Реже возникает тромбофлебит тазовых или подвздошных вен, что может быть причиной тромбоэмболии легочных артерий (Тромбоэмболия лёгочных артерий). Тромбофлебит вен брыжеечки отростка может распространяться на более крупные ветви системы воротной вены, приводя к тяжелому осложнению — Пилефлебиту.
Однако далеко не всегда симптоматика и течение острого А. являются столь характерными. Особенно своеобразной может быть клиническая картина заболевания у детей, лиц пожилого и старческого возраста, а также при атипичном расположении червеобразного отростка.
Клиническое течение острого А. у детей, особенно первых лет жизни, более тяжелое, чем у взрослых, а диагностика его значительно сложнее, что обусловлено анатомо-физиологическими особенностями развития ребенка. Симптоматика острого А. у детей очень разнообразна и во многом зависит от реактивности организма, анатомического положения червеобразного отростка и возраста ребенка Острый А. наблюдается у детей всех возрастов, включая новорожденных. Однако в грудном возрасте он возникает редко; в дальнейшем частота его постепенно увеличивается. У детей первых лет жизни в клинической картине острого А. преобладают общие симптомы, присущие многим заболеваниям этого возраста: высокая температура тела, многократная рвота, нарушение функции кишечника. Если у детей старшего возраста ведущее значение имеют жалобы на боли в правой подвздошной области, то у детей раннего возраста судить об их наличии можно лишь по ряду косвенных признаков. Наиболее важным из них является изменение поведения ребенка. Он становится вялым, капризным, малоконтактным, нарушается сон. Беспокойное поведение ребенка следует связывать с нарастанием боли. Довольно постоянным симптомом является рвота, преимущественно многократная. Температура тела часто достигает 38—39°. Почти в 15% случаев (в основном при осложненных формах А.) отмечаются жидкие испражнения. Характерен высокий лейкоцитоз (до 20000—30000).
У детей первых лет жизни возбуждение и беспокойство при осмотре мешают отличить активное мышечное напряжение от пассивного и выявить локальную болезненность. Важную роль при этом играют контакт с ребенком и методика пальпации передней брюшной стенки. Живот необходимо обследовать не спеша, мягкими движениями, теплой рукой, вначале едва касаясь брюшной стенки, затем постепенно увеличивая давление. Пальпацию начинают с левой подвздошной области, переходя к правой по ходу толстой кишки. Для выявления местных симптомов применяют специальные методы обследования — одновременную сравнительную пальпацию в обеих подвздошных областях, глубокую пальпацию на вдохе и др. Эффективен осмотр беспокойных детей в состоянии естественного или медикаментозного сна, во время которого легко выявляют пассивное мышечное напряжение и локальную болезненность, симптом Блюмберга — Щеткина, поскольку исчезает двигательное возбуждение, снимаются психоэмоциональные реакции и активное напряжение мышц.
У лиц старше 60 лет клинические проявления) строго А. обычно мало выражены. С самого начала заболевание у них может протекать ареактивно, даже при выраженной деструкции отростка. Больные, как правило, жалуются лишь на незначительную боль в гипогастрии. Температура тела остается нормальной или повышается незначительно, частота пульса не нарастает (в пределах 90 ударов в 1 мин). Напряжение мышц живота в правой подвздошной области выражено слабо, а боль при глубокой пальпации незначительна. Даже лейкоцитоз чаще бывает небольшим, однако отмечается резкий сдвиг лейкоцитарной формулы влево. Клиническая картина заболевания бывает настолько стертой, что часто больные обращаются к врачу, когда в брюшной полости отчетливо определяется инфильтрат. У людей пожилого возраста инфильтрат может не рассасываться иногда в течение 2—3 мес., что дает основание заподозрить опухоль слепой кишки, и вопрос о характере заболевания в таких случаях может быть решен с помощью ирригоскопии (Ирригоскопия) или колоноскопии (Колоноскопия).
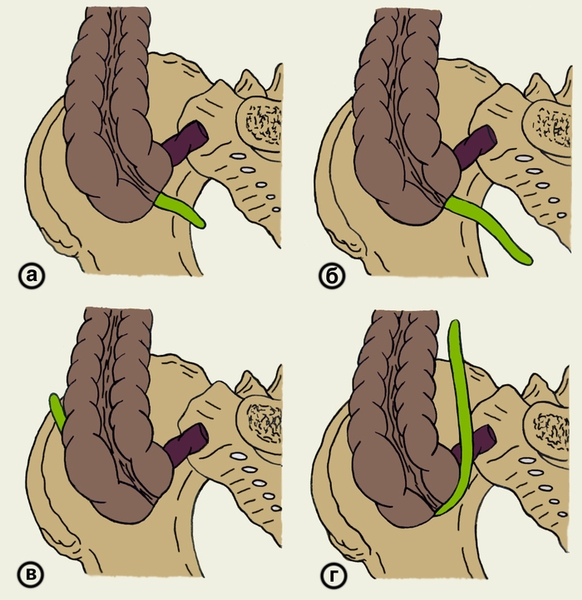
Клиническая картина острого А. может в значительной степени зависеть от положения червеобразного отростка. Чаще всего он располагается в правой подвздошной ямке, однако при подвижной слепой кишке может находиться и в других отделах, в частности под печенью, в малом тазу и левой подвздошной области. По отношению к слепой кишке различают следующие основные варианты положения червеобразного отростка (рис. 2): нисходящее (тазовое) — отросток располагается книзу от слепой кишки и может спускаться в полость малого таза; восходящее — конец отростка повернут кверху, а сам он лежит либо впереди (переднее положение), либо позади слепой кишки (ретроцекальное положение); медиальное — кнутри от слепой кишки.
Отличительные особенности острого А. наиболее выражены при ретроцекальном положении отростка. В этих случаях интенсивная боль и болезненность в правой поясничной области заставляют подозревать развитие забрюшинной флегмоны или абсцесса рядом с правой почкой или восходящей кишкой. Состояние больных, вполне удовлетворительное в самом начале заболевания, быстро ухудшается и становится тяжелым уже к исходу первых суток: температура тела повышается до 38—39°, пульс учащается до 100 ударов в 1 мин, появляется озноб. Даже при деструктивном ретроцекальном аппендиците живот остается мягким, малоболезненным при пальпации. В связи с этим нередко диагноз ставят несвоевременно, и больной с опозданием попадает в стационар. Заподозрить острый ретроцекальный А. можно при наличии положительного симптома Пастернацкого справа, особенно при уменьшении болей при сгибании правой ноги в тазобедренном и коленном суставах. Попытка выпрямить и поднять правую ногу, как правило, приводит к усилению болей в правой поясничной области. Нередко при остром ретроцекальном А. в моче обнаруживают эритроциты, зернистые и гиалиновые цилиндры.
Своеобразно протекает острый А. у беременных, начиная с 5-го месяца беременности, что обусловлено смещением слепой кишки увеличенной маткой кверху, а также изменением реактивности организма. В связи с этим боли локализуются значительно выше, а напряжение мышц и другие симптомы острого А. могут быть выражены слабо.
Диагноз. Частым симптомом острого А. является усиление болей в правой подвздошной области в положении на левом боку (симптом Ситковского), что объясняется смещением отростка и слепой кишки влево и натяжением фиксирующей их брюшины. Такова же природа и другого частого признака острого А. — симптома Бартомье — Михельсона, характеризующегося резким усилением болезненности при пальпации в правой подвздошной области в положении на левом боку. Определенное диагностическое значение имеет симптом Ровсинга — усиление болей в области слепой кишки при толчкообразном надавливании на переднюю брюшную стенку в левой подвздошной области. Важную роль в диагностике острого А. играет симптом Блюмберга — Щеткина, который заключается в усилении болей в животе при быстром отнятии пальпирующей руки от брюшной стенки после легкого надавливания. При деструктивных формах острого А. этот симптом появляется в правой подвздошной области уже в начале заболевания, а по мере распространения воспаления по брюшине и развития перитонита обнаруживается и в других отделах живота. Описано также множество других симптомов острого А., имеющих относительное диагностическое значение. При диагностике острого А. нельзя ограничиваться только исследованием живота. Необходимо выявить наличие симптома Пастернацкого (возникновение болей в области почек при поколачивании в поясничной области), характерного для некоторых острых урологических заболеваний и не выявляемого обычно при остром А., обследовать органы грудной клетки, чтобы исключить заболевания легких и сердца. Обязательно производят пальцевое исследование прямой кишки (при наличии экссудата в полости малого таза определяют нависание и болезненность ее передней стенки), а у женщин — также и влагалищное исследование, при котором в случае А. выявляют выпячивание и болезненность правого свода и задней стенки влагалища.
При остром А. в крови обычно обнаруживают умеренный лейкоцитоз (до 9000—12000) и сдвиг лейкоцитарной формулы влево. В сомнительных случаях необходимо повторное (через 3—4 ч) исследование крови. В начале приступа острого аппендицита СОЭ остается нормальной, а в последующие дни она может возрастать. При типичной клинической картине острого А. тщательно собранный анамнез, внимательное исследование больного позволяют поставить правильный диагноз. Сомнения могут возникнуть, когда проявления заболевания выражены недостаточно ясно. Однако никогда не следует добиваться установления правильного диагноза путем длительного наблюдения за больным. Малейшего предположения о существовании острого А. достаточно для направления больного в хирургическое отделение.
Острый А. дифференцируют с заболеваниями органов брюшной полости и грудной клетки. Дифференциальный диагноз острого А. и правосторонней почечной колики в типичных случаях не представляет больших затруднений. При правосторонней почечной колике наблюдаются характерная иррадиация болей во внутреннюю поверхность правого бедра, дизурические расстройства, а в моче, как правило, появляются неизмененные эритроциты.
Дифференциальный диагноз проводят также с острых холециститом и панкреатитом, перфоративной язвой желудка и двенадцатиперстной кишки, острой кишечной непроходимостью, пищевой токсикоинфекцией, правосторонней пневмонией, острым инфарктом миокарда. В диагностически неясных ситуациях необходимо использовать дополнительные методы исследования (исследование крови на амилазу, обзорное рентгенологическое исследование органов грудной и брюшной полости, электрокардиографию, лапароскопию и др.). Тщательный сбор анамнеза, оценка и анализ всех клинических данных, результатов лабораторных и инструментальных исследований позволяют поставить правильный диагноз.
У женщин часто приходится отличать острый А. от воспаления придатков матки, внематочной беременности, апоплексии яичника. При воспалении придатков наиболее интенсивные боли локализуются в нижней части живота, отдают в крестец и возникают часто вскоре после менструации. Правильный диагноз у большинства больных удается установить на основании данных влагалищного исследования.
Дифференциальный диагноз острого А. у детей младшего возраста проводят с острыми респираторными инфекциями, отитом, пневмонией, копростазом, урологическими и желудочно-кишечными заболеваниями, детскими инфекциями и др. У детей старшего возраста острый А. дифференцируют в первую очередь с заболеваниями желудочно-кишечного тракта, желчевыделительной и мочевыделительной систем, у девочек также с заболеваниями внутренних половых органов.
Хронический аппендицит. В отличие от острого А., имеющего в большинстве случаев яркую клиническую картину, хронический А. чаще всего проявляется периодически усиливающимися тупыми болями в правой половине живота. Больных беспокоят упорные запоры, иногда сменяющиеся поносами. Для хронического А. характерна локализованная болезненность в определенных точках передней брюшной стенки: в точке Мак-Бернея — на границе наружной и средней трети линии, мысленно проведенной от правой верхней передней подвздошной оси и к пупку; в точке Ланца — на границе правой и средней трети линии, соединяющей правую и левую верхние передние подвздошные ости; в точке Кюммелля — на 1—2 см ниже и вправо от пупка.
Для диагностики хронического А. обычно применяют контрастное рентгенологическое исследование отростка, слепой кишки и терминальной петли подвздошной кишки. Используют как пероральный способ, при котором бариевую массу дают дважды (за 14 и 6 ч до исследования), так и контрастную клизму. Рентгенологическими признаками хронического А. являются необычное положение отростка, фиксация его спайками, длительная (до 2—3 сут.) задержка бариевой массы в отростке, наличие конкрементов в проекции отростка, деформация слепой кишки. При подозрении на хронический А. необходимо провести колоноскопию для исключения новообразования слепой кишки.
Диагноз хронический А. нередко ставят методом исключения, путем тщательного обследования больного в целях исключения заболеваний желудка и двенадцатиперстной кишки, желчного пузыря и желчных протоков, толстой кишки, правой почки и мочеточника, внутренних половых органов у женщин, т.к. многие из заболеваний этих органов можно принять за хронический А. При этом нельзя руководствоваться каким-либо одним клиническим симптомом: только тщательный анализ всех клинических данных и результатов специальных исследований позволяют поставить диагноз хронический А.
Лечение А. хирургическое. Общепринятой тактикой лечения острого А. является ранняя операция. На догоспитальном этапе помощь больному острым А. ограничивается назначением постельного режима, запрещением приема пищи и жидкости. Применение слабительных средств и грелок крайне опасно, т.к. это может способствовать развитию перитонита. Категорически запрещено также назначение анальгетических препаратов, в т.ч. наркотических анальгетиков, до окончательного решения вопроса об операции. Транспортировать больного в стационар следует только в положении лежа.
При установлении диагноза острого А. требуется немедленная операция независимо от того, сколько времени прошло от начала заболевания. Исключение составляют случаи с резко отграниченным плотным инфильтратом. Таким больным назначают строгий постельный режим, щадящую диету, антибиотики широкого спектра действия, местно (в первые дни) применяют холод на правую подвздошную область, а затем переходят к тепловым процедурам, благодаря чему нередко удается добиться обратного развития симптомов с полным исчезновением инфильтрата. Увеличение размеров инфильтрата, ухудшение состояния больного на фоне проводимого консервативного лечения свидетельствуют о развитии абсцесса, что заставляет прибегнуть к неотложному оперативному вмешательству — вскрытию и дренированию гнойника. Вскрытие аппендикулярного абсцесса производят по возможности внебрюшинным доступом, а также через переднюю стенку прямой кишки или задний свод влагалища.
Больным острым А. без признаков перитонита хирургическое лечение проводят немедленно, без какой-либо подготовки. При наличии разлитого перитонита операцию выполняют после предоперационной подготовки (см. Предоперационный период). Молодым худощавым пациентам при отсутствии признаков перитонита операционное вмешательство может быть произведено под местной анестезией. В остальных случаях, а также детям раннего возраста и беспокойным больным показана общая анестезия.
Операция при остром А. в большинстве случаев заключается в удалении червеобразного отростка (аппендэктомия). При распространенных формах перитонита (диффузном и разлитом) необходима срединная лапаротомия, что позволяет провести тщательную санацию и дренирование всех отделов брюшной полости.
При хроническом А. оперативное лечение, заключающееся также в аппендэктомии, показано при его упорном болевом синдроме, лишающем больного трудоспособности. При менее выраженной симптоматике проводят консервативное лечение (борьба с запорами, спазмолитические препараты, физиотерапевтические процедуры и др.).
В послеоперационном периоде возможно образование абсцессов в различных отделах брюшной полости, обычно обусловленных недостаточно тщательным удалением экссудата во время операции. При неполноценном лигировании брыжеечных сосудов удаленного отростка в раннем послеоперационном периоде может развиться кровотечение в брюшную полость. Поэтому необходимы тщательное наблюдение за оперированными больными, своевременное выявление и лечение осложнений. При неосложненном послеоперационном периоде больной может быть выписан из стационара на 7—9-е сутки после аппендэктомии.
В ряде случаев (молодой возраст больного, неосложненный характер заболевания, нормальная температура тела и анализ крови) больной может быть выписан на поликлиническое лечение уже на 4—5-й день. Оптимальным в такой ситуации является ежедневный осмотр больного на дому врачом поликлиники или хирургического отделения (так называемый стационар на дому), который и снимает швы с операционной раны на 7—8-й день после операции. После этого больной, как правило, сам посещает хирурга поликлиники. При амбулаторном лечении могут возникать различные осложнения. Наиболее частым из них является воспалительный инфильтрат в области раны, в который могут быть вовлечены как брюшная стенка, так и прилегающая часть брюшной полости. Характерной особенностью такого инфильтрата является его склонность к абсцедированию. Появляются резкие, усиливающиеся при движении боли в области операционной раны, где пальпируется резко болезненный инфильтрат, отмечаются высокая температура тела, лейкоцитоз и сдвиг лейкоцитарной формулы крови влево. Больной нуждается в экстренной повторной госпитализации в хирургическое отделение. При отсутствии эффекта от консервативных мероприятий (лед, антибиотики, физиотерапевтическое лечение) и появлении признаков абсцедирования производят вскрытие гнойника. Реже после выписки больного из хирургического отделения встречаются воспалительные инфильтраты и абсцессы других локализаций (межкишечный, дугласова пространства), а также спаечная Непроходимость кишечника. Такие больные также должны быть экстренно госпитализированы.
Прогноз при своевременной операции по поводу острого А. благоприятный. Основной причиной летальности при остром А. является развитие осложнений вследствие запоздалой госпитализации и несвоевременного выполнения оперативного вмешательства. Среди больных с острым А., оперированных в первые сутки от начала заболевания, летальность в 5—10 раз ниже, чем среди поступивших в стационар в более поздние сроки.
Трудоспособность при отсутствии осложнений у больных молодого и среднего возраста восстанавливается обычно спустя 3—4 нед. В пожилом возрасте, а также у больных, занимающихся тяжелым физическим трудом, трудоспособность после операции восстанавливается обычно не ранее чем через 6—8 недель. После операции по поводу осложненного острого А. срок нетрудоспособности варьирует в зависимости от тяжести осложнений и особенностей течения послеоперационного периода.
При хроническом А. у части больных, несмотря на аппендэктомию, болевой синдром может сохраниться.
Библиогр.: Дробни Ш. Хирургия кишечника, пер. с венгер., с. 146, Будапешт, 1983; Исаков Ю.Ф., Степанов Э.А. и Дронов А.Ф. Острый аппендицит в детском возрасте, М., 1980, библиогр.; Калитиевский П.Ф. Болезни червеобразного отростка, М., 1970; Клиническая рентгенорадиология, под ред. Г.А. Зедгенидзе, т. 2, с. 206, М., 1983; Колесов В.И. Клиника и лечение острого аппендицита, Л., 1972, библиогр.; Литтманн И. Брюшная хирургия, пер. с венгер., с. 505, Будапешт, 1970; Ошибки, опасности и осложнения в хирургии, под ред. И.И. Блинова и Б.М. Хромова, с. 391, Л., 1972; Струков А.И. и Серов В.В. Патологическая анатомия, с. 370, М., 1985; Тошовский В. Аппендицит у детей, пер. с чешск., с. 208, М., 1988; Щербатенко М.К. и Берсенева Э.А. Неотложная рентгенодиагностика острых заболеваний и повреждений органов брюшной полости, с. 177, М., 1977.
Рис. 1. Микропрепарат стенки червеобразного отростка при флегмонозном аппендиците: 1 — слизистая оболочка отростка, 2 — мышечная его оболочка, пронизанные густыми лейкоцитарными инфильтратами. Окраска гематоксилином и эозином; х 80.
Рис. 2. Варианты положения червеобразного отростка: а — медиальное положение; б — нисходящее (тазовое положение); в — восходящее (ретроцекальное) положение; г — восходящее (переднее) положение.
воспаление червеобразного отростка слепой кишки (аппендикса). Возникает вследствие изменения состояния стенки червеобразного отростка и внедрения в нее микроорганизмов, населяющих кишечник человека, что приводит к гнойному воспалению сначала слизистой (внутренней) оболочки отростка, а потом и всех слоев его стенки. Предрасполагающими факторами являются задержка содержимого в отростке, образование в его просвете каловых камней, перегибы отростка, запоры, глистные инвазии, усиление гнилостного брожения в кишечнике. Заболеванию подвержены люди всех возрастов.
Аппендицит может быть острым и хроническим. Чаще встречается острый аппендицит. Он начинается внезапно, с болей в подложечной области или около пупка, тошноты, однократной рвоты. Через несколько часов боли перемещаются в правую нижнюю четверть живота, где расположена слепая кишка. Боли, вначале ноющие постоянные, постепенно усиливаются, особенно при ходьбе, кашле, при попытке лечь на левый бок. Иногда отмечаются умеренный понос или задержка стула. Ухудшается общее самочувствие, появляется ощущение сухости во рту, температура тела повышается до 37°—38°. У пожилых людей эти явления могут быть выражены слабо, несмотря на тяжелое течение и запущенную форму заболевания. У детей А. нередко протекает тяжело, а диагностика его еще более затруднена.
Если воспалительный процесс ограничивается слизистой оболочкой, такой А. называют катаральным. Иногда приступ на этом может прекратиться. Однако чаще воспаление охватывает всю стенку червеобразного отростка, вызывая ее гнойное расплавление (флегмонозный А.), вплоть до полного разрушения, в результате чего гной и кишечное содержимое попадают в брюшную полость (прободной, или перфоративный. А.). Тромбоз (закупорка сгустком крови) питающих отросток сосудов приводит к нарушению кровообращения и его омертвению (гангренозный А.). Гнойное воспаление, прободение и гангрена аппендикса ведут к развитию гнойного воспаления брюшины — перитониту, что грозит самыми тяжелыми последствиями. Поэтому при любой форме острого А. необходимо как можно скорее произвести операцию: чем раньше от начала приступа она сделана, тем надежнее предупреждение опасных осложнений заболевания.
При малейшем подозрении на острый А. больного следует без промедления доставить в хирургическое отделение. До прихода врача больного надо уложить в постель, положить на живот пузырь со льдом или холодной водой. Запрещается прием пищи и жидкости. Категорически нельзя применять слабительные средства, грелки, клизмы, т.к. это может способствовать прободению отростка и развитию перитонита. Нельзя до установления диагноза применять и болеутоляющие препараты. Главная причина неблагоприятных исходов острого А. — запоздалое обращение за медицинской помощью. Поэтому при любых острых болях в животе следует немедленно обратиться к врачу. Лечение острого А. хирургическое и состоит в удалении червеобразного отростка слепой кишки — аппендэктомии.
Хронический А. встречается редко. Он проявляется периодическими нерезкими болями в правой половине живота. Хронический А. необходимо отличать от гинекологических заболеваний, заболеваний почек, кишечника, печени, глистных инвазий, что возможно только при тщательном обследовании в стационаре.
У человека, перенесшего приступ острого А. и почему-либо не прооперированного, остаются изменения в отростке, способствующие рецидивам заболевания, все более тяжелым и опасным. Страдающим хроническим рецидивирующим А. постоянно угрожает опасность развития острого воспаления, причем в самых неблагоприятных жизненных ситуациях, когда хирургическая помощь может запоздать. Такие больные должны оперироваться в плановом порядке, после предварительного обследования.
Аппендицит (appendicitis; анат. appendix vermiformis червеобразный отросток + -ит; син.: вермикулит, эпитифлит)
воспаление червеобразного отростка слепой кишки.
Аппендицит гангренозный (a. gangraenosa) — А., характеризующийся некрозом всех слоев стенки аппендикса на всем ее протяжении или на ограниченном участке.
Аппендицит грыжевой (a. hernialis) — А. в случае вхождения аппендикса в грыжевой мешок при грыжах брюшной стенки.
Аппендицит деструктивный (a. destructiva) — А., характеризующийся разрушением тканей аппендикса за счет их гнойного расплавления или некроза и гнилостного распада.
Аппендицит катаральный (a. catarrhalis) — острый А., протекающий без разрушения тканей аппендикса.
Аппендицит острый (a. acuta) — A., проявляющийся приступом острых болей в животе с признаками раздражения брюшины и нарушения общего состояния организма.
Аппендицит перфоративный (a. perforativa) — деструктивный А., при котором разрушение тканей стенки аппендикса приводит к ее прободению.
Аппендицит ретроцекальный (a. retrocaecalis) — А. при локализации аппендикса позади слепой кишки, частично или полностью в забрюшинной клетчатке.
Аппендицит рецидивирующий (a. recidiva) — повторный приступ острого А., возникший после продолжительного периода, в течение которого болезненные явления отсутствовали либо наблюдались только признаки хронического А.
Аппендицит склерозирующий (a. sclerosans) — А., характеризующийся обширными рубцовыми изменениями стенки аппендикса, приводящими к облитерации или обтурации его полости.
Аппендицит фибропластический (a. fibroplastica) — А., характеризующийся разрастанием соединительной ткани в субмукозном и субсерозном слоях стенки аппендикса.
Аппендицит флегмонозно-язвенный (a. ulcerophlegmonosa) — А., характеризующийся изъязвлением слизистой оболочки и распространением воспалительного процесса в подлежащих слоях стенки аппендикса с их гнойным расплавлением.
Аппендицит хронический (a. chronica) — А., протекающий в виде продуктивного воспаления межуточной ткани, главным образом вокруг интрамуральных сосудов червеобразного отростка; клинически проявляется нерезкими постоянными или коликообразными болями; возникает как следствие перенесенного острого А., а иногда без него.
источник
Аппендицит, в частности острая форма его течения, является наиболее распространенной хирургической патологией, в большинстве случаев требующей срочного оперативного лечения. Впервые симптомы воспаления червеобразного отростка слепой кишки, именуемого аппендиксом, были описаны в 16 веке. Но врачи тех времен не имели возможности дифференцировать заболевание с воспалительным процессом, протекающим в тканях самой слепой кишки.
Выделить воспаление в аппендиксе удалось только в 19 веке. Сам термин «аппендицит» появился в 1886 году. Оценив клиническую картину воспалительного процесса, ученые тех времен уже определили, что наиболее эффективным методом его лечения является хирургическое удаление червеобразного отростка слепой кишки.
По статистике наиболее подверженными развитию воспалительного процесса в тканях аппендикса являются люди, возрастом до 33 лет. Но, не смотря на это, острый аппендицит может диагностироваться у пациентов любого возраста. В прогрессивных странах частота развития данной хирургической патологии составляет примерно 7-12%. Интересно, что, к примеру, в Азии или Африке приступы аппендицита у местного населения случаются крайне редко.
Мужчины менее подвержены развитию воспаления в тканях отростка слепой кишки. Течение болезни у представителей мужского и женского пола практически не отличается. Основное отличие проявлений аппендицита у мужчин и женщин заключается в наличии специфичных симптомов болезни, характерных для представителей каждого из полов. Так, аппендицит у мужчин помимо стандартных диагностических процедур может быть подтвержден посредством определения:
- симптома Хорна, заключающегося в появлении резкой боли при легком надавливании на мошонку;
- симптома Ларока, при котором с пальпацией или без нее наблюдается подтягивание правого яичка вверх;
- и, наконец, симптома Бриттена – подтягивание правого яичка и мышечное напряжение при надавливании на точку в правой подвздошной области с наибольшим проявлением болей, и опускание яичка при ослаблении давления пальцев.
Кроме того, болезненные ощущения при аппендиците у мужчин могут проявляться в области лобка и даже полового члена при условии, если отросток слепой кишки смещен в район таза.
Вероятность развития острого аппендицита у женщин намного выше, нежели у мужчин. Обусловлено это особенностями строения женского организма. Ежемесячно в организме половозрелой женщины происходят процессы, когда органы малого таза получают интенсивное кровоснабжение. Это вызывает раздражение слизистой оболочки кишечника, и аппендикса в том числе. Приступ аппендицита у женщин, как и мужчин, можно спутать со многими заболеваниями, например, почечной коликой, острым холециститом, правосторонним пиелонефритом, кишечной непроходимостью и т.д. Но, кроме того, симптомы аппендицита, протекающего в острой форме у женщин, характеризуются определенным сходством с признаками внематочной беременности.
Существует достаточно большая вероятность развития аппендицита на любом сроке беременности. При таком заболевании, как аппендицит, симптомы у беременных могут выражаться не ярко. Особую сложность представляет дифференциация острого воспалительного процесса с симптомами других процессов, которые могут происходить при беременности. Так, боль в животе, рвота или тошнота у женщин, вынашивающих малыша, не могут четко указывать на развитие приступа острого аппендицита.
Уже на 4-5-ом месяце беременности врачу сложно прощупать живот пациентки. Боль при аппендиците у беременных также имеет проявления, отличные от классической клинической картины аппендицита, поскольку увеличение матки в размерах приводит к смещению органов малого таза и аппендикса в том числе. Лечение аппендицита у женщин в таком положении, как и у других пациентов, проводится посредством оперативного вмешательства.
Основу тканей аппендикса составляют лимфоидные узелки. Их формирование начинается примерно со второй недели жизни младенца. Теоретически аппендицит у детей может случиться и в таком возрасте, но причины развития воспаления в подобном случае будут совершенно иными, нежели у взрослых. Примечательно, что ранее аппендикс считали рудиментом, и удаляли его даже у новорожденных детей во избежание развития воспалительного процесса. Но благодаря многочисленным исследованиям и наблюдениям за пациентами, которым был удален червеобразный отросток слепой кишки, специалисты пришли к выводу, что аппендикс играет огромную роль в функционировании иммунной системы человека, и при его иссечении функции последней значительно снижаются.
Основная сложность диагностики острого аппендицита у детей заключается в том, что ребенок не может указать, где именно у него болит, каков характер болезненных ощущений и т.д. Расположение аппендикса у детей несколько отличается от его локализации в организме взрослого человека. Боль при аппендиците в возрасте до трех лет может концентрироваться в области пупка. Родителей должно насторожить беспокойное поведение малыша, плаксивость, вялость и постоянное желание свернуться в позе «эмбриона», лежа на правом боку. Только своевременное обращение к врачу позволит сохранить здоровье и порой даже жизнь малышу при приступе острого аппендицита.
У детей, достигших трехлетнего возраста, аппендицит проявляется теми же симптомами, что и у взрослых. У малыша может наблюдаться тошнота, рвота и боль в животе. При этом ребенок, как правило, пытается подтянуть согнутую в колене правую ногу к животу.
Стенка червеобразного отростка слепой кишки, именуемого аппендиксом, состоит в большей части из лимфоидной ткани. Длина аппендикса в среднем составляет примерно 5-10 см, диаметр – 1 см. Основной причиной развития воспалительного процесса является нарушение опорожнения отростка, вызванное закупоркой его просвета. В детском возрасте перекрывать отток содержимого аппендикса могут увеличенные лимфоидные фолликулы, во взрослом – капролиты (плотные каловые массы). На фоне того в полости отростка слепой кишки начинают активно размножаться патогенные микроорганизмы, повышается внутрипросветное давление и нарушается микроциркуляция. По мере прогрессирования острого аппендицита воспаление распространяется со слизистой оболочки аппендикса на другие его слои, провоцируя развитие тромбоза сосудов, перфорацию стенок отростка и некроз его тканей.
Слепая кишка находится в правой подвздошной яме. Но вариантов расположения аппендикса возможно несколько, например:
- наиболее распространенным является нисходящее положение червеобразного отростка, которое также называют тазовым;
- вторым по распространенности является латеральное положение аппендикса, встречающееся примерно в 25% случаев;
- медиальное положение червеобразного отростка наблюдается в 17-20% случаев;
- ретроцекальное расположение, при котором аппендикс может находиться, как в брюшной полости, так и в забрюшинном пространстве.
Стоит отметить, что вне зависимости от положения аппендикса место его соединения со слепой кишкой неизменно. В большинстве случаев боль при аппендиците локализуется в точке на границе средней трети и наружной линии, соединяющей переднюю подвздошную ость с пупком. Данная точка была названа в честь А.Мак-Бурнея, который в 1889 году впервые описал клиническую картину течения аппендицита.
Исследования, проводимые для определения причин развития аппендицита у взрослых и детей, продолжаются до сих пор. По статистике, в странах, где в рационе населения преобладает растительная пища, вероятность развития воспалительного процесса в аппендиксе значительно ниже.
Так, основной причиной, провоцирующей аппендицит у взрослых и детей, является закупорка просвета червеобразного отростка. Бактерии, обитающие в просвете аппендикса, являются условно-патогенными, но попадая на его слизистую оболочку, стимулируют развитие воспалительного процесса. Причиной закупорки может стать:
- Нарушение кровообращения, вызывающее образование тромбов, которые блокируют артерии, снабжающие кровью аппендикс. При этом стенка червеобразного отростка слепой кишки перестает получать необходимое количество кислорода и питательных веществ, утрачивая свои защитные свойства и становясь более подверженной воспалительному процессу.
- Отсутствие в рационе необходимого объема пищевых волокон, усиливающих сокращение стенок кишечника и стимулирующих нормальное прохождения по ним каловых масс. Если пищевые волокна не поступают в организм в достаточном количестве, сократительная функция кишечника уменьшается, возникает застой кала и, как следствие образование каловых камней. Именно каловые камни могут закупорить просвет аппендикса и спровоцировать приступ аппендицита.
- Частые запоры по такому же принципу, который описан выше, могут стать причиной развития аппендицита.
Отдельно стоит отметить вероятность развития аллергической реакции, вызванной чрезмерной активностью иммунных клеток. По мнению многих ученых, аппендикс выполняет в желудочно-кишечном тракте ту же функцию, за которую отвечают миндалины в респираторной системе человеческого организма. В подтверждение тому, что аппендикс является частью иммунной системы, служит наличие в его строении большого количества лимфоидной ткани.
При образовании закупорки просвета червеобразного отростка в его полости постоянно скапливается слизь, которая не может полноценно оттекать в слепую кишку. Слизистая оболочка при таком процессе повреждается и развивается аппендицит, симптомы которого проявляются практически сразу.
Хронический аппендицит, как правило, развивается на фоне перенесенного острого воспаления, когда выздоровление наступает без хирургического вмешательства. Такую разновидность заболевания называют вторично-хронической. Хоть аппендицит и переходит в стадию хронического в таком случае возможность рецидива острого приступа остается. Причиной тому является наличие всех условий для повторного развития воспалительного процесса (частичная закупорка просвета аппендикса, перегибы червеобразного отростка, спайки и др.).
Кроме того выделяют первично-хронический аппендицит. Но возможность развития такого заболевания является довольно спорным вопросом, поэтому диагноз первичного хронического аппендицита встречается крайне редко.
В зависимости от причины возникновения и характера течения болезни выделяют острый и хронический аппендицит. Каждая из двух разновидностей воспалительного процесса имеет свои подвиды, определяющиеся с учетом времени развития и опасности для здоровья и даже жизни пациента. В обоих случаях наиболее эффективным способом лечения является удаление воспаленного аппендикса. Но подтвердить диагноз и определить необходимость срочного оперативного вмешательства может только врач.
Первые признаки аппендицита – повод для неотложной госпитализации пациента. По особенностям течения и этапам распространения воспаления со слизистой аппендикса вглубь стенок отростка различают:
- Катаральный аппендицит, развивающийся на протяжении шести часов после появления симптомов заболевания. При такой форме аппендицита у взрослых/детей воспаление затрагивает слизистую самого аппендикса, провоцируя развитие его отечности.
- Флегмонозный аппендицит, подразумевающий распространение воспалительного процесса по всей стенке отростка. Течение флегмонозного аппендицита припадает на промежуток первых шести часов — суток после начала воспаления. Помимо отечности аппендикса флегмонозный аппендицит провоцирует появление гноя в его просвете.
- Гангренозное воспаление, при котором ткани аппендикса отмирают и воспаление переходит на близлежащие участки брюшной полости. Гангренозный аппендицит у женщин, мужчин и детей прогрессирует в течение трех суток после появления симптомов воспаления.
- Перфоративный аппендицит, являющийся наиболее опасным для жизни. При таком типе воспаления в стенке отростка образуются отверстия (перфорации), через которые в брюшную полость попадает его содержимое. Воспаление тканей брюшной полости при этом сопровождается перитонитом.
В отличие от флегмонозного или другого из вышеперечисленных типов аппендицита, при перфоративной форме болезни пациента не всегда удается спасти.
Достаточно редко у людей, переживших приступ острого воспаления без оперативного вмешательства, может ставиться диагноз «хронический аппендицит», симптомы которого выражаются в:
- болях разного характера в правой подвздошной области, которые иногда могут локализоваться в околопупочной зоне, в паху, пояснице, иррадировать в правое бедро в зависимости от особенностей расположения самого аппендикса;
- усиление боли, характерной для аппендицита, при резких напряжениях брюшины (кашле, поднятии тяжести и т.д.);
- проявление симптома Образцова, подразумевающего усиление боли при подъеме выпрямленной правой ноги;
- нарушения работе кишечника, проявляющиеся запорами или диареей и носящие постоянный или периодический характер.
Пациенты с признаками аппендицита, протекающего в хронической форме, находятся группе риска для развития острого воспаления. Основная сложность лечения заключается в том, что люди обращаются к врачу лишь при появлении первых симптомов острого приступа.
Диагностировать аппендицит у детей и взрослых достаточно сложно. На основании жалоб больного и проверки основных симптомов заболевания врач может предположить диагноз. А для его подтверждения понадобится проведение дополнительных лабораторных и инструментальных исследований. На сегодняшний день существует свыше 120 симптомов, при проверке которых можно определить наличие воспалительного процесса в органах желудочно-кишечного тракта. Но практически ни один из них не указывает с точностью на воспаление червеобразного отростка слепой кишки. Нередко определить аппендицит удается лишь с помощью лапароскопии. В некоторых случаях, получив все косвенные подтверждения диагноза, специалисты направляют пациента на операцию, в ходе которой выясняется, что аппендикс здоров, и врачам приходится искать другую причину появления «признаков аппендицита».
Резкие боли в области живота – повод для срочного обращения к врачу. Проблемы с желудочно-кишечным трактом – специализация гастроэнтеролога, но лечением аппендицита, протекающего в острой форме, должен заниматься хирург. Но при определении болезни важно провести дифференциальную диагностику, позволяющую подтвердить наличие воспалительного процесса в аппендиксе, исключив другие заболевания. Так, признаки аппендицита могут также указывать на:
- наличие гинекологической патологии (апоплексии яичника, внематочной беременности и др.);
- почечную, кишечную или желчную колику;
- развитие острого воспалительного процесса в тканях поджелудочной железы или желчного пузыря;
- прободную язву двенадцатиперстной кишки или желудка.
При первичном осмотре врач обязательно поинтересуется, с какой стороны аппендицит «дает о себе знать» болезненными ощущениями, каков их характер, имеется ли тошнота, рвота, повышенная температура, нарушения стула и другие симптомы, характерные для аппендицита.
Основная задача врача при осмотре пациента – проверить все наиболее информативные симптомы и назначить дополнительные обследования. Для проверки симптомов хирург исследует живот пациента посредством пальпации. При этом пациент ложится на кушетку на спину. Пальпацию начинают проводить с левой стороны живота, плавно перемещаясь в правую.
Вначале хирург проверяет реакцию пациента на симптом Щеткина-Блюмберга. Для этого он правой рукой плавно надавливается на переднюю брюшинную стенку и спустя несколько секунд резко отпускает руку. Аппендицит у мужчин, женщин и детей при этом проявляется резкой болью в области предположительного расположения отростка слепой кишки. Но стоит отметить, что положительный симптом Щеткина-Блюмберга может указывать не только на аппендицит у взрослых и детей, но и на другие острые воспалительные процессы в органах желудочно-кишечного тракта. Другими информативными симптомами при диагностике острого аппендицита являются симптомы Воскресенского, Ровзинга, Образцова, Бартомье-Михельсона, Ситковского и другие.
Все вышеперечисленные симптомы могут лишь косвенно указывать на аппендицит у женщин, мужчин и детей. С максимальной точностью определить заболевание поможет лабораторная и инструментальная диагностика.
Основными лабораторными исследованиями, которые проводятся сразу после поступления пациента с подозрением на аппендицит в стационар, являются общий анализ крови и мочи. При аппендиците у детей и взрослых в общем анализе крови наблюдается повышенное содержание лейкоцитов, свидетельствующих о наличии воспалительного процесса в организме. Общий анализ мочи может показать увеличение эритроцитов в том случае, если аппендикс расположен в непосредственной близости к мочевому пузырю.
К инструментальным методам определения аппендицита у женщин, мужчин и детей относится:
- Рентгеноскопия живота. Такое обследование не является обязательным, но с его помощью можно определить косвенные признаки острого аппендицита, наличие калового камня в просвете отростка, а также признаки разрушения его стенки, выражающиеся в наличие воздуха в брюшной полости.
- УЗИ (ультразвуковое исследование). Такой метод обследования довольно информативен. С его помощью можно определить аппендицит в 90-95% случаев. Явными признаками заболевания при проведении УЗИ выступает увеличение отростка слепой кишки в размерах, утолщение его стенок и наличие жидкости в брюшной полости.
- КТ (компьютерная томография). Проводят такое исследование, как правило, если при поступлении пациента в стационар у него уже имеются признаки развития осложнений острого аппендицита.
Единственным наиболее эффективным и приемлемым методом лечения аппендицита, протекающего в острой форме, является удаление воспаленного отростка слепой кишки. Хирургическое вмешательство в комплексе с медикаментозным лечением позволяет избежать осложнений, сохранить здоровье и жизнь пациенту.
Устранить воспаление в тканях червеобразного отростка слепой кишки с помощью лекарственных препаратов нереально. Более того до прибытия в больницу при приступе аппендицита категорически противопоказан прием каких-либо болеутоляющих медикаментов, которые могут «смазать» клиническую картину течения болезни и усложнить постановку диагноза.
Применение медикаментозной терапии актуально только вместе с хирургическим вмешательством для профилактики послеоперационных осложнений и более быстрого восстановления организма после приступа аппендицита.
После прибытия в стационар и проведения всех необходимых исследований при подтверждении диагноза «острый аппендицит» пациента направляют на операцию. Если диагноз ставится под сомнение, больного оставляют на время в стационаре и наблюдают за его состоянием.
Операция по удалению воспаленного отростка слепой кишки получила название аппендэктомии. Существует два вида оперативного вмешательства, практикуемые сегодня. Наиболее распространенным является открытое оперативное вмешательство, выполняемое через разрез под общим или местным наркозом. На сегодняшний день лапароскопическая аппендэктомия при остром аппендиците проводится в большинстве случаев.
Стандартная аппендэктомия выполняется через небольшой разрез в передней брюшной стенке. Если в организме уже успели развиться осложнения, хирургическое вмешательство через разрез является наиболее оптимальным. При перфорации отростка санация брюшной полости может проводиться посредством нижне-срединной лапаротомии. Как правило, в таких случаях пациентам проводят интра- и послеоперационную антибиотикотерапию, а на завершающей стадии оперативного вмешательства устанавливают дренаж в брюшную полость.
Лапароскопия – уникальная методика, позволяющая не только с максимальной точностью ставить диагноз, но и сразу выполнять хирургические операции. Лапароскопия как диагностическая процедура выполняется через прокол в стенке живота пациента, куда вводится специальный аппарат, на конце которого располагается миниатюрная видеокамера. Посредством лапароскопии врач может осмотреть орган, пораженный воспалительным процессом, и с максимальной точностью поставить диагноз. При обнаружении хирургической патологии, требующей срочного оперативного вмешательства, дополнительно в стенке живота выполняется еще, как правило, три прокола, предназначенных для введения инструментов. При аппендиците диагностическая лапароскопия назначается в следующих случаях, например:
- если при постановке диагноза возникают определенные сложности и наблюдение за пациентом на протяжении определенного времени не дает необходимого результата;
- если при диагностике острого аппендицита проведение стандартных инструментальных исследований затруднено, например, по причине избыточного веса у пациента;
- женщинам с признаками острого аппендицита, поскольку данная методика позволяет максимально уточнить диагноз и дифференцировать его со многими гинекологическими заболеваниями, симптомы которых довольно схожи.
Лапароскопическая аппендектомия (удаление воспаленного аппендикса через проколы в стенке живота) выполняется при наличии в клинике специального оборудования и врачей с опытом проведения подобных оперативных вмешательств. Такой вариант удаления аппендикса наименее травматичен. Кроме того, с помощью лапароскопии лечение аппендицита будет более безопасным для пациентов с диагнозом «сахарный диабет»..
Отсутствие своевременной медицинской помощи при приступе острого аппендицита может привести к ряду опасных для здоровья и жизни пациента осложнений. Так, на фоне острого воспалительного процесса в тканях червеобразного отростка слепой кишки может развиться аппендикулярный инфильтрат и перитонит, образоваться гнойник в тканях брюшной полости. Наиболее опасным и редким осложнением аппендицита является пилефлебит, при котором гнойное содержимое попадает в воротную вену, вызывая воспалительный процесс в их стенках и провоцируя образование тромбов.
Осложнения после оперативного вмешательства и иссечения воспаленного отростка могут выражаться в:
- осложнениях, связанных со швом после аппендицита (образовании гематом, инфильтрата, расхождении краев раны и др.);
- развитии острых воспалительных процессов, локализующихся в тканях брюшной полости;
- послеоперационных нарушениях в работе желудочно-кишечного тракта (образовании кишечных свищей, возникновении желудочно-кишечных кровотечений, острой механической кишечной непроходимости и т. д.);
- осложнениях в работе сердечно-сосудистой, респираторной или выделительной систем.
Шов после аппендицита, а точнее после операции, проведенной по классической схеме, по длине составляет в среднем 3-8 см. Качество и скорость его заживления зависит от профессионализма врача, выполняющего операцию и накладывающего шов после аппендицита, а также от неуклонности выполнения пациентом всех назначений.
Швы после аппендицита снимают, как правило, на 5-7 день после операции. Минимальный срок, необходимый для полного восстановления пациента, составляет полтора месяца. При этом человек, перенесший операцию, должен соблюдать щадящий режим и посещать врача в заранее оговоренные со специалистом сроки.
После проведения хирургического вмешательства прием пищи разрешен примерно с третьих суток. Но при этом все продукты, употребляемые пациентом, должны быть измельчены до кашеобразной формы. Идеальная диета после аппендицита на первое время после операции – это употребление в пищу молочных киселей, жидких каш, сваренных на воде, куриного и овощного бульона, овощного пюре. Назначают специальную щадящую диету после аппендицита пациентам в индивидуальном порядке. Ее соблюдение рекомендовано на протяжении первых двух-трех месяцев после хирургического вмешательства. Среди основных рекомендаций по поддержанию диеты после аппендицита стоит отметить:
- необходимость разбивать дневной рацион на множество приемов пищи с небольшими порциями;
- рекомендованное употребление пищи, лишь слегка подогретой;
- составление рациона с учетом содержания в нем витаминов и питательных веществ, необходимых организму для полного восстановления после операции;
- исключение из ежедневного рациона продуктов, вызывающих брожение и повышенное газообразование в органах желудочно-кишечного тракта.
Поскольку после оперативного вмешательства пациентам противопоказана чрезмерная физическая активность в первые несколько месяцев, диета после аппендицита должна быть не только питательной, но и не слишком калорийной. В индивидуальном порядке врач может назначать дополнительный прием витаминосодержащих препаратов. По истечении определенного срока, отведенного на соблюдение щадящей диеты, необходимо вводить в рацион новые продукты постепенно.
источник