В условиях ухудшающейся экологической ситуации, продвижения в средствах массовой информации фаст-фуда, отсутствия многих витаминов и микроэлементов в рационе питания люди чаще страдают от болезней желудочно-кишечного тракта. Небольшая часть из них представляют опасность для жизни, к примеру, аппендицит.
Симптомы аппендицита разнообразны. Главный признак – боль. Частое проявление – колющая резкая болезненность, с правой стороны, внизу брюшины. У 31% людей проявляться заболевание начинает в верхней области брюшной полости, опускаясь через 2-5 часов в нижнюю подвздошную часть живота. У детей с рождения до 6 лет болевой синдром воспаленного аппендикса проявляется в виде беспокойной смены положения тела, нарушения режима сна, поднятия ног к животу. Рекомендуется обращать повышенное внимание на таких малышей, стоит проконсультироваться со специалистом при малейших намёках на заболевание.
Воспаление сосцевидного отростка, приводящее к острому аппендициту, проявляется снижением аппетита (либо отсутствием), тошнотой, разовой рвотой. Симптомы указывают на эндотоксикоз. Иногда развивается диарея, учащенное мочеиспускание. Также заболевание сопровождается сухостью во рту, общей слабостью и недомоганием, ощущением разбитости.
При диагностике проводится ряд процедур (рентгенография, ультразвуковое исследование). В общем анализе крови присутствует повышенное количество лейкоцитов. Чаще всего повышается температура. Если аппендицит не подтвердится, стоит несколько часов провести в больнице. Ведь при внезапном обострении медики смогут спасти жизнь.
По причине проводимых исследований, направленных на сбор аналитических данных для составления анамнеза при аппендиците, учёные выявили определённые признаки, которые впоследствии были названы по авторам.
- Аарона. Симптоматика острого аппендицита. Проявляется пульсирующей болью, чувством распирания, когда сдавливается нижняя часть живота с правой стороны.
- Бартомье-Михельсона. Проявляется в острой форме расстройства. Проводится прощупывание слепой кишки, когда пациент уложен на левую сторону. При проведении процедуры болевой синдром многократно увеличивается.
- Баслера. Увеличение болезненных проявлений при ощупывании живота от пупа к верху брюшины.
- Брауна. После определения наивысшей болевой точки во время лежания на спине болеющего поворачивают на левую сторону. Через 15 мин высший пик боли сместится на 2-5 см вниз либо вверх по медиане.
- Брендо. Во время беременности при давлении на левое ребро ощущается болезненность.
- Бриттена. У мужской части населения во время прощупывания нижней части живота справа проявляется напряжение мышцы и правое яичко подтягивается к мошонке. Прерывание осмотра возвращает яичко обратно. Острая форма.
- Вахенгейма-Редера. Прощупывание прямой кишки вызывает сильные болезненные проявления в нижней части живота.
- Видмера. Различается температурный режим в области подмышек (справа повышен).
- Воскресенского. Также называют симптом «рубашки». Доктор подтягивает рубашку пациента к низу. Когда пациент глубоко вздыхает, врач проводит рукой сверху вниз к нижней области брюшины справа с небольшим надавливанием. Где рука медика останавливается – ярко выражаются болевые проявления.
- Габая. Определяется при ретроцекальном положении отростка аппендикса. При ощупывании петитова треугольника режущая болевая аномалия проявляется в момент, когда врач резко убирает руку.
- Долинова. Во время втягивания живота боль усиливаются в подвздошной части брюшной полости справа.
- Донелли. Когда больной разгибает правую ногу, проводится пальпация брюшины, боль локализуется вокруг точки Мак-Бурнея.
- Дьелафуа. Отмечается совместное проявление болей в части живота справа снизу и напряжения мышц брюшной полости. При тактильном осмотре боль увеличивается.
- Затлера. В положении сидя пациент начинает поднимать выпрямленную правую ногу. Одновременно усиливается болевой эффект в нижней части живота справа.
- Иванова. Сокращение мышц живота с правой стороны приводит к изменению расстояния между пупком и полостью справа и слева (правая часть меньше).
- Икрамова. Давление на бедренную артерию на правой ноге приводит к усилению боли нижней правой части живота.
- Караваевой. Во время кашля боли увеличиваются в подвздошной правой части.
- Клемма. Рентгенография показывает обильную россыпь газа в илеоцекальной части.
- Коупа. В лежачем положении на левом боку больной разгибает правую ногу. Это провоцирует усиление болезненности внизу брюшины.
- Кохера-Волковича. Перемещение болезненных ощущений из верхней эпигастральной части живота в правую подвздошную спустя несколько часов (3 ч).
- Крымова. Во время пальпации отверстия пахового канала (правого) ощущается усиление болезненности нижней части брюшины.
- Крымова-Думбадзе. Ощупывание пупочного кольца приводит к раздражению передней стенки брюшины, сопровождающееся увеличением уровня боли в подвздошной области.
- Ларока. У мужской части наблюдается непроизвольное поднятие правого яичка либо при прощупывании живота.
- Ленандера. Различие анальной и подмышечной температурных проявлений свыше одного градуса Цельсия.
- Менделя. При проведении перкуссии живота болевые явления усиливаются в нижней области брюшины справа.
- Мерфи. При наличии жидкости в подвздошной области справа во время перкуссии интенсивность боли уменьшается.
- Михельсона. Ухудшение болевых проявлений у женщин при беременности справа, в лежачем положении на правой стороне, так как увеличенная матка оказывает давящий эффект на червеобразный отросток с воспалением.
- Образцова. При сдавливании прямой кишки пациент приподнимает выпрямленную ногу. Ощущается увеличение болевых проявлений.
- Островского. Болеющий в лежачем состоянии на спине поднимает прямую правую ногу кверху, медработник резко её опускает. Режущая боль отдает в часть низа брюшной полости справа.
- Пайра. Понижается чувствительность ректального прохода, сопровождает ощущение частая жгучая и режущая боль, проявляется спазмами при дефекации.
- Пшевальского. Больной испытывает трудности при подъеме правой ноги.
- Раздольского. Тактильный осмотр передней стенки брюшины сочетается с резкой болью в нижней части справа.
- Ризвана. Глубокое дыхание вызывает повышенную колющую боль в подвздошной области.
- Ровзинга. Болезненность справа увеличивается при толчках с правой стороны и надавливании на сигмовидную кишку.
- Самнера. При слабом сдавливании живот напрягается, ощущается гипертонус стенок брюшины.
- Ситковского. Усиление болезненного состояния в лежачем ракурсе на левом боку.
- Сорези. Болеющему делают перкуссию в лежачем ракурсе (на спине, ноги согнуты в коленях). Покашливание вызывает увеличение болевого синдрома.
- Хорна. Тянущие движения за мошонку вызывают пульсирующие боли в правом яичке.
- Чейса. При сильном прощупывании поперечной кишки и надавливании на сходящую ободочную кишку повышается болевой синдром.
- Черемских-Кушниренко. Кашель усиливает проявление болевых признаков.
- Чугаева. Тактильный осмотр выявляет «струны аппендицита» (пучки косых мышц живота).
- Шиловцева. После прощупывания пациента в лежачем ракурсе на спине его переворачивают и осматривают вновь. Локация болевого симптома перемещается вниз и влево на 3-4 см.
- Щеткина-Блюмберга. Симптом раздраженности брюшины в передней части. При сдавливании и быстром отнятии руки с нижней области живота справа, пациент почувствует усиление болевого состояния.
- Яуре-Розанова. Перкуссия петитова треугольника сопровождается ярко выраженным болевым синдромом.
Болезни подвержен любой возраст, особенно с 15 до 35 лет. Главное, вовремя опознать симптомы для проведения своевременного хирургического вмешательства.
Диагностика аппендицита сложна. Это заболевание часто маскируется под прочие болезни желудочно-кишечного тракта. Иногда самые опытные медицинские работники не сразу его распознают. Поэтому при появлении желудочных болей полагается срочно пройти полное обследование в медицинском учреждении (сдача анализов, УЗИ, рентгенография, осмотр хирурга). Спешить с уходом из больницы не стоит, чтобы не подвергать жизнь опасности.
источник
Нередко первые признаки воспаления аппендицита путают с самыми разнообразными приступами приблизительно в той же области: пищевое отравление, почечная колика, расстройство желудка и т.д. Удалить аппендикс врач может очень быстро и аккуратно, правда, при своевременном обращении, но для этого необходимо подтверждение диагноза. Для того, чтобы вовремя распознать все признаки начавшегося воспаления аппендикса и вовремя обратиться в медицинское учреждение для необходимого обследования, нужно знать определенные особенности аппендицита.
Очень важно не перепутать боли, связанные с аппендицитом, с теми же месячными, отравлением, коликами или другими заболеваниями, имеющими похожие симптомы.
В первую очередь подумать об аппендиците вас могут заставить боли в области живота. Чаще всего, если это воспаление аппендикса, то боль локализуется в основном с правой стороны или в районе пупка. Боль может со временем переместиться из центра живота вправо и опуститься вниз, но не доходить до границы костей таза. Помните, что у беременных женщин аппендицит может изменить свое месторасположение в зависимости от срока беременности, поэтому боль может быть немного выше.
Попробуйте лечь ровно на жесткую поверхность и немного нажать на живот в области локализации боли. Если даже при достаточно легком нажатии вы испытываете острую боль в правом боку – немедленно вызывайте скорую.
Обычно при нажатии на живот вы должны ощутить, что он мягкий, пальцы слегка продавливают ткани и погружаются в них. Одним из симптомов аппендицита будет твердый живот, в некоторой степени даже жесткий. Помимо этого, обратите внимание, присутствует ли вздутие. Немедленно обратитесь за помощью к медикам.
Попробуйте встать и походить выпрямившись. При первых признаках воспаления аппендицита сделать это не ощущая сильной боли невозможно. А если вы попробуете «свернуться калачиком», поджав ноги к груди, боль может стать значительно меньше.
Также следует обратить внимание и на остальные признаки аппендицита, вовсе не обязательно, что они будут проявляться одновременно все, достаточно всего лишь некоторых для того, чтобы точно знать, что пришло время просить помощи у врачей:
Следует не откладывать посещение врача, если у вас поднялась очень высокая температура (38° — 39°). В том случае, если она значительно выше – вызовите скорую помощь;
Озноб и сильное потоотделение говорит о наличии воспаления в организме;
Запор, в особенности, если к нему добавляется ещё и рвота, явственно даёт вам понять о воспалении аппендикса;
Понос, особенно если в нем присутствуют частички крови, говорит о том же;
Боли в спине, схожие с почечной коликой;
Ложные позывы к испражнению.
Чего точно не стоит делать, если вопрос стоит о возможном воспалении аппендикса:
Если помимо болезненности живота у вас поднимается высокая температура, ждать не следует, лучше вызвать врача или скорую помощь.
Ни в коем случае не принимайте никаких обезболивающих или слабительных средств, это только усугубит положение при постановке диагноза специалистами.
Не принимайте никаких препаратов для желудка или кишечника, они могут только вызвать сильную химическую реакцию, которая спровоцирует разрыв аппендикса.
Постарайтесь отказаться от еды до оказания медицинской помощи, возможно, вам понадобится операция. Также это следует сделать для того, чтобы не вызвать раздражения слизистой кишечника, которая может в разы усилить боль.
Если вы наблюдаете у себя несколько признаков аппендицита, особенно если они сопровождаются рвотой и сильными болями — немедленно вызывайте скорую помощь!
После того, как врачи приедут к вам, очень важно в точности описать все свои симптомы и признаки. Не оставьте без внимания ни одно нарушение, произошедшее за последние 2-3 дня (неважно, рвота это или понос). Обязательно уведомите врача о первых болевых ощущениях, на которые не смогли не обратить внимание.
Учитывайте, что для достоверности диагноза врачу необходимо полностью вас осмотреть, в том числе и пальпировать живот, чтобы исключить из списка возможных диагнозов перитонит. При необходимости врач может сделать ректальное обследование, чтобы подтвердить или опровергнуть аппендицит. При перитоните мышцы живота будут очень напряжены.
При неявном или размытом диагнозе часто назначают дополнительные обследования: анализ мочи и крови, УЗИ органов малого таза, зонд (инструмент в виде тонкого стержня, предназначенный для проведения диагностических или лечебных процедур в различных полостях и каналах тела человека) и прочее.
Самое опасное осложнение аппендицита – это его разрыв. Во время расслоения ткани все его содержимое оказывается в брюшной полости, которая является стерильной, туда проникает инфекция. Это может стать причиной развития перитонита.
Следует помнить, что у детей первые признаки аппендицита могут проявляться иначе, ввиду незрелости некоторых систем организма. К тому же не все дети могут четко и внятно разъяснить где, как и что у них болит. Чаще всего ребенок терпит боли считая, что это просто болит кишечник, при этом может отказываться от еды и сильно хотеть спать. Поэтому, если малыш отказался от своего любимого блюда, вам стоит насторожиться и выяснить причину того, что его беспокоит. Далеко не у всех людей проявляются описанные выше симптомы и признаки.
Классические симптомы не проявляются у людей, которые относятся к следующим категориям:
люди, страдающие ожирением;
люди, перенесшие пересадку органов;
Далеко не всегда удается распознать аппендицит при первом осмотре без дополнительных анализов и обследований. Это происходит только потому, что первичные симптомы аппендикса очень похожи и на признаки других заболеваний, которые болезненно «отдают» в ту же область.
Итак, вот небольшой список таких заболеваний:
болезнь Крона (также именуемая как терминальный илеит);
воспаление узлов тонкой кишки;
разрыва, иногда растяжение, передних мышц живота и другое.
Далеко не всегда поставить точный диагноз помогает УЗИ органов малого таза и брюшной полости. Это происходит из-за того, что на аппарате УЗИ можно что-то просмотреть или просто не увидеть из-за несовершенства техники или умений специалиста. 100% результат при постановке диагноза может дать только лапароскопия.
Несмотря на стремительное развитие медицины во всех её областях до конца изучить все причины воспаления аппендикса ещё так и не удалось. Аппендицит относят к воспалительным заболеваниям, которое часто протекает незаметно и проявляется внезапно. Предугадать его проявление невозможно.
Воспаление, вызванное различными микроорганизмами (анаэробы, стафилококки, кишечные палочки, стрептококки и прочее), происходит в червеобразном отростке слепой кишки.
Нередко результатом воспаления аппендикса является чрезмерная перегруженность организма белковой пищей: частое переедание и ожирение на почве объедания. Современные люди очень много времени проводят сидя на работе, а потом и дома около компьютера, такой малоподвижный образ жизни также может спровоцировать воспаление аппендицита.
Для того, чтобы минимизировать риск воспаления аппендицита очень важно соблюдать правильное питание. При этом стараться использовать в своем рационе только легкоусвояемые белки. Они содержатся в основном в разнообразной молочной продукции.
Также ежедневно необходимо употреблять свежие фрукты и овощи. Самыми полезными будут выращенные на своем огороде или купленные у дачников. Старайтесь не переедать, всегда следите за потребляемыми калориями.
Периодически делайте разгрузочные дни и следите за состоянием здоровья ЖКТ, не допускайте возникновения запоров.
Разрыв аппендицита – это риск умереть, поэтому не пытайтесь вылечить его самостоятельно, а сдайте анализы у своего лечащего врача или вызовите скорую помощь.
Помните, утихание болевых ощущений или наоборот, чрезмерно резкое их усиление, может свидетельствовать о начале серьезных осложнений.
Очень важно знать первые признаки и симптомы аппендицита, чтобы вовремя обратиться за помощью к специалистам.
При малейших подозрениях аппендицита, особенно у маленьких детей, немедленно вызывайте скорую, лучше лишний раз убедиться, что это не воспаление аппендикса.
К врачу на приём пришел молодой 28-летний парень с болью в правом боку. На вопрос как давно начались боли, ответ был, что где-то 8 часов назад. Бок начал болеть совершенно неожиданно, безо всякой видимой на то причины, при этом у него незначительно поднялась температура до 37,8°.
Во время осмотра врач определил, что болевые ощущения распространяются с левой стороны в области чуть ниже пупка. На первый взгляд симптомы говорили о перитоните.
Пациенту был поставлен диагноз: острый аппендицит. Молодого человека сразу же отвезли в хирургическое отделение в операционную для проведения лапаротомии.
Во время операции выясняется, что отросток слепой кишки ничуть не изменен несмотря на наличие серозного выпота в брюшине. Было принято решение осмотреть более тщательно тонкую и толстую кишку. В результате в месте их соединения был найден воспаленный дивертикул (эмбриональный желчный проток). Его удалили, т.к. именно он стал причиной симптомов, схожих с аппендицитом. Чаще всего воспаление дивертикула происходит без всяких симптомов и только у 5% людей это обнаруживается во время лапароскопии или какой-либо другой операции.
Машиной скорой помощи в приемный покой больницы был доставлен 65-летний мужчина с подозрением острого аппендицита. Были взяты необходимые анализы и проведены дополнительные обследования. Было принято решение оперировать, так как другими способами устранить боли не удалось. Пациент согласился на проведение операции.
При проведении операции хирургом был обнаружен воспаленный отросток аппендикса, имеющий плотную консистенцию. Длина его составляла 3,5-4 см, присутствовал налет фибрина и явные признаки воспалительного процесса. Аппендикс удалили. После операции раны начали немного гноиться, несмотря на это больного выписали домой.
Через 21 день было получено заключение после проведения экспертизы отростка. Итог: рак аппендицита. Необходимые данные были переданы в поликлинику по месту наблюдения пациента. Его вызвали на приём для консультации с онкологом. От дальнейшего лечения мужчина предпочел отказаться. Через 6 месяцев он умер.
В больницу на скорой помощи доставили 82-летнюю женщину с жалобами на боли внизу живота. По результатам осмотра, истории заболевания и опроса пациентки было сделано заключение о необходимости срочной операции по удалению острого аппендицита.
Пациентка была подготовлена к операции и доставлена в операционную хирургического отделения. В результате проведения лапароскопии хирург не заметил никаких отклонений аппендикса. Однако при осмотре места соединения тонкой и толстой кишки было обнаружено небольшое отверстие, через которое в брюшную полость попадало содержимое кишечника. Причиной такого отверстия стало инородное тело (рыбья кость), которое благополучно удалили. Перфорацию кишечника ушили. Было проведено необходимое послеоперационное лечение и наблюдение. Пациентку выписали домой в удовлетворительном состоянии.
Это только несколько реальных случаев из практики врачей-хирургов. Описанные случаи только подтверждают утверждение о том, что не стоит надеяться на случай и ждать пока все пройдет само. Лучше сразу вызвать скорую помощь и быть спокойным во время оказания помощи квалифицированными врачами.
Не всегда признаки аппендицита говорят непременно о воспалении отростка слепой кишки, часто при схожих симптомах обнаруживаются совершенно неожиданные для пациента патологии, от которых зависит его здоровье.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Первые симптомы инсульта и 7 мер экстренной доврачебной помощи
источник
Аппендицит – это острая, реже хроническая форма воспаления придатка слепой кишки – аппендикса (червеобразного отростка). В зависимости от формы может протекать с болями в правой подвздошной области различной выраженности, нарушением пищеварения (тошнотой, рвотой, задержкой стула и газов), повышенной температурой тела. При распознавании аппендицита опираются на положительные диагностические симптомы (Ситковского, Бартомье — Михельсона, Блюмберга — Щеткина), данные пальцевого исследования прямой кишки и влагалищного исследования, развернутого клинического анализа крови. Показано хирургическое вмешательство (аппендэктомия).
Аппендицит является одной из наиболее распространенных патологий брюшной полости, на долю которой приходится 89,1% от общего количества госпитализаций в хирургический стационар. Аппендицит встречается у мужчин и женщин, может развиваться в любом возрасте; пик заболеваемости приходится на возраст от 10 до 30 лет. Воспаление червеобразного отростка выявляется примерно у 5 людей из 1000 в год. Лечение аппендицита занимаются специалисты в сфере абдоминальной хирургии.
В возникновении заболевания, как правило, принимает участие полимикробная флора, представленная кишечной палочкой, стафилококками, энтерококками, стрептококками, анаэробами. В стенку аппендикса возбудители попадают энтерогенным путем, т. е. из его просвета.
Условия для развития аппендицита возникают при застое кишечного содержимого в червеобразном отростке вследствие его перегиба, наличия в просвете инородных тел, каловых камней, гиперплазии лимфоидной ткани. Механическая блокада просвета отростка приводит к повышению внутрипросветного давления, расстройству кровообращения в стенке аппендикса, что сопровождается снижением локального иммунитета, активизацией гноеродных бактерий и их внедрением в слизистую оболочку.
Определенную роль, предрасполагающую к развитию аппендицита, играет характер питания и особенности расположения отростка. Известно, что при обильном употреблении мясной пищи и склонности к запорам в кишечном содержимом накапливается избыточное количество продуктов распада белка, что создает благоприятную среду для размножения патогенной флоры. Кроме механических причин, к развитию аппендицита могут приводить инфекционные и паразитарные заболевания – иерсиниоз, брюшной тиф, амебиаз, туберкулез кишечника и др.
Более высокий риск развития аппендицита существует у беременных женщин, что связано с увеличением матки и смещением слепой кишки и червеобразного отростка. Кроме того, предрасполагающими факторами к развитию аппендицита у беременных могут служить запоры, перестройка иммунной системы, изменение кровоснабжения тазовых органов.
Аппендикс – рудиментарный придаток слепой кишки, имеющий форму узкой вытянутой трубки, дистальный конец которой оканчивается слепо, проксимальный — сообщается с полостью слепой кишки посредством отверстия воронкообразной формы. Стенка червеобразного отростка представлена четырьмя слоями: слизистым, подслизистым, мышечным и серозным. Длина отростка составляет от 5 до 15 см, толщина – 7-10 мм. Аппендикс имеет собственную брыжейку, удерживающую его и обеспечивающую относительную подвижность отростка.
Функциональное назначение червеобразного отростка до конца неясно, однако доказано, что аппендикс выполняет секреторную, эндокринную, барьерную функции, а также принимает участие в поддержании микрофлоры кишечника и формировании иммунных реакций.
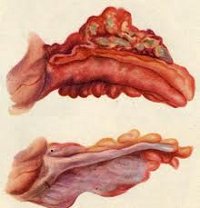
Различают две основные формы аппендицита – острую и хроническую, каждая из которых имеет несколько клинико-морфологических вариантов. В течение острого аппендицита выделяют простую (катаральную) и деструктивные формы (флегмонозный, флегмонозно-язвенный, апостематозный, гангренозный аппендицит). Катаральный аппендицит характеризуется признаками расстройства кровообращения и лимфообращения в отростке, развитием фокусов экссудативно-гнойного воспаления в слизистом слое. Аппендикс набухает, его серозная оболочка становится полнокровной.
Прогрессирование катарального воспаления ведет к острому гнойному аппендициту. Через 24 часа после начала воспаления лейкоцитарная инфильтрация распространяется на всю толщу стенки аппендикса, что расценивается как флегмонозный аппендицит. При данной форме стенка отростка утолщена, брыжейка гиперемирована и отечна, из просвета аппендикса выделяется гнойный секрет.
Если при диффузном воспалении формируются множественные микроабсцессы, развивается апостематозный аппендицит; при изъязвлениях слизистой – флегмонозно-язвенный аппендицит. Дальнейшее прогрессирование деструктивных процессов приводит к развитию гангренозного аппендицита. Вовлечение в гнойный процесс тканей, окружающих червеобразный отросток, сопровождается развитием периаппендицита; а его собственной брыжейки – развитием мезентериолита. К осложнениям острого (чаще флегмонозно-язвенного) аппендицита относится перфорация отростка, приводящая к разлитому или отграниченному перитониту (аппендикулярному абсцессу).
Среди форм хронического аппендицита различают резидуальную, первично-хроническую и рецидивирующую. Течение хронического аппендицита характеризуется атрофическими и склеротическими процессами в червеобразном отростке, а также воспалительно-деструктивными изменениями с последующим разрастанием грануляционной ткани в просвете и стенке аппендикса, образованием спаек между серозной оболочкой и окружающими тканями. При скоплении в просвете отростка серозной жидкости образуется киста.
При типичной клинике острого воспаления отмечаются боль в подвздошной области справа, выраженная местная и общая реакция. Болевой приступ при остром аппендиците, как правило, развивается внезапно. Сначала боль имеет разлитой характер или преимущественно локализуется в эпигастрии, в околопупочной области. Обычно чрез несколько часов боль концентрируется в правой подвздошной области; при нетипичном расположении аппендикса может ощущаться в правом подреберье, в области поясницы, таза, над лобком. Болевой синдром при остром аппендиците выражен постоянно, усиливается при покашливании или смехе; уменьшается в положении лежа на правом боку.
К характерным ранним проявлениям аппендицита относятся признаки расстройства пищеварения: тошнота, рвота, задержка стула и газов, понос. Отмечается субфебрилитет, тахикардия до 90-100 уд. в мин. Интоксикация наиболее выражена при деструктивных формах аппендицита. Течение аппендицита может осложняться образованием абсцессов брюшной полости – аппендикулярного, поддиафрагмального, межкишечного, дугласова пространства. Иногда развивается тромбофлебит подвздошных или тазовых вен, что может явиться причиной ТЭЛА.
Свое своеобразие имеет клиника аппендицита у детей, пожилых людей, беременных, у пациентов с атипичной локализацией червеобразного отростка. У детей раннего возраста при остром аппендиците преобладает общая симптоматика, присущая многим детским инфекциям: фебрильная температура, диарея, многократная рвота. Ребенок становится малоактивным, капризным, вялым; при нарастании болевого синдрома может наблюдаться беспокойное поведение.
У пожилых пациентов клиника аппендицита обычно стерта. Заболевание нередко протекает ареактивно, даже при деструктивных формах аппендицита. Температура тела может не повышаться, боли в гипогастрии выражены незначительно, пульс в пределах нормы, симптомы раздражения брюшины слабые, лейкоцитоз небольшой. У лиц старшего возраста, особенно при наличии пальпируемого инфильтрата в подвздошной области, необходима дифференциальная диагностика аппендицита с опухолью слепой кишки, для чего требуется проведение колоноскопии или ирригоскопии.
При аппендиците у беременных боли могут локализоваться значительно выше подвздошной области, что объясняется оттеснением слепой кишки кверху увеличенной маткой. Напряжение мышц живота и другие признаки аппендицита могут быть слабо выражены. Острый аппендицит у беременных следует отличать от угрозы самопроизвольного прерывания беременности и преждевременных родов.
Хронический аппендицит протекает с ноющими тупыми болями в правой подвздошной области, которые периодически могут усиливаться, особенно при физическом напряжении. Для клиники аппендицита характерны симптомы нарушения пищеварения (упорные запоры или поносы), ощущения дискомфорта и тяжести в эпигастральной области. Температура тела в норме, клинические анализы мочи и крови без выраженных изменений. При глубокой пальпации ощущается болезненность в правых отделах живота.
При осмотре пациента с острым аппендицитом обращает внимание стремление больного занять вынужденное положение; усиление болей при любом спонтанном напряжении мышц – смехе, покашливании, а также в положении лежа на левом боку вследствие смещения слепой кишки и ее отростка влево, натяжения брюшины и брыжейки (симптом Ситковского). Язык в первые часы влажный, покрытый белым налетом, затем становится сухим. При осмотре живота нижние отделы брюшной стенки отстают при дыхании.
Пальпация живота при подозрении на аппендицит должна проводиться с осторожностью. Важное диагностическое значение при аппендиците имеет симптом Ровсинга (характеризуется усилением болей справа вслед за толчкообразным надавливанием на живот в левой подвздошной области) и Щеткина-Блюмберга (усиление болей после легкого надавливания и быстрого отнятия руки от брюшной стенки).
В ходе осмотра хирурга проводится пальцевое ректальное исследование, позволяющее определить болезненность и нависание передней стенки прямой кишки при скоплении экссудата. При гинекологическом исследовании у женщин определяется болезненность и выпячивание правого свода влагалища. В крови при остром аппендиците обнаруживается умеренно выраженный лейкоцитоз 9-12х10*9/л со сдвигом лейкоцитарной формулы влево и тенденцией к нарастанию изменений в течение 3-4 часов. УЗИ органов брюшной полости при остром аппендиците выявляет скопление небольшого количества свободной жидкости вокруг увеличенного червеобразного отростка.
Острый аппендицит следует дифференцировать от правосторонней почечной колики, острого холецистита и панкреатита, прободной язвы желудка и двенадцатиперстной кишки, дивертикулита, пищевой токсикоинфекции, кишечной непроходимости, правосторонней пневмонии, острого инфаркта миокарда. Поэтому в диагностически неясных случаях используются дополнительные методы – биохимические пробы крови, обзорная рентгенография легких и брюшной полости, ЭКГ, диагностическая лапароскопия.
У женщин необходимо исключить гинекологическую патологию – острый аднексит, апоплексию яичника, внематочную беременность. С этой целью проводится консультация гинеколога, осмотр на кресле, УЗИ органов малого таза. У детей аппендицит дифференцируют с ОРВИ, детскими инфекциями, копростазом, заболеваниями мочевыводящей системы и ЖКТ.
В диагностике хронического аппендицита используются контрастные рентгенологические исследования — рентгенография пассажа бария по толстому кишечнику, ирригоскопия. Для исключения новообразований слепой кишки может потребоваться колоноскопия.
Общепринятой тактикой при остром воспалительном процессе является как можно более раннее хирургическое удаление червеобразного отростка. На этапе догоспитальной помощи при подозрении на острый аппендицит показаны постельный режим, исключение приема жидкости и пищи, прикладывание холода к правой подвздошной области. Категорически воспрещается прием слабительных препаратов, использование грелки, введение анальгетиков до окончательного установления диагноза.
При остром аппендиците выполняется аппендэктомия – удаление червеобразного отростка через открытый разрез в правой подвздошной области или путем лапароскопии. При аппендиците, осложненном разлитым перитонитом, производится срединная лапаротомия для обеспечения тщательной ревизии, санации и дренирования брюшной полости. В постоперационном периоде проводится антибиотикотерапия.
По мнению хирургов, аппендэктомия при хроническом аппендиците показана, если отмечается упорный болевой синдром, лишающий больного нормальной активности. При относительно легкой симптоматике может быть применена консервативная тактика, включающая устранение запоров, прием спазмолитических препаратов, физиотерапию.
При своевременной и технически грамотно проведенной операции по поводу аппендицита прогноз благоприятный. Трудоспособность обычно восстанавливается через 3-4 недели. Осложнениями аппендэктомии может явиться образование послеоперационного воспалительного инфильтрата, межкишечного абсцесса, абсцесса дугласова пространства, развитие спаечной непроходимости кишечника. Все эти состояния требуют экстренной повторной госпитализации. Причинами осложнений и летального исхода при аппендиците служат запоздалая госпитализация и несвоевременно выполненное оперативное вмешательство.
источник
Чаще всего острое воспаление аппендикса проявляет себя болями в животе, повышенной температурой, отсутствием аппетита и тошнотой. Однако все эти проявления являются неспецифическими, то есть под такую клиническую картину подходит очень много различных заболеваний, и поставить диагноз только на основании наличия этих симптомов невозможно. Одним из самых эффективных способов выявления острого аппендицита является пальпация живота, то есть ручное обследование пациента. Чтобы с помощью пальпации поставить правильный диагноз, нужно знать, как проявляет себя острый аппендицит при таком обследовании, и правильно проводить саму процедуру.
В невоспаленном состоянии аппендикс пальпируется только в 10% случаев. Нащупать его можно чуть выше или ниже конечной точки подвздошной кишки, он ощущается как тоненький гладкий цилиндрик диаметром 1-1,5 см. При пальпации червеобразный отросток не меняет свою консистенцию и не урчит, зато легко меняет свое положение, поэтому если и удается его найти через стенку живота, то точно зафиксировать можно только его начальную точку. При воспалении червеобразный отросток становится болезненным, твердым, утолщается и практически не перемещается внутри живота, однако из-за того, что боль провоцирует напряжение мышц живота, пальпировать его не так просто.
Если симптомы, которые озвучивает человек, совпадают с проявлениями воспаления аппендикса, пальпацию нужно проводить по определенным правилам. Несоблюдение этих правил может повлечь за собой трудности с постановкой правильного диагноза.
- В ситуации, когда есть вероятность, что у человека аппендицит, производить пальпацию живота нужно очень аккуратными и плавными движениями. Чтобы не провоцировать лишнее сокращение мышц брюшной стенки, пальпировать живот нужно только теплыми руками. От прикосновения холодных рук живот рефлекторно напрягается, поэтому что-то прощупать будет очень сложно.
- Пальпацию живота нужно начинать с тех участков, которые наиболее удалены от места максимальной болезненности. Если сразу надавить на больное место, пациент непроизвольно будет напрягать живот при каждом из дальнейших прикосновений, и точно понять локализацию болезненных ощущений будет невозможно. Если взрослый человек, возможно, сможет расслабиться и позволит закончить обследование, то ребенок может вовсе не подпустить к себе доктора после резкой боли.
- Двигаясь от «спокойных» участков к болезненным, нужно выявить место наибольшей болезненности сначала с помощью поверхностного ручного обследования, а затем нужно прощупать этот участок правой подвздошной области с помощью глубокой пальпации. Глубокая пальпация нужна уже для того, чтобы определить, есть ли в животе инфильтраты. При этом глубокое прощупывание лучше проводить по методу Василенко. Это метод предполагает действия обеими руками: правую руку нужно положить на поясницу пациенту, а левой обследовать правые боковые отделы брюшной стенки. При необходимости глубокую пальпацию можно проводить, попросив человека согнуть ноги в коленях. Этот прием называется правилом Альсберга.
- Ощупывать живот при аппендиците нужно двумя руками, совершая симметричные действия с каждой стороны. Это нужно для того, чтобы определить участки непроизвольного сокращения мышц живота. Если в симметричных местах живот напряжен с обеих сторон – это сознательное напряжение, поскольку напрягать только одну часть живота человек не может. Если же напряжение присутствует только с одной стороны – оно непроизвольно.
Самыми значимыми признаками острого аппендицита, которые можно обнаружить при ручном обследовании, являются:
- сосредоточение болевых ощущений в конкретном месте;
- неконтролируемое напряжение мышц живота в подвздошной области с правой стороны.
При аппендиците самая сильная боль всегда ощущается в точке основания аппендикса. Эта точка соответствует месту «крепления» червеобразного отростка к кишке и она постоянна, в то время, как верхушка аппендикса вполне подвижка, и определить ее положение не просто. Чтобы говорить именно об остром воспалении аппендикса у пациента, нужно достоверно убедиться, что максимально болезненные ощущения у него сосредоточены именно в точке крепления аппендикса. Эта точка называется точкой Мак-Бернея.
Эти симптомы является определяющим при вынесении окончательного диагноза. Даже если у человека отсутствуют все сопутствующие признаки острого аппендицита (большая температура, тошнота, потеря аппетита), наличие боли в конкретной точке правой подвздошной области и напряженный живот уже являются поводом для того, чтобы действовать как при остром аппендиците. Проблема заключается лишь в том, что в на первых порах эти вещи могут проявляться слабо. Тогда необходимо проводить дальнейшее обследование руками для того, чтобы выявить второстепенные симптомы, которые могут помочь в постановке диагноза.
- Симптом Щеткина-Блюмберга. На живот сначала плавно давят, а потом резко отпускают пальцы. При аппендиците человеку больно не при давлении, а именно при отпускании пальцев.
- Симптом Ситковского. Больной ложится на левый бок. При воспалении аппендикса в такой позе человек чувствует боль справа (эта боль может либо усиливаться от переворачивания на левый бок, либо появляться).
- Симптом Ровзинга. Левой рукой нужно надавить на живот с левой стороны в точку, находящуюся ниже толстой кишки, а правой рукой при этом сделать короткий толчок выше толстой кишки. При остром аппендиците эти действия отдают болью вправо, потому что толстая кишка сдавливается, и газы из нее перемещаются к слепой кишке, задевая воспаленный аппендикс.
- Симптом Образцова. Человек должен поднять правую ногу и не сгибать ее. Если при поднятой ноге ощупывать правую сторону живота будет больнее, чем при опущенной — это указывает на высокую вероятность аппендицита.
- Симптом Раздольского. Человеку становится больно при постукивании по правой стороне живота.
- Симптом Бартомье-Михельсона. Если человек ляжет на левый бок, ему будет больнее при ощупывании слепой кишки, чем если бы он лежал на спине.
При остром воспалении аппендикса естественным является напряжение живота с правой стороны ближе к паху. Из-за болевых ощущений пациент может произвольно напрягать весь живот, затрудняя тем самым диагностику. В этом случае при пальпации очень важно выяснить, является ли напряжение брюшной стенки произвольным, или человек не может его контролировать. Если такое напряжение произвольно – оно уйдет, когда человек согнет ноги в коленях. Если даже при сгибании ног вся брюшная стенка напряжена – это тревожный сигнал, говорящий о возникновении перитонита, поскольку при перитоните происходит раздражение брюшины. Однако если аппендикс находится ближе к задней стенке живота или смещается в малый таз, даже при перитоните этот симптом будет выражен очень слабо. Именно поэтому кроме ощупывания, необходимо использовать и другие методы обследования. В противном случае можно пропустить серьезное осложнение острого аппендицита и не успеть своевременно сделать операцию.
Пальпация живота является очень важным инструментом выявления острого аппендицита. Симптомы, проявляющиеся при ручном обследовании, являются более информативными, чем внешние проявления болезни, поскольку при остром аппендиците традиционные внешние проявления могут быть смазанными или отсутствовать. Однако пальпация – метод, который требует основательной подготовки перед использованием. Главным образом эта подготовка заключается в приобретении практического опыта, потому что теория дает информацию, но не учит чувствовать и буквально «видеть» руками. Хорошее владение методом пальпации – залог быстрой и достоверной диагностики острого аппендицита.
источник
Брендо симптом – наблюдают при аппендиците во время беременности: боль справа при надавливании на левый край беременной матки.
Булынина симптом – определяют при остром аппендиците: боль, возникающая при надавливании в точках, расположенных на 3-4 см вправо от остистых отростков I и II поясничных позвонков.
Волковича симптом – возможный признак хронического аппендицита: гипотрофия или атрофия мышц передней брюшной стенки в илеоцекальной области.
Волковича симптом – признак хронического аппендицита: усиление боли при отведении слепой кишки кнаружи.
Волковича симптом – наблюдают при хроническом аппендиците: усиление боли при наклоне туловища влево.
Волковича – Кохера симптом – признак острого аппендицита: боль, первоначально возникающая в подложечной области (иногда непосредственно под мечевидным отростком), спустя несколько часов локализуется в правой подвздошной области.
Воскресенского симптом – признак острого аппендицита: при быстром проведении ладонью по передней брюшной стенке (поверх рубашки) от правого реберного края вниз больной испытывает боль.
Габая симптом – признак ретроцекального аппендицита: в области петитова треугольника, справа надавливают пальцем, потом быстро его отнимают — в момент отнятия пальца появляется боль как при симптоме Блюмберга — Щеткина.
Губергрица симптом – при тазовом расположении воспаленного червеобразного отростка: боль, возникающая при надавливании под паховой связкой в скарповском треугольнике.
Гусева симптом – указывает на хронический аппендицит: при попытке поднять руки вверх и отклонить туловище назад и влево в положении стоя возникает боль.
Долинова симптом – возникает при хроническом аппендиците: боль в правой боковой области при натуживании и втягивании живота.
Жендринского симптом – дифференциальная диагностика между острым аппендицитом и острым сальпингоофоритом: в положении лежа нажимают на брюшную стенку в точке Кюммеля (2см вправо и ниже пупка), пальцем и, не отнимая его, предлагают больной встать. Усиление боли свидетельствует об аппендиците, уменьшение — об остром сальпингоофорите.
Захаржевского симптом – определяют при хроническом аппендиците: боль, возникающая при захватывании складки кожи над гребешком правой подвздошной кости и массировании этой складки по направлению к правой подреберной области.
Захаровича симптом – определяют при хроническом аппендиците: боль, возникающая в правой боковой области в положении больного лежа на животе, — правой рукой исследующий приподнимает бедра больного (за нижнюю треть), а левой рукой надавливает на грудной отдел позвоночного столба.
Икрамова симптом – признак острого аппендицита: усиление болей в правой подвздошной области при прижатии правой бедренной артерии.
Михельсона симптом – признак острого аппендицита у беременных: усиление боли в правой половине живота в положении больной на правом боку (вследствие давления матки на воспаленный очаг).
Образцова симптом – признак хронического аппендицита: усиление боли во время пальпации в илеоцекальной области, при этом правая нога приподнята.
Ольшанецкого симптом – применяют для дифференциальной диагностики острого аппендицита и почечной колики: при пальпации передней брюшной стенки, в положении больного стоя, с корпусом, согнутым под углом 90° по отношению к нижним конечностям, передняя брюшная стенка расслабляется и органы, расположенные в брюшной полости, легко пальпируются. В то же время органы, расположенные забрюшинно (мочеточник, почка), не испытывают давления. В случаях, когда червеобразный отросток воспален, возникает боль при пальпации — симптом положителен. Если заинтересованы органы, расположенные забрюшинно, пальпация безболезненна — симптом отрицательный.
Островского симптом – наблюдается при остром аппендиците: больному предлагают поднять вверх (до угла 130-1400) выпрямленную в коленном суставе правую ногу и удерживать ее в этом положении. Врач быстро разгибает ее, укладывая горизонтально.
Певзнера симптом – наблюдают при хроническом аппендиците: усиление боли при отведении слепой кишки кверху.
Петрова симптом – определяют при аппендиците: резкая боль, возникающая в правой боковой области в момент надавливания на брюшную стенку при одновременном переводе больного из положения лежа в сидячее.
Подоненко – Богдановой симптом – указывает на острый аппендицит тазовой локализации: при давлении на область восходящей ободочной и слепой кишок больная испытывает боль в глубине таза, более интенсивную, чем при поднятии шейки матки кверху или смещении ее в стороны при предшествовавшем влагалищном исследовании.
Пржевальского симптом – определяют при хроническом аппендиците: при пальпации правой боковой области определяют уплощение мышц (по сравнению с левой). Больной не в состоянии долго удерживать правую конечность, выпрямленную в коленном суставе и приподнятую на весу. Определяют при хроническом аппендиците.
Пунина симптом – наблюдают при аппендиците: боль, возникающая при надавливании у конца поперечного отростка II поясничного позвонка справа.
Раздольского симптом – возможный признак острого аппендицита: при перкуссии брюшной стенки молоточком или пальцем выявляется болезненность в правой подвздошной области.
Руткевича симптом – наблюдают при аппендиците: усиление боли при отведении слепой кишки внутрь.
Ситковского — Ортнера симптом – признак острого аппендицита: при положении больного на левом боку в илеоцекальной области появляется боль.
Филатова симптом – свидетельствует об остром аппендиците (симптом локальной болезненности): усиление боли на определенном участке в правой боковой области при пальпации живота у детей.
Фомина симптом – признак острого аппендицита: понижение или отсутствие брюшных рефлексов.
Черемского – Кушниренко симптом – признак острого аппендицита: глубокие форсированные дыхательные движения и кашель вызывают усиление болей в правой подвздошной области.
Чугаева симптом – признак острого аппендицита: при пальпации удается, прощупать сокращенные, пучки наружной косой мышцы живота, напоминающие натянутые струны.
Шиловцева симптом – дифференциальная диагностика спаечной болезни и острого аппендицита: в положении лежа на спине выявляют болевую точку в правой боковой области и, не отнимая руки, предлагают больному повернуться на левый бок. Если нет спаечного процесса и слепая кишка смещается, то в найденной точке боль уменьшается и смещается ниже и левее. При этом симптом оценивают как положительный для острого аппендицита.
Яуре симптом – признак ретроцекального аппендицита: болезненность в правой поясничной области, в области треугольника Пти.
Яуре симптом — признак хронического аппендицита: болезненность при надавливании над гребешком подвздошной кости.
Аарона симптом – признак аппендицита: боль или чувство растяжения в эпигастральной или прекардиальной области при надавливании в точке Мак-Берни (СИМПТОМ McBurney).
Барона симптом – признак хронического аппендицита: повышенная чувствительность к давлению правой поясничной мышцы (m. psoas).
Бартомье – Михельсона симптом – признак острого аппендицита: болезненность при пальпации слепой кишки, усиливающаяся в положении больного на левом боку.
Басслера симптом – признак аппендицита: при надавливании на брюшную стенку в точке, находящейся посередине между пупком и передней верхней остью подвздошной кости, и при направлении давления больше вправо больной испытывает резкую боль.
Бастедо симптом – признак аппендицита: при введении воздуха через прямую кишку появляются боль и чувство напряжения в илеоцекальной области в связи с растяжением ободочной кишки.
Бен-Ашера симптом – признак острого аппендицита: во время глубокого дыхания или покашливания больного врач надавливает кончиками двух пальцев на левое подреберье; в случае аппендицита появляется боль в илеоцекальной области.
Бриттена симптом – признак острого аппендицита: пальпация нижнего отдела правой половины живота вызывает ретракцию правого яичка.
Брауна симптом – признак острого аппендицита: на коже живота отмечают участок болезненности, после чего больного укладывают на здоровый бок; в течение 15-30 мин участок болезненности перемещается на 2,5-5 см или же болезненность и мышечная ригидность значительно усиливаются.
Чейса симптом – признак аппендицита, тифлита и перитифлита: боль в области слепой кишки при быстрой и глубокой пальпации вдоль поперечной ободочной кишки слева направо (при зажимании другой рукой нисходящего отдела ободочной кишки).
Коупа симптом – признак аппендицита: болезненность в илеоцекальной области при ротационных движениях в тазобедренном суставе.
Коупа симптом – признак аппендицита: боль при сдавливании бедренной артерии в бедренном (скарповом) треугольнике.
Дьелафуа триада – характерна для острого аппендицита: боль, мышечное напряжение и гиперестезия кожи в правой боковой области.
Доннелли симптом – признак ретроцекального аппендицита: если больной в положении лежа разгибает правую ногу и врач производит пальпацию живота одновременно выше и ниже точки Мак-Берни, то больной чувствует боль.
Дюбара симптом – наблюдают при аппендиците: боль при надавливании на затылочные точки блуждающего нерва.
Грея симптом – признак аппендицита: повышенная чувствительность на 2,5 см книзу и справа от пупка.
Грея симптом – возможный признак аппендицита: боль в правом плече.
Хорна симптом – признак острого аппендицита: при растяжении элементов правого семенного канатика больной испытывает боль.
Илиеску симптом – возможный признак аппендицита: болезненность при сдавлении шейной точки правого диафрагмального нерва.
Яворского симптом – признак аппендицита: при поднятой правой ноге пальпация илеоцекальной области болезненна.
Клемма симптом – возможный рентгенологический признак аппендицита: при рентгенологическом исследовании брюшной полости нередко обнаруживается скопление газов в илеоцекальной области.
Кобрака симптом – возможный признак ретроцекального аппендицита: больной лежит на левом боку, ноги согнуты в тазобедренных и коленных суставах и прижаты к животу; врач направляет свой указательный палец (при пальцевом ректальном исследовании у мужчин и вагинальном у женщин) вверх и вправо; при надавливании в этом месте на запирательную перепонку (membrana obturatoria), больной испытывает сильную боль.
Кюммелля точка – определяют при хроническом аппендиците: болезненная точка, расположенная на 2 см вправо и ниже от пупка.
Ланца симптом – признак аппендицита: ослабление или исчезновение правостороннего кремастерного рефлекса.
Ланца точка – определяют при аппендиците: болезненная точка на границе наружной я средней трети (справа) линии, соединяющей обе верхне-передние ости подвздошных костей.
Лароша симптом – отмечают при остром аппендиците: отсутствие гиперэкстензии в правом тазобедренном суставе.
Ларока симптом – возможный признак острого аппендицита: подтянутое положение правого или обоих яичек, возникающее самопроизвольно или при пальпации живота.
Леннандера симптом – наблюдают при остром деструктивном аппендиците: разность температуры более 1°С в подкрыльцовой ямке и прямой кишке.
Локвуда симптом – признак аппендицита и спаек брюшной полости: при повторной пальпации илеоцекальной области у больного, лежащего на спине с несколько согнутыми в коленных суставах ногами, иногда слышно урчание или шум перетекающей жидкости.
Мастэна симптом – наблюдают при аппендиците: боль в области ключицы.
Мак-Берни симптом – признак аппендицита: болезненная при пальпации точка, находящаяся посередине между пупком и передней верхней остью подвздошной кости справа.
Мельцера симптом – признак аппендицита: активное сгибание в тазобедренном суставе вытянутой ноги и одновременное надавливание в точке, находящейся посередине между пупком и передним верхним выступом подвздошной кости, вызывают боль.
Морриса симптом – признак аппендицита: появление боли при пальпация живота на расстоянии 5 см вправо от пупка по линии, соединяющей пупок с передней верхней остью подвздошной кости.
Мерфи симптом – признак небольшого количества выпота при аппендиците: при перкуссии четырьмя пальцами подряд (как при игре на рояле) в нижнем отделе живота справа обычный тимпанический звук отсутствует.
Манроу симптом – признак аппендицита: при пальпации болезненная точка на линии, соединяющей пупок с передней верхней остью подвздошной кости в месте пересечения ее с наружным краем правой прямой мышцы живота.
Отта симптом – признак аппендицита: при положении на левом боку больной испытывает тянущую боль.
Пайра симптом – наблюдают при тазовом аппендиците: гиперестезия сфинктера с тенезмами и спастическим стулом.
Пасквалиса симптом – расхождение ректальной и подмышечной температуры менее чем на 10при температуре 38° Си выше указывает на субсерозный ретроцекальный аппендицит или скрытый аппендицит любой другой локализации. Расхождение температуры более чем на 1°С свидетельствует о воспалении отростка, свободно лежащего в брюшной полости.
Пшевальского симптом – возможный признак аппендицита: увеличение лимфатических узлов, расположенных вокруг артерии, огибающей бедро, и обусловленное этим припухание над паховой связкой.
Пшевальского симптом – возможный признак аппендицита: возможность поднять правую ногу ограничена.
Редера симптом – признак аппендицита: боль выше и правее точки, соответствующей переходу сигмовидной кишки в прямую кишку.
Симптом «Richet et Netter» (франц.).
Рише симптом – признак аппендицита: появление сокращения приводящих мышц бедра.
Роттера точка – эта болевая точка свидетельствует о наличии деструктивного аппендицита: при ректальном пальцевом исследовании в области дугласова пространства против передней стенки прямой кишки сверху и справа возникает ответная реакция со стороны брюшины, не реагировавшей при исследовании живота, в виде гиперестезии, сильной боли.
Ру симптом – признак гнойного аппендицита с инфильтратом: при пальпации слепой кишки чувствуется мягкое сопротивление, напоминающее консистенцию «промокшей картонной трубки».
Rovsing Niels Thorkild (1862-1927), датский хирург.
Ровзинга симптом – признак аппендицита или тифлита: при пальпации левой подвздошной области и одновременном надавливании на нисходящий отдел ободочной кишки давление через газы передается на илеоцекальную область, что сопровождается болью.
Затлера симптом – признак аппендицита: если больной в положении сидя поднимает выпрямленную правую ногу, появляется боль в илеоцекальной области.
Зельгейма симптом – признак аппендицита у женщин: при вагинальном, а иногда и при пальцевом ректальном исследовании прощупывается утолщенная и болезненная крестцово-маточная связка (lig. sacrouterinum) справа. Симптом имеет диагностическое значение только тогда, когда можно исключить гинекологические заболевания (воспаление, внематочную беременность).
Сорези симптом – признак аппендицита: если больной, лежащий на спине с согнутыми ногами, покашливает, то при одновременной пальпации правого подреберья у него нередко появляется боль в точке Мак-Берни.
Супо — Сейе симптом – наблюдают при вопаления червеобразного отростка, расположенного в тазу: глубоки вдох вызывает боль в области мочевого пузыря.
Трессдера симптом – наблюдают иногда при аппендиците: в положении лежа на животе боль уменьшается.
Вахенгейма — Редера симптом – признак аппендицита: при пальцевом ректальном исследовании появляется боль в илеоцекальной области.
Видмера симптом – признак аппендицита: иногда температура в правой подмышечной впадине выше, чем в левой.
источник
Часто первыми симптомами воспаления червеобразного отростка являются ощущения вздутия, распирания в животе, неопределенная боль в подложечной или околопупочной области. Дефекация или отхождение газов кратковременно улучшают состояние пациента. Однако через пару часов интенсивность боли нарастает, к тому же меняется ее характер.
Вначале боль ноющая, приступообразная или колющая, затем боль становится жгучей, распирающей, давящей и постоянной. Изменение характера боли, как правило, совпадает по времени с миграцией боли: из подложечной области боль перемещается в правый нижний квадрант живота (симптом Кохера-Волковича).
Боль может усиливаться при глубоком дыхании, резких движениях, тряской езде, кашле, ходьбе. Иногда больные вследствие выраженного болевого синдрома занимают вынужденное положение тела – на правом боку с приведенными к животу ногами.
Место локализации боли при аппендиците может отличаться в зависимости от места расположения аппендикулярного отростка:
- при тазовом расположении отростка боль сосредоточена в лонной области или внизу живота справа;
- для срединного (медиального) расположения червеобразного отростка характерна боль в пупочной области, ближе к середине живота;
- если аппендикс расположен позади слепой кишки, тогда пациенты могут ощущать боль в поясничной области, с иррадиацией в промежность, наружные половые органы, правую ногу, такие жалобы также могут встречаться при патологии почек или мочеточника;
- подпеченочное расположение аппендикса проявляется болью в правом подреберье;
- левостороннее расположение слепой кишки и аппендикса может сопровождаться болью в нижнем левом квадранте живота.
Для острого аппендицита характерна умеренная, терпимая боль. Если боль становится невыносимой, дергающей, пульсирующей, это может свидетельствовать об эмпиеме (растяжении червеобразного отростка гноем).
При гангрене червеобразного отростка гибнут его нервные окончания, при этом больные кратковременно ощущают улучшение (период мнимого благополучия).
При перфорации аппендикса больные чувствуют резкое внезапное усиление боли, постепенно боль распространяется на другие отделы живота.
Для типичного течения аппендицита не характерна иррадиация боли. Исключение составляют только те случаи, когда отросток тесно предлежит к другим органам (прямой кишке, желчному пузырю, мочевому пузырю, мочеточнику). Если при атипической локализации в воспалительный процесс вовлекается стенка этих органов, тогда появляется характерная для этих органов отраженная боль.
У большинства больных на фоне боли в животе возникает тошнота, сопровождающаяся однократной рвотой. Также характерным симптомом аппендицита является анорексия.
30-40% пациентов жалуются на задержку стула, обусловленную парезом кишечника.
У половины больных может отмечаться повышение температуры тела до субфебрильных цифр (37,2-37,6гр.С). Высокая температура тела (до 38гр.С и выше) не характерна для острого аппендицита, ее повышение свидетельствует о развитии осложнений аппендицита.
Для острого аппендицита характера определенная последовательность появления симптомов:
- самой первой появляется боль в подложечной или околопупочной области;
- затем присоединяются тошнота, рвота, анорексия;
- еще позже возникает местная болезненность и защитное напряжение мышц живота при прощупывании живота в правой подвздошной области;
- последними появляются лейкоцитоз и повышение температуры тела.
Боль в правом нижнем квадранте живота может появляться или усиливаться в лежачем положении при повороте на левый бок (симптом Ситковского).
Почти у половины пациентов частота пульса при аппендиците соответствует норме. Пульс может учащаться до 100 ударов в минуту на поздней стадии заболевания.
При неосложненном течении аппендицита при осмотре язык влажный, обложен белым налетом. При развитии перитонита, дегидратации (обезвоживании) организма язык и внутренние поверхности щек могут становиться сухими.
Иногда при осмотре живота определяется некоторое его вздутие в нижних отделах вследствие умеренного пареза слепой и подвздошной кишки. Также может определяться асимметрия живота за счет защитного напряжения мышц в правом нижнем квадранте.
Деструктивный аппендицит может сопровождаться отставанием в акте дыхания правой половины живота, особенно нижних отделов. Для перфоративного аппендицита характерно напряжение почти всей брюшной стенки: вследствие развития перитонита она не участвует в акте дыхания.
При простукивании живота над правой подвздошной областью определяется умеренный тимпанит. Более чем у половины больных простукивание в правом нижнем квадранте живота сопровождается появлением резкой болезненности (симптом Раздольского).
Прощупывание живота (пальпация) при аппендиците позволяет обнаружить 2 наиболее диагностически важных симптома аппендицита – напряжение мышц брюшной стенки и локальную болезненность в правой подвздошной области.
Необходимо помнить, что пальпацию живота при подозрении на аппендицит необходимо начинать с левой подвздошной области, постепенно проводя ее против часовой стрелки по всем отделам кишечника, и заканчивать в правой подвздошной области.
В результате раздражения наружного слоя брюшины рефлекторно возникает симптом защитного напряжения мышц живота. От локализации воспаленного отростка зависит место расположения напряжения мышц.
У некоторых людей защитное напряжение мышц живота может отсутствовать:
- у престарелых людей;
- у многорожавших женщин;
- у лиц, имеющих выраженную жировую клетчатку;
- в состоянии алкогольного опьянения.
У 60-70% больных при аппендиците определяется симптом Воскресенского – кожная болезненность в правой подвздошной области при скольжении рукой по брюшной стенке через рубашку в направлении от подложечной к лонной области.
Ряд симптомов, которые могут определяться при аппендиците, не являются специфичными, но появляются при распространении воспалительного процесса на брюшину.
При остром аппендиците может быть положительным симптом Щеткина-Блюмберга – медленное глубокое надавливание на брюшную стенку всеми сложенными вместе пальцами кисти, а затем быстрое отнятие руки, сопровождающееся появлением или резким усилением боли.
Еще один признак, указывающий на воспаление брюшины – симптом Кушниренко (боль в правой подвздошной области появляется или усиливается при резком, отрывистом кашле).
При остром аппендиците может быть положительным симптом Ровсинга – при надавливании левой рукой на брюшную стенку в левой подвздошной области вследствие сотрясения внутренних органов может появляться или усиливаться боль в правой подвздошной области.
Более доступным для прощупывания аппендикс становится при повороте больного на левый бок. При пальпации в этом положении болезненность может появляться или усиливаться – положительный симптом Бартомье.
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
В большинстве случаев аппендицит, с какой стороны находится, там и болит. В большинстве случаев — это правая стороны, но аппендикс возможно расположен чуть выше указаной точки на фото . у другого больного, ниже либо кроме того загнут назад.
Исходя из этого отвечая на вопрос: С какой стороны аппендицит, не всегда возможно — аппендицит с правой стороны. Иногда бывают патологии и отклонение в нахождении аппендикса, что зависит от личных изюминок каждого человека.
Аппендикс можно считать в какой то мере подвижным органом, у него лишь одна точка прикрепления к брыжейке.
В общем, направляться подчернуть, что начинаются показатели аппендицита неожиданно в виде болей в нижней части живота, справа, не на большом растоянии от тазобедренной кости, но боль может отдавать и в другие отделы живота.
Так как аппендицит может по-различному находится в области брюшины, что дает неоднозначную картину в локализации болей, каковые смогут отдавать (иррадиация болей) как в правую сторону и в область поясницы, либо в область малого таза, половые органы больного. Темперамент болей имеет различную интенсивность, усиливающей либо стихающей, схваткообразной, смогут продолжаться как продолжительное время либо краткосрочно.
Особенно тяжело выявить показатели аппендицита у дам. Дамы проходят дополнительную диагностику, дабы исключить женские заболевания. Исходя из этого больные не всегда могут сходу определить, что болит аппендикс.
Аппендикс — это червеобразный отросток, полый орган желудочно-кишечного тракта человека. На размещение может воздействовать протяженность самого органа, его брыжейки. Брыжейка помогает для закрепления аппендикса к стенке слепой кишки и подвздошной кишки.
Слепая кишка (саесum): по большей части находится в брюшной полости в правой подвздошной ямке. На протяжении беременности слепая кишка оттесняется вверх. Протяженность слепой кишки 5-7 см, диаметр 6-8 см. В большинстве случаев, аппендикс находится в брюшной полости интраперитонеально, другими словами покрытый брюшиной со всех сторон.
Протяженность аппендикса приблизительно 8-10см, а толщина 0.5-0.8 см и различают на тело, основание и вершину.
В случае если аппендикс расположен вариабельно по отношению к слепой кишке то необходимо отметить :
- нисходящее размещение аппендикса (тазовое): 50% случаев,
- восходящее (подпеченочное): редко,
- латеральное: 20% случаев,
- медиальное: 20% случаев,
- переднее (вентральное): редко,
- заднее (ретроцекальное): 10% случаев.
Самый ответственный показатель аппендицита само собой разумеется схваткообразная боль с правой стороны, но не редко боль не отдает в одной точке, либо распространяется по всей брюшной полости и отдавать в спину.
Симптомы аппендицита смогут быть похожи на другие болезни, исходя из этого окончательный диагноз может поставить лишь врач. К симптомам, возможно отнести тошноту и рвоту, которую больной ошибочно принимает за банальное отравление.
У некоторых больных может заболеть сердце.
В случае если в воспалительный процесс вовлекается зараза, существенно увеличиваться температура. Гнойный аппендикс — это страшный симптомом. Может так же появиться кишечная не проходимость, что ведет к прекращению функционирования мышц кишечника, закупорка каловыми массами.
В случае если зараза попадает вовнутрь всего организма по руслу крови, то это может привести к заражению крови и смерти. При подозрении на аппендицит необходимо безотлагательно обратиться в медицинское учреждение, поскольку прободение аппендикса ведет к смертельному случаю.
Аппендицит симптомы заболевания проявляются характерной изюминкой, в то время, когда больной ищет подходящее положение тела, что бы хоть как-то снизить интенсивность боли в области брюшной полости и в то время, когда отыскал это положение тела, лежит некоторое время не двигаясь (симптом Ситковского).
Общее состояние больного остаются в пределах нормы, только незначительно проявляться маленьким увеличение температуры. Симптомы аппендицита смогут довольно часто проявляться и тошнотой и рвотой время от времени поносом либо напротив запором.
Иногда больной аппендицитом идет в туалет, ему думается что облегчившись, боль утихнет и пройдет. В большинстве случаев в поликлинике больной проходит процедуру пальпации аппендицита, при надавливании в правой стороне, больной постоянно испытывает неприятные осушения.
Аппендицит может проявляться симптомами как острой боли, так и ноющей, причем может боль отдавать необязательно в правую подвздошную сторону.
В случае если развился аппендикулярный перитонит — то симптомы выражены ярко и остро, локализация болей аппендицита в большинстве случаев с правой стороны. это характерно для развития острого воспалительного процесса в организме больного, что требует неотложной медицинской помощи и операции по удалению аппендикса.
Заболевание возможно поделить на острую и хроническую формы, при острой форме необходимо срочно делать операцию по удалению аппендикса. Операция не сложная и делается в любой поликлинике, проходит в большинстве случаев за полчаса. Хирург вырезает аппендикс, делая небольшой разрез с правой стороны, в случае если операция проводится посредством лапароскопии, шва не будет по большому счету.
Как выяснить пальпацией? Все не так сложно, как думается на первый взгляд. Необходимо надавить пальцами в ту область живота, которая приводит к болевым. Боль будет чувствоваться, но при отпускании улучшается. Это основной симптом воспаление слизистой оболочке кишечника. Пальпацию живота надлежит затевать ласково.
Руки доктора обязаны быть теплыми, потому, что прикосновение холодных рук, больной будет напрягать мускулы передней брюшной стены. Пальпацию живота нужно затевать как возможно дальше от места громаднейшей болезненности.
В случае если хирург начнет пальпацию с того места, где больной испытывает значительные боли, то больной в течение всего изучения испытывает ужас а также мешает, все время напрягая пузо, пробуя в какой-то степени предохраниться от ожидаемой боли. Значительно чаще такая обстановка может начинаться при обследовании детей.
По окончании того, в то время, когда Вы закончите поверхностную методичную пальпацию живота и откроете локализацию большой болезненности, надлежит осуществить более глубокую пальпацию.
Наряду с этим нужно выяснить не только более глубоко локализованную болезненность, но и наличие вероятных инфильтративных образований в животе. На протяжении пальпации доктор должен воистину ощущать пузо. Часто пальпацию живота выполняют бегло, не уделяя должного внимания правильной локализации болезненности.
Пальпацию нужно делать в один момент с обеих сторон и обеими руками, пальпируя, соответственно, правую половину живота больного левой рукой, а левую половину — правой.
Пальпация живота обеими руками есть наилучшим методом обнаружения сознательного либо произвольного напряжения мышц передней брюшной стены, потому, что люди при всем жажде не смогут напрягать прямые мускулы живота лишь с одной стороны.
Диагностика аппендицита содержится в сдаче анализов крови, мочи либо УЗИ. Ультразвуковое изучение оказывает помощь найти повышение червеобразного отростка либо нагноение( абсцесс). Все-таки червеобразный отросток виден лишь у 50% больных.
В большинстве случаев у больных с острым аппендицитом выявляют трансформации в общем анализе крови. Ректальное (либо вагинальное) изучение выявляет болезненность стены прямой кишки спереди и справа, время от времени — нависание свода справа. Рентгенологическое изучение.
В отдельных случаях диагностические и тактические затруднения смогут быть разрешены посредством лапароскопии — выявляют воспалённый червеобразный отросток или косвенные показатели воспаления (выпот, гиперемия серозных покровов).
Заболевание лучше диагностируется в острой фазе заболевания.
Характерные показатели аппендицита в острой фазе заболевания, в том, что в случае если лечь на бок с поджатыми к животу коленями и нормально полежать, боль стихает и заканчивается. Не успокаивайте боль, сохраняя надежду отлежаться.
Необходимо при первых симптомах заболевания без промедлений привести к скорой медицинской медицинской. Не занимайтесь само диагностикой, лишь доктор сможет точно поставить окончательный диагноз и назначить меры по его лечению и устранению.
При острой форме не выпивайте ни каких слабительных и обезболивающих препаратов до приезда доктора, иногда прием этих лекарств ведет к трудности диагностики заболевания и перехода в хроническую форму у больного.
Если вы ощущаете не резкие боли в брюшной полости и подозреваете развития аппендицита, выяснив с какой стороны аппендицит болит у вас, пройдите в обязательном порядке медицинское обследование в поликлинике по месту жительства, в случае если боль острая и сильная, не ожидайте и приводите к врачу.
Заболеванию аппендицит, склоны больше дамы, чем мужчины, симптомы которого проявляются чаще в возрасте двадцати, сорока лет. Это связано в силу физиологического строения женского организма, таза, исходя из этого протекать он может по-другому.
Особенно отличаются симптомы аппендицита у дам при беременности. Ввиду того что аппендикс расположен вблизи от правых придатков матки, показатели воспаления его видятся чаще вдвое, чем у мужского населения.
При диагностике и постановке диагноза у дамы контролируют не только состояние червеобразного отростка, но состояние генитальных органов в целом
Симптом Щеткина Блюмберга
При пальпации у дам появляются болезненные ощущения, что говорит о воспалении брюшной полости.
В случае если надавить точку ниже пупку у дамы то может появляться боль, которая усилиться при вставании, что говорит о вовлечении в воспалительный процесс детородных органов.
Симптом Промптова при аппендиците
При осмотре влагалища у дамы, обнаруживается боль, особенно при обследовании шейки матки, при аппендиците показывает на воспалении придатков.
При мельчайших симптомах аппендицита, беременную даму надлежит направлять в стационар. Показатели аппендицита при беременности случается чаще в 75% эпизодов, особенно в первой половине беременности. Симптомы острого аппендицита беременной такие же, что и без, но серьёзные диагностические трудности может создавать обилие жалоб, обычных для беременных дам:
- тошнота,
- рвота,
- разнообразные болевые ощущения в животе
Во многих случаях громадную помощь в диагностике острого воспаления может оказать симптомы отраженных болей: при пальпации илеоцекальпой области в первой половине беременности в положении больной на спине, а во второй половине — на левом боку отмечается боль в области матки и пупка (кверху и книзу от него) либо в левой подвздошной области. Дифференцировать симптомы и острого аппендикса при беременности приходится прежде всего от правостороннего пиелита.
Боли имеют схваткообразный и ноющий темперамент, появляются в эпигастральной области (под ложечкой), со временем перерастая в правую подвздошную область. Боль неспешно возрастает, возрастает при движениях, кашле.
Довольно часто отмечается тошнота, рвота, нарушение стула, понос либо напротив запор. Температура тела больного аппендицитом мало повышена 37 – 37.5 градусов, отсутствие аппетита. Язык обложен, белого цвета.
Боль аппендиците может начинаться с области пупка и неспешно локализируется с правой стороны.
При появлении болей в животе, люди начинают вспоминать с какой стороны аппендицит, его симптомы и показатели, волнуются как оказать первую помощь при остром аппендиците. кое-какие ищут метод избежать операции по удалению аппендикса.
Лечение лишь своевременное, удаляют аппендицит в хирургическом отделении.
Лишь только аппендикулярный инфильтрат (без нагноения) сначала лечится консервативно с последующей операцией уже по окончании стихания воспалительных трансформаций.
Старческий возраст, присутствие серьёзных сопутствующих болезней (сахарный диабет, лёгочно-сердечная недостаточность), явления разлитого перитонита значительно ухудшают прогноз и угрожают осложнениями.
Операция при аппендиците считается не сложной и в случае если аппендицит не запущен выздоровление и послеоперационный период продолжаться не долго, достаточно 1-2 недели. Длительность самой операции, удаление аппендикса, в большинстве случаев 40 — 60 мин..
Смертность при остром форме аппендиците находится в пределах 0,15—0,30%. Операция по удалению аппендицита именуют аппендоктомия . Делают операцию 2 методами, ветхим классическим, разрезая скальпелем брюшную полость и более современным и прогрессивным способом удаления аппендикса, лапароскопически.
С помощи нескольких мелких проколов хирург вводит нужные инструменты. Глазами хирурга на время операции становятся мини камера и монитор. Преимущества тут очевидны, нет шва, не считая мелких не заметных точек, отсутствуют осложнения по окончании операции в виде незаживающих швов и нагноений.
По окончании операционный период значительно сокращается, но таковой метод операции продемонстрирован не всем. Напомним, что повторений болезни по окончании операции на аппендиците не отмечается.
Исходя из этого имеете возможность не сомневаться относительно исхода своевременного лечения, что нельзя сказать относительно других заболеваний, к примеру лечение геморроя операцией по устранению геморроидального узла.
Выписывают больного по окончании лапароскопии по ликвидации аппендикса уже на четвертый сутки. Условием выписки есть обычная температура тела, работа желудочно-кишечного тракта пришла кроме этого в норму, доктору нет особенных обстоятельств держать вас в стационаре.
Осложнения по окончании аппендицита
Спайки по окончании аппендицита чаще всего видящееся осложнение по окончании операции. Спайка это перерождающие мягкие ткани больного органа, рубцы, которых сращивают их, нарушая их подвижность и функционирование.
Симптомы спаек проявляются не сходу и долго смогут о себе не давать знать, но после этого больной ощущает боль в области послеоперационного рубца, боль ноющая усиливающая по окончании поднятия тяжести.
Сюда можно отнести вздутие кишечника, запоры.
Отсутствие стула более двух дней (кишечная непроходимость ) требует незамедлительной медицинской помощи. Обстоятельства образование спаек это инфекционные и другие процессы. Спайки это защитная реакция организма. Найти спайки непросто кроме того посредством УЗИ диагностики, вероятно посредством лапароскопии. Лечение возможно как консервативным, так и хирургическое удаление спайки.
При первых симптомах аппендицита необходимо безотлагательно, обратиться к доктору для исключения страшных и угрожающих жизни больного последствиям.
Аппендицит является одной из наиболее распространенных хирургических патологий брюшной полости, на долю которой приходится 89,1%.
Аппендицит встречается у лиц обоего пола и любого возраста; пик заболеваемости приходится на возраст от 10 до 30 лет. Воспаление червеобразного отростка развивается примерно у 5 людей из 1000 в год.
Лечение аппендицита занимается абдоминальная хирургия (оперативная гастроэнтерология).
Аппендикс – рудиментарный придаток слепой кишки, имеющий форму узкой вытянутой трубки, дистальный конец которой оканчивается слепо, проксимальный — сообщается с полостью слепой кишки посредством отверстия воронкообразной формы.
Стенка червеобразного отростка представлена четырьмя слоями: слизистым, подслизистым, мышечным и серозным. Длина отростка составляет от 5 до 15 см, толщина – 7-10 мм.
Аппендикс имеет собственную брыжейку, удерживающую его и обеспечивающую относительную подвижность отростка.
Функциональное назначение червеобразного отростка до конца неясно, однако доказано, что аппендикс выполняет секреторную, эндокринную, барьерную функции, а также принимает участие в поддержании микрофлоры кишечника и формировании иммунных реакций.
Различают две основные формы аппендицита – острую и хроническую, каждая из которых имеет несколько клинико-морфологических вариантов.
В течение острого аппендицита выделяют простую (катаральную) и деструктивные формы (флегмонозный, флегмонозно-язвенный, апостематозный, гангренозный аппендицит).
Катаральный аппендицит характеризуется признаками расстройства кровообращения и лимфообращения в отростке, развитием фокусов экссудативно-гнойного воспаления в слизистом слое. Аппендикс набухает, его серозная оболочка становится полнокровной.
Прогрессирование катарального воспаления ведет к острому гнойному аппендициту. Через 24 часа после начала воспаления лейкоцитарная инфильтрация распространяется на всю толщу стенки аппендикса, что расценивается как флегмонозный аппендицит. При данной форме стенка отростка утолщена, брыжейка гиперемирована и отечна, из просвета аппендикса выделяется гнойный секрет.
Если при диффузном воспалении формируются множественные микроабсцессы, развивается апостематозный аппендицит; при изъязвлениях слизистой – флегмонозно-язвенный аппендицит. Дальнейшее прогрессирование деструктивных процессов приводит к развитию гангренозного аппендицита.
Вовлечение в гнойный процесс тканей, окружающих червеобразный отросток, сопровождается развитием периаппендицита; а его собственной брыжейки – развитием мезентериолита.
К осложнениям острого (чаще флегмонозно-язвенного) аппендицита относится перфорация отростка, приводящая к разлитому или отграниченному перитониту (аппендикулярному абсцессу).
Среди форм хронического аппендицита различают резидуальную, первично-хроническую и рецидивирующую.
Течение хронического аппендицита характеризуется атрофическими и склеротическими процессами в червеобразном отростке, а также воспалительно-деструктивными изменениями с последующим разрастанием грануляционной ткани в просвете и стенке аппендикса, образованием спаек между серозной оболочкой и окружающими тканями. При скоплении в просвете отростка серозной жидкости образуется киста.
В развитии аппендицита, как правило, принимает участие полимикробная флора, представленная кишечной палочкой, стафилококками, энтерококками, стрептококками, анаэробами. В стенку аппендикса возбудители попадают энтерогенным путем, т. е. из его просвета.
Условия для развития аппендицита возникают при застое кишечного содержимого в червеобразном отростке вследствие его перегиба, наличия в просвете инородных тел, каловых камней, гиперплазии лимфоидной ткани.
Механическая блокада просвета отростка приводит к повышению внутрипросветного давления, расстройству кровообращения в стенке аппендикса, что сопровождается снижением локального иммунитета, активизацией гноеродных бактерий и их внедрением в слизистую оболочку.
Определенную роль, предрасполагающую к развитию аппендицита, играет характер питания и особенности расположения отростка.
Известно, что при обильном употреблении мясной пищи и склонности к запорам в кишечном содержимом накапливается избыточное количество продуктов распада белка, что создает благоприятную среду для размножения патогенной флоры.
Кроме механических причин, к развитию аппендицита могут приводить инфекционные и паразитарные заболевания – иерсиниоз, брюшной тиф, амебиаз, туберкулез кишечника и др.
Более высокий риск развития аппендицита существует у беременных женщин, что связано с увеличением матки и смещением слепой кишки и червеобразного отростка. Кроме того, предрасполагающими факторами к развитию аппендицита у беременных могут служить запоры, перестройка иммунной системы, изменение кровоснабжения тазовых органов.
При типичной клинике острого аппендицита отмечаются боль в подвздошной области справа, выраженная местная и общая реакция. Болевой приступ при остром аппендиците, как правило, развивается внезапно. Сначала боль имеет разлитой характер или преимущественно локализуется в эпигастрии, в околопупочной области.
Обычно чрез несколько часов боль концентрируется в правой подвздошной области; при нетипичном расположении аппендикса может ощущаться в правом подреберье, в области поясницы, таза, над лобком.
Болевой синдром при остром аппендиците выражен постоянно, усиливается при покашливании или смехе; уменьшается в положении лежа на правом боку.
К характерным ранним проявлениям аппендицита относятся признаки расстройства пищеварения: тошнота, рвота, задержка стула и газов, понос. Отмечается субфебрилитет, тахикардия до 90-100 уд. в мин.
Интоксикация наиболее выражена при деструктивных формах аппендицита. Течение аппендицита может осложняться образованием абсцессов брюшной полости – аппендикулярного, поддиафрагмального, межкишечного, дугласова пространства.
Иногда развивается тромбофлебит подвздошных или тазовых вен, что может явиться причиной ТЭЛА.
Свое своеобразие имеет клиника аппендицита у детей, пожилых людей, беременных, у пациентов с атипичной локализацией червеобразного отростка.
У детей раннего возраста при остром аппендиците преобладает общая симптоматика, присущая многим детским инфекциям: фебрильная температура, диарея, многократная рвота.
Ребенок становится малоактивным, капризным, вялым; при нарастании болевого синдрома может наблюдаться беспокойное поведение.
У пожилых пациентов клиника аппендицита обычно стерта. Заболевание нередко протекает ареактивно, даже при деструктивных формах аппендицита.
Температура тела может не повышаться, боли в гипогастрии выражены незначительно, пульс в пределах нормы, симптомы раздражения брюшины слабые, лейкоцитоз небольшой.
У лиц старшего возраста, особенно при наличии пальпируемого инфильтрата в подвздошной области, необходима дифференциальная диагностика аппендицита с опухолью слепой кишки, для чего требуется проведение колоноскопии или ирригоскопии.
При аппендиците у беременных боли могут локализоваться значительно выше подвздошной области, что объясняется оттеснением слепой кишки кверху увеличенной маткой. Напряжение мышц живота и другие признаки аппендицита могут быть слабо выражены. Острый аппендицит у беременных следует отличать от угрозы самопроизвольного прерывания беременности и преждевременных родов.
Хронический аппендицит протекает с ноющими тупыми болями в правой подвздошной области, которые периодически могут усиливаться, особенно при физическом напряжении.
Для клиники аппендицита характерны симптомы нарушения пищеварения (упорные запоры или поносы), ощущения дискомфорта и тяжести в эпигастральной области. Температура тела в норме, клинические анализы мочи и крови без выраженных изменений.
При глубокой пальпации ощущается болезненность в правых отделах живота.
При осмотре пациента с острым аппендицитом обращает внимание стремление больного занять вынужденное положение; усиление болей при любом спонтанном напряжении мышц – смехе, покашливании, а также в положении лежа на левом боку вследствие смещения слепой кишки и ее отростка влево, натяжения брюшины и брыжейки (симптом Ситковского). Язык в первые часы влажный, покрытый белым налетом, затем становится сухим. При осмотре живота нижние отделы брюшной стенки отстают при дыхании.
Пальпация живота при подозрении на аппендицит должна проводиться с осторожностью. Важное диагностическое значение при аппендиците имеет симптом Ровсинга (характеризуется усилением болей справа вслед за толчкообразным надавливанием на живот в левой подвздошной области) и Щеткина-Блюмберга (усиление болей после легкого надавливания и быстрого отнятия руки от брюшной стенки).
При аппендиците показано пальцевое ректальное исследование, позволяющее определить болезненность и нависание передней стенки прямой кишки при скоплении экссудата. При гинекологическом исследовании у женщин определяется болезненность и выпячивание правого свода влагалища.
В крови при остром аппендиците обнаруживается умеренно выраженный лейкоцитоз 9-12х10*9/л со сдвигом лейкоцитарной формулы влево и тенденцией к нарастанию изменений в течение 3-4 часов.
УЗИ органов брюшной полости при остром аппендиците выявляет скопление небольшого количества свободной жидкости вокруг увеличенного червеобразного отростка.
Острый аппендицит следует дифференцировать от правосторонней почечной колики, острого холецистита и панкреатита, прободной язвы желудка и двенадцатиперстной кишки, дивертикулита, пищевой токсикоинфекции, кишечной непроходимости, правосторонней пневмонии, острого инфаркта миокарда. Поэтому в диагностически неясных случаях используются дополнительные методы – биохимические пробы крови, обзорная рентгенография легких и брюшной полости, ЭКГ, диагностическая лапароскопия.
У женщин необходимо исключить гинекологическую патологию – острый аднексит, апоплексию яичника, внематочную беременность. С этой целью проводится консультация гинеколога, осмотр на кресле, УЗИ органов малого таза. У детей аппендицит дифференцируют с ОРВИ, детскими инфекциями, копростазом, заболеваниями мочевыводящей системы и ЖКТ.
В диагностике хронического аппендицита используются контрастные рентгенологические исследования — рентгенография пассажа бария по толстому кишечнику, ирригоскопия. Для исключения новообразований слепой кишки может потребоваться колоноскопия.
Общепринятой тактикой при остром аппендиците является как можно более раннее хирургическое удаление воспаленного червеобразного отростка.
На этапе догоспитальной помощи при подозрении на острый аппендицит показаны постельный режим, исключение приема жидкости и пищи, прикладывание холода к правой подвздошной области.
Категорически воспрещается прием слабительных препаратов, использование грелки, введение анальгетиков до окончательного установления диагноза.
При остром аппендиците выполняется аппендэктомия – удаление червеобразного отростка через открытый разрез в правой подвздошной области или путем лапароскопии. При аппендиците, осложненном разлитым перитонитом, производится срединная лапаротомия для обеспечения тщательной ревизии, санации и дренирования брюшной полости. В постоперационном периоде проводится антибиотикотерапия.
В случае аппендэктомия при хроническом аппендиците показана, если отмечается упорный болевой синдром, лишающий больного нормальной активности. При относительно легкой симптоматике может быть применена консервативная тактика, включающая устранение запоров, прием спазмолитических препаратов, физиотерапию.
При своевременной и технически грамотно проведенной операции по поводу аппендицита прогноз благоприятный. Трудоспособность обычно восстанавливается через 3-4 недели.
Осложнениями аппендэктомии может явиться образование послеоперационного воспалительного инфильтрата, межкишечного абсцесса, абсцесса дугласова пространства, развитие спаечной непроходимости кишечника.
Все эти состояния требуют экстренной повторной госпитализации.
Причинами осложнений и летального исхода при аппендиците служат запоздалая госпитализация и несвоевременно выполненное оперативное вмешательство.
Аппендицитом называют воспаление аппендикса – небольшого червеобразного отростка слепой кишки. Причины аппендицита у человека могут иметь различный генез.
Наиболее вероятно развитие воспаления с участием бактерий, вирусов или простейших, которые заносятся с током крови в скопления лимфоидной ткани, в изобилии расположенной в аппендиксе.
Также воспаление может начаться вследствие механической закупорки отверстия аппендикса и застоя кишечных масс. Существуют еще сосудистая и эндокринная теории возникновения аппендицита у человека.
Виды аппендицита в зависимости от характера течения болезни подразделяют на острый и хронический. Последний встречается крайне редко. В классификации аппендицита по В.И. Колесову, которая на настоящий момент считается наиболее полной, выделяют три разновидности:
- Острый поверхностный аппендицит;
- Острый деструктивный (флегмонозный, перфоративный, гангренозный) аппендицит;
- Осложненный аппендицит (инфильтрат, гнойник, разрыв, разлитой перитонит, сепсис и прочее).
Умереть пациент может как от простого, так и от осложненного аппендицита, правда в последнем случае риск летального исхода выше.
Диагноз на аппендицит у человека устанавливают на основании совокупности клинических признаков. Примерно в половине случаев для подтверждения диагноза требуются дополнительные методы исследований.
Лечение проводится путем операции – аппендэктомии – удаления аппендикса.
Сколько существует клинических признаков приступа аппендицита? Диагностическое значение имеют около 10 симптомов, тогда как всего в литературе их описано более 100. Приведем признаки по порядку их появления.
- Боли в животе. Они имеют различный характер, в зависимости от вида воспаления. При остром приступе боли возникают внезапно, сначала в верхней трети живота, затем опускаются в пупочную область и через 1-3 часа локализуются в правой нижней трети. Такая миграция боли получила название симптом Кохера. Для катаральной формы аппендицита характерны приступообразные боли, для деструктивной – постоянные. Они могут быть режущие, колющие, разлитые, локализованные, ночные, голодные. При некрозе тканей боль стихает и наступает период мнимого благополучия. Боль усиливается в случае разрыва стенки аппендикса.
- Тошнота и рвота, чаще однократная. Она не приносит облегчения. Характерный признак воспаления аппендикса – рвота появляется после болей, тогда как при гастроэнтерите происходит наоборот. Рвота может отсутствовать. По статистике, она возникает у 20-40% взрослых больных.
- Повышение температуры тела. У взрослых температура держится в пределах 38 °С, у детей может подниматься до 40 °С. При деструктивных формах аппендицита, разрыве и перитоните температура тела у взрослых повышается до 39 °С. Диагностическое значение имеет симптом Краузе – разница в значении ректальной температуры и температуры тела человека, измеряемой в подмышечной впадине, составляет более одного градуса.
- Вследствие повышения температуры тела учащается пульс до 90 ударов в минуту, возникает ощущение сухости во рту, озноб, потливость.
- Общая слабость.
- При тазовом или ретроцекальном расположении аппендикса возможно нарушение мочеиспускания.
- При тазовом расположении отростка можно наблюдать понос, реже запор. Жидкий стул характерен скорее для приступа аппендицита у детей, нежели у взрослых.
При осмотре больного производят следующие диагностические действия:
- Общий осмотр. Оценивают участие живота в акте дыхания человека, изменение конфигурации, смещение пупка вправо.
- Пальпация. Определяют локализацию болезненности, напряжение мышц в подвздошной области, проверяют на симптом Щеткина-Блюмберга. При необходимости используют другие методы, позволяющие выявить раздражение брюшины у человека. О них немного ниже.
- Перкуссия живота выявляет болезненность правой брюшной стенки.
- Лабораторная диагностика.
- Диагностическая лапароскопия.
К последним двум пунктам обследования прибегают в случае, если диагноз не удается поставить на основании клинических данных.
Приступ аппендицита дает положительную клинику раздражения брюшины.
- Симптом Щеткина-Блюмберга. Медленно надавливают на живот в области пупка, затем быстро отнимают руку. При отнятии руки боль резко усиливается и смещается в правую подвздошную область.
- Возникновение болезненности передней стенки прямой кишки при ректальном исследовании. Болезненность усиливается в положении больного на левом боку (симптом Бартомье-Михельсона).
- Симптом Ситковского. Боль усиливается при перекладывании больного на левый бок.
- Симптом Воскресенского. При проведении кончиками пальцев во время вдоха по животу сверху вниз, по направлению к подвздошной области, боль усиливается.
- Боль усиливается при кашле, при втягивании живота (симптом Долинова).
- Симптом Затлера. Усиление боли при поднятии выпрямленной правой ноги в положении сидя.
- Симптом Образцова – усиление боли в правой подвздошной области при поднятии правой ноги в положении лежа.
- Симптом Ровзинга – усиление боли в правой подвздошной области при пальпации нисходящего отдела толстого кишечника.
- Симптом Чугаева – напряженные пучки наружной косой мышцы живота, хорошо прощупывающиеся при пальпации («струны аппендицита»).
Обычно у взрослых пациентов для постановки достаточно клинического обследования. При атипичном расположении аппендикса у человека, беременности, у пожилых людей и детей диагностика может быть затруднена. Тогда прибегают к дополнительному обследованию в клинике, которое может включать и диагностические операции.
В клинике аппендицит диагностируется на УЗИ с точностью до 50%. Метод доступен для применения, в том числе беременным женщинам и детям, не требует предварительной подготовки больного и позволяет быстро поставить диагноз, определить перфорацию и разрыв стенки; без промедления направить больного на операцию.
Исследование проводят абдоминальным датчиком, у женщин иногда с целью исключить патологию придатков – вагинальным.
Признаком воспаления является увеличение диаметра аппендикса более 7 мм и утолщение его стенки более 3 мм. Еще одним симптомом может служить повышение эхогенности окружающей аппендикс жировой клетчатки.
Результат УЗИ может быть положительным, отрицательным или сомнительным. Фото результата можно оставить в карте больного. Окончательный диагноз ставит хирург, основываясь на результатах всех проведенных исследований.
Диагностика аппендицита с помощью тепловизора дает возможность определить заболевание на ранней стадии. Термография позволяет установить характер воспаления, его локализацию и скорость течения. Точность исследования приближена к 100%.
По сравнению с УЗИ термографы не так широко используется в диагностике по причине отсутствия тепловизоров в периферических клиниках, поэтому применение метода ограничено.
Метод КТ использует для диагностики рентгеновские Х-лучи. Томография позволяет сделать снимок (наподобие фото) поперечного слоя тела человека с последовательным шагом в 1 мм.
КТ – высокоточный метод диагностики, который можно применять в случае возникновения сомнений интерпретации результатов УЗИ.
К недостаткам томографии относятся облучение организма, противопоказания к применению у беременных женщин и детей, дороговизна.
В основе метода МРТ лежит воздействие электромагнитных волн в магнитном поле на ядро клеток человеческого организма. Получаемый отклик фиксируется при помощи компьютера в виде послойного фото изображения. МРТ более безопасный метод, чем КТ, он не дает лучевой нагрузки и его можно использовать для обследования беременных и детей.
С его помощью можно делать продольные и поперечные срезы, получать более контрастное изображение. Для проведения исследования требуется больше времени, чем для КТ. Точность метода приближена к 100%.
Лапароскопия аппендицита является наиболее точным диагностическим приемом. В процессе обследования проводят небольшую операцию: совершают разрез брюшной полости и вводят миниатюрную камеру.
При помощи такой камеры врач имеет возможность осмотреть аппендикс и другие органы, расположенные поблизости.
При подтверждении диагноза хирург переходит к операции по удалению аппендикса – аппендэктомии.
Существенный недостаток метода заключается в том, что лапароскопия – это хирургическая операция, которая проводится под общим наркозом.
Лабораторные исследования крови и мочи не позволяют поставить четкий диагноз на аппендицит. Они применяются как вспомогательный метод при дифференциальной диагностике, уточнения осложнений аппендицита.
- Результаты анализа крови: лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ, подъем С-реактивного белка после 12 часов.
- В моче изменения токсического характера – небольшое повышение эритроцитов и лейкоцитов.
- При заболевании почек и мочевыводящих путей в моче видны характерные изменения: много лейкоцитов, эритроцитов, бактериурия, до 1% белка.
Аппендицит необходимо дифференцировать от других заболеваний со схожими симптомами:
- Холецистит;
- Панкреатит;
- Почечная колика;
- Гинекологические заболевания;
- Язвенная болезнь.
В большинстве случаев достаточно данных лабораторной диагностики и УЗИ.
Можно ли умереть от аппендицита? По данным статистики смертность у детей и взрослых составляет менее 0,1% и связана с поздним обращением к врачу, когда произошел разрыв аппендикса или появились другие осложнения. При своевременном хирургическом лечении последствия от проведенной операции минимальны.
Сколько времени длится заживление? Шрам от аппендицита формируется в течение нескольких недель. Швы снимают через 7-10 дней после операции. Средние размеры шрама у взрослого человека – 7-10 см в длину и до 1 см в ширину. При выполнении всех предписаний врача заживление шва проходит без осложнений, со временем на его месте остается тонкий бледный рубец.
Одним из способов замаскировать повреждения кожи, оставшиеся от операции, является тату на шраме от аппендицита. В основном к этой услуге прибегают девушки. Фото татуировок на шраме от аппендицита позволяет оценить эстетические преимущества подобного решения.
В заключение остановимся на таком вопросе, как профилактика аппендицита. Снижает вероятность возникновения заболевания правильное питание, своевременное лечение хронических запоров и инфекций кишечника.
источник