Можно ли умереть от аппендицита? Смерть от аппендицита: статистика. Обязательно ли удалять воспаленный аппендикс?
О том, можно ли умереть от аппендицита, сегодня знают многие. Заболевание лечится хирургическим путем, и многих это пугает. Можно ли отказаться от операции, если началось воспаление? Врачи считают, что это крайне неразумно. Если не согласиться на срочное оперирование, аппендицит станет причиной перитонита, который с высокой долей вероятности сопровождается смертельными рисками для больного.
Как показывают статистические исследования, в последние несколько десятилетий заметно сократилось количество осложнений, сопровождающих воспаление аппендикса. Частота летальных случаев также существенно уменьшилась. На сегодняшний день смертность от аппендицита оценивается в две сотые доли процента среди всего числа людей, заболевших воспалением аппендикса. Впрочем, такие показатели характеризуют не самые экономически благополучные области, которым свойственно достаточно невысокое развитие инфраструктуры. Складывается удивительный парадокс: чем лучше уровень проживания человека, чем благополучнее местность, тем более халатно персона относится к своему здоровью, считая, что никогда не поздно посетить доктора.
Некоторое время назад в нашей стране организовали исследования, чтобы оценить количество случаев смертности от аппендицита. Выяснили, что с 1998-го года в течение следующих четырех лет уровень встречаемости острого аппендицита изменился (в расчете на 10 тысяч человек) до 22,8 случая, в то время как в период с 1962-го года по 1969-й среди десяти тысяч населения был приблизительно 51 страдающий. Такие значения оказались характерными для большинства регионов страны.
На территории Америки из года в год официально встречается около 250 тысяч больных. Суммарно это около миллиона койко-дней в стационарных больничных условиях. Уровень заболеваемости снижается с 1940-х, сегодня на сто тысяч населения наблюдается около десятка лиц с острой формой.
В разных державах среднестатистический уровень встречаемости оценен в 7 %. Исследования, посвященные определению того, сколько людей умирают от аппендицита, показали риск летального исхода среднестатистический на планете порядка 0,2-0,8 %.
В греческих землях в последние десятилетия наблюдается уменьшение частоты встречаемости воспаления аппендикса на 75 % в сравнении с известным ранее стандартом. Если раньше на сто тысяч человек острый аппендицит диагностировали у 652, это количество изменилось до 164 больных в среднем. Если в период с 1970-го года до конца прошлого века женщин было больше, чем мужчин, соотношение оценивалось в 1,27, то постепенно это изменилось до противоположного состояния преобладания мужчин. Уровень смертности в Греции стабилен, не менее 0,09 летальных исходов среди сотни больных.
Испанские врачи выявили, что в миллениум на сто тысяч мужчин приходилось 132 больных, а три года спустя – приблизительно 117,5 случаев. Женщинам свойственно более существенное понижение уровня заболеваемости. Риск перфорации оценен в 12,1 %. Летальность после операции – 0,38 %.
В Южной Корее вероятность острого аппендицита достигает 13,56 случая на 10 тысяч человек с опасностью перфорации порядка 2,91. Для этой страны больше свойственна стабильность среднестатистических медицинских показателей.
Чтобы отражающая частоту смертей от аппендицита статистика изменилась, необходимо, чтобы обыватели больше, лучше представляли себе риски этого заболевания. Некоторые часами страдают от локализованных в районе аппендикса болей, другие терпят такие мучительные ощущения сутками, надеясь, что они сами собой исчезнут. Если запустить процесс, начнется перитонит — воспалительный брюшной процесс, обусловленный истончением воспаленных тканей и их разрушением, при котором содержимое кишечного тракта разливается по полости. В момент разрыва боль резко становится очень сильной, охватывает живот полностью, а состояние пациента становится хуже. Живот вздувается, больного рвет, выделения имеют запах кала, пациенты срыгивает.
Заподозрить утяжеление случая можно, если пациент неподвижен, губы особенно сухие, а кожные покровы бледны. Градусник показывает жар, наблюдение за дыханием – увеличенную частоту. Живот больного напряжен. Если состояние особенно тяжелое, возможен бред. Если наблюдаются подобные явления, решение врачей одно – срочная операция. Такой подход – золотой стандарт современной медицины. Своевременное оперирование – практически гарантированный залог скорого полного восстановления. Правда, убирать аппендикс зазря, без воспаления, нельзя, поскольку орган является элементом нервной системы и участвует в работе ЖКТ. Если из-за воспалительного процесса червеобразный отросток более не может исполнять предусмотренные природой функции, изъятие органа – наиболее эффективный в современных условиях вариант лечения.
Как понятно из сказанного выше, воспаление аппендикса без должного лечения провоцирует летальный исход. Дабы такое предотвратить, нужно вовремя обратиться к доктору. Статистика показывает, что именно острый тип – наиболее характерная и часто наблюдающаяся причина направления человека к хирургу максимально срочно. Самостоятельно болезнь диагностировать вряд ли удастся, поэтому при малейшем подозрении нужно сразу посетить врача. Обычно боли появляются в нижней половине живота с правой стороны, но возможны индивидуальные особенности. Кроме болей пациентам свойственна тошнота. У некоторых сперва болит под ложечкой, затем ощущение смещается направо вниз. У большинства фиксируются жар, озноб. Наблюдая такие явления, нужно сразу вызвать скорую.
Сложнее всего определить болезнь у детей – немногие в силах адекватно объяснить ощущения. Бывает так, что болит одна зона, а пациент называет другую, бывает и так, что из-за болезненности ребенок никого к себе не подпускает. Кроме того, нужно помнить про аппендикс: с какой стороны находится у человека. Аппендицит проявляется чаще справа, но при нестандартном расположении может стартовать в левой половине туловища. Это зависит от индивидуальных анатомических особенностей.
Иногда по состоянию здоровья обыватели вынуждены вникнуть в то, что называют аппендицитом.
С какой стороны у человека находится аппендикс, многие знают – обычно справа; не менее широко известна информация о возможности атипичного строения внутренних органов. Известно, что единственный способ вылечить болезнь – лечь на операцию. Это многих пугает, очень хочется избавиться от заболевания, выпив чудодейственную таблетку или несколько.
Из истории человечества известно, что впервые аппендицит пытались лечить во времена Авиценны. Именно он диагностировал заболевание бухарского правителя и удалил отросток. Доподлинно это не известно, но некоторые считают, что пациент выжил, хотя в те времена еще не знали надежных антибиотиков. Долгие сотни лет ученые пытались изучать аппендицит. Иногда его путали с мышечными воспалениями, маточными болезнями. Предпринимались попытки консервативного лечения промыванием желудка, клизмами и опиумными настойками. Как следствие, больной умирал, хотя и не в столь болезненных мучениях.
В XIX столетии врачи уже знали, можно ли умереть от аппендицита, научились ассоциировать симптомы болезни и конкретный орган. Правда, в 1839-м, когда уже составили официальное описание болезни, все еще считали, что операция дает сомнительный результат. Это объяснялось отсутствием анальгетиков, антибиотиков. Впервые общее обезболивание стало доступно в 1846-м. С этого момента оперирование превращается в менее опасную процедуру. Правда, тогда врачи еще не знали, что нужно удалять небольшой отросток, поэтому вскрывали полость, вычищали гной из ямки. В 1880-х появилась информации об успешном изъятии воспаленных участков.
В 1886-м Фитц опубликовал доклад, которым стал общепринят и распространен термин «аппендицит». Он же дал описание клинических проявлений, а также порекомендовал лечение оперированием. С этого момента и по сей день при диагностировании болезни оптимальный вариант лечения – операция. Без хирургии ранее уровень смертности оценивался в 67 %. В нашей стране впервые оперирование провел Троянов в 1890-м в Санкт-Петербурге.
Длительное время считалось, что необходимо как можно дольше ждать, а оперировать больного лишь в случае осложнений. В 1993-м окончательно определили необходимость срочной госпитализации и изъятия воспаленного органа раньше, чем начнутся осложнения. В 40-х начали пользоваться антибиотиками, что сделало операции безопаснее и эффективнее. Правда, это стало причиной довольно длительного этапа неоправданных операций у всех подряд. До 60 % изъятых органов были без следов воспаления. Чаще прочих оперировали молодых женщин. Это увеличивало вероятность появления спаек в брюшине.
В 60-е годы ХХ века стала доступна лапароскопия, прежде использовавшаяся только гастроэнтерологами. Постепенно научились использовать этот метод и для диагностики состояния, и для удаления воспаленных зон.
Ранее врачи, не имея надежных средств уточнения состояния, но хорошо зная, можно ли умереть от аппендицита, назначали операцию всем и каждому, у которого появлялись признаки болезни. Со временем стало возможным использовать для уточнения причин боли в животе ультразвук. Проблематика такого метода в том, что кишечный тракт содержит воздух, отчего расположенные особенно глубоко образования могут «спрятаться» от врачебного ока. Создали датчики, позволяющие решить эту сложность. Для более точной оценки состояния показаны КТ, МРТ, рентгеновский снимок. Диагностическая ценность КТ характеризуется показателем 96 %.
Сегодня ведут работу в направлении определения тактики лечения, позволяющей сделать операцию спустя месяц или несколько после острого этапа. Рассматривают возможности консервативного лечения с применением антибиотиков. Такое возможно, если болезнь протекает без осложнений, нет рисков для жизни пациента. Сегодня, как и столетие тому назад, врачи стремятся по возможности исключить оперирование, правда, такое ожидание сопряжено с меньшими рисками, нежели в начале прошлого века.
В последние годы врачи не только стараются донести до широкой общественности, можно ли умереть от аппендицита, а также связанную с этими рисками необходимость срочного и адекватного лечения воспаления, но также работают в направлении изыскания новых методов и подходов для борьбы с болезнью. В европейских державах и США учеными ежегодно выпускаются научные материалы, содержащие информацию о людях, экстренно перенесших операцию, а также тех, кто получал лечение антибиотиками. В 2012-м году стала известна информация о 900 взрослых, страдавших неосложненным воспалением аппендикса. Из их числа 430 получили хирургическое лечение, 470 – консервативное. Среди второй категории 63 % полностью излечились, остальным все же потребовалась операция. Вероятность осложнений для второй группы оценивалась на треть меньше, нежели у тех, кого сразу направили на оперирование.
В том же 2012-м стали известны итоги наблюдения шведских врачей. Вероятность рецидива при лечении антибиотиками в годовой перспективе оценивается в 10-15 %. Около 80 % лиц, чье состояние допускало консервативное лечение, полностью исцелялись. Финские исследователи работали в 2015-м году с группой из 530 человек. Случайным образом их распределили на лечение. 274 человека получили операцию, один скончался, 99,6 % успешно исцелились. Еще 256 персон лечились антибиотиками, наблюдались врачами порядка года. 72,7 % исцелились, 27,3 % нуждались в операции. Осложнений на фоне позднего оперирования не зафиксировано.
О том, чем опасен аппендицит, врачи знают давно: он может стать причиной перитонита. Воспаление особенно сильно угрожает детям. Проблема связана и с ограничениями в возможности организации экспериментов: над детьми их ставить строго запрещено, особенно в условиях вероятности смертельного исхода. Дополнительная проблема в том, что у детей течение любой болезни зачастую непредсказуемо. Учитывая, чем опасен аппендицит (перфорацией воспаленной зоны), проанализировали возможность консервативного лечения. В 2017-м свет увидела работа, в которой отражалась информация о применении антибиотиков у 413 несовершеннолетних пациентов. Материалы содержали наблюдения за десятилетие. Риск рецидива оценили в 14 %. В последнее время врачи, занимающиеся проблематикой того, обязательно ли удалять аппендицит, рассматривают возможности проведения дополнительных исследований по употреблению антибиотиков больными детьми.
В общем случае можно сказать, что излечение без операции возможно. Одновременно нельзя считать этот способ массовым. Учитывая возможные осложнения после операции по удалению аппендицита, а также риски, связанные с отсутствием своевременного оперирования, сформулировали ряд условий, допускающих лечение антибиотиками. Консервативную терапию практикуют только в стенах клиники. Если нет улучшения, направляют пациента на операцию. Всякое осложнение угрожает жизни пациента, поэтому отказаться от операций невозможно.
Чтобы адекватно ориентироваться в вопросе, нужно знать, какие виды аппендицита бывают. Современные врачи выделяют острое и хроническое течение болезни. Принято говорить о катаральном типе, флегмонозном, гангренозном, перформативном. Первый наблюдается первые шесть часов болезни. При нем поражены слизистые, орган отекает. Флегмонозная стадия – это распространение воспалительного очага по отростку в целом. Эта стадия развивается после шести часов и длится первые сутки. Орган отекает, в просветах генерируется гной.
Далее начинается гангренозный этап. На этом этапе начинаются некротические процессы, воспаление охватывает ближайшие зоны брюшины. Длительность стадии – около трех суток. Заключительный шаг – перформативный. Именно дотерпевшие до него лица узнают, какие последствия, если лопнул аппендицит. А они, нужно признать, самые тяжелые, вплоть до смерти: развивается перитонит, поскольку содержимое воспаленного органа проникает в брюшную полость, инициирует воспалительный процесс. Вероятность успешного излечения даже при обращении в клинику на этом этапе сравнительно невелика.
Врачи знают, какие боли бывают при аппендиците. Мужская половина страдает синдромом Хорна, то есть болезненность резкая, сильная, если слегка надавить на мошонку. Явление Бриттена сопровождает физическое воздействие на подвздошный участок. При этом яичко справа подтягивается и появляется болезненность. Возможна боль в лобковом участке, половом органе, ежели анатомически размещение больного органа нестандартное.
У женщины боли напоминают свойственные внематочному зачатию. Типичная болезненность названа симптомом Щеткина-Блюмберга. Нуждающегося укладывают горизонтально и надавливают спереди на брюшину, резко убирая усилие через несколько секунд. Ощущается боль.
источник
После первой аппендэктомии многое изменилось в понятии о самой болезни и о методах ее лечения. Эти изменения приходят в результате многих исканий, длительных, порой ожесточенных споров и пока еще не вылились в определенные формы клинической диагностики болезни и тактики ее хирургического лечения.
Современный подход к лечению острого аппендицита, и те средства, которые мы получили за последнее время, дали блестящие результаты, во много раз снизив смертность по сравнению с предшествующими годами. Так, в 1925 г. в институте скорой помощи им. Склифосовского летальность составляла 8,2%, в 1935 г. она упала до 1,7%, а в 1963 г. — до 0,37%.
Резкое падение летальности к 1935 г. объяснилось тем, что в этот период в институте им. Склифосовского, как и во всем мире, перешли к оперативному вмешательству независимо от сроков и стадии заболевания с преимущественной операцией в ранние сроки, за исключением больных с аппендикулярным инфильтратом.
Однако, несмотря на достигнутые успехи, даже и теперь в некоторых случаях результаты лечения острого аппендицита оказываются не вполне благоприятными. Общую картину благополучия хирургического лечения аппендицита до сих пор нередко омрачают смертельные исходы, часть которых не является, безусловно, неизбежной.
Вот почему изучение причин смерти при остром аппендиците несомненно должно способствовать устранению встречающихся ошибок.
Послеоперационная летальность за последнее десятилетие остается все же высокой. Частично это объясняется увеличением заболевания острым аппендицитом лиц преклонного и старческого возраста.
При средней послеоперационной летальности по всем возрастным группам, исчисляемым в десятых долях процента (0,2%), она у людей старше 60 лет (по нашим данным) составляет в среднем около 3%.
Таким образом, увеличение количества больных преклонного и старческого возраста с повышенной летальностью у них влияет на летальность в целом по острому аппендициту.
А. А. Бочаров указывает, что летальность среди пожилых больных даже в возрасте старше 50 лет в семь раз выше, чем среди других возрастных групп. С. М. Рубашев пишет, что процент диагностических ошибок при остром аппендиците в старческом возрасте значительно выше. Д. А. Арапов сообщает, что при различных патологоанатомических изменениях в червеобразном отростке летальность у лиц старше 60 лет достигает 3%, в то время как при перфоративном аппендиците в возрасте до 40 лет — 0,2%, до 50 лет — 0,75%, до 60 лет — 2,1%, а при остром гнойном аппендиците у лиц до 40 лет — 0%, до 50 лет — 0,24%, до 60 лет — 1,5%.
Д. А. Арапов на юбилейной сессии, посвященной 70-летию со дня рождения С. С. Юдина, говорил, что в 1951 -1960 гг. летальность при остром аппендиците у лиц старше 60 лет носила характер прогрессии, то есть от 60 до 70 лет — 2%, от 71 до 80 лет — 4%, от 81 до 90 лет — 8% и старше 90 лет — 16%.
Причем общая летальность лиц старше 60 лет составляет 2,97- 3% среди оперированных и 2,9% среди неоперированных больных.
В институте им. Склифосовского за 23 года (1941-1963) было произведено 44.285 аппендэктомий. Умерло 180 чел. (15 — без операции), то есть послеоперационная летальность составила 0,3%.
Указанный период времени необходимо разделить на два этапа: первые десять лет (1941 -1950) и последние 13 лет (1951-1963) — до антибиотиков и после введения их в практику.
В первые 10 лет (1941 -1950) оперировано 11 712 больных с 86 смертельными исходами. Послеоперационная летальность составляет 0,73%. Пять больных умерли без оперативного вмешательства. Сведений по общему количеству обратившихся в институт с диагнозом острый аппендицит за этот период нет.
За 13 лет (1951 -1963) произведено 32 579 аппендэктомий, причем 94 чел. умерли. Послеоперационная летальность снизилась до 0,28%. 10 больных погибли без операций, таким образом, снизился процент летальности и неоперированных больных.
При дальнейшем разборе летальности подробному анализу подвергаются данные второго периода.
Возвращаясь к вопросу о летальности среди лиц пожилого и преклонного возраста, необходимо отметить, что реактивность этих больных и пластические процессы организма значительно снижены, а на воспалительные процессы пожилые больные реагируют слабее, чем молодые.
В силу указанных факторов становится ясным, почему летальность при аппендиците среди пожилых больных значительно выше других возрастных групп.
Таким образом, трудность диагностики усугублялась тем обстоятельством, что среди больных, умерших в возрасте старше 60 лет, в 50% случаев обнаружено ретроцекальное расположение отростка.
Значительное снижение смертности произошло при наиболее тяжелых деструктивных формах аппендицита (прободной и гангренозный аппендицит). Это объясняется широким применением антибиотиков, как внутрибрюшинно во время операции, так и внутримышечно в послеоперационном периоде, обильным параэнтеральным введением жидкостей, применением постоянного желудочного отсоса в течение нескольких суток после операции и т. д. — активными мероприятиями в борьбе с перитонитом. Сравнительные данные нашего института подтверждают это снижение.
Среди 104 умерших больных за 13 лет (1951 — 1963) было 59 женщин, среди погибших с ретроцекальным аппендицитом преобладали также женщины (24 женщины и 17 мужчин).
Несмотря на постоянную и настойчивую пропаганду раннего обращения больных в медицинские учреждения, часть больных все же продолжает поступать в недопустимо поздние сроки. Запоздалое обращение к врачу ведет к поздним срокам госпитализации и, тем самым, к поздним операциям, что ведет к увеличению осложнений и летальности.
Это подтверждается преобладающим большинством авторов.
По нашим данным, из 104 больных, умерших в 1951 — 1963 гг., только 41 поступил в стационар в первые 48 часов от момента заболевания.
При внутрибрюшной локализации отростка в первые 48 часов поступило 44% больных, в то время как при ретроцекальном аппендиците — только 31,7%.
Таким образом, при ретроцекальном аппендиците более 2/3 всех умерших больных были госпитализированы в поздние сроки. Это указывает на трудности диагностики ретроцекального аппендицита, наиболее коварной из всех форм воспаления червеобразного отростка.
31,7% погибших больных поступили в стационар с другими диагнозами, среди которых:
Кишечная непроходимость — 6 больных;
Ущемленная грыжа — 2 больных;
Прободная язва — 4 больных;
Желчнокаменная болезнь и холецистит — 3 больных;
Острый живот — 3 больных;
Перитонит — 4 больных;
Аппендикулярный инфильтрат — 1 больной;
Гипертония, стенокардия- 1 больной;
Без диагноза — 9 больных.
Всего 33 больных
Видно, что только 7% погибших больных оперированы в первые сутки с момента заболевания из-за поздней госпитализации, а в 93% случаев произведена аппендэктомия в сроки от 2 до 25 суток с момента заболевания. В то же время количество больных, оперированных в течение первых суток с момента поступления, достигает более 3/4 всех умерших (72). Из оставшихся 32 больных 22 оперированы в сроки от 2 до 25 суток, 10 погибли без операции. Среди оперированных больных, которые впоследствии погибли, 28 были в возрасте до 50 лет, 22 — 51-60 лет, 44 — 61-100 лет, 6 чел. из 10 погибли без операции (старше 60 лет).
При ретроцекальном аппендиците в 1-е сутки оперировано 23 больных, 10 больных оперированы в поздние сроки, а 8 не подвергались операции. Из 33 оперированных 17 были в возрасте от 61 до 100 лет.
Статистические данные показывают, что первое место среди причин смерти больных при остром аппендиците занимает перитонит — 33,6%, на втором месте — тромбоэмболия легочной артерии — 18,2%, на третьем — забрюшинные флегмоны — 10,5%.
Перитонит в подавляющем большинстве случаев (у умерших) является не следствием операционных дефектов, а следствием деструктивных форм острого аппендицита (за исключением 7 случаев, когда имелось расхождение культи). Послеоперационный перитонит по своему течению значительно отличается от дооперационного, особенно в эпоху антибиотиков. Он протекает не так бурно, клиническая картина часто затушевана. Обычно эти перитониты расцениваются как послеоперационные парезы кишечника. Длительный метеоризм, упорные рвоты и прогрессивное ухудшение состояния больного более 2-3 дней должны настораживать врача и указывать на показанность релапаротомии.
Забрюшинные флегмоны образуются в основном при ретроцекальном аппендиците. Важно отметить, что более 1/4 всех умерших при ретроцекальном аппендиците погибли от обширных ретроцекальных, забрюшинных флегмон, которые большей частью прорывались в свободную брюшную полость и заканчивались перитонитом. Лечение этой группы больных представляет значительные трудности, так как рыхлая забрюшинная клетчатка очень восприимчива к инфекции, а дренирование этих участков сопровождается большими техническими затруднениями и далеко не всегда бывает полным. В силу указанных причин инфекция легко и быстро распространяется по всей забрюшинной клетчатке с переходом на клетчатку таза и бедра. Итак, ретроцекальные, ретроперитонеальные флегмоны заканчиваются либо перитонитом, либо сепсисом, протекают большей частью скрыто и трудно диагностируются.
Недостаточность швов культи отростка и слепой кишки у 7 больных явилась источником перитонита и смерти. Даже сегодня встречаются случаи прорезывания лигатуры, либо швов слепой кишки. В наших случаях это находит объяснение в том, что подавляющее число погибших были старческого возраста и поступили с разлитым перитонитом. Старческий возраст и тяжелая инфекция резко подрывают сопротивляемость организма и его пластические процессы, что ведет к недостаточности швов.
При деструктивных аппендицитах (при наличии сопутствующего тифлита) к кисетному шву добавляем Z-образный шов.
Среди умерших при внутрибрюшном расположении отростка около 1/4 погибли от тромбоэмболии легочной артерии. Предупреждение и лечение этого осложнения представляет отдельную и на сегодня еще трудно разрешимую проблему, ибо тромбоэмболии встречаются и при применении антикоагулянтов.
Производить анализ летальности следует по двум основным группам: неоперированные (10), из которых двое отказались от операции, одна доставлена на 8-е сутки заболевания в терминальном состоянии и погибла через несколько часов (в течение 7 суток больная отказывалась от госпитализации), и группа оперированных.
Группа неоперированных больных . О том, с какими трудностями сталкивается хирург при диагностике ретроцекального аппендицита, говорит тот факт, что из 10 больных, погибших без операции, у 8 был ретроцекальный аппендицит. Только одна из больных поступила в течение первых суток, остальные — от 2 до 11 суток с момента заболевания.
Из 7 больных, умерших без операции при неустановленном диагнозе, 3 человека поступили с другими диагнозами: кишечная непроходимость, острый холецистит, гипертония и стенокардия. Из них двое больных были направлены с диагнозами, настораживающими врача, и один больной с терапевтическим диагнозом, 4 больных направлены в институт с диагнозом острого аппендицита. В приемном отделении у всех 7 больных диагноз острого аппендицита был отвергнут и заменен диагнозами, не требующими экстренного вмешательства: почечная колика, аппендикулярный инфильтрат, пищевая интоксикация, состояние после ущемления грыжи, гипертоническая болезнь, холецистит, подозрение на тромбоз воротной вены, подозрение на панкреатит и пиелит. В клинике всем больным (за исключением одного) с подозрением на тромбоз кишечника, поставлены диагнозы, не требующие экстренной операции.
Чем же объяснить, что первичный диагноз острого аппендицита у 4 больных был в дальнейшем отвергнут и заменен более «спокойным» диагнозом? Как известно, даже атипичные формы острого аппендицита, в том числе и ретроцекальный, в большинстве случаев имеют характерное острое начало (внезапность заболевания, тошнота, рвота, определенная локализация болей). Очевидно, врачи внебольничной сети имели возможность наблюдать картину начинающегося острого аппендицита у наших 4 больных. В дальнейшем в силу атипичного положения червеобразного отростка характер болей и их локализация изменились и не отображали клиники острого аппендицита, что и ввело в заблуждение врачей приемного отделения, а в дальнейшем — и врачей стационара. Прогрессивное ухудшение состояния больных под влиянием нарастающей интоксикации и вследствие атипичности клинической картины в течение всей болезни также послужило поводом к ошибочной хирургической тактике — консервативному лечению их.
Непосредственными причинами смерти неоперированных больных в 4 случаях является забрюшинная флегмона, в 3 — перитонит. Забрюшинные флегмоны образовались вследствие ретроцекального расположения отростка с переходом инфекции на забрюшинную клетчатку. Ввиду того, что очаг воспаления, располагаясь забрюшинно, ближе к задней стенке, был отгорожен от брюшной полости, передняя стенка в течение всего периода болезни была безболезненна, не проявляя симптомов острого аппендицита. Клиническая картина протекала по типу выраженной интоксикации. Все это вместе взятое затрудняло постановку правильного диагноза и своевременного вмешательства.
Итак, подводя итоги анализа летальности среди группы неоперированных больных, можно сделать основной вывод: причинами поздней госпитализации, несвоевременной диагностики и тяжелого течения болезни является атипичное течение острого аппендицита вследствие ретроцекального положения отростка.
Среди оперированных больных умерло 94 человека, из них 33 с ретроцекальный аппендицитом. По срокам оперативного вмешательства (с момента заболевания) этих больных можно разделить на две группы: I — большая — 64 больных, оперированных в поздние сроки заболевания — от 2 суток до 2 месяцев (68%). Из них только 8 поступили своевременно, но в результате атипичного течения заболевания подвергались более или менее продолжительному наблюдению в стационаре, что затянуло срок своевременной операции. II — меньшая — 30 больных, оперированных в ранние сроки заболевания — в пределах первых 48 часов (32%).
На первом месте среди причин смерти при запоздалой операции стоит перитонит -22 больных (из них 10 с ретроцекальный расположением отростка), являющийся следствием бурного прогрессирующего первичного перитонита.
На втором месте — тромбоэмболия легочной артерии — 19 чел. Это грозное осложнение возникает внезапно, обычно в фазе выздоровления.
Больная А., 68 лет, поступила 27/11 1961 г. в хирургическое отделение.
В институте диагноз — острый аппендицит — подтвержден. Операция через 9 часов после поступления. Отросток — черного цвета, под слепой кишкой, в инфильтрате. Аппендэктомия. Дренирование брюшной полости. Антибиотики.
Послеоперационное течение гладкое. На 6-й день удален тампон. На 7-й день больная начала ходить, но внезапно наступило резкое ухудшение с потерей сознания, исчез пульс и через 10 минут последовала смерть.
Аутопсия: тромбоэмболия основного ствола легочной артерии. Рыхлые красные тромбы в глубоких венах голени.
Забрюшинная флегмона была у 8 человек (в 7 случаях при ретроцекальном аппендиците). Воспаление ретроперитонеальной клетчатки благодаря антибиотикам протекает почти бессимптомно, не давая клиники острого аппендицита и в большинстве случаев сразу не диагностируется. Сигналом к операции, как правило, является прорыв флегмоны в свободную брюшную полость с быстро прогрессирующим перитонитом. Даже хорошее дренирование ретроперитонеальной клетчатки во время операции часто не останавливает дальнейшего течения воспалительного процесса, который распространяется в клетчатку поддиафрагмального пространства либо в область таза и бедра.
Больная С, 25 лет, поступила 10/Х 1962 г. на 4-е сутки заболевания с диагнозом острый аппендицит.
При поступлении: сильные боли по всему животу, больше в правой подвздошной области. Движения в тазобедренном суставе болезненны. Правая нога приведена к животу. Умеренное мышечное напряжение в правой подвздошной области и положительный симптом Щеткина. Симптом Пастернацкого справа — положительный. Температура — 38,1° Лейкоцитоз — 21 000.
Диагноз: острый аппендицит, перитонит.
Через 1 час после поступления — операция. Выпота нет. Отросток располагается ретроцекально и частично ретроперитонеально, черного цвета. Периаппендикулярный абсцесс. Аппендэктомия. Опорожнение и дренирование гнойника и забрюшинного пространства. Дренаж, по которому введены антибиотики.
Послеоперационное течение на протяжении 7 суток — удовлетворительное. Затем резкое ухудшение. На 7-е сутки при удалении тампона из брюшной полости выделилось большое количество жидкого гноя с ихорозным запахом. Появились поносы. На 11-й день на правом бедре появляется гиперемия, которая вначале расценена как рожистое воспаление. В дальнейшем гиперемия переросла в флегмону бедра. На 13-й день-вскрытие флегмоны по передне-внутренней поверхности правого бедра. На 14-й день диагностируется тотальный правосторонний плеврит. Смерть последовала на 17-й день после операции.
Аутопсия: гнойный пилефлебит. Абсцесс правого бокового канала с прорывом в забрюшинную клетчатку, распространяющейся на правую поддиафрагмальную область и правое бедро. Каловый свищ слепой кишки. Правосторонняя эмпиема. Пельвеоперитонит.
Пять больных погибли в послеоперационном периоде от нарушения мозгового кровообращения и от острой сердечно-сосудистой недостаточности. Трое умерли вследствие послеоперационной острой кишечной непроходимости спаечного характера. Четверо погибли от тромбоза сосудов брюшной полости; из них двое — от тромбоза брыжеечных сосудов с последующим некрозом участка тонкого кишечника, по одному больному — с ретроцекальный расположением отростка погибло от тромбоза селезеночной артерии (с последующим некрозом селезенки) и от пилефлебита.
Источником тромбоза, вероятно, является наличие гнойного мезентериолита у этих больных. Все эти осложнения относятся к редким. О пилефлебите сообщают С. М. Архангельская-Левина, Д. А. Лемберг и др.
Пилефлебит — тромбоз воротной вены часто сопровождается развитием многочисленных мелких абсцессов печени. По данным литературы, он может возникнуть в различные сроки, даже через 2-3 месяца после операции. Клинический пилефлебит протекает с выраженными явлениями септикопиемии: гектической температурой, потрясающими ознобами, общей слабостью и часто сопровождается нарастающей желтухой. Печень, как правило, увеличена и болезненна. Диагностика этого осложнения представляет большие трудности. Лечение пилефлебита в настоящее время также является трудно разрешимой проблемой. Применяемые методы вскрытия внутрипеченочных абсцессов часто не дают желаемых результатов. В силу трудности первичной диагностики и оперативного лечения смертность среди этих больных остается очень высокой.
Среди прочих причин летальности в этой группе были: уремия, на почве амилоидно-липоидного нефроза; перитонит вследствие расхождения швов илеостомы, наложенной во время аппендэктомий из-за выраженного паралитического илеуса; истощение в связи с множественными межкишечными абсцессами; паротит, пневмония и пролежни. Одна больная погибла от пневмонии.
Вторая группа больных, умерших позже, поступила в первые 48 часов и оперирована на протяжении первых суток с момента поступления в институт (30).
Несмотря на ранние сроки поступления и операции, причины летальности здесь те же, что и в первой группе. Первое место занимает перитонит (8), который также является развитием первичного перитонита. 5 больных погибли от тромбоэмболии легочной артерии, 5 — от сердечно-сосудистой недостаточности и нарушения мозгового кровообращения, 4 умерли от недостаточности швов слепой кишки, причем причины несостоятельности швов остаются такими же, как и в предыдущей группе. Пилефлебит, приведший к летальному исходу, отмечен у 2 больных. По одному больному умерло от послеоперационной механической непроходимости, пневмонии, тромбоза брыжеечных сосудов. Среди прочих причин смерти были гемофилия, перфорация стенки слепой кишки на почве ее ушиба, причем червеобразный отросток в этом случае был без воспалительных изменений; 2 больных погибли от некроза стенки слепой кишки на почве межкишечных абсцессов с последующим разлитым перитонитом.
Имели место также отдельные грубые тактические и технические ошибки, о которых следует неустанно говорить. Примером может служить в одном случае лечение больной Ш., 55 лет, с установленным диагнозом аппендицит (в течение 10 дней лечилась амбулаторно — и лишь на 11-й день по скорой помощи поступила в стационар); в другом случае больная Б., 55 лет, была взята на операционный стол с диагнозом кишечная непроходимость. Удалены яичники с распадающейся опухолью. Но из-за неполноценной ревизии просмотрен перфоративный аппендицит. Смерть последовала на 6-й день после операции. Аутопсия; гангренозный перфоративный аппендицит, разлитой фибринозно-гнойный перитонит. Гистология удаленных яичников — доброкачественная опухоль яичников.
Анализируя наши данные о летальности по острому аппендициту, следует остановиться на наиболее важных моментах. Подавляющее число больных оперировано в поздние сроки. Затяжка с операцией объясняется несколькими причинами.
а) запоздалым обращением больных за врачебной помощью, что говорит о еще неудовлетворительной санитарно-просветительной работе среди населения;
б) поздним поступлением больных в стационар вследствие несвоевременной диагностики острого аппендицита врачами внебольничной сети. Это объясняется трудностью диагностики отдельных форм острого аппендицита, особенно наиболее коварной — ретроцекального аппендицита. К подобным ошибкам ведет недостаточное знакомство широкого круга хирургов с атипичными расположениями аппендикса;
в) стертые, трудно диагностируемые формы встречаются и в стационаре, они ведут к запоздалой операции, а иногда даже к отказу от оперативного лечения, что в самой императивной форме требует изыскания более совершенных приемов диагностики, более внимательного отношения к больным, у которых боли в животе держатся свыше 4 часов.
Помимо этого на увеличение летальности влияют следующие факторы:
а) наличие тяжелых осложнений (таких, как тромбоэмболия легочной артерии), что значительно увеличивает летальность при остром аппендиците;
б) немаловажную роль в исходах оперативного лечения играет и техника операции.
1. Основным моментом в борьбе за снижение летальности при остром аппендиците является своевременная госпитализация больных.
2. При установлении диагноза острого аппендицита необходимо помнить о ретроцекальной локализации отростка и атипичном течении болезни при этом.
3. При осложнении в виде забрюшинных флегмон следует дренировать ретроперитонеальную клетчатку путем контропертуры через задне-боковую стенку живота (для лучшего и более свободного оттока).
источник
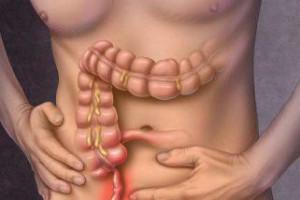
Хирургическое заболевание, связанное с воспалением аппендикса. Аппендикс – червеобразный отросток слепой кишки. В моменте его воспаления важную роль играет оперативное вмешательство. Аппендицит – распространенное заболевание. По статистике болеет миллион и более человек в год. Чем это связано?
Болезнь инфекционная, поэтому связана с различного рода инфекциями. Это может быть кишечная палочка или же другой фактор. Инфицирование происходит под влиянием внешних воздействий.
Каковы же симптомы заболевания? Симптомы заболевания предполагают:
Эти симптомы наиболее определяют аппендицит. Примите к сведению, что определить аппендицит можно самостоятельно!
Аппендицит можно спутать с другими заболеваниями брюшной полости. Пальцевое нажатие на правую подвздошную область достаточно резко. Если ощущается боль, то это аппендицит.
Аппендицит может встречаться в различных формах. Его подразделяют: острый и хронический.
Острый аппендицит обычно проявляется острым течением болезни. То есть ситуация, когда отросток воспаляется. Резкая или тупая боль, возможно повышение температуры.
Хроническая форма никак себя не проявляет. То есть ситуация бессимптомная. Но протекает скрыто, возможно, как следствие патологии других органов. А именно – брюшных.
Если при остром аппендиците больной вызывает скорую помощь. То врач может определить болезнь по симптомам и с помощью пальпации.
Если же человек попал в стационар, то используют определенные методы. Это лабораторный метод. Широко используется в диагностике.
Больной сдают кровь и мочу. При этом обнаруживается воспалительный процесс.
Ультразвуковая диагностика также используется в диагностике. Исследуются органы брюшной полости. А именно – воспаленный отросток, аппендикс.
Профилактические меры будут направлены на коррекцию образа жизни. Необходимо исключить вредные привычки. Соблюдать диету при частых воспалениях аппендикса.
Так как болезнь вызвана инфекциями, то исключаем инфицирование. А значит – пополняем организм полезными бактериями. Сюда относим кишечник. Поддерживаем здоровую микрофлору. В диете приоритет кисломолочной продукции. Бифидобактерии и лактобактерии наиболее благоприятный состав желудочно-кишечного тракта.
По статистике болеют чаще женщины в категории от 20 и старше. С чем это связано? Я думаю, этиология аппендицита кроется в близком расположении женских органов.
Аппендицит может быть причиной воспаления придатков и яичников. Так сказать, воспаление женских органов ведет к аппендициту. Конечно, есть исключения.
У мужчин аппендицит развивается обычно до 20 лет. То есть подростковый возраст. Но и осложнения обычно присущи мужчинам. Так или иначе, гнойный процесс образуется у мужчин. При затяжном аппендиците.
Прежде всего, у детей определить аппендицит сложнее. Это связано с непонимание болевого синдрома. А точнее – локализации боли.
Есть приемы, позволяющие определить локализацию и сделать выводы. Симптомы у детей следующие:
Симптомы похожи на другие инфекционные заболевания. Но их нужно отличать от аппендицита. Для этого важна диагностика.
Ребенок при аппендиците может своими движениями показать заболеваемость. Например, подтягивание коленей к животу.
Безусловно, лечение хирургическое. Необходимо удалить отросток – аппендикс. Консервативному лечению поддается только хроническая форма.
Для более успешного результата важно соблюдение всех антисептических и санитарных мер в операции.
Важно соблюдение диеты. Подготовка к операции включает в себя очистительную клизму и прием седативных препаратов.
Включают витаминотерапию для поддержания здоровья организма. Перед операцией проводится консультация специалистов. А именно – хирурга и терапевта.
Чаще прогноз при аппендиците благоприятный. Но есть исключения.
Если человек вовремя обратился за помощью, то прогноз хороший. Необходима своевременная диагностика данного заболевания.
Прогноз неблагоприятный в единичных случаях. Это связано с халатностью врачей. Неправильная постановка диагноза. Или же нагноительный процесс в аппендиксе. Все эти факторы способствуют установлению неблагоприятного прогноза.
Исход аппендицита определяется в соответствии с течением болезни. При остром течении болезни возможны рецидивы.
К примеру, тяжелыми последствиями болезни является перитонит. Перитонит – острое воспаление брюшины. Оно может привести к летальному исходу.
Смертельный исход болезни встречается до 1% случаев. Это, безусловно, вызвано осложнениями. Причем различного характера.
Нагноительный процесс в аппендиксе может привести к абсцессу. Это наиболее распространенное гнойное заболевание. Оно затрагивает и другие органы, системы организма.
Как было сказано выше, лишь в небольшом проценте случаев, исход неблагоприятный. Поэтому продолжительность жизни при остром течении чаще не уменьшается.
Чем быстрее вы обратитесь к врачу, тем длиннее будет ваша жизнь. Если же возникли осложнения, то это может привести к смерти. Или же другим тяжелым последствиям.
источник
Практически половина операций в мире приходится на удаление аппендикса. Статистика аппендицита в разных странах показывает, что из всех видов срочного хирургического вмешательства по состоянию на 2016 год эта составляет 70–80%. В большинстве случаев заболеванию подвергаются женщины. Однако у них есть одно преимущество – выздоровление и восстановление организма происходит в несколько раз быстрее, чем у мужчин. Статистика аппендицита по возрасту указывает на следующее:
- половина пациентов, нуждаются в услугах хирурга;
- патологии больше подвержены женщины;
- большая часть срочных операций связана с удалением аппендицита.
Спустя время проявлялись последствия из-за хирургического вмешательства без надобности. У детей, переживших такую операцию, в сравнении со сверстниками, значительно ухудшалось моральное и физическое развитие.
Удаление аппендицита после возникновения «лживой» симптоматики у взрослых, в результате приводит к нарушению функциональности многих систем в организме. После детальных исследований выяснилось, что этот незаметный отросток принимает активное участие в таких функциях:

У детей процент заболевание становит 15%, тогда как у стариков 2%. В области риска находятся люди от 20 до 40 лет. Основная симптоматика образования острого аппендицита:
- болевые ощущения в пупковой зоне, а также в области поджелудочной и желудка;
- через несколько часов боль локализируется в правом боку;
- в положении лежа, на левом боку или во время движения усиливаются болевые ощущения;
- боль уменьшается, если лечь на правую сторону.
По статистике аппендицит проявляется во второй половине дня или ночью. Дополнительно можно наблюдать:
- диарею;
- запор;
- тошноту;
- рвоту;
- бледность;
- усталость;
- повышенную температуру.
Специалисты отмечают разные проявления болезни в зависимости от возраста:
| Личность | Признаки |
| Ребенок | Рвота, диарея, повышенная температура |
| Пожилой человек | Любые симптомы проявляются плохо, что приводит к несвоевременной медицинской помощи |
| Беременная женщина | Болевые ощущения постепенно локализуются в области матки |
Анализируя статистику острого аппендицита можно увидеть повышенный риск возникновения патологии среди детей:
У малышей осложнения острого аппендицита образовывается из-за ввода в режим питания новых продуктов. Кроме этого они тянут в рот грязные предметы, что провоцирует воспалительные процессы в кишечнике.

Статистика аппендицита показывает, что приблизительно в 40% его возникновения, провокаторами являются семечки и чипсы. Заболевание чаще возникает у школьников.
Осложнения также наблюдаются из-за употребления не только домашней пищи, но и столовой. Часто это ведет к возникновению проблем с желудочно-кишечным трактом и способствует возникновению аппендицита. Подростки, особенно девочки, нередко путают приступ аппендицита с болевыми ощущениями перед менструацией.
По статистике в России острый аппендицит возникает у людей, употребляющих большое количество жирной пищи. Иногда аппендицит может проявиться немного необычно. Подобные проявления изложены в таблице:
| Форма аппендицита | Количество случаев (%) | Локализация болевых ощущений | Симптоматика |
| Эмпиема | Минимальное | Правая подвздошная зона | Вялость, повышенная температура, лихорадка |
| Ретроцекальная | От 5 до 12 | Область брюшной полости. Реже – правое бедро или поясница | Высокая температура, полужидкий стул с содержанием слизи |
| Тазовая | От 9 до 18, только у женского пола | Низ живота и пупковая зона | Нарушенное мочеиспускание, понос со слизью |
| Подпеченочная | Минимально | Правое подреберье | Острая боль |
| Левосторонняя | Крайне редко | Левое подреберье | Смутно выражена |
| У беременных | Не часто во второй половине беременности | Область правого подреберья | Слабая боль, немного повышенная температура тела |
Смерть от аппендицита по статистике наступает по причине осложнений, возникших из-за игнорирования симптомов и несвоевременного обращения за медицинской помощью.

Смертность от аппендицита по статистике составляет приблизительно 0,1% от общего количества.
Сегодня благодаря современным технологиям, опасность при проведении операций минимальна. В США в 2016 году было проведено 1,5 млн удалений, в России – около 700 тыс. При этом не было ни одного летального исхода.
Анализируя статистику острого аппендицита, вывод напрашивается следующий – возникновение патологии и осложнений можно избежать:
- употребляя здоровую и не жирную пищу;
- регулярно проходя медицинский осмотр;
- не принимая самостоятельных действий при болевых ощущениях в области живота.
источник
Глава VIII. Диагностические ошибки в структуре летальности при остром аппендиците
Летальность при остром аппендиците чаще всего объясняется поздним поступлением больных с перитонитом, исход которого при всех усилиях хирургов предопределен. Но, как показывает практика, позднее поступление больных в хирургический стационар нередко обусловлено не только попытками самолечения, но и самыми разнообразными ошибками диагностики острого аппендицита на догоспитальном этапе. Большинство ошибок вызвано неправильным представлением врачей об особенностях клинической симптоматики некоторых сложных форм острого аппендицита.
Чтобы выяснить, как диагностические ошибки сказываются на конечных результатах лечения острого аппендицита, мы провели анализ 175 историй болезни больных, умерших от острого аппендицита. Одну группу составили умершие в нашей клинике и городе за несколько лет (51 — взрослые и дети), вторую группу — умершие в других регионах (124 — только взрослые).
Дети в возрасте от 1 года до 8 лет в структуре летальности от острого аппендицита составляют примерно 20-25% от общего числа умерших от острого аппендицита (10 человек из 51). Лица пожилого и старческого возраста в структуре летальности составляют 37% (43 из 124).
Мужчины среди умерших преобладали над женщинами (соотношение 98 к 77). Последнее несколько парадоксально, так как известно, что численность женщин больше, чем мужчин, и, по всем данным, заболеваемость острым аппендицитом среди них значительно выше.
Из 175 умерших от острого аппендицита 41 человек (23,5%) поздно обратился за медицинской помощью, из них поздно (от суток до 2) — 17 и очень поздно (на 3-8-е сутки от момента заболевания), при уже развившихся явлениях перитонита — 24 человека (13,7%). Большинство из них пожилые люди в возрасте 65-70 лет, старше 70 лет было 18 больных. Все они не придавали должного значения появившимся в животе болям, терпели, считая, что все это пройдет. В двух случаях (на 8-е сутки) поступили женщины 80 и 93 лет, которые предпринимали попытки самолечения, считая, что в их возрасте «медицина ни к чему», и только при усилении болей в крайне тяжелом состоянии вынуждены были вызвать врача. У обеих на всех этапах госпитализации была диагностирована непроходимость кишечника и с этим диагнозом произведена операция. Во время лапаротомии обнаружена перфорация червеобразного отростка, которая и была причиной перитонита с явлениями вторичной динамической непроходимости.
При позднем обращении за медицинской помощью из-за явлений развивающегося перитонита в приемных отделениях больниц часто острый аппендицит не диагностировали и больным производили операцию по поводу «перитонита неясной этиологии», «холецистита» и т. д. и только во время операции обнаруживали, что причина перитонита — перфоративный аппендицит. Подобные ошибки диагностики наблюдали при атипичном приступе острого аппендицита. Врачи поликлиник и службы скорой помощи расценивали начало острого аппендицита как «гастроэнтерит», ОРЗ, с госпитализацией не спешили и проводили лечение на дому.
В качестве примера того, как ошибка диагностики врача службы скорой помощи может повлечь за собой целую цепочку диагностических ошибок при довольно типичном течении острого аппендицита, можно привести следующую историю болезни.
Больной, 28 лет, инженер, заболел, когда находился в командировке. В гостинице почувствовал нерезкие боли в животе и тошноту. Вызвал врача службы скорой помощи, который, осмотрев больного, решил, что боли в животе обусловлены запором (стула у больного не было 4 дня), назначил очистительную клизму. Направления на госпитализацию больному дано не было. Утром он пошел на работу, хотя его по-прежнему беспокоили боли. Из-за усиления болей на 4-е сутки от начала заболевания он решил вернуться домой. Ехал в поезде 8 ч.
По приезде домой тотчас обратился к врачу, который направил его в инфекционную больницу с подозрением на дизентерию, так как в кале отмечено небольшое количество слизи и прожилки крови, но частого жидкого стула не было. В течение 7 сут больного обследовали инфекционисты. При ректороманоскопии было обнаружено бугристое, легко кровоточащее образование. Был установлен диагноз «рак прямой кишки». На 11-й день с момента заболевания больного направили в городской онкологический диспансер. Онколог, осмотрев больного, согласился с тем, что имеется рак прямой кишки. Явления раздражения брюшины и явные признаки перитонита объясняли тем, что у больного имелся «раковый перитонит». Ввиду тяжелого состояния больного созван консилиум. Решено произвести диагностическую пункцию опухоли через прямую кишку. Получен гной с колибациллярным запахом. Через прямую кишку гнойник вскрыт. Выделилось около 500 мл зловонного гноя. Лапаротомию не производили. Смерть наступила через 72 ч после вскрытия абсцесса (на 16-е сутки от начала заболевания). На вскрытии обнаружен разлитой перитонит аппендикулярного происхождения.
Анализ историй болезни 124 умерших от острого аппендицита позволяет выделить несколько групп в зависимости от причины летального исхода (табл. 12).
| Таблица 12. Частота основных причин летального исхода при остром аппендиците | |
| Причина летального исхода | Число умерших |
| Позднее обращение за медицинской помощью и самолечение | 28 |
| Ошибки диагностики на догоспитальном этапе: | |
| лечение на дому медицинскими работниками | 13 |
| отказы врачей службы скорой помощи в госпитализации | 6 |
| Диагностические ошибки врачей стационара: | |
| в терапевтическом стационаре | 3 |
| в инфекционном стационаре | 3 |
| в приемном отделении | 24 |
| Гипердиагностика острого аппендицита | 5 |
| Разрушение аппендикулярного инфильтрата | 4 |
| Технические ошибки при выполнении аппендэктомии | 7 |
| Осложнения при проведении наркоза | 4 |
| Осложнения послеоперационного периода (нарастание перитонита, тромбоэмболии легочной артерии, сердечно-сосудистая недостаточность и т. д.) | 27 |
| Всего | 124 |
Как видно из табл. 12, наиболее многочисленную группу составляют больные, поздно обратившиеся за медицинской помощью (28 человек — самолечение). Диагностические ошибки, допущенные до поступления больного в стационар, явились причиной летальных исходов при остром аппендиците у 19 человек.
Из 47 больных, поздно поступивших из-за самолечения или врачебных ошибок на догоспитальном этапе, у 21 при поступлении в хирургический стационар не был правильно диагностирован острый аппендицит. Если учесть, что у 9 больных, своевременно поступивших в приемное отделение, также не был диагностирован острый аппендицит, то общее число ошибок диагностики будет равно 30.
У всех 47 больных во время операции был диагностирован перфоративный аппендицит. Из больных с ошибочным диагнозом приемного отделения у 5 диагностирован разлитой перитонит неясной этиологии, у 5 — острая кишечная непроходимость, у 3 — перфоративная язва желудка, у 3 — тромбоз мезентериальных сосудов, у 2 — ущемленная пупочная грыжа, у 2 — ущемленная паховая грыжа, у 2 — почечная колика, у 6 — острый холецистит, у одного — острый панкреатит и еще у одного — гастроэнтерит.
Наиболее часто, особенно у пожилых больных, поступивших на 3-4-й день с начала заболевания с явлениями развивающегося перитонита, диагностировали непроходимость кишечника (5 больных из 30, при осмотре которых в приемном отделении были допущены ошибки). Двум из них применили сифонные клизмы и проводили наблюдение за ними в течение 6 и 12 ч, прежде чем произвели операцию с предположительным диагнозом «перитонит, возможно, аппендикулярной этиологии». Задержка операции от 16 до 36 ч имела место у больных с диагнозом «тромбоз мезентериальных сосудов» и «острый панкреатит».
У 6 больных при поступлении диагностирован острый холецистит. У одного операция начата доступом Федорова. Ниже желчного пузыря обнаружен инфильтрат. Вскрыт гнойник, обнаружен дефект в стенке слепой кишки (отросток расплавлен), введена дренажная трубка в дефект, тампоны вокруг инфильтрата. В последующем летальный исход.
У 3 больных при поступлении диагностирована прободная язва. Во всех случаях при прободении червеобразного отростка боль была настолько резкой, нетерпимой (один из таких больных от боли потерял сознание) и напряжение брюшной стенки было таково, что хирурги не сомневались в перфорации язвы и предпринимали верхнюю срединную лапаротомию.
Ущемленная паховая грыжа и ущемленная пупочная грыжа, казалось бы, не могут быть спутаны при дифференциальной диагностике с острым деструктивным аппендицитом. Однако у 2 больных с паховыми грыжами и у 2 больных с пупочными грыжами причиной их тяжелого состояния явилось ущемление грыжи.
Больной Ш., 70 лет, почувствовал нерезкие боли в животе, недомогание, отмечено увеличение припухлости в правой паховой области. В приемном отделении диагностирована ущемленная паховая грыжа. При осмотре грыжа вправилась. Констатировано самопроизвольное вправление грыжи. При грыжесечении в грыжевом мешке обнаружен геморрагический мутный выпот без запаха. Паховый доступ расширен, переведен в лапаротомию. Обнаружены два темноватых участка тонкой кишки: один размером 5 см и через 20 см второй участок некроза размером 6 см. Произведена резекция тонкой кишки с наложением анастомоза бок в бок. Только после этого при дальнейшей ревизии выявлены спаяние петель тонкой кишки со слепой и гангренозный острый аппендицит. Произведена аппендэктомия. Через 5 дней из-за ухудшения состояния произведена срединная лапаротомия, констатирована надостаточность швов анастомоза. Летальный исход.
Гипердиагностика острого аппендицита, по нашему мнению, была у пожилых больных, имеющих сопутствующие возрастные заболевания; у этих больных при операции был удален катарально измененный червеобразный отросток. Острый катаральный аппендицит не должен бы быть причиной осложнений и летальных исходов, так как воспалительные проявления червеобразного отростка ничтожны, а аппендэктомия при этих условиях технических затруднений обычно не вызывает. Однако из 175 умерших от острого аппендицита у 11 смерть наступила после удаления червеобразного отростка с катаральными изменениями. Из них 6 были старше 70 лет, 2 — в возрасте 25 и 38 лет.
Пожилые больные оперированы без достаточных показаний, клинику острого аппендицита у них, очевидно, симулировали явления сердечно-сосудистой недостаточности.
Больной Д., 73 лет, обратился через 6 ч после появления болей в правой половине живота. Диагностирован острый аппендицит; через 10 ч от момента поступления оперирован. Под местной анестезией произведена аппендэктомия. Катаральный аппендицит. Через3 сут из-за сильных болей в верхней половине живота произведена релапаротомия. При ревизии брюшной полости патологии не найдено. На 7-е сутки после первой операции наступила смерть. На вскрытии: атеросклеротическое поражение сосудов, ишемическая болезнь сердца. Очевидно, именно атеросклеротическое поражение сосудов кишечника и явилось причиной болевого синдрома, создавшего впечатление об остром аппендиците.
Аналогичная ситуация наблюдалась при лечении больного К., 77 лет, у которого в анамнезе были инфаркт миокарда, бронхиальная астма, полиартрит. При поступлении диагностирован острый аппендицит. Через 3 ч аппендэктомия: удален катарально-измененный червеобразный отросток. В послеоперационном периоде явления сердечно-сосудистой недостаточности, что и послужило причиной летального исхода на 6-е сутки.
Анализ летальных исходов у больных, оперированных по поводу катарального аппендицита, свидетельствует о том, что, кроме необоснованных аппендэктомий, летальные исходы при катаральном аппендиците явились следствием невысокой квалификации части хирургов и технических ошибок, допущенных при выполнении аппендэктомий.
Больной X., 38 лет, был оперирован в ЦРБ по поводу острого аппендицита после наблюдения в хирургическом стационаре в течение суток. Во время операции, производимой под местной анестезией из доступа Мак-Бернея — Волковича — Дьяконова, илеоцекальный угол врачи не могли обнаружить. Вызван врач из города (больной оставался на операционном столе). Через 2 ч вторая операция. Дан наркоз. Произведена срединная лапаротомия: слепая кишка под печенью. Удален червеобразный отросток с катаральными изменениями. Через 4 сут ухудшение состояния, появились перитонеальные симптомы. На следующий день (на 5-е сутки) релапаротомия, обнаружен разлитой перитонит. Во время операции наступила смерть.
Аппендэктомия — несложная операция, в связи с чем технические ошибки и обусловленные ими осложнения должны быть очень редкими и не служить причиной летальных исходов. Но при резко выраженном воспалительном процессе в зоне операции, обилии спаек и сращений, инфильтрации тканей выполнить операцию бывает предельно трудно. Нельзя зыбывать, что эту операцию чаще всего выполняют молодые хирурги, часто в ночное время, нередко без помощи ассистента. Очевидно, эти условия приводят к тому, что летальные исходы из-за технических ошибок при аппендэктомии оказываются далеко не редкими.
Технические ошибки при аппендэктомии, послужившие причиной летального исхода, обнаружены у 7 больных. У 3 больных причиной летального исхода была недостаточность кисетного шва и лигатуры культи червеобразного отростка.
Больной Г., 36 лет, был оперирован по поводу острого аппендицита через 22 ч с момента заболевания: перфоративный аппендицит. Через 18 ч после операции явления абдоминальной катастрофы — резкие боли по всему животу, напряжение брюшной стенки, симптомы раздражения брюшины. При срочной срединной релапаротомии обнаружена недостаточность кисетного шва, наложенного на культю червеобразного отростка. Имелось подтекание кишечного содержимого в свободную брюшную полость. Через 3 сут произведена вторая релапаротомия по поводу разлитого перитонита. Наложена энтеростома. Летальный исход через 4 дня.
Больная Т., 51 год, оперирована по поводу перфоративного аппендицита. На вскрытии обнаружена недостаточность культи червеобразного отростка.
Больной Т., 24 года. Оперирован по поводу флегмонозного аппендицита. Через 10 дней предпринята срединная лапаротомия по поводу нарастающих явлений перитонита. В брюшной полости много гноя с колибациллярным запахом. Обнаружена свободно лежащая лигатура с культи червеобразного отростка. Летальный исход.
Кровотечение после аппендэктомии было у 2 больных
Больной Д., 31 года, оперирован через 32 ч с момента заболевания (находился в инфекционной больнице по поводу предполагаемой «пищевой токсикоинфекции»): гангренозный аппендицит. Произведена аппендэктомия. В послеоперационном периоде высокая температура тела до 39°С, озноб. Предполагался межкишечный абсцесс. При вскрытии обнаружена гематома в области слепой кишки. В брюшной полости 300-400 мл крови. Большое количество крови находилось в толстой кишке. Летальный исход.
Больная К., 73 лет. Ожирение III степени, АД 200/90 мм рт. ст. Оперирована по поводу острого аппендицита. Под интубационным наркозом удален ретроцекально расположенный перфорированный червеобразный отросток. Через 15 мин после операции обнаружено, что из дренажа поступает свежая кровь. Снова взята на операционный стол. Ревизия операционной раны. В брюшной полости 150 мл свежей крови. Диффузное кровотечение из забрюшинной клетчатки. В послеоперационном периоде нарастание явлений перитонита. Летальный исход.
В двух случаях не был удален червеобразный отросток, что, конечно, повлияло на исход имевшегося перитонита. В первом случае у пожилого больного, поступившего на 7-день с явлениями разлитого перитонита, хирург не мог обнаружить червеобразный отросток из параректального доступа. Был вскрыт периаппендикулярный абсцесс, введены тампоны и дренажи. На вскрытии обнаружен неудаленный червеобразный отросток с перфорацией. Основная причина летального исхода в данном случае — позднее поступление больного с запущенным перитонитом, но и неудаление основного очага и свободное поступление кишечного содержимого в брюшную полость предопределило исход перитонита.
В другом случае при аппендэктомии хирург заподозрил, что он оставил верхушку гангренозно-измененного червеобразного отростка. В истории болезни было записано: «Сложилось впечатление, что верхушка червеобразного отростка оставлена». Гистолог в заключении отметил: «Червеобразный отросток без верхушки». Явления нарастающего перитонита. На 9-е сутки релапаротомия. На следующий день летальный исход.
У 4 больных (на 124 операции!) летальный исход был обусловлен ошибками при проведении наркоза. На 124 аппендэктомии технические ошибки и осложнения при проведении наркоза составили 8,9%. Снижение количества технических ошибок — реальный резерв снижения летальности при остром аппендиците.
Таким образом, анализ историй болезни умерших от острого аппендицита показывает, что значительная часть летальных исходов является следствием разнообразных диагностических ошибок врачей как на этапах госпитализации, так и в стационаре.
По данным Г. А. Галил-Оглы (1957), из 145 умерших от острого аппендицита (анализ судебно-медицинской экспертизы) у 44,8% причиной смерти были диагностические ошибки. М. А. Гулоян (1976) также считал, что причиной летальных исходов при остром аппендиците наиболее часто служат диагностические ошибки.
Именно такие ошибки чаще всего являются причиной позднего поступления многих больных в стационар. Можно объяснить ошибки диагностики сложностью клинической картины, наслоением сопутствующих заболеваний, особенно у лиц пожилого возраста. Но многие ошибки, по-видимому, обусловлены недостаточно тщательным обследованием больного, поверхностной оценкой имеющихся симптомов, отказом от дополнительных исследований.
Хирурги, которые видят немало больных с острым аппендицитом, также допускают ошибки диагностики, как и врачи других специальностей. Врачи хорошо знают типичную клиническую картину острого аппендицита, но часто не представляют, как иногда своеобразно протекает острый аппендицит, особенно его наиболее сложные «токсические» формы. Это своеобразие надо знать и помнить о сложных для диагностики формах острого аппендицита. Настороженность к таким замаскированным своеобразным формам острого аппендицита поможет избежать летальных исходов этого заболевания.
Кроме улучшения диагностики острого аппендицита, снизить летальность при остром аппендиците, по нашему мнению, можно, устанавливая строгие показания к аппендэктомии у больных старческого возраста. У этой группы больных диагноз острого аппендицита должен быть верифицирован всеми доступными средствами. Больной должен быть консультирован терапевтом (если позволяет обстановка и время), предприняты все меры по выявлению возрастных заболеваний и проведена профилактика возможных осложнений.
Немаловажным фактором снижения летальности при остром аппендиците может быть повышение не только профессионального уровня, но и технической квалификации хирургов. Как видно из изложенного выше, грубые технические ошибки при выполнении аппендэктомии наблюдаются не так уж редко.
источник