Предоперационная подготовка. У больных острым аппендицитом, поступающих в ранние сроки от начала заболевания, оперативное вмешательство выполняется без специальной предварительной
У больных острым аппендицитом, поступающих в ранние сроки от начала заболевания, оперативное вмешательство выполняется без специальной предварительной подготовки. Предоперационные мероприятия в таких случаях включают премедикацию, по показаниям — опорожнение желудка, опорожнение мочевого пузыря.
При осложненом аппендиците /перитонит/ больные нуждаются в обязательной предоперационной подготовке, пренебрежение которой является грубой тактической ошибкой. Предоперационная подготовка предусматривает комплекс лечебных мероприятий, направленных на снижение интоксикации, стабилизацию сердечно-сосудистой деятельности, коррекцию нарушений водно-солевого равновесия и расстройств кислотно-щелочного баланса, борьбу с гипертермией. Предоперационная подготовка должна быть начата с первых минут поступления ребенка в стационар, длительность подготовки определяется тяжестью состояния больного и глубиной патологических сдвигов, но она не должна превышать 3-4 часов. Основной целью предоперационной подготовки является стабилизация основных параметров гомеостаза больного для успешного проведения оперативного вмешательства. Целесообразно проведение такой подготовки в условиях отделения интенсивной терапии. Наиболее значимым моментом в лечебном комплексе должна являться коррекция дегидратации и дезинтоксикация. Для этого ребенку назначается инфузионная терапия /глюкоза 10%; низкомолекулярные декстраны — гемодез, реополиглюкин; 0,9% раствор натрия хлорида/ в общем объеме 20-30 мл/кг веса. Более точный расчет коррекции эксикоза можно произвести по формуле Рачева.
При выраженной гиповолемии в инфузионную предоперационную программу могут быть включены плазма, альбумин, желатиноль и др. В среднем плазму назначают из расчета 15-20 мл/кг веса, другие препараты — по 10 мл/кг веса. При существенных нарушеиях водного баланса предпочтительным является проведение инфузий в центральную вену, для чего, обычно, катетеризуют одну из подключичных вен.
Кроме инфузий предоперационная подготовка должна включать в себя антибиотикотерапию /препараты широкого спектра действия/, десенсибилизирующую терапию /супрастин, пипольфен, димедрол, СаС /.
Важным моментом является борьба с гипертермией. Для этого на фоне регидратационной терапии и антигистаминных препаратов показаны антипиретики центрального действия /пирамидон, анальгин, парацетамол/ в сочетании с физическими методами охлаждения /холод к голове, печени, крупным сосудам, спиртовое растирание и т.д./. При стойкой гипертермии, а также при признаках надпочечниковой недостаточности, назначают гормоны /гидрокортизон 4 мг/кг; преднизолон 1 мг/кг веса/.
При выраженных метаболических сдвигах с нарушением кислотно-щелочного равновесия показана соответствующая коррекция: при метаболическом ацидозе рекомендуется в/в капельное введение 4% раствора бикарбоната натрия /4-7 мл/кг в сутки/; развитие метаболического алкалоза требует восполнения дефицита калия /4% раствор калия хлорида/.
По показаниям проводится коррекция нарушений функции сердечно-сосудистой системы с использованием кардиотропной терапии, подачи увлажненного кислорода и т.п.
Обязательным элементом предоперационной подготовки является декомпрессия желудка, предупреждающая рвоту и аспирацию. Для этого ребенку устанавливают постоянный НГЗ. Помимо декомпрессии это позволяет вести учет патологических потерь.
Эффективность проведенной предоперационной подготовки оценивают по таким параметрам, как /уменьшение тахикардии, улучшение показателей периферического пульса, нормализация АД, улучшение показателей ЦВД, Н , Нв с признаками коррекции гиповолемии , уменьшение клинических признаков интоксикации; нормализация почасового диуреза, устранению гипертермии, коррекции декомпенсированных расстройств КЩР и водно-электролитного баланса. Стабилизация состояния больного при положительной динамике показателей гомеостаза служит основанием к выполнению оперативного вмешательства.
Особым образом следует подчеркнуть, что у детей при сроках заболевания острым аппендицитом свыше 24 часов даже при внешнем клиническом относительном благополучии включаются все патофизиологические механизмы аппендикулярного перитонита. Все это чревато срывом компенсаторных возможностей детского организма на фоне немедленно начатой операции. Поэтому, все дети с давностью заболевания свыше суток подлежат обязательной предоперационной подготовке по всем вышеуказанным принципам ее проведения, даже несмотря на возможное отсутствие явных клинических признаков перитонита.
Дата добавления: 2016-03-26 | Просмотры: 839 | Нарушение авторских прав
источник
Распознавание острого аппендицита базируется исключительно на клинических и лабораторных данных, которые верифицируются на операции и при гистологическом исследовании. Другие методы (рентгенологические, эндоскопические) не нмеюг существенного диагностического значения. Острый аппендицит относится к разнообразным по своему генезу и клиническим проявлениям болезням, объединенным термином «острый живот», и может протекать под маской каждого из них, особенно при неясно выраженных симптомах, атипичном течении на фоне осложнений н сопутствующих заболеваний.
Чаще всего дифференциальную диагностику проводят с прободной язвой желудка н двенадцатиперстной кишки, острым холециститом, кишечной непроходимостью, болезнью Крона, острым панкреатитом, острым гастроэнтероколитом, внематочной беременностью, правосторонним аднекситом, разрывом правого яичника, правосторонней почечной коликой, правосторонней плевропневмонией и острым инфарктом миокарда.
Острый аппендицит относится к заболеваниям, которые при неправильном лечении или иессоевременном распознавании могут приводить к опасным для жизни осложнениям, в связи с чем все больные с подозрением на него подлежат обязательной госпитализации в хирургический стационар. Если диагноз не вызывает сомнений, показана срочная операция, которая производится в любое время независимо от давности заболевания. Исключение составляют больные с хорошо отграниченным аппендикулярным инфильтратом, требующим консервативного лечения. При неясном диагнозе проводятся наблюдение к пределах 3—5 ч и тщательное обследование для исключения или подтверждения острого аппендицита. Если за указанный период клиническая картина сохраняется, а снять диагноз острого аппендицита не представляется возможным, показана операция.
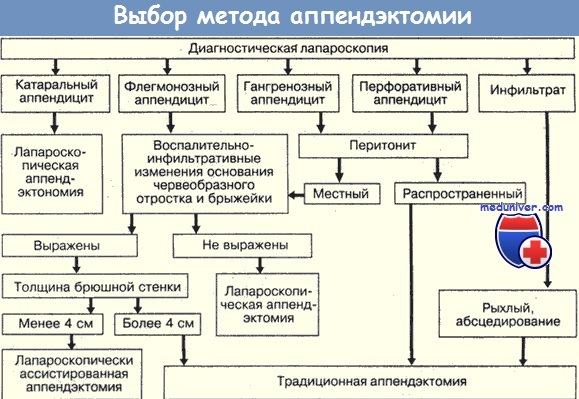
Предоперационная подготовка у большинства больных острым аппендицитом должна быть минимальной. Она сводится к исключению приема ниши и воды через рот перед хирургическим вмешательством, а также бритью передней брюшной стенки и лобка. Всем больным с подозрением на острый аппендицит запрещается назначение слабительных, клизм и грелок на живот. При деструктивных аппендицитах с явлениями перитонита, выраженной интоксикацией, гиповолемией, нарушением водно-электролитного баланса и гемодинамики показана комплексная интенсивная терапия, объем и характер которой индивидуальны в каждом конкретном случае. Она должна быть продолжена во время операции и в послеоперационном периоде до полного выведения больного из тяжелого состояния.
Операция производится под местной анестезией или наркозом. Последний особенно показан при осложненных формах аппендицита. Из большого числа предложенных доступов для удаления червеобразного отростка чаще всего применяют разрез Волковнча — Мак-Бернеи. В некоторых случаях, особенно при неясном диагнозе, охотно используют параректальный доступ. После вскрытия брюшной полости находят червеобразный отросток, основание которого обычно располагается в области купола слепой кишки, у места слияния трех мышечных лент. Существенными требованиями к любой операции по поводу острого аппендицита, облегчающими ее выполнение, являются достаточно широкий и свободный доступ, хорошее обезболивание, а также методичное обследование илеоцекальной области.
Червеобразный отросток вместе с куполом слепой кишки извлекают в рану н мобилизуют посредством лигирования и рассечения его брыжейки. Па основание отростка накладывают кетгутовую лигатуру, выше которой его отсекают. Культю червеобразного отростка погружают в кисетный и z-образный швы. Производят туалет брюшной полости, операционную рану зашивают наглухо или дренируют. Дренирование брюшной полости с помощью микроирригатора для введения антибиотиков показано при деструктивном аппендиците с экссудатом в брюшной полости. Марлевый дренаж (тампон) брюшной полости большинство хирургов оставляют в следующих случаях:
1) если по время аппендэктомии остались неудаленными периаппендикулярные ткани или фрагменты воспаленного отростка;
2) если, несмотря на все принятые меры, продолжается капиллярное кровотечение из ложа удаленного отростка;
3) если нет полной уверенности в герметизме кисетного шва из-за воспалительных изменений в слепой кишке;
4) дли дренирования гнойной полости после вскрытия периаппендикулярного абсцесса;
5) если во время операции обнаружен нераспознанный ранее аппендикулярный инфильтрат и удаление воспаленного червеобразного отростка невозможно из-за риска повреждения интимно спаянных с ним органов; 6) при забрюшинном деструктивном аппендиците в целях профилактики ретроперитонеальной флегмоны.
6) схема техники классической аппендэктомии открытым способом представлена в этой статье раздела топографической анатомии и оперативной хирургии.
В послеоперационном периоде назначают постельный режим в течение 12—24 ч, холод на рану, болеутоляющие н течение 1—2-х суток. При отсутствии осложнении в брюшной полости перистальтика кишечника восстанавливается на 2—3-й день. Питье и жидкую пишу разрешают через 8—12 ч при отсутствии диспепсических расстройств с постепенным расширением диеты к 7—10-му дню. Антибиотики вводят при осложнениях, чаше всего при деструктивных формах.
источник
Вопрос 16: Острый аппендицит. Подготовка больных к операции. Выбор оперативного доступа и обезболивания при остром аппендиците и его осложнениях.
Предоперационная подготовка больных с острым аппендицитом проста: необходимо опорожнить мочевой пузырь, ввести подкожно 1 мл 1% раствора морфина или 2% раствора пантопона (за исключением детей), если больной незадолго до поступления принимал пищу, необходимо произвести опорожнение желудка зондом. Больным, доставленным в тяжелом состоянии, для устранения явлений интоксикации и стимуляции сердечно-сосудистой деятельности рекомендуется внутривенное введение капельным способом физиологического раствора хлористого натрия или 5% раствора глюкозы, подкожно-сердечных средств, при явлениях гипоксемии — применение кислородной терапии. Обезболивание. При операциях с точно установленным диагнозом острого аппендицита, неосложненного перитонитом, можно с одинаковым успехом пользоваться местной инфильтрационной анестезией (0,25-0,5% раствором новокаина) или современным масочным наркозом (эфирным, закисью азота). Выбор метода зависит от нервно-психического состояния больного; у легко возбудимых больных, со страхом идущих на операцию, предпочтителен наркоз. При наличии сопутствующих тяжелых заболеваний вопрос об обезболивании должен решаться совместно с терапевтом и анестезиологом. Если операция начинается под местной анестезией, но во время ее выполнении встречаются непредвиденные трудности (обширный спаечный процесс, инфильтрат) или возникает необходимость широкого обследования брюшной полости, больному необходимо дать наркоз. Разрез брюшной стенки производится в правой подвздошной области по способу Волковича-Дьяконова. Разрез проводят косо, отступая от передне-верхней ости подвздошной кости на 2, у тучных людей — на 3 поперечных пальца, 1/3 разреза располагается выше линии, соединяющей пупок с передне-верхней остью, 2/3 длины разреза — ниже этой линии. Обычная длина разреза не менее 6-8 см, при большом слое подкожно-жировой клетчатки разрез должен быть продолжен вверх и вниз на расстояние, равное толщине жирового слоя. В трудных случаях, когда типичный доступ Волковича-Дьяконова недостаточен, расширение разреза производится за счет его удлинения медиально и вниз. При этом рассекается кожа, подкожная клетчатка, поперечно рассекается передняя стенка влагалища прямой мышцы, и мышца оттягивается крючком к средней линии живота. При необходимости можно рассечь заднюю стенку влагалища вместе с брюшиной, а также рассечь в поперечном направлении прямую мышцу живота. Оперативная диагностика. По вскрытии брюшной полости хирург должен правильно оценить обнаруженные патологические изменения. Оперативная диагностика острого аппендицита начинается с обнаружения червеобразного отростка. Достаточный оперативный доступ, тщательное исследование илеоцекального угла, нежное, осторожное разделение спаек путем новокаиновой гидравлической препаровки позволяют в большинстве случаев обнаружить червеобразный отросток. Если при поисках червеобразного отростка возникают трудности, следует определить место отхождения его от слепой кишки, которое расположено на месте схождения тканей, и затем проследить его продолжение. Иногда для обнаружения червеобразного отростка приходится прибегать к мобилизации слепой или восходящей кишки (внебрюшинное ретроцекальное расположение). В редких случаях червеобразный отросток может отсутствовать (самоампутация отростка), однако чаще всего он имеется, но его не находят. После обнаружения отростка следует по его внешнему виду установить патологоанатомическую форму аппендицита. Помимо макроскопических изменений в самом отростке, необходимо оценить характер экссудата (если он имеется), а также определить макроскопические изменения в прилегающей брюшине, сальнике, слепой кишке и конечной петле подвздошной кишки. Оперативная диагностика деструктивных форм острого аппендицита не представляет труда, так как при этих формах макроскопические изменения достаточно убедительны. При флегмонозном аппендиците в трети всех случаев обнаруживают в брюшной полости экссудат, преимущественно серозно-гнойный или гнойный. Прилегающая брюшина, сальник могут быть гиперемированы и отечны. Червеобразный отросток бывает на большем или меньшем протяжении утолщен или отечен; иногда он спаян со слепой кишкой, сальником или петлей подвздошной кишки, при эмпиеме отросток растянут и напряжен. Макроскопические изменения при гангренозном аппендиците не всегда одинаковы. При тотальном омертвлении червеобразный отросток черно-зеленого цвета с дряблой, легко рвущейся стенкой. Труднее по внешнему виду червеобразного отростка диагностировать гангренозный аппендицит, когда имеется некроз только слизистой оболочки. Брыжейка отростка при гангренозном аппендиците может быть отечной. Воспалительная реакция со стороны прилегающих органов не всегда выражена, а иногда отсутствует. В брюшной полости в половине всех случаев бывает экссудат, чаще серозно-гнойный. При перфоративном аппендиците прободное отверстие может располагаться в любом участке отростка, но обычно на стороне, противоположной брыжейке. Прободение может произойти либо в свободную полость, либо перфорированный отросток находится в инфильтрате. Имеется выраженная воспалительная реакция со стороны брюшины и прилегающих органов. Чаще, чем при других формах острого аппендицита, обнаруживают в брюшной полости гнойный или серозно-гнойный экссудат. При простом остром аппендиците чаще всего экссудат в брюшной полости отсутствует; иногда имеется в незначительном количестве серозный выпот. Серозная оболочка червеобразного отростка гиперемирована или сосуды ее расширены; нередко отмечается гиперемия серозного покрова слепой и прилегающего отдела подвздошной кишки. Брыжейка отростка обычно не изменена или слегка утолщена. Диагностика во время операции приобретает особо важное значение тогда, когда червеобразный отросток оказывается макроскопически не измененным или видимые в нем изменения неубедительны и не соответствуют клинической картине. В таких случаях показана ревизия брюшной полости для установления или исключения заболевания других органов брюшной полости. При ревизии брюшной полости следует попытаться’ выявить изменения, характерные для некоторых острых заболеваний органов брюшной полости, симулирующих острый аппендицит. Обнаружение крови в брюшной полости после ее вскрытия позволяет сразу отвергнуть диагноз острого аппендицита и обязывает заняться поисками источника кровотечения. У женщин прежде всего — осмотреть матку и ее придатки, при этом чаще всего обнаруживают внематочную беременность. Если у девушки или молодой женщины во время операции по поводу острого аппендицита червеобразный отросток оказывается неизмененным или мало измененным, то во избежание просмотра разрыва яичника обязателен осмотр придатков матки. Большое значение для оперативной диагностики имеет оценка характера экссудата брюшной полости. Обильное количество серозного экссудата при мало или вовсе не измененном отростке должно насторожить хирурга и требует исключения кишечной непроходимости. Подозрение на кишечную непроходимость становится серьезным, если в брюшной полости находят серозно-геморрагический или геморрагический экссудат. В пользу такого предположения говорит также обнаружение раздутых кишечных петель и изменение окраски какой-либо кишечной петли. Светлый или слегка геморрагический экссудат в небольшом количестве и увеличенные воспаленные лимфатические узлы в области илеоцекального угла или других отделах брыжейки тонких кишок наблюдаются при мезентериальном лимфадените. Обнаружение в брюшной полости большого количества жидкости зеленовато-серого цвета, без запаха часто свидетельствует о наличии прободения язвы желудка. Бесспорным доказательством прободения язвы желудка или двенадцатиперстной кишки является экссудат с примесью пищи, слизи или желчи. В этих случаях следует даже при наличии некоторых воспалительных изменений в червеобразном отростке обязательно произвести срединную верхнюю лапаротомию для осмотра желудка и двенадцатиперстной кишки. При обнаружении прободения язвы и после выполнения соответствующей операции разрез в правой подвздошной области зашивают, введя предварительно тонкую трубку для применения антибиотиков. Если во время операции по поводу острого аппендицита неожиданно в брюшной полости обнаруживают экссудат с примесью желчи, обязателен осмотр желчного пузыря. Для этого следует произвести разрез в правом подреберье. При таком разрезе удается также осмотреть двенадцатиперстную кишку для исключения прободения язвы. Чаще всего в таких случаях обнаруживают острый деструктивный холецистит, наличие в брюшной полости коричневатого или геморрагическом панкреатита. Этот диагноз становится бесспорным, когда на сальнике брюшины или брыжейке находят очаги жирового некроза в виде одиночных или множественных бляшек желтовато-белого цвета. В таких случаях производится срединная верхняя лапаротомия, рассекается желудочно-ободочная связка, осматривается поджелудочная железа и окончательно подтверждается диагноз острого панкреатита. Как известно, нередко предпринимаются оперативные вмешательства по поводу острого аппендицита, когда на самом деле имеется перитонит гинекологического происхождения. В подобных случаях червеобразный отросток может оказаться не измененным или в нем обнаруживают воспалительную реакцию вторичного характера. Червеобразный отросток может быть гиперемирован, но стенки его не отечны и не инфильтрированы. При этих условиях обязательно обследование органов малого таза. Гиперемия расположенного в малом тазу сальника, гиперемия и вздутие нижних отделов тонких кишок — свидетельствуют о воспалении тазовой брюшины. При воспалении придатков матки в полости таза имеется серозный, серозно-кровянистый или гнойный экссудат. Трубы гиперемированы и отечны, а иногда и увеличены в размере. Сальник и тонкие кишки могут быть спаяны с маткой и придатками. Обследование органов малого таза может быть произведено из разреза Волковича-Дьяконова, продленного книзу; реже, как например, при левостороннем пиосальпинксе, приходится прибегать к поперечному рассечению прямых мышц живота. Удаление отростка. В брыжейку отростка перед его удалением вводят 5-10 мл 0,5% раствора новокаина, после чего брыжейка перевязывается. Если она отечна, рыхла, ее следует перевязывать по частям во избежание соскальзывания лигатуры. Основание червеобразного отростка перевязывается кетгутовой лигатурой. Отросток удаляется, культя его смазывается йодной настойкой и погружается при помощи шелкового кисетного шва. При производстве серо-серозного шва следует избегать глубокого вкалывания иглы, что при раздутой или тонкостенной слепой кишке, особенно у детей, может повести к проколу всех слоев кишки с последующим развитием перитонита из места проколов. Для более надежного погружения культи сверх кисетного шва можно наложить дополнительно шелковый Z-образный шов. Слепая кишка погружается в брюшную полость. Экссудат из брюшной полости полностью удаляется и брюшная стенка зашивается. Так называемый «лигатурный способ» обработки культи червеобразного отростка не следует применять, так как неоднократно были описаны случаи разлитого перитонита вследствие соскальзывания лигатуры с неперитонизированной культи. При наличии сращений дистальная часть отростка бывает фиксирована в глубине раны, и ее не всегда удается обнаружить и выделить. В таких случаях применяется удаление отростка ретроградным путем. Техника этого метода заключается в следующем: под основание червеобразного отростка подводятся 2 лигатуры. Обе лигатуры крепко перевязываются на расстоянии 0,5-1 см одна от другой, после чего червеобразный отросток пересекается между ними. Поверхности пересеченного отростка смазываются йодной настойкой. Культя отростка погружается кисетным и Z-образным швом. Конец отделенного от слепой кишки отростка завертывается в маленькую марлевую салфетку, которая фиксируется зажимом Кохера. В брыжеечку отростка вводится 5-10 мл 0,5% раствора новокаина, после чего она частями перевязывается и отсекается. Рассекаются спайки, освобожденный скелетированный отдел червеобразного отростка осторожно подтягивается и приподнимается. Таким образом его удается высвободить из сращений и удалить целиком вместе с верхушкой. Если верхушка отростка обрывается и остается в глубине брюшной полости, следует попытаться обнаружить и удалить ее; при неудаче — к месту предполагаемого местонахождения верхушки необходимо подвести тампон и ниппельную трубку для последующего введения антибиотиков. При деструктивных формах аппендицита, а также при наличии обильного гнойного или ихорозного экссудата в брюшную полость следует ввести антибиотики: 200-300 тыс. единиц пенициллина и 0,25 г стрептомицина или другие имеющиеся антибиотики в 80-100 мл 0,5% теплого раствора новокаина. Для внутрибрюшного применения антибиотиков в послеоперационном периоде в брюшную полость вводят ниппельную резиновую трубку или тонкий детский катетер через отдельный прокол брюшной стенки. Тампонада брюшной полости после удаления червеобразного отростка применяется только по особым показаниям: 1) когда невозможно полное удаление источника инфекции (остатка червеобразного отростка, некротические ткани в ложе его и т. п.); 2) при паренхиматозном кровотечении из ложа отростка; 3) при подозрении на несостоятельность швов, погружающих культю червеобразного отростка, вследствие воспалительной инфильтрации стенки слепой кишки или каких-либо других патологических процессов; 4) при вскрытии аппендикулярного абсцесса и невозможности произвести аппендэктомию из-за риска повредить спаянные между собой кишечные петли. Закрытие раны брюшной полости: 1) после операции по поводу простого и флегмонозного аппендицита и при отсутствии обильного гнойного или ихорозного экссудата рана брюшной стенки зашивается наглухо, брюшина зашивается кетгутовым непрерывным швом, на мышцы накладываются кетгутовые узловатые швы, на апоневроз и кожу — шелковые узловатые швы; 2) при тампонаде брюшной полости рана брюшной стенки зашивается до тампона; 3) если по ходу операции нельзя избежать значительного загрязнения брюшной раны, не следует зашивать кожу и подкожную клетчатку, выгодней наложить отсроченные швы, которые в ближайшие дни при хорошем состоянии раны можно стянуть и завязать. Независимо от способа закрытия раны в мышцы и подкожную клетчатку рекомендуется ввести 100-150 тыс. единиц пенициллина. Удаленный червеобразный отросток должен быть вскрыт по длиннику для осмотра его содержимого и стенки. При флегмонозном аппендиците в просвете отростка содержится гной или слизисто-гнойный экссудат; стенка на разрезе утолщена; на слизистой местами могут быть изъязвления (флегмонозно-язвенный аппендицит). При гангренозном аппендиците в просвете — гнойно-кровянистое содержимое со зловонным запахом; на слизистой — кровоизлияния, очаги некроза, иногда тотальный некроз; нужно учесть, что темные пятна на слизистой могут быть очагами подслизистых кровоизлияний, а не омертвления. При простом аппендиците слизистая оболочка отростка отечна; нередко не обнаруживается макроскопических признаков острого воспаления, в просвете отростка находят только слизь или каловые камни.
Для продолжения скачивания необходимо пройти капчу:
Сервис бесплатной оценки стоимости работы
- Заполните заявку. Специалисты рассчитают стоимость вашей работы
- Расчет стоимости придет на почту и по СМС
Прямо сейчас на почту придет автоматическое письмо-подтверждение с информацией о заявке.
источник
Если диагностировали аппендицит, операция неизбежна. Хирургическое вмешательство на червеобразном отростке является единственным способом борьбы с воспалениями этого органа.
Успешность операции зависит от своевременного обращения к врачу, квалификации доктора, оснащенности клиники, а также выполнения рекомендаций врача в период восстановления.
О проблеме сигнализируют болевые ощущения внизу живота, не прекращающиеся 3-4 часа. Такие симптомы присущи не только аппендициту. При коликах в животе следует немедленно обратиться к врачу.
Хирург проводит точную диагностику на основании опроса пациента, пальпации брюшной полости, изучения результатов анализов. Боли при воспаленном червеобразном отростке могут ощущаться не только внизу живота, но и под ребрами, в области спины.
Схожие симптомы имеет и воспаление кишечника,точный диагноз сможет поставить только врач.
При удалении аппендицита операция проходит в несколько этапов.
- Подготовка пациента.
- Собственно операция.
- Восстановление больного.
В зависимости от обстоятельств манипуляция по удалению отростка проводится в экстренном режиме или в плановом порядке.
Перед процедурой делаются дополнительные обследования: УЗИ, томография, рентгенография живота, которые позволяют уточнить диагноз, обнаружить очаг воспаления.
Операции по удалению аппендицита проводятся с рассечением брюшины или точечным прокалыванием (лапароскопия). Второй метод более щадящий, так как вырезают аппендицит без вскрытия брюшной полости. После такой манипуляции пациенты быстро возвращаются к обычному ритму жизни.
Аппендэктомию (удаление червеобразного отростка) считают экстренной операцией. Подготовка пациента проводится максимально быстро. Анестезиолог изучает состояние сердца и сосудистой системы, реакцию организма на различные виды наркоза.
Исходя из полученных данных, подбирает наркоз. Для очищения желудка и кишечника проводят соответствующие процедуры.
Если хирургическое вмешательство запланировано, перед ним проводится беседа с пациентом и близкими людьми о способе обезболивания, послеоперационных осложнениях. В экстремальных обстоятельствах операция по удалению аппендицита проводится без предварительной беседы. В таких случаях осуществляют классическое хирургическое вмешательство.
Это позволяет быстро устранить возможные осложнения, среди которых самым серьезным является перитонит. Если произошел разрыв аппендикса, и гной находится в брюшной полости, счет идет на часы.
Не существует нормативов, сколько длится операция по удалению аппендицита. Продолжительность зависит от состояния здоровья пациента, стадии воспалительного процесса, других показателей.
Средства для снятия болевых ощущений выбирают в зависимости от возраста больного, наличия аллергической реакции на препараты, индивидуальных особенностей организма. Медики проводят обезболивание тремя способами:
- под общим наркозом: полное обезболивание при отключении сознания пациента;
- проводниковой блокадой: введение анестезии в пространство вокруг нервного пучка, доктор должен хорошо знать расположение нервных узлов и места введения иглы;
- тугим инфильтратом: создание новокаиновой прослойки под местом вмешательства. Для этого с помощью шприца вводят 25% раствор новокаина в полость и блокируют болевые импульсы. Вводить новокаин необходимо несколько раз в течение операции.
При блокаде и тугом инфильтрате больной находится в сознании. Эти способы не применяют при удалении аппендицитав ряде случаев:
- при лапароскопии;
- для эмоциональных людей с высокой возбудимостью;
- для оперирования детей;
- при перитоните.
В ходе хирургического вмешательства анестезиолог контролирует работу жизненно важных органов оперируемого.
Удаление аппендикса проводится по строгому алгоритму:
- Введение пациенту наркоза.
- Рассечение брюшины.
- Осмотр воспаленного отростка, кишечника,внутренних органов.
- Удаление аппендикса.
- Обработка краев.
- Наложение в брюшной полости кетгута (швов, не требующих снятия).
- Стягивание кожи и накладывание верхних швов, с последующим снятием.
В случае попадания гноя в брюшину проводят санацию брюшной полости. Для его удаления устанавливают дренаж. Снимают устройство после приведения пациента в стабильное состояние.
- Процесс восстановления больного после того как вырезали аппендицит, не менее важен, чем сама операция. Полная реабилитация пациента занимает до шести месяцев.
- После любом виде хирургического вмешательства пациенту назначают антибиотики. Они устраняют воспалительные процессы в организме и предотвращают появление новых. Несмотря на то что больной может чувствовать себя хорошо, необходимо пройти полный курс антибиотикотерапии.
- После удаления аппендицитавсем пациентам показана диета. Соблюдение правильного рациона и режима питания считается необходимым условием восстановления здоровья. После манипуляции кишечник медленно восстанавливает привычные функции. Для нормализации работы необходимо время. Нагрузку на пищеварительные органы увеличивают постепенно.
- Дополнительным стрессом для органов пищеварения является прием антибиотиков. Под воздействием препаратов нарушается микрофлора кишечника. Это приводит к сбоям в переваривании и усваивании пищи. Чтобы избежать негативных последствий, нужна диета и специальные препараты. Врач назначает лекарства, поддерживающие микрофлору.
- В послеоперационный период снижают физические нагрузки. Сразу после того как вырезали аппендицит, больного учат правильно подниматься с постели. Резкие движения приводят к нарушению целостности швов. Однако, абсолютный покой приводит к появлению спаек. Поэтому, чтобы избежать проблемы пациента учат правильно двигаться.
- В первые дни после вмешательства необходимы короткие медленные прогулки. Длительность и темп определяет врач. При малейших недомоганиях пациент должен обратиться к доктору.
- Важным вопросом являются гигиенические процедуры. Принимать ванну или душ следует после консультации с врачом. В первые дни после операции такие процедуры недопустимы. После снятия швов ограничиваются душем. С принятием ванны в этот период стоит повременить.
- После того как швы полностью зажили, увеличивают физические нагрузки. Однако, делать это следует постепенно: нельзя поднимать тяжести, бегать, подпрыгивать. Периодически следует посещать своего врача. Это позволит контролировать процесс восстановления и избежать осложнений.
Главное преимущество стандартной операции при аппендицитесостоит в том, что она быстро устраняет воспаление.
К минусам разрезания брюшной полости относят:
- продолжительность процедуры;
- риск образования спаек;
- длительное нахождение больного в стационаре;
- болезненный процесс реабилитации;
- большая вероятность нагноения швов;
- наличие шрамов на теле.
Зная о проблемах, возникающих при полостных операциях, врачи все чаще склоняются к проведению вмешательства через проколы в области живота.
Метод лапароскопии относительно новый. Операция на аппендиците точечным методом проводится в случаях:
- наличия у пациента сахарного диабета;
- при ожирении ІІ – ІІІ степени;
- для подтверждения диагностики острого аппендицита.
Точечная операция на аппендицит противопоказана при сердечно-сосудистых заболеваниях, болезнях дыхательных органов, осложнениях при аппендиците.
Поверхность кожи для лапароскопии готовят так же, как при стандартной процедуре. Эвакуация пищи из желудка в данной ситуации необязательна, так как разрез брюшной полости не проводится. Но стоит учесть, что выходить из наркоза лучше с пустым желудком.
Удаление аппендицита методом лапароскопии проводится под общим наркозом. Больному делают 3 надреза в:
- районе пупка (для введения видеокамеры);
- очаге воспаления, выявленном при обследовании;
- нижней левой области живота.
Диаметр надрезов – 5-10 мм. С помощью видеокамеры врачи обследуют брюшную полость. Изображение поступает на монитор. Алгоритм действий следующий:
- Обнаруживают воспаленный отросток.
- Перевязывают его.
- Вырезают.
- Выводят через отверстие.
- Зашивают надрезы.
Во время лапароскопических операций по удалению аппендикса после введения камеры может обнаружиться, что предварительный диагноз установлен неправильно. Такое возможно, так как симптоматика патологии имеет сходные признаки с другими заболеваниями, например, гинекологических болезнях (проблемах с яичниками). В сложившейся ситуации не вырезают аппендицит, операцию завершают.
Так как во время точечной манипуляции брюшная полость не вскрывается, проблем в послеоперационный период не возникает. Пациенты хорошо переносят процедуру. Больной возвращается домой через 1-2 дня. Швы снимают спустя 7 дней после вмешательства.
Реабилитация организма после точечного удаления аппендицитаможет длиться месяц. При такой операции отпадает необходимость в специальной диете. Пациенту стоит следить за состоянием проколов. Они не должны расходиться. Следует проконсультироваться с врачом в вопросе: как принимать душ или ванну.
Вне зависимости от способа удаления червеобразного отростка, пациенты трудно выходят из общего наркоза. Процесс часто сопровождается тошнотой, рвотой, болевыми ощущениями. В такой ситуации следует обратиться к медсестре за помощью. Специальные препараты позволяют быстро устранить проблему.
Удаление аппендицита через небольшие надрезы имеет ряд положительных факторов:
- вместо надреза, делаются проколы, это менее травматично;
- с помощью видеокамеры проводится визуальная диагностика;
- исключена возможность появления спаек;
- после операции на теле остаются лишь небольшие рубцы;
- после вырезания аппендицита больной быстро восстанавливается и находится в клинике не более двух дней.
источник
За время прохождения преддипломной практики, в хирургическом отделении №2 на лечении находилось 11 человек с острым аппендицитом.
70%-пациенты от 20-35 лет; 20% — пациенты от 60 лет; 10%-дети до 15 лет. На момент исследования состояние больных было тяжёлое.
Им были проведены диагностические исследования, такие как: ультразвуковое исследование брюшной полости и сбор анализов.
Схема исследования пациентов с острым аппендицитом: 1.Выявление анамнеза: время, обстоятельства, клинические проявления. 2.Пальпация: определяется болезненность в правой подвздошной области (симптом Щеткина-Блюмберга, Ровзиига-Образцова, Ситковского и другие). 3.Клиническая оценка тяжести состояния пострадавшего, что имеет большое значение для диагностики, сортировки и оказания пострадавшим этапной помощи. 4.Состояние витальных функций: сердечно- сосудистая деятельность- пульс, артериальное давление; дыхание- нормальное, нарушенное, асфиксия; состояние кожных покровов- цвет, влажность. 5.Ультразвуковое исследование брюшной полости. 6.Постановка диагноза. В диагнозе отражаются: болезненность в правой подвздошной области.
Диагностика острого аппендицита, несмотря на бытующее мнение о легкости, достаточно сложна и требует профессиональных навыков. Острый аппендицит может возникнуть у любого человека независимо от пола и возраста, наиболее тяжело он протекает у грудных детей и пожилых людей. Аппендицит называют «обезьяной всех болезней», поскольку он может маскироваться под любую патологию в животе. Поэтому нередко так сложно поставить правильный диагноз. Очень похожи по симптомам на острый аппендицит следующие заболевания: почечная колика, холецистит, правосторонний, энтероколит, язвенная болезнь желудка и двенадцатиперстной кишки (особенно при перфорации язвы, когда образуется отверстие в стенке желудка или кишки), ущемлённые паховая, бедренная и пупочная грыжи, воспаление дивертикула Меккеля. У детей боли в животе могут наблюдаться и при инфекционных заболеваниях.
На основе проведенного опроса у пациентов первые признаки заболевания: возникли поздно ночью или в утренние часы. При классическом течении заболевания первым его признаком будет боль. У пациентов боль возникла, вокруг пупка, или по всему животу. Она имела нечёткий распирающий, тянущий характер. Через 3-4 часа боль сместилась в правую подвздошную область, где и осталась. На момент опроса боль была постоянной , усиливалась при ходьбе и в положении лёжа на левом боку.
Через пару часов после появления боли возникла тошнота и рвота. Рвота не обильная, часто однократная, не приносящая облегчения. Возникло кишечное расстройство: запор или наоборот жидкий стул.
Через 2-4 часа появилась лихорадка. При данной патологии чем выше температура, тем более выражено воспаление.
При внезапном появлении болей в животе на фоне полного благополучия нельзя принимать болеутоляющие средства, особенно такие сильные анальгетики, как нестероидные противовоспалительные средства. К ним относят анальгин и анальгинсодержащие препараты (баралгин и др.), кеторол, кетаноф, кеторолак, нимесулид, индометацин и др. Они могут смазать картину заболевания, что не даст врачу поставить правильный диагноз.
Недопустимо применение грелок, компрессов на живот– это только усилит воспаление. Нельзя при подозрении на острый аппендицит лечиться народными средствами или применять антибиотики. Последние тоже исказят клиническую картину болезни.
В стационаре пациенты сдали общий анализ крови и мочи, которые были готовы через 15-30 минут. После осмотра хирурга, больные прошли ультразвуковое исследование органов брюшной полости. Девушки и женщины были направлены на консультацию к гинекологу для исключения заболевания придатков матки, детей осмотрел педиатр.
На данном этапе наиболее верный метод постановки диагноза — это осмотр хирурга, только он может заподозрить аппендицит. Остальные методы диагностики носят вспомогательный характер, даже УЗИ не всегда даёт возможность увидеть червеобразный отросток.
После обследования, если у врача сложилось подозрение на аппендицит, показана госпитализация в хирургическое отделение. Если картина заболевания нечёткая, могут оставить под наблюдение, а также выполнить лапароскопию. Лапароскопия – это метод диагностики, когда в области пупка под местным обезболиванием делается прокол и через него вводится в брюшную полость аппарат – лапароскоп, что даёт возможность визуально осмотреть червеобразный отросток.
Чтобы представить характер работы медсестры отделения экстренной хирургии, необходимо знать контингент пациентов.
Отделение экстренной хирургии является отделением оказания неотложной медицинской помощи. Хирургический профиль составляют пациенты с острыми хирургическими заболеваниями органов брюшной полости.
При изучении динамики количества прооперированных пациентов в хирургическом отделении установлено, что их число относительно стабильно, так как, за исследуемый период коечный фонд отделения не изменился. Доля пациентов, получивших оперативное лечение, составила около 73% в течение этого периода.
Из приведённых данных видно, что количество поступивших в стационар с 2011-по 2014 г больных-12591, количество выполненных экстренных оперативных вмешательств — 9186, из них аппендэктомия-2861. (приложение 1)
Профиль больных отделения экстренной хирургии различен, и зависит от диагноза пациента. Исходя из этого, складывается объем работы медсестры, которая принимает активное участие при поступлении больного в отделение и в подготовке к операции.
При изучении особенностей организации сестринской деятельности в предоперационном периоде важную роль играют также функциональные методы диагностики, которые на современном этапе обеспечивают быстроту и качество подготовки хирургических больных к экстренным операциям.
Как известно, от результатов чёткого, быстрого, правильного и качественного обследования хирургического больного зависит своевременность постановки верного диагноза, следовательно, и эффективность лечения.
Таким образом, диагноз острый аппендицит должен основываться на наличии следующих, наиболее важных и постоянных признаков: остро возникающие и усиливающиеся боли в правой подвздошной области, напряжение мышц брюшной стенки и симптом Щёткина—Блюмберга. Все остальные признаки могут служить лишь дополнением к этим основным признакам.
ГЛАВА III АНАЛИЗ РЕЗУЛЬТАТОВ ИССЛЕДОВАНИЯ ОСОБЕННОСТЕЙ СЕСТРИНСКОГО УХОДА ЗА ПАЦИЕНТАМИ С ОСТРЫМ АППЕНДИЦИТОМ В ХИРУРГИЧЕСКОМ ОТДЕЛЕНИИ
Острый аппендицит неотложная помощь — срочная госпитализация, независимо от времени, прошедшего от начала приступа. Применение анальгетиков, антибиотиков, слабительных и прием пищи запрещается.
Острый аппендицит транспортировка — в лежачем положении. До перевозки больной должен находиться в постели, на правую подвздошную область кладут пузырь со льдом.
В предоперационном периоде если острый аппендицит принимают за пищевую интоксикацию, то обычно назначают слабительные и клизмы, что причиняет при остром аппендиците большой вред, так как при нем необходима экстренная операция. При подозрении на пищевую интоксикацию и наличие поноса у больного среднему медработнику необходимо лично убедиться в этом, для чего самому осмотреть содержимое судна после дефекации. Это важно потому, что нередко сам больной или его родственники принимают за «понос» частые позывы на стул, выделение из заднего прохода слизи или частое отхождение газов.
Предоперационный период предусматривает 2 этапа: первый –диагностический, второй-подготовительный.
Подготовительный этап предусматривает: выбривание операционного поля, термометрия, премедикация по назначению врача. При необходимости, если больной поел или выпил жидкость, необходимо промывание желудка.
Данным пациентам лежавшим в хирургическом отделении с диагнозом острый аппендицит были проведены медицинские услуги такие как:
Премедикация по назначению врача.
Показания: медикаментозная подготовка больного к операции.
Приготовить: резиновые перчатки, 70 – 96% раствор этилового спирта, шприцы с иглами, стерильный перевязочный материал, стерильные лотки, ёмкости с дезинфицирующими растворами для использованного материала, наркотические анальгетики, десенсибилизирующие средства, М-холинолитики, транквилизаторы, снотворные, успокаивающие.
Премедикация проводилась пациентам за 15-20 минут перед операцией:
Им предлагалось справить свои физиологические потребности.
Затем пациентам вводились лекарства, благотворно влияющие на ЦНС:
— успокаивающие (0,005г адонис-брома внутрь);
— снотворные (0,25г фенобарбитала внутрь);
-транквилизаторы малые (0,005г внутрь,1мл 0,5% раствора реланиума, внутримышечно);
-транквилизаторы большие или нейролептики (1 мл 2,5% раствора аминазина внутримышечно, 1мл 0,25% раствора дроперидола внутримышечно);
-наркотические анальгетики (1мл 1% раствора морфина внутривенно, 1 мл 0,005% раствора фентанила);
-десенсибилизирующие (1мл 1% раствора димедрола внутримышечно);
После премедикации пациенту запрещают вставать.
Подготовка операционного поля.
Операционное поле – это площадь кожи, которая будет подвергаться хирургическому вмешательству (рассечению) во время операции. Обязанности медицинской сестры в подготовке операционного поля сводятся к бритью волосяного покрова этого участка в день операции до приема больным лекарств и проведения инъекций. (Бритье волос операционного поля не производят накануне операции вечером, потому что возникшие при этом мелкие царапины могут к утру воспалиться, что сделает невозможным проведение операции.)
Перед разрезом кожи в день операции на операционном столе операционное поле будет, по крайней мере, трижды обработано 5-10 % спиртовой йодной настойкой, что значительно уменьшает вероятность развития инфекции не только после микротравм поверхностных слоев кожи бритвой, но и после ее рассечения на всю глубину.
Перед употреблением бритву нужно продезинфицировать в течение 5-10 минут в 3 % растворе карболовой кислоты или 2 % растворе хлорамина.
Брить надо, слегка натягивая кожу в противоположном ходу бритвы направлении. Прямое перемещение режущего края бритвы строго под прямым углом к направлению бритья целесообразно проводить по отношению к волосам «против шерсти». Предпочтительно сухое бритье, однако, при густой растительности волосы намыливают. Выбритое операционное поле обмывают кипяченой водой и протирают спиртом. Границы бритья должны превышать область кожи, которая будет обнажена после обкладывания операционного поля стерильными простынями.
При заполненном желудке после введения в наркоз содержимое из него может начать пассивно вытекать в пищевод, глотку и ротовую полость (регургитация), а оттуда с дыханием попасть в гортань, трахею и бронхиальное дерево (аспирация). Аспирация может вызвать асфиксию —закупорку воздухоносных путей, что при непринятии срочных мер приведет к гибели пациента, или тяжелейшее осложнение —аспирационную пневмонию. При экстренной операции времени на подготовку отводится мало. Если пациент утверждает, что последний раз он ел 6 и более часов назад, то при отсутствии некоторых заболеваний (острая кишечная непроходимость, перитонит и пр.), пищи в желудке не будет. Каких-либо специальных мер предпринимать не нужно. Если же пациент принимал пищу позднее, то перед операцией необходимо промыть желудок с помощью толстого желудочного зонда. Опорожнение кишечника. Перед экстренными операциями делать клизмы не нужно —на это нет времени, да и процедура эта тяжела для больных, находящихся в критическом состоянии. Выполнять же клизмы при экстренных операциях по поводу острых заболеваний органов брюшной полости противопоказано, так как повышение давления внутри кишки может привести к разрыву ее стенки, механическая прочность которой может быть снижена вследствие воспалительного процесса в животе.
Опорожнение мочевого пузыря. Опорожнить мочевой пузырь следует перед любой операцией. Для этого в подавляющем большинстве случаев больной перед операцией должен помочиться. Необходимость в катетеризации мочевого пузыря возникает редко. Это необходимо, если состояние больного тяжелое, он без сознания, или при выполнении особых видов оперативных вмешательств (операции на органах малого таза).
Транспортировка пациента в операционную.
Недопустимо перевозить пациента без подушки, с головой на весу. Надо помнить, что перед операцией больной переживает сильное эмоциональное напряжение, поэтому он должен постоянно чувствовать заботу и предупредительность медицинского персонала.
На операции больных доставляют на каталке в лежачем положении. Транспортировка пациента лежа объясняется необходимостью уберечь его от опасных реакций органов кровообращения на изменение положения тела, которые возможны после премедикации. Перевозят пациента плавно, с умеренной скоростью, без ударов каталкой о предметы в коридоре и двери.
Доставив пациента к операционному столу, медсестра помогает ему перейти на него, и укладывает на столе в соответствии с указаниями анестезиолога или хирурга, накрывает пациента стерильной простыней.
Медицинская сестра после проведения операции должна наблюдать: за внешним видом пациента: выражение лица (страдальческое, спокойное, бодрое); цвет кожных покровов (бледность, гиперемия, синюшность) и их температура при ощупывании.
Обязана регистрировать основные функциональные показатели: пульс, дыхание, артериальное давление, температуру тела, количество введенной и выделенной жидкости; отхождение газов, стула. Обо всех изменениях в состоянии пациента медсестра немедленно докладывает врачу.
Осуществляет уход за полостью рта, кожей больного, проводит гигиенические процедуры, кормит больного, выполняет все назначения врача.
В послеоперационном периоде в первую очередь, следует правильно вывести больного из состояния наркоза. В это время у пациента может возникнуть рвота. Во избежание проникновения рвотной жидкости в пути дыхания, нужно повернуть больного на здоровый бок. В период выхода из наркоза больного мучает сильная жажда. При отсутствии противопоказаний и приступов рвоты, пациенту разрешено давать кипяченую воду только после его выхода из наркотического состояния. Начальная доза жидкости составляет 2 – 3 чайные ложки, постепенно дозу увеличивают.
Основное значение в послеоперационном периоде имеют первые 3—5 сут после вмешательства. В настоящее время считается общепринятым активный метод ведения больных.
Дыхательную гимнастику проводят с первых часов после операции. Пациент медленно делает глубокий вдох через нос, выдох осуществляет медленно через слегка приоткрытый рот. Разрешаются небольшие покашливания, можно использовать резиновые надувные шарики, также выдыхать воздух в трубочку, опущенную в стакан с водой. Вставать больным разрешают уже на 2-е сутки.
Меню в послеоперационный период после удаления аппендицита должно выглядеть следующим образом: в первые сутки после операции больным, кроме чая, ничего есть, не разрешается, а во вторые сутки разрешается: кисло-молочная продукция и мясной бульон, с третьих суток: жидкая каша, овощное пюре, молоко, кисель, хлеб и масло; на четвертый день разрешается переходить на обычный рацион. Принимать пищу следует небольшими порциями с равными промежутками между приемами. Пища должна быть щадящей, следует воздержаться от острых, жирных, копченых, соленых продуктов, а также от алкогольных напитков.
В случае, если больному диагностирован острый аппендицит, послеоперационный период должен сопровождаться назначением двухдневного курса антибиотикотерапии. В некоторых случаях приступ бывает такой легкий, что больному вводят антибиотики только во время операции. После удаления источника поражения, необходимость в антибиотиках пропадает.
На 6— 7-й день снимают швы с операционной раны и выписывают больного под амбулаторное наблюдение.
В послеоперационном периоде нередко бывает задержка мочеиспускания в результате того, что большинство больных, не может мочиться лежа. Для устранения этого осложнения к промежности прикладывают грелку. Если позволяет состояние больного, то ему разрешают встать около кровати, пытаются вызвать рефлекс к мочеиспусканию, пуская струю из чайника. Внутривенно можно ввести 5-10мл 40% раствора уротропина или 5-10мл 5% раствора сернокислой магнезии. При отсутствии эффекта от этих мероприятий проводят катетеризацию мочевого пузыря со строгим соблюдением правил асептики и обязательным промыванием его после катетеризации раствором.
При метеоризме показано введение газоотводной трубки, а также внутривенное введение 100-150 мл 5% раствора поваренной соли, церукал внутримышечно. В ряде случаев может быть применена двусторонняя поясничная новокаиновая блокада. Клизму очистительную при задержке стула не следует применять ранее 5-6 дней после операции.
Послеоперационный период после удаления аппендицита, как у детей, так и у взрослых может быть осложнен образованием спаек, пневмонией, тромбофлебитом. В целях профилактики подобных осложнений на начальной стадии реабилитации больному рекомендуют курс лечебной физкультуры при исходном положении лежа на спине. Поочередное сгибание и разгибание ног в голеностопных суставах; попеременное сгибание и разгибание рук в кулак. Руки при этом согнуты в локтевых суставах; при слегка согнутых в коленных суставах ногах кисть одной руки находится в области послеоперационной раны на животе, а другой — на груди. На вдохе живот втянуть, а на выходе — выпятить; круговые движения рук в плечевых суставах вперед и назад; попеременное скользящее сгибание ног в коленном суставе.
В первое время после выписки из больницы больной должен соблюдать ограниченную подвижность действий. Не следует перенапрягаться, то есть запрещены чрезмерные физические нагрузки, поднятие тяжелых предметов, ведь все это может отрицательно сказаться на заживлении раны и продлить период выздоровления.
Таким образом, лечение неосложненного острого аппендицита не вызывает затруднений ни у хирургов, ни у среднего медицинского персонала, но трудности неимоверно возрастают при развитии осложнений до операции, в раннем и позднем послеоперационном периодах.
К осложнениям острого аппендицита в дооперационном периоде относятся инфильтрат в подвздошной области, прободение червеобразного отростка с развитием перитонита. Ранними послеоперационными осложнениями являются кровотечения из брыжейки червеобразного отростка, несостоятельности его культи. К поздним послеоперационным осложнениям относятся развитие динамической и механической кишечной непроходимости, инфильтрата и нагноение послеоперационной раны, образование абсцессов в правой подвздошной области, межкишечных абсцессов, абсцессов поддиафрагмального и дугласова пространств, пилефлебит, тромбоэмболия легочной артерии.
Перфорация – развивается обычно на 2-3 день от начала приступа при деструктивных формах аппендицита, характеризуется внезапным усилением боли, появлением выраженных перитонеальных симптомов, картиной местного перитонита, нарастанием лейкоцитоза. В некоторых случаях при наличии нерезких болей в раннем периоде момент перфорации указывается больными, как начало заболевания.
Аппендикулярный инфильтрат может образовываться уже на 3-4 сутки от начала заболевания. Он является следствием отграничения воспалительного процесса за счет большого сальника, петель тонкой кишки, кармано и складок париетальной брюшины, которые склеиваются между собой.
В центре инфильтрата располагается воспаленный червеобразный отросток. Вначале инфильтрат рыхлый, спаянные органы легко разъединить. Но через 2-3 дня после образования инфильтрат становится плотным и тогда разъединить его элементы без повреждения невозможно.
Клинические проявления аппендикулярного инфильтрата в начале заболевания те же, что и при остром аппендиците. Состояние больного, как правило удовлетворительное. В правой подвздошной области прощупывается больших размеров или меньших размеров, болезненное при пальпации образование с довольно четкими контурами. Нижний полюс образования иногда может быть доступен пальпации при пальцевом исследовании прямой кишки или вагинальном исследовании у женщин.
Живот в остальных местах умеренно вздут, мягкий, безболезненный. Температура повышена. Тахикардия, умеренный лейкоцитоз. Возможны два варианта течения аппендикулярного инфильтрата. Первый, благоприятно протекающий, завершается рассасыванием инфильтрата в течение 4-6 недель.
Второй неблагоприятный, вариант течения аппендикулярного инфильтрата связан с абсцедированием. Образование гнойника сопровождается ухудшением общего состояния пациента. Лихорадка приобретает гектический характер с большими суточными колебаниями, нарастает лейкоцитоз.
Инфильтрат увеличивается в размерах и становится более болезненными. через брюшную стенку иногда удается ощутить зыбление. Размягчение инфильтрата можно также определить при пальпации через стенку прямой кишки или правую стенку влагалища у женщин. Гнойник может прорваться в брюшную полость с развитием перитонита.
Иногда гной находит самостоятельный выход и опорожняется через слепую кишку, расплавляя ее стенку. При этом у больного отмечается жидкий зловонный стул, после чего резко снижается температура. Известны случаи прорыва гнойника в одну из прилежащих петель тонкой кишки или в мочевой пузырь.
Аппендикулярные абсцессы – развиваются в позднем периоде чаще являясь следствием нагноения аппендикулярного инфильтрата (до операции) или отграничение процесса при перитоните (чаще после операций). Развивается на 8-12 сутки после начала заболевания.
Общие признаки абсцедирования: ухудшение общего состояния, повышение температуры тела и ее гектический характер, иногда с ознобами, нарастание лейкоцитоза и сдвига лейкоцитарной формулы влево, лейкоцитарного индекса интоксикации.
При объективном исследовании отмечается пальпируемое в брюшной полости болезненное образование, умеренное напряжение мышц брюшной стенки, появляются симптомы раздражения брюшины. При осторожной пальпации обнаруживают инфильтрат с нечеткими границами, размеры которого постепенно увеличиваются.
Все они подлежат вскрытию, санации и дренированию по общим правилам хирургии.
Их вскрывают вне, или чрезбрюшинно кратчайшим путем над местом проекции абсцесса, проникая в полость его тупо и предупреждая попадание гноя в свободную брюшную полость. При обнаружении гангренозного отростка, последний удаляют. Чаще же червеобразный отросток расплавлен. Полость абсцесса дренируют.
Абсцессы брюшной полости аппендикулярного происхождения, помимо правой подвздошной ямки, могут локализоваться между петлями кишечника, в поддиафрагмальном пространстве и прямокишечно-маточном или прямокишечно-пузырном углублении (Дугласовом кармане), забрюшинно.
Для абсцесса Дугласова кармана характерны учащенный болезненный стул, иррадиация болей в промежность, прямую кишку, дизурические явления. При ректальном и влагалищном исследовании удается определить располагающийся кпереди от прямой кишки болезненный инфильтрат с участком размягчения. Распознавание абсцесса брюшной полости служит показанием к его неотложному вскрытию.
Абсцесс Дугласова кармана вскрывается через прямую кишку у мужчин и через задний свод влагалища – у женщин.
В случае перфорации забрюшинно расположенного отростка гной непосредственно проникает в забрюшинное пространство. При ретроцекальной позиции отростка и образовании периаппендикулярного абсцесса не исключается возможность расплавления заднего листка париетальной брюшины и перехода воспаления на забрюшинную клетчатку. Появление других забрюшинных абсцессов можно объяснить распространением инфекции из воспаленного отростка по лимфатическим путям к ретроперитонеальным узлам.
Характерные признаки забрюшинного гнойника: лихорадка, боли в пояснице и по ходу гребня подвздошной кости, а также контрактура в тазобедренном суставе. Оперативный доступ к вскрытию забрюшинных гнойников осуществляется разрезом по Пирогову или косым поясничным разрезом.
При ретроцекальном расположении отростка также могут наблюдаться псоас-абсцессы, паранефриты и забрюшинные флегмоны. При возникновении псоас-абсцессов обычно на фоне высокой лихорадки имеет место общее тяжелое состояние больного, высокий лейкоцитоз; в поздних стадиях характерно положение больного с подтянутой к животу и согнутой в коленном суставе ногой.
Более трудным для: распознавания и лечения являются гнойники поддиафрагмальной области. Диагностика поддиафагмальных гнойников затруднительна, особенно в начальных его формах и при малых размерах. Обычно после некоторого светлого промежутка после аппендэктомии вновь возникают симптомы гнойного очага. Боли ощущаются то в нижних отделах грудной клетки, то в верхнем квадранте живота. Иногда присоединяется болезненный сухой кашель, вызванный раздражением диафрагмального нерва. Затем боли сосредотачиваются в правом подреберье, особенно при глубоком вдохе, нередко отдают в правую лопатку и плечо. Иногда больная сторона грудной клетки отстает в дыхательных движениях. В более выраженных случаях имеется выпячивание подложечной области, сглаженность межреберий. В некоторых случаях возникает отек нижнего отдела грудной клетки. Живот остается мягким, редко определяется легкое напряжение в области правого подреберья. Печень, если и выступает из-под реберной дуги, не болезненна. Имеются высокая температура, ознобы, изменения крови, соответствующие острому гнойному процессу.
Перитониты аппендикулярного происхождения занимают первое место среди перитонитов различной этиологии и являются основной причиной смерти больных острым аппендицитом. Причинами таких перитонитов являются поздняя госпитализация, атипичность и стертость клинических проявлений острого аппендицита. Перитонит после аппендэктомии не дает бурной клинической картины, поэтому своевременная диагностика и лечение иногда запаздывают. В борьбе с послеоперационным перитонитом фактор времени имеет первостепенное значение для прогноза.
При этом в клинической картине перитонита самым постоянным является симптом боли. Боль, которая держится в животе дольше вторых-третьих суток после операции, всегда должна настораживать хирургов. Почти всегда встречается тошнота, рвота и отрыжка. А далее в зависимости от имунной реакции организма и вирулентности микрофлоры разыгрывается той или иной степени тяжести клиническая картина перитонита. Все же перитонит чаще прогрессирует в результате плохой санации брюшной полости и при недостаточном лечении уже имевшегося до операции перитонита, а также при прорезывании швов в инфильтрированной стенке слепой кишки, прошивании всех слоев стенки её, несостоятельности культи отростка и других технических дефектах.
Пилефлебит на втором месте среди непосредственных причин смерти при остром аппендиците, по данным многих авторов, стоит сепсис. Источником его служат гнойники и флегмоны, а также септические тромбозы крупных сосудистых стволов, осложнявшие деструктивный аппендицит.
Тяжелым осложнением острого аппендицита является пилефлебит – гнойный тромбофлебит вен портальной системы. Тромбофлебит начинается в венах червеобразного отростка и по подвздошно-ободочной вене распространяется на брыжеечную и воротную вены, а иногда образуются и абсцессы печени.
Общее состояние больных при пилефлебите всегда тяжелое. Больные жалуются на боли в животе, слабость, плохой сон, отсутствие аппетита. Боли возникают в правом подреберье, подложечной области, изредка они иррадиируют в спину, правое плечо. Лицо бледное, осунувшееся, с желтушной окраской, с запавшими глазами.
Самым постоянным симптомом пилефлебита являются потрясающие ознобы, с повышением температуры тела до 40°С, пульс частый, слабый. Дыхание затруднено. Живот малоболезненный, иногда вздут. Печень почти всегда увеличена, чувствительна при пальпации. Селезенка может быть увеличена. Лейкоцитоз высокий.
Лечение пилефлебита связано с большими трудностями и заключается в устранении либо рациональном дренировании первичного очага инфекции, реканализации пупочной вены с введением в нее антибиотиков резерва, кортикостероидов и антикоагулянтов, применением дезинтоксикационных средств. При образовании абсцессов в печени их обязательно вскрывают. Следует отметить, что абсцессы при пилефлебите, как правило, множественные и мелкие, что обусловливает трудности их хирургического лечения и плохой прогноз.
Осложнения со стороны операционной раны являются наиболее частыми, но сравнительно безопасными. Инфильтрат, нагноение раны, расхождение ее краев встречаются наиболее часто и напрямую связаны с глубиной деструктивных изменений в червеобразном отростке и способом зашивания кожи и подкожной клетчатки (глухой шов). Решающее значение в возникновении нагноения ран имеет занос патогенных микробов в рану во время операции. Помимо соблюдения асептики, имеют значение техника операции, щажение тканей во время её выполнения и общее состояние пациента. В случаях, когда можно ожидать нагноения раны следует накладывать редкие швы на кожу, не зашивать кожу и подкожную клетчатку, применяя при хорошем состоянии раны наложение в ближайшие дни первично отсроченных швов.
Профилактика острого аппендицита, как и многих других заболеваний желудочно-кишечного тракта, состоит в правильном и регулярном питании, в частности, без злоупотребления мясной пищей. Следует следить также за регулярной деятельностью кишечника. Важно помнить и то, что опасность аппендицита, то есть его осложнений, легко предупредить ранней операцией. Если во время приема больных или при профилактических осмотрах, которые в большом количестве проводятся среди нашего населения, у кого-либо будет обнаружен хронический аппендицит, то во избежание появления острых приступов следует рекомендовать своевременную операцию.
В ходе исследования было выяснено, что диагностирование острого аппендицита или подозрение на это заболевание является абсолютным показанием для экстренной госпитализации пациента в хирургическое отделение стационара. Лечением является проведение экстренной операции- аппендэктомия. Сестринский уход заключается в подготовке пациента к экстренной операции и очень внимательному ведению в послеоперационном периоде. Однако, не смотря на использование врачами число смертельных исходов от острого аппендицита и развития осложнений за последние годы, к сожалению, не уменьшилось. Известно, что их количество прямо пропорционально времени прошедшему от начала заболевания, до поступление пациента в стационар.
Итак, острый аппендицит занимает видное место среди всех хирургических заболеваний. Около 96% операций выполняется по неотложным показаниям.
Медсестра должна быстро и качественно подготовить пациентов к экстренным операциям. От предоперационной подготовки больного зависит благоприятный или неудовлетворительный исход операции, а так же последующий послеоперационный период. Максимально правильно и грамотно проведенная медсестрой подготовка исключает возможность осложнений, подготавливает жизненно важные органы больного к оперативному вмешательству, создает благоприятный психологический фон, поднимает систему, а все эти факторы способствуют скорейшему выздоровлению больного.
В результате исследования были проведены анализ профиля пациентов, сравнительный анализ проведения функциональных методов диагностики, разработаны рекомендации начинающимся медицинским сестрам.
Опасность острого аппендицита зависит в основном от того, что воспалительный процесс весьма быстро (иногда даже в течение нескольких часов) может расплавить стенку отростка, вызвать прободение его с последующим поступлением инфицированного содержимого в брюшную полость. Вслед за этим сразу же развивается весьма опасный гнойный перитонит, а иногда образуются одиночные или множественные внутри или внебрюшинные гнойники.
Диагноз острый аппендицит должен основываться на наличии следующих, наиболее важных и постоянных признаков: остро возникающие и усиливающиеся боли в правой подвздошной области, напряжение мышц брюшной стенки и симптом Щёткина—Блюмберга. Все остальные признаки могут служить лишь дополнением к этим основным признакам.
Наличие той или иной форм острого аппендицита можно точно определить в основном лишь при операции. Клиническое распознавание этих форм нередко весьма затруднительно. До тех пор, пока инфекционный процесс держится лишь в пределах стенки отростка, острый аппендицит не представляет еще большой опасности. Угроза для жизни больного аппендицитом возникает тогда, когда инфекционный процесс распространяется за пределы отростка и в воспалительный процесс в той или иной степени вовлекается и брюшина.
Опыт показывает, что воспалительный процесс при остром аппендиците очень быстро распространяется с отростка на окружающую брюшину, в результате чего возникает либо местный, либо общий перитонит с нарушением кровообращения и тяжелой интоксикацией организма.
Профилактикаострого аппендицита, как и многих других заболеваний желудочно-кишечного тракта, состоит в правильном и регулярном питании, в частности, без злоупотребления мясной пищей. Следует следить также за регулярной деятельностью кишечника. Важно помнить и то, что опасность аппендицита, т. е. его осложнений, легко предупредить ранней операцией. Если во время приема больных или при профилактических осмотрах, которые в большом количестве проводятся среди нашего населения, у кого-либо будет обнаружен хронический аппендицит, то во избежание появления острых приступов следует рекомендовать своевременную операцию.
Единственным способом профилактики перечисленных осложнений острого аппендицита служит раннее обращение к хирургу в течение первых 6-12 часов от начала болей!
Как говорил великий русский хирург и диагност Иван Иванович Греков: «Острый аппендицит не находят там, где о нем думают, и обнаруживают там, где о существовании его даже не подозревают». Поэтому заботьтесь о своем здоровье, не относитесь к нему халатно. Лучше переоценить серьезность ваших симптомов, чем поздно обратиться за медицинской помощью.
Дата добавления: 2015-08-31 ; Просмотров: 19124 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
