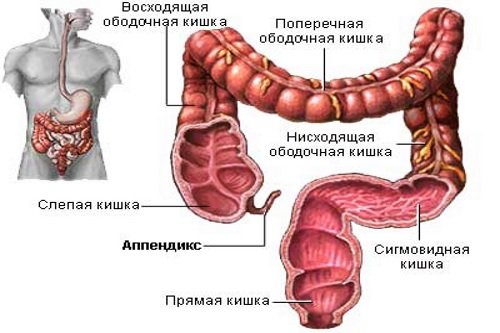
Аппендикс – это продолговатое образование, которое представляет собой червеобразный отросток слепой кишки. Его размер может колебаться от нескольких до двух десятков сантиметров. В диаметре он достигает в среднем 10 миллиметров, а его местоположение в норме находится в проекции правой подвздошной области внизу живота.
-
Защитная. Аппендикс содержит большое количество лимфоидной ткани, которая активно участвует в иммунном ответе.
- Восстановительная. Участвует в нормализации микрофлоры кишечника.
- «Хранилище» для полезных бактерий. В аппендикс, как правило, не происходит заброс каловых масс, что благотворно влияет на микроклимат отростка и способствует активному размножению позитивных микроорганизмов. Аппендикс является резервуаром для кишечной палочки. В нем сохраняется оригинальная микрофлора толстого кишечника.
- Влияние на рост и развитие человека. В медицинской литературе указывается, что сохранение аппендикса в детском возрасте благоприятно влияет на физическое и интеллектуальное развитие ребенка.
Из вышеперечисленных функций можно сделать вывод, что аппендикс, несомненно, играет важную роль в жизни человека. Однако после его оперативного удаления состояние человека не ухудшается – организм все еще способен давать иммунный ответ, развития дисбактериоза не происходит. Это можно объяснить адаптацией человека к окружающей среде. Правильное питание, здоровый образ жизни, употребление молочной продукции и препаратов, содержащих бифидо- и лактобактерии уравновешивают соотношения между условно-патогенной и полезной микрофлорой. Стоит учитывать тот факт, что у некоторых людей с рождения аппендикс может отсутствовать, что не окажет существенного влияния на их иммунитет.
Аппендикс отходит от медиально-задней поверхности слепой кишки ниже на 3 см от места впадения в нее тонкой кишки и покрыт брюшиной со всех сторон. Его длина, в среднем, составляет 9 см, в диаметре он достигает до 2 см. Просвет аппендикса у некоторых людей, в частности у пожилых, может зарастать, вызывая воспаление – аппендицит. Это состояние требует срочной госпитализации, так как оно может привести к летальному исходу.
В зависимости от того, как располагается слепая кишка, различают несколько вариантов нормального расположения червеобразного отростка:
- Нисходящее. Встречается наиболее часто (50 % случаев). При воспалении аппендикса стоит иметь ввиду, что он тесно контактирует с мочевым пузырем и прямой кишкой.
- Латеральное (25 %).
- Медиальное (15 %).
- Восходящее (10 %).
Острый аппендицит – воспаление червеобразного отростка, которое является абсолютным показанием к хирургическому вмешательству.
Возникновение заболевания связывают с:
- механической обтурацией отверстия червеобразного отростка;
- сосудистой патологией;
- повышенной выработкой серотонина;
- наличием инфекционного процесса;
- хроническими запорами.
Симптомы ярко выражены и включают в себя: поднятие температуры тела выше 38 °С, боль в правой половине живота, тошноту, рвоту и другие симптомы интоксикации. При пальпации – резкая болезненность в правой подвздошной области.

Симптоматика скудная: в момент обострения больные отмечают тупую боль в области правой подвздошной ямки, ухудшение общего самочувствия, незначительное повышение температуры тела.
Мукоцеле – киста червеобразного отростка, которая проявляется в виде сужения его просвета и увеличения выработки слизи. Представляет собой доброкачественное новообразование, склонное к озлокачествлению (малигнизации).
Причины возникновения мукоцеле изучены недостаточно, однако некоторые врачи сходятся во мнении, что хроническое воспаление аппендикса играет в этом немаловажную роль.
Как правило, клиническая картина стертая. Больные могут предъявлять жалобы на ощущение дискомфорта в области опухоли, боль, запоры, тошноту. При больших размерах кисты ее можно обнаружить при осмотре и пальпации пациента.
Наиболее часто из всех злокачественных опухолей аппендикса возникает карциноид. Он представляет собой небольшое шаровидное образование, метастазы дает редко. Выделяют несколько причин возникновения данного заболевания:
- инфекционные заболевания;
- васкулиты;
- повышенная выработка серотонина;
- запоры.
Клиническая картина напоминает другие патологии червеобразного отростка, часто обнаруживается случайно при диагностических процедурах по поводу других заболеваний.
Первым этапом диагностики является осмотр пациента и его пальпация. При обследовании врач должен насторожиться если:
- имеется болезненность в правой подвздошной области, причем в начале патологического процесса боль иногда возникает в зоне солнечного сплетения;
- живот «доскообразный», напряжен;
- положительный симптом Образцова – поднятие ноги, лежа на спине, будет вызывать усиление болевого синдрома в правой подвздошной ямке.
Для подтверждения диагноза необходимо провести УЗИ, МРТ и КТ.
Обязательны и лабораторные методы исследования — общий анализ крови и мочи. В крови может обнаружиться лейкоцитоз со сдвигом лейкоцитарной формулы влево. Если картина заболевания напоминает другие патологические процессы, необходимо провести лапароскопию с целью дифференциальной диагностики. Острый аппендицит является неотложным состоянием и нуждается в своевременном хирургическом лечении. При выявлении патологии показано удаление аппендикса, ревизия брюшной полости.
источник
Острый аппендицит – острый неспецифический процесс воспаления червеобразного отростка — придаточного образования слепой кишки. Клиника острого аппендицита манифестирует с появления тупой боли в надчревной области, которая затем смещается в правую подвздошную область; отмечаются тошнота, рвота, субфебрилитет. Диагностика острого аппендицита основывается на выявлении характерных симптомов при исследовании живота, изменений в периферической крови, УЗИ; при этом исключаются другие заболевания брюшной полости и малого таза. При остром аппендиците выполняется аппендэктомия – удаление измененного червеобразного отростка.
Острый аппендицит является наиболее частым хирургическим заболеванием, на долю которого в оперативной гастроэнтерологии приходится более 80%. Острый аппендицит чаще встречается у лиц в возрасте 20-40 лет, хотя также может возникнуть в детском или пожилом возрасте. Несмотря на достижения в области диагностики и совершенствование хирургических методов лечения, послеоперационные осложнения при остром аппендиците составляют 5-9%, а летальность – 0,1-0,3%.
В вопросе о причинах развития острого аппендицита до сих пор не существует единого мнения. Среди этиологических теорий острого аппендицита обсуждаются механическая, инфекционная, ангионевротическая, аллергическая, иммунологическая и др. Считается, что ведущим фактором воспаления аппендикса (аппендицита) выступает механическая блокада просвета червеобразного отростка, вызванная каловым камнем, инородным телом, паразитами, гиперплазией лимфоидной ткани. Это приводит к скоплению в отростке слизи, активизации бактериальной флоры, воспалению стенок аппендикса, сосудистому тромбозу.
Согласно инфекционной теории, инициировать развитие острого аппендицита могут различные инфекционные заболевания – амебиаз, паразитарные инфекции, туберкулез, иерсиниоз, брюшной тиф и др. Сторонники ангионевротической теории придерживаются мнения о первостепенности трофических нарушений в стенке червеобразного отростка, связанных с нарушением его иннервации.
В определенной степени способствовать развитию острого аппендицита может алиментарный фактор. Известно, что употребление преимущественно мясной пищи способствует нарушению моторно-эвакуаторной функции кишечника, склонности к запорам, что, в свою очередь, предрасполагает к развитию острого аппендицита. Также к неблагоприятным фоновым факторам относят дисбактериоз кишечника, снижение резистентности организма, некоторые виды расположения аппендикса по отношению к слепой кишке.
Острый аппендицит вызывается неспецифической микробной флорой: анаэробными неспорообразующими микроорганизмами (бактероидами и анаэробными кокками – в 90% случаев), аэробными возбудителями (кишечной палочкой, энтерококками, клебсиеллой и др. — 6-8 %), реже – вирусами, простейшими, присутствующими в отростке. Основной механизм инфицирования червеобразного отростка – энтерогенный; лимфогенный и гематогенный пути проникновения инфекции не играют ведущей роли в патогенезе острого аппендицита.
Острый аппендицит может протекать в простой (катаральной) или деструктивной форме (флегмонозной, апостематозной, флегмонозно-язвенной, гангренозной).
Катаральная форма острого аппендицита (катаральный аппендицит) характеризуется расстройствами лимфо- и кровообращения в стенке отростка, его отеком, развитием конусовидных фокусов экссудативного воспаления (первичных аффектов). Макроскопически аппендикс выглядит набухшим и полнокровным, серозная оболочка – тусклой. Катаральные изменения могут носить обратимый характер; в противном случае, при их прогрессировании, простой острый аппендицит переходит в деструктивный.
К исходу первых суток от начала острого катарального воспаления лейкоцитарная инфильтрация распространяется на все слои стенки аппендикса, что соответствует флегмонозной стадии острого аппендицита. Стенки отростка утолщаются, в его просвете образуется гной, брыжейка становится отечной и гиперемированной, в брюшной полости появляется серозно-фибринозный или серозно-гнойный выпот. Диффузное гнойное воспаление аппендикса с множественными микроабсцессами расценивается как апостематозный острый аппендицит. При изъязвлениях стенок червеобразного отростка развивается флегмонозно-язвенный аппендицит, который при нарастании гнойно-деструктивных изменений переходит в гангренозный.
В развитии острого аппендицита выделяют раннюю стадию (до 12 часов), стадию деструктивных изменений (от 12 часов до 2-х суток) и стадию осложнений (от 48 часов). Клинические проявления острого аппендицита манифестируют внезапно, без каких-либо предвестников или продромальных признаков. В отдельных случаях за несколько часов до развития клиники острого аппендицита могут отмечаться неспецифические явления – слабость, ухудшение самочувствия, потеря аппетита. Для стадии развернутых клинических проявлений острого аппендицита типичны болевой синдром и диспепсические нарушения (тошнота, рвота, задержка газов и стула).
Боль в животе при остром аппендиците – наиболее ранний и непреходящий симптом. В начальной стадии боль локализуется в эпигастрии или околопупочной области, носит неинтенсивный, тупой характер. При кашле, резкой перемене положения туловища боль усиливается. Через несколько часов от появления боль смещается в правую подвздошную область и может характеризоваться пациентами как дергающая, колющая, жгущая, режущая, острая, тупая. В зависимости от расположения червеобразного отростка боли могут иррадиировать в пупок, поясницу, пах, подложечную область.
При остром аппендиците, как правило, отмечаются симптомы нарушения пищеварения: тошнота, однократная рвота, метеоризм, запор, иногда – жидкий стул. Температура тела обычно повышается до субфебрильных значений.
В стадии деструктивных изменений болевой синдром усиливается, что заметно отражается на состоянии больных. Температура тела увеличивается до 38,5-390С, нарастает интоксикации, отмечается тахикардия до 130-140 уд. в мин. В некоторых случаях может наблюдаться парадоксальная реакция, когда боли, напротив, уменьшаются или исчезают. Это довольно грозный признак, свидетельствующий о гангрене отростка.
Деструктивные формы острого аппендицита часто сопровождаются осложнениями – развитием аппендикулярного абсцесса, периаппендицита, мезентериолита, абсцесса брюшной полости, перфорацией стенки отростка и перитонитом, сепсисом.
Для острого аппендицита характерен ряд абдоминальных симптомов: отставание правых отделов живота при дыхании (симптом Иванова), напряжение мышц передней брюшной стенки, симптом раздражения брюшины (Щеткина-Блюмберга), болезненность в правой подвздошной области при перкуссии (симптом Раздольского), усиление боли в положении на левом боку (симптом Ситковского, Бартомье-Михельсона) и др. Изменения в лейкоцитарной формуле крови нарастают в соответствии со стадиями острого аппендицита – от 10-12х10 9 /л при катаральном воспалении до 14-18х10 9 /л и выше – при гнойно-деструктивных формах.
С целью дифференциальной диагностики проводится ректальное или вагинальное исследование. Для исключения другой острой патологии живота выполняется УЗИ органов брюшной полости, которое также обнаруживает увеличение и утолщение отростка, наличие выпота в брюшной полости. При неясной клинико-лабораторной картине прибегают к проведению диагностической лапароскопии.
При остром аппендиците показано как можно более раннее удаление воспаленного червеобразного отростка – аппендэктомия. В типичных случаях острого аппендицита используется доступ к червеобразному отростку по Волковичу-Дьяконову – косой разрез в правой подвздошной ямке.
В диагностически неясных ситуациях используется параректальный доступ по Ленандеру, при котором операционный разрез проходит параллельно наружному краю правой прямой мышцы выше и ниже пупка. К средне-срединной или нижне-срединной лапаротомии прибегают в тех случаях, если течение острого аппендицита осложнилось перитонитом.
В последние годы, с развитием малоинвазивной хирургии, операция нередко выполняется через лапароскопический доступ (лапароскопическая аппендэктомия).
Своевременное обращение за медицинской помощью и раннее хирургическое вмешательство являются залогом благоприятного исхода острого аппендицита. Возвращение к обычной физической и трудовой активности обычно разрешается через 3 недели после аппендэктомии.
В случае развития осложнений острого аппендицита (аппендикулярного инфильтрата, локальных абсцессов в брюшной полости — тазового, межкишечного, поддиафрагмалъного, разлитого перитонита, пилефлебита, спаечной кишечной непроходимости и др.) прогноз серьезный.
источник
Что такое аппендицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Свечкарь И. Ю., хирурга со стажем в 11 лет.
Острый аппендицит — это быстро развивающееся воспаление червеобразного отростка (лат. appendix) слепой кишки.
Нет в хирургии заболевания более известного, чем острый аппендицит, но эта «известность» ни в коей мере не делает его простым и легким в выявлении и лечении. Любой хирург, часто сталкивающийся в своей профессиональной деятельности с этим заболеванием, скажет вам, что установка диагноза острого аппендицита в каждом конкретном случае — задача нелегкая, вариативная и основана прежде всего на опыте и интуиции врача.
Аппендикс представляет собой отходящую от стенки слепой кишки и слепо заканчивающуюся трубчатую структуру длиной 4-10 см, диаметром 0,5-0,7 см.
Стенка аппендикса состоит из тех же 4 слоев, что и друге отделы кишечника, и толщина ее примерно такая же. Но хотя червеобразный отросток является частью кишечника, в функциях переваривания пищи он практически не участвует. [1] Еще менее столетия назад в научных кругах он считался бесполезной частью организма, к тому же весьма опасной и непредсказуемой. Представьте, что вам завтра предстоит выступление на важной конференции, международный перелет, ну или ваша собственная свадьба. Вы здоровы и бодры, преисполнены грандиозных планов. И вдруг ночью (как правило, именно в это время суток) у вас внезапно развиваются боли в животе, тошнота, рвота, врач в приемном покое круглосуточной больницы устанавливает диагноз: острый аппендицит. Планы рушатся, вы оказываетесь на операционном столе. И это может случиться с любым человеком в любой момент. Возникает логичный и оправданный вопрос: а ежели он, этот несчастный отросток, и не нужен вовсе, не удалять ли его всем подряд заранее в определенном возрасте? Скажем, в детстве? Нет, не нужно. Опыт профилактической плановой аппендэктомии военнослужащим нацистской Германии в 30-х годах XX века показал, что в дальнейшем подвергшиеся операции люди гораздо чаще остальных страдали от хронических заболеваний кишечника и инфекционных заболеваний в целом. Как выяснилось при дальнейших исследованиях, в аппендиксе имеется повышенное содержание лимфоидных тканей. [2] Вероятнее всего, с учетом его расположения на границе тонкого и толстого кишечника, он является прежде всего органом иммунной системы — «стражем» тонкокишечной микрофлоры. Ненужных органов в организме человека нет, и червеобразный отросток не исключение. Немного эпидемиологических сведений: заболеваемость острым аппендицитом составляет 4-6 человек на 1000 населения в год. Ранее он считался самым частым острым хирургическим заболеванием, в последние годы уступает по частоте острому панкреатиту и острому холециститу. Чаще развивается в возрасте 18-42 лет. Почти в 2 раза чаще им заболевают женщины. Может развиваться в детском возрасте, чаще в 6-12 лет. [1]
Говоря о причинах заболевания, предупредим сразу: семечки не винить! Одной, явной и безусловной причины развития острого аппендицита нет. Определенную роль может играть алиментарный фактор, то есть характер питания. Замечено, что в странах с более высоким потреблением мяса частота заболеваемости острым аппендицитом выше. Объяснением служит тот факт, что мясная пища в большей степени служит причиной возникновения гнилостных процессов в кишечнике и нарушения эвакуации. В странах с высокой культурой потребления жареных подсолнечных семечек, как например, в России, данных о повышенной частоте развития острого аппендицита не выявлено. В детском возрасте причиной заболевания может явиться наличие гельминтов в толстой кишке с проникновением их в аппендикс с нарушением эвакуации из последнего. [2]
1. Боль. Самый главный, частый и важный симптом острого аппендицита. Чаще всего возникает в ночное время или ранним утром. Локализация боли в первые часы заболевания — в эпигастральной области, то есть в верхней центральной части живота, под грудиной. Также могут быть нечетко выраженные боли по всему животу. Эти первоначальные боли редко бывают интенсивными, могут носить спастический характер, на некоторое время утихать. Через 2-3 часа происходит так называемый симптом Кохера — смещение болей и локализация их в правой подвздошной области — правой нижней части живота, примерно на середине расстояния между паховой складкой и пупком.
Вышеописанные боли характерны при типичном анатомическом расположении аппендикса. При других вариантах его расположения, а их немало (под печенью, в малом тазу, позади слепой кишки, забрюшинно, а также — в редчайших случаях при situs viscerum inversus — зеркальном расположении внутренних органов), боли могут отмечаться соответственно в правом подреберье, правой поясничной области, над лобком, в правом бедре, в области заднего прохода, в левой половине живота. Весьма разнообразно, не правда ли?
Существует ряд симптомов, связанных с болью при аппендиците и названных в честь открывших их врачей — Ровзинга, Ситковского, Воскресенского, Образцова, Коупа. Некоторые из них обязательно и с удовольствием опробует на вас дежурный хирург приемного покоя больницы. Не возмущайтесь и не сопротивляйтесь! Он знает, что делает, а вам эти авторские симптомы знать, запоминать и применять при случае на знакомых с болями в животе совершенно необязательно.
2.Тошнота и рвота. Могут отмечаться не всегда, примерно в 2/3 случаев. Обычно вскоре после появления первоначальных болей появляется тошнота, а затем и одно- или двухкратная рвота, которая редко бывает обильной. Рвота носит рефлекторный характер как результат раздражения нервных окончаний брюшины в области развивающегося воспаления. При несвоевременном обращении за помощью по истечении 2 суток от момента начала заболевания рвота может возобновляться, но уже на фоне развивающегося перитонита и общей интоксикации организма.
3. Повышение температуры тела. В первые 12 часов при начальной стадии воспалительного процесса температура тела обычно составляет 37,2-37,5 градусов по Цельсию. В 3-7% случаев может в первые часы достигать 38 С и больше. В дальнейшем после 12 часов и до 2 суток температура обычно достигает фебрильных цифр — 38 С и выше, появляется чувство жара или озноба.
4. Нарушение стула. Нечасто, но может наблюдаться жидкий стул, 1-3 раза. Происходит при тазовом расположении аппендикса и прилежании его к прямой кишке или раздражении нервных окончаний тазовой брюшины.
5. Частое мочеиспускание. Чаще наблюдается у женщин, связано или с вышеописанным раздражением тазовой брюшины, или воздействием на мочевой пузырь или правый мочеточник при близком к нему расположении воспаленного аппендикса.
6. Общая слабость и недомогание. Связаны с развивающейся интоксикацией организма. [2]
Воспаление в аппендиксе почти всегда начинается изнутри — со слизистой и в последующем распространяется последовательно на более наружные слои. Порядок может быть нарушен в случае закупорки (тромбоза) аппендикулярного питающего кровеносного сосуда, в этом случае наступает гангрена всех слоев органа. Основной путь развития острого воспаления — энтерогенный, что подразумевает инфицирование определенными видами бактерий со стороны просвета слепой кишки. Чаще — в 90% случаев — источником острого воспаления служит анаэробная флора, в остальных — аэробные микроорганизмы, в том числе широко известная всем кишечная палочка. Существует также теория гематогенного (через кровеносное русло) и лимфогенного (через лимфатические протоки и узлы) пути инфицирования стенки аппендикса из других очагов воспаления. Но вероятность этих событий весьма низка и возможна только у ослабленных пациентов и лиц с иммунодефицитом. Важным фактором в патогенезе и развитии острого аппендицита служит нарушение эвакуации из него: при закупорке устья калом, гельминтами или отечных явлениях при воспалительных заболеваниях кишечника.
В нашей стране принята классификация профессора В. С. Савельева. Отражает стадии течения острого аппендицита, которые следуют одна за другой по ходу прогрессирования воспалительного процесса. [3]
Формы острого типичного аппендицита:
- катаральный аппендицит;
- флегмонозный аппендицит;
- гангренозный аппендицит;
- перфоративный аппендицит.
К атипичным формам острого аппендицита относят варианты его вариантного расположения:
- ретроцекальный;
- подпеченочный;
- тазовый;
- левосторонний;
- а также эмпиему червеобразного отростка.
При несвоевременном обращении за медицинской помощью или несвоевременном ее оказании, по истечении 2-3 суток от начала заболевания, может развиваться ряд очень неприятных, а порой и жизнеугрожающих осложнений: [2] [4]
- Перитонит — острое воспаление брюшины. Местный перитонит в зоне первичного воспалительного очага — аппендикса начинает развиваться с флегмонозной формы. В дальнейшем при условии неотграничения процесса он прогрессирует, распространяется на остальные отделы брюшной полости, приобретает гнойный характер к 3-4 суткам заболевания. При отсутствии лечения разлитой гнойный перитонит подразумевает летальный исход.
- Периаппендикулярный инфильтрат. Биологическим смыслом образования инфильтрата является отграничение острого воспалительного очага от остальных органов брюшной полости и попытка организма уберечься от перитонита. Инфильтрат представляет собой спаянные вокруг аппендикса петли тонкого кишечника и толстую кишку с их брыжейками, жировую ткань брюшной полости, прилежащую брюшную стенку.
- Аппендикулярный абсцесс. Внутрибрюшной отграниченный гнойник, возникающий вследствие деструкции аппендикса. Часто является следующей фазой процесса после образования инфильтрата.
- Абсцессы брюшной полости. Представляют собой отграниченные внутрибрюшные гнойники на фоне перитонита.
- Флегмона брюшной стенки. Развивается при прилежании деструктивного аппендикса или абсцесса к брюшной стенке с последующим распространением воспалительного процесса на ее ткани. Забрюшинная флегмона — распространение воспалительного процесса по забрюшинной клетчатке при соответствующем расположении червеобразного отростка.
- Пилефлебит. Редкое, но крайне тяжелое осложнение, представляет собой септический тромбофлебит крупных висцеральных вен брюшной полости — верхнебрыжеечной и воротной вен. Путь распространения гнойного воспаления — сосудистый, от аппендикулярных сосудов. [4]
- Сепсис.
Попытка самодиагностики и дальнейшего самолечения пациента в отношении острого аппендицита может быть весьма вредна. При сохраняющихся более 1,5-2 часов болях в животе и наличии прочих перечисленных симптомов лучшим выходом будет обращение в приемный покой клиники, круглосуточной и имеющей лицензию на оказание соответствующей помощи. Как правило, это относится к наиболее крупным государственным муниципальным клиникам, в составе которых есть хирургические отделения (центральные районные, городские и краевые больницы). Большинство частных клиник помощь при аппендиците не оказывает и перенаправляет пациентов в соответствующие учреждения.
Диагностика при остром аппендиците заключается в следующих мероприятиях:
- Осмотр дежурного врача, сбор анамнеза у пациента — выяснение характерных особенностей и симптомов болезни, термометрия, пальпация живота с выявлением зоны болезненности, симптомов раздражения брюшины, проверкой так называемых «аппендикулярных симптомов». Имеются клинические шкалы, которые по совокупности симптомов показывают вероятность наличия острого аппендицита. Так, в западных странах распространена шкала Alvarado.
- Общий анализ крови: может выявить повышение уровня лейкоцитов (в первые сутки до 11-15 тыс\мкл, в дальнейшем уровень может быть еще выше), а также сдвиг лейкоцитарной формулы «влево» — феномен появления незрелых форм лейкоцитов; также может наблюдаться эозинофилия).
- УЗИ органов брюшной полости. Не обладает 100% чувствительностью и специфичностью в диагностике острого аппендицита, но должно выполняться всегда при абдоминальном болевом синдроме неясного происхождения ввиду необходимости проведения дифференциальной диагностики с другими заболеваниями. На аппаратуре высокого разрешения специалистом высокой квалификации с большим опытом информативность ультразвуковой диагностики острого аппендицита может достигать 90%.
- КТ брюшной полости. Применяется в сложных для диагностики случаях, в том числе при атипичных формах заболевания. Информативность достигает 95%.
Ряд заболеваний имеют сходную с острым аппендицитом картину, например: почечная колика, острый пиелонефрит, острый холецистит, острый панкреатит, язвенная болезнь, болезнь Крона, острый гастроэнтерит, апоплексия яичника, сальпингит и прочие. Поэтому непременно должна быть проведена дифференциальная, то есть, отличающая одно заболевание от другого, диагностика, сопоставлены характерные признаки, при необходимости проведены дополнительные обследования: биохимический анализ крови, ЭГДС, УЗИ органов малого таза и почек, обзорная и экскреторная урография, осмотр гинеколога и уролога. Но даже при соблюдении всех этих условий и у опытного врача могут остаться сомнения в правильном диагнозе. В таком случае показана госпитализация в хирургический стационар и выполнение диагностической лапароскопии под общим наркозом. [4] [5]
При установке диагноза «острый аппендицит» показано экстренное хирургическое вмешательство: удаление аппендикса, или аппендэктомия. Первые 24-48 часов от начала заболевания протекают, как правило, без развития осложнений, поэтому операция ограничивается только объемом удаления аппендикса. Операция может быть выполнена путем разреза брюшной стенки в правой подвздошной области длиной 5-7 см (доступ по МакБерни-Волковичу-Дьяконову).
Более современна и предпочтительна лапароскопическая операция. Лапароскопия — более универсальная методика, позволяет провести вначале диагностический этап — осмотр органов брюшной полости, червеобразного отростка. При подтверждении диагноза острого аппендицита возможно выполнение аппендэктомии лапароскопическим путем. При неподтверждении диагноза лапароскопия позволяет избежать ненужного разреза брюшной стенки, в любом отношении является более щадящей и косметически выгодной методикой, чем разрез. [5]
В случае выявления диагноза распространенного гнойного перитонита, что происходит с 3-4 суток заболевания, операция производится уже в объеме большого разреза брюшной стенки — срединной лапаротомии, что продиктовано необходимостью не только удаления аппендикса, но и полноценной санации брюшной полости. При катаральной форме аппендицита назначение антибиотиков не обязательно. При флегмонозной и гангренозной форме аппендицита и перитоните — обязательное назначение антибактериальных препаратов, начиная с момента проведения операции. Также из зоны вмешательства производится бактериологический посев для возможной дальнейшей коррекции терапии.
При выявлении диагноза аппендикулярного инфильтрата немедленная аппендэктомия не показана, в связи с повышенной травматичностью данной операции ввиду риска повреждения вовлеченных в инфильтрат органов. Как правило, назначается антибактериальная терапия до стихания воспалительных явлений. При выявлении аппендикулярного абсцесса производится малоинвазивное дренирование гнойника — установка трубки в просвет гнойника с целью его опорожнения и устранения очага воспаления. Дренаж может быть оставлен в полости абсцесса на срок до 2-3 месяцев. Как при аппендикулярном инфильтрате, так и при аппендикулярном абсцессе показана отсроченная операция в объеме аппендэктомии в срок через 1-3 месяца (в зависимости от ситуации) после первичного лечения. Это время требуется для стихания воспалительных явлений и выполнения вмешательства в относительно благоприятном «холодном» периоде.
Диагноз «хронический аппендицит» вызывает сомнения своей правомочностью у многих исследователей и обычно является состоянием после ранее перенесенного острого аппендицита, пролеченного не оперативным путем, а посредством антибактериальной терапии. Ведь многие люди очень любят принимать антибиотики по любому поводу! Хронический аппендицит требует оперативного лечения в плановом порядке.
Прогноз звучит очень просто и может служить девизом всей медицины: чем раньше, тем лучше. При неосложненном течении острого аппендицита и выполнении операции в течение первых суток прогноз благоприятный, пациент обычно проводит в клинике 2-3 суток. При проведении операции в течение 2-х суток заболевания прогноз в целом также благоприятный, однако вероятность осложнений чуть выше и длительность пребывания в стационаре увеличивается за счет проведения курса антибактериальной терапии — до 5-7 дней. При перитоните и других осложненных формах острого аппендицита успех и продолжительность лечения будут уже зависеть от многих факторов: объема операции, наличия и степени распространенности перитонита, возраста пациента и наличия сопутствующих заболеваний.
Поэтому при появлении у вас подозрительных симптомов не ждите, пока «грянет гром», не занимайтесь самолечением, а отправляйтесь к врачу.
источник
К числу еще более редких форм острого аппендицита относится так называемый медиальный, или мезоцелиакальный, аппендицит. В этих случаях дистальная часть и верхушка отростка лежат ближе к средней линии по направлению к пупку и находятся между кишечными петлями. При такой локализации измененного отростка в воспалительный процесс вовлекается серозная оболочка прилежащих петель кишечника, что обусловливает соответствующую клиническую картину заболевания.
Начало заболевания при этой форме острого аппендицита характеризуется резким проявлением клинических симптомов даже при сравнительно небольших воспалительных изменениях отростка. Наиболее характерным симптомом бывают сильные внезапно начавшиеся боли в животе. Уже через несколько часов к болям присоединяются вздутие живота и парез кишечника, что является результатом раздражения брюшины.
Обращает на себя внимание общее тяжелое состояние больного. Это обстоятельство, а также сильные боли в животе и раздражение брюшины приводят к мысли о перфоративной язве желудка или остром панкреатите. При пальпации живота обнаруживается значительное напряжение мышц всей передней брюшной стенки. Однако при внимательном исследовании удается установить более интенсивное напряжение в правой половине живота. Здесь же наиболее выражен и симптом Щет-кина-Блюмберга. Нередко имеется симптом Горна — появление боли в правой подвздошной области при потягивании за правый семенной канатик.
А. П. Гуревич (1950) предложил для диагностики острого аппендицита при медиальном расположении отростка следующий симптом — при введении пальца в правый паховый канал появляется резкая болезненность при покашливании больного. Однако вряд ли этот признак может считаться патогномонич-ным только для мезоцелиакального аппендицита. Появление симптома Гуревича указывает на вовлечение в воспалительный процесс париетальной брюшины передней брюшной стенки, что бывает при многих воспалительных заболеваниях брюшной полости. Таким образом, нет патогномоничных симптомов острого аппендицита при медиальном расположении отростка; поэтому и диагностика данной разновидности заболевания является трудной.
Типичное медиальное положение червеобразного отростка встречается редко и этому вопросу посвящены лишь единичные работы. Нам встретились также немногие случаи острого аппендицита с таким расположением отростка.
Причиной левосторонней локализации червеобразного отростка может быть чрезмерно подвижная и удлиненная слепая кишка. Последняя располагается в этих случаях по середине брюшной полости, а отросток (который тоже большей частью является удлиненным) лежит в левой подвздошной области. Отросток может располагаться свободно или (что встречается чаще) фиксирован спайками.
В других случаях левостороннее расположение червеобразного отростка обусловлено аномалией развития, обратным расположением внутренних органов. У таких больных диагностика острого аппендицита не представляет больших затруднений, ибо все симптомы острого аппендицита проявляются так же, как и при обычной локализации отростка, но только слева. Правда, надо знать об обратном расположении органов у больного.
Что касается острого левостороннего аппендицита, не связанного с обратным расположением внутренностей, то этот диагноз до операции скорее угадывается, нежели распознается на основании клинических симптомов. Большей частью больных оперируют по поводу острых заболеваний других органов брюшной полости, и левостороннее расположение воспалительно измененного отростка является операционной находкой.
Постоянным симптомом острого аппендицита, как известно, являются боли в правой подвздошной области, между тем в литературе имеется описание случаев острого аппендицита, когда боли отчетливо выражены в левой подвздошной области, хотя расположение слепой кишки и червеобразного отростка оказалось нормальным. Такая иррадиация болей может быть обусловлена различными причинами, в частности распространением инфекции из воспалительно измененного отростка в левую подвздошную область с развитием острого перисигмоидита (Гроссман).
источник
Атипичные формы аппендицита и их проявления врачи диагностируют у от 20 до 30% пациентов: взрослых и детей. Атипизм объясняется тем, что отросток червеобразный может быть по-разному расположен в животе. Негативные последствия зависят: от состояния здоровья, возраста, болеющего. Течение заболевания зависит от общей реакции всего организма на локальное воспаление.
Отросток, который воспалился, расположен рядом у мочевого пузыря и прямой кишки. При постоянном раздражении может возникнуть частый, средней консистенции или очень жидкий стул. Если со слизью — это тенезмы. Мочеиспускание в таких случаях болезненное (дизурия) и довольно частое.
Когда врач осматривает живот взрослых и детей, он видит, что тот нормальной формы и двигается в такт дыханию. Симптоматика Щёткина—Блюмберга, когда явное напряжение стенок брюшины может отсутствовать. Дополнительно проводят ректальную диагностику, так как очень быстро, за несколько часов у пациента уже будет болеть правая и передняя стенка прямой кишки. Это Куленкампффа симптом.
У детей часто наблюдается инфильтрация и отёк стенок прямой кишки. Течение заболевания сложное. Реакция лейкоцитарная и температура при тазовом аппендиците могут быть немного повышенными. Когда типичное расположение аппендицита, анализы покажут заметную патологию.
Отросток размещён медиально в от 8 до 10% пациентов. Здесь отросток смещается к средине и растёт рядом с тонкой кишкой, её корнем брыжейки. Если такое, срединное расположение аппендицита у взрослого или ребёнка, симптомы заболевания будут проявляться бурно.
Возникает у от 50 до 60% пациентов. Отросток в таком случае предлежит очень тесно у правой почки. Здесь же мочеточник и мышцы поясничной зоны. Человек чувствует острую боль справа в животе или в эпигастрии. Боль ощущается не сильная, но постоянная. Когда человек ходит — усиливается и особенно болит в тазобедренном суставе справа.
Иногда человек справа заметно хромает. Рвота с тошнотой, как симптомы, появляются реже, чем при типичном местоположении отростка. Слепая кишка, её купол раздражается и возникает кашицеобразный или очень жидкий стул (2-3 раза). Получается дизурия при ирритации стенки вашего мочеточника или почки. Когда врач исследует взрослых или детей, он замечает, что нет типичного симптома — у передней стенки брюшины не повышен тонус. Самая сильная боль ощущается справа в животе или у гребня кости подвздошной.
Симптом известный Щёткина-Блюмберга в передней части на стенке брюшины маловероятен. Он может проявиться справа в треугольнике поясницы (Пти). При аппендиците ретроцекальной пальпацией выявляют боли справа на пояснице и симптом известный Образцова. Делают анализ мочи и обращают внимание на уровень выщелоченных и свежих эритроцитов и сколько лейкоцитов?
Отросток недостаточно хорошо опорожняется, так как деформирован и загнут. Расположение отростка слишком близко к клетчатке забрюшинной. Брыжейка короткая, кровоснабжение нарушено. Всё это способствует развитию осложнения при аппендиците.
Такой вариант расположения аппендицита бывает у от 8 до 10% пациентов. Отросток расположен близко у средины и находится рядом с корнем брыжейки (тонкой кишки). Здесь симптомы проявляются бурно.
Сначала человек чувствует, что боль разливается по животу. Болит везде и нигде конкретно. Потом чаще всего, боль ощущается у пупка или справа в самом низу живота. У пациента лихорадка и он много рвёт.
Мышцы в животе напряжены, чувствуется острая боль. Справа от пупка и непосредственно у него, ярко выраженная боль. Так при симптоме Щёткина-Блюмберга. Корень у брыжейки часто непроизвольно раздражается и живот быстро вздувается — это парез в кишечнике. Дегидратация увеличивается и возникает лихорадка.
У от 15 до 20% пациентов отросток расположен у таза, довольно низко. У женщин это наблюдается в несколько раз чаще, а у мужчин реже. Бывает, что отросток расположен на дне маточного углубления, в малом тазу (в полости) либо над входом в таз. Тогда боль чувствуется во всём животе. Боль будет ощущаться в 1 случае справа в подвздошном районе, или над лоном, или паховой складкой. Во 2 случае — в районе лона, в паху слева реже.
Отросток находится довольно близко от прямой кишки. Это провоцирует расстройство (тенезмы). Стул жидкий, видна слизь. Возникают частые позывы. Мочеиспускание такое же учащённое и болезненное.
Такой жидкий и частый стул получается из-за сильной интоксикации от воспалённого отростка. Там находится гной и слизь.
Когда доктор осматривает живот, он нормальный. Напряжения мышц брюшины и симптомов Щёткина-Блюмберга не наблюдается, что затрудняет правильную диагностику. Проводят исследование точное ректальное и устанавливают верный диагноз. Уже в первые несколько часов есть симптом Куленкампффа, когда чувствуется резкая боль у правой с передней стенкой прямой кишки. У детей наблюдается инфильтрация с отёком стенок. Температура и реакция лейкоцитарная при этом аппендиците менее выражены, чем при типичном.
Такой вариант воспаления возникает у от 2 до 5% болеющих. Врачи подозревают холецистит или колики в печени. Боль сначала возникает в подложечном районе, потом переходит к подреберью (правому). Болит и в области жёлчного пузыря.
Доктор проводит пальпацию и обнаруживает, что болит живот (широкие мышцы). Из-за раздражения постоянного брюшины боль идёт к подложечному району тела. Сложное течение болезни.
Наблюдаются симптомы: Раздольского с Ситковским и Ровсинга.
Увидеть, что купол у слепой кишки высоко расположен, можно через рентгеноскопию. Дополнительную информацию даст УЗИ. Диагностировать подпечёночное размещение аппендицита сложно, так как случаи такого размещения редки. Из-за этого бывают сильные осложнения, от такого аппендицита умирает больше (в 25 раз) пациентов, чем от других типов.
Такой вид аппендицита у людей случается крайне редко. Эта форма возникает тогда, когда внутренние органы у пациента расположены не типично, а обратно. Или кишка ободочная справа слишком подвижная. Боль у пациента возникает слева в подвздошном районе. Диагностика такого атипичного острого аппендицита облегчается, если врач быстро нащупает печень слева.
Когда у человека возникает острый аппендицит, температура поднимается чаще всего до 38°С. Позже она будет более высокой. Это значит, что появились осложнения:
- перфорация в отростке;
- абсцесс периаппендикулярный;
- распространён перитонит.
Бывают случаи, когда температура сразу под 40°С и выше и у человека озноб. Иногда возникает гнойная интоксикация. Её признаки:
Врачи думают, что это симптомы пневмонии или пиелита и наблюдают за пациентом дальше, проводят обследования, берут анализы. Диагноз острый аппендицит в данном случае не исключён.
При аппендиците у детей до 3 лет есть свои особенности. Сальник большой ещё не вырос к аппендиксу, иммунная система окончательно не сформировалась. У детей часто возникают осложнения.
Рассмотрим некоторые осложнения при остром аппендиците:
- Аппендикулярный инфильтрат;
- Перитонит;
- Тромбофлебит вены воротной с ветвями;
- Абсцессы или гной в брюшине (поддиафрагмальный, тазовый с межкишечным);
- Септический пилефлебит.
Абсцессы возникают вокруг отростка червеобразного, но не только. Они бывают в разных местах брюшины, из-за гематом, когда на зашитой культе возникает нагноение. Потому, абсцессы бывают тазовыми, поддиафрагмальными или межкишечными. Чтобы вовремя обнаружить и удалить очаги нагноения, используют УЗИ. Абсцесс в тазу определяют, делая вагинальное исследование.
Главный метод, способствующий полному излечению от абсцесса — это дренирование, а потом правильная антибиотикотерапия. Дренирование делают хирургическим вмешательством или малоинвазивным методом при контроле УЗИ. Операцию делают под общим наркозом. Пациент не чувствует боли.
Чтобы подобраться к абсцессу — расширяют анус. На передней стенке прямой кишки в мягком месте делают пунктиры иглой, потом вскрывают. Корнцангом отверстие специально расширяют. Туда, где абсцесс вставляют трубку для дренажа. При антибиотикотерапии применяют препараты обширного спектра воздействия. Микрофлоры: аэробная, анаэробная успешно подавляются.
Атипичные формы острого аппендицита возникают у пациентов не часто. Главное, вовремя обратиться за врачебной помощью. В больнице очень важно, чтобы врач верно диагностировал такой атипичный аппендицит и удалил. Очень плохо, когда пациент вовремя не вызывает скорую и его привозят уже с перитонитом и другими осложнениями — абсцессами и т. д.. Не шутите с этим, при перитоните есть угроза для жизни. В случае острой боли в животе сразу идите на приём к семейному доктору или звоните в скорую.
источник
Аппендицит, в частности острая форма его течения, является наиболее распространенной хирургической патологией, в большинстве случаев требующей срочного оперативного лечения. Впервые симптомы воспаления червеобразного отростка слепой кишки, именуемого аппендиксом, были описаны в 16 веке. Но врачи тех времен не имели возможности дифференцировать заболевание с воспалительным процессом, протекающим в тканях самой слепой кишки.
Выделить воспаление в аппендиксе удалось только в 19 веке. Сам термин «аппендицит» появился в 1886 году. Оценив клиническую картину воспалительного процесса, ученые тех времен уже определили, что наиболее эффективным методом его лечения является хирургическое удаление червеобразного отростка слепой кишки.
По статистике наиболее подверженными развитию воспалительного процесса в тканях аппендикса являются люди, возрастом до 33 лет. Но, не смотря на это, острый аппендицит может диагностироваться у пациентов любого возраста. В прогрессивных странах частота развития данной хирургической патологии составляет примерно 7-12%. Интересно, что, к примеру, в Азии или Африке приступы аппендицита у местного населения случаются крайне редко.
Мужчины менее подвержены развитию воспаления в тканях отростка слепой кишки. Течение болезни у представителей мужского и женского пола практически не отличается. Основное отличие проявлений аппендицита у мужчин и женщин заключается в наличии специфичных симптомов болезни, характерных для представителей каждого из полов. Так, аппендицит у мужчин помимо стандартных диагностических процедур может быть подтвержден посредством определения:
- симптома Хорна, заключающегося в появлении резкой боли при легком надавливании на мошонку;
- симптома Ларока, при котором с пальпацией или без нее наблюдается подтягивание правого яичка вверх;
- и, наконец, симптома Бриттена – подтягивание правого яичка и мышечное напряжение при надавливании на точку в правой подвздошной области с наибольшим проявлением болей, и опускание яичка при ослаблении давления пальцев.
Кроме того, болезненные ощущения при аппендиците у мужчин могут проявляться в области лобка и даже полового члена при условии, если отросток слепой кишки смещен в район таза.
Вероятность развития острого аппендицита у женщин намного выше, нежели у мужчин. Обусловлено это особенностями строения женского организма. Ежемесячно в организме половозрелой женщины происходят процессы, когда органы малого таза получают интенсивное кровоснабжение. Это вызывает раздражение слизистой оболочки кишечника, и аппендикса в том числе. Приступ аппендицита у женщин, как и мужчин, можно спутать со многими заболеваниями, например, почечной коликой, острым холециститом, правосторонним пиелонефритом, кишечной непроходимостью и т.д. Но, кроме того, симптомы аппендицита, протекающего в острой форме у женщин, характеризуются определенным сходством с признаками внематочной беременности.
Существует достаточно большая вероятность развития аппендицита на любом сроке беременности. При таком заболевании, как аппендицит, симптомы у беременных могут выражаться не ярко. Особую сложность представляет дифференциация острого воспалительного процесса с симптомами других процессов, которые могут происходить при беременности. Так, боль в животе, рвота или тошнота у женщин, вынашивающих малыша, не могут четко указывать на развитие приступа острого аппендицита.
Уже на 4-5-ом месяце беременности врачу сложно прощупать живот пациентки. Боль при аппендиците у беременных также имеет проявления, отличные от классической клинической картины аппендицита, поскольку увеличение матки в размерах приводит к смещению органов малого таза и аппендикса в том числе. Лечение аппендицита у женщин в таком положении, как и у других пациентов, проводится посредством оперативного вмешательства.
Основу тканей аппендикса составляют лимфоидные узелки. Их формирование начинается примерно со второй недели жизни младенца. Теоретически аппендицит у детей может случиться и в таком возрасте, но причины развития воспаления в подобном случае будут совершенно иными, нежели у взрослых. Примечательно, что ранее аппендикс считали рудиментом, и удаляли его даже у новорожденных детей во избежание развития воспалительного процесса. Но благодаря многочисленным исследованиям и наблюдениям за пациентами, которым был удален червеобразный отросток слепой кишки, специалисты пришли к выводу, что аппендикс играет огромную роль в функционировании иммунной системы человека, и при его иссечении функции последней значительно снижаются.
Основная сложность диагностики острого аппендицита у детей заключается в том, что ребенок не может указать, где именно у него болит, каков характер болезненных ощущений и т.д. Расположение аппендикса у детей несколько отличается от его локализации в организме взрослого человека. Боль при аппендиците в возрасте до трех лет может концентрироваться в области пупка. Родителей должно насторожить беспокойное поведение малыша, плаксивость, вялость и постоянное желание свернуться в позе «эмбриона», лежа на правом боку. Только своевременное обращение к врачу позволит сохранить здоровье и порой даже жизнь малышу при приступе острого аппендицита.
У детей, достигших трехлетнего возраста, аппендицит проявляется теми же симптомами, что и у взрослых. У малыша может наблюдаться тошнота, рвота и боль в животе. При этом ребенок, как правило, пытается подтянуть согнутую в колене правую ногу к животу.
Стенка червеобразного отростка слепой кишки, именуемого аппендиксом, состоит в большей части из лимфоидной ткани. Длина аппендикса в среднем составляет примерно 5-10 см, диаметр – 1 см. Основной причиной развития воспалительного процесса является нарушение опорожнения отростка, вызванное закупоркой его просвета. В детском возрасте перекрывать отток содержимого аппендикса могут увеличенные лимфоидные фолликулы, во взрослом – капролиты (плотные каловые массы). На фоне того в полости отростка слепой кишки начинают активно размножаться патогенные микроорганизмы, повышается внутрипросветное давление и нарушается микроциркуляция. По мере прогрессирования острого аппендицита воспаление распространяется со слизистой оболочки аппендикса на другие его слои, провоцируя развитие тромбоза сосудов, перфорацию стенок отростка и некроз его тканей.
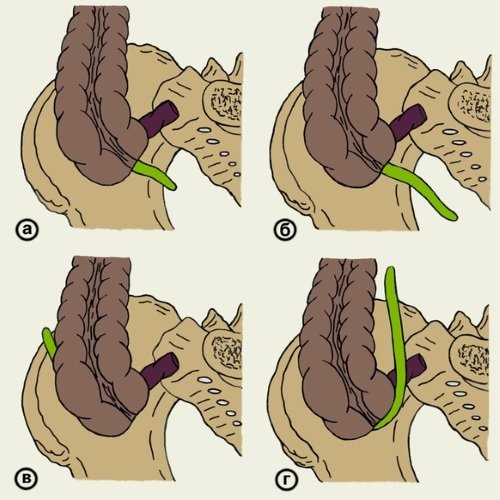
Слепая кишка находится в правой подвздошной яме. Но вариантов расположения аппендикса возможно несколько, например:
- наиболее распространенным является нисходящее положение червеобразного отростка, которое также называют тазовым;
- вторым по распространенности является латеральное положение аппендикса, встречающееся примерно в 25% случаев;
- медиальное положение червеобразного отростка наблюдается в 17-20% случаев;
- ретроцекальное расположение, при котором аппендикс может находиться, как в брюшной полости, так и в забрюшинном пространстве.
Стоит отметить, что вне зависимости от положения аппендикса место его соединения со слепой кишкой неизменно. В большинстве случаев боль при аппендиците локализуется в точке на границе средней трети и наружной линии, соединяющей переднюю подвздошную ость с пупком. Данная точка была названа в честь А.Мак-Бурнея, который в 1889 году впервые описал клиническую картину течения аппендицита.
Исследования, проводимые для определения причин развития аппендицита у взрослых и детей, продолжаются до сих пор. По статистике, в странах, где в рационе населения преобладает растительная пища, вероятность развития воспалительного процесса в аппендиксе значительно ниже.
Так, основной причиной, провоцирующей аппендицит у взрослых и детей, является закупорка просвета червеобразного отростка. Бактерии, обитающие в просвете аппендикса, являются условно-патогенными, но попадая на его слизистую оболочку, стимулируют развитие воспалительного процесса. Причиной закупорки может стать:
- Нарушение кровообращения, вызывающее образование тромбов, которые блокируют артерии, снабжающие кровью аппендикс. При этом стенка червеобразного отростка слепой кишки перестает получать необходимое количество кислорода и питательных веществ, утрачивая свои защитные свойства и становясь более подверженной воспалительному процессу.
- Отсутствие в рационе необходимого объема пищевых волокон, усиливающих сокращение стенок кишечника и стимулирующих нормальное прохождения по ним каловых масс. Если пищевые волокна не поступают в организм в достаточном количестве, сократительная функция кишечника уменьшается, возникает застой кала и, как следствие образование каловых камней. Именно каловые камни могут закупорить просвет аппендикса и спровоцировать приступ аппендицита.
- Частые запоры по такому же принципу, который описан выше, могут стать причиной развития аппендицита.
Отдельно стоит отметить вероятность развития аллергической реакции, вызванной чрезмерной активностью иммунных клеток. По мнению многих ученых, аппендикс выполняет в желудочно-кишечном тракте ту же функцию, за которую отвечают миндалины в респираторной системе человеческого организма. В подтверждение тому, что аппендикс является частью иммунной системы, служит наличие в его строении большого количества лимфоидной ткани.
При образовании закупорки просвета червеобразного отростка в его полости постоянно скапливается слизь, которая не может полноценно оттекать в слепую кишку. Слизистая оболочка при таком процессе повреждается и развивается аппендицит, симптомы которого проявляются практически сразу.
Хронический аппендицит, как правило, развивается на фоне перенесенного острого воспаления, когда выздоровление наступает без хирургического вмешательства. Такую разновидность заболевания называют вторично-хронической. Хоть аппендицит и переходит в стадию хронического в таком случае возможность рецидива острого приступа остается. Причиной тому является наличие всех условий для повторного развития воспалительного процесса (частичная закупорка просвета аппендикса, перегибы червеобразного отростка, спайки и др.).
Кроме того выделяют первично-хронический аппендицит. Но возможность развития такого заболевания является довольно спорным вопросом, поэтому диагноз первичного хронического аппендицита встречается крайне редко.
В зависимости от причины возникновения и характера течения болезни выделяют острый и хронический аппендицит. Каждая из двух разновидностей воспалительного процесса имеет свои подвиды, определяющиеся с учетом времени развития и опасности для здоровья и даже жизни пациента. В обоих случаях наиболее эффективным способом лечения является удаление воспаленного аппендикса. Но подтвердить диагноз и определить необходимость срочного оперативного вмешательства может только врач.
Первые признаки аппендицита – повод для неотложной госпитализации пациента. По особенностям течения и этапам распространения воспаления со слизистой аппендикса вглубь стенок отростка различают:
- Катаральный аппендицит, развивающийся на протяжении шести часов после появления симптомов заболевания. При такой форме аппендицита у взрослых/детей воспаление затрагивает слизистую самого аппендикса, провоцируя развитие его отечности.
- Флегмонозный аппендицит, подразумевающий распространение воспалительного процесса по всей стенке отростка. Течение флегмонозного аппендицита припадает на промежуток первых шести часов — суток после начала воспаления. Помимо отечности аппендикса флегмонозный аппендицит провоцирует появление гноя в его просвете.
- Гангренозное воспаление, при котором ткани аппендикса отмирают и воспаление переходит на близлежащие участки брюшной полости. Гангренозный аппендицит у женщин, мужчин и детей прогрессирует в течение трех суток после появления симптомов воспаления.
- Перфоративный аппендицит, являющийся наиболее опасным для жизни. При таком типе воспаления в стенке отростка образуются отверстия (перфорации), через которые в брюшную полость попадает его содержимое. Воспаление тканей брюшной полости при этом сопровождается перитонитом.
В отличие от флегмонозного или другого из вышеперечисленных типов аппендицита, при перфоративной форме болезни пациента не всегда удается спасти.
Достаточно редко у людей, переживших приступ острого воспаления без оперативного вмешательства, может ставиться диагноз «хронический аппендицит», симптомы которого выражаются в:
- болях разного характера в правой подвздошной области, которые иногда могут локализоваться в околопупочной зоне, в паху, пояснице, иррадировать в правое бедро в зависимости от особенностей расположения самого аппендикса;
- усиление боли, характерной для аппендицита, при резких напряжениях брюшины (кашле, поднятии тяжести и т.д.);
- проявление симптома Образцова, подразумевающего усиление боли при подъеме выпрямленной правой ноги;
- нарушения работе кишечника, проявляющиеся запорами или диареей и носящие постоянный или периодический характер.
Пациенты с признаками аппендицита, протекающего в хронической форме, находятся группе риска для развития острого воспаления. Основная сложность лечения заключается в том, что люди обращаются к врачу лишь при появлении первых симптомов острого приступа.
Диагностировать аппендицит у детей и взрослых достаточно сложно. На основании жалоб больного и проверки основных симптомов заболевания врач может предположить диагноз. А для его подтверждения понадобится проведение дополнительных лабораторных и инструментальных исследований. На сегодняшний день существует свыше 120 симптомов, при проверке которых можно определить наличие воспалительного процесса в органах желудочно-кишечного тракта. Но практически ни один из них не указывает с точностью на воспаление червеобразного отростка слепой кишки. Нередко определить аппендицит удается лишь с помощью лапароскопии. В некоторых случаях, получив все косвенные подтверждения диагноза, специалисты направляют пациента на операцию, в ходе которой выясняется, что аппендикс здоров, и врачам приходится искать другую причину появления «признаков аппендицита».
Резкие боли в области живота – повод для срочного обращения к врачу. Проблемы с желудочно-кишечным трактом – специализация гастроэнтеролога, но лечением аппендицита, протекающего в острой форме, должен заниматься хирург. Но при определении болезни важно провести дифференциальную диагностику, позволяющую подтвердить наличие воспалительного процесса в аппендиксе, исключив другие заболевания. Так, признаки аппендицита могут также указывать на:
- наличие гинекологической патологии (апоплексии яичника, внематочной беременности и др.);
- почечную, кишечную или желчную колику;
- развитие острого воспалительного процесса в тканях поджелудочной железы или желчного пузыря;
- прободную язву двенадцатиперстной кишки или желудка.
При первичном осмотре врач обязательно поинтересуется, с какой стороны аппендицит «дает о себе знать» болезненными ощущениями, каков их характер, имеется ли тошнота, рвота, повышенная температура, нарушения стула и другие симптомы, характерные для аппендицита.
Основная задача врача при осмотре пациента – проверить все наиболее информативные симптомы и назначить дополнительные обследования. Для проверки симптомов хирург исследует живот пациента посредством пальпации. При этом пациент ложится на кушетку на спину. Пальпацию начинают проводить с левой стороны живота, плавно перемещаясь в правую.
Вначале хирург проверяет реакцию пациента на симптом Щеткина-Блюмберга. Для этого он правой рукой плавно надавливается на переднюю брюшинную стенку и спустя несколько секунд резко отпускает руку. Аппендицит у мужчин, женщин и детей при этом проявляется резкой болью в области предположительного расположения отростка слепой кишки. Но стоит отметить, что положительный симптом Щеткина-Блюмберга может указывать не только на аппендицит у взрослых и детей, но и на другие острые воспалительные процессы в органах желудочно-кишечного тракта. Другими информативными симптомами при диагностике острого аппендицита являются симптомы Воскресенского, Ровзинга, Образцова, Бартомье-Михельсона, Ситковского и другие.
Все вышеперечисленные симптомы могут лишь косвенно указывать на аппендицит у женщин, мужчин и детей. С максимальной точностью определить заболевание поможет лабораторная и инструментальная диагностика.
Основными лабораторными исследованиями, которые проводятся сразу после поступления пациента с подозрением на аппендицит в стационар, являются общий анализ крови и мочи. При аппендиците у детей и взрослых в общем анализе крови наблюдается повышенное содержание лейкоцитов, свидетельствующих о наличии воспалительного процесса в организме. Общий анализ мочи может показать увеличение эритроцитов в том случае, если аппендикс расположен в непосредственной близости к мочевому пузырю.
К инструментальным методам определения аппендицита у женщин, мужчин и детей относится:
- Рентгеноскопия живота. Такое обследование не является обязательным, но с его помощью можно определить косвенные признаки острого аппендицита, наличие калового камня в просвете отростка, а также признаки разрушения его стенки, выражающиеся в наличие воздуха в брюшной полости.
- УЗИ (ультразвуковое исследование). Такой метод обследования довольно информативен. С его помощью можно определить аппендицит в 90-95% случаев. Явными признаками заболевания при проведении УЗИ выступает увеличение отростка слепой кишки в размерах, утолщение его стенок и наличие жидкости в брюшной полости.
- КТ (компьютерная томография). Проводят такое исследование, как правило, если при поступлении пациента в стационар у него уже имеются признаки развития осложнений острого аппендицита.
Единственным наиболее эффективным и приемлемым методом лечения аппендицита, протекающего в острой форме, является удаление воспаленного отростка слепой кишки. Хирургическое вмешательство в комплексе с медикаментозным лечением позволяет избежать осложнений, сохранить здоровье и жизнь пациенту.
Устранить воспаление в тканях червеобразного отростка слепой кишки с помощью лекарственных препаратов нереально. Более того до прибытия в больницу при приступе аппендицита категорически противопоказан прием каких-либо болеутоляющих медикаментов, которые могут «смазать» клиническую картину течения болезни и усложнить постановку диагноза.
Применение медикаментозной терапии актуально только вместе с хирургическим вмешательством для профилактики послеоперационных осложнений и более быстрого восстановления организма после приступа аппендицита.
После прибытия в стационар и проведения всех необходимых исследований при подтверждении диагноза «острый аппендицит» пациента направляют на операцию. Если диагноз ставится под сомнение, больного оставляют на время в стационаре и наблюдают за его состоянием.
Операция по удалению воспаленного отростка слепой кишки получила название аппендэктомии. Существует два вида оперативного вмешательства, практикуемые сегодня. Наиболее распространенным является открытое оперативное вмешательство, выполняемое через разрез под общим или местным наркозом. На сегодняшний день лапароскопическая аппендэктомия при остром аппендиците проводится в большинстве случаев.
Стандартная аппендэктомия выполняется через небольшой разрез в передней брюшной стенке. Если в организме уже успели развиться осложнения, хирургическое вмешательство через разрез является наиболее оптимальным. При перфорации отростка санация брюшной полости может проводиться посредством нижне-срединной лапаротомии. Как правило, в таких случаях пациентам проводят интра- и послеоперационную антибиотикотерапию, а на завершающей стадии оперативного вмешательства устанавливают дренаж в брюшную полость.
Лапароскопия – уникальная методика, позволяющая не только с максимальной точностью ставить диагноз, но и сразу выполнять хирургические операции. Лапароскопия как диагностическая процедура выполняется через прокол в стенке живота пациента, куда вводится специальный аппарат, на конце которого располагается миниатюрная видеокамера. Посредством лапароскопии врач может осмотреть орган, пораженный воспалительным процессом, и с максимальной точностью поставить диагноз. При обнаружении хирургической патологии, требующей срочного оперативного вмешательства, дополнительно в стенке живота выполняется еще, как правило, три прокола, предназначенных для введения инструментов. При аппендиците диагностическая лапароскопия назначается в следующих случаях, например:
- если при постановке диагноза возникают определенные сложности и наблюдение за пациентом на протяжении определенного времени не дает необходимого результата;
- если при диагностике острого аппендицита проведение стандартных инструментальных исследований затруднено, например, по причине избыточного веса у пациента;
- женщинам с признаками острого аппендицита, поскольку данная методика позволяет максимально уточнить диагноз и дифференцировать его со многими гинекологическими заболеваниями, симптомы которых довольно схожи.
Лапароскопическая аппендектомия (удаление воспаленного аппендикса через проколы в стенке живота) выполняется при наличии в клинике специального оборудования и врачей с опытом проведения подобных оперативных вмешательств. Такой вариант удаления аппендикса наименее травматичен. Кроме того, с помощью лапароскопии лечение аппендицита будет более безопасным для пациентов с диагнозом «сахарный диабет»..
Отсутствие своевременной медицинской помощи при приступе острого аппендицита может привести к ряду опасных для здоровья и жизни пациента осложнений. Так, на фоне острого воспалительного процесса в тканях червеобразного отростка слепой кишки может развиться аппендикулярный инфильтрат и перитонит, образоваться гнойник в тканях брюшной полости. Наиболее опасным и редким осложнением аппендицита является пилефлебит, при котором гнойное содержимое попадает в воротную вену, вызывая воспалительный процесс в их стенках и провоцируя образование тромбов.
Осложнения после оперативного вмешательства и иссечения воспаленного отростка могут выражаться в:
- осложнениях, связанных со швом после аппендицита (образовании гематом, инфильтрата, расхождении краев раны и др.);
- развитии острых воспалительных процессов, локализующихся в тканях брюшной полости;
- послеоперационных нарушениях в работе желудочно-кишечного тракта (образовании кишечных свищей, возникновении желудочно-кишечных кровотечений, острой механической кишечной непроходимости и т. д.);
- осложнениях в работе сердечно-сосудистой, респираторной или выделительной систем.
Шов после аппендицита, а точнее после операции, проведенной по классической схеме, по длине составляет в среднем 3-8 см. Качество и скорость его заживления зависит от профессионализма врача, выполняющего операцию и накладывающего шов после аппендицита, а также от неуклонности выполнения пациентом всех назначений.
Швы после аппендицита снимают, как правило, на 5-7 день после операции. Минимальный срок, необходимый для полного восстановления пациента, составляет полтора месяца. При этом человек, перенесший операцию, должен соблюдать щадящий режим и посещать врача в заранее оговоренные со специалистом сроки.
После проведения хирургического вмешательства прием пищи разрешен примерно с третьих суток. Но при этом все продукты, употребляемые пациентом, должны быть измельчены до кашеобразной формы. Идеальная диета после аппендицита на первое время после операции – это употребление в пищу молочных киселей, жидких каш, сваренных на воде, куриного и овощного бульона, овощного пюре. Назначают специальную щадящую диету после аппендицита пациентам в индивидуальном порядке. Ее соблюдение рекомендовано на протяжении первых двух-трех месяцев после хирургического вмешательства. Среди основных рекомендаций по поддержанию диеты после аппендицита стоит отметить:
- необходимость разбивать дневной рацион на множество приемов пищи с небольшими порциями;
- рекомендованное употребление пищи, лишь слегка подогретой;
- составление рациона с учетом содержания в нем витаминов и питательных веществ, необходимых организму для полного восстановления после операции;
- исключение из ежедневного рациона продуктов, вызывающих брожение и повышенное газообразование в органах желудочно-кишечного тракта.
Поскольку после оперативного вмешательства пациентам противопоказана чрезмерная физическая активность в первые несколько месяцев, диета после аппендицита должна быть не только питательной, но и не слишком калорийной. В индивидуальном порядке врач может назначать дополнительный прием витаминосодержащих препаратов. По истечении определенного срока, отведенного на соблюдение щадящей диеты, необходимо вводить в рацион новые продукты постепенно.
источник
 Защитная. Аппендикс содержит большое количество лимфоидной ткани, которая активно участвует в иммунном ответе.
Защитная. Аппендикс содержит большое количество лимфоидной ткани, которая активно участвует в иммунном ответе.