Глава V. Ошибки диагностики острого аппендицита у детей
У детей, в основном младшего возраста, направленных в стационар с подозрением на острый аппендицит, боли в животе часто связаны с копростазом. По данным ряда авторов, копростаз встречается в 10-15% случаев.
Характерные признаки копростаза, легкое вздутие живота и разлитая болезненность при пальпации, отсутствие повышенной температуры тела и явлений интоксикации. Гипертоническая клизма в этих случаях является прекрасным диагностическим и лечебным мероприятием, которое устраняет все сомнения.
МЕЗАДЕНИТ ИЛИ ОСТРЫЙ АППЕНДИЦИТ?
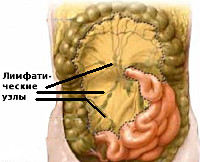
У детей школьного возраста наряду с общими признаками острого аппендицита чаще отмечаются реакции лимфатических узлов брыжейки и кишечника на различные процессы в кишечнике и червеобразном отростке. Иногда набухание и увеличение лимфатических узлов может быть не связано с острым аппендицитом, но болевая реакция у ребенка при этом такова, что хирург нередко сомневается: не острый ли это аппендицит? В подобной ситуации ребенка приходится госпитализировать, наблюдать за ним, неоднократно осматривать, и, только убедившись, что наиболее выраженная болезненность при пальпации брюшной стенки отмечается в середине живота, в области пупка, аппендикулярные симптомы не нарастают, температура тела близка к норме и нет лейкоцитоза, хирург ставит диагноз мезаденита (мезентериальный лимфаденит).
Мезаденит не имеет клинических признаков и патоморфологической картины, поэтому приводятся разные сведения о частоте этого заболевания и его нозологических формах. Наши данные о частоте обнаружения мезаденита у детей, госпитализированных в детское хирургическое отделение, приведены в табл. 10.
| Таблица 10. Частота обнаружения мезаденита у детей | |||
| Год | Всего больных | В том числе | |
| мезаденит обнаружен при аппендэктомии | мезаденит как основной диагноз | ||
| 1971 | 581 | 109 | 9(5) |
| 1972 | 629 | 47 | 6(2) |
| 1973 | 710 | 85 | 26(3) |
| 1974 | 775 | 16 | 31(22) |
| 1975 | 773 | 40 | 11(6) |
| Примечание. В скобках дано число оперированных больных. | |||
Как видно из табл. 10, при сравнительно стабильном числе детей, госпитализированных в связи с подозрением на острый аппендицит, колебание величин, характеризующих частоту обнаружения мезаденита во время операции (в большинстве случаев был катаральный аппендицит), весьма велико: от 109 на 581 больного в 1971 г. до 16 на 775 в 1974 г. Таков же разброс цифровых показателей и в тех случаях, когда мезаденит диагностирован как основной процесс. Этот диагноз мы устанавливали на основании результатов клинических наблюдений. Часть детей с этим диагнозом выписывали без операции, другую, меньшую, часть оперировали из-за опасения ошибиться и пропустить острый аппендицит.
Даже во время операции трудно опеределить, что же явилось причиной болей в правой подвздошной области: слегка напряженный червеобразный отросток с едва инъецированными сосудами или крупные, диаметром 2,0-2,5 см, лимфатические узлы в брыжейке терминального отдела подвздошной кишки. В. И. Кузнецов и Л. Г. Магеррамов (1976) из 1027 детей, оперированных по поводу острого аппендицита, у 34 обнаружили острый мезентериальный лимфаденит. М. Г. Казаков (1957) подчеркнул, что как туберкулезный, так и неспецифический лимфаденит брыжейки встречается чаще, чем его диагностируют. Точный ответ не всегда позволяет получить и гистологическое исследование, результаты которого почти всегда указывают на наличие только воспалительной гиперемии, гиперплазии лимфоидных элементов, катарального воспаления синусов и т. д.
Подобные острые мезентериальные лимфадениты чаще обнаруживают у детей в возрасте 3-7 лет. В подростковом возрасте они наблюдаются реже. По клинической картине мезаденты почти не отличаются от острого аппендицита, и дифференциальная диагностика их крайне затруднена. При мезадените болезненность при пальпации живота более, разлитая и сильнее выражена в области пупка, а также в зоне проекции корня брыжейки тонкой кишки. Несмотря на то, что в этих случаях нет выраженных аппендикулярных симптомов, имеющиеся высокая температура тела, лейкоцитоз, нерезко выраженные явления раздражения брюшины не позволяют исключить острый аппендицит, в связи с чем производят ревизию брюшной полости.
Трудно даже и во время операции установить, является мезаденит реакцией лимфатического аппарата кишечника на острый аппендицит или самостоятельным процессом, который обусловливает как болевой синдром, так и температурную реакцию.
Степень выраженности мезаденитов может быть разной, как разнообразны и причины, порождающие их. В некоторых случаях мезаденита пакет лимфатических узлов в основании брыжейки тонкой кишки может быть настолько большим, что обратное погружение эвентрированных петель кишки через аппендикулярный разрез вызывает затруднения. В подобных случаях и брюшина брыжейки над лимфатическими узлами может быть гиперемированной и слегка отечной. Иногда при пальпации воспаленных лимфатических узлов или попытке удалить один из них для биопсии можно обнаружить умеренное гнойное отделяемое и рыхлую легко распадающуюся ткань. Подобные мезадениты, несомненно, можно классифицировать как самостоятельные заболевания.
В некоторых случаях мезадениты, очевидно, возникают в ответ на инфекцию, имеющуюся в просвете кишки, глистную инвазию и аутоаллергические процессы, которые могут развиваться в детском организме. Мезадениты могут быть также туберкулезной этиологии. В ряде случаев это подтверждается гистологическим исследованием.
В связи с тем, что нет четких критериев оценки патологических изменений мезентериальных лимфатических узлов, хирурги оценивают их по-разному. Одни считают, что это мезаденит, который является основой патологического процесса, другие высказывают мнение, что мезаденита нет, а есть некоторое увеличение лимфатических узлов, не выходящее за пределы нормальной реакции. Вследствие этого приводятся также разные данные о частоте обнаружения мезаденитов во время операции. Несомненно лишь, что у детей одной из распространенных причин выполнения лапаротомии и удаления «катарально-измененного» червеобразного отростка является мезаденит. Какой должна быть тактика хирурга в этих случаях, не всегда ясно. Иногда не следует спешить с операцией, а лучше провести активное наблюдение, «не спуская глаз» с больного и руководствуясь старым правилом хирургии: «в случае сомнения — оперируй».
Ошибки при диагностике острого аппендицита, и связанные с ними неправильные действия, могут быть обусловлены наличием дивертикула Меккля (дивертикул подвздошной кишки), являющегося не такой уж редкой патологией у детей. По данным Г. А. Старшуна (1965), P. R. Gontaller (1977), частота его составляет от 0,9 до 1,8%. Чаще дивертикул Меккеля является причиной непроходимости подвздошной кишки, инвагинацией и изъязвлений. Дивертикул Меккеля может также поспаляться. Подобные дивертикулиты клинически ничем не отличимы от острого аппендицита. Заболевание начинается с возникновения болей в животе, которые так же, локализуются в правой подвздошной области, сопровождаются повышением температуры тела, иногда тошнотой и рвотой. Обычно в этих случаях устанавливают диагноз острого аппендицита. В связи с тем что симптомы острого аппендицита и явления раздражения брюшины при этом могут быть резко выражены, необходимость в операции обычно не вызывает сомнений. К сожалению, дивертикул Меккеля является причиной многочисленных ошибок: обнаруживаемые во время операции гиперемию брюшины и выпот объясняют патологией червеобразного отростка, а действительную причину заболевания просматривают.
Н. С. Манкина в 1968 г. описала случай, когда в хирургическом отделении у ребенка 8 лет на 3-й день после удаления флегмонозно-измененного отростка развилась картина непроходимости кишки. Во время второй операции были обнаружены флегмонозный дивертикулит и разлитой перитонит, от которого ребенок умер.
В данном случае одновременно развилось воспаление червеобразного отростка и дивертикула Меккеля. Более часто вторичные воспалительные изменения червеобразного отростка или инъецированность его сосудов принимаются за острый аппендицит, и хирург, не испытывая никаких сомнений, производит аппендэктомию. Подобный классический пример диагностической и тактической ошибки наблюдался и в нашей клинике.
Мальчик 5 лет был доставлен в приемное отделение из детского сада, где у него среди полного здоровья появились боли в животе и рвота. Во время осмотра хирург отметил, что ребенок беспокоен, жалуется на боли в животе, но живот не вздут, мягкий, доступен глубокой пальпации, имеется болезненность в правой подвздошной области. Cимптомов раздражения брюшины нет (от начала заболевания прошло 2-3 ч). Клиническая картина, выявленная хирургом, была нечеткой, но, так как отмечалась болезненность в правой подвздошной области, ребенка госпитализировали с подозрением на острый аппендицит для дальнейшего наблюдения.
Ночью спал плохо, временами стонал, метался от болей, затем успокаивался. К утру, измученный болями, ребенок уснул. Ночью была рвота, под утро рвота дважды повторилась. Количество лейкоцитов в крови 16,0 x 10 9 /л.
Утром осмотрен заведующим отделением. Отмечено, что живот не вздут, наблюдаются напряжение и болезненность при пальпации в правой подвздошной области. Отчетливо выражены симптомы Филатова, Ровсинга. Срочно произведена операция. В брюшной полости обнаружен серозный выпот в небольшом количестве. При обследовании илеоцекального угла обнаружены «катарально» измененный червеобразный отросток и большое количество лимфатических узлов диаметром 1,5- 2 см в брыжейке подвздошной кишки. Произведена аппендэктомия. Учитывая наличие выпота и то, что подвздошная кишка была в спавшемся состоянии, хирург решил осмотреть ближайшие 50-60 см подвздошной кишки и стал перебирать ее петли, но присутствовавший на операции старший хирург, считая, что у ребенка классический мезаденит, предложил оперирующему хирургу прекратить ревизию брюшной полости. Послеоперационный диагноз: острый катаральный аппендицит, мезаденит.
На следующий день у мальчика была неоднократная рвота, пульс 96, количество лейкоцитов в крови 19,7 x 10 9 /л. Отмечены парез кишечника и небольшое вздутие живота. Врачи считали, что это закономерный послеоперационный парез кишечника, поэтому проводили лечебные мероприятия по ликвидации пареза.
На 4-й день послеоперационного периода у больного выслушивалась отчетливая звонкая перистальтика. Было решено, что явления пареза кишечника ликвидируются. Однако общее состояние ребенка оставалось тяжелым, газы не отходили. Высказано предположение о возможной непроходимости кишки. Назначена обзорная рентгенография брюшной полости. Врачи по-прежнему считали, что у мальчика тяжелый мезаденит, возможно, нагноение лимфатических узлов, обусловливающие все эти являения. Решено продолжить наблюдение.
На 5-е сутки послеоперационного периода отмечалась уже классическая картина тяжелой кишечной непроходимости: живот резко вздут, болезнен, усиленная звонкая перистальтика, пульс 120 в минуту, язык сухой, жажда. Срочно произведена лапаротомия (конец 5-х суток послеоперационного периода!). Обнаружены геморрагический выпот, растянутые петли тонкой кишки, переполненные содержимым, и дивертикул Меккеля, от верхушки которого отходил тяж, перехлестнувший петлю подвздошной кишки. Дивертикул длиной 7 см, диаметром 2 см расположен в 55 см от слепой кишки, не воспален. Ниже дивертикула кишечник спавшийся. Тяж иссечен, произведена резекция дивертикула, наложены швы на стенку кишки. Через сутки живот у мальчика не вздут, мягкий, отходят газы, ребенок спокоен. Наступило выздоровление.
Наличие дивертикула Меккеля может явиться причиной не только диагностической, но и технической ошибки. Так, А. Г. Земляной (1959) наблюдал 4 больных, которые ошибочно были оперированы по поводу острого аппендицита. У одного из них обнаружена перфорация язвы верхушки дивертикула, у трех — дивертикул Меккеля. Одному из этих больных под местной анестезией произведен разрез длиной 3 см. Извлечен «червеобразный отросток» длиной 8 см и толщиной 2 см, покрытый фибринозными наложениями, брыжейка его отсутствовала. Отросток отсечен, и культя его погружена кисетным швом. Через 48 дней вновь возник приступ болей в животе и развилась клиническая картина острого аппендицита. Во время операции удален флегмонозно-измененный отросток. Необходимо отметить, что после первой «аппендэктомии» в заключении гистолог написал, что по его мнению был удален дивертикул тонкой кишки, а не червеобразный отросток. Это заключение помогло установить правильный диагноз при возобновлении болей в животе. Ошибка, очевидно, объяснялась тем, что был произведен очень маленький аппендикулярный разрез, и тем, что хирург не обратил внимания на отсутствие у «отростка» брыжейки.
Все же чаще наблюдаются ошибки, связанные с тем, что не обнаруживают дивертикул Меккеля, который может быть причиной острых болей в животе. М. И. Шалаев и соавт. (1969) подчеркивали необходимость при аппендэктомии производить ревизию участка подвздошной кишки. По их данным, из 8048 больных с острым аппендицитом у 13 обнаружен дивертикул Меккеля. Ю. А. Нестеренко и В. В. Лаптев (1976) наблюдали патологические явления, вызванные наличием дивертикула Меккеля у 18 взрослых (дивертикулиты). Клиническая картина у всех этих больных напоминала таковую при остром аппендиците, в связи с чем они были оперированы. Один больной умер вследствие того; что у него не был выявлен дивертикул Меккеля.
Больной А., 23 лет, поступил в клинику с жалобами на боли в правой подвздошной области. Подобные приступы болей отмечал и ранее, боли проходили самостоятельно. Состояние удовлетворительное, пульс 78 в минуту, температура тела 36,7°С, язык сухой, обложен налетом. Живот обычной формы, участвует в акте дыхания. При пальпации живот мягкий, болезненный в правой подвздошной области. Положительные симптомы Ровсинга, Ситковского. Количество лейкоцитов в крови 4,6 x 10 9 /л. Учитывая неясность клинической картины, больного наблюдали в течение 17 ч. Из-за ухудшения состояния был оперирован. Удален червеобразный отросток, который макроскопически не изменен. Осмотр брюшной полости не производили. На 6-е сутки развилась картина разлитого гнойного перитонита. Произведена релапаротомия. В малом тазе обнаружено 150 мл гноя. В области слепой кишки имелась полость вскрывшегося абсцесса. На 11-е сутки диагностирована кишечная непроходимость. Выполнена третья операция (через 18 сут после первой операции!). На расстоянии 50 см от илеоцекального угла обнаружен дивертикул Меккеля размером 7 x 2 см, вызвавший кишечную непроходимость. В послеоперационном периоде возникли осложнения и наступил летальный исход.
Как бы редко ни встречались патологические явления, связанные с дивертикулом Меккеля, каждый хирург должен руководствоваться правилом: прежде чем принять решение об аппендэктомии, просмотреть 80-100 см ближайших к слепой кишке петель подвздошной кишки и произвести тщательную ревизию этого отделе брюшной полости. Это позволит избежать досадных ошибок и тяжелых осложнений в послеоперационном периоде при ложной картине «аппендицита», вызванной патологией дивертикула Меккеля.
источник
Под катаральным аппендицитом подразумевается начальный этап изменений слизистого слоя червеобразного отростка. При этом воспаление обладает в основном поверхностным характером, а это значит, что оно не затрагивает на глубокие ткани, а развивается в клетках эпителия.

Согласно статистике, данное заболевание в области хирургии является одним из наиболее распространённых (примерно 90 %). Начальная стадия длится примерно двенадцать часов. После заболевание трансформируется во флегмонозный аппендицит. Заболевание возникает независимо от возраста пациента. Аппендицит диагностируется даже у маленьких деток.

Современная медицина не может дать точный ответ, почему возникает данная болезнь. Однако специалисты выделяют ряд теорий, которые описывают причины катарального аппендицита:
- механическая теория гласит, что патология возникает в результате закупорки аппендикса опухолями, паразитами или каловыми камнями, перегиба аппендикса или при наличии спаек в брюшной области. В результате затрудняется процесс выведения содержимого из отростка. Закупорка приводит к значительному повышению давления внутри отростка и провоцирует возникновение воспалительного процесса слизистой оболочки;
- аллергическая. Согласно теории, аллергические реакции 3-го и 4-го типа приводят к началу воспалительного процесса. Снижается защитная функция стенок аппендикса и в него могут проникать токсические вещества или инфекционные агенты;
- инфекционная. Теория немного схожа с механической. Она говорит о том, что начало воспаления тесно связано с инфекционными агентами;
- сосудистая теория гласит, что воспаление развивается в результате поражения сосудов аппендикса системными васкулитами;
- алиментарная теория. Согласно данной теории специалисты считают, что причина развития патологии чрезмерное употребление мяса, а также недостаток пищевых волокон и клетчатки в ежедневном рационе питания. Это приводит к нарушениям процесса прохождения пищи через кишечник.
К основным факторам риска относятся вредные привычки, прогрессирование инфекционных болезней, неправильное питание, дисбактериоз, травмы в области живота.

Поскольку катаральный аппендицит носит исключительно поверхностный характер, лейкоцитарная инфильтрация присутствует лишь на слизистой червеобразного отростка. На первом этапе болевые ощущения возникают в около пупка. Однако она может мигрировать.
По истечению нескольких часов они локализуются в правом боку, могут отдавать в прямую кишку. Во время ходьбы или при попытке повернуться на левый бок боль усиливается.
На сегодняшний день причины возникновения заболевания до конца не изучены. Известно, что его возбудителями являются различные вирусы и бактерии, которые находятся в самом отростке. У детей аппендицит может возникнуть под воздействием глистной инвазии.

Симптоматика заболевания имеет много общих черт с другими брюшными патологиями. Поскольку существует несколько вариантов расположения червеобразного отростка. Также имеет значение наличие или отсутствие осложнения и общее состояние пациента. Однако медики выделяют ряд симптомов, которые помогают распознать аппендицит.
- болевые ощущения. Это самый основной симптом, который нельзя оставлять без внимания. Зачастую локализация боли происходит в правом боку или около пупочной зоне. Она носит ноющий и тянущий характер. Если болевые ощущения распространяются на всю брюшную полость, примерно через 8-1 часов они начинают локализоваться с правой стороны;
- высокая температура тела, запор или диарея. Данные симптомы возникают в случае прогрессирования заболевания;
- рвота, ощущение сухости во рту;
- слабость.
При появлении первых симптомов взрослый может сразу обратиться к специалисту. Намного сложнее с маленькими детьми. Если малыш апатичен, не играется, вялый, у него поднимается температура, и он часто трогает животик, необходимо проконсультироваться с врачом.
Вовремя установленный диагноз поможет избежать непоправимых последствий.

В зависимости от запущенности патологии, аппендицит имеет 4 основные стадии:
- Катаральный аппендицит. Это самая первая стадия, на которой заболевание проявляется в вечернее или ночное время. Возникает тянущая боль в области желудка. Спустя немного времени может возникнуть рвота. Первые симптомы напоминают гастрит. Уже через несколько часов болевые ощущения перемещаются в правый бок. При нажатии пациент чусствует боль, но сам живот остаётся мягким. Данная стадия длится примерно 12 часов. Это наиболее благоприятное время для проведения операции. Однако зачастую пациента обращаются в больницу значительно позже;
- Флегмонозный аппендицит (24 часа). Боль приобретает пульсирующий характер, учащается сердцебиение, температура тела не превышает 38°. При осмотре специалисты наблюдают напряжение с правой стороны внизу живота;
- Гангренозный аппендицит. Начало этой стадии припадает примерно на вторые или третьи сутки, если человек не успел обратиться в медучреждение вовремя. В связи с тем, что начинают отмирать нервные окончания аппендикса, боль уже не кажется такой сильной. Вздувается живот, температура тела резко снижается (меньше 36 °С). Сильные болевые ощущения возникают лишь во время пальпации;
- Перфоративный аппендицит. Ближе к концу третьих суток в стенках червеобразного отростка появляется сквозное отверстие. При этом человек испытывает очень сильные непрекращающиеся боли. Живот вздувается, может наблюдаться тахикардия. Налёт на языке приобретает тёмный коричневый оттенок.

Современная медицина выделяет несколько основных видов болезни:
- острый катаральный аппендицит. Такое название патология получила в связи с быстроразвивающимся воспалительным процессом. Данная разновидность является наиболее распространённой. Она считается первичной формой патологии и возникает у пациентов независимо от возраста или пола. Аппендикс закупоривается каловыми массами, инородными телами или паразитами. В результате возникает воспаление, сопровождающееся ноющей болью внизу живота;
- вторичный катаральный аппендицит. Возникновение заболевания является результатом перехода воспалительного процесса из других заражённых внутренних органов. На развитие патологии может оказать влияние язва желудка, воспаление жёлчного пузыря, дивертикулит, патологии в толстой и тонкой кишке, хронические болезни толстой кишки. Такое явление объясняется тем, что аппендикс представляет собой иммунный орган.
Если заболевание было выявлено на поздней стадии или проводилось неправильное лечение, это может привести к непоправимым последствиям и осложнениям: перитониту, внутренним кровотечениям, сепсису, образованию спаек.

При возникновении жалоб на боль в правом боку врач проводит пальпацию. Этот метод позволяет определить наличие или отсутствие воспаления червеобразного отростка. При надавливании на подвздошную область человек испытывает боль, которая усиливается во время резкого отрывания кисти. Существует множество точек, позволяющих диагностировать аппендицит.
Также специалисты используют несколько эффективных методов:
- Симптом Ситковского – возникновение сильных болевых ощущений при попытке повернуться на левый бок;
- Симптом Ровзинга. Заключается в сильных приступах боли в результате сдавливания сигмовидной кишки;
- Симптом Московского. Подразумевает незначительное расширение зрачка на правом глазу.
Также пациенту необходимо сдать урину и кровь на анализы. По их результатам можно обнаружить наличие воспалительного процесса в организме.
Для того чтобы установить правильный диагноз проводится инструментальная диагностика. Она включает в себя:
- рентгенографию;
- ультразвуковое исследование;
- компьютерную томографию;
- МРТ.
Инструментальное обследование является наиболее эффективным. Оно позволяет со стопроцентной точностью определить наличие воспаления червеобразного отростка в максимально короткие сроки.

Кроме того при первых симптомах аппендицита возникает необходимость провести дифференциальную диагностику. Дифференцируется заболевание с: острым панкреатитом, гастроэнтеритом, язвой, холециститом, почечными коликами, пиелонефритом. Также патология имеет общие симптомы с внематочной беременностью и заболеваниями яичников. Дополнительные обследования способствуют установлению точного диагноза.
При жалобах на боль в правом боку и подозрении на аппендицит пациента госпитализируют в хирургическое отделение. После того как был установлен диагноз, его готовят к экстренной операции. С целью профилактики вводят антибиотики.
Процесс лечения состоит из операции и реабилитационного периода после её проведения.
Хирургическое лечение осуществляется несколькими способами:
- лапаротомным;
- лапароскопическим. Данный способ является наиболее распространённым и безопасным для пациента. В брюшной полости делают незначительные проколы, через которые удаляют воспалённый червеобразный отросток;
- транслюминальный. В данном случае разрез делают влагалище или желудке.
В некоторых случаях заболевание сопровождается опасной патологией или аппендиксу характерно аномальное расположение, поэтому разрез делается в том месте, где была обнаружена локализация отростка.
Если операция была проведена правильно и вовремя, прогноз будет положительный. Процесс восстановления длится примерно 7-10 дней.
источник
Мезаденит — воспалительное заболевание лимфатических узлов брыжейки тонкого кишечника. Болезнь проявляется интенсивными болями в животе различной локализации, которые усиливаются при нагрузке, повышением температуры тела, тахикардией, одышкой, тошнотой, диареей. Для подтверждения диагноза необходимо проведение хирургического осмотра, лабораторных исследований, УЗИ и МРТ брюшной полости. В спорных ситуациях выполняется диагностическая лапароскопия. Лечение предполагает назначение диетического питания, антибиотиков, обезболивающих препаратов и парентеральных дезинтоксикационных растворов. При нагноении производится вскрытие абсцессов и санация брюшной полости.
Мезаденит (лимфаденит мезентериальный) — воспаление лимфоузлов, расположенных в складке брюшины, основной функцией которой является подвешивание и прикрепление тонкого кишечника к задней стенке живота. В брюшной полости находится около 600 лимфатических узлов, выполняющих защитную функцию и предотвращающих развитие инфекции. Распространённость мезаденита среди острой хирургической патологии составляет 12%. Болезнь поражает преимущественно детей и молодых людей астенического телосложения в возрасте от 10 до 25 лет. Лица женского пола несколько чаще страдают данной патологией. Отмечается сезонность заболевания: число пациентов возрастает в осенне-зимний период, когда увеличивается количество больных ОРВИ.
Заболевание развивается при наличии первичного очага воспаления в аппендиксе, кишечнике, бронхах и других органах. Лимфогенным, гематогенным или энтеральным (через просвет кишечника) путем инфекция поступает в лимфатические узлы брыжейки, где происходит размножение патогенных микроорганизмов. Причиной формирования мезаденита могут служить следующие возбудители:
- Вирусы. Воспалительное поражение брыжеечных лимфоузлов может возникать вторично на фоне вирусной инфекции дыхательных путей, мочеполовой системы и ЖКТ. Чаще всего мезентериальный лимфаденит является следствием аденовирусного тонзиллита, фарингита, конъюнктивита, цистита, энтеровирусного поражения кишечника, инфекционного мононуклеоза, вызванного вирусом Эпштейна-Барр.
- Бактерии. Возбудителями мезаденита могут являться как условно-патогенные микроорганизмы (стафилококки, стрептококки, кишечная палочка) — представители нормофлоры слизистой оболочки ЖКТ, носоглотки, так и болезнетворные виды бактерий. Воспаление лимфоузлов брыжейки может наблюдаться при сальмонеллезе, кампилобактериозе, иерсиниозе, генерализации инфекционного процесса при туберкулезе бронхов, легких, костей и суставов и т. д.
Предрасполагающими факторами к развитию мезаденита являются снижение иммунитета и сопутствующие воспалительные поражения ЖКТ. Преимущественное поражение детей и подростков связано с несовершенством иммунной и пищеварительной системы, частыми пищевыми отравлениями и ОРВИ.
Лимфоузлы брыжейки являются барьером для проникновения инфекции из кишечника и внутренних органов в брюшное пространство. При существовании первичного воспалительного очага (в кишечнике, верхних дыхательных путях) инфекционные агенты лимфогенным, энтерогенным или гематогенным путем поступают в лимфоузлы. При наличии предрасполагающих факторов происходит рост количества патогенных микроорганизмов. Возникает отек и гиперемия брыжейки. Лимфатические узлы, преимущественно в зоне илеоцекального угла, имеют мягкую консистенцию, красный цвет. При нагноении лимфоузлов формируется инфильтрат с гнойным расплавлением и участками некроза. Генерализация инфекционно-воспалительного процесса сопровождается поражением жировой ткани брыжейки. При гистологическом исследовании отмечается лейкоцитарная инфильтрация и лимфоидная гиперплазия узлов, утолщение и отечность капсулы. В зависимости от тяжести мезаденита в брюшной полости формируется серозный или серозно-гнойный выпот.
Заболевание вызывает поражение как отдельных лимфоузлов, так и целой группы. По течению патологического процесса выделяют острые и хронические мезадениты. Острая патология сопровождается внезапным развитием и яркой симптоматикой. Хроническое течение заболевания имеет стертую клиническую картину в течение длительного времени. В зависимости от типа возбудителя различают следующие виды мезаденитов:
1. Неспецифический. Формируется при размножении в организме вирусов или бактерий, мигрирующих из основного очага инфекции. Неспецифический мезаденит может быть простым и гнойным.
2. Специфический. Формируется под воздействием палочки Коха (микобактерий туберкулёза) или бактерий иерсиний.
Острая форма заболевания характеризуется внезапным началом и быстрым развитием симптоматики. Возникают продолжительные схваткообразные боли в околопупочной области или в верхней части живота. В некоторых случаях пациенты не могут указать точную локализацию болезненных ощущений. Интенсивная боль постепенно сменяется тупой и умеренной болезненностью, которая усиливается при резкой смене местоположения, кашле. Заболевание проявляется лихорадкой, повышением частоты сердечных сокращений (до 110-120 уд./мин) и дыхательных движений (25-35 в мин). Нарастают диспепсические расстройства: появляется тошнота, сухость во рту, диарея, однократная рвота. Иногда заболевание сопровождается катаральными явлениями (насморком, кашелем, гиперемией зева), герпесом на губах, крыльях носа.
При формировании гнойного мезаденита интенсивность боли уменьшается, нарастает интоксикация организма, общее состояние пациента ухудшается. Хроническое течение болезни отличается стертой симптоматикой. Боли слабо выражены, без определённой локализации, носят кратковременный характер и усиливаются при физической нагрузке. Периодически возникает непродолжительная тошнота, запор или жидкий стул. Туберкулезный мезентериальный лимфаденит сопровождается постепенным нарастанием симптомов. Отмечается выраженная интоксикация с развитием слабости, апатии, бледности кожных покровов с появлением землистого оттенка кожи, субфебрилитета. Боли ноющие, непродолжительные, не имеющие четкой локализации.
Прогрессирование болезни может вызывать нагноение лимфоузла, формирование абсцесса и развитие гнойного мезаденита. Длительное течение гнойного процесса приводит к расплавлению и прорыву гнойника с излитием содержимого лимфоузла в брюшную полость. В результате развивается перитонит. При попадании патогенных микроорганизмов в кровь возникает тяжелое осложнение — сепсис, которое может привести к летальному исходу. Длительное течение мезентериального лимфаденита способствует формированию спаечной болезни органов брюшной полости. Спайки и тяжи брюшины могут привести к странгуляционной непроходимости кишечника. В редких случаях происходит генерализация процесса с развитием обширного воспаления лимфатических узлов организма.
Неспецифическая клиническая картина вызывает значительные трудности при диагностике болезни. Чтобы не упустить развития серьезных осложнений, диагностические манипуляции рекомендовано проводить в полном объеме. Диагностика мезентериального лимфаденита включает:
- Осмотр хирурга. При пальпаторном исследовании живота определяются плотные бугристые образования различной локализации. Отмечаются положительные симптомы Мак-Фаддена (болезненные ощущения по наружному краю прямой мышцы живота), Клейна (миграция боли справа налево при развороте пациента со спины на левый бок), Штернберга (боль при надавливании по линии, соединяющей левое подреберье с правой подвздошной областью).
- УЗИ брюшной полости. Данный метод позволяет определить плотные увеличенные лимфоузлы, повышенную эхогенность в области брыжейки. Осмотр желчного пузыря, поджелудочной железы, селезенки исключает наличие заболеваний со схожей симптоматикой (острый панкреатит, холецистит).
- МРТ брюшной полости. Является наиболее информативным и современным методом диагностики. Позволяет определить точное местоположение, размеры и количество пораженных лимфатических узлов. Данный способ помогает визуализировать изменения ЖКТ и других органов брюшной полости.
- Лабораторные исследования. В ОАК отмечается лейкоцитоз и увеличение СОЭ. Для бактериальной инфекции характерен сдвиг лейкоцитарной формулы влево, нейтрофилез; для вирусной — лимфоцитоз. Посев крови на стерильность позволяет определить возбудителя, циркулирующего в крови. При подозрении на туберкулезную природу болезни проводят пробу Манту, внутрикожный диаскинтест. Для определения возбудителя или наличия антител к нему используют специфические серологические методы исследования крови (ИФА, РСК и др.).
- Диагностическая лапароскопия. Выполняется при недостаточной информативности неинвазивных способов диагностики. Метод позволяет визуализировать пораженные лимфоузлы, определить их количество и локализацию, провести осмотр других абдоминальных органов для исключения сопутствующей патологии и осуществления дифференциальной диагностики. Для установления окончательного диагноза интраоперационно производят забор материала (лимфоузла) для гистологического исследования.
Дифференциальная диагностика мезаденита проводится с острой хирургической патологией брюшной полости:
При болях внизу живота болезнь дифференцируют с аднекситом, апоплексией яичника. Схожую симптоматику могут иметь доброкачественные и злокачественные новообразования, специфическое увеличение брыжеечных лимфоузлов при ВИЧ-инфекции, сифилисе, лимфогранулематозе.
Основной задачей при лечении заболевания служит выявление и санация первичного очага инфекции. При неосложненном остром течении болезни применяют консервативную терапию. Этиотропно назначают антибактериальные препараты, исходя из вида бактериального возбудителя. При туберкулезном мезадените показано проведение специфической терапии в условиях противотуберкулезного диспансера. Симптоматически назначают противовоспалительные, обезболивающие, иммуностимулирующие препараты. При интенсивной длительной боли проводят паранефральную блокаду. Для уменьшения интоксикации выполняют парентеральную дезинтоксикационную терапию.
При гнойном мезадените показано хирургическое лечение. Проводят вскрытие и дренирование абсцесса с ревизией брюшной полости. Всем пациентам рекомендовано соблюдать диету (стол №5). Необходимо отказаться от жирных, жареных, копченых блюд, мучных изделий, кофе, алкоголя. Предпочтение следует отдать нежирным сортам рыбы и мяса, овощным супам, кашам, морсам. Пищу рекомендовано принимать 4-5 раз в сутки небольшими порциями. Физиотерапевтическое лечение включает проведение магнитотерапии, УВЧ-терапии. В период ремиссии и реабилитации показана лечебная гимнастика под контролем врача ЛФК.
Прогноз мезентериального лимфаденита благоприятный при своевременной диагностике и грамотной терапии болезни. Развитие осложнений может повлечь за собой тяжелые, жизнеугрожающие состояния (перитонит, сепсис, кишечная непроходимость). Основой профилактики служит выявление и лечение хронических очагов воспаления, которые могут послужить источником формирования мезаденита. Для профилактики большое значение имеет периодическое прохождение медицинских осмотров, поддержание здорового образа жизни и укрепление иммунитета (прием мультивитаминов, прогулки на свежем воздухе, закаливание).
источник
Острый катаральный аппендицит — первая стадия воспаления червеобразного отростка, затрагивающая только слизистые оболочки. Эта стадия заболевания длится около 12 часов, после чего аппендицит принимает флегмонозную форму. Основными признаками заболевания являются режущие боли в правом боку, синдром раздраженной брюшины и диспепсические нарушения. Диагноз ставится на основании результатов пальпации или лапароскопии. Лечение проводится исключительно хирургическим путем.
Достоверно неизвестно, по каким именно причинам развивается воспалительный процесс в слизистых оболочках аппендикса. Согласно механической теории, заболевание возникает при закупорке просвета червеобразного отростка опухолями, каловыми массами, гельминтами. Острый аппендицит нередко развивается на фоне спаек в брюшной полости. Застой содержимого повышает давление в червеобразном отростке, кровоснабжение этой части кишечника нарушается, бактерии активизируются. Слизистые оболочки органа воспаляются, что способствует появлению участков некроза. Инфекционная теория связывает возникновение воспалительного процесса с активизацией бактериальной флоры, происходящей на фоне снижения защитных сил организма.
Согласно мнению других специалистов, развитию катарального аппендицита способствуют аллергические реакции 3 и 4 типа, из-за которых увеличивается проницаемость стенок червеобразного отростка. Спровоцировать воспаление может недостаток растительной пищи в рационе, при котором нарушается процесс перемещения пищевых масс и опорожнения кишечника. Провоцирующими факторами считаются: молодой возраст, кишечные инфекции, воспалительные заболевания органов малого таза, наличие паразитов и каловых камней.
Катаральный аппендицит отличается большим количеством разнообразных симптомов, из-за чего его бывает сложно отличить от других хирургических заболеваний. Связано это с различным расположением червеобразного отростка, общим состоянием организма и наличием сопутствующих патологий. Однако существует ряд признаков, при появлении которых необходимо незамедлительно обратиться к хирургу. Боль — основной симптом начинающегося аппендицита. Чаще всего она локализуется в области пупка и имеет ноющий характер. Через несколько часов неприятные ощущения возникают и в правом подреберье. В это же время интенсивность болевого синдрома увеличивается. Возникновение острой боли свидетельствует о переходе катарального аппендицита во флегмонозный. При этом заболевании неприятные ощущения имеют локализованный характер, однако они усиливаются при чихании и покашливании.
Каждый 3 пациент испытывает тошноту и сухость во рту. Усиление боли может сопровождаться приступом рвоты. Появление некоторых признаков острого аппендицита связано с воздействием на окружающие органы. Дизурия возникает на фоне сдавливания мочевого пузыря, развитию диареи способствует раздражение кишечной стенки. Запор наблюдается лишь на ранних стадиях заболевания, а также в случае перитонита. Общее состояние при катаральном аппендиците не ухудшается. Возможно незначительное повышение температуры. По мере развития заболевания нарастает слабость и интоксикация организма.
Наиболее информативным способом диагностики заболевания является осмотр. Для острого аппендицита характерно усиление боли при пальпации сигмовидной кишки, а также при принятии положения лежа на левом боку. Для постановки окончательного диагноза требуется проведение дополнительных процедур. УЗИ и рентгенологическое исследование кишечника позволяют исключить другие хирургические заболевания. При проведении МКСТ обнаруживается утолщение стенок червеобразного отростка и его увеличение, воспалительный процесс в близлежащих тканях. Диагностическая операция используется как для выявления, так и для лечения острого аппендицита.
Специфических изменений в результатах клинических исследований не наблюдается. Общий анализ крови отражает умеренный лейкоцитоз, сдвиг формулы влево. При наличии симптомов воспалительного процесса выявляется нейтрофилез, повышение уровня С-реактивного белка. У детей и людей старше 50 лет данные проявления не наблюдаются. Острый аппендицит необходимо уметь отличать от кишечной инфекции, почечной колики, язвенной болезни и внематочной беременности.
При подозрении на это заболевание наблюдение за состоянием пациента длится не более 6 часов. Люди, у которых имеются признаки острого аппендицита, должны быть доставлены в хирургическое отделение. Дополнительные диагностические процедуры выполняются в экстренном порядке, в это же время происходит подготовка пациента к операции. В этот период проводятся мероприятия, направленные на стабилизацию общего состояния организма — устранение симптомов сопутствующих заболеваний, профилактическая антибактериальная терапия.
Операция при аппендиците может выполняться несколькими способами — лапаротомическим, лапароскопическим или транслюминальным (через желудок или влагалище). Эндоскопические операции являются наиболее безопасными. Аппендикс извлекается через небольшой разрез в брюшной стенке. Хирургическое вмешательство не имеет осложнений. Восстановительный период оказывается коротким. При развитии флегмонозного аппендицита такие операции противопоказаны. В таком случае назначается полостное хирургическое вмешательство, разрез располагается в области локализации червеобразного отростка. Катаральный аппендицит практически всегда имеет благоприятный прогноз. Тяжелые осложнения при этой форме воспаления не возникают, при своевременном выполнении хирургического вмешательства наступает полное выздоровление.
Воспалением аппендицита называют такой процесс, который затрагивает червеобразный отросток. Этот элемент относится к слепой кишке и именуется в медицине «аппендикс». Симптомы заболевания несколько варьируются, определяется это формой и индивидуальными особенностями пациента. Выделяют хроническое и острое воспаление аппендицита у детей и взрослых. Первый вариант в последние несколько лет встречается существенно реже, нежели ранее. Как правило, причина в том, что острое воспаление протекало с осложнениями, из-за которых удаление было невозможным.
При такой разновидности заболевания выделяют несколько этапов. Одна стадия со временем переходит в другую, если не было никакого вмешательства со стороны докторов. Говорят о:
- Катаральной стадии. Воспаление аппендицита на этом шаге обычно затрагивает лишь слизистую червеобразного отростка.
- Поверхностной форме. В этом случае наблюдается прогресс относительно катаральной, что приводит к повреждениям слизистой оболочки органа. Изучая просвет отростка, можно увидеть лейкоциты и кровь.
- Флегмонозной стадии. Для нее характерно воспаление, затрагивающее все слои тканей органа. Разрушительными процессами поражена, в том числе внешняя оболочка аппендикса.
- Флегмонозно-язвенной. Это форма характеризуется изъязвлениями поверхности слизистой, защищающей орган снаружи.
- Гангренозной. Этому этапу свойственно омертвение стенки отростка. Нередко происходит прорыв тканей, отчего содержимое аппендикса изливается в брюшную полость, что провоцирует перитонит. При развитии аппендицита до этой стадии высока вероятность летального исхода.
Как правило, воспаление аппендикса проходит все описанные ранее шаги всего лишь за 48 часов. Острое воспаление аппендицита – опасное заболевание, не терпящее промедления.
При первых признаках необходимо срочно посетить хирурга. Если заболевание дошло до флегмонозного этапа, повышается риск развития осложнений.
Выделяя признаки воспаления аппендицита, в первую очередь упоминают боль. Она появляется в области вблизи пупка. Ощущается как тупая, не проходит со временем, постоянная. Иногда болит живот сверху, примерно до середины. Реже болезненные ощущения охватывают живот полностью. Иногда боль ощущается справа в подвздошной области.
Усиление неприятных ощущений происходит, когда человек ходит, наклоняется. Преследуют резкие неприятные ощущения при кашле и смехе. Очень больно чихать. А вот пожилым людям свойственно отсутствие болевого синдрома.
Обратите внимание, что при атипичном расположении аппендикса болевой синдром может ощущаться в непредсказуемом месте. Иногда болит справа под ребрами, вблизи лобка или в области почек, мочеточников. Болезненные ощущения могут отдаваться в бедра или поясницу. В некоторых случаях отмечают, что боль ощущается в наружных половых органах. Может болеть неопределенная область с левой стороны туловища.
Спустя несколько часов после первичного появления болевого синдрома происходит смещение ощущений в сторону червеобразного отростка. Эти признаки воспаления аппендицита у женщин очень важны: если вдруг вы перестали ощущать боль, высока вероятность перехода болезни в гангренозную форму, что сопряжено с отмиранием нервных окончаний в пораженной области. Тянуть нельзя: нужно срочно вызывать врача!
Частные признаки воспаления аппендицита у взрослых мужчин и женщин – это рвота и тошнота, сопровождающие болевой синдром. Обратите внимание: до появления боли таких ощущений не наблюдается. Если сперва появилась тошнота, и только затем пришла боль, есть вероятность, что дело не в воспалившемся аппендиксе, а другой патологии, диагностировать которую точно сумеет врач.
Следует также знать, что в большинстве случаев рвота происходит всего лишь один раз. Почему именно этим характерно воспаление аппендицита? Симптомы у взрослых позволяют утверждать, что это рефлекторное отторжение организмом токсинов.
Характерные симптомы воспаления аппендицита у женщин и мужчин включают изменения языка. В начале болезни он обычно влажный и покрывается тонким белым налетом. При прогрессировании аппендицита язык становится сухим. Это показывает, что началось воспаление брюшины.
Температура обычно повышается несущественно. Как определить воспаление аппендицита, ориентируясь на нее? Помните, что больным обычно свойственна температура от 37 до 38 градусов. Она сохраняется продолжительное время без изменений. В редких случаях фиксируется подъем выше 38 градусов. А вот если температура тела поднялась еще выше, можно с уверенностью говорить, что воспалительный процесс прогрессирует не на шутку.
Характерные признаки воспаления аппендицита, позволяющие заподозрить заболевание, включают в себя стул, хотя это больше типично для пожилых людей. Отмечают запоры. Если аппендикс находится вблизи петель тонкой кишки, высока вероятность поноса. По этой причине нередки случаи ошибочной госпитализации больного в инфекционные отделения.
Из-за тяжелого состояния организма нарушается сон. Общий дискомфорт сильно влияет на ощущение человеком своего тела, преследует состояние усталости, вялости, безразличия.
Аппетит при остром аппендиците обычно полностью пропадает.
Статистика показывает, что эта форма развивается очень редко, не чаще чем в одном проценте всех случаев воспаления червеобразного отростка. Воспаление после аппендицита проявляется болезненностью справа в подвздошной области. Ощущения тупые. Локализация боли справедлива для типично расположенного органа.
Как определить воспаление аппендицита, если болезнь перешла в хроническую форму? Вариант только один: посетить врача, который проведет полный комплекс диагностики. Обычно исследование включает в себя:
Хронический аппендицит по своим проявлениям близок к целому ряду заболеваний, в числе которых:
- пиелонефрит;
- язва;
- хроническая форма холецистита.
Хроническое воспаление аппендицита можно заподозрить, если регулярно мучает болезненность, возрастающая, когда человек двигает туловищем (наклоняется, поворачивается). Когда заболевание обостряется, немного поднимается температура, общие проявления сходны с острой формой.
Хронический аппендицит опасен в первую очередь тем, что может вызвать перитонит. При подозрении на болезнь необходимо срочно посетить врача, чтобы оценить точно, насколько тяжело состояние больного.
В целом практика показывает, что именно своевременное обращение к врачу спасает людям жизнь. Подзатянув с вызовом скорой, можно в лучшем случае «наградить» себя очень неприятными моментами резкой боли, в худшем ждет летальный исход.
Один из самых известных в современной медицине случаев лечения аппендицита произошел на советской станции в Антарктиде, где в числе постоянного персонала был врач Леонид Рогозов. В период пребывания на станции по очевидным симптомам специалист диагностировал у себя воспаление аппендицита в острой форме.
Сперва были попытки применить консервативные методы лечения: прибегали ко льду, антибиотикам и голоданию. Но такая практика не показала результатов. Других докторов на станции в тот момент не было. Врач принял решение самостоятельно проводить операцию на себе и незамедлительно приступил к этому.
В ходе операции инженер-механик исследовательской станции держал зеркало, был задействован метеоролог – он подавал инструменты. Врач оперировал себя в течение почти двух часов. Результат оказался успешным. Всего спустя неделю медик смог снова выполнять свои штатные функции. Пример этой операции – один из числа самых известных в нашем мире, демонстрирующих человеческую храбрость и готовность бороться с любыми трудностями.
Конечно, истории о происшествиях на арктических станциях любопытны всем и каждому, но в обычной жизни, в повседневности все обстоит гораздо проще. При признаках аппендицита нет необходимости проявлять чудеса смелости и становиться героем, нужно лишь своевременно воспользоваться медицинской помощью. К кому обратиться, если есть подозрение на аппендицит?
Первым делом вызывайте «скорую помощь». Как правило, к тому моменту, когда человек понимает, что ему нужна помощь врача, уже поздно идти в клинику самому – слишком сильна боль, сопровождающая каждое движение, и даже лёгкое покашливание. Обратившись к услугам скорой медицинской помощи, больной быстро, уже в своей кровати дома, получает первичную диагностику.
Следующий этап – это обследование пациента терапевтом в условиях больницы. Здесь под контролем анестезиолога будет поставлен точный диагноз и определено, какова стадия болезни, и какие меры необходимо предпринять. В некоторых случаях воспаление аппендикса сопровождается тяжелыми патологиями, развивающимися на фоне заболевания червеобразного отростка. Тогда придётся привлечь к лечению профильных врачей. Наиболее сложны случаи воспаления аппендикса, сопровождающиеся:
- недавно перенесенным инфарктом;
- декомпенсированным сахарным диабетом.
Как правило, повышенной сложностью отличается диагностирование воспаления аппендикса у маленьких детей. Ребенок не может объяснить четко и внятно, что именно у него болит и где. В некоторых случаях воспаление развивается в столь раннем возрасте, что малыш еще даже не умеет говорить. Как заподозрить болезнь в этом случае?
Обычно при развитии аппендикса маленький ребенок много плачет, беспокоится, словно бы демонстрирует окружающим живот. А вот если взрослые пытаются коснуться, он выказывает протест и лишь еще громче плачет и кричит. Болезнь развивается постепенно, симптомы наращиваются со временем.
В течение дня заболевший ребенок приседает на корточки и разражается плачем без всяких к тому предпосылок. По ночам дети часто просыпаются от болевого синдрома. Развитие заболевания проявляет себя рвотой и тошнотой. Если у взрослых это разовое явление, то у маленьких детей оно повторяется многократно. Врачи говорят, что это рефлекторная реакция организма на токсины, выделение которых сопровождает воспалительный процесс.
Что касается людей старшего возраста, то у них воспаление аппендицита протекает с рядом характерных особенностей, усложняющих диагностирование заболевания. В первую очередь, это слабый болевой синдром, который нередко отсутствует вовсе. Из-за этого определение аппендицита происходит с существенным опозданием.
Заподозрить неладное можно по пропавшему аппетиту и напряженности, свойственной мышцам справа, в подвздошной области. Ощутить это можно, проведя пальпацию участка тела. Впрочем, не рекомендовано исследовать организм самостоятельно, так как можно нанести себе вред. Также у пожилых людей наблюдают различные атипичные проявления аппендицита, которые наука до сих пор не смогла систематизировать. Поэтому рекомендовано посетить врача при любых сомнительных признаках, пройти проверку и полный комплекс исследований. Это позволит определить, воспалился ли червеобразный отросток, а также выявить сопутствующие патологии.
Катаральный аппендицит – довольно распространенное явление среди пациентов хирургического профиля.
Но только поверхностного понимания этого термина для предотвращения неприятных последствий данного воспаления недостаточно.
Поэтому для подробного знакомства с таким видом аппендицита следует начать изучение проблемы с общих понятий.
Перед началом боя за здоровье необходимо понять, что такое аппендицит. Практически каждый ошибочно полагает, что аппендицит – это орган.
На самом деле этот загадочный орган именуется «аппендикс», также его называют червеобразным отростком из-за соответствующей формы.
Аппендикс – это придаток слепой кишки, а вот аппендицит – это непосредственно воспаление аппендикса.
Выделяют аппендицит двух видов:
Хронический вид воспаления аппендицита встречается довольно редко и сопровождается периодически возникающими болями. Кроме того, данный вид аппендицита долгое время подвергался в медицине сомнению.
Острый аппендицит же довольно часто встречается у пациентов, каждая его стадия хорошо изучена:
- катаральная – первые 6 часов;
- флегмонозная – период от предыдущего этапа до конца первых суток;
- гангренозная – период: от предыдущего этапа до конца трех суток;
- перфорация аппендикса – иными словами, его разрыв с последующим выходом всего содержимого непосредственно в брюшную полость. Наступает, если не предпринять меры на протяжении предыдущих трех стадий. Как правило, в результате формируется перитонит.
Тем не менее, со всеми этими ужасами можно легко остановить знакомство на теоретической части, если подробно изучить самую первую, катаральную стадию воспаления аппендикса и обезопасить себя.
В целом термин «катаральный» характеризует любой вид воспаления слизистых оболочек. Катаральный аппендицит называют еще поверхностным или простым.
На данном этапе процесс воспаления не выражен, а нагноение или разрушение (деструкция) отсутствуют. На первый взгляд, звучит не страшно и обнадеживающе.
Само питание – простое, с преобладанием жидкой и пюреобразной пищи. Разрешены также кисломолочные продукты.
Строгим табу на период реабилитации после удаления аппендицита должна стать копченая, жареная, соленая, жирная и в целом твердая пища, а также газированные напитки.
Как видно, первая стадия острого воспаления аппендикса не так страшна в случае своевременного обращения к врачу и корректной реабилитации.
Острое воспаление аппендикса называется аппендицитом и по праву считается крайне опасным заболеванием, способным спровоцировать развитие перитонита и, в итоге, привести к летальному исходу. Этот недуг поражает как взрослых, так и детей обоих полов, однако наиболее часто упомянутый диагноз подтверждается у молодых людей в возрасте от 15 до 35 лет.
Последствия аппендицита устраняются исключительно хирургическим путем. При этом, во избежание осложнений, операция по удалению аппендикса должна быть проведена в максимально кратчайшие сроки. Именно поэтому больному, обнаружившему у себя признаки данного заболевания, следует немедленно вызвать бригаду скорой медицинской помощи для скорейшей госпитализации.
Развитие аппендицита может спровоцировать избыток кишечных бактерий.
По какой же причине может воспалиться аппендикс? Сегодня медики еще не могут дать однозначного ответа на этот вопрос. Однако доподлинно известно, что с большой вероятностью развитие заболевания может быть спровоцировано следующими факторами:
- Избыток кишечных бактерий. В норме человеческий кишечник является «домом» для, без малого, 3 кг активных бактериальных масс. В случае резкого увеличения числа этих бактерий (такое может произойти в результате попадания в организм инфекции), аппендикс воспаляется.
- Закупорка просвета аппендикса. В норме данный червеобразный отросток сообщается с остальными отделами кишечника через специальный просвет. Однако вследствие закупорки данного участка каловыми массами, семенами и косточками из съеденных накануне ягод или фруктов, а также мелкими чужеродными телами (в том числе, попавшими в кишечник через задний проход), аппендикс может воспалиться. Любопытно, что в некоторых случаях сужение просвета между отделами кишечника возможно в результате обыкновенного мышечного спазма.
Катаральный аппендицит — начальная стадия заболевания.
Как правило, острый аппендицит протекает достаточно стремительно, последовательно проходя несколько стадий своего развития:
- Катаральный аппендицит. На начальной стадии заболевания воспалившийся аппендикс немного увеличивается в размерах, что может сопровождаться болевыми ощущениями в области живота и периодической тошнотой.
- Гнойный аппендицит. Как и следует из названия, на этой стадии развития болезни стенки и внутренняя полость аппендикса покрываются гнойными очагами. Сопровождается этот процесс острыми болевыми ощущениями в правом боку.
- Флегмонозный аппендицит. На данной стадии заболевания аппендикс почти полностью пропитывается гноем, за счет чего значительно увеличивается в размерах. Болевые ощущения в правом боку в этот период становятся почти нестерпимыми.
- Разрыв червеобразного отростка. Аппендикс лопается, а его содержимое разливается по брюшной полости, провоцируя развитие перитонита и прочих осложнений.
Подробную информацию об остром аппендиците можете узнать из видео:
Непроходимость кишечника может стать причиной аппендицита.
Аппендицит в острой форме нередко протекает с осложнениями. Ниже перечислены наиболее часто встречающиеся проблемы, сопровождающие воспаление аппендикса:
- Непроходимость кишечника. Как уже упоминалось выше, нередко причиной аппендицита становится закупорка просвета между аппендиксом и остальными органами ЖКТ. Если спровоцировавшие заболевание факторы не были немедленно устранены, крайне велик риск возникновения аналогичной проблемы в других отделах кишечника и, как следствие, развития непроходимости. Диагностировать данное осложнение можно по сопутствующим ему симптомам — вздутию живота, тошноте и многократно повторяющейся рвоте.
- Воспаление воротной вены. В том случае, если аппендицит был спровоцирован инфекцией, воспалительные процессы могут затронуть и другие органы ЖКТ. Чаще всего от гнойных воспалений страдает воротная вена, участвующая в кровоснабжении печени, селезенки, желудка и поджелудочной железы, а также большей части кишечника.
- Перитонит (воспаление брюшины). В случае разрыва аппендикса, накопившийся в нем гной разливается по брюшной полости, провоцируя развитие воспалительных процессов разной тяжести. Именно перитонит является причиной большинства летальных случаев острого аппендицита и минимизирует шансы больного на полное выздоровление.
Боль в животе может быть признаком аппендицита.
Огромное значение в точной диагностике острого аппендицита играют симптомы больного. При подозрении на воспаление аппендикса медики обычно обращают внимание на следующие жалобы пациента:
- постоянная ноющая боль в животе, чуть более остро ощущающаяся в области пупка, а также – в правом боку снизу (или в области печени, если аппендикс располагается высоко);
- повышение температуры тела;
- периодическая тошнота или рвота;
- любые симптомы воспаления соседних с аппендиксом органов (боль в пояснице, цистит и т.п.).
Для более точного определения источника боли, врач может попросить пациента сымитировать кашель. Чтобы данный диагностический метод сработал, больному следует воздержаться от приема обезболивающих препаратов непосредственно перед обследованием.
В том случае, если к моменту осмотра у врача, пациент перестает жаловаться на болевые ощущения в брюшной полости, это может быть тревожным признаком. Зачастую облегчение является временным и напрямую связано с тем, что аппендикс больного уже лопнул (то есть, произошло так называемое прободение).
В отличие от острого аппендицита, хроническая форма заболевания протекает очень медленно и почти бессимптомно. Болевые ощущения в области живота если и проявляются, то могут быть охарактеризованы, скорее, как тупые и вполне терпимые.
Повышения температуры или рвоты при этом не наблюдается. Именно из-за трудностей в диагностике хронический аппендицит считается более опасной формой данного заболевания. Впрочем, в отличие от острого воспаления аппендикса, в редких случаях данный недуг может пройти и сам собой, без хирургического вмешательства.
Отдельно стоит сказать несколько слов о диагностике аппендицита у маленьких детей. Как правило, дошкольникам сложно корректно формулировать свои жалобы на самочувствие, что значительно усложняет постановку диагноза. На что же следует обращать внимание родителям? Помимо описанных выше симптомов, аппендицит у детей характеризуется:
- нетипичным поведением (зачастую имеют место капризность, вялость, апатия);
- потерей аппетита;
- специфической позой во время отдыха или сна (колени подтянуты к животу).
Здесь же следует обратить внимание на то, что аппендицит крайне редко поражает детей в возрасте до 7 лет, и практически никогда не наблюдается у грудничков. Поэтому при обнаружении у ребенка симптомов, соответствующих данному диагнозу, не стоит сразу предполагать самое худшее. Однако и от необходимости незамедлительно показать малыша врачу данный факт не избавляет.
При малейших признаках острого аппендицита следует обратиться к врачу.
При малейших признаках острого аппендицита во избежание осложнений больному следует как можно скорее показаться врачу и госпитализироваться.
Ввиду того, что данное заболевание требует срочного хирургического вмешательства, при появлении характерных симптомов вполне допустимо обращение в скорую медицинскую помощь. Чем же можно помочь больному в ожидании уже вызванной бригады СМП?
Уложите больного в постель и приложите холод к его правому боку. Отсутствие физической активности, конечно, не гарантирует безопасность, однако сводит к минимуму риск разрыва аппендикса.
Не используйте обезболивающие средства. Прием соответствующих медикаментов способен значительно затруднить медикам диагностику заболевания. По той же причине больному следует незадолго до приезда врача отказаться от любого питья и пищи.
Любые средства, облегчающие симптомы заболевания, следует использовать с осторожностью!
Слабительные препараты могут помочь избавиться от чувства тяжести в кишечнике, однако почти наверняка приведут к разрыву аппендикса. То же самое касается и теплой грелки, положенной на живот.
Операция по удалению аппендикса занимает не более 40 минут.
Как уже упоминалось выше, сегодня единственным эффективным методом лечения аппендицита является хирургическая операция, направленная на удаление воспаленного органа. Данная процедура называется апендэктомия, и проходит она следующим образом:
- больному делают местную анестезию (при оперировании маленьких детей по вполне понятным причинам нередко делается выбор в пользу общего наркоза);
- на правом боку пациента по косой линии делается небольшой надрез;
- при помощи специальных инструментов аппендикс удаляется из брюшной полости через полученное отверстие;
- на надрез накладываются швы.
В норме вся процедура по удалению аппендикса занимает не более 40 минут. В качестве альтернативного метода операции может быть использована эндоскопия – то есть изъятие органа через несколько едва заметных проколов в брюшной полости.
Такой подход позволяет больному быстрее восстановиться после процедуры. Кроме того, после подобного вмешательства у пациента почти наверняка не останется хирургических шрамов, что тоже немало способствовало популяризации данного метода.
Стоит, впрочем, понимать, что при запущенной стадии заболевания (в частности, после того, как произошел разрыв аппендикса), эндоскопия не эффективна.
Удаление аппендицита – не сложная операция, после которой больной полностью восстановится и сможет вернуться к своему привычному образу жизни уже через 2 месяца. До тех пор ему придется несколько ограничить свои физические нагрузки. Впрочем, самостоятельно передвигаться и обслуживать себя прооперированный сможет уже через 7-10 дней после процедуры (как правило, к этому моменту с раны уже снимают швы).
Неприятным сюрпризом для пациента может стать особая диета, предписанная каждому, перенесшему операцию по удалению аппендицита. Так, в первые часы после операции больному придется ограничиваться лишь чаем или водой. Чуть позднее в его рацион будут добавлены бульоны и жидкие каши. Питаться при этом рекомендуется дробно. Более конкретные рекомендации по этому поводу выдаются пациентам их лечащими врачами в индивидуальном порядке.
источник