7. Острый аппендицит. Лечение. Подготовка к операции. Послеоперационное ведение больных. Пути снижения летальности.
Острый аппендицит является абсолютным показанием к неотложной операции. Единственным противопоказанием служит аппендикулярный инфильтрат (если он не абсцедировал). При неясности в диагнозе шире должна применяться лапароскопия. Лучшим временем для операции является начальная стадия, но операция производится в любые сроки.
Перед операцией – премедикация, если больной ел – выпускается содержимое желудка зондом.,опорожнение мочевого пузыря., подготовка операционного поля. При наличии явлений перитонита проводится дезинтоксикационная терапия на операционном столе.
Обезболивание чаще местное (у 80% больных) но тщательное (илеоцекальная область – рефлексогенная зона). Общее обезболивание показано у детей, психически неуравновешенных лиц, а также при осложненных формах, иногда при неуверенности в диагнозе. При местном обезболивании по ходу операции в случае необходимости необходимо добавлять нейролептаналгезию (дроперидол, фентанил) или переходить к общему обезболиванию.
Доступы – чаще всего косой по Волковичу-Дьяконову (Мак-Бурнею), достаточно широкий («маленькие хирурги» – маленькие разрезы!). Параректальный (кулисный) Ленандера (его положительные и отрицательные стороны).3/ Нижнесредииная лапаротомия (3,3%) – при осложненных формах, когда перитонеальные явления выходят за пределы правой подвздошной области, в случаях сомнения в диагнозе – дает широкий доступ, возможности хорошей ревизии и санации брюшной полости и полноценного дренирования.
Ход операции . с помощью тупоконечных ножниц тупо по ходу мышечных волокон расслаивают внутреннюю косую и поперечную мышцы живота. Поперечную фасцию живота рассекают, приподняв пинцетом. Брюшину поднимают в ране в виде конуса анатомическим пинцетом, проверяют, не захвачен ли какой-либо орган вместе с ней, и надсекают ее ножницами или скальпелем. Края брюшины захватывают зажимами Микулича, приподнимают и рассекают брюшину на всю длину раны.
Ап-томия мб антерградной и ретроградной
Этапы аппендэктомии. I — выведение слепой кишки и червеобразного отростка, Выведение слепой кишки при аппендэктомии. Отыскивают слепую кишку, ориентируясь по ее сероватому цвету, лентам, отсутствию брыжейки и сальниковых отростков со стороны правой боковой борозды; II — перевязка брыжейки; III — легирование брыжейки,отсечение отростка от брыжейки; IV — наложение кисетного шва вокруг основания отростка; V — перевязка червеобразного отростка кетгутовой лигатурой; VI — отсечение отростка, обработка его культи; VII — погружение культи отростка в кисетный шов; VIII — наложение Z-образного шва.
Послеоперационный период: 1. Анестетики, наркотики, метилурацил. 2. Антибиотики парентерально и в дренажи. 3. Метронидазол при деструктивных, особенно гангренозных формах. 4. Облегченная диета. 5.При деструктивных формах с явлениями перитонита – лечение по всем правилам лечения перитонита.
Вставание с постели через 6 часов.
Очистительная клизма ставится на 4-ый день после операции, швы снимаются на 7-ой день. Сроки выписки – при неосложненных формах – 7-8 день, при осложненных – индивидуально. Необходимые указания при выписке.
Сроки временной нетрудоспособности – при неосложненных формах 20-30 дней после выписки, при осложненных – больше. Намечается тенденция к снижению дней нетрудо-способности: у лиц физического труда около 28 дней, интелектуального – 21 день.
Исходы. Летальность в среднем колеблется 0,2-0,5%.
При перфоративном аппендиците она увеличивается до 4—6%, при диффузном локальном перитоните равна 5—10%, а на фоне диффузного распространенного перитонита достигает 25—30%. Чаще всего от аппендицита умирают дети и старики. При неосложненном аппендиците беременные погибают в 0,5% наблюдений, фетальная смертность при этом — 1—6%.
Поздняя госпитализация больных — основной фактор, влияющий на частоту смертельных исходов. При поступлении пациентов в сроки до 24 ч от начала заболевания летальность составляет 0,07—0,1%. При более поздней (свыше суток) этот показатель возрастает до 0,6—0,8%.
источник
а) Показания для аппендэктомии:
— Плановые/абсолютные показания: клинически несомненная болезненность в правом нижнем отделе живота, воспроизводимая в сомнительных случаях при осмотре через короткие промежутки времени (то есть, каждые несколько часов).
— Противопоказания: нет.
— Альтернативные вмешательства: лапароскопическая операция.
б) Предоперационная подготовка. Предоперационные исследования: ультразвуковое исследование, лабораторные исследования и гинекологическое обследование носят дополнительный характер и служат, главным образом, для исключения других заболеваний.
в) Специфические риски, информированное согласие пациента:
— Лапаротомия — единственно верная операция, чтобы доказать или исключить острый аппендицит при наличии соответствующих симптомов
— Несостоятельность культи червеобразного отростка (менее 2% случаев) с формированием свища или перитонитом
— Наличие болезни Крона или дивертикула Меккеля
— Формирование абсцесса (внутрибрюшной, менее 5% случаев)
— Кишечная непроходимость от спаечного тяжа (менее 4% случаев)
— Повреждение подвздошно-пахового нерва
— Раневая инфекция (до 30% в случае флегмонозного гнойного воспаления)
— Летальность от 0,2% (неосложненный аппендицит) до 10% случаев (перфорация, перитонит)
г) Обезболивание. Общее обезболивание (интубация) (в развитых странах), местная анестезия (в странах третьего мира).
д) Положение пациента. Лежа на спине.
е) Оперативный доступ при аппендиците. Классический разрез по Мак-Бернею, трансректальный или околосрединный доступ, иногда также нижнесрединная лапаротомия.
ж) Этапы операции:
— Доступ
— Рассечение апоневроза наружной косой мышцы
— Разделение мышцы
— Разрез брюшины
— Мобилизация купола слепой кишки
— Выведение купола слепой кишки в рану
— Анатомия червеобразного отростка
— Скелетизация червеобразного отростка
— Раздавливание основания отростка
— Перевязка и удаление — Погружение культи отростка
— Шов брюшины
— Шов мышцы
— Шов апоневроза наружной косой мышцы
— Ретроцекальное расположение отростка
— Отводящие швы
— Антеградная аппендэктомия
— Мобилизация восходящей ободочной кишки
— Выведение ретроцекального отростка вперед
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Диагноз — клинический; отрицательные данные ультразвукового исследования и нормальные лабораторные показатели не исключают острого аппендицита!
— У очень молодых, очень старых пациентов и людей с выраженным ожирением симптомы часто стерты, даже при обширном воспалении.
— Всегда выполняйте разрез ниже линии, соединяющей две передневерхние ости подвздошных костей.
— Немного наклонный разрез обеспечивает лучшую экспозицию в случаях атипичного расположения отростка путем продления разреза криволинейным образом латерально и краниально, с соответствующим разделением внутренней косой мышцы; также возможно медиальное продление разреза с включением влагалища прямой мышцы.
— Ход подвздошно-пахового нерва — по внутренней косой мышце.
— Положение червеобразного отростка чрезвычайно изменчиво; симптомы часто стерты, особенно при ретроцекальном расположении.
— Тении — ориентиры для поиска червеобразного отростка.
— В сомнительных случаях, особенно у женщин, желательно начинать с лапароскопии и только затем выполнять лапароскопическую аппендэктомию.
— Невоспаленный отросток потребует дальнейшей ревизии брюшной полости: брыжеечные лимфатические узлы, терминальный отдел подвздошной кишки, дивертикул Меккеля, яичники и маточные трубы.
— При гангренозном аппендиците кисетный шов должен быть наложен на интактную стену толстой кишки.
— В случаях, когда червеобразный отросток распался в полости абсцесса и не определяется, а также при значительном воспалении стенки толстой кишки достаточно интенсивного дренирования области абсцесса.
— Если стенка толстой кишки очень отечна, будет достаточно простой перевязки культи отростка без ее инвертирования кисетным швом.
— После аппендэктомии при флегмонозном или гангренозном червеобразном отростке, исследование тонкой кишки не предпринимается из-за риска распространения бактерий по брюшной полости.
и) Меры при специфических осложнениях. Абсцесс: повторная операция и адекватный дренаж, возможно пальцевое определение положения абсцесса в кармане Дугласа с последующим трансректальным дренированием.
к) Послеоперационный уход после удаления аппендикса:
— Медицинский уход: удалите назогастральный зонд на 1-й день; антибиотикотерапия, начатая интраоперационно при перфоративном аппендиците, должна быть продолжена. Удалите дренаж на 2-4 день.
— Возобновление питания: разрешите небольшие глотки жидкости вечером 1-го дня, твердая пища — со 2-3-го дня.
— Функция кишечника: возможны клизмы небольшого объема или пероральный прием легкого слабительного средства.
— Активизация: сразу же.
— Период нетрудоспособности: 1-2 недели.
л) Этапы и техника операции при аппендиците:
1. Доступ
2. Рассечение апоневроза наружной косой мышцы
3. Разделение мышцы
4. Разрез брюшины
5. Мобилизация купола слепой кишки
6. Выведение купола слепой кишки в рану
7. Анатомия червеобразного отростка
8. Скелетизация червеобразного отростка
9. Раздавливание основания отростка
10. Перевязка и удаление
11. Погружение культи отростка
12. Шов брюшины
13. Шов мышцы
14. Шов апоневроза наружной косой мышцы
15. Ретроцекальное расположение отростка
16. Отводящие швы
17. Антеградная аппендэктомия
18. Мобилизация восходящей ободочной кишки
19. Выведение ретроцекального отростка вперед
1. Доступ. Выполняется горизонтальный разрез кожи по направлению кожных линий, немного выше линии оволосения над лоном. Линия разреза должна проходить ниже линии, соединяющей передневерхнюю подвздошную ость и пупок. Альтернативный околосрединный разрез дает плохой косметический результат.
2. Рассечение апоневроза наружной косой мышцы. После рассечения кожи, подкожного слоя и подкожной фасции Скарпа, выделяется апоневроз наружной косой мышцы. Он рассекается в направлении от латерокраниального до медиокаудального, по ходу волокон. (На иллюстрации операционное поле показано так, как его видит хирург: слева — верх, справа — низ).
3. Разделение мышцы. Определяются и тупо разделяются ножницами и зажимом внутренняя косая и поперечная мышцы. Обратите должное внимание на промежуточный слой между мышцами, который особенно выражен с латеральной стороны. Мышцы разводятся двумя крючками Ру.
4. Разрез брюшины. После разведения мышц крючками обнажаются поперечная фасция и брюшина. Они рассекаются между зажимами; разрез наклонен к вертикальной оси.
5. Мобилизация купола слепой кишки. После вскрытия брюшины обнаруживается купол слепой кишки, и слепая кишка мобилизуется. Осторожная тракция пинцетом (предупреждение: опасайтесь раздавливания стенки кишки) позволяет обнаружить основание червеобразного отростка.
6. Выведение купола слепой кишки в рану. После точной идентификации слепая кишка захватывается через влажную салфетку и выводится вперед в рану. Кишка постепенно поднимается вперед путем попеременной тракции в краниальном и каудальном направлении.
7. Анатомия червеобразного отростка. Червеобразный отросток находится на продолжении taenia libera (передней тении). Брыжеечка червеобразного отростка идет позади подвздошной кишки, поверх краевой аркады подвздошно-ободочной артерии. Поэтому скелетизация брыже-ечки червеобразного отростка проводится по задней поверхности подвздошной кишки.
8. Скелетизация червеобразного отростка. После того, как купол слепой кишки полностью выведен в рану, брыжеечка червеобразного отростка захватывается зажимом Пеана. Последовательная скелетизация аппендикса начинается с помощью зажимов Оверхольта близко к стенке кишки. Прилегающая артерия должна быть точно идентифицирована и лигирована.
9. Раздавливание основания отростка. После полной скелетизации отростка его основание раздавливается зажимом. Это раздавливание необходимо для разрушения слизистой оболочки и профилактики последующего формирования мукоцеле. Однако на основании опыта, полученного при лапароскопической аппендэктомии, этот маневр едва ли имеет какое-либо рациональное оправдание. Хотя лигатура, накладываемая на раздавленное место, имеет меньший шанс прорезаться сквозь отросток, отечный вследствие воспаления.
10. Перевязка и удаление. Отросток перевязывается в месте раздавливания и пересекается на тупфере скальпелем на 0,5 см дистальнее места раздавливания. Скальпель, тупфер и отросток теперь загрязнены содержимым кишки и по правилам асептики должны быть отданы операционной сестре для отдельной утилизации.
11. Погружение культи отростка. Культя отростка вворачивается в слепую кишку кисетным швом с помощью пинцета. До этого культя обрабатывается дезинфицирующим раствором.
12. Шов брюшины. Края брюшины обозначаются четырьмя зажимами Микулича, и брюшина сводится непрерывным рассасывающимся швом (2-0 PGA).
13. Швов мышцы. Закрытие поперечной и внутренней косой мышцы достигается глубокими отдельными швами (2-0 PGA).
14. Шов апоневроза наружной косой мышцы. Апоневроз наружной косой мышцы может быть восстановлен непрерывным швом (2-0 PGA) или, при выраженном воспалении, отдельными швами.
15. Ретроцекальное расположение отростка. Из многочисленных вариаций расположения отростка более всего распространено его ретроцекальное положение, что иногда затрудняет операцию. Для получения лучшего обзора возможно расширение нижней поперечной лапаротомии в медиальном или латеральном направлении до полной правой поперечной нижней лапаротомии.
16. Отводящие швы. Если отросток настолько припаян к забрюшинному пространству, что невозможно вывести его вперед, отведение слепой кишки латерально иногда позволяет расположить ложе отростка таким образом, чтобы его можно было удалить под визуальным контролем. Однако зачастую это невозможно и отросток приходится удалять антеградным способом. С этой целью на аппендикс рекомендуется последовательно наложить несколько швов-держалок («отводящие швы») для его поэтапной мобилизации с шагом в 1-2 см.
17. Антеградная аппендэктомия. После рассечения отростка его культя перевязывается и вворачивается кисетным швом. Следующая стадия — пошаговая мобилизация и отсечение отростка вместе с его брыжейкой. Нужно быть внимательным, чтобы извлечь отросток целиком.
18. Мобилизация восходящей ободочной кишки. При длинном отростке и его выраженной ретроцекальной фиксации иногда приходится освобождать восходящую ободочную кишку от ее прикреплений и смещать ее медиально. Боковые сращения обычно не содержат сосудов, однако при необходимости должны быть наложены зажимы.
19. Выведение ретроцекального отростка вперед. После полной мобилизации купола слепой кишки становится возможна мобилизация отростка под контролем зрения. Этот маневр необходимо выполнять с осторожностью, так как отросток может быть расположен в непосредственной близости от правого мочеточника и двенадцатиперстной кишки.
источник
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии
Аппендэктомию относят к числу наиболее частых вмешательств на органах брюшной полости. Она заключается в удалении воспаленного червеобразного отростка, поэтому аппендицит – основное показание к операции. Воспаление аппендикса встречается у людей молодого возраста (преимущественно 20-40 лет) и у детей.
Аппендицит представляет собой острое хирургическое заболевание, проявляющееся болью в животе, симптомами интоксикации, повышением температуры тела, рвотой. При кажущейся простоте диагноза, порой подтвердить или опровергнуть наличие этого заболевания довольно сложно. Аппендицит – «мастер маскировки», он может симулировать множество других болезней и иметь совершенно нетипичное течение.
Червеобразный отросток отходит в виде узкого канала от слепой кишки. В раннем детском возрасте он участвует в местном иммунитете благодаря лимфоидной ткани в его стенке, но с возрастом эта функция утрачивается, и отросток представляет собой практически бесполезное образование, удаление которого не несет каких-либо последствий.
Причина воспаления аппендикса до сих пор точно не определена, существует масса теорий и гипотез (инфекции, обтурация просвета, нарушение трофики и т. д.), но при его развитии выход всегда один – операция.

Отдельное место принадлежит хроническому аппендициту, который возникает как результат перенесенного катарального, не оперированного. Этот вид воспаления сопровождается периодическими обострениями с болью, а в брюшной полости развивается спаечный процесс.
Аппендикулярный инфильтрат представляет собой воспалительный процесс, при котором происходит слияние аппендикса с окружающими участками кишечника, брюшиной, сальником. Инфильтрат носит ограниченный характер и, как правило, требует предварительного консервативного лечения.
Особую группу больных составляют дети и беременные женщины. У детей заболевание практически не встречается до года. Наибольшие диагностические трудности возникают у маленьких пациентов до 5-6 лет, которые с трудом описывают свои жалобы, а специфические признаки выражены меньше, чем у взрослых.
Беременные женщины подвержены воспалению аппендикса больше остальных по ряду причин: склонность к запорам, смещение органов брюшной полости увеличивающейся маткой, снижение иммунитета при изменении гормонального фона. Беременные женщины более склонны к деструктивным формам, которые чреваты гибелью плода.
Аппендэктомия относится к числу вмешательств, которые в большинстве случаев проводятся в экстренном порядке. Показание – острый аппендицит. Планово операция по удалению аппендикса проводится при аппендикулярном инфильтрате после стихания воспалительного процесса, примерно через 2-3 месяца от начала заболевания. В случае нарастания симптомов интоксикации, разрыва абсцесса с перитонитом больной нуждается в экстренном хирургическом лечении.
Противопоказаний к аппендэктомии не существует, кроме случаев агонального состояния больного, когда проведение операции уже не целесообразно. Если врачи приняли выжидательную тактику в связи с аппендикулярным инфильтратом, то в числе противопоказаний к операции могут быть тяжелые декомпенсированные заболевания внутренних органов, но за время консервативного лечения состояние больного может быть стабилизировано в такой мере, чтобы он смог перенести вмешательство.
Операция длится обычно около часа, возможен как общий наркоз, так и местная анестезия. Выбор обезболивания определяется состоянием больного, его возрастом, сопутствующей патологией. Так, у детей, лиц с избыточной массой тела, предполагающей большую травматизацию при проникновении в полость живота, при нервном перевозбуждении и психических заболеваниях предпочтителен общий наркоз, а у худощавых молодых людей в некоторых случаях возможно удаление аппендикса при местном обезболивании. Беременные женщины ввиду негативного влияния общего наркоза на плод также оперируются под местной анестезией.
Экстренность вмешательства не предполагает достаточного времени для подготовки пациента, поэтому обычно проводится необходимый минимум обследований (общий анализ крови, мочи, коагулограмма, консультации узких специалистов, УЗИ, рентген). Женщинам для исключения острой патологии придатков матки необходим осмотр гинеколога, возможно – с ультразвуковым исследованием. При высоком риске тромбоза вен конечностей, последние бинтуются перед операцией эластичными бинтами.
Перед операцией катетеризируеся мочевой пузырь, удаляется содержимое из желудка, если больной ел позднее 6 часов перед операцией, при запорах показана клизма. Подготовительный этап должен длиться не более двух часов.
Когда диагноз не вызывает сомнений, пациент доставляется в операционную, проводится наркоз, готовится операционное поле (сбривание волос, обработка йодом).
Классическая операция по удалению аппендицита проводится через разрез передней стенки живота в правой подвздошной области, сквозь который выводится слепая кишка с аппендиксом, он отсекается, а рана ушивается наглухо. В зависимости от особенностей расположения аппендикса, его длины, характера патологический изменений выделяют антеградную и ретроградную аппендэктомию.
Ход операции включает несколько этапов:
- Формирование доступа к пораженной зоне;
- Выведение слепой кишки;
- Отсечение червеобразного отростка;
- Послойное ушивание раны и контроль гемостаза.
Чтобы “добраться” к воспаленному аппендиксу производят стандартный разрез длиной около 7 см в правой подвздошной области. Ориентиром служит точка Мак-Бурнея. Если мысленно провести отрезок от пупка до правой верхней ости подвздошной кости и разделить его на три части, то эта точка будет лежать между внешней и средней третями. Разрез проходит под прямым углом к полученной линии через указанную точку, треть его располагается над, две трети – под указанным ориентиром.
слева – традиционная открытая операция, справа – лапароскопическая операция
После того, как хирург рассек кожу и подкожную жировую клетчатку, ему предстоит проникнуть в полость живота. Фасции и апоневроз косой мышцы разрезаются, а сами мышцы отодвигаются в стороны без разреза. Последним препятствием становится брюшина, которая рассекается между зажимами, но предварительно врач убедится, что в них не попала стенка кишечника.
Вскрыв брюшную полость, хирург определяет наличие препятствий в виде спаек и сращений. Когда они рыхлые, то просто разделяются пальцем, а плотные, соединительнотканные, рассекаются скальпелем или ножницами. Далее следует выведение участка слепой кишки с червеобразным отростком, для чего хирург осторожно тянет стенку органа, извлекая его наружу. При проникновения в живот, там возможно обнаружение воспалительного экссудата, который удаляется салфетками либо электроотсосом.
аппендэктомия: ход операции
Извлечение аппендикса производится антеградно (типичный вариант) и ретроградно (реже). Антеградное удаление подразумевает перевязку сосудов брыжейки, затем на основание аппендикса накладывается зажим, отросток ушивается и отсекается. Культя погружается в слепую кишку, а хирургу остается наложить швы. Условием для антеградного удаления аппендикса считается возможность беспрепятственного выведения его в рану.
Ретроградная аппендэктомия производится в другой последовательности: сначала отсекается отросток, культя которого погружается в кишку, накладываются швы, а затем поэтапно ушиваются сосуды брыжейки и она отсекается. Необходимость в такой операции возникает при локализации отростка позади слепой кишки или забрюшинно, при выраженном спаечном процессе, затрудняющем выведение отростка в операционное поле.
После того, как аппендикс удален, наложены швы, осмотрена брюшная полость, производится послойное ушивание брюшной стенки. Обычно шов глухой, не подразумевающий дренирования, но только в тех случаях, когда не признаков распространения воспалительного процесса на брюшину, а в животе не обнаружено экссудата.
В части случаев возникает необходимость установки дренажей, показаниями к чему считаются:
- Развитие перитонита;
- Возможность неполного удаления отростка и недостаточного гемостаза;
- Воспаление клетчатки забрюшинного пространства и наличие абсцессов в брюшной полости.
Когда речь идет о перитоните, нужны 2 дренажа – в зону удаленного отростка и правый боковой канал живота. В послеоперационном периоде врач тщательно контролирует отделяемое из брюшной полости, а при необходимости возможно проведение повторной операции.
Заподозрить перитонит (воспаление брюшины) можно еще на этапе обследования пациента. В таком случае предпочтительным будет разрез по средней линии живота, обеспечивающий хороший обзор брюшной полости и возможность проведения лаважа (промывания с помощью физиологического раствора или антисептиков).
В последнее время по мере развития технических возможностей в медицине все большую популярность приобретают малоинвазивные методики, применяемые и в хирургии заболеваний брюшной полости. Лапароскопическая аппендэктомия является достойной альтернативой классической операции, но по ряду причин она может быть проведена далеко не каждому пациенту.
Лапароскопическое удаление червеобразного отростка считается более щадящим методом лечения, имеющим ряд преимуществ:
- Низкая травматичность в сравнении с полостной операцией;
- Возможность местного обезболивания у большинства пациентов;
- Более короткий восстановительный период;
- Лучший результат при тяжелых заболеваниях внутренних органов, диабете, ожирении и др.;
- Хороший косметический эффект;
- Минимум осложнений.
Вместе с тем, лапароскопическая аппендэктомия имеет и некоторые минусы. К примеру, операция требует наличия соответствующего дорогостоящего оснащения и подготовленного хирурга в любое время суток, ведь пациента могут доставить в больницу и ночью. Лапароскопия не позволяет подробно осмотреть весь объем брюшной полости, провести адекватную санацию и удаление экссудата при распространенных формах воспалительного процесса. В тяжелых случаях, при перитоните она нецелесообразна и даже опасна.
Путем многолетних дискуссий врачи определили показания и противопоказания к лапароскопическому удалению червеобразного отростка.
Показаниями считаются:
-
Сомнения в диагнозе, требующие лапароскопии с диагностической целью. Например, у женщины с болью в правой подвздошной области после нескольких часов наблюдений не удается подтвердить диагноз аппендицита. Хирург идет на лапароскопию, обнаруживает воспаление придатков матки, которое может распространиться и на аппендикс, либо он уже воспален, в этом случае вполне логично удалить его лапароскопически. У ребенка может быть диагностирован катаральный аппендицит, и отросток удаляется во время лапароскопии. Эти операции проводятся при отсутствии противопоказаний (гнойный процесс, перитонит), при которых после лапароскопии осуществляется полостная операция открытым доступом.
- Тяжелая сопутствующая патология (выраженное ожирение, сахарный диабет, сердечная недостаточность), при которой нежелательна большая операционная травма, высок риск инфекционных осложнений, а полостная операция неизбежно сопровождается большими разрезами (у тучных пациентов).
- Желание больного провести операцию лапароскопически (конечно, если это не противоречит безопасности).
- Лапароскопическая операция по поводу гинекологической патологии, когда при спаечном процессе, гнойном воспалении органов малого таза оставление даже неизмененного червеобразного отростка нецелесообразно и чревато вторичным аппендицитом.
Если рисков нет, состояние больного стабильное, воспаление не распространилось за пределы аппендикса, то методом выбора можно считать лапароскопическую аппендэктомию.
Противопоказания к малоинвазивному лечению:
- Более суток от начала заболевания, когда высока вероятность осложнений (перфорация отростка, абсцесс).
- Перитонит и переход воспаления на слепую кишку.
- Противопоказания по ряду других заболеваний – инфаркт миокарда, декомпенсированная сердечная недостаточность, бронхолегочная патология и т. д.
Для того чтобы лапароскопическая аппендэктомия была безопасной и эффективной лечебной процедурой, хирург всегда взвесит все «за» и «против», и при отсутствии противопоказаний к процедуре она будет малотравматичным методом лечения с минимальным риском осложнений и коротким послеоперационным периодом.
Ход лапароскопической аппендэктомии включает:
-
Небольшой разрез в околопупочной области, сквозь который в живот для хорошего обзора нагнетается углекислый газ. Через это же отверстие вводится и лапароскоп. Хирург осматривает живот изнутри, и если появляются сомнения в безопасности дальнейших манипуляций, переходит к открытой операции.
- Через разрезы в области лобка и правом подреберье вводят инструменты, при помощи которых захватывают аппендикс, перевязывают сосуды, отсекают брыжейку, затем пересекается аппендикс и удаляется из живота.
- Осмотр и санация брюшной полости, дренирование по необходимости, ушивание мест введения инструментов.
Лапароскопическая операция при аппендиците длится до полутора часов, а послеоперационный период занимает всего 3-4 дня. Рубцы после такого вмешательства едва заметны, и по прошествии некоторого времени, требующегося для окончательного заживления, их и вовсе бывает трудно отыскать.
Шов после операции открытым доступом снимается через 7-10 дней. На месте разреза останется рубец, который со временем уплотнится и побледнеет. Процесс формирования рубца занимает несколько недель.
Косметический эффект во многом определяется стараниями и умением хирурга. Если врач отнесется к ушиванию раны добросовестно, то рубец будет почти незаметным. При развитии осложнений, в случае необходимости увеличения длины разреза хирург будет вынужден пожертвовать косметической стороной вопроса в пользу сохранения здоровья и жизни пациента.
В случаях неосложненных форм аппендицита и благоприятного течения операции пациент сразу может быть доставлен в хирургическое отделение, в иных случаях – послеоперационную палату или отделение реанимации и интенсивной терапии.
В период реабилитации большое значение имеет уход за раной и ранняя активизация больного, позволяющая вовремя «включить» в работу кишечник и избежать осложнений. Перевязки осуществляют через день, при наличии дренажей – ежедневно.
В первые сутки после вмешательства больного может беспокоить боль и повышение температуры тела. Боль – естественное явление, ведь и само воспаление, и необходимость разрезов предполагают повреждение тканей. Обычно боль локализована местом операционной раны, вполне терпимая, а пациенту при необходимости назначаются анальгетики.
При осложненных формах аппендицита показана антибактериальная терапия. Лихорадка может быть следствием перенесенной операции и естественной реакцией в восстановительном периоде, но она должна тщательно контролироваться, поскольку повышение температуры до значительных цифр – признак серьезных осложнений. Температура не должна превышать 37,5 градусов при нормальном течении послеоперационного периода.
Многие пациенты предпочитают лежать в постели, ссылаясь на слабость и боль. Это неправильно, ведь чем раньше больной встанет и начнет двигаться, тем быстрее восстановится функция кишечника и тем ниже будет риск опасных осложнений, в частности, тромбозов. В первые же дни после операции нужно собраться с духом и пройтись хотя бы по палате.

Принимать пищу можно начинать после появления перистальтики кишечника, о чем свидетельствует первый самостоятельный стул. Больной должен быть информирован, что можно есть после операции, а от чего лучше отказаться.
Пациентам после перенесенного острого аппендицита назначается стол №5. Безопасно употреблять компоты и чай, нежирные сорта мяса, легкие супы и каши, белый хлеб. Полезны кисломолочные продукты, тушеные овощи, фрукты, не способствующие газообразованию.
В период восстановления нельзя есть жирные мясо и рыбу, бобовые, жареные и копченые блюда, следует исключить пряности, алкоголь, кофе, сдобные изделия и сладости, газированные напитки.
В среднем после операции больной находится в стационаре около недели при неосложненных формах заболевания, в противном случае – дольше. После лапароскопической аппендэктомии выписка возможна уже на третьи сутки с момента операции. К труду можно вернуться через месяц при открытых операциях, при лапароскопии – через 10-14 дней. Больничный лист выдается в зависимости от проведенного лечения, наличия или отсутствия осложнений на месяц и более.
После операции по удалению аппендикса возможно развитие некоторых осложнений, поэтому за пациентом необходимо постоянное наблюдение. Сама операция обычно протекает благополучно, а некоторые технические затруднения могут быть вызваны необычной локализацией отростка в брюшной полости.

Очень опасным последствием считается сепсис, когда гнойное воспаление приобретает системный характер, а также формирование гнойников (абсцессов) в животе. Этим состояниям способствует разрыв аппендикса с развитием разлитого перитонита.
Аппендэктомия – операция, которая проводится по экстренным показаниям, а ее отсутствие может стоить пациенту жизни, поэтому говорить о стоимости такого лечения было бы не логично. Все аппендэктомии проводятся бесплатно вне зависимости от возраста, социального статуса, гражданства больного. Такой порядок заведен во всех странах, ведь любая острая хирургическая патология, требующая неотложных мер, может возникнуть где угодно и когда угодно.
Врачи спасут пациента, сделав ему операцию, но последующее лечение и наблюдение в период, когда жизни ничего не угрожает, может потребовать некоторых затрат. К примеру, общий анализ крови или мочи обойдется в России в среднем в 300-500 рублей, а консультации специалистов – до полутора тысяч. Затраты после операции, связанные с необходимостью продолжения лечения, могут быть покрыты страховкой.
Поскольку вмешательства, подобные аппендэктомии, проводятся экстренно и незапланированно для самого пациента, то и отзывы о пройденном лечении будут очень различаться. Если заболевание имело ограниченный характер, лечение было проведено быстро и квалифицированно, отзывы будут положительны. Особенно хорошие впечатления может оставить лапароскопическая операция, когда уже через несколько дней после угрожающей жизни патологии пациент оказывается дома и чувствует себя хорошо. Осложненные формы, требующие длительного лечения и последующей реабилитации, переносятся значительно хуже, потому и негативные впечатления больных остаются на всю жизнь.
источник
Аппендэктомия — одно из наиболее распространённых хирургических вмешательств. Острый аппендицит на протяжении жизни возникает у 7% населения. К нерешённым проблемам лечения этого заболевания относят не только позднюю диагностику с развитием тяжёлых осложнений, но и напрасные аппендэктомии, частота которых достигает 20—40%. Полноценная ревизия брюшной полости при обнаружении неизменённого червеобразного отростка через разрез в правой подвздошной области невозможна.
Напрасная аппендэктомия может привести к нежелательным последствиям как в ближайшем, так и в отдалённом послеоперационном периоде. К последним относят вторичное бесплодие у женщин, спаечную непроходимость кишечника, образование грыж и др. Лапароскопия позволяет установить точный диагноз острого аппендицита в 95— 97% случаев, а при соответствующих показаниях выполнить лапароскопическую аппендэктомию (ЛА) [1—8].
В практике гинеколога необходимость аппендэктомии по ходу основного вмешательства возникает достаточно часто. Это касается операций, выполняемых по поводу эндометриоза, спаечной болезни, гнойно-воспалительных заболеваний придатков, когда червеобразный отросток оказывается вовлечённым в рубцово-инфильтративный процесс, распространяющийся на илеоцекальный отдел кишечника. Сохранение аппендикса в этой ситуации опасно и бессмысленно. Немедленное привлечение хирурга не всегда возможно организационно, а его навыки и отношение к лапароскопии могут не устраивать оперирующего гинеколога. Поэтому мы считаем, что хирург-гинеколог должен владеть техникой ЛА, так же, как и общий хирург — техникой аднекс- и цистэктомии.
Положение больного. Лапароскопию начинают в горизонтальном положении. В случае принятия решения о ЛА создают позицию Тренделенбурга на левом боку (30°), что позволяет отвести петли кишечника и большой сальник от правой подвздошной ямки. Монитор располагают справа около ножного конца операционного стола. Хирург находится слева от пациента, ассистент — напротив него (рис. 18-1).
Анестезиологическое пособие. Операцию производят под общим внутривенным или эндотрахеальным наркозом. Последний предпочтительнее, так как обеспечивает релаксацию и более безопасен на этапах электрохирургического воздействия.
Доступы. Иглу Вереша и первый троакар вводят параумбиликально, выполняя полулунный разрез выше пупка. Детальный осмотр слепой кишки, аппендикса и органов малого таза, как правило, требует дополнительного 5-миллиметровый инструмента, который вводят через прокол в левой подвздошной области. При наличии в брюшной полости выпота его тщательно аспирируют. В случае выполнения ЛА третий, 10-миллиметровый троакар вводят в правой мезогастральной области на уровне пупка (рис. 18-2). Некоторые хирурги используют четвёртый, 5-миллиметровый троакар, который вводят над лобком. При деструктивных формах острого аппендицита показано до- и интраоперационное введение антибиотиков.
После завершения диагностического этапа лапароскопии принимают окончательное решение об объёме вмешательства. В норме червеобразный отросток легко перемещается инструментом, изменяет свою форму, что говорит об отсутствии напряжения, брюшина его бледная, сосудистый рисунок не нарушен. Как и при открытой аппендэктомии, принципиальное значение имеет способ обработки брыжейки и культи червеобразного отростка. Существуют три способа выполнения ЛА — экстракорпоральный, комбинированный и интракорпоральный.
1. Экстракорпоральный способ состоит в том, что лапароскопически уточняют диагноз, находят и захватывают зажимом дистальный конец аппендикса, а затем вместе с брыжейкой извлекают его наружу через доступ 3. Далее выполняют обычную аппендэктомию с наложением кисетного и Z-образного швов. Брюшную полость промывают, осушают и дренируют. Способ выполним при подвижной слепой кишке, небольшом диаметре аппендикса и отсутствии инфильтративных изменений в брыжейке. Этот вариант может быть рекомендован на этапе освоения техники ЛА (рис. 18-3).
2. Комбинированный способ применяют при короткой инфильтрированной брыжейке, которую коагулируют внутри брюшной полости (рис. 18-4). Мобилизованный аппендикс извлекают наружу и обрабатывают традиционно.
3. Интракорпоральный способ — общепринятый способ выполнения ЛА, когда все этапы вмешательства осуществляют лапароскопически внутри брюшной полости.
Тракция. Дистальньгй конец аппендикса захватывают зажимом, введённым через доступ 3 и приподнимают по направлению к передней брюшной стенке. Червеобразный отросток освобождают от спаек и сращений, а затем располагают таким образом, чтобы брыжейка находилась во фронтальной плоскости.
Пересечение брыжейки проводят одним из 4 способов.
1. Через доступ 2 вводят электрохирургический монополярный зажим или диссектор. Мелкими порциями по 2—3 мм захватывают ткань брыжейки и коагулируют её, продвигаясь по направлению к основанию аппендикса (рис. 18-5, см. цв. вклейку). Особая осторожность необходима вблизи купола слепой кишки. Строго соблюдают следующую последовательность действий: небольшую порцию ткани захватывают диссектором, отводят её от кишки и только затем коагулируют. Обращают внимание на близость к инструменту петель кишечника. Этот способ наиболее прост, обеспечивает надёжный гемостаз и занимает немного времени. Необходимо полностью выделить основание аппендикса по всей окружности, подготовив его к наложению лигатуры.
2. Для обработки брыжейки можно использовать биполярную коагуляцию, что более безопасно, но требует специального инструмента и несколько продолжительнее по времени. При инфильтрированной утолщённой брыжейке биполярная коагуляция менее эффективна и требует фрагментации брыжейки.
3. Перевязка брыжейки лигатурой: у основания аппендикса в брыжейке формируют окно, проводят через него лигатуру, оба конца которой извлекают наружу через троакар. Узел, сформированный экстракорпорально, опускают в брюшную полость (рис. 18-6, см. цв. вклейку). Брыжейку пересекают ножницами. Наложение отдельных титановых клипс достаточно дорого и ненадёжно, особенно в инфильтрированных тканях.
4. Брыжейку пересекают сшивающим аппаратом. Формирование культи аппендикса производят одним из 3 способов.
1. Лигатурный способ наиболее распространён в лапароскопии. Отечественными и зарубежными хирургами он признан безопасным. После пересечения брыжейки через доступ 3 вводят эндопетлю, накидывают её на аппендикс и опускают до основания, используя зажим (рис. 18-7, см. цв. вклейку). Петлю затягивают, лигатуру срезают. Обычно на культе червеобразного отростка оставляют одну или две лигатуры, наложенные друг на друга (одну из них можно заменить 8-миллиметровой клипсой). На дистальную культю аппендикса также накладывают лигатуру, клипсу или хирургический зажим, за который препарат после отсечения немедленно извлекают наружу (рис. 18-8—18-10, см. цв. вклейку и рис. 18-11). Размер культи над лигатурой равен 2—3 мм. После отсечения червеобразного отростка слизистую оболочку культи поверхностно коагулируют шарообразным электродом, введённым через доступ 2 (рис. 18-12). Напоминаем, что коагуляция вблизи металлических клипс недопустима. При достаточном опыте продолжительность ЛА не превышает по времени открытую операцию, составляя 20—30 мин.
2. Аппаратный способ. Через 12-миллиметровый троакар из доступа 3 вводят эндохирургический сшивающий аппарат, который накладывают раздельно на аппендикс и его брыжейку, пересекая последовательно. При небольшой толщине тканей обе структуры прошивают одномоментно (рис. 18-13). Аппаратная аппендэктомия сокращает время операции и позволяет при необходимости асептично выполнить резекцию купола слепой кишки. Единственный недостаток метода — высокая стоимость сшивающего аппарата.
3. Погружение культи в купол слепой кишки наложением интракорпорального кисетного и Z-образного кисетного швов. Методика была разработана основоположником ЛА К. Земмом [9]. Она требует достаточно кропотливой работы и совершенного владения техникой эндохирургического шва.
Извлечение препарата — ответственный момент операции. Во избежание распространения внутрибрюшной инфекции препарат извлекают наружу немедленно после отсечения. Необходимо предотвратить контакт воспалённого аппендикса с тканями передней брюшной стенки, в противном случае инфицирование тканей с большой вероятностью приведёт к развитию гнойных осложнений. Для этого используют один из следующих приёмов:
1 . При диаметре аппендикса и брыжейки менее 10 мм препарат можно беспрепятственно извлечь через троакар 3.
2. При большем диаметре препарата применяют переходную гильзу 10/20 мм (рис. 18-14).
3. Аппендикс перед извлечением помещают в контейнер
Окончание операции. Зону вмешательства тщательно промывают 500—700 мл раствора антисептика. Пациента возвращают в исходное положение, аспирируют промывные воды. В брюшной полости устанавливают дренаж. Раны ушивают.
Послеоперационный период протекает существенно легче, чем после традиционной аппендэктомии. Больного активизируют к концу первых суток после удаления дренажа. Разрешают приём жидкой пищи. Антибиотики назначают всем пациентам. Длительность госпитального периода после ЛА 3—7 дней. В неосложнённых случаях срок потери трудоспособности не превышает 14 дней.
Раневая инфекция — одно из наиболее вероятных осложнений ЛА, напрямую связано со способом извлечения аппендикса из брюшной полости.
Внутрибрюшная инфекция в виде абсцессов или перитонита может быть следствием неадекватной санации и дренирования брюшной полости или неполной аспирации промывных вод. По данным В.М. Седова и соавт., в целом гнойные осложнения после ЛА наблюдают в 4 раза реже, чем после открытой операции [2].
Рецидив острого аппендицита — необычное осложнение при ЛА. Клинически проявляется симптомами острого аппендицита в срок 3—6 мес после ЛА. При повторной операции находят воспалённую культю червеобразного отростка длиной 2—3 см. Причина осложнения — неполноценная мобилизация основания аппендикса при ЛА.
Несостоятельность культи аппендикса — редкое осложнение, которое впервые описал Шребер. Оно связано с неоправданным расширением показаний к лигатурному методу при ЛА (тифлит, инфильтрация основания аппендикса) либо является следствием термического поражения купола слепой кишки при неосторожной коагуляции.
Синдром 5-го дня — острый тифлит, возникающий на 5-е сутки после операции. Его возникновение связывают с электрохирургическим ожогом купола слепой кишки при неосторожном использовании монополярной коагуляции. Для осложнения характерны сильные боли в правой подвздошной области, дефанс, перитониальные симптомы, фибрильная температура. На операции обнаруживают фибринозный тифлит, как правило, без перфорации.
Грыжа в точке введения одного из троакаров появляется, как правило, через 1—4 нед после операции, когда пациент возвращается к обычному образу жизни. Причина осложнения — нагноение раны, гематома брюшной стенки или дефект хирургической техники при ушивании тканей.
источник
Аппендэктомия-операция удаления червеобразного отростка слепой кишки при его воспалении-аппендиците.
Доступ: Косой разрез передней брюшной стенки производят по Волковичу—Дьяконову—Мак Бурнею. Реже применяют параректальный разрез Леннандера.
Набор:ОХНи + лапаротомный:
— зеркала (брюшные и седловидные, печеночные и почечные)
— зажимы Микулича ,Федорова, окончатые, печеночно – почечные,
— пинцеты и ножницы малые и большие (полостные).
— кишечные(мягкие, раздавливающие) и желудочные жомы(жом Пайра)
— печеночные зонд и ложечка
-зажим Лане желудочно-кишечный, двойной.
Подготовка операционного поля: по Филончикову-Гроссиху.
1. Рассекают кожу, подкожную клетчатку и поверхностную фасцию.
2. Апоневроз наружной косой мышцы живота.
4. Острым и тупым способом рассекая связки и раздвигая мышцы доходят до брюшины.
5. Брюшина приподнимается зажимами и аккуратно, чтобы не повредить органы брюшной полости вскрывается ножницами.
6. Находят слепую кишку, червеобразный отросток и аккуратно пинцетом выводят его в рану.
7. Отросток перевязывается кетгутом у основания и отсекается скальпелем. Его брыжейка также тщательно перевязывается отдельной нитью и пересекается.
8. Культя отростка погружается в слепую кишку и фиксируется там кисетным и Z-образным швами. -Ревизия брюшной полости. Гемостаз.
9. После этого слепую кишку погружают обратно в брюшную полость и, убедившись в отсутствии кровотечения, зашивают брюшную полость послойно наглухо. В некоторых случаях оставляют в брюшной полости тонкую трубку для последующего введения антибиотиков. Если в брюшной полости был гнойный выпот возможна постановка резинового дренажа. Йод. Асептическая повязка на рану.
48. Оперативные вмешательства при грыжах. Грыжесечение, герниопластика (местными тканями аллотрансплантатом-сеткой) при грыжи белой линии живота, рецидивных и послеоперационных вентральных грыж. Этапы операции. Набор.
Грыжесечение – ОВ при грыжах, заключающийся во вправлении грыжевого содержимого, отсечении грыжевого мешка и укреплении участка брюшной стенки
Послеоперационная вентральная грыжа (грыжа живота) — дефект мышечно-сухожильного каркаса брюшной стенки в области послеоперационного рубца.
Причины: — наследственность, нарушение заживления раны, нарушение п/операционного режима, сопутствующие заболевания, технические ошибки при ушивании раны.
Рецидив, повторная грыжа после операции, образуется в самом месте проведения вмешательства, относится к категории послеоперационных осложнений.
Набор:ОХНи + лапаротомный:
— зеркала (брюшные и седловидные, печеночные и почечные)
— зажимы Микулича ,Федорова, окончатые, печеночно – почечные,
— пинцеты и ножницы малые и большие (полостные).
— кишечные(мягкие, раздавливающие) и желудочные жомы(жом Пайра)
— печеночные зонд и ложечка
-зажим Лане желудочно-кишечный, двойной.
Этапы операции
1. послойное рассечение тканей до апоневроза: кожа, ПЖК, пов. фасция. Гемостаз
2. выделение грыжевого мешка
3. вскрытие грыжевого мешка, удаление «грыжевой воды», фиксвция ущемленных органов
4. Рассечение кольца ущемления
5. Ревизия грыжевого содержимого.Сальник – резекция. Определение жизнеспособности кишки. (Признаки нежизнеспособности: темная окраска кишки, тусклая серозная оболочка, дряблая стенка, отсутствие пульсации сосудов брыжейки, отсутствие перистальтики кишки. Признаки жизнеспособности: восстановление N розового цвета,отсутствие странгуляционной борозды и субсерозных гематом, сохранение пульсации мелких сосудов брыжейки и перистальтических сокращений кишки)
6. Навакоиновая блокада в брыжейку тонкой кишки вводят 100-150 мл 0,25 % р-р новокаина и согревают ущемленный участок в течение 10-15 мин салфетками с теплым NACL. Если остаются сомнения в жизнеспособности — резекция в пределах здоровых тканей. При жизнеспособном содержимом его вправляют
7. Резекция нежизнеспособной кишки (не менее 30-40 см приводящего отрезка кишки и 15-20 см отводящего отрезка). На уходящую часть раздавливающие жомы, на остающеюся эластичные жомы)
8. Герниопластика — пластика грыжевых ворот – зашивание грыжевого отверстия.
Аутопластика — местные ткани. Аллопластика натяжная» и «ненатяжная» — сетка(дефект в мышечно-фасциальпых слоях закрывается заплатой). Комбинированная герниопластика.
9. Окончательный гемостаз. Послойное ушивание раны, дренирование ПЖК
49. Оперативные вмешательства при грыжах. Метод Лихтенштейна с применением полипропиленовой сетки при паховых и бедренных грыжах.
Метод Лихтенштейна самый известный способ ненатяжной пластики грыж. Применяется для пластики грыж белой линии живота, а также пупочных, паховых, бедренных грыжах.Метод достаточно простой и не требует спец. подготовки перед ОВ.
Сетчатый трансплантант подшивается под апоневроз, никакие мышцы и фасции при этом не затрагиваются, то есть травматизм тканей организма минимален. Сетка прикрепляется с «запасом», так как непосредственно края грыжевых ворот затронуты патологическими изменениями и не обладают достаточной прочностью. Герниопластика по Лихтенштейну выполняется открытым способом или лапароскопически.
Набор:ОХНи + лапаротомный:
— зеркала (брюшные и седловидные, печеночные и почечные)
— зажимы Микулича,Федорова, окончатые, печеночно – почечные,
— пинцеты и ножницы малые и большие (полостные).
— кишечные(мягкие, раздавливающие) и желудочные жомы(жом Пайра)
— печеночные зонд и ложечка
-зажим Лане желудочно-кишечный, двойной.
Этапы операции
1. послойное рассечение тканей до апоневроза: кожа, пк-клетчаька, пов. фасция. Гемостаз(Разрез кожи делают от лобкового бугорка латерально, параллельно паховой связке.)
2. После разреза кожи и рассечения подкожной клетчатки делают рассечение апоневроза наружной косой мышцы до самого поверхностного кольца пахового канала.
3. Верхний листок апоневроза мобилизуют от нижележащей мышцы на протяжении 3-4 см.
4. Достаточная мобилизация апоневроза имеет двойное значение, поскольку позволяет визуально найти подвздошно-подчревный нерв и создает обширное пространство для имплантации сетчатого аллотрансплантата. Затем мобилизовывают семенной канатик, но нужно избегать возможного повреждения сосудов и повреждения нервов.
5. Пластика грыжевых ворот(«ненатяжная» — сетка)сетку фиксируют 4-5 узловыми швами или непрерывным швом. Сетчатый трансплантант подшивается под апоневроз, никакие мышцы и фасции при этом не затрагиваются,
6. Окончательный гемостаз Послойное ушивание раны, дренирование подкожно-жировой клетчатки
Дата добавления: 2016-11-18 ; просмотров: 1083 | Нарушение авторских прав
источник
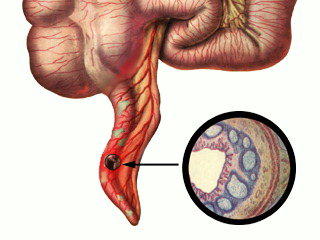
Согласно формам различают хронический и острый аппендицит. Первый встречается в природе очень редко, и ввиду определенных факторов хирургическое вмешательство здесь недопустимо.
При остром аппендиците операция нужна. Согласно особенностям в структуре, эту форму рассматриваемого заболевания делят на:
- катаральную. Отмечается незначительное увеличение объема отростка. Верхний шар тускнеет, визуально можно говорить о расширении венозных сосудов. При пальпации – напряженность в правой подвздошной зоне, незначительная боль. Температура тела у больного повышается (до 37.5 C, не выше), возникают жалобы на тошноту, умеренную боль в брюшной полости. Может иметь место единоразовая рвота. Длится катаральная форма аппендицита около 6 часов. Диагностировать аппендицит в рамках этой группы сложно, — симптомы достаточно неоднозначны и могут говорить о различных заболеваниях;
- деструктивную. Данная группа имеет несколько форм:
- флегмозное воспаление. При этой форме все шары аппендикса поглощены процессом воспаления. Стенки отростка утолщаются, диаметр его сосудов увеличивается. Изнутри аппендикса образуются гнойные пленки, что объясняет наличие гноя при его вскрытии. Почти у 50% больных при такой форме аппендицита можно наблюдать образование мутной жидкости с наличием белка в брюшной полости. По своей продолжительности эта форма деструктивного аппендицита длиться около 20 часов. За это время больной начинает жаловаться на усиление болей в районе живота; за счет повышения температуры возникает регулярная сухость во рту.
- гангренозное воспаление, абсцесс. Из-за огромного количества тромбов, которые образуются в сосудах отростка, циркуляция крови нарушается, происходит некроз его тканей. Активно развивается процесс гниения, что сопровождается резким неприятным запахом. Отросток мягкий на ощупь, зеленого цвета, его ткани повреждены, в результате чего происходит кровотечение. Возможны также варианты, когда имеет место быть не тотальный некроз, но отмирание отдельных участков. Характерным есть отмирание нервных клеток, из-за чего боли прекращаются, самочувствие улучшается. Но в силу возникшей интоксикации рвота и тошнота не прекращается, температура держится на отметке 38 С, сердцебиение учащается. При абсцессе отросток меняет свою форму, превращаясь в шар или цилиндр, внутри которого гной. Стенки такого шара/цилиндра очень тонкие.
- перфоративная форма. Последняя и самая опасная форма/стадия аппендицита. Хирургическое вмешательство здесь не есть гарантией выздоровления. Гнойная жидкость аппендикса попадает в брюшную полость, вызывая инфицирование последней. Происходит это из-за нарушения целостности стенок аппендикса. Состояние больного резко меняется: рвота почти не прекращается; тотальная слабость не позволяет встать с постели; температура возрастает до 39 С. Боль не сосредотачивается только в правом боку, — болеть начинает весь живот.
На сегодняшний день хирургическое лечение аппендицита предлагает пациентам на выбор два метода:
- Традиционная аппендэктомия.
Длительность этапов этого вида аппендэктомии:
- 30-60 минут собственно операция: в зависимости от возраста больного, структуры тела, стадии заболевания, обострений;
- 7-8 дней пребывание в стационаре. К трудовой деятельности можно приступать через месяц.
- Общий наркоз;
- осуществление косого надреза в зоне, под правым ребром, длиной 6-7 см. Если в ходе этого процесса была обнаружена мутная жидкость, берут ее образец для обследования;
- поиск отростка, выведение его (вместе с основанием слепой кишки) через проделанное отверстие;
- сдавливание отростка, с фиксацией брыжейки щипчиками;
- наложение шва на слепую кишку;
- использование медицинской нити для перевязывания основания отростка;
- отрезание отростка (современным медицинским скальпелем) немного выше зафиксированной нити. Оставшуюся культю дезинфицируют, прижигают, прячут в слепую кишку, затягивают шов;
- если кровотечение не имеет места быть, слепую кишку погружают в брюшную полость, высушивают последнюю, рану зашивают.
- Лапероскопическая аппендэктомия, которая включает 3 этапа:
- предоперационный (2 часа): производится подготовка операционной зоны, введение пациенту необходимых препаратов (антибиотики/успокоительные);
- собственно операция, которая может длиться от 40 до 90 минут;
- послеоперационный. Если осложнений не возникнет, то через 3 суток пациента выписывают, а уже через 15 дней он может приступать к работе.
Техника этого вида аппендэктомии:
- использование общего наркоза;
- введение в брюшную полость углекислого газа через специальную иглу. Последняя проникает в организм через мелкий разрез, выполненный в левой передлобковой области;
- изучение состояния внутренних органов, степени заражения последних инфекцией; места положения, формы, консистенции аппендикса, посредством введения через 5 мм надрез в пупке телескопа, который подсоединен к камере. Если хирург выявляет обострения, не допускающие использование лапароскопа, больному делают традиционную аппендэктомию. Если ревизия не установила наличие осложнений, осуществляется лапароскопическая аппендэктомия;
- введение дополнительно 2-х катетеров: через разрезы в подреберной и надлобковой области;
- фиксирование отростка посредством зажимчиков, осмотр;
- в месте, которое соединяет отросток со слепой кишкой, делают отверстие, через которое проводят медицинскую нить для перевязывания брыжейки. Еще три нити налаживают на основание аппендикса;
- извлечение отростка через катетер, диаметром 10 мм;
- обеззараживания брюшной полости; ликвидация кровоизлияний;
- обследование брюшной полости лапароскопом.
Существуют три группы осложнений, которые могут иметь место после аппендэктомии:
- Местные: могут возникнуть в результате недостаточной стерильности оборудования, при некачественном обеззараживании раны, в силу индивидуальных особенностей организма. К ним относят:
- гематомы, что могут образоваться около раны в первые дни после операции;
- покраснения и припухлости в районе раны, выделение гноя;
- скопление нетипичной жидкости в районе шва, с примесью эритроцитов, лимфы.
- Внутрибрюшные. Представляют немалую опасность для здоровья прооперированного. Это могут быть:
- абсцессы внутри брюшной полости, и не только. Об образовании тазовых гнойничков можно говорить при наличии боли в области таза, передлобковой зоне, повышении температуры. При межкишечном абсцессе прооперированный чувствует себя нормально, но по ходу увеличения гнойного пузыря развивается интоксикация, появляются боли в районе пупка (особенно при напряжении мышц);
- перитонит;
- воспаление венозного ствола, проходящего от желудка к печени. Встречается редко, но зачастую (около 85%) приводит к смерти. Признаками этого осложнения есть лихорадка, увеличение и абсцесс печени, сильная интоксикация, приступы истерии;
- кишечная непроходимость. Результат рубцов и спаек.
- Системные: разнообразны по своей природе и месту локализации. К ним относят воспаление легких, инфаркты, изменения в работе мочеполовой системы и т.д.
Не все пациенты знают, что делать после операции аппендицита, чем и провоцируют увеличение времени реабилитации.
Врачи рекомендуют после удаления аппендикса выполнять следующие требования:
- в течение 12 часов после аппендэктомии не вставать с постели, не кушать;
- по истечению 12 часов можно попробовать принять сидячее положение. Если тошноты нету, разрешена мизерными порциями вода с лимоном;
- через 24 часа после хирургического вмешательства можно начинать ходить. Если есть аппетит, нету тошноты, можно переговорить с врачом о дозволенном рационе питания в ближайшие дни. Стандартным меню в это время для таких больных является жидкая, нежирная пища;
- через 48 часов разрешается вводить белковые продукты: вареная говядина, курица, рыба, жидкие бульоны;
- на 8 сутки можно возвращаться к привычному рациону питания;
- от тяжелых физнагрузок надо воздержаться 3-6 месяцев, в зависимости от того, как быстро будет затягиваться рана. Но через 2 месяца после выписки с больницы можно получать нагрузки от бега, плаванья, верховой езды.

источник
 Сомнения в диагнозе, требующие лапароскопии с диагностической целью. Например, у женщины с болью в правой подвздошной области после нескольких часов наблюдений не удается подтвердить диагноз аппендицита. Хирург идет на лапароскопию, обнаруживает воспаление придатков матки, которое может распространиться и на аппендикс, либо он уже воспален, в этом случае вполне логично удалить его лапароскопически. У ребенка может быть диагностирован катаральный аппендицит, и отросток удаляется во время лапароскопии. Эти операции проводятся при отсутствии противопоказаний (гнойный процесс, перитонит), при которых после лапароскопии осуществляется полостная операция открытым доступом.
Сомнения в диагнозе, требующие лапароскопии с диагностической целью. Например, у женщины с болью в правой подвздошной области после нескольких часов наблюдений не удается подтвердить диагноз аппендицита. Хирург идет на лапароскопию, обнаруживает воспаление придатков матки, которое может распространиться и на аппендикс, либо он уже воспален, в этом случае вполне логично удалить его лапароскопически. У ребенка может быть диагностирован катаральный аппендицит, и отросток удаляется во время лапароскопии. Эти операции проводятся при отсутствии противопоказаний (гнойный процесс, перитонит), при которых после лапароскопии осуществляется полостная операция открытым доступом. Небольшой разрез в околопупочной области, сквозь который в живот для хорошего обзора нагнетается углекислый газ. Через это же отверстие вводится и лапароскоп. Хирург осматривает живот изнутри, и если появляются сомнения в безопасности дальнейших манипуляций, переходит к открытой операции.
Небольшой разрез в околопупочной области, сквозь который в живот для хорошего обзора нагнетается углекислый газ. Через это же отверстие вводится и лапароскоп. Хирург осматривает живот изнутри, и если появляются сомнения в безопасности дальнейших манипуляций, переходит к открытой операции.