В медицинской практике большинство хирургических операций, проводимых в области живота, связано с удалением воспалённого отростка слепой кишки. Но всегда ли нужно резать? Может ли аппендицит пройти сам по себе?
Заболевание связывается с гнойными воспалениями аппендикса. Как правило, протекание недуга происходит в острой форме. Причин, вызывающих воспаление, множество:
- Паразиты.
- Инфекция.
- Каловый камешек в проходе.
- Механическое травмирование живота.
Пациентом больницы может стать и ребёнок, и взрослый человек. Основная категория, подверженная риску – дети и подростки.
Аппендицит протекает в четырёх стадиях, постепенно переходя из одной формы в другую:
- Катаральная. Характеризует развитие болезни в течение шести часов от появления первых признаков. Отекание отростка происходит вяло, увеличение небольшое, отдельные гнойные очаги.
- Поверхностная.
- Флегмонозная. Следующая стадия заболевания, располагающаяся между 6 и 24 часами развития. Появляется видимое увеличение местонахождения отростка. Здесь скапливается гной. Более 90 процентов больных фиксируются с флегмонозной стадией болезни.
- Гангренозная. С первых суток и на протяжении следующих трёх суток происходит увеличение очагов поражения гнойными процессами. На тканях внутренних органов, близко расположенных, наблюдается некроз. Воспалительный процесс распространяется на всю брюшину.
Первая форма является лёгкой, лечится медикаментозным способом. Последняя форма наступает на четвёртые сутки без лечения. В этот период ткани кишечника и брюшины, расположенные рядом с аппендиксом, отмирают, появляется симптом интоксикации организма. В зависимости от стойкости организма, катаральный вид заболевания в считаные часы переходит в гангренозный в связи с избыточным накоплением патогенных микроорганизмов внутри. В этом случае у больного нет времени ожидать, нужна скорая помощь и хирургическое вмешательство.
Аппендицит разделяют на острый и хронический. Продолжительность хронического вида составляет месяцы и годы.
При остром аппендиците происходит удаление отростка. Обращение в больничное учреждение с симптомами, указывающими на развитие заболевания, происходит не сразу.
Стоит предупредить о последствиях отсутствия адекватного лечения:
- Проходит от 10 до 12 часов, с момента как появились первые признаки, воспаление охватило весь червеобразный отросток.
- Через 1-2 дня происходит нарушение целостности оболочки аппендикса. Недуг переходит в заболевание под названием перитонит.
Около близлежащих органов появляются небольшие очаги гнойного воспаления – это лёгкий сценарий развития событий. В противном случае внутренности брюшной полости отмирают, развивается сепсис, и пациент умирает. Также болезнь развивается по другому неприятному варианту – пилефлебит. Осложнение поражает вену, проходящую через печень, в результате орган заражён, возникает дисфункция печени. При первых появления симптома аппендицита – немедленно в больницу и на консультацию.
Медицинская статистика свидетельствует только о 20% больных, обратившихся за лечением, которые смогли избежать операционного стола.
Медицинская статистика говорит о возможности снятия воспалительного процесса без проведения оперативного вмешательства, когда недуг прошёл самостоятельно. Аппендикс не выдерживает давления изнутри и разрывается, всё, что в нём есть, попадает в канал тонкого кишечника. Больной ощущает дискомфортное состояние в кишечном тракте и понос. Спустя 3-4 дня организм приходит в норму, внутренний прорыв затягивается самостоятельно. Данное явление наблюдается у пожилых людей. По истечении определённого количества дней человек отправляется на приём к доктору, с небольшой припухлостью, живот в нижней части увеличивается из-за опухоли.
Треть пациентов не знают о том, что в их организме протекало воспаление отростка.
Недопущение возникновения аппендицита и всех сопутствующих симптомов вполне возможно. Для этого нужно соблюдать определённые правила и стараться их не нарушать:
- Соблюдать режим питания и качество рациона.
- Спорт.
- В меню присутствует полезные блюда.
- Частое посещение лечебного заведения для полного обследования и лечения.
Врач рекомендует проходить обследование и консультацию не реже двух раз в течение 12 месяцев.
Привычка есть быстро, на бегу, не пережёвывая, приводит к появлению аппендицита.
Здесь стоит выработать новые привычки обращения с едой:
- Пережёвывать еду нужно тщательно и продолжительное время.
- Проглатывание также должно быть неторопливым и медленным.
Когда в пищеварительный тракт попадает крупный кусок еды, организм не в состоянии растворить его. В результате этот кусочек попадает в просвет аппендикса и перекрывает выход из отростка, тем самым провоцируя воспаление.
Тщательное пережёвывание еды становится хорошей привычкой не только взрослых, но и детей. Соблюдение режима приёма пищи также вносит вклад в нормализацию процессов внутри организма:
- Завтрак, начинается с 6 до 8 утра. В зависимости от времени подъёма.
- Обед проходит в 12 или в 1 час дня.
- Ужин проводится до семи часов вечера.
Перекусы не заменяют полноценной еды, но становятся отличными источниками витаминов и грубой клетчатки: яблоко, морковь, авокадо, огурцы, помидоры, бобовые, капуста.
В задачу грубой клетчатки входит тренировка пищеварительной системы, восстановление нормального движения пищи по кишечному тракту за счёт увеличения двигательной активности органа. Каналы освобождаются от скоплений непереваренной еды.
Из рациона нужно убрать следующие виды продуктов:
- Жареные блюда и содержащие жир.
- Копчёные, солёные, острые блюда.
- Стараться не кушать орехи и семечки.
Занятия спортом способствуют укреплению защитных сил организма. Физические нагрузки должны соответствовать возможностям организма. Спорт приносит удовольствие и здоровье.
Соблюдение указанных рекомендаций поможет улучшить самочувствие и избежать возникновения неприятных симптомов.
Нужно знать, как определять самостоятельно возникшие симптомы, чтобы убедиться, что может болеть аппендикс.
Стоит заметить, что для проведения самодиагностики нужно два человека. Излишнее напряжение приводит к разрыву отростка, развитию перитонита:
- Лёжа на спине, ноги вытянуты. Нужно постучать согнутым пальцем по правой стороне живота. Если это недуг, то сразу проявится боль. Процедура на левой стороне не вызовет дискомфортного состояния.
- Попытка покашлять приводит к усилению болевого синдрома. Определить источник боли, приложить руку, слегка придавив на место. Через секунду дискомфорт уходит. Убирая руку, снова чувствуется боль.
- Лечь на диван, на бок, свернуться как ребёнок, находящийся в утробе матери. Ноги подтягиваются к туловищу. Если это аппендицит, то болевой синдром стихнет. На левом боку будет наблюдаться обратная картина: боль станет интенсивнее. Это яркие признаки аппендицита в острой форме.
Определив самостоятельно причину боли, пациент обращается в больницу для получения медицинской помощи.
источник
Аппендикс — пальцеобразный мешочек, который присоединен к толстой кишке — может инфицироваться и воспалиться, и такое состояние часто называют просто «аппендицит».
Хронический аппендицит представляет собой воспаление аппендикса, которое длится в течение недель, месяцев или даже лет.
Симптомы хронического аппендицита, которые возникают – особенно боль в нижней правой части живота, где аппендикс находится — могут стихать сами по себе, но только чтобы вернуться позже.
На хронический аппендицит приходится, по статистике, 1,5 процента всех случаев аппендицита.
Когда говорят про аппендицит, обычно имеют в виду острый аппендицит, который начинается с боли в животе вокруг пупка, которая затем мигрирует в правую нижнюю часть живота и усиливается.
Могут присутствовать и другие симптомы, в том числе:
- Тошнота;
- Невыраженная лихорадка;
- Рвота;
- Запор;
- Понос;
- Потеря аппетита;
- Неспособность выпустить газы.
Острый аппендицит, как правило, вызван брюшной инфекцией, которая распространилась на аппендикс, или сдавливанием — например, твердые каловые массы при запоре, посторонний предмет, или язва — которые заблокировали просвет червеобразного отростка (внутренняя полость аппендикса).
Если аппендикс не удаляется своевременно, давление внутри органа будет увеличиваться до тех пор, пока аппендикс не прорвется, высвобождая свое содержимое в брюшную полость, что может привести к другим серьезным инфекциям.
- Твердые каловые конкременты, называемые еще копролит;
- Увеличенные лимфатические ткани на стене аппендикса;
- Опухоли;
- Посторонние предметы, такие как булавки, камни, пули.
Со временем воспаление аппендикса будет ухудшаться и его внутреннее давление нарастать.
Но вместо разрыва, содержимое аппендикса под давлением будет выбрасываться в кишечник.
После «выброса», симптомы хронического аппендицита частично или полностью стихают — до тех пор, пока заблокированное содержимое не начнет воспаляться вновь.
Как и острый аппендицит, хронический аппендицит чаще всего характеризуется болью в нижнем правом боку живота.
Боль может быть резкой и сильной, как при остром аппендиците, но чаще пациент жалуется на тупую боль.
Иногда боль в животе — единственный признак хронического аппендицита.
В некоторых случаях могут наблюдаться и другие типичные симптомы острого аппендицита, в том числе тошнота, лихорадка и понос.
В начале 1900-х годов, диагноз хронический аппендицит был очень распространен.
Но ведь боль в животе может быть вызвана большим списком заболеваний, в том числе кистой яичников, расстройством пищеварения и пищевой аллергией, и т.д.. Врачи часто неправильно диагностировали боль как хронический аппендицит, что и приводило к большому числу неоправданных аппендэктомий (хирургическая операция, при которой аппендикс удаляется).
Хронический аппендицит стал спорным диагнозом, и некоторые эксперты начали сомневаться в том, что такое заболевание вообще существует.
Сегодня хронический аппендицит хорошо документирован в медицинской литературе, но до сих пор врачи иногда ставят своим пациентам другой диагноз, когда они, по сути, имеют хронический аппендицит.
Чаще всего хронический аппендицит путают с другими заболеваниями, которые могут вызвать периодические боли в животе или хроническое воспалении, в том числе:
- Болезнь крона.
- Язвенный колит.
- Синдром раздраженного кишечника.
- Воспалительные заболевания тазовых органов, например инфекция женских половых органов.
Использование методов визуализации, в том числе ультразвука, магнитно-резонансной томографии (МРТ) и, в частности, компьютерной томографии (КТ) — в целом может помочь отличать эти заболевания и хронические воспаления, но они не являются надежными.
Медицинская статистика и отчеты рассказывают о случаях, когда, к примеру, женщину с хроническим аппендицитом направляли на обследование и лечение с предполагаемым диагнозом «воспалительные заболевания органов малого таза» или с пациента с болезнью Крона.
И наоборот — из-за того, что симптомы аппендицита похожи на симптомы многих других заболеваний, иногда ставится неправильный диагноз, в результате чего проводятся ненужные аппендэктомии.
По статистике около 12% операций аппендэктомии, были проведены у пациентов, не имеющих аппендицит, но страдающих другими заболеваниями со схожими симптомами.
Если симптомы хронического аппендицита протекают относительно вяло, врач постарается вылечить заболевание консервативными методами и физиотерапевтическими процедурами.
Больному могут быть назначены спазмолитики, антибиотики, пребиотики и пробиотики а также средства, улучшающие циркуляцию крови. Физиотерапевтические процедуры подбираются с направленным противовоспалительным и улучшающим трофику действием. Народные и домашние средства не избавят пациента от проблемы, но будут хорошими помощниками в комплексном лечении хронического аппендицита консервативным методом.
Категорически запрещены грелки и согревающие компрессы на область живота, так как они могут привести к перитониту.
Если же консервативное лечение не помогает и боль не стихает, будет проведена операция апендэктомия – удаление аппендикса. Операция возможна как открытым способом, так и лапараскопически.
источник
Слово «аппендицит» мы слышим довольно часто. В детстве нам о нем рассказывают родители и учителя, нас проверяют на его наличие или отсутствие врачи. А временами кто-нибудь из знакомых ложится в больницу — «аппендицит резать». Причем потом может оказаться, что врачи ошиблись с диагнозом. Складывается впечатление, что аппендицит — не опасен…
Более того, все чаще можно услышать, что и операция «лишняя»: мол, хирургам лишь бы резать… Но что из этого правда, а что — вымысел?
Болезнь всех возрастов
Аппендицитом называют воспаление особого полого органа, отходящего от слепой кишки — аппендикса, или червеобразного отростка. Полость аппендикса сообщается с просветом кишки, кишечное содержимое может попадать в отросток — и при этом должно свободно выходить, иначе возможен застой содержимого в полости и развитие воспаления. Это может случиться даже из-за анатомических особенностей аппендикса: дело в том, что и размеры этого отростка, и его расположение в брюшной полости, и наличие изгибов могут быть сугубо индивидуальными — что, заметим, в случае воспаления существенно затрудняет диагностику. Однако чаще всего из-за относительно небольших размеров полости аппендикса в нее из кишки попадает лишь очень небольшое количество кишечной массы.
Обычно у взрослого человека аппендикс достигает длины 7-9 см (хотя отмечались случаи и недоразвитых отростков длиной всего 0,5 см, и особо длинных — до 23 см) и диаметра не больше 1 см. При этом расположение аппендикса относительно других органов может быть различным: он может спускаться в полость малого таза, прилегать к передней брюшной стенке или брюшине, располагаться среди петель кишечника и даже врастать в стенку слепой кишки. Насколько важен для человека этот отросток? С одной стороны, орган этот — рудиментарный, постепенно теряющий значение в ходе эволюции, с другой — он участвует в работе иммунной системы, прежде всего за счет лимфоидной ткани. Наибольшее значение для иммунитета он имеет у детей и подростков до 16 лет; но и в более позднем возрасте он нужен — например как резервуар для нормальной кишечной микрофлоры, из которого бактерии (прежде всего кишечная палочка) расселяются по всему толстому кишечнику. Однако в таком «заповеднике» могут поселяться не только полезные микроорганизмы, но и болезнетворные: при исследованиях удаленных отростков в них находили и патогенную микрофлору, и яйца глистов, и самих гельминтов.
Сейчас врачи склоняются к тому, что без веских причин этот орган все-таки лучше не удалять. Однако если есть хотя бы подозрение на аппендицит и врач настаивает на хирургическом вмешательстве — нужно соглашаться: опасность осложнений слишком высока, возможная польза от оставшегося аппендикса во много раз меньше риска для здоровья и жизни при обострении и осложнении аппендицита.
Аппендицит бывает и хроническим
Возрастных ограничений для аппендицита тоже не существует, он может развиться и у грудных детей, и у стариков. Аппендицит — одно из самых распространенных хирургических заболеваний: он приводит к необходимости операции примерно у каждого 20-го человека. При этом до трети случаев могут остаться невыявленными — воспаление протекает без выраженных симптомов и проходит само собой, без врачебного вмешательства. Почти все остальные случаи относятся к острому аппендициту.
Если червеобразный отросток при развитии острого аппендицита не был удален (например, из-за развития особого образования — аппендикулярного инфильтрата, считающегося осложнением аппендицита и представляющего собой плотный комок из аппендикса и тканей соседних органов) и приступы болезни повторяются, такой аппендицит считается хроническим. Зачастую крайне сложно отличить приступ аппендицита от симптомов других болезней: сходная картина наблюдается при обострении язвенной болезни желудка и двенадцатиперстной кишки, ущемлении грыжи, энтероколите, почечной колике, приступе острого холецистита, некоторых инфекционных заболеваниях желудочно-кишечного тракта (особенно у детей).
Диагноз не всегда прост
Поэтому подозрение на аппендицит должно возникать при любой внезапно
появившейся сильной боли в животе (особенно сопровождающейся повышением температуры), не проходящей в течение 6 часов. Чаще всего боль возникает ночью или утром, по всему животу или возле пупка, реже — в подреберье, «под ложечкой». Поначалу боль не выражена четко, но затем ее характер с тянущего и распирающего становится четко выраженным, усиливающимся (особенно при ходьбе или лежании на левом боку); в это же время (до 4 часов с начала приступа) может подняться температура (до 39-40°С, иногда и выше), возникнуть тошнота, рвота, расстройство кишечника, сухость во рту.
Впрочем, все эти симптомы (как и специфические диагностические признаки — например, резкая боль при надавливании в правой подвздошной области) могут быть выражены нечетко, они зависят от степени развития воспаления, расположения аппендикса и других особенностей. В некоторых случаях даже врач «скорой помощи», приехавший к больному, не может однозначно поставить диагноз — необходим осмотр хирурга в больничном стационаре, для уточнения диагноза — анализы крови и мочи, УЗИ, для женщин может потребоваться консультация гинеколога. Чтобы не «смазать» картину заболевания, при подозрении на приступ аппендицита нельзя принимать сильные болеутоляющие средства, особенно пестероидные противовоспалительные — Кеторол, нндометацин, Анальгин, Баралгин М и т. д. Допускается прием спазмолитических препаратов (например Но-шпы — не более 2 таблеток за 1 раз), но если они оказались неэффективными и боль не проходит — обязательно нужно обращаться к хирургу! До обследования нельзя принимать пищу, класть на живот грелки и согревающие компрессы (это усиливает воспаление), лечиться различными «народными средствами»: помните, что несвоевременно поставленный диагноз или ошибка в нем из-за «смазанной» картины могут стоить больному жизни!
Когда нужно «резать» сразу
Примерно через 12 часов после начала приступа воспаление охватывает всю стенку аппендикса, далее через сутки, максимум двое, стенка может разрушиться, и содержимое кишечника начнет выливаться в брюшную полость. Самым «невинным» осложнением в этом случае будут абсцессы — гнойники вокруг отростка, между кишками, под диафрагмой и т. д., но гораздо чаще возникает перитонит — воспаление брюшины (оболочки, покрывающей все органы брюшной полости), нередко приводящее к сепсису — заражению крови, чреватому летальным исходом. Самым же тяжелым осложнением является пилефлебит — воспаление главной вены печени (воротной) при попадании в нее из вен аппендикса эмболов — частиц, приводящих к закупорке вены, а в случае прорыва стенок отростка — еще и содержащих микрофлору кишечника. 11ри этом заболевании нарушаются функции печени, и вылечить от пего, к сожалению, практически невозможно…
Поэтому в тех случаях, когда у врача возникли подозрения на аппендицит — нужно «резать» сразу же. Пусть даже потом диагноз не подтвердится — лучше остаться без органа, который взрослому человеку не очень-то и нужен, чем промедлить в сомнениях из-за неясности признаков и дождаться смертельно опасных осложнений. Сама по себе операция аппендэктомии (удаления аппендикса) в большинстве случаев — если дело не дошло до осложнений — достаточно проста и требует не таких уж значительных ограничений по режиму и диете (кроме первых 2 суток), при нормальном заживлении и хорошем самочувствии уже через 7-8 дней могут снять швы и выписать больного домой. Щадящий режим нужен будет — опять-таки в зависимости от состояния — в течение 1,5-3 месяцев, а через 3-6 месяцев, после образования плотного рубца, могут быть сняты все ограничения по нагрузкам — вплоть до возобновления занятий тяжелой атлетикой.
Не забудьте включить MedPulse.Ru в список источников, которые будут вам попадаться время от времени:
Подпишитесь на наш канал в Яндекс.Дзен
Добавьте «MedPulse» в свои источники в Яндекс.Новости или News.Google
Также будем рады вам в наших сообществах во ВКонтакте, Фейсбуке, Одноклассниках.
Последние обновления в нашей Энциклопедии лекарств:
источник

А скажите мне, уважаемые читатели моего сайта, кто Вам сказал, что у Вас хронический аппендицит? Хирург? Участковый терапевт? Гинеколог? А какие обследования Вам провели, чтобы поставить и подтвердить этот диагноз?
Я так думаю, что дело было так. Вас осмотрел гинеколог, уролог, терапевт, Вы сдали общеклинические анализы, прошли УЗИ, ну может быть еще рентгенографию кишечника (с пассажем бария). В результате этого ничего не нашли, а боли в правой подвздошной области сохраняются. А вот тут как раз и появляется он – хронический аппендицит. Ну вот, наконец-то поставили «правильный» диагноз.
Полегче Вам стало? Я думаю, нет. А что делать дальше? Чем лечиться? Может быть удалить этот хронический аппендицит? А если удалят, то будут ли сохраняться боли в подвздошной области?
Ну, хватит, а то запутаю Вас окончательно. Давайте почитаем статью.
Спешу всех огорчить, диагноза хронический аппендицит не существует. Хотя нет, обманываю, данный диагноз ставится только в одном единственном случае. В каком? Поговорим ниже.
Итак, Вас доставили в больницу с диагнозом острый аппендицит. После осмотра и обследования хирург может сказать Вам следующее:
- у Вас острый аппендицит и надо проводить операцию,
- у Вас аппендицит, но оперативное лечение на данном этапе не показано.
Как такое может быть? Значит, во втором случае, доктор обнаружил у Вас аппендикулярный инфильтрат без признаков перитонита. Данная патология лечится консервативно: противовоспалительная терапия, физиопроцедуры.

Вернемся к первому варианту ответа. Доктор взял Вас в операционную и после лапаротомии обнаружил плотный аппендикулярный инфильтрат. Разрушать его в данной ситуации опасно, т. к. это грозит повреждением органов, участвующих в образовании инфильтрата. Хирург проводит дренирование брюшной полости, затем также после операции проводится противовоспалительная консервативная терапия.
Что за штука такая аппендикулярный инфильтрат? Попытаюсь объяснить.
Когда начинается воспалительный процесс в червеобразном отростке, то организм человека пытается сделать так, чтобы локализовать и ограничить воспаленный орган от других органов. Это выглядит так: к червеобразному отростку «прилипает», «окружает» его слепая кишка, тонкая кишка, большой сальник, париетальная брюшина, иногда (у женщин) правые придатки матки.
Обычно все это можно пропальпировать через переднюю брюшную стенку в виде плотного, болезненного, неподвижного образования. Размеры его могут варьировать от 4-5 см до 10-12 см в диаметре.
Продолжим дальше. Итак, наконец, мы вылечили аппендикулярный инфильтрат консервативными методами. В брюшной полости он перестал пальпироваться.
А теперь внимание. Вот теперь, после того как Вы пролечились с диагнозом аппендикулярный инфильтрат, смело можно говорить всем, что у Вас хронический аппендицит.
И это все, спросите Вы? Нет, не все. Через 3-4 месяца после проведения обследования в плановом порядке, Вы можете (чтобы навсегда забыть об аппендиците) удалить червеобразный отросток. Надеюсь, с этим разобрались.
А вообще не помешает знать какие осложнения бывают после аппендэктомии. Ознакомиться с этим можно прочитав вот эту статью.
Перечислю некоторые из них:
— воспаление придатков матки справа,
— дивертикулез толстой кишки,
— тифлит (воспаление слепой кишки),
— баугинит (воспаление «клапана» между слепой кишкой и подвздошной),
— мезентериальный лимфаденит (воспаление лимфоузлов брыжейки тонкой кишки),
— растяжение мышц передней брюшной стенки, миозит и пр.
источник
Хронический аппендицит — это хроническое воспаление червеобразного отростка, отходящего от слепой кишки. Данное заболевание встречается достаточно редко и наблюдается гораздо реже, чем острый аппендицит.
В древности аппендицит был известен, как «воспалительная опухоль» или «подвздошные нарывы». Это заболевание считалось смертельным, причем больные умирали в муках. Лишь с развитием и становлением хирургии аппендицит превратился в рутинную болезнь, избавиться от которой можно в любом хирургическом отделении.
С развитием теории эволюции на аппендикс многие ученые стали смотреть, как на ненужный человеку орган, без которого вполне можно обойтись. Это привело к тому, что количество операций по поводу удаления аппендикса неоправданно возросло. Однако после того как были открыты его функции, доктора стали придерживаться более умеренной позиции и сегодня все более активно звучат голоса ученых за сохранение аппендикса и консервативное лечение аппендицита с помощью антибиотиков.
Червеобразный отросток отходит от слепой кишки и располагается практически в самом начале толстого отдела кишечника. Чаще всего он располагается справа и книзу от пупка, однако иногда может обнаруживаться и слева при соответствующем расположении желудочно-кишечного тракта. При микроскопическом исследовании аппендикса было выявлено, что в нем содержится большое количество лимфоидной ткани.
В нижней части живота слева у некоторых людей можно обнаружить еще один отросток — дивертикул Меккеля, который образуется в подвздошной кишке и находится на расстоянии 10 –100 см ее длины от аппендикса и слепой кишки. По этой причине воспаление этого дивертикула (особенно если он располагается недалеко от червеобразного отростка) может напоминать картину острого или хронического аппендицита.
-
Лимфопоэз и иммуногенез. Именно эти функции аппендикса дали право считать этот отросток органом иммунной системы, а многие исследователи называют его «кишечной миндалиной».
- Размножение кишечной палочки с последующим расселением по кишечнику.
- Регуляция функции заслонки, отделяющей тонкую кишку от толстой.
- Секреторная (вырабатывает амилазу).
- Гормональная (синтез перистальтического гормона).
- Антимикробная. Некоторые исследователи выяснили, что аппендикс выделяет специальное антимикробное вещество, действие и назначение которого пока до конца не понятны.
Различают следующие виды хронического аппендицита:
- Первично-хронический аппендицит. В этом случае причины возникновения воспаления точно не установлены, и ряд авторов вообще считают такую форму заболевания несуществующей. Такой диагноз устанавливается лишь после тщательного обследования и исключения какой-либо другой патологии органов живота.
- Вторично-хронический аппендицит. Он может быть:
- резидуальным — возникает после острого аппендицита, который не был прооперирован,
- рецидивирующим — периодически возникают повторные приступы острого аппендицита с минимальным количеством симптомов между ними.
Рецидивирующий аппендицит может развиться даже после удаления аппендикса по поводу острого аппендицита, если осталась его культя более 2 см длиной.
Развитию хронического воспаления в аппендиксе способствуют кисты, спайки, гиперплазия лимфоидной ткани, перегибы аппендикса, нарушение кровообращения в данном органе.
- Боль. Как правило, это периодические жалобы со стороны пациента на боли в подвздошной или околопупочной области. Эти боли могут быть периодическим или постоянными, чаще всего носят умеренный характер и иррадиируют в правое бедро, пах, поясницу. Усиление болей происходит при повышенной физической нагрузке, кашле, чихании, дефекации, погрешностях в диете.
- Диспепсические расстройства. Во время обострения могут быть тошнота, рвота.
- Нарушение стула. При хроническом аппендиците часто наблюдается понос или запор.
- Нормальная температура тела. Хронический аппендицит, как правило, не сопровождается повышением температуры или достигает субфебрильных значений по вечерам.
- Относительно хорошее общее состояние. Обычно отсутствуют такие симптомы, как общая слабость, повышенная утомляемость и т. п.
- Дискомфорт и тяжесть справа внизу живота.
- Наличие синдромов органов малого таза:
-
мочепузырный — частое и болезненное мочеиспускание,
- ректальный — болезненность в области прямой кишки, особенно при ректальном исследовании,
- вагинальный — боли при половом акте, гинекологическом обследовании.
Во время осмотра хирург может обнаружить при пальпации живота небольшое раздражение брюшины, выявить положительный симптом Образцова (усиление болей при поднятии в положении лежа выпрямленной в колене правой ноги).
Во время обострения может развиться классическая картина острого аппендицита. Тогда появляются:
- Интенсивные боли в животе.
- Повышение температуры.
- Белый, обложенный налетом язык.
- Сухость во рту, тошнота.
- Положительные симптомы Аарона, Бартомье-Михельсона, Басслера и т. д.
Диагноз хронического аппендицита ставится на основании клинической картины, характерных жалоб, а также дополнительного лабораторно-инструментального обследования:
- Анализ крови (общий)— незначительное повышение лейкоцитов.
- Анализ мочи (общий) — норма (необходим для исключения патологии со стороны мочевыделительной системы).
- УЗИ брюшной полости — обнаружение абсцесса или кист аппендикса, исключение патологии органов малого таза и т. д.
- Компьютерная томография — исключение опухолей данной области.
- Диагностическая лапароскопия — визуальная оценка состояния аппендикса.
- Рентгеноконтрастная ирригоскопия — диагностика деформации, формы отростка, сужения его просвета.
Дифференциальную диагностику проводят с такими заболеваниями, как:
-
язва желудка или 12-перстной кишки,
- спастический колит,
- хронический холецистит,
- болезнь Крона,
- иерсиниоз,
- илеотифлит,
- цистит,
- проктит,
- вагинит.
Лечением острого и хронического аппендицита занимаются преимущественно абдоминальные хирурги или хирурги общего профиля.
Если острый аппендицит лечится преимущественно хирургическим путем, то относительно хронического аппендицита единой тактики пока не разработано, поэтому хронический аппендицит лечат как консервативным способом, так и с помощью операции.
Заключается в приеме противовоспалительных, антибактериальных препаратов, а также противоспастических средств.
Дает хороший эффект в случае развития вторично-хронических форм хронического аппендицита, однако может оказаться неэффективным при первично-хронической форме заболевания. Особенно рекомендуют удалять воспаленный отросток при наличии спаек, рубцовых изменений в стенке аппендикса, а также в первом триместре беременности.
В настоящее время аппендицит удаляют классическим и эндоскопическим способом.
Нельзя греть область живота, употреблять наркотики, слабительные средства, алкоголь. Накануне рекомендуется легко поужинать и ничего не есть в день проведения операции.
Типичная аппендэктомия. Хирургом в правой подвздошной области делается разрез, затем червеобразный отросток выводится в операционную рану, перевязывается его брыжейка, а дальше отсекается сам аппендикс. Культя отростка зашивается специальным видом швов (кисетный, Z-образный) и погружается в слепую кишку.

Лапароскопическая аппендэктомия. В стенке живота делаются небольшие проколы, через которые затем вводятся эндоскопические инструменты и производится отсечение аппендикса и извлечение его наружу.
Транслюминальная апендэктомия. Это относительно новый способ удаления червеобразного отростка, когда эндоскопические инструменты вводятся через разрез:
- в стенке желудка — трансгастральная аппендэктомия,
- в стенке влагалища — трансвагинальная аппендэктомия.
В этом случае отсутствуют швы на коже, а выздоровление проходит намного быстрее.
После операции на рану накладываются швы, которые снимаются на 10-е сутки или рассасываются самостоятельно. Первые дни возможна болезненность в области послеоперационной раны, которая проходит после приема обезболивающих средств. Также после операции на некоторое время назначаются антибиотики, дезинтоксикационные препараты, проводятся перевязки.
Как правило, рекомендации хирургов сводятся к следующему:
- Постельный режим и голод первые 12 часов после операции.
- Разрешается сидеть после 12 часов с момента операции и мизерными глотками пить воду с лимоном.
- Через сутки можно вставать и ходить.
Очень важно в первые дни после удаления аппендикса придерживаться специальной диеты:
1–2 день после операции (№0а). Пища жидкая, желеобразная, полностью исключаются кашицеобразные и пюреобразные блюда, сметана, цельное молоко, виноградный и овощные соки, газированные напитки. Разрешается обезжиренный ненаваристый мясной бульон, фруктовый кисель, сладкий отвар шиповника, желе. Прием пищи небольшими порциями (до 300 г), 7–8 раз за сутки.
3–4 день. Разрешается употреблять слизистые супы из крупы, жидкую протертую рисовую или овсяную кашу, паровой омлет из белка, нежирное мясное или рыбное пюре, сырое яйцо.
С 5–7 день (стол №1). Можно протертые супы, мясные и рыбные протертые блюда, овощное и фруктовое пюре, кисломолочные напитки, белые сухари, печеные яблоки.
С 8-го дня пациенту разрешается перейти на общий стол №15 (исключаются острые, слишком жирные продукты, алкоголь).
Срок, когда можно вернуться к привычному образу жизни зависит от вида аппендэктомии и характера течения послеоперационного периода: после эндоскопических вмешательств заживление проходит быстрее. В среднем физическая нагрузка ограничивается на 2 месяца, затем разрешается бег, плаванье, верховная езда, а поднятие тяжестей — лишь через 3–6 месяцев. От посещения бани или сауны воздержаться минимум 3–4 недели.
- Преобразование в острый аппендицит с последующим хирургическим лечением.
- Возникновение аппендикулярного инфильтрата. В этом случае его лечат консервативно, используя холод, противовоспалительные, обезболивающие препараты и антибиотики, физиотерапевтические средства. После затихания воспаления рекомендуется удалить аппендикс через 2–4 месяца.
- Абсцесс аппендикулярного инфильтрата. Лечится оперативным путем (вскрытие и дренирование гнойника, а после излечения — удаление отростка через несколько месяцев).
- Образование спаек. Лечится физиотерапевтическими методами, а также хирургическим способом.
Чаще всего признаки хронического аппендицита исчезают после удаления отростка. Однако в тех случаях, когда аппендикс оказался практически неизмененным, то боль и прочие симптомы после операции могут только усилиться.
У детей хронический аппендицит практически не встречается. В подростковом возрасте вероятность развития хронического аппендицита увеличивается, если уже имелся приступ острого аппендицита, который не был пролечен хирургическим путем.
Беременность в силу постепенного смещения органов брюшной полости может спровоцировать обострение симптомов хронического аппендицита, поэтому в случае планирования беременности рекомендуют заранее удалить аппендикс.
источник
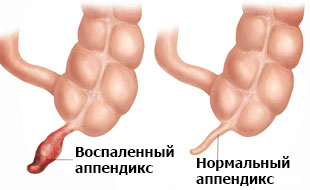
Поводом использовать этот термин являются регулярно поступающие жалобы на длительные ноющие боли в правой подвздошной области, причины которых не связаны с заболеваниями других органов. Подобные симптомы в 3 раза чаще выявляют у взрослых женщин, чем у других групп населения. Опасность хронического аппендицита состоит в возможности некроза и перфорации стенок отростка, что чревато перитонитом, сепсисом и летальным исходом.
Червеобразный отросток слепой кишки состоит из гладкой мускулатуры и лимфоидной ткани, открывается в слепую кишку и выполняет ряд важных функций. Ранее считалось, что орган важен только для детей и подростков, у которых он участвует в формировании иммунитета. Для взрослых он был признан редуцентом — органом, потерявшим свою важность вследствии эволюционного развития.
Научно доказана роль аппендикса и для взрослого населения. Он важен для местного иммунитета толстого кишечника, служит своеобразным резервуаром для размножения полезных бактерий, вырабатывает некоторые ферменты и гормоны, необходимые для нормального переваривания пищи и поддержания физиологической перистальтики кишечника.
При воздействии определенных факторов аппендикс воспаляется. Процесс затрагивает только внутренний слой его оболочек или распространяется на все ткани органа. При этом возможно возникновение гноя (абсцесса), некроза тканей, перфорации стенок с излитием содержимого в брюшную полость. Острое воспаление червеобразного отростка служит прямым показанием для госпитализации больного и проведения хирургического вмешательства — аппендэктомии.
Однако работа иммунитета порой изменяет ход привычных событий. Воспаленный аппендикс может окружаться инфильтратом — смесью из соединительной и жировой ткани. Она отграничивает место воспаления от брюшной полости, а под действием иммунных клеток патологические изменения в тканях замедляются или вовсе сходят на нет. Острый приступ аппендицита прекращается еще до того момента, как больному будет оказана надлежащая хирургическая помощь.
При этом проблемы в самом отростке никуда не исчезают. Спайки, перегибы или разрастания лимфоидной ткани сохраняются, затрудняя выполнение аппендиксом своих функций. Так возникают благоприятные условия для вялотекущего (хронического) воспалительного процесса, который медики и называют хроническим аппендицитом.
Основная причина развития воспаления в червеобразном отростке — закупорка его просвета и нарушения эвакуации содержимого на этом фоне. В полости толстого кишечника живет более 500 видов микроорганизмов. Часть из них полностью безопасны, а часть относится к условно-патогенным, способным вызывать заболевания при чрезмерно большом количестве. В норме рост условно-патогенной микрофлоры сдерживают полезные бактерии и иммунитет. Если же механизм поддержки баланса нарушается, потенциально-опасные бактерии размножаются и вызывают воспалительные изменения.
Так как аппендикс закрыт с одной стороны, его «чистота» полностью зависит от моторики и возможности своевременно очищаться. Проход из аппендикса в слепую кишку может быть закрыт из-за разрастания (гиперплазии) лимфоидной ткани, образования кист, полипов, нарушений перистальтики отростка. Очистку также нарушает давление фекалитами — плотными образованиями из фекалий. То есть, воспаление может следовать за хроническими запорами. Такие причины актуальны как для острого, так и для хронического аппендицита.
Кроме нарушений баланса микрофлоры и ослабления иммунитета, виноватыми могут быть погрешности в питании. Некоторые продукты нарушают перистальтику кишечника и провоцируют рост патогенной флоры (сладости, фастфуд, жирное мясо). При злоупотреблении ими риск воспаления отростка сильно повышается.
Чаще всего хронический аппендицит развивается на фоне острого, не вылеченного должным образом приступа. Реже состояние следует за субтотальной аппендэктомией (неполноценным удалением отростка во время хирургической операции). Развитие воспалительного процесса возможно, если от аппендикса осталась культя около 2 см длиной. К провокаторам хронического аппендицита можно отнести бесконтрольный прием медикаментов и наличие хронических воспалительных изменений в других органах брюшной полости.
Классификация хронического аппендицита довольно условная. Дифференциация патологии на типы не может восприниматься как руководство по лечению и не несет особой информационной нагрузки для хирургов. Более того, в медицине рассматривается сразу несколько классификаций, незначительно различающихся между собой. Наиболее популярна классификация по М.И. Кузину, который разделяет хронический аппендицит на 3 формы:
Все 3 формы могут переходить в острый аппендицит, который лечится хирургически. При всех вариантах есть риск некроза тканей, абсцесса, перитонита, сепсиса.
Основная проблема диагностики хронического аппендицита лежит в неспецифичности его проявлений. Схожими симптомами могут заявлять о себе любые заболевания органов брюшной полости, поэтому диагнозы нередко путают.
Характерная особенность хронического воспаления червеобразного отростка — вялое проявление симптомов на протяжении длительного периода, с периодическими ухудшениями и улучшениями состояния больного либо непродолжительными периодами полного отсутствия признаков. Более того, симптомы хронического аппендицита неодинаковы для разных пациентов. Основными проявлениями вялотекущего воспаления в аппендиксе служат:
p, blockquote 16,0,0,0,0 —>
- боль в животе — преимущественно пациенты жалуются на ноющие, тянущие, колющие ощущения в подвздошной области справа, реже дискомфорт мигрирует отсюда в околопупочную область, неприятные ощущения ослабевают после продолжительного отдыха и усиливаются после физических нагрузок, подъема тяжестей, погрешностей в питании;
- признаки диспепсии — большая часть больных сообщают о нарушениях стула (с чередованием запоров и диареи), постоянном ощущении давления в животе, растяжения, усиленном газообразовании;
- общие нарушения — больные жалуются на слабость, быструю утомляемость, ухудшение аппетита (которые не оказывают отрицательного влияния на привычный уклад жизни), некоторые пациенты отмечают повышение температуры тела в вечернее время до субфебрильных значений.
Как уже было сказано выше, подобные симптомы сопровождают гастрит, воспаление тонкого и толстого кишечника, дисфункции органов ЖКТ, нарушения в работе поджелудочной железы и желчного пузыря. Поэтому их нельзя считать однозначными признаками хронической формы аппендицита.
Иногда хронический аппендицит «маскируется» под заболевания других органов брюшной полости. Так, у женщин неприятные ощущения могут усиливаться перед или во время месячных. Перепутать аппендицит можно с гинекологическими нарушениями, поскольку болевой синдром возникает при половом акте, во время гинекологического осмотра.
Ректальные симптомы включают болезненные ощущения в животе и в области ануса во время опорожнения кишечника (при натуживании или после дефекации), а также при ректальном пальцевом обследовании у доктора. Такие признаки могут быть восприняты как проктит, колит или проявления геморроя (если пациент им страдает).
Мочепузырный симптом развивается из-за непосредственной близости очага воспаления к мочевому пузырю, возможного давления воспалительного инфильтрата на близлежащие структуры и нервные рецепторы. Пациенты с хроническим аппендицитом могут страдать от учащенного мочеиспускания, болей во время опорожнения мочевого пузыря, частых и болезненных позывов помочиться. При этом существенных изменений мочи (как при цистите) не наблюдается. В состоянии покоя боль снова локализуется справа в подвздошной области.
Симптомы острого воспаления червеобразного отростка и обострения хронической формы аппендицита одинаковы. Врачи склонны ставить диагноз «острый аппендицит», несмотря на установленную или подозреваемую хроническую форму в анамнезе. То есть, термин «обострение» в условиях поликлиники не используется.
Признаками острого воспаления аппендицита являются:
p, blockquote 23,0,0,0,0 —>
- усиление болей в подвздошной области;
- изменение характера боли из ноющей или тянущей, в колющую, кинжальную, режущую;
- распространение боли в околопупочную область;
- астенизация (слабость, утомляемость, головокружение);
- признаки интоксикации (тошнота, бледность кожных покровов, холодный пот);
- рвота, не приносящая облегчения (зачастую однократная);
- резкая смена характера стула (чаще понос);
- повышение температуры тела свыше субфебрильных значений в вечернее время или субфебрилитет днем;
- полное отсутствие аппетита.
Симптомы могут проявляются одновременно или формируют комбинации. В обоих случаях следует обратиться к врачу.
Если ноющие боли в правом боку усилились, появилась тошнота и поднялась температура, узнать обострение аппендицита можно по специфическим симптомам, которые врачи применяют для быстрой диагностики неотложного состояния. Они выявляются не в 100% случаев, но при сочетанном проявлении 2-3 симптомов лучше незамедлительно обратиться за помощью к врачу. В противном случае хроническое течение аппендицита перейдет в угрожающее жизни состояние. Общие для мужчин и женщин признаки обострения аппендицита:
p, blockquote 25,0,0,0,0 —>
- Образцова — больной поднимает выпрямленную правую ногу, при этом подвздошные боли справа усиливаются в связи с раздражением рецепторов аппендикса из-за напряжения мышц брюшной стенки и большой поясничной мышцы;
- Ровзинга — при толчкообразном надавливании в подвздошной области слева боли справа усиливаются;
- Ситковского — больной должен перевернуться на левый бок со спины, при этом боли справа усиливаются ввиду смещения слепого отростка и напряжения брюшных мышц.
Подтвердить обострение аппендицита у женщин и мужчин можно по другим симптомам, которые также используются медиками. Для женщин актуальны следующие симптомы:
p, blockquote 26,0,0,0,0 —>
- Грубе — боль справа усиливается во время гинекологического осмотра в кресле;
- Промптова — при захвате шейки матки и смещении ее вперед и вниз, возникшая боль указывает на гинекологические патологии и опровергает аппендицит;
- Жендринского — нужно надавить двумя пальцами на область на 2 см ниже пупка, при попытке подняться возникает боль справа.
Для мужчин актуален симптом Хорна (при незначительном растягивании мошонки появляется дискомфорт в правом яичке), симптом Ларока (правое яичко подтягивается самопроизвольно), Бриттена (надавливание на область проекции аппендикса ведет к подтягиванию правого яичка).
Диагноз «хронический аппендицит» не ставится только на основании данных анамнеза. В зоне подозрений на эту патологию пребывают все женщины и мужчины с продолжительным болевым синдромом в правой подвздошной области, однако подтвердить хроническое воспаление слепого отростка можно только после опровержения всех других патологий, которые могут проявляться также. Для этого используется комплексное обследование.
Оно включает тщательный сбор анамнеза, в котором настораживающим фактором выступает перенесенный без операции приступа аппендицита либо аппендэктомия. Роль играет продолжительность проявления симптомов. Данные лабораторной диагностики малоинформативны. В результатах общего анализа крови редко просматриваются изменения, указывающие на воспалительный процесс. Гораздо полезнее в плане постановки диагноза являются инструментальные методы диагностики:
p, blockquote 29,0,0,0,0 —>
- рентгенография с барием — отражает состояние толстого кишечника, наличие закупоривающих включений в слепом отростке, задержки эвакуации бария (что указывает на нарушения перистальтики), сужения аппендикса;
- УЗИ — более информативно для маленьких пациентов, отражает наличие небольшого количества жидкости вокруг аппендикса, неоднородность диаметра отростка, отсутствие перистальтики, сужение просвета;
- КТ подвздошной области — отражает неравномерность толщины мышечной ткани аппендикса, наличие жидкости в нем, воспалительные изменения в близлежащих тканях;
- колоноскопия — наиболее информативный способ обследования, исключает патологии толстого кишечника, отражает патологические изменения устьев аппендикса, поступление гноя из него;
- лапароскопическое исследование правой подвздошной области брюшной полости — также относится к максимально информативным методам, отражает наличие воспаления, свободной жидкости, твердые включения в слепом отростке.
Проведение всего диагностического комплекса возможно только в том случае, если пациент жалуется на постоянные боли в животе справа. В случае симптомов «острого живота» в большинстве случаев решающее значение имеет анамнез и проверка на специфические симптомы. Для исключения патологий урогенитального тракта проводят анализ мочи, назначают осмотр профильного специалиста.
Любую форму аппендицита медиками принято лечить хирургическим путем. При остром воспалении показана срочная операция, при хроническом выполняется плановая в фазе ремиссии. Практика показывает, что радикальное лечение снижает риск рецидива заболевания, поэтому такой способ считается предпочтительным.
Хирург делает послойный разрез в правой подвздошной области до 10 см длиной. Раздвигает ткани, находит червеобразный отросток, проводит клипирование и отсекает его. После ревизии близлежащих тканей устанавливается дренажная трубка, ткани послойно ушиваются. Пациенту назначают антибиотикотерапию в условиях стационара, инъекционно вводят обезболивающие препараты. Дренаж извлекают на 3-5 день, швы снимают на 10-12 день после операции. Реабилитационный период занимает 1,5-2,5 месяца (в зависимости от состояния пациента).
Это предпочтительный способ аппендэктомии из-за малой травматичности и низкого риска послеоперационных осложнений, а также из-за ускоренного периода реабилитации. При операции на брюшной стенке больного делают 3-4 надреза (до 2 см), в которые вводят троакары и эндоскопическое оборудование (видеокамеру, хирургические приборы). При операции осматривают состояние органов брюшной полости, прицельно изучают состояние аппендикса. При необходимости его удаляют. По окончании операции приборы и троакары извлекают, накладывают швы на разрезы. Реабилитационный период редко занимает более 1,5 месяцев. Низкий риск инфекционных осложнений позволяет сократить антибиотикотерапию.
В последнее время все больше внимания уделяется консервативным способам терапии хронического аппендицита. С этой целью назначают антибиотики, спазмолитики, средства для восстановления перистальтики кишечника и нормализации состава биоценоза. Клинические исследования подтверждают высокую эффективность такого способа лечения, однако меньшую по сравнению с хирургической операцией. После консервативной терапии сохраняется риск обострений. Врачи рассматривают возможность консервативного лечения в том случае, если хирургическое вмешательство крайне нежелательно или противопоказано.
Самолечение любой формы аппендицита недопустимо. При остром воспалении даже нежелательно принимать любые лекарственные препараты из-за риска хронизации воспаления и изменения клинической картины патологии. Запрещено употреблять травы или использовать народные способы терапии.
Хронический аппендицит медики называют бомбой замедленного действия. Риск обострения процесса и перехода его в гангренозную форму есть всегда, что говорит об опасности заболевания. Оперативное лечение хронической формы чаще сопряжено с осложнениями, в том числе с формированием спаек. Как правило, нежелательные последствия менее опасны чем перитонит, который может развиться при промедлении с обращением за квалифицированной помощью.
Возможность консервативной терапии аппендицита всегда интересовала ученых. В различных странах мира проводились клинические исследования такого способа лечения, которые сравнивались с результатами хирургической операции.
О результатах исследований в Великобритании стало известно в 2012 году. Медики оценивали состояние 900 участников эксперимента. 470 человек были подвергнуты консервативной терапии с применением антибиотиков, остальные пациенты были прооперированы. 63% участников, которые лечились медикаментами, выздоровели полностью. Осложнения аппендицита среди них встречались на 30% реже, чем среди прооперированных пациентов.
В 2014 году стало известно об американском исследовании ученых с участием 77 детей с аппендицитом. Медикаментозное лечение проводилось 30 маленьким пациентам (на что дали согласие их родители, побоявшись осложнений операции). Уже в первые сутки приема медикаментов 93% детей почувствовали себя лучше. Хирургическая операция по причине ухудшения состояния потребовалась только 3 участникам.
По результатам исследований в Финляндии, пациенты, прошедшие консервативное лечение по поводу аппендицита, сталкиваются с повторным проявлением симптоматики в течение первых 12 месяцев почти в 28% случаев. Именно поэтому аппендэктомия на сегодняшний день считается оптимальным способом лечения.
Вопрос: Правда ли, что аппендицит может вызвать поедание неочищенных семечек и других твердых частиц?
Ответ: Нет. Воспаление слепого отростка чаще провоцирует неправильное питание в целом. Погрешности в диете плохо сказываются на состоянии всего ЖКТ, в том числе толстого кишечника. Возникает большое количество газов, нарушается перистальтика, развиваются воспалительные процессы. В гораздо большей степени, чем семечки, опасны немытые фрукты и овощи, с которыми в организм попадают вредные микробы и глисты. Эти факторы считаются наиболее распространенными причинами развития аппендицита в обеих формах.
Вопрос: В каком возрасте наиболее высок риск обострения хронического аппендицита и как это предотвратить?
Ответ: Переход в острую фазу возможен в любом возрасте. Чаще всего аппендицит диагностируют у пациентов от 10 до 20 лет. В этом возрасте в структуре аппендикса сохраняется большое количество лимфатической ткани, которая может реагировать гиперплазией в ответ на кишечные инфекции, воспалительные процессы, аллергические реакции. Именно гиперплазия чаще всего нарушает очищение слепого отростка и провоцирует развитие воспаления в нем. Способ обезопасить себя от неожиданного обострения только один — пройти обследование и подвергнуть себя плановой операции по удалению хронического очага инфекции в организме.
Вопрос: Правда ли, что в экономически развитых странах медикаментозно лечат не только хронический, но и острый аппендицит?
Ответ: Правда. Положительный результат такого подхода четко просматривается в Латвии, где повторное обострение заболевания регистрируют только в 13% случаев медикаментозной терапии. Однако там составлен четкий протокол действий по диагностике аппендицита и ведению больных. В случае малейшего риска повреждения слепого отростка больного оперируют. Если болезнь выявлена на начальных этапах развития, а результаты обследования позволяют четко определить возбудителя и начать целенаправленную антибиотикотерапию, назначают стационарное медикаментозное лечение. В ходе него состояние больного регулярно контролируют. Если в течение 3 дней достигается положительный результат и воспаление идет на убыль, пациенту назначают антибиотикотерапию в амбулаторных условиях на 10 дней и выписывают его домой.
Хронический аппендицит — это вялотекущее воспаление червеобразного отростка слепой кишки, развивающееся самостоятельно или после перенесенного в абортивной форме острого аппендицита. Болезнь может протекать годами и периодически нарушать образ жизни больного. До тех пор, пока не проведена операция, есть риск развития острого аппендицита с угрожающими жизни последствиями. Именно из-за этого нельзя заниматься самолечением. При возникновении регулярных ноющих болей в правой подвздошной области, нельзя их игнорировать. Лучшим выходом станет обследование и назначение плановой аппендэктомии.
источник

 Лимфопоэз и иммуногенез. Именно эти функции аппендикса дали право считать этот отросток органом иммунной системы, а многие исследователи называют его «кишечной миндалиной».
Лимфопоэз и иммуногенез. Именно эти функции аппендикса дали право считать этот отросток органом иммунной системы, а многие исследователи называют его «кишечной миндалиной». мочепузырный — частое и болезненное мочеиспускание,
мочепузырный — частое и болезненное мочеиспускание, язва желудка или 12-перстной кишки,
язва желудка или 12-перстной кишки,