Воспаление отростка слепой кишки (аппендикса) — одно из самых распространенных заболеваний. Его называют аппендицитом.
Единственный метод лечения — удаление. Может проводиться традиционная операция, а также лапароскопия аппендицита. Если затянуть с хирургическим вмешательством, то у человека может начаться перитонит, перфорация стенок кишечника, а это может привести к попаданию гноя в брюшную полость.
Лапароскопия отличается от классической операции тем, что все манипуляции осуществляются через отверстия небольшого размера — до 1,5 см. Проведение операции традиционным способом требует больших разрезов в несколько сантиметров длиной с послойным рассечением тканей.
Лапароскопия применяется как для диагностики, так и для удаления аппендикса. При таком методе у врача есть возможность обстоятельно исследовать состояние внутренних органов, точно определить местонахождение воспаления.
Лапароскопия нередко позволяет объединить диагностику и операцию, что сокращает время на удаление аппендицита.
Лапароскопия имеет ряд преимуществ перед традиционной операцией:
- реабилитация занимает намного меньше времени;
- меньшее повреждение тканей, чем при полостной операции;
- эстетичные шрамы (маленькие, незаметные);
- более быстрое восстановление трудоспособности;
- пациент испытывает меньше боли, она быстрее проходит после проведения операции;
- работа кишечника скорее восстанавливается;
- снижение риска возникновения осложнений, появления спаек;
- сокращение срока пребывания в стационаре.
Есть у метода и отрицательные стороны. В основном это затруднения в работе врача:
- искажается восприятие глубины;
- мало места для управления инструментами;
- притупляются тактильные ощущения;
- сложнее контролировать инструменты и свои движения;
- существует ряд абсолютных и относительных противопоказаний.
Данный метод широко популярен при проведении гинекологических операций. Также его используют при необходимости других манипуляций в области живота.
Лапароскопия проводится в следующих случаях:
- острый аппендицит;
- хроническая форма заболевания с ярко выраженной симптоматикой и сильными болями.
Если воспаление успело вызвать перитонит или абсцесс, то показана полостная операция.
Выделяют несколько групп пациентов, которым предпочтительнее удалить аппендикс лапароскопическим методом:
- когда при диагностике неясно, аппендицит это или другое заболевание; при этом диагностическая лапароскопия становится лечебной;
- если женщина в будущем собирается беременеть и рожать детей;
- при некоторых сопутствующих заболеваниях, повышающих риск развития осложнений (нагноения, образования спаек и пр.), например, сахарном диабете или ожирении;
- детям, так как снижается риск появления спаек;
- желание больного избежать больших грубых шрамов (только если отсутствуют противопоказания).
Обычно удалять червеобразный отросток слепой кишки приходится в срочном порядке. У пациента и врачей есть минимум времени. Подготовка к операции занимает 2-3 часа.

Могут добавляться дополнительные лабораторные исследования в зависимости от показаний.
Когда получены результаты анализов, уточнен диагноз и дано согласие на хирургическое вмешательство, пациента начинают готовить к операции. На это уходит около 2 часов. За это время подготавливают операционную, пациенту вводят антибиотики, успокоительные и погружают в общий наркоз.
Затем в районе пупка делают небольшой разрез и через иглу наполняют живот углекислым газом. Это необходимо для того, чтобы врач смог рассмотреть внутренние органы, а также не задевал во время манипуляций стенки брюшной полости.
Хирург проводит осмотр и принимает окончательное решение о возможности выполнения лапароскопии.
Само удаление аппендицита лапароскопическим методом занимает от 30 минут до нескольких часов. Все зависит от состояния пациента и течения болезни.
При проведении лапароскопии используют общий наркоз, т. к. вместе с ним можно ввести вещества, расслабляющие мышцы. Местную анестезию применяют только при наличии противопоказаний к общей.
Во время операции больной лежит на спине, стол при этом несколько отклоняется влево. За счет этого естественным образом убираются кишечные петли и сальник, облегчая доступ к аппендиксу.
Кожу обрабатывают антисептическим средством.
Возле пупка делают небольшой разрез, через него нагнетают углекислый газ в область живота. Затем через это же отверстие вводят 1 троакар — специальный хирургический инструмент, которым протыкается брюшная полость, при этом сохраняется ее герметичность.
С помощью троакара проводятся различные манипуляции внутри полости без нарушения герметичности.
Затем делают еще надрез в левой подвздошной области или ниже пупка посередине. Через это отверстие вводят 2 троакар под лапароскоп. Через 2 этих отверстия можно детально рассмотреть расположение и состояние червеобразного отростка.
После этого делают 3 надрез и вводят 3 троакар. Если расположение аппендикса нетипично или присутствуют какие-либо препятствия (например, спайки), может понадобиться 4 троакар. Никаких больших грубых разрезов не делается. Отверстия под троакары больше напоминают проколы.
Если не обнаружено противопоказаний к проведению лапароскопии, то приступают к операции. Сначала аппендикс фиксируют. Затем делают небольшой надрез, через который накладывают лигатуру. Через 1,5 см накладывают 2 лигатуру. Между ними хирург отрезает отросток и аккуратно извлекает его, не задевая другие внутренние органы.
Производится ушивание слепой кишки. Завершается лапароскопическая операция контрольным осмотром брюшной полости и санацией. Все кровоточащие сосуды ушивают. Если есть гной, появились какие-либо признаки осложнения, то проводится дренирование.
В ходе операции может выясниться, что из-за проведенных ранее хирургических вмешательств возникли спайки. Это повышает риск повреждения других органов во время лапароскопии.
Если аппендэктомия проведена верно, то риск возникновения осложнений минимален. Они возникают из-за тяжелого течения аппендицита, общего плохого состояния пациента, наличия сопутствующих заболеваний, ошибок хирурга.
В целом риск развития осложнений после лапаротомии в несколько раз ниже, чем при традиционной аппендэктомии. Для снижения их вероятности может использоваться бандаж.
В редких случаях бывают следующие проблемы:
- кровотечение в животе;
- развитие перитонита;
- появление спаек;
- развитие абсцессов;
- острый тифлит;
- гипотония;
- появление грыжи на передней стенке брюшной полости;
- развитие вторичной инфекции.
Она становится все популярнее и в некоторых случаях даже считается предпочтительным методом удаления аппендикса. Однако есть ряд случаев, когда такое оперативное вмешательство невозможно или нежелательно.
- 3 триместр беременности;
- забрюшинная флегмона;
- непереносимость наркоза;
- плохая свертываемость крови;
- инфильтрат;
- аппендикс не воспален, клиническую картину дает другое заболевание.
-
избыточная масса тела;
- распространенный перитонит;
- ранее проведенные операции;
- наличие спаек в кишечнике.
Восстановительный период после лапароскопии занимает мало времени. Период полного ограничения физической активности ограничивается несколькими часами. На следующий день пациенту уже разрешают вставать с постели и передвигаться, например, самостоятельно дойти до кабинета, где делается перевязка.
Но не стоит чрезмерно увлекаться: давать полную нагрузку организму можно будет только через 2 месяца, когда заживет обрезанный кишечник. Особенно строги ограничения на перенос тяжестей.
Через сколько выписывают после удаления аппендикса? Домой больных отправляют спустя 3-7 дней после операции. Дренаж убирают уже на следующие сутки. Во время нахождения в стационаре продолжается инфузионное лечение, проводится курс антибиотиков.
В первые несколько суток возможны боли после лапароскопии в области проколов и наложения швов. Поэтому пациенту будут давать анестетики.
Снятие швов проводят через 7-10 дней. Делают это в поликлинике или в отделении, где проводилась операция. Многих беспокоит, больно ли снимать швы. Благодаря тому, что они небольшие, процедура проходит практически незаметно.
Возможно использование саморассасывающихся нитей. Тогда снимать швы не придется.
Что можно кушать после операции? В первые сутки после лапароскопии больному будут давать в основном питье и жидкую пищу. В последующие несколько дней показано щадящее питание. Однако буквально через неделю можно будет перейти на обычное меню.
Но это не относится к алкоголю! Употреблять спиртные напитки можно не раньше чем через 1,5-2 месяца после аппендэктомии. Начинать лучше с легких напитков в небольших количествах, например, 100 мл красного вина для первого раза будет достаточно. Алкоголь должен быть качественным.
Умеренные физические нагрузки стимулируют выздоровление. Они являются профилактикой развития осложнений в послеоперационный период.
Пациенту советуют совершить первые несколько шагов через несколько часов после лапароскопии. На следующий день двигательная активность расширяется, можно делать небольшие прогулки. Постепенно объем нагрузки нужно увеличивать.
Полностью организм восстановится только через 2 месяца. Этот период потребуется телу на то, чтобы зажили рубцы, оставшиеся после удаления аппендикса.
Чтобы они не разошлись, нужно воздерживаться от поднятия тяжестей и выполнения упражнений, повышающих внутрибрюшное давление. К такого рода действиям можно вернуться только после прохождения полного курса реабилитации.
Если работа не требует больших физических усилий, то больной может приступить к ней через 1-2 недели.
Вырезание аппендицита – рядовая операция. Она одна из самых массовых и ни в коем случае не является приговором. После нее трудоспособность человека восстанавливается полностью.
источник
Лапароскопия считается наименее инвазивной хирургической процедурой. При помощи этого метода доктор может исследовать и изучать брюшную полость, а также живот пациента. Для проведения диагностики или операции во время лапароскопии используют особый инструмент (лапароскоп), являющийся грубой железной трубкой с камерой, которая подключается к экрану компьютера. Таким образом вся брюшная полость может быть исследована изнутри.
По окончании лапароскопии пациенты могут чувствовать некоторый дискомфорт, который часто исчезает через пару дней. Кто-то жалуется, что у него метеоризм, вздулся и пучит живот после лапароскопии. У некоторых больных – тошнота и рвота. Последнюю реакцию можно объяснить действием наркоза. Все эти симптомы исчезнут сами (по прошествии определённого времени).
Бывает, что у пациентов появляются болезненные ощущения в месте разреза. Кроме того, может появиться боль в горле.
Но болевые ощущения и «раздутое пузо» – это вполне нормальное и частое проявление после проведённого оперативного вмешательства. Помимо того, что может раздуваться живот, часто бывает дискомфорт в области плеча. Почему появляются все эти ощущения? После операции в организме остаётся углекислый газ. Во многих случаях симптом проходит через пару дней, но иногда может мучить пациента и на протяжении целой недели. С помощью обычных обезболивающих препаратов можно избавиться от этих ощущений.
Также многие, кто перенёс эту операцию, интересуются, когда можно спать на животе. У каждого пациента по-разному. Кто-то уже на вторую ночь после оперативного вмешательства может лечь на живот и преспокойно спать в этом положении. Если больному ещё сильно болят швы, то лучше пока поспать в положении на спине.
Реабилитационный период после лапароскопии зависит от способа лечения. После диагностического лапароскопического вмешательства можно возвращаться к обычному образу жизни уже на пятый день. Раны полностью заживут уже через неделю. В первый день после операции может быть незначительное кровотечение из влагалища (если операция связана с гинекологией). Это можно объяснить тем, что в матку был введён манипулятор (в начале оперативного вмешательства), который удалили в конце.
Проблема, касающаяся выведения газов из организма, возникает почти у всех пациентов. В период восстановления после операции все обязательно должны придерживаться диеты. Употребляемая пища должна легко усваиваться, еда также должна быть щадящей для брюшной полости. Благодаря этому можно избежать дополнительного газообразования, ведь газы и так остаются в организме после проведения лапароскопии. Их объём зависит от того, сколько ввели газа во время операции. И хотя по окончании процедуры доктора пытаются выпустить газ из брюшной полости, всё-таки его полное выведение невозможно. Если говорить в общем, то, чтобы вывести из организма прооперированного все скопившиеся газы окончательно, нужно приблизительно две недели. Когда это случится, у пациента пропадёт ощущение дискомфорта.
- проводите свободное время активно (но не допускайте переутомления ослабленного после операции организма);
- употребляйте ту пищу, которая ускоряет процессы обмена веществ;
Зависимо от разновидности операции врачи вводят разное количество газа, который распространяется по всему организму и может вызывать болевые ощущения в разных частях тела. Зачастую болит в зоне груди, ключица и, естественно, брюшная полость. Именно из-за этих симптомов и нужно выводить газообразования.
Сначала доктор может назначить обезболивающие, которые способны облегчить состояние больного. Благодаря лекарствам человек спокойно дождётся, пока газы сами выйдут.
Если у пациента сложный случай эмфиземы, то для избавления от скопившихся газов иногда приходится делать повторную операцию или применять специальный дренаж и водоструйный отсос. Однако, к счастью, подобное случается очень редко. В других случаях, чтобы вывести газы, пользуются довольно простыми способами. Тем не менее, любое действие обязательно нужно согласовывать с лечащим врачом.
Среди медикаментов, которые может выписать доктор, чаще всего встречаются следующие фармакологические препараты: «Симетикон», «Эспумизан» или обычный активированный уголь. Выбор средства зависит от того, с какой силой происходят газообразующие процессы. Если газообразование незначительное, то с проблемой справится и простой активированный уголь. Самый эффективный из перечисленных медикаментов – «Эспумизан». Как альтернативу можете использовать «Полисорб».
Если после проведения лапароскопии газы выходят очень медленно, то эффективно решат данную проблему лёгкие физические упражнения. Они улучшат перистальтику кишечника. Ограничение на физические нагрузки после операционного вмешательства распространяется на первые три-четыре дня. А потом лёгкий спорт не то что не запрещён, а даже и показан, если вас мучает вздутие живота после проведения лапароскопии.
- небольшой наклон туловища вперёд и в разные стороны;
- встаньте на одну ногу и делайте наклоны вперёд (по пять на каждой ноге);
- сделайте упражнение «велосипед» (хотя бы 15 «прокруток»);
- лягте на бок и сгибайте под себя ноги (пять-десять раз);
- поочерёдно втягивайте и расслабляйте живот, лёжа при этом на спине;
- лягте на спину, согните колени и начните расслаблять и втягивать живот;
- поглаживайте живот по направлению, по которому движется стрелка часов, постепенно увеличивая силу надавливания;
- сжимайте ягодичные мышцы и мышцы заднего прохода (около 50 раз в день).
Столь простая и безвредная подборка упражнений избавит вас от болевых ощущений и дискомфорта. Скопления газов будут полностью выведены за два-четыре дня. Также благодаря данному комплексу нормализуется стул после лапароскопии, а пациент наконец-то почувствует себя лучше. Придерживаясь специальной диеты и выполняя эти упражнения, вы будете знать сами и всем станете рассказывать, как убрать надутый живот после операции за короткое время, только если вы сами специально не будете его надувать!
источник
Лапароскопия, несмотря на принадлежность к малотравматичным техникам оперативных вмешательств, имеет определенные последствия или осложнения. Вне зависимости от причины, вызвавшей необходимость подобного вмешательства, живот после лапароскопии может некоторое время оставаться болезненным, нередко отмечается его вздутие. Даже в том случае, когда лапароскопия преследует диагностическую цель, в брюшную полость вводится достаточное количество углекислого газа. Основная его часть откачивается после операции, но небольшое количество все же остается, вызывая неприятные ощущения.
Одним из самых распространенных осложнений является выраженное вздутие живота после лапароскопии. Также отмечается расстройство пищеварения, болевой синдром, присоединение инфекции. К более редким, но опасным осложнениям относятся:
- повреждения кровеносных сосудов или кишечника троакаром;
- ожоги электроинструментом, которые незаметны для хирурга;
- перитонеальная травма вследствие воздействия холодного газа.
После лапароскопических операций пациент может некоторое время оставаться в стационаре, под наблюдением врачей, или отправляться домой – в зависимости от характера проведенных манипуляций. Вздутость, боли, нарушения пищеварения могут развиваться не сразу, а через 1-2 дня после вмешательства.
Все осложнения, возникающие после такого малотравматичного вмешательства, гораздо легче тех, которые наблюдаются после полостной операции. Когда лапароскопия проводится опытным хирургом, а пациент неукоснительно соблюдает рекомендации в послеоперационном периоде, последствия минимальны или отсутствуют совсем.
Такие симптомы, как метеоризм, тошнота, небольшая болезненность внизу живота являются практически неотъемлемыми последствиями лапароскопии. В большинстве случаев они проходят самостоятельно. Незамедлительно обратиться к врачу нужно в том случае, если присоединяется такая симптоматика:
- озноб, лихорадка;
- нарушения сознания различной степени;
- постоянно усиливающаяся острая боль в животе;
- кровотечение или гнойные выделения в области операционной раны.
Основная часть неприятных ощущений связана с тем, что брюшную полость достаточно сильно надувают газом – это необходимо чтобы облегчить доступ к внутренним органам и минимизировать риск их случайного повреждения. По завершении операции газ откачивается, но небольшая его часть может оставаться внутри, вызывая ощущение вздутия. Чрезмерно раздутая брюшная полость после вмешательства принимает свои нормальные размеры самостоятельно в течение нескольких дней.
Решать, что делать, если неприятная симптоматика не проходит самостоятельно, лучше вместе с врачом. Сразу же после того, как сделали лапароскопию, доктор даст все необходимые рекомендации, которые обязательны к соблюдению. Многие из них носят общий характер, но их выполнение позволяет существенно сократить время и облегчить течение восстановительного периода.
- Меньше двигаться в течение 2-3 дней после операции. Это позволит минимизировать болевые ощущения и обойтись без назначения сильных анальгетиков.
- Половая жизнь возобновляется через 1,5-2 недели, не раньше. Если операция проводилась на матке, срок может быть увеличен.
- Сильное вздутие и метеоризм могут потребовать назначения спазмолитиков, которые подберет доктор.
- Обязательно соблюдение диеты. Первый прием пищи после операции разрешается через 4-5 часов, а если пациент в состоянии, то лучше подождать сутки. Пища должна быть легкоусвояемой – натуральный йогурт, обезжиренный кефир, легкие супы, мясо и рыба разрешается, но в отварном виде. Газированные напитки исключаются.
Чтобы облегчить собственное состояние после операции, имеет смысл соблюдать диету уже накануне вмешательства. Ограничив продукты, вызывающие обильное газообразование, а также способствующих увеличению объема каловых масс, можно избежать таких симптомов, как тошнота, рвота или вздутие после лапароскопии.
В ряде случаев введение большого количества газа в брюшную полость вызывает образование подкожных эмфизем. Такое явление не требует активного лечения и самостоятельно проходит через несколько дней. В том случае, если эмфиземы локализуются в области шеи или лица, требуется, как минимум, консультация специалиста.
Если в течение 2-3 дней никаких осложнений не проявляется, не нужно думать, что организм полностью оправился от вмешательства. Несмотря на отсутствие больших разрезов, после операции нельзя подвергать себя значительным физическим нагрузкам, чрезмерной инсоляции, не рекомендуется купание в море. Соблюдение этих нехитрых правил позволит максимально быстро восстановиться после лапароскопии.
источник
Можно ли удалить аппендицит лапароскопией? Аппендикс удаляют как традиционным способом, так и путем проведения лапароскопии. Процедуру выполняют через небольшое отверстие в животе при помощи тонкой трубки, изготовленной из оптического волокна. Лапароскопическая аппендэктомия позволяет наверняка выявить аппендицит и быстро удалить червеобразный отросток, в т. ч. при его нестандартном расположении. В случае воспаления аппендикса осуществляют наблюдение, проводят диагностическую лапароскопию, которая носит название лапароскопия аппендицита.
Лапароскопическая аппендэктомия отличается от классической операции тем, что для всех манипуляций в ходе оперативного и диагностического вмешательства требует наличие небольшого отверстия в брюшной стенке, примерно, 1.5 см. Классическая операция требует большего разреза, который послойно рассекает ткани живота.
Лапароскопия используется как метод диагностики, так и как средство удаления аппендикса. Диагностическая лапароскопия позволяет врачу точно узнать местоположение воспаления.
Это существенно сокращает время диагностического поиска и самой операции по удалению аппендицита, если были замечены симптомы хронического аппендицита. Но когда используется лапароскопия в соответствии с клиникой?
Аппендэктомия лапароскопическая показана в следующих случаях:
- мукоцеле;
- аппендицит;
- карциноидные опухоли;
- опухоли доброкачественного характера;
- паразитарные поражения;
- кисты.
По возможности удаление аппендицита лапароскопическим образом проводят таким группам пациентов:
- Пациенты, при наблюдении которых сложно исключить наличие остро протекающего воспаления в аппендиксе.
- Женщины, для которых важно достичь лучшего косметического эффекта.
- Молодые женщины, планирующие в будущем беременность, у которых сложно определить разницу между гинекологическим заболеванием и остро выраженным аппендицитом.
- Дети. Лапароскопия наиболее предпочтительна, т. к. сопровождается низкой вероятностью развития спаечного процесса.
- Пациенты, у которых имеются сопутствующие патологии, связанные с высоким риском развития гнойных процессов.
Лапароскопическая аппендэктомия имеет абсолютные противопоказания, к ним относятся такие состояния:
- тяжело протекающая коагулопатия;
- спаечный процесс в кишечнике;
- тяжелые патологические процессы, протекающие в сердце, печени, почках;
- полостная операция в анамнезе;
- абсцедирующий периаппендикулярный процесс;
- перитонит или появление признаков его развития;
- отсутствие возможности применить общий наркоз;
- выявление плотного инфильтрата в области расположения аппендикса
- процессы, сопровождающиеся образованием гноя в брюшной полости.
- старческий возраст;
- выраженное ожирение;
- нетипичное расположение червеобразного отростка;
- третий триместр беременности;
- нарушения в свертывающей системе крови;
- нет представлений реальной картины в воспаленной области (если долго не удается поставить диагноз, проводят лапароскопию).
Не доказано, что пневмоперитонеум оказывает негативное влияние на плод, но малоинвазивность при беременности наиболее предпочтительна, т. к. позволяет не навредить малышу и быстрее восстановиться.
При нарушенной свертываемости крови может возникнуть серьезное кровотечение, но ведь при возникновении аппендицита в любом случае требуется лечение и желательно, чтобы оно было менее травматичным. Пациенту назначают заместительную терапию, потому кровопотеря обычно несущественная.
При наличии лишнего веса врач может решиться на проведение лапароскопии, но лишь в тех случаях, когда отсутствуют отягощающие обстоятельства. Для пациентов с ожирением часто выбирают эту методику, поскольку полостная операция связана с более высокими рисками.
Удаление аппендицита лапароскопией имеет такие преимущества:
- прекрасный косметический эффект;
- минимальная травматичность;
- быстрая реабилитация;
- меньшая частота развития осложнений;
- экономическая выгода, связанная с непродолжительной госпитализацией
- возможность произвести полноценный осмотр внутренних органов, и выполнить дополнительные операции без расширения разреза.
- требуется наличие дорогостоящего оборудования;
- необходимо обучить персонал;
- отсутствие возможности реализовать методику при некоторых сопутствующих патологиях.
Обычно лапароскопическая аппендэктомия требует подготовки. Когда необходимо действовать в экстренном порядке, практически всегда выбирают полостной метод, т. к. нет времени на тщательный осмотр, который показывает, как кишка смещается от воспаления. Перечень требуемых исследований следующий:
- коагулограмма;
- ультразвуковое исследование органов брюшной полости;
- анализы мочи и крови;
- исследования на наличие гепатита и сифилиса;
- реакция на ВИЧ;
- рентген (проводят при острой форме заболевания);
- ЭКГ (выполняют в отдельных случаях).
Обследование перед операцией выполняют в приемном покое, это недолгий процесс. Далее пациента отправляют в хирургическое отделение, где проводят беседу с анестезиологом и хирургом. Конечно же, в сложных случаях операцию выполняют как можно скорее. При наличии сомнений относительно диагноза и целесообразности хирургического вмешательства врач может принять решение об отсрочке операции. Пациент находится под наблюдением, ему могут провести диагностическую лапароскопию.
К плановой операции больного тщательно готовят. Делают клизму для удаления скопившегося кала и устранения газов, которые могут препятствовать работе хирурга. За 2 часа до удаления аппендикса в организм пациента вводят антибиотики и успокоительные средства. При быстром ухудшении состояния больного отправляют в операционную сразу же после введения лекарств.
Подготовительный этап длится максимум 2 часа. Выполняют инфузионную терапию и обработку операционного поля.
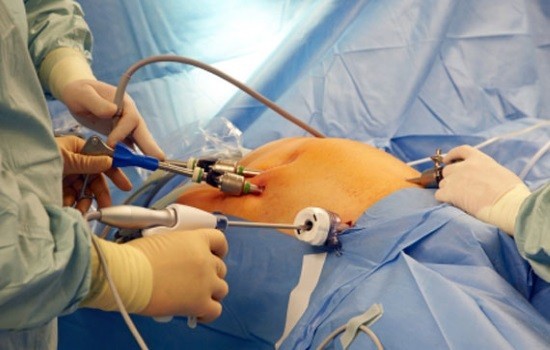
Для лапароскопического удаления аппендицита применяют общий наркоз. Во время операции пациент находится в горизонтальном положении на столе, который слегка наклонен влево. Все действия выполняются через три прокола после проведения антисептической обработки, сделанные в правой подвздошной области, где расположен червеобразный отросток. Первый разрез находится над пупочным кольцом, в этой точке вводят лапароскоп с видеоаппаратурой и освещением, второй — на участке между лоном и пупком, третий разрез делают с учетом локализации аппендикса, при воспалении которого слепая кишка смещается в бок.
- Осмотр брюшной полости.
- Обработка живота антисептическим составом.
- Вводится игла в воспаленную зону живота.
- Введение воздуха с целью обеспечения лучшей визуализации.
- Выполнение разрезов брюшной стенки.
- Ввод специальной трубки, оснащенной камерой.
- Внутренний осмотр брюшной полости.
- Применение специальных щипцов с целью обнажить и немного приблизить отросток к разрезам.
- Иссечение брыжеечной части кишечника.
- Захват отростка щипцами, удаление и санация среза.
- Извлечение аппендикса.
- Осмотр других органов с целью исключить осложнения.
- Полная санация брюшины (в случае развития перитонита ставят дренаж).
- Осмотр раны.
- Накладывание швов.
- Обработка разрезов антисептическим составом с внутренней стороны.
Операция по удалению аппендицита составляет примерно 30 минут. В медицинском учреждении пациент проводит в основном 2-3 дня (иногда 3-7), этого времени достаточно для нормализации состояния. Выписка осуществляется на третий день, боль исчезает примерно через 7 дней. Дренажную трубку в области проколов убирают через день после удаления аппендикса.
Прием еды возможен на следующий день, но питание обязательно должно быть диетическим. Чтобы не допускать лишнюю нагрузку на кишечник, еду рекомендуют употреблять в виде пюре. Некоторые продукты исключают из рациона, это виноград, бобовые и капуста, а также другая пища, усиливающая газообразование. Привычный образ жизни можно возобновить через 3-4 недели после хирургического вмешательства.
После удаления аппендикса лапароскопическим методом не приходится долго восстанавливаться. Восстановление после аппендицита достаточно быстрое и не требует специальной реабилитации после лапароскопии. Полностью физическая активность исключается лишь на несколько часов. На следующий день после оперативного вмешательства можно вставать и даже ходить, но немного. Тренировки, физические нагрузки и перенос тяжестей допустимы лишь спустя 2 месяца, когда заживет кишечник на участке, где был выполнен срез.
При нахождении пациента в стационаре выполняется инфузионное лечение, вводятся антибиотики. В первые сутки после удаления отростка слепой кишки могут присутствовать болевые ощущения на участках, где нарушена целостность тканей и наложены швы, потому применяют анестетики.
Швы снимают в условиях поликлиники или в больнице через 1-1,5 недели после хирургического вмешательства. Поскольку размер швов небольшой, процедура проходит практически безболезненно. Хирург может применить саморассасывающиеся нити, при использовании которых пациенту не приходится проходить процедуру снятия швов.
На следующий день после лапароскопии рекомендуют принимать только напитки и жидкую еду. В дальнейшем показано щадящее питание, этого требует быстрое восстановление. Через неделю после операции возможен переход на обычный режим питания. Но к алкогольным напиткам это не относится. Алкоголь можно употреблять спустя 45-60 дней после аппендэктомии. Этот срок минимальный, желательно воздерживаться от приема спиртных напитков как можно дольше. Желая возобновить употребление алкоголя, следует начинать с небольших объемов легких напитков. К примеру, можно принимать по 100 мл качественного красного вина. Для первого приема такого количества достаточно.
Скорейшему выздоровлению способствуют умеренные физические нагрузки. Кроме того, легкие нагрузки позволяют снизить риск развития осложнений в послеоперационный период.
Чтобы не разошлись рубцы, не поднимают тяжести и не выполняют упражнения, способствующие увеличению внутрибрюшного давления. Такие упражнения можно ввести только после завершения курса реабилитации. К работе, связанной с необходимостью прикладывать значительные физические усилия, также можно приступать только после полного восстановления.
Лапароскопия при аппендиците у пациента может развить такие осложнения:
- грыжа передней стенки живота;
- шрамы и спайки в области вмешательства;
- нарушение целостности сосудов с кровопотерей в брюшной полости;
- присоединение вторичного инфекционного процесса, в т. ч. на участках, где хирург делал разрезы;
- внутрибрюшной абсцесс, перитонит (такие осложнения возникают намного реже, чем при проведении классической аппендэктомии);
- остро протекающий тифлит (наблюдается в случаях, когда вследствие неосторожного обращения с коагулятором возник ожог слепой кишки, появилась кровь и гной; проявляется осложнение повышенной температурой тела и болью в пораженной области);
- гипотония, связанная с нагнетанием газа в полость живота, введением некоторых лекарственных составов, нарушениями в работе сердца и других внутренних органов.
У больных, которых оперировали при других патологиях хирургического профиля, во время лапароскопии повышается риск повреждения рядом расположенных органов из-за спаечного процесса, потому хирург должен действовать максимально осторожно.
Лапароскопия аппендицита — эффективная и безопасная методика лечения воспаленного аппендикса, но только при условии проведения операции высококвалифицированным доктором, у которого имеется достаточно опыта для выполнения таких операций.
Лапароскопия – пожалуй, единственная процедура, позволяющая наверняка выявить аппендицит.
Она помогает исследовать червеобразный отросток, брюшную полость и малый таз и найти аппендицит в случае его нестандартного расположения. При возможном воспалении аппендикса, следует вести наблюдение за ним, затем провести диагностическую лапароскопию и после сделать операцию.
Подобные оперативные вмешательства, тем не менее, возможны не для всех – в некоторых случаях существуют противопоказания.
Среди общих противопоказаний выделяют абсолютные:
- беременность на поздних сроках;
- непереносимость наркоза;
- нарушение свёртываемости крови.
Из относительных противопоказаний можно отметить:
- избыточный вес;
- перенесённые ранее операции.
По местным абсолютным противопоказаниям нежелательны:
- отсутствие воспалительных признаков в аппендиксе;
- сильный аппендикулярный инфильтрат;
- забрюшинная флегмона.
Среди местных относительных противопоказаний не должно быть:
- межкишечных спайков;
- воспалений брюшины.
Обычно она занимает около 2 часов. В этот период проводится инфузионная терапия, приготовление места для операции и инъецирование больного, путём введения ему успокоительных и антибиотических препаратов. Если сомнений в диагнозе не возникает, подготовка должна быть проведена в точно определённое время.
При проведении операции прибегают к общему наркозу. Возле пупка пациента производится небольшой разрез, в который вводится игла Вереша. Через неё в брюшную полость подаётся достаточное количество углекислого газа, помогающего лучше разглядеть внутренние органы. Следующий этап – введение троакара с лапароскопом. Он помогает провести подробный осмотр брюшной полости и выявить степень поражения брюшины, форму и местоположение червеобразного отростка, изменения в кишечнике. В результате проведённых обследований принимается решение о возможности лапароскопической операции. Если обнаруживается одно из противопоказаний, имеются технические сложности из-за риска кровотечения или повреждения здорового внутреннего органа — хирург проводит открытую операцию.
При отсутствии противопоказаний проводятся дополнительные разрезы в надлобочной области и под рёбрами справа. Найденный аппендикс фиксируется и осматривается. Затем у места соединения отростка со слепой кишкой специальными ножницами делается отверстие. Через него проводят лигатуру для перевязки брыжейки (складки брюшины) и её сосудов. Ещё пара лигатур накладывается рядом, а третья – через 1-1,5 см. Затем аппендикс перерезается между лигатурами и извлекается.
На завершающей стадии операции проводят санацию, а затем дренирование брюшной полости. С помощью лапароскопа её осматривают на возможные появления гнойников. Их затем опустошают электроотсосом.
Лапароскопия менее болезненна, в отличие от традиционной операции: меньшие повреждения касаются мышц и тканей. Восстановление после лапароскопии происходит быстрее, поэтому пациента меньше ограничивают в физической активности. Уже после окончания операции (через несколько часов) можно и нужно начинать ходить. Сперва это могут быть небольшие прогулки, затем можно их наращивать по расстоянию и увеличивать по времени.
После операции продолжают применять инфузионную терапию и приём антибиотиков. Приём обезболивающих средств должен проходить только по предписанию врача. Показаны перевязки, санационные процедуры. Если осложнения не проявляются, дренаж могут удалить на второй день после операции. На следующие сутки возможен приём пищи. Какой-то особенной диеты после операции не предусмотрено – питание такое же, как после стандартного удаления аппендицита. Спустя 2-3 дня можно продолжать амбулаторное лечение. После выписки следует на 2 месяца воздержаться от сильных физических нагрузок.
По окончании операции пациента на каталке перевозят в палату, где он будет находиться под тщательным наблюдением медперсонала для контроля процесса выхода из наркоза. С целью предупреждения удушья при возникновении рвоты, которая может быть обусловлена побочным действием наркотического средства, больного поворачивают на здоровый бок. Если осложнения отсутствуют, то через 8 ч после операции пациенту можно приподняться в постели и совершать осторожные движения. После удаления аппендицита на несколько дней назначают инъекционные обезболивающие препараты, а также антибиотики для профилактики инфекционных осложнений.
При соблюдении всех рекомендаций врача восстановление после операции аппендицита обычно проходит без осложнений. Самыми тяжелыми для пациента являются первые сутки. Время нахождения в стационаре, как правило, не превышает 10 дней.
В течение этого периода проводят:
- ежедневный контроль температуры тела;
- регулярное измерение уровня АД;
- контроль над восстановлением функций мочеиспускания и дефекации;
- осмотр и перевязку послеоперационного шва;
- контроль развития возможных послеоперационных осложнений.
При удалении аппендицита послеоперационный период, а именно его длительность, тяжесть течения и наличие осложнений, во многом зависит от выбранного метода хирургического вмешательства (лапароскопия или полостная операция).
Реабилитация после аппендицитавключает соблюдение определенной диеты минимум в течение двух недель. В первый послеоперационный день нельзя есть, разрешается только пить обычную и минеральную воду без газа или кефир с 0% жирности. На второй день необходимо начинать прием пищи для восстановления работы ЖКТ. Следует употреблять продукты, не вызывающие вздутие и чувство тяжести в кишечнике. Режим питания должен быть дробным: пищу рекомендуется употреблять небольшими порциями, разделяя на 5 или 6 приемов.
Рекомендация: В послеоперационный период полезно употребление обезжиренных кисломолочных продуктов. Они будут способствовать быстрой нормализации работы ЖКТ и восстановлению нарушенной после применения антибиотиков микрофлоры кишечника.
Первые три дня после операции нужно кушать легкоусвояемую пищу желеобразной или жидкой консистенции. Разрешено употребление следующих продуктов:
- жидкие каши;
- жидкие пюре из картофеля, моркови, кабачка или тыквы;
- рисовый отвар;
- обезжиренный кефир или йогурт;
- отварное куриное мясо в протертом виде;
- куриный бульон;
- кисели и желе.
На четвертые сутки можно добавить в рацион черный или отрубной хлеб, печеные яблоки, супы-пюре с укропом и петрушкой, твердые каши, отварное мясо и нежирную рыбу. С каждым следующим днем можно будет все больше расширять список продуктов, постепенно возвращаясь к привычному для пациента режиму питания. Используемая диета должна быть в обязательном порядке согласована с лечащим врачом. Несмотря на некоторые ограничения, необходимо полноценное, богатое на витамины и минералы питание, так как в период реабилитации организм нуждается в дополнительной поддержке.
Из напитков разрешается отвар шиповника, свежевыжатые разбавленные соки, компоты, минеральная вода без газов, травяной или слабый черный чай. Количество потребленной за сутки жидкости должно в сумме составлять 1.5–2 л.
При выписке из больницы в течение еще 14 дней послеоперационного периода после удаления аппендицита не допускается употреблять продукты, приводящие к раздражению слизистой, образованию газов и процессам брожения в кишечнике. Прежде всего, целью такой диеты является профилактика разрыва внутренних швов и снижение пищевой нагрузки на организм. Необходимо придерживаться таких правил:
- ограничить количество соли;
- не добавлять при приготовлении пищи специи и приправы, а также кетчуп и майонез;
- исключить из рациона бобовые;
- отказаться от сдобных хлебобулочных изделий;
- избегать употребления таких овощей, как помидоры, перец, капуста и сырой лук;
- полностью исключить копчености, колбасы, жирное мясо и рыбу.
В послеоперационный период также не разрешается употреблять газированные напитки, соки из винограда и капусты и любые напитки, содержащие в своем составе алкоголь.
В процессе реабилитации после удаления аппендицитанеобходимо придерживаться определенных ограничений физической активности. Это ускорит восстановление и минимизирует риск возможных осложнений. Подниматься с постели и начинать ходить разрешается спустя три дня после операции. В первое время восстановительного периода рекомендуется использовать поддерживающий бандаж, особенно пациентам с избыточным весом.
Совет: для предупреждения расхождения швов рекомендуется придерживать живот при совершении резких движений таких, как чихание, кашель, или смех.
Малоподвижный образ жизни в процессе реабилитации представляет не меньшую опасность, чем высокие физические нагрузки. Он может стать причиной образования спаек, нарушения кровообращения или развития атрофии мышц. В связи с этим практически сразу после операции по согласованию с врачом в лежачем положении рекомендуется выполнять специальный комплекс ЛФК.
В первые два месяца физическую активность следует ограничить ежедневными пешими прогулками и лечебной гимнастикой. В этот период запрещается носить и поднимать тяжести весом больше, чем 3 кг. По истечении 14 дней после операции, если нет противопоказаний, разрешается возобновить половую жизнь. Когда полностью заживет послеоперационный рубец, рекомендуется посещение бассейна.
Подробнее о правилах питании после удаления аппендицита можно узнать из видео:
Применять метод подобного лечения можно для больных, страдающих от острого и хронического типа патологии. При первом виде заболевания больной жалуется на сильное повышение температуры тела, изменяется картина крови, может отмечаться легкая и вполне терпимая боль на правой стороне. Основная локация болезненных ощущений в таком случае – это правый бок и паховая область, но постепенно дискомфорт может смещаться. Боль с учетом осложнения состояния будет нарастать и становится трудно терпимой.
Внимание! Если острый аппендицит развивается у пациентов, у которых отросток расположился из-за анатомической особенности близко к мочевому пузырю, в урине могут появиться элементы эритроцитов.
При хронической форме аппендицита диагностика может занять продолжительное время, так как болезнь обычно проявляет себя только систематическими болями в подвздошно-паховом районе. Проводится оперативное вмешательство только при подтвержденном диагнозе.
Внимание! Особенно рекомендован такой метод лечения пациентам с сахарным диабетом, так как их состояние часто вызывает гнойные процессы при массивных оперативных вмешательствах. Использование лапароскопического метода минимизирует возможность воспаления в восстановительный период.
Несмотря на то, что подобная методика относится к одним из самых безопасных и щадящих, ее нельзя применять при следующих противопоказаниях:
- проблемы со свертываемостью крови;
- последний триместр беременности;
- невозможность использования общего наркоза;
- имеется полостная операция в прошлом анамнезе больного;
- слишком большая масса тела пациента со значительной жировой прослойкой в месте разрезов;
- нет данных о реальном воспалительном процессе, но при невозможности длительного периода времени определить точный диагноз лапароскопия все равно проводится, но уже больше в качестве метода диагностирования;
- имеются серьезные гнойные процессы вне брюшной области;
- регистрация плотного инфильтрата в пораженной области;
- появление признаков возможно развивающегося перитонита или его реальное развитие;
- наличие спаек на кишечнике.
Внимание! При наличии избыточной массы тела или небольших проблем со свертываемостью крови специалист может принять решение о проведении лапароскопии, но только при условии отсутствия иных отягощающих обстоятельств. Особенно часто специалисты пренебрегают противопоказанием в виде избыточной массы тела, так как полосная операция для таких больных еще более опасна, чем лапароскопический метод.
Полостная операция – это серьезное испытание для здоровья пациента. В этом плане метод лапароскопии в несколько раз безопаснее и продуктивнее. Больному не требуется длительное пребывание в условиях врачебного стационара, отсутствует повышенный болевой синдром в восстановительный период. Также в несколько раз быстрее восстанавливается кишечник, что избавляет пациента от проблем в виде запоров или диареи. Это в свою очередь снижает риск обезвоживания или интоксикации в восстановительный период.
Внимание! Такая операция также хороша с эстетической точки зрения. Разрезы имеют небольшую длину и быстро рубцуются, оставляя на коже небольшую еле заметную полоску.
Обычно подобное вмешательство планируют заранее, так как при экстренных случаях почти 100% больных оперируются полостным методом. Для проведения вмешательства специалист всегда потребует анализы крови и результаты УЗИ. При остром типе заболевания обязательно проводится рентгенологическое исследование, во время которого специалист может обнаружить дополнительные сложности в виде скопившихся твердых каловых масс и иных нарушений. Обязательно проверяется анамнез на противопоказания, описанные выше. Операция всегда проводится строго под общим наркозом.
Если операция запланированная и не носит острого характера, больного максимально готовят к ней. Обязательно назначается клизма, которая устранит скопившийся кал, снимет повышенное газообразование, что может мешать нормальной работе хирурга. Также за два часа до начала оперативного вмешательства больному вводятся терапевтические дозы антибиотиков и успокоительных препаратов. Если состояние пациента быстро ухудшается, ему вводят дозы антибиотиков и сразу отправляют на операционный стол.
Внимание! Для лучшего прохода лапароскопической трубки больного укладывают с легким наклоном тела в левую сторону. Благодаря такому положению слепая кишка уходит в сторону печени, что позволяет более безопасно проводить манипуляцию.
Сама операция состоит из нескольких обязательных этапов:
- хирург тщательно осматривает брюшную полость пациента на наличие внешних и иных повреждений;
- затем больное место обрабатывается антисептическим препаратом и делается разрез;
- для удобства специалиста и безопасности пациента делается два верхних и два нижних разреза на обеих сторонах живота;
- в разрез специалист вводит специальную трубку с камерой, при помощи которой он еще раз тщательно осматривает брюшную полость, но уже внутри пациента;
- при помощи специальных щипцов хирург обнажает и немного вытягивает аппендицит в сторону к разрезам;
- следующим этапом операции является иссечение брыжеечной части кишечника;
- как только брыжейка иссечена, специальные щипцы захватывают воспаленный отросток и удаляют его;
- одновременно с его удалением специалист проводит санацию среза, чтобы воспалительный процесс не продвигался по пищеварительной системе;
- только после проведения антисептической обработки через разрезы извлекается аппендицит;
- как только его извлекли, также проводится полная санация брюшины, при развывшемся перитоните ставится дренаж;
- после извлечения врач еще раз осматривает рану, чтобы в ней не осталось гноя и рабочих инструментов;
- последним этапом лечения является накладывание швов и внешняя обработка разрезов при помощи антисептика.
| Побочный эффект | Частота проявления |
|---|---|
| Перфорация аппендицита из-за слабости зажима | Редко |
| Перфорация слепого отдела кишечника | Редко |
| Плохое закрытие протока артерии, ведущей к аппендициту, что провоцирует кровотечение | Иногда |
| Плохая санация разрезов, наложенных швов и воспаленных мест | Иногда |
| Образование небольших гематом на брюшной стенке | Часто |
| Некротические процессы на оставшейся части аппендицита | Иногда |
| Образование грыжи на разрезах | Редко |
| Развитие перитонита после операции | Редко |
| Массивные кровотечения из-за повреждения артерий | Редко |
Внимание! Во многом появление побочных эффектов после проведения хирургического вмешательства зависит от квалификации хирурга и наличия противопоказаний к процедуре, которые были проигнорированы.
Независимо от того, какой тип аппендицита потребовал оперативного вмешательства, больной после врачебных манипуляций должен 4-6 часов оставаться в постели. Если идет нормальный процесс заживления ран, у пациента не возникает серьезных осложнений, швы снимаются через 9-10 дней после проведенного вмешательства.
Внимание! Если швы становятся влажными, пациенту назначается их дополнительная обработка при помощи стерильных тампонов с Йодинолом. При нагноениях небольшого характера назначается зеленка, которой швы обрабатываются 2-3 раза в сутки.
Нередко специалисты накладывают швы с рассасывающейся нитью. Внутри такие материалы самостоятельно полностью растворяются и не вызывают интоксикации. Снаружи такие нити просто отпадают, когда рана достаточно стянется и сможет начать заживать самостоятельно.
В обязательном порядке после проведения лапароскопических манипуляций больному вводится антибиотик, который защищает пациента от возможного воспалительного процесса и нагноения. На период восстановления запрещены физические нагрузки.
Внимание! В обязательном порядке больного садят на строгую диету, которая полностью исключает употребление острых, соленых, жирных и жареных продуктов. Правильное питание на нежирных супах, легких кашах дает возможность пищеварительной системе адаптироваться к новым условиям и избежать появления диареи или запоров.
Лапароскопия – один из самых щадящих методов лечения аппендицита, но только при условии отсутствия экстренных показаний для лечения возникшего опасного состояния. При соблюдении техники выполнения оперативного вмешательства восстановительный период занимает минимум времени и больной может достаточно быстро вернуться к полноценному и привычному образу жизни.
источник
Острый вид аппендицита может возникнуть в любом возрасте. Заболевание провоцируется многими факторами и, как правило, приводит к необходимости удаления органа аппендикса. Лапароскопия при аппендиците считается наиболее эффективным методом с минимальным нарушением целостности брюшной полости, меньшими осложнениями.
Удаление аппендицита лапароскопическим методом представляет собой три прокола в области живота. Через полученные отверстия вводятся внутрь специальные приборы и непосредственно лапароскоп. На последнем установлена камера, выводящая изображение на экран монитора. Благодаря этому хирург может контролировать процесс удаления.
Лапароскопия – это наиболее эффективная диагностика и оперативное лечение острой формы заболевания.
Хирургический метод снижает срок нахождения больного в больнице, его восстановительный период и оставляет меньше шрамов, что очень важно для женщин.
Стоит выделить как положительные моменты использования лапароскопии, так и отрицательные.
Что говорит в пользу метода:
- Шрамы небольшие и незаметные.
- Становятся неактуальными многие осложнения, возникающие при других методах по удалению отростка. Например, спаечный процесс.
- Не травматичен для рядом находящихся органов.
- Восстановление проходит за короткий срок, включая трудоспособность.
- На экране видна картина происходящего внутри брюшины. При возникновении необходимости проводят дополнительные действия. Увеличивать разрез не нужно.
- Небольшой восстановительный период способствует экономии денежных средств на лекарства. Пациент быстро возвращается на работу.
Отрицательные моменты того, когда проводят лапароскопию при аппендиците – это дорогостоящее оборудование, обученный персонал. Также нельзя использовать метод у больного с дополнительными недугами.
Острая и хроническая формы воспаления отростка являются главными показателями, когда удаляют аппендикс. Состояние характеризуется ярко выраженными симптомами:
- Болевой синдром со стороны источника.
- Увеличенная температура тела.
Кроме воспаления отростка показаниями для использования операции с применением лапороскопа являются:
- Мукоцеле.
- Новообразования доброкачественного типа, киста, глисты.
- Опухоли, вызванные карциноидным поражением органов.
Проведение операции возможно в следующих случаях сопутствующих болезней:
- Диагностика не позволяет подтвердить или исключить воспалительный процесс. В этом случае операция из диагностической превращается в лечебную.
- Женщины детородного возраста с неясными симптомами, не дающими чётко отделить воспалённый отросток и гинекологические нарушения. Медицинская статистика отмечает, что почти половине пациенток с подозрением на аппендицит была сделана аппендэктомия необоснованно. При этом случай спаечного процесса, возникающего как осложнение, провоцировал бесплодие.
- Больные с диабетом и ожирением, когда полноценный разрез приведёт к гнойному осложнению.
- Детский возраст. Благодаря малоинвазивности метода возникновение спаечной болезни сведено к минимуму.
Конечно, при определении способа операции учитывается желание пациента. В данном случае стоит серьёзно отнестись к выбору. Если в больничном учреждении отсутствует специалист, умеющий обращаться с лапароскопом, то лучше отказаться от такой процедуры.
Если есть показания, то есть и противопоказания к проведению данного оперативного вмешательства:
- Болезни почек, дисфункция печени, сердечно-сосудистые заболевания.
- Беременность на последних месяцах.
- Болезни крови, приводящие к плохой свёртываемости.
Противопоказанием становятся патологии, расположенные в месте предполагаемой операции:
- Увеличенная плотность продуктов воспаления, группирующихся внутри и возле отростка.
- Спаечные процессы.
- Скопление газов в аппендиксе. При попытке удаления может привести к нарушению целостности отростка, задевая рядом находящиеся органы, провоцируя развитие перитонита. Также риску подвергаются кровеносные сосуды и стенки кишечного тракта.
- Перитонит в запущенной форме.
Оперативное вмешательство возможно после проведения обследования и сдачи анализов:
- Моча и кровь.
- Ультразвуковое обследование брюшины.
- Сдают кровь на вирус иммунодефицита, на сифилис и гепатит.
- Снимают показания электрокардиограммы.
Подготовка включает в себя беседу с анестезиологом и хирургом.
Процедура будет проходить с использованием специализированных медицинских инструментов:
- Прибор с камерой, позволяющий осмотреть внутреннее содержимое брюшной полости – лапароскоп.
- Монитор, на который выводятся данные камеры.
- Прибор для нагнетания углекислого газа – инсуффлятор. Увеличивает объём внутри и способствует лучшему осмотру места операции.
- Лазер, чтобы отсекать орган и сразу прижигать место отсечения.
- Аппарат для удаления крови, гноя и прочего из брюшины – ирригатор-аспиратор.
Сам процесс представляет собой проведение следующих манипуляций:
- Троакаром фиксируют аппендикс, приподнимая его вверх к внутренней стенке полости. Фиксация возможна как за брыжейку, так и за конец.
- Производится отсечение пленки, соединяющей отросток и толстую кишку. Накладывается аппаратный шов.
- Лазером отсекается полностью весь аппендикс, накладывается шов на остаток. Затем его прячут в слепую кишку и фиксируют скобами и дополнительным наложением нитей.
- Отросток извлекают.
- Осматривают брюшную полость. Идёт восстановление повреждённых кровеносных сосудов. Перитонит и другие формы осложнений исправляются с помощью дренажа инфильтрата.
- Надрезы на кожных покровах зашивают. Операция завершена.
Процесс выздоровления зависит от активности прооперированного. Соблюдение рекомендаций врача, регулирование нагрузок способствуют ускоренному восстановлению в послеоперационный период.
Через 3-4 часа после окончания действия наркоза нужно подниматься. Несильные нагрузки и отсутствие излишнего напряжения в первые дни после операции – обязательное условие. Приём медикаментов необходим для исключения осложнений:
- Инфузионное лечение.
- Лекарства, снимающие боль.
- Средства с антибактериальным действием.
Дренаж снимают на 2-3 день при условии отсутствия выделений. Первые сутки пациент не кушает. В дальнейшем питание проходит блюдами, приготовленными специально для прооперированного. При этом не должно быть твёрдых, острых и горячих блюд.
В отделении стационара пациент проводит не больше 3 суток. Восстановительный процесс также проходит за это время, риски развития послеоперационных последствий снижаются.
Период полного выздоровления может составлять от месяца до трёх или четырёх. Восстановление возможно при условии выполнения рекомендаций доктора, соблюдения диеты, ограничения в физических нагрузках.
- Походы в бассейн, баню или купание в водоеме и в ванной – запрещены, пока не снимут швы. Показано поддержание гигиенической чистоты путём мытья определённых зон. Нельзя допускать попадание воды в районы операционных отверстий. Баня разрешена через 30 дней, бассейн – после заживления швов.
- Принятие солнечных ванн на пляже и в солярии не рекомендуется. И в дальнейшем места, где производились манипуляции, необходимо оберегать от ультрафиолета.
- Физические нагрузки – это, прежде всего, дыхательная гимнастика, ЛФК. Упражнения выполняются и в больнице, и дома. Бандаж прописывается маленьким пациентам и страдающим лишним весом. Это способствует сохранению швов в целости. Длительность хождения, а затем прогулок должна увеличиваться ежедневно. Спортивные занятия откладываются до полного затягивания швов (от 6 месяцев до 1 года).
- Курение не приветствуется в первые 3 дня после лапароскопии. Если у пациента был поставлен диагноз перитонит, курение запрещено в течение недели.
- Секс не рекомендуется в первые 7 суток. Полноценная интимная жизнь возможна только через семь дней после снятия швов.
Процесс реабилитации включает в себя соблюдение диетического питания. Первые сутки прописан отказ от еды полностью, только вода. На второй день нужно начинать кушать разрешённые блюда. Питание небольшими порциями, но часто.
Продукты, которые разрешены:
- Жидкая каша на воде;
- Пюре из овощей и фруктов;
- Нежирный бульон;
- Кефир, ряженка, йогурт;
- Нежирное мясо, пропущенное через тёрку;
- Кисель и компот, сок, отвар из ягод шиповника.
- Мучные изделия;
- Помидоры;
- Острые блюда;
- Кофе, крепкий чай;
- Алкогольные напитки;
- Лук;
- Консервированные продукты.
источник

 избыточная масса тела;
избыточная масса тела;