Аппендицит (appendicitis; лат. appendix, appendicis придаток + — itis)
воспаление червеобразного отростка слепой кишки; одно из самых частых хирургических заболеваний органов брюшной полости.
Этиология и патогенез. В патологическом процессе, как правило, участвует смешанная микрофлора (кишечные палочки, стафилококки, стрептококки, энтерококки, анаэробы). Возбудители внедряются в стенку червеобразного отростка непосредственно из его просвета, т.е. энтерогенным путем. Этому способствует застой содержимого в отростке, вызываемый различными причинами (перегибом отростка, наличием в его просвете каловых камней, инородных тел, густого содержимого, гиперплазией лимфоидной ткани слизистой оболочки отростка). При этом повышается внутрипросветное давление и возникает стаз в сосудах стенки отростка, что приводит к усиленному размножению бактерий в его просвете и снижению сопротивляемости слизистой оболочки к проникновению возбудителей инфекции. Существенную роль играют также предрасполагающие факторы, например характер питания и положение отростка. Обильное употребление мясной пищи повышает склонность к запорам, изменяет характер кишечного содержимого, а скопление в нем избыточного количества конечных продуктов распада белка является благоприятной средой для размножения микроорганизмов.
Патологическая анатомия. Различают острый и хронический А. Морфологическими формами острого А. являются простой и деструктивный (флегмонозный, апостематозный, флегмонозно-язвенный, гангренозный). При простом А. в течение первых часов от начала приступа в дистальном отделе отростка появляются признаки расстройства крово- и лимфообращения, отек, кровоизлияния; в последующие часы — конусовидные фокусы экссудативного гнойного воспаления слизистой оболочки (первичные аффекты). На вершине такого фокуса, обращенной в просвет отростка, отмечаются поверхностные дефекты эпителия. Отросток становится набухшим, а его серозная оболочка полнокровной и тусклой. Эти изменения могут быть обратимыми. При их прогрессировании возникает острый деструктивный аппендицит.
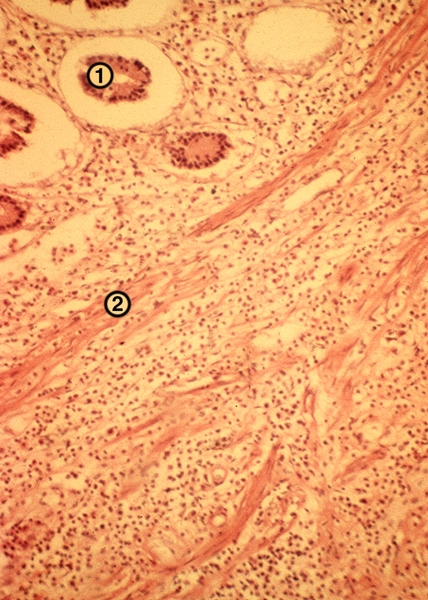
К концу первых суток лейкоцитарный инфильтрат распространяется на все слои стенки отростка — развивается флегмонозный А. (рис. 1). Стенка утолщена, из просвета выделяется гной; брыжеечка отростка отечна, гиперемирована. Если на фоне диффузного гнойного воспаления отростка появляются множественные мелкие абсцессы, говорят об апостематозном А. Если к флегмонозному А. присоединяется изъязвление слизистой оболочки — о флегмонозно-язвенном А. Прогрессирование гнойно-деструктивных изменений отростка ведет к гангренозному А. Переход гнойного процесса с червеобразного отростка на окружающие ткани обозначают термином периаппендицит, а на его брыжеечку — мезентериолит. Осложнения острого А. связаны с деструкцией отростка и последующим распространением гноя. Перфорация стенки отростка, нередко наблюдаемая при флегмонозно-язвенном А., ведет к развитию отграниченного или разлитого перитонита.
Хронический А. развивается после перенесенного острого и характеризуется склеротическими и атрофическими процессами, на фоне которых могут возникать воспалительно-деструктивные изменения. Обычно воспаление и деструкция сменяются разрастанием грануляционной ткани в стенке и просвете отростка, между серозной оболочкой которого и окружающими тканями образуются спайки. Иногда в просвете накапливается серозная жидкость, и отросток превращается в кисту.
Острый аппендицит. Типичная клиническая картина острого А. характеризуется приступом боли в правой подвздошной области, выраженной местной и общей реакцией организма. Как правило, боли при остром А. начинаются внезапно. В начале приступа они нередко локализуются в эпигастральной области, в области пупка или по всему животу, а через несколько часов (иногда через 1—2 сут.) — в правой подвздошной области. Чаще боли носят постоянный характер, никуда не иррадиируют, но усиливаются при покашливании. Боль в животе не дает больному уснуть, но интенсивность ее обычно невелика; характерно уменьшение болей в положении на правом боку. В первые часы заболевания могут возникать тошнота и рвота. Стул и газы часто задерживаются. Значительно реже наблюдаются жидкие испражнения (преимущественно при тяжелой интоксикации). Температура тела повышается до 37,5—38°, реже остается нормальной. Пульс в первые сутки от начала заболевания учащается до 90—100 ударов в 1 мин, АД не изменяется и только при тяжелой интоксикации несколько снижается. Язык вначале слегка обложен и влажен, но скоро становится сухим. При осмотре живота часто определяют отставание при дыхании нижних отделов брюшной стенки. Пальпацию живота следует проводить осторожно, начиная с левой его половины. При этом в правой подвздошной области, как правило, отмечается резкая болезненность, сочетающаяся с защитным напряжением мышц брюшной стенки на ограниченном участке. У большинства больных легкое постукивание пальцами в различных участках брюшной стенки помогает быстро установить место наибольшей болезненности.
В течении острого А. выделяют ранние и поздние периоды заболевания. В зависимости от времени, прошедшего с начала болезни, различают: острый А. в первые 2—3 сут. (может сопровождаться явлениями местного перитонита); острый А. с явлениями общего перитонита (в большинстве случаев развивается начиная с 3-х суток заболевания, но при перфорации или гангрене отростка возникает и раньше); острый А., осложнившийся образованием аппендикулярного инфильтрата. В начальном периоде острого А. воспалительный процесс, как правило ограничен только самим отростком. В благоприятных случаях приступ может закончиться на 2—3-й сутки: температура тела нормализуется, боли в животе исчезают, остается умеренная болезненность при глубокой пальпации в правой подвздошной области, восстанавливается аппетит. Однако и при стихающем приступе острого А. больной должен находиться в стационаре под наблюдением хирурга.
Иногда на 3—4-е сутки от начала острого А. может образоваться аппендикулярный инфильтрат. Он формируется при отграничении воспалительного процесса припаявшимися петлями кишечника, большим сальником и париетальной брюшиной. Ко времени образования инфильтрата состояние больного несколько улучшается, температура тела снижается до субфебрильной. Боли в животе нерезкие, тянущие и локализуются преимущественно в правой подвздошной области, где при пальпации определяется мало смещаемое и болезненное опухолевидное образование с нечеткими контурами. В остальных отделах живот умеренно вздут, но брюшная стенка мягкая и безболезненная. Отмечается умеренный лейкоцитоз со сдвигом лейкоцитарной формулы крови влево. Через несколько дней образование, пальпируемое в брюшной полости, становится плотным, с хорошо очерченными границами. Через 3—4 недели пальпировать инфильтрат все труднее, а затем он не определяется. К этому времени нормализуются температура тела и показатели формулы крови, живот при пальпации становится безболезненным. Полное рассасывание аппендикулярного инфильтрата происходит обычно в течение 4—6 нед. В случае абсцедирования инфильтрата общее состояние больного ухудшается, температура тела приобретает гектический характер, резко возрастает количество лейкоцитов в крови, отмечается сдвиг лейкоцитарной формулы влево. Инфильтрат увеличивается в размерах, становится резко болезненным, в глубине его появляется размягчение. Все это свидетельствует о формировании аппендикулярного абсцесса, который может прорваться в брюшную полость и вызвать развитие общего гнойного перитонита. Иногда наступает расплавление стенки слепой кишки и абсцесс опорожняется в ее просвет; при этом у больного отмечаются жидкие, повонные испражнения, после чего резко снижается температура тела, исчезают боли в животе и общая интоксикация организма. Течение А. может осложниться формированием абсцессов различной локализации (поддиафрагмальный, тазовый, межпетлевые). Реже возникает тромбофлебит тазовых или подвздошных вен, что может быть причиной тромбоэмболии легочных артерий (Тромбоэмболия лёгочных артерий). Тромбофлебит вен брыжеечки отростка может распространяться на более крупные ветви системы воротной вены, приводя к тяжелому осложнению — Пилефлебиту.
Однако далеко не всегда симптоматика и течение острого А. являются столь характерными. Особенно своеобразной может быть клиническая картина заболевания у детей, лиц пожилого и старческого возраста, а также при атипичном расположении червеобразного отростка.
Клиническое течение острого А. у детей, особенно первых лет жизни, более тяжелое, чем у взрослых, а диагностика его значительно сложнее, что обусловлено анатомо-физиологическими особенностями развития ребенка. Симптоматика острого А. у детей очень разнообразна и во многом зависит от реактивности организма, анатомического положения червеобразного отростка и возраста ребенка Острый А. наблюдается у детей всех возрастов, включая новорожденных. Однако в грудном возрасте он возникает редко; в дальнейшем частота его постепенно увеличивается. У детей первых лет жизни в клинической картине острого А. преобладают общие симптомы, присущие многим заболеваниям этого возраста: высокая температура тела, многократная рвота, нарушение функции кишечника. Если у детей старшего возраста ведущее значение имеют жалобы на боли в правой подвздошной области, то у детей раннего возраста судить об их наличии можно лишь по ряду косвенных признаков. Наиболее важным из них является изменение поведения ребенка. Он становится вялым, капризным, малоконтактным, нарушается сон. Беспокойное поведение ребенка следует связывать с нарастанием боли. Довольно постоянным симптомом является рвота, преимущественно многократная. Температура тела часто достигает 38—39°. Почти в 15% случаев (в основном при осложненных формах А.) отмечаются жидкие испражнения. Характерен высокий лейкоцитоз (до 20000—30000).
У детей первых лет жизни возбуждение и беспокойство при осмотре мешают отличить активное мышечное напряжение от пассивного и выявить локальную болезненность. Важную роль при этом играют контакт с ребенком и методика пальпации передней брюшной стенки. Живот необходимо обследовать не спеша, мягкими движениями, теплой рукой, вначале едва касаясь брюшной стенки, затем постепенно увеличивая давление. Пальпацию начинают с левой подвздошной области, переходя к правой по ходу толстой кишки. Для выявления местных симптомов применяют специальные методы обследования — одновременную сравнительную пальпацию в обеих подвздошных областях, глубокую пальпацию на вдохе и др. Эффективен осмотр беспокойных детей в состоянии естественного или медикаментозного сна, во время которого легко выявляют пассивное мышечное напряжение и локальную болезненность, симптом Блюмберга — Щеткина, поскольку исчезает двигательное возбуждение, снимаются психоэмоциональные реакции и активное напряжение мышц.
У лиц старше 60 лет клинические проявления) строго А. обычно мало выражены. С самого начала заболевание у них может протекать ареактивно, даже при выраженной деструкции отростка. Больные, как правило, жалуются лишь на незначительную боль в гипогастрии. Температура тела остается нормальной или повышается незначительно, частота пульса не нарастает (в пределах 90 ударов в 1 мин). Напряжение мышц живота в правой подвздошной области выражено слабо, а боль при глубокой пальпации незначительна. Даже лейкоцитоз чаще бывает небольшим, однако отмечается резкий сдвиг лейкоцитарной формулы влево. Клиническая картина заболевания бывает настолько стертой, что часто больные обращаются к врачу, когда в брюшной полости отчетливо определяется инфильтрат. У людей пожилого возраста инфильтрат может не рассасываться иногда в течение 2—3 мес., что дает основание заподозрить опухоль слепой кишки, и вопрос о характере заболевания в таких случаях может быть решен с помощью ирригоскопии (Ирригоскопия) или колоноскопии (Колоноскопия).
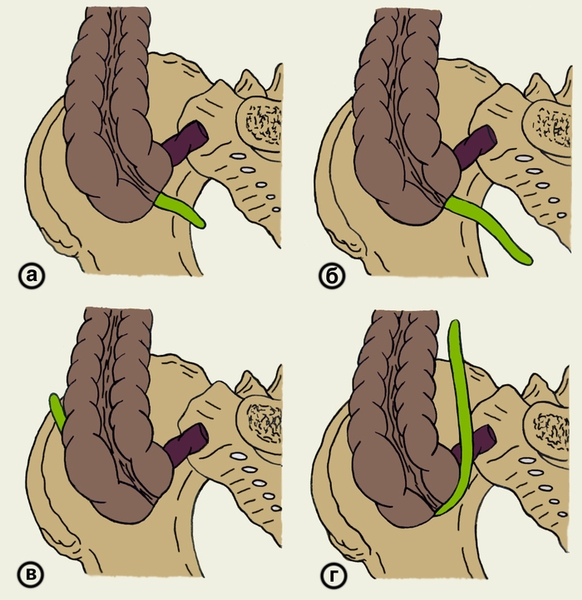
Клиническая картина острого А. может в значительной степени зависеть от положения червеобразного отростка. Чаще всего он располагается в правой подвздошной ямке, однако при подвижной слепой кишке может находиться и в других отделах, в частности под печенью, в малом тазу и левой подвздошной области. По отношению к слепой кишке различают следующие основные варианты положения червеобразного отростка (рис. 2): нисходящее (тазовое) — отросток располагается книзу от слепой кишки и может спускаться в полость малого таза; восходящее — конец отростка повернут кверху, а сам он лежит либо впереди (переднее положение), либо позади слепой кишки (ретроцекальное положение); медиальное — кнутри от слепой кишки.
Отличительные особенности острого А. наиболее выражены при ретроцекальном положении отростка. В этих случаях интенсивная боль и болезненность в правой поясничной области заставляют подозревать развитие забрюшинной флегмоны или абсцесса рядом с правой почкой или восходящей кишкой. Состояние больных, вполне удовлетворительное в самом начале заболевания, быстро ухудшается и становится тяжелым уже к исходу первых суток: температура тела повышается до 38—39°, пульс учащается до 100 ударов в 1 мин, появляется озноб. Даже при деструктивном ретроцекальном аппендиците живот остается мягким, малоболезненным при пальпации. В связи с этим нередко диагноз ставят несвоевременно, и больной с опозданием попадает в стационар. Заподозрить острый ретроцекальный А. можно при наличии положительного симптома Пастернацкого справа, особенно при уменьшении болей при сгибании правой ноги в тазобедренном и коленном суставах. Попытка выпрямить и поднять правую ногу, как правило, приводит к усилению болей в правой поясничной области. Нередко при остром ретроцекальном А. в моче обнаруживают эритроциты, зернистые и гиалиновые цилиндры.
Своеобразно протекает острый А. у беременных, начиная с 5-го месяца беременности, что обусловлено смещением слепой кишки увеличенной маткой кверху, а также изменением реактивности организма. В связи с этим боли локализуются значительно выше, а напряжение мышц и другие симптомы острого А. могут быть выражены слабо.
Диагноз. Частым симптомом острого А. является усиление болей в правой подвздошной области в положении на левом боку (симптом Ситковского), что объясняется смещением отростка и слепой кишки влево и натяжением фиксирующей их брюшины. Такова же природа и другого частого признака острого А. — симптома Бартомье — Михельсона, характеризующегося резким усилением болезненности при пальпации в правой подвздошной области в положении на левом боку. Определенное диагностическое значение имеет симптом Ровсинга — усиление болей в области слепой кишки при толчкообразном надавливании на переднюю брюшную стенку в левой подвздошной области. Важную роль в диагностике острого А. играет симптом Блюмберга — Щеткина, который заключается в усилении болей в животе при быстром отнятии пальпирующей руки от брюшной стенки после легкого надавливания. При деструктивных формах острого А. этот симптом появляется в правой подвздошной области уже в начале заболевания, а по мере распространения воспаления по брюшине и развития перитонита обнаруживается и в других отделах живота. Описано также множество других симптомов острого А., имеющих относительное диагностическое значение. При диагностике острого А. нельзя ограничиваться только исследованием живота. Необходимо выявить наличие симптома Пастернацкого (возникновение болей в области почек при поколачивании в поясничной области), характерного для некоторых острых урологических заболеваний и не выявляемого обычно при остром А., обследовать органы грудной клетки, чтобы исключить заболевания легких и сердца. Обязательно производят пальцевое исследование прямой кишки (при наличии экссудата в полости малого таза определяют нависание и болезненность ее передней стенки), а у женщин — также и влагалищное исследование, при котором в случае А. выявляют выпячивание и болезненность правого свода и задней стенки влагалища.
При остром А. в крови обычно обнаруживают умеренный лейкоцитоз (до 9000—12000) и сдвиг лейкоцитарной формулы влево. В сомнительных случаях необходимо повторное (через 3—4 ч) исследование крови. В начале приступа острого аппендицита СОЭ остается нормальной, а в последующие дни она может возрастать. При типичной клинической картине острого А. тщательно собранный анамнез, внимательное исследование больного позволяют поставить правильный диагноз. Сомнения могут возникнуть, когда проявления заболевания выражены недостаточно ясно. Однако никогда не следует добиваться установления правильного диагноза путем длительного наблюдения за больным. Малейшего предположения о существовании острого А. достаточно для направления больного в хирургическое отделение.
Острый А. дифференцируют с заболеваниями органов брюшной полости и грудной клетки. Дифференциальный диагноз острого А. и правосторонней почечной колики в типичных случаях не представляет больших затруднений. При правосторонней почечной колике наблюдаются характерная иррадиация болей во внутреннюю поверхность правого бедра, дизурические расстройства, а в моче, как правило, появляются неизмененные эритроциты.
Дифференциальный диагноз проводят также с острых холециститом и панкреатитом, перфоративной язвой желудка и двенадцатиперстной кишки, острой кишечной непроходимостью, пищевой токсикоинфекцией, правосторонней пневмонией, острым инфарктом миокарда. В диагностически неясных ситуациях необходимо использовать дополнительные методы исследования (исследование крови на амилазу, обзорное рентгенологическое исследование органов грудной и брюшной полости, электрокардиографию, лапароскопию и др.). Тщательный сбор анамнеза, оценка и анализ всех клинических данных, результатов лабораторных и инструментальных исследований позволяют поставить правильный диагноз.
У женщин часто приходится отличать острый А. от воспаления придатков матки, внематочной беременности, апоплексии яичника. При воспалении придатков наиболее интенсивные боли локализуются в нижней части живота, отдают в крестец и возникают часто вскоре после менструации. Правильный диагноз у большинства больных удается установить на основании данных влагалищного исследования.
Дифференциальный диагноз острого А. у детей младшего возраста проводят с острыми респираторными инфекциями, отитом, пневмонией, копростазом, урологическими и желудочно-кишечными заболеваниями, детскими инфекциями и др. У детей старшего возраста острый А. дифференцируют в первую очередь с заболеваниями желудочно-кишечного тракта, желчевыделительной и мочевыделительной систем, у девочек также с заболеваниями внутренних половых органов.
Хронический аппендицит. В отличие от острого А., имеющего в большинстве случаев яркую клиническую картину, хронический А. чаще всего проявляется периодически усиливающимися тупыми болями в правой половине живота. Больных беспокоят упорные запоры, иногда сменяющиеся поносами. Для хронического А. характерна локализованная болезненность в определенных точках передней брюшной стенки: в точке Мак-Бернея — на границе наружной и средней трети линии, мысленно проведенной от правой верхней передней подвздошной оси и к пупку; в точке Ланца — на границе правой и средней трети линии, соединяющей правую и левую верхние передние подвздошные ости; в точке Кюммелля — на 1—2 см ниже и вправо от пупка.
Для диагностики хронического А. обычно применяют контрастное рентгенологическое исследование отростка, слепой кишки и терминальной петли подвздошной кишки. Используют как пероральный способ, при котором бариевую массу дают дважды (за 14 и 6 ч до исследования), так и контрастную клизму. Рентгенологическими признаками хронического А. являются необычное положение отростка, фиксация его спайками, длительная (до 2—3 сут.) задержка бариевой массы в отростке, наличие конкрементов в проекции отростка, деформация слепой кишки. При подозрении на хронический А. необходимо провести колоноскопию для исключения новообразования слепой кишки.
Диагноз хронический А. нередко ставят методом исключения, путем тщательного обследования больного в целях исключения заболеваний желудка и двенадцатиперстной кишки, желчного пузыря и желчных протоков, толстой кишки, правой почки и мочеточника, внутренних половых органов у женщин, т.к. многие из заболеваний этих органов можно принять за хронический А. При этом нельзя руководствоваться каким-либо одним клиническим симптомом: только тщательный анализ всех клинических данных и результатов специальных исследований позволяют поставить диагноз хронический А.
Лечение А. хирургическое. Общепринятой тактикой лечения острого А. является ранняя операция. На догоспитальном этапе помощь больному острым А. ограничивается назначением постельного режима, запрещением приема пищи и жидкости. Применение слабительных средств и грелок крайне опасно, т.к. это может способствовать развитию перитонита. Категорически запрещено также назначение анальгетических препаратов, в т.ч. наркотических анальгетиков, до окончательного решения вопроса об операции. Транспортировать больного в стационар следует только в положении лежа.
При установлении диагноза острого А. требуется немедленная операция независимо от того, сколько времени прошло от начала заболевания. Исключение составляют случаи с резко отграниченным плотным инфильтратом. Таким больным назначают строгий постельный режим, щадящую диету, антибиотики широкого спектра действия, местно (в первые дни) применяют холод на правую подвздошную область, а затем переходят к тепловым процедурам, благодаря чему нередко удается добиться обратного развития симптомов с полным исчезновением инфильтрата. Увеличение размеров инфильтрата, ухудшение состояния больного на фоне проводимого консервативного лечения свидетельствуют о развитии абсцесса, что заставляет прибегнуть к неотложному оперативному вмешательству — вскрытию и дренированию гнойника. Вскрытие аппендикулярного абсцесса производят по возможности внебрюшинным доступом, а также через переднюю стенку прямой кишки или задний свод влагалища.
Больным острым А. без признаков перитонита хирургическое лечение проводят немедленно, без какой-либо подготовки. При наличии разлитого перитонита операцию выполняют после предоперационной подготовки (см. Предоперационный период). Молодым худощавым пациентам при отсутствии признаков перитонита операционное вмешательство может быть произведено под местной анестезией. В остальных случаях, а также детям раннего возраста и беспокойным больным показана общая анестезия.
Операция при остром А. в большинстве случаев заключается в удалении червеобразного отростка (аппендэктомия). При распространенных формах перитонита (диффузном и разлитом) необходима срединная лапаротомия, что позволяет провести тщательную санацию и дренирование всех отделов брюшной полости.
При хроническом А. оперативное лечение, заключающееся также в аппендэктомии, показано при его упорном болевом синдроме, лишающем больного трудоспособности. При менее выраженной симптоматике проводят консервативное лечение (борьба с запорами, спазмолитические препараты, физиотерапевтические процедуры и др.).
В послеоперационном периоде возможно образование абсцессов в различных отделах брюшной полости, обычно обусловленных недостаточно тщательным удалением экссудата во время операции. При неполноценном лигировании брыжеечных сосудов удаленного отростка в раннем послеоперационном периоде может развиться кровотечение в брюшную полость. Поэтому необходимы тщательное наблюдение за оперированными больными, своевременное выявление и лечение осложнений. При неосложненном послеоперационном периоде больной может быть выписан из стационара на 7—9-е сутки после аппендэктомии.
В ряде случаев (молодой возраст больного, неосложненный характер заболевания, нормальная температура тела и анализ крови) больной может быть выписан на поликлиническое лечение уже на 4—5-й день. Оптимальным в такой ситуации является ежедневный осмотр больного на дому врачом поликлиники или хирургического отделения (так называемый стационар на дому), который и снимает швы с операционной раны на 7—8-й день после операции. После этого больной, как правило, сам посещает хирурга поликлиники. При амбулаторном лечении могут возникать различные осложнения. Наиболее частым из них является воспалительный инфильтрат в области раны, в который могут быть вовлечены как брюшная стенка, так и прилегающая часть брюшной полости. Характерной особенностью такого инфильтрата является его склонность к абсцедированию. Появляются резкие, усиливающиеся при движении боли в области операционной раны, где пальпируется резко болезненный инфильтрат, отмечаются высокая температура тела, лейкоцитоз и сдвиг лейкоцитарной формулы крови влево. Больной нуждается в экстренной повторной госпитализации в хирургическое отделение. При отсутствии эффекта от консервативных мероприятий (лед, антибиотики, физиотерапевтическое лечение) и появлении признаков абсцедирования производят вскрытие гнойника. Реже после выписки больного из хирургического отделения встречаются воспалительные инфильтраты и абсцессы других локализаций (межкишечный, дугласова пространства), а также спаечная Непроходимость кишечника. Такие больные также должны быть экстренно госпитализированы.
Прогноз при своевременной операции по поводу острого А. благоприятный. Основной причиной летальности при остром А. является развитие осложнений вследствие запоздалой госпитализации и несвоевременного выполнения оперативного вмешательства. Среди больных с острым А., оперированных в первые сутки от начала заболевания, летальность в 5—10 раз ниже, чем среди поступивших в стационар в более поздние сроки.
Трудоспособность при отсутствии осложнений у больных молодого и среднего возраста восстанавливается обычно спустя 3—4 нед. В пожилом возрасте, а также у больных, занимающихся тяжелым физическим трудом, трудоспособность после операции восстанавливается обычно не ранее чем через 6—8 недель. После операции по поводу осложненного острого А. срок нетрудоспособности варьирует в зависимости от тяжести осложнений и особенностей течения послеоперационного периода.
При хроническом А. у части больных, несмотря на аппендэктомию, болевой синдром может сохраниться.
Библиогр.: Дробни Ш. Хирургия кишечника, пер. с венгер., с. 146, Будапешт, 1983; Исаков Ю.Ф., Степанов Э.А. и Дронов А.Ф. Острый аппендицит в детском возрасте, М., 1980, библиогр.; Калитиевский П.Ф. Болезни червеобразного отростка, М., 1970; Клиническая рентгенорадиология, под ред. Г.А. Зедгенидзе, т. 2, с. 206, М., 1983; Колесов В.И. Клиника и лечение острого аппендицита, Л., 1972, библиогр.; Литтманн И. Брюшная хирургия, пер. с венгер., с. 505, Будапешт, 1970; Ошибки, опасности и осложнения в хирургии, под ред. И.И. Блинова и Б.М. Хромова, с. 391, Л., 1972; Струков А.И. и Серов В.В. Патологическая анатомия, с. 370, М., 1985; Тошовский В. Аппендицит у детей, пер. с чешск., с. 208, М., 1988; Щербатенко М.К. и Берсенева Э.А. Неотложная рентгенодиагностика острых заболеваний и повреждений органов брюшной полости, с. 177, М., 1977.
Рис. 1. Микропрепарат стенки червеобразного отростка при флегмонозном аппендиците: 1 — слизистая оболочка отростка, 2 — мышечная его оболочка, пронизанные густыми лейкоцитарными инфильтратами. Окраска гематоксилином и эозином; х 80.
Рис. 2. Варианты положения червеобразного отростка: а — медиальное положение; б — нисходящее (тазовое положение); в — восходящее (ретроцекальное) положение; г — восходящее (переднее) положение.
воспаление червеобразного отростка слепой кишки (аппендикса). Возникает вследствие изменения состояния стенки червеобразного отростка и внедрения в нее микроорганизмов, населяющих кишечник человека, что приводит к гнойному воспалению сначала слизистой (внутренней) оболочки отростка, а потом и всех слоев его стенки. Предрасполагающими факторами являются задержка содержимого в отростке, образование в его просвете каловых камней, перегибы отростка, запоры, глистные инвазии, усиление гнилостного брожения в кишечнике. Заболеванию подвержены люди всех возрастов.
Аппендицит может быть острым и хроническим. Чаще встречается острый аппендицит. Он начинается внезапно, с болей в подложечной области или около пупка, тошноты, однократной рвоты. Через несколько часов боли перемещаются в правую нижнюю четверть живота, где расположена слепая кишка. Боли, вначале ноющие постоянные, постепенно усиливаются, особенно при ходьбе, кашле, при попытке лечь на левый бок. Иногда отмечаются умеренный понос или задержка стула. Ухудшается общее самочувствие, появляется ощущение сухости во рту, температура тела повышается до 37°—38°. У пожилых людей эти явления могут быть выражены слабо, несмотря на тяжелое течение и запущенную форму заболевания. У детей А. нередко протекает тяжело, а диагностика его еще более затруднена.
Если воспалительный процесс ограничивается слизистой оболочкой, такой А. называют катаральным. Иногда приступ на этом может прекратиться. Однако чаще воспаление охватывает всю стенку червеобразного отростка, вызывая ее гнойное расплавление (флегмонозный А.), вплоть до полного разрушения, в результате чего гной и кишечное содержимое попадают в брюшную полость (прободной, или перфоративный. А.). Тромбоз (закупорка сгустком крови) питающих отросток сосудов приводит к нарушению кровообращения и его омертвению (гангренозный А.). Гнойное воспаление, прободение и гангрена аппендикса ведут к развитию гнойного воспаления брюшины — перитониту, что грозит самыми тяжелыми последствиями. Поэтому при любой форме острого А. необходимо как можно скорее произвести операцию: чем раньше от начала приступа она сделана, тем надежнее предупреждение опасных осложнений заболевания.
При малейшем подозрении на острый А. больного следует без промедления доставить в хирургическое отделение. До прихода врача больного надо уложить в постель, положить на живот пузырь со льдом или холодной водой. Запрещается прием пищи и жидкости. Категорически нельзя применять слабительные средства, грелки, клизмы, т.к. это может способствовать прободению отростка и развитию перитонита. Нельзя до установления диагноза применять и болеутоляющие препараты. Главная причина неблагоприятных исходов острого А. — запоздалое обращение за медицинской помощью. Поэтому при любых острых болях в животе следует немедленно обратиться к врачу. Лечение острого А. хирургическое и состоит в удалении червеобразного отростка слепой кишки — аппендэктомии.
Хронический А. встречается редко. Он проявляется периодическими нерезкими болями в правой половине живота. Хронический А. необходимо отличать от гинекологических заболеваний, заболеваний почек, кишечника, печени, глистных инвазий, что возможно только при тщательном обследовании в стационаре.
У человека, перенесшего приступ острого А. и почему-либо не прооперированного, остаются изменения в отростке, способствующие рецидивам заболевания, все более тяжелым и опасным. Страдающим хроническим рецидивирующим А. постоянно угрожает опасность развития острого воспаления, причем в самых неблагоприятных жизненных ситуациях, когда хирургическая помощь может запоздать. Такие больные должны оперироваться в плановом порядке, после предварительного обследования.
Аппендицит (appendicitis; анат. appendix vermiformis червеобразный отросток + -ит; син.: вермикулит, эпитифлит)
воспаление червеобразного отростка слепой кишки.
Аппендицит гангренозный (a. gangraenosa) — А., характеризующийся некрозом всех слоев стенки аппендикса на всем ее протяжении или на ограниченном участке.
Аппендицит грыжевой (a. hernialis) — А. в случае вхождения аппендикса в грыжевой мешок при грыжах брюшной стенки.
Аппендицит деструктивный (a. destructiva) — А., характеризующийся разрушением тканей аппендикса за счет их гнойного расплавления или некроза и гнилостного распада.
Аппендицит катаральный (a. catarrhalis) — острый А., протекающий без разрушения тканей аппендикса.
Аппендицит острый (a. acuta) — A., проявляющийся приступом острых болей в животе с признаками раздражения брюшины и нарушения общего состояния организма.
Аппендицит перфоративный (a. perforativa) — деструктивный А., при котором разрушение тканей стенки аппендикса приводит к ее прободению.
Аппендицит ретроцекальный (a. retrocaecalis) — А. при локализации аппендикса позади слепой кишки, частично или полностью в забрюшинной клетчатке.
Аппендицит рецидивирующий (a. recidiva) — повторный приступ острого А., возникший после продолжительного периода, в течение которого болезненные явления отсутствовали либо наблюдались только признаки хронического А.
Аппендицит склерозирующий (a. sclerosans) — А., характеризующийся обширными рубцовыми изменениями стенки аппендикса, приводящими к облитерации или обтурации его полости.
Аппендицит фибропластический (a. fibroplastica) — А., характеризующийся разрастанием соединительной ткани в субмукозном и субсерозном слоях стенки аппендикса.
Аппендицит флегмонозно-язвенный (a. ulcerophlegmonosa) — А., характеризующийся изъязвлением слизистой оболочки и распространением воспалительного процесса в подлежащих слоях стенки аппендикса с их гнойным расплавлением.
Аппендицит хронический (a. chronica) — А., протекающий в виде продуктивного воспаления межуточной ткани, главным образом вокруг интрамуральных сосудов червеобразного отростка; клинически проявляется нерезкими постоянными или коликообразными болями; возникает как следствие перенесенного острого А., а иногда без него.
источник
– это экстренная хирургическая патология, которая проявляется воспалением в области аппендикса (червеобразный отросток слепого кишечника).
Острый аппендицит проявляется болями в животе, тошнотой и нарушением общего состояния. Требует немедленной операции по его удалению, поздняя диагностика грозит серьезными осложнениями вплоть до летального исхода.
Причины Острого аппендицита
Аппендикс является лимфоидным органом, в нем сосредоточено большое количество иммунных клеток, он помогает осуществлять иммунную защиту органов пищеварения. В среднем аппендикс имеет длину до 5-6см, толщину до 1 см. Отросток может располагаться как в классическом положении, отходя вниз от кишки в области правой подвздошной кости, так и лежать в других направлениях. Это важно в диагностике проявлений аппендицита.
Причин для воспаления аппендикса достаточно:
- закупорка его плотными каловыми массами
- закупорка плотными фрагментами пищи (косточки, семечки, плотные куски пищи)
- разрастание тканей
- увеличение лимфоидных зон, лимфоузлов с закупоркой просвета
- тромбоз сосудов
- проявления аллергии
- инфекции кишечника
- нахождение на жестких диетах, нерациональное питание
- наследственная предрасположенность, стрессы, вредные привычки
- переход инфекции с других органов (у женщин – с органов малого таза)
По длительности и остроте процесса выделяют острый и хронический аппендицит.
Острый аппендицит, исходя из стадии процесса и длительности течения разделяют на:
- катаральную стадию, она длится первые 6 часов
- флегмонозную стадию, она длится до конца первых суток
- гангренозную стадию, ее длительность до конца 3-х суток
- перфорация аппендикса и перитонит, характеризуется разрывом или расплавлением стенок и выходом содержимого в брюшную полость с формированием перитонита.
Симптомы Острого аппендицита
Заболевание имеет четкую стадийность и тяжесть его зависит от длительности воспаления, однако, определить ее может только хирург.
Для пациента важно выявление опасных симптомов, которые бы указывали на острый аппендицит. К ним относят:
Первые признаки аппендицита:
- боли в области желудка или подложечкой, вокруг пупка или разлитого характера
- боль постепенно на протяжении 3 часов перетекают в правый бок, в область подвздошной кости
- боли сильные, активизируются при вставании и ходьбе, лежа на левом боку
- в положении на правом боку боль уменьшается
Возникновение боли вечером или в ночь, реже в утренние часы
На фоне боли возникают тошнота и необильная, однократная рвота, могут быть понос или запоры.
На фоне боли постепенно повышается температура, ухудшается состояние, возникают вялость, блеск глаз, бледность, обложенность языка.
Даже при отсутствии всех описанных симптомов, кроме боли в животе, если она длится более 4-6 часов, необходима госпитализация и осмотр хирургом.
- Дети: быстрое нарастание проявлений. Температура тела чаще высокая. Рвота и диарея более ярко выражены. Раннее возвращение к режиму полноценной физической активности.
- Пожилые: стертость проявлений аппендицита может быть причиной несвоевременной диагностики и госпитализации.
- Беременные: диагностика затруднена, т.к. червеобразный отросток смещен беременной маткой вверх, что приводит к изменению типичного расположения болей, а расположение его за маткой – к снижению выраженности признаков раздражения брюшины. Внутриутробная гибель плода возникает в 2-8,5 % случаев.
Диагноз Острого аппендицита
Несмотря на все достижения медицины, не всегда легко поставить диагноз острого аппендицита.
- жалоб и типичного начала болезни
- данных осмотра и выявлении особых симптомов при прощупывании брюшной полости
- данных экспресс-анализов крови и мочи
- дополнительных инструментальных данных (УЗИ, рентген, диагностическая лапароскопия)
При типичном расположении червеобразного отростка обычно диагноз устанавливают быстро, а вот при его нетипичной локализации его необходимо отличать от:
- кишечной непроходимости
- язвы желудка и 12-перстной кишки
- дивертикулита
- холецистита и панкреатита
- острого воспаления придатков и апоплексии яичника у женщин
- пиелонефрита, почечной колики
Диагностикой должен заниматься только врач-хирург в приемном отделении хирургического стационара, для женщин и девочек обязательна консультация гинеколога.
Лечение Острого аппендицита
Для аппендицита крайне важно правильно оказать первую помощь, чтобы в дальнейшем не смазать клиническую картину и не затруднить диагноз.
При болях можно принять спазмолитики – но-шпу или папаверин, не более 2 таблеток, и только 1 раз. Далее необходимо обращение к хирургу или вызов неотложки.
- применение анальгина и его содержащих препаратов
- применение кеторола, нимесулида или НПВС (нурофен, индометацин)
- применение тепла на живот, грелок, компрессов
- применение слабительных, клизм, народных средств
- применение антибиотиков и кишечных антисептиков (нифуроксазид)
Сегодня единственным методом лечения острого аппендицита является операция по удалению аппендикса – аппендэктомия. Ее проводят двумя методами:
- классическая операция с разрезами
- лапароскопия с проколами брюшной стенки и удалением отростка манипуляторами при визуальном контроле
Операцию проводят в срочном порядке, после проведения в течение 1-2 часов экстренной предоперационной подготовки – анализов крови и мочи, осмотра и опроса больного с выявлением аллергии и проблем со здоровьем.
Операция проводится под общим наркозом, длится она от получаса до нескольких часов в зависимости от тяжести и осложнений.
В неосложненных случаях предпочтение отдают лапароскопии. После нее почти нет швов и восстановление идет быстрее. При подозрении на гангренозную форму и перфорацию могут применять классические и расширенные операции.
После операции первые сутки показан строгий постельный режим и легкое питание, постепенно режим расширяется. Швы снимают через неделю, выписка в пределах 5-10 дней.
Осложнения Острого аппендицита
Аппендицит – коварное заболевание, часто дающее серьезные осложнения. К ним относят:
- абсцессы в области аппендикса или в брюшной полости
- развитие гнойного перитонита, спаечных процессов
- формирование аппендикулярного инфильтрата с невозможностью удаления аппендикса без травмы соседних органов
Также могут развиваться воспаления в области сосудов, тромбозы вен, отходящих от аппендикса. Такие осложнения могут нарушать функции печении и даже вызвать летальный исход.
Профилактика Острого аппендицита
Методов специфической профилактики острого аппендицита не разработано. Необходимо правильное питание, рациональный режим и своевременное обращение за помощью к врачу при возникновении боли животе.
источник
При рождении у каждого человека есть отросток слепой кишки — аппендикс . Этот орган до сих пор остается загадкой для медиков. В прошлом веке его было принято удалять «заранее», чтобы предотвратить острый и реже хронический аппендицит, сейчас врачи призывают отказаться от подобной практики по ряду многих причин. Воспаление червеобразного отростка является тяжелым заболеванием, которое почти всегда лечат хирургическим путем . Гораздо реже встречается хроническая форма. Любому человеку необходимо знать, где находится аппендицит, ранние признаки заболевания.
Червеобразный отросток прямой кишки присутствует с рождения в организме. Воспаление этого органа во многих ситуациях происходит спонтанно, без каких-либо явных предпосылок, развивается в виде острого заболевания. Аппендицит у женщин нередко путают с гинекологическими заболеваниями — острым воспалением яичником, внематочной беременностью, поэтому важна быстрая и адекватная диагностика.
Состояние больного уже через несколько часов становится критическим и угрожающим жизни. По этой причине с момента изобретения антибиотиков в тридцатых-сороковых годах прошлого века и до конца столетия врачи едва ли не настаивали: удалять превентивно (меры, принимаемые до наступления неблагополучного события) червеобразный отросток.
Но теперь это врачебное мнение считается устаревшим. Несмотря на то, что аппендицит — по-прежнему тяжелое и опасное для жизни состояние, удалять невоспаленный отросток кишечника гастроэнтерологи не советуют. Это связано с тем, что орган долгое время считался рудиментом, оставшимся в наследство от предков-пещерных людей, но «лишних» органов у человека нет.
Аппендикс нужен в качестве:
- Утилизации части веществ «про запас».
- В червеобразном отростке живут симбиотические бактерии.
- С помощью аппендикса организм восстанавливается, если погибают основные колонии.

Таким образом, аппендикс служит защитой от дисбактериоза — довольно распространенного диагноза в современном мире. Тем не менее, оперативное вмешательство по-прежнему считается единственным приемлемым вариантом терапии острого аппендицита — состояния, когда происходит воспаление червеобразного отростка слепой кишки. В редких случаях отмечается вялотекущая форма болезни — так называемый, хронический аппендицит, в отличие от острого, он не является показанием к немедленной полостной операции.
Расположение аппендикса человеку без медицинского образования определить сложно. Это связано с тем, что кишечник, в отличие от «зафиксированных» на своих местах органов — сердца, легких, печени, пластичен, петли могут перемещаться внутри брюшной полости.
На точную локализацию влияют такие факторы:
- пол;
- возраст;
- рост;
- телосложение — у худых людей петли распределены свободнее, у полных лежат «теснее»;
- индивидуальные особенности.
Кишечник компактно распределен внутри организма. Чем полнее человек, тем ближе друг к другу лежат петли, соответственно, аппендикс будет находиться выше. Также на этот фактор влияет рост — у детей, невысоких людей меньше физического пространства в брюшной полости и пол. Женщины также отличаются более «плотной» анатомией кишечных петель, поскольку в брюшной полости должно оставаться место для яичников, матки и других гинекологических органов. Соответственно, у мужчин петли лежат несколько более свободно.
Тем не менее, поскольку признаки аппендицита достаточно характерны, можно самостоятельно определить локализацию отростка слепой кишки. В норме этот орган никак не ощущается , человек просто не «знает» о его существовании. Необходимость знать, с какой стороны находится аппендицит, связана со своевременным обращением к врачу, от предварительной самодиагностики может зависеть жизнь человека.
При возникновении боли аппендикс «ищут» так:
- Вертикально — определить локализацию справа. Это и есть место, с какой стороны аппендицит обнаруживается чаще всего.
- Мысленно разделить брюшную полость на две горизонтальные части. Приложить ладонь ниже пупка справа.
- Это и есть приблизительное место нахождения отростка слепой кишки, который и провоцируют болезнь, известную как аппендицит.
Необходимо понимать, что размер брыжейки, количество висцерального (внутреннего) жира и другие факторы значительно влияют на смещение аппендикса. С другой стороны, при воспалении болезненность не локализуется в одной точке, может существенно смещаться . Поэтому любая боль в животе у человека, которого не оперировали по поводу острого аппендицита, всегда в первую очередь, подозрительна на данное заболевание. Квалифицированная диагностика помогает точно поставить диагноз, но симптоматику.
Воспаление червеобразного отростка слепой кишки происходит спонтанно. На данный момент неизвестна какая-либо однозначная причина, провоцирующая острое состояние. Болезнь известна человечеству тысячи лет, первые операции по удалению червеобразного отростка, по данным историков, проводились еще в каменном веке . В античные времена они стали обыденностью, хотя были все еще опасны для жизни из-за отсутствия нормальных лекарств, известных в наше время.
Среди возможных провоцирующих факторов разными врачами-гастроэнтерологами и хирургами упоминаются такие:
- Инфекционный фактор. Эта теория во врачебных кругах остается доминирующей. Она связана с патологическим развитием условно-патогенной микрофлоры, преобладании ее над полезной. В норме «хорошие» бактерии убивают «врагов» кишечника, а в аппендиксе особенно много симбиотических микроорганизмов. Если этот баланс нарушается, запускается патологический процесс.
- Закупорка «привратника». Слепой отросток отделен от остального кишечника привратником, хотя и значительно менее плотным, чем тот, который разделяет желудок и начало петель. Благодаря «привратнику», бактерии могут свободно переходить по мере необходимости. Если этот доступ перекрывается, начинается с одной стороны гибель полезных, с другой — бесконтрольное размножение вредоносных.
- Нехватка питания. Симбионты, обитающие в червеобразном отростке, существуют за счет ресурсов человеческого организма. Они регулярно получают еду, а продукты жизнедеятельности уходят дальше по кишечнику, чтобы быть выведенными из организма наряду с другими токсинами. Недостаток пищи также вызывает массовую гибель симбионтов.
- Застой крови в сосудах червеобразного отростка. Кровь перестает циркулировать, вследствие чего начинается некроз тканей.
Эти факторы описывают механизм аппендицита. С другой стороны, если анализировать, что именно приводит к нежелательным результатам, можно выявить подобные закономерности:
- В группе риска лица, страдающие запорами, поскольку у них образуются каловые камни. Медленная перистальтика чревата закупоркой слепого отростка.
- Аппендицит у женщин порой возникает на фоне инфекций гинекологических органов, когда вредные бактерии «перемещаются» из яичников, труб или матки к другим участкам организма. Расположено все близко, а хронические инфекции могут субъективно почти не ощущаться в течение долгих лет.
- Люди, страдающие хроническими энтеритами, гастритами, колитами и любыми другими воспалительными заболеваниями ЖКТ, также рискуют получить острый приступ аппендицита.
- Кишечные паразиты — иначе говоря, глисты или простейшие вызывают обструкцию на отдельных участках. Червеобразный отросток служит их частой «жертвой».
- Неправильное питание. Переедание, обилие грубой клетчатки, жирной пищи и других трудноперевариваемых продуктов, способны спровоцировать приступ аппендицита.
Однако в подавляющем большинстве случаев причины остаются неизвестными, а заболевание относится к идиопатическим — то есть, возникает «само по себе». Экстренное состояние пропустить невозможно, оно характеризуется яркими симптомами, которые обязательно привлекут к себе внимание больного. Профилактика же сводится к поддержанию правильной работы кишечника, разумной диете без излишеств, своевременному лечению внутренних инфекций.
Все заболевания желудка, кишечника, печени и других внутренних органов могут давать схожую симптоматику. Однако признаки аппендицита все-таки достаточно характерны, тем более что с этой точки зрения заболевание изучено очень хорошо. Определить развитие патологического процесса в червеобразном отростке слепой кишки можно начиная с ранних признаков.
Следует внимательно отнестись к следующим:
- Сильная боль . Не забывайте, что локализация не принципиальна — аппендицит склонен «захватывать» всю брюшную полость, давать иррадиацию в другие участки. Определение, где находится аппендикс, имеет только факультативное значение.
- Боль нарастает постоянно и существенно усиливается при движении. Может быть задействована вся поясница, спина, грудина. У некоторых боль отдается в ноги.
- Симптом Ситковского — популярный диагностический прием, заключается в том, что при аппендиците болевые ощущения усиливаются, если лечь на левый бок.
- Симптом Менделя — еще один характерный диагностический критерий. Если нажать в подвздошной области справа, где расположен отросток, а затем резко отпустить, наблюдается сильный приступ боли.
- Присоединяется тошнота, диарея . Она может быть однократной, каловые массы имеют нормальный или желтоватый вид.
- Учащенное мочеиспускание на фоне боли в животе. Этот же признак характерен для гинекологических воспалений у женщин, поэтому нужна квалифицированная диагностика.
- Температура тела поднимается до 38-39 градусов.
- Язык обложен желтоватым налетом , у человека наблюдается гнилостный запах изо рта.
Даже один из этих симптомов — повод немедленно вызывать «скорую помощь». На ранних стадиях воспаления, удаление отростка прямой кишки — это простая полостная операция, которая практически никогда не вызывает осложнений. С другой стороны, если надеяться на «само пройдет», то патологический процесс развивается. В течение нескольких часов некротизированные ткани могут лопнуть , что вызовет попадание огромного количества болезнетворных бактерий в брюшную полость. Развивается перитонит, который до сих пор часто приводит к летальным исходам.
Редкий вид заболевания — хронический аппендицит . Он подразумевает, что воспаление червеобразного отростка негнойное, нет обструкции, наблюдаются только частичные нарушения функционирования этого органа. Врачи «старой закалки» предпочитают удалять и такие аппендиксы — по принципу, «нет опасного органа — нет и риска для жизни пациента». Однако современные доктора могут рекомендовать консервативное лечение.
Единственное возможное лечение острой формы заболевания — аппендэктомия, то есть полное удаление червеобразного отростка. Несмотря на доказанность полезных функций, отсутствие этого органа практически не влияет на качество жизни человека, не заставляет придерживаться пожизненных диет.
Об операции нужно знать, что:
- чем быстрее поставлен диагноз и пациент оказывается на операционном столе — тем лучше;
- гнойный и некротизированный аппендицит опаснее неосложненного;
- каждый час промедления чреват перитонитом, поскольку отросток может разорваться в любую минуту;
- в течение суток после операции запрещено есть и пить;
- больного держат около недели в стационаре.
Современные способы удаления сделали операцию максимально простой и нетравматичной. Ее проводят в легких случаях под местным наркозом, общий необходим только при тяжелых формах, особенно если есть спайки или уже начал развиваться перитонит. Пациент получает антибиотикотерапию 7-10 дней после хирургического вмешательства в зависимости от назначения врача.
Для абсолютного большинства пациентов удаление аппендикса становится кратким эпизодом в жизни, про который люди быстро забывают. Главный принцип при малейшем подозрении на воспаление аппендикса — сразу же вызвать «скорую помощь» , поскольку диагностика также достаточно простая для профессионалов.
источник
Аппендицит – это острая, реже хроническая форма воспаления придатка слепой кишки – аппендикса (червеобразного отростка). В зависимости от формы может протекать с болями в правой подвздошной области различной выраженности, нарушением пищеварения (тошнотой, рвотой, задержкой стула и газов), повышенной температурой тела. При распознавании аппендицита опираются на положительные диагностические симптомы (Ситковского, Бартомье — Михельсона, Блюмберга — Щеткина), данные пальцевого исследования прямой кишки и влагалищного исследования, развернутого клинического анализа крови. Показано хирургическое вмешательство (аппендэктомия).
Аппендицит является одной из наиболее распространенных патологий брюшной полости, на долю которой приходится 89,1% от общего количества госпитализаций в хирургический стационар. Аппендицит встречается у мужчин и женщин, может развиваться в любом возрасте; пик заболеваемости приходится на возраст от 10 до 30 лет. Воспаление червеобразного отростка выявляется примерно у 5 людей из 1000 в год. Лечение аппендицита занимаются специалисты в сфере абдоминальной хирургии.
В возникновении заболевания, как правило, принимает участие полимикробная флора, представленная кишечной палочкой, стафилококками, энтерококками, стрептококками, анаэробами. В стенку аппендикса возбудители попадают энтерогенным путем, т. е. из его просвета.
Условия для развития аппендицита возникают при застое кишечного содержимого в червеобразном отростке вследствие его перегиба, наличия в просвете инородных тел, каловых камней, гиперплазии лимфоидной ткани. Механическая блокада просвета отростка приводит к повышению внутрипросветного давления, расстройству кровообращения в стенке аппендикса, что сопровождается снижением локального иммунитета, активизацией гноеродных бактерий и их внедрением в слизистую оболочку.
Определенную роль, предрасполагающую к развитию аппендицита, играет характер питания и особенности расположения отростка. Известно, что при обильном употреблении мясной пищи и склонности к запорам в кишечном содержимом накапливается избыточное количество продуктов распада белка, что создает благоприятную среду для размножения патогенной флоры. Кроме механических причин, к развитию аппендицита могут приводить инфекционные и паразитарные заболевания – иерсиниоз, брюшной тиф, амебиаз, туберкулез кишечника и др.
Более высокий риск развития аппендицита существует у беременных женщин, что связано с увеличением матки и смещением слепой кишки и червеобразного отростка. Кроме того, предрасполагающими факторами к развитию аппендицита у беременных могут служить запоры, перестройка иммунной системы, изменение кровоснабжения тазовых органов.
Аппендикс – рудиментарный придаток слепой кишки, имеющий форму узкой вытянутой трубки, дистальный конец которой оканчивается слепо, проксимальный — сообщается с полостью слепой кишки посредством отверстия воронкообразной формы. Стенка червеобразного отростка представлена четырьмя слоями: слизистым, подслизистым, мышечным и серозным. Длина отростка составляет от 5 до 15 см, толщина – 7-10 мм. Аппендикс имеет собственную брыжейку, удерживающую его и обеспечивающую относительную подвижность отростка.
Функциональное назначение червеобразного отростка до конца неясно, однако доказано, что аппендикс выполняет секреторную, эндокринную, барьерную функции, а также принимает участие в поддержании микрофлоры кишечника и формировании иммунных реакций.
Различают две основные формы аппендицита – острую и хроническую, каждая из которых имеет несколько клинико-морфологических вариантов. В течение острого аппендицита выделяют простую (катаральную) и деструктивные формы (флегмонозный, флегмонозно-язвенный, апостематозный, гангренозный аппендицит). Катаральный аппендицит характеризуется признаками расстройства кровообращения и лимфообращения в отростке, развитием фокусов экссудативно-гнойного воспаления в слизистом слое. Аппендикс набухает, его серозная оболочка становится полнокровной.
Прогрессирование катарального воспаления ведет к острому гнойному аппендициту. Через 24 часа после начала воспаления лейкоцитарная инфильтрация распространяется на всю толщу стенки аппендикса, что расценивается как флегмонозный аппендицит. При данной форме стенка отростка утолщена, брыжейка гиперемирована и отечна, из просвета аппендикса выделяется гнойный секрет.
Если при диффузном воспалении формируются множественные микроабсцессы, развивается апостематозный аппендицит; при изъязвлениях слизистой – флегмонозно-язвенный аппендицит. Дальнейшее прогрессирование деструктивных процессов приводит к развитию гангренозного аппендицита. Вовлечение в гнойный процесс тканей, окружающих червеобразный отросток, сопровождается развитием периаппендицита; а его собственной брыжейки – развитием мезентериолита. К осложнениям острого (чаще флегмонозно-язвенного) аппендицита относится перфорация отростка, приводящая к разлитому или отграниченному перитониту (аппендикулярному абсцессу).
Среди форм хронического аппендицита различают резидуальную, первично-хроническую и рецидивирующую. Течение хронического аппендицита характеризуется атрофическими и склеротическими процессами в червеобразном отростке, а также воспалительно-деструктивными изменениями с последующим разрастанием грануляционной ткани в просвете и стенке аппендикса, образованием спаек между серозной оболочкой и окружающими тканями. При скоплении в просвете отростка серозной жидкости образуется киста.
При типичной клинике острого воспаления отмечаются боль в подвздошной области справа, выраженная местная и общая реакция. Болевой приступ при остром аппендиците, как правило, развивается внезапно. Сначала боль имеет разлитой характер или преимущественно локализуется в эпигастрии, в околопупочной области. Обычно чрез несколько часов боль концентрируется в правой подвздошной области; при нетипичном расположении аппендикса может ощущаться в правом подреберье, в области поясницы, таза, над лобком. Болевой синдром при остром аппендиците выражен постоянно, усиливается при покашливании или смехе; уменьшается в положении лежа на правом боку.
К характерным ранним проявлениям аппендицита относятся признаки расстройства пищеварения: тошнота, рвота, задержка стула и газов, понос. Отмечается субфебрилитет, тахикардия до 90-100 уд. в мин. Интоксикация наиболее выражена при деструктивных формах аппендицита. Течение аппендицита может осложняться образованием абсцессов брюшной полости – аппендикулярного, поддиафрагмального, межкишечного, дугласова пространства. Иногда развивается тромбофлебит подвздошных или тазовых вен, что может явиться причиной ТЭЛА.
Свое своеобразие имеет клиника аппендицита у детей, пожилых людей, беременных, у пациентов с атипичной локализацией червеобразного отростка. У детей раннего возраста при остром аппендиците преобладает общая симптоматика, присущая многим детским инфекциям: фебрильная температура, диарея, многократная рвота. Ребенок становится малоактивным, капризным, вялым; при нарастании болевого синдрома может наблюдаться беспокойное поведение.
У пожилых пациентов клиника аппендицита обычно стерта. Заболевание нередко протекает ареактивно, даже при деструктивных формах аппендицита. Температура тела может не повышаться, боли в гипогастрии выражены незначительно, пульс в пределах нормы, симптомы раздражения брюшины слабые, лейкоцитоз небольшой. У лиц старшего возраста, особенно при наличии пальпируемого инфильтрата в подвздошной области, необходима дифференциальная диагностика аппендицита с опухолью слепой кишки, для чего требуется проведение колоноскопии или ирригоскопии.
При аппендиците у беременных боли могут локализоваться значительно выше подвздошной области, что объясняется оттеснением слепой кишки кверху увеличенной маткой. Напряжение мышц живота и другие признаки аппендицита могут быть слабо выражены. Острый аппендицит у беременных следует отличать от угрозы самопроизвольного прерывания беременности и преждевременных родов.
Хронический аппендицит протекает с ноющими тупыми болями в правой подвздошной области, которые периодически могут усиливаться, особенно при физическом напряжении. Для клиники аппендицита характерны симптомы нарушения пищеварения (упорные запоры или поносы), ощущения дискомфорта и тяжести в эпигастральной области. Температура тела в норме, клинические анализы мочи и крови без выраженных изменений. При глубокой пальпации ощущается болезненность в правых отделах живота.
При осмотре пациента с острым аппендицитом обращает внимание стремление больного занять вынужденное положение; усиление болей при любом спонтанном напряжении мышц – смехе, покашливании, а также в положении лежа на левом боку вследствие смещения слепой кишки и ее отростка влево, натяжения брюшины и брыжейки (симптом Ситковского). Язык в первые часы влажный, покрытый белым налетом, затем становится сухим. При осмотре живота нижние отделы брюшной стенки отстают при дыхании.
Пальпация живота при подозрении на аппендицит должна проводиться с осторожностью. Важное диагностическое значение при аппендиците имеет симптом Ровсинга (характеризуется усилением болей справа вслед за толчкообразным надавливанием на живот в левой подвздошной области) и Щеткина-Блюмберга (усиление болей после легкого надавливания и быстрого отнятия руки от брюшной стенки).
В ходе осмотра хирурга проводится пальцевое ректальное исследование, позволяющее определить болезненность и нависание передней стенки прямой кишки при скоплении экссудата. При гинекологическом исследовании у женщин определяется болезненность и выпячивание правого свода влагалища. В крови при остром аппендиците обнаруживается умеренно выраженный лейкоцитоз 9-12х10*9/л со сдвигом лейкоцитарной формулы влево и тенденцией к нарастанию изменений в течение 3-4 часов. УЗИ органов брюшной полости при остром аппендиците выявляет скопление небольшого количества свободной жидкости вокруг увеличенного червеобразного отростка.
Острый аппендицит следует дифференцировать от правосторонней почечной колики, острого холецистита и панкреатита, прободной язвы желудка и двенадцатиперстной кишки, дивертикулита, пищевой токсикоинфекции, кишечной непроходимости, правосторонней пневмонии, острого инфаркта миокарда. Поэтому в диагностически неясных случаях используются дополнительные методы – биохимические пробы крови, обзорная рентгенография легких и брюшной полости, ЭКГ, диагностическая лапароскопия.
У женщин необходимо исключить гинекологическую патологию – острый аднексит, апоплексию яичника, внематочную беременность. С этой целью проводится консультация гинеколога, осмотр на кресле, УЗИ органов малого таза. У детей аппендицит дифференцируют с ОРВИ, детскими инфекциями, копростазом, заболеваниями мочевыводящей системы и ЖКТ.
В диагностике хронического аппендицита используются контрастные рентгенологические исследования — рентгенография пассажа бария по толстому кишечнику, ирригоскопия. Для исключения новообразований слепой кишки может потребоваться колоноскопия.
Общепринятой тактикой при остром воспалительном процессе является как можно более раннее хирургическое удаление червеобразного отростка. На этапе догоспитальной помощи при подозрении на острый аппендицит показаны постельный режим, исключение приема жидкости и пищи, прикладывание холода к правой подвздошной области. Категорически воспрещается прием слабительных препаратов, использование грелки, введение анальгетиков до окончательного установления диагноза.
При остром аппендиците выполняется аппендэктомия – удаление червеобразного отростка через открытый разрез в правой подвздошной области или путем лапароскопии. При аппендиците, осложненном разлитым перитонитом, производится срединная лапаротомия для обеспечения тщательной ревизии, санации и дренирования брюшной полости. В постоперационном периоде проводится антибиотикотерапия.
По мнению хирургов, аппендэктомия при хроническом аппендиците показана, если отмечается упорный болевой синдром, лишающий больного нормальной активности. При относительно легкой симптоматике может быть применена консервативная тактика, включающая устранение запоров, прием спазмолитических препаратов, физиотерапию.
При своевременной и технически грамотно проведенной операции по поводу аппендицита прогноз благоприятный. Трудоспособность обычно восстанавливается через 3-4 недели. Осложнениями аппендэктомии может явиться образование послеоперационного воспалительного инфильтрата, межкишечного абсцесса, абсцесса дугласова пространства, развитие спаечной непроходимости кишечника. Все эти состояния требуют экстренной повторной госпитализации. Причинами осложнений и летального исхода при аппендиците служат запоздалая госпитализация и несвоевременно выполненное оперативное вмешательство.
источник