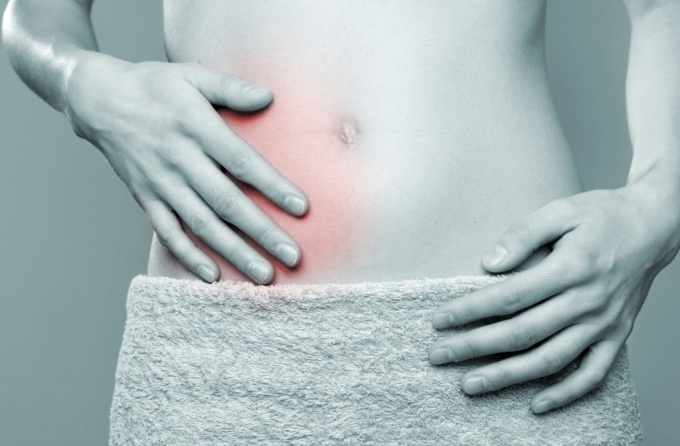
Основным симптомом аппендицита является боль, носящая разнообразный характер. Она может возникать внезапно, наблюдаться в области пупка, пояснице, в правой нижней половине живота и эпигастральной области. Боль в большинстве случаев появляется острая, реже тянущая и схваткообразная. Усиливается она при кашле и при напряжении передней брюшной стенки во время ходьбы и подъемов. Возникают неприятные ощущения преимущественно утром и ближе к вечеру.
Отсутствие аппетита, жидкий стул, тошнота, рвота – все это относится к самым распространенным причинам возникновения аппендицита. Нередко они могут сопровождаться болезненным и частым мочеиспусканием. Это возникает вследствие того, что заболевание прогрессирует. Воспаления начали переходить на мочевой пузырь и мочеточник.
Для того, чтобы снизить болевые ощущения можно принять спазмолитический препарат. Однако нельзя выпивать более 2-х таблеток. Допустимо только однократное употребление. Нельзя для снижения боли делать холодные компрессы на живот и использовать грелки. Все это приведет только к усилению воспаления.
Нарастание слабости и недомогания – это также симптомы аппендицита. Их отмечают больные, когда в червеобразном отростке наблюдаются сильные воспалительные процессы. Наряду с такими симптомами может присутствовать высокая температура с ознобом. Как правило, сбить ее обычными медикаментами не удается.
Неправильная походка тоже является симптомом аппендицита. Больные при ходьбе сгибаются в правую сторону, а рукой придерживают живот, тем самым предохраняя его от сотрясений и уменьшая боль. При глубоком вдохе они отмечают резкие боли в надлобковой области, которые носят кратковременный характер.
Изменение цвета кожных покров – это еще один основной симптом аппендицита. Наряду с этим у больного может отмечаться слабый пульс и низкие показатели артериального давления. При нажатии на живот пальцем возникает локализованная болезненность, а мышцы сильно напрягаются.
Обнаружив у себя один или несколько симптомов аппендицита, как можно скорее обратитесь к врачу. Необходимо пройти тщательное обследование для того чтобы подтвердить наличие такого заболевания. На основе его результатов будет ясно, требуется ли оперативное вмешательство, либо причина кроется не в наличии аппендицита, а в чем-то другом.
Аппендикс играет весомую роль в иммунообразовании, но не выполняет жизненно важной функции. В большинстве случаев аппендицит возникает после придавления грыжи, сопровождаясь сильной болью в брюшной полости. После этого заболевшему обязательно требуется медицинская помощь в виде хирургического вмешательства. А если судить по возрастным категориям, то люди от 9 и до 35 лет чаще всего болеют данным недугом.
У большинства заболевших аппендицит не проходит бесследно, они чувствуют тошноту, боли в животе, а именно в нижней части правого бока. Боли могут быть не только в боку, но и возле пупка, после чего возникает рвота.
После истечения определенного времени, боли в животе могут прекращаться на некоторое время. Если доктор диагностировал заболевание, то при нажатии на больное место, боль может исчезать или немного повышаться, а после отпускания руки живот сильно начинает болеть, повышается температура до 39 градусов.
Если аппендицит возникает у детей на первом году жизни, то боль может быть не только конкретно в правом боку, а разливаться по всему животу. А если аппендицитом заболел пожилой человек или беременная женщина, то боль будет намного меньше, а при хирургическом вмешательстве не столь ощутима.
Причины аппендицита могут быть совершенно разными, но всё приводит к закупорке просвета на аппендиксе. Этому могут посодействовать различные мелкие предметы, которые попадают в организм, каловые массы, опухоли, паразиты и так далее.
Если просвет в аппендиците будет закупорен, то сильное скопление слизи будет мешать его работе, что приведет к воспалению слизистой оболочки.
При данной болезни нужно сразу обращаться к врачу, потому что разрыв аппендикса, если его вовремя не оперировать, приведет к серьёзным последствиям и иным болезням. Например:перитонит.
Симптомы и признаки аппендицита у взрослых заметно отличаются от детских. В основном взрослые люди сначала жалуются на болевые ощущения в левой стороне тела (в области подвздошной кости), а затем справа к низу живота. Врачи не советуют ориентироваться только на этот признак, поскольку у всех людей воспаление аппендикса проявляется по-разному.
К примеру, одни люди могут испытывать первоначальную боль в области пупка, а другие – в любой другой области тела. Это объясняется индивидуальным расположением червеобразного отростка слепой кишки: у каждого человека он формируется с небольшими смещениями в ту или иную сторону.
Одним из постоянных признаков воспаленного аппендикса являются болезненные ощущения, усиливающиеся при кашле или смене положения тела. В основном человек с приступом аппендицита вынужден принимать определенное положение своего тела – позу эмбриона (с подогнутыми под живот ногами).
Боль заставляет брюшную стенку постоянно напрягаться. Нажатие на нее также вызывает определенные болевые ощущения. Из-за широкого спектра распространения боли пациенты зачастую не могут точно указать, где у них болит. Нередко приступ аппендицита сопровождается тошнотой, рвотой и запорами. Температура тела при этом достигает 38оС.
Аппендицит можно диагностировать самостоятельно. Для этого на низ живота справа нужно довольно сильно и резко надавить пальцами, а затем резко отпустить. При надавливании боль не ощущается, она наступает сразу после него.
Особенность проявления аппендицита у детей заключается в наиболее быстром нарастании у них воспалительных процессов, нежели у взрослых. Симптоматика воспаления червеобразного придатка слепой кишки у детей выражена более ярко, но поставить точный диагноз врачам бывает очень трудно, поскольку зачастую ребенок не может точно сказать, где у него именно болит.
Пик детского аппендицита чаще всего выпадает на период с 2-х до 4-х лет и с 7-ми до 9-ти лет. В разном детском возрасте признаки и симптоматика аппендицита имеют свои особенности. Например, дети до 5 лет не могут определить точное месторасположение боли, вместо этого они сворачиваются в позу эмбриона и начинают громко плакать, еще больше провоцируя болевые ощущения.
Дети не дают взрослым дотронуться до своих животов, что свидетельствует о локализации боли именно в этом месте. Кроме того, ребенок испытывает неимоверную жажду, постоянно прося воды. Температура тела при этом повышается, начинается приступ лихорадки. Врачей в этом случае следует вызывать как можно скорее.
Воспаленный аппендикс опасен своей молниеносной динамикой! Поэтому при появлении первых признаков и симптомов, а также при малейшем подозрении на аппендицит нужно скорее вызывать врачей. Это касается как детей, так и взрослых.
Дети подросткового возраста испытывают те же признаки и симптомы аппендицита, что и взрослые люди, но в большинстве случаев боли возникают не в области живота, а в прямой кишке, со стороны спины или позвоночника и в боку. Девочки-подростки нередко путают боль, вызванную приступом аппендицита, с нарушениями в женском здоровье (менструальная боль).
источник
Аппендицит – воспаление червеобразного отростка, называемого аппендиксом. Это небольшой слепой придаток ободочной кишки, расположенный на границе тонкого и толстого кишечника. Из-за анатомических особенностей аппендикс довольно часто воспаляется – острый аппендицит является самым частым хирургическим заболеванием.
Происходит это настолько часто, что в тридцатых годах прошлого века в Германии было выдвинуто предложение удалять аппендикс детям еще в раннем детском возрасте, в виде превентивной меры по борьбе с аппендицитом. В те годы считалось, что аппендикс представляет собой атавизм, совершенно бесполезное анатомическое образование, без которого вполне можно обойтись. Однако результаты эксперимента оказались удручающими: у тех детей, которым в раннем возрасте удалили червеобразный отросток, развивалась впоследствии тяжелая форма иммунодефицита.
Острый аппендицит при непринятии срочных лечебных мер опасен тем, что ведет к нагноению и разрыву воспаленного червеобразного отростка, с разлитием гноя и распространением воспаления на брюшину – развивается перитонит, опасное осложнение, которое может привести к летальному исходу.
Полагают, что основной причиной аппендицита является закупорка просвета червеобразного отростка. Произойти это может из-за перегиба аппендикса, а также в результате механической обтурации, при попадании в просвет каловых камней или инородных тел. Попадание инородных тел в аппендикс – одна из нередких причин развития аппендицита у детей, а у взрослых аппендицит чаще вызван каловыми камнями. Еще один механизм воспаления аппендикса, это появление язв на его слизистой оболочке, как правило, в результате перенесенной вирусной инфекции.
Главным симптомом аппендицита является внезапно появившаяся боль в животе. Для болевого синдрома при остром аппендиците характерно следующее:
- Изначально боль локализуется в эпигастральной области;
- Через 6-8 часов боль перемещается в правую подвздошную область (симптом Кохера-Волковича, или симптом перемещения болей);
- В дальнейшем боль принимает разлитой характер;
- Боль постоянная, могут быть периоды усиления и ослабления боли, но безболевые периоды отсутствуют;
- Боль усиливается при движении, поэтому пациенты с острым аппендицитом часто передвигаются, придерживая правую сторону живота руками, что является одним из характерных симптомом аппендицита;
- Резкая боль свидетельствует о гнойном воспалении червеобразного отростка (эмпиема аппендикса);
- Стихание боли при остром аппендиците – неблагоприятный признак, так как причиной этого может быть начало гангренозного процесса и гибель нервных окончаний.
Помимо болевого синдрома, симптомами аппендицита являются потеря аппетита, тошнота, возможна однократная рвота, задержка стула, учащение мочеиспускания.
Аппендицит у взрослых обычно не вызывает резкого ухудшения общего состояния, во всяком случае до развития перитонита. Возможно незначительное повышение температуры, до субфебрильных цифр (37-37,5 °C). Аппендицит у взрослых пациентов может быть простым и деструктивным. При деструктивном течении все симптомы ярче выражены, боль значительнее и страдает общее состояние.
Аппендицит у детей протекает гораздо более бурно, воспаление прогрессирует быстро, и перитонит развивается намного быстрее. При аппендиците у детей сильная боль в животе может сразу носить разлитой характер, общие симптомы ярко выражены: сильная тошнота, многократная рвота, лихорадка. Аппендицит у детей практически всегда протекает по типу деструктивного аппендицита у взрослых.
В классической форме заболевание не вызывает трудности с постановкой диагноза, который ставится на основании характерных симптомов аппендицита. Уточнить диагноз помогают следующие пробы:
- Болезненность в правой подвздошной области при пальпации живота;
- Болезненность в правой подвздошной области при легком поколачивании (симптом Раздольского);
- Усиление боли при резком отнятии руки после надавливания передней брюшной стенки (имптом Щеткина-Блюмберга);
- Усиление боли при положении пациента лежа на левом боку (симптом Ситковского);
- Пальпация гораздо болезненнее при положении лежа на левом боку (симптом Бартомье-Михельсона);
- Усиление боли при поднятии выпрямленной правой ноги в положении лежа на спине (симптом Образцова);
- Усиление боли в правой подвздошной области при движении рукой от верхней части живота к правой подвздошной области через натянутую рубашку (симптом Воскресенского);
- Болезненность в правой подвздошной области при толчках пальцами в левой подвздошной области (симптом Ровзинга).
Эти симптомы аппендицита имеют важное диагностическое значение. Однако в некоторых случаях, при аномальном положении червеобразного отростка, клиническая картина может быть смазанной, и некоторые из описанных признаков могут быть отрицательными. Также могут появиться нехарактерные для аппендицита симптомы, например, диарея.
Любые признаки острого живота должны настораживать в отношении приступа аппендицита, поэтому, как правило, уточняющая диагностика проводится уже во время операции (диагностическая лапаротомия), так как промедление может привести к тяжелым осложнениям, угрожающим жизни. Из-за затруднений в постановке диагноза аномальные формы острого аппендицита намного чаще становятся причиной летального исхода.
Лечение состоит в хирургическом удалении аппендицита.
При подозрении на острый аппендицит пациента необходимо уложить и обеспечить ему покой до прибытия бригады скорой помощи. Транспортировка в больницу также происходит в положении лежа. Запрещается ставить клизмы и принимать слабительное, пищу, воду, также нежелателен прием обезболивающих препаратов, из-за последующих затруднений в проведении диагностики.
Удаление аппендицита следует проводить как можно быстрее, чтобы избежать разрыва червеобразного отростка и развития перитонита. Для того, чтобы снизить вероятность инфицирования во время удаления аппендицита, перед операцией вводят антибактериальные средства. Антибиотики назначают и в послеоперационном периоде.
Удаление аппендицита проводят под общим наркозом, в некоторых случаях у худощавых пациентов возможно применение местной анестезии.
В настоящее время при простой форме аппендицита предпочитают лапароскопические операции, не требующие разреза брюшной стенки. В этом случае эндоскопический инструмент вводится в брюшную полость через небольшой прокол в тканях. Удаление аппендицита этим способом позволяет избежать операционной травмы, и сократить восстановительный период в разы. Риск развития послеоперационных осложнений при удалении аппендицита лапароскопическим методом минимален.
Видео с YouTube по теме статьи:
источник
Эта болезнь представляет собой воспаление отростка аппендикса (слепой кишки). Она достаточно часто встречается в нашей стране. И считается наиболее распространенным заболеванием брюшной полости. Нередко требует срочного хирургического вмешательства. При запущенной форме либо давности более двух дней аппендикс может лопнуть. В таком случае наступает летальный исход. Поэтому очень важно его своевременно диагностировать и провести операцию.
Итак, почему он обостряется? Разберем, как появляется аппендицит. Причины возникновения сегодня точно до сих пор не установлены. Трудно сказать, по какой причине начинается воспаление. Но исследования болезни показывают, что для ее развития нужны два условия. Первое – наличие в кишечнике необходимых бактерий, второе – закупорка просвета отростка каловыми массами, семечками или различными косточками. Иногда в аппендиксе находят и инородные тела, например мелкие части от игрушек.
Заболевание начинается с боли, но самостоятельно определить ее четкое расположение обычно не удается. Человеку кажется, что у него просто заболел живот, но через пять часов боль начинает концентрироваться в подвздошной правой области туловища. Аппендикс вообще может располагаться по-разному, это зависит от индивидуального строения тела.
При нормальном положении отростка боль наблюдается в правой области. Если аппендикс находится немного выше, то она появляется под ребрами, справа. Если же отросток располагается внизу, то боль будет наблюдаться в тазовой области. Кроме того, может начаться рвота и иногда даже понос.
Есть и другие симптомы, по которым можно определить обострение: темная моча, сухость во рту (в основном язык), повышается температура (часто до 40 градусов). Во время беременности, когда женщина находится в лежачем положении, у нее появляется боль при повороте тела с левого на правый бок.
Причины появления аппендицита до сих пор непонятны, да и определить их не так уж и легко. Симптомы меняются в зависимости от расположения воспаленного отростка. Диагностику проводят на основе анализов крови (в ней появляется намного больше кровяных белых телец) и мочи (увеличивается количество белка). Рентген проводят довольно редко, так как он не определяет точный диагноз. Благодаря снимку выявляется только каловый камень, закупоривший отверстие отростка.
Для определения острого аппендицита дополнительно делается УЗИ. Иногда — томография на компьютере. С ее помощью получают изображение червеобразного отростка в увеличенном виде. При этом хорошо просматриваются и ткани кишечника, которые изменились.
Одно из самых частых осложнений – прободение. Оно может привести к периаппендикулярному абсцессу (скопление инфицированного гноя) либо к разлитому перитониту (при этом происходит заражение всей брюшной полости). Причины воспаления аппендицита в острой форме: неправильно поставленный диагноз и промедление с лечением.
Кишечная непроходимость встречается намного реже. Она может возникнуть, если воспаление вокруг отростка прекращает работу мышц кишечника, что препятствует прохождению по нему кала. Живот раздувается, и возникают рвота и тошнота. Часть кишки, которая расположена над тем местом, где нарушена проходимость, заполняется газом и жидкостью.
Но самое главное и опасное осложнение – это заражение крови (иначе – сепсис). Это болезненное состояние, когда бактерии, попадая в кровь, распространяются по всему организму. Осложнение может привести даже к летальному исходу.
Как лечат аппендицит? Причины его возникновения могут быть самыми разными. Например, обострение иногда появляется при осложнении заболеваний кишечника или желудка. Но и простое поедание семечек с шелухой также может привести к аппендициту. Если точно установлено, что он проявился, то, чтобы не возникло побочных нежелательных явлений, нельзя принимать никакие слабительные или обезболивающие препараты, а тем более прикладывать грелки. Лучше всего положить на место, которое болит, что-нибудь прохладное и незамедлительно вызвать скорую помощь. Если аппендицит подтверждается, то отросток удаляется при помощи одного из четырех способов: типичного, ретроградного, лапароскопического и транслюминального.
При несложной форме протекающего заболевания больной даже в первый день после операции может начинать понемногу переворачиваться на кровати, на второй – присаживаться, на третий или четвертый — вставать. Принимать пищу можно лишь с 3-го дня, причем она должна быть жидкой или кашеобразной. Уже с шестого дня обычно переходят на диетическое питание.
В первые годы жизни он встречается крайне редко. В основном возникает после 7 лет. И начальным признаком может стать боль в животе. Это не говорит именно о данной болезни, так как данный симптом может возникнуть и по другим причинам. Однако посетить врача для проверки все же необходимо. Почему еще может возникнуть аппендицит? Причины его появления могут крыться в зашлакованности желудочно-кишечного тракта или попадании инфекции в организм.
Это воспаление может быть хроническим или острым. Последнюю форму у детей диагностируют чаще всего. При этом у ребенка боль появляется внезапно, сразу же начинается тошнота и даже рвота. Через несколько часов боль перемещается вниз живота и начинает пульсировать вблизи слепой кишки. При кашле или попытке прилечь на левый бок она усиливается. При этом во рту начинает сушить, может появиться запор или понос.
С маленькими детьми до 7 лет нужно быть очень осторожным при подобных симптомах, так как определить аппендицит вообще довольно сложно. Потому что рассказать, где и что именно болит, они просто не могут.
В подростковом возрасте заболевание очень распространено. В основном обострение происходит весной или осенью. Причины аппендицита у детей и подростков: в большинстве случаев болезнь возникает из-за понижения иммунитета. В результате организм не способен противостоять вирусам и бактериям, в червеобразный отросток попадает инфекция, провоцирующая воспаление.
Другие причины аппендицита у детей: его может вызвать измененный режим питания и нарушение функций желудка. Часто большую роль играет невнимательное употребление семечек, орешков, ягод. Дети часто проглатывают шелуху, скорлупу, мелкие косточки, поэтому родителям следует тщательно за ними следить. Также спровоцировать болезнь могут даже обычные глисты.
Так как детский организм еще не полностью сформирован, поставить точный диагноз бывает довольно сложно. У ребенка развитие болезни проходит намного быстрее, чем у взрослого. Дети становятся апатичными, наблюдается резкое снижение аппетита, озноб, тошнота, запор и острая боль в животе. Температура способна подняться до 40 градусов.
Много случаев обострения возникает в возрасте от 20 до 30 лет. Часто аппендицит бывает у беременных женщин, имеющих предрасположенность к заболеваниям кишечного тракта и страдающих запорами. Хотя патология от пола не зависит. У кого чаще появляется аппендицит? Причины его примерно одинаковы в любом возрасте. Однако у детей отросток слаборазвит и легко опорожняется, а у взрослых людей — наоборот. Следовательно, последние страдают от этой болезни больше.
Причины аппендицита у взрослых: это могут быть любые болезни кишечника, травмы живота, воспаление пищеварительного тракта или глистные инвазии. Помимо этого, врачи считают, что причиной может быть и злоупотребление белковой пищей.
Что провоцирует острый аппендицит? Причины возникновения такой формы: первая – закупорка отростка, вторая – попадание в него стафилококков, кишечной палочки, стрептококков и энтерококков. Они взаимосвязаны, так как в обоих случаях создаются идеальные условия для быстрого размножения бактерий. В первом случае все приводит к застою содержимого и воспалению стенок аппендикса, а во втором провоцируется возникновение перегиба кишечника и невозможность опорожнения.
На Западе врачи выделили отдельную причину обострения – когда в отросток попадают фузобактерии, которые вызывают некротизацию в его тканях. Инфекция развивается стремительно и вызывает гнойные и воспалительные процессы. На Западе распространено консервативное лечение, но в России оно применяется довольно редко.
Другие причины острого аппендицита: иерсиниоз, брюшной тиф, туберкулез, амебиаз и т. д. Помимо этого, процессу способствует избыточное образование белков в организме, оно приводит к их быстрому распаду в кишечнике и началу процесса гниения. Также выделяют как отдельную причину склонность к запорам, в результате которой не происходит своевременное опорожнение кишечника, и создаются условия для стремительного размножения бактерий.
У взрослых он регистрируется довольно редко, не больше одного процента на все случаи аппендицита. Человек испытывает периодические боли, усиливающиеся при ходьбе и кашле. При рецидиве симптомы такие же, как и при остром аппендиците. При этом температура тела бывает нормальной или субфебрильной. Часто такой аппендицит классифицируется как пиелонефрит, язвенная болезнь, хроническое заболевание брюшной полости.
Это воспаление червеобразного отростка, объединяющее несколько видов острого заболевания. Почему возникает гнойный аппендицит? Причины могут быть следующими: обилие лимфы, слабое кровоснабжение, наличие извитого узкого просвета, вариабельность расположения. При этом микробы проникают в отросток гематогенным, лимфогенным либо (чаще всего) энтерогенным способом. При таком виде воспаления флора полимикробная.
Выделяют несколько периодов:
- Катаральный аппендицит (первые 12 часов). Типичные симптомы – дискомфорт и боль в желудке, чаще всего вечером и ночью. Схожесть с признаками гастрита. В течение этого периода наблюдается слабость, недомогание, но живот остается мягким, несмотря на болезненность при надавливании на него справа.
- Флегмонозный аппендицит (в конце первых суток). Боль четко локализируется справа, в подвздошной области. Она пульсирующая и довольно интенсивная. Возникает тошнота, тахикардия, повышается температура. Живот в области воспаленного отростка напряжен.
- Гангренозный аппендицит (вторые и третьи сутки). Происходит отмирание окончаний отростка, нарастает общая интоксикация в организме, ярко выражена тахикардия. Температура резко падает, живот вздувается, наблюдается отсутствие перистальтики.
- Перфоративный аппендицит (в конце третьих суток). Острая и сильная боль в правой нижней части живота, интенсивное ее нарастание. Отсутствие периодов облегчения, живот вздут и напряжен, начинается постоянная рвота. Налет на языке вместо белого становится коричневым. Температура поднимается до критической отметки. Исход — гнойный аппендицит или локальный гнойник.
Почему иногда сложно диагностировать аппендицит? Причины его возникновения врачи до сих пор затрудняются назвать точно. Положение отростка бывает разным. Чаще он располагается внизу живота – в правой области, но может иметь брыжейку. Это пленка, похожая на лист, прикрепляющая отросток к структурам, которые находятся в брюшной полости. При длинной брыжейке отросток иногда заметно сдвигается. К тому же он иногда может быть длиннее обычного.
В некоторых случаях аппендикс спускается в область таза, а у женщин располагается между его суставами. Также он может находиться и сзади ободочной кишки. В таких случаях симптомы похожи на воспаление различных органов (например, тазовых).
Сложно аппендицит определить и в тех ситуациях, когда у человека есть и другие воспалительные процессы, которые могут давать схожую симптоматику. Поэтому изначально больного некоторое время наблюдают для того, чтобы точно поставить диагноз, так как признаки аппендицита могут проявиться более характерно через некоторое время.
источник
Смертность из-за него вроде бы невысока: всего 0,2-0,3%, но за столь незначительными цифрами кроется около 3000 человеческих жизней, которые врачам не удается спасти. И в летний период, когда многие люди находятся на дачах и далеко от врачей, особенно важно уметь отличать аппендицит от обычных болей в животе, чтобы вовремя обратиться к врачу.
Аппендикс — короткий и тонкий слепой червеобразный отросток длиной 7-10 см, расположенный на конце слепой кишки (начальный отдел толстой кишки). Как и любой отдел кишечника, аппендикс вырабатывает кишечный сок, но так мало, что особой роли в пищеварении он не играет. Поэтому его долгое время считали «ошибкой природы» и удаляли больным при первой возможности. Но недавно ученые обнаружили в слепом отростке лимфоидные клетки, такие же, как в миндалинах человека. А поскольку эти клетки обладают свойствами защищать организм от инфекций, то родилось предположение, что аппендикс — часть иммунной системы.
Однако количество защитных клеток в нем, как оказалось, весьма незначительно и сильного влияния на иммунитет оказать не может. Так что большинство специалистов по-прежнему уверены, что пользы от червеобразного отростка нет, а вот вред в случае его воспаления может быть существенный: вовремя не диагностированный острый аппендицит может стоить не только здоровья, но и жизни.
Специалисты не сходятся во мнении о точных причинах развития аппендицита. Однако группы риска определены.
Например, люди, страдающие такими болезнями, как хроническая ангина, воспаление легких, затяжные простуды, заболевания желудочно-кишечного тракта, кариес. В результате этих заболеваний инфекции по кровеносному руслу проникают в аппендикс и провоцируют там воспалительный процесс. Так что здоровые зубы — залог здоровья для аппендицита.
Существует также стрессовая теория. Она основана на том, что в результате волнения у человека происходит резкое сужение кровеносных сосудов и это приводит к внезапному обескровлению червеобразного отростка и развитию его воспаления.
Но чаще всего возникновение аппендицита объясняют засорением соединения толстой кишки и червеобразного отростка, что часто случается при запорах и хронических колитах.
У большинства людей аппендикс находится примерно на середине расстояния между пупком и правой подвздошной костью. В этом месте при аппендиците и ощущается максимальная боль. Но если червеобразный отросток приподнят к правому подреберью, ближе к печени, боль будет проявляться в этой области. А если аппендикс опущен в нижнюю часть таза, то у женщин аппендицит легко спутать с воспалением придатков, у мужчин — мочевого пузыря.
При расположении отростка за слепой кишкой, когда он завернут к почке и мочеточнику, возникает боль в пояснице, отдает в пах, в ногу, в область таза. Если же отросток направлен внутрь живота, тогда появляются боли ближе к пупку, в среднем отделе живота и даже под ложечкой.
Боли возникают внезапно, без всякой явной причины. Поначалу они не слишком сильные — их можно еще терпеть. А иногда уже с первых минут приступа острого аппендицита они становятся невыносимыми и протекают по типу колики.
Боль будет мучить человека до тех пор, пока живы нервные окончания отростка. Когда же произойдет его омертвение, нервные клетки погибнут и боли ослабнут. Но это не повод для успокоения. Аппендицит не «рассосется». Наоборот, отступление боли — повод для немедленной госпитализации. Острый аппендицит сопровождается и другими симптомами. В начале заболевания появляется общее недомогание, слабость, ухудшается аппетит. Вскоре может возникнуть тошнота, иногда и рвота, но однократная. Характерна температура в пределах 37,2-37,7 градуса, иногда сопровождаемая ознобом. На языке появляется белый или желтоватый налет.
Распознать аппендицит помогут простые приемы. Но, учтите, проводить самодиагностику надо очень осторожно.
1. Легко постучите подушечкой согнутого указательного пальца в области правой подвздошной кости — при аппендиците там всегда бывает больно.
2. Для сравнения также постучите по левой подвздошной области, что в случае воспаления аппендикса не вызовет болезненных ощущений. Внимание: самим проводить пальпацию (ощупывание живота руками) нельзя, есть опасность разорвать аппендикс, что обычно приводит к перитониту.
3. Попробуйте громко кашлянуть: усиление боли в правой подвздошной области подскажет, что у вас начинается аппендицит.
4. Слегка надавите ладонью в том месте живота, где больше всего болит. Подержите здесь руку 5-10 секунд. Боль при этом немного ослабнет. А теперь уберите руку. Если в этот момент появится боль, это признак острого аппендицита.
5. Примите позу эмбриона, то есть лягте на правый бок и подтяните ноги к туловищу. При аппендиците боль в животе ослабнет. Если же вы повернетесь на левый бок и выпрямите ноги, она усилится. Это тоже признак острого аппендицита.
Но этим самодиагностика должна ограничиваться. Не медлите с обращением к врачу, поскольку и сам аппендицит, и все заболевания, под которые он может маскироваться (почечная колика, обострение панкреатита или холецистита, язвенные болезни желудка и 12-перстной кишки, острые воспаления мочевого пузыря, почек, женских органов), требуют госпитализации!
Если поставлен диагноз «острый аппендицит», первоочередное лечение одно — экстренная операция. В настоящее время существует щадящий лапароскопический метод, при котором червеобразный отросток можно удалить без большого разреза. К сожалению, в нашей стране такой вид операций из-за плохой технической оснащенности больниц пока недостаточно распространен.
Главная задача послеоперационного периода — избежать осложнений, например, нагноений послеоперационной раны. В их возникновении чаще всего нет никакой вины хирурга. А быть этому осложнению или не быть, зависит от состояния червеобразного отростка в момент операции — чем больше степень воспаления, тем выше опасность нагноения.
Если операция прошла удачно, молодым пациентам уже на 6-7-е сутки снимают швы и выписывают из больницы. А вот людям пожилого возраста, а также с хроническими заболеваниями (сахарным диабетом, гипертонией, ишемией сердца и др.) швы снимают на 2-3 дня позже. После этого рану желательно скреплять лейкопластырем.
Около месяца не принимайте ванну и не ходите в баню: водные и температурные нагрузки на неокрепшую рубцовую ткань делают шов более грубым, широким и некрасивым. Не меньше трех месяцев, а пожилым полгода нельзя поднимать тяжести. Избегайте спортивных занятий, вызывающих напряжение мышц живота. Старайтесь не простужаться: вам опасно кашлять.
Если пытаться «перетерпеть» аппендицит, может возникнуть перитонит — воспаление брюшной полости. Его симптомы:
нарастающая боль по всему животу, тошнота, рвота, в тяжелых случаях — сонливость, заторможенность, синюшный оттенок лица;
пульс до 120-140 ударов в минуту, температура до 39-40 С;
язык обложен белым налетом, потом становится сухим, как корка, губы высыхают и трескаются;
живот вздувается, болит во всех своих областях, но особенно справа.
Лечится перитонит только оперативным путем. Причем операция весьма сложная и длительная. К сожалению, спасти пациента удается не всегда. Вот почему при появлении любых болей в животе ни в коем случае нельзя затягивать с визитом к врачу. Как говорится, мы никого не хотим пугать, но помнить о том, как опасен аппендицит, следует каждому.
источник
Познать на себе, что такое аппендицит, рискует каждый из нас с большой долей вероятности, если еще этого не произошло. Аппендицит бывает у всех – это наиболее распространенное хирургическое заболевание в гастроэнтерологии, на которое приходится более 70 % оперативных вмешательств. Зная о причинах появления аппендицита и о провоцирующих факторах, ведущих к этому заболеванию, вполне можно постараться не доводить состояние аппендикса до радикального удаления и иметь возможность «дружить» с ним всю жизнь.
Чтобы понять, почему возникает аппендицит, следует познакомиться со строением кишечника. Отдел тонкого кишечника впадает через илеоцекальный сфинктер в отдел толстого кишечника, который называется слепой кишкой. Этот отдел небольшой, примерно с ладонь, и в самом низу этого отдела, в подвздошной области справа, находится червеобразный отросток – аппендикс, от воспаления которого даже сейчас умирает большое количество людей. Если от места впадения тонкой кишки пищевой ком, или то, что от него осталось, идет вниз, то, при прохождении мимо червеобразного отростка, направление его движения меняется и становится восходящим, то есть против сил гравитации. Далее кишечник поворачивает, образуя печеночный угол, переходя перед желудком в ободочный поперечный отдел, делает зигзаг, образуя сигмовидный отдел кишечника и устремляется вниз, завершая свое строение анальным сфинктером.
Аппендикс – своеобразный «отдел технического контроля» кишечника. Пища, упавшая из тонкой кишки, проходя по дну слепого отдела, в количестве 1-2 % попадает в аппендикс, который является частью нашей иммунной системы ввиду присутствия в нем лимфоидной ткани. Иммунные клетки, находящиеся в аппендиксе, проводят выборочную проверку того, что проходит по кишечнику, и дают «команду» иммунной системе для мобилизации лимфоцитов. Весь видовой состав бактерий, населяющих тонкую и толстую кишку, массой около 6 кг, тоже представлен в аппендиксе. В этом и заключается суть аппендикса – он, как консульский отдел, получает всю информацию о содержимом кишечника. Если в каком-то отделе не все благополучно, то аппендикс тут же дублирует это воспалением и появляется аппендицит. Иными словами – то, что мы наблюдаем в аппендиксе, является отражением того, что происходит во всем кишечнике. И причиной аппендицита служит ситуация, когда иммунитет не может справиться с воспалением какого-либо отдела кишечника.
Четкой и ясной теории, проливающей свет на причины острого аппендицита в каждом конкретном случае, не существует. Врачи предполагают ряд наиболее значимых факторов, от каких бывает аппендицит.
- Острые или хронические воспалительные заболевания кишечника, вызванные размножением патогенной флоры в его полости. Болезнетворные бактерии могут быть занесены током крови из любого органа – носоглотки, желудка и т.д.
- Непроходимость кишечника, или недостаточная эвакуаторная способность, ведущая к застою каловых масс и закупорке просвета, в результате чего начинается воспаление. Подобный застой, возникающий непосредственно в области аппендикса, напрямую негативно влияет на его работу и приводит к застою содержимого, отчего может появиться аппендицит.
- Причинами возникновения аппендицита могут выступать анатомические особенности строения аппендикса – его изгибы, значительная длина или узость предполагает затрудненную сменяемость содержимого, ведущую к застоям и воспалениям.
- При аппендиците причинами возникновения могут являться имеющиеся заболевания сердца, сопровождающиеся нарушениями ритма – тахикардией, брадикардией, или атеросклерозом. При этих заболеваниях может появиться тромбоз артерии, питающей аппендикс, а недостаточность кровообращения ведет к плохой работе органа, потенциально – к воспалению.
- Ученые доказали и генетическую предрасположенность; выявили ген, у носителей которого чаще, чем у других может возникнуть это заболевание.
- Вероятность воспаления аппендикса тем выше, чем угнетеннее состояние иммунной системы организма в целом. Низкая общая сопротивляемость организма инфекциям, частая подверженность стрессам, тяготение к вредным привычкам тоже могут явиться причинами аппендицита.
- Особое значение должны уделять своему здоровью женщины, так как часто при остром аппендиците причиной у них является инфицирование, проникшее в аппендикс с расположенных рядом маточных труб. Регулярные гинекологические осмотры позволят устранить очаг опасности и для кишечника, и для всего организма.
- Неправильный рацион питания является в свете заболеваемости аппендицитом одной из самых главных причин его симптомов. В кишечнике мирно соседствуют как полезные для человека микроорганизмы, так и недружественные. Для здоровья человека важно их оптимальное соотношение, то есть недопущение обильного размножения патогенной микрофлоры в ущерб полезной. Полезная микрофлора представлена, в основном, видами бифидо- и лакто-бактерий, которой для своего существования и размножения нужно питание в виде клетчатки. Для человека клетчатка, содержащаяся в продуктах питания, не представляет какой-либо питательной ценности и потому в непереваренном виде поступает в тонкий и толстый кишечник, где служит кормом для полезной микробиоты.
Люди, в недостаточном объеме употребляющие клетчатку и предпочитающие «рафинированный» стиль питания, то есть без грубых элементов, обедняют свою микрофлору, способствуют развитию дисбактериоза и хронических воспалительных процессов в кишечнике. Увы, но современные технологии питания, взявшие курс на освобождение от грубых волокон, включений, рафинирование продуктов только увеличивает пагубность явления. Еще в начале прошлого века, когда люди ели грубую необработанную пищу, врачи не имели понятия ни о каком дисбактериозе. Такие продукты как отруби, хлеб из муки грубого помола, необработанные зерновые, все овощи и фрукты, натуральные, не подвергшиеся обработке растительные масла, крупы должны быть у тех, кто заботится о состоянии кишечника, на столе ежедневно.
Симптомы при остром аппендиците обычно имеют свойство появляться постепенно. Вне зависимости от причины аппендицита, симптомы и лечение всегда одинаковы.
Возникает заболевание обычно в утренние часы или ночью. Сначала появляется локальная боль в области пупка или под ложечкой, распространяясь впоследствии по всему животу. Характер боли нечеткий, тянущий. Через несколько часов боль перемещается вправо, в подвздошную область и становится постоянной и сильной. Если человека перевернуть на левый бок или попросить его походить, то боль становится еще сильнее.
Тошнота, рвота и лихорадка, появляющиеся через 2-3 часа после появления болей, – верные симптомы аппендицита. Могут быть расстройства стула.
Эти признаки, не проходящие самостоятельно в течение 5-6 часов, указывают на острый аппендицит, требуют срочного вызова скорой помощи и безотлагательного оперативного лечения. С каждым часом ситуация в этом случае усугубляется, воспаленный аппендикс может прорваться и возникнуть грозное осложнение в виде разлитого перитонита, последствия которого очень плачевны.
До приезда скорой помощи больному можно дать спазмолитический препарат (буксопан, ношпу). Анальгетики принимать нельзя ввиду возможного смазывания симптоматики. Нельзя ставить тепло на живот (грелки, компрессы) во избежание болей – они только усилят воспаление.
При поступлении в лечебное учреждение сдаются срочные анализы крови и мочи, производится УЗИ, осмотр хирурга и гинеколога для женщин. Если возникают сомнения в диагнозе, врач может назначить лапароскопию – щадящее внутрибрюшное исследование, позволяющее визуально изучить состояние червеобразного отростка. Окончательный вердикт о подозрении на аппендицит выдается хирургом. Комплексно оценить симптомы и назначить лечение может только он. Если клиническая картина не оставляет сомнений в однозначности симптомов, больному производят аппендэктомию – удаление аппендикса, являющееся на сегодняшний момент единственным методом лечения острого аппендицита. Операция производится под общим наркозом.
источник
Аппендицит – самое распространенное хирургическое заболевание органов пищеварения, и одно из самых опасных. Опасность заболевания заключается, прежде всего, в его скоротечности и неизбежности появления серьезных, угрожающих жизни осложнений. Вероятность столкнуться с острым аппендицитом в течение жизни довольно высока. Он диагностируется у 5-10% людей.
Аппендицит может возникнуть в любом возрасте и у людей любого пола. Однако статистика показывает, что чаще всего он воспаляется у людей в возрасте 5-40 лет. Среди заболевших в возрасте 20-40 лет в два раза больше женщин, чем мужчин, в то время как среди больных в возрасте до 20 лет преобладают мужчины. Женщины в целом болеют несколько чаще мужчин. После 40 лет вероятность возникновения заболевания значительно уменьшается, но не становится нулевой. Поэтому аппендицит может встретиться и у пожилых людей. Также аппендицит изредка диагностируют и у детей младше 5 лет.
Аппендицитом называют воспаление червеобразного отростка – аппендикса, расположенного в нижней части кишечника. В нормальном состоянии аппендикс – это небольшая трубочка диаметром в 7-10 мм и длиной в 50-150 мм. Она ответвляется от слепой кишки, при этом постепенно сужаясь, и не имеет сквозного прохода.
Функции аппендикса точно не выяснены. Раньше аппендикс рассматривался как простой рудимент, заимствованный человеком у его далеких животных предков с травоядным рационом и ныне функционально бесполезный. Теперь есть серьезные основания полагать, что он играет важную роль в эндокринных и иммунных процессах, а также в формировании микрофлоры кишечника. Доказано, что люди с удаленным аппендиксом имеют проблемы с достаточным количеством полезных микроорганизмов в кишечнике. Однако все же аппендикс не относится к числу жизненно важных органов, без которых организм не может существовать.
Как правило воспаление аппендикса носит острый характер. В результате болезни в отростке скапливается гной, который не может свободно выйти наружу из-за узости отростка. Аппендикс увеличивается в размерах и становится болезненным. В конечном итоге это приводит к разрыву стенки аппендикса и выходом гноя наружу. Это, в свою очередь, влечет за собой острый перитонит (воспаление брюшины), сепсис или абсцессы в брюшной полости, которые с высокой степени вероятности могут привести к летальному исходу. Самым тяжелым осложнением является пилефлебит – приводящее к тяжелому поражению печени воспаление воротной вены, летальность при котором особенно высока.
Болезнь протекает очень быстро и обычно длится не более 2-4 дней, редко более недели. Случаи самопроизвольного излечения острого аппендицита нечасты. Иногда вокруг пораженного аппендикса может образоваться защитный инфильтрат из окружающих тканей, однако это образование тоже может привести к абсцессу. Поэтому болезнь требует врачебного вмешательства и оперативного лечения. При своевременном лечении заболевания прогноз благоприятный.
Изредка встречается и хронический аппендицит, характеризующийся то появляющимися, то снова отступающими симптомами, обычными для острого аппендицита. Частота возникновения этого состояния примерно в 100 раз реже, чем у острого. Как правило, она не требует оперативного лечения.
Острый аппендицит делится на простой (катаральный) и деструктивный, чреватый осложнениями. Без соответствующего лечения простой аппендицит почти всегда переходит в деструктивный.
Основные стадии развития аппендицита:
- Катаральная
- Флегмонозная
- Гангренозная
- Перфоративная
Причины возникновения аппендицита у взрослых до сих пор точно не установлены. Однако ученые сходятся в том, что не существует одной-единственной причины аппендицита, общей для всех пациентов. У каждого больного причина может быть своей собственной. В большинстве случаев аппендицит вызывается закупоркой входа червеобразного отростка в прямую кишку. Причины закупорки могут быть разными – например, попадание в отросток каловых камней или инородных тел. Она может быть вызвана и сдавливанием верхней части отростка из-за спаечных процессов, являющихся следствием холецистита или энтерита.
Также большую роль в возникновении аппендицита играют бактерии – энтерококки, стрептококки, стафилококки и кишечная палочка. Чаще всего имеет место сочетание обоих этих факторов. Застой содержимого отростка приводит к ослаблению его внутреннего иммунитета и внедрению болезнетворных бактерий в слизистую оболочку. Также существует теория, согласно которой основная причина аппендицита – спазм сосудов, питающих червеобразный отросток кровью. Еще одна возможная причина – травмы области живота, повлекшие за собой повреждение или перемещение отростка.
К факторам, способствующим заболеванию, следует отнести склонность к запорам, плохую перистальтику кишечника, недостаток растительных волокон в пище, переедание, многие инфекционные заболевания желудочно-кишечного тракта, наличие паразитов. На появление болезни могут влиять и наследственные факторы, а также снижение иммунитета из-за вредных привычек, стрессов, недостатка витаминов и микроэлементов.
Также отмечена повышенная частота возникновения аппендицита у беременных женщин – из-за смещения отростка, вызванного увеличением размеров матки. В случае некоторых заболеваний матки возможно перенос с нее очага воспаления на аппендикс.
Для ранней диагностики аппендицита симптомы имеют важнейшее значение. Их знание позволяет отсечь прочие заболевания ЖКТ, не имеющие отношения к воспалению аппендикса.
Основные признаки аппендицита у взрослых включают:
- Острую боль в животе, в том числе и при надавливании
- Повышение температуры
- Тошноту
- Рвоту
Первые симптомы и признаки острого аппендицита не всегда позволяют однозначно идентифицировать это заболевание. Первоначально болезнь может маскироваться под другую, не столь опасную, и человек может принять приступ аппендицита за почечные колики или гастрит.
Главный симптом аппендицита – постоянные острые боли в области живота. Как правило, резкая боль появляется неожиданно, чаще всего ночью или утром. В катаральной стадии боль сначала разлита по всему животу или появляется в его верхней части (в эпигастральной области). Но затем боль концентрируется в правой нижней части живота, ниже пупка и чуть выше бедра (в подвздошной области).
Процесс перемещения очага боли носит название симптома Кохера и является одним из главных определяющих признаков болезни. В большинстве случаев он свидетельствует именно об аппендиците, а не о каком-либо другом заболевании желудочно-кишечного тракта. Этот процесс происходит в течение нескольких часов после начала болезни. Характер болей со временем также меняется, они усиливаются, становятся пульсирующими и ноющими. Боль усиливается при смехе и кашле, глубоком вдохе, немного стихает при повороте на правый бок или в положении, когда ноги подогнуты к животу. Боль может также иррадировать в правую ногу и ощущаться при ходьбе. При надавливании на подвздошную область боль обычно почти не ощущается, однако если резко отпустить живот, то появляется сильная боль. Отмечается напряженность брюшной стенки.
С развитием заболевания боль может на некоторое время утихнуть. Но это свидетельствует не об излечении, а лишь о некрозе тканей стенки отростка, в том числе и его нервных окончаний. Однако надавливание на подвздошную область по-прежнему чрезвычайно болезненно. После этой стадии обычно происходит перфорация стенки, гной растекается по брюшине и боль возвращается, усиленная во много раз.
Следует иметь в виду, что иногда аппендикс может быть расположен слева, поэтому в таком случае болеть будет левая часть живота. В некоторых случаях боли могут ощущаться в правом подреберье, в области лобка, таза, поясницы.
Симптомы аппендицита у взрослых также включают расстройства желудочно-кишечного тракта. Прежде всего, это тошнота. Иногда могут отмечаться рвота и понос, не приносящие облегчения. Однако диарея при аппендиците характерна, прежде всего, для детей, у взрослых она встречается реже. Также отмечаются задержка стула, ощущение сухости во рту. При нестандартном положении отростка может появиться задержка мочеиспускания (дизурия). Часто отмечается тахикардия – до 90-100 ударов в минуту.
В начальной фазе заболевания температура повышается незначительно – до +37-38 ºС. Впоследствии температура может даже падать до нормальной, однако в заключительной стадии, предшествующей прорыву гноя наружу, она опять повышается до высоких показателей – +39-40 ºС. При этом боли существенно усиливаются.
В случае появления аппендицита у пожилых людей его симптомы могут быть стерты и незаметны вплоть до перехода заболевания в деструктивную стадию. Боли могут носить тупой характер, тошнота быть незначительной, а такая особенность, как повышенная температура, может вообще отсутствовать. Однако это не значит, что аппендицит протекает у пожилых людей легче. Наоборот, в пожилом возрасте гораздо чаще наблюдаются осложнения аппендицита.
Затруднена диагностика аппендицита и у маленьких детей (до 5 лет). Это связано с тем, что признаки аппендицита у взрослых обычно выражено четче, чем у детей. Иногда аппендицит у ребенка маскируется под простое расстройство желудка. Боли часто не локализованы в подвздошной области, да и порой ребенок не может объяснить где именно у него болит живот. В этом случае следует ориентироваться на такие признаки, как повышение температуры до +38 ºС, обложенность языка, диарею. Однако все эти симптомы могут появляться и при других заболеваниях, поэтому ребенка необходимо показать специалисту.
Фото: plenoy m/Shutterstock.com
Также существует несколько форм атипичного аппендицита, при котором симптомы могут отличаться от стандартных.
- Эмипиема. Форма аппендицита с медленным развитием, при котором симптом Кохера отсутствует, а боль сразу появляется в подвздошной области.
- Ретроцекальный аппендицит. Характеризуется слабыми признаками воспаления брюшины, жидким стулом. Боли часто ощущаются в области поясницы и иррадируют в область бедра.
- Левосторонний аппендицит. Имеет классическую клиническую картину, однако боли ощущаются в левой подвздошной области.
- Тазовый аппендицит. Больше характерен для женщин. Отмечается слабое повышение температуры, дизурия, боль иррадирует в область пупка.
При малейшем подозрении на аппендицит следует вызвать врача. Основанием для обращения к врачу являются любые постоянные боли в области живота, не проходящие в течение 6 часов. До осмотра врача не следует принимать слабительные, антибиотики или прочие желудочно-кишечные препараты, и особенно анальгетики, так как все эти лекарства могут смазать клиническую картину и затруднить постановку диагноза. Также запрещена установка грелки на правую часть живота, поскольку внешний источник тепла способен ускорить развитие болезни. Показан постельный режим. Следует воздержаться от приема пищи. При приходе врача необходимо рассказать ему про все симптомы, о том, как болит живот, и позволить ему провести осмотр.
Для диагностики используется в первую очередь визуальный осмотр и пальпация. Основными симптомами являются напряженный живот, болезненность в правой нижней его части. Однако эти методы не всегда надежны. Используются также такие методы диагностики, как УЗИ, МРТ и компьютерная томография, анализы крови и мочи. При просмотре анализа крови основное внимание обращают на повышенный уровень лейкоцитов в крови (лейкоцитоз). Может проводиться также диагностическое лапароскопическое обследование через отверстие в стенке живота.
Следует учесть, что распознавание недуга может быть затруднено, поскольку симптомы острого аппендицита во многом сходны с другими заболеваниями желудочно-кишечного тракта. К ним относятся острый гастроэнтерит, панкреатит, язва (особенно в случае ее прободения), кишечные или почечные колики, воспалительные процессы матки, растяжение или разрыв мышц живота. Поэтому важно дифференцировать аппендицит от других заболеваний, которые в большинстве не требуют срочного оперативного вмешательства.
Аппендицит обычно лечится хирургическим методом. Он состоит в удалении аппендикса (операции аппендэктомии). В некоторых случаях ему может предшествовать терапия при помощи антибиотиков. Иногда возможно и консервативное лечение, без удаления отростка – в этом случае назначают антибиотики. Как правило, к нему прибегают в том случае, если есть какие-то противопоказания к операции.
Операция по удалению отростка проводится либо традиционным путем, при помощи открытого разреза, либо лапароскопическим методом. Первые 12 часов после операции следует соблюдать постельный режим и избегать приема пищи. В восстановительный период также возможна терапия последствий заболевания при помощи антибиотиков. Длительность восстановительного периода зависит от того, на какой стадии болезни была проведена операция и обычно составляет 1-2 недели.
источник
Острый аппендицит является распространенной патологией у взрослых людей и наиболее частой причиной хирургического вмешательства. Несмотря на давно известные группы риска данной патологии среди населения, от острого аппендицита не застрахован ни один человек, кроме тех, у кого уже удален червеобразный отросток.
Без преувеличений можно сказать, что это заболевание на слуху у каждого жителя планеты, и основные симптомы знают многие люди. Такая бдительность не является лишней, поскольку в случае острого аппендицита некое промедление может обернуться серьезными осложнениями для здоровья.
Своевременное же обращение к медикам, наоборот, обуславливает благоприятный прогноз, как в плане объема хирургического вмешательства, так и в плане времени восстановления после удаления аппендикса. К слову, возможность проведения лапароскопического удаления червеобразного отростка, практикующаяся в течение последних лет, позволяет проводить операцию без заметного рубца, как было раньше.
Обострение аппендицита может произойти в любом возрасте. Группы риска составляют дети старше 5 лет, взрослые 20-30 лет, беременные женщины. Патология одинаково характерна для женского и мужского пола. Очень редко аппендицит встречается у маленьких детей, что объясняется возрастной анатомической особенностью аппендикса, который имеет форму воронки и легко опорожняется, и слабым развитием лимфоидного аппарата отростка.
Редко на операционный стол попадают и пожилые люди, поскольку лимфоидная ткань в старческом возрасте претерпевает обратное развитие. Однако, это вовсе не значит, что данные группы населения застрахованы от обострения аппендицита – пациент любого возраста с подозрением на аппендицит подлежит полноценному обследованию.
Выделяют несколько причин, провоцирующих развитие острого аппендицита:
- Закупорка червеобразного отростка непереваренными частичками пищи, каловыми камнями. Червеобразный отросток не зря носит такое название – мало того, что он тонкий и узкий, но еще аппендикс обладает большой подвижностью. Закупорка отростка приводит к застою его содержимого и воспалению стенки.
- Попадание в стенку аппендикса условно патогенной и патогенной флоры кишечника — кишечной палочки, стафилококков, энтерококков, стрептококков, анаэробов при наличии определенных условий – гиперплазии лимфоидной ткани, перегиба отростка и невозможности его опорожнения;
Первая и вторая причина аппендицита являются взаимосвязанными, поскольку застой содержимого отростка создает идеальные условия для патологического размножения бактерий и проникновения их в стенку аппендикса.
- На Западе выделяет отдельную причину обострения аппендицита — попадание в него фузобактерий, вызывающих некротизацию тканей отростка. Эти бактерии характеризуются способностью быстро вызывать гнойно-воспалительные процессы, но при этом очень чувствительны к действию антибиотиков. В нашей стране не принято выделять фузобактериальную теорию аппендицита в отдельную графу, да и консервативное лечение аппендицита, весьма распространенное в западных странах, применяется крайне редко.
- Инфекционные и паразитарные заболевания кишечника – брюшной тиф, иерсиниоз, амебиаз, туберкулез и другие.
- Питание с повышенным содержанием белковой пищи, способствующее избыточному образованию продуктов белкового распада в кишечнике и развитию процессов гниения.
- Склонность к запорам – невозможность своевременного опорожнения кишечника и создание условий для активного размножения бактерий.
Испанские ученые изучили 3000 случаев острого аппендицита и пришли к заключению, что почти в 40% случаев приступ аппендицита был спровоцирован употреблением жаренных семечек или чипсов, чаще всего у детей до 14 лет.
Симптомы аппендицита у взрослых, характерные для типичного течения аппендицита, имеют цикличность и проявления, соответствующие прогрессированию патологического процесса. Какие первые признаки аппендицита у взрослых?
Типичная картина аппендицита начинается с дискомфорта и болезненности в области желудка, чаще в вечернее или ночное время. Очень часто эти боли напоминают проявления гастрита и являются неинтенсивными, носят тупой характер, поэтому люди не придают им сильного значения. В этот же период наступает тошнота и возникает однократная рвота. Считается, что тошнота при аппендиците имеет рефлекторную природу, и зачастую у пожилых людей этот симптом может быть слабовыраженным, что иногда приводит к позднему установлению диагноза.
Спустя несколько часов боли перемещаются в нижние правые отделы живота (при правостороннем расположении аппендикса). Меняется характер болей – они становятся давящими и пульсирующими с нарастающей интенсивностью. Может возникнуть понос, учащается мочеиспускание. Возникает субфебрилитет с незначительным дальнейшим повышением температуры выше 37 С.
Постепенно, в течение шести-двенадцати часов от начала заболевания развиваются типичные симптомы общей интоксикации организма – слабость, учащенное сердцебиение, сухость во рту, недомогание. Боли становятся труднопереносимыми и еще более интенсивными.
Живот на этой стадии остается мягким, но болезненным при надавливании с правой стороны.
Данная стадия считается наиболее благоприятной для оперирования, однако большинство пациентов обращаются к врачу позже.
В этот период боли четко локализуются в подвздошной области справа, являются пульсирующими и интенсивными по ощущению. Присутствует постоянное чувство тошноты, наблюдается тахикардия до 90 ударов в минуту. Температура колеблется в пределах 38 С. При осмотре живота становится заметным отставание правой стороны в процессе дыхания. Живот становится напряженным в нижней правой части, что свидетельствует о начале перехода воспалительного процесса на брюшину. На этой стадии становятся положительными все диагностические симптомы (скольжения, Щеткина-Блюмберга, Ситковского, Бартомье-Михельсона, Ровзинга) и диагноз становится очевидным.
На этой стадии наиболее часто больной попадает на операционный стол.
На данной стадии наблюдается мнимое облегчение боли – происходит отмирание нервных окончаний аппендикса, что и приводит к уменьшению чувствительности. Одновременно нарастают симптомы общей интоксикации организма – появляется выраженная тахикардия, возможно появление рвоты. Температура падает, порой даже ниже 36 С. Живот вздут, перистальтика отсутствует. Пальпация области локализации червеобразного отростка вызывает сильную боль.
Момент прободения стенки аппендикса сопровождается острейшей болью, локализованной в правой нижней части живота, с нарастающей интенсивностью. Периоды облегчения отсутствуют, боль носит постоянный характер. Возникает многократная рвота. Больной испытывает сильную тахикардию, живот становится вздутым и напряженным, перистальтика полностью отсутствует. Белый налет на языке приобретает коричневый окрас. Температура тела поднимается до критических величин. Исход прободения аппендикса – гнойный разлитой перитонит или локальный гнойник.
Стоит отметить, что указанные сроки и стадии прогрессирования аппендицита являются условными – возможно скрытое или молниеносное течение болезни.
О том, как определить аппендицит у ребенка можно узнать из нашей статьи Признаки аппендицита у детей.
В ряде случаев классическая клиническая картина отсутствует, но патологический процесс развивается в организме. Выделяют несколько атипичных форм аппендицита.
Эмпиема – редкая форма заболевания, отличается проявлением болевого симптома сразу в правой подвздошной области с меньшей интенсивностью и медленным нарастанием симптоматики. Проявления интоксикации (высокая температура, озноб, слабость) наблюдаются только к 3-5 дню с начала заболевания.
Ретроцекальный аппендицит (5-12% случаев). Характеризуется слабо выраженными первыми симптомами раздражения брюшины, высокими подъемами температуры и преобладанием полужидкого стула со слизью в симптоматике. Иногда больные испытывают только боли в пояснице, иррадиирующие в правое бедро.
Тазовый аппендицит характерен для женского пола (9-18 % случаев). Отмечается нарушение мочеиспускания (дизурия), понос со слизью, симптомы раздражения брюшины и интоксикации (температура) мало выражены. Боль ощущается внизу живота, иррадиирующая в область пупка.
Подпеченочный аппендицит отличается болевым симптомом в области правого подреберья.
Левосторонний аппендицит – характеризуется классической клинической картиной, но с локализацией боли в левом подвздошном треугольнике. Поэтому на вопрос с какой стороны болит аппендицит справа или слева — ответ неоднозначный. Левосторонний аппендицит встречается в 2 случаях, когда слепая кишка чрезмерно активна или когда у человека обратное расположение внутренних органов.
Аппендицит у беременных второй половины беременности отличается умеренной выраженностью болевого симптома с локализацией боли ближе к правому подреберью, мало выраженной температурной реакцией и слабыми симптомами раздражения брюшины.
Хронически протекающий аппендицит у взрослых регистрируется очень редко, не более 1% всех случаев. Симптомы характеризуются только иногда возникающими периодическими болями, которые усиливаются при кашле, ходьбе. Когда происходит рецидив хронического аппендицита, симптомы его идентичны острому аппендициту, температура тела может быть как субфебрильной, так и нормальной. Клиническая картина напоминает пиелонефрит, язвенную болезнь, хронический холецистит, хронические гинекологические и прочие заболевания органов брюшной полости.
Диагноз острый аппендицит выставляется на основании:
- данных опроса больного;
- данных физикального осмотра;
- лабораторного исследования крови (лейкоцитоз в динамике);
- данных узи-исследования брюшной полости (американские специалисты считают УЗИ малоинформативным методом определения аппендицита, имеющего много диагностических ошибок, рекомендуя КТ);
- температурной реакции.
Дифференцировать данную патологию необходимо от острого гастроэнтерита и панкреатита, прикрытого прободения язвы желудка или двенадцатиперстной кишки, дискинезии кишечника, почечной колики, плевропневмонии. При нетипичном расположении аппендикса заболевание дифференцируют от гинекологической и урологической патологии, холецистита.
При сомнениях в диагнозе прибегают к лапароскопическому обследованию аппендикса. Данная диагностическая процедура позволяет точно установить диагноз и при его подтверждении тотчас приступить к лапароскопической аппендэктомии.
Удаление воспаленного червеобразного отростка – общепризнанная лечебная тактика. При удалении аппендикса на ранней стадии заболевания проводится малоинвазивная лапароскопическая операция. При развитии симптомов перитонита показана полостная операция. Иногда операция начинается с лапароскопии, а заканчивается полостной операцией (при выходе воспалительного процесса за пределы отростка).
Послеоперационный период в среднем составляет 7-10 дней и зависит от объема оперативного вмешательства, стадии патологического процесса и послеоперационных осложнений. Чем раньше проводится аппендэктомия (в идеале на катаральной стадии), тем быстрее пациент может вернуться к нормальной жизнедеятельности. Поэтому при малейшем подозрении на аппендицит затягивать с посещением врача нельзя.
Консервативное лечение применяется крайне редко при слабовыраженных симптомах аппендицита и интоксикации и наличии противопоказаний к операции. При прогрессировании процесса в любом случае проводят удаление аппендикса.
На Западе практикуется внутривенная антибиотикотерапия, которую начинают как можно раньше (см. неосложненный аппендицит можно лечить медикаментозно). В нашей стране антибиотикотерапия показана в послеоперационном периоде.
К осложнениям острого аппендицита относятся: ограниченный абсцесс брюшной полости, аппендикулярный инфильтрат, разлитой перитонит и пилефлебит.
При своевременном проведении аппендэктомии прогноз благоприятный. Если аппендицит осложняется перитонитом – требуется более обширное оперативное вмешательство с последующим дренажированием брюшной полости и серьезной антибиотикотерапией, период восстановления удлиняется.
В случае если человек не обращается за медицинской помощью, заболевание чревато смертельным исходом от перитонита и острой интоксикации организма. Чрезвычайно редко аппендицит проходит самопроизвольно с образованием воспалительного инфильтрата. Однако рассчитывать на это не стоит, поскольку в дальнейшем такой исход острого аппендицита оборачивается образованием спаечных процессов и очагов воспаления в брюшной полости.
Любая острая боль в животе, усиливающаяся при кашле, движении, сопровождаемая небольшой температурой, тошнотой, поносом или запором, а также непроизвольное напряжение мышц живота — повод для незамедлительного обращения к врачу!
источник