Аппендицит (англ. appendicitis или epityphlitis) — воспаление аппендикса, червеобразного отростка на слепой кишке человека. Наиболее часто встречающееся заболевание, требующее хирургического вмешательства.
Международная классификация болезней МКБ-10 относит аппендицит к Классу XI. Болезни органов пищеварения. Вариантам течения заболевания присвоены следующие коды МКБ-10:
K35.2 Острый аппендицит с разлитым перитонитом (острый аппендицит с разлитым (диффузным) перитонитом вследствие разрыва или перфорации )
K35.3 Острый аппендицит с локальным перитонитом (острый аппендицит (с или без разрыва или перфорации) с перитонитом; острый аппендицит с перитонеальным абсцессом)
K35.8 Острый аппендицит, другой или неуточнённый (острый аппендицит без уточнения типа перитонита: местного или разлитого)
K36 Другие формы аппендицита (включая хронический и рецидивирующий)
K37 Аппендицит неуточнённый
Отдельно, в «Классе I. Некоторые инфекционные и паразитарные болезни» среди других инфекционных заболеваний, вызываемых амёбами Entamoeba histolytica, перечисленных под кодом МКБ-10 A06.8, упомянут амёбный аппендицит.
Чаще всего боль при аппендиците первоначально возникает в вверху живота (в статье «Боль в животе» даны типичные проявления боли при различных заболеваниях), затем боль постепенно усиливается и смещается её в правую нижнюю часть живота. Иногда болит весь живот. Встречаются атипичные проявления аппендицита. При аппендиците отсутствует аппетит, во рту может быть сухость, больной ощущает общую слабость, часто поднимается температура до 37-38 С°. Боли усиливаются при ходьбе и лежании на левом боку.
Аппендицит может сопровождается и диареей, и запором. В последнем случае приём каких-либо слабительных не рекомендован.
У детей аппендицит возникает на фоне спазма или тромбоза сосудов, инфекции в сочетании с нарушением реактивности организма. Ребенок жалуется на резкие боли внизу живота, больше справа, которые затем перемещаются вверх в область пупка, после чего смещаются в правую подвздошную область. Отмечаются рвота, тошнота, может быть понос (при тазовом расположении отростка). Повышается температура тела до 38–39°С. При пальпации живота определяется дефанс, болезненность. При пальцевом исследовании прямой кишки отмечается болезненность и нависание ее передней стенки. Имеют место симптомы раздражения брюшины. У детей симптомы нарастают быстрее, чем у взрослых, и чаще развивается перитонит, поэтому в неясных случаях нельзя ограничиваться наблюдением, необходимо выполнить диагностическую лапароскопию (Чернеховская Н.Е.).
По мнению некоторых учёных (Palminen S. et al. Antibiotic Therapy vs Appendectomy for Treatment of Uncomplicated Acute Appendicitis. The APPAC Randomized Clinical Trial. JAMA. 2015;313(23):2340-2348. doi:10.1001/jama.2015.6154) для неосложнённого острого аппендицита, подтверждённого компьютерной томографией, хирургическая операция не обязательна. Достаточно терапии антибиотиками: внутривенно эртапенем (1 г/сут) в течение 3 дней и, далее, в течение 7 дней перорально левофлоксацин (500 мг один раз в день) и метронидазол (500 мг 3 раза в день). У 70 % больных после этого в течение года не требуется хирургического вмешательства. У тех же, у кого вмешательство потребовалось, из-за задержки с операцией не встречаются серьёзные осложнения.
Также в исследовании Minneci PC, Mahida JB, Lodwick, DL, Sulkowski JP, Nacion KM, Cooper JN, Ambeba, EJ, Moss RL, Deans KJ. The effectiveness of patient choice in non-operative versus surgical management of uncomplicated acute appendicitis. JAMA Surgery. 2015 Dec 16 [Epub ahead of print] установлено, что неосложнённый острый аппендицит у детей от 7 до 17 лет в большинстве случаев может быть вылечен медикаментозно.
При подозрении на перфорацию аппендицита, инфекцию в брюшной полости, наличие камней в аппендиците и других осложнениях хирургическое вмешательство необходимо.
Антибиоткотерапия аппендицита — объект научных изысканий и в клиническую практику пока не внедрена.
Публикации, затрагивающие вопросы хирургического лечения аппендицита, предназначенные для профессионалов здравоохранения
- Сажин А.В., Нечай Т.В., Тягунов А.Е., Мельников-Макарчук К.Ю., Тягунов А.А. Fast-track в ургентной хирургической патологии: настоящее и будущее. Рандомизированное исследование применения алгоритма fast-track в лечении острого аппендицита.// II конф. МНХО «ФАСТ ТРАК». Москва. 27 апреля 2016 года. С. 55–57.
- Зайцев А.В., Смолькина А.В., Зайцева О.Б., Рогова Ю.Ю., Герасимов Н.А., Баринов Д.В. Роль Гастроскан-ГЭМа при остром аппендиците // Международный журнал прикладных и фундаментальных исследовании. 2013. №8. С. 104.
- Мидленко В.И., Зайцев А.В., Смолькина А.В., Зайцева О.Б. Электрогастроэнтерография в ургентой хирургии // Материалы российской научно-практической конференции с международным участием. – 2010. – Ульяновск. – С. 114.
На сайте gastroscan.ru в каталоге литературы имеется раздел «Хирургия», содержащий медицинские статьи для профессионалов, касающиеся хирургии органов брюшной полости и пищеварительного тракта.
Имеется исследование*, утверждающее, что удаление аппендикса снижает вероятность развития болезни Паркинсона на 19,3%. Установлено также, что аппендэктомия замедляла наступление болезни Паркинсона в среднем на 3,6 года. Это, по мнению авторов работы, обусловлено тем, что в аппендиксе накапливается белок альфа-синуклеин, провоцирующий развитие болезни Паркинсона. Из аппендикса патогенная форма альфа-синуклеина может проникать в желудочно-кишечный тракт, а затем и в мозг.
источник
[Постановка диагноза аппендицит] связана с определением остроты и стадии заболевания. Схема лечения и последующее оформление документов, в том числе и страховых, зависит от классификации болезни по МКБ 10 — ей присваивается определенный код. Для больного это может не иметь решающего значения, но медики сверяются с этими данными, чтобы следовать определенному протоколу, порядку лечения. Изменение кода означает изменение или уточнение диагноза.
Диагноз аппендицит может быть поставлен по симптомам, складывающимся в картину заболевания. Если у врачей есть сомнения, то причина госпитализации указывается как острый неуточненный аппендицит по МКБ 10, что означает:
нет прободения и разрыва отростка;
не просматриваются признаки перитонеального абсцесса (скопления жидкости);
нет перитонита (острого воспаления в брюшной полости) генерализованного или локального;
признаки флегмонозной или гангренозной стадии заболевания не просматриваются или смазаны.
В таких случаях пациента оставляют в стационаре на сутки-трое, чтобы наблюдать за развитием картины. [Боли в животе] при этом могут иметь разную интенсивность, температура оставаться в пределах 38 С, состояние свое пациент будет считать почти удовлетворительным.
Для уточнения диагноза назначают [общий или клинический анализ крови], собирают анамнез, в некоторых случаях проводят УЗИ брюшной полости. Практика показывает, что в 90 % случаев диагноз подтверждается, так как следующая стадия болезни наступает достаточно быстро. Самым разумным решением для пациента остается пребывание в клинике, так как при ухудшении состояния операция будет проведена немедленно, и риск [осложнений аппендицита] окажется минимальным.
Развитие болезни продолжается стремительно, поэтому уже на вторые сутки может быть поставлен уточненный диагноз — острый флегмонозный аппендицит код по МКБ 10 К35.8. Гнойный процесс переходит в новую стадию, когда оказываются затронутыми все слои и ткани отростка. Больного начинают заметно беспокоить усиливающиеся боли, но сам отросток не лопается, вокруг не образуется область аппендикулярного инфильтрата.
От катаральной стадии флегмонозная форма отличается более четкими симптомами, быстрым ухудшением состояния и явной необходимостью начинать хирургическое лечение. Из практики известно, что почти половина заболевших на этом этапе не выдерживает боли и обращается к врачам. Но коварство аппендицита в том, что до 50 % больных могут довольно спокойно перенести боль, недомогание и кратковременный подъем температуры во второй половине дня.
На следующем этапе развивается острый гангренозный аппендицит с кодом по МКБ 10 как у другого заболевания. Отросток фактически отмирает. По мере развития гангренозного процесса перестают работать болевые рецепторы, и больному кажется, что его состояние улучшилось. Температура может несколько снизиться. Однако далее следует наиболее опасная фаза — перфоративная.
Аппендикс разрывается, и его гнойное содержимое изливается в брюшную полость. Вокруг формируется область аппендикулярного инфильтрата и начинается периаппендикулярный абсцесс, быстро переходящий сначала в отграниченный, а потом острый генерализованный перитонит. Состояние больного ухудшается настолько быстро, что можно опоздать с обращением к врачу. Перитонит в генерализованной форме приводит к смерти больного через сутки.
Избежать опасных последствий можно только одним способом. При любом сомнении, связанном с болью в животе, вызывать «Скорую помощь» и ехать в больницу. А при неуточненном диагнозе не рваться домой, а терпеливо ждать дальнейшего развития событий. Иногда это состояние переходит в форму хронического заболевания, что становится ясно по [изменению лейкоцитарной формулы крови] при аппендиците в острой фазе.
источник
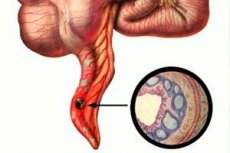
Острый аппендицит — воспаление червеобразного отростка слепой кишки, чреватое развитием гнойного перитонита и абсцессов брюшной полости.
КОД ПО МКБ-10
К35. Острый аппендицит.
Оcтрый аппендицит — самая распространённая хирургическая патология, возникающая у 4-5 человек на 1000 населения. Наиболее часто заболевание встречается в возрасте от 20 до 40 лет, женщины болеют в 2 раза чаще мужчин.
Поскольку причины заболевания неясны, отсутствуют сколько-нибудь доказательные сведения о профилактических мерах. В 20-30-е гг. XX в. достаточно часто производили профилактическую аппендэктомию. В настоящее время этот метод не применяется.
Аппендицит:
- катаральный;
- флегмонозный;
- гангренозный.
Осложнения:
- аппендикулярный инфильтрат;
- перфорация;
- гнойный перитонит;
- абсцессы брюшной полости (периаппендикулярный, тазовый, межкишечный, поддиафрагмальный);
- забрюшинная флегмона;
- пилефлебит.
Формы острого аппендицита по существу отражают степень воспалительных изменений в червеобразном отростке, то есть стадию воспалительного процесса. Каждая из них имеет не только морфологические отличия, но и характеризуется присущими ей клиническими проявлениями. В связи с этим окончательный диагноз должен содержать сведения о соответствующей форме заболевания.
Ввиду особенностей клинического течения особо описывают эмпиему червеобразного отростка, которая по морфологическим признакам очень близка к флегмонозному аппендициту.
Все осложнения непосредственно связаны с воспалительными изменениями червеобразного отростка, вместе с тем большинство из них (кроме перфорации, аппендикулярного инфильтрата и периаппендикулярного абсцесса) могут быть и послеоперационными осложнениями.
Причины возникновения острого аппендицита до сих пор окончательно не установлены. Определённую роль играет алиментарный фактор. Гнилостные процессы в кишечнике, дисбиоз способствуют нарушению эвакуаторной функции червеобразного отростка, что следует считать предрасполагающим фактором в развитии острого аппендицита. В детском возрасте некоторую роль в возникновении острого аппендицита играет глистная инвазия.
Основной путь инфицирования стенки отростка — энтерогенный. Гематогенный и лимфогенный варианты инфицирования бывают достаточно редко и не играют решающей роли в патогенезе заболевания. Непосредственные возбудители воспаления — разнообразные микроорганизмы (бактерии, вирусы, простейшие), находящиеся в отростке.
Начальную фазу воспаления червеобразного отростка обозначают как острый катаральный аппендицит (простой или поверхностный аппендицит). Макроскопически отросток выглядит утолщённым, серозная оболочка его тусклая, под ней видно множество наполненных кровью мелких сосудов, что создаёт впечатление яркой гиперемии (рис. 43-1).
Рис. 43-1. Острый катаральный аппендицит (фото во время операции).
На разрезе слизистая оболочка отростка отёчна, серо-красного цвета, в подслизистом слое иногда видны пятна кровоизлияний.
В просвете червеобразного отростка нередко содержится сукровичного вида жидкость. Микроскопически удаётся отметить небольшие дефекты слизистой оболочки, покрытые фибрином и лейкоцитами. Иногда из небольшого дефекта поражение распространяется в лежащие глубже ткани, имея форму клина, основание которого направлено к серозной оболочке (первичный аффект Ашоффа). Есть умеренная лейкоцитарная инфильтрация подслизистого слоя. Мышечная оболочка не изменена или изменена незначительно. Серозная оболочка содержит большое количество расширенных сосудов, что можно также наблюдать и в брыжейке червеобразного отростка. Изредка в брюшной полости бывает прозрачный стерильный реактивный выпот.
Острый флегмонозный аппендицит характеризуется значительным утолщением червеобразного отростка, отёком и яркой гиперемией его серозной оболочки и брыжейки. На отростке всегда есть наложения фибрина, которые также могут быть на куполе слепой кишки, париетальной брюшине, прилегающих петлях тонкой кишки (рис.43-2).
Рис. 43-2. Острый флегмонозный аппендицит (фото во время операции).
В брюшной полости в большинстве случаев определяют выпот, часто мутный ввиду большой примеси лейкоцитов. Выпот может быть инфицирован. В просвете червеобразного отростка, как правило, содержится жидкий, серого или зелёного цвета гной. Слизистая оболочка червеобразного отростка отёчна, её легко травмировать; нередко удаётся видеть множественные эрозии и свежие язвы (флегмонозно-язвенная форма острого аппендицита). Микроскопически во всех слоях червеобразного отростка наблюдают массивную лейкоцитарную инфильтрацию, покровный эпителий слизистой оболочки нередко слущен, изредка удаётся увидеть множественные первичные аффекты Ашоффа. В брыжейке червеобразного отростка резко выраженное полнокровие и лейкоцитарные инфильтраты.
Эмпиема червеобразного отростка — разновидность флегмонозного воспаления. При ней в результате рубцового процесса или закупорки каловым камнем в просвете отростка образуется замкнутая полость, заполненная гноем. Особенность этой формы аппендицита заключается в том, что воспалительный процесс редко переходит на брюшинный покров. Червеобразный отросток при эмпиеме колбовидно вздут и резко напряжён, определяют явную флюктуацию. Наряду с этим серозная оболочка червеобразного отростка выглядит как при катаральной форме острого аппендицита: она тусклая, гиперемирована, но без наложений фибрина. В брюшной полости может быть стерильный серозный выпот. При вскрытии червеобразного отростка изливается большое количество зловонного гноя. Микроскопически в слизистой оболочке и подслизистом слое — значительная лейкоцитарная инфильтрация, которая убывает к периферии червеобразного отростка. Типичные первичные аффекты наблюдают редко.
Гангренозный аппендицит характеризуется некротическими изменениями червеобразного отростка.
Тотальный некроз бывает сравнительно редко, в подавляющем большинстве случаев зона некроза охватывает только сравнительно небольшую часть червеобразного отростка. Способствуют некрозу стенки расположенные в просвете отростка каловые камни и инородные тела. Макроскопически некротизированный участок грязно-зелёного цвета, рыхлый и легко рвётся, остальная часть червеобразного отростка выглядит так же, как при флегмонозном аппендиците. На органах и тканях, окружающих воспалённый червеобразный отросток, имеются фибринозные наложения. В брюшной полости часто содержится гнойный выпот с каловым запахом и ростом типичной толстокишечной микрофлоры при посеве. Микроскопически в участке деструкции слои червеобразного отростка не удаётся идентифицировать, они имеют вид типичной некротизированной ткани, в остальных отделах отростка наблюдают картину флегмонозного воспаления.
У лиц пожилого возраста возможен так называемый первичный гангренозный аппендицит, возникновение которого связано с атеротромбозом a. appendicularis. По существу возникает инфаркт червеобразного отростка, который непосредственно переходит в гангрену отростка, минуя катаральную и флегмонозную стадии острого аппендицита.
Если гангренозный аппендицит не лечить, то происходит перфорация (перфоративный аппендицит). При этом в брюшную полость изливается содержимое червеобразного отростка, вследствие чего возникает гнойный перитонит, который в последующем может либо ограничиться (формирование абсцесса), либо перейти в разлитой перитонит. Макроскопически червеобразный отросток при прободении мало отличается от такового при гангренозной форме острого аппендицита. Участки некроза такого же грязно-зелёного цвета, в одном или нескольких из них есть перфорации, из которых изливается зловонный, нередко ихорозный гной. Окружающая брюшина покрыта массивными фибринозными наложениями. В брюшной полости содержится обильный гнойный выпот, иногда — выпавшие из червеобразного отростка каловые камни.
Катаральная стадия острого аппендицита чаще всего длится 6-12 ч. Флегмонозный аппендицит обычно развивается через 12 ч от начала заболевания, гангренозный — спустя 24-48 ч.
Прободение червеобразного отростка при прогрессирующем аппендиците наступает, как правило, через 48 ч. Указанные сроки характерны для большинства случаев прогрессирующего острого аппендицита, но они не абсолютны. В клинической практике нередко наблюдают те или иные отклонения в течении заболевания. В данном же случае имеют в виду лишь типичное развитие острого аппендицита, когда процесс прогрессирует и не имеет тенденции к обратному развитию.
Развивающийся в результате деструктивного аппендицита гнойный перитонит — причина тяжёлого абдоминального сепсиса и основная причина летальных исходов. При флегмонозном аппендиците, характеризующемся выпадением фибрина, к червеобразному отростку могут подпаяться большой сальник и петли тонкой кишки, образуя аппендикулярный инфильтрат, который отграничивает воспалительный процесс от свободной брюшной полости. В дальнейшем инфильтрат либо рассасывается, либо происходит его нагноение — образуется периаппендикулярный абсцесс. В случае ретроперитонеального расположения деструктивно-изменённого червеобразного отростка развивается забрюшинная флегмона. Гнойный экссудат в брюшной полости может осумковываться (как до, так и после аппендэктомии), что ведёт к развитию абсцессов различной локализации: тазового, межкишечного или поддиафрагмального. Крайне редко возникает пилефлебит — гнойный тромбофлебит воротной вены.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Флегмонозный аппендицит – острая форма воспаление аппендикса, характеризующаяся отложением на его поверхности фибрина, большой концентрацией гноя и четко обозначенным отеком.

- Женщины чаще страдают недугом в возрасте 15-40 лет, мужчины – 12-20;
- Мужчины страдают заболеванием гораздо реже, но у женщин намного благоприятнее прогноз и меньше риск развития осложнений.
- Реже всего флегмонозный аппендицит диагностируется у младенцев до года и людей преклонного возраста.
- После пятидесяти лет, риск развития воспаления аппендикса уменьшается до 2 процентов;
- Удаление аппендикса становит 80% из всех проведенных несложных операций.

Этиология болезни окончательно не установлена.
Существует немного поводов для возникновения флегмонозного аппендицита:
- Тромбоз сосудов отростка, и как следствие ишемия его тканей. Из-за этого снижается такая функция лимфоидной ткани как защитная, возникает воспаление и увеличивается активность условно патогенной флоры внутри кишечника.
- Также причиной флегмонозного аппендицита может быть возникновение осложнение катаральной формы болезни.
- Механическая обтурация аппендикса.

Наибольшую опасность для развития флегмонозного аппендицита является возраст от двадцати до тридцати лет. Хотя заболевание также может возникнуть абсолютно в любом возрасте.
Чаще всего факторами риска становятся:
- эндокринный – наличие в аппендиксе слепой кишки (его слизистой оболочке) множества клеток, которые вырабатывают гормон серотонин.
- казуистический – наличие инородных тел (например, виноградных косточек, кожуры семечек, рыбной чешуи) в кишечнике человека.
- пищевой – когда человек, питается в основном мясными продуктами или пищей, богатой на животные белки.

Энтерогенный путь попадание инфекции чаще всего становиться причиной возникновения болезни. При этом в решающей роли в патогенезе заболевания гематогенный и лифогенный путь практически не играют.
Различные микроорганизмы, которые находятся в отростке (простейшие, вирусы и бактерии) являются причиной воспаления. В основном это анаэробная форма флоры (анаэробные кокки), реже — аэробная (энтерококки, кишечная палочка).

Проявление флегмонозного аппендицита достаточно ярко выражено:
- первым признаком будет острая боль с, скорее всего, нечеткой локализацией, усиливающаяся при движении. Далее болезненность будет нарастать и принимать более четкое месторасположение.
- общая интоксикация организма и вялость,
- сероватый или белый налет на языке,
- отсутствие аппетита,
- тошнота, возможна рвота,
- вздутие живота, понос или наоборот запор,
- головная боль и небольшое повышение температуры.
При осмотре пациента медицинским работником будут выявлены следующие признаки:
- в месте болевых ощущений будет отмечено напряженность мышечных тканей живота;
- утвердительные симптомы «скольжения» и раздражения брюшины.
Есть немного разновидностей аппендицита флегмонозной формы:
- острый флегмонозный аппендицит – возникает за очень короткий промежуток времени (несколько часов). Характеризуется острым началом развития воспаления, с изменениями не деструктивного, а гнойного характера.
- Флегмонозно — язвенный аппендицит – на фоне развития поражения слизистой оболочки аппендикса язвенными процессами, происходит возникновение гнойного воспаления.
- Гнойная стадия флегмонозного аппендицита – «рост» температуры тела, дальнейшее развитие процессов интоксикации, усиливание интенсивности болей – все это говорит о возникновении локализованных гнойных очагов на стенках отростка. Причиной будет продолжение развития микроорганизмов.
- Флегмонозный аппендицит у ребенка – проявляется воспалением гнойного характера всего аппендикса. При макроскопическом исследовании видно, что он утолщен, весь покрыт фибрином, интенсивно красного цвета. Микроскопически заметна инфильтрация всех слое аппендикса, есть признаки нагноения и небольшого отторжения в слизистой оболочке.

Флегмонозный аппендицит может иметь очень неблагоприятные последствия при несвоевременном обращении за медицинской помощью. Это:
- кишечная непроходимость;
- появление аппендикулярного уплотнения или абсцесса;
- воспаление венозной стенки подвздошных или тазовых вен;
- тромбоз;
- перитонит, в результате разрыва аппендикса;
- воспаление вен печени гнойного характера;
- сепсис;
- полиорганная недостаточность;
- летальный исход.

Изучение органов брюшной полости и рентгенография не смогут выявить воспаление в отростке слепой кишки.
Рентгенография лишь поможет уточнить дифференциацию аппендицита от прободной язвы желудка или двенадцатиперстной кишки.
Ультразвуковая диагностика органов желудочно-кишечного тракта в этом случает может использоваться для отличия флегмонозного аппендицита от воспаления в желчном или уринозном пузыре.

Этот вид исследования проводится для правильной диагностики с целой группой болезней.
Холецистит. Напряженное подреберье с правой стороны, «отдавание» болей в лопатку или плечо, существование в анамнезе пациента признаков желчнокаменной болезни ранее, а также результаты ультразвукового исследования, укажут на острое воспаление желчного пузыря и помогут правильно дифференцировать его с аппендицитом. Зачастую желчный пузырь, увеличиваясь в размерах, опускается очень низко (иногда даже ниже области пупка), а болевые ощущения определяются по всей правой половине живота. Или же аппендикс, воспаляясь и находясь под печенью, может стимулировать развитие острого холецистита. Поэтому поставить диагноз без дополнительных исследований бывает очень трудно.
Плевропневмония или воспаление легких правой нижней доли. Чтобы отличить эту патологию от аппендицита, нужно провести прослушивание легких. При этом будет слышно слабое дыхание и хрипы. А при плевропневмонии еще и как трется плевра при дыхании. Если же в правой полости есть скопление жидкости из кровеносных сосудов – будет слышно притупление перкуторного тона, снижение дыхательного шума. Также при этой болезни может быть кашель, лихорадка и боли с иррадиацией в правую половину брюха.
Мезаденит. Из- за локализации болей с правой подвздошной стороны, возможно дезориентировать медицинского специалиста. Но наличие в анамнезе недавно перенесенного заболевания верхних дыхательных путей, и сочетание с увеличением лимфатических узлов, а в шести процентах еще и с иерсиниозом, не оставит сомнений в диагнозе.
Воспаление дивертикула Меккеля (дивертикулит). Также, как и флегмонозный аппендицит, требует срочной госпитализации и проведения хирургического вмешательства. Заболевание достаточно редко устанавливается до операции и лапароскопии, которую делают с целью постановки диагноза. Для постановки диагноза нужно сделать интраоперационную ревизию 100 см подвздошной области кишечника.
Острый панкреатит. Схож с аппендицитом симптомом Щеткина – Блюмберга. Очень часто в наличии многократная рвота. Живот немного вздутый в верхних отделах. Самочувствие пациента плохое, но при этом температура почти не повышена. В анализах отмечается повышенный уровень пищеварительного фермента в моче.
Острая кишечная непроходимость. Поставить диагноз бывает достаточно тяжело, особенно с новообразованием на толстой кишке. Поможет это сделать наличие схваткообразных болей, усиление шумов перистальтики, запор и метеоризм. На рентгене отчетливо видны «чаши» Клойбера.
Болезнь Крона. Характеризуется выраженной болью в нижнем отделе живота. Редко возможно появление диареи, лейкоцитоза. С правой стороны отчетливо прощупывается образование, которое болит. В основном диагноз ставиться при проведении аппендэктомии, из-за ошибочного принятия болезни за острый аппендицит. Чтобы диагноз был поставлен правильно, медицинским работникам поможет лапароскопия. Также перед ревизией в брюшной полости нужно обращать на изменения аппендикса. Если он не такой как был до оперативного вмешательства, следует обратить внимание на подвздошный отдел кишечника.
Острый гастроэнтероколит. Отличается болью спастического, разлитого характера. Пациент жалуется на тошноту, рвоту, понос и ложные позывы к дефекации. Часто отмечается вздутие и урчание живота. Аппендикулярные симптомы здесь не будут характерны.
Почечная колика с правой стороны. Характерно частое мочеиспускание. При взятии анализов урины, выявляется макро- или микрогематурия. Может быть также вздутие живота. Главным признаком будет симптом Пастернацкого, так как он не обязателен для аппендицита (если не учитывать случаев расположения аппендикса ретроцекально). Ели есть сомнения в постановке диагноза, следует провести рентгенографическое исследование мочевыводящих путей. Скорее всего будет обнаружено наличие «камней» в правом мочеточнике и признаки пиелоэкзации. А «покалачивания» в области поясницы, помогут абсолютно точно поставить диагноз. Еще можно провести новокаиновую блокаду в правый семенной канатик или матку. При почечной колике боль быстро утихнет, а при аппендиците она останется.

При постановке диагноза — флегмонозный аппендицит, следует немедленно провести хирургическое лечение.
Вмешательство проходит под общей анестезией. Если нет противопоказаний, оно проходит с помощью эндотрахеального наркоза. Такой вид обезболивания не ограничивает движении хирурга, и дает возможность при необходимости провести широкую резекцию брюшной полости. Если же у больного есть индивидуальная непереносимость, возможно использование местной анестезии.
Чаще всего используется традиционная аппендэктомия либо лапароскопия.
- нет воспалительного процесса на слепой кишке;
- на кишечнике отсутствую спайки;
- не осложнений в виде перитонита, воспалительного инфильтрата или забрюшинной флегмоны.
Противопоказаниями для ее выполнения станут: беременность в третьем триместре, ожирение, повышенная кровоточивость, а также, если аппендикс расположен атипично.
Аппендэктомия проходит под общим наркозом.
- Нужно сделать три прокола на брюшной стенке (длиной от 5 до 10 см), так чтобы один из них был на пупке.
- Ввести видеокамеру и специальные инструменты, для удаления отростка.
- Провести вмешательство.
Такой вид операции позволяет сократить время пребывания пациента в стационаре, уменьшает силу боли в послеоперационном периоде, происходит более быстрое восстановление кишечника, шрам имеет косметический вид.
- Обрабатывается операционное поле и обкладывается стерильными марлевыми салфетками.
- Хирург делает кожный косой разрез (длиной 10-12 см) в правой подвздошной области.
- После рассечения подкожной жировой клетчатки, доктор, с помощью скальпеля и специальных хирургических ножниц, разрезает сухожилье косой мышцы живота. После этого в верхнем углу раневой поверхности надсекают мышцу и при помощи тупых крючков раскрывают брюшину.
- Рана обсушивается с помощью салфетки. Для выявления бактериальной флоры, обязательно берется анализ.
- Следом врач находит слепую кишку и извлекает ее в раневое углубление. Спайки, при их наличии, разрезаются. Чтобы внимательно рассмотреть боковой канал и подвздошную ямку, следует, если они мешают, отвести петли тонкого отдела кишечника. Это легко сделать, так как отросток вероятнее всего будет находиться на куполе слепого отдела кишника. Хирург, принимая во внимание, что ему нужно зафиксировать дистальный отдел аппендикса, проводит под ним лигатуру и опускает вершину в брюшную полость.
- На брыжейку отростка накладывается лигатура, так чтобы артерия червеобразного отростка была перевязана. Для избегания соскальзывание нити, если брыжейка рыхлая, лигатуру прошивают.
- Потом складку брюшины обязательно отсекают. Пережимают аппендикс у основания и привязывают его.
- С помощью атравматической иглы, доктор, предварительно отступив 1,5 см, выполняет круговой шов.
- Через 0,5 см от шва, снова накладывается зажим, и отсекается аппендикс.
- Ассистент оперирующего доктора, обрабатывает культю раствором йода, и захватив ее специальным пинцетом, вводит в круговой шов. Хирург делает затягивание.
- Прежде чем вправить купол, нужно снова сделать Z-образный шов, и вернуть вершину слепой кишки в полость брюшины.
- Хирургу нужно остановить кровотечение, путем просушивания салфеткой полости от образовавшегося экссудата.
- Рана промывается физиологическим раствором, чтобы исключить возможность возникновения осложнений из-за остатков тканей, крови или инфицированного выпота.
- Делая 2-3 шва, врач ушивает мышцы. Следом, с помощью интетический нитей, зашивает наружный апоневроз косой мышцы.
Такая операция характеризуется длительным послеоперационный период реабилитации.
Проводиться в случае, если нет возможности выделения отростка в полость раны. Отличие ее от обычной аппендектомии в том, что в этом случает брыжеечка отсекается не сразу и, сохраняя ее кровоснабжение, обработки культи, а после удаления аппендикса .
Особенности проведения хирургической операции при флегмонозном аппендиците:
- Из-за воспаления слизистой оболочки аппендикса, есть вероятность появления выпота в правой повоздушней области. Поэтому врач должен просушить ямку, боковой канал справа и полость малого таза, обязательно взяв экссудата на анализ. Если он мутный, требуется параллельно ввести антибиотики.
- Когда у хирурга есть сомнения в абсолютном удалении воспаленного – флегмонозного отростка, потребуется обязательная установка дренажа на три-четыре дня.
- В случае осложнения в виде перфорации – апендектомию проводят при абсолютном доступе, облегчив тем самым санацию и удаление патологических тканей.
Для снижения риска возникновения послеоперационных осложнений, больному следует соблюдать щадящий режим. Так, вставать с кровати после операции можно не ранее чем через шесть-восемь часов, но только если полностью восстановлено сознание и дыхание.
Возможно, для больных с риском возникновение послеоперационной грыжи, понадобиться ношение специально послеоперационного бандажа.
Пациенту нужно делать перевязки каждый день, обязательно оценивая стадию заживления раны и применяя антисептики. В зависимости от интенсивно болей применяются обезболивающие средства.
В случае, когда была необходимость в использовании дренажа для профилактики осложнений гнойного характера, в послеоперационном периоде требуется введение таких антибактериальных препаратов из класса цефалоспоринов или макролидов.
Швы снимаются спустя семь-восемь дней после операции, если заживлении раны не осложненно.
После операции на флегмонозном аппендиците не рекомендуются тяжелые физические нагрузки около трех месяцев. Доктор может назначить лишь ЛФК или дыхательную гимнастику.
На протяжении двух-четырех недель после операции и выписки из больницы, для профилактики возникновения запоров, нужно соблюдать диету. Употреблять в пищу можно только продукты, разращенные врачом.
Первые два дня нужно есть исключительно каши в жидком виде и овощное пюре. Также стоит добавить в рацион кисель или обезжиренный кефир. Далее постепенно вводиться черный хлеб с небольшим количеством сливочного масла. Переход на обычную, привычную для пациента пищу может быть только при отменном самочувствии и нормальном стуле. Но не стоит забывать, что еда не должна быть острой, маринованной, копченой, жирной, жареной или твердой. Также в рационе следует исключить кофе и крепкий чай, газировку, выпечку из сдобного теста. Вся пища готовиться путем запекания или варки.
Кушать нужно маленькими порциями, около пяти-шести раз в день.

источник
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Все знают, что восстановление после аппендицита, как и после других заболеваний, что требуют оперативного вмешательства, занимает некоторое время. Период восстановления после аппендицита требует пристального внимания врачей, усилий со стороны больного, так как во время реабилитации существует много ограничений и рекомендаций, выполнений каких крайне важно для успешного излечения.
После перенесённой операции из-за аппендицита нужно пройти период реабилитации для скорейшего восстановления и пресечения осложнений.
- 1 Послеоперационный период и его важность
- 2 Сколько длится восстановление после удаления аппендицита?
- 3 Первые послеоперационные дни
- 3.1 Врачебный уход
- 4 Некоторые вопросы
- 4.1 Купание, бассейн, баня
- 4.2 Загар и солярий
- 4.3 Физическая активность
- 4.4 Курение после операции
- 4.5 Интимная жизнь
- 4.6 Диетическое питание
- 5 Какие могут быть осложнения?
Острый аппендицит (код МКБ-10, К-35) является распространенным заболеванием. У некоторых людей он не воспаляется всю жизнь. Воспаление аппендикса лечат медикаментозно или хирургическим путем. После операции по удалению аппендицита требуется длительное восстановление, пренебрежение которым чревато опасными последствиями.
Во время пребывания в больнице уход за больным после аппендицита обеспечивают медицинские работники. Домашнее восстановление требует больших усилий, так как оно осуществляется самостоятельно. Если выполнять рекомендации специалиста, организм придет в норму быстрее, а раны затянутся. Несоблюдение правил после удаления аппендикса может привести к расхождению внешнего и внутреннего швов, к осложнениям. Это повод к незамедлительному обращению в больницу. Важно стараться не двигаться, поэтому лучше вызвать скорую помощь.
Как правило, восстановление после аппендицита длится не менее 0,5 месяца.
Срок восстановления зависит от того, насколько удачно проведена операция, какой метод использовался, как организм отреагировал на вмешательство, и тяжести ситуации. После удаления гнойного или гангренозного аппендицита, особенно такого, что перешел в перитонит, реабилитационный период более длительный, так как возникает необходимость борьбы с заражением, что развилось, что включает в себя длительный прием антибактериальных препаратов.
Сегодня аппендэктомию проводят путем лапароскопии или полостной операции. Лапароскопическое вмешательство возможно, если орган воспалился, но разрыв тканей еще не произошел. Этот легкий вариант хирургического лечения предусматривает восстановление после удаления аппендицита в течение 2 недель, реже — 4. Полостная операция является более травматичной, поэтому для полного восстановления может понадобиться полгода. Более точно сказать, сколько нужно для полного восстановления, может только врач. Восстановление детей маленького возраста и взрослых с чрезмерной массой тела более тяжелое и длительное.
Реабилитация после аппендицита начинается с окончания оперативного вмешательства. Период до того дня, когда пациента выписывают, называется послеоперационным. Уход за больным после аппендэктомии первые дни обеспечивает медперсонал. После выхода с наркоза больной должен четко придерживаться врачебных назначений. Наркоз может по-разному влиять на человека, поэтому может наблюдаться рвота, озноб и другие симптомы.
Первые сутки прием пищи запрещается. Пить воду первые часы не рекомендуется. Так как болит правый бок, необходимо лежать сначала только на левом боку. Через сутки пациенту разрешают вставать, но если операция проводилась лапароскопическим методом, встать помогают по истечении 5−6 часов, и рекомендуют сразу немного ходить. Ежедневно разрез обрабатывается антисептическими средствами. Кроме того, необходимо принимать антибактериальные препараты и другие лекарства, что назначил врач. Если больного беспокоит запор, ему делается клизма.
Первые дни у больного бывает повышенной температура тела. Это нормально. Но если температура держится дольше 7-ми дней, необходимо проконсультироваться с врачом. Необходимо следить, как долго болит правая часть живота и место разреза. Живот вокруг раны не должен болеть вообще. После выписки пациенту рекомендуют носить бандаж. Больного выписывают из стационара на 7−10 сутки после удаления аппендикса, перед этим сняв внешние швы. На этом послеоперационный период после удаления аппендицита заканчивается.
Все время пребывания больного в стационаре врачи следят за выполнением следующих процедур:
- контроль параметров физиологического восстановления;
- детоксикация (например, если был гнойный аппендицит);
- отслеживание состояния пациента и симптомов осложнений;
- наблюдение за состоянием шва (отсутствие кровотечения).
Особенности восстановления после аппендицита включает ряд ограничений на привычный образ жизни или вредные привычки. Вернуться к оглавлению
Реабилитация после удаления аппендицита длится от одного до нескольких месяцев. Это большой труд со стороны больного. Пациент должен знать, как себя вести в этот период, существуют ли противопоказания, какие рекомендации делают восстановление более легким и быстрым. Важно знать о правилах гигиены, питания, физической активности и других процедур, с какими больной сталкивается ежедневно.
До того как шов буде снят, врачи запрещают принимать душ и купаться. Гигиена может поддерживаться мытьем отдельных зон. Живот лучше протирать мокрой губкой для предупреждения попадания воды на рану. Мыться в ванне или купаться не следует 2 недели после оперативного вмешательства. После снятия швов разрешается принимать душ. Бассейн после аппендицита разрешается только после полного заживления ран, так как там нужно плавать. Такая преждевременная активность может спровоцировать расхождение ран. Баню рекомендуется посещать не ранее, чем через месяц.
Первое время после проведения аппендэктомии не рекомендуется подвергать рану воздействию солнечных лучей и ультрафиолета, поэтому запрещается ходить в солярий или в места, где на шрам будет попадать солнце (например, пляж). Позже разрешается загорать, но следует учитывать, что загар не будет равномерным, так как место разреза необходимо закрывать.
ЛФК после оперирования аппендикса благотворно повлияет на общее оздоровление и послеоперационное восстановление. Вернуться к оглавлению
Профилактика большинства осложнений включает в себя дыхательную гимнастику. ЛФК включается в себя простые упражнения, что сначала выполняются лежа на спине. Упражнения рекомендуют делать еще в больнице и продолжать дома. Ношение бандажа обязательно только детям и полным людям. Это поможет предотвратить расхождение раны. По истечении нескольких недель после выписки, если состояние позволяет, нужно начинать гулять. Пешие прогулки совершаются в медленном темпе. От занятий спортом следует отказаться до полного заживления рубца (уплотнение в месте разреза). Для этого нужна не одна неделя. Обычно занятия спортом разрешают спустя одну декаду, но пресс качать и поднимать тяжести можно не ранее, чем через полгода.
Любителей сигарет чуть ли не сразу после операции интересует вопрос, можно ли курить после аппендицита. Курение крайне плохо влияет на организм человека, особенно на дыхательную систему. После аппендэктомии выкуренная сигарета может спровоцировать ларингоспазм. Исходя из этого, категорически запрещается курить 3 суток после хирургического вмешательства. Если больной столкнулся с перитонитом, курить не рекомендуется 7 дней после операции.
Если оперативное вмешательство прошло хорошо при неосложненном аппендиците, рекомендуется соблюдать половой покой 7 дней. Иногда разрешается заниматься сексом раньше, но при условии пассивной позиции со стороны больного, избегая напряжения брюшного пресса. Вернуться к нормальной интимной жизни разрешается по истечении семи дней после того, как удалены нитки.
Диета после выписки из больницы крайне важна. От того, какое питание, зависят симптомы, что сопровождают восстановление. Нарушение диеты способно вызвать негативные последствия. Иногда погрешности являются причиной летального исхода. Разрешается есть нежирные бульоны из курицы или говядины, рис, пить фреши, разбавленные водой. Полезны отвар шиповника или чай на основе трав без сахара. Позже в рацион вводят каши, слизистые супы, кисломолочку, нежирное мясо. Всякие вредные продукты под полным запретом. Родители должны следить, чтоб детям не давали сладкого, так как оно раздражает кишечник.
Любая операция связана с рисками и осложнениями. Аппендэктомия может сопровождаться сильной кровопотерей, что зависит от квалификации врача. Возможны проблемы с дыханием, особенно если сильно болит правый бок или рана. Это обусловлено невозможностью дышать на полную грудь, что чревато гипоксией. Вздутие и задержка мочи из-за использования миорелаксантов способны спровоцировать парез мочевого или кишечника. Существует риск развития тромбоэмболии, воспалений, свищей. Иногда возникают гнойно-септические осложнения в ране (при плохой обработке). Послеоперационное лечение способно спровоцировать понос после аппендицита, что длится до месяца.
Неспецифический язвенный колит — заболевание толстого кишечника, не имеющее одной специфической причины. Это подчеркивается в названии. В международной практике он входит в рубрику «язвенный колит». В России статистика приспособила его к МКБ-10 кодом К 52.8 — «другие язвенные колиты».
Установлено, что неспецифический язвенный колит более распространен в территориях с жарким климатом.
- Как происходит поражение кишечника
- Причины
- Клинические проявления
- Кишечные симптомы
- Течение заболевания
- Диагностика
- Лечение
- Лекарственные средства
- Хирургическое лечение
Для заболевания характерно начало всегда с прямой кишки с последующим распространением в вышележащие отделы. Максимальные изменения находят в сигмовидной и нисходящей кишках. Но участки с полным разрушением эпителиального слоя обнаруживаются и в поперечно-ободочной, слепой кишке.
Из-за полного повреждения мышечного слоя длина толстого кишечника уменьшается в 2–3 раза. Более характерно воспаление поверхностного слоя.
На этом фоне возникают разрастания оставшихся участков нормальной ткани, они выглядят как псевдополипы. При легкой степени наблюдается расширение капилляров, отечность, скопление лимфоцитов крови.
В более тяжелой — полностью уничтожаются железистые клетки толстого кишечника. На слизистой появляются участки некроза и атрофированной ткани.
Так выглядит неспецифический язвенный колит на эндоскопическом исследовании толстого кишечника. По степени изменений врачи эндоскописты могут определить стадию заболевания (раннюю, позднюю), фазу воспалительного процесса. Это помогает лечить пациента и расширять диету.
Конкретная причина заболевания не установлена, но выявлены факторы, способствующие его развитию:
- наследственность — подтверждена многочисленными наблюдениями за случаями болезни среди членов одной семьи, хотя конкретный ген, отвечающий за колит не обнаружен;
- показана роль грибковой инфекции;
- наличие аллергии к продуктам питания, аутоаллергических заболеваний;
- длительный прием гормональных средств для лечения хронических болезней;
- роль нервной системы — подтверждается возникновением болезни после перенесенных стрессов, психических перегрузок.
В ходе исследований обнаружены часто парадоксальные факторы, защищающие от язвенного колита.
Установлена повышенная подверженность болезни лиц в период отказа от курения. Тяжесть клинического течения более выражена, чем у курильщиков. Но попытки облегчить состояние повторным началом курения не привели к удаче.
Оказалось, что значительно меньше и легче болеют люди, перенесшие операцию аппендэктомии.
Роль диеты подчеркивается снижением риска возникновения язвенного колита у людей, питающихся достаточным количеством олеиновой кислоты (оливковое и другие растительные масла). Это вещество ограничивает распространение воспаления.
Симптомы неспецифического язвенного колита не представляют затруднений в диагнозе. Они делятся на кишечные и внекишечные (общие).
Кишечные проявления болезни отражают нарушенную функцию толстого кишечника по перевариванию поступившей пищи, всасыванию необходимых организму веществ, удалению невостребованных остатков с калом.
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Понос с примесями слизи и крови больше проявляется ночью и по утрам. Стул частый, до 10–15 раз в сутки. Иногда выделяется гной. Патологические примеси могут изливаться из прямой кишки без дефекации.
- Реже возникает запор, что связано с атонией кишечника.
- Боли локализуются над участками воспаления, чаще в левой половине живота. Характерны интенсивные ноющие тупые боли или схваткообразные. Очень выраженный болевой синдром указывает на осложнения.
- Позывы к дефекации носят ложный характер (тенезмы), выделяется слизь.
- Вздутие живота постоянное, не зависит от приема пищи.
Общая интоксикация организма проявляется повышением температуры тела, головокружением, слабостью, диспепсическими расстройствами (потеря аппетита, снижение веса).
Неспецифический язвенный колит имеет характерные симптомы, непосредственно не связанные с кишечником. Они возникают у каждого пятого или десятого пациента. Иногда, чтобы выявить такие проявления, нужно нацелено расспрашивать пациента, потому что люди думают о совершенно других заболеваниях.
- Кожные проявления — узловатая эритема (плотные красные пятна), распространенные мелкие гнойнички.
- На слизистой ротовой полости возможны высыпания с последующим появлением язвочек с рыхлыми краями.
- Повреждения составов — воспаление с припухлостью и покраснением суставов, одновременно подобные изменения формируются в позвоночнике. Проявляются боли в покое и при движениях, ограничивается подвижность.
- Глазные симптомы — воспаление оболочек глазного яблока (конъюнктивит, увеит, эписклерит, кератит), неврит зрительного нерва.
- В костной системе — обнаруживается вымывание кальция (остеопороз). В связи с повышенной хрупкостью костной ткани возможны частые переломы.
- Со стороны легких изменения заключаются в астматических приступах.
- Другие органы, участвующие в пищеварении, реагируют развитием гепатита, холецистита, дискинезии желчных путей, панкреатита с соответствующими симптомами.
- Реже всего поражаются почки, возникают сосудистые васкулиты.
Важно, что перечисленные внекишечные изменения могут предшествовать кишечным симптомам или развиваться параллельно с ними.
В клиническом течении язвенного колита различают фазы обострения и ремиссии. При обострении проявляются все клинические симптомы. Чем тяжелее процесс воспаления, тем выраженнее проявления. Частота обострений зависит от правильности поведения больного, выполнения диетических ограничений, полноты лечения.
Существует молниеносная клиническая форма заболевания. Клиника нарастает стремительно: температура тела выше 38 градусов, сильные боли в животе, понос с выделением слизи, гноя и крови, резкая слабость. Живот вздут, не прослушиваются характерные кишечные шумы. При обследовании находят резко расширенную толстую кишку (более 6 см в диаметре), нарушение моторной функции.
Эта форма опасна возникновением осложнений.
Диагностика неспецифического язвенного колита основывается на характерных симптомах и визуальной картине при колоноскопии.
По общему анализу крови и биохимическим тестам выявляют типичные симптомы воспаления, аллергическую настроенность организма, потерю белка и электролитов.
В анализе кала на копрологию подтверждается воспаление с нагноением, кровь указывает на кровоточащую поверхность.
Эндоскопические исследования позволяют визуально определить стадию заболевания, максимальную локализацию поражения (это важно для выбора местного лечения).
Рентгеновское обследование проводится с помощью контрастного вещества (бария). На снимках видно укорочение толстого кишечника, участки, не участвующие в перистальтических сокращениях, расширенная кишка.
Процесс лечения неспецифического язвенного колита начинается с выполнения антистрессового режима и диеты. Без этого лечить болезнь невозможно. Соблюдать их придется всю жизнь.
Диета требует полного исключения продуктов, которые не способна переварить толстая кишка (острые приправы, жирные и жареные блюда, соусы, свежие овощи, содержащие много клетчатки). Показаны: нежирные супы, паровые котлеты, фрикадельки, каши на воде, белые сухарики, кисломолочные обезжиренные продукты.
Использование лекарств направлено на снятие воспаление, заживление язв, восстановление железистого эпителия. Препараты применяются как внутрь, так и местно в микроклизмах.
Противовоспалительные препараты подбираются врачом с учетом индивидуальной чувствительности.
В обязательном порядке назначаются витамины, средства, стимулирующие иммунитет.
Оперативные способы лечения неспецифического язвенного колита необходимы при осложнениях:
- прободении стенки кишечника с явлениями острого перитонита;
- симптомах непроходимости;
- тяжелого кровотечения;
- возникновении межкишечных и других гнойников (абсцессов) и свищевых ходов.
В ходе операции удаляется поврежденный участок кишки, концы сшиваются для образования стомы (прохода для каловых масс). Операция довольно тяжелая. Чаще выполняется в два этапа: сначала выводят концы на переднюю брюшную стенку. Через некоторое время после снятия воспаления вторым этапом формируют стому.
Пациенты с неспецифическим язвенным колитом находятся под диспансерным наблюдением у гастроэнтеролога. Все виды терапии возможны только при внимательном отношении самого больного к своему здоровью.
источник
Острый аппендицит – это процесс воспаления червеобразного отростка – образования слепой кишки, который относится к распространенным патологиям брюшной полости. В международной классификации болезней у острого аппендицита код МКБ-10 – K35.
Это заболевание может возникать у пациентов разного возраста. Однако чаще всего оно диагностируется в возрасте 20-40 лет и женщины ему подвержены в два раза чаще, чем мужчины.

По расположению он бывает:
- Типичный.
- Атипичный (восходящий ретроцекальный, нисходящий тазовый, медиальный и подпеченочный).
По стадии развития болезни:
- Простой (поверхностный, острый катаральный).
- Деструктивный (флегмонозный, перфоративный, гангренозный);
- Осложненный (с аппендикулярным абсцессом, с аппендикулярным инфильтратом, с разлитым перитонитом и иными осложнениями).
До сих пор точные причины возникновения острого аппендицита не установлены. Тем не менее, основной путь инфицирования – энтерогенный (попадание инфекционного агента сквозь просвет червеобразного отростка).
Развитие воспаления может быть спровоцировано следующими факторами:
- инфекционные заболевания (иерсиниоз, амебиаз, кишечный туберкулез и т.д.);
- нарушение иннервации кишечника;
- активация микрофлоры кишечника, обусловленная врожденной аномалий закупорки или развития его просвета (каловыми камнями, различными паразитами, новообразованиями, инородными телами и др.);
- иммунологические нарушения, включая аллергии;
- болезни, провоцирующие воспаление стенок кровеносных сосудов;
- травмы живота;
- регулярное несбалансированное питание;
- вредные привычки;
- дисбактериоз кишечника.
Риск развития болезни значительно повышается у беременных, это обусловлено увеличением матки, что приводит к смещению слепой кишки и аппендикса. Кроме этого, развитию патологического процесса в период беременности способствуют запоры, изменение кровоснабжения тазовых органов, перестройка эндокринной системы.
Самый первый признак, указывающий на развитие данной патологии – боль в животе. После чего появляются другие проявления.
Заболевание у женщин и мужчин проявляется по-разному. Также его течение отличается у разных возрастных групп людей.
У беременных
Боль в животе
Приступ аппендицита начинается с появления характерных болевых ощущений в зоне пупка (эпигастральная область), после – она переходит в нижнюю область правой стороны живота. Наблюдаются нарушения стула и сна
В зависимости от триместра боль появляется в зоне пупка, на последних неделях срока беременности – в подреберье
Температура
Субфебрильная или до 37˚С, на последних стадиях – выше 39˚С
Ввиду возрастных изменений может не подниматься
Выше 38-39˚С. На последней стадии воспалительного процесса до 40˚С
Вздутие живота, часто – диарея (жидкий стул) и метеоризм, в редких случаях запор
- На начальной стадии язык влажный и имеет белый налет только у корня
- При флегмонозной стадии – язык влажный, полностью обложен специфическим белым налетом
- На гангренозной стадии сухость во рту и поверхность языка покрыта белым налетом
Однократная или 2-х кратная
Однократная или 2-х кратная
Детский аппендицит, как правило, сопровождается многократной рвотой
Как правило, многократная ( зависит от расположения отростка)
Мочеиспускание
Нередко могут наблюдаться дизурические расстройства (частые позывы к мочеиспусканию)
Данная патология схожа по клиническим признакам со многими болезнями, которым характерна боль различной этиологии в правом боку.
- острый холецистит;
- панкреатит;
- перфорация при язвенной болезни;
- инвагинация кишечника;
- кишечная непроходимость;
- грыжа;
- мезоденит;
- дивертикул Меккеля.
При этом дифференциальное обследование должно проводиться в определенные временные рамки, поскольку «острый живот» – это симптом, который угрожает жизни пациента.
При сборе анамнеза имеет значение история болезней пациента (имеющихся или перенесенных), поскольку среди них могут быть те, которые имитируют клинические признаки острого аппендицита.
Как правило, диагноз устанавливается в процессе физикального обследования. На наличие болезни указывает ряд абдоминальных симптомов:
- в положении на левом боку боли справа сильно усиливаются;
- расстояние между пупком и правой передней остью меньше, чем с левой стороны (причина – сокращение мышц справа);
- болезненные ощущения в подвздошной области справа и при перкуссии;
- при втягивании живота болезненные ощущения несколько усиливаются;
- показатели температуры тела в правой подмышечной впадине на 1-2 градуса выше, чем в левой подмышечной впадине.
Проведение УЗИ – один из важных этапов диагностики аппендицита. Он позволяет обнаружить отсутствие перистальтики, наличие свободной жидкости, признаки перитонита, закупорку просвета и расширение червеобразного отростка. Если полученной информации недостаточно, специалисты прибегают к магниторезонансной томографии и рентгенографии брюшной полости. Детям младшего возраста может потребоваться дополнительное обследование – электромиография передней брюшной стенки.
В общем анализе крови у пациентов больных этим недугом выявляются неспецифические воспалительные изменения.
В сложных диагностических случаях прибегают к методу диагностической лапароскопии, которая в случае подтверждения диагноза переводится в лечебную (аппендэктомию производят в процессе процедуры диагностики). Определение этиологического фактора, вызвавшего патологию, возможно при проведении гистологии удаленного аппендикса.
Дифференциальная диагностика проводится с такими болезнями, как острый холецистит, гастрит, желчнокаменная болезнь, язвенная болезнь желудка, панкреатит, почечная колика, острый цистит, внематочная беременность, острый орхоэпидидимит, новообразования и прочими патологиями, способными вызвать развитие «острого живота».
В редких случаях для дифференциальной диагностики проводят ректальное и/или вагинальное исследования. Исключить или подтвердить наличие новообразования слепой кишки можно с помощью метода колоноскопии.
Единственный способ лечения – это операция по удалению аппендицита, которая в медицинской терминологии называется аппендэктомия. Ее делают классическим хирургическим методом через один разрез либо через три маленьких разреза (длина не превышает 1 см) методом лапароскопии. Решение о том, какой способ проведения операции наиболее подходящий, зависит исключительно от формы аппендицита.
Нередко операцию по удаления аппендикса проводят в экстренном порядке. Неотложная помощь может последовать уже через 1-2 часа после поступления пациента в хирургическое отделение больницы. В некоторых случаях времени для особой подготовки нет. Аппендэктомия может длиться от 40-50 минут до нескольких часов. Длительность операции напрямую зависит от того, существуют ли осложнения.
Если время перед проведением вмешательства позволяет, подготовка больного включает:
- обследование сердечно-сосудистой системы (ЭКГ);
- очищение желудка (чаще всего пациент ничего не пьет и не ест, поэтому это делают крайне редко);
- удаление волос в области манипуляции;
- пациенту внутривенно вводят изотонический раствор для устранения симптомов интоксикации, а также с целью предотвращения обезвоживания;
- определение того, какой именно наркоз подойдет больному (проверка на отсутствие реакции на обезболивающие препараты);
- дезинфекция кожи.
При неосложненном течении болезни чаще всего используют метод лапароскопической аппендэктомии. Через отверстие в брюшной стенке вводят лапароскоп, который обеспечивает доступ к аппендиксу. Пространство в брюшной полости заполняется специальным газом (пневмоперитонеум), после чего под визуальным контролем удаляют аппендикс (лапароскоп оснащен микрокамерой и источником холодного света).
Камера транслирует изображение операционного поля на установленный в операционной монитор. Данный метод является наиболее современным и позволяет избежать излишней кровопотери и травматизации. Также к преимуществам такого метода относятся более короткий послеоперационный период и отсутствие большого послеоперационного рубца.
В случае возникновения осложнений острого аппендицита, к примеру, разлитого перитонита, показана лапаротомия с тщательной ревизией органов брюшной полости.
Аппендэктомия считается относительно безопасной операцией, но, несмотря на позитивные тенденции, различные осложнения не исключены. Показатель летального исхода при простом аппендиците 0,8-1% на 1000 случаев.
Такие осложнения возникают в процессе интраоперационного обсеменения патогенными микроорганизмами. Развитие данного осложнения находится в пределах 5% при простом аппендиците, а в случаях перфорации аппендикса или гангрены – до 20%. Использование в предоперационном периоде антибактериальных препаратов значительно снижает вероятность раневых инфекций.
Количество случаев этой формы патологии в целом составляет не более 1,5%. Как правило, эта патология развивается после возникновения приступа острого аппендицита. Способствовать ее возникновению могут рубцы и спайки, сужающие просвет отростка или оставшаяся после операции инфекция. В периоды временного выздоровления (ремиссии) клинических признаков не наблюдается. Чтобы предотвратить возникновение воспалительного процесса пациентам рекомендуется проведение плановой аппендэктомии.

Такое осложнение хорошо поддается диагностике при помощи УЗИ и КТ. Однако следует проводить тщательный дифференциальный анализ относительно опухолевых процессов, в частности у улиц старческого возраста. При адекватной антибактериальной терапии аппендикулярный инфильтрат можно вылечить без оперативного вмешательства, однако высокий риск рецидива сохраняется.
Абсцесс полости таза (интраабдоминальный абсцесс) развивается в случае тотального инфицирования, к примеру, при перфорации аппендикса. При данном осложнении возникают лихорадка и присутствуют диагностические признаки УЗИ или КТ исследования. В некоторых случаях при абсцессах может понадобиться лечение посредством дренажных методик. При применении превентивной антибактериальной терапии количество данного осложнения существенно снижается.
Такая форма осложнения – это нагноение, которое сопровождается ярко выраженной тахикардией, лихорадкой и лейкоцитозом. В большинстве случаев абсцесс локализуется в правой подвздошной области, редко – в полости малого таза. При этой патологии проводят ректальное обследование, оно имеет высокую информативность и подтверждается на исследованиях УЗИ и КТ. Пациенту назначается хирургическое лечение открытым методом и устанавливается дренажная система.

Нередко смещение аппендикулярного отростка существенно осложняет диагностику из-за увеличения в размерах матки, и аппендицит принимают за начало родовой деятельности. В этом случае возможны нехарактерные клинические проявления: тошнота и рвота с тянущей болью в брюшной полости справа.
По статистике, в случаях простого аппендицита (без осложнений) материнская смертность невысокая, однако, она увеличивается при перфорации аппендикса до 4%. Угроза плоду составляет 0-1,5% при простом аппендиците, при перфорации – 20-35%.
Специфическая профилактика данной патологии отсутствует. В целях предотвращения заболевания специалисты рекомендуют: отказ от вредных привычек, полноценное сбалансированное питание и укрепление иммунитета.
источник