После операции по удалению аппендикса ребенку будут наложен швы. Размеры швов зависят от размеров входного отверстия, которое хирургам пришлось сделать, чтобы удалить воспаленный аппендикс (и последствия его воспаления). Поверх швов будет наложена защитная повязка или специальная наклейка, которую меняют каждые 3-4 дня до снятия швов. Первый уход за швами ребенку обеспечат в стационаре. Но дальнейший процесс заживления послеоперационного шва становится вашей ответственностью.
Шов, который вы видите на теле ребенка – это только один из нескольких, стягивающих рассеченные во время аппенэктомии ткани. И снятию подлежит только поверхностный шов, т.к. внутренние делаются посредством кетгута – шовного материала, который рассасывается в течение 1-2 месяцев. Однако, несмотря на то, что в домашних условиях вам предстоит уход только за поверхностным швом, нужно быть готовыми к тому, что иногда внутренние швы тоже могут стать причиной послеоперационных осложнений.
В первую очередь, следует внимательно относиться к жалобам малыша на боли в области послеоперационной раны. Боль в резаной ране – это естественно. Однако надо учитывать, как долго шов беспокоит ребенка и как выглядит место операции.
Обязательно покажите ребенка хирургу в следующих случаях:
- послеоперационный шов выглядит покрасневшим, воспаленным
- в области шва появилась припухлость, вздутие
- шов постоянно мокнет, а не подсыхает
- гнойные выделения из области шва
- образование одного или нескольких бугорков на месте наложения швов
- у ребенка поднялась температура
- ребенок продолжает жаловаться на боль в области шва, спустя 10-12 дней
- у ребенка вдруг начал болеть живот в области шва
Болезненные ощущения в области шва могут иметь разные причины, от неопасных до требующих хирургического вмешательства. В первые пару недель ребенка может беспокоить боль при формировании рубца. Болеть может как сам формирующийся рубец, так и ткани вокруг него, т.к. они испытывают натяжение (женщины, прошедшие Кесарево сечение, знают, как это бывает). Такую боль ребенку придется перетерпеть. У большинства она проходит через 10-12 дней, но в редких случаях на это может уйти несколько месяцев. Чувствительные дети могут испытывать фантомную боль еще некоторое время спустя.
Однако не стоит списывать на чувствительность к боли все жалобы ребенка после операции на аппендицит. Причиной болезненных ощущений в животе вокруг шва может быть, например, лигатурный абсцесс (нагноение в области внутренних швов), лигатурный свищ, расхождение внутренних швов.
Швы после операции на аппендицит могут разойтись по нескольким причинам:
- инфицированная рана (инфекцию могли занести как во время операции, так уже после нее)
- неправильный уход за швами
- перенапряжение брюшной стенки (поднятие тяжести, несвоевременные физические нагрузки)
- сниженный иммунитет (от этого сильно зависит и процесс заживления, и наличие воспалительных процессов вокруг швов)
- индивидуальные особенности маленького пациента (в т.ч. заболевания, такие как, сахарный диабет, например).
Главный совет родителям ребенка после аппендицита: если вы видите, что со швами «что-то не то», не занимайтесь самостоятельной «постановкой диагноза» и уж тем более – самолечением. Обратитесь к хирургу, который сможет установить причину и назначить адекватную помощь вашему ребенку.
Если послеоперационный период проходил без осложнений, в первые месяцы затянувшиеся швы будут красными, а потом побелеют. Спустя время на месте операции у ребенка остается небольшой светлый рубец.
Первые недели после операции о ванне придется забыть. До того, как швы будут сняты, место операции мочить нельзя, поэтому ребенка придется мыть по частям – подмывать, споласкивать ножки, протирать спинку, шею, грудь. Как только защитная повязка исчезнет, ограничения отменяются. Но многие врачи все же рекомендуют первые 2-3 недели после операции ограничиться купанием ребенка под душем. Если же вы все-таки предпочтете ванну, следите за тем, чтобы вода для купания не была слишком теплой, и кроха не провел в ней много времени, иначе швы распарятся, и еще слабая незажившая ткань пропустит через них инфекцию. В ванночку можно добавить несколько крупинок марганцовки, отвар ромашки или череды. Увлекаться антисептиками и травами не стоит, они пересушивают кожу, что спровоцирует появление трещин на месте разреза. После купания место шва рекомендуется обрабатывать антисептическими средствами.
Правильный уход за швами после операции на аппендицит значительно снижает риск развития осложнений, связанных с заживлением раны. При этом сам уход не потребует от вас серьезных усилий или опыта. Главное правило: следовать инструкциям, которые вам обязательно выдадут при выписке ребенка из стационара.
Как правило, если в вашей инструкции не сказано иначе, рекомендуется обрабатывать поверхностный шов после аппендицита у ребенка 2 раза в день при помощи самых распространенных антисептиков, таких как раствор марганцовки, перекись водорода, йод, жидкость Кастелляни, Фукорцин, зеленка. Правда, сейчас многие врачи не любят «цветные» антисептики, которые надолго окрашивают кожу, поскольку из-за этого родители могут пропустить начало воспаления тканей в области шва (под зеленкой покрасневшую ткань просто не видно). После того, как шов обработан, оставьте его ненадолго открытым.
Поскольку операция затрагивает кишечник, щадящее питание после аппендицита у детей – одно из самых важных условий выздоровления. При самом удачном положении вещей привычный рацион восстанавливается к 7–8 дню после операции. Как правило, это время ребенок проводит в стационаре, где и питается в соответствии с предписанной после операции диетой. Родителям в этот период главное – не пытаться подкормить малыша чем-нибудь лишним.
В первые сутки разрешается только пить воду без газа. И даже молока в этот период лучше не давать, т.к. оно расслабляет кишечник. А сейчас главное — избежать слишком обильных и частых испражнений. Ребенку больно, и процесс перистальтики только усилит неприятные ощущения.
На следующий день можно предложить карапузу овощное пюре, жидкую овсяную кашу, фруктов – поменьше, а виноград и прочие «газообразующие» продукты должны быть исключены. Еду следует давать небольшими порциями 5–6 раз в день.
Третьи сутки – решающие. Если после операции кроха еще не разу не испражнялся, ему будет назначена клизма с 100 мл воды.
Когда стул наладится, можно расширять меню: на 4-й день ребенка можно накормить нежирным бульоном с куриной тефтелькой, а на 5-й предложить кусочек отварного и перекрученного на мясорубке мяса. С этих дней начинается постепенное возвращение к пище твердой консистенции.
Больше всего вопросов про питание после аппендицита у детей связаны с периодом после выписки из стационара. Для полного восстановления работы пищеварительной системы после аппендэктомии требуется, минимум, 3 недели. Поэтому врачи советуют придерживаться строгой диеты еще хотя бы 2 недели после выписки.
Вот, что можно ребенку после аппендицита во вторую неделю:
- овощи отварные или приготовленные на пару
- распаренные сухофрукты (но не экзотические)
- нежирный куриный бульон
- овощные бульоны
- простые супы без специй и зажарки
- нежирные сорта рыбы и мяса в отварном виде или сделанные на пару
- обезжиренные кисломолочные продукты
- гречневую, рисовую овсяную каши, приготовленные на воде, без добавления молока (можно добавлять немного сливочного масла)
- чай, кисель, компот – старайтесь не добавлять в них сахар
- белый хлеб (в ограниченных количествах)
Вот, что нельзя ребенку после аппендицита первые три недели:
- сладости (включая зефир и пастилу), мороженое, выпечку, включая блинчики и оладушки – все это может спровоцировать вздутие живота, поэтому они запрещены, как минимум на месяц!
- сладкие напитки, особенно газированные, а также вода с газами (источники лишних газов в животе)
- варенье в качестве подсластителя для творога или йогурта (также приводит к повышенному газообразованию)
- черный хлеб (минимум, на неделю под запретом)
- любые жареные блюда (минимум, на 3 недели)
- картофель фри, чипсы и прочие продукты из фритюра
- любые бобовые культуры, в т.ч. и супы из них
- сырая капуста (в салатах, например)
- виноград
- свинину, любое жирное мясо, в т.ч. котлеты из них
- колбасные изделия, включая «детские» сосиски
- любые полуфабрикаты
- специи
- любые продукты, содержащие красители, искусственные ароматизаторы, подсластители – читайте этикетки внимательно!
По отзывам родителей, у которых был опыт восстановления ребенка после аппендицита, самое сложное в послеоперационный период – это продержать месяц без сладкого. Поэтому самый действенный способ – если диеты без сладостей и выпечки будет придерживаться не только маленький пациент, но и вся семья. Не держать дома запретные продукты проще, нежели отказать в них ребенку.
Спайки – сращение тканей, например, колец кишечника, которые были в той или иной степени задеты во время операции – начинают образовывать почти сразу. К счастью, у детей они возникают довольно редко, но не исключены. Главный прием борьбы с таким осложнением – движение. Именно поэтому уже через несколько часов после простого хирургического вмешательства крохе можно двигаться. Тех, кто еще не научился ходить, разрешается переворачивать на животик, а освоившим навык – пройтись по палате. Еще через сутки доктор покажет маме несколько приемов массажа и гимнастики, которые снизят риск спаек. Комплекс необходимо выполнять ежедневно, пока его не отменит врач. Если операция прошла с осложнениями и малышу становили дренаж, правила меняются.
Послеоперационные осложнения чаще возникают на фоне ослабленного иммунитета, поэтому прооперированному крохе лучше не болеть. А удастся ли избежать инфекции, если врач дал разрешение посещать детский сад. Универсальных советов, как уберечься, не существует. Одни родители находят способ подольше оставить кроху дома, другие – дают ему иммуностимуляторы и витаминно-минеральные комплексы из аптеки. Все эти приемы помогают, но не дают полной гарантии, что малыш не заболеет. Важно при любом намеке на начало простуды оставить кроху дома, тогда болезнь, если и начнется, то завершиться быстрее и не затянется.
Ограничения минимальны, но все зависит от состояния крохи и количества дней, прошедших после операции. Чем больше времени прошло, тем меньше запретов. В течение первого времени, чувствуя боль, ребенок сам вряд ли захочет проявлять какую-либо физическую активность. А позднее, когда его настроение улучшится, многие табу будут уже не актуальны. Даже если температура держится на уровне 37С, ребенку разрешается заниматься привычными делами – играть, рисовать и так далее. Физические нагрузки, а также спортивные занятия, затрагивающие пресс, разумеется, пока под запретом. О том, когда ребенок сможет вернуться к ним, следует проконсультироваться у своего врача.
- в течение 7−10 дней соблюдать домашний режим (не посещать детский сад или школу);
- обязательно наблюдаться у хирурга в поликлинике по месту жительства;
- измерять в течение 4−5 дней температуру тела (чтобы отследить возможное начало воспаления);
- следить за питанием: не перекармливать, давать ребенку легкую пищу (овощные супы, негустые каши), не нагружающую пищеварение;
- если оперативное вмешательство было выполнено традиционным разрезом, нужно будет следить за тем, чтобы ребенок не поднимал тяжестей в первый месяц после операции;
- освобождение от занятий физкультурой после полостной операции может быть продлено на 2−3 месяцев;
- если была выполнена лапароскопическая операция, то физические ограничения могут быть минимальными (не более 1 месяца), поскольку небольшие ранки заживают существенно быстрее.
Лечение аппендицита у детей
Чем младше ребенок, тем сложнее диагностировать аппендицит. И дело не только в том, что малыш не сможет рассказать, где и как болит. Родители довольно часто пропускают начало болезни, поскольку привыкают к неполадкам в работе незрелого пищеварительного тракта, который частенько не справляется со своими «обязанностями», вызывая то колики, то понос, то запор. А врачи, наоборот, склонны принимать за аппендицит любую желудочно-кишечную проблему. Читать далее
Аппендицит у детей: особенности симптомов и течения
В классической форме боль при аппендиците должна проявиться в правом боку, под печенью, там, где и находится аппендикс. Но не все так просто: органы и части тела малыша имеют небольшие размеры, поэтому червеобразный отросток не сразу занимает свое «законное» место и может быть смещен в сторону – ближе к левому и правому подреберью, к тазу и т. д. В этом случае ребенку покажется, что болит весь животик, а то и поясница. Читать далее
Продукты, от которых ваш живот становится больше
Порой совершенно не важно, какую пищу вы едите – полезную или не очень, потому что после еды вы все равно чувствуете себя так, словно съели воздушный шар, и теперь не знаете, как его «сдуть». Это не удивительно. Даже правильная диетическая еда не идеальна. И уж тем более это касается питания, к здоровой и диетической категории не относящегося. Читать далее
источник
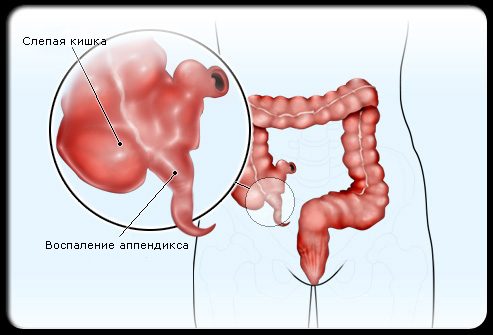
Обычно, аппендикс располагается в правой подвздошной области (в нижней части правой половины живота).
В детстве он может находиться позади слепой кишки(ретроцикально) или подпеченочно. Ниже на фото схематично показано как выглядит атипичное расположение аппендикса.
- Основной причиной развития аппендицита у ребенка является механическая закупорка просвета червеобразного отростка. Обструкцию может вызвать инородное тело, каловый камень, паразиты или гиперплазия лимфоидных узлов.
- Причиной также может быть индивидуальное строение отростка . Например, наличие изгибов и перекрутов.
- Проблема может появиться у ребенка со сниженным иммунитетом из-за инфицирования , спровоцированного простудой, отитом, ангиной, синуситом, корью и другими заболеваниями. Также инфекция может быть связана с кишечными заболеваниями (брюшной тиф, туберкулез, амебиаз и так далее).
- Обеспечить правильное питание , содержащие нужное количество клетчатки
- Не допускать переедания
- Не есть слишком много сладкого
- Регулярно проводить профилактические меры по борьбе с паразитами
- Стараться не допускать появление дизбактериоза
Важно! Учитывая эти причины, для профилактики заболевания необходимо:
Как быстро развивается аппендицит у детей?
Приступ аппендицита развивается очень стремительно . Поэтому разрушительные изменения отростка появляются довольно быстро. В связи с этим воспаление часто переносится на брюшину и появляется очень опасное для жизни осложнение: аппендикулярный перитонит.
Из простой катаральной формы аппендицит быстро переходит в деструктивную (флегмонозный или гангренозный). Если вовремя не прибегнуть к лечению и проигнорировать признаки болезни, он может привести к следующим серьезным осложнениям:
- Перфорация стенок отростка и перитонит
- Периаппендикулярный инфильтрат (может перерасти в хронический)
- Кишечная непроходимость
- Общее заражение крови
- Аппендикулярный абсцесс
Важно! По времени от начала воспаления до перитонита может пройти от 24 до 36 часов.
Хронический аппендицит встречается в детском возрасте намного реже, чем у взрослых. Обычно, он проявляет себя периодическим возникновением болей в правом нижнем боку. При этом каждый такой приступ сопровождается классическими симптомами: тошнотой и повышением температуры тела.
Начало может протекать по-разному. С чего конкретно начинается приступ, зависит от места расположения аппендикса .
Самым ранним симптомом считается боль в области пупка. Затем она перемещается и концентрируется в месте расположения отростка.
- При классическом расположении: боль перемещается в нижнюю правую область живота
- При тазовом расположении: становится болезненной надлобковая область и появляется частое мочеиспускание, а также понос со слизью.
- При подпеченночном расположении: болезненность ощущается в правом подреберье
- При ретроцикальном (аппендикс находится за прямой кишкой) расположении: начинает болеть поясница.
Еще один ранний признак — отказ от еды .
Во всех случаях заболевания присутствует такой симптом, как рвота. В отличие от обычного отравления рвота не приносит облегчения .
- У малышей рвота многократная
- У ребят школьного возраста однократная, либо двукратная
Повышенная температура также является одним из самых важных признаков.
- У маленьких детей температура, поднимается высокая до 40°
- В возрасте от 3 – 5 лет температура поднимается до 38 — 39°.
- У школьников старшего возраста (от 12-и лет и больше) приступ сопровождается субфебрильными показателями температуры (до 38°).
Стул
Изменения стула – еще один из основных симптомов аппендицита.
- У малышей стул будет жидким
- У детей от 3 – 5 лет наблюдается задержка стула (не запор)
- У подростков , как и у взрослых чаще присутствует запор.
Состояние языка
Независимо от возраста, хирург всегда обращает внимание на состояние языка . По этому признаку можно определить на какой стадии, на данный момент находится заболевание.
- На стадии простого или катарального аппендицита язык будет влажным и покрыт белым налетом ближе к корню
- На деструктивных стадиях , в частности на флегмонозной стадии, язык также будет влажным, но уже покрыт налетом полностью
- На гангренозной стадии (самой опасной) язык будет сухим и полностью белым
Этот симптом ни в коем случае нельзя оставлять без внимания, особенно если ребенок еще маленький.
Другие симптомы по возрасту
До трех лет воспаление возникает внезапно и развивается очень стремительно, поэтому при малейших признаках надо срочно обращаться к доктору. По возможности осмотр врача лучше всего проводить во сне.
Среди признаков аппендицита у малышей , которые должны насторожить родителей можно назвать:
- Отсутствие аппетита
- Снижение активности
- Плач
- Беспокойство
- Плохой сон (особенно в первую ночь после начала приступа)
- Тошнота и рвота
- Температура может подниматься до 40° (если ребенок на грудном вскармливании, температура может не поднять выше 37,5°)
- Понос или частый стул
- Болезненное мочеиспускание
- Учащение пульса
- Малыш не дает осматривать себя, а также сгибает и подтягивает правую ножку к себе при приседании на корточки.
- Боль усиливается при одевании или во время наклона вправо. Малышу больно лежать на правом боку.
- Частый жидкий стул, выделения могут быть со слизью. Особенно если присутствует диарейный аппендицит.
Помимо того, что из простой стадии аппендицит может быстро перейти в деструктивную и привести к осложнениям, опасность болезни заключается также в том, что частый понос может привести к обезвоживанию организма.
Вызывать скорую помощь надо, когда у ребенка наблюдаются следующие симптомы:
- есть температура, не связанная с простудой
- болит живот в течение нескольких часов
- боль в животе мешает ходить и усиливается при кашле
- если боль уменьшается при надавливании и усиливается, если отпустить руку
В возрасте от трех до пяти лет ребенок может указать, где у него болит. Это в значительной степени облегчает процесс диагностики.
Особенность данного возраста в том, что ребенок какое-то время может терпеть слабую боль и не говорить об этом родителям.
Начиная с семилетнего возраста симптомы в детском возрасте такие же, как и у взрослых. И все же в этом возрасте довольно трудно поставить диагноз, так как он напуган, часто плачет и капризничает.
В этом возрасте из-за страха перед операцией, дети могут говорить, что их уже ничего не беспокоит и скрыть, что живот продолжает болеть.
У подростков старше 12 лет наблюдается так называемый симптом «токсических ножниц». Это значит что пульс (100 – 120 ударов в минуту) и довольно низкая для таких показателей температура тела не соответствуют друг другу. Проверить этот и другие симптомы может только квалифицированный доктор.
В таблице ниже приведена информация о проявлениях болезни по трем основным возрастам, когда присутствует вероятность появления аппендицита. У детей до года аппендицит практически не встречается, а у подростков (с 11 – 18 лет) симптомы схожи с признаками болезни у взрослых.
| Симптом | У детей до 3 лет | У детей от 3 – 6 лет | У детей с 7 – 10 лет |
|---|---|---|---|
| Особенность возраста | Не может сказать, где болит. | Может сказать, где болит, но может не обращать внимания на слабую боль и не говорить родителям. | Ребенок может бояться сказать родителям о боли в животе из-за того, что он напуган. |
| Потеря аппетита | Отказ от еды выделяют, как самый ранний признак аппендицита у детей | ||
| Общее состояние организма (слабость) | Ребенок вялый, его постоянно что-то беспокоит (плохой сон), резкий монотонный плач. | Слабость. Необоснованное раздражение и плач. | Слабость. |
| Боль | Болит живот. Боль усиливается при наклоне вправо. Ребенок не может лежать на левом боку. Болезненные ощущения при ходьбе. При надавливании боль стихает, а если отпустить руку усиливается. | Болит живот, какой характер боли, ребенок сказать не в состоянии | Сначала болит весь живот, затем через 2 -3 часа в классическом случае переходит в правую нижнюю половину. Боль усиливается при наклоне вниз. |
| Температура тела | До 40˚С | 38˚С – 39 ˚С | До 38 ˚С (озноб) |
| Язык |
| ||
| Тошнота и рвота | Возникает тошнота и многократная рвота | Рвота 1 – 2 раза | |
| Сухость во рту | Присутствует на последней стадии заболевания (ребенок хочет пить) | ||
| Стул | Жидкий (иногда со слизью), вызывающий обезвоживание организма. | Вздутие живота (метеоризм или повышение газообразования), задержка стула, но не запор | Редко присутствует запор |
| Мочеиспускание | Болезненное | Нормальное | Нормальное в типичном случае (либо частое, при тазовом расположении) |
| Пульс | Выше нормы | «Симптом токсических ножниц» Пульс не соответствует температуре тела. Он обычно выше нормы. В норме пульс должен повышаться на 10 уд./мин. при повышении температуры на 1˚С | |
| Поведение ребенка | Маленький ребенок не позволяет себя проводить осмотр и подтягивает к себе правую ногу. | Беспокойное | Слабость |
В возрасте от 14 до 19 лет воспаление аппендикса встречается чаще всего. Симптомы абсолютно идентичны тому, какие признаки аппендицита у взрослых.
Девочкам помимо общего обследования, дают направление к осмотру детским гинекологом. Это помогает исключить беременность или заболевания женских половых органов.
Что нельзя делать до того, как приедет доктор?
Родителям важно помнить, что до прихода врача при появлении признаков:
- Нельзя ставить грелку на живот
- Нельзя давать обезболивающие (анальгетики).
- Нельзя делать клизму
- Нельзя давать слабительное
Пренебрежение этими советами чревато серьезными последствиями.
Случай из жизни. По рассказам одной пациентки, в детстве во время приступа, ей два дня давали обезболивающие. В итоге девочка потеряла сознание, и сделали операцию с диагнозом гангренозный аппендицит с перитонитом. После операции она находилась в реанимации 4 дня.
Есть ситуации, когда у ребенка определили и вырезали аппендицит после двенадцати часов пребывания в клинике. Возможно, воспалительный процесс вялотекущий и проявляет себя не сразу. Даже если после приезда скорой аппендицит исключают, а симптомы усиливаются надо организовать повторное срочное обязательное посещение клиники. Это подтверждают многочисленные истории болезни, которыми делятся родители на форумах.
Важно! Если медлить с визитом к доктору и пытаться лечить болезнь в домашних условиях самостоятельно, для ребенка опасно. Так как у детей аппендицит прогрессирует значительно быстрее, есть риск, что при промедлении с постановкой диагноза, маленький пациент может потерять жизнь . Даже если сразу врачи не уверены с постановкой диагноза, лучше оставить ребенка в клинике на какое-то время для наблюдения.
Дома родители могут слегка пощупать живот мальчика или девочки . Пальпацию нужно проводить очень аккуратно. Если у ребенка наблюдается боль с правой стороны, стоит немного нажать пальцами в этой области, и возможно будет чувствоваться какое-то уплотнение. Если резко убрать пальцы и боль усиливается, то возможно наличие воспаленного аппендицита. Если боль усиливается при кашле, срочно вызывайте скорую!
Чтобы диагностировать проблему, необходим обязательный осмотр врачом . В ходе осмотра врач методом пальпации определяет, есть ли мышечное напряжение в правой части живота, проверяет силу и локализацию боли. В ходе осмотра видно также присутствует ли раздражение брюшины.
При подозрении на аппендицит для уточнения диагноза, чтобы предотвратить перитонит, необходимо сделать:
- Ультразвуковое исследование (УЗИ). Этот метод дает возможность определить наличие или отсутствие острого воспаления с точностью 95%.
- Общий анализ крови (позволяет определить уровень лейкоцитов)
- Общий анализ мочи
Если перечисленного выше недостаточно, и клиническая картина неясная, также можно прибегнуть к:
- Компьютерной томографии (КТ)
- Сделать рентгеновский снимок
- Лапароскопии (метод применяют не столько для уточнения диагноза, сколько для того, чтобы удалить аппендицит)
При хроническом аппендиците применяются также следующие виды диагностики:
- Эндоскопическое исследование ЖКТ
- Анализ кала
Автор Комаровский Евгений Олегович — видео: когда болит в животе у ребенка, когда срочно нужен врач?
Автор Комаровский – видео: боль в животе с температурой
Автор Комаровский Е.О. – видео: причины болей в животе у ребенка
Лечение представляет собой операцию по удалению аппендикса или аппендэктомию . Хотя есть крайне редкие случаи, когда ребенок выздоравливает без операции, чаще всего приходится прибегать к хирургическому вмешательству.
- Детям аппендэктомию лучше всего делать, применяя лапароскопический метод . Это допустимо в тех случаях, когда еще нет перитонита. Длится такая операция всего 20 минут. Для обеспечения доступа делают три небольших прокола. Через них вводят небольшую камеру и необходимые инструменты.
Как проводят такую операцию ребенку показано на видео:
После лапароскопии ребенок еще примерно семь дней должен будет находиться на стационарном лечении в больнице под наблюдением врачей.
- Если произошел разрыв аппендицита, то человека оперируют преимущественно через открытый разрез. В ходе аппендэктомии в данном случае удаляются поврежденные участки кишечника, и выполняется очистка брюшной полости.
После такой операции реабилитация будет длиться дольше, и потребуется проведение интенсивного послеоперационного лечения антибиотиками. Полное восстановление может занять не один месяц.
У детей послеоперационный период усложняется тем, что им трудно первые сутки после операции не кушать, ничего не пить. Они не могут лежать на месте и соблюдать другие рекомендации врачей.
Осложнения после операции по удалению аппендицита
Сразу после аппендэктомии следует ожидать появления гематомы и отека в области швов . Через несколько дней отек должен начать уменьшаться, а синяк пройдет сам по себе.
В период реабилитации возможны следующие нежелательные осложнения:
- Замедленное заживление раны
- Нагноение швов (часто возникает из-за того, что не до конца был удален гной после аппендицита с перитонитом)
Если на 6 – 9 день после операции резко поднимается температура, наблюдается лихорадка и появляется резкая боль в правом боку, то есть риск появления серьезных послеоперационных осложнений, таких как:
- Гнойный абсцесс
- Спаечная болезнь
- Внутренние кровотечения
- Поддиафрагмальный абсцесс
У годовалых малышей эта болезнь практически не встречается. Чаще всего это заболевание появляется в возрасте от 6-и лет и старше. Согласно статистике из всех случаев этого заболевания в детском возрасте:
- На ясельный возраст приходится только 5% случаев
- На дошкольный возраст – 13%
- На школьный – 80%
У грудничков проблема встречается крайне редко, так как у них просвет аппендикса шире, а сам отросток по размеру короче . К тому же у новорожденных младенцев еще не до конца развиты лимфатические фолликулы. Более того, тип питания до 2-х летнего возраста такой, что вероятность обструкции червеобразного отростка очень мала.
Важно! Симптомы аппендицита очень схожи с симптомами других заболеваний. Боль в животе у ребенка может быть обусловлена и наличием в организме инфекции, а также при запорах, переедании, отравлении и так далее. Чтобы выявить точную причину боли, надо вызывать доктора.
источник
Среди всех существующих у детей проблем со здоровьем, требующих операционного вмешательства, в хирургии особенно выделяют аппендицит у детей. По статистике, 3/4 срочных операций проводятся именно для удаления остро воспаленного аппендицита. Интересно, что, согласно врачебным отчетам, больше воспалению подвержены дети школьного возраста, доля которых составляет 4\5, остальные 20 процентов заболевших — совсем еще малыши.
Главная проблема детского аппендицита, отличающая его от течения болезни у взрослых, — стремительное развитие острой формы, что приводит к серьезным осложнениям и серьезной опасности для жизни. Существует опасность возникновения некроза кишечника (в частности, слепой кишки) и переход воспалительных процессов на другие части желудочно-кишечного тракта, например, на брюшную часть с последующем возникновением перитонита, особенно сложно подвергающегося лечению.
Еще одна проблема, не менее серьезная по значимости, — это трудность ее диагностики и своевременного выявления существующей проблемы. У детей воспаление может легко маскироваться под обычное отравление, в случае чего родителям бывает сложно уследить отдельные специфические способности. Важно научиться различать жалобы ребенка и улавливать первые симптомы болезни, чтобы успеть предотвратить основные осложнения.

Аппендикс (именно так, а не аппендицит, как полагают многие) — это небольшой отросток толстой кишки. Отросток этот формой своей напоминает червя, с которым обычно и сравнивается, и заканчивается полностью слепым концом. Функции и предназначения этого органа в человеческом организме еще не до конца ясны, и существует огромное количество предположений о функциональной значимости аппендикса. Долгое время врачи продвигали теорию об обязательном удалении этого отростка еще до появления каких-либо воспалительных процессов, но после появления идеи о том, что орган этот может играть важную роль в поддержании иммунных процессов, эта практика не прижилась.

- сужение отростка;
- закупорка аппендикса.
Впоследствии в слепой кишке происходит активное развитие бактериальной флоры. Среди основных причин подобной полной или частичной закупорки можно выделить такие варианты:
- попадание в слепую кишку небольших частиц каловых камней;
- попадание инородных мелких неперевариваемых предметов (например, особенно известно мнение о том, что к аппендициту приводит большое количество проглоченной шелухи от семечек);
- развитие паразитов в кишечнике;
- перекрут кишки, вызывающий закупорку;
- врожденные аномалии и анатомические нарушения в правильном строении слепой кишки.
Подобное механическое перекрытие просвета этой самой слепой кишки в итоге приводит к нарушению ее функционирования — с большим трудом начинает выводится слизь или же избавление от нее останавливается совсем, резко возрастает внутреннее давление, напрягаются стенки, заметно отекает слизистая оболочка. Резко ухудшается процесс кровоснабжения, застаивается именно венозная кровь, быстро размножается та самая микрофлора и бактерии, которые накапливаются в аппендиксе. У детей аппендицит обычно воспаляется уже через 12 часов после «запуска» процесса.

Развитие аппендицита и последующее излитие гноя и накопившихся фекальных масс происходит стремительно — до момента начала этого процесса обычно проходит от 1 до 3-х дней.
Кстати, обычно дети до 2-х очень редко страдают именно острой формой аппендицита. Это обусловлено более натуральным и мягким питанием в этом возрасте, а также в детстве этот червовидный отросток более широкий и короткий — очищается он намного проще. С возрастом аппендицит словно растягивается, что затрудняет его очищение. Лимфатические узлы, которые при набухании также могут закупоривать отросток, и вовсе формируются только годам к 8-ми, когда обычно и наблюдается уже весьма большое количество случаев обострения.
Патогенная микрофлора всегда присутствует во всех отделах кишечника, так что ее сложно назвать возбудителем и причиной развития воспаления. Причиной развития воспаления является создание благоприятной обстановки для бактерий, в которой они начинают активно размножаться, во много раз превышая естественные количества, обычно содержащегося в организме. Еще один способ резкого увеличения их количества в аппендиксе — попадание бактерий туда вместе с лимфатической жидкостью или же уже зараженной кровью, которая поступает из уже зараженных органов, выступающих в роли очагов инфекции. Такие очаги могут находиться, например, в носоглотке во время развития простудных болезней. Причиной развития воспаления могут выступать и отдельные инфекции, вроде ангины и отита. Другие же заболевания напрямую связаны с аппендицитом. К ним относят обычно брюшной тиф, туберкулез и другие серьезные инфекционные заболевания.

- неправильное и слишком обильное питание, с самого раннего детства разрешение детям употребление «вредностей» вроде шоколадок, чипсов и прочих продуктов;
- небольшое количество в составе ежедневного питания клетчатки, стимулирующей правильную работу всего кишечника;
- слишком большое количество употребляемого вредного сахара все в том же шоколаде, конфетах и остальных угощениях;
- частые запоры, которые зачастую являются следствием неправильного питания, но по-своему влияют на риск воспаления (читайте статью, как лечить запор у ребенка);
- развивающийся дисбактериоз кишечника, уже затрагивающий нормальное количество бактерий в организме человека;
- самые разные заболевания всего желудочно-кишечного тракта, как инфекционные, так и обычные раздражения или отравления;
- развитие паразитов в теле ребенка, в частности глистные инвазии.

Простой аппендицит еще называется катаральным. Это несложное заболевание, обычно характеризующееся едва заметным утолщением стенок и еще совсем слабым воспалением. Подобное воспаление является начальной стадией серьезной болезни. Лучше всего, конечно, если симптомы замечаются именно на этом этапе — в таком случае лечение проходит очень легко и за короткие сроки.
Деструктивный аппендицит — вторая стадия течения болезни. Она подразделяется сразу на два варианта течения болезни:
- флегмонозное воспаление, представляющее собой увеличение слепой кишки в размерах, воспаление стенок, тромбоз близлежащих сосудов и другие проблемы;
- гангренозное воспаление, отличающееся заметным развитием некрозов тканей кишечника.
Эмпиема, или третья, самая серьезная степень воспаления, — это активные острые гнойные процессы, протекающие в отростке слепой кишки.
Особенности и возможные последствия
Две последние стадии заболевания, самые серьезные, могут сопровождаться разрывом отростка, но в случае течения детской болезни подобный исход совершенно не обязателен. У детей весьма часто может сохраняться целостность воспаленного органа, нарушается которая только в случае совсем уж затянувшегося лечения.
Отдельно стоит заметить, что в отдельных случаях могут наблюдаться уникальные случаи самопроизвольного излечения или же уменьшения степени воспалительных процессов, но, разумеется, рассчитывать на такой исход не нужно. Еще один вариант развития течения болезни — переход острого воспаления в хронический вариант, с время от времени проявляющимися рецидивами.
Отдельно стоит учитывать особенность локализации воспаления в детском теле. Особенность детского аппендицита заключается в том, что располагаться он может в любых частях брюшной полости — под печенью или еще ниже в тазовом пространстве, в левой и правой части и других районах, что заметно усложняет процесс диагностики воспаления не только для родителей, но и для врачей.
Аппендицит у детей представляет собой одну из самых опасных болезней в плане частого ошибочного диагностирования. Особенно проблема актуальна для тех детей, кто не может подробно описать собственные болевые ощущения. Пока врачи отметают существующие опасные варианты, воспаление увеличивается и прогрессирует, со временем достигая действительно опасной стадии. Родителям тоже предстоит сложная задача — у детей симптомы аппендицита весьма похожи на течение многих других болезней, так что сразу заподозрить неладное иногда бывает невозможно.

Впрочем, выделяют некоторое классическое развитие болезни у детей, которое сопровождается наиболее часто встречающимися у разных возрастов симптомами:
- с самого начала возникает острая боль в любой части брюшной полости, например, возле пупка, которая потом обычно концентрируется в правом боку; важно помнить, что если вынужденная поза ребенка позволяет уменьшить болевые ощущения (например, на спине или правом боку) или, напротив, заметно обостряет их (например, на левом боку), это может быть весьма ярким показателем прогрессирующего воспаления; конечно, у маленьких детей эти признаки можно понять только интуитивно, в то время как ребята постарше более подробно описывают собственные ощущения;
- рвота также часто сопровождает воспаления, но важно помнить, что в случае аппендицита, после рвоты ребенку никогда не становится легче, а вот при том же отравлении, напротив, рвота в конце концеов приводит к некоторому облегчению;
- воспалительный процесс у детей чаще всего проходит с заметным повышением температуры, а свойство это постепенно становится все менее ярким с возрастом — чем старше человек, тем менее значительно проявляется повышение температуры; у старших детей температура обязательно сопровождает уже поздние этапы воспаления с возможными осложнениями;
- по внешнему виду языка можно судить о течении воспалительных процессов — обычно, в случае развития болезни, на нем появляется заметный белый налет; при самых сложных вариантахх налетом покрывается вся его поверхности, на начальных этапах — только лишь корень; при развитии некрозов наблюдается еще и непроходящая сухость языка;
- отдельно могут набюдаться разнообразные проблемы со стулом — у совсем маленьких детей развивается диарея, с возрастом у нарушений приобретается характер запоров; в случае, если кишка располагается близко к мочеиспускательным канаам, могут наблюдаться трудности и в этой области.
Нельзя забывать и о сспецифических симптомах, которые проявляются в том случае, если имеет место быть нетипичное расположение поспаленной слепой кишки:
- поясница особенно сильно болит, если воспаленный участок отличается забрбшинным расположением;
- промежность и паховая область атрагивается при тазовом расположении, отдельно особенно часто наблюдаются проблемы мочеиспускания и выделения каловых масс с большим количеством слизи;
- правый бок болит в случае, если аппендицит располагается по печенью, в этом случае затрагиваться может все правое подреберье.
У дтей трех лет обычно ориентируются на другие признаки анатомического или же интуитивного характера:
- крайне быстрое прогрессирование воспалительных процессов, а, значит, и внешнего течения самой болезни;
- общее беспокойство, нарушение сна, аппетита, все та же рвота, характерная для всех возрастов;
- резкие скачки температуры, вплоть до 39-40 градусов;
- частые и явно болезненные для малыша стул и мочеиспускание;
- ребенок чаще всег оне дает себя нормально осмотреть и зачастую интуитивно подтягивает ноги к животу, словно стараясь отвлечься от боли.
Даже при малейших подозрениях на ппендицит нужно сразу же обращаться к врачу и проводить полное обследование. В противном случае скрытая форма болезни и ее неустановленное течение может привести к распространению инфекции по всему телу и даже к развитию перетонита, уже представляющего опасность не просто для самочувствия, но и для жизни ребенка. Предварительно можно даже убедиться в подозрениях, прощупав живот — локализация боли и напряженные мышцы вполне ярко характеризуют картину, хотя подобные признаки на начальных этапах воспаления могут прявляться не всегда.
Врач обазятельно проводит такие этапы обследования:
- пальпацию живота и его внешний осмотр;
- анализы крови и мочи с целью установления уровня содержания в них бактериальных организмов;
- дополнительно проводят анализ кала и эндоскопию;
- УЗИ брюшной полости;
- рентген или же КТ брюшной полости, позволяющие визуализировать проблему;
- для девочек-подростков обязательно обследование гинеколога, позволяющее исключить возможные дополнительные проблемы или же ошибку в диагностике.
Главный способ лечения аппендицита как у детей, так и у взрослых — непосредственная операция. Способ оперирования выбирают в зависимости от стадия развития воспаления.
Закрытые лазерные операции проводят на начальных стадиях, когда болезнь удалось диагностировать почти сразу, или же в случах, когда отсутствует опасность преждевременного разрыва воспаленного органа. В этом случае в небольшие разрезы в тело вводят инструменты и видеокамеру, после чего ребенок еще около недели наодится под наблюдением специалистов, хотя особенными сложностями восстановление после такой процедуры не отличается.
Открытая операция требуется в случае, если воспаленный отросток лопается. Его удаляют, после чего проводят очистку всей брюшной полости от бактериальной микрофлоры, слизи. каловых масс и прочих загрязнений. Обазательно используется большое количество антибактериальных препаратов. В период восстановления ребенку запрещено есть и даже пить, что иногда вызывает некоторые трудности. Очень важно наблюдать за симптомами любых потенциальных осложнений, которые могут свидетельствовать о, например, гнойном абсцессе и прочих негативных последствиях.
Важно помниь, что даже при малейших подозрениях на аппендицит запрещены грелки, клизмы и прочие варианты домашнего самостоятельного лечения. Слабительные и прочие препараты тоже запрещены, в самых критических случаях допустимы только обезболивающие.
Важное действие, которые должны выполнить родители — это звонок в скорую, которая уже поможет определить состояние ребенка.
источник
Аппендикс – это небольшой мешкообразный отросток, размещенный в начальной части толстой кишки (слепой кишке) в нижней правой части живота.
Лимфатические ткани в аппендиксе помогают иммунным функциям. Другое название аппендикса – червеобразный отросток. Аппендикс – убежище для бактерий.
Суффикс «-ит» означает воспаление, так что аппендицит – это воспаление аппендикса. Аппендицит развивается, когда слизь, стул или их комбинация блокирует отверстие червеобразного отростка, которое ведет в слепую кишку.
В замкнутом пространстве развиваются бактерии, которые инфицируют слизистую оболочку аппендикса. Если воспаление и закупорка достаточно тяжелые, ткани аппендикса могут отмирать и даже разрываться, что приводит к неотложной медицинской ситуации.
У любого человека может развиться аппендицит, но он наиболее часто наблюдается у людей в возрасте между 10 и 30 годами. Например, у около 7% жителей развивается аппендицит в течение их жизни.
Очень маленькие дети и пожилые люди имеют повышенный риск развития осложнений аппендицита. Необходимо раннее установление диагноза и правильное лечение заболевания, особенно в уязвимых группах населения.
Задержка с установлением диагноза и лечением аппендицита повышает риск развития осложнений. Одно из потенциальных осложнений – перфорация – может привести к накоплению гноя (абсцессу) вокруг червеобразного отростка или инфекционному процессу, который распространяется по всей брюшной полости и тазу (перитонит).
Необходимо провести оперативное вмешательство сразу после установления диагноза аппендицита. Длительная задержка между установлением диагноза и лечением (операцией) повышает риск перфорации. Например, риск развития перфорации через 36 часов после возникновения первых симптомов аппендицита составляет 15% или больше.
Иногда воспаление, связанное с аппендицитом, служит препятствием для функционирования мышечных волокон в кишечнике и влияет на перемещение его содержимого.
Когда жидкость и газ накапливаются в части кишечника над местом блокирования, могут возникнуть тошнота, рвота и вздутие живота. В этих случаях постановка назогастрального зонда – трубка, которая вводится через нос и продвигается по пищеводу в желудок и тонкую кишку – может быть необходимой для отвода содержимого, которое не может пройти.
Одним из первых симптомов аппендицита является боль в животе, которую трудно локализовать. Люди с аппендицитом обычно испытывают боль в центральной части живота.
Еще одним ранним симптомом аппендицита является потеря аппетита. Тошнота и рвота могут возникнуть в начале заболевания, или на поздних стадиях его развития в результате кишечной непроходимости.
Врачи диагностируют аппендицит, основываясь на симптомах пациента и результатах физикального обследования. Человек с аппендицитом обычно испытывает не умеренную или сильную боль, когда врач легко нажимает на правую нижнюю часть живота.
Потенциальным признаком перитонита является симптом Щеткина-Блюмберга – усиление боли в животе при быстром снятии руки врача с передней брюшной стенки после надавливания.
Хирургическое удаление червеобразного отростка называется аппендэктомией. Пациенту с подозрением или подтвержденным аппендицитом до и после операции назначаются антибиотики.
Аппендэктомию можно провести лапароскопически, когда специальные хирургические инструменты вводятся в живот через несколько маленьких разрезов. Ниже шаг зашагом описано проведение этой операции.
Это изображение показывает нормальный аппендикс у пациентки, перенесшей операцию по поводу инфекции в ее репродуктивной системе. Поскольку аппендикс не играет никакой известной роли, хирург удалил его, чтобы предотвратить развитие аппендицита в будущем.
Для того, чтобы удалить аппендикс, хирург отделяет его от брыжейки, которая является тканью, что доставляет кровь в эту область. Для прижигания кровеносных сосудов и предупреждения кровотечения при помощи инструмента под названием биполярные щипцы используют электрический ток.
На следующем этапе хирург использует ножницы, чтобы отрезать аппендикс от брыжейки. Хирург чередует прижигание кровеносных сосудов (для предотвращения кровотечения) и отрезание для полного отделения аппендикса от окружающих тканей, оставляя только его соединение с толстой кишкой.
На следующем этапе хирург накладывает шов на основание аппендикса, чтобы перевязать его.
Хирург затягивает шов и завязывает с помощью рыбацкого узла, который можно затянуть больше, но он не может самостоятельно ослабнуть.
Затем хирург использует ножницы, чтобы отрезать нитку над узлом.
Хирург ножницами отрезает аппендикс над швом.
Хирург и его ассистенты проводят заключительный осмотр операционной области, чтобы удостовериться в отсутствии кровотечения.
Инфекция в хирургическом поле – наиболее частое осложнение, связанное с аппендэктомией. При не тяжелой инфекции могут присутствовать покраснение и боль. Инфекционный процесс умеренной тяжести может иметь более тяжелые симптомы. Для лечения не тяжелых и умеренных послеоперационных инфекций применяются антибиотики.
Аппендикс играет неизвестную роль у взрослых и детей старшего возраста. Удаление червеобразного отростка не связано с какими-либо серьезными долгосрочными проблемами со здоровьем.
Некоторые исследования сообщают о повышенном риске развития определенных заболеваний после аппендэктомии. Одним из таких заболеваний является болезнь Крона – воспалительное заболевание кишечника.
источник
Шрам после аппендицита может иметь различный размер: при полостной операции стандартная длина составляет от 5 до 10 см, а после лапароскопии остается пара проколов длиной в 1-2 мм. Рубец всегда располагается только с правой стороны, имеет горизонтальное или слегка наклоненное к центру живота направление.
Если в послеоперационный период рана воспалилась, или если пациент набрал вес, шрам может расползаться на 15 и более сантиметров. Заживление у всех протекает по-разному, помимо мастерства хирурга имеет значение также возраст пациента и способность к регенерации тканей. У пожилых людей следы от удаления аппендицита заживают на 15-25% медленнее, чем у молодых, а вероятность осложнений, даже при правильном уходе в 2-3 раза выше.
Некоторые девушки считают рубцы некрасивыми, но главная проблема, которую приносит шрам от аппендицита – это вовсе не изменения во внешности, а зуд и болевые ощущения.
Если через неделю после полостной операции нет никаких показаний для продления пребывания в стационаре, пациент отправляется домой. До выписки за рубцом ухаживает медицинская сестра, которая проводит антисептическую обработку наружного шва с помощью бриллиантовой зелени, делает перевязку и следит за заживлением.
После выписки пациент получает подробный инструктаж по образу жизни и по особенностям обработки рубца. Вот стандартные рекомендации хирурга, которые способствуют благополучному заживлению шрама:
- В течение 2-3 недель соблюдать диету, избегать алкоголя, отдавать предпочтение жидкой и кашеобразной пище. Исключить бобовые, капусту, выпечку и белый хлеб, эти продукты у большинства людей провоцируют образование кишечных газов. Вздутие живота нередко провоцирует расхождение внутренних швов, а следом начинается воспаление швов наружных.
- Если после смены больничного рациона на домашнюю пищу произошел запор, то для восстановления стула стоит выпить свекольный сок или использовать слабительное лекарство в форме суппозитория. Тужиться и напрягать мышцы пресса нежелательно.
- Не поднимать вес более 5 кг в первую неделю после аппендэктомии и вес более 10 кг в следующие 4 недели.
- Смазывать наружный шов антисептиком после принятия душа. Не принимать ванну, особенно горячую, в течение 2 месяцев после выписки. После нанесения антисептика нужно подождать, пока он высохнет, не следует сразу же одеваться или прикрывать шов повязкой.
Заниматься силовыми тренировками, бегом или другой физической активностью, при которой напрягается передняя стенка живота – запрещено.
Совет! Если физическая работа неизбежна, или если пациент имеет лишний вес, рекомендуется ношение бандажа в течение 1 месяца после операции.
Использование агрессивных растворов, особенно йода, способно приводить к химическим ожогам. Как следствие, заживление раны проходит хуже, и вероятность образования гипертрофического рубца увеличивается. Какие антисептические растворы можно использовать для санации шва:
- Фукарцин;
- бриллиантовая зелень;
- перекись водорода.
Обычно при выписке хирург подробно объясняет, какие средства можно, а какие нельзя применять на свежем шве. Разрешен Хлоргексидин биглюконат и его аналоги:
Отличные результаты по заживлению удается получить пациентам, использующим Мирамистин и его аналоги:
Вопреки распространенному предрассудку, образование гипертрофического рубца провоцирует не только неправильный уход, но и наследственность. Если у кровных родственников заживление ран происходит с образованием излишнего количества фибрина, вероятнее всего и у пациента будет аналогичный процесс.
Факт! С течением времени шрам должен выравниваться по рельефу с окружающей кожей и становиться бледнее, поэтому не нужно переживать о косметическом дефекте сразу же после операции.
Избежать утолщения рубца можно, если внимательно и ответственно наблюдать за заживлением раны. В каких случаях нужно обратиться к хирургу и провести осмотр:
- появилось покраснение;
- вокруг раны возникла отечность;
- из раны сочится желтоватая или зеленоватая жидкость с дурным запахом;
- есть субъективное ощущение повышенной температуры с правой стороны живота;
- в области шрама есть пульсирующая боль;
- беспокоит нестерпимый зуд.
Считается, что в норме шрам болит не дольше 2 недель, при этом по характеру боль тупая, ноющая. При необходимости можно убрать ее обезболивающим, например, Нурафеном или другим лекарством, которое рекомендовал врач. Если рубец болит спустя несколько месяцев или лет после вмешательства – это повод обратиться к врачу.
Внутренние швы спустя 1 неделю самостоятельно рассасываются, а для удаления наружных нужно посетить доктора.
Совет! Резкая боль в первый месяц после аппендэктомии иногда сигнализирует о воспалении внутреннего шва. При таком симптоме нужно незамедлительно отправиться к хирургу.
По согласованию с хирургом можно применять лекарства, способствующие быстрому и безболезненному заживлению послеоперационного шва. В продаже есть более 25 подобных препаратов, какие используют чаще всего:
- Контрактубекс. Имеет простой состав, основан на гепарине. Из дополнительных ингредиентов включает в себя экстракт лука репчатого и аллантоин. Наносится на шов в течение месяца, 2-3 раза в сутки. Способствует выравниванию рельефа рубца и быстрой регенерации кожи без образования гипертрофических изменений. С помощью Контрактубекса можно убрать не только свежий, но и старый шрам после аппендэктомии.
- Стратадерм. Имеет принципиально другое действие, основан на силиконе, размягчает фиброзную ткань и способствует нормальному синтезу коллагена. Лечение занимает 2-3 месяца, средство помогает убрать выпуклый рельеф шрама.
- Кело-кот. Лекарство тоже основано на силиконе, его следует применять не меньше 2 месяцев, чтобы получить результат. Под действием крема шрам от аппендицита становится менее жестким, быстрее нормализуется пигментация и рельеф.
Указанные лекарства не имеют никаких противопоказаний, кроме аллергии, их можно применять кормящим женщинам и тем, кто скоро станет мамой.
Совет! Во время лечения шрама нельзя посещать солярий или загорать, воздействие ультрафиолета увеличивает вероятность гипертрофии соединительной ткани.
Эстетическая медицина имеет в своем арсенале множество средств для восстановления привлекательного вида кожи. Убрать старый рубец от аппендэктомии также можно с помощью более радикальных методов:
- Хирургическое иссечение рубца (метод кросс-резекции) с нанесением косметического шва. Есть также возможность ввести в соединительную ткань некоторое количество жировой клетчатки с другой части тела пациента, это поможет восстановить нормальную структуру кожи. В результате операции удается полностью выровнять рельеф рубца.
- Электрофорез с лекарственными средствами, растворяющими фибрин, чаще всего с Ферменколом. На этапе заживления используют также магнитотерапию и ультразвук.
- Самый доступный способ – лазерная шлифовка. Разрешено использовать через полгода после аппендэктомии.
- Дермобразия. Лазерное удаление выступающей над общим уровнем кожи соединительной ткани, выравнивание рельефа.
Для маскировки шрама также используют нанесение татуировки на правую сторону живота. Татуировку можно делать только в случае заживления шрама без осложнений и не раньше, чем через год после оперативного вмешательства.
Перед применением любого метода коррекции или маскировки следует проконсультироваться со специалистом (с хирургом или с дерматологом).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Мы будем очень благодарны, если вы оцените ее и поделитесь в социальных сетях
источник