Флегмонозный аппендицит – это форма острого аппендицита, отличающаяся сильным отёком и скоплением гнойных масс. При данной стадии острого воспалительного процесса в червеобразном отростке болезнь прогрессирует очень быстро, чаще проявляется у пациентов возрастной категории 20-40 лет, у женщин встречается в два раза чаще, чем у мужчин, особенно во время вынашивания ребёнка. Классификационный код по МКБ-10 – K35 «Острый аппендицит». Основные симптомы заболевания, причины возникновения и острая стадия – описаны в статье.
Воспаление аппендикса может протекать не только в острой форме флегмонозного воспаления. Существует ещё и катаральный аппендицит, отличительной чертой которого является скопление гноя. Также есть и гангренозный аппендицит, при котором начинается отмирание тканей органа. Любой вид чрезвычайно опасен, требует незамедлительного вмешательства врачей и лечения. Не исключён и флегмонозно-язвенный вариант, при котором воспаление происходит на фоне язвы слизистой оболочки отростка слепой кишки.
Специалисты не выделяют точную единую причину возникновения заболевания. Факторов, провоцирующих недуг, может быть несколько, многие связаны с неправильным питанием и несбалансированным рационом. Зачастую болезнь развивается у пациентов, употребляющих большое количество белка, что провоцирует гнилостные процессы в кишечнике. Часто при повышенном уровне белка возникают запоры, невозможность нормальной регулярной очистки кишечника.
Это также влечёт развитие патогенной флоры, благоприятствующей развитию воспалительных процессов. В некоторых случаях возможно переполнение просвета в отростке и слепой кишке паразитами – глистами.
Выделяется ещё ряд факторов, провоцирующих развитие болезни. Один из них – образование тромба в сосудах аппендикса, вследствие чего развивается процесс воспаления тканей, орган становится восприимчив к патогенной флоре.
Иногда форма заболевания возникает как осложнённый вариант гнойного аппендицита. Кроме того, острый флегмонозный аппендицит развивается при закрытии просвета отростка каловыми скоплениями или скоплением паразитов в виде глистов. При появлении и развитии воспаления увеличиваются лимфоузлы, также перекрывая просвет в отросток слепой кишки. Всё это благоприятствует развитию бактериальной среды.
Само инфицирование начинается при заражённой крови или инфицировании кишечника. На развитие болезни оказывают влияние и следующие недуги:
- Заболевания кишечника, а именно колит, при котором отмечается воспалительный процесс на поверхности толстого кишечника.
- Гинекологические болезни, чаще воспаление придатков матки.
- Хронические болезни желчного пузыря или желчевыводящих путей.
- Осложнения после операции в виде спаечного процесса.
- Перерастание хронического аппендицита в фиброзный.
В любом случае, при флегмонозном аппендиците важно исследовать микропрепарат стенок отростка для представления полной картины заболевания.
Основным симптомом, указывающим на заболевание, является сильная боль. Расположение дискомфорта и боли локализовано справа, вблизи пупка, как при остром аппендиците. Ощущение сильное, нестерпимое, отмечается пациентами как пульсирующее. Больные могут испытывать тягу к тошноте, но рвоты при этом нет. Гипертермия присутствует в диапазоне 38-38,5С. Но при нетипичном расположении отростка симптоматика может быть расположена нетрадиционно.
- При длинном аппендиксе и опускании в область тазового кольца боль ощущается в паху или над лобком.
- При расположении выше типичного, над почками, дискомфорт воспринимается на уровне рёбер с правой стороны.
- Может возникать дискомфорт и болезненность в спине, когда отросток имеет загнутую назад форму.
- Очень редко отмечается нетипичное врождённое расположение органов кишечника, при котором аппендикс располагается слева. Это самый трудный в диагностике вариант.
- Ощущение боли и дискомфорта в области живота, ближе к левой стороне, возможно при смещенном положении слепой кишки.
При обследовании пациента обнаруживается:
- Отёчность органа.
- Фибринозный слой.
- Наличие гноя.
- Напряжённость аппендикса.
При стандартном течении заболевания диагностика проста. Для постановки диагноза не требуется квалификация хирурга, обнаружить болезнь может врач-гастроэнтеролог. Уточняется диагноз анализом крови.
Внешние показатели при заболевании соответствуют следующим:
- Бледность кожных покровов.
- Пациент испытывает холодное потоотделение.
- Белый налёт на языке.
- Пульс учащённый.
- Мышцы живота сильно напряжены, что ощущается врачом при осмотре.
- Ощущается сильная боль при надавливании, после того, как врач отдёрнул руку.
Флегмонозный аппендицит важно дифференцировать от других заболеваний. У женщин отмечается схожесть заболевания с воспалением придатков, разрывом яичника или кистой на придатке. Схожесть симптомов присутствует при почечной колике, дивертикулите, пиелонефрите.
Для полной картины и постановки точного диагноза проводится УЗИ – исследование брюшной полости и органов, расположенных в малом тазу. Для обнаружения воспаления аппендикса исследование при помощи УЗИ не столь информативно, но позволяет исключить возможные другие заболевания гинекологической, мочеполовой или кишечной среды. Может быть проведено исследование вагинальное или ректальное. При отсутствии точного результата возможно КТ-исследование.
Флегмонозный аппендицит лечится в 90% случаев операцией по удалению воспалённого отростка. Проводится манипуляция под общей анестезией. Врач-хирург делает разрез в полости живота и проникает в брюшину, после чего удаляет воспалённый отросток. При обнаружении выпота требуется высушить его. После вводятся антибактериальные препараты для недопустимости развития инфицирования или патогенной флоры. Рана после разреза зашивается не полностью, так как необходима установка дренажа.
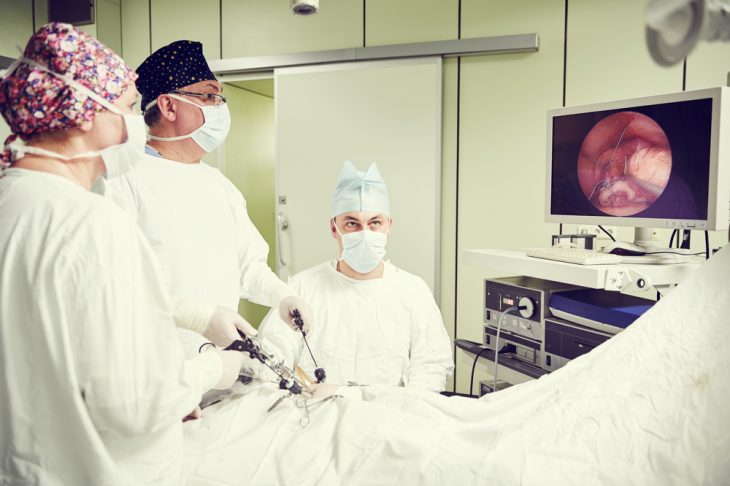
Помимо полостной манипуляции, в последнее время актуальным видом операции становится лапароскопия. При этом в брюшине не требуется делать разрез, врач проникает к органу через три небольших отверстия при помощи лапароскопа. Все действия врача отражаются на экране монитора, при этом операция более безопасна для пациента, вызывает меньше осложнений и скорейшее выздоровление.
В послеоперационный период пациенту показаны антибиотики. При отсутствии осложнений в виде спаек или перитонита больному становится легче, восстановление проходит быстро. Через неделю или 10 дней его могут выписать домой, где он проходит полное восстановление. Привычный образ жизни возможен уже через месяц после выписки, при соблюдении всех рекомендаций. Особо важно соблюдение диеты на весь этап восстановления.
Врачи делают благоприятные прогнозы после удаления флегмонозного аппендицита. Случаи со смертельным исходом случаются редко. Статистика выделяет лишь 0,1% случаев с летальным исходом. Смертность встречается лишь у пациентов с очень слабым иммунитетом в преклонном возрасте или детском при наличии запущенных случаев и осложнений в виде разлитого перитонита.
Если за медицинской помощью обратились несвоевременно, случается разрыв стенок аппендицита, в этом случае не исключена гангренозная форма заболевания. Помимо этого, возможно образование спаек. Самым опасным осложнением считается образование гнойных тромбов. При этом возможно развитие сепсиса.
Так как заболевание провоцируется различными факторами, оно с трудом поддаётся профилактике или недопущению. Но при возникновении симптоматики и развитии болезни важно вовремя обратиться за помощью, не затягивать с лечением.
Меры профилактики – соблюдение общих рекомендаций рационального образа жизни, питания, распорядка дня, сна и отдыха. В питании желательно выбирать пищу растительного происхождения, с большим наличием грубого волокна, клетчатки. Продукты тяжёлые, жирные, трудные для переваривания исключить из рациона. Из мясных продуктов отдавать предпочтение нежирной телятине, мясу птицы, рыбы. Овощи и фрукты всегда тщательно промывать или же обдавать кипятком перед употреблением. Важно регулярно употреблять кисломолочные продукты, положительно действующие на органы пищеварения. Огромное значение для здоровья имеет чистая вода. Желательно пить воду в количестве не менее полутора литров в день. Подобное мероприятие позволит обеспечить организм, ткани и клетки водой, запустить слаженную работу органов, кишечника, вывести токсические вещества.
При появлении неблагоприятных симптомов, проблем со здоровьем нельзя затягивать с визитом к врачу. Рекомендуется вовремя лечить болезни в начальной стадии, не допуская осложнений и вреда здоровью.
источник
Острый флегмонозный аппендицит – это разновидность, остро возникшего, воспаления червеобразного отростка, в основе которого лежат его гнойные, но не деструктивные изменения. Это значит, что при данной форме заболевания патологические изменения аппендикса развиваются за короткий промежуток времени (часы).
Но воспаление настолько интенсивное, что сразу же его стенки подвергаются гнойному расплавлению. При этом целостность отростка не нарушается, и он сохраняет свою структуру. Констатировать острый флегмонозный аппендицит можно только после осмотра червеобразного отростка во время операции.
Признаками флегмонозного аппендицита являются:
резкий отек и утолщение стенок, их рыхлость
гнойное содержимое в просвете
Флегмонозный аппендицит развивается двумя путями:
Первичного гнойного воспаления в отростке;
Вторичной флегмонозной трансформации аппендикса, как одной из стадий прогрессирования более простых форм острого аппендицита.
В патогенезе причинных механизмов возникновения гнойного воспаления червеобразного отростка можно выделить:
Инфицирование воспаленной слизистой оболочки патогенными гноеродными микроорганизмами кишечника;
Высокая активность иммунных клеток, которые сконцентрированы в аппендиксе, как иммунном органе брюшной полости. Они способствуют прогрессированию воспалительного процесса;
Облитерация просвета отростка, затрудняющая отток из него, что приводит к застою гнойного содержимого;
Тромбоз аппендикулярных сосудов с микроциркулятроными нарушениями. При этом возникает ишемия аппендикса, что делает его ещё более восприимчивым к действию всех перечисленных причин.
Флегмонозный аппендицит, как одна из форм гнойного процесса в брюшной полости, в случае отсутствия своевременного лечения может осложниться такими патологическими состояниями:
Прогрессирование флегмонозного поражения с его переходом в деструктивные формы аппендицита (гангренозный, гангренозно-перфоративный);
Местный и распространенный перитонит (серозно-фибринозный или гнойный);
Пилефлебит – гнойное воспаление и тромбоз вен печени;
Аппендикулярный инфильтрат – соединение большого сальника, петель тонкого кишечника и брюшной стенки между собой вокруг измененного аппендикса для его ограничения от свободной брюшной полости;
Аппендикулярный абсцесс – гнойное расплавление аппендикса в ограниченном пространстве;
Абдоминальный сепсис и септический шок – системное распространение гноеродных микробов по всем органам и тканям с развитием тяжелых нарушений их функции.
Не зависимо от того лапароскопическая или стандартная аппендэктомия проводилась, щадящий режим рекомендован на протяжении месяца после вмешательства. Все остальные моменты послеоперационного периода имеют такие особенности:
Вставать и ходить в случае неосложненной типичной операции можно через несколько часов. Главным критерием возможности выполнения этих действий является полное восстановление дыхания, сознания и координации движений после наркоза. К вечеру обычно все пациенты самостоятельно идут в туалет. Лучше, если это происходит при помощи медицинского персонала или родственников. Больным с отягощенным анамнезом или осложненными особенностями вмешательства лучше воздержаться от ранней активизации в таком объеме. Такие пациенты должны двигаться, но в условиях кровати (движения конечностями, переворачивание набок, высаживание с опорой;
ЛФК и дыхательная гимнастика. Показана всем без исключения больным, перенесшим аппендэктомию. Их объемы разные, определяются общим состоянием пациента, сложностью и длительностью вмешательства, термином послеоперационного периода;
Правильное и сбалансированное питание, обеспечивающее нормальную работу кишечника и восполнение восстановительных ресурсов организма;
Бандажирование живота в области послеоперационной раны. Для этого достаточно обычного подвязывания плотной простыней или пеленкой, сложенной в несколько слоев в широкую полоску. Вместо нее может быть использован и специальный послеоперационный бандаж;
Ежедневные перевязки. При этом послеоперационная рана обрабатывается антисептиками, оценивается её заживление, выполняются соответствующие манипуляции при наличии признаков нарушения нормального течения раневого процесса;
Снятие швов. Если накладывались внутрикожные косметические швы рассасывающимися нитями, снимать их не нужно. Наружные швы снимаются на 7-8 день;
Тяжелый физический труд запрещается на протяжении 3 месяцев.
Большинство прооперированных интересуются вопросом, какой должна быть диета после флегмонозного аппендицита. На протяжении двух недель после операции стоит придерживаться таких рекомендаций:
Исключаются продукты: маринованные, острые, перченые, соленые и блюда со специями, твердая, жаренная, копченная, жирная пища, газировка, крепкий кофе и чай, сдобные хлебо-булочные изделия;
Основной упор делается на продукты в варенном, запеченном виде и приготовленные на пару. Они должны быть мягкими, жидкими, кашицеобразными или в виде пюре;
Из конкретных блюд разрешены: белый черствый хлеб, диетические сорта мяса (говядина, курица, кролик), рыба, кисломолочные продукты, творог в виде запеканки, яйца всмятку, отваренные овощи (кроме капусты), ненаваристые бульоны, супы, разваренные каши из любых круп, приправленные подсолнечным маслом, кисель, фруктовые и отвары из сухофруктов, шоколад в умеренном количестве, паровые котлеты и тефтели (из разрешенных сортов мяса и рыбы) некрепкий чай и какао, неконцентрированные фруктовые соки, негазированная минеральная вода.
Самые жесткие ограничения в плане питания должны соблюдаться в первые сутки послеоперационного периода. Объем разрешенных продуктов при флегмонозном аппендиците должен решаться только лечащим врачом. Он всегда руководствуется общим состоянием пациента, течением послеоперационного периода и наличием перистальтики кишечника.
Поэтому в первые сутки после флегмонозного аппендицита желательно не употреблять никакой плотной пищи. есть лучше 5-6 раз в день небольшими порциями. Это может быть кефир, жидкое картофельное пюре или ненаваристый бульон. Если послеоперационный период протекает гладко, на вторые сутки диета расширяется. Критерием перехода на нормальное питание служит первый стул. Как только это происходит, больной может питаться всеми разрешенными продуктами. По происшествии месяца после флегмонозного аппендицита человек может вернуться к привычному питанию.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Вызывает ли рак повторное использование масла?
5 диет, эффективность которых подтверждена современной наукой
Симптоматика категории больных не отличается. В возрасте до двадцати лет чаще болеют юноши и мальчики. Замечено, что у мужчин чаще диагностируются разрывы и некроз слепого отростка кишечника. В возрасте старше двадцати лет чаще болеют женщины. У девочек с двенадцати лет и старше, при клиническом обследовании, следует обязательно учитывать.
Обычно воспаление аппендикса происходит непредсказуемо. Это может произойти как в выходные дома, так и в детском саду, и на прогулке, и даже в гостях. У детей до 3 лет с самого начала заболевания можно заметить отклонения в поведении: они отказываются есть, капризничают, плохо спят и.
В первую очередь подумать об аппендиците вас могут заставить боли в области живота. Чаще всего, если это воспаление аппендикса, то боль локализуется в основном с правой стороны или в районе пупка. Боль может со временем переместиться из центра живота вправо и опуститься вниз, но не доходить до.
Аппендицит — воспаление червеобразного отростка. Яркая клиническая симптоматика, многочисленные нюансы, острого, хронического воспаления делают постановку диагноза, хирургическое лечение аппендицита одновременно легкой и сложной врачебной задачей. Удаление аппендицита (аппендэктомия) – единственный способ радикального лечения острой и хронической формы заболевания.
Экстренная операция. Показанием является острая стадия или обострение хронического, воспаления. Операцию проводят через два-четыре часа после поступления в клинику. Плановая операция. В случае запрета экстренного вмешательства, операцию проводят после устранения угроз. Время проведения плановой операции определяется.
В первую очередь необходимо знать, что воспаление аппендикса не происходит мгновенно, а развивается постепенно, годами.При своевременном лечении интоксикацию кишечника можно уменьшить или, по крайне мере, минимизировать. Рассмотрим наиболее часто используемые народные средства, которые могут помочь при.
В первые 12 часов после операции вообще нельзя употреблять пищу, но в основном, аппетита и так нет. При хорошем самочувствии, в конце первых суток разрешается выпить немного рисового отвара, куриного нежирного бульона или фруктового сладкого киселя.При этом питание должно быть дробным, пищу нужно принимать небольшими порциями по 5-6 раз в день.
Аппендектомия предполагает щадящий режим на протяжение месяца после операции. Тяжелые физические нагрузки противопоказаны 3 месяца. Это значит, что пациенты имеют право находиться на больничном листе 30 дней с момента выполнения операции. Нагрузки в объёме обычного быта.
источник
Флегмонозный аппендицит является третьей стадией воспаления, происходящего в червеобразном отростке слепой кишки. Как правило, на данном этапе самочувствие пациентов значительно ухудшается, и они обращаются за помощью в медучреждения. Если не начать лечение заболевания на данной стадии, то оно быстро перейдет в гангренозную форму, при которой повышается риск возникновения перитонита и сепсиса, что в свою очередь грозит летальным исходом.
Итак, каковы отличительные черты флегмонозного аппендицита, как именно он себя проявляет и какие существуют тактики лечения?
Флегмонозный аппендицит – это воспаление червеобразного отростка слепой кишки, проявляющееся при возникновении неблагоприятных факторов. Сначала заболевание начинается с катаральной стадии – стенки аппендикса воспаляются, утолщаются, у больного ухудшается самочувствие. На данной стадии возможно два пути развития болезни: она может как сойти на нет под воздействием защитных сил организма, так и перейти в гнойную фазу. На данном этапе патогенные микроорганизмы https://oappendicite.ru/bez-rubriki/chto-znachit-flegmonoznyj-appendicitпровоцируют появление отдельных воспаленных очагов, заполненных гнойным содержимым.
Самочувствие пациента становится еще хуже, нарастают признаки интоксикации. Если в это время не было предпринято должного лечения, то заболевание перетекает в предпоследнюю стадию – фиброзную. На данном этапе воспаленные очаги сливаются между собой, гной полностью пропитывает аппендикс, провоцируя увеличение его размера. Если лечение отсутствует и на данной стадии, то впоследствии возникает гангренозный аппендицит, оканчивающийся прорывом стенки отростка слепой кишки, и гнойное содержимое изливается в брюшную полость, провоцируя появление перитонита и сепсиса.
Читайте также
Пациентов, перенесших аппендэктомию, нередко волнует вопрос: когда можно заниматься спортом после аппендицита? Многие…
Единственный метод лечения данного заболевания – удаление флегмонозного аппендицита, так как таблетки или физиопроцедуры в данном случае бессильны.
Проявления заболевания ярко выражены, их невозможно спутать с другими болезнями ЖКТ. На данной стадии воспаления червеобразного отростка у пациента будут наблюдаться следующие симптомы:
- Повышение температуры тела до 38-39 градусов, выраженные признаки интоксикации, такие, как слабость, постоянная тошнота, потливость, повышение пульса до 90 ударов в минуту. При этом рвоты может не быть. У некоторых больных также иногда наблюдается расстройство кишечника.
- Выраженная боль в правой подвздошной области брюшной полости. Она носит постоянный характер и не ослабевает или исчезает при изменении положения тела.
- При осмотре ярко выражен тонус мышечных стенок живота, при пальпации наблюдается резкая боль. В некоторых случаях болевые ощущения настолько сильные, что больной не дает провести осмотр.
Все вышеописанные симптомы указывают на гнойную стадию воспалительного процесса в аппендиксе. Когда после постоянно нарастающих болей пациент резко ощущает их прекращение, то это означает, что произошел разрыв аппендикса, и гнойное содержимое излилось в брюшную полость.
В случае возникновения острого флегмонозного аппендицита возможен только один вид лечения – аппендэктомия, то есть удаление воспаленного отростка слепой кишки. Может проводиться как классическая операция, когда выполняется разрез с правой подвздошной стороны брюшной полости, не более 10 см в длину. Отросток иссекается, после чего края раны стягивают, и накладывается шов. В некоторых случаях, когда происходит разрыв аппендикса, производится очистка брючной полости от остатков гноя, затем применяются антисептики, и после этого накладываются швы, а больному дополнительно назначаются капельницы и антибиотикотерапия. При отсутствии осложнений швы снимают на 10-14 день.
Читайте также
Лапароскопия – достаточно распространенный метод хирургического вмешательства. Используют его во многих сферах…
Еще один метод – лапароскопия – является более щадящим, так как не требует проведения полостной операции. Вместо этого в стенках живота делается 3 прокола, в которые вводят эндоскоп и хирургический инструмент. Воспаленный отросток иссекают, а на разрезы накладывают швы, которые снимают через 7 дней. Такой вид оперативного вмешательства возможен, когда гнойный процесс не затронул весь орган.
Сразу после хирургического вмешательства больного отвозят в палату, где ему предстоит отходить от наркоза. В первые сутки запрещен прием пищи, только питье. Затем постепенно под наблюдением врача в рацион начинают вводить овсяный и рисовый отвар, нежирные бульоны. Осторожно вводят кисломолочные продукты, каши, нежирное измельченное мясо в небольших количествах, отварные пюрированные овощи. Под запретом находятся любые продукты, провоцирующие повышенную перистальтику кишечника, а также нездоровая пища.
В первые дни после операции больному показан постельный режим, особенно, если болезнь протекала с осложнениями. Ежедневно проводится антисептическая обработка швов, при наличии осложнений – антибиотикотерапия.
Впоследствии пациенту назначаются занятия ЛФК, чтобы предупредить развитие таких осложнений, как образование грыжи либо сращение внутренних швов с органами брюшной полости. Больному запрещено поднимать тяжести и проявлять чрезмерную двигательную активность до тех пор, пока швы полностью не срастутся и его состояние не восстановится.
После выписки из больницы больному в течение полугода необходимо вести щадящий образ жизни, отказаться от занятий некоторыми видами спорта, например, тяжелой атлетикой, гимнастикой, где упор делается на мышцы живота. Также важно придерживаться здорового образа жизни, не употреблять вредные продукты питания, отказаться от вредных привычек и сбалансировать рацион. Обязательны прогулки на свежем воздухе для кислородного обмена и борьбы с гиподинамией.
При своевременном обращении в медучреждение риск возникновения осложнений аппендицита сведен к минимуму. Однако, при несвоевременно оказанной помощи либо некорректно проведенной послеоперационной реабилитации возможно возникновение следующих негативных последствий:
- Если при развитии острого флегмонозного аппендицита не было проведено хирургическое вмешательство, то он переходит в гангренозную стадию, при которой велик риск вскрытия отростка и излития гноя в брюшную полость. Это приведет к развитию перитонита и сепсиса, которые нередко заканчиваются летальным исходом.
- Когда при удалении аппендикса иссекают только его часть, а не весь отросток, возникает риск возникновения вторичного воспаления. В данном случае потребуется повторное вмешательство.
- Возможно развитие грыжи, когда во время послеоперационного периода больной проявляет чрезмерную двигательную активность и поднимает тяжести. Шов полностью не зарастает, в образовавшийся просвет начинают перемещаться органы брюшной полости, как правило, это кишечник. Данное состояние может привести к некрозу тканей и повторному воспалению и требует операции.
- Срастание швов с внутренними органами грозит ухудшением функционирования последних и развитием различных патологий. Происходит это в тех случаях, когда пациент пренебрегает занятиями ЛФК.
- Нагноение швов. При недостаточной антисептической обработке в рану проникают патогенные микроорганизмы и вызывают воспалительный процесс. В таком случае швы вскрывают, очищают от гноя и некротических масс, проводят антисептическую обработку и сшивают заново. Дополнительно назначается прием антибиотиков.
Читайте также
Воспаленный аппендикс требует немедленного оперативного вмешательства – аппендэктомии. Бывает она полостной и с…
Воспаление аппендикса – одна из наиболее распространенных патологий ЖКТ, с которой пациенты обращаются в медучреждения для проведения лечения. Само по себе заболевание неопасно, но при несвоевременной диагностике и оперативном вмешательстве может привести к развитию осложнений. Чтобы этого не произошло, врачи советуют придерживаться следующих рекомендаций:
- При появлении болей с правой стороны в подвздошной области, тошноты и ухудшения самочувствия следует не откладывать визит к врачу. Особенно касается это детей и пожилых людей. Аппендицит, пока не перешел во флегмонозную форму, удаляется методом лапароскопии. Восстановительный период после такого вмешательства гораздо короче, чем после полостной операции, а риск возникновения осложнений ниже.
- В первые дни после вмешательства важно соблюдать постельный режим, особенно при наличии осложнений. Впоследствии назначаются занятия ЛФК для предупреждения развития негативных последствий, таких, как срастание швов с прилегающими внутренними органами.
- Крайне важно соблюдать диету и употреблять только разрешенную лечащим врачом пищу.
- На какое-то время после удаления аппендикса пациенту придется забыть об интенсивных физических нагрузках, а также некоторых видах спорта.
Читайте также
Флегмонозный аппендицит является третьей стадией воспаления, происходящего в червеобразном отростке слепой…
К сожалению, как таковой профилактики от возникновения воспаления червеобразного отростка слепой кишки не существует. Но в любом случае нужно придерживаться здорового образа жизни, отказаться от вредных привычек, а также своевременно пролечивать любые заболевания органов ЖКТ.
Причины возникновения флегмонозного аппендицита могут быть самыми разнообразными. Важно то, что при появлении первых признаков воспаления нужно немедленно обратиться к врачу для прохождения обследования и дальнейшего лечения. В противном случае велик риск излития гнойного содержимого в брюшную полость. Это может повлечь за собой развитие перитонита и сепсиса, потребуется длительное лечение, а в тяжелых случаях возможен летальный исход.
источник
Флегмонозный аппендицит – это острое воспаление червеобразного отростка, сопровождающееся его выраженным отеком, скоплением гноя и отложением на поверхности фибрина. Проявляется сильной болью, преимущественно в правой нижней области живота, может сопровождаться тошнотой, рвотой, подъемом температуры. Диагноз ставят на основе анамнеза, осмотра, дополнительно назначают общий анализ крови, иногда УЗИ органов брюшной полости или компьютерную томографию. Лечение оперативное, необходимо экстренное хирургическое вмешательство с удалением аппендикса (классическое или лапароскопическое). Прогноз при своевременном оказании помощи благоприятный.
Флегмонозный аппендицит представляет собой одну из стадий острого воспаления аппендикса. Возникает приблизительно через 12-24 часа после начала заболевание в результате прогрессирования патологии, характеризуется гнойным воспалением тканей и появлением на поверхности отростка фибриновых пленок. Острый аппендицит – одно из самых распространенных заболеваний в абдоминальной хирургии. Эта патология встречается у 4-5 человек на 1000 населения и составляет около 80% всех случаев острого живота. Количество флегмонозных форм при этом достигает 50%. Флегмонозный аппендицит наиболее часто диагностируется в возрастной группе 20-40 лет, у женщин в два раза чаще, чем у мужчин. Более высокий процент заболеваемости наблюдается у беременных.
Этиология флегмонозного аппендицита на сегодняшний день до конца не изучена. Выделяют несколько причин заболевания. Наиболее часто его связывают с тромбозом сосудов аппендикса, который ведет к ишемии тканей отростка. Со временем возникает воспаление, стенки становятся восприимчивыми к патогенным бактериям. Также активизируется условно патогенная флора внутри кишечника, поскольку защитная функция лимфоидной ткани аппендикса ослабевает.
Вторичный флегмонозный аппендицит может возникать как осложнение катаральной или гнойной формы. Также риск инфицирования повышается при механической обтурации отростка каловыми массами, гельминтами. Увеличение лимфатических узлов вследствие воспаления тоже может привести к перекрытию просвета аппендикса и созданию благоприятной среды для роста бактерий. К механическим причинам относят спайки, которые образуются после операций на кишечнике, органах малого таза, при хронических заболеваниях (колите, аднексите, хроническом холецистите и т. д.).
Инфекция попадает в аппендикс в основном эндогенным путем, через кровь и лимфу, иногда из просвета кишечника. Воспаление проходит несколько стадий: от катаральной до флегмонозной и гангренозной. При флегмонозном аппендиците стенки отростка утолщены, гиперемированы, покрыты слоем фибрина. Процесс распространяется на окружающие ткани, фибринозные пленки можно увидеть на слизистой слепой кишки, прилегающих участках брюшины. Вокруг отростка образуется выпот, внутри аппендикса можно обнаружить зеленого цвета гной.
В сложных случаях на слизистой оболочке воспаленного аппендикса выявляют эрозии и язвы — это так называемая флегмонозно-язвенная форма аппендицита. Иногда можно наблюдать эмпиему червеобразного отростка. При такой форме заболевания он значительно увеличивается в размерах, стенки утончаются, внутри просвета накапливается большое количество гноя и выпота, фибринозных пленок нет. Процесс всегда распространяется на окружающие ткани. Эмпиема возникает при закупорке аппендикса каловыми массами.
Первым симптомом при флегмонозном аппендиците является боль. Она локализуется в правой подвздошной области. Боль довольно интенсивная, постоянная, иногда пульсирующая. У маленьких детей она можете распространяться на всю брюшную полость. Пациенты жалуются на тошноту, рвота для этой формы не характерна. Температура может оставаться нормальной, но часто поднимается до 38-38,5°С.
Несколько отличаются симптомы при атипичном расположении червеобразного отростка. Иногда он бывает очень длинным и опускается в таз. В таком случае боль концентрируется над лобком или в паховой области справа. При высоком подпеченочном расположении отростка болезненность может возникать в правом подреберье. Если отросток загнут назад (ретроградное расположение), больной жалуется на боли в спине. Очень редко, вследствие врожденного разворота органов брюшной полости, червеобразный отросток располагается слева, это значительно затрудняет диагностику. Болезненность по центру живота или ближе к левой стороне может отмечаться при смещении слепой кишки из-за слишком длинной брыжейки.
В типичных случаях диагноз флегмонозного аппендицита поставить достаточно легко. Это может сделать не только хирург, но и врач гастроэнтеролог, к которому пациент обратится с болями в животе. Для уточнения диагноза исследуют общий анализ крови. В нем можно выявить увеличение скорости оседания эритроцитов, повышение количества лейкоцитов, преимущественно сегментоядерных и палочкоядерных.
При осмотре отмечается бледность кожи, иногда холодный пот, язык обложен белым налетом, пульс учащен до 80-90 ударов в минуту. Живот плоский, правая его половина отстает в акте дыхания. При пальпации отмечается напряжение мышц стенки живота, что свидетельствует о раздражении брюшины, так как при флегмонозном аппендиците процесс всегда затрагивает окружающие ткани.
На воспалении брюшины также указывает позитивный симптом Щеткина-Блюмберга. Если врач резко отдергивает руку во время пальпации в правом нижнем квадранте живота, больной чувствует усиление боли. Также позитивным будет симптом Вишневского, или скольжения: специалист проводит рукой по рубашке от ребра до подвздошной области сначала слева, потом справа, при этом отмечается резкое усиление боли с правой стороны.
Дифференцировать флегмонозный аппендицит у женщин нужно с правосторонним аднекситом, разрывом кисты яичника либо его апоплексией яичника, внематочной беременностью. Также под маской аппендицита может протекать воспаление дивертикула толстой кишки (дивертикулит), пиелонефрит, почечная колика. Из заболеваний, которые встречаются в гастроэнтерологии, чаще всего аппендицит дифференцируют с острым холециститом, гастритом и дуоденитом, прободной язвой желудка и двенадцатиперстной кишки, острым панкреатитом.
Уточнить диагноз можно с помощью УЗИ органов брюшной полости и малого таза. Для выявления воспаления червеобразного отростка исследование малоинформативно, однако оно позволяет исключить такие заболевания, как холецистит или панкреатит, кисты яичника, спайки и воспаление маточной трубы, внематочную беременность, камни мочеточника, пиелонефрит. При необходимости врач проводит вагинальное или ректальное исследование. Если верификация диагноза затруднительна, пациента могут направить на компьютерную томографию.
Единственным эффективным методом лечения флегмонозного аппендицита является оперативное вмешательство — аппендэктомия. Проводят его под общей анестезией, очень редко, при наличии серьезных противопоказаний к общему наркозу, обезболивание может быть местным. В последнее время широко используют субдуральную анестезию. Операцию проводят по классической методике либо путем лапароскопии. При классическом хирургическом вмешательстве в правой подвздошной области делают косой разрез длиной 10-12 сантиметров. Затем хирург находит воспаленный отросток, отделяет его от окружающих структур и аккуратно удаляет, предварительно перевязав у основания слепой кишки лигатурой. Если в брюшной полости обнаружен выпот, его высушивают и вводят дополнительно антибиотик. При большом количестве выпота рану не зашивают наглухо, а оставляют на несколько дней дренаж.
Для лапароскопической операции в стенке брюшной полости делают три прокола или маленьких надреза – один в области пупка, другой над лобком, третий над правой подвздошной областью. В них вводятся лапароскоп (трубка с видеокамерой) и необходимые инструменты. Врач проводит все манипуляции, наблюдая за операционным полем на экране монитора. Такая операция более щадящая, она позволяет выписать пациента домой уже через 1-2 дня. Кроме того, при лапароскопии можно более качественно провести ревизию брюшной полости, выявить гнойный выпот и очаги воспаления.
После операции по удалению флегмонозного аппендицита пациенту на несколько дней назначают антибиотики (внутривенно, а затем перорально). Если процесс не осложнен перитонитом, выздоровление проходит достаточно быстро. Уже через несколько дней больного выписывают домой, а через месяц он может вести привычный образ жизни. В первые недели после вмешательства советуют придерживаться диеты, избегать продуктов, которые вызывают вздутие живота, следить за регулярностью стула.
Прогноз при флегмонозном аппендиците достаточно благоприятный. Летальность составляет не больше, чем 0,1-0,3%, количество осложнений — около 5-9% (основное — локальный или разлитой перитонит). Воспаление брюшины той или иной степени при флегмонозном аппендиците возникает всегда, но процесс быстро локализуется сальником и стенками других внутренних органов. Разлитой перитонит встречается в очень запущенных случаях, у людей ослабленных, с недостатком массы тела, а также у детей.
При несвоевременном оказании медицинской помощи возможно прободение стенок аппендикса, процесс может перейти в гангренозную форму. Иногда вокруг отростка образуется инфильтрат либо аппендикулярный абсцесс, со временем на их месте могут сформироваться спайки. Опасное осложнение – пилефлебит, образование гнойных тромбов в венах брыжейки и брюшной полости. Самый неблагоприятный прогноз при осложнении аппендицита абдоминальным сепсисом.
Поскольку причины возникновения флегмонозного аппендицита очень разные, предотвратить заболевание трудно. Когда оно уже возникло, нужно вовремя обратиться к врачу и получить адекватную медицинскую помощь. Специфических мер профилактики нет.
источник
Одной из наиболее опасных стадий воспаления червеобразного отростка является флегмонозный аппендицит. При таком течении заболевания количество содержащегося в червеобразном отростке гноя становится настолько большим, что аппендикс покрывается гнойным налетом и может разрываться, осложняясь такими жизнеугрожающими состояниями, как перитонит или сепсис.
При флегмонозной форме аппендицита серозная оболочка и брыжейка червеобразного отростка приобретают красный цвет и становятся отечными. Его слизистая оболочка также отечная и рыхлая, а при флегмонозно-язвенной форме аппендицита на ее поверхности наблюдаются эрозии и изъязвления.
Аппендикс утолщается, и его поверхность покрывается фибриновым налетом, который может распространяться на близлежащие ткани брюшины, слепой кишки и тонкого кишечника. В просвете червеобразного отростка находится гнойное жидкое содержимое зеленого или серого цвета, которое может выпотевать на поверхность аппендикса в виде мутной и, как правило, инфицированной жидкости. При микроскопическом исследовании тканей во всех слоях обнаруживается лейкоцитарная инфильтрация, а на слизистой оболочке выявляются участки слущивания покровного эпителия.
В некоторых случаях у больного формируется эмпиема аппендикса. При такой разновидности флегмонозного аппендицита его просвет закупоривается рубцовыми тканями или каловым камнем. Червеобразный отросток резко напряжен из-за вздутия, и в нем определяется колебательное движение жидкости (флуктуация). При этом его серозная оболочка изменяется как при катаральной стадии аппендицита: она становится покрасневшей, тусклой, но на ней нет фибринового налета.
Из просвета аппендикса в брюшную полость может выпотевать стерильный выпот серозного характера, а при его вскрытии из него изливается большое количество гнойной жидкости с резким и зловонным запахом. При эмпиеме червеобразного отростка воспалительный процесс редко распространяется на брюшину и близлежащие ткани.
Развитие флегмонозного аппендицита обычно начинается через несколько часов после катарального, и его можно заподозрить по увеличению интенсивности болей в животе. Вначале приступа больной не всегда может четко указать на локализацию боли, но со временем болезненные ощущения концентрируются в правой части живота. При типичном расположении червеобразного отростка боль сосредотачивается в правой подвздошной области, а при атипичном – в области правого подреберья, над лобком, в области таза или пояснице. Она ощущается больным постоянно, может носить пульсирующий характер и усиливается при чихании, кашле или смехе. Интенсивность боли постоянно нарастает, и больной вынужден принимать вынужденное положение для их облегчения – лежа на правом боку с согнутыми в коленных и тазобедренных суставах ногами.
Также при флегмонозном аппендиците у больного наблюдаются признаки сильной интоксикации и нарушений функций пищеварительной системы:
- головная боль;
- постоянная тошнота;
- слабость;
- снижение или отсутствие аппетита;
- повышение температуры до 38-38,5 °С;
- тахикардия до 90-100 ударов в минуту;
- грязно-белый или серый налет на языке;
- сухость языка;
- метеоризм;
- понос или запор.
В общем анализе крови выявляется лейкоцитоз 12-20×109/л со сдвигом лейкоцитарной формулы влево.
При осмотре и пальпации живота больного выявляются следующие симптомы:
- отставание правой подвздошной области в акте дыхания;
- напряжение брюшных мышц в области локализации болевых ощущений;
- после надавливания на брюшную стенку и резкого отдергивания руки резко усиливается боль (симптом Щеткина-Блюмберга);
- при скольжении руки через белье больного от реберной дуги до паха отмечается значительное усиление боли (симптом Воскресенского).
Также сохраняются симптомы катарального аппендицита:
- усиление болезненных ощущений при попытке больного лечь на левый бок (симптом Ситковского);
- при прижимании левой рукой сигмовидной ободочной кишки к левой подвздошной кости и толчкообразном движении правой руки по брюшной стенке в правой подвздошной области резко усиливается боль (симптом Ровзинга);
- при положении больного лежа на левом боку и пальпации правой подвздошной области боль усиливается (симптом Бартомье-Михельсона).
Своеобразные признаки флегмонозного аппендицита могут наблюдаться у детей, беременных, больных с атипичным расположением аппендикса и пациентов пожилого возраста. У беременных боли могут давать о себе знать выше подвздошной области, а при ощупывании живота характерная симптоматика будет менее выраженной. При развитии флегмонозного аппендицита у детей раннего возраста клиническая картина сопровождается общими симптомами, которые характерны для многих детских инфекционных заболеваний: капризность, вялость, ухудшение аппетита, рвота, беспокойство, понос и фебрильная температура. У пациентов пожилого возраста симптоматика стертая и может не сопровождаться повышением температуры.
При несвоевременном проведении хирургической операции флегмонозный аппендицит может осложняться целым рядом тяжелых осложнений:
- прорыв аппендикса с последующим перитонитом;
- образование аппендикулярного абсцесса или инфильтрата;
- кишечная непроходимость;
- тромбофлебит тазовых или подвздошных вен;
- тромбоз и гнойное воспаление вен печени;
- абдоминальный сепсис.
При выявлении флегмонозного аппендицита показано незамедлительное выполнение хирургической операции по удалению червеобразного отростка (аппендэктомии). Появление характерных симптомов аппендицита всегда является обязательным поводом для вызова скорой помощи. Вызывать врача следует, даже если у больного временно утихли сильные боли, т. к. такой признак может указывать на переход болезни в более тяжелую стадию. До врачебного осмотра необходимо соблюдать следующие правила:
- Не принимать пищу и не пить.
- Не принимать лекарственные препараты и обезболивающие, т. к. это может затруднить диагностику.
- Не прикладывать к животу грелку.
- Приложить к животу пузырь со льдом или ткань, смоченную в холодной воде.
Удаление аппендицита выполняется под общим обезболиванием. Как правило, предпочтение отдается выполнению эндотрахеального наркоза, который не только обеспечивает хирурга необходимыми условиями для выполнения любых манипуляций, не ограничивая его движений, но и, при необходимости, позволяет проводить широкую ревизию брюшной полости. При противопоказаниях к такому виду обезболивания возможно проведение операции после местной анестезии.
Аппендэктомия при флегмонозном аппендиците может выполняться традиционным или лапароскопическим путем. Лапороскопическая операция показана при отсутствии распространения воспалительного процесса на стенку слепой кишки.
Лапароскопическая аппендэктомия
Лапароскопическая аппендэктомия при флегмонозном воспалении может выполняться в следующих случаях:
- если отсутствует распространение воспалительного процесса на слепую кишку;
- кишечник не поражен спайками;
- флегмонозный аппендицит не осложнен перитонитом, забрюшинной флегмоной или воспалительным инфильтратом.
Также противопоказанием для выполнения этой методики малоинвазивной аппендэктомии могут стать следующие факторы: ожирение, повышенная кровоточивость, третий триместр беременности, атипичное расположение аппендикса и перенесенные ранее хирургические вмешательства.
Операция выполняется под общим наркозом. После выполнения на брюшной стенке трех небольших проколов длиной от 5 до 10 см (один из них располагается на пупке) в брюшную полость вводится видеокамера и лапароскопические инструменты, при помощи которых выполняется удаление аппендикса.
Выполнение такого вида аппендэктомии имеет целый ряд преимуществ: больной испытывает менее интенсивную боль после операции, функционирование кишечника восстанавливается в более короткие сроки, обеспечивается косметических эффект и время пребывания пациента в стационаре сокращается.
Типичная аппендэктомия
Операция выполняется при использовании переменного косого доступа в правой подвздошной области. Длина кожного разреза при традиционной аппендэктомии составляет около 10-12 см. После обработки операционного поля, обкладывания его стерильным материалом и рассечения кожи и подкожно жировой клетчатки хирург выполняет остановку кровотечения и проводит при помощи скальпеля и хирургических ножниц разрез апоневроза косой мышцы. Далее в верхнем углу операционной раны надсекают по ходу волокон наружную косую мышцу. После надсечения перимизия хирург раздвигает при помощи тупых крючков поперечную и косую мышцы, обнажая брюшину.
Операционное поле снова обкладывают стерильными марлевыми салфетками. Хирург аккуратно приподнимает брюшину пинцетом и выполняет ее рассечение ножницами. При помощи марлевого тупфера рана осушивается. Часть марли берется на анализ выпота из брюшной полости для посева на выявление бактериальной флоры.
После проникновения в брюшную полость хирург обнаруживает слепую кишку и извлекает ее в рану. Если эта часть кишечника фиксирована спайками, то их аккуратно рассекают. При этом, если процессу выделения слепой кишки мешают петли тонкого кишечника, то их медиально отводят и рассматривают зону подвздошной ямки и бокового канала.
Обычно червеобразный отросток находится на куполе слепой кишки и легко выводится в операционное поле вместе со слепой кишкой. При фиксации его дистального отдела в более глубоких слоях он не выводится в операционный разрез и для этого хирургу необходимо провести под его основание узкую влажную полоску из марлевой салфетки или толстую лигатуру и опустить купол слепой кишки в брюшную полость.
Протягивая протянутую тесемку, оперирующий может увидеть сращения, которые мешают выведению в операционное поле аппендикса, и рассечь их. Если после этих манипуляций врач не может вывести червеобразный отросток в рану, то он приступает в проведению ретроградной методики аппенэктомии.
При удачном выведении аппендикса в рану при помощи зажима выполняется накладывание лигатуры на брыжейку червеобразного отростка. Нить перевязывают таким образом, чтобы артерия аппендикса обязательно была перевязана. Если брыжейка излишне отечная или рыхлая, то при накладывании лигатуры ее предварительно прошивают для предупреждения соскальзывания нити.
После перевязки брыжейку отсекают от аппендикса на всем ее протяжении. Далее хирург при помощи зажима пережимает червеобразный отросток у его основания и привязывает его тонкой рассасывающейся нитью (кетгутом, викрилом или др.). Отступив 1-1,5 см от основания аппендикса, врач выполняет серозно-мышечный круговой шов при помощи синтетической нити и атравматической иглы.
На расстоянии 0,3-0,5 см от наложенного шва накладывается зажим, и аппендикс отсекают. Полученную культю обрабатывают 5% раствором йода, ассистент хирурга захватывает ее анатомическим пинцетом и вводит в круговой шов, который затягивается хирургом. Область кругового шва еще раз ушивается Z-образным швом при помощи атравматичной иглы и синтетической нити. После ушивания купол слепой кишки возвращают в брюшную полость и вправляют ее.
Хирург полностью просушивает брюшную полость от выпотевшего экссудата и выполняет контроль остановки кровотечения. Для этого в брюшную полость опускается марлевая полоска, и при отсутствии следов крови выполняется ушивание брюшины. Далее для удаления остатков тканей, инфицированного выпота и крови операционную рану промывают стерильным физиологическим раствором. При помощи наложения 2-3 и более отдельных швов ушивают косую и поперечную мышцы. Далее при помощи синтетических или шелковых нитей зашивают апоневроз наружной косой мышцы. Для ушивания подкожно-жировой клетчатки выполняют тонкие швы, а для кожи – отдельные шелковые швы.
Ретроградная аппендэктомия
При невозможности свободного выделения аппендикса в поле операционной раны хирурги используют методику ретроградной аппендэктомии. На первом этапе операционную рану тщательно обкладывают стерильными салфетками и вводят под основание аппендикса влажную узкую тесьму из марли. На основание червеобразного отростка накладывают два зажима и отсекают аппендикс между ними. Края разрезов с обеих сторон обрабатывают 5% раствором йода. Культю аппендикса перевязывают и также как и при типичной аппендэктомии вводят ее в круговой шов и дополнительно ушивают Z-образным швом шелковой нитью и атравматичной иглой.
После вправления и ушивания культи купол слепой кишки вправляют в брюшную полость и приступают к другим манипуляциям: на брыжейку поэтапно накладывают зажимы, отсекают от нее аппендикс и иссекают его. Защемленные зажимами части брыжейки перевязывают и прошивают. Далее операция ведется таким же образом, как и при типичной аппендэктомии.
Ретроперитонеальная аппендэктомия
Этот наиболее сложный метод по удалению аппендикса применяется при расположении червеобразного отростка в забрюшинном пространстве. При выявлении такого аномального расположения хирург расширяет поле операционного доступа при помощи максимального разведения внутренней поперечной и косой мышцы и надсечения влагалища прямой мышцы по краю. Далее выполняется проведение тесьмы из марли под основание аппендикса и мобилизация купола слепой кишки.
Параллельно проводится рассечение париетальной брюшины бокового канала. Далее хирург отодвигает слепую кишку к середине брюшной полости и проникает в позадислепокишечную клетчатку для выделения остальной части аппендикса и обнаружения его артерии. После окончательного выделения червеобразного отростка его артерию перевязывают и выполняют иссечение аппендикса. После этого хирург накладывает непрерывный шов на рассеченную париетальную брюшину и заканчивает операцию таким же образом, как и традиционную аппендэктомию.
Основной особенностью аппендэктомии при флегмонозном аппендиците является возможное выявление выпота в правой подвздошной ямке, который образовывается вследствие воспаления серозного покрова аппендикса. При выявлении этого процесса врач проводит во время операции забор экссудата для анализа на микрофлору и тщательно осушивает подвздошную ямку, полость малого таза и правый боковой канал. При обнаружении мутного экссудата гноевидного характера больному парентерально водят антибактериальные препараты.
Если хирург уверен в тщательном и тотальном удалении флегмонозно-воспаленного аппендикса и отсутствии заметного экссудата, то он может принимать решение о глухом ушивании раны. При наличии в брюшной полости мутного выпота врач устанавливает дренаж брюшной полости и оставляет его на 3-4 дня для введения антибиотиков в послеоперационном периоде.
При флегмонозном аппендиците, осложненном перфорацией, аппендэктомия выполняется при широком доступе в операционное поле, который облегчает полное удаление патологических тканей и санацию брюшной полости. Для этого выполняется нижнесрединное вскрытие брюшной полости, а после завершения операции проводится обязательное дренирование (в зависимости от тяжести заболевания может устанавливаться один или два дренажа).
После выполнения аппендэктомии больному показано соблюдать щадящий режим на протяжении месяца, а тяжелые физические нагрузки противопоказаны на протяжении 3 месяцев. Вставать с постели и ходить после неосложненного флегмонозного аппендицита разрешается через 6-8 часов после операции. Основным критерием для возможности таких действий является полное восстановление сознания, дыхания после общего наркоза. При осложненном течении аппендицита и сложной операции врач разрешает больному вставать с постели после нормализации общего состояния, а двигательная активность у него расширяется постепенно (движения руками и ногами в кровати, переворачивания на бок, попытки сидеть с опорой и т. п.). Всем пациентам, перенесшим аппендэктомию, рекомендуются занятия дыхательной гимнастикой и ЛФК (их интенсивность также определяется врачом).
Для профилактики запоров после удаления флегмонозного аппендицита в послеоперационном периоде и на протяжении 2-4 недель после выписки рекомендуется соблюдение диеты. В рацион могут включаться только определенные врачом продукты. В первые два дня, как правило, разрешается есть жидкие каши или овощные пюре и пить нежирный бульон, кисель или обезжиренный кефир.
Прием пищи должен осуществляться небольшими порциями, лучше 5-6 раз в день. На третий день в меню может включаться черный хлеб и небольшое количество сливочного масла. На четвертый день, при отсутствии противопоказаний, нормализации стула и хорошем общем самочувствии, пациенту разрешается обычный рацион с исключением острой, жирной, маринованной, жареной, копченой и твердой пищи. Также из рациона необходимо исключить крепкий чай и кофе, газировку и выпечку из сдобного теста. После приготовления путем запекания или варения блюда должны быть жидкими, кашицеобразными и мягкими.
В первые дни после операции для бандажирования живота могут применяться специальные послеоперационные бандажи. Как правило, их ношение рекомендуется больным с высоким риском формирования послеоперационных грыж.
Перевязки послеоперационной раны выполняются ежедневно. При этом применяется антисептики и выполняется оценка процесса заживления. Если больному был введен в брюшную полость дренаж, то в него могут вводиться антибактериальные препараты. При неосложненном заживлении послеоперационной раны швы, наложенные на кожу, снимаются на 7 или 8 день (если для зашивания применялись рассасывающиеся нити – швы не снимаются).
В послеоперационном периоде для профилактики гнойных осложнений больному назначаются антибактериальные средства. Для этого могут применяться следующие препараты: Цефазолин, Эритромицин, Цефантрал и др.
Для устранения болей, которые нередко беспокоят больного в первые дни после операции, применяются различные обезболивающие препараты, выбор которых зависит от выраженности болевого синдрома.
При появлении болей в животе, особенно в его верхней части, мигрирующих в правую подвздошную область, нужно немедленно вызывать «Скорую помощь». Лечением аппендицита занимается хирург. Если же острая хирургическая патология будет исключена, пациента могут оставить в больнице под наблюдением, перевести в урологическое, гинекологическое, терапевтическое отделения для лечения.
источник
Флегмонозный аппендицит, в отличие от многих других патологических состояний, относится непосредственно к области экстренной хирургии. В группе риска находится любой человек, поскольку заболевание практически не связано с полом и возрастом. Воспалительный процесс и нагноение аппендикса встречается у детей, подростков, взрослых. Особые трудности при постановке диагноза обнаруживаются у маленьких деток и беременных женщин. Но при своевременном поступлении больного в стационар точной диагностике и грамотно проведённой хирургической операции прогноз при флегмонозной форме благоприятный.
Флегмонозный аппендицит – патологическое состояние, развивающееся как третья острая стадия возникшего воспаления червеобразного отростка, когда происходит интенсивное нагноение органа, а его стенки подвергаются гнойному расплавлению. На данной стадии целостность аппендикса ещё не нарушена, деструктивные изменения не наблюдаются, и он сохраняет структуру.
Патология развивается вне зависимости от возраста, однако согласно медицинской практике наибольшее количество случаев наблюдается среди больных от 17 до 32 лет.
Переход воспаления в острую гнойную стадию происходит достаточно быстро – активизируется рост патогенной гноеродной микрофлоры. Это проявляется в формировании на стенках аппендикса сначала отдельных папул, флегмон, наполненных гноем. О прогрессировании процесса свидетельствуют симптомы интоксикации, повышение температуры, усиление болей. Как правило, к завершению первых суток происходит развитие полной клинической картины флегмонозного аппендицита. Гнойный инфильтрат распространяется на всю глубину тканей отростка, и воспаление охватывает орган целиком.
Наблюдается сильная отёчность, гиперемия и увеличение размеров аппендикса. Гнойные очаги сливаются, пропитывая стенки органа. Если на фоне распространённого гнойного воспаления происходит дополнительное изъязвление слизистой оболочки, это означает развитие флегмонозно-язвенного аппендицита.
При усилении болей отросток слепой кишки значительно увеличивается в размерах. Если на этом этапе лечение отсутствует, это неизбежно приводит к тому, что воспалённый аппендикс лопается, гной вытекает, и развивается разлитой аппендицит. Нередко в этот момент боли стихают, поскольку напряжение и отёк спадает, пациент успокаивается. Но это мнимое облегчение при флегмонозной форме — наиболее опасное состояние, несущее прямую угрозу жизни больного.
Развитие флегмонозной формы аппендицита происходит быстро — в течение 16–24 часов. Поэтому оперативная диагностика, особенно при мнимом облегчении, которое наступает после истечения гноя, успешность оперативного вмешательства и предотвращение осложнений напрямую зависят от того, как быстро пациента доставят в отделение экстренной хирургии.
Флегмонозная форма воспалительного процесса в отростке слепой кишки — одна из стадий этого патологического состояния. Полностью причины этого процесса не выяснены, но, как правило, состояние возникает под воздействием определённых факторов, провоцирующих патологию. К наиболее вероятным относят:
- Непроходимость (закупорку) аппендикса по причине: спазма, внедрения инородного тела, скопления пищевых волокон, калового камня из-за нарушения перистальтики кишечника. В этом случае развивается благоприятная среда для возникновения очагов нагноения.
- Воздействие на ткани отростка гноеродных микробов, проникнувших из кишечника.
- Острый тромбоз (перекрытие сгустками крови) сосудов аппендикса, возникающий при продолжительном сдавливании вен, возможно — новообразованиями.
- Зарастание отростка соединительной тканью.
- Инфицирование отростка при заболеваниях органов брюшины, воспалении лимфоузлов.
- Гельминтозы и закупоривание просвета паразитами.
Причём, как правило, на развитие острого воспаления воздействуют одновременно несколько причин. Дополнительные факторы, провоцирующие флегмонозное воспаление:
- склонность к повышенной свёртываемости крови и тромбозам глубоких вен;
- нарушения в функционировании кишечника, внутренние заболевания.
Острый аппендицит во флегмонозной стадии требует неотложного интенсивного лечения, и знание общих симптомов развития предотвратит потерю времени для обращения к хирургу. Перед развитием признаков флегмонозной формы появляются симптомы катаральной и гнойной стадии аппендицита в виде болей в животе разлитого характера, тошноты, однократной рвоты, диспепсических проявлений (проблем с пищеварением). Без адекватной терапии развивается флегмонозная стадия аппендицита.
- Симптомы воспаления становятся более выраженными, интенсивными.
- Существенно ухудшается общее состояние больного в связи с углублением интоксикации организма.
- Боли чётко определяются внизу живота, и пациент точно показывает на болевой очаг.
- Нарастает интоксикация организма, что проявляется в усилении тошноты, подъёме температуры выше 38 °C, учащённым сердцебиением более 90–95 ударов в минуту, обильным холодным потом, сильной слабостью, головной болью.
- При обследовании пациента наблюдаются признаки перитонита — острого воспаления всей брюшины:
- «жёсткий живот» — напряжение мышечной стенки живота (особенно с левой стороны);
- усиление боли при глубоком надавливании на место локализации аппендикса ладонью с быстрым её отпусканием.
Воспаление аппендикса у детей проявляется острее, чем у взрослых
Типичное расположение слепой кишки с аппендиксом — с правой стороны подвздошной области. Но отросток нередко расположен совершенно «неправильно»: он отклоняется в полость брюшины, поднимается вверх к печени или опускается вниз — к мочевому пузырю и придаткам у женщин.
Диагностировать любую форму аппендицита у женщин достаточно сложно, поскольку симптомы многих гинекологических заболеваний (аднексита — воспаления яичников, внематочной беременности) могут затушевать клиническую картину. Особенно это касается периода вынашивания ребёнка, когда проведение обследования затруднено из-за растущей матки.
Кроме того, риск флегмонозной формы гораздо выше у женщин, вынашивающих плод. Причинами считают смещение петель кишечника из-за роста матки, изгибание, растяжение аппендикса, запоры, свойственные беременным.
У детей младшего возраста наблюдается два вида проявлений флегмонозного аппендицита. Воспаление может протекать тяжело — все симптомы выражены интенсивнее, чем у взрослых пациентов:
- Температура поднимается до 40 градусов и выше.
- Ребёнок может впасть в состояние полубреда.
- Отравление токсинами гноеродных бактерий у детей развивается гораздо быстрее и острее, поэтому все диспепсические проявления, слабость, обезвоживание наблюдаются тем сильнее, чем младше ребёнок.
Но встречается второй вид — атипичная форма флегмонозного аппендицита, которая несёт особую угрозу, приводя к осложнениям. Воспаление червеобразного отростка часто не показывает явную симптоматику в детском возрасте. У маленьких детей в первую очередь выражены слабость, расстройства кишечника, температура. Но боли в животе при этих симптомах слабые.
Большое разнообразие проявлений при флегмонозной стадии значительно затрудняет диагностику. Даже при остром воспалении не всегда боль концентрируется в правой части живота. Нередко она определяется возле пупка и даже с левой стороны. Точный диагноз ставят только во время хирургического вмешательства по следующим признакам:
- Выраженный отёк, гиперемия стенок слепой кишки.
- Сильная напряжённость увеличенного в объёме аппендикса.
- Интенсивное покраснение воспалённого отростка.
- Скопление в нём большого количества гноя.
Предварительный диагноз ставится после:
- осмотра и жалоб пациента;
- обследования живота;
- проведения анализов, если в них выявляют большое количество лейкоцитов и высокие значения скорости оседания эритроцитов (показатели происходящего в организме острого воспалительного процесса). При флегмонозной форме аппендицита уровень лейкоцитов в крови возрастает до 22000000 ед./мл (при среднестатистической норме здорового человека в 5000000–9000000 ед./мл).
Иногда проводят гинекологический осмотр, обследование через прямую кишку, обнаруживая явную выраженную болезненность в зоне нахождения аппендикса.
При УЗИ и рентгенографии нет возможности «рассмотреть» в подробностях отросток слепой кишки.
При наблюдении за симптомами обнаруживают, что флегмонозный аппендицит очень напоминает другие воспалительные заболевания. Если отросток отклоняется вверх — аппендицит путают с острым холециститом, при смещении вниз — ставят ошибочный диагноз в области гинекологии, принимая нагноение аппендикса за воспаление яичников. При его отклонении назад, все симптомы напоминают признаки продвигающегося по мочеточнику камня или почечной колики.
Поэтому при диагностике необходимо дифференцировать флегмонозное воспаление червеобразного отростка с обострением панкреатита, внематочной беременностью, аднекситом и почечными патологиями. Рентген помогает исключить прободение язвы желудка, УЗИ обнаружит патологию в печени, гнойный процесс в жёлчном пузыре.
Атипичная форма патологии, которая часто проявляется у детей в виде слабовыраженных симптомов, крайне опасное состояние. И если тщательный осмотр не проводится, и анализы не берут, то нередко возникает ошибочный диагноз, предполагающий обычную кишечную инфекцию или отравление. В это время гнойный процесс продолжается, а ребёнок при неустановленном диагнозе не получает срочного лечения.
При малейшем подозрении на аппендицит, особенно у женщин и детей, недопустимо затягивать время, занимаясь самолечением. Немедленная госпитализация — единственное решение в такой ситуации. Если диагноз не уточнён, постоянное наблюдение динамики развития заболевания проводится исключительно в стационаре.
Удаление назревшего гноем или лопнувшего отростка при флегмонозной форме — единственный метод купировать воспаление и дальнейшее распространение инфицирования. Чем раньше проводится аппендэктомия (операция по удалению аппендикса), тем ниже вероятность развития осложнений и короче восстановительный период.
Существует несколько способов аппендэктомии:
- Лапароскопия применяется на первых этапах — до распространения воспаления и отсутствия изменений на слепой кишке. Производится удаление через маленький разрез около 1 см с помощью введённого лапароскопа (трубки с видеокамерой). У здоровых молодых пациентов процедура выполняется с использованием местной анестезии. Травмирование тканей при лапароскопии — минимально.
- Полостная хирургическая операция — извлечение воспалённого органа через косой разрез в брюшной стенке справа с наложением швов. В зависимости от анамнеза, показаний, аллергии на анестезию операция выполняется под местным или общим наркозом (в детском возрасте обязательно под общим). При отсутствии осложнений процесс длится около часа, а выписка из стационара происходит через неделю. После такой операции остаётся заметный шов, который постепенно бледнеет и выравнивается.
Шрам после полостной аппендэктомии
После операции наступает ответственный период, когда требуется определённое лечение, особый режим в течение тридцати дней для постепенного восстановления всех функций организма.
Если гнойный процесс распространяется на ткани брюшины, обязательно назначается курс антибактериальных средств. При перитоните антибиотики вводятся в больших объёмах прямо в полость брюшины через дренажные трубки, оставленные в ране для этих целей.
Ежедневно выполняются перевязки с обработкой разреза антисептиками. Швы снимают примерно через 6–7 дней — после полного заживления раны.
Окончательное восстановление повреждённых тканей и нормализация всех процессов в организме происходит за 30 дней, но физические нагрузки запрещены ещё в течение 3 месяцев после хирургической операции.
Соблюдение медицинских предписаний — обязательное условие выздоровления, в противном случае существует высокий риск возникновения свищей или проникновения инфекции в рану.
- Соблюдение постельного режима около 24 часов после операции. Примерно через 5–8 часов дыхания и двигательных рефлексы полностью восстанавливаются после операционной анестезии. Многим больным разрешают вставать с кровати и ходить уже через 3–4 часа после завершения операции.
- В случае осложнённого флегмонозного аппендицита постельный режим продлевают в зависимости от состояния больного. Разрешается движение руками, ногами, переворачивание и присаживание на кровати.
- Отслеживание частоты опорожнения кишечника.
- Дыхательная терапия и лечебная физкультура.
- Чёткое соблюдение рекомендованного режима питания.
- Только разрешённая к употреблению пища для ликвидации обезвоживания и интоксикации, восстановления работы кишечника в полном объёме, поддержания организма.
Рацион питания предусматривает полное исключение:
- жирных, пряных, копчёных и острых продуктов, солений и маринадов, консервов;
- жидкостей с газом, крепкого чая, кофе;
- сдобных блюд, тёплой выпечки;
- продуктов, способствующие вздутию живота и метеоризму (бобовые, капуста, редька, вода с газом).
В течение нескольких недель рекомендовано употреблять пищу маленькими порциями до 6 раз в сутки.
- продукты варёные, приготовленные на пару, мягкие, жидкие, кашеобразные;
- протёртые, печёные овощи и фрукты;
- хлеб белый — чёрствый;
- говядина, мясо кролика, телятина, курица;
- рыба в отварном, тушёном виде, нежирная;
- кисломолочные блюда;
- творог, каши;
- яйца в виде омлетов, сваренные всмятку;
- овощи отварные и тушёные (кроме капусты, гороха, фасоли);
- нежирные супы, бульоны;
- некрепкий чай, травяные сборы, какао с молоком, вода без газа.
При нарушении диеты возникает раздражение кишечника, ухудшение функции переваривания, усиление тошноты, боли в раневой области.
Дни после проведения операции
Второй завтрак
Второй полдник
Чай с молоком, каша из овсяной муки
Отвар шиповника, мармелад натуральный
Бульон куриный нежирный, пюре картофельное
Отвар из сухофруктов, чёрствый белый хлеб
Чай некрепкий сладкий, сухарик
Каша манная на воде с сахаром
Какао с молоком, каша манная молочная
Кефир или йогурт, сухари, мармелад
Овощной суп-пюре с морковью, картофелем, белый хлеб (чёрствый)
Компот (фрукты удаляют), баранки
Протёртое мясо отварной курицы, чай некрепкий
Омлет из белка, отвар шиповника, баранки
Каша рисовая на молоке, какао
Омлет цельный с белым хлебом, компот
Бульон говяжий с сухариками, биточки рыбные на пару, пюре из картофеля
Йогурт, запечённые яблоки с сахаром и корицей
Отвар шиповника, баранки, мармелад
Запеканка творожная, чай с молоком
Каша манная молочная, какао
Суп куриный с мелкими макаронами, морковные котлеты
Йогурт, творог протёртый с сахаром
Картофельное пюре с паровой тефтелей, отвар шиповника
Омлет цельный, чай или кофе с молоком
Творог нежирный с сахаром, чай или кофе с молоком
Суп-пюре морковный, отварной картофель с паровой говяжьей котлеткой
Запеканка творожная, отвар шиповника
Каша манная молочная, бананы запечённые
Каша гречневая молочная, какао
Творог с сахаром, нежирный, чай с молоком
Суп куриный с лапшой, пюре овощное, тефтели из мяса кролика паровые
Бананы или запечённые с корицей яблоки
Яйцо всмятку, отвар шиповника
Картофельная запеканка, кефир
Омлет, хлеб белый, какао, мармелад
Суп-пюре из овощей, запечённое суфле из яиц и мяса
Баранки с отваром шиповника
Каша молочная овсяная, чай
Тушёная рыба, картофель, компот
Осложнения, угрожающие жизни, возникают при разрушении отростка с распространением гноя на ткани и органы брюшины.
- Переход гнойного процесса в гангренозную форму.
- Развитие перитонита (местного или распространённого), возникающего при перфорации воспалённого органа на фоне флегмонозно-язвенной формы аппендицита.
- Переход гнойной инфекции на воротную вену с развитием пилефлебита (септического гнойного воспаления) и тромбобактериальной эмболии вен печени (закупорка сосудов инфицированными тромбами, содержащими колонии патогенных микробов).
- Развитие непроходимости кишечника.
- Инфильтрат и абсцесс аппендикулярный – гнойно-инфильтративный процесс со скоплением повреждённых воспалённых тканей сальника, тонкой и слепой кишки, плотно соединённых между собой, появление гнойника в брюшной полости.
- Септический шок, если гноеродные микробы проникают в кровь и ткани.
Флегмонозной форме аппендицита совершенно несвойственно самостоятельное стихание симптомов. На этой стадии обязательно требуется своевременное удаление гнойного аппендикса. Задержка с определением диагноза, игнорирование симптомов и затягивание с назначением схемы лечения приводят к развитию у больного тяжёлых и нередко смертельных осложнений.
источник