Воспаление червеобразного отростка слепой кишки аппендикса – состояние, представляющее опасность для жизни. Его лечение требует хирургического вмешательства. Неотложная помощь при остром аппендиците заключается в немедленной госпитализации больного для диагностических мероприятий и выбора нужной методики лечения.
Клинический симптомокомплекс зависит от места, где располагается червеобразный отросток. Он подвижен, поэтому может располагаться в разных позициях по отношению к слепой кишке. К тому же процессы воспаления в отростке развиваются с различной интенсивностью, зависящей от степени иммунной защиты организма и жизнеспособности микроорганизмов. Иногда переход аппендицита в гангрену происходит за несколько часов.
Исходя из вышеназванных факторов, аппендицит имеет 3 разновидности:
В воспалительных формах гнойных проявлений аппендицита выделяют еще 3 разновидности. К деструктивным относятся такие виды воспаления:
В зависимости от локализации и степени симптоматических проявлений признаки воспаления отростка слепой кишки аппендикса могут немного отличаться.
Патологические проявления начинаются внезапно с болевых ощущений в районе живота справа. Хотя иногда боль не имеет вначале четкой локализации, постепенно концентрируясь в области пупка. Однако по мере развития приступа у всех больных отмечается болезненность в правой подвздошной области.
Характер болевого синдрома также может отличаться. Выделяют такие проявления боли:
- Постоянная;
- Умеренная;
- Ярко выраженная;
- Схваткообразная.
У молодых людей проявления боли ярко выраженные. Чем старше пациент, тем умереннее он чувствует болевой синдром. Поэтому в преклонном возрасте диагностировать острый аппендицит сложнее.
Боль сопровождает ряд дополнительных признаков:
- Повышенная температура тела;
- Умеренная тахикардия;
- Ощущение «сухого» языка;
- Слабость во всем теле;
- Жар или, наоборот, озноб;
- Напряжение в правой подвздошной области, которая дополняется ограничением подвижности передней стенки брюшины;
- Рвота, проявляющаяся после сильной тошноты;
- Задержка отхода газов.
Соседство аппендикса с мочевым пузырем добавит в качестве дополнительного симптома дизурические расстройства. Близкое расположение с прямой кишкой – понос. В любом случае напряжение в правой стороне живота усиливаются во время передвижения и кашля.
Иногда при прогрессировании патологии, боли становятся менее интенсивными. Их полное прекращение свидетельствует о развитии перитонита. Однако через непродолжительное время болевой синдром возвращается, сопровождаясь рвотой и тошнотой.
При любых подозрениях на воспаление отростка слепой кишки, пострадавшего нужно доставить в хирургическое отделение больницы для оказания неотложной помощи при остром аппендиците.
Диагностика начинается с пальпации подвздошной области. Здесь определяется степень напряжения брюшной стенки и ее болезненности. Еще один характерный признак воспаление аппендикса – симптом Щеткина-Блюмберга. Для его определения врач осторожно надавливает на живот больного и резким движением отнимает руку. Возникновение сильного болевого синдрома характеризует наличие воспалительного процесса в аппендиксе.
Иногда для диагностических целей используют показатели температуры в подмышечной впадине и прямой кишке. Наличие аппендицита проявится разницей в показателях в 1 градус.
Пальцевое прощупывание прямой кишки и влагалищных стенок у женщин помогает «найти» расположение отростка. Данная мера особенно актуальна для пациенток. Она нужна, чтобы исключить воспалительные процессы женской половой системы.
При постановке диагноза острого аппендицита или подозрении на него неотложная помощь оказывается только в условиях медицинского учреждения.
Если диагноз очевиден и не требует дополнительных исследований, проводят немедленное оперативное вмешательство. Иногда, когда симптоматика слишком размыта или зафиксировано осложнение аппендицита, за больным некоторое время наблюдают, откладывая операцию. За это время проводят терапию с помощью антибактериальных и противовоспалительных средств. После того, как диагностическое исследование покажет отсутствие инфильтрата, проводят плановое хирургическое вмешательство.
На этапе оказания неотложной помощи категорически запрещены следующие действия:
- Предлагать больному еду;
- Поить его;
- Использовать анальгетические средства;
- Очищать кишечник с помощью клизмы.
Единственное средство, которое можно использовать на этапе до госпитализации, чтобы облегчить боль, – это прикладывание холода на живот. Затем больной должен быть немедленно доставлен в медицинское учреждение. Транспортировка осуществляется в положении больного на левом боку.
Если диагноз установлен, проводится немедленная аппендэктомия. Исключением является наличие плотного инфильтрата, на котором нет признаков абсцесса. Выявленные осложнения аппендицита служат причиной для проведения срединной лапаротомии.
Тампонаду брюшной полости проводят только в таких случаях:
- Источник инфекции устранить полностью нет возможности;
- Периаппендикулярный абсцесс полностью вскрыт;
- Гемостаз ненадежен.
Дренирование брюшной полости полихлорвиниловыми трубками проводят при аппендиците деструктивного типа, а также при выявлении перитонита. В этих случаях послеоперационная рана «закрывается» первично отсроченными швами.
После того, как первая медицинская и доврачебная помощь оказана, больному показана комплексная терапия, которая включает в себя следующие процедуры:
- Строгий постельный режим;
- Диетическое питание;
- Прием антибиотиков парентерально;
- Лечение с помощью физиотерапии;
- Регулярные перевязки.
Важно знать, что аппендицит – патология, устранить которую может только хирургия. Поэтому неотложная помощь в виде госпитализации должна быть оказана немедленно. Иначе грозных осложнений не избежать.
источник
Аппендицит — это острое заболевание, характеризующееся воспалением аппендикса. Первая помощь при аппендиците крайне важна и от нее зависит, насколько сильно разовьется воспаление. Долгое время больной способен не замечать развитие аппендицита, и в конечном итоге это приведет к серьезным последствиям и даже к летальному исходу, но при своевременном хирургическом вмешательстве и правильно оказанной первой помощи шансы полного выздоровления без серьезных последствий высоки.
Причинами воспаления аппендикса являются чрезмерное употребление белковой пищи, переохлаждение организма и общая слабость, вследствие болезни и снижения иммунитета. Как результат, происходит перекрытие прохода между аппендиксом и слепой кишкой инородными телами, что и вызывает воспаление. Полностью диагноз врач поставит только при соединении клинических проявлений и результатов УЗИ.
При внезапном обострении воспаления в аппендиксе важно правильно оказать доврачебную помощь потерпевшему.
Для оказания первой помощи в случае аппендицита нужно правильно распознать симптомы, которые указывают именно на это заболевание. Воспаление аппендицита выглядит как резкий приступ боли в животе в районе пупка с правой стороны. Изначально больной не может точно указать место, так как участок ощущения боли небольшой, но чем дольше проходит воспалительный процесс, тем точнее локализуется боль. Сделать вывод о приступе именно аппендицита можно, добавляя к приступу дополнительные симптомы, получая полную картину. Дополнительными симптомами считаются:
- колики;
- тошнота и рвота;
- боль не проходит даже при изменении положения тела;
- повышенная температура;
- вздутый живот;
- общая слабость.
С течением времени ощущения боли немного снижаются в нижнюю часть живота. Боль иногда принимает волнообразный характер — иногда стихает, но через некоторое время снова начинает проявляться. Если интоксикация сильная, то у больного появляется озноб. Чем дольше не подходит первая помощь, тем сложнее и опаснее начинает протекать воспалительный процесс и появляется риск развития множественных последствий. Начинаются проявления других болезней, таких как перитонит, на фоне аппендицита. Симптомы могут проявляться и через более продолжительное время, периодически, в том случае, если больной не был прооперирован. В таком случае аппендицит является хроническим.
| До того как было установлено истинное назначение аппендикса, его считали рудиментом – «ненужной» частью кишки, при помощи которой предки современного человека переваривали сырое мясо. Одно время практиковалось даже профилактическое удаление аппендикса у здоровых людей. Но после такой операции у пациента снижался иммунитет. |
Червеобразный отросток может располагаться в животе по-разному. В таких случаях острый аппендицит часто напоминает другие заболевания, и у врача возникают затруднения с постановкой диагноза.
Варианты неправильного расположения червеобразного отростка:
| Изображение | Пояснение |
| Возле крестца. | |
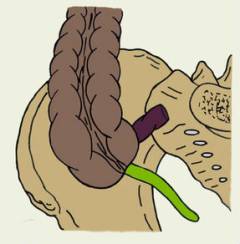 | В малом тазу, рядом с прямой кишкой, мочевым пузырем, маткой. |
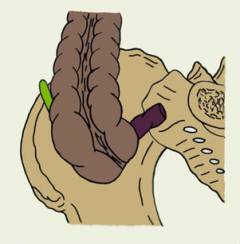 | Сзади от прямой кишки. |
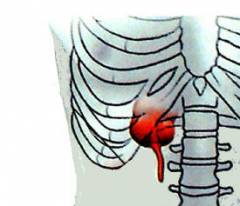 | Рядом с печенью и желчным пузырем. |
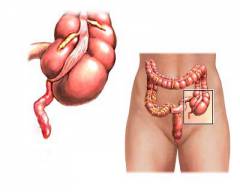 | Спереди от желудка – такое расположение червеобразного отростка бывает при мальротации – пороке развития, когда кишка недоразвита и не занимает нормального положения. |
| Слева – при обратном положении органов (при этом сердце находится справа, все органы как бы в зеркальном отражении), либо при чрезмерной подвижности слепой кишки. |
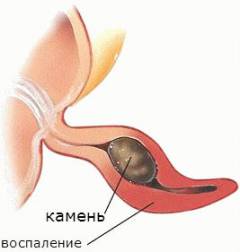
Причины, которые приводят к ослаблению защиты, проникновению бактерий в слизистую оболочку червеобразного отростка и развитию острого аппендицита:
- Закупорка просвета червеобразного отростка. Причиной этого может быть опухоль, каловые камни, паразиты, чрезмерное разрастание лимфоидной ткани. В червеобразном отростке постоянно образуется слизь. Если просвет аппендикса перекрыт, то она не может оттекать в кишку, скапливается внутри червеобразного отростка, растягивает его. Это способствует повреждению слизистой оболочки и развитию воспаления.
- Нарушение кровотока. Если артерии, которые кровоснабжают червеобразный отросток, закупориваются тромбом, то его стенка перестает получать кислород и питательные вещества. Ее защитные свойства снижаются.
- Неправильное питание. Человеку необходимы пищевые волокна: они усиливают сокращения стенки кишечника и способствуют проталкиванию кала. Если их не хватает, то кал застаивается в кишке, затвердевает, превращается в камни. Один из каловых камней может закупорить просвет червеобразного отростка.
- Аллергические реакции. Аппендикс вполне можно назвать иммунным органом, поскольку в нем находится очень большое количество лимфоидной ткани. В нем могут возникать аллергические реакции, обусловленные чрезмерной функцией иммунных клеток.
- Склонность к запорам. Кишечник таких людей называют «ленивым». Кал по нему продвигается медленнее, и это способствует его уплотнению, попаданию в аппендикс.
Воспалительный процесс начинается со слизистой оболочки червеобразного отростка и распространяется вглубь его стенки. В связи с этим выделяют четыре основные формы острого аппендицита:
-
Катаральный аппендицит. Продолжается в течение первых 6 часов после того как появились симптомы. Воспаление развивается только в слизистой оболочке червеобразного отростка. Она отекает.
-
Флегмонозный аппендицит. Воспаление захватывает всю толщу стенки червеобразного отростка. Флегмонозный аппендицит развивается в течение 6 – 24 часов с момента возникновения симптомов. Весь аппендикс становится отечным, в его просвете появляется гной.
- Гангренозный аппендицит. Происходит омертвение червеобразного отростка. Вокруг него в брюшной полости развивается воспаление. Обычно аппендицит переходит в гангренозную форму в течение 24 – 72 часов.
-
Перфоративный аппендицит. Стенка червеобразного отростка разрушается, в ней появляется отверстие. Содержимое попадает в брюшную полость. Развивается ее воспаление – перитонит. Это состояние опасно для жизни. При перфоративном аппендиците больного не всегда удается спасти во время операции.
Воспаление в аппендиксе нарастает быстро, поэтому симптомы острого аппендицита обычно выражены очень ярко. Тем не менее, даже врачу далеко не всегда удается сразу понять, что случилось с пациентом. Симптомы, которые возникают при остром аппендиците и некоторых других острых хирургических патологиях, объединяют под общим названием «острый живот». Такое состояние должно заставить больного немедленно посетить хирурга либо вызвать бригаду «Скорой помощи».
Основные симптомы острого аппендицита:
| Симптом | Описание |
| Боль |
|
| Усиление боли | Действия, во время которых боль при остром аппендиците усиливается:
Усиление боли происходит за счет смещения аппендикса. |
| Тошнота и рвота | Тошнота и рвота возникают почти у всех больных с острым аппендицитом (бывают исключения), обычно через несколько часов после возникновения боли. Рвота 1 – 2 раза. Она обусловлена рефлексом, возникающим в ответ на раздражение нервных окончаний в червеобразном отростке. |
| Отсутствие аппетита | Больному с острым аппендицитом ничего не хочется есть. Встречаются редкие исключения, когда аппетит хороший. |
| Запор | Возникает примерно у половины больных с острым аппендицитом. В результате раздражения нервных окончаний брюшной полости кишечник перестает сокращаться и проталкивать кал. У некоторых больных аппендикс расположен таким образом, что он соприкасается с тонкой кишкой. При его воспалении раздражение нервных окончаний, напротив, усиливает сокращения кишечника и способствует возникновению жидкого стула. |
| Напряжение мышц живота | Если попытаться ощупать у больного с аппендицитом правую часть живота снизу, то она будет очень плотной, иногда почти как доска. Мышцы живота напрягаются рефлекторно, в результате раздражения нервных окончаний в брюшной полости. |
| Нарушение общего самочувствия | Состояние большинства больных является удовлетворительным. Иногда возникает слабость, вялость, бледность. |
| Повышение температуры тела | В течение суток температура тела при остром аппендиците повышается до 37 – 37.8⁰С. Повышение температуры до 38⁰С и выше отмечается при тяжелом состоянии больного, развитии осложнений. |
Аппендицит – это острая хирургическая патология. Устранить ее и избежать угрозы для жизни больного можно только путем экстренной операции. Поэтому при малейшем подозрении на острый аппендицит нужно сразу вызвать бригаду «Скорой помощи». Чем быстрее врач осмотрит больного – тем лучше.
| При малейшем подозрении на острый аппендицит «Скорая помощь» должна быть вызвана сразу же! |

Некоторые люди, когда их начинает беспокоить постоянная боль в животе, обращаются в поликлинику к терапевту. Если возникает подозрение в том, что у больного «острый живот», его отправляют на консультацию к хирургу. Если тот подтверждает опасения терапевта, то больного увозят на «Скорой помощи» в хирургический стационар.
- В каком месте болит живот (доктор просит больного самого указать)?
- Когда появилась боль? Что больной делал, ел до этого?
- Была ли тошнота или рвота?
- Повышалась ли температура? До каких цифр? Когда?
- Когда в последний раз был стул? Был ли он жидким? Был ли у него необычный цвет или запах?
- Когда больной в последний раз ел? Хочет ли есть сейчас?
- Какие еще есть жалобы?
- Удаляли ли больному в прошлом аппендикс? Этот вопрос кажется банальным, но он важен. Аппендицит не может возникать дважды: во время операции воспаленный червеобразный отросток всегда удаляют. Но не все люди об этом знают.

При остром аппендиците выявляется много специфических симптомов. Основные из них:
| Симптом | Пояснение |
| Усиление боли в положении на левом боку и уменьшение – в положении на правом боку. | Когда пациент ложится на левый бок, аппендикс смещается, и натягивается брюшина, на которой он подвешен. |
| Врач медленно надавливает на живот пациента в месте расположения червеобразного отростка, а затем резко отпускает руку. В этот момент возникает сильная боль. | Все органы в животе, в том числе и аппендикс, покрыты тонкой пленкой – брюшиной. В ней находится большое количество нервных окончаний. Когда врач нажимает на живот – листки брюшины прижимаются друг к другу, а когда отпускает – резко разлепляются. При этом, если имеется воспалительный процесс, происходит раздражение нервных окончаний. |
| Врач просит больного покашлять или попрыгать. При этом боль усиливается. | Во время прыжков и кашля червеобразный отросток смещается, и это приводит к усилению болей. |

Иногда случается, что больного доставляют в хирургический стационар, его осматривает врач, но даже после тщательного осмотра остаются сомнения. В таких ситуациях пациента обычно оставляют в больнице на сутки и наблюдают за его состоянием. Если симптомы усиливаются, и не остается сомнений в наличии острого аппендицита, проводят операцию.
Наблюдение за больным с подозрением на острый аппендицитнельзя проводить в домашних условиях. Он должен находиться в стационаре, где его будет регулярно осматривать врач, а при ухудшении состояния его сразу отправят в операционную.
Иногда происходит так, что имеются яркие признаки острого аппендицита, а сделав разрез, хирург обнаруживает здоровый аппендикс. Это бывает очень редко. В такой ситуации врач должен внимательно осмотреть кишечник и полость живота – возможно, под острый аппендицит «замаскировалось» другое хирургическое заболевание.
- Гинекологические патологии: воспаление и гнойники маточных труб и яичников, внематочная беременность, перекрут ножки опухоли или кисты, апоплексия яичника.
- Почечная колика справа.
- Острое воспаление поджелудочной железы.
- Острое воспаление желчного пузыря, желчная колика.
- Язва желудка или двенадцатиперстной кишки, которая проходит насквозь через стенку органа.
- Кишечная колика – состояние, которое часто имитирует острый аппендицит у детей.
Для того чтобы понять причину боли в животе и своевременно предпринять необходимые действия, пациента обязательно должен осмотреть врач. Причем, в первую очередь больного нужно показать именно хирургу!
| Исследование | Описание | Как проводится? |
| Общий анализ крови | Изменения, выявленные в крови пациента, вместе с другими признаками подтверждают диагноз острого аппендицита. Выявляется повышенное содержание лейкоцитов – признак воспалительного процесса. | Кровь берут сразу же после поступления в хирургический стационар. |
Во время рентгеноскопии врач может увидеть на экране:
- Специфические признаки острого аппендицита.
- Каловый камень, который закупоривает просвет аппендикса.
- Воздух в животе – признак того, что происходит разрушение стенки червеобразного отростка.
Ультразвуковые волны безопасны для организма, поэтому УЗИ является предпочтительной методикой при подозрении на аппендицит у беременных женщин, маленьких детей, пожилых людей.
При наличии воспаления в червеобразном отростке выявляется его увеличение, утолщение стенок, изменение формы.
При помощи ультразвукового исследования острый аппендицит выявляется у 90 – 95% пациентов. Точность зависит от квалификации и опыта врача.
Это метод является более точным по сравнению с рентгенографией. Во время компьютерной томографии можно выявить аппендицит, отличить его от других заболеваний.
КТ показана при остром аппендиците, сопровождающемся осложнениями, если есть подозрение на опухоль или гнойник в животе.
- Если врач долго наблюдает за пациентом, но все еще не может понять: имеется ли у него острый аппендицит, или нет.
- Если симптомы острого аппендицита возникают у женщины и сильно напоминают гинекологическое заболевание. Как показывает статистика, у женщин каждую 5-ю – 10-ю операцию при подозрении на аппендицит выполняют ошибочно. Поэтому, если врач сомневается, намного целесообразнее прибегнуть к лапароскопии.
- Если симптомы имеются у больного с сахарным диабетом. За такими пациентами нельзя долго наблюдать – у них нарушено кровообращение, снижена иммунная защита, поэтому очень быстро развиваются осложнения.
- Если острый аппендицит диагностирован у пациента с избыточной массой тела и хорошо развитым подкожным жиром. В этом случае при отказе от лапароскопии пришлось бы делать большой разрез, который долго заживает, может осложняться инфицированием и нагноением.
- Если диагноз не вызывает сомнений, и сам пациент просит выполнить операцию лапароскопически. Хирург может согласиться при отсутствии противопоказаний.
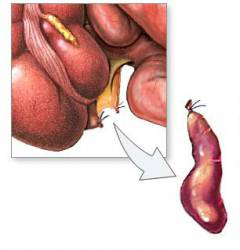
Операция при остром аппендиците называется аппендэктомией. Во время нее врач удаляет червеобразный отросток – иным способом избавиться от очага воспаления нельзя.
Виды операции при остром аппендиците:
- Открытое вмешательство через разрез. Выполняется чаще всего, так как оно проще и быстрее, для него не нужно специальное оборудование.
- Лапароскопическая аппендэктомия. Выполняется по специальным показаниям (см. выше). Может быть проведена только в том случае, если в клинике есть эндоскопическое оборудование и обученные специалисты.
Операцию всегда проводят под общим наркозом. Иногда, в исключительных случаях, может быть использована местная анестезия (только у взрослых).
При помощи лекарств вылечить острый аппендицит невозможно. До прибытия врача нельзя самостоятельно принимать никакие препараты, так как из-за этого симптомы уменьшатся, и диагноз будет поставлен неправильно.
Медикаментозная терапия используется только в качестве дополнения к хирургическому лечению.
До и после операции больному назначают антибиотики:
| Название антибиотика* | Описание | Как применяется?** |
| Зинацеф (Цефуроксим) | Антибиотик одного из последних поколений. Эффективен против разных видов болезнетворных микроорганизмов. Применяется в виде внутривенных и внутримышечных инъекций. |
|
| Далацин (Клиндамицин) | Антибиотик, эффективный против разных видов возбудителей гнойно-воспалительных заболеваний. Принимают внутрь, внутривенно и внутримышечно. | Внутрь:
Внутримышечно и внутривенно:
|
| Метрогил (Метронидазол, Трихопол) | Антибиотик, обладающий высокой активностью в отношении простейших одноклеточных паразитов и бактерий, обитающих в бескислородных условиях. Помимо острого аппендицита, часто применяется для лечения язвенной болезни желудка. | Препарат применяется в таблетках, в растворах для инъекций. Дозировка подбирается лечащим врачом, в зависимости от возраста больного и формы острого аппендицита. |
| Тиенам | Сочетание антибиотика и фермента, препятствующего его разрушению. Благодаря этому Тиенам не расщепляется в почках и не разрушается под действием ферментов бактерий. Эффективен против разных видов болезнетворных микроорганизмов, применяется при тяжелых формах острого аппендицита. | Применение у взрослых:
|
| Имипенем | Антибиотик, эффективный против большинства видов бактерий. Устойчив к ферментам бактерий, которые разрушают другие антибиотики. Применяется при тяжелых формах аппендицита, когда неэффективны другие антибактериальные препараты. | Препарат вводится внутривенно. Обычная доза для взрослого – 2 г в сутки. |
| Меронем (Меропенем) | По эффектам аналогичен имипинему, но меньше разрушается в почках и за счет этого более эффективен. | Внутривенно:
Внутримышечно:
|
**Информация о названиях и дозировках препаратов представлена исключительно в ознакомительных целях.Медикаментозное лечение при остром аппендиците может назначаться только врачом в стационаре. Самолечение недопустимо, оно способно приводить к негативным последствиям.
- Аппендикулярный инфильтрат.Если операция вовремя не проведена, то примерно на 3 день из-за воспаления аппендикс склеивается с окружающими петлями кишечника, и вместе они превращаются в плотный конгломерат. При этом человека беспокоят небольшие боли, повышение температура тела до 37⁰С. Со временем инфильтрат рассасывается или превращается в гнойник. Больному назначают постельный режим, диету, холод на живот, антибиотики. Операции при инфильтрате не проводят.
- Гнойник в брюшной полости. Представляет собой полость, заполненную гноем, которая образуется из-за расплавления инфильтрата. Беспокоят сильные боли, высокая температура тела, вялость, разбитость, плохое самочувствие. Лечение хирургическое: гнойник должен быть вскрыт.
- Перитонит. Это тяжелое состояние, обусловленное попаданием гноя из червеобразного отростка в живот. При отсутствии адекватного лечения больной может погибнуть. Проводят экстренную операцию и назначают антибиотики.
- Пилефлебит. Это очень редкое и крайне опасное осложнение острого аппендицита. Гной попадает в вены, в результате чего их стенка воспаляется, и на ней начинают образовываться тромбы. Лечение предусматривает применение мощных антибиотиков.

Во второй половине беременности у женщины бывает сложно прощупать живот. Увеличенная матка смещает червеобразный отросток вверх, поэтому боль возникает выше места его нормального расположения, иногда прямо под правым ребром.
Надежный и безопасный метод диагностики аппендицита у беременной женщины – ультразвуковое исследование.
Единственный метод лечения – операция. В противном случае может погибнуть и мать, и плод. При беременности часто выполняется лапароскопическое вмешательство.
Особенности острого аппендицита у детей младше 3 лет:
- Невозможно понять, болит ли у ребенка живот, а если болит, то в каком месте. Маленькие дети не могут этого объяснить.
- Даже если ребенок может указать на место боли, обычно он показывает область вокруг пупка. Это связано с тем, что аппендикс в раннем возрасте расположен не совсем так, как у взрослых.
- Ребенок становится вялым, капризным, часто плачет, сучит ножками.
- Нарушается сон. Обычно ребенок становится беспокойным ближе к вечеру, не спит и плачет всю ночь. Это и заставляет родителей под утро вызвать «Скорую Помощь».
- Рвота возникает 3 – 6 раз за день.
- Температура тела часто повышается до 38 — 39⁰С.
Поставить диагноз очень сложно. У врачей часто возникают сомнения, ребенка оставляют на сутки в стационаре и наблюдают в динамике.
источник
 Тонкая кишка человека состоит из трех частей: собственно тонкой, тощей и подвздошной кишки. Подвздошная кишка является конечным отделом – она переходит в толстый кишечник, соединяясь с ободочной кишкой.
Тонкая кишка человека состоит из трех частей: собственно тонкой, тощей и подвздошной кишки. Подвздошная кишка является конечным отделом – она переходит в толстый кишечник, соединяясь с ободочной кишкой.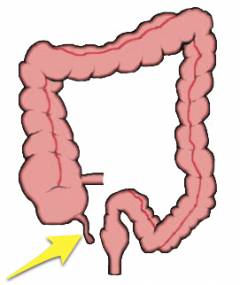
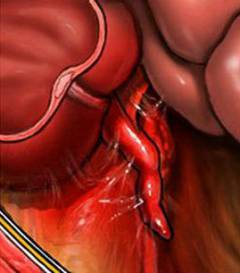 Катаральный аппендицит. Продолжается в течение первых 6 часов после того как появились симптомы. Воспаление развивается только в слизистой оболочке червеобразного отростка. Она отекает.
Катаральный аппендицит. Продолжается в течение первых 6 часов после того как появились симптомы. Воспаление развивается только в слизистой оболочке червеобразного отростка. Она отекает. 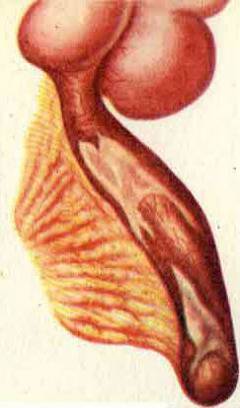 Флегмонозный аппендицит. Воспаление захватывает всю толщу стенки червеобразного отростка. Флегмонозный аппендицит развивается в течение 6 – 24 часов с момента возникновения симптомов. Весь аппендикс становится отечным, в его просвете появляется гной.
Флегмонозный аппендицит. Воспаление захватывает всю толщу стенки червеобразного отростка. Флегмонозный аппендицит развивается в течение 6 – 24 часов с момента возникновения симптомов. Весь аппендикс становится отечным, в его просвете появляется гной. 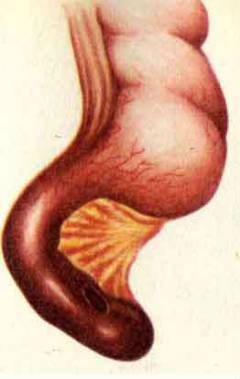 Перфоративный аппендицит. Стенка червеобразного отростка разрушается, в ней появляется отверстие. Содержимое попадает в брюшную полость. Развивается ее воспаление – перитонит. Это состояние опасно для жизни. При перфоративном аппендиците больного не всегда удается спасти во время операции.
Перфоративный аппендицит. Стенка червеобразного отростка разрушается, в ней появляется отверстие. Содержимое попадает в брюшную полость. Развивается ее воспаление – перитонит. Это состояние опасно для жизни. При перфоративном аппендиците больного не всегда удается спасти во время операции.